Maladies évitables par la vaccination : Rapport de surveillance en date du 31 décembre 2019
Table des matières
- Liste des figures et tableaux
- Abréviations
- Résumé
- Introduction
- Méthodologie
- Résultats
- Conclusion
- Remerciements
- Annexe A : Méthodes et limites
- Références
- Notes de bas de page

Télécharger le format de rechange
(Format PDF, 803 KB, 72 pages)
Organisation : Agence de la santé publique du Canada
Date de publication : 2022-05-20
Liste des figures et tableaux
- Figure 1 : Nombre total et taux d'incidence moyen (pour 100 000 personnes) de cas déclarés de maladies évitables par la vaccination au Canada, selon le groupe d'âge, de 2015 à 2019 (n=39 546)
- Tableau 1. Moyenne annuelle des cas déclarés des maladies évitables par la vaccination au Canada et variation, par groupe d'âge, de 2015 à 2019.
- Tableau 2. Taux d'incidence moyen annuel (cas pour 100 000 personnes) des maladies évitables par la vaccination au Canada et variation, par groupe d'âge, de 2015 à 2019.
- Figure 2 : Nombre et taux d'incidence (pour 100 000 personnes) de cas déclarés de rougeole au Canada par année, de 1950 à 2019
- Figure 3 : Nombre total et taux d'incidence global (pour 100 000 personnes) de cas déclarés de rougeole au Canada, selon le groupe d'âge, de 2015 à 2019 (n=394)
- Figure 4 : Nombre et taux d'incidence de cas déclarés de rubéole au Canada par année (pour 100 000 personnes), de 1950 à 2019
- Figure 5 : Nombre et taux d'incidence (pour 100 000 personnes) de cas déclarés de paralysie flasque aiguë au Canada par année, population de moins de 15 ans, de 1996 à 2019
- Figure 6 : Nombre et taux d'incidence de cas (pour 100 000 personnes) déclarés de diphtérie au Canada par année, de, 1924 à 2019
- Figure 7 : Nombre de cas déclarés et taux d'incidence (pour 100 000 personnes) de cas de tétanos au Canada par année, de 1935 à 2019
- Figure 8 : Nombre et taux d'incidence (pour 100 000 personnes) de cas déclarés d'infection invasive due à Hib au Canada par année, de 1986 à 2019
- Figure 9 : Nombre total et taux d'incidence global de cas déclarés d'infection invasive due à Hib au Canada, par groupe d'âge (pour 100 000 personnes), de 2015 à 2019 (n=87)
- Figure 10 : Nombre de cas déclarés et taux d'incidence de la méningococcie invasive au Canada (pour 100 000 personnes), par année, de 1997 à 2019
- Figure 11 : Incidence de la MI au Canada par sérogroupe et par année (pour 100 000 personnes), de 1997 à 2019
- Figure 12 : Nombre total de cas déclarés et taux d'incidence global de méningococcie invasive au Canada (pour 100 000 personnes), par groupe d'âge, de 2015 à 2019 (n=605)
- Figure 13 : Nombre total de cas d'oreillons déclarés et taux d'incidence (pour 100 000 personnes) au Canada par année, de 1950 à 2019
- Figure 14 : Nombre total et taux d'incidence global de cas déclarés d'oreillons au Canada par groupe d'âge (pour 100 000 personnes), de 2015 à 2019 (n=3,671)
- Figure 15 : Nombre de cas déclarés et taux d'incidence de la coqueluche au Canada par année (pour 100 000 personnes), de 1938 à 2019
- Figure 16 : Nombre total et taux d'incidence global (pour 100 000 personnes) de cas déclarés de coqueluche au Canada par groupe d'âge, de 2015 à 2019 (n=14,646)
- Figure 17 : Nombre et taux d'incidence (pour 100 000 personnes) de cas déclarés de PI au Canada par année, de 2001 à 2019
- Figure 18 : Taux d'incidence annuel de la PI chez les personnes de 2 ans et moins et de 65 ans et plus, de 2001 à 2019
- Figure 19 : Nombre total et taux d'incidence global de cas déclarés de pneumococcie invasive au Canada par groupe d'âge (pour 100 000 personnes), de 2015 à 2019 (n=17,763)
- Figure 20 : Nombre et taux d'incidence (pour 100 000 personnes) de cas déclarés de varicelle au Canada par année, de 1991 à 2019
- Figure 21 : Le nombre total et le taux d'incidence global (pour 100 000 personnes) de cas déclarés de varicelle au Canada par groupe d'âge, de 2015 à 2019 (n=2,366).
- Figure 22 : Nombre d'hospitalisations pédiatriques associées à la varicelle déclarées par l'intermédiaire du programme IMPACT, au Canada, de 1999 à 2019
Abréviations
- ASPC
- Agence de la santé publique du Canada
- CCNI
- Comité consultatif national de l'immunisation
- CIMRI
- Centre de l'immunisation et des maladies respiratoires infectieuses
- DTCa
- Vaccin contre la diphtérie, le tétanos, et la coqueluche accellulaire
- ENCVE
- Enquête nationale sur la couverture vaccinale des enfants
- Hib
- Haemophilus influenzae de type b
- IMPACT
- Programme canadien de surveillance active de l'immunisation
- IRC
- Infection rubéoleuse congénitale
- LNM
- Laboratoire national de microbiologie
- MEV
- Maladies évitables par la vaccination
- MFA
- Myélite fasque aiguë
- MI
- Méningococcie invasive
- OMS
- Organisation mondiale de la santé
- OPS
- Organisation panaméricaine de la santé
- PFA
- Paralysie flasque aiguë
- PI
- Pneumococcie invasive
- PVS
- Poliovirus de type sauvage
- SCP
- Société canadienne de pédiatrie
- SCSMDO
- Système canadien de surveillance des maladies à déclaration obligatoire
- SCSRR
- Système canadien de surveillance de la rougeole et de la rubéole
- SRC
- Syndrome de rubéole congénitale
- SSAMI
- Système de surveillance améliorée de la méningococcie invasive
- SSPFAC
- Système de surveillance de la paralysie flasque aiguë du Canada
- VPI
- Vaccin antipoliomyélitique inactivé
- VPO
- Vaccin antipoliomyélitique oral
Résumé
Introduction
La prévention des maladies est une fonction fondamentale de la santé publique. De nombreuses maladies infectieuses qui étaient autrefois une cause importante de morbidité et de mortalité au Canada peuvent maintenant être évitées par la vaccination. Toutefois, les maladies évitables par la vaccination (MEV) demeurent une préoccupation pour la santé publique au Canada, d'où la nécessité d'atteindre les couvertures vaccinales les plus élevées possibles. Dans le cadre de la Stratégie nationale d'immunisation du Canada pour 2016-2021, les objectifs de couverture vaccinale et cibles nationales de réduction des maladies évitables par la vaccination d'ici 2025 ont été établis. Les maladies évitables par la vaccination au Canada : Rapport de surveillance en date du 31 décembre 2019 résume l'épidémiologie de 12 MEV à déclaration obligatoire à l'échelle nationale pour lesquelles des programmes de vaccination systématique financés par les fonds publics ont été mis en place dans l'ensemble des provinces et territoires, y compris un résumé de l'épidémiologie des MEV pour la période quinquennale la plus récente (de 2015 à 2019). Le présent rapport s'inscrit dans le cadre de l'engagement international du gouvernement du Canada de rendre compte des initiatives d'élimination et d'éradication des maladies, et il fournit des renseignements pour éclairer les programmes et les politiques de vaccination.
Conformément à la structure des cibles de réduction des maladies évitables par la vaccination d'ici 2025, chacune des MEV est classée dans l'une de trois catégories : les MEV s'inscrivant dans un contexte d'élimination au CanadaNote de bas de page 1, les MEV à faible incidenceNote de bas de page 2 et les MEV à incidenceNote de bas de page 3 modérée. Les conclusions liées à chacune de ces catégories sont résumées ci-dessous.
Principales constatations
MEV s'inscrivant dans un contexte d'élimination Note de bas de page a
Le Canada a maintenu le statut d'élimination pour la rougeole, la rubéole, le syndrome de rubéole congénitale (SRC), l'infection rubéoleuse congénitale (IRC) et la polio. D'après les données de surveillance de 2015 à 2019, il n'y a eu aucun cas endémique de rougeole et de rubéole, ainsi que zéro cas de SRC/IRC et de poliomyélite, ce qui fait que le Canada est en voie d'atteindre les objectifs nationaux de réduction des MEV pour ces maladies d'ici 2025. Bien que la couverture vaccinale pour les enfants de deux ans soit assez élevée pour la rougeole (90 %), la rubéole (90 %) et la polio (91 %), les taux demeurent en deçà des objectifs nationaux de couverture vaccinale de 95 % pour ces maladies.
MEV à faible incidenceNote de bas de page b
Selon les données de surveillance recueillies de 2015 à 2019, le Canada est en bonne voie d'atteindre sa cible de réduction des MEV à l'échelle nationale d'ici 2025 pour le tétanos, le Hib et la MI. Cependant, si de larges éclosions d'oreillons continuent de survenir, le Canada n'est pas en bonne voie d'atteindre sa cible de réduction pour cette maladie. Actuellement, aucune donnée de surveillance n'est disponible pour évaluer les progrès dans l'atteinte des cibles de réduction des MEV à l'échelle nationale pour la diphtérie respiratoire et le tétanos maternel et néonatal. Cependant, des travaux sont en cours pour estimer le nombre de cas de tétanos maternel et néonatal à l'échelle nationale.
Malgré ces faibles taux d'incidence, les taux de couverture vaccinale peuvent être améliorés. Les taux de vaccination contre la diphtérie (78 %), le tétanos (78 %), le Hib (74 %), les oreillons (89 %) et le méningocoque de type C chez les enfants de deux ans étaient nettement inférieurs aux objectifs nationaux de couverture vaccinale de 95 % pour chacune de ces maladies.
MEV à incidence modéréeNote de bas de page c
D'après les données de surveillance de 2015 à 2019, le Canada est en voie d'atteindre les objectifs de réduction des MEV pour la coqueluche et la varicelle d'ici 2025, mais pas pour la PI, car les taux d'incidence chez les adultes de 65 ans et plus n'ont pas diminué de 5 %. Il est à noter toutefois que la varicelle n'est pas une maladie à déclaration obligatoire dans l'ensemble des provinces et territoires et les cas ne sont pas toujours examinés par un médecin ou n'ont pas été confirmés en laboratoire.
Les taux de vaccination contre la coqueluche (78 %), la PI (84 %), la varicelle (83 %) chez les enfants de deux ans étaient nettement inférieurs aux objectifs nationaux de couverture vaccinale de 95 % pour chacune de ces maladies. De plus, le taux de vaccination contre la PI chez les personnes de 64 ans et plus est de 58 %, ce qui est bien inférieur à l'objectif de couverture de 80 %.
Conclusion
Les résultats du présent rapport soulignent le rôle primordial que jouent les programmes de vaccination pour les nourrissons et les enfants, financés par les fonds publics, dans la réduction du fardeau des MEV. Pour la plupart des MEV, les taux d'incidence au Canada ont baissé de façon considérable depuis l'ère prévaccinale. Il est urgent d'améliorer la couverture vaccinale au cours des prochaines années pour que le Canada atteigne les objectifs de réduction d'ici 2025 et réduise le fardeau des MEV au Canada.
Introduction
Les vaccins, l'une des plus grandes réalisations dans le domaine de la santé publique, ont permis de sauver plus de vies au Canada que toute autre intervention en matière de santé publique au cours des 50 dernières années Note de bas de page 1, Note de bas de page 2, Note de bas de page 3. Alors que les maladies infectieuses étaient la principale cause de décès à la fois au Canada et dans le monde entier au cours des années 1900, elles sont maintenant responsables de moins de 5 % des décès au Canada, en partie grâce à des programmes de vaccination financés par les fonds publics Note de bas de page 1, Note de bas de page 4, Note de bas de page 5. De plus, le Canada a contribué à l'éradication de la variole partout dans le monde ainsi qu'à l'élimination, dans les Amériques, des cas endémiques de poliomyélite (1994), de rougeole (1998), de rubéole (2005) et du SRC/de l'IRC (2000), grâce à de solides initiatives de santé publique, y compris des activités de surveillance et des programmes de vaccination financés par les fonds publics Note de bas de page 4, Note de bas de page 5, Note de bas de page 6. Dans le cadre de la Stratégie nationale d'immunisation du Canada pour 2016-2021, les objectifs nationaux de couverture vaccinale et les cibles nationales de réduction des maladies évitables par la vaccination d'ici 2025 ont été établis en collaboration avec les provinces et territoires et sont fondés sur des normes internationales et des pratiques exemplaires Note de bas de page 7.
Malgré ces réalisations, les MEV demeurent une source de préoccupation pour la santé publique au Canada. Même si les taux de couverture vaccinale sont adéquats, le Canada n'a toujours pas atteint les objectifs de 2005 en matière de couverture vaccinale à l'échelle nationale. Malgré leurs faibles taux d'incidence, les MEV constituent encore un fardeau considérable pour la santé de la population, et les infections dues aux MEV causent une variété de complications graves telles que la pneumonie, la méningite, l'encéphalite, l'amputation et la mort. Ces infections entraînent également des coûts économiques et sociétaux importants liés aux absences à l'école et au travail, aux visites chez des travailleurs de la santé, à l'hospitalisation et à la réadaptation Note de bas de page 2,Note de bas de page 3. Enfin, malgré l'atteinte du statut d'élimination pour plusieurs MEV, il existe toujours un risque d'importation et une possibilité de réapparition des MEV dans un contexte d'élimination, et ce tant que ces maladies continueront d'être observées dans des pays à l'extérieur des Amériques et que la couverture vaccinale restera sous-optimale. Par conséquent, les taux de vaccination devraient être améliorés pour assurer une immunité collective. Qui plus est, la surveillance et la prévention des MEV sont essentielles pour protéger la santé de la population et maintenir les réussites en santé.
La prévention et le contrôle des MEV sont une responsabilité partagée. À l'échelle fédérale, l'Agence de la santé publique du Canada (ASPC) effectue la surveillance des MEV dans l'ensemble du pays; assure le leadership et la coordination de la Stratégie nationale d'immunisation; fournit des services d'éducation et de sensibilisation du public et des professionnels afin de promouvoir l'acceptation de la vaccination et de l'adoption des vaccins; et assure la sécurité de l'approvisionnement en vaccins. Les recommandations sur l'utilisation de vaccins au Canada sont formulées par le Comité consultatif national de l'immunisation. Les provinces et les territoires sont responsables des décisions qui concernent les programmes de vaccination. Les programmes de vaccination qu'ils mettent en œuvre tiennent compte de leurs objectifs, leurs politiques et leurs stratégies ainsi que de leur contexte épidémiologique et financier particulier.
Le rapport national de surveillance des MEV est publié tous les deux ans; le premier rapport étant publié en 2017 et le deuxième en 2019.
Objectif
Le présent rapport fournit un résumé de l'épidémiologie des 12 MEV pour lesquelles des programmes de vaccination systématique financés par l'État sont en place dans l'ensemble des provinces et territoires, avec un accent sur les données de 2015 à 2019. Il vise notamment à :
- Résumer l'épidémiologie des 12 MEV et la couverture vaccinale connexe au Canada.
- Fournir des données de référence pour mesurer les progrès en matière de réduction des maladies.
- Soutenir les engagements du gouvernement du Canada à l'échelle internationale visant à rendre compte des initiatives d'élimination et d'éradication des maladies.
- Fournir des données probantes pour éclairer les décisions sur les programmes de vaccination et les politiques.
Méthodologie
Les 12 MEV sont classées en fonction de leur niveau d'incidence au Canada.
Maladies dans un contexte d'élimination : MEV ciblées par des programmes nationaux et internationaux afin de réduire leur incidence à un niveau nul
- Rougeole
- Rubéole
- SRC/IRC
- Polio
Maladies endémiques à faible incidence : MEV qui ont généralement un taux d'incidence annuel inférieur à un cas pour 100 000 personnes
- Tétanos
- Diphtérie
- Maladie invasive due à Hib
- MI
- Oreillons
Maladies endémiques à incidence modérée : MEV qui ont généralement un taux d'incidence annuel supérieur ou égal à un cas pour 100 000 personnes
- Coqueluche
- PI
- Varicelle
Une description des sources de données du présent rapport, les types d'analyses effectués et les limites des données utilisées sont fournis à l'Annexe A. De plus, l'épidémiologie des MEV présentée dans le présent rapport devrait être interprétée en tenant compte des différents programmes de vaccination disponibles, des populations admissibles à la vaccination, des taux de couverture vaccinale ainsi que de l'efficacité des vaccins. Les détails relatifs à des vaccins précis sont présentés dans le Guide canadien d'immunisation et les déclarations du Comité consultatif national de l'immunisation.
Seules les MEV à déclaration obligatoire au pays sont présentées dans le présent rapport. Par conséquent, les MEV comme le zona, la gastroentérite à rotavirus et les infections au virus du papillome humain ne sont pas incluses dans le présent rapport. Aussi, les renseignements sur l'épidémiologie nationale de la grippe et de l'hépatite sont traités dans des rapports de surveillance distincts.
Bien que le présent rapport présente un aperçu des MEV au Canada, des rapports de surveillance de routine pour plusieurs maladies sont publiés sur une base régulière et sont cités tout au long du rapport. Les lecteurs qui souhaitent obtenir des données plus détaillées sont invités à consulter ces publications.
Résultats
Selon les données de surveillance nationales recueillies de 2015 à 2019, 7 914 cas de MEV ont été déclarés en moyenne chaque année (Tableau 1), ce qui représente un taux d'incidence global moyen de 21,5 cas pour 100 000 personnes (Tableau 2). Les MEV qui représentaient la plus grande proportion de cas déclarés étaient des cas de PI (45 %) et de coqueluche (37 %). Les groupes d'âge les plus touchés par les MEV comprenaient les enfants de moins d'un an (88,0 cas pour 100 000 personnes), les enfants de 1 à 4 ans (48,8 cas pour 100 000 personnes) et les enfants de 10 à 14 ans (40,3 cas pour 100 000 personnes). Au cours de la même période, les nombres de cas étaient plus élevés chez les personnes de 60 ans et plus (n=9 993 cas) et chez les personnes de 40 to 59 ans (n=7 621 cas). Les groupes d'âge les plus touchés variaient selon la maladie; certaines maladies, telles la coqueluche et la méningococcie invasive (MI), avaient une plus grande incidence chez les jeunes enfants, alors que l'incidence était le plus élevé chez les personnes âgées pour la pneumococcie invasive (PI), et chez les adolescents/jeunes adultes pour les oreillons.

Figure 1 - Texte descriptif
| Groupes d'âge | Nombre total de cas | Taux d'incidence globale (par 100 000 personnes) |
|---|---|---|
| <1 | 1 690 | 87,9 |
| 1 à 4 | 3 806 | 48,8 |
| 5 à 9 | 3 848 | 38,1 |
| 10 à 14 | 3 964 | 40,3 |
| 15 à 19 | 1 919 | 18,1 |
| 20 à 24 | 1 624 | 13,4 |
| 25 à 29 | 1 565 | 12,3 |
| 30 à 39 | 3 516 | 14,0 |
| 40 à 59 | 7 621 | 15,0 |
| 60+ | 9 993 | 23,2 |
| Groupe d'âge (ans) | Rougeole | Rubéole | SRC/IRC | Polio | Tétanos | Diphtérie | Hib | Oreillons | MI | Varicelle | PI | Coqueluche | Global |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| < 1 | 1,1 (0-1,8) | 0 | 0,1 (0-0,3) | 0 | 0 | 0,1 (0,0-0,3) | 3,2 (0-5) | 3,6 (0-10) | 12,2 (6-17) | 26,6 (14-40) | 53,6 (45-60) | 234,2 (132-317) | 338,2 (243 - 419) |
| De 1 à 4 | 0,5 (0,1-1,2) | 0 | s.o. | 0 | <0,05 (0-0,1) | <0,05 (0,0-0,1) | 2,8 (1-5) | 18,6 (2-53) | 12,8 (8-16) | 45,8 (23-75) | 180,8 (151-197) | 491,8 (269-660) | 761,2 (430 - 939) |
| De 5 à 9 | 0,6 (0-1,8) | 0 | 0 | <0,05 (0-0,1) | <0,05 (0,0-0,1) | 0,4 (0-2) | 41,2 (0-135) | 2,6 (1-4) | 68,4 (20-141) | 73,2 (71-76) | 571,0 (274-788) | 769,6 (430 - 985) | |
| De 10 à 14 | 0,8 (0-2,9) | 0 | 0 | 0 | <0,05 (0,0-0,1) | 0,2 (0-1) | 52,0 (2-187) | 2,6 (2-4) | 83,6 (38-162) | 23,8 (23-25) | 615,2 (259-837) | 792,8 (386 - 1009) | |
| De 15 à 19 | 0,5 (0-1,9) | 0 | 0 | <0,05 (0-0,0) | 0 | 0,2 (0-1) | 96,0 (16-311) | 12,2 (10-15) | 53,3 (35-78) | 30,0 (25-36) | 180,4 (79-247) | 383,8 (239 - 622) | |
| De 20 à 24 | 0,3 (0,0-0,6) | 0 | 0 | <0,05 (0-0,0) | <0,05 (0,0-0,0) | 0 | 122,2 (11-335) | 11 (6-19) | 47,2 (32-68) | 45,2 (35-54) | 91,6 (44-130) | 324,8 (221 - 545) | |
| De 25 à 29 | 0,2 (0-0,4) | 0 | 0 | <0,05 (0-0,0) | <0,05 (0,0-0,0) | 0,8 (0-2) | 113,4 (9-352) | 4,6 (2-10) | 35,2 (31-38) | 73,2 (64-93) | 79,4 (45-112) | 313,0 (212 - 560) | |
| De 30 à 39 | 0,2 (0-0,3) | 0 | 0 | <0,05 (0-0,0) | <0,05 (0,0-0,0) | 1,6 (0-3) | 149,4 (5-482) | 7,6 (5-11) | 52,4 (34-63) | 263,0 (216-312) | 220,0 (114-307) | 703,2 (574 - 1057) | |
| De 40 à 59 | 0,1 (0,0-0,2) | <0,05 (0-0,0) | 0 | <0,05 (0-0,0) | <0,05 (0,0-0,0) | 3,0 (0-7) | 123,2 (9-363) | 20,0 (13-33) | 43,6 (38-58) | 986,2 (909-1163) | 338,2 (174-442) | 1524,2 (1392 - 1746) | |
| ≥ 60 | <0,05 (0-0,0) | 0 | 0 | <0,05 (0-0,0) | <0,05 (0,0-0,0) | 3,8 (1-5) | 14,4 (2-38) | 35,2 (26-45) | 16,8 (12-20) | 1820,8 (1638-2065) | 105,8 (54-137) | 1998,6 (1809 - 1809) | |
| Non précisé | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0,2 (0-1) | 0,4 (0-1) | 2,8 (0-13) | 1,6 (0-4) | 5,0 (0 - 13) | |
| Tous les âges | 0,2 (0,0-0,5) | <0,05 (0,0-0,0) | 0 | <0,05 (0,0-0,0) | <0,05 (0,0-0,0) | 16 (11-27) | 733,4 (59-2266) | 121,0 (99-141) | 473,2 (311-695) | 3552,6 (3211-4026) | 2929,2 (1467-3951) | 7914,0 (6775 - 9837) |
| Groupe d'âge (ans) | Rougeole | Rubéole | SRC/IRC | Polio | Tétanos | Diphtérie | Hib | Oreillons | MI | Varicelle | PI | Coqueluche | Global |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| < 1 | 1,1 (0-1,8) | 0 | 0,1 (0-0,3) | 0 | 0 | 0,1 (0,0-0,3) | 0,8 (0,0-1,3) | 0,9 (0,3-2,6) | 3,2 (1,5-4,9) | 6,9 (3,6-10,6) | 13,9 (11,8-15,4) | 60,7 (34,8-81,4) | 87,9 (64,1 - 107,5) |
| De 1 à 4 | 0,5 (0,1-1,2) | 0 | s.o. | 0 | <0,05 (0-0,1) | <0,05 (0,0-0,1) | 0,2 (0,1-0,3) | 1,2 (0,1-3,4) | 0,8 (0,5-1) | 2,9 (1,5-4,8) | 11,6 (9,7-12,6) | 31,5 (17,2-42,3) | 48,8 (33,8 - 60,2) |
| De 5 à 9 | 0,6 (0-1,8) | 0 | 0 | <0,05 (0-0,1) | <0,05 (0,0-0,1) | <0,05 (0-0,1) | 2,0 (0-6,7) | 0,1 (0,0-0,2) | 3,4 (1,0-7,1) | 3,6 (3,5-3,8) | 28,4 (13,5-39,2) | 38,1 (21,1 - 49,1) | |
| De 10 à 14 | 0,8 (0-2,9) | 0 | 0 | 0 | <0,05 (0,0-0,1) | <0,05 (0-0,1) | 2,6 (0,1-9,5) | 0,1 (0,1-0,2) | 4,3 (1,9-8,5) | 1,2 (1,1-1,2) | 31,5 (12,9-43,3) | 40,3 (19,3 - 52,4) | |
| De 15 à 19 | 0,5 (0-1,9) | 0 | 0 | <0,05 (0-0,0) | 0 | <0,05 (0-0,0) | 4,5 (0,7-14,7) | 0,6 (0,5-0,7) | 2,5 (1,6-3,7) | 1,4 (1,2-1,7) | 8,5 (3,7-11,7) | 18,1 (11,2 - 29,4) | |
| De 20 à 24 | 0,3 (0,0-0,6) | 0 | 0 | <0,05 (0-0,0) | <0,05 (0,0-0,0) | 0 | 5,0 (0,5-13,9) | 0,5 (0,3-0,8) | 1,9 (1,3-2,7) | 1,9 (1,5-2,3) | 3,8 (1,8-5,4) | 13,4 (8,9 - 22,6) | |
| De 25 à 29 | 0,2 (0-0,4) | 0 | 0 | <0,05 (0-0,0) | <0,05 (0,0-0,0) | <0,05 (0-0,1) | 4,5 (0,4-13,9) | 0,2 (0,1-0,4) | 1,4 (1,3-1,5) | 2,9 (2,6-3,6) | 3,2 (1,7-4,5) | 12,3 (8,0 - 22,1) | |
| De 30 à 39 | 0,2 (0-0,3) | 0 | 0 | <0,05 (0-0,0) | <0,05 (0,0-0,0) | <0,05 (0,0-0,1) | 3,0 (0,4-9,6) | 0,1 (0,1-0,2) | 1,0 (0,7-1,3) | 5,2 (4,5-6,0) | 4,4 (2,2-6,2) | 14,0 (11,4 - 21,1) | |
| De 40 à 59 | 0,1 (0,0-0,2) | <0,05 (0-0,0) | 0 | <0,05 (0-0,0) | <0,05 (0,0-0,0) | <0,05 (0-0,1) | 1,2 (0,1-3,6) | 0,2 (0,1-0,3) | 0,4 (0,4-0,6) | 9,7 (8,9-11,5) | 3,3 (1,7-4,3) | 15,0 (13,8 - 17,2) | |
| ≥ 60 | <0,05 (0-0,0) | 0 | 0 | <0,05 (0-0,0) | <0,05 (0,0-0,0) | <0,05 (0,0-0,1) | 0,2 (0-0,4) | 0,4 (0,3-0,5) | 0,2 (0,1-0,2) | 21,1 (19,8-23,2) | 1,2 (0,6-1,6) | 23,2 (22,3 - 24,7) | |
| Non précisé | 0 | 0 | 0 | 0 | 0 | S.O | S.O | S.O | S.O | S.O | S.O | S.O | |
| Tous les âges | 0,2 (0,0-0,5) | <0,05 (0,0-0,0) | 0 | <0,05 (0,0-0,0) | <0,05 (0,0-0,0) | <0,05 (0,0-0,1) | 2,0 (0,2-6,2) | 0,3 (0,3-0,4) | 2,0 (0,9-3,5) | 9,7 (9,0-10,8) | 8,0 (3,9-10,9) | 21,5 (17,9 - 26,8) |
Remarque : Aux fins de résumé, les taux d'incidence sont indiqués avec une décimale. Par conséquent, lorsque les taux d'incidence sont inférieurs à 0,05 pour 100 000 personnes, ils sont indiqués comme tels. Les taux d'incidence pour « ;tous les âges; » sont détaillés dans chaque section des MEV.
Maladies évitables par la vaccination dans un contexte d'élimination au Canada
Rougeole
Points principaux :
- Grâce à la vaccination systématique, l'incidence de la rougeole au Canada a diminué de plus de 99 %, passant d'une incidence moyenne de 373,3 cas pour 100 000 personnes à l'ère prévaccinale, à 0,2 cas pour 100 000 personnes de 2015 à 2019.
- Le Canada continue de maintenir son statut exempt de rougeole et est en bonne voie d'atteindre sa cible de réduction qui est de zéro cas endémique de rougeole d'ici 2025. Cependant, des éclosions de rougeole associées à des cas importés continuent de se produire, d'où la nécessité de demeurer vigilant jusqu'à ce que cette maladie soit éradiquée dans le monde entier.
- Les taux de vaccination devraient être améliorés pour atteindre une couverture de 95 % pour l'immunité collective. D'après l'Enquête nationale sur la couverture vaccinale des enfants (ENCVE) de 2017, 90 % des enfants au Canada avaient reçu les doses recommandées du vaccin contre la rougeole à deux ans, tandis que 83 % les avaient reçues à sept.
Un vaccin contenant le virus de la rougeole a été mis à la disposition de la population canadienne en 1963 et des programmes de vaccination systématique ont été mis en place dans l'ensemble des provinces et territoires en 1970 Note de bas de page 8,Note de bas de page 9. En 1996-1997, les provinces et les territoires ont tous ajouté une deuxième dose du vaccin contenant le virus de la rougeole à leurs calendriers de vaccination systématique Note de bas de page 10. Avant l'introduction du vaccin contre la rougeole, des milliers de cas de rougeole étaient déclarés chaque année, et d'importantes éclosions survenaient tous les deux à cinq ans. Grâce à la vaccination systématique, l'incidence de la rougeole a diminué de plus de 99 %, passant d'une incidence moyenne de 373,3 cas pour 100 000 personnes à l'ère prévaccinale (de 1950 à 1954)Note de bas de page e à 0,2 cas pour 100 000 personnes de 2015 à 2019 (Figure 2). Néanmoins, des cas importés surviennent encore au Canada, ce qui peut entraîner une propagation secondaire et des éclosions de rougeole. Pour obtenir des renseignements à jour sur les activités de lutte contre la rougeole au Canada, consultez les Rapports hebdomadaires de surveillance de la rougeole et de la rubéole et des renseignements sur les Amériques, veuillez consulter les alertes et mises à jour épidémiologiques de l'OPS.
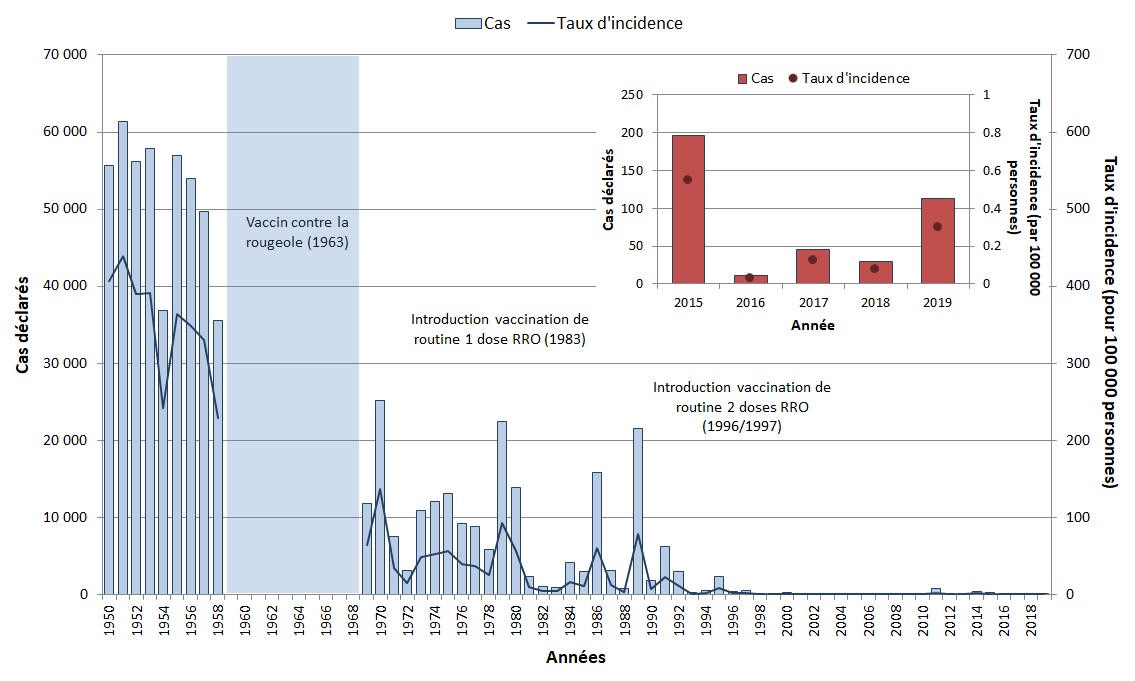
Figure 2 - Texte descriptif
| Année | Cas | Incidence (par 100 000 personnes) |
|---|---|---|
| 1950 | 55 653 | 406,6 |
| 1951 | 61 370 | 438,8 |
| 1952 | 56 178 | 389,2 |
| 1953 | 57 871 | 390,5 |
| 1954 | 36 850 | 241,5 |
| 1955 | 56 922 | 363,3 |
| 1956 | 53 986 | 348,1 |
| 1957 | 49 712 | 330,3 |
| 1958 | 35 531 | 229,3 |
| 1959 | Aucune donnée | Aucune donnée |
| 1960 | Aucune donnée | Aucune donnée |
| 1961 | Aucune donnée | Aucune donnée |
| 1962 | Aucune donnée | Aucune donnée |
| 1963 | Aucune donnée | Aucune donnée |
| 1964 | Aucune donnée | Aucune donnée |
| 1965 | Aucune donnée | Aucune donnée |
| 1966 | Aucune donnée | Aucune donnée |
| 1967 | Aucune donnée | Aucune donnée |
| 1968 | Aucune donnée | Aucune donnée |
| 1969 | 11 720 | 64,4 |
| 1970 | 25 137 | 136,4 |
| 1971 | 7 439 | 33,8 |
| 1972 | 3 136 | 14,1 |
| 1973 | 10 911 | 48,3 |
| 1974 | 11 985 | 52,3 |
| 1975 | 13 143 | 56,6 |
| 1976 | 9 158 | 38,9 |
| 1977 | 8 832 | 37,1 |
| 1978 | 5 858 | 24,4 |
| 1979 | 22 444 | 92,4 |
| 1980 | 13 864 | 56,3 |
| 1981 | 2 307 | 9,3 |
| 1982 | 1 064 | 4,2 |
| 1983 | 934 | 3,7 |
| 1984 | 4 086 | 15,9 |
| 1985 | 2 899 | 11,2 |
| 1986 | 15 796 | 60,3 |
| 1987 | 3 065 | 11,5 |
| 1988 | 710 | 2,6 |
| 1989 | 21 523 | 78,5 |
| 1990 | 1 738 | 6,3 |
| 1991 | 6 151 | 21,9 |
| 1992 | 2 915 | 10,2 |
| 1993 | 192 | 0,7 |
| 1994 | 517 | 1,8 |
| 1995 | 2 366 | 8,0 |
| 1996 | 328 | 1,1 |
| 1997 | 531 | 1,8 |
| 1998 | 17 | 0,1 |
| 1999 | 32 | 0,1 |
| 2000 | 207 | 0,7 |
| 2001 | 38 | 0,1 |
| 2002 | 9 | <0,1 |
| 2003 | 17 | 0,1 |
| 2004 | 9 | <0,1 |
| 2005 | 8 | <0,1 |
| 2006 | 13 | <0,1 |
| 2007 | 101 | 0,3 |
| 2008 | 61 | 0,2 |
| 2009 | 14 | <0,1 |
| 2010 | 99 | 0,3 |
| 2011 | 752 | 2,2 |
| 2012 | 10 | <0,1 |
| 2013 | 83 | 0,2 |
| 2014 | 418 | 1,2 |
| 2015 | 196 | 0,5 |
| 2016 | 11 | <0,1 |
| 2017 | 45 | 0,1 |
| 2018 | 29 | 0,1 |
| 2019 | 113 | 0,3 |
Épidémiologie entre 2015 et 2019
De 2015 à 2019, un total de 394 cas de rougeole ont été déclarés au Canada par l'intermédiaire du Système canadien de surveillance de la rougeole et de la rubéole. Une moyenne de 79 cas par année (variant de 11 à 196) a été signalée, avec un taux d'incidence moyen de 0,22 cas pour 100 000 personnes (variant de 0,03 à 0,55) (Figure 2). Parmi ces cas, 88 (22 %) ont été importés au Canada et 278 (71 %) étaient dus à des transmissins subséquentes au Canada (c.-à-d. ont été exposés au Canada et pourraient être associés à un cas de rougeole confirmé). Pour 28 cas (7 %), il a été impossible de déterminer la source d'infection (c.-à-d. un lien avec un autre cas de rougeole) ou le lieu de l'exposition (c.-à-d., exposée au Canada ou à l'étranger). Soixante-quatre (16 %) des cas ont été hospitalisés. Bien que des cas aient été déclarés dans tous les groupes d'âge et le groupe d'âge le plus touché variait d'une année à l'autre selon le contexte de l'éclosion, pour l'ensemble de la période, les taux d'incidence les plus élevés ont été observés chez les nourrissons de moins de 1 an (1,1 cas pour 100 000 personnes), puis chez les enfants de 10 à 14 ans (0,7 cas pour 100 000 personnes) (Figure 3). De manière générale, les cas étaient équitablement répartis entre les femmes et les hommes.
Vingt-trois éclosions ont été signalées pendant la période de surveillance, la plus importante l'ayant été en 2015. Dans cette éclosion de 2015, le cas de référence a été exposé à la rougeole lors d'un voyage dans un parc à thème populaire en Californie. Cette éclosion a entraîné 159 cas au Canada, la plupart des transmissions secondaires ayant eu lieu dans une communauté religieuse non immunisée à laquelle appartenait le cas de référence. Le génotype B3 a été associé à cette éclosion. En 2017, une épidémie touchant plusieurs provinces et territoires a été signalée en Nouvelle-Écosse, à Terre-Neuve-et-Labrador, en Ontario, au Nouveau-Brunswick et en Alberta. L'éclosion a entraîné 29 cas dans une variété de milieux, y compris les voyages aériens et l'aéroport, les soins de santé, les milieux sociaux, scolaires et communautaires. Cette éclosion a fourni la première preuve au Canada de la transmission de la rougeole lors de voyages aériens intérieurs. Le génotype associé à cette épidémie était le D8. D'après les données pour cette période, le Canada est en bonne voie d'atteindre sa cible de réduction pour les maladies évitables par la vaccination qui est de zéro cas endémique de rougeole d'ici 2025. En juin 2021, le Canada a renouvelé son statut d'élimination de la rougeole, de la rubéole et du SRC pour les années 2016-2020.

Figure 3 - Texte descriptif
| Groupes d'âge | Nombre total de cas | Incidence (par 100 000 personnes) |
|---|---|---|
| < 1 | 21 | 1,1 |
| 1 à 4 | 40 | 0,5 |
| 5 à 9 | 58 | 0,6 |
| 10 à 14 | 73 | 0,7 |
| 15 à 19 | 58 | 0,6 |
| 20 à 24 | 36 | 0,3 |
| 25 à 29 | 30 | 0,2 |
| 30 à 39 | 40 | 0,2 |
| 40 à 59 | 36 | 0,1 |
| ≥ 60 | 2 | <0,1 |
Couverture vaccinale contre la rougeole
D'après l'Enquête nationale sur la couverture vaccinale des enfants (ENCVE) de 2017, 90 % des enfants au Canada avaient reçu les doses recommandées du vaccin contre la rougeole à deux ans, tandis que 83 % les avaient reçues à sept ans Note de bas de page 11. Ce chiffre est inférieur aux objectifs de couverture vaccinale de 95 % consistant à recevoir une dose d'un vaccin contenant la rougeole avant l'âge de deux ans et deux doses avant l'âge de sept ans.
Lectures complémentaires
- Page Web de l'ASPC sur la rougeole
- Chapitre sur le vaccin contre la rougeole du Guide canadien d'immunisation
- Lignes directrices sur le vaccin contre la rougeole du Comité consultatif national de l'immunisation
- Rapports annuels sur la rougeole : Rapport de 2019, Rapport de 2018, Rapport de 2017 et Rapport de 2016
- Rapports hebdomadaires de surveillance de la rougeole et de la rubéole
- Objectifs nationaux de couverture vaccinale et cibles nationales de réduction des maladies évitables par la vaccination d'ici 2025
Rubéole
Points principaux :
- Grâce à la vaccination systématique, l'incidence de la rubéole au Canada a diminué de plus de 99 %, passant d'un taux d'incidence moyen de 107,2 cas pour 100 000 personnes à l'ère prévaccinale, à moins de 0,001 cas pour 100 000 personnes de 2015 à 2019.
- Bien que deux cas de rubéole aient été déclarés entre 2015 et 2019 (un importé), aucun n'a mené à une transmission secondaire au Canada, maintenant ainsi le statut d'élimination de la rubéole au Canada. Le Canada est en bonne voie d'atteindre sa cible de réduction des maladies qui est de zéro cas endémique de rubéole d'ici 2025.
- La couverture vaccinale à l'âge de 2 ans devrait être améliorée pour atteindre l'objectif de 95 % à l'échelle nationale. Selon l'ECVNE de 2019, 89 % des enfants au Canada avaient reçu la dose recommandée du vaccin contre la rubéole à l'âge de 2 ans, tandis que 96 % les avaient reçues à l'âge de 7 ansNote de bas de page g. Un vaccin contre la rubéole a été introduit au Canada en 1969 et des programmes de vaccination systématique ont été mis en place dans l'ensemble des provinces et territoires en 1983 Note de bas de page 10,Note de bas de page 12. Avant qu'un vaccin ne soit disponible, des milliers de cas de rubéole étaient déclarés chaque année et des éclosions survenaient tous les trois à six ans. Grâce à la vaccination systématique, l'incidence de la rubéole a diminué de plus de 99 %, passant d'un taux d'incidence moyen de 107,2 cas pour 100 000 personnes à l'ère prévaccinale (de 1950 à 1954)Note de bas de page h à 0,001 cas pour 100 000 personnes de 2015 à 2019 (Figure 4). Puisque des cas importés continuent d'être rapportés, le risque de propagation secondaire chez les Canadiens vulnérables en raison d'une vaccination inadéquate demeure. Par conséquent, il faut exercer une vigilance continue. Des données plus récentes sur la rougeole sont présentées dans les Rapports hebdomadaires de surveillance de la rougeole et de la rubéole.

Figure 4 - Texte descriptif
| Année | Cas | Incidence (par 100 000 personnes) |
|---|---|---|
| 1950 | 37 917 | 277,0 |
| 1951 | 12 624 | 93,7 |
| 1952 | 10 116 | 70,1 |
| 1953 | 9 745 | 65,8 |
| 1954 | 4 468 | 29,5 |
| 1955 | 20 409 | 131,1 |
| 1956 | 51 036 | 331,2 |
| 1957 | 16 652 | 110,6 |
| 1958 | 7 431 | 50,3 |
| 1959 | Aucune donnée | Aucune donnée |
| 1960 | Aucune donnée | Aucune donnée |
| 1961 | Aucune donnée | Aucune donnée |
| 1962 | Aucune donnée | Aucune donnée |
| 1963 | Aucune donnée | Aucune donnée |
| 1964 | Aucune donnée | Aucune donnée |
| 1965 | Aucune donnée | Aucune donnée |
| 1966 | Aucune donnée | Aucune donnée |
| 1967 | Aucune donnée | Aucune donnée |
| 1968 | Aucune donnée | Aucune donnée |
| 1969 | 8 934 | 47,4 |
| 1970 | 12 710 | 66,7 |
| 1971 | 12 567 | 57,5 |
| 1972 | 2 808 | 12,7 |
| 1973 | 3 189 | 14,3 |
| 1974 | 7 732 | 34,1 |
| 1975 | 12 032 | 52,3 |
| 1976 | 4 167 | 17,9 |
| 1977 | 2 159 | 9,1 |
| 1978 | 3 270 | 13,7 |
| 1979 | 8 201 | 33,9 |
| 1980 | 3 138 | 12,8 |
| 1981 | 1 719 | 6,9 |
| 1982 | 2 973 | 11,8 |
| 1983 | 7 420 | 29,2 |
| 1984 | 1 831 | 7,1 |
| 1985 | 2 989 | 11,5 |
| 1986 | 3 570 | 13,6 |
| 1987 | 1 634 | 6,2 |
| 1988 | 801 | 3,0 |
| 1989 | 2 440 | 8,9 |
| 1990 | 506 | 1,8 |
| 1991 | 765 | 2,7 |
| 1992 | 2 201 | 7,7 |
| 1993 | 1 018 | 3,5 |
| 1994 | 241 | 0,8 |
| 1995 | 287 | 1,0 |
| 1996 | 272 | 0,9 |
| 1997 | 4 003 | 13,3 |
| 1998 | 63 | 0,2 |
| 1999 | 24 | 0,1 |
| 2000 | 29 | 0,1 |
| 2001 | 27 | 0,1 |
| 2002 | 15 | <0,1 |
| 2003 | 14 | <0,1 |
| 2004 | 9 | <0,1 |
| 2005 | 319 | 1,0 |
| 2006 | 9 | <0,1 |
| 2007 | 8 | <0,1 |
| 2008 | 5 | <0,1 |
| 2009 | 7 | <0,1 |
| 2010 | 13 | <0,1 |
| 2011 | 2 | <0,1 |
| 2012 | 2 | <0,1 |
| 2013 | 1 | <0,1 |
| 2014 | 1 | <0,1 |
| 2015 | 0 | <0,1 |
| 2016 | 1 | <0,1 |
| 2017 | 0 | <0,1 |
| 2018 | 0 | <0,1 |
| 2019 | 1 | <0,1 |
Épidémiologie entre 2015 et 2019
Comme la rubéole a été éliminée au Canada, l'activité de la maladie est généralement imputable aux rares cas importés. De 2015 à 2019, deux cas de rubéole ont été déclarés au total (Figure 4). Le taux d'incidence était de 0,001 cas pour 100 000 personnes pour cette période. Les deux cas ont touché des adultes de 40 et de 59 ans et ils n'ont pas été hospitalisés. Un des cas était importé et l'autre n'avait pas d'antécédents récents de voyage. D'après les données pour cette période, le Canada est en bonne voie d'atteindre sa cible de réduction des maladies, qui est de zéro cas endémique de rubéole d'ici 2025.
Couverture vaccinale contre la rubéole
D'après l'ENCVE de 2019, 89 % des enfants au Canada avaient reçu la dose recommandée du vaccin contre la rubéole à deux ans, ce qui est inférieur à l'objectif de couverture vaccinale de 95 %. Cependant, 96 % ont reçu la dose recommandée à l'âge de sept ans, ce qui atteint l'objectif de couverture nationale de 95 % Note de bas de page 11. Dans des études sur la séroprévalence des cohortes de femmes enceintes au Canada, de 2006 à 2012, le pourcentage des participantes à l'étude immunisées contre la rubéole variait entre 84 % et 92 % Note de bas de page 13, Note de bas de page 14, Note de bas de page 15.
Lectures complémentaires
- Page Web de l'ASPC sur la rubéole et le SRC
- Chapitre sur le vaccin contre la rubéole du Guide canadien d'immunisation
- Lignes directrices sur le vaccin contre la rubéole du Comité consultatif national de l'immunisation
- Rapport hebdomadaire de surveillance de la rougeole et de la rubéole
- Objectifs nationaux de couverture vaccinale et cibles nationales de réduction des maladies évitables par la vaccination d'ici 2025
Syndrome de rubéole congénitale (SRC) et infection rubéoleuse congénitale (IRC)
Points principaux :
- Grâce à la vaccination systématique, l'incidence d'IRC/de SRC au Canada a diminué de 98 %, passant d'un taux d'incidence moyen de 3,0 cas pour 100 000 naissances vivantes à l'ère prévaccinale, à 0,1 cas pour 100 000 naissances vivantes de 2015 à 2019.
- Aucun cas de SRC/d'IRC n'a été déclaré en raison d'une exposition à la rubéole au Canada depuis l'an 2000, maintenant ainsi le statut d'élimination du Canada pour l'IRC/le SRC.
- Le Canada est en bonne voie d'atteindre sa cible de réduction des maladies qui est de zéro cas d'IRC/de SRC d'ici 2025.
Grâce à la vaccination systématique contre la rubéole, les cas d'IRC/de SRC ont diminué de 98 %. Le taux d'incidence moyen de cas d'IRC/de SRC a diminué, passant de 3,0 cas pour 100 000 naissances vivantes à l'ère prévaccinale (de 1950 à 1954)Note de bas de page j 0,1 cas pour 100 000 naissances vivantes de 2015 à 2019. Des données plus récentes sur l'IRC/le SRC sont présentées dans les Rapports hebdomadaires de surveillance de la rougeole et de la rubéole.
Épidémiologie entre 2015 et 2019
De 2015 à 2019, un cas d'IRC/de SRC a été déclaré au Canada en 2015, ce qui a donné lieu à un taux d'incidence de 0,3 cas pour 100 000 naissances vivantes pour cette année-là. Ce cas a été hospitalisé et résultait de l'exposition de la mère à la rubéole en dehors des frontières canadiennes. Aucun cas d'IRC/de SRC n'a été déclaré en raison de l'exposition à la rubéole au Canada depuis l'an 2000. Le Canada est en bonne voie d'atteindre sa cible de réduction des maladies qui est de zéro cas d'IRC/de SRC d'ici 2025.
Couverture vaccinale contre la rubéole
On peut éviter les cas de SRC/d'IRC en s'assurant que les femmes en âge de procréer soient vaccinées contre la rubéole. À l'heure actuelle, aucune estimation sur la couverture vaccinale n'est disponible pour ce groupe. De 2006 à 2012, dans de récentes études sur la séroprévalence des cohortes de femmes enceintes au Canada, le pourcentage des participantes à l'étude immunisées contre la rubéole variait entre 84 % et 92 % Note de bas de page 13, Note de bas de page 14, Note de bas de page 15.
Lectures complémentaires
- Page Web de l'ASPC sur la rubéole et le SRC
- Chapitre sur le vaccin contre la rubéole du Guide canadien d'immunisation
- Lignes directrices sur le vaccin contre la rubéole du Comité consultatif national de l'immunisation
- Rapports hebdomadaires de surveillance de la rougeole et de la rubéole
- Objectifs nationaux de couverture vaccinale et cibles nationales de réduction des maladies évitables par la vaccination d'ici 2025
Polio et paralysie flasque aiguë (PFA)
Points principaux :
- Grâce à la vaccination systématique, la poliomyélite endémique a été éliminée au Canada. L'incidence a diminué, passant d'une incidence moyenne de 17,5 cas pour 100 000 personnes à l'ère prévaccinale, à zéro cas déclaré de 2015 à 2019. Par conséquent, le Canada est en bonne voie d'atteindre ses cibles de réduction qui sont de zéro cas de polio d'ici 2025.
- Tant que la polio n'aura pas été éradiquée à l'échelle internationale, une surveillance active de la paralysie flasque aiguë (PFA) demeure essentielle en raison du risque continu d'importation de la poliomyélite.
- Les taux de vaccination devraient être améliorés pour atteindre l'objectif de 95 % à l'échelle nationale. D'après l'ECVNE de 2015, 92 % des enfants au Canada avaient reçu les doses recommandées de vaccin contenant le virus de la poliomyélite à l'âge de 2 ans.
Au Canada, le vaccin contre la poliomyélitique (polio) a été introduit en 1955. Les programmes de vaccination ont abandonné le vaccin antipoliomyélitique oral (VPO) au profit du vaccin antipoliomyélitique inactivé (VPI) exclusivement en 1995-1996. Bien que le Canada ait été déclaré exempt de la poliomyélite en 1994, il est essentiel de surveiller la poliomyélite au moyen de systèmes de surveillance pour les maladies semblables à la polio en raison du risque d'importation de régions où la polio est endémique, de l'importation du poliovirus dérivé d'une souche vaccinale de pays où le VPO est utilisé, ainsi que de l'existence de populations non immunisées au Canada. Entre 2004 et 2012, quatre cas de poliovirus dérivé de la souche Sabin ont été détectés chez des nourrissons qui s'étaient rendus dans des pays où le vaccin oral est encore utilisé. Ces derniers auraient aussi été vaccinés avec le vaccin oral Note de bas de page 6 et qui s'y étaient fait vacciner Note de bas de page 6. Au Canada, l'incidence de la polio a chuté de façon marquée après la mise en œuvre de programmes de vaccination à l'échelle nationale dans les années 1950. Le taux d'incidence moyen de la polio a diminué, passant de 17,5 cas pour 100 000 personnes à l'ère prévaccinale (de 1950 à 1954) Note de bas de page k à zéro de 2015 à 2019 (Figure 5). D'après les données pour cette période, le Canada est en bonne voie d'atteindre sa cible de réduction des maladies qui est de zéro cas de polio d'ici 2025.
Une surveillance active demeure essentielle tant que la maladie n'aura pas été éradiquée à l'échelle internationale. En 2019, la polio reste endémique dans deux pays du monde : l'Afghanistan et le Pakistan Note de bas de page 16. Comme le recommande l'OMS, le Canada assure la surveillance de la PFA chez les enfants de moins de quinze ans en vue de surveiller la polio. La PFA est l'apparition aiguë d'une paralysie dans un ou plusieurs membres et est une caractéristique de la polio Note de bas de page 4. Les taux d'incidence pour la PFA semblent montrer une tendance cyclique, des augmentations ayant été observées tous les deux à cinq ans.
Épidémiologie de la PFA entre 2015 et 2019
De 2015 à 2019, un total de 220 cas de paralysie flasque aiguë a été déclaré au Canada chez les moins de 15 ans. Une moyenne de 44 cas a été signalée par année (variant de 27 à 73) avec un taux d'incidence moyen de 0,7 cas pour 100 000 personnes (variant de 0,5 à 1,2) (Figure 5). Les hommes représentaient 54 % des cas. Le taux d'incidence de la PFA le plus élevé depuis 1996 a été signalé en 2018 (Figure 5). Ce pic de cas pourrait être attribué à une augmentation du nombre de cas d'un type spécifique de PFA, la myélite flasque aiguë (MFA) aux États-Unis, qui pourrait avoir entraîné une sensibilisation accrue à la MFA chez les cliniciens canadiens Note de bas de page 17.
Tous les cas ont fait l'objet d'un examen approfondi, et aucun cas n'a reçu de diagnostic de polio. Pour la majorité des cas déclarés, le diagnostic a révélé le syndrome de Guillain-Barré (64 %) ou la myélite transverse (24 %).

Figure 5 - Texte descriptif
| Année | Cas | Incidence (par 100 000 personnes) |
|---|---|---|
| 1996 | 27 | 0,5 |
| 1997 | 35 | 0,6 |
| 1998 | 43 | 0,7 |
| 1999 | 60 | 1,0 |
| 2000 | 63 | 1,1 |
| 2001 | 53 | 0,9 |
| 2002 | 44 | 0,8 |
| 2003 | 44 | 0,8 |
| 2004 | 38 | 0,7 |
| 2005 | 54 | 0,9 |
| 2006 | 38 | 0,7 |
| 2007 | 50 | 0,9 |
| 2008 | 43 | 0,8 |
| 2009 | 58 | 1,0 |
| 2010 | 47 | 0,8 |
| 2011 | 44 | 0,8 |
| 2012 | 33 | 0,6 |
| 2013 | 36 | 0,6 |
| 2014 | 50 | 0,9 |
| 2015 | 27 | 0,5 |
| 2016 | 52 | 0,9 |
| 2017 | 32 | 0,5 |
| 2018 | 72 | 1,2 |
| 2019 | 34 | 0,6 |
Couverture vaccinale contre la polio
D'après l'ENCVE de 2019, le Canada se situe légèrement en dessous de l'objectif de couverture nationale de 95 % avec 92 % des enfants au Canada ayant reçu les trois doses recommandées de Note de bas de page 11.
Lectures complémentaires
- Page Web de l'ASPC sur la poliomyélite (polio)
- Page Web de l'ASPC sur la surveillance de la paralysie flasque aiguë
- Chapitre sur le vaccin contre la poliomyélite du Guide canadien d'immunisation
- Lignes directrices sur le vaccin contre la poliomyélite du Comité consultatif national de l'immunisation
- Rapport annuel du Progamme canadien de surveillance pédiatrique sur l'PFA au Canada
- La phase finale de l'éradication de la poliomyélite : Pourquoi l'immunisation et la surveillance continue sont essentielles
- Initiative mondiale pour l'éradication de la poliomyélite
- Objectifs nationaux de couverture vaccinale et cibles nationales de réduction des maladies évitables par la vaccination d'ici 2025
Résumé
L'incidence annuelle moyenne de chacune de ces maladies dans un contexte d'élimination a diminué de plus de 99 % entre l'ère prévaccinale et la période de 2015 à 2019. Cette forte baisse peut être largement attribuée à la vaccination systématique. Le Canada a maintenu le statut d'élimination pour la rougeole, la rubéole, le syndrome de rubéole congénitale (SRC), l'infection rubéoleuse congénitale (IRC) et la polio. Le Canada est en bonne voie d'atteindre sa cible de réduction des MEV à l'échelle nationale pour ces maladies d'ici 2025. Toutefois, des améliorations sont nécessaires pour atteindre l'objectif d'une couverture vaccinale de 95 %, car la couverture vaccinale contre la rougeole, la rubéole et la polio reste inférieure à 95 % chez les enfants de deux ans.
Maladies évitables par la vaccination à faible incidence au Canada Canada
Diphtérie
Points principaux :
- La vaccination systématique a grandement contribué à la réduction de l'incidence de la diphtérie au Canada. Le taux d'incidence moyen a diminué de plus de 99 %, passant de 84,2 cas pour 100 000 personnes à l'ère prévaccinale, à un taux d'incidence moyen de moins de 0,01 cas pour 100 000 personnes de 2015 à 2019.
- Aucune donnée de surveillance n'est disponible actuellement pour évaluer la cible de réduction à l'échelle nationale qui est de zéro cas par année pour la diphtérie respiratoire résultant d'une exposition d'ici 2025.
- Malgré le succès de la vaccination dans la réduction du fardeau de la diphtérie, les taux de couverture vaccinale contre la diphtérie demeurent faibles. D'après l'ECVNE de 2019, seulement 78 % des enfants au Canada avaient reçu les doses recommandées de vaccin contre la diphtérie à l'âge de deux ans, tandis que 78 % les avaient reçues à l'âge de 7 ans.
La vaccination contre la diphtérie a réduit considérablement la mortalité et la morbidité de la diphtérie. Grâce à la vaccination systématique, l'incidence de la diphtérie a diminué de plus de 99 %, passant d'un taux d'incidence moyen de 84,2 cas pour 100 000 personnes à l'ère prévaccinale (de 1925 à 1929)Note de bas de page mà 0,01 cas pour 100 000 personnes de 2015 à 2019 (Figure 6).

Figure 6 - Texte descriptif
| Année | Cas | Incidence (par 100 000 personnes) |
|---|---|---|
| 1924 | 9 057 | 100,1 |
| 1925 | 7 244 | 78,8 |
| 1926 | 7 175 | 76,7 |
| 1927 | 8 501 | 89,1 |
| 1928 | 8 781 | 90,2 |
| 1929 | 9 010 | 90,0 |
| 1930 | 8 036 | 78,8 |
| 1931 | 5 914 | 57,1 |
| 1932 | 3 912 | 37,3 |
| 1933 | 2 377 | 22,4 |
| 1934 | 2 267 | 21,1 |
| 1935 | 1 999 | 18,5 |
| 1936 | 2 031 | 18,6 |
| 1937 | 2 945 | 26,7 |
| 1938 | 3 676 | 33,0 |
| 1939 | 2 897 | 25,8 |
| 1940 | 2 335 | 20,5 |
| 1941 | 2 866 | 24,9 |
| 1942 | 2 955 | 25,4 |
| 1943 | 2 804 | 23,8 |
| 1944 | 3 223 | 27,0 |
| 1945 | 2 786 | 23,1 |
| 1946 | 2 535 | 20,7 |
| 1947 | 1 550 | 12,4 |
| 1948 | 898 | 7,0 |
| 1949 | 806 | 6,2 |
| 1950 | 421 | 3,1 |
| 1951 | 253 | 1,8 |
| 1952 | 190 | 1,3 |
| 1953 | 132 | 0,9 |
| 1954 | 208 | 1,4 |
| 1955 | 139 | 0,9 |
| 1956 | 135 | 0,8 |
| 1957 | 142 | 0,9 |
| 1958 | 66 | 0,4 |
| 1959 | 38 | 0,2 |
| 1960 | 55 | 0,3 |
| 1961 | 91 | 0,5 |
| 1962 | 71 | 0,4 |
| 1963 | 75 | 0,4 |
| 1964 | 23 | 0,1 |
| 1965 | 51 | 0,3 |
| 1966 | 38 | 0,2 |
| 1967 | 41 | 0,2 |
| 1968 | 61 | 0,3 |
| 1969 | 48 | 0,2 |
| 1970 | 47 | 0,2 |
| 1971 | 75 | 0,3 |
| 1972 | 68 | 0,3 |
| 1973 | 169 | 0,7 |
| 1974 | 173 | 0,8 |
| 1975 | 103 | 0,4 |
| 1976 | 109 | 0,5 |
| 1977 | 124 | 0,5 |
| 1978 | 119 | 0,5 |
| 1979 | 84 | 0,3 |
| 1980 | 55 | 0,2 |
| 1981 | 7 | <0,1 |
| 1982 | 11 | <0,1 |
| 1983 | 11 | <0,1 |
| 1984 | 8 | <0,1 |
| 1985 | 9 | <0,1 |
| 1986 | 6 | <0,1 |
| 1987 | 4 | <0,1 |
| 1988 | 4 | <0,1 |
| 1989 | 9 | <0,1 |
| 1990 | 7 | <0,1 |
| 1991 | 5 | <0,1 |
| 1992 | 1 | <0,1 |
| 1993 | 1 | <0,1 |
| 1994 | 3 | <0,1 |
| 1995 | 2 | <0,1 |
| 1996 | 0 | <0,1 |
| 1997 | 1 | <0,1 |
| 1998 | 0 | <0,1 |
| 1999 | 1 | <0,1 |
| 2000 | 0 | <0,1 |
| 2001 | 0 | <0,1 |
| 2002 | 1 | <0,1 |
| 2003 | 1 | <0,1 |
| 2004 | 0 | <0,1 |
| 2005 | 0 | <0,1 |
| 2006 | 0 | <0,1 |
| 2007 | 3 | <0,1 |
| 2008 | 2 | <0,1 |
| 2009 | 2 | <0,1 |
| 2010 | 2 | <0,1 |
| 2011 | 1 | <0,1 |
| 2012 | 0 | <0,1 |
| 2013 | 0 | <0,1 |
| 2014 | 2 | <0,1 |
| 2015 | 2 | <0,1 |
| 2016 | 1 | <0,1 |
| 2017 | 10 | <0,1 |
| 2018 | 9 | <0,1 |
| 2019 | 3 | <0,1 |
Épidémiologie entre 2015 et 2019
De 2015 à 2019, un total de 25 cas de diphtérie a été déclaré au Canada et 76 % de ces cas sont survenus en 2017 et en 2018. Une moyenne de cinq cas a été déclarée par année (variant de 1 à 10) avec un taux d'incidence moyen de 0,014 cas pour 100 000 personnes (variant de 0,003 à 0,027) (Figure 6). Tous les âges ont été touchés, les cas les plus nombreux étant ceux des personnes âgées de 40 à 59 ans (sept cas) et de cinq à neuf ans (cinq cas). La définition nationale actuelle pour la diphtérie englobe la diphtérie respiratoire et la diphtérie cutanée, sans distinction entre les types d'infection. Par conséquent, les données de surveillance ne sont pas disponibles pour évaluer la cible de réduction, qui est de zéro cas annuellement pour la diphtérie respiratoire résultant d'une exposition d'ici 2025, au Canada.
Couverture vaccinale contre la diphtérie
D'après l'ENCVE de 2019, l'objectif de la couverture vaccinale des enfants de 95 % n'a pas été atteint : 78 % des enfants vivant au Canada ont reçu les quatre doses recommandées du vaccin contre la diphtérie à l'aide deux ans et 78 % ont reçu les cinq doses recommandées à l'âge de 7 ans. L'objectif de 90 % pour la couverture vaccinale des adolescents a été atteint, puisque 95 % d'entre eux ont reçu une dose de rappel pendant l'adolescence Note de bas de page 11.
Lectures complémentaires
- Page Web de ASPC sur la diphtérie
- Chapitre sur le vaccin contre la diphtérie du Guide canadien d'immunisation
- Lignes directrices sur l'immunisation contre la diphtérie du Comité consultatif national de l'immunisation
- Objectifs nationaux de couverture vaccinale et cibles nationales de réduction des maladies évitables par la vaccination d'ici 2025
Tétanos
Points principaux :
- Grâce à la vaccination systématique, l'incidence du tétanos a diminué de 95 %, passant d'un taux d'incidence moyen de 0,2 cas pour 100 000 personnes à l'ère prévaccinale à 0,01 cas pour 100 000 personnes de 2015 à 2019.
- Le Canada est en bonne voie d'atteindre sa cible de réduction qui est de moins de cinq cas de tétanos annuellement d'ici 2025. Les données de surveillance ne sont pas actuellement disponibles pour évaluer les objectifs de réduction de zéro cas de tétanos maternel/néonatal d'ici 2025, bien que des travaux soient en cours pour estimer le nombre de cas au niveau national.
- Les taux de vaccination devraient être améliorés, car ils sont inférieurs à l'objectif national de 95 %. D'après l'ECVNE de 2019, 78 % des enfants au Canada avaient reçu les doses recommandées de vaccin contenant l'anatoxine tétanique à l'âge de deux ans, tandis que 78 % les avaient reçues à l'âge de 7 ans.
Contrairement à d'autres MEV, le tétanos ne se transmet pas d'une personne à une autre et, même si les cas ont toujours été relativement rares au Canada, ils sont généralement graves. Comme le tétanos n'est pas une maladie transmissible, des programmes de vaccination ont été mis en place pour cibler en priorité la protection individuelle plutôt que l'immunité collective. Toutes les provinces et tous les territoires avaient en place des programmes de vaccination systématique contre le tétanos dans les années 1940 Note de bas de page 10. Grâce à la vaccination systématique, l'incidence du tétanos a diminué de 95 %, passant d'un taux d'incidence moyen de 0,2 cas pour 100 000 personnes à l'ère prévaccinale (de 1935 à 1939)Note de bas de page n à 0,01 cas pour 100 000 personnes de 2015 à 2019 (Figure 7).

Figure 7 - Texte descriptif
| Année | Cas | Incidence (par 100 000 personnes) |
|---|---|---|
| 1935 | 43 | 0,4 |
| 1936 | 38 | 0,3 |
| 1937 | 33 | 0,3 |
| 1938 | 26 | 0,2 |
| 1939 | 41 | 0,4 |
| 1940 | 25 | 0,2 |
| 1941 | 22 | 0,2 |
| 1942 | 20 | 0,2 |
| 1943 | 15 | 0,1 |
| 1944 | 16 | 0,1 |
| 1945 | 8 | 0,1 |
| 1946 | 9 | 0,1 |
| 1947 | 9 | 0,1 |
| 1948 | 13 | 0,1 |
| 1949 | 25 | 0,2 |
| 1950 | 22 | 0,2 |
| 1951 | 14 | 0,1 |
| 1952 | 12 | 0,1 |
| 1953 | 12 | 0,1 |
| 1954 | 12 | 0,1 |
| 1955 | 14 | 0,1 |
| 1956 | 5 | <0,1 |
| 1957 | 9 | 0,1 |
| 1958 | 10 | 0,1 |
| 1959 | 10 | 0,1 |
| 1960 | 12 | 0,1 |
| 1961 | 19 | 0,1 |
| 1962 | 9 | <0,1 |
| 1963 | 11 | 0,1 |
| 1964 | 15 | 0,1 |
| 1965 | 9 | <0,1 |
| 1966 | 5 | <0,1 |
| 1967 | 12 | 0,1 |
| 1968 | 9 | <0,1 |
| 1969 | 7 | <0,1 |
| 1970 | 11 | 0,1 |
| 1971 | 6 | <0,1 |
| 1972 | 3 | <0,1 |
| 1973 | 3 | <0,1 |
| 1974 | 8 | <0,1 |
| 1975 | 1 | <0,1 |
| 1976 | 7 | <0,1 |
| 1977 | 9 | <0,1 |
| 1978 | 5 | <0,1 |
| 1979 | 0 | <0,1 |
| 1980 | 0 | <0,1 |
| 1981 | 0 | <0,1 |
| 1982 | 0 | <0,1 |
| 1983 | 6 | <0,1 |
| 1984 | 2 | <0,1 |
| 1985 | 9 | <0,1 |
| 1986 | 4 | <0,1 |
| 1987 | 7 | <0,1 |
| 1988 | 3 | <0,1 |
| 1989 | 4 | <0,1 |
| 1990 | 6 | <0,1 |
| 1991 | 4 | <0,1 |
| 1992 | 4 | <0,1 |
| 1993 | 10 | <0,1 |
| 1994 | 4 | <0,1 |
| 1995 | 7 | <0,1 |
| 1996 | 3 | <0,1 |
| 1997 | 4 | <0,1 |
| 1998 | 2 | <0,1 |
| 1999 | 6 | <0,1 |
| 2000 | 4 | <0,1 |
| 2001 | 8 | <0,1 |
| 2002 | 1 | <0,1 |
| 2003 | 1 | <0,1 |
| 2004 | 3 | <0,1 |
| 2005 | 4 | <0,1 |
| 2006 | 2 | <0,1 |
| 2007 | 6 | <0,1 |
| 2008 | 2 | <0,1 |
| 2009 | 2 | <0,1 |
| 2010 | 4 | <0,1 |
| 2011 | 2 | <0,1 |
| 2012 | 4 | <0,1 |
| 2013 | 2 | <0,1 |
| 2014 | 6 | <0,1 |
| 2015 | 4 | <0,1 |
| 2016 | 5 | <0,1 |
| 2017 | 4 | <0,1 |
| 2018 | 1 | <0,1 |
| 2019 | 4 | <0,1 |
Épidémiologie entre 2015 et 2019
De 2015 à 2019, un total de 18 cas de tétanos ont été déclarés au Canada. Une moyenne de quatre cas a été signalée par année (variant d'un à cinq) avec un taux d'incidence moyen de 0,01 cas pour 100 000 personnes (variant de 0,003 à 0,014) (Figure 7). La grande majorité des cas étaient chez les adultes de 20 ans et plus.Selon les données pour cette période, le Canada est en bonne voie d'atteindre sa cible de réduction qui est de moins de cinq cas de tétanos par année d'ici 2025. Le tétanos maternel et néonatal a été éliminé dans la région des Amériques en 2017 Note de bas de page 18. Toutefois, aucune donnée de surveillance n'est disponible actuellement pour évaluer les cibles de réduction qui sont de zéro cas de tétanos maternel/néonatal d'ici 2025. Des travaux sont en cours pour estimer le nombre de cas de tétanos maternel et néonatal à partir des codes de diagnostic des bases de données des hôpitaux canadiens et des consultations avec les partenaires provinciaux et territoriaux.
Couverture vaccinale du tétanos
D'après l'ENCVE de 2019, seulement 78 % des enfants au Canada ont reçu les quatre doses recommandées du vaccin contenant le virus du tétanos à deux ans et seulement 78 % ont reçu les cinq doses recommandées à l'âge de sept ans, ce qui est inférieur à l'objectif de couverture vaccinale de 95 % Note de bas de page 11. D'après l'Enquête sur la couverture vaccinale contre la grippe saisonnière de 2018-2019, seulement 69 % des adultes ont reçu le vaccin contenant le virus du tétanos et seulement 58 % des Canadiens de 65 et plus ont reçu le vaccin Note de bas de page 19.
Lectures complémentaires
- Page Web de l'ASPC sur le tétanos
- Chapitre sur le vaccin contre le tétanos du Guide canadien d'immunisation
- Les lignes directrices sur le vaccin contre le tétanos du Comité consultatif national de l'immunisation
- Objectifs nationaux de couverture vaccinale et cibles nationales de réduction des maladies évitables par la vaccination d'ici 2025
Infections invasives dues à Haemophilus influenzae de type b (Hib)
Points principaux :
- Grâce à la vaccination systématique, l'incidence des infections invasives dues à Hib a diminué de 99 % chez les enfants de moins de cinq ans, passant d'un taux d'incidence moyen de 34,6 cas pour 100 000 personnes à l'ère prévaccinale, à 0,3 cas pour 100 000 personnes de 2015 à 2019.
- D'après les données du Programme canadien de surveillance active de l'immunisation IMPACT, le Canada est en bonne voie d'atteindre sa cible de réduction des maladies qui est de maintenir annuellement à moins de cinq les cas évitables de Hib chez les enfants de moins de cinq ans d'ici 2025.
- La couverture vaccinale demeure faible, en particulier chez les nourrissons. D'après l'ECVNE de 2015, seulement 74 % des enfants au Canada avaient reçu les doses recommandées de vaccin contre l'Hib à l'âge de deux ans, tandis que 80 % les avaient reçues à l'âge de 7 ans.
Avant l'introduction du vaccin contre le Hib dans les calendriers provinciaux et territoriaux de vaccination systématique des enfants en 1988, cette maladie était la cause la plus courante de méningite bactérienne au Canada Note de bas de page 10, en particulier chez les nourrissons. Grâce à la vaccination systématique, le taux d'incidence des infections invasives dues à Hib a diminué de 99 % chez les enfants de moins de cinq ans, passant de 34,6 cas pour 100 000 personnes à l'ère prévaccinale (de 1986 à 1987)Note de bas de page p à 0,3 cas pour 100 000 personnes de 2015 à 2019. Chez la population générale, la maladie a diminué de 98 %, passant de 2,6 cas pour 100 000 personnes à l'ère prévaccinale (de 1986 à 1987) à 0,04 cas pour 100 000 personnes de 2015 à 2019 (Figure 8). Cependant, le taux d'incidence normalisé selon l'âge dans le Nord du Canada était 8,8 fois plus élevé que dans le reste du Canada de 2001 à 2018Note de bas de page q.

Figure 8 - Texte descriptif
| Année | Cas | Incidence (par 100 000 personnes) |
|---|---|---|
| 1986 | 694 | 2,7 |
| 1987 | 670 | 2,5 |
| 1988 | 798 | 3,0 |
| 1989 | 979 | 3,6 |
| 1990 | 529 | 1,9 |
| 1991 | 353 | 1,3 |
| 1992 | 284 | 1,0 |
| 1993 | 130 | 0,5 |
| 1994 | 72 | 0,2 |
| 1995 | 62 | 0,2 |
| 1996 | 69 | 0,2 |
| 1997 | 71 | 0,2 |
| 1998 | 56 | 0,2 |
| 1999 | 21 | 0,1 |
| 2000 | 33 | 0,1 |
| 2001 | 46 | 0,1 |
| 2002 | 50 | 0,2 |
| 2003 | 44 | 0,1 |
| 2004 | 38 | 0,1 |
| 2005 | 30 | 0,1 |
| 2006 | 32 | 0,1 |
| 2007 | 27 | 0,1 |
| 2008 | 44 | 0,1 |
| 2009 | 18 | 0,1 |
| 2010 | 17 | 0,1 |
| 2011 | 27 | 0,1 |
| 2012 | 24 | 0,1 |
| 2013 | 33 | 0,1 |
| 2014 | 26 | 0,1 |
| 2015 | 27 | 0,1 |
| 2016 | 12 | <0,1 |
| 2017 | 18 | 0,1 |
| 2018 | 11 | <0,1 |
| 2019 | 12 | <0,1 |
Épidémiologie entre 2015 et 2019
De 2015 à 2019, 80 cas au total d'infection invasive due à Hib ont été déclarés au Canada. Une moyenne de 16 cas a été déclarée par année (variant de 11 à 27) avec un taux d'incidence moyen de 0,04 cas pour 100 000 personnes (variant de 0,03 à 0,08) (Figure 8). Des cas ont été déclarés dans presque tous les groupes d'âge; cependant, les taux d'incidence les plus élevés ont été observés chez les enfants de moins de cinq ans et les adultes de soixante ans et plus (Figure 9). Les hommes représentaient 64 % de tous les cas.
D'après les données obtenues dans le cadre du programme IMPACT, un total de 21 cas ont été hospitalisés dus à Hib chez les enfants de 2015 à 2019, ce qui représente une moyenne de quatre cas par année (variant de 1 à 9). De ces cas, 52 % étaient des garçons et 67 % étaient des nourrissons de moins d'un an. Un total de quatre cas évitables d'infection due à HibNote de bas de page r ont été déclarés parmi les enfants de moins de cinq ans. Aucun décès associé à Hib n'a été déclaré par le programme IMPACT. D'après les données pour cette période, le Canada est en bonne voie d'atteindre sa cible de réduction des maladies qui est de maintenir annuellement à moins de cinq les cas de Hib évitables chez les enfants de moins de cinq ans d'ici 2025.

Figure 9 - Texte descriptif
| Groupes d'âge | Nombre total de cas | Taux d'incidence globale (par 100 000 personnes) |
|---|---|---|
| < 1 | 16 | 0,8 |
| 1 à 4 | 14 | 0,2 |
| 5 à 9 | 2 | <0,1 |
| 10 à 14 | 1 | <0,1 |
| 15 à 19 | 1 | <0,1 |
| 20 à 24 | 0 | <0,1 |
| 25 à 29 | 4 | <0,1 |
| 30 à 39 | 8 | <0,1 |
| 40 à 59 | 15 | <0,1 |
| ≥ 60 | 19 | <0,1 |
Couverture vaccinale contre Haemophilus influenzae de sérotype b
D'après l'ECVNE de 2019, seulement 74 % des enfants au Canada avaient reçu les quatre doses recommandées de vaccin contre l'Hib à l'âge de deux ans, tandis que 80 % les avaient reçues à l'âge de 7 ans Note de bas de page 11. L'objectif de couverture vaccinale de 95 % chez les enfants de deux ans pour le vaccin contre l'Hib n'est donc pas atteint.
Lectures complémentaires
- Page Web de l'ASPC sur l'infection à Haemophilus influenzae
- Chapitre sur le vaccin contre Haemophilus influenzae de type B du Guide canadien d'immunisation
- Lignes directrices sur le vaccin contre Haemophilus influenzae de type B du Comité consultatif national de l'immunisation
- Objectifs nationaux de couverture vaccinale et cibles nationales de réduction des maladies évitables par la vaccination d'ici 2025
Méningococcie invasive (MI)
Points principaux :
- Dans l'ensemble, l'incidence de la méningococcie invasive a diminué de 60 %, passant d'un taux d'incidence moyen de 0,8 cas pour 100 000 personnes à l'ère prévaccinale, à 0,3 cas pour 100 000 personnes de 2015 à 2019.
- Grâce à la vaccination systématique, l'incidence de la méningococcie invasive de sérogroupe C au Canada a diminué de 94 %, passant d'une incidence moyenne de 0,3 cas pour 100 000 personnes à l'ère prévaccinale, à 0,01 cas pour 100 000 personnes de 2015 à 2019. Le Canada est en bonne voie d'atteindre sa cible de réduction qui est de maintenir annuellement à moins de cinq les cas de MI de sérogroupe C chez les enfants de moins de 18 ans d'ici 2025.
- Le sérogroupe B représente maintenant la majorité des cas de MI au Canada avec 40 % des cas déclarés, comparativement à seulement 4 % pour le sérogroupe C. Même si les vaccins contre la MI sérogroupe B ne font pas actuellement partie des programmes de vaccination systématique au Canada, ces vaccins sont utilisés pendant les épidémies.
- Les taux de vaccination devraient être améliorés pour atteindre l'objectif de 95 % à l'échelle nationale. D'après l'ECVNE de 2019, 91 % des enfants au Canada avaient reçu la dose recommandée de vaccin contenant le virus contre le méningocoque C à l'âge de 2 ans.
Entre 2002 et 2007, divers programmes de vaccination systématique, offerts aux enfants et adolescents, contre la méningococcie au moyen de vaccins conjugués monovalents (ciblant le sérogroupe C) et quadrivalents (ciblant les sérogroupes A, C, W-135 et Y) ont été mis en place dans les provinces et les territoires canadiens Note de bas de page 20. Dans l'ensemble, l'incidence de la MI a baissé de 60 %, passant d'une incidence moyenne de 0,8 cas pour 100 000 personnes à l'ère prévaccinale (de 1997 à 2001)Note de bas de page s à 0,3 cas pour 100 000 personnes de 2015 à 2019 (Figure 10). Grâce à la vaccination systématique, l'incidence de la méningococcie invasive du sérogroupe C a diminué de 94 %, passant d'une incidence moyenne de 0,3 cas pour 100 000 personnes à l'ère prévaccinale (de 1997 à 2001) à 0,01 cas pour 100 000 personnes de 2015 à 2019 (Figure 11).
Bien que le sérogroupe B soit responsable de la majorité des cas MI, le taux d'incidence est en baisse dans l'ensemble depuis qu'il a atteint un sommet en 2007. Même si les vaccins contre le méningocoque de sérogroupe B ne font pas actuellement partie des programmes de vaccination systématique au Canada, ces vaccins sont utilisés pendant les épidémies.
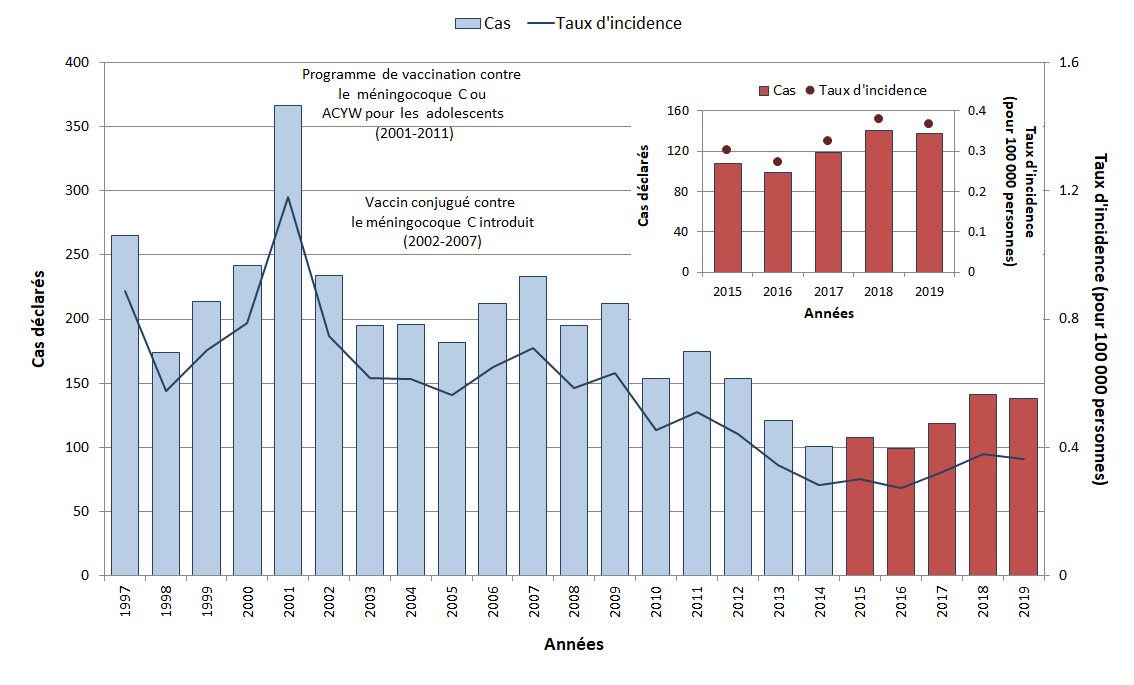
Figure 10 - Texte descriptif
| Année | Cas | Incidence (par 100 000 personnes) |
|---|---|---|
| 1997 | 265 | 0,9 |
| 1998 | 174 | 0,6 |
| 1999 | 214 | 0,7 |
| 2000 | 242 | 0,8 |
| 2001 | 366 | 1,2 |
| 2002 | 234 | 0,7 |
| 2003 | 195 | 0,6 |
| 2004 | 196 | 0,6 |
| 2005 | 182 | 0,6 |
| 2006 | 212 | 0,7 |
| 2007 | 233 | 0,7 |
| 2008 | 195 | 0,6 |
| 2009 | 212 | 0,6 |
| 2010 | 154 | 0,5 |
| 2011 | 175 | 0,5 |
| 2012 | 154 | 0,4 |
| 2013 | 121 | 0,3 |
| 2014 | 101 | 0,3 |
| 2015 | 108 | 0,3 |
| 2016 | 99 | 0,3 |
| 2017 | 119 | 0,3 |
| 2018 | 141 | 0,4 |
| 2019 | 138 | 0,4 |

Figure 11 - Texte descriptif
| Année | Taux d'incidence par serogroupe (par 100 000 personnes) | |||||
|---|---|---|---|---|---|---|
| B | C | Y | W-135 | Autres | ||
| 1997 | 0,36 | 0,23 | 0,11 | 0,03 | 0,14 | |
| 1998 | 0,22 | 0,13 | 0,06 | 0,02 | 0,16 | |
| 1999 | 0,30 | 0,21 | 0,06 | 0,04 | 0,10 | |
| 2000 | 0,22 | 0,34 | 0,08 | 0,03 | 0,12 | |
| 2001 | 0,28 | 0,60 | 0,10 | 0,03 | 0,17 | |
| 2002 | 0,29 | 0,25 | 0,12 | 0,02 | 0,05 | |
| 2003 | 0,26 | 0,15 | 0,13 | 0,05 | 0,02 | |
| 2004 | 0,27 | 0,17 | 0,08 | 0,04 | 0,04 | |
| 2005 | 0,30 | 0,12 | 0,07 | 0,05 | 0,02 | |
| 2006 | 0,35 | 0,13 | 0,08 | 0,02 | 0,07 | |
| 2007 | 0,40 | 0,09 | 0,11 | 0,04 | 0,06 | |
| 2008 | 0,29 | 0,09 | 0,11 | 0,04 | 0,04 | |
| 2009 | 0,38 | 0,06 | 0,10 | 0,04 | 0,05 | |
| 2010 | 0,27 | 0,03 | 0,08 | 0,02 | 0,04 | |
| 2011 | 0,31 | 0,01 | 0,10 | 0,03 | 0,05 | |
| 2012 | 0,32 | 0,04 | 0,05 | 0,01 | 0,03 | |
| 2013 | 0,23 | 0,02 | 0,07 | 0,01 | 0,02 | |
| 2014 | 0,15 | 0,03 | 0,08 | 0,02 | 0,01 | |
| 2015 | 0,18 | 0,01 | 0,07 | 0,03 | 0,02 | |
| 2016 | 0,13 | 0,01 | 0,07 | 0,04 | 0,02 | |
| 2017 | 0,13 | 0,02 | 0,06 | 0,08 | 0,03 | |
| 2018 | 0,07 | 0,02 | 0,05 | 0,12 | 0,03 | |
| 2019 | 0,11 | 0,01 | 0,07 | 0,12 | 0,05 | |
Épidémiologie entre 2015 et 2019
De 2015 à 2019, un total de 606 cas de méningococcie invasive a été déclaré au Canada. Une moyenne de 121 cas a été déclarée par année (variant de 99 à 141) avec un taux d'incidence moyen de 0,3 pour 100 000 personnes (variant de 0,3 à 0,4) (Figure 10). Bien que des cas aient été déclarés dans tous les groupes d'âge, les taux d'incidence les plus élevés ont été observés chez les nourrissons de moins de 1 an, puis chez les enfants de un à quatre ans (3,2 cas et 0,8 cas pour 100 000 personnes respectivement). Le taux d'incidence le plus bas a été déclaré parmi les enfants âgés de cinq à neuf ans et de 10 à 14 ans (0,1 cas pour 100 000 personnes pour les deux), quoique le taux d'incidence parmi les adultes de 30 à 39 ans était similaire (0,2 cas pour 100 000 personnes) (Figure 12). De manière générale, les cas étaient répartis de façon égale entre les femmes et les hommes (52 % des femmes et 48 % des hommes, en moyenne par année). Au cours de cette période, 47 décès associés à des cas de MI ont été déclarés au SSAMI, donnant ainsi un taux de létalité de 7,8 %.

Figure 12 - Texte descriptif
| Groupes d'âge | Nombre total de cas | Taux d'incidence globale (par 100 000 personnes) |
|---|---|---|
| < 1 | 61 | 3,2 |
| 1 à 4 | 64 | 0,8 |
| 5 à 9 | 13 | 0,1 |
| 10 à 14 | 13 | 0,1 |
| 15 à 19 | 61 | 0,6 |
| 20 à 24 | 55 | 0,5 |
| 25 à 29 | 23 | 0,2 |
| 30 à 39 | 38 | 0,2 |
| 40 à 59 | 100 | 0,2 |
| ≥ 60 | 176 | 0,4 |
Depuis 2015, on observe une baisse des taux d'incidence pour le sérogroupe B. Les taux d'incidence pour le sérogroupe W-135 ont augmenté et les autres sérogroupes sont demeurés stables (Figure 11). La MI de sérogroupe B était responsable de la majorité des cas dans tous les groupes d'âge (total de 241 cas représentant 40 % des cas dans l'ensemble), et les taux d'incidence les plus élevés ont été observés chez les nourrissons de moins d'un an, puis chez les enfants de un à quatre ans (1,9 cas et 0,5 cas pour 100 000 personnes respectivement). Il y a eu un total de 157 cas de MI du sérogroupe W-135, ce qui représente 26 % de tous les cas de MI. Comme le sérogroupe B, le sérogroupe W-135 touchait surtout les personnes âgées de moins d'un an, avec un taux d'incidence de 0,7 cas pour 100 000 personnes, mais la majorité des cas de sérogroupe W-135 étaient des personnes plus âgées (59 % des cas chez les 40 ans et plus). Il y a eu un total de 126 cas de MI du sérogroupe Y représentant 21 % de tous les cas de MI; les personnes âgées de 15 à 19 ans et de 20 à 24 ans étaient les plus touchées avec un taux d'incidence de 0,1 cas pour 100 000 personnes dans les deux cas. La maladie causée par le sérogroupe C est demeurée rare, représentant seulement 4 % des cas de MI (27 cas au total). Quatre cas de MI causés par le sérogroupe C ont été déclarés chez les personnes de 18 ans ou moins, ce qui représente une moyenne de 1,4 cas par année. D'après les données pour cette période, le Canada est en bonne voie d'atteindre sa cible de réduction qui est de maintenir annuellement à moins de cinq les cas de MI de sérogroupe C chez les enfants de moins de 18 ans d'ici 2025.
Couverture vaccinale contre la méningococcie invasive
D'après l'ENCVE de 2019, 91 % des enfants au Canada ont reçu la dose recommandée du vaccin contre le méningocoque C à l'âge de deux ans, ce qui est légèrement inférieur à l'objectif de couverture vaccinale nationale de 95 % Note de bas de page 11.
Lectures complémentaires
- Infection invasive à méningocoque
- Chapitre sur le vaccin contre le méningocoque du Guide canadien d'immunisation
- Lignes directrices sur le vaccin contre la méningococcie du Comité consultatif national de l'immunisation
- Méningococcies invasives au Canada : 2006-2011
- Lignes directrices pour la prévention et la lutte contre les atteintes méningococciques (2005)
- Objectifs nationaux de couverture vaccinale et cibles nationales de réduction des maladies évitables par la vaccination d'ici 2025
Oreillons
Points principaux :
- Grâce à la vaccination systématique, l'incidence des oreillons au Canada a diminué de plus de 99 %, passant d'une incidence moyenne de 251,2 cas pour 100 000 personnes à l'ère prévaccinale, à 2,0 cas pour 100 000 personnes de 2015 à 2019.
- Des éclosions d'oreillons continuent de survenir tous les deux à cinq ans, ce qui révèle le besoin d'une vigilance soutenue et l'amélioration de la couverture vaccinale. Plusieurs éclosions d'oreillons sont survenues dans certaines provinces à la fin de 2017 en 2018, ce qui a donné lieu à une augmentation considérable du nombre de cas déclarés. Par conséquent, le Canada n'est actuellement pas en bonne voie d'atteindre sa cible de réduction qui est de moins de 100 cas d'oreillons annuellement (selon une moyenne de cinq ans) d'ici 2025.
- Les taux de vaccination devraient être améliorés pour atteindre l'objectif de 95 % à l'échelle nationale. D'après l'ECVNE de 2019, 89 % des enfants au Canada avaient reçu la dose recommandée de vaccin contre les oreillons à l'âge de deux ans, tandis que 83 % les avaient reçues à l'âge de 7 ans.
La vaccination systématique à une dose contre les oreillons a été mise en place dans l'ensemble des provinces et des territoires entre 1969 et 1983, et des programmes d'administration d'une deuxième dose ont été mis en œuvre entre 1996 et 2001 Note de bas de page 21. Grâce à la vaccination systématique, le taux d'incidence des oreillons a baissé, passant de 251,2 cas pour 100 000 personnes à l'ère prévaccinale (de 1950 à 1954)Note de bas de page v à 2,0 cas pour 100 000 personnes de 2015 à 2019 (Figure 13). Cependant, les oreillons continuent d'être une maladie cyclique au Canada, des éclosions survenant à quelques années d'intervalle.
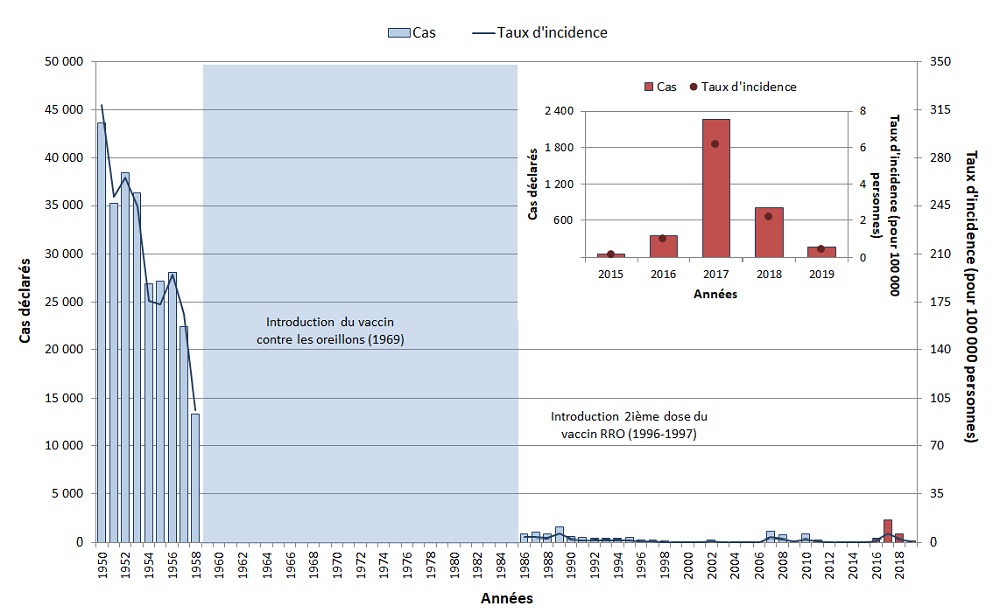
Figure 13 - Texte descriptif
| Année | Cas | Incidence (par 100 000 personnes) |
|---|---|---|
| 1950 | 43 671 | 318,5 |
| 1951 | 35 189 | 251,2 |
| 1952 | 38 439 | 265,8 |
| 1953 | 36 297 | 244,5 |
| 1954 | 26 908 | 176,0 |
| 1955 | 27 193 | 173,2 |
| 1956 | 28 112 | 195,2 |
| 1957 | 22 386 | 166,1 |
| 1958 | 13 360 | 96,3 |
| 1959 | Aucune donnée | Aucune donnée |
| 1960 | Aucune donnée | Aucune donnée |
| 1961 | Aucune donnée | Aucune donnée |
| 1962 | Aucune donnée | Aucune donnée |
| 1963 | Aucune donnée | Aucune donnée |
| 1964 | Aucune donnée | Aucune donnée |
| 1965 | Aucune donnée | Aucune donnée |
| 1966 | Aucune donnée | Aucune donnée |
| 1967 | Aucune donnée | Aucune donnée |
| 1968 | Aucune donnée | Aucune donnée |
| 1969 | Aucune donnée | Aucune donnée |
| 1970 | Aucune donnée | Aucune donnée |
| 1971 | Aucune donnée | Aucune donnée |
| 1972 | Aucune donnée | Aucune donnée |
| 1973 | Aucune donnée | Aucune donnée |
| 1974 | Aucune donnée | Aucune donnée |
| 1975 | Aucune donnée | Aucune donnée |
| 1976 | Aucune donnée | Aucune donnée |
| 1977 | Aucune donnée | Aucune donnée |
| 1978 | Aucune donnée | Aucune donnée |
| 1979 | Aucune donnée | Aucune donnée |
| 1980 | Aucune donnée | Aucune donnée |
| 1981 | Aucune donnée | Aucune donnée |
| 1982 | Aucune donnée | Aucune donnée |
| 1983 | Aucune donnée | Aucune donnée |
| 1984 | Aucune donnée | Aucune donnée |
| 1985 | Aucune donnée | Aucune donnée |
| 1986 | 836 | 3,2 |
| 1987 | 949 | 3,6 |
| 1988 | 792 | 2,9 |
| 1989 | 1 550 | 5,7 |
| 1990 | 535 | 1,9 |
| 1991 | 390 | 1,4 |
| 1992 | 330 | 1,2 |
| 1993 | 325 | 1,1 |
| 1994 | 356 | 1,2 |
| 1995 | 397 | 1,4 |
| 1996 | 290 | 1,0 |
| 1997 | 254 | 0,8 |
| 1998 | 114 | 0,4 |
| 1999 | 92 | 0,3 |
| 2000 | 81 | 0,3 |
| 2001 | 102 | 0,3 |
| 2002 | 200 | 0,6 |
| 2003 | 28 | 0,1 |
| 2004 | 33 | 0,1 |
| 2005 | 79 | 0,2 |
| 2006 | 42 | 0,1 |
| 2007 | 1 109 | 3,4 |
| 2008 | 748 | 2,2 |
| 2009 | 187 | 0,6 |
| 2010 | 768 | 2,3 |
| 2011 | 273 | 0,8 |
| 2012 | 48 | 0,1 |
| 2013 | 96 | 0,3 |
| 2014 | 40 | 0,1 |
| 2015 | 59 | 0,2 |
| 2016 | 365 | 1,0 |
| 2017 | 2 266 | 6,2 |
| 2018 | 808 | 2,2 |
| 2019 | 173 | 0,5 |
Épidémiologie entre 2015 et 2019
De 2015 à 2019, un total of 3 671 cas d'oreillons ont été déclarés à l'échelle nationale; cependant, 94 % des cas sont survenus en 2016, en 2017 et en 2018 et étaient principalement attribuables aux diverses éclosions. Ces éclosions sont survenues dans plusieurs provinces au cours de ces trois années et ont principalement touché la population des jeunes adultes âgés de 20 à 39 ans Note de bas de page 22. Bien que les oreillons soient une maladie cyclique avec des éclosions survenant à quelques années d'intervalle, le taux d'incidence des oreillons en 2018 a été le plus élevé depuis 1986, date à laquelle les oreillons sont devenus à déclaration obligatoire dans l'ère post-vaccinale.
La moyenne quinquennale de cas déclarés par année de 2015 à 2019 est de 734 cas (variant de 59 à 2 266, médiane : 365). Le taux d'incidence moyen était de 2,0 cas pour 100 000 personnes (variant de 0,2 à 6.2) (Figure 13). Les taux d'incidence les plus élevés étaient parmi les adultes âgés de 20 à 24 ans (5,0 cas pour 100 000 personnes), puis des personnes âgées de 15 à 19 ans (4,5 cas pour 100 000 personnes) et celles âgées de25 à 29 ans (4,5 cas pour 100 000 personnes) (Figure 14). En raison des grandes éclosions d'oreillons qui se sont produites dans plusieurs provinces de 2016 à 2018, le Canada n'est actuellement pas en bonne voie d'atteindre sa cible de réduction qui est de maintenir moins de 100 cas d'oreillons par année (selon une moyenne de cinq ans) d'ici 2025.

Figure 14 - Texte descriptif
| Groupes d'âge | Nombre total de cas | Taux d'incidence globale (par 100 000 personnes) |
|---|---|---|
| < 1 | 18 | 0,9 |
| 1 à 4 | 93 | 1,2 |
| 5 à 9 | 206 | 2,0 |
| 10 à 14 | 261 | 2,7 |
| 15 à 19 | 480 | 4,5 |
| 20 à 24 | 611 | 5,0 |
| 25 à 29 | 567 | 4,5 |
| 30 à 39 | 747 | 3,0 |
| 40 à 59 | 616 | 1,2 |
| ≥ 60 | 72 | 0,2 |
Couverture vaccinale contre les oreillons
D'après l'ECVNE de 2019, 89 % des enfants au Canada avaient reçu la dose recommandée du vaccin contre les oreillons à l'âge de deux ans, tandis que 83 % les avaient reçues à l'âge de 7 ans, ce qui est inférieur à l'objectif de couverture vaccinale de 95 % Note de bas de page 11.
Lectures complémentaires
- Page Web de l'ASPC sur les oreillons
- Chapitre sur le vaccin contre les oreillons du Guide canadien d'immunisation
- Lignes directrices sur le vaccin contre les oreillons du Comité consultatif national de l'immunisation
- Objectifs nationaux de couverture vaccinale et cibles nationales de réduction des maladies évitables par la vaccination d'ici 2025
- Éclosions d'oreillons au Canada, entre 2016 et 2018
Résumé
L'incidence annuelle moyenne de 2015 à 2019 de chacune des MEV à faible incidence a diminué de plus de 90 % par rapport à l'ère prévaccinale. Selon les données de surveillance recueillies de 2015 à 2019, le Canada est en bonne voie d'atteindre sa cible de réduction des MEV à l'échelle nationale d'ici 2025 pour le tétanos, le Hib et la MI. Si des éclosions importantes continuent de se produire, le Canada ne sera pas en voie d'atteindre l'objectif de réduction des oreillons. Actuellement, aucune donnée de surveillance n'est disponible pour évaluer les progrès dans l'atteinte des cibles de réduction des MEV à l'échelle nationale pour la diphtérie respiratoire et le tétanos maternel et néonatal. Cependant, des travaux sont en cours pour estimer le nombre de cas de tétanos maternel et néonatal au niveau national.
Malgré ces faibles taux d'incidence, les taux de couverture vaccinale pourraient être améliorés. Les taux de vaccination contre la diphtérie, le tétanos et le Hib chez les enfants de deux ans étaient tous inférieurs à 80 %, ce qui est nettement inférieur aux objectifs nationaux de couverture vaccinale de 95 %. La couverture chez les enfants de deux ans pour le vaccin contre les oreillons et le vaccin contre le méningocoque de sérogroupe C était supérieure à 85 %, mais demeure inférieure aux objectifs nationaux de couverture vaccinale de 95 %.
Maladies évitables par la vaccination à incidence modérée au Canada
Coqueluche
Points principaux :
- Grâce à la vaccination systématique, l'incidence de la coqueluche au Canada a diminué de 95 %, passant d'un taux d'incidence moyen de 156,2 cas pour 100 000 personnes à l'ère prévaccinale, à une incidence modérée de 8,0 cas pour 100 000 personnes de 2015 à 2019.
- Cependant, une vigilance continue est impérative, car la coqueluche demeure endémique au Canada, des pics dans les taux d'incidence étant observés tous les deux à cinq ans, et cela peut durer plusieurs années.
- Trois décès de nourrissons de moins de six mois ont été déclarés de 2015 à 2019.
- D'après les données du programme IMPACT, le Canada est en bonne voie d'atteindre sa cible de réduction qui est de moins de trois décès chez les nourrissons de moins de 6 mois par année (selon une moyenne mobile de trois ans) d'ici 2025.
- D'après l'ECVNE de 2019, seulement 78 % des enfants au Canada avaient reçu les doses recommandées de vaccin contre la coqueluche à l'âge de deux ans, 78 % les avaient reçues à l'âge de 7 ans, et 95 % les avaient reçues à l'âge de 17 ans. D'après l'Enquête sur la couverture vaccinale contre la grippe saisonnière de 2018-2019, 33 % des adultes du Canada ont reçu une dose du vaccin contre la coqueluche.
La coqueluche est une maladie endémique et cyclique au Canada, atteignant des pics tous les deux à cinq ans, et cela peut durer plusieurs années. Malgré cela, le Canada a connu un déclin global de l'incidence de la coqueluche depuis l'introduction du vaccin à germes entiers contre la coqueluche en 1943, des vaccins acellulaires en 1997-1998, et depuis l'ajout d'une dose de vaccin acellulaire pour adolescents dans les programmes de vaccination provinciaux et territoriaux entre 1999 et 2004 Note de bas de page 23 ,Note de bas de page 24. Grâce à la vaccination systématique, l'incidence de la coqueluche a diminué de 95 %, passant d'un taux d'incidence moyen de 156,2 cas pour 100 000 personnes à l'ère prévaccinale (de 1938 à 1942)Note de bas de page x à moins de 8,0 cas pour 100 000 personnes de 2015 à 2019 (Figure 15).
En 2018, le CCNI a recommandé que la vaccination contre la diphtérie, le tétanos, la coqueluche acellulaire (Dtca) soit proposée à toutes les femmes enceintes, quels que soient leurs antécédents de vaccination Note de bas de page 25. Des recommandations plus récentes sur la coqueluche sont disponibles dans les lignes directrices sur le vaccin contre la coqueluche du Comité consultatif national de l'immunisation.

Figure 15 - Texte descriptif
| Année | Cas | Incidence (par 100 000 personnes) |
|---|---|---|
| 1938 | 16 003 | 143,7 |
| 1939 | 17 972 | 159,8 |
| 1940 | 19 878 | 174,9 |
| 1941 | 16 647 | 144,9 |
| 1942 | 18 384 | 158,0 |
| 1943 | 19 082 | 162,0 |
| 1944 | 12 384 | 103,8 |
| 1945 | 12 192 | 101,1 |
| 1946 | 7 671 | 62,5 |
| 1947 | 10 324 | 82,4 |
| 1948 | 7 084 | 55,3 |
| 1949 | 7 961 | 59,3 |
| 1950 | 12 182 | 89,0 |
| 1951 | 8 889 | 63,6 |
| 1952 | 8 520 | 59,0 |
| 1953 | 9 387 | 63,3 |
| 1954 | 11 600 | 76,0 |
| 1955 | 13 682 | 87,3 |
| 1956 | 8 513 | 52,9 |
| 1957 | 7 459 | 44,9 |
| 1958 | 6 932 | 40,6 |
| 1959 | 7 259 | 41,5 |
| 1960 | 5 993 | 33,6 |
| 1961 | 5 476 | 30,1 |
| 1962 | 8 076 | 43,5 |
| 1963 | 6 134 | 32,4 |
| 1964 | 4 844 | 25,1 |
| 1965 | 2 472 | 12,6 |
| 1966 | 4 555 | 22,8 |
| 1967 | 4 949 | 24,3 |
| 1968 | 2 505 | 12,1 |
| 1969 | 1 242 | 5,9 |
| 1970 | 2 098 | 9,9 |
| 1971 | 3 002 | 13,7 |
| 1972 | 1 297 | 5,8 |
| 1973 | 997 | 4,4 |
| 1974 | 1 579 | 6,9 |
| 1975 | 3 387 | 14,6 |
| 1976 | 3 002 | 12,8 |
| 1977 | 1 988 | 8,4 |
| 1978 | 2 666 | 11,1 |
| 1979 | 2 227 | 9,2 |
| 1980 | 2 873 | 11,7 |
| 1981 | 2 632 | 10,6 |
| 1982 | 2 314 | 9,2 |
| 1983 | 2 232 | 8,8 |
| 1984 | 1 353 | 5,3 |
| 1985 | 2 433 | 9,4 |
| 1986 | 2 557 | 9,8 |
| 1987 | 1 483 | 5,6 |
| 1988 | 1 301 | 4,9 |
| 1989 | 3 943 | 14,5 |
| 1990 | 8 330 | 30,1 |
| 1991 | 2 534 | 9,0 |
| 1992 | 3 763 | 13,2 |
| 1993 | 7 537 | 26,2 |
| 1994 | 10 116 | 34,8 |
| 1995 | 9 308 | 31,7 |
| 1996 | 5 230 | 17,6 |
| 1997 | 4 281 | 14,3 |
| 1998 | 8 896 | 29,4 |
| 1999 | 5 862 | 19,2 |
| 2000 | 4 748 | 15,4 |
| 2001 | 2 945 | 9,5 |
| 2002 | 3 199 | 10,2 |
| 2003 | 3 239 | 10,2 |
| 2004 | 3 104 | 9,7 |
| 2005 | 2 492 | 7,7 |
| 2006 | 2 346 | 7,2 |
| 2007 | 1 493 | 4,5 |
| 2008 | 1 967 | 5,9 |
| 2009 | 1 628 | 4,8 |
| 2010 | 750 | 2,2 |
| 2011 | 694 | 2,0 |
| 2012 | 4 653 | 13,4 |
| 2013 | 1 281 | 3,6 |
| 2014 | 1 531 | 4,3 |
| 2015 | 3 522 | 9,8 |
| 2016 | 3 951 | 10,9 |
| 2017 | 3 586 | 9,8 |
| 2018 | 1 467 | 3,9 |
| 2019 | 2 120 | 5,6 |
Épidémiologie entre 2015 et 2019
De 2015 à 2019, un total de 14 646 cas de coqueluche a été déclaré, ce qui représente une moyenne de 2 929 cas par année (variant de 1 467 à 3 951). Le taux d'incidence annuel moyen était de 8,0 cas pour 100 000 personnes (variant de 3,9 à 10,9). De taux d'incidence les plus élevés ayant été observés entre 2015 et 2017 (Figure 15). Bien que des cas aient été déclarés dans l'ensemble des groupes d'âge, les taux d'incidence étaient les plus élevés chez les enfants de moins de quinze ans, surtout chez les nourrissons de moins d'un an (Figure 16). Les femmes représentaient 55 % de l'ensemble des cas.
D'après les données obtenues dans le cadre du programme IMPACT de 2015 à 2019, un total de 273 (moyenne : 55, variant de 24 à 78) cas dans la population pédiatrique ont été hospitalisés en raison de la coqueluche de 2015 à 2019. Parmi ces cas, 52 % étaient des filles. La plupart des cas (89 %) étaient des nourrissons de moins de six mois. De ce nombre, près de la moitié (49 %) était des nourrissons de moins de deux mois. Un total de trois décès attribuables à la coqueluche a été déclaré et tous les cas étaient des nourrissons de moins de six mois. Selon la moyenne mobile de trois ans de cette période, le Canada est en bonne voie d'atteindre sa cible de réduction des maladies qui est de moins de trois décès chez les nourrissons de moins de six mois par année d'ici 2025.

Figure 16 - Texte descriptif
| Groupes d'âge | Nombre total de cas | Taux d'incidence globale (par 100 000 personnes) |
|---|---|---|
| < 1 | 1 171 | 60,9 |
| 1 à 4 | 2 459 | 31,5 |
| 5 à 9 | 2 855 | 28,3 |
| 10 à 14 | 3 076 | 31,2 |
| 15 à 19 | 902 | 8,5 |
| 20 à 24 | 458 | 3,8 |
| 25 à 29 | 397 | 3,1 |
| 30 à 39 | 1 100 | 4,4 |
| 40 à 59 | 1 691 | 3,3 |
| ≥ 60 | 529 | 1,2 |
Couverture vaccinale contre la coqueluche
D'après l'ENCVE de 2019, seulement 78 % des enfants au Canada avaient reçu les quatre doses recommandées de vaccin contenant le virus de la coqueluche à l'âge de deux ans et 78 % avaient reçu les cinq doses à l'âge de sept ans, ce qui n'a pas atteint l'objectif de couverture vaccinale de 95 %. Cependant, l'objectif de 90 % de couverture vaccinale des adolescents a été atteint, car 95 % d'entre eux ont reçu la dose de rappel recommandée avant l'âge de 17 ans Note de bas de page 11. D'après l'Enquête sur la couverture vaccinale contre la grippe saisonnière, 33 % des adultes au Canada ont reçu une dose du vaccin contre la coqueluche à l'âge adulte Note de bas de page 19.
Lectures complémentaires
- Page Web de l'ASPC sur la coqueluche
- Chapitre sur le vaccin contre la coqueluche du Guide canadien d'immunisation
- Lignes directrices sur le vaccin contre la coqueluche du Comité consultatif national de l'immunisation
- Objectifs nationaux de couverture vaccinale et cibles nationales de réduction des maladies évitables par la vaccination d'ici 2025
Pneumococcie invasive (PI)
Points principaux :
- Suivant de la mise en place de la vaccination systématique contre le pneumocoque pour les enfants entre 2002 et 2006, l'incidence de la pneumococcie invasive (PI) chez les enfants de moins de deux ans a considérablement diminué, passant d'un pic de 73,0 cas pour 100 000 personnes en 2003 à une moyenne de 16,2 cas pour 100 000 personnes de 2015 à 2019.
- À l'inverse, les taux d'incidence chez les adultes de 65 ans et plus sont demeurés relativement inchangés depuis le début des années 2000; par conséquent, le Canada n'est actuellement pas en bonne voie d'atteindre sa cible de réduction de 5 % du taux d'incidence global de la PI chez les adultes de 65 ans et plus d'ici 2025.
- D'après l'ECVNE de 2019 et l'Enquête sur la couverture vaccinale contre la grippe saisonnière de 2018-2019, 84 % des enfants au Canada avaient reçu les doses recommandées de vaccin contre le pneumocoque à l'âge de 2 ans et 58 % des adultes de 65 ans et plus avaient reçu un vaccin contre le pneumocoque.
Streptococcus pneumoniae (pneumocoque) est la principale cause des infections bactériennes invasives, de la pneumonie bactérienne chez les jeunes enfants. La pneumococcie invasive (PI) est devenue une maladie à déclaration obligatoire à l'échelle nationale en 2000. Auparavant, seuls les cas de méningite à pneumocoques étaient à déclaration obligatoire à l'échelle nationale. À la suite d'une période d'instabilité des taux d'incidence liée à ce changement dans la pratique de déclaration, les taux d'incidence annuels globaux de la PI sont demeurés relativement stables depuis 2003, variant de 8,9 à 9,5 cas pour 100 000 personnes par année (Figure 17). Cependant, les taux d'incidence normalisés selon l'âge de 2001 à 2018 étaient 2,8 fois plus élevés dans le nord du Canada qu'ailleurs au paysNote de bas de page z.

Figure 17 - Texte descriptif
| Année | Cas | Incidence (par 100 000 personnes) |
|---|---|---|
| 2001 | 1 733 | 5,6 |
| 2002 | 2 261 | 7,2 |
| 2003 | 2 725 | 8,6 |
| 2004 | 2 914 | 9,1 |
| 2005 | 2 857 | 8,8 |
| 2006 | 2 883 | 8,8 |
| 2007 | 3 247 | 9,8 |
| 2008 | 3 192 | 9,6 |
| 2009 | 3 291 | 9,8 |
| 2010 | 3 344 | 9,8 |
| 2011 | 3 307 | 9,6 |
| 2012 | 3 419 | 9,8 |
| 2013 | 3 185 | 9,0 |
| 2014 | 3 177 | 8,9 |
| 2015 | 3 211 | 9,0 |
| 2016 | 3 290 | 9,1 |
| 2017 | 3 478 | 9,5 |
| 2018 | 4 026 | 10,8 |
| 2019 | 3 758 | 9,9 |
Le Comité consultatif national de l'immunisation recommande la vaccination systématique contre la pneumococcie invasive chez les enfants âgés de deux ans et moins et chez les personnes âgées de 65 ans et plus Note de bas de page 26,Note de bas de page 27. En l'absence de données de surveillance à l'échelle nationale avant 2000, les taux d'incidence chez les enfants âgés de moins de deux ans (de 1994 à 1999) ont été estimés par différentes études. Ces taux variaient de 58,8 cas à 112,2 cas pour 100 000 Note de bas de page 28. À la suite de la mise en place de la vaccination systématique chez les enfants entre 2002 et 2006, l'incidence de la PI chez les enfants âgés de moins de deux ans a diminué et l'incidence moyenne était de 16,2 cas pour 100 000 personnes de 2015 à 2019 (Figure 18). La proportion de PI dues aux sérotypes couverts par le vaccin Pneu-C-7 a sensiblement diminué depuis son introduction dans l'ensemble des provinces et des territoires en 2006 Note de bas de page 29, Note de bas de page 30, Note de bas de page 31, Note de bas de page 32. En 2010, les sérotypes couverts par le vaccin Pneu-C-7 représentaient 6 % de tous les cas de PI chez les enfants de quatorze ans et moins, tout en étant responsables de plus de 80 % des maladies invasives chez les enfants à l'ère précédant l'administration du vaccin conjugué Note de bas de page 30,Note de bas de page 33.
Suivant l'introduction du vaccin Pneu-C-13 dans l'ensemble des territoires en 2011, les sérotypes contenus dans le vaccin Pneu-C-13 ont baissé dans tous les groupes d'âge, passant de 46 % en 2010 à 21 % en 2018 Note de bas de page 34,Note de bas de page 35. Même si le vaccin polysaccharidique 23-valent contre le pneumocoque (VPP-23) a été homologué pour utilisation au Canada depuis 1983 et inclut les programmes de vaccination systématique pour les personnes âgées de 65 ans et plus en place dans l'ensemble des provinces et territoires en 2000 Note de bas de page 36, le taux d'incidence moyen au sein de ce groupe d'âge est demeuré relativement inchangé depuis le début des années 2000 (Figure 18).

Figure 18 - Texte descriptif
| Année | Incidence par Groupes d'âge (par 100 000 personnes) |
|
|---|---|---|
| <2 | 65+ | |
| 2001 | 51,4 | 12,9 |
| 2002 | 69,4 | 18,9 |
| 2003 | 73,0 | 22,5 |
| 2004 | 55,1 | 25,1 |
| 2005 | 33,6 | 23,5 |
| 2006 | 22,7 | 23,5 |
| 2007 | 30,2 | 24,6 |
| 2008 | 29,3 | 25,5 |
| 2009 | 29,7 | 26,1 |
| 2010 | 26,1 | 26,5 |
| 2011 | 23,5 | 24,8 |
| 2012 | 19,3 | 26,0 |
| 2013 | 18,8 | 24,7 |
| 2014 | 18,7 | 24,4 |
| 2015 | 17,1 | 23,6 |
| 2016 | 17,6 | 22,7 |
| 2017 | 16,5 | 24,0 |
| 2018 | 15,7 | 25,8 |
| 2019 | 14,4 | 23,2 |
Épidémiologie entre 2015 et 2019
De 2015 à 2019, un total de 17 763 cas de PI ont été déclarés au Canada. Une moyenne de 3 553 cas a été déclarée par année (variant de 3 211 à 4 026) avec un taux d'incidence moyen de 9,7 cas pour 100 000 personnes (variant de 9,0 à 10,8) (Figure 17). Bien que des cas aient été déclarés dans tous les groupes d'âge, les taux d'incidence les plus élevés ont été observés chez les adultes de 60 ans et plus (21,2 cas pour 100 000 personnes), puis chez les nourrissons de moins d'un an (13,9 cas pour 100 000 personnes) et les enfants âgés de 1 à 4 ans (11,6 cas pour 100 000 personnes) (Figure 19). Les hommes représentaient 55 % de tous les cas. En fonction de ces données pour cette période, le Canada n'est actuellement pas en bonne voie d'atteindre sa cible de réduction de 5 % du taux d'incidence global de la PI chez les adultes de 65 ans et plus d'ici 2025, car le taux d'incidence de ce groupe d'âge est demeuré stable depuis le début des années 2000.
D'après les données obtenues dans le cadre du programme IMPACT, un total de716 cas ont été hospitalisés dus à la PI chez les enfants de 2015 à 2019, ce qui représente une moyenne de 143 cas par année (variant de 123 à 164). De ce nombre, 57 % étaient des hommes. La plupart des cas (68 %) étaient des enfants âgés de moins de cinq ans. Environ 76 % des cas avaient de l'information sur les sérotypes de PI. Parmi ceux-ci, environ 76 % étaient attribuables à des sérotypes non compris dans le vaccin conjugué 13-valent (Pneu-C-13) contre le pneumocoque. Un total de 22 décès attribuables à la PI a été déclaré de 2015 à 2019 dans le cadre du programme IMPACT, variant de deux à huit décès par année. La majorité (77 %) était chez les enfants de cinq ans et moins.
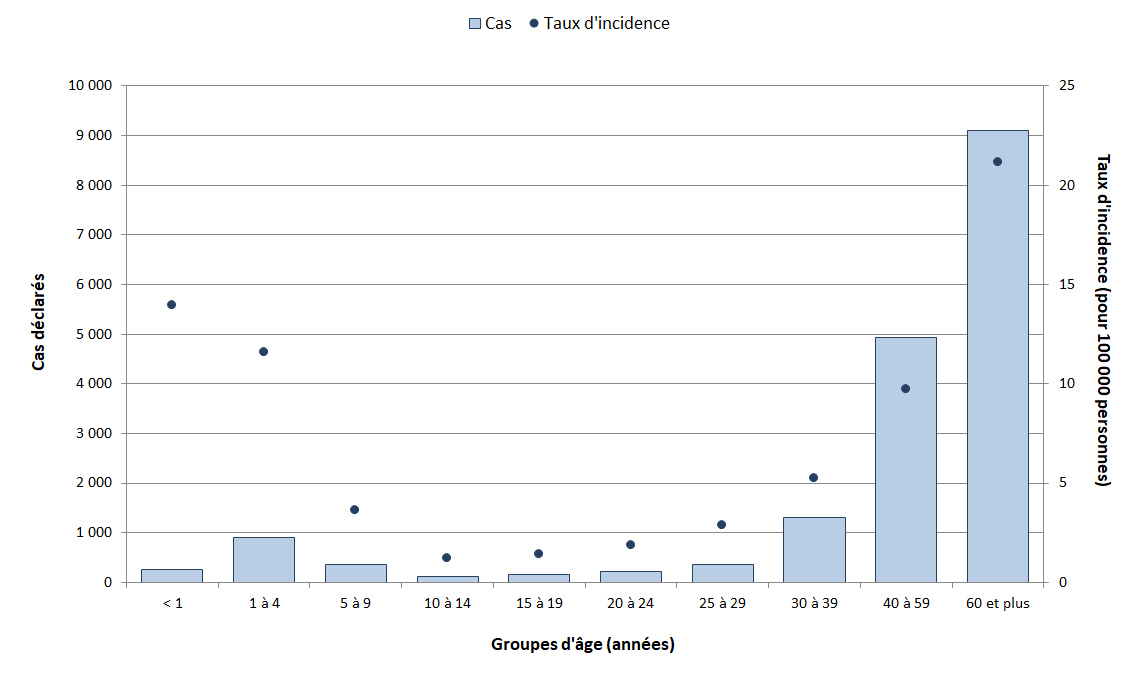
Figure 19 - Texte descriptif
| Groupes d'âge | Nombre total de cas | Taux d'incidence globale (par 100 000 personnes) |
|---|---|---|
| < 1 | 268 | 13,9 |
| 1 à 4 | 904 | 11,6 |
| 5 à 9 | 366 | 3,6 |
| 10 à 14 | 119 | 1,2 |
| 15 à 19 | 150 | 1,4 |
| 20 à 24 | 226 | 1,9 |
| 25 à 29 | 366 | 2,9 |
| 30 à 39 | 1 315 | 5,2 |
| 40 à 59 | 4 931 | 9,7 |
| ≥ 60 | 9 104 | 21,2 |
Couverture vaccinale contre la PI
D'après l'ECVNE de 2019, seulement 84 % des enfants au Canada avaient reçu les doses recommandées de vaccin contre le pneumocoque à l'âge de 2 ans Note de bas de page 11. Selon l'Enquête sur la couverture vaccinale contre la grippe saisonnière de 2018-2019, seulement 58 % des adultes de 65 ans au Canada ont reçu un vaccin contre le pneumocoque Note de bas de page 19. Ni l'objectif de couverture vaccinale de 95 % pour les enfants de moins de deux ans ni l'objectif de couverture vaccinale de 80 % pour les adultes de 65 ans et plus n'ont été atteints.
Lectures complémentaires
- Site Web de l'ASPC sur la pneumococcie invasive (PI)
- Chapitre sur le vaccin contre le pneumocoque du Guide canadien d'immunisation
- Lignes directrices sur le vaccin contre le pneumocoque du Comité consultatif national de l'immunisation
- Serotype Distribution of invasive Streptococcus pneumoniae in Canada after the introduction of the 13-valent pneumococcal conjugate vaccine, 2010-2012
- Surveillance nationale en laboratoire maladie invasive due au streptocoque au Canada - Rapport sommaire annuel : rapport de 2018, rapport de 2017, rapport de 2016
- Objectifs nationaux de couverture vaccinale et cibles nationales de réduction des maladies évitables par la vaccination d'ici 2025
Varicelle
Points principaux :
- Bien qu'elle soit à déclaration obligatoire à l'échelle nationale, la varicelle n'est pas une maladie à déclaration obligatoire dans l'ensemble des provinces et territoires. Les données présentées sont donc une sous-estimation du fardeau réel de la varicelle au Canada.
- Grâce à la vaccination systématique, l'incidence de la varicelle au Canada a diminué de 99 %, passant d'un taux d'incidence moyenne de 213,3 cas pour 100 000 personnes à l'ère prévaccinale à 2,0 cas pour 100 000 personnes de 2015 à 2019. Les données du programme IMPACT révèlent également une tendance générale à la baisse des hospitalisations associées à de graves infections de varicelle.
- D'après les données du programme IMPACT, le Canada est en bonne voie d'atteindre sa cible de réduction qui est de moins de 50 hospitalisations associées à la varicelle par année, chez les enfants de 18 ans et moins admissibles à la vaccination contre la varicelle, d'ici 2025.
- Les taux de vaccination devraient être améliorés pour atteindre l'objectif de 95 % à l'échelle nationale. D'après l'ENCVE de 2019, seulement 83 % des enfants au Canada avaient reçu les doses recommandées du vaccin contenant le virus de la varicelle à l'âge de deux ans.
Le vaccin contre la varicelle a été approuvé au Canada pour la première fois en 1998, et des programmes de vaccination systématique contre la varicelle ont été mis en place dans les provinces et les territoires du Canada entre 2000 et 2007 Note de bas de page 37. Selon les données provenant des provinces et territoires qui déclarent, l'incidence moyenne de la varicelle a diminué de près de 99 %, passant de 213,3 cas pour 100 000 personnes à l'ère prévaccinale (de 1993 à 1997)Note de bas de page ac à une incidence moyenne de 2,0 cas pour 100 000 personnes de 2015 à 2019 (Figure 20).

Figure 20 - Texte descriptif
| Année | Cas | Incidence (par 100 000 personnes) |
|---|---|---|
| 1991 | 12 773 | 134,8 |
| 1992 | 20 001 | 207,9 |
| 1993 | 49 779 | 294,7 |
| 1994 | 40 416 | 236,9 |
| 1995 | 41 087 | 238,4 |
| 1996 | 20 077 | 122,4 |
| 1997 | 28 866 | 174,0 |
| 1998 | 32 024 | 189,9 |
| 1999 | 24 509 | 143,7 |
| 2000 | 34 866 | 201,7 |
| 2001 | 17 515 | 105,8 |
| 2002 | 19 761 | 117,6 |
| 2003 | 17 572 | 103,4 |
| 2004 | 1 734 | 10,1 |
| 2005 | 1 750 | 10,0 |
| 2006 | 1 041 | 5,9 |
| 2007 | 870 | 4,9 |
| 2008 | 1 138 | 6,3 |
| 2009 | 933 | 18,1 |
| 2010 | 1 511 | 29,0 |
| 2011 | 681 | 3,7 |
| 2012 | 355 | 1,9 |
| 2013 | 456 | 2,4 |
| 2014 | 719 | 3,7 |
| 2015 | 695 | 3,5 |
| 2016 | 568 | 2,8 |
| 2017 | 311 | 1,6 |
| 2018 | 339 | 0,9 |
| 2019 | 453 | 1,2 |
Épidémiologie entre 2015 et 2019
Selon les données provenant des provinces et territoires qui ont déclaré, 2 366 cas de varicelle ont été déclarés au Canada de 2015 à 2019. Une moyenne de 473 cas a été déclarée par année (variant de 311 à 694) avec un taux d'incidence moyen de 2,0 cas pour 100 000 personnes (variant de 0,9 à 3,5) (Figure 20). Des cas ont été déclarés dans tous les groupes d'âge. Cependant, le taux d'incidence le plus élevé a été observé chez les nourrissons de moins d'un an (9,4 cas pour 100 000 personnes), puis chez les enfants de 10 à 14 ans (5,7 cas pour 100 000 personnes) et chez les enfants de 5 à 9 ans (4,5 cas pour 100 000 personnes, Figure 21). Les hommes représentaient 55 % de tous les cas.

Figure 21 - Texte descriptif
| Groupes d'âge | Nombre total de cas | Incidence (par 100 000 personnes) |
|---|---|---|
| < 1 | 133 | 6,9 |
| 1 à 4 | 229 | 2,9 |
| 5 à 9 | 342 | 3,4 |
| 10 à 14 | 418 | 4,2 |
| 15 à 19 | 266 | 2,5 |
| 20 à 24 | 236 | 1,9 |
| 25 à 29 | 176 | 1,4 |
| 30 à 39 | 262 | 1,0 |
| 40 à 59 | 218 | 0,4 |
| ≥ 60 | 84 | 0,2 |
En fonction des données du programme IMPACT, depuis l'instauration des programmes de vaccination en 2000, les hospitalisations dans la population pédiatrique associées à des infections graves de varicelle ont passé de 398 hospitalisations à une moyenne annuelle de 47 hospitalisations (variant de 25 à 73) de 2015 à 2019 (Figure 22). Durant cette période de surveillance, le nombre d'hospitalisations a diminué, passant de 73 cas en 2015 à 25 cas en 2019. Cinquante-huit pour cent des cas étaient des hommes. La répartition des cas parmi ces groupes d'âge était la plus élevée chez les enfants âgés de 1 à 4 ans (31 %), puis chez les enfants de cinq à neuf ans (29 %) et les nourrissons âgés d'un an et moins (22 %). La majorité des cas (81 %) étaient des enfants immunodéprimés, non admissibles à la vaccination ou non vaccinés. Un seul décès associé à la varicelle a été déclaré dans le cadre du programme IMPACT durant cette période. Parmi les enfants admissibles à la vaccinationNote de bas de page af, une moyenne annuelle de 13 hospitalisations a été signalée par année. Selon les données de 2015 à 2019, le Canada est en bonne voie d'atteindre sa cible pour les maladies évitables par la vaccination, qui est de moins de 50 hospitalisations annuellement associées à la varicelle chez les enfants de 18 ans et moins admissibles au vaccin contre la varicelle, d'ici 2025.

Figure 22 - Texte descriptif
| Année | Nombre d'hospitalisations pédiatrique pour la varicelle |
|---|---|
| 1999 | 234 |
| 2000 | 398 |
| 2001 | 278 |
| 2002 | 305 |
| 2003 | 247 |
| 2004 | 271 |
| 2005 | 198 |
| 2006 | 152 |
| 2007 | 107 |
| 2008 | 59 |
| 2009 | 77 |
| 2010 | 69 |
| 2011 | 71 |
| 2012 | 61 |
| 2013 | 52 |
| 2014 | 68 |
| 2015 | 73 |
| 2016 | 58 |
| 2017 | 42 |
| 2018 | 37 |
| 2019 | 25 |
Couverture vaccinale contre la varicelle
D'après l'ENCVE de 2019, seulement 83 % des enfants au Canada avaient reçu la dose recommandée de vaccin contre la varicelle à l'âge de deux ans, ce qui est inférieur aux objectifs de couverture vaccinale de 95 % Note de bas de page 11.
Lectures complémentaires
- Page Web de l'ASPC sur la varicelle
- Chapitre sur le vaccin contre la varicelle du Guide canadien d'immunisation
- Lignes directrices sur le vaccin contre la varicelle du Comité consultatif national de l'immunisation
- Objectifs nationaux de couverture vaccinale et cibles nationales de réduction des maladies évitables par la vaccination d'ici 2025
Résumé
Le taux d'incidence annuel moyen de la coqueluche et de la varicelle a diminué de plus de 95 % de 2015 à 2019, comparativement à la période prévaccinale. Les enfants sont les plus vulnérables à ces maladies, les enfants sont les plus vulnérables à ces maladies, les taux d'incidence les plus élevés étant signalés chez les nourrissons de moins d'un an. Les taux d'incidence globaux de la PI sont restés stables depuis 2003, les taux les plus élevés étant signalés chez les adultes de plus de 60 ans. D'après les données de surveillance de 2015 à 2019, le Canada est en voie d'atteindre l'objectif de réduction des MEV pour la coqueluche et la varicelle d'ici 2025, mais il n'est pas en voie d'atteindre l'objectif de réduction de 5 % de l'incidence de la PI chez les adultes de 65 ans et plus. Les taux de vaccination pour la coqueluche, la PI et la varicelle n'ont pas atteint l'objectif national de 95 % en matière de couverture vaccinale pour les enfants de deux ans. De plus, les taux de vaccination contre la PI n'ont pas atteint l'objectif national de couverture de 80 % pour les personnes âgées de 65 ans et plus.
Conclusion
Les résultats du présent rapport soulignent le rôle primordial que jouent les programmes de vaccination pour les nourrissons, les enfants et les adultes, financés par les fonds publics, dans la réduction du fardeau des MEV. Dans le cas de nombreuses MEV, les taux d'incidence au Canada ont baissé de façon considérable depuis l'ère prévaccinale. Les données de surveillance de 2015 à 2019 indiquent que le Canada est en voie d'atteindre les objectifs nationaux de réduction des MEV pour la rougeole, la rubéole, le SRC/l'IRC, la poliomyélite, la diphtérie, le tétanos, les maladies invasives dues à l'Hib, la MI, la coqueluche et la varicelle, mais risque de ne pas atteindre les objectifs de réduction pour les oreillons et la PI d'ici 2025.
Le Canada continue de maintenir son statut d'élimination de la rougeole, de la rubéole, du SRC/de l'IRC et de la poliomyélite. Malgré le grand nombre de cas de rougeole attribuables aux cas importés, la transmission endémique continue du virus de la rougeole n'a pas été rétablie au Canada. Une couverture vaccinale élevée et une forte surveillance restent essentielles pour conserver le statut d'élimination de ces maladies.
Bien que divers facteurs puissent influer sur l'atteinte des objectifs de réduction des MEV, comme l'augmentation des oreillons en raison des éclosions, la fluctuation cyclique de la coqueluche tous les deux à cinq ans, les cas évitables de Hib chez les nourrissons, les cas importés de rougeole entraînant des risques de propagation secondaire ou de conversion de sérogroupe dans les MI, les résultats décrits dans le présent rapport indiquent un besoin pressant d'améliorer la couverture vaccinale au cours des prochaines années afin que le Canada atteigne les objectifs de réduction d'ici 2025. Des systèmes de surveillance solides sont importants pour suivre les tendances et le fardeau de la maladie, ainsi que pour fournir des données pour les recommandations et les programmes de vaccination nationaux.
La compréhension des caractéristiques des populations sous-immunisées ou non immunisées et l'amélioration de la couverture vaccinale auprès de ces populations peuvent procurer les gains supplémentaires les plus importants. L'histoire démontre que l'importation de maladies au sein de populations non immunisées ou sous-immunisées peut entraîner des éclosions. Les taux de vaccination peuvent être améliorés grâce à une communication au grand public au sujet des risques et des bienfaits de la vaccination, de façon claire, compréhensible et continue, en particulier lorsque les taux de ces maladies sont faibles. Les vaccins sont l'une des plus grandes réalisations en science biomédicale et en santé publique. L'engagement continu envers des programmes de vaccination est donc essentiel pour faire progresser ces bienfaits pour la santé publique.
Remerciements
Nous sommes reconnaissants envers le personnel des bureaux de santé publique locaux, provinciaux et territoriaux pour leur soutien continu et leurs efforts inlassables dans la surveillance des maladies transmissibles, le contrôle des infections et la réalisation d'enquêtes sur les éclosions. Nous tenons à remercier également les travailleurs de la santé et les techniciens de laboratoire qui ont transmis avec diligence les renseignements sur les cas déclarés aux autorités sanitaires locales. Enfin, nous tenons à remercier les chercheurs et infirmières-contrôleuses du programme IMPACT, de même que la Société canadienne de pédiatrie, pour leur travail en vue de mieux comprendre le fardeau des maladies évitables par la vaccination au sein des populations pédiatriques hospitalisées.
Annexe A : Méthodes et limites
Sources des données de surveillance
Système canadien de surveillance des maladies à déclaration obligatoire
Les données nationales de surveillance de la poliomyélite, de la diphtérie, du tétanos, des maladies invasives dues à Haemophilus influenzae de sérotype b (Hib), des oreillons, de la coqueluche et des pneumococcies invasives (PI), de la varicelle, ainsi que les données historiques concernant la rougeole (1950-2011) et la rubéole (1950-2012) ont été obtenues par l'entremise du Système canadien de surveillance des maladies à déclaration obligatoire (SCSMDO), un système de surveillance coordonné par l'Agence de la santé publique du Canada (ASPC). Les données regroupées par année, selon le groupe d'âge, le sexe, la province ou le territoire sont fournies volontairement par les partenaires provinciaux et territoriaux sur une base annuelle. Age groups include infants less than one year of age, one to four years of age, five to nine years of age, ten to 14 years of age, 15 to 19 years of age, 20 to 24 years of age, 25 to 29 years of age, 30 to 39 years of age, 40 to 59 years of age, and adults 60 years of age and older. En outre, huit provinces et territoires (Colombie-Britannique, Alberta, Saskatchewan, Ontario, Québec, Île-du-Prince-Édouard, Yukon et Nunavut) fournissent des données détaillées au SCSMDO. Ces provinces et territoires représentaient environ 90 % de la population du Canada de 2015 à 2019. Les données contenues dans ce rapport sont à jour en juin 2021.
Système canadien de surveillance de la rougeole et de la rubéole
Les données nationales en matière de surveillance renforcée de la rougeole (2012-2019), de la rubéole (2013-2019) ainsi que du SRC et de l'IRC proviennent du Système canadien de surveillance de la rougeole et de la rubéole (SCSRR). Les ministères de la Santé des provinces et des territoires signalent hebdomadairement des données détaillées, épidémiologiques non nominatives à l'ASPC, relativement à tous les cas correspondant aux définitions nationales de cas, y compris la déclaration de « ;zéro cas; ». Le Laboratoire national de microbiologie (LNM) offre des résultats du génotypage pour les cas confirmés.
Système de surveillance améliorée de la méningococcie invasive
Les données nationales de surveillance pour la méningococcie invasive ont été obtenues par l'entremise du Système de surveillance améliorée de la méningococcie invasive (SSAMI). Les ministères de la Santé des provinces et des territoires signalent annuellement des données épidémiologiques et de laboratoire non nominatives sur chaque cas à l'ASPC, relativement à tous les cas de MI correspondant à la définition de cas nationale Note de bas de page 38. Les laboratoires de santé publique ou d'hôpitaux des provinces et territoires envoient des isolats de cas de Neisseria meningitidis au LNM aux fins de confirmation et de caractérisation des organismes. Un appariement déterministe est effectué à l'aide de certaines variables (province/territoire, date de naissance ou âge, sexe, date d'apparition de la maladie et sérogroupe) afin de relier les données épidémiologiques et les données de laboratoire pour les cas dont des renseignements sont manquants.
Programme canadien de surveillance active de l'immunisation
Le Programme canadien de surveillance active de l'immunisation (IMPACT) est une initiative de surveillance nationale qui permet de dépister les effets secondaires reliés aux vaccins, les échecs vaccinaux et certaines maladies infectieuses qui peuvent être prévenues par un vaccin ou qui pourront l'être. IMPACT est géré par la Société canadienne de pédiatrie (SCP) et mené par le réseau de chercheurs pédiatriques du programme IMPACT provenant de 12 hôpitaux de soins tertiaires pédiatriques dans l'ensemble du Canada, ce qui représente 90 % de tous les lits pédiatriques de soins tertiaires au Canada. Un financement est assuré par l'ASPC à la SCP en ce qui concerne le programme IMPACT. Le centre de surveillance des données du programme IMPACT rapporte trimestriellement des données épidémiologiques et de laboratoire non nominatives à l'ASPC, relativement aux hospitalisations des enfants de seize ans et moins dues à la coqueluche, à la varicelle, à la PI et à Hib.
Système de surveillance de la paralysie flasque aiguë
Les données nationales de surveillance de la paralysie flasque aiguë (PFA) chez les enfants de moins de 15 ans s'inscrivent dans la stratégie recommandée de l'Organisation mondiale de la Santé (OMS) pour détecter la circulation du poliovirus. Ces données ont été obtenues grâce au Système de surveillance de la paralysie flasque aiguë (SSPFA) du Canada. Les données sont fournies volontairement par les médecins participants et les infirmières contrôleuses du programme IMPACT qui soumettent des formulaires de déclaration de cas remplis sur une base continue au Programme canadien de surveillance pédiatrique. Les formulaires sont ensuite envoyés à l'ASPC aux fins d'évaluation médicale en vue d'écarter la polio comme la cause de la paralysie flasque aiguë et de veiller à ce que les cas répondent aux définitions de cas nationales en ce qui concerne la paralysie flasque aiguë.
Système de surveillance circumpolaire internationale des maladies bactériennes invasives
L'initiative de la Surveillance circumpolaire internationale (SCI) est un réseau de surveillance basé sur la population de pays ayant des régions circumpolaires. Au Canada, six régions (Yukon, Territoires du Nord-Ouest, Nunavut, Nord du Labrador, territoire cri du Québec et territoire du Nunavik au Québec) et un réseau de laboratoires, dont deux laboratoires de référence, le Laboratoire de santé publique du Québec et le Laboratoire national de microbiologie, participent au programme. Les données recueillies comprennent les résultats de laboratoire, les facteurs de risque, les renseignements sur les manifestations cliniques, l'âge, le sexe et l'origine ethnique.
Sources de données de la couverture vaccinale
Enquête sur la couverture vaccinale nationale des enfants de 2019
Au Canada, la couverture vaccinale des enfants à l'échelle nationale est surveillée au moyen d'enquêtes menées tous les deux ans, par Statistique Canada au nom de l'Agence de la santé publique dans le cadre de l'Enquête nationale sur la couverture vaccinale des enfants (ENCVE). Cette enquête vise à déterminer si les enfants sont vaccinés conformément aux calendriers de vaccination recommandés pour les vaccins financés par l'État, à rendre compte des estimations de la couverture vaccinale aux organismes internationaux et à élaborer des stratégies de sensibilisation du public ciblées de façon appropriée.
Il est à noter que les chiffres déclarés sont probablement une sous-estimation, car les données ont été recueillies principalement à partir de dossiers de vaccination tenus par les parents, dans lesquels certaines doses peuvent être omises ou consignées avec des renseignements incomplets, tels que des dates manquantes ou illisibles. En outre, dans les provinces et territoires où les vaccinations sont consignées par vaccin, et où le vaccin contre la rougeole, les oreillons, la rubéole et la varicelle (RORV) est utilisé, certaines doses de ce vaccin peuvent être consignées comme vaccin ROR, ce qui entraîne une sous-estimation de la vaccination contre la varicelle.
Enquête sur la couverture vaccinale contre la grippe saisonnière 2018-2019
Depuis 1991, l'Agence de la santé publique du Canada surveille la couverture vaccinale à l'échelle nationale de certains vaccins pour les adultes. L'Enquête nationale sur la couverture vaccinale des adultes (ENCVA) a été menée pour la première fois en 2001 et est effectuée systématiquement tous les deux ans depuis 2006. À partir de 2018, la couverture vaccinale des adultes a été fusionnée dans l'Enquête sur la couverture vaccinale contre la grippe saisonnière. L'Enquête sur la couverture vaccinale contre la grippe saisonnière mesure la couverture du vaccin contre la grippe chez les adultes chaque année et inclut la couverture d'autres vaccins pour adultes tous les deux ans. Les résultats de ces enquêtes sont utilisés pour surveiller la couverture à l'échelle nationale des vaccins recommandés par le Comité consultatif national de l'immunisation (CCNI), pour rendre compte des estimations de la couverture vaccinale par rapport aux objectifs nationaux de couverture et pour éclairer le programme de vaccination et les stratégies de sensibilisation du public. Les populations cibles comprennent les adultes souffrant ou non de problèmes de santé chroniques et les travailleurs de la santé.
Sources des données démographiques
Estimations de la population
Pour toutes les MEV, à l'exception du SRC et de l'IRC, les données sur les dénominateurs pour les calculs des taux d'incidence ont été obtenues des estimations de la population de Statistique Canada en date du 1er octobre 2020 Note de bas de page 39.
Naissances vivantes
En ce qui concerne les cas de SRC/d'IRC, les taux d'incidence par naissance vivante ont été obtenus à partir des graphiques des maladies à déclaration obligatoire du SCSMDO Note de bas de page 40.
Analyses
Les analyses effectuées pour le présent rapport comprennent des dénombrements relatifs à la fréquence, des taux d'incidence bruts et propres à l'âge, et la répartition selon l'âge et le sexe, le cas échéant. Les données sur les numérateurs proviennent du SCSMDO, du SCSRR, du SSAMI, d'IMPACT et du SSPFAC. Les dénominateurs proviennent des données démographiques, et les populations de ces provinces et territoires qui n'ont pas soumis de données sur chaque cas ont été retirées des dénominateurs pour le calcul des taux d'incidence. Le taux de létalité pour la MI représente le pourcentage de décès déclarés attribuables à la MI parmi les cas déclarés de MI. Les données sur chaque cas du SCSMDO ont été utilisées pour calculer les taux d'incidence de la PI chez les enfants de moins de deux ans et les adultes âgés de soixante-cinq ans et plus.
Limites
Les limites générales associées aux données recueillies auprès des systèmes de surveillance passive devraient être prises en considération dans l'interprétation des résultats du présent rapport, notamment les différences dans les pratiques de déclaration dans l'ensemble des provinces et territoires, les retards de déclaration, les données manquantes ou incomplètes, les déclarations en double et les sous-déclarations. Comme les activités de surveillance sont en cours, toutes les données sont susceptibles de changer. À l'exception des maladies évitables par la vaccination dans un contexte d'élimination au Canada, les cas déclarés à l'échelle nationale ne sont pas examinés pour s'assurer qu'ils répondent aux définitions de cas à l'échelle nationale. En raison du manque de fiabilité des résultats fondés sur un petit nombre, il convient de faire preuve de prudence dans l'interprétation des résultats, comme les taux d'incidence et la répartition selon le sexe, basés sur moins de 20 cas.
Compte tenu de la nature passive de bon nombre de systèmes de surveillance utilisés pour fournir des données pour le présent rapport, les cas déclarés sont probablement une sous-estimation du fardeau réel de la maladie. De plus, la sous-déclaration est probablement présente chez les adolescents et les adultes (qui peuvent être moins susceptibles d'être examinés par un professionnel de la santé) ainsi que pour les maladies asymptomatiques, plus bénignes ou les maladies dont la confirmation en laboratoire est rare. Toutefois, la sous-déclaration des cas de maladies est moins susceptible d'être une source de préoccupation pour les maladies dans un contexte d'élimination (p. ex., poliomyélite, rougeole, rubéole, SRC/IRC), en partie en raison de l'importance de ces maladies et de la pratique solide de déclaration des laboratoires et des soins de santé aux autorités de santé publique.
Les données pour la plupart des systèmes de surveillance ne sont pas reçues des provinces et des territoires en temps réel. La plupart des cas déclarés à l'échelle nationale liés aux données de laboratoire et épidémiologiques ne sont pas non plus reçus en temps réel. Les données de surveillance sur les éclosions ne sont pas disponibles à l'échelle nationale pour les MEV (à l'exception de la rougeole, de la rubéole et de la MI). Les renseignements sur les antécédents de vaccination des cas, sur les manifestations et sur la mortalité ne sont pas disponibles pour les MEV pour lesquelles des données ont été obtenues par l'intermédiaire du SCSMDO.
Des données sur les cas individuels provenant du SCSMDO n'étaient pas disponibles pour l'Île-du-Prince-Édouard de 2001 à 2009, et pour les Territoires du Nord-Ouest, la Nouvelle-Écosse, Terre-Neuve, le Nouveau-Brunswick et le Manitoba de 2001 à 2017. La population de ces provinces et territoires a été retirée des calculs de taux d'incidence pour la PI lorsque des données sur chaque cas ont été utilisées exclusivement. Les données provenant des autres provinces et territoires représentent environ 90 % de la population canadienne.
Comme les données sur les décès disponibles auprès de Statistique Canada n'ont pas été validées, ces renseignements ne figurent pas dans le présent rapport.
Les limites des données sur la couverture obtenues à partir de l'Enquête sur la couverture vaccinale nationale des enfants et de l'Enquête sur la couverture vaccinale contre la grippe saisonnière ont été documentées ailleurs Note de bas de page 19 ,Note de bas de page 41.
Références
- Note de bas de page 1
-
Agence de la santé publique du Canada. Rapport sommaire : Infection par le virus de l'hépatite B au Canada. Ottawa (ON) : ASPC; 2011. disponible à : http://www.phac-aspc.gc.ca/id-mi/pdf/hepB-eng.pdf. Consulté le 20 février 2017.
- Note de bas de page 2
-
Ehreth J. The value of vaccination: A global perspective. Vaccine 2003;21:4105.
- Note de bas de page 3
-
Centers for Disease Control and Prevention (CDC). Appendix: Methods for the cost-benefit analyses presented in "Benefits from immunization during the vaccines for children program era - United States, 1994-2013". MMWR 2014;63:352.
- Note de bas de page 4
-
Agence de la santé publique du Canada. Surveillance de la poliomyélite (polio). Ottawa (ON) : ASPC; 2014. Disponible à : https://www.canada.ca/fr/sante-publique/services/maladies/poliomyelite-polio/surveillance.html
- Note de bas de page 5
-
Agence de la santé publique du Canada. L'élimination de la rougeole, de la rubéole et du syndrome de rubéole congénitale au Canada. Ottawa (ON) : PHAC; 2011.
- Note de bas de page 6
-
Booth TF, Grudeski E, McDermid A, Rotondo J. La phase finale de l’éradication de la poliomyélite : Pourquoi l’immunisation et la surveillance continue sont essentielles. Can Commun Dis Rep 2015;41(10).
- Note de bas de page 7
-
Agence de la santé publique du Canada. Objectifs nationaux de couverture vaccinale et cibles nationales de réduction des maladies évitables par la vaccination d'ici 2025. Ottawa (ON) : ASPC; 2019; disponible à : https://www.canada.ca/en/public-health/services/immunization-vaccine-priorities/national-immunization-strategy/vaccination-coverage-goals-vaccine-preventable-diseases-reduction-targets-2025.html. Consulté le 25 juillet 2021.
- Note de bas de page 8
-
Varughese PV, Acres SE. Measles in Canada: Surveillance summary. Can Commun Dis Rep 1979;5:121.
- Note de bas de page 9
-
Varughese PV, Acres SE. Measles in Canada - 1986. CMAJ 1987;136(11):1183.
- Note de bas de page 10
-
Public Health Agency of Canada. Canadian immunization guide, 7th Edition. Ottawa (ON) PHAC; 2006.
- Note de bas de page 11
-
Agence de la santé publique du Canada. Faits saillants de l'Enquête nationale sur la couverture vaccinale des enfants (ENCVE). Ottawa (ON) : ASPC; 2021; disponible à : https://www.canada.ca/fr/sante-publique/services/publications/vaccins-immunisation/2019-faits-saillants-enquete-nationale-couverture-vaccinale-enfants.html. Consulté le 5 juillet 2021.
- Note de bas de page 12
-
Macey JF, Tam T, Lipskie T, Tipples G, EisBrenner T. Rubella elimination, the Canadian experience. J Infect Dis 2011 ; 204 (suppl_2) : S585.
- Note de bas de page 13
-
Lim G, Harris T, Desai S, Crowcroft N, Mazzulli T, Kozlowski T, et coll. Rubella immunity among prenatal women in Ontario, 2006-2010. BMC Infect Dis 2013 2 août 2013 ; 13 (362).
- Note de bas de page 14
-
Lai FY, Dover DC, Lee B, Fonseca K, Solomon N, Plitt SS, et coll. Determining rubella immunity in pregnant Alberta women 2009-2012. Vaccine 2015;33(5):635-641.
- Note de bas de page 15
-
Gilbert N, Rotondo J, Shapiro J, Sherrard L, Fraser W, Ward B. Seroprevalence of rubella antibodies and determinants of susceptibility to rubella in a cohort of pregnant women in Canada, 2008-2011. Vaccine 2017 Mai 25;35(23):3050-3055.
- Note de bas de page 16
-
Organisation mondiale de la Santé. Poliomyélite. Genève (CH) : OMS; 2019. https://www.who.int/fr/news-room/fact-sheets/detail/poliomyelitis.
- Note de bas de page 17
-
Dickson C, Fane BH, Squires SG. Acute flaccid myelitis (AFM) in Canada. Can Commun Dis Rep 1er oct. 2020 ; 46 (10).
- Note de bas de page 18
-
Organisation panaméricaine de la santé (OPS). Region of the Americas eliminates maternal and neonatal tetanus. Washington (DC): OPS; 2017; disponible à : https://www.paho.org/hq/index.php?option=com_content&view=article&id=13696 : americas-eliminates-maternal-neonatal-tetanus&Itemid=1926&lang=en. Consulté le 25 juillet 2021.
- Note de bas de page 19
-
Agence de la santé publique du Canada. La vaccination des adultes canadiens en 2019. résultats de l'Enquête sur la couverture vaccinale contre la grippe saisonnière de 2018-2019. Ottawa (ON); ASPC; 2019. https://www.canada.ca/fr/sante-publique/services/publications/vie-saine/2018-19-resultats-enquete-couverture-vaccinale-grippe.html
- Note de bas de page 20
-
Comité consultatif national de l'immunisation (CCNI). Mise à jour des recommandations concernant la méningococcie et le vaccin conjugué contre le méningocoque. Can Commun Dis Rep 2009 ; 35 (ACS-3).
- Note de bas de page 21
-
Katz SL, King K, Varughese P, De Serres G, Tipples G, Waters J, et coll. Measles elimination in Canada. J Infect Dis 2004;189(S1):S236-S242.
- Note de bas de page 22
-
Saboui M, Squires SG. Outbreaks of mumps in Canada, 2016–2018. Can Commun Dis Rep 5 nov. 2020;46(11/12).
- Note de bas de page 23
-
Barreto L, Van Exan R, Rutty C. The challenge of whooping cough: Canada's role in the development of pertussis vaccines. 2006.
- Note de bas de page 24
-
Cutcliffe N. Building on the legacy of vaccines in Canada: Value, opportunities, and challenges. Ottawa (ON); BIOTECanada : 2010.
- Note de bas de page 25
-
Agence de la santé publique du Canada. Mise à jour sur l'immunisation durant la grossesse avec le vaccin dcaT. Une déclaration d'un comité consultatif (DCC). Comité consultatif national de l'immunisation (CCNI); ASPC : 2018. disponible à : https://www.canada.ca/fr/sante-publique/services/publications/vie-saine/mise-jour-immunisation-durant-grossesse-avec-vaccin-dcat.html. Consulté le 20 juillet 2021.
- Note de bas de page 26
-
Agence de la santé publique du Canada. Vaccin contre le pneumocoque : Guide canadien d'immunisation. Ottawa (ON); ASPC : 2016. https://www.canada.ca/fr/sante-publique/services/publications/vie-saine/guide-canadien-immunisation-partie-4-agents-immunisation-active/page-16-vaccin-contre-pneumocoque.html
- Note de bas de page 27
-
Agence de la santé publique du Canada. Mise à jour sur l'utilisation de vaccins contre le pneumocoque chez les adultes de 65 ans et plus - une perspective de santé publique. Une déclaration d'un comité consultatif (DCC) du Comité consultatif national de l'immunisation (CCNI). Ottawa (ON); ASPC : 2018; disponible à : https://www.canada.ca/fr/sante-publique/services/publications/vie-saine/mise-a-jour-sur-l-utilisation-de-vaccins-contre-le-pneumocoque-chez-les-adultes-de-65-ans-et-plus.html.
- Note de bas de page 28
-
Comité consultatif national de l'immunisation (CCNI). Déclaration sur l'utilisation recommandée du vaccin conjugué contre le pneumocoque. Can Commun Dis Rep 2002;; 28 (ACS-2).
- Note de bas de page 29
-
Kellner JD, Vanderkooi OG, MacDonald J, Church DL, Tyrrell GJ, Scheifele DW. Changing epidemiology of invasive pneumococcal disease in Canada, 1998-2007: Update from the Calgary-Area Streptococcus pneumoniae Research (CASPER) Study. Clin Infect Dis 2009;; 49 (2) : 205-212.
- Note de bas de page 30
-
Bettinger JA, Scheifele DW, Kellner JD, Halperin SA, Vaudry W, Law B, et coll. The effect of routine vaccination on invasive pneumococcal infections in Canadian children, Immunization Monitoring Program, Active 2000-2007. Vaccine 2010 25 February 2010;28(9):2130-2136.
- Note de bas de page 31
-
Weinberger DM, Malley R, Lipsitch M. Serotype replacement in disease after pneumococcal vaccination. The Lancet 2011;378(9807):1962-1973.
- Note de bas de page 32
-
Tyrrell GJ, Lovgren M, Chui N, Minion J, Garg S, Kellner JD, et coll. Serotypes and antimicrobial susceptibilities of invasive Streptococcus pneumoniae pre- and post-seven valent pneumococcal conjugate vaccine introduction in Alberta, Canada, 2000-2006. Vaccine 2009;27(27):3553-3560.
- Note de bas de page 33
-
Demczuk W, Griffith A, Singh R, Martin I, Gilmour M. National Laboratory surveillance of Streptococcus pneumoniae and Streptococcus pyogenes In Canada Annual Summary 2010. 2010.<
- Note de bas de page 34
-
Agence de la santé publique du Canada (ASPC). Surveillance nationale des infections invasives à Streptococcus pneumoniae et à Streptococcus pyogenes au Canada. Rapport sommaire annuel de 2012. Ottawa (ON); ASPC; 2013.
- Note de bas de page 35
-
Agence de la santé publique du Canada (ASPC). Surveillance nationale en laboratoire de la maladie invasive due au streptocoque au Canada - Rapport sommaire annuel de 2018. Ottawa (ON); ASPC; 2019.
- Note de bas de page 36
-
Squires SG, Pelletier L. Le financement public des programmes d'immunisation contre la grippe et les infections à pneumocoque au Canada : évolution de la situation. Can Commun Dis Rep 2000;; 26 (17) : 141.
- Note de bas de page 37
-
Waye A, Jacobs P, Tan B. The impact of the universal infant varicella immunization strategy on Canadian varicella-related hospitalization rates. Vaccine 2013;31(42):4744.
- Note de bas de page 38
-
Agence de la santé publique du Canada. Définitions de cas : maladies à déclaration obligatoire à l'échelle nationale. Ottawa (ON); ASPC : 2021; disponible à : https://maladies.canada.ca/declaration-obligatoire/liste-maladies. Consulté le 10 juin 2021.
- Note de bas de page 39
-
Statistique Canada. Estimations de la population estimates 0-100+ Octobre Canada - Province-Territoire 1971-2020. 2021. Ottawa (ON); Stats Can: 2018.
- Note de bas de page 40
-
Agence de la santé publique du Canada. Maladies à déclaration obligatoire en direct. Ottawa (ON); ASPC : 2020; disponible à : https://maladies.canada.ca/declaration-obligatoire/. Consulté le 11 juin 2021.
- Note de bas de page 41
-
Agence de la santé publique du Canada. Enquête sur la couverture vaccinale nationale des enfants, 2017. Ottawa (ON); ASPC : 2019; disponible à : https://www150.statcan.gc.ca/n1/daily-quotidien/190326/dq190326d-fra.htm. Consulté le 7 juin 2019.
Notes de bas de page
- Note de bas de page 1
-
Les maladies ciblées par des programmes visant à réduire leur incidence à un niveau nul comprennent la rougeole, la rubéole, le syndrome de rubéole congénitale, l'infection rubéoleuse congénitale et la polio.
- Note de bas de page 2
-
Taux d'incidence annuel < 1 cas pour 100 000 personnes - comprend la diphtérie, le tétanos, les Infections invasives dues à Haemophilus influenzae de type b, la méningococcie invasive et les oreillons.
- Note de bas de page 3
-
Taux d'incidence annuel ≥ 1 cas pour 100 000 personnes — comprend la coqueluche, la PI et la varicelle
- Note de bas de page 4
-
Les âges étaient inconnus pour vingt-cinq cas et n'ont donc pas été inclus.
- Note de bas de page 5
-
L'ère prévaccinale correspond aux cinq années précédant l'introduction du vaccin, ou les cinq années les plus proches d'une période de déclaration stable. En ce qui concerne la rougeole, il s'agissait des années 1950 à 1954. Le vaccin vivant contre la rougeole a été autorisé au Canada en 1963 et, en 1983, l'ensemble des provinces et territoires avaient déjà en place un programme de vaccination contre la rougeole. La rougeole a été retirée de la liste des maladies à déclaration obligatoire de 1959 à 1968, et il y a eu une baisse des déclarations par les médecins dans les années antérieures à 1959, d'où le choix de 1954 comme dernière année pour laquelle il existe des données fiables pouvant servir à des fins de comparaisons.
- Note de bas de page 6
-
La rougeole a été retirée de la liste des maladies à déclaration obligatoire de 1959 à 1968, et il y a eu une baisse des déclarations par les médecins dans les années antérieures à 1959.
- Note de bas de page 7
-
La différence dans l'estimation de couverture vaccinale chez les enfants âgés de sept ans, pour la vaccination contre la rubéole, la rougeole et les oreillons, est due aux nombres de doses requis pour être considérés comme vacciné. Une dose de vaccin contre la rubéole est nécessaire avant l'âge de sept ans, contre deux doses pour le vaccin contre la rougeole et les oreillons.
- Note de bas de page 8
-
L'ère prévaccinale correspond aux cinq années précédant l'introduction du vaccin, ou les cinq années les plus proches d'une période de déclaration stable. En ce qui concerne la rubéole, il s'agissait des années 1950 à 1954. Le vaccin contre la rubéole a été autorisé au Canada en 1969 et, en 1983, l'ensemble des provinces et territoires avaient déjà en place un programme de vaccination contre la rubéole. La rubéole a été retirée de la liste des maladies à déclaration obligatoire de 1959 à 1968, et il y a eu une baisse des déclarations par les médecins dans les années antérieures à 1959, d'où le choix de 1954 comme dernière année pour laquelle il existe des données fiables pouvant servir à des fins de comparaisons.
- Note de bas de page 9
-
La rubéole a été retirée de la liste des maladies à déclaration obligatoire à l'échelle nationale pour la période de 1959 à 1968.
- Note de bas de page 10
-
L'ère prévaccinale correspond aux cinq années précédant l'introduction du vaccin, ou les cinq années les plus proches d'une période de déclaration stable. En ce qui concerne la rubéole, il s'agissait des années 1950 à 1954. Le vaccin contre la rubéole a été autorisé au Canada en 1969 et, en 1983, l'ensemble des provinces et territoires avaient déjà en place un programme de vaccination contre la rubéole. La rubéole a été retirée de la liste des maladies à déclaration obligatoire de 1959 à 1968, et il y a eu une baisse des déclarations par les médecins dans les années antérieures à 1959, d'où le choix de 1954 comme dernière année pour laquelle il existe des données fiables pouvant servir à des fins de comparaisons.
- Note de bas de page 11
-
L'ère prévaccinale correspond aux cinq années précédant l'introduction du vaccin, ou les cinq années les plus proches d'une période de déclaration stable. En ce qui concerne la polio, il s'agissait des années 1950 à 1954, car le vaccin antipoliomyélitique inactivé a été autorisé au Canada en 1955.
- Note de bas de page 12
-
La PFA est à déclaration obligatoire au Canada depuis 1996.
- Note de bas de page 13
-
L'ère prévaccinale correspond aux cinq années précédant l'introduction du vaccin, ou les cinq années les plus proches d'une période de déclaration stable. En ce qui concerne la diphtérie, il s'agissait des années 1925 à 1929. L'anatoxine diphtérique a été introduite en 1926, mais la vaccination systématique n'a commencé qu'en 1930.
- Note de bas de page 14
-
L'ère prévaccinale correspond aux cinq années précédant l'introduction du vaccin, ou les cinq années les plus proches d'une période de déclaration stable. En ce qui concerne le tétanos, il s'agissait des années 1935 à 1939. L'anatoxine tétanique a été introduite au Canada en 1940, mais la déclaration à l'échelle nationale n'a commencé qu'en 1957. Par conséquent, les décès déclarés liés au tétanos ont été utilisés à la place des cas déclarés pendant l'ère prévaccinale.
- Note de bas de page 15
-
Le tétanos a été ajouté à la liste des maladies à déclaration obligatoire en 1957. Les décès déclarés liés au tétanos ont été utilisés à la place des cas déclarés de 1935 à 1956.
- Note de bas de page 16
-
L'ère prévaccinale pour les maladies invasives dues à Hib correspond à la période 1986 à 1987. Même si les vaccins Hib ont été introduits en 1986 et que le vaccin conjugué Hib a été introduit en 1992, la déclaration obligatoire des cas à l'échelle nationale n'a commencé qu'en 1986.
- Note de bas de page 17
-
Le Nord du Canada comprend le Yukon, les Territoires du Nord-Ouest, le Nunavut, le territoire Cri au Québec, le territoire du Nunavik au Québec et le nord du Labrador. Les taux pour le reste du Canada excluent les cas déclarés dans ces six régions.
- Note de bas de page 18
-
Un cas de Hib est considéré comme évitable s'il survient chez un enfant qui était admissible à la série primaire de vaccination contre Hib (3 doses) selon son âge, mais qui n'a pas été vacciné ou qui n'était pas à jour dans sa vaccination. Les échecs vaccinaux ne sont pas considérés comme des cas évitables.
- Note de bas de page 19
-
L'ère prévaccinale correspond aux cinq années précédant l'introduction du vaccin, ou les cinq années les plus proches d'une période de déclaration stable. En ce qui concerne la méningococcie invasive, il s'agissait des années 1997 à 2001, étant donné que le vaccin conjugué contre le méningocoque du sérogroupe C a été mis en place dans l'ensemble des provinces et territoires entre 2002 et 2007.
- Note de bas de page 20
-
La catégorie « ;Autres; » comprend les sérogroupes A, 29E, X, Z, des cas non groupables et des cas dont le sérogroupe était inconnu.
- Note de bas de page 21
-
L'âge était inconnu pour un cas, il n'a donc pas été inclus.
- Note de bas de page 22
-
L'ère prévaccinale correspond aux cinq années précédant l'introduction du vaccin, ou les cinq années les plus proches d'une période de déclaration stable. En ce qui concerne les oreillons, il s'agissait des années 1950 à 1954. Le vaccin contre les oreillons a été autorisé au Canada en 1969 et, en 1983, les provinces et les territoires avaient tous en place un programme de vaccination contre les oreillons. Les oreillons ont été retirés de la liste des maladies à déclaration obligatoire de 1959 à 1985 et il y a eu une baisse des déclarations par les médecins dans les années antérieures à 1959, d'où le choix de 1954 comme dernière année pour laquelle il existe des données fiables pouvant servir à des fins de comparaisons.
- Note de bas de page 23
-
Les oreillons ont été retirés de la liste des maladies à déclaration obligatoire à l'échelle nationale pour les années 1959 à 1985.
- Note de bas de page 24
-
L'ère prévaccinale correspond aux cinq années précédant l'introduction du vaccin, ou les cinq années les plus proches d'une période de déclaration stable. En ce qui concerne la coqueluche, c'était durant les années 1938 à 1942, car le vaccin à germes entiers contre la coqueluche a été autorisé au Canada en 1943.
- Note de bas de page 25
-
Les âges étaient inconnus pour neuf cas et n'ont donc pas été inclus.
- Note de bas de page 26
-
Le Nord du Canada comprend le Yukon, les Territoires du Nord-Ouest, le Nunavut, le territoire Cri au Québec, le territoire du Nunavik au Québec et le nord du Labrador. Les taux pour le reste du Canada excluent les cas déclarés dans ces six régions.
- Note de bas de page 27
-
Exclut 2000 car l'Ontario a commencé à faire des déclarations en 2001.
- Note de bas de page 28
-
Les données n'étaient pas disponibles pour l'Île-du-Prince-Édouard de 2001 à 2009 et les Territoire du Nord-Ouest, la Nouvelle-Écosse, Terre-Neuve, le Nouveau-Brunswick et le Manitoba de 2001 à 2019. Par conséquent, la population de ces provinces et territoires a été exclue dans le calcul des taux d'incidence pour les enfants âgés de moins de deux ans et les adultes de 65 ans et plus, en fonction de l'année correspondante.
- Note de bas de page 29
-
L'ère prévaccinale correspond aux cinq années précédant l'introduction du vaccin, ou les cinq années les plus proches d'une période de déclaration stable. En ce qui concerne la varicelle, c'était durant les années 1993 à 1997, étant donné que le premier vaccin contre la varicelle a été approuvé pour une utilisation au Canada en 1998.
- Note de bas de page 30
-
Aucune donnée n'était disponible pour la Colombie-Britannique (de 1993 à 2017), la Saskatchewan (de 1996 à 1997 et de 2001 à 2015), le Manitoba (de 1991 à 2017), l'Ontario (de 1991 à 1992 et de 2009 à 2010), le Québec (de 1991 à 2017), Terre-Neuve-et-Labrador (2015 à 2017), la Nouvelle-Écosse (de 1998 à 2017) et le Yukon (de 2009 à 2012). Au Nunavut, la déclaration des cas a commencé en 2000. Une sous-déclaration systématique des cas de varicelle a été notée par l'Ontario pour sa province.
- Note de bas de page 31
-
Les âges étaient inconnus pour deux cas et n'ont donc pas été inclus.
- Note de bas de page 32
-
Les enfants admissibles à la vaccination incluent ceux âgés d'un à 17 ans, non immunodéprimés et qui sont soit non vaccinés ou dont le statut de vaccination contre la varicelle est inconnu.
Détails de la page
- Date de modification :