ARCHIVÉ - Épidémiologie descriptive de la maladie de Lyme en Ontario : 1999-2004
le 1er novembre 2006 Volume 32 Numéro 21
L Vrbova, Hon BSc, MSc (1), D Middleton, BSc, DMV, MSc (1)
-
Ministère de la Santé et des Soins de longue durée, Toronto (Ontario)
Introduction
La maladie de Lyme (ML), ou borréliose de Lyme, est une zoonose transmise par des tiques qui est causée par la bactérie spirochète Borrelia burgdorferi. Il s'agit de la maladie transmise par des tiques la plus courante en Amérique du Nord1, et elle touche tout aussi bien l'humain que les animaux.
La ML se manifeste le plus souvent par un érythème migrant prenant la forme caractéristique d'une cible autour du point de morsure de la tique. Cet érythème s'accompagne de symptômes non spécifiques tels que de la fièvre, un état de malaise, de la fatigue, des céphalées, de la myalgie et de l'arthralgie2-4. La période d'incubation, c'est-à-dire la période entre l'exposition et le début de l'érythème, varie de 3 à 32 jours (moyenne de 7 à 10 jours)5. La ML est rarement mortelle. Toutefois, dans certains cas, ses manifestations peuvent être sévères, chroniques et invalidantes, particulièrement si la maladie est traitée tard au cours de son évolution clinique2-4.
La ML est une maladie à déclaration obligatoire en Ontario depuis novembre 1988. Le présent article vise à fournir un résumé de l'information relative à la ML en Ontario ainsi que des données épidémiologiques descriptives des cas de ML déclarés en Ontario de 1999 à 2004.
Cycle enzootique et vecteurs
Les principaux vecteurs de la ML au Canada sont la tique occidentale à pattes noires, Ixodes pacificus (en Colombie-Britannique), et la tique à pattes noires, I. scapularis (dans le centre et l'Est du Canada, y compris l'Ontario). Dans les localités où les tiques sont établies, B. burgdorferi circule entre les tiques et les réservoirs. Comme ces espèces de tiques n'ont pas d'hôte spécifique et se nourrissent aux dépens d'une grande variété d'espèces animales (dont les oiseaux, les mammifères et les reptiles), de nombreuses espèces animales différentes peuvent jouer le rôle de réservoirs de la bactérie. Toutefois, dans l'Est de l'Amérique du Nord, la souris à pattes blanches (Peromyscus leucopus) est considérée comme le principal réservoir naturel de B. burgdorferi6.
La bactérie passe généralement chez les tiques vectrices aux stades de larve ou de nymphe lorsque celles-ci se nourrissent. Une fois infectées, les tiques peuvent transmettre le pathogène au prochain animal dont elles se nourrissent (aux stades de nymphe ou d'adulte). Les tiques ont un cycle évolutif de 2 ans qui comporte trois stades (larve, nymphe et adulte); elles se nourrissent une seule fois à chacun de ces stades. Les nymphes sont actives au printemps et au début de l'été, et les femelles adultes se nourrissent d'avril à juin et en octobre et novembre. Ces mois sont donc ceux durant lesquels le risque est le plus grand pour l'humain et les animaux de compagnie.
Il faut noter que les deux espèces de tiques le plus souvent trouvées chez l'humain et les animaux de compagnie en Ontario sont la tique américaine du chien (Dermacentor variabilis) et la tique de la marmotte (I. cookei); cependant, d'après les évaluations effectuées sur le terrain7 et en laboratoire8, aucune de ces espèces n'est considérée comme un vecteur efficace de la maladie de Lyme.
Distribution
En Amérique du Nord, les cas humains de ML sont recensés principalement dans le Nord-Est des États-Unis, bien que des cas soient aussi répertoriés dans les États du centre de la côte Atlantique et du centre-nord ainsi que dans plusieurs comtés du nord-ouest de la Californie9.
Au Canada, l'incidence de la ML chez l'humain est faible. La distribution des tiques vectrices compétentes est utilisée pour déterminer les régions où le risque de ML est le plus élevé. Les régions d'endémie de la maladie de Lyme peuvent être définies comme celles
-
qui comptent des populations établies de tiques vectrices et
-
où la transmission enzootique de B. burgdorferi entre les tiques vectrices et les populations animales locales (détection d'infections bactériennes chez les tiques et les animaux hôtes) est avérée.
Le climat de l'Ontario est favorable au développement d'I. scapularis dans la région du sud (au sud de North Bay) et dans la région de Rainy River-Kenora, dans le nord-ouest. La région de Thunder Bay et les autres régions du centre-nord et du nord-est de la province ne conviennent pas au cycle évolutif de la tique10. Les populations d'I. scapularis qui se reproduisent sont établies le long de la côte nord du lac Érié : Long Point, parc national de la Pointe-Pelée, parc provincial Rondeau et Turkey Point10-13.
La transmission enzootique a été démontrée à Long Point, au parc provincial Rondeau et à Turkey Point, mais pas au parc national de la Pointe-Pelée. Des populations d'I. scapularis infectées par B. burgdorferi ont été trouvées dans les quatre régions, mais des anticorps dirigés contre B. burgdorferi chez les populations animales locales n'ont été détectés qu'à Long Point, au parc provincial Rondeau et à Turkey Point13-15. Donc, selon la définition ci-dessus, ces trois dernières régions sont les seules régions d'endémie de la ML en Ontario.
Des cas humains et canins de ML sans antécédents de voyage dans des régions endémiques ainsi que la présence de tiques I. scapularis infectées par B. burgdorferi ont été signalés à l'occasion dans des régions non endémiques de l'Ontario16,17 et ailleurs au Canada18-20. Étant donné l'habitude d'I. scapularis de se nourrir aux dépens des oiseaux21, il est probable que les tiques à pattes noires détectées à l'extérieur des régions endémiques y ont été introduites par des oiseaux migrateurs qui ont été infestés dans des régions endémiques des États-Unis ou du Canada. Si ces tiques « adventices » sont infectées par B. burgdorferi, elles peuvent transmettre la bactérie à des humains ou à des animaux qui vivent dans des régions à l'extérieur des zones d'endémie22. Il est donc possible pour les personnes et les animaux de contracter la ML dans des régions non endémiques du Canada.
Il est probable que l'établissement des tiques vectrices dans de nouvelles localités est le plus souvent facilitée par les oiseaux migrateurs infestés, bien que la translocation de chevreuils ou d'autres animaux puisse aussi favoriser leur dispersion. L'envoi à Long Point, en 1886, de cerfs de Virginie en provenance du Minnesota (une région d'endémie de la ML) pourrait bien être le principal mécanisme par lequel les tiques à pattes noires s'y sont établies14.
Facteurs de risque et prévention
Le risque le plus élevé de contracter la ML est associé à la fréquentation d'une région où vit une population endémique de tiques vectrices compétentes. Ainsi, les personnes le plus à risque sont celles qui vivent ou qui travaillent dans des zones résidentielles entourées d'aires envahies par les broussailles ou de forêts abritant des tiques vectrices; les personnes qui s'adonnent à des activités récréatives extérieures (randonnée pédestre, camping, chasse, pêche, etc.) dans l'habitat des tiques; et les personnes qui travaillent à l'extérieur (aménagement paysager, débroussaillement, foresterie, gestion de la faune et de la flore, gestion de parcs, etc.) dans des régions endémiques23-24.
Les mesures préventives visent à réduire au minimum l'exposition aux tiques. Les vêtements de couleur claire augmentent la probabilité de fixation des tiques aux vêtements. Les chapeaux et les bas de pantalon placés à l'intérieur des chaussettes constituent des barrières physiques contre les tiques. Les insectifuges contenant du DEET (efficacité maximale à des concentrations d'environ 30 %) appliqués sur les vêtements et la peau sont très efficaces contre I. scapularis25. Les vérifications faites à la fin de la journée pour détecter les tiques fixées et les enlever sont très importantes, particulièrement au niveau de l'aine, des aisselles et de la tête, au-dessus de la ligne des cheveux. L'enlèvement des tiques dans les 24 heures suivant leur fixation réduit la probabilité d'infection26. La détection des tiques peut être difficile, car les nymphes à jeun sont très petites (environ 1 mm), et les adultes à jeun, bien que de plus grande taille, ne sont pas très gros non plus (environ 5 mm).
Méthodologie
En Ontario, la ML est une maladie à déclaration obligatoire aux termes de la Loi sur la protection et la promotion de la santé. Les bureaux de santé publique enquêtent sur les cas de ML et transmettent au ministère de la Santé et des Soins de longue durée de l'Ontario leurs rapports sur les cas répondant à la définition de cas de la ML par le biais du Reportable Disease Information System (RDIS).
Définition de cas de l'Ontario pour la surveillance de la ML
-
Cas confirmé
-
Région endémique* : isolement de B. burgdorferi d'un échantillon clinique OU érythème migrant observé par un médecin OU au moins une manifestation tardive compatible avec la ML sur le plan clinique (neurologique, cardiaque ou musculo- squelettique) et données de laboratoire confirmant une infection à B. burgdorferi.
-
Région non endémique* : érythème migrant observé par un médecin et données de laboratoire confirmant une infection à B. burgdorferi.
-
-
Cas probable
-
Région endémique* : reconnaissance par un médecin d'un érythème migrant signalé par un patient.
-
Région non endémique* : au moins une manifestation tardive compatible sur le plan clinique avec la ML (neurologique, cardiaque ou musculo-squelettique) et données de laboratoire confirmant une infection à B. burgdorfer
-
* Définition d'une région endémique : région qui abrite une population établie de vecteurs (p. ex., identification des trois stades évolutifs d'I. scapularis [larve, nymphe et adulte]) dont l'infection par B. burgdorferi est connue (actuellement, Long Point, sur la rive nord du lac Érié, est la seule région endémique en Ontario).
Une région endémique peut provisoirement être définie comme une région où au moins trois cas confirmés bien définis ont été enregistrés sans aucun antécédent d'exposition dans une région endémique connue. Toutefois, les trois cas confirmés doivent répondre à la définition de cas révisée, et les limites géographiques de la région endémique seront définies par le ministère de la Santé et des Soins de longue durée.
Les cas signalés en Ontario ont été classés comme « associés à un voyage » lorsque la catégorie d'établissement du risque dans le RDIS indiquait que ces cas avaient voyagé ou vécu dans une zone endémique à l'extérieur de l'Ontario. Tous les autres cas ont été classés dans les catégories « endémique » ou « inconnu » selon les autres renseignements fournis. Pour les cas classés dans la catégorie « endémique », on a créé des cartes de localisation des cas par circonscription sanitaire de résidence ainsi que selon l'endroit le plus probable de l'exposition. Ce dernier endroit a été défini comme la circonscription sanitaire de résidence du cas, à moins qu'un voyage dans une autre région de l'Ontario ne soit mentionné dans le rapport.
Les taux d'incidence ont été calculés à l'aide des chiffres de la population canadienne du recensement de 2001. Le logiciel SPSS (Statistical Package for the Social Sciences), v. 12.0, a été utilisé pour l'analyse statistique, et les graphiques ont été créés au moyen du logiciel Microsoft Excel XP. La cartographie a été réalisée au moyen d'ArcGIS 9.0, d'Environmental Systems Research Institute Inc.
Résultats
Tous les cas
Au total, 172 cas de ML dont les symptômes sont apparus entre 1999 et 2004, inclusivement, ont été signalés au RDIS. Parmi ces cas, 31 (18 %) ont contracté l'infection en Ontario, 110 (64 %) sont associés à un voyage, et, pour les 31 autres cas (18 %), les antécédents en matière de voyage sont inconnus. La figure 1 présente le nombre de cas sur la période de 5 ans selon les antécédents en matière de voyage. Chez la plupart des cas signalés, les symptômes se sont manifestés entre juin et septembre (figure 2). Le nombre de femmes (n = 87) était à peu près équivalent à celui des hommes (n = 84), et le nombre de cas le plus élevé a été recensé dans la catégorie des 50 à 59 ans, chez les femmes, et dans celle des 40 à 49 ans, chez les hommes (figure 3).
Parmi les personnes ayant signalé des symptômes, les deux symptômes le plus souvent mentionnés sont la fièvre et le rash (les deux ayant été déclarés chez 12 % des cas), suivis de l'érythème migrant (10 % des cas) et de la raideur cervicale (7 % des cas) (figure 4).
Cas issus d'une région endémique Les cas issus d'une région endémique représentent 18 % (31/172) des cas signalés entre 1999 et 2004. Le nombre de femmes était presque le double de celui des hommes (n = 20 et 11, respectivement). Chez les femmes, la proportion la plus élevée de cas a été enregistrée dans le groupe des 30 à 39 ans et celui des 50 à 59 ans; chez les hommes, c'est dans le groupe des 50 à 59 ans que la proportion de cas la plus élevée a été recensée (figure 3). Les cas issus d'une région endémique ont été signalés dans diverses régions de l'Ontario (figure 5).
Figure 1. Cas de maladie de Lyme par année de déclaration et antécédents en matière de voyage, Ontario, 1999-2004 (n = 172)
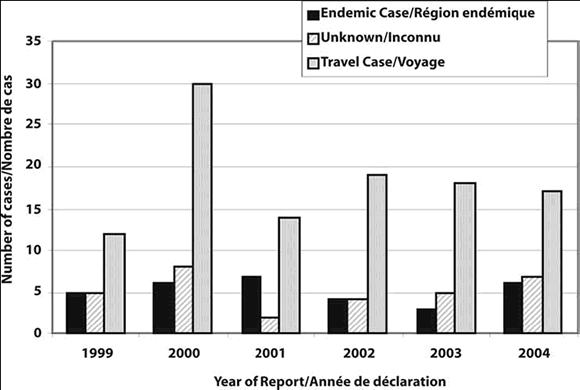
Figure 2. Cas de maladie de Lyme selon le mois d'apparition des symptômes et les antécédents en matière de voyage, Ontario, 1999-2004 (n = 110)
Figure 3. Cas de maladie de Lyme selon le groupe d'âge, le sexe et les antécédents en matière de voyage, Ontario, 1999-2004 (n = 171)

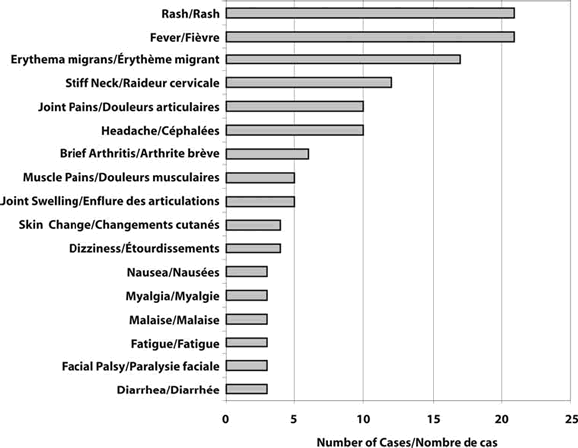
Figure 5. Maladie de Lyme en Ontario selon la circonscription sanitaire où l'exposition s'est le plus probablement produite, 1999-2004 (n = 31)
Cas associés à un voyage
Les cas de ML associés à un voyage représentent 64 % (110/172) de tous les cas signalés entre 1999 et 2004. La plupart des cas de cette catégorie (au moins 48 %) résultent d'un voyage aux États-Unis. L'Europe (25 % des cas associés à un voyage) constitue l'autre source majeure d'infections. En Europe, les pays visités le plus souvent mentionnés sont la République tchèque et l'Allemagne, qui représentent respectivement 15 % et 12 % des cas associés à un voyage en Europe.
Analyse
En Ontario, 64 % (110/172) des cas de ML déclarés entre 1999 et 2004 sont associés à un voyage, et la plupart des voyageurs infectés se sont rendus dans des régions endémiques des États-Unis ou d'Europe.
Les cas issus d'une région endémique représentent 18 % (31/172) de tous les cas. Ce pourcentage atteint 36 % (62 cas) si l'on classe tous les cas dont les antécédents en matière de voyage sont inconnus dans cette catégorie. Par conséquent, de 5 à 10 cas, environ, de ML issus d'une région endémique ont été signalés chaque année entre 1999 et 2004. De 1984 à 1994, approximativement neuf ou 10 cas issus d'une région endémique ont été signalés chaque année27. Ces chiffres laissent croire que le nombre annuel de cas de ML est demeuré stable au cours des deux dernières décennies, contrairement aux États-Unis, où l'incidence de la ML s'est accrue au cours de la même période28.
Les cas issus d'une région endémique identifiés de 1999 à 2004 sont distribués dans toutes les régions géographiques de l'Ontario, sans grappe de cas apparente (figure 5), ce qui correspond aux observations pour la période de 1984 à 199427. La détection de nouvelles régions endémiques en Ontario est limitée par le petit nombre de cas signalés chaque année et par le manque d'information exacte concernant l'endroit le plus probable où l'exposition s'est produite. Bien que la grande distribution géographique des cas puisse s'expliquer par la présence de tiques adventices, il serait nécessaire d'entreprendre des recherches sur les nouvelles zones d'endémie.
D'après la date de début des symptômes, la plupart des infections auraient été contractées en été ou en automne. Chez trois cas issus d'une région endémique, les symptômes ont débuté en décembre, et, chez un autre cas, en février (figure 2). Les cas dont les symptômes se sont manifestés en hiver s'expliquent probablement le mieux par une longue période d'incubation. L'un des cas dont les symptômes ont débuté en décembre a mentionné avoir fait du camping au début de septembre.
Conclusions
Au total, 172 cas de ML ont été déclarés entre 1999 et 2004. Parmi ces cas, 31 (18 %) ont contracté l'infection en Ontario, 110 (64 %) sont associés à un voyage, et pour les 31 autres cas (18 %), les antécédents en matière de voyage sont inconnus. Le nombre annuel moyen de cas de ML issus d'une région endémique pour la période de 5 ans varie de cinq à 10 lorsqu'on ajoute les cas dont les antécédents en matière de voyage sont inconnus aux cas issus d'une région endémique. Les cas ont été déclarés dans différentes régions de l'Ontario, et aucune grappe apparente n'a été observée.
Remerciements
Les auteurs souhaitent remercier le personnel des bureaux de santé publique de l'Ontario ainsi que des laboratoires de l'Ontario pour avoir examiné et déclaré les cas de maladie de Lyme. Ils désirent aussi remercier le Dr R. Lindsay, du Laboratoire national de microbiologie de l'Agence de la santé publique du Canada, pour son aide concernant le manuscrit, ainsi que S. Johnson, de la Direction de la lutte contre les maladies infectieuses du ministère de la Santé et des Soins de longue durée de l'Ontario, pour la création des cartes SIG.
Références
-
Dennis DT and Lance SE. Lyme borreliosis. In: Beran GW, ed. Handbook of zoonoses. Section A: Bacterial, rickettsial chalmydial and mycotic. 2nd ed. Boca Raton (FL): CRC Press; 1994: 265-80.
-
Nadelman RB, Wormser GP. Lyme borreliosis. Lancet. 1998;352(9127):557-65.
-
Loggian EL, Kaplan RF, Steere AC. Chronic neurologic manifestations of Lyme disease. N Engl J Med 1990;323: 1438-44.
-
Shadick NA, Phillips CB, Logigian EL et al. The long-term clinical outcomes of Lyme disease. Ann Intern Med 1994;121: 560-7.
-
Heymann DL ed. Control of Communicable Diseases Manual. 18th ed. American Public Health Association, Washington, DC. 1994.
-
LoGiudice K, Ostfeld RS, Schmidt KA et coll. The ecology of infectious disease: Effects of host diversity and community composition on Lyme disease risk. Proc Natl Acad Sci 2003;100(2):567-71.
-
Lindsay LR, Barker IK, Surgeoner GA et al. 1991. Apparent incompetence of Dermancentor variabilis (Acari: Ixodidae) and fleas (Insecta: Siphonaptera) to act as vectors of Borrelia burgdorferi in an Ixodes dammini endemic locality, Long Point, Ontario. J Med Entomol 1991;28:750-3.
-
Barker IK, Lindsay LR, Campbell GD et al. The groundhog tick Ixodes cookei (Acari: Ixodidae): A poor potential vector of Lyme borreliosis. J Wildl Dis 1993;9:416-22.
-
Comité consultatif national de l'immunisation (CCNI). Déclaration sur la vaccination contre la maladie de lyme. RMTC 2000;26(DCC-3):1-11.
-
Lindsay LR, Barker JK, Surgeoner GA et al. Survival and development of Ixodes scapularis (Acari: Ixodidae) under various climatic conditions in Ontario, Canada. J Med Entemol 1995;32:143-52.
-
Lindsay LR, Artsob H, Barker I. Distribution de Ixodes pacificus et de Ixodes scapularis relativement à la babésiose et la maladie de Lyme concomitantes. RMTC 1998;24(15):121-2.
-
dos Santos C, Kain K. Babésiose et maladie de Lyme concomitantes en Ontario. RMTC 1998;24(12):97-101.
-
Scott JD, Fernando K, Durden LA and Morshed MG. Lyme Disease Spirochete Borrelia burdorferi, Endemic in Epicenter at Turkey Point, Ontario. J Med Entomol 2004:41(2);226-30.
-
Barker IK, Surgeoner GA, Artsob SA et al. Distribution of the Lyme disease vector, Ixodes dammini (Acari:Ixodidae) and isolation of Borrelia burgdorferi in Ontario, Canada. J Med Ent 1992; 29:1011-1022.
-
Morshed MG, Scott JD, Fernando K et al. Lyme Disease Spirochete Borrelia burdorferi, Endemic in Epicenter in Rondeau Provincial Park, Ontario. J Med Entomol 2003:40(1);91-94.
-
Banerjee SN, Christensen CI, Scott JD. Isolement de Borrelia burgdorferi en Ontario (partie continentale). RMTC 1995;21:85-6.
-
Banerjee SN, Banerjee M, Fernando K et al. Presence of spirochete causing Lyme disease, Borrelia burgdorferi, in the blacklegged tick, Ixodes scapularis, in southern Ontario. CMAJ 2000:162(11);1567-9.
-
Galloway TD, Christie JE, Sekla L et coll. Situation actuelle du vecteur de la borreliose de lyme (Ixodes dammini) au Manitoba. RHMC 1991;17(47):259-60.
-
Mackenzie SG. Maladie de Lyme au Canada. RHMC 1990;16(30):141-2.
-
Bell CR, Specht HB, Coombs BA. The search for Ixodes dammini in Nova Scotia. Can J Inf Dis, 1992;3:224-30.
-
Scott JD, Fernando K, Satyendra NB et al. Birds disperse Ixodid (Acari: Ixodidae) and Borrelia burdorferi-infected ticks in Canada. Journal of Medical Entomology, 2001:38(4);493-500.
-
Artsob H, Garvie M, Cawthorn RJ et al. Isolation of the Lyme disease spirochete, Borrelia burgdorferi, from Ixodes dammini (Acari: Ixodidae) collected on Prince Edward Island, Canada. J Med Entomol 1992;29:1063-6.
-
Lane RS, Manweiler SA, Stubbs HA et al. Risk factors for Lyme disease in a small rural community in northern California. Am J Epidemiol 1992;136(11):1358-68.
-
Smith PF, Benach JL, White DJ et al. Occupational risk of Lyme disease in endemic areas of New York State. Ann N Y Acad Sci 1988;539:289-301.
-
White DJ. Lyme disease surveillance and personal protection against ticks. In: Ecology and Environmental Management of Lyme Disease; Ginsberg H.S. (ed.). Rutgers University Press, New Brunswick, NJ 1993;99-117.
-
Piesman J, Mather TN, Sinsky RJ et al. Duration of tick attachment and Borrelia burgdorferi transmission. J Clin Microbiol 1987;25:557-8.
-
Barker IK, Lindsay LR, LeBer C et al. Lyme borreliosis - An Ontario perspective. Public Health and Epidemiology Report Ontario, 1995:6(12);308-14.
-
Orloski KA, Hayes EB, Campbell GL et al. Surveillance for Lyme Disease - United States, 1992-1998. MMWR, 2000: 49(SS03); 1-11.
Détails de la page
- Date de modification :
