Vieillissement et maladies chroniques : Profil des aînés canadiens

Télécharger le format de rechange
(format PDF, 2 045 ko, 184 pages)
Organisation : Agence de la santé publique du Canada
Date publiée : 2020
Cat. : HP35-137/1-2020F-PDF
ISBN : 978-0-660-35371-5
Table des matières
- Profil des aînés au Canada
- Vieillissement et santé
- Maladies et affections chroniques, autres résultats en matière de santé et multimorbidité
- Déterminants de la santé
- Annexe 1 : Glossaire
- Annexe 2 : Méthodologie et sources de données
- Annexe 3 : Tendances de la prévalence des maladies chroniques, des années vécues avec de l'incapacité et de la mortalité
- Annexe 4 : Prévalence des maladies chroniques selon le sexe et le groupe d'âge
- Annexe 5 : Remerciements
Avant-propos
Message de l'administratrice en chef de la santé publique du Canada
La population canadienne vieillit. La plupart des aînés canadiens qui vivent dans la collectivité se disent heureux, satisfaits de leur vie et en bonne santé physique et mentale. Cependant, le processus de vieillissement peut entraîner de nombreuses difficultés. L'une d'entre elles est l'impact des maladies et des affections chroniques, qui peuvent affecter les activités de la vie quotidienne, réduire la qualité de vie et augmenter le risque de mortalité.
Quatre maladies chroniques, à savoir le cancer, les maladies cardiovasculaires, le diabète et les maladies respiratoires chroniques, sont à l'origine de plus de 60 % de tous les décès au Canada. L'apparition de ces maladies peut être retardée ou atténuée en modifiant les facteurs de risque comportementaux ainsi que les déterminants plus larges de la santé.
À la fin de 2019, un nouveau virus respiratoire est apparu et a mené à une pandémie mondiale. La pandémie de COVID-19 a eu des conséquences sans précédent et a rapidement exposé la vulnérabilité des personnes âgées aux maladies infectieuses. Les personnes âgées sont confrontées à un risque inhérent plus élevé d'effets graves associés à la COVID-19 en raison de l'affaiblissement de leur système immunitaire lié à leur âge avancé et de la prévalence plus élevée de maladies et d'affections chroniques sous-jacentes. Le Système canadien de surveillance des maladies chroniques estime qu'en 2021, le nombre total d'adultes âgés de 65 ans et plus qui vivront avec des affections chroniques sera d'environ 6,3 millions. En novembre 2020, plus de 10 200 décès dus à la COVID-19 ont été signalés au Canada, dont près de 90 % sont survenus chez des personnes âgées de 70 ans et plus.
Mon dernier rapport, le Rapport de l'administratrice en chef de la santé publique sur l'état de la santé publique au Canada 2020 : Du risque à la résilience – Une approche axée sur l'équité concernant la COVID-19, montre que les personnes faisant partie de certains groupes, comme celui des personnes âgées, courent un risque disproportionné de contracter une infection et de subir les effets de la COVID-19 sur leur santé physique, sociale et mentale, par rapport à d'autres personnes. Cependant, en travaillant ensemble et en continuant à explorer et à mettre en œuvre des mesures intersectorielles pour lutter contre les effets directs et indirects de la pandémie, nous pouvons trouver des moyens de créer un changement véritable et immédiat pour protéger et soutenir nos populations vulnérables, maintenant et dans l'avenir.
J'ai le plaisir de présenter un rapport intitulé Vieillissement et maladies chroniques : Profil des aînés canadiens. Il a été élaboré avant la pandémie actuelle et se concentre sur les tendances en matière de santé et de maladies chroniques qui touchent les personnes âgées au Canada. Le rapport fournit les données et le contexte scientifique dont nous avons besoin pour prendre des décisions fondées sur des preuves afin de lutter contre les maladies chroniques, dont certaines augmentent les risques d'être affecté gravement par la COVID-19, et les autres difficultés que rencontrent les aînés en matière de santé. Nous allons surveiller les impacts liés à la comorbidité dans le contexte de la COVID-19 et des maladies chroniques ainsi que les autres conséquences à long terme.
Les aînés canadiens contribuent de façon importante aux familles, aux collectivités et à notre pays. Grâce à des renseignements fiables, une approche multisectorielle et la mobilisation d'aînés de tous horizons, nous pouvons travailler à l'amélioration de leur santé et de leur bien-être.
Dre Theresa Tam
Administratrice en chef de la santé publique
Agence de la santé publique du Canada
Sommaire
Le présent rapport a pour objectif d'accroître les connaissances sur la santé des aînés en fournissant des renseignements et des données sur les maladies et affections chroniques ainsi que des renseignements sur les principaux déterminants individuels et sociaux de la santé. Il vise à informer les intervenants, les décideurs politiques et les fournisseurs de soins de santé lorsqu'ils planifient, mettent en œuvre et évaluent les politiques, programmes et pratiques destinés à aider les aînés à mener une vie saine et épanouie.
Le présent rapport définit les aînés canadiens comme les personnes âgées de 65 ans et plus qui vivent à l'intérieur des frontières géographiques du Canada.
Une population vieillissante
En 2019, il y avait 6,6 millions d'aînés au Canada, soit près d'un cinquième (17,5 %) de la population totale. La population d'aînés devrait augmenter et atteindre près d'un quart de la population totale d'ici 2040. Le groupe d'aînés le plus âgé, celui des 80 ans et plus, connaît une croissance rapide et représente une part croissante de la population âgée. Le nombre de centenaires a atteint plus de 10 000 en 2019, les femmes représentant 82 % des personnes âgées de 100 ans et plus.
Les autres caractéristiques démographiques sont les suivantes :
- En 2017–2018, la plupart des aînés vivaient dans des centres de population (79,5 %). La plus grande partie des aînés vivant en zone rurale se trouvait dans les provinces de l'Atlantique (47,5 %) et dans le nord du Canada (42,1 %).
- En 2018, un plus grand nombre de femmes aînées (4,7 %) que d'hommes aînés (3,3 %) vivaient sous le seuil de faible revenu.
- En 2015, 19,8 % des aînés avaient un emploi (25,7 % d'hommes et 14,6 % de femmes), soit la proportion la plus élevée depuis 1981.
- La population d'aînés est diversifiée et le devient de plus en plus. En 2017–2018, 4,6 % des aînés se sont identifiés comme étant d'Asie de l'Est ou du Sud-Est, 3,1 % comme étant d'Asie du Sud, 1,3 % comme étant noirs, 0,7 % comme étant d'Asie de l'Ouest ou arabes, 0,3 % comme étant d'Amérique latine et 2,3 % comme étant d'autres origines ethniques ou culturelles.
- Environ 1,9 % des aînés se sont identifiés comme autochtones, plus précisément comme membres des Premières Nations, Métis ou Inuits.
- La plupart des aînés canadiens (92,1 %) vivent dans des logements privés au sein de la communauté. Environ 7,9 % vivent dans des établissements de soins pour bénéficiaires internes tels que des résidences pour aînés ou des établissements de soins de santé et autres établissements connexes.
- Près d'un tiers (27,9 %) des personnes vivant dans des logements indépendants ont déclaré vivre seules. Plus de la moitié de ces personnes étaient des femmes.
Principales constations
1. L'espérance de vie des aînés augmente et les aînés se disent globalement en bonne santé, même si le risque de développer des maladies chroniques augmente avec l'âge.Le Canadien moyen de 65 ans peut s'attendre à vivre 21,0 ans de plus (19,5 ans pour les hommes et 22,3 ans pour les femmes). Cependant, les femmes passent une plus grande partie de leur vie après 65 ans dans un mauvais état de santé (30,9 %) que les hommes (27,7 %).
En 2017–2018, près de la moitié des aînés canadiens (46,5 % des hommes et 48,3 % des femmes) percevaient leur santé comme étant très bonne ou excellente, et plus des deux tiers (72,0 %) ont déclaré que leur santé mentale était très bonne ou excellente, malgré le fait que beaucoup d'entre eux vivaient avec des maladies chroniques. Ce paradoxe apparent reflète le fait que la perception de l'état de santé personnel est influencée par des facteurs autres que l'absence de maladie, tels que la sécurité économique, les liens sociaux, la satisfaction de vie et le bien-être psychologique. Ainsi, certains aînés peuvent se déclarer en bonne santé, même si elles vivent avec des maladies chroniques.
2. Les tendances des maladies chroniques varient en fonction du sexe, de l'âge et du temps.
Certaines maladies sont plus fréquentes chez la population âgée.
Environ deux tiers (65,5 %) des aînés vivaient avec une hypertension diagnostiquée, plus de la moitié (52,0 %) des personnes âgées de 65 à 79 ans avaient une maladie parodontale modérée à grave et plus d'un tiers (37,9 %) des personnes âgées de 65 ans et plus vivaient avec de l'arthrose diagnostiquée.
La prévalence de la plupart des maladies chroniques augmente avec l'âge et au fil du temps.
La prévalence de la plupart des maladies et affections chroniques augmente avec l'âge. Parmi les personnes âgées de 85 ans et plus, les cinq maladies ayant la plus forte prévalence étaient l'hypertension (83,4 %), l'arthrose (54,0 %), la cardiopathie ischémique (42,0 %), l'ostéoporose (36,9 %) et la maladie pulmonaire obstructive chronique (MPOC) (27,3 %).
Bien que la prévalence standardisée selon l'âge du recours aux services de santé pour des troubles anxieux et de l'humeur ait diminué, passant de 13,1 % en 2000–2001 à 10,5 % en 2016–2017, elle a augmenté pour la majorité des autres maladies. Les plus fortes augmentations ont été observées pour l'ostéoporose, le diabète, l'asthme, le cancer et l'hypertension.
Certaines maladies chroniques sont plus courantes chez les femmes, tandis que d'autres sont plus fréquentes chez les hommes.
Comparativement aux hommes du même âge, les femmes âgées de 65 ans et plus sont :
- 4,2 fois plus susceptibles d'avoir de l'ostéoporose diagnostiquée
- 1,9 fois plus susceptibles d'avoir de la polyarthrite rhumatoïde diagnostiquée
- 1,6 fois plus susceptibles d'avoir recours aux services de soins de santé pour les troubles anxieux et de l'humeur
- 1,5 fois plus susceptibles d'avoir de la démence diagnostiquée
- 1,5 fois plus susceptibles d'avoir de l'asthme diagnostiquée
- 1,4 fois plus susceptibles d'avoir de l'arthrose diagnostiquée
Comparativement aux femmes du même âge, les hommes âgés de 65 ans et plus sont :
- 2,7 fois plus susceptibles d'avoir de la goutte diagnostiquée
- 1,5 fois plus susceptibles d'avoir une cardiopathie ischémique diagnostiqué
- 1,5 fois plus susceptibles d'avoir du parkinsonisme diagnostiqué
- 1,3 fois plus susceptibles d'avoir du diabète diagnostiqué
- 1,2 fois plus susceptibles d'avoir un cancer diagnostiqué
- 1,2 fois plus susceptibles d'avoir de l'insuffisance cardiaque diagnostiquée
De nombreuses maladies chroniques courantes sont évitables ou gérables.
L'hypertension, qui est l'un des principaux facteurs de risque pour le développement de maladies cardiaques et le plus important facteur de risque d'accident vasculaire cérébral (AVC), est en grande partie évitable et gérable. L'arthrose, la forme la plus courante d'arthrite, ne peut être guérie, mais des interventions (y compris des changements apportés au mode de vie) peuvent réduire la douleur, améliorer le fonctionnement et, dans certains cas, retarder la progression de la maladie.
Les maladies buccodentaires, qui sont associées à de nombreuses maladies chroniques, sont largement évitables et traitables. Plus de la moitié (52 %) des personnes âgées de 65 à 79 ans souffrent de maladies parodontales modérées à graves. Les aînés se heurtent à des obstacles dans l'accès aux soins et aux traitements buccodentaires, en partie parce qu'elles perdent leur couverture d'assurance dentaire au moment de la retraite et qu'elles sont moins susceptibles d'avoir consulté un dentiste ou un autre professionnel de la santé buccodentaire au cours des 12 derniers mois.
Les chutes sont une cause majeure de blessure, d'incapacité, d'hospitalisation et de mortalité prématurée.
En 2017–2018, environ 350 000 aînés (soit 5,8 %) ont déclaré avoir subi une blessure liée à une chute au cours des 12 derniers mois; près des deux tiers étaient des femmes. Les chutes peuvent avoir un impact sur la qualité de vie et entraîner une perte de mobilité, une hospitalisation, un séjour prolongé à l'hôpital et la mort. Les chutes sont évitables et leurs conséquences peuvent être évitées grâce à des interventions multifactorielles qui ciblent des facteurs de risque multiples.
Plus d'un tiers des aînés ont deux maladies chroniques ou plus.
Des estimations prudentes de l'Enquête sur la santé dans les collectivités canadiennes (ESCC) de 2017–2018 indiquent qu'environ 37 % des aînés déclarent avoir au moins deux des dix maladies chroniques courantes décrites dans le présent rapport, et que près de la moitié des personnes âgées de 85 ans et plus déclarent être atteintes de multimorbidité. Les femmes de moins de 75 ans étaient plus susceptibles de déclarer être atteintes de multimorbidité que les hommes du même âge. Bien que de nombreuses personnes vivant avec une ou plusieurs maladies chroniques conservent un niveau de fonctionnement élevé, le fait de vivre avec plusieurs maladies peut avoir un effet sur les activités de la vie quotidienne, réduire la qualité de vie et augmenter le risque de mortalité. Cela peut également entraîner des difficultés supplémentaires, notamment des douleurs chroniques et l'utilisation de plusieurs médicaments, qui à leur tour sont liés à un risque accru d'utilisation inappropriée de médicaments et d'effets indésirables des médicaments.
Les années vécues avec de l'incapacité (AVI) varient et augmentent fortement avec l'âge pour certaines maladies.
Les principales causes d'AVI chez les aînés sont le diabète, l'hypertension artérielle systolique, les accidents vasculaires cérébraux (AVC), l'insuffisance cardiaque et la MPOC. Les AVI augmentent fortement avec l'âge pour la maladie d'Alzheimer et les autres démences, ainsi que pour les maladies cardiovasculaires (AVC, insuffisance cardiaque, hypertension artérielle systolique et cardiopathie ischémique).
Si les taux de mortalité ont diminué pour la plupart des maladies et affections chroniques, ils ont augmenté pour certaines.
En 2017, les cinq principales causes de décès dues à une maladie chronique chez les aînés étaient le cancer, la cardiopathie ischémique, la démence, la MPOC et les AVC. Depuis 2000, les taux de mortalité standardisés selon l'âge ont diminué de plus de 30 % pour la plupart des maladies décrites dans le présent rapport. Cependant, les taux de mortalité dus à la démence ont augmenté de 59 % alors que les taux de mortalité dus à la maladie de Parkinson et à l'hypertension ont augmenté d'environ 26 % et 12 %, respectivement, depuis 2000.
3. Les comportements individuels liés au mode de vie augmentent le risque de développer des maladies chroniques.
Les quatre principaux facteurs de risque comportementaux sont le tabagisme, l'usage nocif de l'alcool, une alimentation malsaine et l'inactivité physique.
Par rapport aux adultes âgés de 20 à 64 ans, les aînés ont déclaré de faibles taux de tabagisme en 2017–2018. Les hommes âgés de 65 ans et plus sont 1,2 fois plus susceptibles de déclarer fumer que les femmes du même âge.
Les hommes âgés de 65 ans et plus sont également 1,2 fois plus susceptibles de déclarer ne pas avoir respecté les directives de consommation d'alcool à faible risque que les femmes du même âge.
En 2008–2009, les femmes âgées de 65 ans et plus (37 %) étaient plus susceptibles que les hommes du même âge (29 %) de déclarer être à risque nutritionnel, c'est-à-dire avoir un mauvais apport nutritionnel. Les femmes âgées de 65 à 84 ans étaient environ 1,6 fois plus susceptibles que les hommes du même âge de déclarer manger des fruits et légumes au moins 5 fois par jour en 2017–2018.
Très peu d'aînés (15,2 %) de 65 à 79 ans étaient physiquement actifs en 2016–2017, selon les données de moniteur d'activité de l'Enquête canadienne sur les mesures de la santé (ECMS). Parallèlement, 39,4 % des aînés ont déclaré avoir respecté les directives canadiennes en matière d'activité physique dans le cadre de l'ESCC de 2017–2018, ce qui laisse entendre que certains résultats doivent être interprétés avec prudence.
La surcharge et l'insuffisance pondérales présentent des risques pour la santé.
Bien que très peu d'aînés (1,4 %) aient déclaré un indice de masse corporelle (IMC) dans la catégorie de l'insuffisance pondérale, un plus grand nombre de femmes âgées (1,8 %) que d'hommes âgés (1,1 %) ont déclaré avoir une insuffisance pondérale. Un peu plus de 30 % des aînés ont déclaré avoir un poids normal, quelque 40,1 % (43,7 % des hommes et 37,0 % des femmes) ont déclaré avoir un IMC dans la catégorie de l'excès de poids et 28,1 % dans la catégorie de l'obésité.
Il a été démontré que l'excès de poids et l'obésité augmentent le risque de développer de nombreuses maladies chroniques. Des études ont également montré qu'un poids insuffisant et l'obésité sont associées à des troubles de la santé fonctionnelle. En même temps, un IMC plus élevé peut protéger contre la perte osseuse, les fractures, le déclin cognitif et la malnutrition lorsque les aînés ont du mal à manger ou à absorber les nutriments.
Bien qu'un peu plus de la moitié des aînés canadiens aient déclaré respecter les recommandations en matière de sommeil, les troubles du sommeil étaient fréquents.
Un sommeil adéquat et approprié est associé à une meilleure santé et à un meilleur bien-être. Quelque 29,6 % des aînés ont déclaré dormir moins que les 7 à 8 heures de sommeil recommandées par jour. Environ 46,8 % (54,3 % des femmes et 38,8 % des hommes) ont déclaré avoir des difficultés à s'endormir au moins une partie du temps, et 28,6 % ont déclaré avoir des difficultés à rester éveillés pendant les heures normales d'éveil au moins une partie du temps.
4. D'autres déterminants de la santé ont un impact sur le risque de développer des maladies chroniques.
Les aînés canadiens déclarent des niveaux élevés de soutien social, de réseaux sociaux et d'engagement social, mais l'isolement social est une préoccupation croissante.
Jusqu'à 16 % des aînés canadiens sont victimes d'isolement social, et environ 30 % risquent de devenir socialement isolés. Un état de santé compromis ou de multiples problèmes de santé chroniques constituent des facteurs qui peuvent exposer les aînés au risque d'isolement social et de solitude.
La création d'environnements adaptés aux aînés est un moyen d'aborder les déterminants de la santé.
Dans les collectivités-amies des aînés, les politiques, services et structures liés aux environnements physiques et sociaux sont conçus pour favoriser le bien-être et la participation des personnes à mesure qu'elles vieillissent, et pour prévenir ou retarder l'apparition de maladies et le déclin fonctionnel.
Sources et présentation des données
Les maladies et affections chroniques dont il est question dans le présent rapport sont sélectionnées en fonction de leur impact sur la santé des aînés canadiens. Les données administratives et d'enquête sur la santé sont utilisées pour présenter la répartition de plus de 15 maladies chroniques ainsi que les principaux facteurs de risque individuels et comportementaux qui ont un impact sur la santé. Les données sont présentées selon le sexe chaque fois que possible pour refléter cette influence importante sur l'espérance de vie et les facteurs de risque, l'évolution des maladies et les résultats de santé. En raison des limites des données, les données ne sont pas présentées par identité autochtone ou autre identité ethnique.
Les estimations de la prévalence de la majorité des maladies chroniques abordées dans le présent rapport ont été obtenues à partir du Système canadien de surveillance des maladies chroniques, qui couvre la population de façon quasi-universelle. Pour le cancer, les chutes, ainsi que les idées, tentatives et plans suicidaires, les estimations de la prévalence ont été obtenues à partir de l'ESCC. Les données sur la santé buccodentaire ont été obtenues à partir de l'ECMS. Les estimations du projet relatif au fardeau mondial de la maladie (Global Burden of Disease en anglais) ont été utilisées pour décrire les AVI pour les différentes maladies, tandis que les statistiques de l'état civil ont été utilisées pour les estimations de la mortalité.
Progresser dans le domaine du vieillissement en santé
Le présent rapport vise à accroître les connaissances sur les maladies chroniques au sein de la population vieillissante du Canada. Il souligne également les lacunes et les domaines dans lesquels les données pourraient être améliorées : les aînés autochtones, les nouveaux Canadiens, les aînés à faible revenu et souffrant de troubles mentaux et physiques, et les personnes vivant dans les établissements de soins pour bénéficiaires internes (la plupart d'entre elles appartiennent aux groupes d'âge les plus âgés et nécessitent des soins qui ne peuvent pas être dispensés dans la communauté). L'amélioration des données sur l'état de santé et de maladie des aînés vulnérables et de certains groupes d'aînés peut soutenir et éclairer davantage les politiques, programmes et pratiques de santé publique qui favorisent un vieillissement en santé au sein de la population diversifiée des personnes âgées du Canada.
Les conclusions du présent rapport soulignent également la nécessité de cibler les situations uniques et diverses des aînés. Bien que la prévalence de la plupart des maladies et affections chroniques augmente avec l'âge, nombre d'entre elles peuvent être prévenues, retardées ou atténuées en favorisant des comportements et des choix sains, en créant des environnements adaptés aux aînés, sûrs et socialement favorables et en réduisant les inégalités en matière de santé avec lesquelles sont aux prises les aînés vulnérables.
Introduction
La population canadienne vieillit. En 2016, pour la première fois dans l'histoire du Canada, les aînés étaient plus nombreux que les enfants et les jeunes de moins de 15 ansNote de bas de page 1. En 2019, il y avait 6,6 millions d'aînés au Canada, soit près d'un cinquième (17,5 %) de la population totaleNote de bas de page 1. La population d'aînés devrait augmenter pour atteindre environ 10,7 millions de personnes d'ici 2040Note de bas de page 2, soit près d'un quart de la population totale.
Si les aînés vivent plus longtemps et sont en bonne santé pendant un plus grand nombre d'années, le vieillissement démographique se traduit également par une augmentation du nombre de personnes vivant avec des maladies et affections chroniques.
Objectif du présent rapport
Le présent rapport a pour objectif d'améliorer nos connaissances sur la santé des aînés en fournissant des renseignements et des données sur les maladies et affections chroniques ainsi que sur les principaux déterminants individuels et sociaux de la santé. Il vise à informer les intervenants, les responsables des politiques et les fournisseurs de soins de santé lorsqu'ils planifient, mettent en œuvre et évaluent les politiques, programmes et pratiques destinés à aider les aînés à mener une vie saine et épanouie.
Qui sont les aînés canadiens?
Le présent rapport définit les aînés canadiens comme les personnes âgées de 65 ans et plus qui vivent à l'intérieur des frontières géographiques du Canada.
Les aînés constituent un groupe diversifié
Les aînés du Canada ne constituent pas un groupe homogène. Les expériences de vie, les profils de maladie et les déterminants de la santé des personnes âgées de 65 ans peuvent être très différents de ceux des personnes âgées de 80 ou 90 ans. Même si l'âge en soi ne détermine pas l'état de santé, les données ont été ventilées, dans la mesure du possible, en trois groupes d'âge : 65 à 74 ans, 75 à 84 ans, et 85 ans et plus.
Les données sont présentées selon le sexe, autant que possible, pour refléter le fait que le sexe a une influence importante sur l'espérance de vie et l'exposition à divers facteurs de risque, l'évolution des maladies et les résultats de santé. En raison des limites des données, les données ne sont pas présentées par identité autochtone ou ethnique, ou par statut socio-économique (p. ex., le revenu ou l'éducation).
Sources de données
Les maladies et affections chroniques dont il est question dans le présent rapport sont sélectionnées en fonction de leur impact sur la santé des aînés canadiens. Les données administratives et d'enquête sur la santé sont utilisées pour présenter la répartition de plus de 15 maladies chroniques et d'autres résultats en matière de santé ainsi que les principaux facteurs de risque individuels et comportementaux qui ont une répercussion sur la santé.
Les estimations de la prévalence de la majorité des maladies chroniques abordées dans le présent rapport ont été obtenues à partir du Système canadien de surveillance des maladies chroniques (SCSMC). Le SCSMC recueille des données sur tous les résidents canadiens qui sont admissibles à l'assurance maladie provinciale ou territoriale, ce qui rend la couverture de la population quasi-universelle. Pour le cancer, les chutes, ainsi que les idées, tentatives et plans suicidaires, les estimations de la prévalence ont été obtenues à partir de l'Enquête sur la santé dans les collectivités canadiennes de 2017–2018. Les données sur la santé buccodentaire ont été obtenues à partir de l'Enquête canadienne sur les mesures de la santé de 2007–2009. La prévalence d'un certain nombre d'autres maladies et affections qui n'entrent pas dans le cadre du présent rapport est également présentée (voir les tableaux A et B de l'annexe 4).
Les estimations du projet relatif au fardeau mondial de la maladie (Global Burden of Disease en anglais) ont été utilisées pour décrire les années vécues avec de l'incapacité pour les différentes maladies, dans la mesure du possible, tandis que les statistiques de l'état civil ont été utilisées pour les estimations de la mortalité.
Au moment de l'interprétation des conclusions du présent rapport, il est important de se rappeler que ces résultats sont basés sur des données administratives sur la santé et des renseignements autodéclarés provenant d'enquêtes transversales. Bien que la couverture du SCSMC soit presque universelle, seules les données des personnes qui ont eu recours aux services de santé pendant la période de saisie sont incluses. Quant aux données d'enquêtes, elles ne concernent que les personnes vivant de manière autonome dans la communauté et n'incluent pas les 8 % d'aînés vivant dans des établissements de soins pour bénéficiaires internes qui sont généralement plus âgés et en moins bonne santé.
Organisation du présent rapport
- L'introduction décrit la portée du rapport et ses principales sources de données.
- Le chapitre 1 donne un aperçu démographique de la population d'aînés au Canada.
- Le chapitre 2 présente un résumé de l'état de santé général des aînés.
- Le chapitre 3 fournit des statistiques clés sur les maladies chroniques, les affections et autres résultats en matière de santé, ainsi que sur la multimorbidité (c'est-à-dire la cooccurrence de deux maladies ou plus chez un même individu).
- Le chapitre 4 porte sur les principaux déterminants de la santé et de la maladie et fournit des renseignements sur les déterminants individuels et comportementaux de la santé, et aborde l'influence plus large des déterminants sociaux de la santé.
- Les remarques finales offrent un aperçu des principales conclusions du rapport.
- L'annexe 1 contient un glossaire énumérant les termes utilisés dans le présent rapport.
- L'annexe 2 contient des notes méthodologiques détaillées.
- L'annexe 3 résume les tendances de la prévalence, des AVI et de la mortalité pour les maladies et affections chroniques sélectionnées.
- L'annexe 4 donne un aperçu de la prévalence des maladies et affections chroniques sélectionnées selon le sexe et le groupe d'âge.
- L'annexe 5 présente la liste des personnes qui ont contribué au présent rapport.
1. Profil des aînés au Canada
Évolution démographique
La démographie de la population canadienne a changé de façon spectaculaire depuis les années 1950. Avec un indice synthétique de fécondité de 1,54 enfant par femme en 2016 (contre 3,94 en 1959), des taux de mortalité en baisse, une hausse importante de l'espérance de vie et le vieillissement des enfants de l'après-guerre (les personnes nées entre 1946 et 1965), on observe un changement démographiqueNote de bas de page 3,Note de bas de page 4,Note de bas de page 5,Note de bas de page 6. En fait, la proportion d'aînés ne cesse d'augmenter alors que celle des enfants et des jeunes diminue. Ainsi, la proportion d'aînés (17,5 %) dépasse désormais la proportion d'enfants de moins de 15 ans (16,0 %) et pourrait atteindre 22,7 % en 2031Note de bas de page 1,Note de bas de page 7.
En 2019, environ 6,6 millions d'aînés (54,0 % de femmes et 46,0 % d'hommes) vivaient au Canada selon les estimations les plus récentes de la populationNote de bas de page 1. Plus de la moitié (57,7 %) étaient âgés de 65 à 74 ans, 29,6 % de 75 à 84 ans et 12,7 % de 85 ans et plus. On estime que le vieillissement de la population va s'accélérer au cours des deux prochaines décennies, car les enfants de l'après-guerre continuent de vieillir. Selon les scénarios de croissance moyenne, il pourrait y avoir environ 10,7 millions d'aînés d'ici 2040 (figure 1.1)Note de bas de page 2 . Le nombre de personnes âgées de 80 ans et plus augmente également et représentera une proportion croissante de la population âgée dans les décennies à venirNote de bas de page 8. De plus, pour la première fois dans l'histoire du Canada, le nombre de centenaires (les personnes âgées de 100 ans et plus) a atteint plus de 10 000 en 2019, dont 82 % de femmesNote de bas de page 7. Bien qu'ils ne représentent encore qu'une faible proportion de l'ensemble des aînés (0,2 % ou moins), les centenaires devraient constituer le groupe d'âge qui connaîtra la croissance la plus rapide au cours des 50 prochaines annéesNote de bas de page 8.
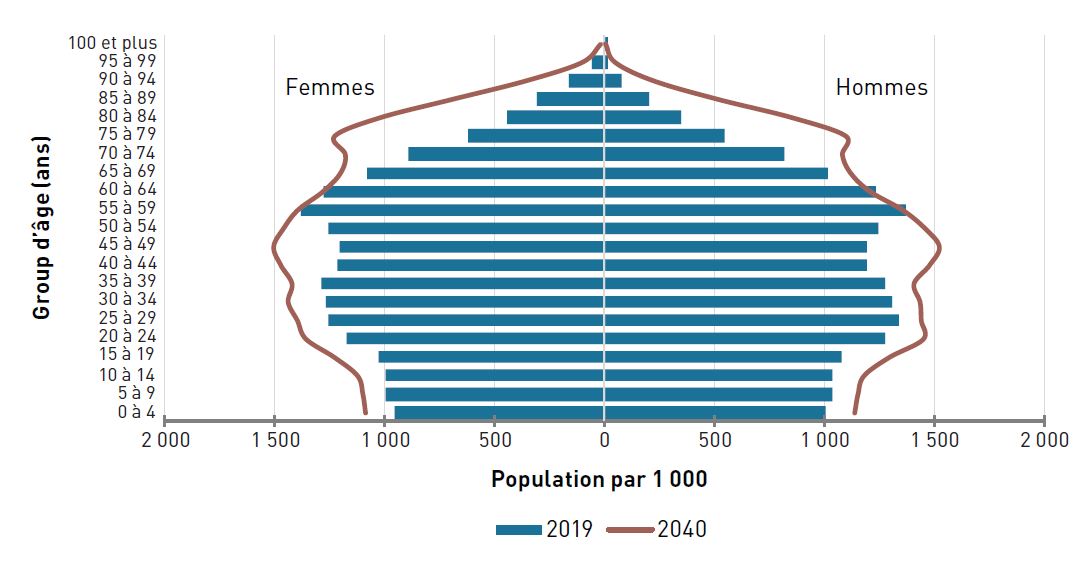
Source : Statistique Canada. Tableau 17-10-0057-01 Population projetée, selon le scénario de projection, l'âge et le sexe, au 1er juillet (x 1 000).
Figure 1.1 - Équivalent textuel
| Âge | Femmes | Hommes | ||
|---|---|---|---|---|
| 2019 | 2040 | 2019 | 2040 | |
| 0–4 | 952,8 | 1 085,1 | 1 001,1 | 1 139,0 |
| 5–9 | 995,7 | 1 097,1 | 1 039.8 | 1 153,7 |
| 10–14 | 996,8 | 1 121,0 | 1 034,4 | 1 180,8 |
| 15–19 | 1 027,5 | 1 225,1 | 1 079,5 | 1 295,2 |
| 20–24 | 1 172,0 | 1 354,8 | 1 275,0 | 1 451,2 |
| 25–29 | 1 255,5 | 1 394,0 | 1 335,1 | 1 441,8 |
| 30–34 | 1 272,8 | 1 435,7 | 1 304,6 | 1 436,1 |
| 35–39 | 1 285,0 | 1 418,4 | 1 278,5 | 1 408,7 |
| 40–44 | 1 220,4 | 1 468,9 | 1 193,9 | 1 479,0 |
| 45–49 | 1 205,5 | 1 501,5 | 1 188,1 | 1 523,9 |
| 50–54 | 1 256,9 | 1 456,8 | 1 245,2 | 1 458,5 |
| 59–59 | 1 381,9 | 1 391,4 | 1 367,1 | 1 356,5 |
| 60–64 | 1 275,8 | 1 277,7 | 1 236,3 | 1 208,8 |
| 65–69 | 1 079,4 | 1 198,6 | 1 016,6 | 1 120,3 |
| 70–74 | 889,3 | 1 176,7 | 817,2 | 1 082,9 |
| 75–79 | 621,2 | 1 225,1 | 542,4 | 1 098,7 |
| 80–84 | 439,6 | 1 019,9 | 347,3 | 855,6 |
| 85–89 | 306,6 | 690,9 | 204,8 | 516,3 |
| 90–94 | 162,1 | 358,3 | 80,1 | 224,7 |
| 95–99 | 54,7 | 103,4 | 18,0 | 49,8 |
| 100+ | 8,5 | 18,2 | 1,8 | 5,8 |
Composition sociodémographique
Les hommes et les femmes âgés au Canada ont un profil démographique similaire, bien que certaines différences soient à noter : les femmes sont plus susceptibles de vivre dans des centres de population, plus susceptibles de vivre en dessous des seuils de faible revenu, plus susceptibles d'être à la retraite ou de ne pas travailler à temps plein, moins susceptibles d'être mariées ou en union libre et plus susceptibles de vivre seules (tableau 1).
| Caractéristique | Pourcentage (%) | ||
|---|---|---|---|
| Hommes (IC à 95 %) | Femmes (IC à 95 %) | Total (IC à 95 %) | |
| Vivant dans un centre de population | 77,6 (76,7–78,6) | 81,0 (80,1–82,0) | 79,5 (78,7–80,3) |
| Faible revenuNote de bas de tableau * | 3,3 (n.d.) | 4,7 (n.d.) | 4,0 (n.d.) |
| Occupant un emploiNote de bas de tableau † | 25,7 (n.d.) | 14,6 (n.d.) | 19,8 (n.d.) |
| Blanche (identité) | 85,1 (84,0–86,2) | 86,3 (85,3–87,3) | 85,7 (85,0–86,5) |
| Immigrant ou résident non permanent | 29,6 (28,4–30,8) | 27,6 (26,5–28,7) | 28,5 (27,7–29,3) |
| Marié(e) ou en union de fait | 77,4 (76,2–78,6) | 53,1 (51,7–54,5) | 64,4 (63,3–65,4) |
| Vivant seul(e) | 19,0 (17,9–20,1) | 35,6 (34,2–37,0) | 27,9 (26,9–29,0) |
|
|||
Abréviations : IC = intervalle de confiance; n.d. = non disponible.
Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Sources : Toutes les estimations proviennent de l'Enquête sur la santé dans les collectivités canadiennes de 2017– 2018, à l'exception des statistiques sur les faibles revenusNote de bas de page 9 et des renseignements sur le statut professionnelNote de bas de page 10.
Pour de plus amples renseignements sur les sources de données utilisées dans ce chapitre et dans l'ensemble du rapport, veuillez consulter l'annexe 2.
Lieu de résidence
Selon l'ESCC de 2017–2018, plus des trois quarts (79,5 %) des aînés canadiens vivant dans des logements privés ont déclaré vivre dans un centre de population. Moins de personnes vivaient dans un centre de population dans les provinces de l'Atlantique (52,5 %) et dans les trois territoires (57,9 %), tandis qu'environ 80 % vivaient dans un centre de population dans d'autres régions du Canada, la proportion la plus élevée se trouvant en Colombie-Britannique (85,6 %). Dans l'ensemble, une plus grande proportion de femmes âgées que d'hommes âgés vivent dans des centres de population (81,0 % contre 77,6 %).
Un centre de population est une zone comptant au moins 1 000 personnes et pas moins de 400 personnes par kilomètre carré. Toutes les zones situées en dehors des centres de population sont définies comme ruralesNote de bas de page 11.
Revenu
La proportion d'aînés vivant en dessous des seuils de faible revenu est passée de 7,6 % en 2000 à 4,0 % en 2018Note de bas de page 9. Cette année-là, les femmes âgées étaient plus nombreuses que les hommes âgés (4,7 % contre 3,3 %) à vivre en dessous du seuil de faible revenu, un écart qui a diminué au fil du temps, mais qui persiste toujours. Les aînés vivant avec un faible revenu peuvent avoir des résultats de santé moins bons en raison du manque d'aliments nutritifs, de l'insécurité du logement ainsi que d'un accès limité à des moyens de transport abordables et à des services de santé non assurésNote de bas de page 12.
Les seuils de faible revenu, une mesure possible du faible revenu, sont des niveaux de revenu en dessous desquels une famille dépensera probablement un pourcentage plus important de son revenu pour la nourriture, le logement et les vêtements que la famille moyenne.
Situation professionnelle
De plus en plus d'aînés travaillent désormais au-delà de 65 ans. Un cinquième (19,8 %) des répondants ont déclaré avoir un emploi sur le marché du travail à un moment donné en 2015. Les hommes (25,7 %) ayant déclaré travailler étaient plus nombreux que les femmes (14,6 %)Note de bas de page 10. Avec 5,9 %, la proportion d'aînés déclarant travailler à temps plein toute l'année en 2015 était la plus élevée depuis 1981. Les aînés titulaires d'un diplôme universitaire, ceux qui n'ont pas de revenu de retraite privé et ceux qui vivent dans des zones rurales sont plus susceptibles de travailler que les autres aînés.
Origines ethniques et culturelles et statut d'immigrant
En 2017–2018, 85,7 % des aînés vivant dans des logements privés ont déclaré être blancs, 4,6 % d'Asie de l'Est ou du Sud-Est, 3,1 % d'Asie du Sud, 1,3 % noirs, 0,7 % d'Asie occidentale ou arabes, 0,3 % d'Amérique latine et 2,3 % d'autres origines ethniques ou culturelles.
Près de 2,0 % (1,9 %) des aînés vivant dans des logements privés s'identifiaient comme faisant partie des peuples autochtones du Canada (Premières Nations, Métis et Inuits) en 2017–2018. Bien qu'ils aient environ 10 ans de moins que le reste des Canadiens, leur population vieillit rapidement et les aînés constitueront une part plus importante des populations des Premières Nations, des Métis et des Inuits dans les années à venirNote de bas de page 13.
Environ 28,5 % des aînés ont déclaré être des immigrants reçus ou des résidents non permanents, tandis que 71,5 % ont déclaré être nés au Canada.
État matrimonial
En 2017–2018, environ 64,4 % des aînés vivant dans des logements privés ont déclaré être mariés ou vivre en union de fait, tandis que 18,7 % étaient veufs, 11,1 % étaient séparées ou divorcées et 5,9 % étaient célibataires ou n'ont jamais été mariées.
Conditions de logement
En 2017–2018, 72,1 % des aînés ont déclaré vivre avec d'autres personnes (avec un partenaire, des enfants, des parents et/ou des personnes non apparentées). Cependant, 27,9 % ont déclaré vivre seuls, et parmi ceux-ci, plus de la moitié étaient des femmes.
La plupart des aînés (92,1 %) ont déclaré vivre dans des logements privés au sein de la communauté. Environ 7,9 % d'entre eux vivaient en établissement de soins pour bénéficiaires internes, par exemple des résidences pour personnes âgées, des maisons de retraite ou des établissements de soins de santé. Ces proportions sont restées stables depuis 2001, année où 92,6 % des aînés vivaient dans des logements privés et 7,4 % dans des établissements de soins pour bénéficiaires internesNote de bas de page 14.
La plupart des aînés ne vivent pas dans des établissements de soins de longue durée. En fait, plus de 92 % d'entre elles vivent dans des logements privésNote de bas de page 14.
Résumé
Environ 6,6 millions d'aînés vivaient au Canada en 2019, soit près d'un cinquième (17,5 %) de la population totale. La population d'aînés devrait augmenter pour atteindre environ 10,7 millions de personnes d'ici 2040, soit près d'un quart de la population totale. La population âgée de 80 ans et plus augmente rapidement et la population centenaire (les personnes âgées de 100 ans et plus) augmente encore plus vite. Le nombre de centenaires a atteint plus de 10 000 en 2019, les femmes représentant 82 % des personnes âgées de 100 ans et plus.
En examinant quelques caractéristiques démographiques sélectionnées, nous avons constaté ce qui suit :
- La plupart des aînés (79,5 %), et une plus grande proportion de femmes que d'hommes (81,0 % contre 77,6 %), vivent dans des centres de population.
- Un plus grand nombre de femmes âgées (4,7 %) que d'hommes âgés (3,3 %) vivaient sous le seuil de faible revenu.
- Environ 19,8 % des aînés, 25,7 % d'hommes et 14,6 % de femmes, ont déclaré avoir travaillé à un moment donné en 2015, ce qui représente la proportion la plus élevée depuis 1981.
- Quelque 4,6 % des aînés vivant dans des logements privés ont déclaré être originaires d'Asie de l'Est ou du Sud-Est et 3,1 % d'Asie du Sud.
- Près de 2,0 % (1,9 %) des aînés vivant dans des logements privés s'identifiaient comme faisant partie des peuples autochtones du Canada (Premières Nations, Métis et Inuits).
- La plupart des aînés vivent avec un partenaire, bien que près d'un tiers des aînés vivant dans des logements indépendants déclarent vivre seuls. Plus de la moitié d'entre ces personnes sont des femmes.
- La plupart des aînés (92,1 %) vivent dans des logements privés au sein de la communauté.
2. Vieillissement et santé
Par rapport aux autres États membres de l'Organisation de coopération et de développement économiques, le Canada se classe parmi les deux premiers tiers des pays pour de nombreux indicateurs de santéNote de bas de page 15. L'espérance de vie (EV) et l'espérance de vie ajustée en fonction de la santé (EVAS) augmentent de façon constante et les taux de mortalité continuent de baisser pour de nombreuses maladies chroniques. Néanmoins, des lacunes subsistent et les aînés sont particulièrement touchés.
Espérance de vie et espérance de vie ajustée en fonction de la santé
L'EV vie n'a cessé de s'allonger au fil du temps. En 2015–2017, l'EV à la naissance était de 82,1 ans, et on s'attendait à ce que le Canadien moyen de 65 ans vive 21,0 ans de plus (figure 2.1).
Cependant, si l'on prend en compte l'EVAS, seules 15,0 de ces 21,0 années seront vécues en pleine santé (figure 2.1). À 65 ans, les femmes vivaient 22,3 ans de plus, soit plus longtemps que les hommes (19,5 ans). Les femmes âgées vivaient également plus longtemps en pleine santé (15,4 ans) que les hommes âgés (14,1 ans) [données non présentées].
Toutefois, en évaluant la proportion de la vie passée en mauvaise santé, c'est-à-dire la différence entre l'EV et l'EVAS proportionnelle à l'EV, on constate que, comme les années précédentes et conformément aux résultats d'autres étudesNote de bas de page 16,Note de bas de page 17, les femmes passent une plus grande proportion de leur vie après 65 ans en mauvaise santé (30,9 %) que les hommes (27,7 %).
L'espérance de vie mesure le nombre moyen d'années qu'on s'attend à ce qu'une personne vive, sur la base d'un ensemble de taux de mortalité selon l'âge au cours d'une période d'observation donnée.
L'espérance de vie ajustée en fonction de la santé représente le nombre d'années de vie attendues équivalentes aux années vécues en pleine santé, sur la base de l'expérience moyenne dans une population.
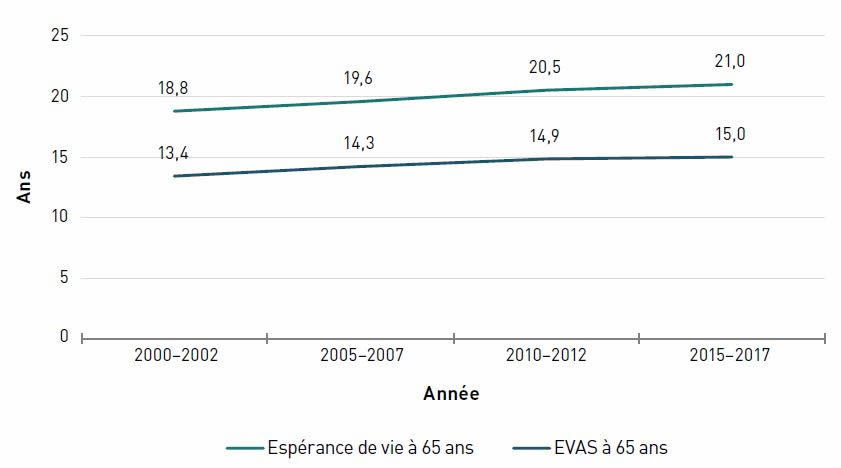
Source : Statistique Canada. Tableau 13-10-0370-01. Espérance de vie ajustée sur la santé, selon le sexeNote de bas de page 6.
Figure 2.1 - Équivalent textuel
| Années | Espérance de vie à 65 ans (intervalle de confiance à 95 %) |
EVAS à 65 ans (intervalle de confiance à 95 %) |
|---|---|---|
| 2000–2002 | 18,8 (18,8-18,8) | 13,4 (13,4-13,5) |
| 2005–2007 | 19,6 (19,6-19,7) | 14,3 (14,2-14,4) |
| 2010–2012 | 20,5 (20,5-20,5) | 14,9 (14,8-14,9) |
| 2015–2017 | 21,0 (20,9-21,0) | 15,0 (14,9-15,1) |
Santé autodéclarée
L'Organisation mondiale de la Santé définit la santé comme « un état de complet bien-être physique, mental et social et ne consiste pas seulement en une absence de maladie ou d'infirmitéNote de bas de page 18. » Selon les données de l'ESCC de 2017–2018, environ 47,5 % des aînés (46,5 % des hommes et 48,3 % des femmes) percevaient leur santé comme étant très bonne ou excellente. Ce pourcentage est inférieur à celui de la population âgée de 20 à 64 ans (62,8 %).
Santé mentale
L'Agence de la santé publique du Canada définit la santé mentale positive comme la capacité « de ressentir, de penser et d'agir de manière à améliorer notre aptitude à jouir de la vie et à relever les défis auxquels nous sommes confrontésNote de bas de page 19. »
En 2017–2018, environ 72,0 % des aînés (73,0 % des hommes et 71,1 % des femmes) percevaient leur santé mentale comme étant très bonne ou excellente. En comparaison, moins d'adultes âgés de 20 à 64 ans ont déclaré que leur santé mentale était très bonne ou excellente (68,5 %). Les personnes âgées de 85 ans et plus sont les moins susceptibles de déclarer être en bonne ou très bonne santé mentale (63,1 %) (figure 2.2).
En 2017–2018, environ 90,8 % des aînés ont déclaré être très satisfaits ou satisfaits de leur vie, mais cette proportion tombait à 86,4 % chez les 85 ans et plus (figure 2.2). Dans l'ensemble, 86,9 % des aînés ont déclaré être heureux tous les jours ou presque tous les jours (ESCC de 2015, données provinciales seulement). Environ trois quarts des personnes âgées de 20 à 64 ans (76,0 %) ont déclaré un bien-être psychologique élevé; cette proportion était encore plus élevée chez les aînés : 80,8 % (82,0 % des hommes et 79,7 % des femmes) (ESCC de 2015, données provinciales seulement).
Environ trois quarts des aînés (76,1 %) ont déclaré avoir un sentiment d'appartenance fort ou très fort à une communauté locale, contre 65,4 % des adultes âgés de 20 à 64 ans (ESCC de 2017–2018) (figure 2.2). En outre, les résultats de l'ESCC de 2012 sur la santé mentale montrent que la plupart des aînés ont déclaré un niveau élevé d'adaptation (54,8 %), ce qui est similaire à la moyenne de la population adulte (56,9 %)Note de bas de page 19.
La plupart des aînés conservent une bonne santé mentale
Les problèmes de santé mentale et les maladies mentales ne sont pas une conséquence naturelle du vieillissement. Bien que les changements physiques, psychologiques et sociaux uniques associés au vieillissement puissent, individuellement et collectivement, entraîner des problèmes de santé mentale ou des maladies mentales, la plupart des aînés conservent une bonne santé mentaleNote de bas de page 20.

Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Sources : Enquête sur la santé dans les collectivités canadiennes, 2017–2018 (autoévaluation de la satisfaction à l'égard de la vie, de la santé mentale et de l'appartenance à la communauté); Enquête sur la santé dans les collectivités canadiennes, 2015 (autoévaluation du bonheur et du bien-être psychologique).
- Note *
-
Les données des territoires ne sont pas disponibles pour l'Enquête sur la santé dans les collectivités canadiennes de 2015.
Figure 2.2 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence des adultes déclarant des résultats positifs en matière de santé mentale % (intervalle de confiance à 95 %) | ||||
|---|---|---|---|---|---|
| Très satisfait ou satisfait de la vie | Heureux chaque jour ou presque chaque jour | Bien-être psychologique élevé | Santé mentale très bonne ou bonne | Sentiment d'appartenance à la communauté très fort ou fort | |
| 20–64 | 93,1 (92,8-93,4) | 85,6 (84,9-86,3) | 76,0 (75,2-76,8) | 68,5 (68,0-69,1) | 65,4 (64,8-66,1) |
| 65–74 | 91,9 (91,2-92,5) | 87,2 (86,0-88,4) | 81,1 (79,4-82,7) | 74,2 (73,1-75,2) | 75,3 (74,3-76,3) |
| 75–84 | 89,5 (88,4-90,6) | 86,3 (84,4-88,1) | 80,5 (78,2-82,8) | 69,4 (67,8-71,0) | 78,2 (76,7-79,6) |
| 85+ | 86,4 (84,2-88,6) | 86,5 (82,5-90,6) | 78,4 (73,5-83,3) | 63,1 (60,1-66,0) | 75,4 (72,6-78,2) |
Résumé
Les aînés canadiens vivent plus longtemps, 21,0 ans de plus (19,5 ans pour les hommes et 22,3 ans pour les femmes). Cependant, après l'âge de 65 ans les femmes passent une plus grande partie de leur vie dans un mauvais état de santé (30,9 %) que les hommes (27,7 %).
La plupart des aînés vivant dans la communauté se considèrent en bonne santé. En 2017–2018, près de la moitié des aînés (46,5 % des hommes et 48,3 % des femmes) percevaient leur santé comme étant très bonne ou excellente, et plus des deux tiers (72,0 %) ont déclaré que leur santé mentale était très bonne ou excellente; cette proportion baissait avec l'âge.
La santé est un concept subjectif et ne se rapporte pas simplement à l'absence de maladie ou d'une incapacité. Ainsi, certaines personnes atteintes de maladies chroniques peuvent déclarer des niveaux de santé physique et mentale plus favorables que d'autres personnes qui ne sont pas malades. De nombreux facteurs peuvent influencer la façon dont une personne perçoit son état de santé, par exemple, son âge, son statut socio-économique et son bien-être psychologiqueNote de bas de page 21.
3. Maladies et affections chroniques, autres résultats en matière de santé et multimorbidité
Grâce à des changements apportés au mode de vie, à la prise de médicaments et à des environnements favorables, de nombreuses personnes atteintes d'une ou de plusieurs maladies chroniques peuvent maintenir un niveau de fonctionnement élevé et continuer à mener une vie épanouie. Néanmoins, le fait de vivre avec des maladies chroniques peut avoir des conséquences considérables et peut avoir des répercussions sur les activités de la vie quotidienne, réduire la qualité de vie et augmenter le risque de mortalitéNote de bas de page 22,Note de bas de page 23.
Ce chapitre dresse le portrait des maladies chroniques chez les aînés au Canada. Les maladies chroniques, les affections et les résultats en matière de santé examinés dans ce chapitre ont été sélectionnés en fonction de leur prévalence, de leur impact sur la vie des aînés et de la disponibilité des données. Cela comprend le cancer, les maladies cardiovasculaires, le diabète, les troubles anxieux et de l'humeur, les troubles musculosquelettiques, les maladies neurologiques, les maladies buccodentaires, les maladies respiratoires, le suicide et les blessures liées aux chutes.
Lorsqu'elles sont disponibles, les tendances de la prévalence standardisée selon l'âge et les taux de prévalence selon le groupe d'âge et le sexe sont décrits pour chaque maladie ou affection. Les données proviennent principalement du Système canadien de surveillance des maladies chroniques (SCSMC), mais également de l'Enquête sur la santé dans les collectivités canadiennes (ESCC) et de l'Enquête canadienne sur les mesures de la santé (ECMS). D'autres maladies chroniques courantes qui touchent les aînés, par exemple les problèmes de dos, l'incontinence urinaire et les troubles intestinaux, ne sont pas couvertes par le présent rapport, mais les estimations de la prévalence de ces affections tirées des ESCC de 2015–2016 et de 2017–2018 figurent aux tableaux A et B de l'annexe 4.
Les années vécues avec une incapacité (AVI) [c'est-à-dire le fardeau des personnes vivant avec une maladie ou une incapacité] sont présentées selon le groupe d'âge et le sexe. Les données proviennent de l'Étude sur le fardeau mondial de la maladie (Global Burden of Disease en anglais). Le nombre de décès et les tendances de la mortalité standardisée selon l'âge sont présentés pour chacune de ces affections, le cas échéant. Les données proviennent de la Base de données canadienne sur les décès de la Statistique de l'état civil et les causes de décès sont classées selon la Classification statistique internationale des maladies et des problèmes connexes, 10e révision (CIM-10). Enfin, la multimorbidité (c'est-à-dire la cooccurrence de deux ou plusieurs maladies chez un même individu) est décrite selon l'âge et le sexe à l'aide des données de l'ESCC.
La standardisation selon l'âge est une technique utilisée pour permettre une comparaison des taux au fil du temps ou entre différentes zones géographiques. Elle tient compte des différences dans la structure d'âge des populations comparées.
3.1 Cancer
Le cancer est un processus pathogénique complexe causé par des dommages cumulés à l'ADNNote de bas de page 24. Il se caractérise par une croissance et une propagation incontrôlées de cellules anormales n'importe où dans le corps. Il existe plus de 100 types de cancer différents, mais les quatre types les plus courants (cancer du poumon, cancer colorectal, cancer du sein et cancer de la prostate) représentent environ la moitié de tous les cas diagnostiqués au CanadaNote de bas de page 25. Le cancer est une cause majeure de morbidité et la cause la plus courante de décès au Canada : près d'un Canadien sur deux développera un cancer au cours de sa vie et environ un sur quatre en mourraNote de bas de page 25.
Comme les dommages à l'ADN s'accumulent avec l'âge, le risque de développer et de mourir de la plupart des types de cancer augmente avec l'âge. Malgré cela, le risque se stabilise dans les groupes d'âge les plus vieux. Les raisons de ce déclin ne sont pas claires, mais on suppose que les personnes les plus âgées pourraient être asymptomatiques ou même moins susceptibles de développer un cancer. En outre, les cancers peuvent ne pas être diagnostiqués chez les personnes très âgées en raison de la fréquence réduite du dépistageNote de bas de page 26.
Les facteurs de risque comportementaux modifiables associés au développement du cancer sont les suivantsNote de bas de page 25,Note de bas de page 27 :
- Tabagisme;
- Inactivité physique;
- Usage nocif de l'alcool;
- Régime alimentaire pauvre en fruits et légumes et riche en viande rouge et en viande transformée;
- Excès de poids et obésité.
Le risque de cancer peut également être réduit en pratiquant les conseils sur la sécurité au soleil et en évitant le bronzage artificiel, en se faisant vacciner contre les infections qui causent le cancer, en participant à des programmes de dépistage du cancer et en se faisant traiter pour les affections précancéreuses, en veillant à ce que les niveaux de radon dans les foyers soient sûrs et en portant un équipement de protection approprié en cas d'exposition à des agents cancérogènesNote de bas de page 25,Note de bas de page 27.
Prévalence
En 2017–2018, environ 1,3 million, soit 21,5 % des aînés canadiens (65 ans et plus) ont déclaré avoir reçu un diagnostic de cancer.
La prévalence standardisée selon l'âge des aînés déclarant avoir déjà reçu un diagnostic de cancer au cours de leur vie a augmenté, passant de 17,7 % en 2005–2006 à 21,5 % en 2017–2018 (figure 3.1.1).
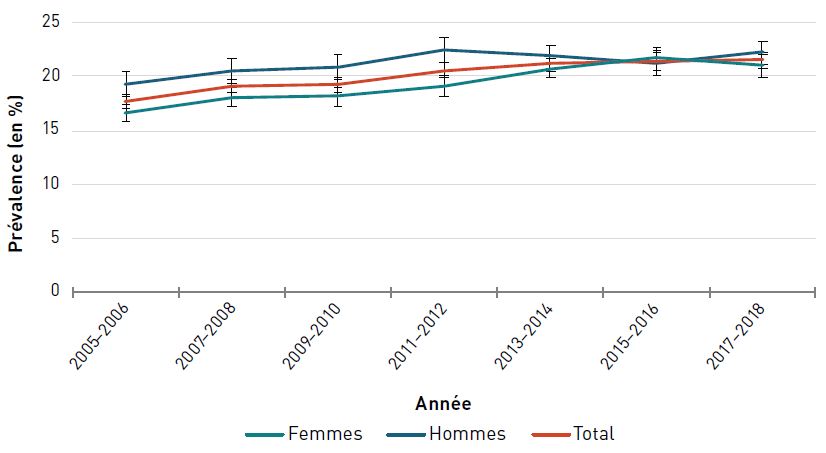
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2005–2006 à 2017–2018.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013, en utilisant des groupes d'âge de 5 ans jusqu'à 85 ans et plus.
Figure 3.1.1 - Équivalent textuel
| Année financière | Prévalence standardisée selon l'âge, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 2005–2006 | 16,6 (15,7-17,4) | 19,2 (18,0-20,3) | 17,7 (17,0-18,3) |
| 2007–2008 | 18,0 (17,2-18,9) | 20,5 (19,4-21,7) | 19,1 (18,4-19,8) |
| 2009–2010 | 18,1 (17,2-19,1) | 20,8 (19,6-21,9) | 19,2 (18,5-19,9) |
| 2011–2012 | 19,1 (18,2-20,1) | 22,5 (21,3-23,6) | 20,5 (19,8-21,3) |
| 2013–2014 | 20,7 (19,8-21,6) | 21,8 (20,8-22,9) | 21,1 (20,5-21,8) |
| 2015–2016 | 21,7 (20,6-22,7) | 21,2 (20,1-22,4) | 21,4 (20,6-22,2) |
| 2017–2018 | 20,9 (19,9-21,9) | 22,2 (21,1-23,3) | 21,5 (20,7-22,2) |
En 2005–2006, les hommes de 65 ans et plus étaient 1,2 fois plus susceptibles que les femmes du même âge de déclarer avoir déjà reçu un diagnostic de cancer au cours de leur vie. Après 2011–2012, cet écart a diminué. Les différences entre les sexes en ce qui concerne le taux de nouveaux cas de cancer et la survie au cancer, qui ont tous deux un impact sur la prévalence du cancer, peuvent expliquer cette tendance. Plus précisément, le taux de nouveaux cas de cancer diminue plus rapidement chez les hommes que chez les femmes, et la survie au cancer est généralement meilleure chez les femmes que chez les hommesNote de bas de page 25.
La prévalence à vie du cancer autodéclaré augmentait avec l'âge et, à 26,1 %, elle était la plus élevée chez les personnes âgées de 85 ans et plus en 2017–2018 (figure 3.1.2).
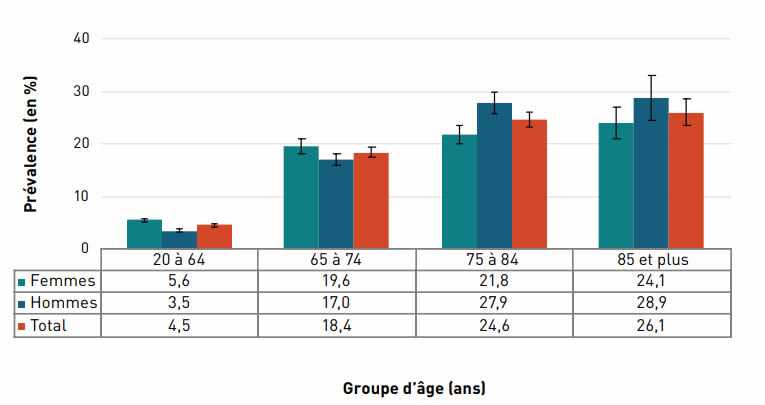
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2017–2018.
Figure 3.1.2 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence à vie, % (intervalle de confiance à 95 %) |
||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 5,6 (5,2-5,9) | 3,5 (3,2-3,8) | 4,5 (4,3-4,8) |
| 65–74 | 19,6 (18,3-20,9) | 17,0 (15,8-18,3) | 18,4 (17,5-19,3) |
| 75–84 | 21,8 (20,0-23,7) | 27,9 (25,8-29,9) | 24,6 (23,3-26,0) |
| 85+ | 24,1 (21,2-27,1) | 28,9 (24,6-33,1) | 26,1 (23,6-28,6) |
Incapacité
Pour les deux sexes, le taux d'AVI due aux néoplasmes (c'est-à-dire à toute croissance nouvelle et anormale de cellules) était de 868,8 pour 100 000 aînés en 2017. Les taux ont augmenté avec l'âge et ont atteint un pic chez les hommes et les femmes de 85 ans et plus (figure 3.1.3).
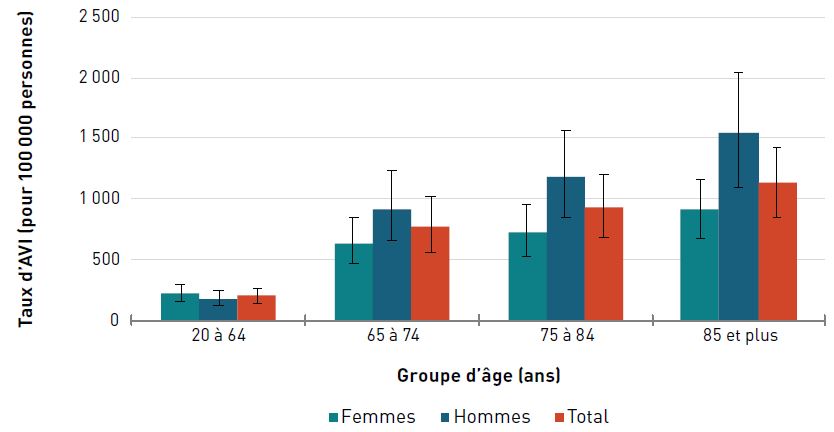
Remarques : Les barres d'erreur indiquent un intervalle d'incertitude à 95 %. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande.
Les néoplasmes comprennent les néoplasmes malins et non malins; les néoplasmes non malins représentent moins de 4 % des AVI par sexe et par âge déclarées en 2017.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure 3.1.3 - Équivalent textuel
| Groupe d'âge (ans) | Taux d'années vécues avec une incapacité pour 100 000 personnes (intervalle d'incertitude à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 220,5 (158,0-301,3) | 181,9 (128,6-252,3) | 201,4 (144,3-270,7) |
| 65–74 | 637,6 (464,3-853,0) | 922,1 (653,9-1 242,0) | 774,4 (564,0-1 026,4) |
| 75–84 | 732,6 (534,8-963,1) | 1 184,2 (848,8-1 565,1) | 936,4 (693,0-1 209,4) |
| 85+ | 909,0 (672,8-1 164,7) | 1 539,8 (1 104,3-2 041,6) | 1 133,8 (845,4-1 434,5) |
Mortalité
Chez les aînés canadiens, le taux de mortalité standardisé selon l'âge (TMSA) [pour 100 000 personnes] dû au cancer a diminué de 15,9 %, passant de 1 186,7 en 2000 à 997,8 en 2017. Le nombre de décès dus au cancer a toutefois augmenté, passant de 44 565 en 2000 à 60 655 en 2017, et ce, en raison de la croissance et du vieillissement de la population canadienne (figure 3.1.4).
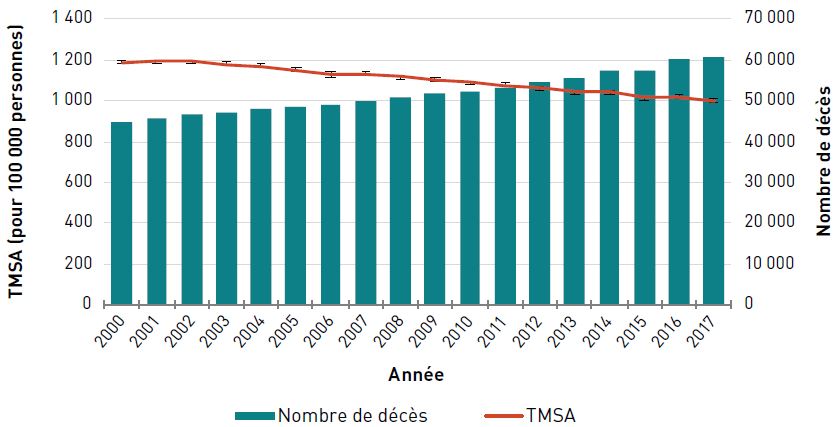
Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20. Codes de la CIM-10 : C00-C97.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note †
-
Les données sur la mortalité de 2017 ne sont pas disponibles pour le Yukon.
Figure 3.1.4 - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | Nombre de décès |
|---|---|---|
| 2000 | 1 186,7 (1 175,6-1 197,9) | 44 565 |
| 2001 | 1 191,4 (1 180,4-1 202,5) | 45 700 |
| 2002 | 1 189,7 (1 178,9-1 200,6) | 46 670 |
| 2003 | 1 177,0 (1 166,3-1 187,7) | 47 245 |
| 2004 | 1 166,7 (1 156,2-1 177,3) | 47 920 |
| 2005 | 1 151,0 (1 140,8-1 161,4) | 48 370 |
| 2006 | 1 127,5 (1 117,5-1 137,6) | 48 740 |
| 2007 | 1 129,2 (1 119,3-1 139,2) | 50 025 |
| 2008 | 1 117,6 (1 107,9-1 127,4) | 50 860 |
| 2009 | 1 102,5 (1 093,0-1 112,1) | 51 540 |
| 2010 | 1 088,7 (1 079,4-1 098,1) | 52 330 |
| 2011 | 1 072,8 (1 063,7-1 081,9) | 53 105 |
| 2012 | 1 058,4 (1 049,5-1 067,3) | 54 385 |
| 2013 | 1 043,1 (1 034,5-1 051,4) | 55 570 |
| 2014 | 1 042,8 (1 034,3-1 051,4) | 57 455 |
| 2015 | 1 011,1 (1 002,9-1 019,4) | 57 495 |
| 2016 | 1 019,2 (1 011,0-1 027,4) | 59 920 |
| 2017 | 997,8 (989,9-1 005,8) | 60 655 |
3.2 Maladies cardiovasculaires
Cardiopathie ischémique
La cardiopathie ischémique, également appelée insuffisance coronaire et coronaropathie, est une affection dans laquelle le muscle cardiaque est endommagé ou ne fonctionne pas efficacement.
La cardiopathie ischémique se développe sur des décennies. De la plaque, qui est composée de graisse, de cholestérol, de calcium et d'autres substances, s'accumule sur les parois internes des artères coronaires, ce qui entraîne un rétrécissement des artères. Par conséquent, moins de sang et donc d'oxygène atteignent le muscle cardiaque, ce qui peut entraîner une crise cardiaque ou un accident vasculaire cérébral(AVC)Note de bas de page 28.
Les facteurs de risque comportementaux et métaboliques modifiables associés au développement de la cardiopathie ischémique sont notamment les suivantsNote de bas de page 29 :
- Obésité abdominale;
- Tabagisme;
- Inactivité physique;
- Usage nocif de l'alcool;
- Alimentation malsaine;
- Hypertension;
- Diabète (type 2);
- Hypercholestérolémie;
- Facteurs psychosociaux.
Les autres facteurs de risque associés au développement de la cardiopathie ischémique sont les suivantsNote de bas de page 30,Note de bas de page 31,Note de bas de page 32,Note de bas de page 33,Note de bas de page 34,Note de bas de page 35,Note de bas de page 36 :
- L'âge – le risque de cardiopathie ischémique augmente avec l'âge;
- Le sexe – les hommes de tous les groupes d'âge sont plus susceptibles que les femmes de recevoir un diagnostic de cardiopathie ischémique, bien que les résultats en matière de santé soient souvent moins favorables chez les femmes;
- L'origine ethnique ou culturelle – les populations autochtones ainsi que les personnes d'origine sud-asiatique sont plus exposées au risque de cardiopathie ischémique;
- Les antécédents familiaux de cardiopathie ischémique.
Prévalence
En 2016–2017, environ 1,7 million, soit 27,0 % des aînés canadiens (65 ans et plus) vivaient avec une cardiopathie ischémique diagnostiquée.
La prévalence standardisé selon l'âge de la cardiopathie ischémique diagnostiquée chez les aînés a augmenté, passant de 24,3 % à 28,1 % entre 2000–2001 et 2012–2013, puis a diminué pour atteindre 27,0 % en 2016–2017 (figure 3.2.1).

Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013, en utilisant des groupes d'âge de 5 ans.
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.2.1 - Équivalent textuel
| Année financière | Prévalence standardisée selon l'âge, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 2000–2001 | 20,5 (20,4-20,5) | 29,3 (29,2-29,3) | 24,3 (24,3-24,4) |
| 2001–2002 | 21,5 (21,5-21,6) | 30,6 (30,5-30,7) | 25,5 (25,5-25,6) |
| 2002–2003 | 22,3 (22,2-22,3) | 31,6 (31,5-31,7) | 26,4 (26,3-26,4) |
| 2003–2004 | 22,8 (22,8-22,9) | 32,4 (32,3-32,5) | 27,0 (27,0-27,1) |
| 2004–2005 | 23,2 (23,1-23,3) | 33,0 (32,9-33,1) | 27,5 (27,5-27,6) |
| 2005–2006 | 23,4 (23,4-23,5) | 33,5 (33,4-33,6) | 27,9 (27,9-28,0) |
| 2006–2007 | 23,6 (23,6-23,7) | 33,9 (33,8-34,0) | 28,2 (28,2-28,3) |
| 2007–2008 | 23,7 (23,6-23,7) | 34,1 (34,1-34,2) | 28,4 (28,3-28,4) |
| 2008–2009 | 23,7 (23,6-23,8) | 34,5 (34,4-34,5) | 28,5 (28,5-28,6) |
| 2009–2010 | 23,6 (23,5-23,6) | 34,5 (34,4-34,6) | 28,5 (28,5-28,6) |
| 2010–2011 | 23,4 (23,4-23,5) | 34,5 (34,4-34,6) | 28,4 (28,4-28,5) |
| 2011–2012 | 23,2 (23,1-23,2) | 34,4 (34,3-34,5) | 28,3 (28,2-28,3) |
| 2012–2013 | 22,9 (22,8-22,9) | 34,2 (34,1-34,3) | 28,1 (28,0-28,1) |
| 2013–2014 | 22,6 (22,5-22,6) | 34,0 (33,9-34,0) | 27,8 (27,7-27,8) |
| 2014–2015 | 22,3 (22,3-22,4) | 33,9 (33,8-34,0) | 27,6 (27,6-27,7) |
| 2015–2016 | 22,0 (21,9-22,0) | 33,7 (33,6-33,7) | 27,3 (27,3-27,4) |
| 2016–2017 | 21,6 (21,6-21,7) | 33,3 (33,3-33,4) | 27,0 (27,0-27,0) |
En 2016–2017, les hommes âgés de 65 ans et plus étaient 1,5 fois plus susceptibles que les femmes du même âge d'avoir une cardiopathie ischémique diagnostiquée.
La prévalence de la cardiopathie ischémique diagnostiquée augmentait avec l'âge et, à 42,0 %, elle était la plus élevée chez les personnes âgées de 85 ans et plus en 2016–2017 (figure 3.2.2).
Figure 3.2.2. Prévalence de la cardiopathie ischémique diagnostiquée, selon le sexe et le groupe d'âge, CanadaNote de bas de tableau †, 2016–2017
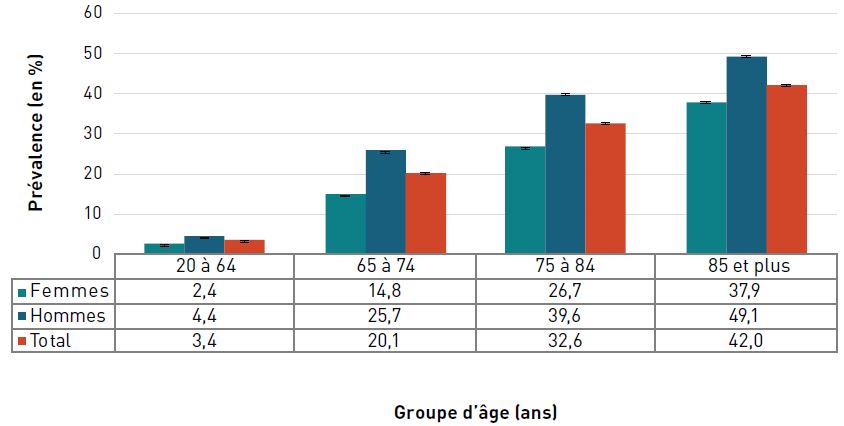
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.2.2 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 2,4 (2,4-2,4) | 4,4 (4,3-4,4) | 3,4 (3,4-3,4) |
| 65–74 | 14,8 (14,7-14,8) | 25,7 (25,6-25,8) | 20,1 (20,0-20,1) |
| 75–84 | 26,7 (26,6-26,8) | 39,6 (39,4-39,7) | 32,6 (32,5-32,6) |
| 85+ | 37,9 (37,7-38,1) | 49,1 (48,9-49,4) | 42,0 (41,8-42,1) |
Incapacité
Pour les deux sexes, le taux d'AVI due à une cardiopathie ischémique était de 373,5 pour 100 000 aînés en 2017. Les taux augmentaient avec l'âge et étaient trois fois plus élevés chez les hommes et les femmes de 85 ans et plus que chez ceux de 65 à 74 ans (figure 3.2.3).
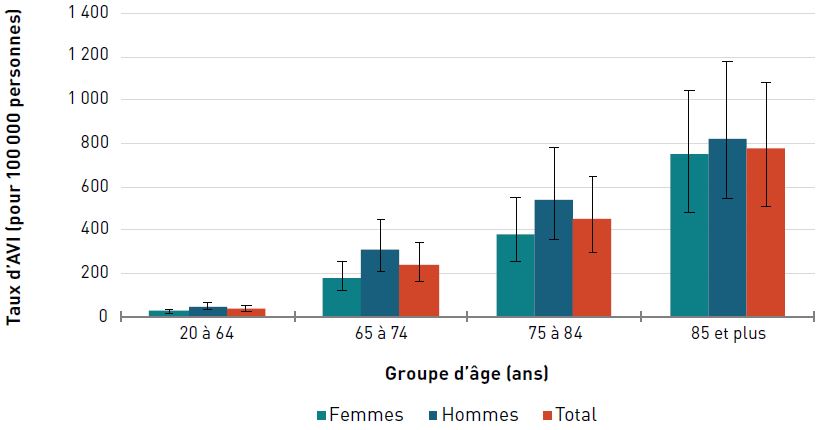
Remarques : Les barres d'erreur indiquent un intervalle d'incertitude à 95 %. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure 3.2.3 - Équivalent textuel
| Groupe d'âge (ans) | Taux d'AVI pour 100 000 personnes (intervalle d'incertitude à 95 %) |
||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 25,1 (16,7- 35,5) | 47,9 (32,2-67,1) | 36,4 (24,5-51,2) |
| 65–74 | 179,7 (121,6- 256,5) | 310,4 (213,0-449,2) | 242,6 (165,6-344,8) |
| 75–84 | 383,3 (250,1- 549,8) | 537,9 (356,9-779,7) | 453,0 (300,3-647,2) |
| 85+ | 747,3 (485,6- 1 048,5) | 821,5 (546,9-1 174,4) | 773,8 (511,2- 1 082,3) |
Mortalité
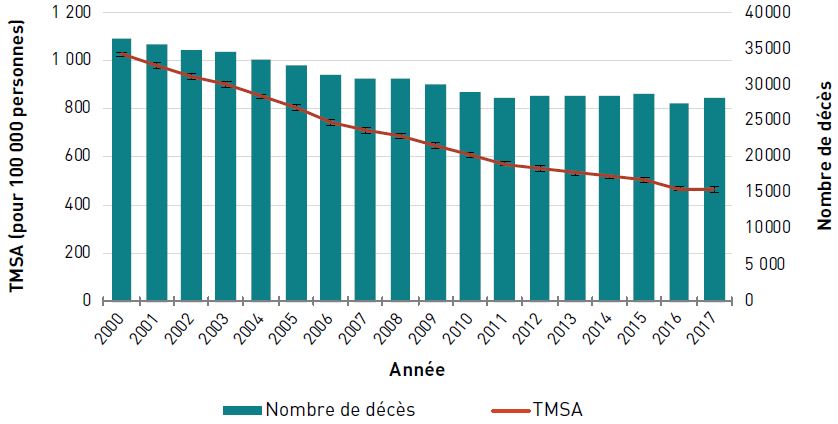
Chez les aînés canadiens, le TMSA (pour 100 000 personnes) dû à une cardiopathie ischémique a diminué de 54,8 %, passant de 1025,1 en 2000 à 463,6 en 2017. Le nombre de décès dus à la cardiopathie ischémique a diminué, passant de 36 330 en 2000 à 29 100 en 2010, et est resté assez stable depuis 2011, avec environ 28 000 décès par an en 2017 (figure 3.2.4).
Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20. Codes de la CIM-10 : I20-I25.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note †
-
Les données sur la mortalité de 2017 ne sont pas disponibles pour le Yukon.
Figure 3.2.4 - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | Nombre de décès |
|---|---|---|
| 2000 | 1 025,1 (1 014,5-1 035,8) | 36 330 |
| 2001 | 980,8 (970,5-991,1) | 35 630 |
| 2002 | 934,5 (924,7-944,5) | 34 855 |
| 2003 | 901,7 (892,2-911,4) | 34 570 |
| 2004 | 849,6 (840,5-858,9) | 33 385 |
| 2005 | 805,8 (797,1-814,7) | 32 690 |
| 2006 | 740,8 (732,6-749,1) | 31 260 |
| 2007 | 709,0 (701,1-717,0) | 30 915 |
| 2008 | 688,0 (680,3-695,7) | 30 955 |
| 2009 | 647,7 (640,4-655,1) | 30 075 |
| 2010 | 606,7 (599,7-613,7) | 29 100 |
| 2011 | 571,3 (564,6-578,0) | 28 280 |
| 2012 | 551,3 (544,9-557,8) | 28 355 |
| 2013 | 533,2 (527,1-539,5) | 28 420 |
| 2014 | 516,7 (510,7-522,7) | 28 495 |
| 2015 | 503,2 (497,3-509,0) | 28 655 |
| 2016 | 466,9 (461,4-472,5) | 27 485 |
| 2017 | 463,6 (458,2-469,1) | 28 180 |
Insuffisance cardiaque
Les améliorations dans le traitement et le contrôle de l'hypertension ainsi que les progrès dans les soins cardiaques ont conduit à une augmentation du nombre de personnes atteintes de maladies cardiovasculaires vivant à un âge plus avancé. En vieillissant, ces personnes demeurent toutefois à risque de développer de l'insuffisance cardiaque et de ce fait, la prévalence de l'insuffisance cardiaque augmente considérablement avec l'âgeNote de bas de page 37,Note de bas de page 38. L'insuffisance cardiaque est chronique et progressive. Elle survient lorsque l'action de pompage du cœur ne peut pas fournir suffisamment de sang au reste de l'organismeNote de bas de page 38 en raison de l'endommagement et de l'affaiblissement progressif du muscle cardiaque.
La cardiopathie ischémique est la cause la plus fréquente d'insuffisance cardiaque. Les autres facteurs de risque métaboliques et comportementaux modifiables de l'insuffisance cardiaque sont les suivantsNote de bas de page 39 :
- Hypertension;
- Diabète (type 2);
- Hypercholestérolémie;
- Obésité;
- Tabagisme;
- Inactivité physique;
- Usage nocif de l'alcool.
Les autres facteurs de risque d'insuffisance cardiaque sont les suivantsNote de bas de page 30,Note de bas de page 36,Note de bas de page 37,Note de bas de page 40,Note de bas de page 41,Note de bas de page 42 :
- L'âge – le risque d'insuffisance cardiaque augmente avec l'âge;
- Le sexe – les hommes sont plus susceptibles que les femmes d'avoir une insuffisance cardiaque, mais cette différence entre les sexes diminue avec l'âge;
- L'origine ethnique ou culturelle – il a été démontré que les populations noires présentent un risque accru d'insuffisance cardiaque par rapport aux autres groupes ethniques;
- Les antécédents familiaux d'insuffisance cardiaque.
Prévalence
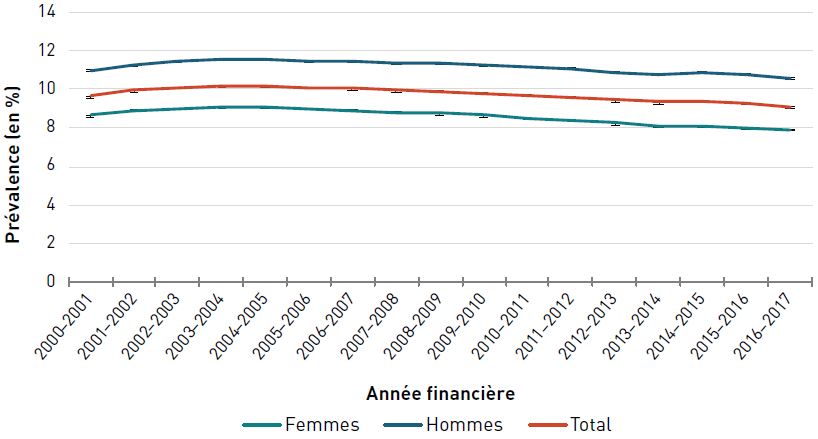
En 2016–2017, environ 580 000, soit 9,1 % des aînés canadiens (65 ans et plus) vivaient avec une insuffisance cardiaque diagnostiquée.
Entre 2000–2001 et 2006–2007, la prévalence standardisée selon l'âge de l'insuffisance cardiaque diagnostiquée chez les aînés a augmenté, passant de 9,6 % à 10,0 %, puis a diminué pour atteindre 9,1 % en 2016–2017 (figure 3.2.5).
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013, en utilisant des groupes d'âge de 5 ans.
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.2.5 - Équivalent textuel
| Année financière | Prévalence standardisée selon l'âge, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 2000–2001 | 8,6 (8,6-8,7) | 11,0 (10,9-11,0) | 9,6 (9,6-9,7) |
| 2001–2002 | 8,9 (8,9-8,9) | 11,3 (11,2-11,3) | 9,9 (9,9-10,0) |
| 2002–2003 | 9,0 (9,0-9,1) | 11,4 (11,4-11,5) | 10,1 (10,0-10,1) |
| 2003–2004 | 9,1 (9,1-9,1) | 11,5 (11,5-11,6) | 10,1 (10,1-10,2) |
| 2004–2005 | 9,1 (9,0-9,1) | 11,5 (11,5-11,6) | 10,1 (10,1-10,2) |
| 2005–2006 | 9,0 (8,9-9,0) | 11,5 (11,4-11,5) | 10,1 (10,1-10,1) |
| 2006–2007 | 8,9 (8,9-8,9) | 11,5 (11,4-11,5) | 10,0 (10,0-10,1) |
| 2007–2008 | 8,8 (8,7-8,8) | 11,4 (11,3-11,4) | 9,9 (9,9-10,0) |
| 2008–2009 | 8,7 (8,7-8,8) | 11,4 (11,3-11,4) | 9,9 (9,9-9,9) |
| 2009–2010 | 8,6 (8,6-8,7) | 11,3 (11,2-11,3) | 9,8 (9,8-9,8) |
| 2010–2011 | 8,5 (8,5-8,5) | 11,2 (11,1-11,2) | 9,7 (9,7-9,7) |
| 2011–2012 | 8,4 (8,3-8,4) | 11,0 (11,0-11,1) | 9,6 (9,5-9,6) |
| 2012–2013 | 8,2 (8,2-8,3) | 10,9 (10,9-10,9) | 9,4 (9,4-9,5) |
| 2013–2014 | 8,1 (8,1-8,2) | 10,8 (10,7-10,8) | 9,3 (9,3-9,4) |
| 2014–2015 | 8,1 (8,1-8,2) | 10,8 (10,8-10,9) | 9,4 (9,3-9,4) |
| 2015–2016 | 8,0 (8,0-8,1) | 10,8 (10,7-10,8) | 9,3 (9,2-9,3) |
| 2016–2017 | 7,9 (7,8-7,9) | 10,6 (10,6-10,6) | 9,1 (9,1-9,1) |
En 2016–2017, les hommes âgés de 65 ans et plus étaient 1,2 fois plus susceptibles que les femmes du même âge d'avoir une insuffisance cardiaque diagnostiquée.
La prévalence de l'insuffisance cardiaque diagnostiquée augmentait avec l'âge et, à 22,9 %, elle était la plus élevée chez les personnes âgées de 85 ans et plus en 2016–2017 (figure 3.2.6).

Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.2.6 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 40–64 | 0,7 (0,7-0,8) | 1,3 (1,3-1,3) | 1,0 (1,0-1,0) |
| 65–74 | 3,6 (3,6-3,7) | 5,9 (5,9-6,0) | 4,7 (4,7-4,8) |
| 75–84 | 9,6 (9,5-9,7) | 12,8 (12,7-12,9) | 11,0 (11,0-11,1) |
| 85+ | 22,1 (21,9-22,2) | 24,5 (24,3-24,6) | 22,9 (22,8-23,0) |
Incapacité
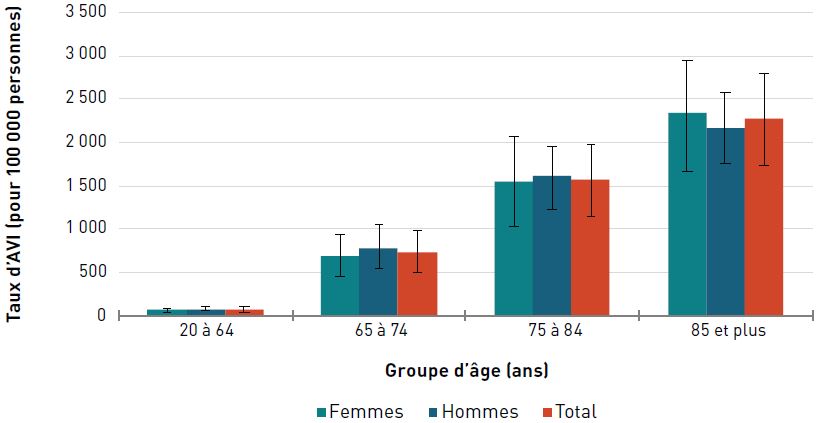
Pour les deux sexes, le taux d'AVI due à une insuffisance cardiaque était de 1 178,2 pour 100 000 aînés en 2017. Les taux augmentaient avec l'âge et étaient trois fois plus élevés chez les hommes et les femmes de 85 ans et plus que chez ceux de 65 à 74 ans (figure 3.2.7).
Remarques : Les barres d'erreur indiquent un intervalle d'incertitude à 95 %. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure 3.2.7 - Équivalent textuel
| Groupe d'âge (ans) | Taux d'AVI pour 100 000 personnes (intervalle d'incertitude à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 65,7 (44,7-93,1) | 77,4 (51,6-108,9) | 71,5 (48,6-100,6) |
| 65–74 | 685,3 (467,0-949,5) | 777,8 (535,0-1 049,8) | 729,8 (498,2-987,2) |
| 75–84 | 1 537,1 (1 024,1-2 065,4) | 1 608,3 (1 227,8-1 964,8) | 1 569,2 (1 129,8-1 972,3) |
| 85+ | 2 346,3 (1 661,1-2 943,0 | 2 153,8 (1 749,1-2 580,4) | 2 277,7 (1 728,0-2 785,4) |
Mortalité
Chez les aînés canadiens, le TMSA (pour 100 000 personnes) dû à une insuffisance cardiaque a diminué de 35,8 %, passant de 138,1 en 2000 à 88,7 en 2017. Toutefois, le déclin a été plus lent ces dernières années. Le nombre de décès dus à une insuffisance cardiaque a fluctué entre 2000 et 2009, mais a augmenté depuis pour atteindre 5 390 décès en 2017 (figure 3.2.8).

Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20. Code de la CIM-10 : I50.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note †
-
Les données sur la mortalité de 2017 ne sont pas disponibles pour le Yukon.
Figure 3.2.8 - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | Nombre de décès |
|---|---|---|
| 2000 | 138,1 (134,2-142,2) | 4 625 |
| 2001 | 129,9 (126,1-133,8) | 4 465 |
| 2002 | 122,9 (119,3-126,6) | 4 385 |
| 2003 | 112,0 (108,6-115,5) | 4 120 |
| 2004 | 113,1 (109,7-116,5) | 4 255 |
| 2005 | 109,6 (106,3-112,9) | 4 315 |
| 2006 | 104,1 (101,0-107,2) | 4 295 |
| 2007 | 97,6 (94,7-100,6) | 4 195 |
| 2008 | 95,8 (93,0-98,7) | 4 265 |
| 2009 | 87,0 (84,4-89,8) | 4 020 |
| 2010 | 85,4 (82,8-88,1) | 4 090 |
| 2011 | 83,7 (81,1-86,2) | 4 140 |
| 2012 | 83,6 (81,1-86,2) | 4 305 |
| 2013 | 80,7 (78,3-83,2) | 4 310 |
| 2014 | 81,9 (79,6-84,3) | 4 520 |
| 2015 | 80,2 (77,9-82,6) | 4 575 |
| 2016 | 82,9 (80,6-85,3) | 4 890 |
| 2017 | 88,7 (86,3-91,1) | 5 390 |
Accident vasculaire cérébral
L'AVC est une perte soudaine des fonctions cérébrales lorsque le flux sanguin vers une partie du cerveau est interrompuNote de bas de page 43. La gravité de l'AVC dépend du type (AVC ischémique ou hémorragique), de la partie du cerveau endommagée et de l'importance des dommages subisNote de bas de page 44.
L'AVC ischémique se produit lorsqu'un blocage ou un caillot se forme dans un vaisseau sanguin du cerveau. Le blocage peut être causé par l'accumulation de plaque sur la paroi interne d'une artère, ce qui entraîne un rétrécissement de l'artèreNote de bas de page 44.
L'AVC hémorragique se produit lorsqu'une artère du cerveau se romptNote de bas de page 44. Cette interruption du flux sanguin endommage les cellules du cerveau. L'une des principales causes d'AVC hémorragique est la tension artérielle élevée (hypertension), qui affaiblit les artères au fil du tempsNote de bas de page 44.
Les principaux facteurs de risque métaboliques et comportementaux modifiables associés au développement de l'AVC sont les suivantsNote de bas de page 45 :
- Hypertension;
- Inactivité physique;
- Tabagisme;
- Usage nocif de l'alcool;
- Obésité abdominale;
- Alimentation malsaine;
- Diabète (type 2);
- Hypercholestérolémie;
- Facteurs psychosociaux.
Les autres facteurs de risque associés au développement de l'AVC sont les suivantsNote de bas de page 33,Note de bas de page 35,Note de bas de page 46,Note de bas de page 47 :
- L'âge – le risque d'AVC augmente avec l'âge;
- Le sexe – bien que de façon globale les taux d'AVC soient plus élevés chez les hommes, les femmes de 80 ans et plus sont plus susceptibles de subir un AVC, en partie en raison de leur espérance de vie plus longue;
- L'origine ethnique ou culturelle – les peuples autochtones ainsi que les populations sud-asiatiques et noires ont un risque accru de subir un AVC;
- Les antécédents familiaux d'AVC.
Prévalence
En 2016–2017, environ 602 000, soit 9,5 % des aînés canadiens (65 ans et plus) avaient été victimes d'un AVCNote a.
Le taux d'AVC standardisé selon l'âge chez les aînés était plutôt stable, allant de 9,1 % en 2003–2004 à 9,5 % en 2016–2017 (figure 3.2.9).
- Note a
-
Le SCSMC désigne par « accident vasculaire cérébral » tout type d'AVC, y compris les accidents ischémiques transitoires. Le SCSMC comprend les personnes qui ont eu un AVC à tout moment depuis le début de la période de surveillance en 1996–1997.

Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013, en utilisant des groupes d'âge de 5 ans.
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.2.9 - Équivalent textuel
| Année financière | Prévalence standardisée selon l'âge, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 2003–2004 | 8,2 (8,2-8,2) | 10,4 (10,3-10,4) | 9,1 (9,1-9,2) |
| 2004–2005 | 8,4 (8,4-8,4) | 10,6 (10,5-10,6) | 9,3 (9,3-9,4) |
| 2005–2006 | 8,5 (8,5-8,6) | 10,7 (10,7-10,8) | 9,5 (9,5-9,5) |
| 2006–2007 | 8,6 (8,6-8,7) | 10,9 (10,8-10,9) | 9,6 (9,6-9,6) |
| 2007–2008 | 8,7 (8,6-8,7) | 10,9 (10,9-10,9) | 9,7 (9,6-9,7) |
| 2008–2009 | 8,7 (8,7-8,8) | 11,0 (10,9-11,0) | 9,7 (9,7-9,8) |
| 2009–2010 | 8,7 (8,7-8,8) | 11,0 (10,9-11,0) | 9,7 (9,7-9,8) |
| 2010–2011 | 8,7 (8,7-8,8) | 10,9 (10,9-11,0) | 9,7 (9,7-9,8) |
| 2011–2012 | 8,7 (8,7-8,8) | 10,9 (10,8-10,9) | 9,7 (9,7-9,7) |
| 2012–2013 | 8,7 (8,7-8,7) | 10,8 (10,8-10,8) | 9,6 (9,6-9,7) |
| 2013–2014 | 8,6 (8,6-8,7) | 10,7 (10,7-10,8) | 9,6 (9,6-9,6) |
| 2014–2015 | 8,7 (8,6-8,7) | 10,8 (10,7-10,8) | 9,6 (9,6-9,7) |
| 2015–2016 | 8,6 (8,6-8,7) | 10,8 (10,7-10,8) | 9,6 (9,6-9,6) |
| 2016–2017 | 8,6 (8,6-8,6) | 10,7 (10,6-10,7) | 9,5 (9,5-9,6) |
En 2016–2017, les hommes âgés de 65 ans et plus étaient 1,1 fois plus susceptibles que les femmes du même âge d'avoir un AVC.
Les AVC sont plus fréquents avec l'âge, le taux le plus élevé, 19,9 %, étant enregistré chez les personnes âgées de 85 ans et plus (figure 3.2.10).
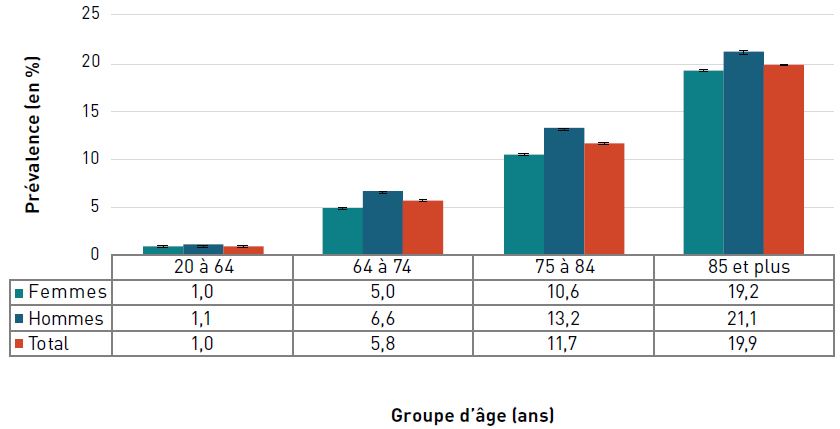
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Dagger †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.2.10 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 1,0 (1,0-1,0) | 1,1 (1,1-1,1) | 1,0 (1,0-1,0) |
| 65–74 | 5,0 (5,0-5,0) | 6,6 (6,6-6,7) | 5,8 (5,8-5,8) |
| 75–84 | 10,6 (10,5-10,6) | 13,2 (13,1-13,2) | 11,7 (11,7-11,8) |
| 85+ | 19,2 (19,0-19,3) | 21,1 (21,0-21,3) | 19,9 (19,8-20,0) |
Incapacité
Pour les deux sexes, le taux d'AVI due à un AVC était de 1 214,0 pour 100 000 aînés en 2017. Les taux augmentaient avec l'âge et étaient 3,5 fois plus élevés chez les hommes et les femmes de 85 ans et plus que chez ceux de 65 à 74 ans (figure 3.2.11).

Remarques : Les barres d'erreur indiquent un intervalle d'incertitude à 95 %. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure 3.2.11 - Équivalent textuel
| Groupe d'âge (ans) | Taux d'AVI pour 100 000 personnes (intervalle d'incertitude à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 195,5 (138,3-251,7) | 154,1 (108,7-200,1) | 175,0 (124,7-225,0) |
| 65–74 | 796,3 (559,6-1 043,9) | 718,5 (501,4-949,8) | 758,9 (537,3-991,1) |
| 75–84 | 1 419,2 (1 011,9-1 857,2) | 1 460,1 (1 043,6-1 908,9) | 1 437,6 (1 026,1-1 857,5) |
| 85+ | 2 757,9 (1 978,0-3 537,2) | 2 672,6 (1 886,0-3 403,4) | 2 727,5 (1 960,4-3 486,5) |
Mortalité
Chez les aînés, le TMSA (pour 100 000 personnes) dû à un AVC a diminué de 48,8 %, passant de 330,3 en 2000 à 169,0 en 2017. Après une baisse du nombre de décès dus à un AVC entre 2000 et 2005, le nombre de décès a fluctué sur le reste de la période (figure 3.2.12).
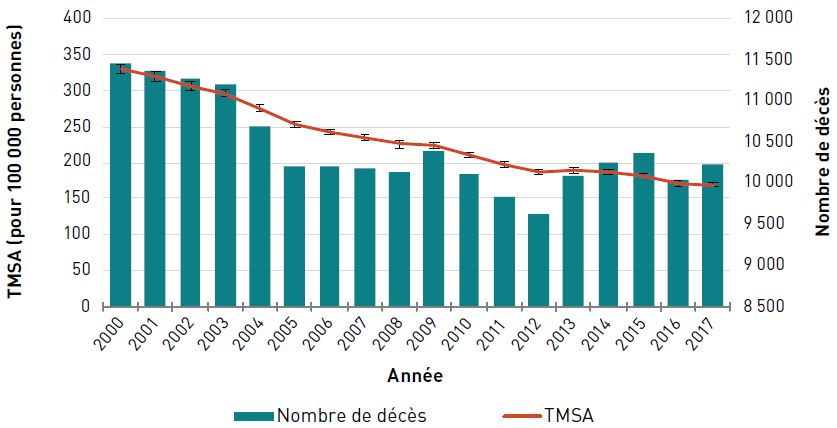
Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20. Codes de la CIM-10 : G45.x (exclude G45.4), H34.0, H34.1, I60.x, I61.x, I63.x (exclude I63.6), I64.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note †
-
Les données sur la mortalité de 2017 ne sont pas disponibles pour le Yukon.
Figure 3.2.12 - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | Nombre de décès |
|---|---|---|
| 2000 | 330,3 (324,3-336,5) | 11 455 |
| 2001 | 318,6 (312,7-324,6) | 11 365 |
| 2002 | 306,3 (300,6-312,1) | 11 270 |
| 2003 | 296,2 (290,7-301,7) | 11 200 |
| 2004 | 274,8 (269,6-280,1) | 10 685 |
| 2005 | 253,0 (248,1-258,0) | 10 195 |
| 2006 | 242,9 (238,2-247,6) | 10 215 |
| 2007 | 234,1 (229,6-238,7) | 10 175 |
| 2008 | 225,5 (221,2-230,0) | 10 125 |
| 2009 | 223,7 (219,4-228,0) | 10 380 |
| 2010 | 211,0 (206,9-215,1) | 10 120 |
| 2011 | 198,7 (194,8-202,7) | 9 840 |
| 2012 | 187,6 (183,9-191,4) | 9 635 |
| 2013 | 189,5 (185,8-193,3) | 10 085 |
| 2014 | 186,3 (182,7-190,0) | 10 245 |
| 2015 | 182,6 (179,1-186,1) | 10 365 |
| 2016 | 171,0 (167,7-174,4) | 10 050 |
| 2017 | 169,0 (165,8-172,4) | 10 225 |
3.3 Diabète
Le diabète est caractérisé par une incapacité de l'organisme à produire de l'insuline ou à utiliser l'insuline qu'il produit. L'insuline est une hormone qui contrôle le taux de glucose dans le sang. Il existe trois principaux types de diabète : le diabète de type 1, le diabète de type 2 et le diabète gestationnel.
Environ 90 % des cas de diabète chez les adultes canadiens sont de type 2; 9 % sont de type 1 et moins de 1 % sont d'un autre typeNote de bas de page 48. Les enfants et les jeunes sont généralement atteints de diabète de type 1Note de bas de page 49. Environ une femme sur dix souffre de diabète gestationnel, c'est-à-dire de diabète pendant la grossesseNote de bas de page 50.
Le diabète de type 1, qui commence généralement dans l'enfance, est une maladie auto- immune. Les facteurs de risque du diabète de type 1 ne sont pas entièrement compris, mais des interactions entre les facteurs génétiques et environnementaux sont probablement en causeNote de bas de page 51.
Le diabète de type 2 est causé par un large éventail de facteurs sociaux, environnementaux et génétiques. Les facteurs de risque métaboliques et comportementaux modifiables les plus courants sont les suivantsNote de bas de page 51,Note de bas de page 52 :
- Obésité;
- Inactivité physique;
- Alimentation malsaine;
- Tabagisme.
Les autres facteurs de risque sont les suivants Note de bas de page 51,Note de bas de page 53 :
- L'âge – le risque de diabète augmente avec l'âge;
- L'origine ethnique ou culturelle – En 2010–2013, le diabète était 2,3 et 2,1 fois plus fréquent chez les adultes sud-asiatiques et noirs, respectivement, que chez les adultes blancs. Au cours de la même période, la prévalence du diabète chez les adultes des Premières Nations vivant hors réserve et les adultes métis était, respectivement, 1,9 et 1,5 fois plus élevée que la prévalence chez les adultes non autochtones;
- Les antécédents familiaux de diabète de type 2.
Prévalence
En 2016–2017, environ 1,7 million, soit 26,8 % des aînés canadiens (65 ans et plus) vivaient avec un diabète diagnostiquéNote b.
Entre 2000–2001 et 2016–2017, la prévalence standardisée selon l'âge du diabète diagnostiqué chez les aînés a augmenté, passant de 15,3 % à 26,8 % (figure 3.3.1).
- Note b
-
Le diabète diagnostiqué est défini dans le SCSMC comme tout type de diabète (type 1 ou 2) et exclut les femmes atteintes de diabète gestationnel.

Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013, en utilisant des groupes d'âge de 5 ans.
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.3.1 - Équivalent textuel
| Année financière | Prévalence standardisée selon l'âge, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 2000–2001 | 13,8 (13,8-13,9) | 17,2 (17,1-17,2) | 15,3 (15,3-15,3) |
| 2001–2002 | 14,7 (14,7-14,8) | 18,3 (18,3-18,4) | 16,3 (16,3-16,3) |
| 2002–2003 | 15,6 (15,5-15,6) | 19,4 (19,4-19,5) | 17,3 (17,2-17,3) |
| 2003–2004 | 16,3 (16,3-16,4) | 20,4 (20,4-20,5) | 18,2 (18,1-18,2) |
| 2004–2005 | 17,2 (17,1-17,2) | 21,5 (21,4-21,6) | 19,1 (19,1-19,2) |
| 2005–2006 | 18,1 (18,0-18,1) | 22,6 (22,6-22,7) | 20,1 (20,1-20,2) |
| 2006–2007 | 19,0 (19,0-19,1) | 23,9 (23,8-23,9) | 21,2 (21,2-21,3) |
| 2007–2008 | 19,8 (19,8-19,9) | 24,9 (24,9-25,0) | 22,2 (22,1-22,2) |
| 2008–2009 | 20,6 (20,5-20,6) | 25,9 (25,9-26,0) | 23,0 (23,0-23,1) |
| 2009–2010 | 21,3 (21,3-21,4) | 26,9 (26,8-27,0) | 23,9 (23,8-23,9) |
| 2010–2011 | 21,9 (21,8-22,0) | 27,7 (27,6-27,8) | 24,6 (24,5-24,6) |
| 2011–2012 | 22,4 (22,3-22,4) | 28,4 (28,3-28,4) | 25,1 (25,1-25,2) |
| 2012–2013 | 22,7 (22,6-22,8) | 28,8 (28,8-28,9) | 25,5 (25,5-25,6) |
| 2013–2014 | 23,0 (23,0-23,1) | 29,3 (29,2-29,4) | 25,9 (25,9-26,0) |
| 2014–2015 | 23,3 (23,3-23,4) | 29,8 (29,7-29,9) | 26,3 (26,3-26,4) |
| 2015–2016 | 23,5 (23,5-23,6) | 30,1 (30,1-30,2) | 26,6 (26,5-26,6) |
| 2016–2017 | 23,7 (23,7-23,8) | 30,4 (30,3-30,5) | 26,8 (26,8-26,8) |
En 2016–2017, les hommes âgés de 65 ans et plus étaient 1,3 fois plus susceptibles que les femmes du même âge d'avoir un diabète diagnostiqué.
La prévalence du diabète diagnostiqué augmentait généralement avec l'âge et était la plus élevée, à 30,4 %, chez les personnes âgées de 75 à 84 ans en 2016–2017 (figure 3.3.2).
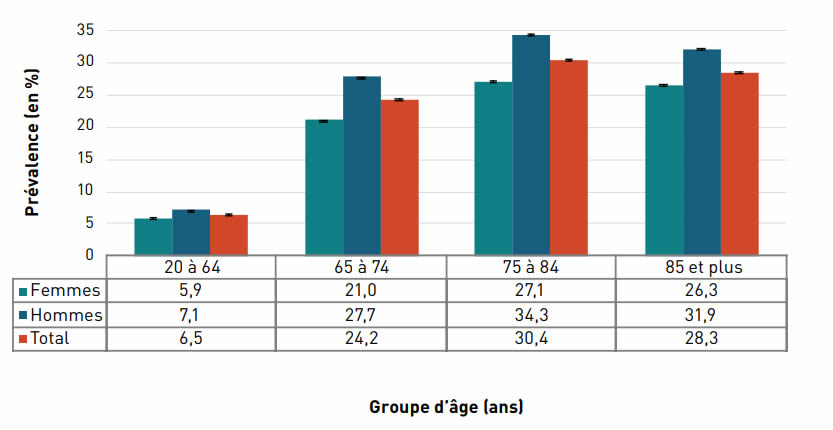
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.3.2 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 5,9 (5,9-5,9) | 7,1 (7,1-7,1) | 6,5 (6,5-6,5) |
| 65–74 | 21,0 (20,9-21,1) | 27,7 (27,6-27,7) | 24,2 (24,2-24,3) |
| 75–84 | 27,1 (27,0-27,2) | 34,3 (34,2-34,4) | 30,4 (30,3-30,4) |
| 85+ | 26,3 (26,2-26,4) | 31,9 (31,7-32,1) | 28,3 (28,2-28,4) |
Incapacité
Pour les deux sexes, le taux d'AVI due au diabète était de 1 809,5 pour 100 000 aînés en 2017. Les taux ne variaient pas selon le groupe d'âge chez les aînés (figure 3.3.3).
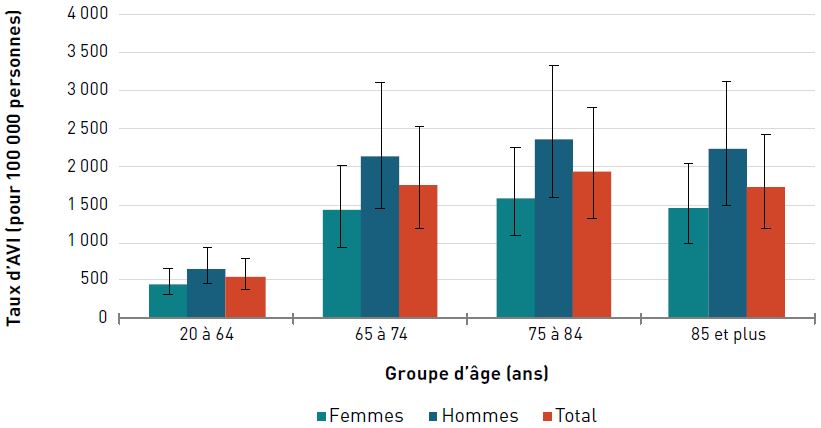
Remarques : Les barres d'erreur indiquent un intervalle d'incertitude à 95 %. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure 3.3.3 - Équivalent textuel
| Groupe d'âge (ans) | Taux d'AVI pour 100 000 personnes (intervalle d'incertitude à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 457,3 (302,2-648,0) | 654,4 (446,8-934,4) | 554,7 (372,5-785,7) |
| 65–74 | 1 419,8 (941,3-2 019,2) | 2 128,2 (1 429,8-3 095,5) | 1 760,6 (1 182,8-2 530,2) |
| 75–84 | 1 590,8 (1 091,2-2 254,0) | 2 361,6 (1 599,1-3 334,6) | 1 938,7 (1 321,4-2 765,1) |
| 85+ | 1 458,3 (993,7-2 048,3) | 2 224,7 (1 485,5-3 116,7) | 1 731,4 (1 183,9-2 425,4) |
Mortalité
Chez les aînés canadiens, le TMSA (pour 100 000 personnes) dû au diabète a diminué de 40,0 %, passant de 154,1 en 2000 à 92,3 en 2017. Après une augmentation du nombre de décès dus au diabète, qui est passé de 5 585 en 2000 à 6 640 en 2003, le nombre de décès a fluctué sur le reste de la période (figure 3.3.4).
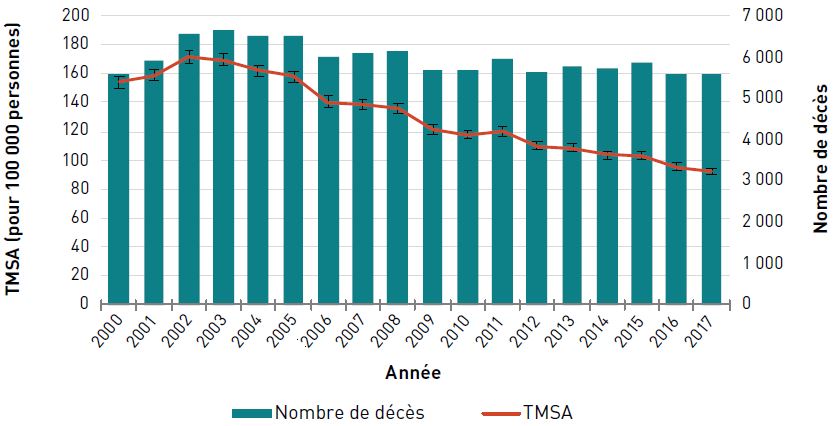
Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20. Codes de la CIM-10 : E10-E14.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note †
-
Les données sur la mortalité de 2017 ne sont pas disponibles pour le Yukon.
Figure 3.3.4 - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | Nombre de décès |
|---|---|---|
| 2000 | 154,1 (150,0-158,2) | 5 585 |
| 2001 | 158,8 (154,7-162,9) | 5 905 |
| 2002 | 171,4 (167,3-175,7) | 6 545 |
| 2003 | 169,5 (165,4-173,7) | 6 640 |
| 2004 | 162,0 (158,1-166,0) | 6 500 |
| 2005 | 158,2 (154,4-162,2) | 6 525 |
| 2006 | 140,5 (136,9-144,1) | 6 005 |
| 2007 | 138,5 (135,0-142,0) | 6 090 |
| 2008 | 136,0 (132,7-139,5) | 6 160 |
| 2009 | 121,6 (118,5-124,8) | 5 670 |
| 2010 | 118,0 (115,0-121,1) | 5 665 |
| 2011 | 120,2 (117,1-123,3) | 5 950 |
| 2012 | 110,1 (107,3-113,1) | 5 655 |
| 2013 | 108,8 (106,0-111,6) | 5 790 |
| 2014 | 103,8 (101,1-106,5) | 5 710 |
| 2015 | 103,2 (100,6-105,9) | 5 865 |
| 2016 | 95,4 (92,9-97,9) | 5 600 |
| 2017 | 92,3 (89,9-94,8) | 5 595 |
3.4 Hypertension
La tension artérielle est la force du sang contre les parois des artères. Elle est exprimée par deux chiffres : la tension artérielle systolique (le chiffre du haut ou le plus élevé) est la pression dans l'artère lorsque le cœur se contracte, et la tension artérielle diastolique (le chiffre du bas ou le plus faible) est la pression dans l'artère lorsque le cœur se détend entre deux battements. Une tension artérielle systolique inférieure à 120 mmHg ou une tension artérielle diastolique inférieure à 80 mmHg est considérée comme normaleNote de bas de page 54.
L'hypertension, ou la tension artérielle élevée, se produit lorsque la tension artérielle est trop élevée pendant de longues périodes. Le risque de développer de l'hypertension peut être réduit en adoptant un mode de vie sain. Pour les personnes ayant reçu un diagnostic d'hypertension, des modifications au mode de vie et/ou la prise de médicaments pour abaisser la tension artérielle peuvent aider à maintenir la tension artérielle dans une fourchette saine. Lorsqu'elle n'est pas contrôlée, l'hypertension peut entraîner des dommages aux parois des artères et une diminution du flux sanguin vers le cœur et d'autres organes et entraîner une maladie du cœur ou un AVCNote de bas de page 55,Note de bas de page 56.
Les facteurs de risque métaboliques et comportementaux modifiables associés au développement de l'hypertension sont les suivantsNote de bas de page 57 :
- Inactivité physique;
- Excès de poids et obésité;
- Alimentation malsaine;
- Apport élevé en sodium;
- Usage nocif de l'alcool;
- Apport inadéquat en potassium;
- Diabète (type 2).
Les autres facteurs de risque associés au développement de l'hypertension sont les suivantsNote de bas de page 35,Note de bas de page 58,Note de bas de page 59,Note de bas de page 60,Note de bas de page 61 :
- L'âge – le risque d'hypertension augmente avec l'âge;
- Le sexe – les hommes sont plus susceptibles que les femmes de souffrir d'hypertension au début ou au milieu de l'âge adulte, mais l'hypertension est plus fréquente chez les femmes après la ménopause;
- L'origine ethnique ou culturelle – la prévalence de l'hypertension est plus élevée dans les populations sud-asiatiques et noires;
- Les antécédents familiaux d'hypertension.
Prévalence
En 2016–2017, environ 4,1 million, soit 65,7 % des aînés canadiens (65 ans et plus) vivaient avec une hypertension diagnostiquée.
Entre 2000–2001 et 2016–2017, la prévalence standardisée selon l'âge de l'hypertension diagnostiquée chez les aînés a augmenté, passant de 48,6 % à 65,7 % (figure 3.4.1).

Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013, en utilisant des groupes d'âge de 5 ans.
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.4.1 - Équivalent textuel
| Année financière | Prévalence standardisée selon l'âge, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 2000–2001 | 51,6 (51,5-51,7) | 44,3 (44,2-44,4) | 48,6 (48,5-48,6) |
| 2001–2002 | 54,8 (54,7-54,9) | 47,7 (47,6-47,8) | 51,9 (51,8-51,9) |
| 2002–2003 | 57,5 (57,4-57,6) | 50,7 (50,6-50,8) | 54,6 (54,6-54,7) |
| 2003–2004 | 59,7 (59,6-59,8) | 53,3 (53,2-53,4) | 57,0 (57,0-57,1) |
| 2004–2005 | 61,6 (61,5-61,7) | 55,6 (55,5-55,7) | 59,1 (59,0-59,2) |
| 2005–2006 | 63,2 (63,1-63,3) | 57,6 (57,5-57,7) | 60,9 (60,8-60,9) |
| 2006–2007 | 64,6 (64,5-64,7) | 59,5 (59,4-59,6) | 62,5 (62,4-62,5) |
| 2007–2008 | 65,6 (65,5-65,7) | 61,1 (61,0-61,2) | 63,7 (63,6-63,8) |
| 2008–2009 | 66,5 (66,4-66,6) | 62,6 (62,5-62,7) | 64,9 (64,8-65,0) |
| 2009–2010 | 67,0 (66,9-67,1) | 63,7 (63,6-63,8) | 65,6 (65,6-65,7) |
| 2010–2011 | 67,3 (67,2-67,4) | 64,5 (64,4-64,6) | 66,1 (66,1-66,2) |
| 2011–2012 | 67,3 (67,2-67,4) | 65,0 (64,9-65,1) | 66,4 (66,3-66,5) |
| 2012–2013 | 67,1 (67,0-67,2) | 65,4 (65,3-65,5) | 66,5 (66,4-66,5) |
| 2013–2014 | 66,9 (66,8-66,9) | 65,6 (65,5-65,7) | 66,4 (66,3-66,5) |
| 2014–2015 | 66,6 (66,6-66,7) | 66,0 (66,0-66,1) | 66,5 (66,4-66,5) |
| 2015–2016 | 66,2 (66,1-66,3) | 66,1 (66,1-66,2) | 66,3 (66,2-66,3) |
| 2016–2017 | 65,4 (65,3-65,5) | 65,9 (65,8-66,0) | 65,7 (65,7-65,8) |
En 2016–2017, les hommes et les femmes âgés étaient à peu près autant susceptibles d'avoir une hypertension diagnostiquée.
La prévalence de l'hypertension diagnostiquée augmentait avec l'âge et, à 83,4 %, elle était la plus élevée chez les personnes âgées de 85 ans et plus en 2016–2017 (figure 3.4.2).
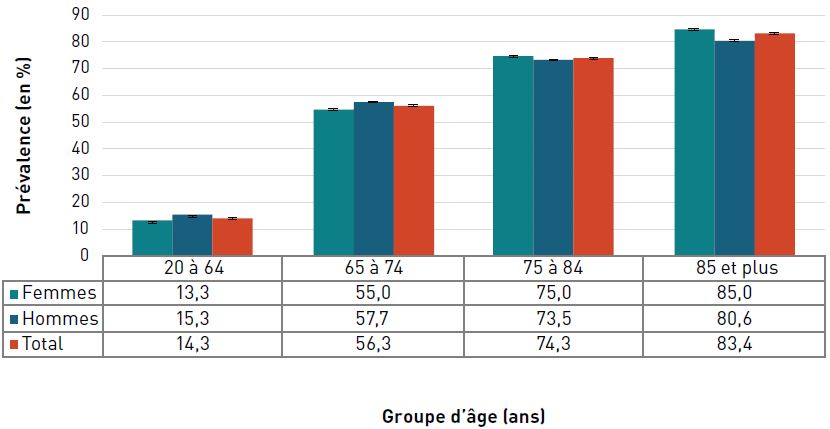
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.4.2 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 13,3 (13,3-13,3) | 15,3 (15,3-15,3) | 14,3 (14,3-14,3) |
| 65–74 | 55,0 (54,9-55,1) | 57,7 (57,6-57,8) | 56,3 (56,2-56,4) |
| 75–84 | 75,0 (74,9-75,2) | 73,5 (73,3-73,7) | 74,3 (74,2-74,5) |
| 85+ | 85,0 (84,8-85,2) | 80,6 (80,3-81,0) | 83,4 (83,2-83,6) |
Incapacité
Pour les deux sexes, le taux global d'AVI due à une tension artérielle systolique élevée était de 1 455,4 pour 100 000 aînés en 2017. Les taux augmentaient avec l'âge et étaient 2,4 fois plus élevés chez les personnes de 85 ans et plus que chez celles de 65 à 74 ans (figure 3.4.3).
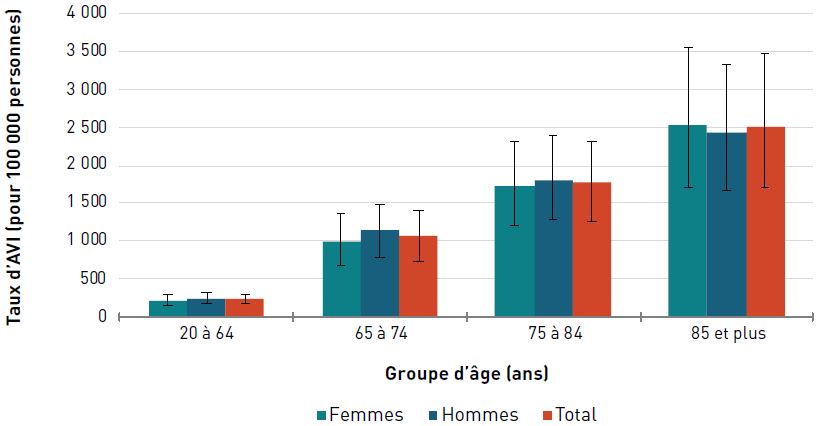
Remarques : Les barres d'erreur indiquent un intervalle d'incertitude à 95 %. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure 3.4.3 - Équivalent textuel
| Groupe d'âge (ans) | Taux d'AVI pour 100 000 personnes (intervalle d'incertitude à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 221,1 (156,7-296,8) | 239,5 (168,2-318,5) | 230,2 (163,6-305,7) |
| 65–74 | 993,6 (687,6-1 352,7) | 1 133,6 (776,8-1 483,3) | 1 060,9 (741,1-1 401,6) |
| 75–84 | 1 735,3 (1 218,7-2 317,6) | 1 808,6 (1 279,7-2 387,8) | 1 768,4 (1 252,5-2 323,0) |
| 85+ | 2 535,9 (1 722,6-3 537,1) | 2 419,4 (1 656,3-3 318,3) | 2 494,4 (1 715,5-3 480,1) |
Mortalité
Chez les aînés canadiens, le TMSA (pour 100 000 personnes) dû à une hypertension a augmenté de 11,8 %, passant de 45,7 en 2000 à 51,1 en 2017. Le nombre de décès dus à l'hypertension a augmenté, passant de 1 560 en 2000 à 3 115 en 2017 (figure 3.4.4).
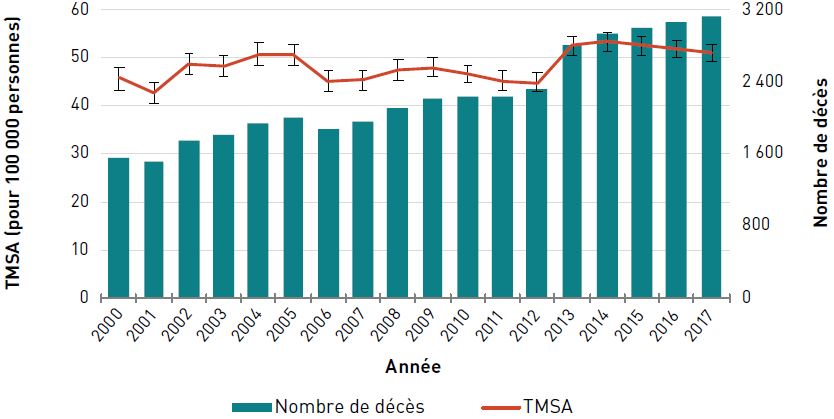
Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20. Codes de la CIM-10 : I10-I13, I15.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note †
-
Les données sur la mortalité de 2017 ne sont pas disponibles pour le Yukon.
Figure 3.4.4 - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | Nombre de décès |
|---|---|---|
| 2000 | 45,7 (43,4-48,0) | 1 560 |
| 2001 | 42,8 (40,6-45,0) | 1 510 |
| 2002 | 48,6 (46,4-51,0) | 1 755 |
| 2003 | 48,3 (46,1-50,6) | 1 800 |
| 2004 | 50,8 (48,5-53,1) | 1 935 |
| 2005 | 50,6 (48,4-52,8) | 2 005 |
| 2006 | 45,0 (43,0-47,1) | 1 870 |
| 2007 | 45,3 (43,3-47,3) | 1 950 |
| 2008 | 47,4 (45,4-49,5) | 2 115 |
| 2009 | 48,0 (46,1-50,1) | 2 215 |
| 2010 | 46,6 (44,7-48,6) | 2 235 |
| 2011 | 45,2 (43,3-47,1) | 2 235 |
| 2012 | 44,8 (43,0-46,7) | 2 310 |
| 2013 | 52,5 (50,6-54,5) | 2 805 |
| 2014 | 53,2 (51,3-55,1) | 2 935 |
| 2015 | 52,4 (50,5-54,3) | 2 985 |
| 2016 | 51,8 (49,9-53,6) | 3 060 |
| 2017 | 51,1 (49,3-52,9) | 3 115 |
3.5 Maladie mentale et suicide
Troubles anxieux et de l'humeur
Les maladies mentales les plus courantes chez les aînés canadiens sont les troubles anxieux et de l'humeur, les troublesNote de bas de page 62 cognitifs et mentaux dus à une affection médicale (y compris la démence et le délire), l'abus de substances (y compris les médicaments sur ordonnance et l'alcool) et les troubles psychotiques. La démence est abordée dans la section 3.7 intitulée « Maladies neurologiques ».
Les troubles de l'humeur se caractérisent par des périodes prolongées d'exaltation excessive ou de dépression de l'humeur ou des deux. Selon la 5e édition du Manuel diagnostique et statistique des troubles mentauxNote de bas de page 63, les troubles de l'humeur comprennent ce qui suit :
- Trouble dépressif majeur;
- Trouble bipolaire;
- Trouble dysthymique;
- Dépression périnatale/postpartum.
Les troubles anxieux sont caractérisés par des sentiments excessifs et persistants d'appréhension, d'inquiétude et de peur. Selon la 5e édition du Manuel diagnostique et statistique des troubles mentaux, les troubles anxieux comprennent ce qui suit, sans s'y limiterNote de bas de page 63 :
- Trouble anxieux généralisé;
- Phobie sociale ou trouble d'anxiété sociale;
- Phobies spécifiques;
- Trouble de stress post-traumatique;
- Trouble obsessionnel compulsif;
- Trouble panique;
- Agoraphobie.
Les troubles anxieux et de l'humeur ont un impact sur la vie quotidienne d'un individu pendant une période prolongée. Ils peuvent entraîner des difficultés à remplir les obligations professionnelles, familiales ou socialesNote de bas de page 64,Note de bas de page 65. Les troubles anxieux et de l'humeur ainsi que d'autres maladies mentales (p. ex., la toxicomanie) sont souvent concomitantsNote de bas de page 66. En raison de l'interaction complexe de divers facteurs biologiques, génétiques, socio-économiques, sociaux et psychologiques qui contribuent au développement des troubles anxieux et de l'humeur, les individus ont souvent besoin de suivre un traitement long et de recourir aux services de santéNote de bas de page 65,Note de bas de page 67,Note de bas de page 68. Des soins professionnels avec un engagement actif dans des stratégies d'autogestion peuvent favoriser le rétablissement et améliorer le bien-être des personnes touchéesNote de bas de page 67.
Prévalence du recours aux servicesNote c de santé pour des troubles anxieux et de l'humeur
En 2016–2017, environ 662 000, soit 10,5 % des aînés canadiens (65 ans et plus) ont eu recours aux services de santé pour des troubles anxieux et de l'humeur.
Entre 2000–2001 et 2016–2017, la prévalence standardisée selon l'âge du recours aux services de santé pour des troubles anxieux et de l'humeur chez les aînés a diminué, passant de 13,1 % à 10,5 % (figure 3.5.1).
- Note c
-
Les estimations du SCSMC représentent la prévalence du recours aux services de santé pour des troubles anxieux et de l'humeur, plutôt que la prévalence des troubles anxieux et de l'humeur diagnostiqués. Pour plus de renseignements sur les limites du SCSMC, voir l'Annexe 2.
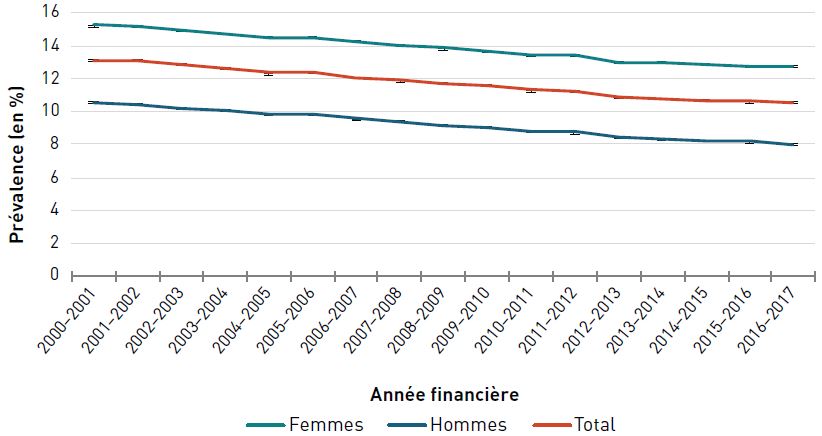
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013, en utilisant des groupes d'âge de 5 ans.
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.5.1 - Équivalent textuel
| Année financière | Prévalence standardisée selon l'âge, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 2000–2001 | 15,2 (15,2-15,3) | 10,5 (10,5-10,6) | 13,1 (13,1-13,2) |
| 2001–2002 | 15,2 (15,2-15,3) | 10,5 (10,4-10,5) | 13,1 (13,0-13,1) |
| 2002–2003 | 15,0 (14,9-15,0) | 10,2 (10,2-10,3) | 12,9 (12,8-12,9) |
| 2003–2004 | 14,7 (14,7-14,8) | 10,0 (10,0-10,1) | 12,6 (12,6-12,7) |
| 2004–2005 | 14,4 (14,4-14,5) | 9,8 (9,8-9,9) | 12,3 (12,3-12,4) |
| 2005–2006 | 14,5 (14,4-14,5) | 9,8 (9,8-9,8) | 12,4 (12,3-12,4) |
| 2006–2007 | 14,2 (14,2-14,3) | 9,5 (9,5-9,6) | 12,1 (12,0-12,1) |
| 2007–2008 | 14,0 (14,0-14,0) | 9,3 (9,3-9,4) | 11,9 (11,8-11,9) |
| 2008–2009 | 13,8 (13,8-13,9) | 9,2 (9,1-9,2) | 11,7 (11,7-11,7) |
| 2009–2010 | 13,7 (13,7-13,8) | 9,0 (9,0-9,1) | 11,5 (11,5-11,6) |
| 2010–2011 | 13,5 (13,4-13,5) | 8,8 (8,8-8,8) | 11,3 (11,3-11,3) |
| 2011–2012 | 13,5 (13,4-13,5) | 8,8 (8,7-8,8) | 11,3 (11,2-11,3) |
| 2012–2013 | 13,0 (13,0-13,1) | 8,5 (8,4-8,5) | 10,9 (10,9-10,9) |
| 2013–2014 | 12,9 (12,9-13,0) | 8,3 (8,3-8,4) | 10,8 (10,8-10,8) |
| 2014–2015 | 12,8 (12,8-12,9) | 8,3 (8,2-8,3) | 10,7 (10,7-10,7) |
| 2015–2016 | 12,7 (12,7-12,8) | 8,2 (8,1-8,2) | 10,6 (10,6-10,6) |
| 2016–2017 | 12,7 (12,7-12,8) | 8,0 (8,0-8,1) | 10,5 (10,5-10,6) |
En 2016–2017, les femmes de 65 ans et plus étaient 1,6 fois plus susceptibles que les hommes du même âge d'avoir recours aux services de santé pour des troubles anxieux et de l'humeur.
La prévalence du recours aux services de santé par les aînés pour des troubles anxieux et de l'humeur était comparable dans tous les groupes d'âge, allant de 10,4 % à 10,7 % (figure 3.5.2).
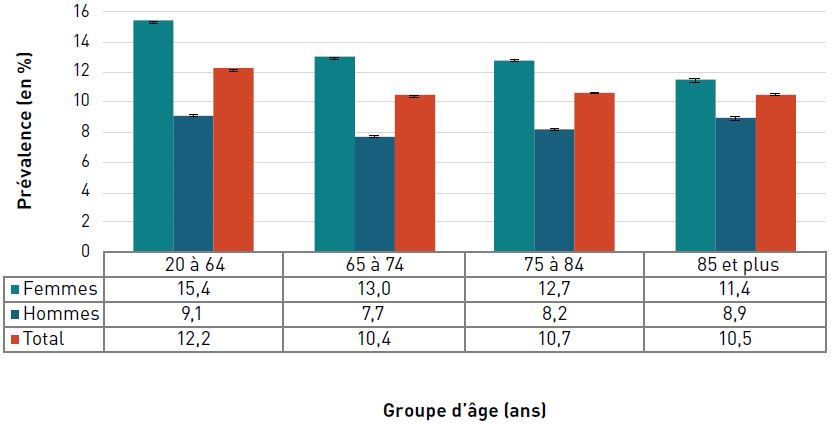
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.5.2 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 15,4 (15,4-15,4) | 9,1 (9,1-9,1) | 12,2 (12,2-12,3) |
| 65–74 | 13,0 (12,9-13,0) | 7,7 (7,7-7,8) | 10,4 (10,4-10,5) |
| 75–84 | 12,7 (12,7-12,8) | 8,2 (8,1-8,2) | 10,7 (10,6-10,7) |
| 85+ | 11,4 (11,4-11,5) | 8,9 (8,8-9,0) | 10,5 (10,5-10,6) |
Incapacité
Pour les deux sexes, le taux d'AVI due à des troubles dépressifs était de 449,9 pour 100 000 aînés en 2017. Les taux ne variaient pas selon le groupe d'âge chez les aînés (figure 3.5.3).

Remarques : Les barres d'erreur indiquent un intervalle d'incertitude à 95 %. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure 3.5.3 - Équivalent textuel
| Groupe d'âge (ans) | Taux d'AVI pour 100 000 personnes (intervalle d'incertitude à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 974,9 (681,8-1 325,2) | 576,9 (404,5-791,8) | 778,2 (551,0-1 058,1) |
| 65–74 | 579,5 (408,7-796,2) | 371,1 (256,1-513,4) | 479,2 (340,6-648,7) |
| 75–84 | 436,1 (296,6-615,1) | 330,8 (225,2-459,9) | 388,6 (268,1-543,6) |
| 85+ | 494,1 (343,8-682,6) | 398,2 (268,0-547,9) | 459,9 (319,6-627,5) |
Mortalité
Les taux de mortalité dus aux maladies mentales n'ont pas été évalués; les données disponibles sont connues pour sous-estimer l'impact des maladies mentales sur la mortalité. Des études ont démontré que les maladies mentales sont associées à un risque de mortalité plus élevé dû à d'autres causesNote de bas de page 69,Note de bas de page 70.
Suicide
Le suicide est une mort causée par une blessure auto-infligée dont l'intention est de mourirNote de bas de page 71.
Les comportements liés au suicide sont les suivants :
- Blessures auto-infligées délibérément ou autoempoisonnementNote de bas de page 72 intentionnel avec ou sans intention de mourir;
- Pensées suicidaires ou idéation (envisager sérieusement le suicide);
- Plans suicidaires;
- Tentatives de suicide.
La prévention du suicide est complexe. De nombreux facteurs de risque sont impliqués, par exemple un statut socio-économique faible, avoir une maladie mentale, la consommation de substances et des tentatives de suicide antérieuresNote de bas de page 71,Note de bas de page 73,Note de bas de page 74,Note de bas de page 75.
Les facteurs de protection qui peuvent jouer un rôle essentiel dans la prévention des comportements suicidaires sont les suivantsNote de bas de page 74,Note de bas de page 75 :
- Sentiment d'appartenance à la communauté;
- Satisfaction quant à la fréquence des communications avec les amis et la famille;
- Liens sociaux, familiaux et culturels (groupes religieux, spirituels, culturels ou sociaux);
- Facteurs psychologiques positifs, par exemple le sentiment que sa vie a un sens et qu'il y a des raisons de vivre;
- Accès à des services communautaires appropriés d'éducation, de dépistage et de sensibilisation en matière de santé mentale.
Prévalence des idées, plans et tentatives de suicide
En 2015–2016, la prévalence estimée des idées suicidaires autodéclarées diminuait avec l'âge : 8,3 % des aînés de 65 à 74 ans déclaraient avoir envisagé se suicider au cours de leur vie, contre 5,1 % des aînés de 75 ans et plus (figure 3.5.4).
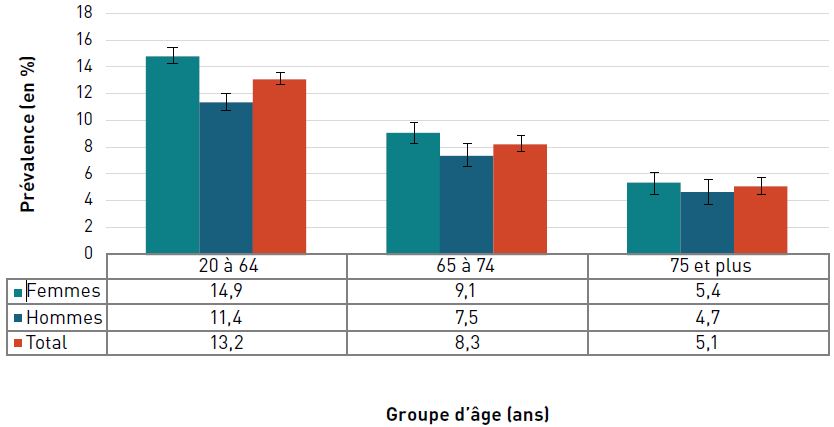
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2015–2016.
Figure 3.5.4 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 14,9 (14,3-15,5) | 11,4 (10,8-12,1) | 13,2 (12,7-13,6) |
| 65–74 | 9,1 (8,3-9,9) | 7,5 (6,6-8,4) | 8,3 (7,7-8,9) |
| 75+ | 5,4 (4,5-6,3) | 4,7 (3,7-5,7) | 5,1 (4,5-5,8) |
De même, la prévalence estimée des plans et tentatives de suicide autodéclarés diminuait avec l'âge. Environ 2,3 % des aînés de 65 à 74 ans déclaraient avoir déjà planifié de se suicider au cours de leur vie, contre 1,1 % des aînés de 75 ans et plus (figure 3.5.5), tandis que 1,7 % des personnes âgées de 65 à 74 ans déclaraient avoir déjà fait une tentative de suicide au cours de leur vie, contre 0,9 % des personnes âgées de 75 ans et plus (figure 3.5.6). Les femmes âgées de 65 à 74 ans étaient deux fois plus susceptibles de déclarer avoir déjà fait une tentative de suicide que les hommes du même âge (figure 3.5.6).
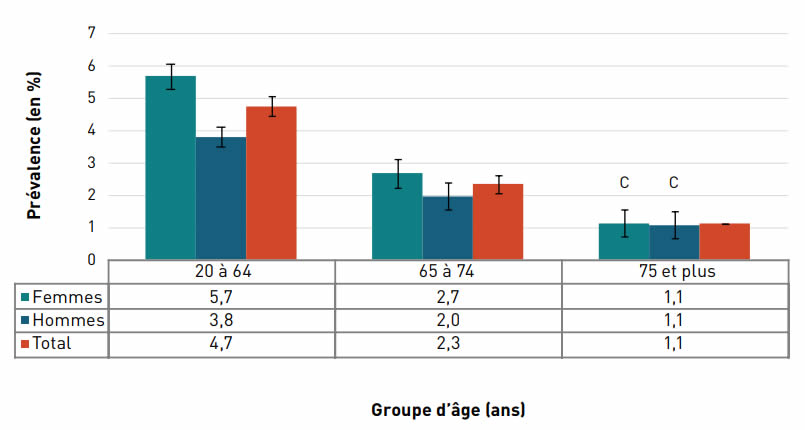
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2015–2016.
- Note C
-
Interpréter les résultats avec prudence; le coefficient de variation (CV) est compris entre 15,0 % et 25,0 %.
Figure 3.5.5 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 5,7 (5,3-6,1) | 3,8 (3,5-4,1) | 4,7 (4,5-5,0) |
| 65–74 | 2,7 (2,2-3,1) | 2,0 (1,6-2,4) | 2,3 (2,0-2,6) |
| 75+ | 1,1 (0,7-1,5)Note de bas de tableau c | 1,1 (0,6-1,5)Note de bas de tableau c | 1,1 (0,8-1,4) |
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2015–2016.
- Note C
-
Interpréter les résultats avec prudence; le coefficient de variation (CV) est compris entre 15,0 % et 25,0 %.
Figure 3.5.6 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 4,5 (4,1-4,8) | 2,7 (2,5-3,0) | 3,6 (3,4-3,8) |
| 65–74 | 2,2 (1,9-2,6) | 1,1 (0,8-1,4) | 1,7 (1,5-1,9) |
| 75+ | 0,9 (0,6-1,2)Note de bas de tableau c | 0,8 (0,5-1,2)Note de bas de tableau c | 0,9 (0,7-1,1) |
Mortalité
Le taux de mortalité par suicide était environ quatre fois plus élevé chez les hommes âgés de 65 à 84 ans que chez les femmes du même âge. Chez les personnes âgées de 85 ans et plus, les taux étaient six fois plus élevés chez les hommes (26,1 pour 100 000 personnes) que chez les femmes du même âge (4,3 pour 100 000 personnes) et similaires à ceux des hommes de 20 à 64 ans (23,2 pour 100 000 personnes) [données non présentées].
Chez les aînés canadiens, le TMSA dû à un suicide (pour 100 000 personnes) n'affichait pas de tendance constante entre 2000 et 2017, le taux le plus faible étant de 10,0 en 2001 et le taux le plus élevé étant de 11,9 en 2015. Le nombre de décès par suicide a augmenté, passant de 400 en 2000 à 645 en 2017, pour atteindre un pic de 690 décès en 2015 (figure 3.5.7). Il est important de noter que les décès par suicide représentent moins de 1 % de tous les décès chez les aînés.
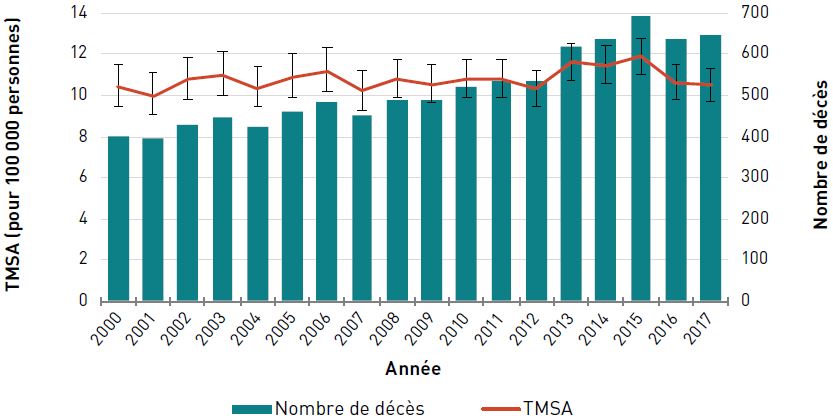
Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20. Codes de la CIM-10 : X60-X84, Y87.0.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note †
-
Les données sur la mortalité de 2017 ne sont pas disponibles pour le Yukon.
Figure 3.5.7 - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | Nombre de décès |
|---|---|---|
| 2000 | 10,4 (9,4-11,5) | 400 |
| 2001 | 10,0 (9,1-11,1) | 395 |
| 2002 | 10,8 (9,8-11,9) | 430 |
| 2003 | 11,0 (10,0-12,1) | 445 |
| 2004 | 10,3 (9,4-11,4) | 425 |
| 2005 | 10,9 (9,9-12,0) | 460 |
| 2006 | 11,2 (10,2-12,3) | 485 |
| 2007 | 10,2 (9,3-11,2) | 450 |
| 2008 | 10,8 (9,9-11,8) | 490 |
| 2009 | 10,5 (9,6-11,5) | 490 |
| 2010 | 10,8 (9,9-11,8) | 520 |
| 2011 | 10,8 (9,9-11,8) | 535 |
| 2012 | 10,3 (9,4-11,2) | 535 |
| 2013 | 11,6 (10,7-12,5) | 620 |
| 2014 | 11,4 (10,6-12,4) | 635 |
| 2015 | 11,9 (11,0-12,8) | 690 |
| 2016 | 10,6 (9,8-11,5) | 635 |
| 2017 | 10,5 (9,7-11,3) | 645 |
3.6 Troubles musculosquelettiques
Goutte et autres arthropathies cristallines
Les arthropathies cristallines sont causées par de petits cristaux qui s'accumulent dans les articulationsNote de bas de page 76. La goutte et la pseudogoutte sont les deux types d'arthropathies cristallines les plus courants. La goutte est caractérisée par la cristallisation de l'acide urique dans les articulations. Elle est souvent associée à un excès d'acide urique dans le sang, ou hyperuricémie. La pseudogoutte résulte de dépôts de cristaux de pyrophosphate de calcium dans les articulations. Le système immunitaire du corps est déclenché par ces cristaux, et l'activité du système immunitaire peut entraîner de la douleur, de l'enflure et de la rougeur dans l'articulation et les tissus environnants.
Bien que la goutte puisse se manifester dans n'importe quelle articulation, elle se produit le plus souvent à la base du gros orteilNote de bas de page 77. Les autres articulations couramment touchées sont les genoux, les chevilles, les coudes, les poignets et les doigts. La goutte et la pseudogoutte sont de nature épisodique, avec des périodes actives et inactives. La durée et la gravité des périodes actives ou « crises » varient. Les crises répétées de ces affections peuvent augmenter en fréquence et en durée, s'étendre à davantage d'articulations et causer des lésions articulaires permanentes.
Bien que l'hyperuricémie soit le principal facteur de risque de la goutte, seule une minorité de personnes atteintes d'hyperuricémie développent la goutte et d'autres arthropathies cristallines, car d'autres facteurs influent sur le risqueNote de bas de page 78. Les facteurs de risque métaboliques et comportementaux modifiables associés au développement de la goutte et d'autres arthropathies cristallines sont les suivantsNote de bas de page 77,Note de bas de page 78,Note de bas de page 79 :
- Obésité;
- Un régime alimentaire riche en purines (p. ex., viande rouge, abats, certains types de fruits de mer);
- Consommation d'alcool (en particulier de bière);
- Consommation de boissons sucrées au fructose.
Les autres principaux facteurs de risque associés au développement de la goutte et d'autres arthropathies cristallines sont les suivantsNote de bas de page 77,Note de bas de page 78,Note de bas de page 79,Note de bas de page 80 :
- L'âge – le risque augmente avec l'âge;
- Le sexe – la goutte est plus fréquente chez les hommes;
- L'origine ethnique ou culturelle – la goutte et les autres arthropathies cristallines sont plus fréquentes chez les adultes noirs, en particulier les hommes, que chez leurs homologues blancs;
- Les antécédents familiaux de la goutte et d'autres arthropathies cristallines.
Prévalence
En 2016–2017, environ 381 000, soit 6,1 % des aînés canadiens (65 ans et plus) vivaient avec la goutte ou d'autres arthropathies cristallines diagnostiquées.
Entre 2007–2008 et 2016–2017, la prévalence standardisée selon l'âge de la goutte et d'autres arthropathies cristallines diagnostiquées chez les aînés a augmenté, passant de 4,8 % à 6,1 % (figure 3.6.1).
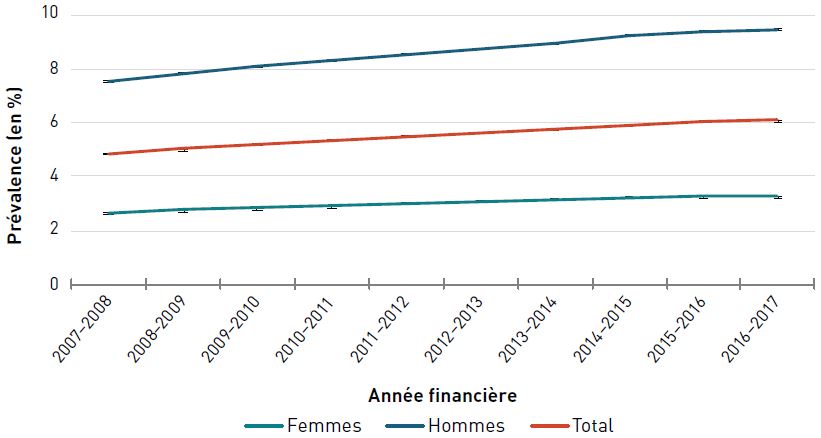
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013, en utilisant des groupes d'âge de 5 ans.
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.6.1 - Équivalent textuel
| Année financière | Prévalence standardisée selon l'âge, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 2007–2008 | 2,7 (2,6-2,7) | 7,5 (7,5-7,5) | 4,8 (4,8-4,8) |
| 2008–2009 | 2,7 (2,7-2,8) | 7,8 (7,8-7,9) | 5,0 (5,0-5,0) |
| 2009–2010 | 2,8 (2,8-2,8) | 8,1 (8,0-8,1) | 5,2 (5,2-5,2) |
| 2010–2011 | 2,9 (2,9-2,9) | 8,3 (8,3-8,3) | 5,3 (5,3-5,4) |
| 2011–2012 | 3,0 (3,0-3,0) | 8,5 (8,5-8,6) | 5,5 (5,5-5,5) |
| 2012–2013 | 3,1 (3,0-3,1) | 8,8 (8,7-8,8) | 5,6 (5,6-5,7) |
| 2013–2014 | 3,1 (3,1-3,1) | 8,9 (8,9-9,0) | 5,8 (5,8-5,8) |
| 2014–2015 | 3,2 (3,2-3,2) | 9,2 (9,2-9,2) | 5,9 (5,9-5,9) |
| 2015–2016 | 3,2 (3,2-3,3) | 9,4 (9,3-9,4) | 6,1 (6,0-6,1) |
| 2016–2017 | 3,2 (3,2-3,3) | 9,4 (9,4-9,5) | 6,1 (6,1-6,1) |
En 2016–2017, les hommes âgés de 65 ans et plus étaient 2,7 fois plus susceptibles que les femmes du même âge d'avoir la goutte ou une autre arthropathie cristalline diagnostiquée.
La prévalence de la goutte et d'autres arthropathies cristallines diagnostiquées augmentait avec l'âge; 8,5 % des personnes âgées de 85 ans et plus vivaient avec la goutte ou une autre arthropathie cristalline diagnostiquée en 2016–2017 (figure 3.6.2).
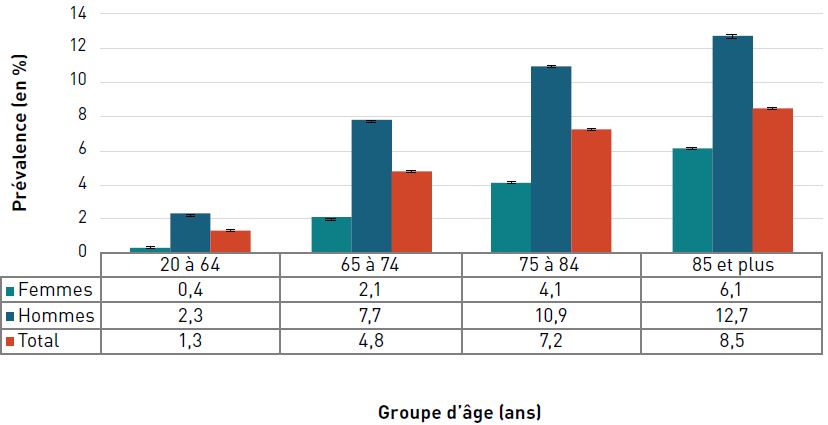
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.6.2 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 0,4 (0,4-0,4) | 2,3 (2,3-2,3) | 1,3 (1,3-1,3) |
| 65–74 | 2,1 (2,0-2,1) | 7,7 (7,7-7,8) | 4,8 (4,8-4,8) |
| 75–84 | 4,1 (4,1-4,2) | 10,9 (10,8-11,0) | 7,2 (7,2-7,3) |
| 85+ | 6,1 (6,0-6,1) | 12,7 (12,5-12,8) | 8,5 (8,4-8,5) |
Incapacité
Pour les deux sexes, le taux d'AVI due à la goutte était de 116,0 pour 100 000 aînés en 2017. Les taux ne variaient pas selon le groupe d'âge chez les aînés (figure 3.6.3).
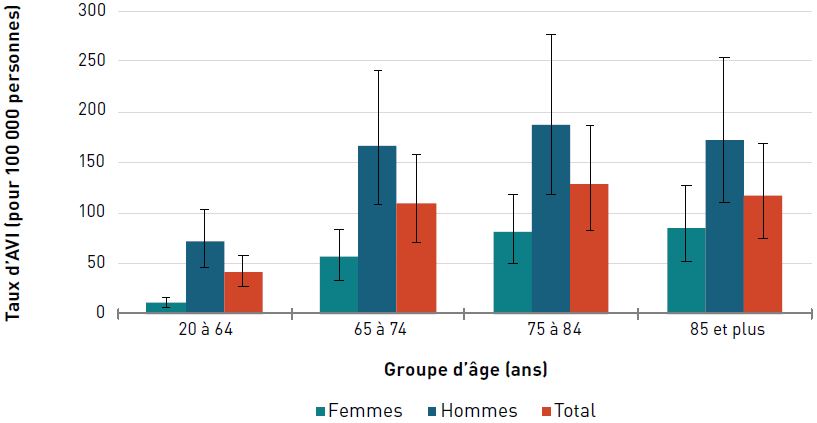
Remarques : Les barres d'erreur indiquent un intervalle d'incertitude à 95 %. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure 3.6.3 - Équivalent textuel
| Groupe d'âge (ans) | Taux d'AVI pour 100 000 personnes (intervalle d'incertitude à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 10,7 (6,6-15,5) | 71,6 (46,7-102,4) | 40,8 (26,6-58,1) |
| 65–74 | 55,9 (33,8-83,3) | 166,7 (108,3-240,4) | 109,2 (71,6-156,9) |
| 75–84 | 81,6 (50,6-118,1) | 187,1 (117,5-277,0) | 129,2 (81,6-186,5) |
| 85+ | 85,2 (52,8-127,9) | 172,0 (109,5-253,2) | 116,2 (74,9-169,5) |
Mortalité
Chez les aînés, le TMSA (pour 100 000 personnes) dû à la goutte ou à d'autres arthropathies cristallines n'affichait aucune tendance constante, allant de 0,2 à 0,6 sur la période 2000–2017. De même, le nombre de décès dus à la goutte et à d'autres arthropathies cristallines n'affichait aucune tendance constante sur cette période de 15 ans, le nombre le plus élevé étant de 25 en 2007 et le plus faible étant de 5 en 2000 (figure 3.6.4).
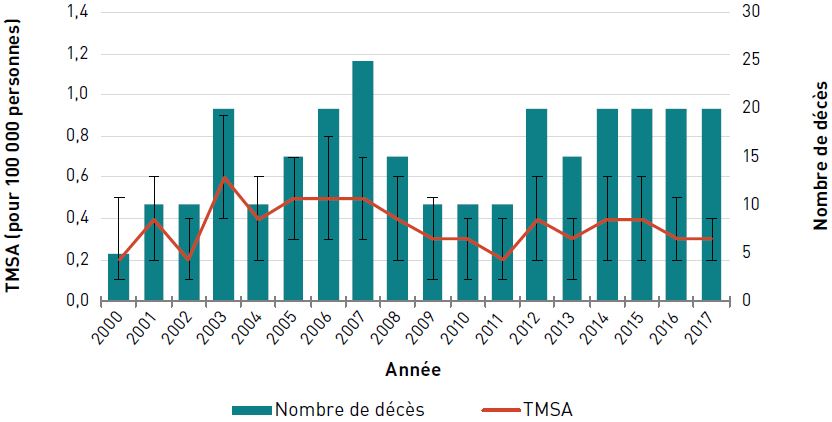
Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20. Codes de la CIM-10 : M10-M11.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note †
-
Les données sur la mortalité de 2017 ne sont pas disponibles pour le Yukon.
Figure 3.6.4 - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | Nombre de décès |
|---|---|---|
| 2000 | 0,2 (0,1-0,5) | 5 |
| 2001 | 0,4 (0,2-0,6) | 10 |
| 2002 | 0,2 (0,1-0,4) | 10 |
| 2003 | 0,6 (0,4-0,9) | 20 |
| 2004 | 0,4 (0,2-0,6) | 10 |
| 2005 | 0,5 (0,3-0,7) | 15 |
| 2006 | 0,5 (0,3-0,8) | 20 |
| 2007 | 0,5 (0,3-0,7) | 25 |
| 2008 | 0,4 (0,2-0,6) | 15 |
| 2009 | 0,3 (0,1-0,5) | 10 |
| 2010 | 0,3 (0,1-0,4) | 10 |
| 2011 | 0,2 (0,1-0,4) | 10 |
| 2012 | 0,4 (0,2-0,6) | 20 |
| 2013 | 0,3 (0,1-0,4) | 15 |
| 2014 | 0,4 (0,2-0,6) | 20 |
| 2015 | 0,4 (0,2-0,6) | 20 |
| 2016 | 0,3 (0,2-0,5) | 20 |
| 2017 | 0,3 (0,2-0,4) | 20 |
Arthrose
L'arthrose est la forme d'arthrite la plus courante et une cause importante d'incapacitéNote de bas de page 81. Si on pensait autrefois que l'arthrose était causée par l'usure liée au vieillissement, nous savons maintenant qu'il s'agit d'une maladie progressive des articulations synoviales résultant d'une tentative ratée de l'organisme de réparer les tissus articulaires qui sont endommagés en raison d'une charge articulaire anormale (due à l'obésité et aux lésions articulaires) avec l'influence de facteurs systémiques (p. ex., les facteurs génétiques, l'inflammation, le vieillissement et le sexe)Note de bas de page 82. Tous ces facteurs provoquent un métabolisme anormal des tissus articulaires, qui est suivi par la dégradation du cartilage articulaire et de l'os sous-jacent.
L'arthrose touche généralement les articulations des mains, des pieds, des hanches, des genoux et de la colonne vertébrale. Les signes et symptômes comprennent la raideur des articulations, l'enflure, la douleur et la perte de mobilité. Bien qu'il n'existe pas de remède contre l'arthrose, des interventions (y compris des modifications au mode de vie) peuvent réduire la douleur, améliorer le fonctionnement et, dans certains cas, retarder la progression de la maladieNote de bas de page 83.
Les facteurs de risque modifiables associés au développement de l'arthrose sont les suivantsNote de bas de page 83,Note de bas de page 84,Note de bas de page 85 :
- Excès de poids et obésité;
- Lésion articulaire;
- Stress mécanique.
Les autres facteurs de risque associés au développement de l'arthrose sont les suivantsNote de bas de page 83,Note de bas de page 84,Note de bas de page 85 :
- L'âge – bien que l'arthrose ne soit pas une conséquence inévitable du vieillissement, le risque de développer cette maladie augmente avec l'âge;
- Le sexe – l'arthrose est plus fréquente chez les femmes (en particulier après la ménopause);
- Les antécédents familiaux d'arthrose.
Prévalence
En 2016–2017, environ 2,4 millions, soit 38,0 % des aînés canadiens (65 ans et plus) vivaient avec une arthrose diagnostiquée.
Entre 2007–2008 et 2016–2017, la prévalence standardisée selon l'âge de l'arthrose diagnostiquée chez les aînés a augmenté, passant de 34,2 % à 38,0 % (figure 3.6.5).
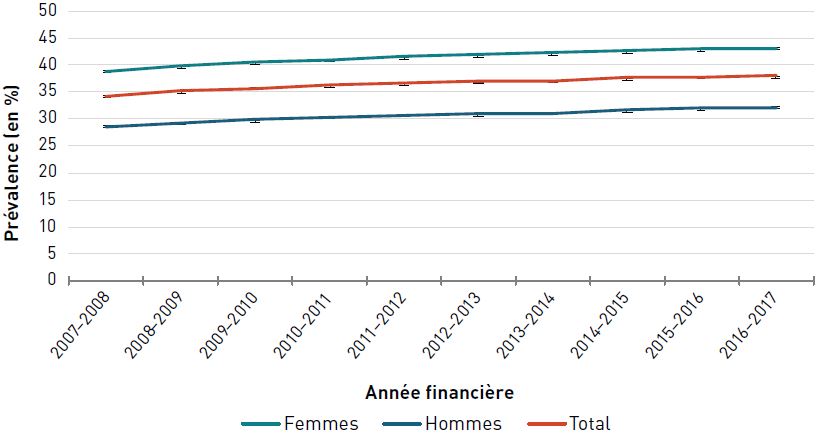
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013, en utilisant des groupes d'âge de 5 ans.
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.6.5 - Équivalent textuel
| Année financière | Prévalence standardisée selon l'âge, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 2007–2008 | 38,8 (38,7-38,9) | 28,5 (28,4-28,6) | 34,2 (34,2-34,3) |
| 2008–2009 | 39,7 (39,7-39,8) | 29,2 (29,2-29,3) | 35,1 (35,0-35,1) |
| 2009–2010 | 40,4 (40,3-40,5) | 29,8 (29,7-29,8) | 35,7 (35,6-35,7) |
| 2010–2011 | 41,0 (40,9-41,0) | 30,2 (30,1-30,3) | 36,1 (36,1-36,2) |
| 2011–2012 | 41,4 (41,4-41,5) | 30,6 (30,5-30,6) | 36,5 (36,5-36,6) |
| 2012–2013 | 41,8 (41,7-41,9) | 30,9 (30,8-30,9) | 36,9 (36,8-36,9) |
| 2013–2014 | 42,1 (42,1-42,2) | 31,1 (31,1-31,2) | 37,1 (37,1-37,2) |
| 2014–2015 | 42,6 (42,5-42,6) | 31,6 (31,5-31,6) | 37,6 (37,5-37,6) |
| 2015–2016 | 42,9 (42,8-42,9) | 31,9 (31,9-32,0) | 37,9 (37,8-37,9) |
| 2016–2017 | 43,0 (42,9-43,1) | 32,0 (32,0-32,1) | 38,0 (37,9-38,0) |
En 2016–2017, les femmes âgées de 65 ans et plus étaient 1,4 fois plus susceptibles que les hommes du même âge d'avoir une arthrose diagnostiquée.
La prévalence de l'arthrose diagnostiquée augmentait avec l'âge, la prévalence la plus élevée, 54,0 %, étant observée chez les personnes âgées de 85 ans et plus en 2016–2017 (figure 3.6.6).
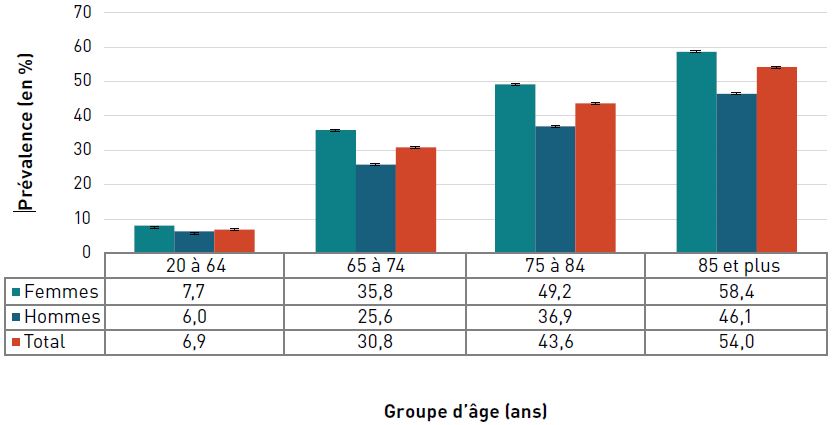
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.6.6 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 7,7 (7,7-7,8) | 6,0 (6,0-6,0) | 6,9 (6,8-6,9) |
| 65–74 | 35,8 (35,7-35,8) | 25,6 (25,6-25,7) | 30,8 (30,8-30,9) |
| 75–84 | 49,2 (49,0-49,3) | 36,9 (36,8-37,1) | 43,6 (43,5-43,7) |
| 85+ | 58,4 (58,2-58,6) | 46,1 (45,9-46,4) | 54,0 (53,8-54,1) |
Incapacité
Pour les deux sexes, le taux d'AVI due à l'arthrose était de 777,9 pour 100 000 aînés en 2017. Les taux ne variaient pas selon le groupe d'âge chez les aînés (figure 3.6.7).
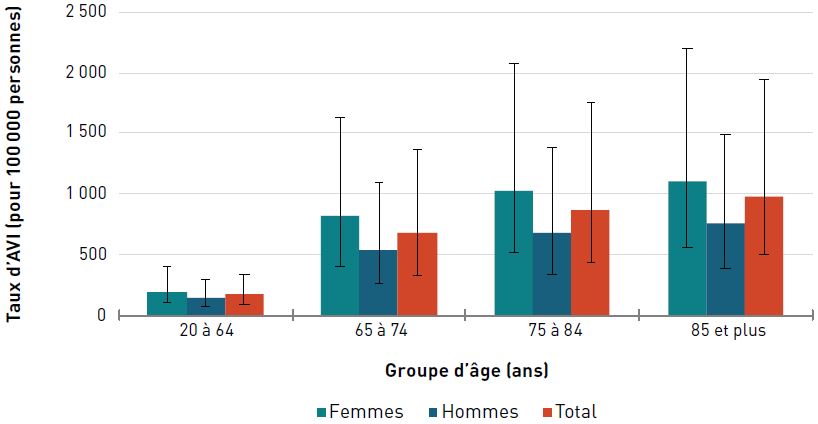
Remarques : Les barres d'erreur indiquent un intervalle d'incertitude à 95 %. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure 3.6.7 - Équivalent textuel
| Groupe d'âge (ans) | Taux d'AVI pour 100 000 personnes (intervalle d'incertitude à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 200,0 (99,1-402,0) | 143,9 (71,3-287,8) | 172,3 (85,7-347,7) |
| 65–74 | 818,7 (402,2-1 627,9) | 543,6 (263,0-1 089,8) | 686,4 (332,9-1 365,6) |
| 75–84 | 1 023,7 (516,7-2 070,9) | 676,1 (341,6-1 380,0) | 866,9 (437,5-1 759,0) |
| 85+ | 1 105,2 (569,7-2 194,4) | 757,5 (383,0-1 496,7) | 981,3 (504,6-1 953,1) |
Mortalité
Chez les aînés canadiens, le TMSA (pour 100 000 personnes) dû à l'arthrose a diminué de 53,8 %, passant de 5,2 en 2000 à 2,4 en 2017. Le nombre de décès dus à l'arthrose a fluctué au cours de cette période, le nombre le plus élevé étant de 205 en 2005 et le plus faible étant de 120 en 2010 (figure 3.6.8).
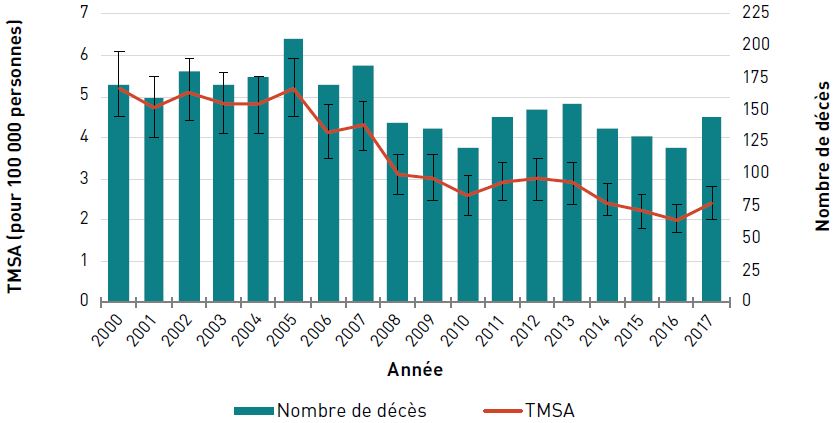
Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20. Codes de la CIM-10 : M15-M19.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note †
-
Les données sur la mortalité de 2017 ne sont pas disponibles pour le Yukon.
Figure 3.6.8 - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | Nombre de décès |
|---|---|---|
| 2000 | 5,2 (4,5-6,1) | 170 |
| 2001 | 4,7 (4,0-5,5) | 160 |
| 2002 | 5,1 (4,4-5,9) | 180 |
| 2003 | 4,8 (4,1-5,6) | 170 |
| 2004 | 4,8 (4,1-5,5) | 175 |
| 2005 | 5,2 (4,5-5,9) | 205 |
| 2006 | 4,1 (3,5-4,8) | 170 |
| 2007 | 4,3 (3,7-4,9) | 185 |
| 2008 | 3,1 (2,6-3,6) | 140 |
| 2009 | 3,0 (2,5-3,6) | 135 |
| 2010 | 2,6 (2,1-3,1) | 120 |
| 2011 | 2,9 (2,5-3,4) | 145 |
| 2012 | 3,0 (2,5-3,5) | 150 |
| 2013 | 2,9 (2,4-3,4) | 155 |
| 2014 | 2,4 (2,1-2,9) | 135 |
| 2015 | 2,2 (1,8-2,6) | 130 |
| 2016 | 2,0 (1,7-2,4) | 120 |
| 2017 | 2,4 (2,0-2,8) | 145 |
Polyarthrite rhumatoïde
La polyarthrite rhumatoïde, un type courant d'arthrite inflammatoire, est une maladie auto-immune dans laquelle le système immunitaire de l'organisme attaque par erreur la paroi des articulations et d'autres tissusNote de bas de page 86,Note de bas de page 87. L'inflammation des articulations provoque de l'enflure, des douleurs et de la raideur. Si elle n'est pas traitée, cette inflammation peut entraîner des lésions articulaires. La polyarthrite rhumatoïde peut toucher de multiples articulations dans le corps et, le plus souvent, les articulations des mains, des poignets et des pieds. L'inflammation peut également toucher d'autres organes, tels que les yeux, la peau, les poumons ou le cœur.
Bien qu'il n'existe pas de remède à la polyarthrite rhumatoïde, des traitements efficaces peuvent atténuer les symptômes et améliorer le fonctionnement des articulations. Les médicaments sont souvent prescrits en tant que première ligne de traitement. Les autres traitements comprennent la physiothérapie, l'ergothérapie et les modifications au mode de vieNote de bas de page 88. Les personnes qui sont diagnostiquées et traitées à un stade précoce sont moins susceptibles de présenter des symptômes graves, des lésions articulaires et des déficiences fonctionnelles.
Les causes spécifiques de la polyarthrite rhumatoïde sont inconnues, mais un certain nombre de facteurs sont associés au risque accru de développer la maladie. Les facteurs de risque modifiables qui peuvent jouer un rôle dans le développement de la polyarthrite rhumatoïde sont les suivantsNote de bas de page 89,Note de bas de page 90 :
- Tabagisme;
- Obésité;
- Expositions professionnelles;
- Infection.
Les autres facteurs de risque associés au développement de la polyarthrite rhumatoïde sont les suivantsNote de bas de page 91 :
- L'âge – le risque augmente avec l'âge;
- Le sexe – la polyarthrite rhumatoïde est plus fréquente chez les femmes;
- L'origine ethnique ou culturelle – la prévalence de la polyarthrite rhumatoïde est plus élevée chez les populations autochtones (Premières Nations, Métis et Inuits);
- Les antécédents familiaux de polyarthrite rhumatoïde.
Prévalence
En 2016–2017, environ 203 000, soit 3,3 % des aînés canadiens (65 ans et plus) vivaient avec une polyarthrite rhumatoïde diagnostiquée.
Entre 2007–2008 et 2016–2017, la prévalence standardisée selon l'âge de la polyarthrite rhumatoïde diagnostiquée chez les aînés a augmenté, passant de 2,8 % à 3,3 % (figure 3.6.9).

Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013, en utilisant des groupes d'âge de 5 ans.
- Note †
-
Les données du Nunavut ont été exclues. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.6.9 - Équivalent textuel
| Année financière | Prévalence standardisée selon l'âge, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 2007–2008 | 3,5 (3,5-3,5) | 2,0 (1,9-2,0) | 2,8 (2,8-2,8) |
| 2008–2009 | 3,6 (3,6-3,7) | 2,0 (2,0-2,1) | 2,9 (2,9-2,9) |
| 2009–2010 | 3,7 (3,7-3,8) | 2,1 (2,1-2,1) | 3,0 (3,0-3,0) |
| 2010–2011 | 3,8 (3,8-3,8) | 2,1 (2,1-2,1) | 3,0 (3,0-3,1) |
| 2011–2012 | 3,9 (3,9-3,9) | 2,1 (2,1-2,2) | 3,1 (3,1-3,1) |
| 2012–2013 | 4,0 (3,9-4,0) | 2,2 (2,1-2,2) | 3,1 (3,1-3,2) |
| 2013–2014 | 4,0 (4,0-4,0) | 2,2 (2,2-2,2) | 3,2 (3,2-3,2) |
| 2014–2015 | 4,1 (4,0-4,1) | 2,2 (2,2-2,2) | 3,2 (3,2-3,2) |
| 2015–2016 | 4,1 (4,1-4,1) | 2,2 (2,2-2,3) | 3,2 (3,2-3,3) |
| 2016–2017 | 4,2 (4,1-4,2) | 2,3 (2,2-2,3) | 3,3 (3,3-3,3) |
En 2016–2017, les femmes âgées de 65 ans et plus étaient 1,9 fois plus susceptibles que les hommes du même âge d'avoir une polyarthrite rhumatoïde diagnostiquée.
La prévalence de la polyarthrite rhumatoïde diagnostiquée augmentait avec l'âge; 4,5 % des personnes âgées de 85 ans et plus vivant avec une polyarthrite rhumatoïde diagnostiquée en 2016–2017 (figure 3.6.10).
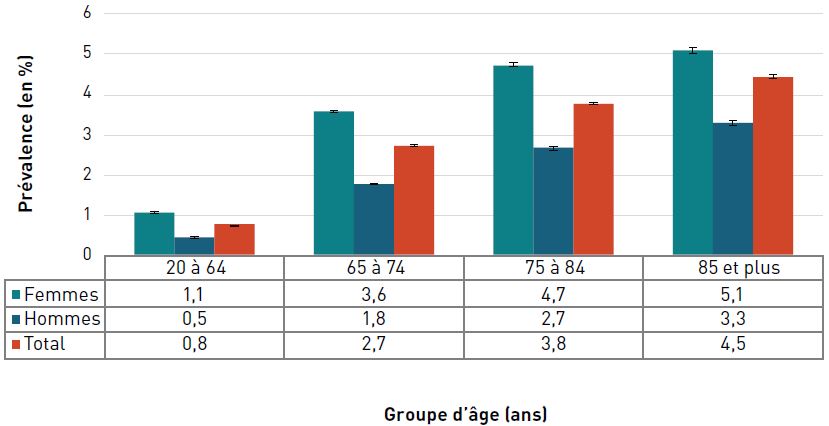
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note †
-
Les données du Nunavut ont été exclues. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.6.10 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 1,1 (1,1-1,1) | 0,5 (0,5-0,5) | 0,8 (0,8-0,8) |
| 65–74 | 3,6 (3,6-3,6) | 1,8 (1,8-1,8) | 2,7 (2,7-2,7) |
| 75–84 | 4,7 (4,7-4,8) | 2,7 (2,6-2,7) | 3,8 (3,7-3,8) |
| 85+ | 5,1 (5,0-5,2) | 3,3 (3,2-3,4) | 4,5 (4,4-4,5) |
Incapacité
Pour les deux sexes, le taux d'AVI due à la polyarthrite rhumatoïde était de 119,7 pour 100 000 aînés en 2017. Les taux ne variaient pas selon le groupe d'âge chez les aînés (figure 3.6.11).
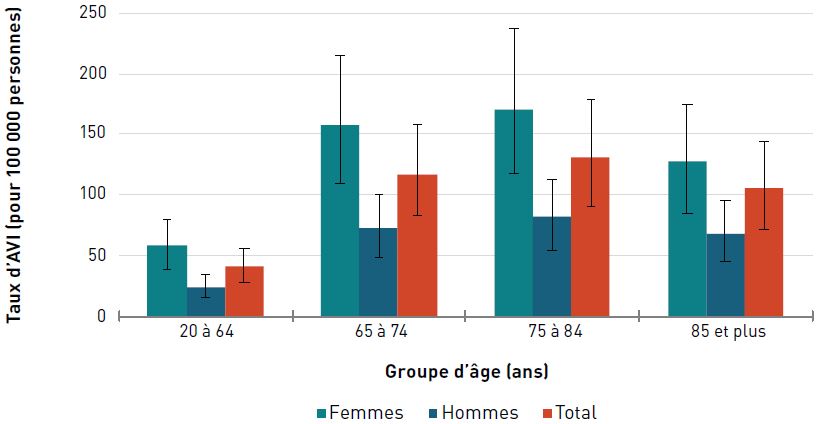
Remarques : Les barres d'erreur indiquent un intervalle d'incertitude à 95 %. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure 3.6.11 - Équivalent textuel
| Groupe d'âge (ans) | Taux d'AVI pour 100 000 personnes (intervalle d'incertitude à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 58,0 (39,4-80,0) | 24,1 (15,8-33,5) | 41,2 (28,5-56,6) |
| 65–74 | 158,0 (110,5-215,4) | 72,9 (48,4-101,0) | 117,0 (82,2-158,7) |
| 75–84 | 170,5 (117,7-236,7) | 82,8 (54,3-112,9) | 131,0 (90,3-179,7) |
| 85+ | 127,0 (84,0-174,3) | 68,2 (44,5-95,60 | 106,1 (71,8-144,6) |
Mortalité
Chez les aînés canadiens, le TMSA (pour 100 000 personnes) dû à la polyarthrite rhumatoïde a diminué de 36,5 %, passant de 7,4 en 2000 à 4,7 en 2017. Le nombre de décès dus à la polyarthrite rhumatoïde n'affichait aucune tendance constante entre 2000 et 2017, le nombre le plus élevé étant de 295 en 2002 et le plus faible étant de 230 en 2010 et en 2013 (figure 3.6.12).
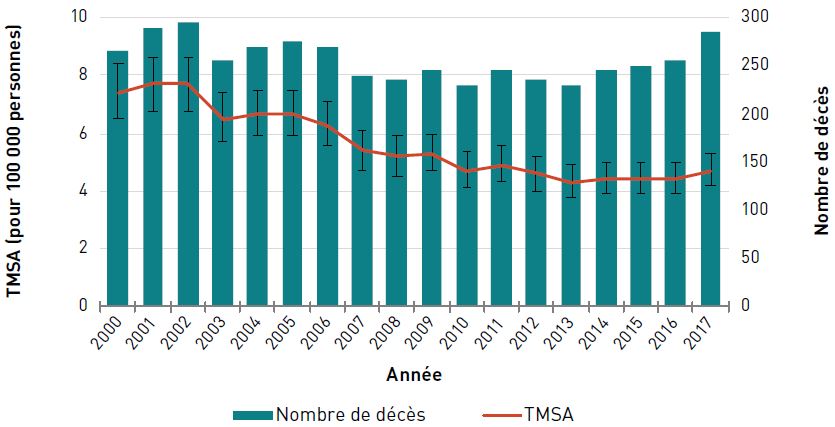
Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20. Codes de la CIM-10 : M05-M06.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note †
-
Les données sur la mortalité de 2017 ne sont pas disponibles pour le Yukon.
Figure 3.6.12 - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | Nombre de décès |
|---|---|---|
| 2000 | 7,4 (6,5-8,4) | 265 |
| 2001 | 7,7 (6,8-8,6) | 290 |
| 2002 | 7,7 (6,8-8,6) | 295 |
| 2003 | 6,5 (5,7-7,4) | 255 |
| 2004 | 6,7 (5,9-7,5) | 270 |
| 2005 | 6,7 (5,9-7,5) | 275 |
| 2006 | 6,3 (5,6-7,1) | 270 |
| 2007 | 5,4 (4,7-6,1) | 240 |
| 2008 | 5,2 (4,5-5,9) | 235 |
| 2009 | 5,3 (4,7-6,0) | 245 |
| 2010 | 4,7 (4,1-5,4) | 230 |
| 2011 | 4,9 (4,3-5,6) | 245 |
| 2012 | 4,6 (4,0-5,2) | 235 |
| 2013 | 4,3 (3,8-4,9) | 230 |
| 2014 | 4,4 (3,9-5,0) | 245 |
| 2015 | 4,4 (3,9-5,0) | 250 |
| 2016 | 4,4 (3,9-5,0) | 255 |
| 2017 | 4,7 (4,2-5,3) | 285 |
Ostéoporose
L'ostéoporose est une maladie osseuse métabolique caractérisée par une faible densité osseuse et un risque élevé de fracture. Bien qu'elle soit plus courante chez les personnes âgées et chez les femmes, l'ostéoporose peut toucher des personnes de tous âgesNote de bas de page 92.
De nombreuses personnes ne savent pas qu'elles souffrent d'ostéoporose avant d'avoir une fracture, souvent la conséquence d'une chute. Les sites de fracture les plus courants sont le poignet, l'épaule, la colonne vertébrale, le bassin et la hancheNote de bas de page 93,Note de bas de page 94. Les fractures de la hanche sont les plus graves en raison des complications susceptibles d'entrainer la mort.
Plusieurs facteurs jouent un rôle dans le développement de l'ostéoporose. Plus les facteurs de risque sont nombreux, plus le risque est grand. Les facteurs de risque modifiables associés au développement de l'ostéoporose sont les suivantsNote de bas de page 95 :
- Inactivité physique;
- Régime alimentaire pauvre en calcium, en vitamine D et en d'autres nutriments importants pour la santé des os;
- Faible poids corporel (< 60 kg) ou perte de poids importante (> 10 % du poids corporel à 25 ans);
- Usage nocif de l'alcool;
- Tabagisme
Les autres facteurs de risque associés au développement de l'ostéoporose sont les suivantsNote de bas de page 95 :
- L'âge – le risque d'ostéoporose augmente avec l'âge;
- Le sexe – l'ostéoporose est plus fréquente chez les femmes;
- Les antécédents familiaux d'ostéoporose ou de fracture (fracture de la hanche d'un parent);
- Déficits hormonaux, par exemple, en cas d'hypogonadisme ou de ménopause prématurée (< 45 ans);
- Médicaments spécifiques (p. ex. glucocorticoïdes);
- Certains problèmes de santé (p. ex. l'hypothyroïdie primaire, les conditions inflammatoires chroniques, les syndromes de malabsorption).
Prévalence
En 2016–2017, environ 1,6 million, soit 25,1 % des aînés canadiens (65 ans et plus) vivaient avec de l'ostéoporose diagnostiquée.
Entre 2000–2001 et 2016–2017, la prévalence standardisée selon l'âge de l'ostéoporose diagnostiquée chez les aînés a augmenté, passant de 10,8 % à 25,1 % (figure 3.6.13).

Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013, en utilisant des groupes d'âge de 5 ans.
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.6.13 - Équivalent textuel
| Année financière | Prévalence standardisée selon l'âge, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 2000–2001 | 16,7 (16,6-16,7) | 3,1 (3,1-3,1) | 10,8 (10,8-10,8) |
| 2001–2002 | 19,4 (19,4-19,5) | 3,7 (3,6-3,7) | 12,6 (12,6-12,6) |
| 2002–2003 | 22,1 (22,0-22,1) | 4,2 (4,2-4,3) | 14,3 (14,3-14,3) |
| 2003–2004 | 24,5 (24,4-24,5) | 4,9 (4,8-4,9) | 15,9 (15,9-15,9) |
| 2004–2005 | 26,7 (26,6-26,7) | 5,5 (5,4-5,5) | 17,4 (17,3-17,4) |
| 2005–2006 | 28,7 (28,6-28,8) | 6,1 (6,1-6,1) | 18,7 (18,7-18,8) |
| 2006–2007 | 30,4 (30,3-30,5) | 6,6 (6,6-6,6) | 19,9 (19,8-19,9) |
| 2007–2008 | 31,9 (31,8-32,0) | 7,1 (7,0-7,1) | 20,9 (20,8-20,9) |
| 2008–2009 | 33,4 (33,3-33,5) | 7,5 (7,5-7,6) | 21,9 (21,8-21,9) |
| 2009–2010 | 34,6 (34,5-34,7) | 7,9 (7,9-7,9) | 22,6 (22,6-22,7) |
| 2010–2011 | 35,5 (35,5-35,6) | 8,2 (8,2-8,2) | 23,2 (23,2-23,3) |
| 2011–2012 | 36,3 (36,2-36,4) | 8,4 (8,4-8,5) | 23,7 (23,7-23,8) |
| 2012–2013 | 36,8 (36,8-36,9) | 8,6 (8,6-8,7) | 24,1 (24,0-24,1) |
| 2013–2014 | 37,3 (37,2-37,3) | 8,8 (8,8-8,8) | 24,3 (24,3-24,4) |
| 2014–2015 | 37,8 (37,7-37,8) | 9,0 (9,0-9,1) | 24,7 (24,7-24,7) |
| 2015–2016 | 38,1 (38,0-38,2) | 9,2 (9,2-9,3) | 24,9 (24,9-25,0) |
| 2016–2017 | 38,3 (38,3-38,4) | 9,4 (9,4-9,5) | 25,1 (25,1-25,2) |
En 2016–2017, les femmes âgées de 65 ans et plus étaient 4,2 fois plus susceptibles que les hommes du même âge d'avoir de l'ostéoporose diagnostiquée.
La prévalence de l'ostéoporose diagnostiquée augmentait avec l'âge, la prévalence la plus élevée, 36,9 %, étant observée chez les personnes âgées de 85 ans et plus en 2016–2017 (figure 3.6.14).
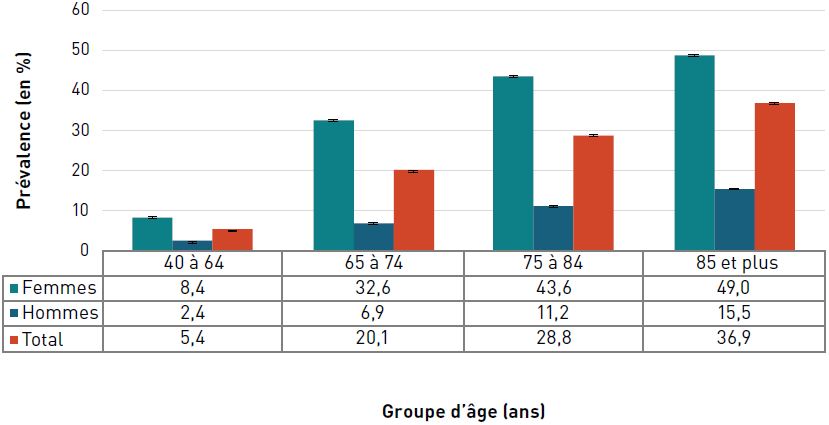
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.6.14 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 40–64 | 8,4 (8,4-8,4) | 2,4 (2,4-2,4) | 5,4 (5,4-5,4) |
| 65–74 | 32,6 (32,5-32,7) | 6,9 (6,8-6,9) | 20,1 (20,1-20,2) |
| 75–84 | 43,6 (43,5-43,7) | 11,2 (11,1-11,2) | 28,8 (28,7-28,9) |
| 85+ | 49,0 (48,8-49,2) | 15,5 (15,4-15,7) | 36,9 (36,8-37,1) |
Incapacité
Pour les deux sexes, le taux d'AVI due à une faible densité minérale osseuse (un indicateur indirect d'ostéoporose) était de 670,9 pour 100 000 aînés en 2017. Les taux ne différaient pas selon le groupe d'âge chez les femmes, mais étaient plus élevés chez les hommes de 85 ans et plus que chez les hommes plus jeunes (figure 3.6.15).
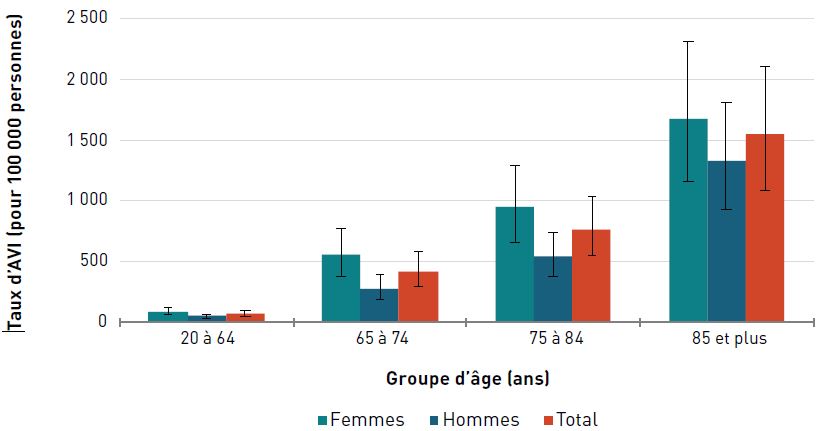
Remarques : Les barres d'erreur indiquent un intervalle d'incertitude à 95 %. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure 3.6.15 - Équivalent textuel
| Groupe d'âge (ans) | Taux d'AVI pour 100 000 personnes (intervalle d'incertitude à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 84,9 (57,2-118,0) | 48,3 (31,8-68,7) | 66,8 (45,8-93,1) |
| 65–74 | 553,1 (380,7-763,8) | 280,9 (192,7-392,5) | 422,1 (291,6-583,4) |
| 75–84 | 954,7 (667,7-1 296,5) | 541,0 (381,9-731,6) | 768,0 (543,4-1 039,3) |
| 85+ | 1 679,5 (1 157,2-2 306,9) | 1 331,2 (921,6-1 801,7) | 1 555,4 (1 090,1-2 109,5) |
Mortalité
Chez les aînés canadiens, le TMSA (pour 100 000 personnes) dû à l'ostéoporose a diminué de 49,2 %, passant de 6,1 en 2000 à 3,1 en 2017. Le nombre de décès dus à l'ostéoporose n'affichait aucune tendance constante entre 2000 et 2015, le nombre le plus élevé étant de 255 en 2005 et le plus faible étant de 180 en 2016 (figure 3.6.16).
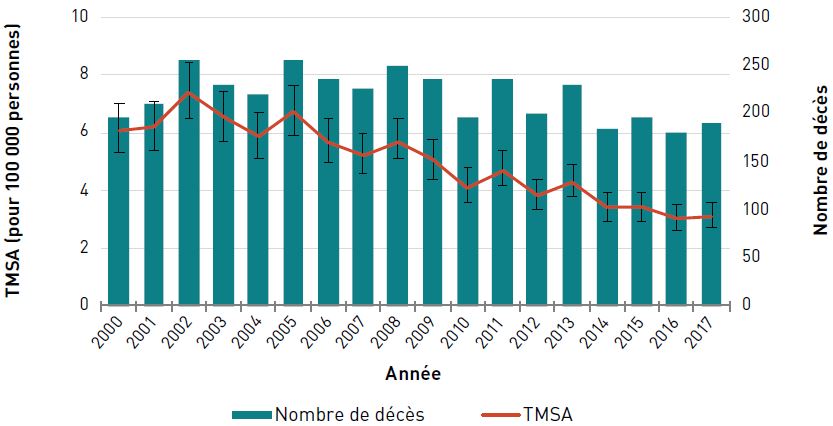
Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20. Codes de la CIM-10 : M80, M81.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note †
-
Les données sur la mortalité de 2017 ne sont pas disponibles pour le Yukon.
Figure 3.6.16 - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | Nombre de décès |
|---|---|---|
| 2000 | 6,1 (5,3-7,0) | 195 |
| 2001 | 6,2 (5,4-7,1) | 210 |
| 2002 | 7,4 (6,5-8,4) | 255 |
| 2003 | 6,5 (5,7-7,4) | 230 |
| 2004 | 5,9 (5,1-6,7) | 220 |
| 2005 | 6,7 (5,9-7,6) | 255 |
| 2006 | 5,7 (5,0-6,5) | 235 |
| 2007 | 5,2 (4,6-6,0) | 225 |
| 2008 | 5,7 (5,1-6,5) | 250 |
| 2009 | 5,1 (4,4-5,8) | 235 |
| 2010 | 4,1 (3,6-4,8) | 195 |
| 2011 | 4,7 (4,2-5,4) | 235 |
| 2012 | 3,8 (3,3-4,4) | 200 |
| 2013 | 4,3 (3,8-4,9) | 230 |
| 2014 | 3,4 (2,9-3,9) | 185 |
| 2015 | 3,4 (2,9-3,9) | 195 |
| 2016 | 3,0 (2,6-3,5) | 180 |
| 2017 | 3,1 (2,7-3,6) | 190 |
Ostéoporose et fractures connexes
En 2015–2016, il y a eu un total de 130 000 fractures liées à l'ostéoporose, le plus souvent à l'avant-bras, à la hanche, à la colonne vertébrale, à l'humérus et au bassin. Chez les aînés de 80 ans et plus, les fractures de la hanche sont les plus courantes. Celles-ci entraînent également les complications les plus graves. Les femmes sont plus susceptibles de se fracturer une hanche que les hommes, mais les hommes ayant subi une fracture de la hanche sont plus susceptibles de mourir de quelque cause que ce soit dans l'année qui suitNote de bas de page 94.
La prévention et les soins appropriés sont essentiels pour réduire le nombre de fractures liées à l'ostéoporose. Cependant, moins de 20 % des personnes ayant subi une fracture ont reçu un diagnostic d'ostéoporose, ont subi un test de densité minérale osseuse ou ont reçu une ordonnance pour un médicament lié à l'ostéoporose dans un délai d'un an. Les hommes étaient moins susceptibles que les femmes de recevoir une de ces interventions à la suite d'une fractureNote de bas de page 94.
3.7 Maladies neurologiques
Démence (y compris la maladie d'Alzheimer)
Le mot démence est un terme générique utilisé pour décrire un ensemble de symptômes touchant le cerveau, qui sont causés par des maladies ou des blessures neurodégénératives ou vasculaires. La maladie d'Alzheimer est la cause la plus fréquente de l'affection. La démence se caractérise par un déclin des capacités cognitives (notamment la mémoire, la conscience de soi, du lieu et du temps, le langage, les compétences de base en mathématiques, le discernement et la planification) et peut avoir un effet sur l'humeur et le comportement. Avec le temps, elle réduit la capacité à s'adonner de manière autonome aux activités de la vie quotidienne, comme manger, se laver, faire sa toilette et s'habillerNote de bas de page 96.
Bien que toutes les causes de la démence ne soient pas connues, la recherche laisse entendre que les facteurs de risque modifiables sont les suivantsNote de bas de page 97 :
- Inactivité physique;
- Obésité;
- Alimentation malsaine;
- Tabagisme;
- Usage nocif de l'alcool;
- Isolement social;
- Manque d'activités stimulantes sur le plan cognitif;
- Diabète (type 2), hypertension ou dépression.
Les autres facteurs de risque de démence sont les suivantsNote de bas de page 97,Note de bas de page 98 :
- L'âge – bien que la démence ne soit pas une partie normale du vieillissement, l'âge est le principal facteur de risque de la démence. Cependant, une démence précoce peut se développer à un âge plus jeune;
- Le sexe – les femmes courent un risque accru de développer une démence.
La démence n'est pas une partie normale du vieillissementNote de bas de page 96.
Prévalence
En 2016–2017, plus de 432 000, soit 6,7 % des aînés canadiens (65 ans et plus) vivaient avec de la démence diagnostiquée.
Entre 2002–2003 et 2016–2017, la prévalence standardisée selon l'âge de la démence diagnostiquée chez les aînés a augmenté, passant de 5,3 % à 6,7 % (figure 3.7.1).

Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013, en utilisant des groupes d'âge de 5 ans.
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.7.1 - Équivalent textuel
| Année financière | Prévalence standardisée selon l'âge, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 2002–2003 | 5,6 (5,6-5,6) | 4,7 (4,7-4,8) | 5,3 (5,3-5,3) |
| 2003–2004 | 5,9 (5,9-5,9) | 5,0 (5,0-5,0) | 5,6 (5,6-5,6) |
| 2004–2005 | 6,1 (6,1-6,2) | 5,2 (5,2-5,3) | 5,8 (5,8-5,8) |
| 2005–2006 | 6,3 (6,3-6,3) | 5,4 (5,3-5,4) | 6,0 (5,9-6,0) |
| 2006–2007 | 6,5 (6,4-6,5) | 5,5 (5,5-5,6) | 6,1 (6,1-6,2) |
| 2007–2008 | 6,6 (6,6-6,6) | 5,6 (5,6-5,7) | 6,3 (6,2-6,3) |
| 2008–2009 | 6,8 (6,8-6,8) | 5,8 (5,8-5,8) | 6,4 (6,4-6,5) |
| 2009–2010 | 6,9 (6,9-7,0) | 5,9 (5,9-5,9) | 6,6 (6,5-6,6) |
| 2010–2011 | 7,0 (7,0-7,1) | 6,0 (5,9-6,0) | 6,7 (6,6-6,7) |
| 2011–2012 | 7,1 (7,1-7,1) | 6,0 (6,0-6,1) | 6,7 (6,7-6,7) |
| 2012–2013 | 7,1 (7,1-7,2) | 6,1 (6,0-6,1) | 6,7 (6,7-6,8) |
| 2013–2014 | 7,1 (7,1-7,1) | 6,1 (6,0-6,1) | 6,7 (6,7-6,7) |
| 2014–2015 | 7,2 (7,1-7,2) | 6,1 (6,1-6,2) | 6,8 (6,8-6,8) |
| 2015–2016 | 7,1 (7,1-7,1) | 6,1 (6,1-6,2) | 6,7 (6,7-6,8) |
| 2016–2017 | 7,0 (7,0-7,1) | 6,1 (6,1-6,1) | 6,7 (6,7-6,7) |
En 2016–2017, les femmes âgées de 65 ans et plus étaient 1,5 fois plus susceptibles que les hommes du même âge d'avoir de la démence diagnostiquée.
La prévalence de la démence diagnostiquée augmentait avec l'âge, la prévalence la plus élevée, 25,1 %, étant observée chez les personnes âgées de 85 ans et plus en 2016–2017 (figure 3.7.2).
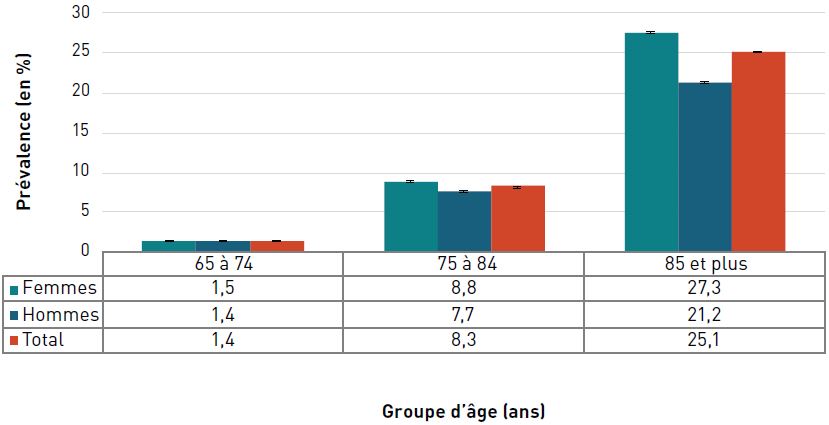
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.7.2 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 65–74 | 1,5 (1,4-1,5) | 1,4 (1,4-1,4) | 1,4 (1,4-1,5) |
| 75–84 | 8,8 (8,7-8,8) | 7,7 (7,6-7,8) | 8,3 (8,2-8,3) |
| 85+ | 27,3 (27,2-27,5) | 21,2 (21,1-21,4) | 25,1 (25,0-25,2) |
Incapacité
Pour les deux sexes, le taux d'AVI due à la maladie d'Alzheimer et à d'autres démences était de 880,9 pour 100 000 aînés en 2017. Le taux a atteint un sommet de 3 301,3 chez les personnes âgées de 85 ans et plus, soit plus de 15 fois plus que chez les personnes âgées de 65 à 74 ans, pour lesquels le taux était de 212,0 (figure 3.7.3).
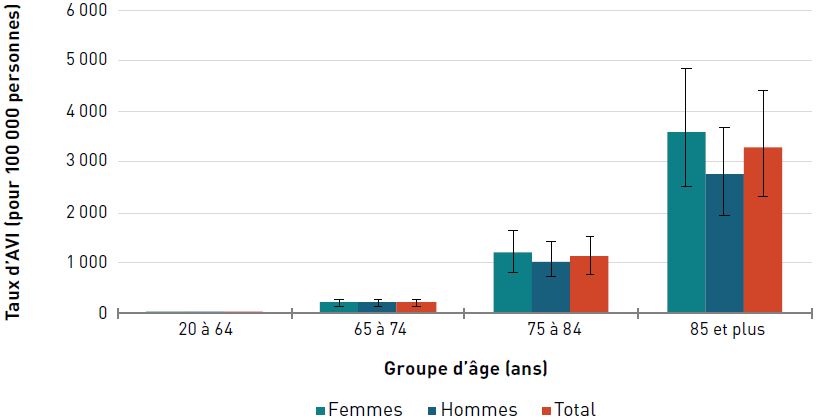
Remarques : Les barres d'erreur indiquent un intervalle d'incertitude à 95 %. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure 3.7.3 - Équivalent textuel
| Groupe d'âge (ans) | Taux d'AVI pour 100 000 personnes (intervalle d'incertitude à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 12,1 (7,1-18,5) | 13,3 (8,1-20,3) | 12,7 (7,9-19,1) |
| 65–74 | 212,8 (143,5-295,8) | 211,2 (144,2-292,3) | 212,0 (145,0-293,8) |
| 75–84 | 1 195,5 (820,3-1 643,4) | 1 036,2 (719,6-1 404,6) | 1 123,6 (777,2-1 509,9) |
| 85+ | 3 602,9 (2 499,3-4 836,8) | 2 756,5 (1 951,2-3 671,5) | 3 301,3 (2 306,3-4 410,1) |
Mortalité
Chez les aînés canadiens, le TMSA (pour 100 000 personnes) dû à de la démence a augmenté de 59,4 %, passant de 285,8 en 2000 à 455,6 en 2017. Le nombre de décès dus à la démence a augmenté, passant de 9 465 en 2000 à 27 650 en 2017 (figure 3.7.4).
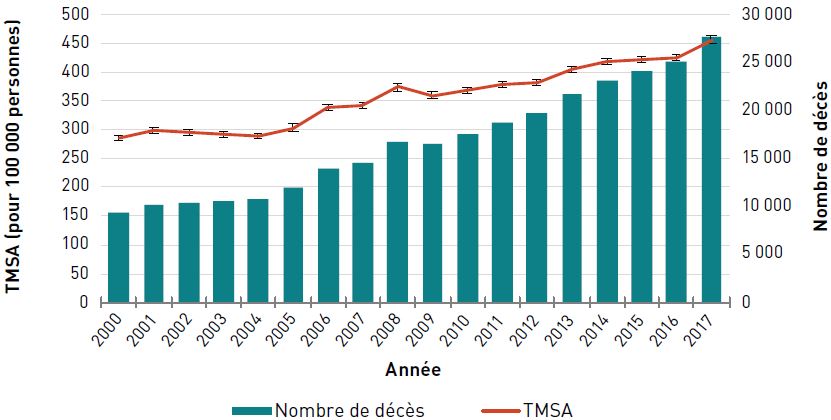
Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20. Codes de la CIM-10 : G30, F00, F01, F02, F03.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note †
-
Les données sur la mortalité de 2017 ne sont pas disponibles pour le Yukon.
Figure 3.7.4 - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | Nombre de décès |
|---|---|---|
| 2000 | 285,8 (280,0-291,7) | 9 465 |
| 2001 | 298,3 (292,5-304,2) | 10 180 |
| 2002 | 294,6 (289,0-300,4) | 10 430 |
| 2003 | 291,3 (285,7-296,9) | 10 620 |
| 2004 | 288,4 (283,0-293,9) | 10 835 |
| 2005 | 303,1 (297,7-308,7) | 11 890 |
| 2006 | 338,8 (333,2-344,5) | 13 955 |
| 2007 | 341,4 (335,8-346,9) | 14 625 |
| 2008 | 373,5 (367,8-379,2) | 16 625 |
| 2009 | 359,6 (354,2-365,1) | 16 595 |
| 2010 | 367,8 (362,4-373,3) | 17 605 |
| 2011 | 378,4 (373,0-383,9) | 18 735 |
| 2012 | 381,4 (376,1-386,8) | 19 630 |
| 2013 | 405,0 (399,6-410,4) | 21 595 |
| 2014 | 416,5 (411,1-421,9) | 22 980 |
| 2015 | 421,4 (416,1-426,8) | 24 000 |
| 2016 | 423,9 (418,6-429,2) | 24 975 |
| 2017 | 455,6 (450,2-461,0) | 27 650 |
Dépression, délire et démence
Parfois appelées les trois D en psychiatrie gériatrique, la dépression, le délire et la démence sont trois maladies qui sont souvent concomitantes dans les populations gériatriques. Les symptômes se chevauchent et peuvent être difficiles à diagnostiquer.
La dépression se caractérise par une baisse de l'humeur ou du plaisir lié aux activités, ainsi que par des symptômes somatiques tels qu'une diminution de la capacité de concentration et des pensées ou plans suicidairesNote de bas de page 63. La dépression peut réduire la qualité de vie et l'espérance de vieNote de bas de page 99.
Selon les renseignements autodéclarés provenant de l'ESCC de 2012, la proportion d'aînés vivant dans la communauté qui répondaient aux critères d'un épisode dépressif majeur au cours de l'année écoulée était de 1,6 % (72 350 personnes)Note de bas de page 100. Une enquête plus récente, menée en 2017, a révélé que 14 % des aînés canadiens souffrent de dépressionNote de bas de page 101. Une étude sur les aînés vivant dans des établissements de soins pour bénéficiaires internes (p. ex. des établissements de soins de longue durée, des maisons de soins infirmiers et des établissements de soins pour personnes âgées), utilisant les données de 2008–2009, a montré que 44 % d'entre elles avaient reçu un diagnostic et/ou avaient des symptômes de dépressionNote de bas de page 102. Comme la dépression touche de nombreux aînés canadiens, il est important de sensibiliser les gens au dépistage systématique et aux interventions précoces. Consultez la section 3.5, qui est intitulée « Maladie mentale et suicide », pour obtenir des renseignements sur le recours aux services de santé pour les troubles anxieux et de l'humeur.
Le mot démence est un terme générique utilisé pour décrire un ensemble de symptômes touchant le cerveau, qui sont causés par des maladies ou des blessures neurodégénératives ou vasculaires. La maladie d'Alzheimer est la cause la plus fréquente de l'affection. La démence se caractérise par un déclin des capacités cognitives (notamment la mémoire, la conscience de soi, du lieu et du temps, le langage, les compétences de base en mathématiques, le discernement et la planification) et peut avoir un effet sur l'humeur et le comportement. Avec le temps, elle réduit la capacité à s'adonner de manière autonome aux activités de la vie quotidienne, comme manger, se laver, faire sa toilette et s'habillerNote de bas de page 96. En 2016–2017, environ 6,9 % des aînés étaient atteints de démence, les femmes étant 1,5 fois plus susceptibles d'être diagnostiquées. Consultez la section 3.7, qui est intitulée « Maladies neurologiques », pour obtenir de plus amples renseignements.
Le délire comprend une apparition aigüe (avec des changements se produisant sur des heures ou des jours) et se caractérise par de l'inattention, une pensée désorganisée et un niveau de conscience altéré. Cette condition se résorbe généralement en quelques jours ou semaines. Elle est rarement reconnue et peut être confondue avec la démence. Bien que la prévalence du délire dans la communauté soit faible, entre 4 % et 12 %, elle varie entre environ 7 % et 73 % au moment de l'admission en soins palliatifsNote de bas de page 103. Les déficits cognitifs, y compris la démence, constituent l'un des facteurs de risque les plus importants du délire. Parmi les autres facteurs importants, on peut citer la déficience fonctionnelle, la déficience visuelle, les antécédents d'abus d'alcool et l'âge avancéNote de bas de page 104. Les patients vulnérables exposés à certains facteurs précipitants (p. ex. chirurgie majeure, fracture de la hanche, médicaments) courent un risque accru de développer le délire et un risque accru de morbidité et de mortalitéNote de bas de page 104. Les interventions non pharmacologiques ciblant des facteurs de risque spécifiques se sont avérées efficaces dans la prévention primaire du délire. Néanmoins, le délire est encore mal compris et les liens entre la dépression, la démence et le délire restent floues.
Parkinsonisme (y compris la maladie de Parkinson)
Le parkinsonisme est un terme général qui englobe la maladie de Parkinson, le parkinsonisme secondaire et le parkinsonisme atypique. Si la majorité des cas de parkinsonisme sont dus à la maladie de Parkinson, d'autres troubles neurologiques, des effets secondaires de médicaments ou des toxines sont également à l'origine de certains casNote de bas de page 105,Note de bas de page 106,Note de bas de page 107. Les taux sont plus élevés chez les hommes que chez les femmes, et le risque de développer le parkinsonisme augmente avec l'âge.
Le parkinsonisme désigne un ensemble de signes et de symptômes généralement caractérisés par : la rigidité, les tremblements, la bradykinésie (lenteur anormale des mouvements) et/ou l'instabilité posturalNote de bas de page 105,Note de bas de page 106,Note de bas de page 107.
De plus, les personnes atteintes de parkinsonisme présentent souvent des symptômes non moteurs tels que des douleurs, des troubles de l'humeur, des problèmes de sommeil, des déficits cognitifs ou de la démence, de la constipation, de l'incontinence urinaire, des dysfonctions sexuels ou un sens de l'odorat réduitNote de bas de page 108,Note de bas de page 109.
Prévalence
En 2016–2017, environ 77 000, soit 1,2 % des aînés canadiens (65 ans et plus) vivaient avec du parkinsonisme diagnostiqué.
Entre 2004–2005 et 2016–2017, la prévalence standardisée selon l'âge du parkinsonisme diagnostiqué chez les aînés était généralement stable, allant de 1,1 % en 2004–2005 à 1,2 % en 2016–2017 (figure 3.7.5).
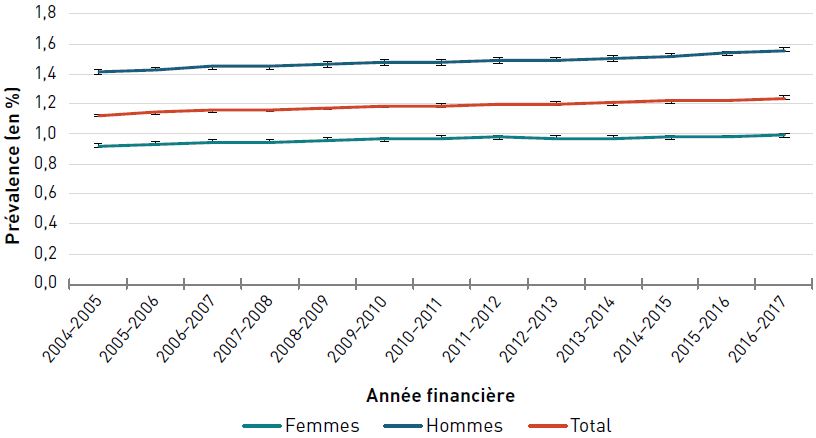
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013, en utilisant des groupes d'âge de 5 ans.
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.7.5 - Équivalent textuel
| Année financière | Prévalence standardisée selon l'âge, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 2004–2005 | 0,9 (0,9-0,9) | 1,4 (1,4-1,4) | 1,1 (1,1-1,1) |
| 2005–2006 | 0,9 (0,9-0,9) | 1,4 (1,4-1,5) | 1,1 (1,1-1,2) |
| 2006–2007 | 0,9 (0,9-1,0) | 1,4 (1,4-1,5) | 1,2 (1,1-1,2) |
| 2007–2008 | 0,9 (0,9-1,0) | 1,4 (1,4-1,5) | 1,2 (1,1-1,2) |
| 2008–2009 | 1,0 (0,9-1,0) | 1,5 (1,4-1,5) | 1,2 (1,2-1,2) |
| 2009–2010 | 1,0 (1,0-1,0) | 1,5 (1,5-1,5) | 1,2 (1,2-1,2) |
| 2010–2011 | 1,0 (1,0-1,0) | 1,5 (1,5-1,5) | 1,2 (1,2-1,2) |
| 2011–2012 | 1,0 (1,0-1,0) | 1,5 (1,5-1,5) | 1,2 (1,2-1,2) |
| 2012–2013 | 1,0 (1,0-1,0) | 1,5 (1,5-1,5) | 1,2 (1,2-1,2) |
| 2013–2014 | 1,0 (1,0-1,0) | 1,5 (1,5-1,5) | 1,2 (1,2-1,2) |
| 2014–2015 | 1,0 (1,0-1,0) | 1,5 (1,5-1,5) | 1,2 (1,2-1,2) |
| 2015–2016 | 1,0 (1,0-1,0) | 1,5 (1,5-1,6) | 1,2 (1,2-1,2) |
| 2016–2017 | 1,0 (1,0-1,0) | 1,6 (1,5-1,6) | 1,2 (1,2-1,3) |
En 2016–2017, les hommes âgés de 65 ans et plus étaient 1,5 fois plus susceptibles que les femmes du même âge d'avoir du parkinsonisme diagnostiqué.
La prévalence du parkinsonisme diagnostiqué augmentait généralement avec l'âge et était la plus élevée, à 2,1 %, chez les personnes âgées de 85 ans et plus en 2016–2017 (figure 3.7.6).
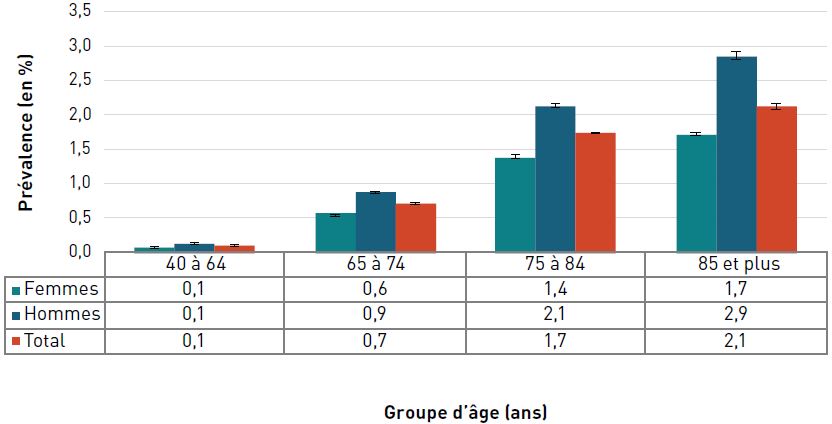
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.7.6 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 40–64 | 0,1 (0,1-0,1) | 0,1 (0,1-0,1) | 0,1 (0,1-0,1) |
| 65–74 | 0,6 (0,6-0,6) | 0,9 (0,9-0,9) | 0,7 (0,7-0,7) |
| 75–84 | 1,4 (1,4-1,4) | 2,1 (2,1-2,2) | 1,7 (1,7-1,8) |
| 85+ | 1,7 (1,7-1,8) | 2,9 (2,8-2,9) | 2,1 (2,1-2,2) |
Incapacité
Pour les deux sexes, le taux d'AVI due à la maladie de Parkinson (à l'exclusion des personnes ayant d'autres types de parkinsonisme) était de 177,9 pour 100 000 aînés en 2017. Les taux ne variaient pas selon le groupe d'âge chez les aînés (figure 3.7.7).
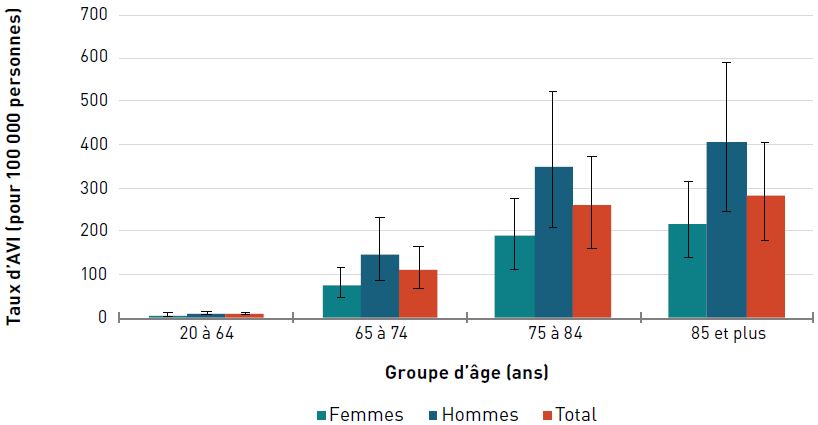
Remarques : Les barres d'erreur indiquent un intervalle d'incertitude à 95 %. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure 3.7.7 - Équivalent textuel
| Groupe d'âge (ans) | Taux d'AVI pour 100 000 personnes (intervalle d'incertitude à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 6,2 (3,4-10,1) | 11,6 (6,7-18,0) | 8,9 (5,4-13,6) |
| 65–74 | 77,7 (46,4-119,3) | 146,1 (86,0-230,5) | 110,6 (67,3-167,2) |
| 75–84 | 189,4 (115,3-277,4) | 350,4 (211,6-521,3) | 262,1 (160,4-375,2) |
| 85+ | 216,8 (138,2-314,7) | 406,0 (245,4-591,1) | 284,2 (177,8-403,8) |
Mortalité
Chez les aînés canadiens, le TMSA (pour 100 000 personnes) dû à la maladie de Parkinson a fluctué au cours de la période, mais, de façon générale, a augmenté depuis 2011 pour atteindre 51,0 en 2017. Le nombre de décès dus à la maladie de Parkinson a augmenté, passant de 1 440 en 2000 à 3 045 en 2017 (figure 3.7.8).
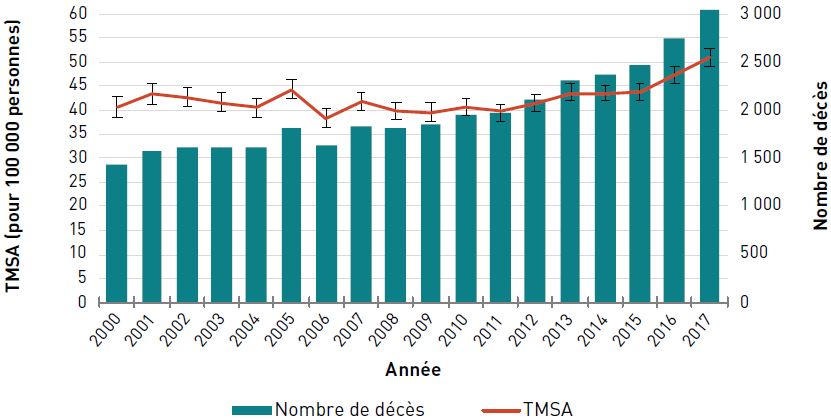
Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20. Code de la CIM-10 : G20.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note †
-
Les données sur la mortalité de 2017 ne sont pas disponibles pour le Yukon.
Figure 3.7.8 - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | Nombre de décès |
|---|---|---|
| 2000 | 40,6 (38,5-42,8) | 1 440 |
| 2001 | 43,3 (41,1-45,5) | 1 570 |
| 2002 | 42,7 (40,6-44,8) | 1 620 |
| 2003 | 41,5 (39,5-43,6) | 1 620 |
| 2004 | 40,4 (38,5-42,5) | 1 620 |
| 2005 | 44,3 (42,2-46,4) | 1 815 |
| 2006 | 38,4 (36,5-40,3) | 1 635 |
| 2007 | 41,6 (39,8-43,6) | 1 840 |
| 2008 | 39,9 (38,0-41,7) | 1 810 |
| 2009 | 39,5 (37,7-41,4) | 1 845 |
| 2010 | 40,5 (38,7-42,3) | 1 945 |
| 2011 | 39,6 (37,8-41,3) | 1 960 |
| 2012 | 41,3 (39,5-43,1) | 2 115 |
| 2013 | 43,5 (41,8-45,4) | 2 300 |
| 2014 | 43,5 (41,8-45,3) | 2 375 |
| 2015 | 43,8 (42,1-45,6) | 2 465 |
| 2016 | 47,3 (45,6-49,1) | 2 740 |
| 2017 | 51,0 (49,2-52,8) | 3 045 |
3.8 Maladies buccodentaires
Les principaux types de maladies buccodentaires sont les caries (cavités), les maladies des gencives (parodontales) et le cancer buccal. Ces maladies sont en grande partie évitables et, bien qu'elles soient généralement considérées séparément des autres maladies chroniques, elles sont souvent liées entre elles.
Une mauvaise hygiène buccodentaire, une alimentation pauvre en fruits et légumes et riche en sucres, le tabagisme et l'usage nocif de l'alcool peuvent augmenter le risque de développer une maladie buccodentaire. Les maladies buccodentaires peuvent toucher la bouche et d'autres parties du corps. Un nombre croissant de données probantes montrent un lien entre la santé buccodentaire et la santé générale. Par exemple, la maladie parodontale, qui touchait 52,0 % des personnes âgées de 65 à 79 ans en 2007–2009, est associée au diabète de type 2, aux maladies respiratoires chroniques, aux maladies cardiovasculaires et au cancerNote de bas de page 110,Note de bas de page 111,Note de bas de page 112,Note de bas de page 113. Il est nécessaire de mener des recherches supplémentaires afin de mieux comprendre la relation entre les maladies buccodentaires et systémiques, en particulier chez les aînés, étant donné la prévalence élevée de comorbidités ou de multimorbidité des maladies chroniques dans cette population.
Les aînés sont plus exposés à un risque de mauvaise santé buccodentaireNote de bas de page 114. Les données de l'ECMS de 2007–2009, les plus récentes données nationales disponibles, indiquent que les adultes âgés de 60 à 79 ans ont un plus grand nombre moyen de dents absentes (5,57, en moyenne) et sont plus susceptibles de ne pas avoir de dents naturelles (c.-à-d. l'édentulisme, 21,7 %) que les adultes âgés de 40 à 59 ans (2,42 dents absentes en moyenne; 4,4 % avec édentulisme complet) (tableau 2). Les personnes âgées de 60 à 79 ans sont également 1,8 fois plus susceptibles d'avoir une maladie parodontale modérée à grave que leurs homologues plus jeunes.
| Affection | Adultes
|
||
|---|---|---|---|
| De 20 à 39 ans | De 40 à 59 ans | De 60 à 79 ans | |
| Dents cariées (nombre moyen) | 0,81 | 0,45 | 0,37 |
| Dents absentes (nombre moyen) | 0,39 | 2,42 | 5,57 |
| Dents obturées (nombre moyen) | 5,65 | 9,43 | 9,72 |
| Édentulisme complet (%) | Note F | 4,4Note E | 21,7 |
| Caries aux racines non traitées (%) | 3,6 | 8,0 | 11,2 |
| Maladies parodontales (%) | Note F | 26,1Note E | 47,1 |
Source : Enquête canadienne sur les mesures de la santé, 2007–2009. |
|||
En 2015–2016, comparativement à 69,8 % des Canadiens âgés de 20 à 64 ans, 59,1 % des aînés canadiens ont déclaré avoir consulté un dentiste, un hygiéniste dentaire, un denturologiste ou un autre professionnel de la santé buccodentaire au cours des 12 derniers mois. La proportion diminuait avec l'âge, puisque moins de 47 % des personnes âgées de 85 ans et plus déclaraient avoir consulté un professionnel de la santé buccodentaire au cours de l'année écoulée (figure 3.8.1).
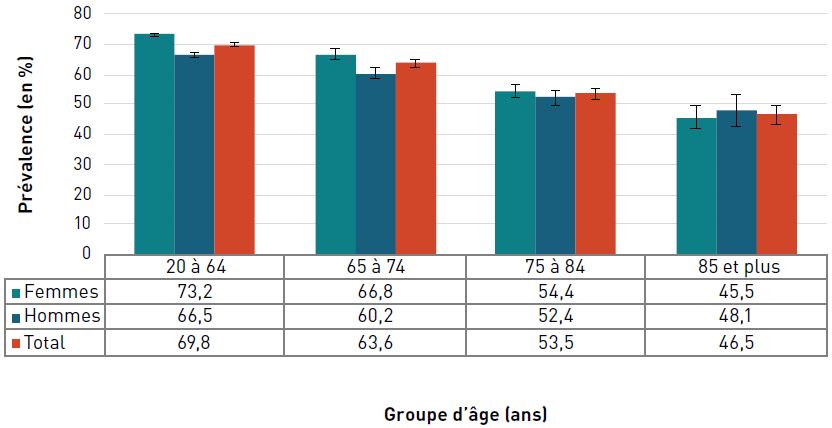
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2015–2016.
Figure 3.8.1 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 73,2 (72,4-74,0) | 66,5 (65,6-67,3) | 69,8 (69,2-70,4) |
| 65–74 | 66,8 (65,1-68,4) | 60,2 (58,4-62,0) | 63,6 (62,4-64,9) |
| 75–84 | 54,4 (52,2-56,5) | 52,4 (49,9-54,8) | 53,5 (51,8-55,1) |
| 85+ | 45,5 (41,7-49,3) | 48,1 (42,9-53,3) | 46,5 (43,4-49,6) |
Les aînés se heurtent à des obstacles dans l'accès aux soins buccodentaires, en partie à cause de la perte de la couverture d'assurance dentaire au moment de la retraite. Le pourcentage de personnes ayant une assurance dentaire privée diminue avec l'âge. En 2007–2009, 69,5 % des personnes âgées de 20 à 64 ans ont déclaré avoir une assurance dentaire privée, alors que seulement 43,7 % des personnes âgées de 65 à 69 ans et 39,0 % des personnes âgées de 70 à 79 ans ont déclaré avoir une assurance dentaire privée (figure 3.8.2).

Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Enquête canadienne sur les mesures de la santé, 2007–2009.
Figure 3.8.2 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) Total |
|---|---|
| 20–64 | 69,5 (63,9-75,1) |
| 65–69 | 43,7 (29,5-57,9) |
| 70–79 | 39,0 (29,9-48,0) |
Les aînés vivant dans des établissements de soins de longue durée ont une santé buccodentaire moins bonne que ceux qui vivent de façon autonome dans la communauté Note de bas de page 115. Ils sont également plus susceptibles d'avoir une affection buccodentaire chronique qui touche leur santé générale et leur qualité de vieNote de bas de page 116. Si environ 42 % des adultes canadiens âgés de 60 à 79 ans ont moins de 21 dents Note de bas de page 117, cette proportion est probablement sous-estimée puisque la population évaluée ne comprend pas les aînés vivant dans des établissements de soins de longue durée.
3.9 Maladies respiratoires
Asthme
L'asthme est une maladie pulmonaire chronique complexe caractérisée par l'inflammation et le rétrécissement des voies respiratoires. Les symptômes de l'asthme comprennent la toux, l'essoufflement, la gêne respiratoire et la respiration sifflanteNote de bas de page 118.
Les symptômes et les crises d'asthme peuvent être déclenchés par l'exercice physique, l'exposition à des allergènes ou à des irritants, des changements météorologiques ou des infections respiratoires virales. Bien que les causes de l'asthme ne soient pas bien comprises et qu'il n'existe pas de remède, l'asthme peut être facilement contrôlé par des médicaments ainsi qu'en éliminant ou en réduisant au minimum les facteurs de risque et les éléments déclencheursNote de bas de page 118.
Les facteurs de risque modifiables associés au développement de l'asthme sont les suivantsNote de bas de page 119,Note de bas de page 120,Note de bas de page 121,Note de bas de page 122,Note de bas de page 123,Note de bas de page 124,Note de bas de page 125,Note de bas de page 126 :
- Tabagisme ou exposition à la fumée de tabac;
- Expositions professionnelles;
- Exposition environnementale (p. ex. pollution de l'air);
- Infections virales;
- Obésité;
- Sédentarité.
Les autres facteurs de risque associés à l'asthme sont les suivantsNote de bas de page 119,Note de bas de page 127,Note de bas de page 128,Note de bas de page 129,Note de bas de page 130,Note de bas de page 131 :
- L'âge – la prévalence est plus élevée chez les jeunes;
- Le sexe – chez les enfants, l'asthme est plus fréquent chez les garçons que chez les filles, mais chez les adultes, la prévalence de l'asthme est plus élevée chez les femmes que chez les hommes;
- Les antécédents familiaux d'asthme.
Prévalence
En 2016–2017, environ 675 000, soit 10,7 % des aînés canadiens vivaient avec de l'asthme diagnostiqué.
Entre 2000–2001 et 2016–2017, la prévalence standardisée selon l'âge de l'asthme diagnostiqué chez les aînés a augmenté, passant de 6,5 % à 10,7 % (figure 3.9.1).
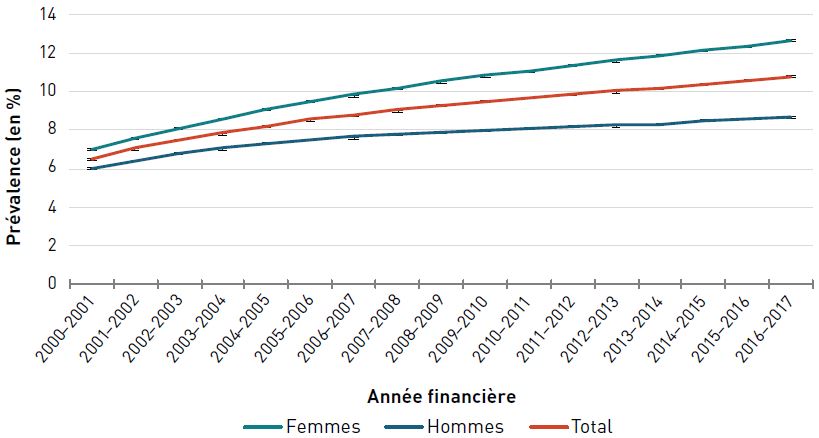
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013, en utilisant des groupes d'âge de 5 ans.
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.9.1 - Équivalent textuel
| Année financière | Prévalence standardisée selon l'âge, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 2000–2001 | 7,0 (6,9-7,0) | 6,0 (6,0-6,1) | 6,5 (6,5-6,5) |
| 2001–2002 | 7,6 (7,6-7,6) | 6,4 (6,4-6,5) | 7,0 (7,0-7,1) |
| 2002–2003 | 8,1 (8,1-8,1) | 6,8 (6,7-6,8) | 7,5 (7,4-7,5) |
| 2003–2004 | 8,6 (8,5-8,6) | 7,0 (7,0-7,1) | 7,9 (7,8-7,9) |
| 2004–2005 | 9,0 (9,0-9,1) | 7,3 (7,3-7,3) | 8,2 (8,2-8,2) |
| 2005–2006 | 9,4 (9,4-9,5) | 7,5 (7,5-7,5) | 8,5 (8,5-8,6) |
| 2006–2007 | 9,8 (9,8-9,9) | 7,6 (7,6-7,7) | 8,8 (8,8-8,8) |
| 2007–2008 | 10,2 (10,1-10,2) | 7,8 (7,7-7,8) | 9,0 (9,0-9,1) |
| 2008–2009 | 10,5 (10,5-10,6) | 7,9 (7,9-8,0) | 9,3 (9,3-9,3) |
| 2009–2010 | 10,8 (10,8-10,8) | 8,0 (8,0-8,0) | 9,5 (9,5-9,5) |
| 2010–2011 | 11,1 (11,0-11,0) | 8,1 (8,0-8,1) | 9,7 (9,7-9,7) |
| 2011–2012 | 11,4 (11,3-11,4) | 8,2 (8,1-8,2) | 9,9 (9,8-9,9) |
| 2012–2013 | 11,6 (11,6-11,6) | 8,2 (8,2-8,3) | 10,0 (10,0-10,0) |
| 2013–2014 | 11,8 (11,8-11,9) | 8,3 (8,3-8,4) | 10,2 (10,2-10,2) |
| 2014–2015 | 12,1 (12,1-12,2) | 8,4 (8,4-8,5) | 10,4 (10,4-10,4) |
| 2015–2016 | 12,3 (12,3-12,4) | 8,6 (8,5-8,6) | 10,6 (10,5-10,6) |
| 2016–2017 | 12,6 (12,6-12,7) | 8,7 (8,6-8,7) | 10,7 (10,7-10,8) |
En 2016–2017, les femmes âgées de 65 ans et plus étaient 1,5 fois plus susceptibles que les hommes du même âge d'avoir de l'asthme diagnostiqué.
Chez les aînés, la prévalence de l'asthme diagnostiqué augmentait avec l'âge, passant de 10,3 % chez les personnes âgées de 65 à 74 ans à 11,2 % et 11,3 % chez les personnes âgées entre 75 et 84 ans et âgées de 85 ans et plus, respectivement (figure 3.9.2).
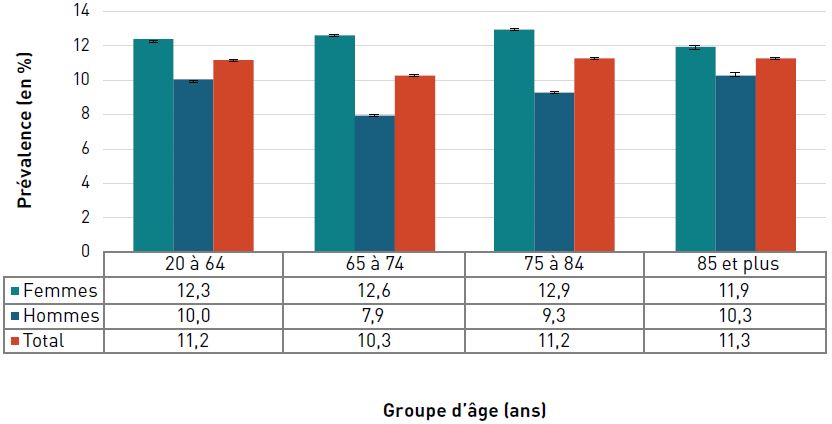
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.9.2 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 12,3 (12,3-12,4) | 10,0 (10,0-10,0) | 11,2 (11,2-11,2) |
| 65–74 | 12,6 (12,5-12,6) | 7,9 (7,9-7,9) | 10,3 (10,3-10,3) |
| 75–84 | 12,9 (12,8-13,0) | 9,3 (9,2-9,3) | 11,2 (11,2-11,3) |
| 85+ | 11,9 (11,8-12,0) | 10,3 (10,2-10,4) | 11,3 (11,2-11,4) |
Incapacité
Pour les deux sexes, le taux d'AVI due à l'asthme était de 218,8 pour 100 000 aînés en 2017. Les taux ne variaient pas selon le groupe d'âge chez les aînés (figure 3.9.3).
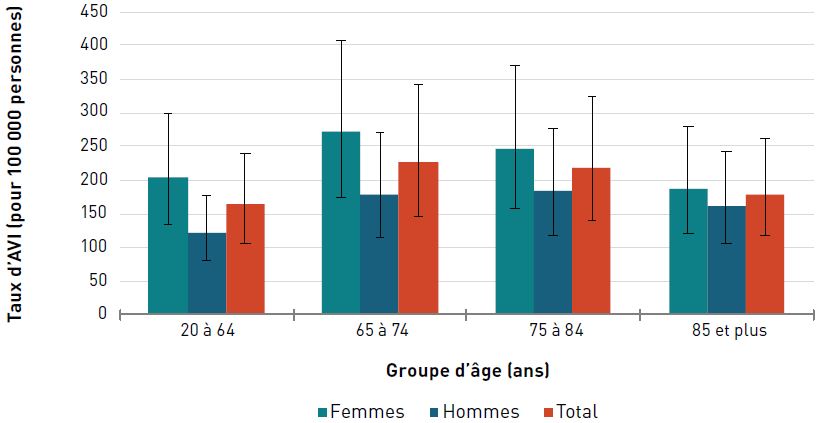
Remarques : Les barres d'erreur indiquent un intervalle d'incertitude à 95 %. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure 3.9.3 - Équivalent textuel
| Groupe d'âge (ans) | Taux d'AVI pour 100 000 personnes (intervalle d'incertitude à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 204,3 (133,2-298,6) | 122,1 (79,9-178,0) | 163,6 (107,0-238,6) |
| 65–74 | 273,1 (174,5-405,7) | 178,4 (113,8-271,4) | 227,6 (146,6-340,1) |
| 75–84 | 247,5 (157,7-370,8) | 184,9 (117,5-275,4) | 219,3 (141,3-324,7) |
| 85+ | 188,0 (121,7-278,0) | 162,8 (105,9-241,3) | 179,0 (116,3-262,4) |
Mortalité
Chez les aînés canadiens, le TMSA (pour 100 000 personnes) dû à l'asthme a diminué de 47,4 %, passant de 5,7 en 2000 à 3,0 en 2017. Le nombre de décès dus à l'asthme a fluctué au cours de cette période, le nombre le plus élevé étant de 205 en 2015 et le plus faible de 145 en 2012 (figure 3.9.4).
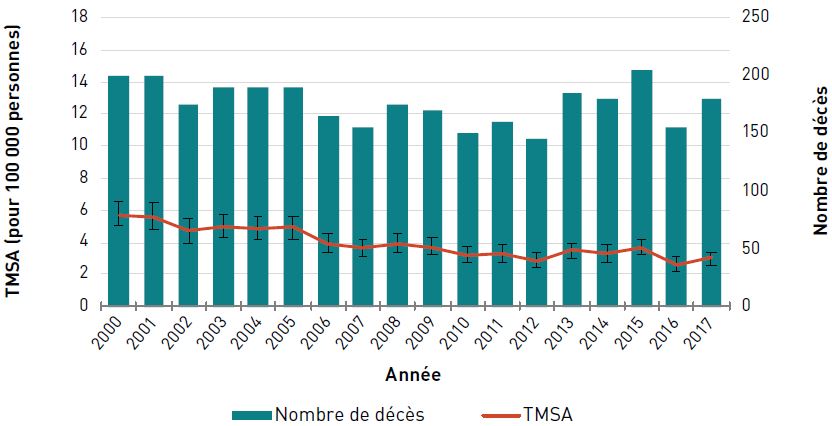
Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20. Codes de la CIM-10 : J45, J46.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note †
-
Les données sur la mortalité de 2017 ne sont pas disponibles pour le Yukon.
Figure 3.9.4 - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | Nombre de décès |
|---|---|---|
| 2000 | 5,7 (5,0-6,6) | 200 |
| 2001 | 5,6 (4,8-6,4) | 200 |
| 2002 | 4,7 (4,0-5,5) | 175 |
| 2003 | 5,0 (4,3-5,7) | 190 |
| 2004 | 4,8 (4,2-5,6) | 190 |
| 2005 | 4,9 (4,2-5,6) | 190 |
| 2006 | 3,9 (3,3-4,6) | 165 |
| 2007 | 3,6 (3,1-4,2) | 155 |
| 2008 | 3,9 (3,4-4,5) | 175 |
| 2009 | 3,7 (3,2-4,3) | 170 |
| 2010 | 3,2 (2,7-3,7) | 150 |
| 2011 | 3,3 (2,8-3,8) | 160 |
| 2012 | 2,8 (2,4-3,3) | 145 |
| 2013 | 3,5 (3,0-4,0) | 185 |
| 2014 | 3,3 (2,8-3,8) | 180 |
| 2015 | 3,6 (3,2-4,2) | 205 |
| 2016 | 2,6 (2,2-3,1) | 155 |
| 2017 | 3,0 (2,5-3,4) | 180 |
Maladie pulmonaire obstructive chronique
La maladie pulmonaire obstructive chronique (MPOC) est une maladie pulmonaire chronique et progressive qui entraîne une limitation de la circulation de l'air. Il s'agit d'une maladie courante, souvent évitable et traitable, associée à une réponse inflammatoire chronique accrue dans les voies respiratoires. Cette réaction inflammatoire entraîne des changements structurels et le rétrécissement des petites voies respiratoires des poumons. Les symptômes de la MPOC comprennent l'essoufflement, la toux et/ou la production d'expectorationsNote de bas de page 132.
Le développement et la progression de la MPOC est une interaction complexe entre divers facteurs de risqueNote de bas de page 132. Les facteurs de risque modifiables associés au développement et à la progression de la MPOC sont les suivantsNote de bas de page 132,Note de bas de page 133,Note de bas de page 134,Note de bas de page 135 :
- Tabagisme – le tabagisme est le principal facteur de risque modifiable de la MPOC;
- Exposition professionnelle à la poussière, aux vapeurs et aux fumées;
- Polluants de l'air intérieur ou extérieur;
- Infection;
- Asthme.
Les autres facteurs de risque associés au développement et à la progression de la MPOC sont les suivantsNote de bas de page 131,Note de bas de page 132,Note de bas de page 133,Note de bas de page 134,Note de bas de page 136 :
- L'âge – la fonction pulmonaire diminue avec l'âge, ce qui rend les adultes plus âgés plus susceptibles de développer des troubles pulmonaires tels que la MPOC;
- Le sexe – la MPOC est plus courante chez les hommes que chez les femmes, bien que cet écart se réduise avec l'âge;
- Les antécédents familiaux de la MPOC.
Prévalence
En 2016–2017, environ 1,3 million, soit 20,2 % des aînés canadiens (65 ans et plus) vivaient avec une MPOC diagnostiquée.
Entre 2000–2001 et 2016–2017, la prévalence standardisée selon l'âge de la MPOC diagnostiquée chez les aînés a augmenté, passant de 15,7 % à 20,2 % (figure 3.9.5).
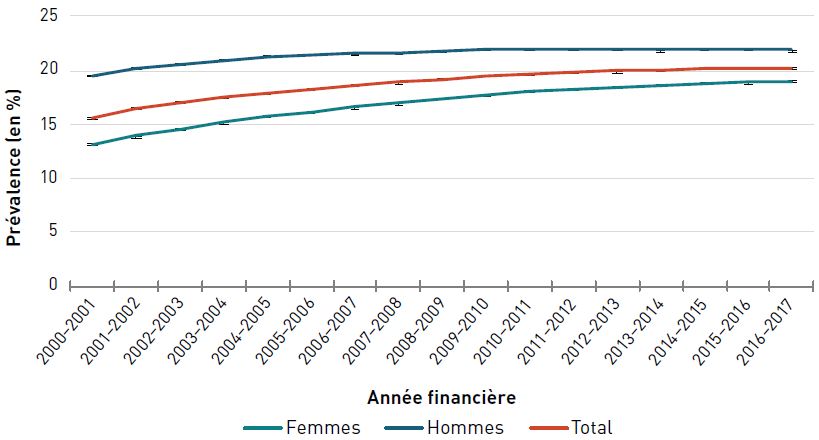
Abréviation : MPOC = maladie pulmonaire obstructive chronique.
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013, en utilisant des groupes d'âge de 5 ans.
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.9.5 - Équivalent textuel
| Année financière | Prévalence standardisée selon l'âge, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 2000–2001 | 13,1 (13,0-13,1) | 19,5 (19,4-19,5) | 15,7 (15,6-15,7) |
| 2001–2002 | 13,9 (13,9-14,0) | 20,2 (20,1-20,2) | 16,4 (16,4-16,5) |
| 2002–2003 | 14,5 (14,5-14,6) | 20,6 (20,5-20,6) | 17,0 (16,9-17,0) |
| 2003–2004 | 15,2 (15,1-15,2) | 20,9 (20,8-21,0) | 17,5 (17,5-17,6) |
| 2004–2005 | 15,7 (15,7-15,8) | 21,2 (21,1-21,3) | 18,0 (17,9-18,0) |
| 2005–2006 | 16,2 (16,1-16,2) | 21,4 (21,3-21,4) | 18,3 (18,3-18,4) |
| 2006–2007 | 16,6 (16,5-16,6) | 21,5 (21,5-21,6) | 18,6 (18,6-18,7) |
| 2007–2008 | 16,9 (16,9-17,0) | 21,6 (21,5-21,7) | 18,9 (18,8-18,9) |
| 2008–2009 | 17,4 (17,3-17,4) | 21,8 (21,7-21,8) | 19,2 (19,2-19,2) |
| 2009–2010 | 17,7 (17,7-17,8) | 21,9 (21,8-22,0) | 19,5 (19,4-19,5) |
| 2010–2011 | 18,1 (18,0-18,1) | 22,0 (21,9-22,0) | 19,7 (19,7-19,8) |
| 2011–2012 | 18,3 (18,2-18,3) | 22,0 (21,9-22,1) | 19,9 (19,8-19,9) |
| 2012–2013 | 18,5 (18,4-18,5) | 22,0 (21,9-22,0) | 20,0 (19,9-20,0) |
| 2013–2014 | 18,6 (18,5-18,6) | 21,9 (21,8-21,9) | 20,0 (19,9-20,0) |
| 2014–2015 | 18,8 (18,7-18,8) | 22,0 (22,0-22,1) | 20,2 (20,1-20,2) |
| 2015–2016 | 18,9 (18,8-18,9) | 22,0 (21,9-22,0) | 20,2 (20,2-20,2) |
| 2016–2017 | 19,0 (18,9-19,0) | 21,9 (21,8-21,9) | 20,2 (20,2-20,3) |
En 2016–2017, les hommes âgés de 65 ans et plus étaient 1,1 fois plus susceptibles que les femmes du même âge d'avoir la MPOC.
La prévalence de la MPOC diagnostiquée augmentait généralement avec l'âge et était la plus élevée, à 27,3 %, chez les personnes âgées de 85 ans et plus (figure 3.9.6).

Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note †
-
Les données du Nunavut ont été exclues avant l'année financière 2005–2006. Les données du Yukon ont été exclues avant l'année financière 2010–2011. Les données de la Saskatchewan n'étaient pas disponibles pour l'année financière 2016–2017.
Figure 3.9.6 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 35–64 | 6,2 (6,2-6,2) | 6,2 (6,2-6,2) | 6,2 (6,2-6,2) |
| 65–74 | 16,1 (16,0-16,1) | 17,4 (17,4-17,5) | 16,7 (16,7-16,8) |
| 75–84 | 21,5 (21,4-21,6) | 25,2 (25,1-25,4) | 23,2 (23,1-23,3) |
| 85+ | 24,8 (24,7-24,9) | 31,8 (31,6-32,0) | 27,3 (27,2-27,4) |
Incapacité
Pour les deux sexes, le taux d'AVI due à la MPOC était de 1 154,6 pour 100 000 aînés en 2017. Les taux ne variaient pas selon le groupe d'âge chez les aînés (figure 3.9.7).
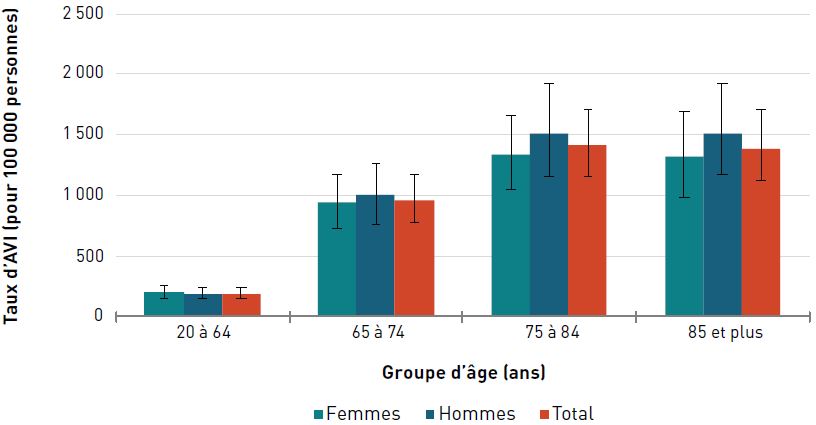
Abréviation : MPOC = maladie pulmonaire obstructive chronique.
Remarques : Les barres d'erreur indiquent un intervalle d'incertitude à 95 %. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure 3.9.7 - Équivalent textuel
| Groupe d'âge (ans) | Taux d'AVI pour 100 000 personnes (intervalle d'incertitude à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 198,9 (156,6-252,2) | 188,8 (145,5-241,0) | 193,9 (155,3-239,8) |
| 65–74 | 936,2 (731,2-1 177,9) | 1 000,6 (770,3-1 272,4) | 967,2 (782,5-1 177,9) |
| 75–84 | 1 332,2 (1 044,9-1 654,5) | 1 516,4 (1 161,6-1 922,4) | 1 415,3 (1 152,8-1 711,8) |
| 85+ | 1 321,8 (989,9-1 683,4) | 1 517,7 (1 1 79,5-1 924,8) | 1 391,6 (1 123,3-1 712,3) |
Mortalité
Chez les aînés canadiens, le TMSA (pour 100 000 personnes) dû à la MPOC a diminué de 22,7 %, passant de 238,8 en 2000 à 184,7 en 2017. Le nombre de décès dus à la MPOC a augmenté, passant de 8 620 en 2000 à 11 180 en 2017 (figure 3.9.8).

Abréviation : MPOC = maladie pulmonaire obstructive chronique.
Remarques : L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20. Codes de la CIM-10 : J41, J42, J43, J44.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note †
-
Les données sur la mortalité de 2017 ne sont pas disponibles pour le Yukon.
Figure 3.9.8 - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | Nombre de décès |
|---|---|---|
| 2000 | 238,8 (233,7-243,9) | 8 620 |
| 2001 | 232,0 (227,1-237,0) | 8 605 |
| 2002 | 228,0 (223,2-232,9) | 8 680 |
| 2003 | 229,1 (224,4-234,0) | 8 950 |
| 2004 | 220,1 (215,5-224,7) | 8 835 |
| 2005 | 223,6 (219,0-228,2) | 9 240 |
| 2006 | 200,9 (196,7-205,2) | 8 590 |
| 2007 | 213,3 (209,0-217,7) | 9 390 |
| 2008 | 212,2 (207,9-216,4) | 9 610 |
| 2009 | 203,8 (199,7-207,9) | 9 500 |
| 2010 | 196,4 (192,5-200,4) | 9 435 |
| 2011 | 199,4 (195,4-203,3) | 9 865 |
| 2012 | 189,6 (185,8-193,4) | 9 725 |
| 2013 | 196,6 (192,9-200,4) | 10 435 |
| 2014 | 188,3 (184,7-192,0) | 10 335 |
| 2015 | 192,2 (188,6-195,9) | 10 880 |
| 2016 | 183,2 (179,8-186,7) | 10 715 |
| 2017 | 184,7 (181,3-188,1) | 11 180 |
3.10 Chutes
Les chutes sont évitables, mais nécessitent des interventions multifactorielles et fondées sur des données probantesNote de bas de page 137. Les données de l'ESCC de 2009 sur le vieillissement en santé indiquent que 19,8 % des aînés ont déclaré une chute au cours de l'année précédente. Parmi ceux-ci, 63,3 % ont déclaré avoir chuté une fois, tandis que 36,7 % ont déclaré avoir chuté plusieurs fois au cours de l'année précédenteNote de bas de page 138.
Les blessures liées à une chute peuvent avoir un impact sur la qualité de vie et entraîner une perte d'autonomie, une hospitalisation et parfois la mortNote de bas de page 139. Les aînés qui sont hospitalisés pour une chute restent en moyenne 14,3 jours à l'hôpital, contre 7,5 jours pour ceux qui sont hospitalisés pour toute autre causeNote de bas de page 140.
Les chutes et les blessures sont influencées par plusieurs facteurs de risque qui sont une combinaison de facteurs intrinsèques et extrinsèques. Les facteurs de risque intrinsèques des chutes comprennent l'âge avancé, une maladie chronique, la prise de médicaments, une mobilité réduite, la peur de tomber et des antécédents de chutes. Les chutes antérieures sont un bon indicateur des chutes futuresNote de bas de page 137,Note de bas de page 141,Note de bas de page 142,Note de bas de page 143. Les aînés qui ont fait une chute sont trois fois plus susceptibles que ceux qui ne sont jamais tombés de faire une autre chute dans l'année qui suitNote de bas de page 137.
La présence de multiples maladies chroniques est également un important facteur de prédiction des chutes chez les aînés vivant dans la communauté. Les données de l'ESCC de 2009 sur le vieillissement en santé révèlent que le risque de chute augmente avec le nombre de maladies chroniques, le risque de chute étant au moins deux fois plus élevé chez les aînés souffrant de quatre maladies chroniques ou plusNote de bas de page 138.
Les facteurs de risque extrinsèques des chutes comprennent les facteurs de la communauté (p. ex. les dangers liés aux normes de conception et aux codes de construction), les facteurs du milieu de vie, ainsi que les conditions météorologiques et le climat. Les autres facteurs comprennent des chaussures et des vêtements inadaptés et des appareils fonctionnels inappropriésNote de bas de page 137,Note de bas de page 141,Note de bas de page 142. Il a également été démontré que l'isolement social et le faible statut socio-économique augmentent le risque de chuteNote de bas de page 137,Note de bas de page 144.
Selon l'ESCC de 2017–2018, environ 5,8 % (soit 350 000) des aînés ont signalé une blessure liée à une chute suffisamment grave pour limiter leur activité normale pendant au moins 24 heures au cours des 12 derniers mois. Parmi eux, 63,5 % étaient des femmes (données non présentées). Le pourcentage de répondants ayant déclaré une blessure liée à une chute au cours des 12 derniers mois variait, de 5,9 % chez les femmes de 65 à 74 ans à 9,6 % chez les femmes de 85 ans et plus et de 4,3 % chez les hommes de 65 à 74 ans à 9,5 % chez les hommes de 85 ans et plus (figure 3.10.1).
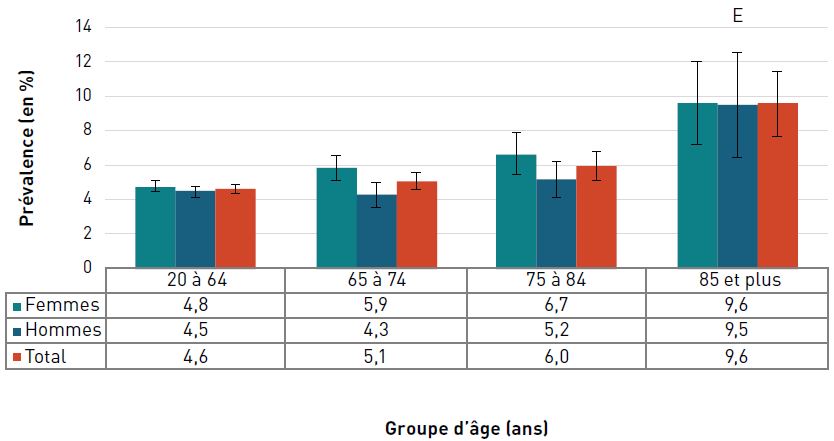
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2017–2018.
- Note E
-
Interpréter les résultats avec prudence, coefficient de variation (CV) entre 15,0 % et 35,0 %.
Figure 3.10.1 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 4,8 (4,4-5,1) | 4,5 (4,1-4,8) | 4,6 (4,4-4,9) |
| 65–74 | 5,9 (5,2-6,6) | 4,3 (3,6-5,0) | 5,1 (4,6-5,6) |
| 75–84 | 6,7 (5,5-7,9) | 5,2 (4,2-6,2) | 6,0 (5,2-6,8) |
| 85+ | 9,6 (7,2-12,1) | 9,5 (6,4-12,6)Note de bas de tableau E | 9,6 (7,7-11,5) |
La figure 3.10.2 montre que 49,1 % des femmes et 31,7 % des hommes âgés de 65 ans et plus ont déclaré que la cause de leur blessure liée à une chute était une glissade en marchant sur une surface autre que celles indiquée dans la question. Les autres raisons couramment évoquées sont les glissades sur la glace ou la neige et les montées et descentes d'escaliers. Ces résultats sont comparables aux données présentées dans le rapport « Chutes chez les aînés au Canada : Deuxième rapport », qui indique que 45 % des blessures liées à une chute chez les Canadiens de 65 ans et plus sont attribuables à des glissades en marchant sur toute autre surface et qu'environ 16 % sont attribuables à une glissade en marchant sur une surface enneigée ou glacéeNote de bas de page 137.
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2017–2018.
- Note E
-
Interpréter les résultats avec prudence, coefficient de variation (CV) entre 15,0 % et 35,0 %.
Figure 3.10.2 - Équivalent textuel
| Type d'activité | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| Glisser/faux pas sur une surface (autre) | 49,1 (44,0-54,1) | 31,7 (26,3-37,0) | 42,1 (38,3-45,9) |
| Glisser/faux pas sur une surface enneigée ou glacée | 15,6 (12,0-19,2) | 21,3 (15,9-26,8) | 17,9 (14,8-21,0) |
| Monter ou descendre un escalier/des marches | 10,7 (8,3-13,2) | 13,0 (7,6-18,4)Note de bas de tableau E | 11,6 (9,0-14,2) |
| En raison d'un problème de santé | 6,6 (4,4-8,7)Note de bas de tableau E | 5,3 (3,0-7,6)Note de bas de tableau E | 6,1 (4,5-7,7) |
| D'un meuble ou en montant sur un meuble | 5,1 (3,7-6,5) | 4,6 (2,5-6,7)Note de bas de tableau E | 4,9 (3,7-6,1) |
| Autre activité | 11,4 (7,7-15,2) | 23,4 (18,0-28,8) | 16,2 (13,0-19,4) |
Les femmes déclaraient le plus souvent que leurs blessures liées à une chute étaient des os cassés ou fracturés (35,1 %) et des entorses ou des foulures (32,3 %) (figure 3.10.3). Les hommes sont plus nombreux à déclarer avoir une entorse ou une foulure (40,5 %) que des os cassées ou fracturés (20,8 %).
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2017–2018.
Figure 3.10.3 - Équivalent textuel
| Type de blessure | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| Fracture ou cassure osseuse | 35,1 (31,2-39,0) | 20,8 (17,2-24,5) | 29,0 (26,2-31,8) |
| Entorse ou foulure | 32,3 (28,8-35,7) | 40,5 (36,3-44,7) | 35,8 (33,1-38,5) |
| Éraflure, meurtrissure ou cloque | 10,7 (8,8-12,6) | 9,7 (7,3-12,2) | 10,3 (8,8-11,8) |
| Coupures, perforation, morsure d'animal ou d'humain | 6,2 (4,5-7,9) | 11,6 (8,4-14,7) | 8,5 (6,8-10,2) |
| Autre type | 14,5 (11,9-17,0) | 17,0 (13,2-20,7) | 15,5 (13,3-17,7) |
3.11 Multimorbidité
Dans ce rapport, la multimorbidité est définie comme la cooccurrence chez un même individu de deux ou plus de dix maladies chroniques courantes, notamment les maladies cardiaques, les AVC, le cancer (à vie), l'asthme, la MPOC, le diabète, l'arthrite, la maladie d'Alzheimer ou d'autres démences, les troubles anxieux et de l'humeurNote de bas de page 53.
La multimorbidité est associée à une diminution de la qualité de vie, à une utilisation accrue des ressources de soins de santé, à l'institutionnalisation, à des effets néfastes sur la santé, à des incapacités et à des décès prématurésNote de bas de page 145.
Le fait de vivre avec plusieurs maladies chroniques peut présenter des défis supplémentaires qui ont un impact sur la santé globale. Les maladies chroniques sont souvent associées à une douleur chronique (douleur qui dure au moins trois mois). Environ 36,7 % des aînés vivant dans des résidences privées et 40,9 % des aînés vivant en établissement qui ont déclaré avoir au moins deux maladies chroniques ont déclaré souffrir de douleurs chroniquesNote de bas de page 146. Les opioïdes sont couramment utilisés pour soulager et gérer la douleur, et un aîné canadien sur cinq a reçu une ordonnance pour des opioïdes entre 2015 et 2016Note de bas de page 147. Malgré les faibles taux de consommation chronique d'opioïdes chez les aînés en 2016 (3,5 %), cette population a connu l'un des taux les plus élevés d'hospitalisations dues à un empoisonnement aux opioïdes; 63 % de ces cas étaient accidentelsNote de bas de page 148. Les aînés consommant des opioïdes sont également plus susceptibles de souffrir de constipation et de troubles de l'équilibre qui augmentent le risque de chutes et d'autres effets indésirablesNote de bas de page 149.
La polypharmacie (c.-à-d. l'utilisation simultanée de plusieurs médicaments par un individu) est indépendamment associée au fait d'avoir plusieurs maladies chroniques. Les aînés souffrant de deux maladies chroniques ou plus sont environ trois fois plus susceptibles de déclarer avoir pris plusieurs médicaments que ceux n'ayant aucune ou ayant une seule maladie chroniqueNote de bas de page 150. En 2016, les aînés canadiens se sont vu prescrire en moyenne 6,9 catégories différentes de médicaments annuellementNote de bas de page 151. La consommation de plusieurs médicaments est liée à un risque accru de consommation inappropriée de médicaments et d'effets indésirables des médicamentsNote de bas de page 151.
Plus d'un aîné sur trois est en état de multimorbidité.
Plus d'un tiers des femmes (38,1 %) et des hommes (36,0 %) de plus de 65 ans présentaient au moins deux des maladies chroniques courantes (ESCC de 2017–2018).
La multimorbidité augmente avec l'âge et touche près de la moitié (48 %) des Canadiens âgés de 85 ans et plus.
La proportion d'aînés atteints de multimorbidité augmentait avec l'âge (figure 3.11.1), touchant environ 32,8 % des personnes âgées de 65 à 74 ans, 42,7 % des personnes âgées de 75 à 84 ans et 47,7 % des personnes âgées de 85 ans et plus. Seuls 13,3 % des personnes âgées de 20 à 64 ans étaient atteintes de multimorbidité.
Les femmes de moins de 75 ans sont plus susceptibles que les hommes d'être atteintes de multimorbidité.
La proportion de Canadiens atteints de multimorbidité augmentait avec l'âge et était plus élevée chez les femmes de moins de 75 ans que chez les hommes du même âge (figure 3.11.1). Aucune différence de ce type n'a été observée entre les femmes et les hommes âgés de 75 ans et plus.
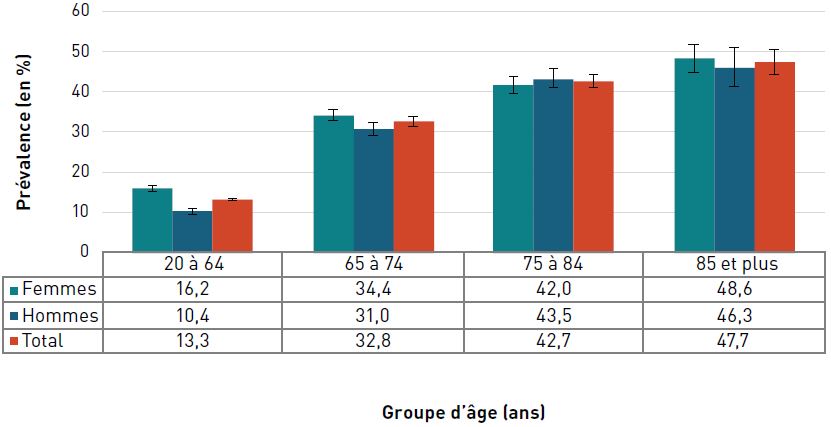
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2017–2018.
Figure 3.11.1 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 16,2 (15,6-16,8) | 10,4 (9,9-11,0) | 13,3 (12,9-13,7) |
| 65–74 | 34,4 (32,9-35,9) | 31,0 (29,4-32,6) | 32,8 (31,7-33,9) |
| 75–84 | 42,0 (39,9-44,1) | 43,5 (41,2-45,9) | 42,7 (41,1-44,3) |
| 85+ | 48,6 (45,1-52,1) | 46,3 (41,4-51,2) | 47,7 (44,7-50,7) |
La prévalence réelle de la multimorbidité est probablement sous-estimée, car elle est basée sur les renseignements autodéclarés provenant de l'ESCC et ne comprend que les individus vivant dans la communauté. La définition de la multimorbidité peut également varier d'une étude à l'autre. Une étude récente laisse entendre que le terme « multimorbidité » peut inclure aussi peu que deux maladies, et jusqu'à 114 maladiesNote de bas de page 152. Les types de maladies inclus peuvent également différer. Des enquêtes populationnelles menées aux États-Unis et en Israël qui utilisaient des définitions de la multimorbidité similaires à celle utilisée dans le présent rapport ont révélé que la prévalence de la multimorbidité était de 61,6 % et 64,1 %, respectivement, chez les aînés de 65 ans et plus, ce qui est beaucoup plus élevé que les résultats présentés dans le présent rapportNote de bas de page 153,Note de bas de page 154. Cela laisse entendre que les résultats de la multimorbidité doivent être interprétés avec prudence. Les travaux futurs permettront d'affiner la définition et les méthodes d'évaluation de la multimorbidité, et d'envisager d'autres sources de données telles que l'utilisation des données administratives sur la santé provenant du SCSMC.
Résumé
Les maladies et affections chroniques abordées dans le présent rapport ont été sélectionnées en fonction de leur prévalence, de leur répercussion sur la vie des aînés et de la disponibilité des données. D'autres maladies chroniques courantes n'entrent pas dans le cadre du présent rapport. Les estimations de la prévalence provenant de l'ESCC de 2015–2016 et 2017–2018 pour ces conditions se trouvent aux tableaux A et B de l'annexe 4.
Bien que de nombreuses personnes vivant avec une ou plusieurs maladies chroniques conservent un niveau de fonctionnement élevé, les conséquences peuvent être importantes, car elles peuvent avoir un impact sur les activités de la vie quotidienne, réduire la qualité de vie et augmenter le risque de mortalité.
Certaines maladies ont des répercussions importantes sur les aînés. L'hypertension est l'un des principaux facteurs de risque de développement de maladies cardiaques et le plus important facteur de risque d'accident vasculaire cérébral. Elle est également largement évitable, mais deux tiers des aînés vivent avec de l'hypertension diagnostiquée.
Les maladies buccodentaires sont associées à de nombreuses maladies chroniques, et environ la moitié (52,0 %) des aînés de 65 à 79 ans souffrent de maladies parodontales modérées à graves. L'arthrose, la forme la plus courante d'arthrite, qui touche environ un tiers (38,0 %) des personnes âgées de 65 ans et plus, ne peut être guérie, mais des interventions (y compris des modifications du mode de vie) peuvent réduire la douleur, améliorer la fonction et, dans certains cas, retarder la progression de la maladie.
Les aînés sont également touchés par les maladies chroniques suivantes, qui sont très répandues :
- 27,0 % vivaient avec une cardiopathie ischémique diagnostiquée;
- 26,8 % vivaient avec du diabète diagnostiqué;
- 25,1 % vivaient avec de l'ostéoporose diagnostiquée;
- 21,5 % déclaraient avoir reçu un diagnostic de cancer au cours de leur vie;
- 20,2 % vivaient avec de la MPOC diagnostiquée;
- 10,7 % vivaient avec de l'asthme diagnostiqué;
- 9,5 % avaient eu un AVC;
- 9,1 % vivaient avec de l'insuffisance cardiaque diagnostiquée;
- 6,9 % vivaient avec de la démence diagnostiquée.
En outre, 10,7 % d'entre eux ont eu recours aux services de santé pour des troubles anxieux et de l'humeur.
Environ 20 % des aînés font des chutes chaque année. Environ 5,8 % (soit 350 000) des aînés ont déclaré avoir subi une blessure liée à une chute au cours des 12 mois précédant 2017–2018; près des deux tiers (63,5 %) étaient des femmes. Les chutes peuvent avoir de graves conséquences, allant de la perte de mobilité à l'hospitalisation, voire au décès. Cependant, elles peuvent être évitées grâce à des initiatives de prévention des blessures qui ciblent les facteurs de risque.
Certaines maladies sont plus courantes chez les femmes, tandis que d'autres sont plus fréquentes chez les hommes.
Comparativement aux hommes du même âge, les femmes âgées de 65 ans et plus sont :
- 4,2 fois plus susceptibles d'avoir de l'ostéoporose diagnostiquée
- 1,9 fois plus susceptibles d'avoir de la polyarthrite rhumatoïde diagnostiquée
- 1,6 fois plus susceptibles d'avoir recours aux services de soins de santé pour les troubles anxieux et de l'humeur
- 1,5 fois plus susceptibles d'avoir de la démence diagnostiquée
- 1,5 fois plus susceptibles d'avoir de l'asthme diagnostiquée
- 1,4 fois plus susceptibles d'avoir de l'arthrose diagnostiquée
Comparativement aux femmes du même âge, les hommes âgés de 65 ans et plus sont :
- 2,7 fois plus susceptibles d'avoir de la goutte diagnostiquée
- 1,5 fois plus susceptibles d'avoir une cardiopathie ischémique diagnostiquée
- 1,5 fois plus susceptibles d'avoir du parkinsonisme diagnostiqué
- 1,3 fois plus susceptibles d'avoir du diabète diagnostiqué
- 1,2 fois plus susceptibles d'avoir un cancer diagnostiqué
- 1,2 fois plus susceptibles d'avoir de l'insuffisance cardiaque diagnostiquée
La prévalence de la plupart des maladies chroniques augmente avec l'âge et au fil du temps
La prévalence de la plupart des maladies et affections chroniques augmente avec l'âge. Parmi les personnes âgées de 85 ans et plus, les cinq maladies ayant la plus forte prévalence étaient l'hypertension (83,4 %), l'arthrose (54,0 %), la cardiopathie ischémique (42,0 %), l'ostéoporose (36,9 %) et la MPOC (27,3 %). La prévalence du recours aux services de santé pour des troubles anxieux et de l'humeur restait stable, tandis que la prévalence des idées suicidaires autodéclarées diminuait avec l'âge.
Bien que la prévalence standardisée selon l'âge du recours aux services de santé pour des troubles anxieux et de l'humeur ait diminué, passant de 13,1 % en 2000–2001 à 10,5 % en 2016– 2017, elle a augmenté pour la majorité des autres maladies. Les plus fortes augmentations ont été observées pour l'ostéoporose, le diabète, l'asthme, le cancer et l'hypertension. Après une augmentation de la prévalence standardisée selon l'âge de la cardiopathie ischémique, de l'insuffisance cardiaque et des AVC, la prévalence s'est stabilisée ou a commencé à diminuer au cours des dernières années (voir également la figure A de l'annexe 3).
Les AVI augmentent fortement avec l'âge pour la maladie d'Alzheimer et d'autres démences ainsi que pour les maladies cardiovasculaires
Les taux d'AVI (pour 100 000 aînés) étaient les plus élevés pour le diabète (1 809,5), la tension artérielle systolique élevée (1 455,4), les AVC (1 214,0), l'insuffisance cardiaque (1 178,2) et la MPOC (1 154,6) (voir également la figure B de l'annexe 3 pour connaître les tendances).
Le taux d'AVI (pour 100 000 personnes) due à la maladie d'Alzheimer et à d'autres démences augmentait fortement avec l'âge et était 15 fois plus élevé chez les personnes âgées de 85 ans et plus (3 301,3) que chez les personnes âgées de 65 à 74 ans (212,0). De plus, les taux d'AVI augmentaient rapidement avec l'âge pour les AVC, l'insuffisance cardiaque, la tension artérielle systolique élevée et la cardiopathie ischémique. Les différences entre les sexes n'ont pas pu être établies en raison des grands intervalles d'incertitude.
Les taux de mortalité ont considérablement diminué pour la plupart des maladies chroniques
Parmi les maladies figurant dans le rapport, les cinq principales causes de décès dus à une maladie chronique chez les aînés en 2017 étaient le cancer, la cardiopathie ischémique, la démence, la MPOC et les AVC.
Les progrès réalisés dans la gestion et le traitement des maladies ainsi que la réduction des taux de tabagisme au cours des dernières décennies ont probablement contribué à la baisse des taux de mortalité pour de nombreuses maladies chroniques. En fait, depuis l'an 2000, les taux de mortalité standardisés selon l'âge ont diminué d'environ 50 % pour la cardiopathie ischémique, l'arthrose, l'ostéoporose, les AVC et l'asthme, et d'au moins 35 % pour la polyarthrite rhumatoïde, l'insuffisance cardiaque et le diabète. Les taux de mortalité liés au cancer et à la MPOC ont également diminué, mais dans une moindre mesure.
En revanche, les taux de mortalité dus à la démence ont augmenté de 59 % depuis l'an 2000, tandis que les taux de mortalité dus à la maladie de Parkinson et à l'hypertension ont augmenté d'environ 26 % et 12 %, respectivement (voir également la figure C de l'annexe 3). L'augmentation des décès liés à la démence est probablement attribuable à la croissance de la population âgée de 65 ans et plus, mais peut également être le résultat d'une diminution d'autres causes concurrentes de décès, telles que les maladies cardiovasculaires et le cancerNote de bas de page 155. De plus, l'augmentation des décès liés à l'hypertension est probablement attribuable au vieillissement de la population, mais d'autres facteurs peuvent en être responsables et devront être étudiés davantageNote de bas de page 156.
Bien que les décès par suicide représentent moins de 1 % de l'ensemble des décès chez les aînés, les taux de mortalité par suicide sont beaucoup plus élevés chez les hommes de 65 ans et plus que chez les femmes du même âge, et culminent chez les personnes de 85 ans et plus (26,1 pour 100 000 chez les hommes contre 4,3 pour 100 000 chez les femmes).
Plus d'un tiers des aînés ont deux maladies chroniques ou plus
Des estimations prudentes indiquent qu'environ 37 % des aînés ont déclaré avoir au moins deux des dix maladies chroniques courantes (c.-à-d. multimorbidité) et près de la moitié des personnes âgées de 85 ans et plus ont déclaré vivre avec de la multimorbidité. Les femmes de moins de 75 ans étaient plus susceptibles que les hommes du même âge de déclarer de la multimorbidité. Aucune différence de ce type n'a été observée entre les femmes et les hommes âgés de plus de 75 ans.
Le fait de vivre avec plusieurs maladies chroniques peut entraîner des difficultés supplémentaires qui peuvent avoir un impact sur la santé globale des aînés, notamment des douleurs chroniques et la consommation de plusieurs médicaments (c.-à-d. polypharmacie). La consommation de plusieurs médicaments est à son tour liée à un risque accru de consommation inappropriée de médicaments et d'effets indésirables des médicaments.
4. Déterminants de la santé
L'âge, l'origine ethnique, les prédispositions génétiques et le sexe sont des facteurs communs qui augmentent le risque de développer des maladies chroniques. Ces facteurs interagissent avec d'autres facteurs tels que les comportements liés au mode de vie et, plus largement, avec l'environnement physique, social et économique pour déterminer la santé.
Tous les Canadiens ne peuvent pas s'attendre à vivre au-delà de 80 ans ou à vivre en bonne santé toute leur vie. Les inégalités en matière de santé persistent et certains groupes sont plus vulnérablesNote de bas de page 157.
L'adoption et le maintien d'un mode de vie sain sont importants pour prévenir et gérer les maladies chroniquesNote de bas de page 158. Plus précisément, la pratique régulière de l'activité physique et l'adoption d'une alimentation saine et équilibrée sont des facteurs de protection importants pour le diabète de type 2, la démence et les accidents vasculaires cérébraux (AVC)Note de bas de page 96,Note de bas de page 159,Note de bas de page 160,Note de bas de page 161. De même, ces interventions sur le mode de vie sont également importantes dans la gestion de ces maladies une fois qu'elles ont été diagnostiquées. Par exemple, de l'activité physique sur une base régulière peut améliorer le contrôle de la glycémie, réduire les facteurs de risque cardiovasculaire et entraîner une perte de poids chez les personnes atteintes de diabète de type 2Note de bas de page 162. Elle peut également améliorer la fonction cognitive des personnes atteintes de démenceNote de bas de page 163 et aider à la récupération fonctionnelle des personnes qui ont eu un accident vasculaire cérébral et contribuer à réduire le risque de futurs AVCNote de bas de page 164. L'arrêt du tabac présente également de nombreux avantages pour la santé, notamment pour les patients atteints de cancer et les survivants du cancerNote de bas de page 165. De même, il a été démontré que la réduction de la consommation d'alcool ou l'arrêt complet de celle-ci améliorait les résultats en matière de santé chez les personnes souffrant de maladies cardiovasculaires avéréesNote de bas de page 166.
Cette section traite des principaux facteurs de risque modifiables, à savoir le tabagisme, l'inactivité physique, une alimentation malsaine, l'usage nocif de l'alcool et un indice de masse corporelle (IMC) élevé. Les habitudes de sommeil et la qualité de celui-ci sont également étudiées. Enfin, les déterminants sociaux plus larges de la santé sont abordés. Les données sont autodéclarées et proviennent de l'Enquête sur la santé dans les collectivités canadiennes (ESCC) et de l'Enquête canadienne sur les mesures de la santé (ECMS).
4.1 Tabagisme
Sur les 84 facteurs de risque évalués dans l'étude sur le fardeau mondial de la maladie (Global Burden of Disease en anglais), le tabagisme est le principal facteur de risque de décès au CanadaNote de bas de page 167. Les décès associés au tabagisme sont le plus souvent dus à trois grands groupes de maladies : le cancer, les maladies cardiovasculaires et les maladies respiratoires. Mais le tabagisme a été associé à des maladies touchant presque tous les organes du corpsNote de bas de page 165. Le tabagisme est également associé à un état de santé autodéclaré moins bon et à un recours accru aux soins de santéNote de bas de page 165.
L'exposition à la fumée secondaire (par les non-fumeurs) est également associée au développement du cancer du poumon, de maladies cardiovasculaires et de maladies respiratoires ainsi qu'à une surmortalitéNote de bas de page 165,Note de bas de page 168.
Bien que les effets néfastes sur la santé soient plus importants chez les personnes qui ont arrêté de fumer que chez celles qui n'ont jamais fumé, l'arrêt du tabac à tout âge a un effet positif sur la santé globale, sur l'espérance de vie et sur le pronostic des patients atteints de cancer. L'arrêt précoce présente le plus d'avantagesNote de bas de page 165,Note de bas de page 169,Note de bas de page 170.
Selon les données de 2017–2018 de l'ESCC, la prévalence des Canadiens ayant déclaré fumer (quotidiennement ou occasionnellement) était la plus élevée chez les personnes âgées de 20 à 64 ans, à 19,1 %, et la plus faible chez les personnes âgées de 85 ans et plus, à 2,8 % (figure 4.1.1). Les taux de tabagisme plus faibles observés chez les adultes de 75 ans et plus peuvent refléter une plus grande probabilité d'arrêter de fumer à cet âge, en partie en raison de la maladie, une raison couramment invoquée pour arrêter de fumerNote de bas de page 170,Note de bas de page 171. Avec une prévalence de 10,5 %, les hommes de 65 ans et plus étaient 1,2 fois plus susceptibles de déclarer fumer (quotidiennement ou occasionnellement) que les femmes du même âge (10,5 % contre 8,6 %).
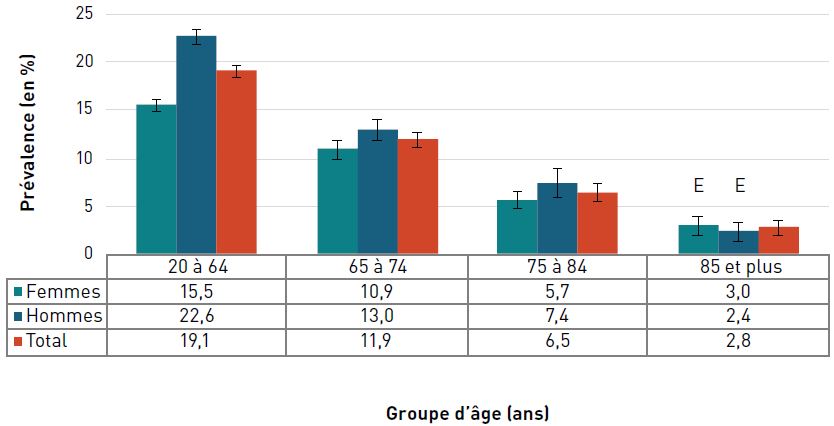
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2017–2018.
- Note E
-
Interpréter les résultats avec prudence, coefficient de variation (CV) entre 15,0 % et 35,0 %.
Figure 4.1.1 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 15,5 (14,9-16,2) | 22,6 (21,8-23,4) | 19,1 (18,5-19,6) |
| 65–74 | 10,9 (9,9-11,9) | 13,0 (11,9-14,2) | 11,9 (11,1-12,7) |
| 75–84 | 5,7 (4,8-6,5) | 7,4 (5,9-9,0) | 6,5 (5,6-7,4) |
| 85+ | 3,0 (2,0-4,0)Note de bas de tableau E | 2,4 (1,4-3,4)Note de bas de tableau E | 2,8 (2,0-3,5) |
4.2 Activité physique
Le maintien d'un mode de vie sain, qui inclut être physiquement actif, peut aider à prévenir le développement ou à retarder l'apparition de maladies chroniquesNote de bas de page 172,Note de bas de page 173,Note de bas de page 174,Note de bas de page 175. L'activité physique joue également un rôle essentiel dans la réduction de la dépression, de l'anxiété et du stress chronique tout en améliorant les fonctions cognitivesNote de bas de page 173. L'activité physique n'est pas seulement protectrice pour ceux qui ont été actifs toute leur vie, mais elle est également bénéfique pour ceux qui deviennent actifs plus tard dans la vieNote de bas de page 176. Il a été démontré qu'elle retarde la perte fonctionnelle et améliore la survie et les résultats en matière de santé chez les personnes atteintes de maladies chroniquesNote de bas de page 172,Note de bas de page 176. Les personnes âgées en moins bonne forme physique sont plus susceptibles d'avoir une moins bonne qualité de vie liée à la santé et des niveaux de fragilité modérés à graves, ce qui augmente leur risque d'institutionnalisation et de décèsNote de bas de page 172,Note de bas de page 177,Note de bas de page 178.
Selon les Directives canadiennes en matière d'activité physique, pour obtenir des bienfaits sur la santé et améliorer les capacités fonctionnelles, les adultes âgés de 65 ans et plus doivent pratiquer une activité physique aérobie d'intensité modérée à élevée pendant au moins 150 minutes par semaine, par tranches de 10 minutes ou plusNote de bas de page 179.
La prévalence des Canadiens qui ont déclaré des niveaux d'activité physique rencontrant les directives en matière d'activité physique diminue avec l'âge. Alors que 57,1 % des femmes et 64,0 % des hommes âgés de 20 à 64 ans ont déclaré avoir atteint les niveaux recommandés, 42,8 % des femmes et 50,5 % des hommes âgés de 65 à 74 ans et 13,2 % des femmes et 18,4 % des hommes âgés de 85 ans et plus ont déclaré avoir atteint les niveaux recommandés (figure 4.2.1). Cette diminution de l'activité physique avec l'âge peut être due à une perte de masse maigre, de force et d'équilibre et à une augmentation des dysfonctionnements articulaires et de l'arthriteNote de bas de page 180.
En 2017–2018, les hommes âgés de 65 ans et plus (43,9 %) étaient 1,2 fois plus susceptibles de respecter les directives en matière d'activité physique que les femmes du même âge (35,6 %) [données non présentées].
Les personnes ont tendance à surestimer leur niveau d'activité en raison d'un biais de désirabilité sociale, et les niveaux d'activité physique autodéclarés sont souvent surestimésNote de bas de page 181. Des mesures objectives de l'activité physique fournissent une évaluation plus valideNote de bas de page 182. Les données de moniteur d'activité de l'ECMS de 2016–2017 indiquent que seulement 15,2 % des aînés de 65 à 79 ans respectaient les directives en matière d'activité physiqueNote de bas de page 53. Des mesures objectives pour les personnes âgées de 80 ans et plus ne sont pas recueillies, bien que cela serait utile pour mieux comprendre les niveaux d'activité des aînés les plus âgés.
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2017–2018.
- Note *
-
Au moins 150 minutes d'activité physique modérée à vigoureuse chaque semaine, par tranches de 10 minutes.
Figure 4.2.1 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 57,1 (56,2-58,0) | 64,0 (63,1-65,0) | 60,5 (59,9-61,2) |
| 65–74 | 42,8 (41,3-44,4) | 50,5 (48,7-52,3) | 46,4 (45,2-47,7) |
| 75–84 | 28,8 (26,6-30,9) | 37,3 (34,8-39,7) | 32,7 (31,1-34,3) |
| 85+ | 13,2 (10,9-15,5) | 18,4 (14,8-22,0) | 15,3 (13,3-17,4) |
4.3 Nutrition
Le risque nutritionnel fait référence au risque de développer des déficits nutritionnels à la suite d'un mauvais apport en nutriments. L'apport en nutriments peut être inadéquat en raison d'une sous-alimentation ou d'une suralimentationNote de bas de page 183. Le risque nutritionnel est souvent évalué en examinant si une personne a gagné ou perdu plus de 4,5 kg au cours des six derniers mois et si elle saute régulièrement des repas, mange seule ou trouve que cuisiner est une corvéeNote de bas de page 184.
Divers facteurs peuvent avoir un impact sur l'apport alimentaire des aînés. Les changements physiologiques associés au vieillissement qui ont un effet sur l'apport alimentaire comprennent, par exemple, les changements de la composition corporelle qui peuvent entraîner une réduction de la vitesse du métabolisme, des problèmes de santé buccodentaire, une diminution du sens du goût et de l'odorat et le développement de maladies chroniquesNote de bas de page 185.
Des facteurs sociaux, socio-économiques et psychosociaux peuvent également contribuer au développement du risque nutritionnel. Ces facteurs comprennent (sans toutefois s'y limiter) l'isolement social, la solitude, les contraintes économiques et le manque de soutien social, incluant le manque d'aide pour les activités de la vie courante comme faire les courses ou pour préparer les repasNote de bas de page 184,Note de bas de page 186.
Selon les données de l'ESCC de 2008–2009, 34 % des aînés de 65 ans et plus (37 % des femmes et 29 % des hommes) présentaient un risque nutritionnelNote de bas de page 184,Note de bas de page 186. Les Canadiens à risque nutritionnel sont plus susceptibles de chuter et de souffrir de fragilité, de limitations fonctionnelles, d'avoir une mauvaise qualité de vie et d'avoir une capacité réduite à se remettre d'une maladie ou d'une chirurgieNote de bas de page 184,Note de bas de page 186,Note de bas de page 187,Note de bas de page 188.
Près d'un cinquième (18 %) des aînés à risque nutritionnel ont déclaré manger moins de deux portions de fruits et légumes par jourNote de bas de page 184. Un régime alimentaire pauvre en fruits et/ou légumes augmente le risque de développer plusieurs maladies chroniques majeures, notamment la cardiopathie ischémique, les AVC, le diabète de type 2, le cancer de l'œsophage et le cancer du poumonNote de bas de page 167. En revanche, un régime alimentaire riche en fruits et/ou légumes est associé à une diminution du tour de taille et de l'IMC, et à une prise de poids globalement plus faibleNote de bas de page 167.
S'élevant à 39.7%, la prévalence des Canadiens qui ont déclaré manger des fruits et légumes au moins 5 fois par jour était la plus élevée chez les personnes âgées de 85 ans et plus en 2015–2016 (figure 4.3.1). Les femmes âgées de 65 à 84 ans étaient environ 1,6 fois plus susceptibles que les hommes du même âge de déclarer manger des fruits et légumes au moins 5 fois par jour. Aucune différence de ce type n'a été observée dans le groupe d'âge le plus âgé.
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2015–2016.
Figure 4.3.1 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 38,5 (37,6-39,3) | 23,2 (22,4-24,0) | 30,9 (30,3-31,5) |
| 65–74 | 36,3 (34,5-38,0) | 21,7 (20,2-23,3) | 29,4 (28,2-30,6) |
| 75–84 | 37,3 (35,1-39,5) | 23,6 (21,2-25,9) | 31,1 (29,5-32,8) |
| 85+ | 41,4 (37,1-45,7) | 36,2 (29,8-42,6) | 39,7 (36,1-43,3) |
4.4 Consommation d'alcool
Les Directives de consommation d'alcool à faible risque du Canada recommandent que les hommes ne dépassent pas 3 verres par jour ou 15 verres par semaine. De même, les femmes ne doivent pas dépasser 2 verres par jour ou 10 verres par semaine. Il est également recommandé de prévoir chaque semaine des journées sans alcool pour éviter le développement d'une habitudeNote de bas de page 189.
Il a été démontré qu'une consommation faible à modérée d'alcool (c.-à-d. un verre ou moins par jour pour les femmes et un à deux verres par jour pour les hommes) a une action protectrice contre la cardiopathie ischémique, l'insuffisance cardiaque, les AVC, le diabète de type 2 et la mortalité toutes causes confonduesNote de bas de page 166. En revanche, une consommation excessive d'alcool (c.-à-d. en une seule fois, quatre verres ou plus pour les femmes et cinq verres ou plus pour les hommes) augmente le risque de développer de nombreux cancers (p. ex., cavité buccale et pharynx, œsophage buccal, côlon, rectum, foie, larynx), des maladies digestives (p. ex. cirrhose du foie), une pancréatite, le diabète, les maladies cardiovasculaires et les blessuresNote de bas de page 190.
Les effets toxiques de l'alcool peuvent être plus prononcés chez les aînés, car la capacité du corps à métaboliser et à éliminer l'alcool ralentit avec l'âgeNote de bas de page 191. La consommation d'alcool peut parfois interagir de façon néfaste avec les médicaments. Comme les aînés se voient souvent prescrire plusieurs médicaments (la majorité d'entre eux se voyant prescrire au moins cinq classes de médicaments différentesNote de bas de page 151) pour gérer leurs conditions chroniques, ceux qui consomment de l'alcool sont plus exposés aux effets indésirables. La consommation d'alcool, seule ou en combinaison avec des médicaments, est également liée aux chutesNote de bas de page 192,Note de bas de page 193. La consommation modérée à élevée d'alcool est également associée à un risque accru d'accidents de la route et de suicide chez les aînésNote de bas de page 193.
Des données de l'ESCC de 2017–2018 pour les résidents de la Colombie-Britannique, de l'Ontario et de l'Île-du-Prince-Édouard indiquent que la prévalence de ceux et celles qui ont déclaré avoir dépassé les recommandations figurant dans les directives de consommation d'alcool à faible risque était la plus élevée dans le groupe d'âge de 20 à 64 ans (20,4 %) et la plus faible chez les aînés de 85 ans et plus (2,9 %) [figure 4.4.1]. Avec une prévalence de 9,1 %, les hommes de 65 ans et plus étaient 1,2 fois plus susceptibles que les femmes du même âge (7,5 %) de ne pas respecter les recommandations (données non présentées).
De nouvelles lignes directrices spécifiques aux aînés parues en 2019 recommandent plutôt que les hommes âgés de 65 ans et plus ne dépassent pas un à deux verres par jour ou sept verres par semaine. De même, les femmes âgées de 65 ans et plus ne doivent pas dépasser un verre par jour ou cinq verres par semaineNote de bas de page 194. Une analyse rétrospective des données de l'ESCC de 2017–2018 sur la consommation d'alcool à faible risque utilisant les nouvelles lignes directrices démontre que plus de 20 % des aînés dépassent ces nouvelles recommandations (données non présentées).
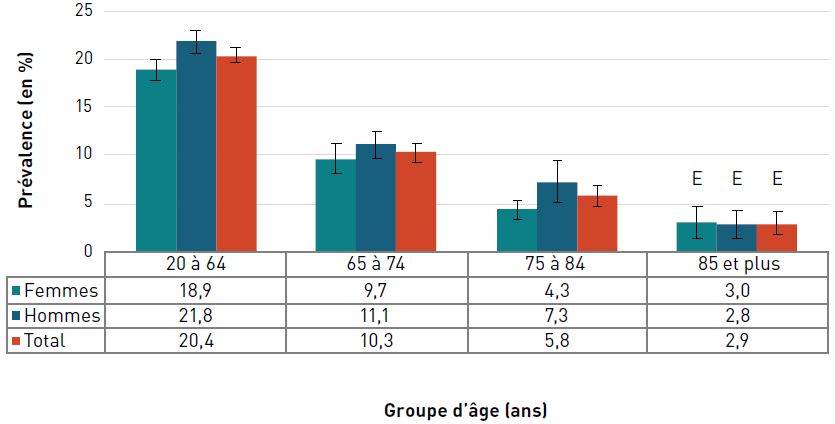
Remarques : Les estimations représentent les Canadiens vivant en Colombie-Britannique, en Ontario et à l'Île-du- Prince-Édouard. Les données n'étaient pas disponibles pour les autres provinces et territoires. Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2017–2018.
- Note E
-
Interpréter les résultats avec prudence, coefficient de variation (CV) entre 15,0 % et 35,0 %.
Figure 4.4.1 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 18,9 (17,9-20,0) | 21,8 (20,6-23,0) | 20,4 (19,6-21,2) |
| 65–74 | 9,7 (8,1-11,2) | 11,1 (9,7-12,5) | 10,3 (9,3-11,3) |
| 75–84 | 4,3 (3,3-5,4) | 7,3 (5,2-9,4) | 5,8 (4,6-6,9) |
| 85+ | 3,0 (1,3-4,7)Note de bas de tableau E | 2,8 (1,3-4,3)Note de bas de tableau E | 2,9 (1,8-4,0)Note de bas de tableau E |
4.5 Indice de masse corporelle
L'IMC, une mesure indirecte de la graisse corporelle d'une personne, est utilisé pour classer les personnes en fonction des risques potentiels pour la santé associés à une surcharge ou à une insuffisance pondérale. L'IMC est le poids d'une personne en kilogrammes divisé par sa taille en mètres carrés : kg/m2Note de bas de page 195.
Les personnes classées dans la catégorie de l'excès de poids (IMC = 25,0 à 29,9) ou de l'obésité (IMC ≥ 30) courent un risque accru de développer du diabète de type 2, une cardiopathie ischémique, un AVC, de l'arthrose, un cancer colorectal, un cancer du sein et d'autres maladies ou affections chroniquesNote de bas de page 167,Note de bas de page 196,Note de bas de page 197. Les femmes et les hommes classés dans la catégorie de l'obésité sont plus susceptibles de présenter des déficiences fonctionnelles que celles et ceux qui ne sont pas classés dans cette catégorieNote de bas de page 198. En outre, les femmes de plus de 55 ans qui souffrent d'obésité ont tendance à déclarer une participation sociale réduiteNote de bas de page 198. D'autres études ont montré qu'un poids insuffisant (IMC < 18,5) et l'obésité sont tous deux associés à une qualité de vie liée à la santé plus faible (plus précisément à une perception de la santé plus faible et à un fonctionnement physique moins bon) chez les femmes et les hommes âgés de 65 ans et plusNote de bas de page 178,Note de bas de page 199.
Malgré ces risques connus, un paradoxe de l'obésité apparaît souvent chez les aînés : un poids accru ou un IMC élevé peut avoir une action protectrice contre la perte osseuse, les fractures et le déclin cognitifNote de bas de page 180,Note de bas de page 200. Un IMC élevé (≥ 25) à un âge avancé peut également être un facteur de protection contre le développement de la malnutrition lorsque les aînés ont des difficultés temporaires à manger ou à absorber des nutrimentsNote de bas de page 180,Note de bas de page 200.
Dans l'ensemble, environ 30,3 % des aînés ont déclaré avoir un poids normal (IMC ajustéNote de bas de page d de 18,5 à 24,5) en 2017–2018, la proportion la plus élevée étant enregistrée chez les aînés de 85 ans et plus (46,5 %) (figure 4.5.1). La prévalence de l'IMC ajusté a atteint un pic dans la catégorie de l'excès de poids pour les personnes âgées de 65 à 74 ans (39,7 %) et de 75 à 84 ans (42,2 %). Environ 31,1 % des personnes âgées de 65 à 74 ans avaient un IMC ajusté dans la catégorie de l'obésité (IMC ≥ 30), une proportion considérablement plus élevée que dans tout autre groupe d'âge.
- Note d
-
Un facteur d'ajustement a été appliqué aux valeurs de l'IMC calculées à partir de la taille et du poids autodéclarés pour tenir compte des biais connus de l'autodéclarationFootnote 201.
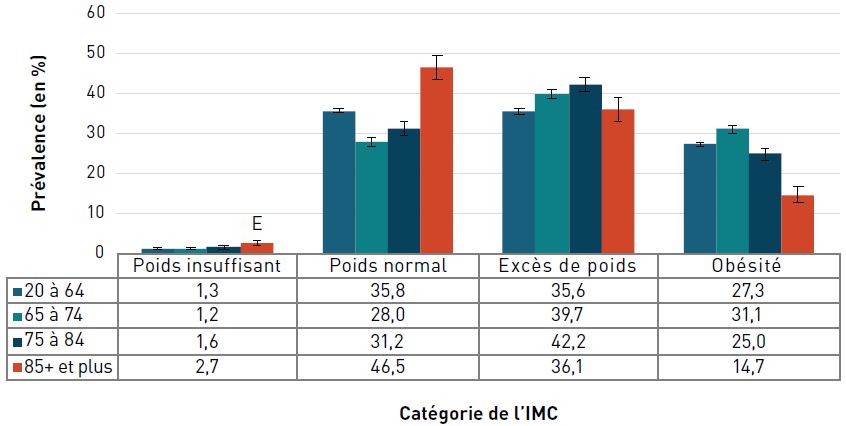
Abréviation : IMC = indice de masse corporelle.
Remarques : Poids insuffisant (IMC < 18,5), poids normal (IMC = 18,5 à 24,9), excès de poids (IMC = 25,0 à 29,9), obésité (IMC ≥ 30). Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2017–2018.
- Note *
-
Un facteur d'ajustement a été appliqué aux valeurs de l'IMC calculées à partir de la taille et du poids autodéclarés pour tenir compte des biais connus de l'autodéclarationFootnote 201.
- Note E
-
Interpréter les résultats avec prudence, coefficient de variation (CV) entre 15,0 % et 35,0 %.
Figure 4.5.1 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | |||
|---|---|---|---|---|
| Poids insuffisant | Poids normal | Excès de poids | Obésité | |
| 20–64 | 1,3 (1,1-1,4) | 35,8 (35,2-36,4) | 35,6 (35,0-36,3) | 27,3 (26,7-27,9) |
| 65–74 | 1,2 (0,9-1,5) | 28,0 (26,9-29,2) | 39,7 (38,5-40,8) | 31,1 (29,9-32,2) |
| 75–84 | 1,6 (1,2-2,1) | 31,2 (29,6-32,7) | 42,2 (40,5-43,9) | 25,0 (23,6-26,4) |
| 85+ | 2,7 (1,9-3,5)Note de bas de tableau E | 46,5 (43,3-49,8) | 36,1 (32,9-39,2) | 14,7 (12,9-16,5) |
En 2017–2018, une plus grande proportion d'hommes âgés de 65 ans et plus que de femmes du même âge ont été classés dans la catégorie de l'excès de poids (43,7 % contre 37,0 %). Les proportions d'hommes et de femmes classés dans la catégorie de l'obésité (IMC ≥ 30) étaient similaires (27,7 % contre 28,4 %). Cependant, les femmes âgées étaient 1,6 fois plus susceptibles que les hommes âgés d'avoir un IMC ajusté dans la catégorie de l'insuffisance de poids (IMC < 18,5) (figure 4.5.2).
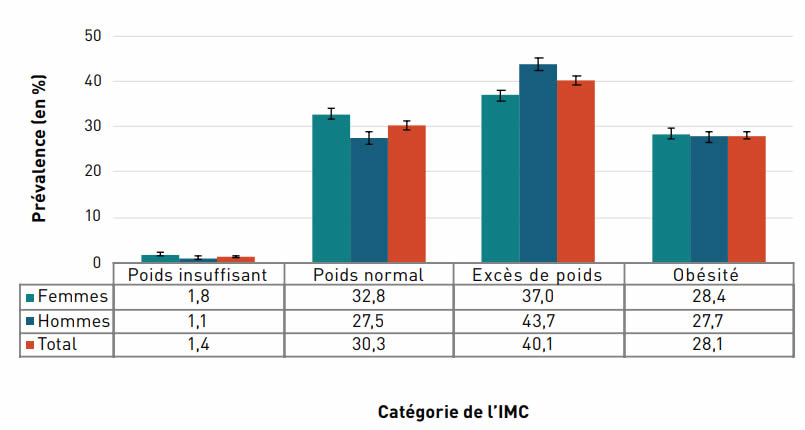
Abréviation : IMC = indice de masse corporelle.
Remarques : Poids insuffisant (IMC < 18,5), poids normal (IMC = 18,5 à 24,9), excès de poids (IMC = 25,0 à 29,9), obésité (IMC ≥ 30). Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2017–2018.
- Note *
-
Un facteur d'ajustement a été appliqué aux valeurs de l'IMC calculées à partir de la taille et du poids autodéclarés pour tenir compte des biais connus de l'autodéclarationFootnote 201.
Figure 4.5.2 - Équivalent textuel
| Catégorie de l'IMC | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| Poids insuffisant | 1,8 (1,4-2,1) | 1,1 (0,8-1,4) | 1,4 (1,2-1,7) |
| Poids normal | 32,8 (31,6-34,0) | 27,5 (26,2-28,8) | 30,3 (29,5-31,2) |
| Excès de poids | 37,0 (35,8-38,2) | 43,7 (42,4-45,1) | 40,1 (39,2-41,0) |
| Obésité | 28,4 (27,3-29,6) | 27,7 (26,5-28,9) | 28,1 (27,3-28,9) |
4.6 Sommeil
Le sommeil est important pour la santé et le bien-être en général, y compris le bien-être cognitif et émotionnel ainsi que la santé physiqueNote de bas de page 202. Les troubles du sommeil tels que l'apnée du sommeil, l'insomnie, le sommeil fragmenté et le réveil précoce sont courants chez les aînésNote de bas de page 203. La qualité du sommeil peut être améliorée en adoptant des habitudes de sommeil saines, notamment en prenant régulièrement des repas et en faisant de l'exercice, en évitant la caféine, la nicotine et l'alcool avant le coucher et en réduisant le bruit et la lumière dans l'environnement de sommeilNote de bas de page 203.
La National Sleep Foundation recommande aux personnes âgées de 65 ans et plus de dormir 7 à 8 heures par jourNote de bas de page 202. Les personnes âgées qui respectent ces recommandations ont un meilleur fonctionnement cognitif, des taux plus faibles de maladies mentales et de maladies et affections chroniques, et une meilleure qualité de vie que celles qui ne respectent pas ces recommandationsNote de bas de page 202. Selon les données de l'ECMS (2007–2015), 55,3 % des personnes âgées de 65 à 79 ans respectaient les recommandations en matière de sommeil, avec une moyenne de 7,3 heures par jour. D'autre part, 15,1 % des aînés dormaient plus longtemps que le maximum recommandé de 8 heures par jour. Le dépassement des recommandations en matière de sommeil est associé à un risque accru de mortalité et de morbidité, notamment d'hypertension, de diabète de type 2 et de fibrillation auriculaireNote de bas de page 202.
Même si la majorité des aînés respectaient les recommandations en matière de sommeil, les aînés déclaraient souvent un sommeil de courte durée et un sommeil de mauvaise qualité. Les données de l'ECMS (2007–2015) indiquent que 29,6 % des personnes âgées de 65 à 79 ans dormaient moins que les 7 à 8 heures par jour recommandées. Un sommeil de courte durée et de mauvaise qualité augmente le risque de développer plusieurs maladies et affections chroniques majeures, notamment le diabète de type 2, les maladies cardiovasculaires, la dépression et l'obésitéNote de bas de page 204. En outre, un sommeil de courte durée et un sommeil de mauvaise qualité sont associés à une diminution de la qualité de vie, à l'irritabilité, à des blessures et à la mortalité toutes causes confonduesNote de bas de page 204.
Selon les données de l'ECMS (2007–2015), environ 46,8 % des ainés ont déclaré avoir de la difficulté à s'endormir au moins une partie du temps, une proportion plus élevée de femmes que d'hommes étant touchée (figure 4.6.1). Tant les femmes que les hommes ont déclaré que leur sommeil était réparateur (91,7 %) au moins une partie du temps (figure 4.6.2), tandis que 28,6 % des aînés ont déclaré avoir des difficultés à rester éveillés pendant les heures normales d'éveil au moins une partie du temps (figure 4.6.3).
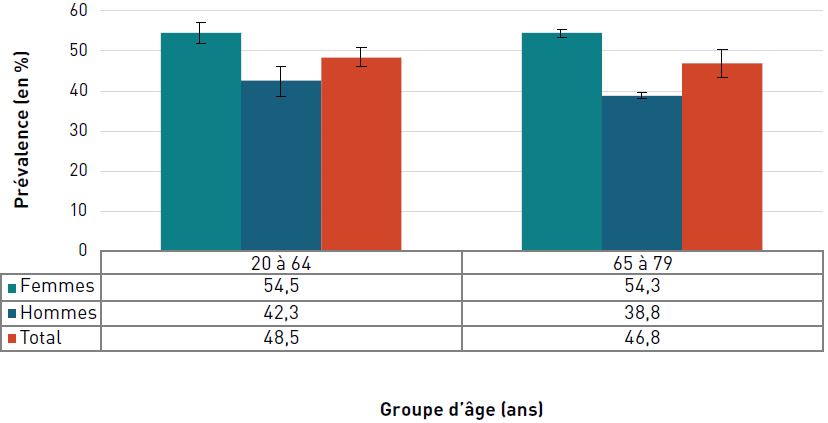
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Enquête canadienne sur les mesures de la santé (cycle 1 à cycle 4, de 2007 à 2015).
Figure 4.6.1 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 54,5 (51,6-57,4) | 42,3 (38,2-46,4) | 48,5 (46,2-50,7) |
| 65–79 | 54,3 (48,8-59,8) | 38,8 (34,4-43,1) | 46,8 (43,2-50,4) |
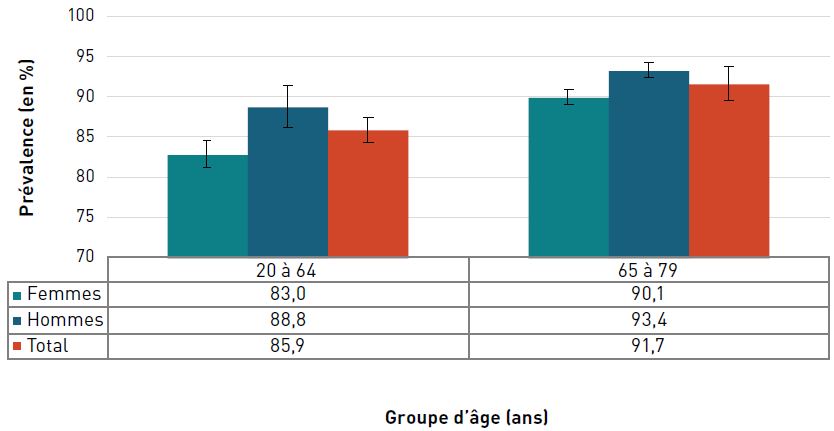
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Enquête canadienne sur les mesures de la santé (cycle 1 à cycle 4, de 2007 à 2015).
Figure 4.6.2 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 83,0 (80,9-85,0) | 88,8 (86,2-91,5) | 85,9 (84,3-87,5) |
| 65–79 | 90,1 (86,6-93,6) | 93,4 (90,9-95,9) | 91,7 (89,5-93,8) |
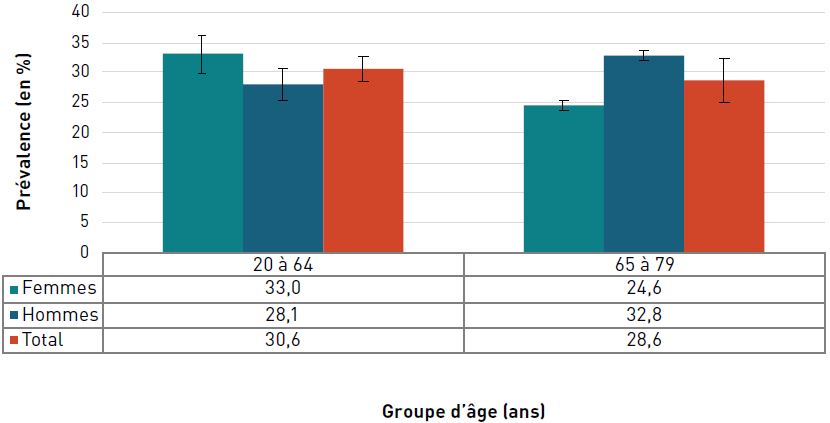
Remarques : Les barres d'erreur indiquent des intervalles de confiance à 95 %. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Source : Enquête canadienne sur les mesures de la santé (cycle 1 à cycle 4, de 2007 à 2015).
Figure 4.6.3 - Équivalent textuel
| Groupe d'âge (ans) | Prévalence, % (intervalle de confiance à 95 %) | ||
|---|---|---|---|
| Femmes | Hommes | Total | |
| 20–64 | 33,0 (29,4-36,7) | 28,1 (25,0-31,2) | 30,6 (28,6-32,6) |
| 65–79 | 24,6 (20,1-29,1) | 32,8 (27,1-38,5) | 28,6 (24,9-32,2) |
4.7 Autres déterminants de la santé
Les choix individuels de mode de vie influencent sans aucun doute la santé, mais des facteurs sociétaux plus larges entrent également en jeu. Les déterminants sociaux de la santé sont les « conditions dans lesquelles les gens naissent, grandissent, travaillent, vivent et vieillissentNote de bas de page 205. » Les déterminants sociaux de la santé, tels que les expériences de la petite enfance, le niveau d'instruction, la situation professionnelle et le revenu influencent la santé, l'espérance de vie et les résultats de santé d'une personne. Les personnes ayant un faible niveau d'éducation ou de revenu, ou occupant un emploi moins spécialisé, par exemple, sont plus susceptibles d'avoir de moins bons résultats de santé que celles qui sont plus favorisées sur le plan socialNote de bas de page 157.
En s'appuyant sur un cadre conceptuel élaboré par l'Organisation mondiale de la SantéNote de bas de page 206, l'Initiative pancanadienne sur les inégalités de santé, une initiative conjointe de l'Agence de la santé publique du Canada, du Réseau pancanadien de santé publique, de Statistique Canada et de l'Institut canadien d'information sur la santé, a permis de documenter les gradients socio-économiques et les différences de santé entre les Canadiens. Les inégalités sont répandues et persistantes dans la société canadienne pour pratiquement toutes les mesures de la santé, y compris les indicateurs d'espérance de vie et de mortalité, la santé mentale et les maladies mentales ainsi que la prévalence de l'arthrite, de l'asthme, du diabète, de l'obésité et d'autres maladies et problèmes de santéNote de bas de page 157.
Soutien social, réseaux sociaux et participation sociale
Dans l'environnement social, le soutien social (y compris la prestation de soins), les réseaux sociaux et la participation sociale sont des facteurs distincts mais liés qui influencent la santé des personnes âgéesNote de bas de page 207.
Il a été démontré qu'un niveau élevé de soutien social a une action protectrice contre la mortalité et permet de prévoir un vieillissement en santé. La plupart des aînés font état d'un niveau élevé de soutien social (93,7 %) et décrivent leur quartier comme un lieu où les gens s'entraident (88,5 %)Note de bas de page 208.
Les aînés profitent également des réseaux sociaux de leur famille et de leurs amis. En 2017–2018, 72,1 % des aînés vivaient avec d'autres personnes (avec un partenaire, des enfants, des parents et/ou des personnes non apparentées). Cependant, 27,9 % ont déclaré vivre seuls, et parmi ceux-ci, plus de la moitié étaient des femmes.
La participation sociale, y compris l'engagement dans le travail, les activités volontaires et les loisirs, sont tous associés à une meilleure santé chez les personnes âgées. En 2015, 75 % des aînés canadiens étaient socialement actifs, pendant une moyenne de 3,5 heures par jour, en faisant de l'exercice, en se socialisant et en utilisant la technologie.Note de bas de page 209.
Isolement social
L'isolement social peut résulter d'une faible quantité et qualité de contacts avec les autres, de rôles sociaux peu nombreux et de relations peu ou pas du tout enrichissantes pour les deux partiesNote de bas de page 207. L'isolement social est associé à une mauvaise santé physique et mentale, y compris à une augmentation de la détresse émotionnelle et de la prévalence de la dépression, du nombre de chutes et du recours aux services de santé et de soutienNote de bas de page 207, et du décès prématuréNote de bas de page 210.
Environ 16 % des aînés sont victimes d'isolement socialNote de bas de page 211, et environ 30 % risquent de le devenirNote de bas de page 212. De nombreux facteurs peuvent exposer les aînés au risque d'isolement social et de solitude, notamment le fait de vivre seul, d'avoir 80 ans et plus, d'avoir un état de santé compromis ou de multiples problèmes de santé chroniques, de ne pas avoir d'enfants et de contacts avec la famille, de ne pas avoir accès aux transports et de vivre avec de faibles revenusNote de bas de page 207. En outre, les femmes sont plus susceptibles que les hommes d'être isolées socialementNote de bas de page 211.
Environnement physique
L'environnement physique est également lié aux résultats de santé, car les aînés peuvent être particulièrement vulnérables à tout danger du milieu bâti. Les limites de mobilité, qui peuvent être une conséquence de la vie avec des maladies chroniques, peuvent créer des difficultés uniques pour traverser un carrefour très fréquenté, par exemple, pour marcher sur des trottoirs fissurés ou pour entrer dans un bâtiment auquel on ne peut accéder que par des marches. Les personnes âgées souffrant de maladies chroniques peuvent également être vulnérables aux effets des vagues de chaleur et souffrir de maladies ou des blessures liées à la chaleurNote de bas de page 213.
Environnements-amis des aînés
Les environnements-amis des aînés sont conçus pour favoriser la santé et le bien-être ainsi que la participation des personnes à mesure qu'elles vieillissent. Ces environnements sont accessibles, équitables, inclusifs, sûrs, sécurisés et favorables. Ils favorisent la santé et préviennent ou retardent l'apparition de maladies et le déclin fonctionnelNote de bas de page 212. La création d'environnements-amis des aînés peut être un moyen efficace de répondre aux besoins sociaux, économiques et physiques qui contribuent à déterminer la santé.
L'Organisation mondiale de la Santé définit une collectivité-amie des aînés comme une collectivité qui fournit du soutien et des possibilités dans les environnements physiques et sociaux pour permettre aux aînés d'être en sécurité et en bonne santé pour participer à la sociétéNote de bas de page 214. Le modèle soucieux des aînés pour les villes et les collectivités, qui a été élaboré en 2006, aborde les déterminants sociaux et physiques de la santé dans huit domaines : espaces extérieurs et bâtiments, transport, logement, participation sociale, respect et inclusion sociale, participation civique et emploi, communication et information, et soutien communautaire et services de santé.
Le Canada est un leader du mouvement soucieux des aînés depuis ses débuts, en particulier en étendant le projet aux petites villes et aux régions rurales et éloignées. Partout au Canada, des collectivités s'efforcent de devenir des collectivités-amies des aînés.
Résumé
Certains facteurs de risque, tels que l'âge, le sexe biologique, les antécédents familiaux et l'ascendance ethnique, augmentent le risque de développer des maladies chroniques. En outre, la majorité des maladies et affections chroniques ont en commun quatre facteurs de risque comportementaux modifiables. Il s'agit du tabagisme, de l'inactivité physique, d'une alimentation malsaine et de l'usage nocif de l'alcool.
Alors que 19,1 % des Canadiens de 20 à 64 ans ont déclaré fumer quotidiennement ou occasionnellement, seulement 9,5 % des aînés ont déclaré fumer en 2017–2018. Les hommes de 65 ans et plus étaient 1,2 fois plus susceptibles de déclarer fumer que les femmes du même âge.
Les Canadiens de 20 à 64 ans étaient 1,5 fois plus susceptibles que les aînés de déclarer respecter les Directives canadiennes en matière d'activité physique (60,5 % contre 39,4 %) en 2017–2018. En réalité, les données de moniteurs d'activité ont montré que seulement 15,2 % des aînés de 65 à 79 ans respectaient les recommandations en 2016–2017, ce qui indique que les gens ont tendance à surestimer leur niveau d'activité. À l'heure actuelle, les niveaux d'activité physique basés sur des données mesurées objectivement ne sont pas disponibles pour les personnes de 80 ans et plus au Canada.
Les femmes de 65 ans et plus (37 %) étaient plus susceptibles que les hommes du même âge (29 %) de déclarer un mauvais apport nutritionnel. Les changements physiologiques liés à l'âge ainsi que les facteurs sociaux, économiques et psychologiques peuvent contribuer au risque nutritionnel. Environ 30,6 % des aînés ont déclaré manger des fruits et légumes au moins 5 fois par jour. Les femmes de 65 à 84 ans ont déclaré le faire environ 1,6 fois plus souvent que les hommes du même âge.
Parmi les résidents de la Colombie-Britannique, de l'Ontario et de l'Île-du-Prince-Édouard, moins d'aînés (8,3 %) que de personnes de 20 à 64 ans (20,4 %) ont déclaré avoir dépassé les recommandations figurant dans les directives en matière de consommation d'alcool à faible risque. Néanmoins, les hommes âgés de 65 ans et plus étaient 1,2 fois plus susceptibles que les femmes du même âge de déclarer dépasser les recommandations.
Les femmes aînées étaient 1,6 fois plus susceptibles que les hommes aînés d'avoir un IMC ajusté dans la catégorie de poids insuffisant (IMC < 18,5). Environ 44,7 % des hommes aînés et 37,0 % des femmes aînées étaient classés dans la catégorie de l'excès de poids (IMC de 25,0 à 29,9) alors que 31,1 % des aînés de 65 à 74 ans étaient classés dans la catégorie de l'obésité (IMC ≥ 30). Bien qu'un IMC de 25 ou plus soit associé à des effets néfastes sur la santé, un poids ou un IMC élevé peut avoir un effet protecteur contre la perte osseuse, les fractures, le déclin cognitif et le développement de la malnutrition chez les aînés.
Les aînés de 65 à 79 ans ont déclaré dormir 7,3 heures par jour en moyenne, et plus de la moitié (55,3 %) ont déclaré respecter les recommandations en matière de sommeil. Toutefois, 29,6 % des aînés dormaient moins que les 7 à 8 heures par jour recommandées. Environ 46,8 % des aînés, et en particulier les femmes (54,3 %) plutôt que les hommes (38,8 %), ont déclaré avoir du mal à s'endormir au moins une partie du temps. À l'inverse, 28,6 % des aînés ont déclaré avoir des difficultés à rester éveillés pendant les heures normales d'éveil, au moins une partie du temps.
Les déterminants sociaux de la santé sont les conditions dans lesquelles les gens naissent, grandissent, travaillent, vivent et vieillissent. Les personnes ayant un faible niveau d'éducation ou de revenu ou occupant un emploi moins spécialisé, par exemple, sont plus susceptibles d'avoir de moins bons résultats de santé que celles qui sont plus favorisées sur le plan social.
Les aînés bénéficiant d'un faible soutien social, d'un manque de réseaux sociaux et d'un faible niveau d'engagement social, ainsi que celles qui sont isolées socialement, sont également moins susceptibles d'être en bonne santé. De plus, les aînés peuvent être particulièrement vulnérables aux dangers de l'environnement physique bâti et naturel.
Les environnements-amis des aînés peuvent aborder les déterminants sociaux de la santé. Dans les collectivités-amies des aînés, les politiques, services et structures liés aux environnements physiques et sociaux sont conçus pour favoriser le bien-être et la participation des personnes à mesure qu'elles vieillissent, et pour prévenir ou retarder l'apparition de maladies et le déclin fonctionnel.
Mot de la fin
Ce rapport propose quelques messages et considérations clés pour faire progresser les connaissances sur les maladies chroniques chez les aînés.
Au moment de l'interprétation des messages clés suivants, il est important de se rappeler que les constations du présent rapport sont basées sur des données administratives sur la santé et des renseignements autodéclarés provenant d'enquêtes transversales. Bien que la couverture du Système canadien de surveillance des maladies chroniques soit presque universelle, seules les données des personnes qui ont eu recours aux soins de santé pendant la période de saisie sont incluses. Quant à l'Enquête sur la santé dans les collectivités canadiennes et à l'Enquête canadienne sur les mesures de la santé, elles ne concernent que les personnes vivant de manière autonome dans la communauté et n'incluent pas les 8 % d'aînés vivant dans des établissements de soins pour bénéficiaires internes qui sont généralement plus âgés et en moins bonne santé.
Messages clés
L'espérance de vie des aînés augmente. Les Canadiens vivent plus longtemps (le Canadien moyen de 65 ans peut s'attendre à vivre 21 ans de plus) et la plupart sont en bonne santé générale.
En 2017–2018, près de la moitié des aînés canadiens (46,5 % des hommes et 48,3 % des femmes) percevaient leur santé comme étant très bonne ou excellente, et plus des deux tiers (72,0 %) ont déclaré que leur santé mentale était très bonne ou excellente. Cependant, le vieillissement s'accompagne souvent de changements de la qualité de vie liée à la santé et d'un risque accru de développer des maladies et affections chroniques.
Le risque de développer des maladies chroniques et d'avoir de multiples affections chroniques augmente avec l'âge.
Par conséquent, le vieillissement démographique ainsi que les progrès en matière de diagnostic et de gestion des maladies auront probablement pour conséquence un plus grand nombre d'aînés canadiens vivant plus longtemps avec des maladies chroniques multiples.
Plus d'un tiers des aînés ont deux maladies chroniques ou plus.
Des estimations prudentes de 2017–2018 indiquent qu'environ 37 % des aînés déclarent avoir au moins deux des dix maladies chroniques décrites dans le présent rapport, et que près de la moitié des personnes âgées de 85 ans et plus déclarent de la multimorbidité. Les femmes de moins de 75 ans étaient plus susceptibles de déclarer de la multimorbidité que les hommes du même âge.
Certaines maladies chroniques sont plus courantes chez les femmes, tandis que d'autres sont plus fréquentes chez les hommes.
Par rapport aux hommes, les femmes étaient environ :
- 4,2 fois plus susceptibles de vivre avec de l'ostéoporose diagnostiquée;
- 1,9 fois plus susceptibles de vivre avec de la polyarthrite rhumatoïde diagnostiquée;
- 1,6 fois plus susceptibles d'avoir recourir aux services de santé pour des troubles anxieux et de l'humeur;
- 1,5 fois plus susceptibles de vivre avec de la démence diagnostiquée (y compris la maladie d'Alzheimer) et de l'asthme diagnostiqué;
- 1,4 fois plus susceptibles de vivre avec de l'arthrose diagnostiquée.
Par rapport aux femmes, les hommes étaient environ :
- 2,7 fois plus susceptibles de vivre avec de la goutte diagnostiquée;
- 1,5 fois plus susceptibles de vivre avec du parkinsonisme diagnostiqué (y compris la maladie de Parkinson) ou plus susceptibles de vivre avec une cardiopathie ischémique diagnostiquée;
- 1,3 fois plus susceptibles de vivre avec du diabète diagnostiqué;
- 1,2 fois plus susceptibles d'avoir un cancer diagnostiqué et de l'insuffisance cardiaque diagnostiquée.
Les années vécues avec de l'incapacité (AVI) augmentent fortement avec l'âge pour la maladie d'Alzheimer et d'autres démences ainsi que pour les maladies cardiovasculaires.
Les principales causes d'AVI chez les aînés sont le diabète, la tension artérielle systolique élevée, les accidents vasculaires cérébraux (AVC), l'insuffisance cardiaque et la maladie pulmonaire obstructive chronique (MPOC). Le nombre d'AVI le plus élevé chez les personnes âgées de 85 ans et plus est enregistré chez les personnes touchées par la maladie d'Alzheimer et d'autres démences, suivies des personnes ayant subi un AVC et celles ayant de l'insuffisance cardiaque, une tension artérielle systolique élevée et une cardiopathie ischémique.
Si les taux de mortalité ont diminué pour la plupart des maladies et affections chroniques, ils ont augmenté pour certaines.
En 2017, les cinq principales causes de décès dues à une maladie chronique étaient le cancer, la cardiopathie ischémique, la démence, la MPOC et les AVC.
Depuis l'an 2000, les taux de mortalité standardisés selon l'âge ont diminué de plus de 30 % pour la plupart des maladies décrites dans le présent rapport et reflètent probablement les progrès réalisés dans la gestion et le traitement des maladies et la réduction des taux de tabagisme. Cependant, depuis l'an 2000, les taux de mortalité dus à la démence ont augmenté de 59 % tandis que les taux de mortalité dus à la maladie de Parkinson et à l'hypertension ont augmenté d'environ 26 % et 12 %, respectivement. Le vieillissement de la population et la diminution correspondante des causes de décès concurrentes pourraient expliquer ces augmentations.
Les maladies buccodentaires sont largement évitables et associées à de nombreuses maladies chroniques.
Des estimations prudentes indiquent que plus de la moitié (52 %) des personnes âgées de 65 à 79 ans souffrent de maladies parodontales modérées à graves. Les aînés se heurtent à des obstacles dans l'accès aux soins, en partie parce qu'elles perdent leur couverture d'assurance dentaire au moment de la retraite et qu'elles sont moins susceptibles d'avoir consulté un dentiste ou un autre professionnel de la santé buccodentaire au cours des 12 derniers mois.
Les chutes sont une cause majeure de blessure, d'hospitalisation, d'incapacité et de mortalité prématurée.
En 2017–2018, environ 350 000 aînés, soit 5,8 % des aînés, ont déclaré avoir subi une blessure liée à une chute au cours des 12 derniers mois; près des deux tiers étaient des femmes. Les chutes peuvent avoir un impact sur la qualité de vie et entraîner une perte de mobilité, une hospitalisation, un séjour prolongé à l'hôpital ou même la mort. Les chutes sont évitables et leurs conséquences peuvent être évitées grâce à des interventions multifactorielles qui ciblent des facteurs de risque multiples.
Les facteurs de risque comportementaux individuels interagissent avec des déterminants sociaux de la santé plus larges pour déterminer la santé.
Quatre facteurs de risque comportementaux (le tabagisme, l'usage nocif de l'alcool, l'alimentation malsaine et l'inactivité physique) augmentent le risque de développer des maladies chroniques. Ce risque s'accroît davantage chez les personnes ayant un faible statut socio-économique.
Par rapport aux adultes âgés de 20 à 64 ans, les aînés ont déclaré de faibles taux de tabagisme. Cependant, les hommes âgés de 65 ans et plus sont 1,2 fois plus susceptibles de déclarer fumer que les femmes du même âge.
De même, les hommes âgés de 65 ans et plus sont 1,2 fois plus susceptibles de déclarer ne pas avoir respecté les directives de consommation d'alcool à faible risque que les femmes du même âge.
Les femmes âgées de 65 à 84 ans étaient environ 1,6 fois plus susceptibles que les hommes du même âge de déclarer consommer des fruits et légumes au moins 5 fois par jour en 2017–2018.
Un peu plus de 30 % des aînés ont déclaré avoir un poids normal, mais 40,1 % ont déclaré avoir un indice de masse corporelle ajusté classé dans la catégorie de l'excès de poids (43,7 % des hommes contre 37,0 % des femmes), et 28,1 % étaient classés dans la catégorie de l'obésité.
Très peu d'aînés (15,2 %) âgés de 65 à 79 ans étaient physiquement actifs en 2016–2017, selon les données de moniteurs d'activité, mais 39,4 % ont déclaré respecter les Directives canadiennes en matière d'activité physique, ce qui laisse entendre que ces résultats doivent être interprétés avec prudence.
Le rapport actuel vise à faire progresser les connaissances sur les maladies chroniques chez les aînés canadiens. Il souligne également les lacunes et les domaines dans lesquels les données pourraient être améliorées : les aînés autochtones, les nouveaux arrivants au Canada, les aînés à faible revenu et souffrant de troubles mentaux et physiques, et les personnes vivant dans les établissements de soins de longue durée (la plupart d'entre elles appartiennent aux groupes d'âge les plus âgés et nécessitent des soins qui ne peuvent pas être dispensés dans la communauté).
Bien que la prévalence de la plupart des maladies et affections chroniques augmente avec l'âge, nombre d'entre elles peuvent être prévenues, retardées ou atténuées grâce à la mise en place de collectivités-amies des aînés, sûres et socialement favorables, à la réduction des inégalités en matière de santé auxquelles sont confrontés les aînés vulnérables, au soutien des comportements et des choix sains et à l'accent mis sur des activités efficaces de promotion de la santé et de prévention des maladies.
L'amélioration des données sur l'état de santé et de maladie des aînés vulnérables permettra de soutenir et d'éclairer les politiques, programmes et pratiques de santé publique qui favorisent le vieillissement en santé et le bien-être des aînés canadiens.
Bibliographie
- Note de bas de page 1
-
Statistique Canada. Tableau 17-10-0005-01. Estimations de la population au 1er juillet, par âge et sexe [en ligne]. Ottawa (Ont.) : Statistique Canada; 2019 [consulté le 8 mai 2019]. Accès : www150.statcan.gc.ca/t1/tbl1/fr/tv.action?pid=1710000501.
- Note de bas de page 2
-
Statistique Canada. Tableau 17-10-0057-01. Population projetée, selon le scénario de projection, l'âge et le sexe, au 1er juillet (x 1 000) [en ligne]. Ottawa (Ont.) : Statistique Canada; 2019 [consulté le 31 juillet 2019]. Accès : www150.statcan.gc.ca/t1/tbl1/fr/tv.action?pid=1710005701.
- Note de bas de page 3
-
Statistique Canada. Évolution démographique [en ligne]. Ottawa (Ont.) : Statistique Canada; 2016 [consulté le 29 mai 2019]. Accès : www150.statcan.gc.ca/n1/pub/82-229-x/2009001/demo/int1-fra.htm.
- Note de bas de page 4
-
Statistique Canada. Indice synthétique de fécondité, Canada, 1926 à 2011 [en ligne]. Ottawa (Ont.) : Statistique Canada; 2015 [consulté le 29 mai 2019]. Accès : www150.statcan.gc.ca/n1/pub/11-630-x/2014002/c-g/desc1-fra.htm.
- Note de bas de page 5
-
Statistique Canada. Fécondité : aperçu, 2012 à 2016 [en ligne]. Ottawa (Ont.) : Statistique Canada; 2018 [consulté le 29 mai 2019]. Accès : www150.statcan.gc.ca/n1/pub/91-209-x/2018001/article/54956-fra.htm.
- Note de bas de page 6
-
Statistique Canada. Tableau 13-10-0370-01. Espérance de vie ajustée sur la santé, selon le sexe [en ligne]. Ottawa (Ont.) : Statistique Canada; 2020 [consulté le 22 janvier 2020]. Accès : www150.statcan.gc.ca/t1/tbl1/fr/cv.action?pid=1310037001.
- Note de bas de page 7
-
Statistique Canada. Le Quotidien. Estimations de la population du Canada : âge et sexe, 1er juillet 2019 [en ligne]. Ottawa (Ont.) : Statistique Canada; 2019 [consulté le 8 octobre 2019]. Accès : www150.statcan.gc.ca/n1/daily-quotidien/190930/dq190930a-fra.htm.
- Note de bas de page 8
-
Statistique Canada. Projections démographiques pour le Canada (2018 à 2068), les provinces et les territoires (2018 à 2043) [en ligne]. Ottawa (Ont.) : Statistique Canada; 2019 [consulté le 28 février 2020]. Accès : www150.statcan.gc.ca/n1/pub/91-520-x/91-520-x2019001-fra.htm.
- Note de bas de page 9
-
Statistique Canada. Tableau 11-10-0135-01. Statistiques du faible revenu selon l'âge, le sexe et le type de famille économique [en ligne]. Ottawa (Ont.) : Statistique Canada; 6 juin 2019 [consulté le 29 mai 2019]. Accès : www150.statcan.gc.ca/t1/tbl1/fr/tv.action?pid=1110013501.
- Note de bas de page 10
-
Statistique Canada. Le Quotidien. Le travail au Canada : faits saillants du Recensement de 2016 [en ligne]. Ottawa (Ont.) : Statistique Canada; 2017 [consulté le 28 janvier 2020]. Accès : www150.statcan.gc.ca/n1/daily-quotidien/171129/dq171129b-fra.htm.
- Note de bas de page 11
-
Statistique Canada. Centre de population (CTRPOP). Dictionnaire, Recensement de la population, 2016 [en ligne]. Ottawa (Ont.) : Statistique Canada; 2019 [consulté le 28 février 2020]. Accès : www12.statcan.gc.ca/census-recensement/2016/ref/dict/geo049a-fra.cfm.
- Note de bas de page 12
-
Agence de la santé publique du Canada. Rapport sur l'état de la santé publique au Canada 2010. Vieillir – Ajouter de la vie aux années [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; [consulté le 22 février 2019]. Accès : www.canada.ca/fr/sante-publique/organisation/publications/rapports-etat-sante-publique-canada-administrateur-chef-sante-publique.html.
- Note de bas de page 13
-
Statistique Canada. Les Premières Nations, les Métis et les Inuits au Canada : des populations diverses et en plein essor [en ligne]. Ottawa (Ont.) : Statistique Canada; 2018 [consulté le 27 février 2020]. Accès : www150.statcan.gc.ca/n1/pub/89-659-x/89-659-x2018001-fra.htm.
- Note de bas de page 14
-
Statistique Canada. La situation des personnes âgées dans les ménages [en ligne]. Ottawa (Ont.) : Statistique Canada; 2018 [consulté le 29 mai 2019]. Accès : www12.statcan.gc.ca/census-recensement/2011/as-sa/98-312-x/98-312-x2011003_4-fra.cfm.
- Note de bas de page 15
-
Agence de la santé publique du Canada. Quel est l'état de santé des Canadiens? Analyse des tendances relatives à la santé des Canadiens du point de vue des modes de vie sains et des maladies chroniques [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2017 [consulté le 29 mai 2019]. Accès : www.canada.ca/fr/sante-publique/services/publications/vie-saine/quel-est-l-etat-sante-des-canadiens.html.
- Note de bas de page 16
-
Bushnik T, Tjepkema M, Martel L. L'espérance de vie ajustée sur la santé au Canada. Rapports sur la santé, 18 avril 2018, 29(4):14–22.
- Note de bas de page 17
-
Steensma C, Loukine L, Choi BC. Portrait de la compression et de l'expansion de la morbidité au Canada : évolution de l'espérance de vie et de l'espérance de vie ajustée en fonction de la santé, 1994–2010. Promotion de la santé et prévention des maladies chroniques au Canada, mars 2017, 37(3): 74–83.
- Note de bas de page 18
-
Organisation mondiale de la Santé. Constitution [en ligne]. Genève (Suisse) : Organisation mondiale de la Santé; 2020 [consulté le 28 janvier 2020]. Accès : www.who.int/fr/about/who-we-are/constitution.
- Note de bas de page 19
-
Agence de la santé publique du Canada. Cadre d'indicateurs de surveillance de la santé mentale positive [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2019 [consulté le 28 janvier 2020]. Accès : sante-infobase.canada.ca/sante-mentale-positive.
- Note de bas de page 20
-
MacCourt P., Wilson K., Tourigny-Rivard M-F. Lignes directrices relatives à la planification et à la prestation de services complets de santé mentale pour les aînés canadiens [en ligne]. Calgary (Alb.) : Commission de la santé mentale du Canada; 2011 [consulté le 28 février 2019]. Accès : www.mentalhealthcommission.ca/Francais.
- Note de bas de page 21
-
Kaleta D, Polanska K, Dziankowska-Zaborszczyk E, Hanke W, Drygas W. Factors influencing self-perception of health status. [Disponible en anglais seulement]. Cent Eur J Public Health 2009 Sep; 17(3):122–127.
- Note de bas de page 22
-
Marengoni A, Angleman S, Melis R, Mangialasche F, Karp A, Garmen A, et al. Aging with multimorbidity: a systematic review of the literature. [Disponible en anglais seulement]. Ageing Res Rev 2011 Sep; 10(4):430–439.
- Note de bas de page 23
-
Rodriguez-Blazquez C, Damian J, Andres-Prado MJ, Almazan-Isla J, Alcalde-Cabero E, Forjaz MJ, et al. Associations between chronic conditions, body functions, activity limitations and participation restrictions: a cross-sectional approach in Spanish non-clinical populations. [Disponible en anglais seulement]. BMJ Open 2016 Jun 14; 6(6):e010446-2015-010446.
- Note de bas de page 24
-
Liotta LA, Liu ET. Essentials of Molecular Biology: Genomics and Cancer. In: DeVita VT, Hellman S, Rosenberg SA, editors. Cancer: Principles and Practice of Oncology. 6th edition. [Disponible en anglais seulement]. Philadelphia (PA): Lippincott Williams & Wilkins; 2001.
- Note de bas de page 25
-
Société canadienne du cancer, Gouvernement du Canada. Statistiques canadiennes sur le cancer 2019 [en ligne]. Toronto (Ont.) : Société canadienne du cancer; gouvernement du Canada; 2019 [consulté le 22 octobre 2019]. Accès : www.cancer.ca/fr-ca/support-and-services/resources/publications/.
- Note de bas de page 26
-
Pedersen JK, Engholm G, Skytthe A, Christensen K. Cancer and aging: Epidemiology and methodological challenges. [Disponible en anglais seulement]. Acta Oncol 2016; 55(Suppl 1):7–12.
- Note de bas de page 27
-
Stewart B, Wild C, éd. World Cancer Report 2014. [Disponible en anglais seulement]. Lyon (France): International Agency for Research on Cancer 2014.
- Note de bas de page 28
-
Lusis AJ. Atherosclerosis. [Disponible en anglais seulement]. Nature 2000 Sep 14; 407(6801):233–241.
- Note de bas de page 29
-
Yusuf S, Hawken S, Ounpuu S, Dans T, Avezum A, Lanas F, et al. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): case-control study. [Disponible en anglais seulement]. Lancet 2004 Sep 11–17; 364(9438):937–952.
- Note de bas de page 30
-
Dhingra R, Vasan RS. Age as a risk factor. [Disponible en anglais seulement]. Med Clin North Am 2012 Jan; 96(1):87–91.
- Note de bas de page 31
-
EUGenMed Cardiovascular Clinical Study Group, Regitz-Zagrosek V, Oertelt-Prigione S, Prescott E, Franconi F, Gerdts E, et al. Gender in cardiovascular diseases: impact on clinical manifestations, management, and outcomes. [Disponible en anglais seulement]. Eur Heart J 2016 Jan 1; 37(1):24–34.
- Note de bas de page 32
-
Prince SA, McDonnell LA, Turek MA, Visintini S, Nahwegahbow A, Kandasamy S, et al. The State of Affairs for Cardiovascular Health Research in Indigenous Women in Canada: A Scoping Review. [Disponible en anglais seulement]. Can J Cardiol 2018 Apr; 34(4):437–449.
- Note de bas de page 33
-
Reading J. Confronting the Growing Crisis of Cardiovascular Disease and Heart Health Among Aboriginal Peoples in Canada. [Disponible en anglais seulement]. Can J Cardiol 2015 Sep; 31(9):1077–1080.
- Note de bas de page 34
-
Institut canadien d'information sur la santé. Soins hospitaliers en cas de crise cardiaque chez les Premières Nations, les Inuits et les Métis [en ligne]. Ottawa (Ont.) : Institut canadien d'information sur la santé; 2013 [consulté le 25 juin 2019]. Accès : http://publications.gc.ca/site/fra/9.641436/publication.html.
- Note de bas de page 35
-
Tu JV, Chu A, Rezai MR, Guo H, Maclagan LC, Austin PC, et al. The incidence of major cardiovascular events in immigrants to Ontario, Canada: The CANHEART Immigrant Study. [Disponible en anglais seulement]. Circulation 2015 Oct 20; 132(16):1549–1559.
- Note de bas de page 36
-
Lloyd-Jones DM, Nam BH, D'Agostino RB S, Levy D, Murabito JM, Wang TJ, et al. Parental cardiovascular disease as a risk factor for cardiovascular disease in middle-aged adults: a prospective study of parents and offspring. [Disponible en anglais seulement]. JAMA 2004 May 12; 291(18):2204–2211.
- Note de bas de page 37
-
Agence de la santé publique du Canada. Rapport du Système canadien de surveillance des maladies chroniques : Les maladies du cœur au Canada, 2018 [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2019 [consulté le 20 mars 2019]. Accès : www.canada.ca/fr/sante-publique/services/publications/maladies-et-affections/rapport-maladies-coeur-canada-2018.html.
- Note de bas de page 38
-
Rich MW. Chapter 78. Heart Failure. In: Halter JB, Ouslander JG, Tinetti ME, Studenski S, High KP, Asthana S. eds. Hazzard's Geriatric Medicine and Gerontology [Internet]. 6th ed. [Disponible en anglais seulement]. New York (NY): McGraw-Hill; 2009 [consulté le 25 juin 2019]. Accès : https://accessmedicine.mhmedical.com/content.aspx?bookid=371§ionid=41587693.
- Note de bas de page 39
-
Bui AL, Horwich TB, Fonarow GC. Epidemiology and risk profile of heart failure. [Disponible en anglais seulement]. Nat Rev Cardiol 2011 Jan; 8(1):30–41.
- Note de bas de page 40
-
Savarese G, D'Amario D. Sex Differences in Heart Failure. [Disponible en anglais seulement]. Adv Exp Med Biol 2018; 1065:529–544.
- Note de bas de page 41
-
Ziaeian B, Kominski GF, Ong MK, Mays VM, Brook RH, Fonarow GC. National Differences in Trends for Heart Failure Hospitalizations by Sex and Race/Ethnicity. [Disponible en anglais seulement]. Circ Cardiovasc Qual Outcomes 2017 Jul; 10(7):10.1161/CIRCOUTCOMES.116.003552.
- Note de bas de page 42
-
Di Giuseppe G, Chu A, Tu JV, Shanmugasegaram S, Liu P, Lee DS. Incidence of Heart Failure Among Immigrants to Ontario, Canada: A CANHEART Immigrant Study. [Disponible en anglais seulement]. J Card Fail 2019 Jun; 25(6):425–435.
- Note de bas de page 43
-
Gouvernement du Canada. Accident vasculaire cérébral (AVC) [en ligne]. Ottawa (Ont.) : gouvernement du Canada; 2018 [consulté le 8 juillet 2019]. Accès : www.canada.ca/fr/sante-publique/services/maladies/sante-coeur/accident-vasculaire-cerebral.html.
- Note de bas de page 44
-
Fondation des maladies du cœur et de l'AVC du Canada. AVC [en ligne]. Ottawa (Ont.) : Fondation des maladies du cœur et de l'AVC du Canada; [consulté le 28 janvier 2020]. Accès : www.coeuretavc.ca/avc.
- Note de bas de page 45
-
O'Donnell MJ, Chin SL, Rangarajan S, Xavier D, Liu L, Zhang H, et al. Global and regional effects of potentially modifiable risk factors associated with acute stroke in 32 countries (INTERSTROKE): a case-control study. [Disponible en anglais seulement]. Lancet 2016 Aug 20; 388(10046):761–775.
- Note de bas de page 46
-
Agence de la santé publique du Canada. Accidents vasculaires cérébraux au Canada : Faits saillants du Système canadien de surveillance des maladies chroniques [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2017 [consulté le 28 février 2019]. Accès : www.canada.ca/fr/sante-publique/services/publications/maladies-et-affections/accident-vasculaire-cerebral-canada-fiche-technique.html.
- Note de bas de page 47
-
Goldstein LB, Adams R, Alberts MJ, Appel LJ, Brass LM, Bushnell CD, et al. Primary prevention of ischemic stroke: a guideline from the American Heart Association/American Stroke Association Stroke Council: cosponsored by the Atherosclerotic Peripheral Vascular Disease Interdisciplinary Working Group; Cardiovascular Nursing Council; Clinical Cardiology Council; Nutrition, Physical Activity, and Metabolism Council; and the Quality of Care and Outcomes Research Interdisciplinary Working Group: the American Academy of Neurology affirms the value of this guideline. [Disponible en anglais seulement]. Stroke 2006 Jun; 37(6):1583–1633.
- Note de bas de page 48
-
Agence de la santé publique du Canada. Faits saillants sur le diabète 2011 [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2019 [consulté le 28 janvier 2020]. Accès : www.canada.ca/fr/sante-publique/services/maladies-chroniques/rapports-publications/diabete/faits-saillants-diabete-2011.html.
- Note de bas de page 49
-
Agence de la santé publique du Canada. Le diabète au Canada : Perspective de santé publique sur les faits et chiffres [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2012 [consulté le 28 janvier 2020]. Accès : www.canada.ca/fr/sante-publique/services/maladies-chroniques/rapports-publications/diabete/diabete-canada-perspective-sante-publique-faits-chiffres.html.
- Note de bas de page 50
-
Agence de la santé publique du Canada. Vingt ans de surveillance du diabète grâce au Système canadien de surveillance des maladies chroniques [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2019 [consulté le 3 février 2020]. Accès : www.canada.ca/fr/sante-publique/services/publications/maladies-et- affections/20-ans-surveillance-diabetes.html.
- Note de bas de page 51
-
Comité d'experts sur les Lignes directrices de pratique clinique de Diabète Canada. Guide de pratique clinique de Diabète Canada 2018 pour la prévention et la prise en charge du diabète au Canada. [Disponible en anglais seulement]. Can J Diabetes 2018; 42(Suppl 1):S1-S325.
- Note de bas de page 52
-
Organisation mondiale de la Santé. Diabète [en ligne]. Genève (Suisse) : Organisation mondiale de la Santé; 2018 [consulté le 25 juin 2019] Accès : www.who.int/fr/news-room/fact-sheets/detail/diabetes.
- Note de bas de page 53
-
Agence de la santé publique du Canada. Indicateurs des maladies chroniques au Canada (IMCC) [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2019 [consulté le 28 janvier 2020]. Accès : sante-infobase.canada.ca/IMCC.
- Note de bas de page 54
-
Gouvernement du Canada. Hypertension artérielle [en ligne]. Ottawa (Ont.) : gouvernement du Canada; 2017 [consulté le 25 juin 2019]. Accès : www.canada.ca/fr/sante-publique/services/maladies/sante-coeur/tension-arterielle-elevee.html.
- Note de bas de page 55
-
Lewington S, Clarke R, Qizilbash N, Peto R, Collins R, Prospective Studies Collaboration. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies. [Disponible en anglais seulement]. Lancet 2002 Dec 14; 360(9349):1903–1913.
- Note de bas de page 56
-
Lawes CM, Vander Hoorn S, Rodgers A, International Society of Hypertension. Global burden of blood-pressure- related disease, 2001. [Disponible en anglais seulement]. Lancet 2008 May 3; 371(9623):1513–1518.
- Note de bas de page 57
-
Nerenberg KA, Zarnke KB, Leung AA, Dasgupta K, Butalia S, et al. Hypertension Canada's 2018 guidelines for diagnosis, risk assessment, prevention, and treatment of hypertension in adults and children. [Disponible en anglais seulement]. Can J Cardiol 2018 May; 34(5):506–525.
- Note de bas de page 58
-
Dannenberg AL, Garrison RJ, Kannel WB. Incidence of hypertension in the Framingham Study. [Disponible en anglais seulement]. Am J Public Health 1988 Jun; 78(6):676–679.
- Note de bas de page 59
-
Franklin SS. Ageing and hypertension: the assessment of blood pressure indices in predicting coronary heart disease. [Disponible en anglais seulement]. J Hypertens Suppl 1999 Dec; 17(5):S29–36.
- Note de bas de page 60
-
Williams RR, Hunt SC, Hopkins PN, Wu LL, Hasstedt SJ, Berry TD, et al. Genetic basis of familial dyslipidemia and hypertension: 15-year results from Utah. [Disponible en anglais seulement]. Am J Hypertens 1993 Nov; 6(11 Pt 2):319S-327S.
- Note de bas de page 61
-
Chiu M, Austin PC, Manuel DG, Tu JV. Comparison of cardiovascular risk profiles among ethnic groups using population health surveys between 1996 and 2007. [Disponible en anglais seulement]. CMAJ 2010 May 18; 182(8):E301–10.
- Note de bas de page 62
-
Agence de la santé publique du Canada. Rapport du Système canadien de surveillance des maladies chroniques : Les troubles anxieux et de l'humeur au Canada, 2016 [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2016 [consulté le 22 février 2019]. Accès : www.canada.ca/fr/sante-publique/services/publications/maladies-et-affections/rapport-systeme-canadien-surveillance-maladies-chroniques-troubles-anxieux-et-humeur-canada-2016.html.
- Note de bas de page 63
-
American Psychiatric Association, Diagnostic and Statistical Manual of Mental Disorders. Diagnostic and Statistical Manual of Mental Disorders. 5th ed. [Disponible en anglais seulement]. Arlington (VA): American Psychiatric Association; 2013.
- Note de bas de page 64
-
Gouvernement du Canada. Aspect humain de la santé mentale et de la maladie mentale au Canada 2006 [en ligne]. Ottawa (Ont.) : Services publics et Approvisionnement Canada; 2006 [consulté le 28 janvier 2020]. Accès : www.canada.ca/fr/sante-publique/services/maladies-chroniques/maladie-mentale.html.
- Note de bas de page 65
-
O'Donnell S, Cheung R, Bennett K, Lagace C. Enquête sur les personnes ayant une maladie chronique au Canada – Composante des troubles de l'humeur et d'anxiété, 2014 : aperçu de la méthodologie. Promotion de la santé et prévention des maladies chroniques au Canada, décembre 2016; 36(12):301–321.
- Note de bas de page 66
-
Lai HM, Cleary M, Sitharthan T, Hunt GE. Prevalence of comorbid substance use, anxiety and mood disorders in epidemiological surveys, 1990–2014: A systematic review and meta-analysis. [Disponible en anglais seulement]. Drug Alcohol Depend 2015 Sep 1; 154:1–13.
- Note de bas de page 67
-
Commission de la santé mentale du Canada. Changer les orientations, changer des vies : Stratégie en matière de santé mentale pour le Canada [en ligne]. Calgary (Alberta) : Commission de la santé mentale du Canada; [consulté le 22 février 2019]. Accès : www.mentalhealthcommission.ca/Francais/focus-areas/strategie-en-matiere-de-sante-mentale-pour-le-canada.
- Note de bas de page 68
-
Institut canadien d'information sur la santé. Métadonnées de la Base de données sur la santé mentale en milieu hospitalier (BDSMMH) [en ligne]. Ottawa (Ont.) : Institut canadien d'information sur la santé; [consulté le 28 janvier 2020]. Accès : www.cihi.ca/fr/metadonnees-de-la-base-de-donnees-sur-la-sante-mentale-en-milieu-hospitalier-bdsmmh.
- Note de bas de page 69
-
Lawrence D, Kisely S, Pais J. The epidemiology of excess mortality in people with mental illness. [Disponible en anglais seulement]. Can J Psychiatry 2010 Dec; 55(12):752–760.
- Note de bas de page 70
-
Lesage A, Rochette L, Emond V, Pelletier E, St-Laurent D, Diallo FB, et al. A Surveillance System to Monitor Excess Mortality of People With Mental Illness in Canada. [Disponible en anglais seulement]. Can J Psychiatry 2015 Dec; 60(12):571–579.
- Note de bas de page 71
-
Skinner R, Irvine B, Willams G, Pearson C, Kaur J, Yao X, et al. Aperçu – Une analyse contextuelle des indicateurs de surveillance du suicide. Promotion de la santé et prévention des maladies chroniques au Canada, août 2017, 37(8):281–284.
- Note de bas de page 72
-
Hawton K, Bergen H, Casey D, Simkin S, Palmer B, Cooper J, et al. Self-harm in England: A tale of three cities. Multicentre study of self-harm. [Disponible en anglais seulement]. Soc Psychiatry Psychiatr Epidemiol 2007 Jul; 42(7):513–521.
- Note de bas de page 73
-
Cooper J, Kapur N, Webb R, Lawlor M, Guthrie E, Mackway-Jones K, et al. Suicide after deliberate self-harm: A 4-year cohort study. [Disponible en anglais seulement]. AM J Psychiatry 2005; 162(2):297–303.
- Note de bas de page 74
-
Skegg K. Self-harm. [Disponible en anglais seulement]. Lancet 2005 Oct 22–28; 366(9495):1471–1483.
- Note de bas de page 75
-
Patel V, Chisholm D, Dua T editors. Mental, Neurological, and Substance Use Disorders: Disease Control Priorities. 3rd edition ed. [Disponible en anglais seulement]. Washington (DC): The International Bank for Reconstruction and Development / The World Bank; 2016.
- Note de bas de page 76
-
Kuo CF, Grainge MJ, Zhang W, Doherty M. Global epidemiology of gout: prevalence, incidence and risk factors. [Disponible en anglais seulement]. Nat Rev Rheumatol 2015 Nov; 11(11):649–662.
- Note de bas de page 77
-
Agence de la santé publique du Canada. Vivre avec l'arthrite au Canada: Un défi de santé personnel et de santé publique [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2011 [consulté le 21 août 2019]. Accès : www.canada.ca/fr/sante-publique/services/maladies-chroniques/arthrite/vivre-arthrite-canada-defi-sante-personnel-sante-publique.html.
- Note de bas de page 78
-
Neogi T. Gout. [Disponible en anglais seulement]. Ann Intern Med 2016 Jul 5; 165(1):ITC1-ITC16.
- Note de bas de page 79
-
MacFarlane LA, Kim SC. Gout: A review of nonmodifiable and modifiable risk factors. [Disponible en anglais seulement]. Rheum Dis Clin North Am 2014 Nov; 40(4):581–604.
- Note de bas de page 80
-
Singh JA. Racial and gender disparities among patients with gout. [Disponible en anglais seulement]. Curr Rheumatol Rep 2013 Feb; 15(2):307–012–0307–x.
- Note de bas de page 81
-
Woolf AD. Global burden of osteoarthritis and musculoskeletal diseases. [Disponible en anglais seulement]. BMC Musculoskelet Disord 2015 Dec 1; 16(Suppl 1):S3.
- Note de bas de page 82
-
Kraus VB, Blanco FJ, Englund M, Karsdal MA, Lohmander LS. Call for Standardized Definitions of Osteoarthritis and Risk Stratification for Clinical Trials and Clinical Use. [Disponible en anglais seulement]. Osteoarthritis Cartilage 2015 Aug; 23(8):1233–1241.
- Note de bas de page 83
-
Glyn-Jones S, Palmer AJ, Agricola R, Price AJ, Vincent TL, Weinans H, et al. Osteoarthritis. [Disponible en anglais seulement]. Lancet 2015 Jul 25; 386(9991):376–387.
- Note de bas de page 84
-
Musumeci G, Aiello FC, Szychlinska MA, Di Rosa M, Castrogiovanni P, Mobasheri A. Osteoarthritis in the XXIst century: risk factors and behaviours that influence disease onset and progression. [Disponible en anglais seulement]. Int J Mol Sci 2015 Mar 16; 16(3):6093–6112.
- Note de bas de page 85
-
Litwic A, Edwards MH, Dennison EM, Cooper C. Epidemiology and burden of osteoarthritis. [Disponible en anglais seulement]. Br Med Bull 2013; 105:185–199.
- Note de bas de page 86
-
Smolen JS, Aletaha D, McInnes IB. Rheumatoid arthritis. [Disponible en anglais seulement]. Lancet 2016 Oct 22; 388(10055):2023–2038.
- Note de bas de page 87
-
Société de l'arthrite. Polyarthrite rhumatoïde [en ligne]. Toronto : Société de l'arthrite; 2017 [consulté le 14 mars 2019]. Accès : https://arthrite.ca/a-propos-de-l-arthrite/les-types-d-arthrite-de-a-a-z/types/polyarthrite-rhumatoide.
- Note de bas de page 88
-
Burmester GR, Pope JE. Novel treatment strategies in rheumatoid arthritis. [Disponible en anglais seulement]. Lancet 2017 Jun 10; 389(10086):2338–2348.
- Note de bas de page 89
-
Di Giuseppe D, Discacciati A, Orsini N, Wolk A. Cigarette smoking and risk of rheumatoid arthritis: A dose-response meta-analysis. [Disponible en anglais seulement]. Arthritis Res Ther 2014 Mar 5; 16(2):R61.
- Note de bas de page 90
-
Turk SA, van Beers-Tas MH, van Schaardenburg D. Prediction of future rheumatoid arthritis. [Disponible en anglais seulement]. Rheum Dis Clin North Am 2014 Nov; 40(4):753–770.
- Note de bas de page 91
-
Hurd K, Barnabe C. Systematic review of rheumatic disease phenotypes and outcomes in the Indigenous populations of Canada, the USA, Australia and New Zealand. [Disponible en anglais seulement]. Rheumatol Int 2017 Apr; 37(4):503–521.
- Note de bas de page 92
-
Melton LJ. Epidemiology worldwide. [Disponible en anglais seulement]. Endocrinol Metab Clin North Am 2003; 32(1):1–13.
- Note de bas de page 93
-
Cummings SR, Melton LJ. Epidemiology and outcomes of osteoporotic fractures. [Disponible en anglais seulement]. Lancet 2002 May 18; 359(9319):1761–1767.
- Note de bas de page 94
-
Agence de la santé publique du Canada. Rapport du Système canadien de surveillance des maladies chroniques : L'ostéoporose et les fractures connexes au Canada, 2020 [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2020 [consulté le 30 novembre 2020]. Accès : www.canada.ca/fr/sante-publique/services/publications/maladies-et-affections/osteoporose-fractures-connexes-2020.html.
- Note de bas de page 95
-
Papaioannou A, Morin S, Cheun AM, Atkinson S, Brown JP, Feldman S, et al. 2010 clinical practice guidelines for the diagnosis and management of osteoporosis in Canada: Summary. [Disponible en anglais seulement]. CMAJ 2010; 182(17):1864–73.
- Note de bas de page 96
-
Agence de la santé publique du Canada. Une stratégie sur la démence pour le Canada : Ensemble, nous y aspirons [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2019 [consulté le 29 juillet 2019]. Accès : www.canada.ca/fr/sante-publique/services/publications/maladies-et-affections/strategie-demence.html.
- Note de bas de page 97
-
Organisation mondiale de la Santé. Global action plan on the public health response to dementia 2017–2025 [en ligne]. Geneva (CH): World Health Organization; 2017 [consulté le 28 janvier 2020]. [Disponible en anglais seulement]. Accès : www.who.int/mental_health/neurology/dementia/action_plan_2017_2025/en.
- Note de bas de page 98
-
Institut canadien d'information sur la santé. Démence à début précoce [en ligne]. Toronto (Ont.) : Institut canadien d'information sur la santé; [consulté le 28 janvier 2020]. Accès : www.cihi.ca/fr/la-demence-au-canada/pleins-feux-sur-les-enjeux-de-la-demence/demence-a-debut-precoce.
- Note de bas de page 99
-
Steensma C, Loukine L, Orpana H, McRae L, Vachon J, Mo F, et al. Description du fardeau de la dépression sur la santé de la population au Canada : utilisation de l'espérance de vie ajustée en fonction de la santé. Promotion de la santé et prévention des maladies chroniques au Canada, octobre 2016; 36(10):229–238.
- Note de bas de page 100
-
Statistique Canada. Tableau 13–10–0465–01. Indicateurs de la santé mentale [en ligne]. Ottawa (Ont.) : Statistique Canada; 2020 [consulté le 27 février 2020]. Accès : www150.statcan.gc.ca/t1/tbl1/fr/ tv.action?pid=1310046501.
- Footnote 101
-
Institut canadien d'information sur la santé. Résultats du Canada : Enquête internationale de 2017 du Fonds du Commonwealth sur les politiques de santé auprès des adultes âgés [en ligne]. Ottawa (Ont.) : Institut canadien d'information sur la santé; [consulté le 28 janvier 2020]. Accès : www.cihi.ca/fr/enquete-de-2017-du-fonds-du-commonwealth.
- Note de bas de page 102
-
Institut canadien d'information sur la santé. La dépression chez les personnes âgées dans les établissements de soins en hébergement [en ligne]. Ottawa (Ont.) : Institut canadien d'information sur la santé; [consulté le 27 février 2020]. Accès : https://secure.cihi.ca/free_products/ccrs_depression_among_seniors_f.pdf.
- Note de bas de page 103
-
Watt CL, Momoli F, Ansari MT, Sikora L, Bush SH, Hosie A, et al. The incidence and prevalence of delirium across palliative care settings: A systematic review. [Disponible en anglais seulement]. Palliat Med 2019 Sep; 33(8):865–877.
- Note de bas de page 104
-
Inouye SK, Westendorp RG, Saczynski JS. Delirium in elderly people. [Disponible en anglais seulement]. Lancet 2014 Mar 8; 383(9920):911–922.
- Note de bas de page 105
-
Gonzalez-Usigli H. Parkinsonisme secondaire et atypique. Dans Manuel Merck (version pour les professionnels de la santé) [en ligne]. Kenilworth (NJ) : Merck Sharp & Dohme Corp; 2018 [consulté le 28 janvier 2020]. Accès : www.merckmanuals.com/fr-ca/professional/troubles-neurologiques/troubles-du-mouvement-et-troubles-c%c3%a9r%c3%a9belleux/parkinsonisme-secondaire-et-atypique.
- Note de bas de page 106
-
Gonzalez-Usigli H. Maladie de Parkinson (Maladie de Parkinson). Dans Manuel Merck (version pour les professionnels de la santé) [en ligne]. Kenilworth (NJ) : Merck Sharp & Dohme Corp; 2018 [consulté le 28 janvier 2020]. Accès : www.merckmanuals.com/fr-ca/professional/troubles-neurologiques/troubles-du-mouvement-et-troubles-c%c3%a9r%c3%a9belleux/maladie-de-parkinson.
- Note de bas de page 107
-
Alvarez MV, Evidente VG, Driver-Dunckley ED. Differentiating Parkinson's disease from other parkinsonian disorders. [Disponible en anglais seulement]. Semin Neurol 2007 Sep; 27(4):356–362.
- Note de bas de page 108
-
Kalia LV, Lang A.E. Parkinson's disease. [Disponible en anglais seulement]. Lancet 2015; 386(9996):896–12.
- Note de bas de page 109
-
Colosimo C, Morgante L, Antonini A, Barone P, Avarello TP, Bottacchi E, et al. Non-motor symptoms in atypical and secondary parkinsonism: The PRIAMO study. [Disponible en anglais seulement]. J Neurol 2010 Jan; 257(1):5–14.
- Note de bas de page 110
-
Teeuw WJ, Gerdes VE, Loos BG. Effect of periodontal treatment on glycemic control of diabetic patients: A systematic review and meta-analysis. [Disponible en anglais seulement]. Diabetes Care 2010 Feb; 33(2):421–427.
- Note de bas de page 111
-
El-Solh AA. Association between pneumonia and oral care in nursing home residents. [Disponible en anglais seulement]. Lung 2011 Jun; 189(3):173–180.
- Note de bas de page 112
-
Roca-Millan E, Gonzalez-Navarro B, Sabater-Recolons MM, Mari-Roig A, Jane-Salas E, Lopez-Lopez J. Periodontal treatment on patients with cardiovascular disease: Systematic review and meta-analysis. [Disponible en anglais seulement]. Med Oral Patol Oral Cir Bucal 2018 Nov 1; 23(6):e681-e690.
- Note de bas de page 113
-
Bracci PM. Oral health and the oral microbiome in pancreatic cancer: An overview of epidemiological studies. [Disponible en anglais seulement]. Cancer J 2017 Nov/Dec; 23(6):310–314.
- Note de bas de page 114
-
Association dentaire canadienne. L'état de la santé buccodentaire au Canada [en ligne]. Ottawa (Ont.) : Association dentaire canadienne; 2017 [consulté le 28 janvier 2020]. Accès : www.cda-adc.ca/etatdelasantebuccodentaire.
- Note de bas de page 115
-
Berg R, Berkey DB, Tang JM, Baine C, Altman DS. Oral health status of older adults in Arizona: Results from the Arizona Elder Study. [Disponible en anglais seulement]. Spec Care Dentist 2000 Nov-Dec; 20(6):226–233.
- Note de bas de page 116
-
Haumschild MS, Haumschild RJ. The importance of oral health in long-term care. [Disponible en anglais seulement]. J Am Med Dir Assoc 2009 Nov; 10(9):667–671.
- Note de bas de page 117
-
Santé Canada. Rapport des résultats du module sur la santé buccodentaire de l'Enquête canadienne sur les mesures de la santé, 2007–2009 [en ligne]. Ottawa (Ont.) : Santé Canada; 2013 [consulté le 28 janvier 2020]. Accès : http://publications.gc.ca/site/fra/9.637551/publication.html.
- Note de bas de page 118
-
Global Initiative for Asthma (GINA). Global Strategy for Asthma Management and Prevention, 2019 [en ligne]. [Disponible en anglais seulement]. Fontana (WI): GINA; [mis à jour en 2018; consulté le 28 janvier 2020]. Accès : https://ginasthma.org.
- Note de bas de page 119
-
Beasley R, Semprini A, Mitchell EA. Risk factors for asthma: Is prevention possible? [Disponible en anglais seulement]. Lancet 2015 Sep 12; 386(9998):1075–1085.
- Note de bas de page 120
-
Gilliland FD, Islam T, Berhane K, Gauderman WJ, McConnell R, Avol E, et al. Regular smoking and asthma incidence in adolescents. [Disponible en anglais seulement]. Am J Respir Crit Care Med 2006 Nov 15; 174(10):1094–1100.
- Note de bas de page 121
-
Mitchell EA, Beasley R, Keil U, Montefort S, Odhiambo J, ISAAC Phase Three Study Group. The association between tobacco and the risk of asthma, rhinoconjunctivitis and eczema in children and adolescents: Analyses from Phase Three of the ISAAC programme. [Disponible en anglais seulement]. Thorax 2012 Nov; 67(11):941–949.
- Note de bas de page 122
-
Kogevinas M, Zock JP, Jarvis D, Kromhout H, Lillienberg L, Plana E, et al. Exposure to substances in the workplace and new-onset asthma: An international prospective population-based study (ECRHS-II). [Disponible en anglais seulement]. Lancet 2007 Jul 28; 370(9584):336–341.
- Note de bas de page 123
-
Kusel MM, de Klerk NH, Kebadze T, Vohma V, Holt PG, Johnston SL, et al. Early-life respiratory viral infections, atopic sensitization, and risk of subsequent development of persistent asthma. [Disponible en anglais seulement]. J Allergy Clin Immunol 2007 May; 119(5):1105–1110.
- Note de bas de page 124
-
Weinmayr G, Forastiere F, Buchele G, Jaensch A, Strachan DP, Nagel G, et al. Overweight/obesity and respiratory and allergic disease in children: International study of asthma and allergies in childhood (ISAAC) phase two. [Disponible en anglais seulement]. PLoS One 2014 Dec 4; 9(12):e113996.
- Note de bas de page 125
-
Peters U, Dixon AE, Forno E. Obesity and asthma. [Disponible en anglais seulement]. J Allergy Clin Immunol 2018 Apr; 141(4):1169–1179.
- Note de bas de page 126
-
Mitchell EA, Beasley R, Bjorksten B, Crane J, Garcia-Marcos L, Keil U, et al. The association between BMI, vigorous physical activity and television viewing and the risk of symptoms of asthma, rhinoconjunctivitis and eczema in children and adolescents: ISAAC Phase Three. [Disponible en anglais seulement]. Clin Exp Allergy 2013 Jan; 43(1):73–84.
- Note de bas de page 127
-
Subbarao P, Mandhane PJ, Sears MR. Asthma: Epidemiology, etiology and risk factors. [Disponible en anglais seulement]. CMAJ 2009 Oct 27; 181(9):E181–90.
- Note de bas de page 128
-
Burke W, Fesinmeyer M, Reed K, Hampson L, Carlsten C. Family history as a predictor of asthma risk. [Disponible en anglais seulement]. Am J Prev Med 2003 Feb; 24(2):160–169.
- Note de bas de page 129
-
Melgert BN, Ray A, Hylkema MN, Timens W, Postma DS. Are there reasons why adult asthma is more common in females? [Disponible en anglais seulement]. Curr Allergy Asthma Rep 2007 May; 7(2):143–150.
- Note de bas de page 130
-
Zein JG, Erzurum SC. Asthma is different in women. [Disponible en anglais seulement]. Curr Allergy Asthma Rep 2015 Jun; 15(6):28.
- Note de bas de page 131
-
Agence de la santé publique du Canada. Rapport du Système canadien de surveillance des maladies chroniques : l'asthme et la maladie pulmonaire obstructive chronique (MPOC) au Canada, 2018 [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2019 [consulté le 22 février 2019]. Accès : www.canada.ca/fr/sante-publique/services/publications/maladies-et-affections/asthme-maladie-pulmonaire-obstructive-chronique-canada-2018.html.
- Note de bas de page 132
-
Global Initiative for Chronic Obstructive Lung Disease (GOLD). Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease (2019 Report) [en ligne]. [Disponible en anglais seulement]. Fontana (WI): GOLD; 2019 [consulté le 22 février 2019]. Accès : https://goldcopd.org/gold-reports.
- Note de bas de page 133
-
Rosenberg SR, Kalhan R, Mannino DM. Epidemiology of chronic obstructive pulmonary disease: Prevalence, morbidity, mortality, and risk factors. [Disponible en anglais seulement]. Semin Respir Crit Care Med 2015 Aug; 36(4):457–469.
- Note de bas de page 134
-
Mannino DM, Buist AS. Global burden of COPD: Risk factors, prevalence, and future trends. [Disponible en anglais seulement]. Lancet 2007 Sep 1; 370(9589):765–773.
- Note de bas de page 135
-
Silva GE, Sherrill DL, Guerra S, Barbee RA. Asthma as a risk factor for COPD in a longitudinal study. [Disponible en anglais seulement]. Chest 2004 Jul; 126(1):59–65.
- Note de bas de page 136
-
Mercado N, Ito K, Barnes PJ. Accelerated ageing of the lung in COPD: New concepts. [Disponible en anglais seulement]. Thorax 2015 May; 70(5):482–489.
- Note de bas de page 137
-
Agence de la santé publique du Canada. Chutes chez les aînés au Canada : Deuxième rapport [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2014 [consulté le 31 mai 2019]. Accès : www.canada.ca/fr/sante-publique/services/promotion-sante/vieillissement-aines/publications/publications-grand-public/chutes-chez-aines-canada-deuxieme-rapport.html.
- Note de bas de page 138
-
Sibley KM, Voth J, Munce SE, Straus SE, Jaglal SB. Chronic disease and falls in community-dwelling Canadians over 65 years old: a population-based study exploring associations with number and pattern of chronic conditions. [Disponible en anglais seulement]. BMC Geriatr 2014 Feb 14; 14:22–2318–14–22.
- Note de bas de page 139
-
Association des infirmières et infirmiers autorisés de l'Ontario. Empêcher les chutes et réduire les blessures associées, Quatrième édition [en ligne]. Toronto (Ont.) : Association des infirmières et infirmiers autorisés de l'Ontario; [consulté le 6 juin 2019]. Accès : https://rnao.ca/sites/rnao-ca/files/bpg/translations/Empecher_les_chutes_-_Final_December_2017.pdf.
- Note de bas de page 140
-
Institut canadien d'information sur la santé. Soyez prudent : les Canadiens se blessent souvent en chutant [en ligne]. Ottawa (Ont.) : Institut canadien d'information sur la santé; [consulté le 28 janvier 2020]. Accès : www.cihi.ca/fr/soyez-prudent-les-canadiens-se-blessent-souvent-en-chutant.
- Note de bas de page 141
-
Panel on Fall Prevention in Older Persons, American Geriatrics Society and British Geriatrics Society. Summary of the updated American Geriatrics Society/British Geriatrics Society clinical practice guideline for the prevention of falls in older persons. [Disponible en anglais seulement]. J Am Geriatr Soc 2011; 59(1):148–157.
- Note de bas de page 142
-
Todd C, Skelton D. What are the main risk factors for falls among older people and what are the most effective interventions to prevent these falls? [en ligne]. [Disponible en anglais seulement]. Copenhague (Dan.): WHO Regional Office for Europe (Health Evidence Network Report); [consulté le 28 janvier 2020]. Accès : www.euro.who.int/en/health-topics/Life-stages/healthy-ageing/publications/pre-2009/what-are-the-main-risk-factors-for-falls-amongst-older-people-and-what-are-the-most-effective-interventions-to-prevent-these-falls.
- Note de bas de page 143
-
de Jong MR, Van der Elst M, Hartholt KA. Drug-related falls in older patients: Implicated drugs, consequences, and possible prevention strategies. [Disponible en anglais seulement]. Ther Adv Drug Saf 2013 Aug; 4(4):147–154.
- Note de bas de page 144
-
West J, Hippisley-Cox J, Coupland CA, Price GM, Groom LM, Kendrick D, et al. Do rates of hospital admission for falls and hip fracture in elderly people vary by socio-economic status? [Disponible en anglais seulement]. Public Health 2004 Dec; 118(8):576–581.
- Note de bas de page 145
-
Gijsen R, Hoeymans N, Schellevis FG, Ruwaard D, Satariano WA, van den Bos GA. Causes and consequences of comorbidity: A review. [Disponible en anglais seulement]. J Clin Epidemiol 2001 Jul; 54(7):661–674.
- Footnote 146
-
Ramage-Morin PL. Douleur chronique chez les personnes âgées au Canada. Rapports sur la santé, mars 2008, 19(1):37–52.
- Note de bas de page 147
-
Institut canadien d'information sur la santé. Tendances pancanadiennes en matière de prescription d'opioïdes, de 2012 à 2016 [en ligne]. Ottawa (Ont.) : Institut canadien d'information sur la santé; [consulté le 28 janvier 2020]. Accès : https://secure.cihi.ca/free_products/pan-canadian-trends-opioid-prescribing-2017-fr-web.pdf.
- Note de bas de page 148
-
Institut canadien d'information sur la santé. Préjudices liés aux opioïdes au Canada [en ligne]. Ottawa (Ont.) : Institut canadien d'information sur la santé; [consulté le 28 janvier 2020]. Accès : www.cihi.ca/fr/opioides-au-canada/2018/prejudices-lies-aux-opioides-au-canada.
- Note de bas de page 149
-
Galicia-Castillo M. Opioids for persistent pain in older adults. [Disponible en anglais seulement]. Cleve Clin J Med 2016 Jun; 83(6):443–451.
- Note de bas de page 150
-
Ramage-Morin PL. Consommation de médicaments chez les Canadiens âgés. Rapports sur la santé, mars 2009, 20(1):37–44.
- Note de bas de page 151
-
Institut canadien d'information sur la santé. Utilisation des médicaments chez les personnes âgées au Canada, 2016 [en ligne]. Ottawa (Ont.) : Institut canadien d'information sur la santé; [consulté le 28 janvier 2020]. Accès : www.cihi.ca/fr/utilisation-des-medicaments-chez-les-personnes-agees-au-canada.
- Note de bas de page 152
-
Plebon-Huff S, Leblanc AG, Desjardins S. Contextualization of multimorbidity: A rapid review. Document interne.
- Note de bas de page 153
-
Ward BW, Black LI. State and Regional Prevalence of Diagnosed Multiple Chronic Conditions Among Adults Aged ≥ 18 Years—United States, 2014. [Disponible en anglais seulement]. MMWR Morb Mortal Wkly Rep 2016 Jul 29; 65(29):735–738.
- Note de bas de page 154
-
Hayek S, Ifrah A, Enav T, Shohat T. Prevalence, Correlates, and Time Trends of Multiple Chronic Conditions Among Israeli Adults: Estimates From the Israeli National Health Interview Survey, 2014–2015. [Disponible en anglais seulement]. Prev Chronic Dis 2017 Aug 10; 14:E64.
- Note de bas de page 155
-
Taylor CA, Greenlund SF, McGuire LC, Lu H, Croft JB. Deaths from Alzheimer's Disease—United States, 1999–2014. [Disponible en anglais seulement]. MMWR Morb Mortal Wkly Rep 2017 May 26;66(20):521–526.
- Note de bas de page 156
-
Nambiar L, LeWinter MM, VanBuren PC, Dauerman HL. Decade Long Temporal Trends in U.S. Hypertension Related Cardiovascular Mortality. [Disponible en anglais seulement]. J Am Coll Cardiol 2020 Mar 13.
- Note de bas de page 157
-
Agence de la santé publique du Canada. Les principales inégalités en santé au Canada : Un portrait national [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2019 [consulté le 14 mars 2019]. Accès : www.canada.ca/fr/sante-publique/services/publications/science-recherche-et-donnees/rapport-principales-inegalites-sante-canada-sommaire-executif.html.
- Note de bas de page 158
-
Roberts CK, Barnard RJ. Effects of exercise and diet on chronic disease. [Disponible en anglais seulement]. J Appl Physiol (1985) 2005 Jan; 98(1):3–30.
- Note de bas de page 159
-
Schellenberg ES, Dryden DM, Vandermeer B, Ha C, Korownyk C. Lifestyle interventions for patients with and at risk for type 2 diabetes: a systematic review and meta-analysis. [Disponible en anglais seulement]. Ann Intern Med 2013 Oct 15; 159(8):543–551.
- Note de bas de page 160
-
Howard VJ, McDonnell MN. Physical activity in primary stroke prevention: just do it! [Disponible en anglais seulement]. Stroke 2015 Jun; 46(6):1735–1739.
- Note de bas de page 161
-
Prior PL, Suskin N. Exercise for stroke prevention. [Disponible en anglais seulement]. Stroke Vasc Neurol 2018 Jun 26; 3(2):59–68.
- Note de bas de page 162
-
Colberg SR, Sigal RJ, Yardley JE, Riddell MC, Dunstan DW, Dempsey PC, et al. Physical Activity/Exercise and Diabetes: A Position Statement of the American Diabetes Association. [Disponible en anglais seulement]. Diabetes Care 2016 Nov; 39(11):2065–2079.
- Note de bas de page 163
-
Ahlskog JE, Geda YE, Graff-Radford NR, Petersen RC. Physical exercise as a preventive or disease-modifying treatment of dementia and brain aging. [Disponible en anglais seulement]. Mayo Clin Proc 2011 Sep; 86(9):876–884.
- Note de bas de page 164
-
Kramer SF, Hung SH, Brodtmann A. The Impact of Physical Activity Before and After Stroke on Stroke Risk and Recovery: a Narrative Review. [Disponible en anglais seulement]. Curr Neurol Neurosci Rep 2019 Apr 22; 19(6):28.
- Note de bas de page 165
-
U.S. Department of Health and Human Services. The Health Consequences of Smoking: 50 Years of Progress. A Report of the Surgeon General. [Disponible en anglais seulement]. Atlanta (GA): U.S. Department of Health and Human Services, Centers for Disease Control and Prevention, National Center for Chronic Disease Prevention and Health Promotion, Office on Smoking and Health, 2014. Printed with corrections, January 2014; 2019 [consulté le 28 janvier 2020]. Accès : www.cdc.gov/tobacco/data_statistics/sgr/50th-anniversary/index.htm#report.
- Note de bas de page 166
-
O'Keefe EL, DiNicolantonio JJ, O'Keefe JH, Lavie CJ. Alcohol and CV Health: Jekyll and Hyde J-Curves. [Disponible en anglais seulement]. Prog Cardiovasc Dis 2018 May—Jun; 61(1):68–75.
- Note de bas de page 167
-
GBD 2017 Risk Factor Collaborators. Global, regional, and national comparative risk assessment of 84 behavioural, environmental and occupational, and metabolic risks or clusters of risks for 195 countries and territories, 1990–2017: A systematic analysis for the Global Burden of Disease Study 2017. [Disponible en anglais seulement]. Lancet 2018 Nov 10; 392(10159):1923–1994.
- Note de bas de page 168
-
Fischer F, Kraemer A. Meta-analysis of the association between second-hand smoke exposure and ischaemic heart diseases, COPD and stroke. [Disponible en anglais seulement]. BMC Public Health 2015 Dec 1; 15:1202.
- Note de bas de page 169
-
Pirie K, Peto R, Reeves GK, Green J, Beral V, Million Women Study Collaborators. The 21st century hazards of smoking and benefits of stopping: a prospective study of one million women in the UK. [Disponible en anglais seulement]. Lancet 2013 Jan 12; 381(9861):133–141.
- Note de bas de page 170
-
Doll R, Peto R, Boreham J, Sutherland I. Mortality in relation to smoking: 50 years' observations on male British doctors. [Disponible en anglais seulement]. BMJ 2004 Jun 26; 328(7455):1519.
- Note de bas de page 171
-
Lugo A, La Vecchia C, Boccia S, Murisic B, Gallus S. Patterns of smoking prevalence among the elderly in Europe. [Disponible en anglais seulement]. Int J Environ Res Public Health 2013 Sep 17; 10(9):4418–4431.
- Note de bas de page 172
-
Warburton DE, Nicol CW, Bredin SS. Health benefits of physical activity: the evidence. [Disponible en anglais seulement]. CMAJ 2006 Mar 14; 174(6):801–809.
- Note de bas de page 173
-
Bherer L, Erickson KI, Liu-Ambrose T. A review of the effects of physical activity and exercise on cognitive and brain functions in older adults. [Disponible en anglais seulement]. J Aging Res 2013; 2013:657508.
- Note de bas de page 174
-
Blondell SJ, Hammersley-Mather R, Veerman JL. Does physical activity prevent cognitive decline and dementia?: A systematic review and meta-analysis of longitudinal studies. [Disponible en anglais seulement]. BMC Public Health 2014 May 27; 14:510–2458–14–510.
- Note de bas de page 175
-
Kyu HH, Bachman VF, Alexander LT, Mumford JE, Afshin A, Estep K, et al. Physical activity and risk of breast cancer, colon cancer, diabetes, ischemic heart disease, and ischemic stroke events: systematic review and dose-response meta-analysis for the Global Burden of Disease Study 2013. [Disponible en anglais seulement]. BMJ 2016 Aug 9; 354:i3857.
- Note de bas de page 176
-
Stessman J, Hammerman-Rozenberg R, Cohen A, Ein-Mor E, Jacobs JM. Physical activity, function, and longevity among the very old. [Disponible en anglais seulement]. Arch Intern Med 2009 Sep 14; 169(16):1476–1483.
- Note de bas de page 177
-
Rockwood K, Howlett SE, MacKnight C, Beattie BL, Bergman H, Hebert R, et al. Prevalence, attributes, and outcomes of fitness and frailty in community-dwelling older adults: report from the Canadian study of health and aging. [Disponible en anglais seulement]. J Gerontol A Biol Sci Med Sci 2004 Dec; 59(12):1310–1317.
- Note de bas de page 178
-
Cohen A, Baker J, Ardern CI. Association Between Body Mass Index, Physical Activity, and Health-Related Quality of Life in Canadian Adults. [Disponible en anglais seulement]. J Aging Phys Act 2016 Jan; 24(1):32–38.
- Note de bas de page 179
-
Société canadienne de physiologie de l'exercice. Directives canadiennes en matière d'activité physique à l'intention des adultes âgés de 65 ans et plus [en ligne]. Ottawa (Ont.) : Société canadienne de physiologie de l'exercice; [consulté le 28 janvier 2020]. Accès : https://csepguidelines.ca/fr/adults-65.
- Note de bas de page 180
-
Oreopoulos A, Kalantar-Zadeh K, Sharma AM, Fonarow GC. The obesity paradox in the elderly: Potential mechanisms and clinical implications. [Disponible en anglais seulement]. Clinics in Geriatric Medicine 2009 Nov 1; 25(4):643–659.
- Note de bas de page 181
-
Adams SA, Matthews CE, Ebbeling CB, Moore CG, Cunningham JE, Fulton J, et al. The effect of social desirability and social approval on self-reports of physical activity. [Disponible en anglais seulement]. Am J Epidemiol 2005 Feb 15; 161(4):389–398.
- Note de bas de page 182
-
Silfee VJ, Haughton CF, Jake-Schoffman DE, Lopez-Cepero A, May CN, Sreedhara M, et al. Objective measurement of physical activity outcomes in lifestyle interventions among adults: A systematic review. [Disponible en anglais seulement]. Prev Med Rep 2018 May 10; 11:74–80.
- Note de bas de page 183
-
Leslie W, Hankey C. Aging, Nutritional Status and Health. [Disponible en anglais seulement]. Healthcare (Basel) 2015 Jul 30; 3(3):648–658.
- Note de bas de page 184
-
Ramage-Morin PL, Garriguet D. Risque nutritionnel chez les Canadiens âgés. Rapports sur la santé, mars 2013, 24(3):3–13.
- Note de bas de page 185
-
Brownie S. Why are elderly individuals at risk of nutritional deficiency? [Disponible en anglais seulement]. Int J Nurs Pract 2006 Apr; 12(2):110–118.
- Note de bas de page 186
-
Ramage-Morin PL, Gilmour H, Rotermann M. Risque nutritionnel, hospitalisation et mortalité chez les Canadiens âgés de 65 ans et plus vivant dans la collectivité. Rapports sur la santé, 20 septembre 2017, 28(9):17–27.
- Note de bas de page 187
-
Keller HH, Østbye T, Goy R. Nutritional risk predicts quality of life in elderly community-living Canadians. [Disponible en anglais seulement]. J Gerontol A Biol Sci Med Sci 2004; 59(1):68–74.
- Note de bas de page 188
-
Ahmed T, Haboubi N. Assessment and management of nutrition in older people and its importance to health. [Disponible en anglais seulement]. Clin Interv Aging 2010 Aug 9; 5:207–216.
- Note de bas de page 189
-
Centre canadien sur les dépendances et l'usage de substances. Directives de consommation d'alcool à faible risque du Canada [brochure] [en ligne]. Ottawa (Ont.) : Centre canadien sur les dépendances et l'usage de substances; [consulté le 28 janvier 2020]. Accès : www.ccsa.ca/fr/directives-de-consommation-dalcool-faible-risque-du-canada-brochure.
- Note de bas de page 190
-
Organisation mondiale de la Santé. Global status report on alcohol and health 2018. Genève (Suisse) : Organisation mondiale de la Santé; 2018 [consulté le 28 février 2020]. [Disponible en anglais seulement]. Accès : www.who.int/publications-detail/global-status-report-on-alcohol-and-health-2018.
- Note de bas de page 191
-
Meier P, Seitz HK. Age, alcohol metabolism and liver disease. [Disponible en anglais seulement]. Curr Opin Clin Nutr Metab Care 2008 Jan; 11(1):21–26.
- Note de bas de page 192
-
Chang VC, Do MT. Risk factors for falls among seniors: Implications of gender. [Disponible en anglais seulement]. Am J Epidemiol 2015; 181(7):521–531.
- Note de bas de page 193
-
Sorock GS, Chen LH, Gonzalgo SR, Baker SP. Alcohol-drinking history and fatal injury in older adults. [Disponible en anglais seulement]. Alcohol 2006 Nov; 40(3):193–199.
- Note de bas de page 194
-
Coalition canadienne pour la santé mentale des personnes âgées. Lignes directrices sur le trouble lié à l'utilisation de l'alcool chez les personnes âgées [en ligne]. Markham (Ont.) : Coalition canadienne pour la santé mentale des personnes âgées; [consulté le 27 février 2020]. Accès : https://ccsmh.ca/consommation-de-substances-et-dependance/ alcool/?lang=fr.
- Note de bas de page 195
-
Santé Canada. Lignes directrices canadiennes pour la classification du poids chez les adultes - Guide de référence rapide à l'intention des professionnels [en ligne]. Ottawa (Ont.) : Santé Canada; 2016 [consulté le 28 janvier 2020]. Accès : www.canada.ca/fr/sante-canada/services/aliments-nutrition/saine-alimentation/poids-sante/lignes-directrices-classification-poids-chez-adultes/guide-reference-rapide-intention-professionnels.html.
- Note de bas de page 196
-
GBD 2016 Disease and Injury Incidence and Prevalence Collaborators. Global, regional, and national incidence, prevalence, and years lived with disability for 328 diseases and injuries for 195 countries, 1990–2016: a systematic analysis for the Global Burden of Disease Study 2016. [Disponible en anglais seulement]. Lancet 2017 Sep 16; 390(10100):1211–1259.
- Note de bas de page 197
-
GBD 2015 Obesity Collaborators, Afshin A, Forouzanfar MH, Reitsma MB, Sur P, Estep K, et al. Health effects of overweight and obesity in 195 countries over 25 years. [Disponible en anglais seulement]. N Engl J Med 2017 Jul 6; 377(1):13–27.
- Note de bas de page 198
-
Rao DP, Patel P, Roberts KC, Thompson W. Obésité et vieillissement en santé : bien-être social, fonctionnel et mental chez les personnes âgées au Canada. Promotion de la santé et prévention des maladies chroniques au Canada, décembre 2018; 38(12):491–499.
- Note de bas de page 199
-
Yan LL, Daviglus ML, Liu K, Pirzada A, Garside DB, Schiffer L, et al. BMI and health-related quality of life in adults 65 years and older. [Disponible en anglais seulement]. Obesity Research 2004; 12(1):69–76.
- Note de bas de page 200
-
Decaria JE, Sharp C, Petrella RJ. Scoping review report: Obesity in older adults. [Disponible en anglais seulement]. Int J Obes (Lond) 2012 Sep; 36(9):1141–1150.
- Note de bas de page 201
-
Connor Gorber S, Shields M, Tremblay MS, McDowell I. La possibilité d'établir des facteurs de correction applicables aux estimations autodéclarées de l'obésité. Rapports sur la santé, septembre 2018; 19(3):75–87.
- Note de bas de page 202
-
Hirshkowitz M, Whiton K, Albert SM, Alessi C, Bruni O, DonCarlos L, et al. National Sleep Foundation's updated sleep duration recommendations: Final report. [Disponible en anglais seulement]. Sleep Health 2015 Dec; 1(4):233–243.
- Note de bas de page 203
-
Suzuki K, Miyamoto M, Hirata K. Sleep disorders in the elderly: Diagnosis and management. [Disponible en anglais seulement]. J Gen Fam Med 2017 Mar; 18(2):61–71.
- Note de bas de page 204
-
Institute of Medicine (US) Committee on Sleep Medicine and Research. Sleep disorders and sleep deprivation: An unmet public health problem [en ligne]. Colten HR, Altevogt BM, editors. [Disponible en anglais seulement]. Washington (DC): National Academies Press (US); 2006 [consulté le 17 mars 2019]. Accès : www.ncbi.nlm.nih.gov/ books/NBK19960.
- Note de bas de page 205
-
Commission des déterminants sociaux de la santé. Combler le fossé en une génération. Instaurer l'équité en santé en agissant sur les déterminants sociaux de la santé. Rapport final de la Commission des déterminants sociaux de la santé [en ligne]. Genève (Suisse) : Organisation mondiale de la Santé; [consulté le 28 janvier 2020]. Accès : www.who.int/social_determinants/thecommission/finalreport/fr.
- Note de bas de page 206
-
Solar O, Irwin A. A conceptual framework for action on the social determinants of health. Social Determinants of Health Discussion Paper 2 (Policy and Practice) [en ligne]. [Disponible en anglais seulement]. Genève (Suisse) : Organisation mondiale de la Santé; [consulté le 28 janvier 2020]. Accès : www.who.int/social_determinants/ publications/9789241500852/en.
- Note de bas de page 207
-
Gouvernement du Canada. Rapport sur l'isolement social des aînés [en ligne]. Ottawa (Ont.) : gouvernement du Canada; 2017 [consulté le 28 janvier 2020]. Accès : www.canada.ca/fr/conseil-national-aines/programmes/publications-rapports/2014/isolement-social-aines.html.
- Note de bas de page 208
-
Agence de la santé publique du Canada. Cadre d'indicateurs de surveillance de la santé mentale positive [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2019 [consulté le 28 janvier 2020]. Accès : https://sante-infobase.canada.ca/sante-mentale-positive.
- Note de bas de page 209
-
Arriagada P. Une journée dans la vie des Canadiens âgés : à quelles activités consacrent-ils leur temps? [en ligne]. Ottawa (Ont.) : Statistique Canada; 2018 [consulté le 17 mars 2019]. Accès : www150.statcan.gc.ca/n1/pub/75-006-x/2018001/article/54947-fra.htm.
- Note de bas de page 210
-
Holt-Lunstad J, Smith TB, Layton JB. Social relationships and mortality risk: a meta-analytic review. [Disponible en anglais seulement]. PLoS Med 2010 Jul 27; 7(7):e1000316.
- Note de bas de page 211
-
Ramage-Morin PL. Problèmes auditifs et sentiment d'isolement social chez les Canadiens âgés de 45 ans et plus. Rapports sur la santé, 16 novembre 2016, 27(11):3–12.
- Note de bas de page 212
-
Keefe J, Andrew M, Fancey P, Hall M. Final Report: A Profile of Social Isolation in Canada. Submitted to the Chair of the F/P/T Working Group on Social Isolation [en ligne]. [Disponible en anglais seulement]. Halifax (NS): 2006 [consulté le 28 janvier 2020]. Accès : www.health.gov.bc.ca/library/publications/year/2006/keefe_social_isolation_final_report_may_2006.pdf.
- Note de bas de page 213
-
Kenny GP, Yardley J, Brown C, Sigal RJ, Jay O. Heat stress in older individuals and patients with common chronic diseases. [Disponible en anglais seulement]. CMAJ 2010 Jul 13; 182(10):1053–1060.
- Note de bas de page 214
-
Organisation mondiale de la Santé. Guide mondial des villes-amies des aînés [en ligne]. Genève (Suisse) : Organisation mondiale de la Santé; 2007 [consulté le 28 janvier 2020]. Accès : www.who.int/ageing/age_friendly_cities_guide/fr.
- Note de bas de page 215
-
Santé Canada. Guide alimentaire canadien [en ligne]. Ottawa (Ont.) : Santé Canada; 2020 [consulté le 28 janvier 2020]. Accès : https://guide-alimentaire.canada.ca/fr/.
- Note de bas de page 216
-
Keyes CLM, Shapiro AD. Social Well-Being in the United States: A Descriptive Epidemiology. [Disponible en anglais seulement]. Chicago, IL, US: University of Chicago Press; 2004. p. 350–372.
- Note de bas de page 217
-
Centre canadien de lutte contre l'alcoolisme et les toxicomanies. Réduire les méfaits liés à l'alcool au Canada : Vers une culture de modération. Recommandations en vue d'une stratégie nationale sur l'alcool [en ligne]. Ottawa (Ont.) : Centre canadien de lutte contre l'alcoolisme et les toxicomanies; 2020 [consulté le 29 janvier 2020]. Accès : www.ccsa.ca/fr/reduire-les-mefaits-lies-lalcool-au-canada-vers-une-culture-de-moderation.
- Note de bas de page 218
-
Morley JE, Vellas B, van Kan GA, Anker SD, Bauer JM, Bernabei R, et al. Frailty consensus: a call to action. [Disponible en anglais seulement]. J Am Med Dir Assoc 2013 Jun; 14(6):392–397.
- Note de bas de page 219
-
Institute for Health Metrics and Evaluation. Global Burden of Disease Study 2017 (GBD 2017) Data Resources [en ligne]. [Disponible en anglais seulement]. Seattle (WA): Institute for Health Metrics and Evaluation; [consulté le 28 janvier 2020]. Accès : http://ghdx.healthdata.org/gbd-2017.
- Note de bas de page 220
-
The Free Dictionary. «neoplasm» [en ligne]. Miller-Keane Encyclopedia and Dictionary of Medicine, Nursing, and Allied Health, Seventh Edition. [Disponible en anglais seulement]. Saunders, an imprint of Elsevier, Inc, 2003 [consulté le 28 janvier 2020]. Accès : https://medical-dictionary.thefreedictionary.com/neoplasm.
- Note de bas de page 221
-
Statistique Canada. Taux normalisés selon l'âge [en ligne]. Ottawa (Ont.) : Statistique Canada; 2017 [consulté le 28 janvier 2020]. Accès : www.statcan.gc.ca/fra/quo/bdd/tnsa.
- Note de bas de page 222
-
Organisation mondiale de la Santé. Stratégie mondiale visant à réduire l'usage nocif de l'alcool [en ligne]. Genève (Suisse) : Organisation mondiale de la Santé; 2010 [consulté le 28 janvier 2020]. Accès : https://apps.who.int/iris/bitstream/handle/10665/44485/9789242599930_fre.pdf.
- Note de bas de page 223
-
Organisation mondiale de la Santé. What is Healthy Ageing? [Internet]. [Disponible en anglais seulement]. Genève (Suisse): Organisation mondiale de la Santé; [consulté le 28 janvier 2020]. Accès : www.who.int/ageing/healthy-ageing/en.
- Note de bas de page 224
-
Agence de la santé publique du Canada. Le Système canadien de surveillance des maladies chroniques – Un aperçu [en ligne]. Ottawa (Ont.) : Agence de la santé publique du Canada; 2018 [consulté le 28 janvier 2020]. Accès : www.canada.ca/fr/sante-publique/services/publications/systeme-canadien-surveillance-maladies-chroniques-fiche-information.html.
- Note de bas de page 225
-
Statistique Canada. Enquête sur la santé dans les collectivités canadiennes – Composante annuelle (ESCC) [en ligne]. Ottawa (Ont.) : Statistique Canada; 2020 [consulté le 28 janvier 2020]. Accès : www23.statcan.gc.ca/imdb/p2SV_f.pl?Function=getSurvey&SDDS=3226.
- Note de bas de page 226
-
Statistique Canada. Enquête canadienne sur les mesures de la santé (ECMS) [en ligne]. Ottawa (Ont.) : Statistique Canada; 2019 [consulté le 28 janvier 2020]. Accès : https://www23.statcan.gc.ca/imdb/p2SV_f.pl?Function=getSurvey&SDDS=5071.
- Note de bas de page 227
-
Statistique Canada. Statistique de l'état civil – Base de données sur les décès (BCDECD) [en ligne]. Ottawa (Ont.) : Statistique Canada; 2019 [consulté le 28 janvier 2020]. Accès : www23.statcan.gc.ca/imdb/p2SV_f.pl?Function=getSurvey&SDDS=3233.
- Note de bas de page 228
-
Institute for Health Metrics and Evaluation. Global Burden of Disease (GBD) [en ligne]. [Disponible en anglais seulement]. Seattle (WA): Institute for Health Metrics and Evaluation; [consulté le 28 janvier 2020]. Accès : www.healthdata.org/node/835.
Annexe 1 : Glossaire
Accident vasculaire cérébral (AVC) : Perte soudaine des fonctions cérébrales causée par une interruption du flux sanguin vers le cerveau (AVC ischémique) ou par la rupture de vaisseaux sanguins du cerveau (AVC hémorragique). Un AVC peut entraîner une faiblesse unilatérale des bras et des jambes, appelée hémiplégie, ou peut provoquer d'autres troubles du mouvement, de la coordination, de la vision, de la parole, de la mémoire ou de la capacité de penser.
Aînés : Dans le présent rapport, le terme « aînés » désigne les individus âgés de 65 ans et plus.
Alimentation malsaine : Concept large qui englobe un régime alimentaire pauvre en légumes, en fruits, en céréales complètes et en protéines et riche en aliments hautement transformés qui contiennent des sucres, du sel et des grains saturéesNote de bas de page 215.
Années vécues avec de l'incapacité (AVI) : Années de vie vécues avec toute perte de santé à court ou long terme. Les taux d'AVI sont obtenus en multipliant la prévalence d'une maladie par son poids d'incapacité correspondant.
Apport élevé en sodium : Apport en sodium (ou en sel) supérieur à 2 000 mg par jour.
Arthrose : Dégradation du cartilage articulaire et de l'os sous-jacent en raison de l'échec de la tentative de l'organisme de réparer les tissus articulaires endommagés en raison d'une charge articulaire anormale (due à l'obésité et aux lésions articulaires) et de facteurs systémiques (tels que les gènes, l'inflammation, le vieillissement et le sexe). Elle touche généralement les articulations des mains, des pieds, des hanches, des genoux et de la colonne vertébrale.
Asthme : Maladie pulmonaire chronique complexe caractérisée par l'inflammation et le rétrécissement des voies respiratoires. Les symptômes de l'asthme sont généralement épisodiques et peuvent être efficacement contrôlés par des médicaments et des mesures préventives appropriées.
Bien-être psychologique : Personne qui déclare que, 20 jours sur 28, elle a le sentiment d'aimer la plupart des aspects de sa personnalité, de bien gérer les responsabilités de la vie quotidienne, d'avoir des relations chaleureuses et de confiance, de faire face à des expériences qui l'incitent à grandir et à devenir une meilleure personne, d'avoir confiance en elle pour penser et exprimer ses idées et d'avoir le sentiment que la vie a un sens.
Bien-être social : Perception qu'un individu a de ses relations avec les autres, le voisinage et la communautéNote de bas de page 216.
Cancer : Le cancer, également appelé malignité, est une maladie dans laquelle des cellules anormales se divisent sans contrôle et peuvent envahir les tissus voisins et se propager à d'autres parties. Il existe plus de 100 types de cancer, mais les quatre types les plus courants (cancer du poumon, cancer colorectal, cancer du sein et cancer de la prostate) représentent environ la moitié de tous les cas diagnostiqués au Canada.
Cardiopathie ischémique : Maladie chronique dans laquelle le muscle cardiaque est endommagé ou fonctionne de manière inefficace en raison de l'absence ou de la déficience relative de son approvisionnement en sang. Elle est également appelée insuffisance coronaire ou coronaropathie.
Coefficient de variation (CV) : Mesure utilisée pour décrire la précision d'une estimation, par exemple, un total estimé, une proportion estimée, une moyenne estimée, etc. Plus précisément, le CV d'une estimation est le rapport entre l'erreur-type de l'estimation et l'estimation elle- même. L'erreur-type est une estimation et donc le CV est une estimation. Plus le CV est petit, plus l'estimation est précise.
Comorbidité : État ou maladie qui cooccurre avec une maladie de référence.
Consommation excessive d'alcool : Hommes ayant déclaré consommer cinq boissons ou plus en une seule occasion et femmes ayant déclaré consommer quatre boissons ou plus en une seule occasion, au moins une fois par mois au cours de l'année écouléeNote de bas de page 217.
Décès prématuré : Décès survenant un nombre considérable d'années avant que l'espérance de vie moyenne ne soit atteinte.
Démence (y compris la maladie d'Alzheimer) : Le mot démence est un terme générique utilisé pour décrire un ensemble de symptômes touchant le cerveau, qui sont causés par des maladies ou des blessures neurodégénératives ou vasculaires. La maladie d'Alzheimer est la cause la plus fréquente de l'affection.
Déterminants de la santé : Ensemble des facteurs personnels, sociaux, économiques et environnementaux qui influencent l'état de santé d'un individu ou d'une population.
Diabète : Le diabète est caractérisé par une incapacité de l'organisme à produire de l'insuline ou à utiliser l'insuline qu'il produit. L'insuline est une hormone qui contrôle le taux de glucose dans le sang. Il existe trois principaux types de diabète : le diabète de type 1, le diabète de type 2 et le diabète gestationnel.
Empoisonnement aux opioïdes : Se produit lorsqu'un opioïde est pris de manière incorrecte et entraîne des dommages. L'utilisation incorrecte comprend le mauvais dosage, l'autoprescription, la prise en combinaison avec un autre médicament prescrit ou de l'alcool et la prise non conforme aux recommandations.
Espérance de vie : L'espérance de vie mesure le nombre moyen d'années qu'on s'attend à ce qu'une personne vive, sur la base d'un ensemble de taux de mortalité selon l'âge au cours d'une période d'observation donnée. L'espérance de vie à 65 ans mesure le nombre moyen d'années qu'il reste à vivre à ceux qui survivent jusqu'à 65 ans, sur la base d'un ensemble de taux de mortalité selon l'âge au cours d'une période donnéeNote de bas de page 53.
Espérance de vie ajustée en fonction de la santé (EVAS) : Représente le nombre d'années de vie attendues équivalentes aux années vécues en pleine santé, sur la base de l'expérience moyenne dans une populationNote de bas de page 53.
Facteur de protection : Les facteurs de protection réduisent la probabilité qu'une maladie se développe ou qu'un effet néfaste sur la santé se produise.
Facteur de risque : Tout facteur (génétique, comportemental, etc.) qui augmente la probabilité de développer une maladie ou un résultat de santé donné.
Fragilité : État clinique dans lequel il y a une augmentation de la vulnérabilité d'un individu quant à une dépendance et/ou une mortalité accrues en cas d'exposition à un élément stresseurNote de bas de page 218.
Goutte et autres arthropathies cristallines : Le terme « arthropathies cristallines» désigne de façon générale les maladies des articulations causées par l'accumulation de microcristaux dans les articulations. Le système immunitaire du corps est activé par ces cristaux entrainant des épisodes de douleur, d'enflure et de rougeur dans l'articulation et les tissus mous environnants. Les épisodes répétés peuvent entrainer des lésions articulaires irréversibles. La goutte et la pseudogoutte sont les deux formes les plus courantes d'arthropathies cristallines. La goutte est causée par des cristaux d'acide urique dans les articulations et est souvent associée à l'hyperuricémie, tandis que la pseudogoutte résulte des dépôts de cristaux de pyrophosphate de calcium dans les articulations et affecte plus communément les genoux et les poignets.
Hypertension : Il y a hypertension lorsque la tension artérielle est constamment élevée pendant de longues périodes. L'hypertension est généralement définie comme une tension artérielle systolique de 140 millimètres de mercure (mm Hg) ou plus ou une tension artérielle diastolique de 90 millimètres de mercure (mm Hg) ou plus.
Inactivité physique : De manière générale, l'inactivité physique désigne le manque d'activité physique. La définition varie selon les études. Dans ce rapport, l'inactivité physique autodéclarée fait référence aux aînés qui pratiquent moins de 150 minutes d'activité physique aérobie d'intensité modérée à élevée par semaine, par tranches de 10 minutes ou plus.
Incapacité : Capacité réduite d'une personne à remplir ses fonctions habituelles, généralement en raison d'une déficience, par exemple une mobilité réduite ou une déficience intellectuelle.
Insuffisance cardiaque : Maladie chronique se produisant lorsque l'action de pompage du cœur ne peut pas fournir suffisamment de sang au reste de l'organisme pour répondre à ses besoins.
Intervalle de confiance : Mesure statistique de la fiabilité d'une estimation. La taille de l'intervalle de confiance est liée à la précision de l'estimation. Des intervalles de confiance étroits indiquent une plus grande fiabilité que des intervalles de confiance larges. L'intervalle de confiance à 95 % délimite une plage de valeurs estimées susceptible d'inclure la valeur réelle 19 fois sur 20.
Intervalle d'incertitude : Plage de valeurs qui reflète la certitude d'une estimation. Dans le cadre du projet relatif au fardeau mondial de la maladie (Global Burden of Disease en anglais), chaque estimation est calculée 1 000 fois, chaque fois à partir de distributions plutôt que d'estimations ponctuelles pour les entrées de données, les transformations de données et le choix du modèle. L'intervalle d'incertitude de 95 % est déterminé par la 25e et la 975e valeur des 1 000 valeurs classées de la plus petite à la plus grande. Des intervalles d'incertitude plus larges peuvent résulter d'une disponibilité limitée des données, de petites études et de données contradictoires, tandis que des intervalles d'incertitude plus petits peuvent résulter d'une disponibilité étendue des données, de grandes études et de données cohérentes entre les sourcesNote de bas de page 219.
Isolement social : Faible quantité et faible qualité des contacts ou des interactions avec autrui.
Maladies buccodentaires : Comprennent les caries (cavités), les maladies des gencives (parodontales) et le cancer buccal. Ces maladies sont en grande partie évitables et, bien qu'elles soient généralement considérées séparément des autres maladies chroniques, elles sont souvent liées entre elles.
Maladie cardiovasculaire : Toute maladie du système circulatoire, à savoir le cœur (cardio) ou les vaisseaux sanguins (vasculaires). Les maladies cardiovasculaires comprennent notamment les crises cardiaques, les accidents vasculaires cérébraux (AVC) et l'insuffisance cardiaque. Les maladies cardiovasculaires sont également connues sous le nom de maladies du système circulatoire.
Maladie chronique : Maladie physique ou mentale dont les symptômes ou le développement ont tendance à être durables et persistants. Bien que ces caractéristiques s'appliquent également à certaines maladies transmissibles (telles que le VIH), le terme est souvent utilisé de manière interchangeable avec celui de maladie non transmissible.
Maladie pulmonaire obstructive chronique (MPOC) : Maladie pulmonaire chronique et progressive, qui provoque l'essoufflement, la toux et la production d'expectorations. La MPOC touche principalement les personnes âgées de 35 ans et plus.
Morbidité : Se réfère à la mauvaise santé d'un individu et aux niveaux de mauvaise santé d'une population ou d'un groupe.
Multimorbidité : Deux ou plusieurs affections ou maladies qui cooccurrent chez un même individu.
Néoplasme : Toute croissance nouvelle et anormale, en particulier lorsque la multiplication des cellules est incontrôlée et progressiveNote de bas de page 220.
Ostéoporose : L'ostéoporose (os minces ou fragiles) est une maladie métabolique des os caractérisée par une faible densité osseuse et un risque élevé de fracture, en particulier du poignet, de la hanche, de la colonne vertébrale, de l'humérus et du bassin.
Parkinsonisme (y compris la maladie de Parkinson) : Les termes parkinsonisme ou syndrome parkinsonien sont utilisés pour décrire les caractéristiques motrices (rigidité, tremblements, bradykinésie ou instabilité posturale), qu'elles soient dues à la maladie de Parkinson, à d'autres maladies du cerveau ou aux effets secondaires de certains médicaments.
Participation sociale : Mesure dans laquelle un individu est capable de participer à un large éventail d'activités au sein de sa communauté.
Polyarthrite rhumatoïde : Maladie auto-immune qui provoque une inflammation des articulations. Cette inflammation entraîne de l'enflure, des douleurs et de la raideur qui, s'ils ne sont pas traités, peuvent causer des lésions articulaires. La polyarthrite rhumatoïde touche le plus souvent les articulations des mains, des poignets et des pieds.
Polypharmacie : Utilisation simultanée de plusieurs médicaments par un individu.
Prévalence : Fréquence d'une maladie ou d'une affection dans une population au cours d'une période définie, exprimée comme la proportion de cette population qui est atteinte de la maladie ou de l'affection. La prévalence fournit une mesure du fardeau de la maladie ou de l'affection dans la population.
Qualité de vie : Jugement subjectif de la façon dont les gens se perçoivent comme satisfaits et heureux ou non, et capables de fonctionner sur le plan physique, émotionnel et social. Il existe divers instruments de mesure standardisés pour évaluer la qualité de vie des individus.
Réseaux sociaux : Nombre et structure des relations sociales d'un individu, y compris le nombre d'amis, de membres de la famille et de voisins qui peuvent lui fournir une interaction sociale ou un soutien social.
Santé : Selon l'Organisation mondiale de la Santé, la santé est définie comme « ...un état de complet bien-être physique, mental et social et ne consiste pas seulement en une absence de maladie ou d'infirmitéNote de bas de page 18. »
Soutien social : Aide telle qu'un soutien émotionnel ou tangible fourni par le réseau social d'une personne.
Surmortalité : Nombre de décès supplémentaires observés, au-delà de ce qui était attendu.
Taux standardisé selon l'âge : Les taux standardisés selon l'âge « prennent en compte les différences dans la structure par âge des populations comparées. Dans le calcul du taux [standardisé] selon l'âge, on rajuste mathématiquement une population pour lui conférer la même structure par âge que l'autre ou on rajuste mathématiquement les deux populations pour leur conférer la même structure par âge qu'une troisième population, appelée la population type. On prête ainsi aux deux groupes la même structure de répartition par âge afin d'obtenir un tableau plus représentatif de la caractéristique en questionNote de bas de page 221. »
Troubles anxieux et de l'humeur : Les troubles de l'humeur se caractérisent par une baisse ou une hausse de l'humeur d'une personne, tandis que les troubles anxieux sont caractérisés par des sentiments excessifs et persistants de nervosité, d'anxiété et même de peur.
Usage nocif de l'alcool : Concept large qui comprend « …la consommation d'alcool qui a des conséquences sociales et sanitaires néfastes pour le buveur, son entourage et la société en général, ainsi que les modes de consommation qui augmentent le risque d'issues sanitaires défavorablesNote de bas de page 222. »
Vieillir en santé : Selon l'Organisation mondiale de la Santé, le vieillissement en santé désigne le processus de développement et de maintien de la capacité fonctionnelle qui permet le bien-être à un âge avancéNote de bas de page 223.
Vieillissement : En biologie, le vieillissement est le processus qui consiste à vieillir. Les organes et les tissus vieillissent, apparemment parce que les clones de cellules dont ils sont constitués ont une durée de vie limitée. En démographie et en statistiques de l'état civil, le vieillissement de la population désigne une population dans laquelle il y a une proportion croissante de personnes dans les groupes d'âge les plus âgés.
Annexe 2 : Méthodologie et sources de données
Aperçu des sources de données
Système canadien de surveillance des maladies chroniques
Le Système canadien de surveillance des maladies chroniques (SCSMC) est un réseau de collaboration de systèmes de surveillance des maladies chroniques provinciaux et territoriaux soutenu par l'Agence de la santé publique du Canada (ASPC). Le SCSMC recueille des données sur tous les résidents admissibles à l'assurance maladie provinciale ou territoriale et fournit des estimations et des tendances nationales au fil du temps pour 20 maladies chroniques.
Pour identifier les cas de maladies chroniques, les dossiers des registres de l'assurance maladie des provinces et des territoires sont jumelés à l'aide d'un identifiant personnel unique aux données sur la facturation des médecins, aux dossiers de sortie des patients des hôpitaux et aux dossiers des médicaments sur ordonnance. Les définitions de cas (un ensemble de règles qui permettent de déterminer les cas d'une maladie dans une population donnée) sont ensuite appliquées à ces bases de données jumelées. Les données au niveau individuel sont ensuite agrégées au niveau provincial et territorial avant d'être soumises à l'ASPC.
Pour des données détaillées et des définitions de cas pour les différentes maladies chroniques du SCSMC, veuillez consulter l'outil en ligne du SCSMC dans l'Infobase de la santé publique : https://sante-infobase.canada.ca/scsmc/outil-de-donnees/.
Enquête sur la santé dans les collectivités canadiennes
L'Enquête sur la santé dans les collectivités canadiennes (ESCC) est menée par Statistique Canada. Il s'agit d'une enquête transversale qui recueille des renseignements relatifs à l'état de santé, au recours aux soins de santé et aux déterminants de la santé auprès de répondants canadiens âgés de 12 ans et plus. L'ESCC est administrée une fois par an depuis 2001.
Pour obtenir de plus amples renseignements, consultez la page suivante : https://www23.statcan.gc.ca/imdb/p2SV_f.pl?Function=getSurvey&SDDS=3226.
Enquête canadienne sur les mesures de la santé
L'Enquête canadienne sur les mesures de la santé (ECMS) est menée par Statistique Canada. Il s'agit d'une enquête transversale composée de deux parties. La première partie est une entrevue auprès des ménages qui couvre de nombreux sujets de santé. La seconde partie consiste en une visite à un centre d'examen mobile pour des mesures physiques directes telles que la tension artérielle, la taille et le poids, la densité osseuse et des tests de vision. Les données sont recueillies tous les deux ans depuis 2007–2009.
Pour obtenir de plus amples renseignements, consultez la page suivante : https://www23.statcan.gc.ca/imdb/p2SV_f.pl?Function=getSurvey&Id=10263.
Statistique de l'état civil – Base de données sur les décès
Les données sur tous les décès au Canada sont recueillies chaque année à partir de tous les registres provinciaux et territoriaux de l'état civil. La variable de la cause du décès est classée selon la Classification statistique internationale des maladies et problèmes de santé connexes (CIM) de l'Organisation mondiale de la Santé. La CIM-10 est utilisée depuis 2000 pour classer les causes de décès.
Pour obtenir de plus amples renseignements, consultez la page suivante : https://www23.statcan.gc.ca/imdb/p2SV_f.pl?Function=getSurvey&SDDS=3233.
Fardeau mondial de la maladie (Global Burden of Disease en anglais)
L'Étude sur le fardeau mondial de la maladie, coordonnée par l'Institute for Health Metrics and Evaluation de l'Université de Washington, est une vaste étude d'ampleur internationale qui décrit les maladies, les blessures et les facteurs de risque selon l'âge, le sexe, les pays et les régions au fil du temps.
Les taux d'années vécues avec de l'incapacité (AVI) ont été obtenus en ligne par le biais de l'outil de visualisation des données : www.healthdata.org/node/835.
| Sources de données/type de données | Points forts/limites/exclusions | Année des données | Section du rapport/maladie concernée |
|---|---|---|---|
Système canadien de surveillance des maladies chroniques (SCSMC)Note de bas de page 224, |
Points forts :
Limites :
Exclusions :
|
2000–2001 |
Chapitre 3 : Toutes les années de données pour la prévalence standardisée selon l'âge de l'hypertension, de la cardiopathie ischémique, du diabète, de l'ostéoporose, de l'asthme, de la maladie pulmonaire obstructive chronique. Pour les maladies suivantes, la première année de données présentée diffère : maladie d'Alzheimer et démences associées (2002–2003); accident vasculaire cérébral (2003–2004); parkinsonisme (2004–2005); et goutte, arthrose et polyarthrite rhumatoïde |
2016–2017 |
Chapitre 3 : Prévalence brute des maladies et affections chroniques sélectionnées selon le groupe d'âge. |
||
Enquête sur la santé dans les collectivités canadiennes (ESCC)Note de bas de page 225, |
Points forts :
Limites :
Exclusions :
|
2017–2018 |
Chapitre 2 : Caractéristiques démographiques sélectionnées Chapitre 3 : Chutes, blessures et multimorbidité Chapitre 4 : Activité physique, indice de masse corporelle, consommation d'alcool et tabagisme |
2015–2016 |
Chapitre 3 : Pensées, plans et tentatives suicidaires et consultation d'un professionnel des soins dentaires Chapitre 4 : Consommation de fruits et de légumes |
||
2005–2006 à 2017– 2018 |
Chapitre 3 : Prévalence du cancer |
||
Enquête canadienne sur les mesures de la santé (ECMS)Note de bas de page 226, |
Points forts :
Limites :
Exclusions:
À partir du cycle 3, les résidents vivant dans les trois territoires sont également exclus. |
2007–2009 |
Chapitre 3 : Maladie buccodentaire |
2007–2015 |
Chapitre 4 : Sommeil |
||
Statistique de l'état civil – Base de données sur les décèsNote de bas de page 227, Données administratives |
Points forts :
Limite :
|
2000–2017 |
Chapitre 3 : Sections sur la mortalité : cancer, maladies cardiovasculaires, diabète, hypertension, troubles musculosquelettiques, maladies neurologiques, maladies respiratoires et suicide. |
Fardeau mondial de la maladie (Global Burden of Disease)Note de bas de page 228, Modélisation mathématique |
Point fort :
Limites :
|
2017 |
Chapitre 3 : Sections sur l'incapacité : cancer, maladies cardiovasculaires, diabète, troubles anxieux et de l'humeur, troubles musculosquelettiques, |
Annexe 3 : Tendances de la prévalence des maladies chroniques, des années vécues avec de l'incapacité et de la mortalité
Abréviation : MPOC = maladie pulmonaire obstructive chronique.
Source : Cancer : Fichiers annuels combinés de l'Enquête sur la santé dans les collectivités canadiennes de 2005–2006 à 2017–2018. Toutes les autres maladies : Agence de la santé publique du Canada, à partir des fichiers de données du SCSMC fournis par les provinces et les territoires (août 2019).
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
- Note #
-
Ces estimations représentent la prévalence du recours aux services de santé pour des troubles anxieux et de l'humeur, plutôt que la prévalence des troubles anxieux et de l'humeur diagnostiqués.
Figure A - Équivalent textuel
| Année | Prévalence standardisée selon l'âge, % | ||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Hypertension | Arthrose | Cardiopathie ischémique | Diabète | Ostéoporose | Cancer (autodéclaré) | MPOC | Troubles anxieux et de l'humeurNote de bas de tableau # | Accident vasculaire cérébral | Démence | Asthme | Insuffisance cardiaque | Goutte | Polyarthrite rhumatoïde | Parkinsonisme | |
| 2000–2001 | 48,6 | 24,3 | 15,3 | 10,8 | 15,7 | 13,1 | 6,5 | 9,6 | |||||||
| 2001–2002 | 51,9 | 25,5 | 16,3 | 12,6 | 16,4 | 13,1 | 7,0 | 9,9 | |||||||
| 2002–2003 | 54,6 | 26,4 | 17,3 | 14,3 | 17,0 | 12,9 | 5,3 | 7,5 | 10,1 | ||||||
| 2003–2004 | 57,0 | 27,0 | 18,2 | 15,9 | 17,5 | 12,6 | 9,1 | 5,6 | 7,9 | 10,1 | |||||
| 2004–2005 | 59,1 | 27,5 | 19,1 | 17,4 | 18,0 | 12,3 | 9,3 | 5,8 | 8,2 | 10,1 | 1,1 | ||||
| 2005–2006 | 60,9 | 27,9 | 20,1 | 18,7 | 17,7 | 18,3 | 12,4 | 9,5 | 6,0 | 8,5 | 10,1 | 1,1 | |||
| 2006–2007 | 62,5 | 28,2 | 21,2 | 19,9 | 18,6 | 12,1 | 9,6 | 6,1 | 8,8 | 10,0 | 1,2 | ||||
| 2007–2008 | 63,7 | 34,2 | 28,4 | 22,2 | 20,9 | 19,1 | 18,9 | 11,9 | 9,7 | 6,3 | 9,0 | 9,9 | 4,8 | 2,8 | 1,2 |
| 2008–2009 | 64,9 | 35,1 | 28,5 | 23,0 | 21,9 | 19,2 | 11,7 | 9,7 | 6,4 | 9,3 | 9,9 | 5,0 | 2,9 | 1,2 | |
| 2009–2010 | 65,6 | 35,7 | 28,5 | 23,9 | 22,6 | 19,2 | 19,5 | 11,5 | 9,7 | 6,6 | 9,5 | 9,8 | 5,2 | 3,0 | 1,2 |
| 2010–2011 | 66,1 | 36,1 | 28,4 | 24,6 | 23,2 | 19,7 | 11,3 | 9,7 | 6,7 | 9,7 | 9,7 | 5,3 | 3,0 | 1,2 | |
| 2011–2012 | 66,4 | 36,5 | 28,3 | 25,1 | 23,7 | 20,5 | 19,9 | 11,3 | 9,7 | 6,7 | 9,9 | 9,6 | 5,5 | 3,1 | 1,2 |
| 2012–2013 | 66,5 | 36,9 | 28,1 | 25,5 | 24,1 | 20,0 | 10,9 | 9,6 | 6,7 | 10,0 | 9,4 | 5,6 | 3,1 | 1,2 | |
| 2013–2014 | 66,4 | 37,1 | 27,8 | 25,9 | 24,3 | 21,1 | 20,0 | 10,8 | 9,6 | 6,7 | 10,2 | 9,3 | 5,8 | 3,2 | 1,2 |
| 2014–2015 | 66,5 | 37,6 | 27,6 | 26,3 | 24,7 | 20,2 | 10,7 | 9,6 | 6,8 | 10,4 | 9,4 | 5,9 | 3,2 | 1,2 | |
| 2015–2016 | 66,3 | 37,9 | 27,3 | 26,6 | 24,9 | 21,4 | 20,2 | 10,6 | 9,6 | 6,7 | 10,6 | 9,3 | 6,1 | 3,2 | 1,2 |
| 2016–2017 | 65,7 | 38,0 | 27,0 | 26,8 | 25,1 | 20,2 | 10,5 | 9,5 | 6,7 | 10,7 | 9,1 | 6,1 | 3,3 | 1,2 | |
| 2017–2018 | 21,5 | ||||||||||||||
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
Abréviations : AVI = années vécues avec de l'incapacité; MPOC = maladie pulmonaire obstructive chronique.
Source : Réseau de collaboration sur le fardeau mondial de la maladie (Global Burden of Disease Collaborative Network), 2017.
Figure B - Équivalent textuel
| Année | Taux d'AVI pour 100 000 personnes | ||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Accident vasculaire cérébral | Polyarthrite rhumatoïde | Maladie de Parkinson | Arthrose | Néoplasmes | Faible densité minérale osseuse | Cardiopathie ischémique | Insuffisance cardiaque | Tension artérielle systolique élevée | Goutte | Diabète | Troubles dépressifs | MPOC | Asthme | Maladie d'Alzheimer | |
| 2004 | 1 175,3 | 101,6 | 175,9 | 748,8 | 901,4 | 621,3 | 429,8 | 1 315,3 | 1 511,4 | 106,5 | 1 943,9 | 453,7 | 1 419,4 | 205,34 | 940,7 |
| 2008 | 1 154,0 | 107,3 | 179,8 | 759,6 | 890,8 | 667,1 | 406,0 | 1 273,7 | 1 461,0 | 112,2 | 1 911,2 | 442,7 | 1 450,4 | 215,04 | 903,8 |
| 2012 | 1 151,7 | 112,9 | 182,2 | 768,3 | 875,1 | 676,9 | 391,3 | 1 244,0 | 1 441,3 | 115,3 | 1 889,3 | 441,4 | 1 420,5 | 218,47 | 892,3 |
| 2017 | 1 235,0 | 120,6 | 184,1 | 785,8 | 875,7 | 680,3 | 381,0 | 1 209,1 | 1 480,7 | 117,1 | 1 822,4 | 448,0 | 1 173,6 | 219,23 | 908,1 |
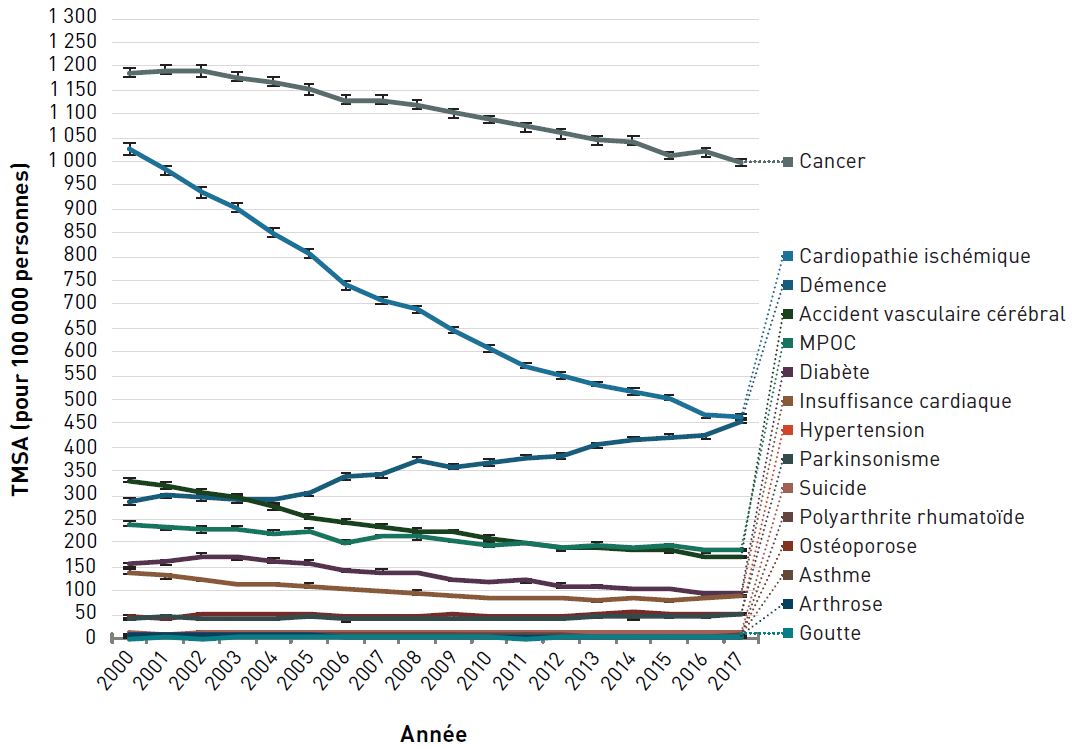
- Note *
-
Les estimations ont été standardisées selon l'âge de la population canadienne postcensitaire finale de 2011, publiée en 2013.
Abréviation : TMSA = taux de mortalité standardisé selon l'âge; MPOC = maladie pulmonaire obstructive chronique.
Source : Statistiques de l'état civil canadien – Base de données sur les décès, 2000–2017.
Figure C - Équivalent textuel
| Année | TMSA pour 100 000 personnes (intervalle de confiance à 95 %) | ||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Cardiopathie ischémique | Accident vasculaire cérébral | Hypertension | Insuffisance cardiaque | Asthme | MPOC | Arthrose | Polyarthrite rhumatoïde | Ostéoporose | Démence | Parkinsonisme | Suicide | Cancer | Diabète | Goutte | |
| 2000 | 1 025,1 (1 014,5-1 035,8) | 330,3 (324,3-336,5) | 45,7 (43,4-48,0) | 138,1 (134,2-142,2) | 5,7 (5,0-6,6) | 238,8 (233,7-243,9) | 5,2 (4,5-6,1) | 7,4 (6,5-8,4) | 6,1 (5,3-7,0) | 285,8 (280,0-291,7) | 40,6 (38,5-42,8) | 10,4 (9,4-11,5) | 1 186,7 (1 175,6-1 197,9) | 154,1 (150,0-158,2) | 0,2 (0,1-0,5) |
| 2001 | 980,8 (970,5-991,1) | 318,6 (312,7-324,6) | 42,8 (40,6-45,0) | 129,9 (126,1-133,8) | 5,6 (4,8-6,4) | 232,0 (227,1-237,0) | 4,7 (4,0-5,5) | 7,7 (6,8-8,6) | 6,2 (5,4-7,1) | 298,3 (292,5-304,2) | 43,3 (41,1-45,5) | 10,0 (9,1-11,1) | 1 191,4 (1 180,4-1 202,5) | 158,8 (154,7-162,9) | 0,4 (0,2-0,6) |
| 2002 | 934,5 (924,7-944,5) | 306,3 (300,6-312,1) | 48,6 (46,4-51,0) | 122,9 (119,3-126,6) | 4,7 (4,0-5,5) | 228,0 (223,2-232,9) | 5,1 (4,4-5,9) | 7,7 (6,8-8,6) | 7,4 (6,5-8,4) | 294,6 (289,0-300,4) | 42,7 (40,6-44,8) | 10,8 (9,8-11,9) | 1 189,7 (1 178,9-1 200,6) | 171,4 (167,3-175,7) | 0,2 (0,1-0,4) |
| 2003 | 901,7 (892,2-911,4) | 296,2 (290,7-301,7) | 48,3 (46,1-50,6) | 112,0 (108,6-115,5) | 5,0 (4,3-5,7) | 229,1 (224,4-234,0) | 4,8 (4,1-5,6) | 6,5 (5,7-7,4) | 6,5 (5,7-7,4) | 291,3 (285,7-296,9) | 41,5 (39,5-43,6) | 11,0 (10,0-12,1) | 1 177,0 (1 166,3-1 187,7) | 169,5 (165,4-173,7) | 0,6 (0,4-0,9) |
| 2004 | 849,6 (840,5-858,9) | 274,8 (269,6-280,1) | 50,8 (48,5-53,1) | 113,1 (109,7-116,5) | 4,8 (4,2-5,6) | 220,1 (215,5-224,7) | 4,8 (4,1-5,5) | 6,7 (5,9-7,5) | 5,9 (5,1-6,7) | 288,4 (283,0-293,9) | 40,4 (38,5-42,5) | 10,3 (9,4-11,4) | 1 166,7 (1 156,2-1 177,3) | 162,0 (158,1-166,0) | 0,4 (0,2-0,6) |
| 2005 | 805,8 (797,1-814,7) | 253,0 (248,1-258,0) | 50,6 (48,4-52,8) | 109,6 (106,3-112,9) | 4,9 (4,2-5,6) | 223,6 (219,0-228,2) | 5,2 (4,5-5,9) | 6,7 (5,9-7,5) | 6,7 (5,9-7,6) | 303,1 (297,7-308,7) | 44,3 (42,2-46,4) | 10,9 (9,9-12,0) | 1 151,0 (1 140,8-1 161,4) | 158,2 (154,4-162,2) | 0,5 (0,3-0,7) |
| 2006 | 740,8 (732,6-749,1) | 242,9 (238,2-247,6) | 45,0 (43,0-47,1) | 104,1 (101,0-107,2) | 3,9 (3,3-4,6) | 200,9 (196,7-205,2) | 4,1 (3,5-4,8) | 6,3 (5,6-7,1) | 5,7 (5,0-6,5) | 338,8 (333,2-344,5) | 38,4 (36,5-40,3) | 11,2 (10,2-12,3) | 1 127,5 (1 117,5-1 137,6) | 140,5 (136,9-144,1) | 0,5 (0,3-0,8) |
| 2007 | 709,0 (701,1-717,0) | 234,1 (229,6-238,7) | 45,3 (43,3-47,3) | 97,6 (94,7-100,6) | 3,6 (3,1-4,2) | 213,3 (209,0-217,7) | 4,3 (3,7-4,9) | 5,4 (4,7-6,1) | 5,2 (4,6-6,0) | 341,4 (335,8-346,9) | 41,6 (39,8-43,6) | 10,2 (9,3-11,2) | 1 129,2 (1 119,3-1 139,2) | 138,5 (135,0-142,0) | 0,5 (0,3-0,7) |
| 2008 | 688,0 (680,3-695,7) | 225,5 (221,2-230,0) | 47,4 (45,4-49,5) | 95,8 (93,0-98,7) | 3,9 (3,4-4,5) | 212,2 (207,9-216,4) | 3,1 (2,6-3,6) | 5,2 (4,5-5,9) | 5,7 (5,1-6,5) | 373,5 (367,8-379,2) | 39,9 (38,0-41,7) | 10,8 (9,9-11,8) | 1 117,6 (1 107,9-1 127,4) | 136,0 (132,7-139,5) | 0,4 (0,2-0,6) |
| 2009 | 647,7 (640,4-655,1) | 223,7 (219,4-228,0) | 48,0 (46,1-50,1) | 87,0 (84,4-89,8) | 3,7 (3,2-4,3) | 203,8 (199,7-207,9) | 3,0 (2,5-3,6) | 5,3 (4,7-6,0) | 5,1 (4,4-5,8) | 359,6 (354,2-365,1) | 39,5 (37,7-41,4) | 10,5 (9,6-11,5) | 1 102,5 (1 093,0-1 112,1) | 121,6 (118,5-124,8) | 0,3 (0,1-0,5) |
| 2010 | 606,7 (599,7-613,7) | 211,0 (206,9-215,1) | 46,6 (44,7-48,6) | 85,4 (82,8-88,1) | 3,2 (2,7-3,7) | 196,4 (192,5-200,4) | 2,6 (2,1-3,1) | 4,7 (4,1-5,4) | 4,1 (3,6-4,8) | 367,8 (362,4-373,3) | 40,5 (38,7-42,3) | 10,8 (9,9-11,8) | 1 088,7 (1 079,4-1 098,1) | 118,0 (115,0-121,1) | 0,3 (0,1-0,4) |
| 2011 | 571,3 (564,6-578,0) | 198,7 (194,8-202,7) | 45,2 (43,3-47,1) | 83,7 (81,1-86,2) | 3,3 (2,8-3,8) | 199,4 (195,4-203,3) | 2,9 (2,5-3,4) | 4,9 (4,3-5,6) | 4,7 (4,2-5,4) | 378,4 (373,0-383,9) | 39,6 (37,8-41,3) | 10,8 (9,9-11,8) | 1 072,8 (1 063,7-1 081,9) | 120,2 (117,1-123,3) | 0,2 (0,1-0,4) |
| 2012 | 551,3 (544,9-557,8) | 187,6 (183,9-191,4) | 44,8 (43,0-46,7) | 83,6 (81,1-86,2) | 2,8 (2,4-3,3) | 189,6 (185,8-193,4) | 3,0 (2,5-3,5) | 4,6 (4,0-5,2) | 3,8 (3,3-4,4) | 381,4 (376,1-386,8) | 41,3 (39,5-43,1) | 10,3 (9,4-11,2) | 1 058,4 (1 049,5-1 067,3) | 110,1 (107,3-113,1) | 0,4 (0,2-0,6) |
| 2013 | 533,2 (527,1-539,5) | 189,5 (185,8-193,3) | 52,5 (50,6-54,5) | 80,7 (78,3-83,2) | 3,5 (3,0-4,0) | 196,6 (192,9-200,4) | 2,9 (2,4-3,4) | 4,3 (3,8-4,9) | 4,3 (3,8-4,9) | 405,0 (399,6-410,4) | 43,5 (41,8-45,4) | 11,6 (10,7-12,5) | 1 043,1 (1 034,5-1 051,8) | 108,8 (106,0-111,6) | 0,3 (0,1-0,4) |
| 2014 | 516,7 (510,7-522,7) | 186,3 (182,7-190,0) | 53,2 (51,3-55,1) | 81,9 (79,6-84,3) | 3,3 (2,8-3,8) | 188,3 (184,7-192,0) | 2,4 (2,1-2,9) | 4,4 (3,9-5,0) | 3,4 (2,9-3,9) | 416,5 (411,1-421,9) | 43,5 (41,8-45,3) | 11,4 (10,6-12,4) | 1 042,8 (1 034,3-1 051,4) | 103,8 (101,1-106,5) | 0,4 (0,2-0,6) |
| 2015 | 503,2 (497,3-509,0) | 182,6 (179,1-186,1) | 52,4 (50,5-54,3) | 80,2 (77,9-82,6) | 3,6 (3,2-4,2) | 192,2 (188,6-195,9) | 2,2 (1,8-2,6) | 4,4 (3,9-5,0) | 3,4 (2,9-3,9) | 421,4 (416,1-426,8) | 43,8 (42,1-45,6) | 11,9 (11,0-12,8) | 1 011,1 (1 002,9-1 019,4) | 103,2 (100,6-105,9) | 0,4 (0,2-0,6) |
| 2016 | 466,9 (461,4-472,5) | 171,0 (167,7-174,4) | 51,8 (49,9-53,6) | 82,9 (80,6-85,3) | 2,6 (2,2-3,1) | 183,2 (179,8-186,7) | 2,0 (1,7-2,4) | 4,4 (3,9-5,0) | 3,0 (2,6-3,5) | 423,9 (418,6-429,2) | 47,3 (45,6-49,1) | 10,6 (9,8-11,5) | 1 019,2 (1 011,0-1 027,4) | 95,4 (92,9-97,9) | 0,3 (0,2-0,5) |
| 2017 | 463,6 (458,2-469,1) | 169,9 (165,8-172,4) | 51,1 (49,3-52,9) | 88,7 (86,3- 91,1) | 3,0 (2,5-3,4) | 184,7 (181,3-188,1) | 2,4 (2-2,8) | 4,7 (4,2-5,3) | 3,1 (2,7-3,6) | 455,6 (450,2-461,0) | 51,0 (49,2-52,8) | 10,5 (9,7-11,3) | 997,8 (989,9-1 005,8) | 92,3 (89,9-94,8) | 0,3 (0,2-0,4) |
Annexe 4 : Prévalence des maladies chroniques selon le sexe et le groupe d'âge
| Prévalence selon le sexe (%) | |||
|---|---|---|---|
| Total | Femmes | Hommes | |
| Système canadien de surveillance des maladies chroniques, 2016–2017 | |||
| Hypertension | 65,5 | 66,0 | 64,9 |
| Arthrose | 37,9 | 43,6 | 31,3 |
| Cardiopathie ischémique | 26,9 | 22,2 | 32,4 |
| Diabète | 26,6 | 23,7 | 30,1 |
| Maladie mentale | 15,2 | 17,1 | 13,1 |
| Maladie pulmonaire obstructive chronique | 20,2 | 19,2 | 21,4 |
| Accident vasculaire cérébral | 9,6 | 9,0 | 10,2 |
| Insuffisance cardiaque | 9,2 | 8,5 | 10,0 |
| Ostéoporose | 25,1 | 38,6 | 9,1 |
| Asthme | 10,7 | 12,6 | 8,6 |
| Troubles anxieux et de l'humeurNote de bas de tableau # | 10,5 | 12,6 | 8,0 |
| Goutte | 6,0 | 3,4 | 9,2 |
| Démence | 6,9 | 8,0 | 5,5 |
| Polyarthrite rhumatoïde | 3,3 | 4,2 | 2,2 |
| Parkinsonisme (y compris la maladie de Parkinson) | 1,2 | 1,0 | 1,5 |
| Enquête sur la santé dans les collectivités canadiennes de 2015–2016 | |||
| Problèmes de dos (excluant la scoliose, la fibromyalgie et l'arthrite) | 25,4 | 26,4 | 24,3 |
| Apnée du sommeil | 8,1 | 5,7 | 11,0 |
| Migraine | 5,5 | 7,4 | 3,4 |
| Scoliose | 3,8 | 5,3 | 2,1 |
| Fibromyalgie | 3,3 | 4,8 | 1,6 |
| Syndrome de fatigue chronique/encéphalo-myélite myalgique | 2,8 | 3,4 | 2,1 |
| Enquête sur la santé dans les collectivités canadiennes de 2017–2018 | |||
| Cancer | 21,0 | 20,7 | 21,2 |
| Troubles intestinaux (y compris la maladie de Crohn, la colite ulcéreuse, le syndrome du côlon irritable, l'incontinence fécale) | 6,3 | 8,6 | 3,5 |
| Incontinence urinaire | 10,6 | 12,6 | 8,3 |
Sources : Système canadien de surveillance des maladies chroniques de 2016–2017, Enquête sur la santé dans les collectivités canadiennes de 2015–2016 et de 2017–2018. |
|||
| Prévalence (en %) | ||||
|---|---|---|---|---|
| ≤ 65 ans | 65 à 74 ans | 75 à 84 ans | 85 ans et plus | |
| Système canadien de surveillance des maladies chroniques, 2016–2017 | ||||
| Hypertension | 14,3Note de bas de tableau * | 56,3 | 74,3 | 83,4 |
| Arthrose | 6,9Note de bas de tableau * | 30,8 | 43,6 | 54,0 |
| Cardiopathie ischémique | 3,4Note de bas de tableau * | 20,1 | 32,6 | 42,0 |
| Diabète | 6,5Note de bas de tableau * | 24,2 | 30,4 | 28,3 |
| Maladie mentale | 16,5Note de bas de tableau * | 14,7 | 15,2 | 17,1 |
| Maladie pulmonaire obstructive chronique | 6,2Note de bas de tableau † | 16,8 | 23,2 | 27,3 |
| Accident vasculaire cérébral | 1,0Note de bas de tableau * | 5,8 | 11,7 | 19,9 |
| Insuffisance cardiaque | 1,0Note de bas de tableau § | 4,7 | 11,0 | 22,9 |
| Ostéoporose | 5,4Note de bas de tableau § | 20,1 | 28,8 | 36,9 |
| Asthme | 11,2Note de bas de tableau * | 10,3 | 11,2 | 11,3 |
| Troubles anxieux et de l'humeurNote de bas de tableau # | 12,2Note de bas de tableau * | 10,4 | 10,7 | 10,5 |
| Goutte | 1,3Note de bas de tableau * | 4,8 | 7,2 | 8,5 |
| Démence | S.O. | 1,4 | 8,3 | 25,1 |
| Polyarthrite rhumatoïde | 0,8Note de bas de tableau * | 2,7 | 3,8 | 4,5 |
| Parkinsonisme (y compris la maladie de Parkinson) | 0,1Note de bas de tableau § | 0,7 | 1,7 | 2,1 |
| Enquête sur la santé dans les collectivités canadiennes de 2015–2016 | ||||
| Problèmes de dos (excluant la scoliose, la fibromyalgie et l'arthrite) | 19,0Note de bas de tableau * | 24,9 | 26,7 | 24,8 |
| Apnée du sommeil | 5,0Note de bas de tableau * | 9,3 | 6,9 | 3,7Note de bas de tableau C |
| Migraine | 11,8Note de bas de tableau * | 6,4 | 4,1 | 4,5Note de bas de tableau C |
| Scoliose | 3,4Note de bas de tableau * | 3,8 | 3,7 | 4,7 |
| Fibromyalgie | 1,5Note de bas de tableau * | 3,6 | 3,3 | 1,8Note de bas de tableau C |
| Syndrome de fatigue chronique/encéphalo-myélite myalgique | 1,8Note de bas de tableau * | 2,6 | 3,0 | 3,7Note de bas de tableau C |
| Enquête sur la santé dans les collectivités canadiennes de 2017–2018 | ||||
| Cancer | 4,5Note de bas de tableau * | 18,4 | 24,6 | 26,1 |
| Incontinence urinaire | 2,5Note de bas de tableau ‡ | 7,4 | 13,5 | 22,0 |
| Troubles intestinaux (y compris la maladie de Crohn, la colite ulcéreuse, le syndrome du côlon irritable, l'incontinence fécale) | 5,1Note de bas de tableau * | 6,3 | 6,1 | 6,6 |
Abréviation : S.O. = sans objet |
||||
Annexe 5 : Remerciements
Le rapport a été préparé par les personnes suivantes (actuellement et précédemment) à la Division des maladies et des affections chroniques chez l'adulte au sein de l'Agence de la santé publique du Canada (ASPC) : Sharon Bartholomew; Alain Demers; Sylvie Desjardins; Caroline Doyon; Hélène Gardiner; Samantha Ghanem; Allana Leblanc; Louise McRae; Siobhan O'Donnell; Su-Bin Park; Catherine Pelletier; Sieara Plebon-Huff; Cynthia Robitaille; Barbara Sérandour; Jennette Toews; Bruce Tudin; Murray Weeks et Dianne Zakaria.
Nous tenons également à remercier les personnes suivantes de l'ASPC qui ont fourni des conseils et des renseignements précieux pour l'élaboration du présent rapport : Kerry Anderson; Melissa Baker; Melissa Baxter; Marisol Betancourt; Annie Bronsard; Gregory Butler; Lyne Cantin; Lisette Dufour; Amélie Gauthier-Beaupré; Diana George; Jodie Golden; Albert Kwan; Rachel Milliken; Malgorzata Miszkurka; Elizabeth Moore; Simone Powell; Karen Roberts et Gabriella Williams.
Nous remercions sincèrement Joanna Odrowaz et Peggy Edwards pour leur contribution au présent rapport.

