Contribuer à l’élaboration d’un Cadre sur le diabète au Canada : Résumé de l’engagement des parties prenantes
Télécharger en format PDF
(1,3 Mo, 59 pages)
Organisation : Agence de la santé publique du Canada
Date de publication : 2022-09-13
Avant-propos
L’Agence de la santé publique du Canada reconnaît que le diabète est une maladie chronique grave qui entraîne des difficultés importantes aux personnes qui en sont atteintes au Canada, à leur famille, à leur communauté, ainsi qu’au système de santé.
Conformément à la Loi relative au cadre sur le diabète, au cours du déploiement des efforts dans la lutte contre le diabète, l’Agence de la santé publique du Canada a choisi le Morris J. Wosk Centre de Dialogue, de l’Université Simon Fraser, afin d’entreprendre un processus de mobilisation formel (virtuel) (de février à mai 2022) qui contribuera à la création d’un cadre sur le diabète au Canada.
On compte sur la participation d’un vaste éventail d’intervenants clés, notamment des personnes atteintes du diabète, des soignants, des professionnels de la santé, des groupes de défense d’intérêts, des peuples autochtones et des chercheurs, qui ont eu l’occasion d’exprimer leurs points de vue, leurs expériences et leurs perspectives dans le but de déterminer les priorités qui permettront de faire progresser les efforts déployés dans le domaine du diabète au Canada et de fournir les renseignements nécessaires à l’élaboration d’un cadre. Le point de vue des gouvernements provinciaux et territoriaux a également été demandé par l’intermédiaire des mécanismes fédéraux, provinciaux et territoriaux existants.
Maintenant que le processus de mobilisation pour l’élaboration du cadre est terminé, l’Agence de la santé publique du Canada souhaite remercier les collaborateurs du Morris J. Wosk Centre de leur travail accompli pour l’obtention de la participation des intervenants et pour la préparation de ce rapport sommaire. Nous tenons également à exprimer notre sincère gratitude aux nombreuses organisations d’intervenants et aux Canadiens qui ont apporté leurs diverses expériences afin de contribuer à l’élaboration du cadre.
Contexte
Les engagements décrits dans le présent rapport ont permis de recueillir les commentaires d’un large éventail de parties prenantes concernées par le diabète ou qui travaillent dans ce domaine. Ce travail répond directement au projet de Loi relative au cadre national sur le diabète (la Loi), qui a reçu la sanction royale le 29 juin 2021. La Loi exige que le ministre de la Santé, en consultation avec les parties prenantes, élabore un cadre national favorisant un meilleur accès à la prévention et au traitement du diabète afin d’assurer de meilleurs résultats pour la santé des Canadiens.
Pour inviter les personnes ayant un lien avec le diabète à partager leurs idées et leurs priorités, on s’est servi d’une série d’activités d’engagement, y compris des entretiens avec des répondants clés, des séances de dialogue virtuel, et un sondage en ligne. Le but étant d’améliorer la vie des Canadiens touchés par les nombreuses formes de cette maladie. Les activités ont eu lieu entre février et mai 2022.
Objet du présent document
Chacun des 3 processus d’engagement a donné lieu à un rapport sur « ce qui a été entendu » au cours de cette partie de l’enquête; ces rapports se trouvent dans les annexes du présent document
Ce document s'efforce de fournir une description du processus d’engagement et un résumé de haut niveau des principales conclusions à ce jour. Bien qu'il ne s'agisse pas d'une compilation exhaustive, ce que nous avons entendu a été synthétisé sous une forme narrative. Le rapport ne se veut pas d’une compilation exhaustive. Ce travail ne reflète pas nécessairement les opinions du Centre, de l’Université en général, ni de l’Agence de santé publique du Canada.
Remerciements
Le processus d’engagement des parties prenantes en vue de l’élaboration d’un cadre sur le diabète a été organisé par le Morris J. Wosk Centre de Dialogue de l’Université Simon Fraser (le Centre), en partenariat avec l’Agence de la santé publique du Canada.Note de bas de page 1 Le Centre et l’Agence de la santé publique du Canada sont reconnaissants envers toutes les personnes qui ont donné de leur temps pour participer à ce processus d’engagement. La diversité de l’expérience vécue, des connaissances et de l’expertise des participants a élargi et approfondi les récits que nous avons entendus.
Table des matières
- Processus
- Thèmes centraux qui ressortent du processus d'engagement
- Annexe I : Cadre sur le diabète – mobilisation des intervenants
- Annexe II : Dialogues pour éclairer un Cadre sur le diabète au Canada (Rapport ce que nous avons entendu)
- Annexe III : Résumé du rapport Ethelo
Processus
En reconnaissance des perspectives uniques des peuples autochtones, des principes de réconciliation et du droit à l'autodétermination, un processus d'engagement dirigé par les Autochtones et distinct de cette initiative est en cours. Ainsi, la voix des peuples autochtones a été accueillie favorablement mais n'a pas été spécifiquement recherchée au cours de cette série d'activités.
L’approche de l’initiative d’engagement des parties prenantes est décrite dans la figure 1. Nous avons commencé par cerner les thèmes clés à partir d’un examen de documents, notamment :
- Loi relative au cadre national sur le diabète (la Loi)
- Diabetes 360° : A Framework for a Diabetes Strategy for Canada (en anglais), élaboré par Diabetes Canada
- Une stratégie de lutte contre le diabète au Canada, Rapport du Comité permanent de la santé, avril 2019
- Autres stratégies et documents
Des thèmes ont été cernés pour guider les entretiens avec les répondants clés, notamment les déterminants de la santé, le système de santé (y compris les soins et les traitements), la prévention, la recherche et la surveillance, et le crédit d’impôt pour personnes handicapées.
Des répondants clés ont été identifiés en collaboration avec l’Agence de la santé publique du Canada afin de favoriser une première compréhension générale du diabète au Canada. Les idées proposées lors de ces entretiens se trouvent à l’annexe I.
Les résultats des entretiens avec les répondants clés ont servi à l’élaboration d’un guide de discussion pour deux séances de dialogue virtuelles. Nous avons envoyé des invitations aux séances de dialogue en anglais et en français à un large éventail de parties prenantes identifiées comme ayant un intérêt pour intérêt pour le diabète. Ce que nous avons entendu au cours des dialogues est résumé à l’annexe II.
Pour élargir la contribution des parties prenantes, une enquête fondée sur le guide de discussion a été administrée par Ethelo, une plateforme d’engagement en ligne. L’enquête a été distribuée aux parties prenantes préalablement identifiées, à qui on a demandé de la distribuer à leurs réseaux. Un rapport sommaire est fourni à l’annexe III.
Toutes les activités d’engagement ont été proposées en français et en anglais.
Figure 1 : Phases du projet
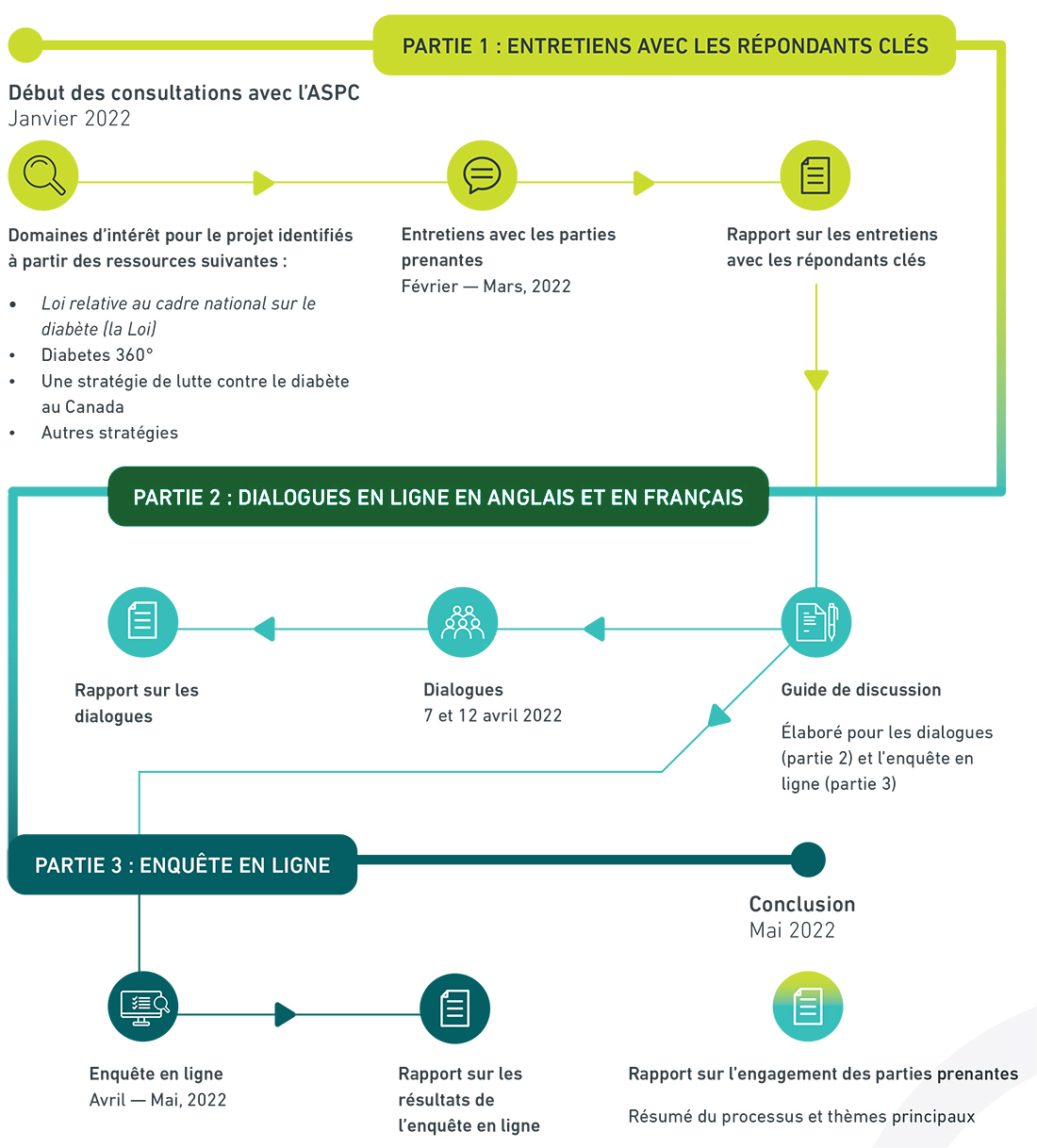
Description textuel
Partie 1 (en jaune) : Les consultations avec l’ASPC ont commencé en janvier 2022 pour déterminer les principales ressources à examiner afin de déterminer les domaines d’intérêt du projet. Ces ressources clés comprenaient le projet de loi C-237, Diabète 360° : Un cadre pour une stratégie sur le diabète pour le Canada, ainsi que d’autres stratégies et documents. Des entretiens avec les intervenants ont été menés en février et mars 2022 et un rapport sur les entretiens avec les informateurs clés a été rédigé.
Partie 2 (en vert) : Le rapport sur les entretiens avec les informateurs clés a servi à l’élaboration d’un guide de discussion pour les dialogues qui ont eu lieu le 7 et le 12 avril 2022 et qui ont donné lieu à un rapport sur les dialogues et à l’élaboration d’un sondage en ligne.
Partie 3 (en bleu foncé) : Le sondage en ligne a été mené en avril et mai 2022 et a donné lieu à un rapport sur les résultats. En mai 2022, le processus de mobilisation s’est achevé et un rapport de mobilisation des intervenants a été élaboré, qui fournit un résumé des processus et des principaux thèmes.
Avec qui avons-nous parlé?
Nous avons cherché à impliquer un large éventail de parties prenantes, notamment des personnes qui s’occupent du diabète ou qui vivent avec celui-ci, ainsi que des personnes travaillant dans différentes parties des systèmes qui traitent la maladie sous ses nombreuses formes.
En ce qui concerne les entretiens avec les répondants clés, ce qui a constitué la première phase de l’engagement, nous avons souhaité obtenir un premier aperçu des priorités cernées par plusieurs groupes de parties prenantes, notamment les personnes vivant avec le diabète de type 1 et de type 2, les chercheurs sur le diabète qui travaillent avec des populations diverses, les professionnels de la santé, les organisations à but non lucratif, etc. Nous avons entendu des personnes vivant et travaillant dans différentes régions du pays, y compris les parties prenantes qui connaissent les défis de la vie et du travail dans les régions éloignées et avec les populations marginalisées. Nous avons mené un total de 32 entretiens avec 50 personnes différentes en lien avec diabète.
Similairement, les participants aux dialogues virtuels comptaient des personnes issues de multiples secteurs, professions et groupes de pression, qui ont contribué à élargir notre compréhension et à fournir des commentaires précieux sur ce que nous avions entendu jusqu’à présent, y compris sur ce qui manquait. Nous en avons appris davantage sur les recoupements entre la race, le handicap et le diabète, ainsi que sur les défis propres aux différents types de diabète. Plus de 80 personnes ont participé aux séances de dialogue.
L’enquête sur la plateforme Ethelo a offert aux parties prenantes la plus grande occasion d’engagement, 884 personnes y ayant participé. La majorité de ces contributions provenaient de personnes s’identifiant comme des femmes (73 %) et des personnes blanches/ caucasiennes (80 %). 35 personnes se sont identifiées comme autochtones (Premières Nations, Inuk/Inuit, Métis) (5,9 %). Les participants établis en Ontario et en Colombie-Britannique représentaient 50 % du total. La répartition régionale était similaire à celle de la population globale. 55 % des participants ont indiqué qu’ils étaient atteints d’un type de diabète ou qu’ils s’occupaient d’une personne atteinte de diabète.
Partie 1 : Entretiens avec des répondants clés
- 32 entretiens
- 50 personnes
Partie 2 : Dialogues en ligne en anglais et en français
- Anglais
- 101 inscrits
- 76 participants présents
- Français
- 13 inscrits
- 8 participants présents
Partie 3 : Enquête en ligne (5 semaines)
- 2 911 personnes ont consulté la page de l’engagement
- 884 personnes ont participé à la plateforme de langue anglaise
- 38 personnes ont participé à la plateforme de langue française
- 4 850 commentaires sur l’enquête dans l’ensemble
Figure 2 : Parties prenantes
Le tableau suivant illustre les principaux groupes de parties prenantes représentés dans le processus d’engagement complet :
Les personnes ayant une expérience vécue
Les personnes vivant avec le diabète de type 1, le diabète de type 2 et d’autres formes de diabète et complications, y compris la cécité ou la malvoyance. Les membres de la famille et les soignants, en particulier les parents d’enfants atteints de diabète de type 1.
Les personnes travaillant dans le secteur des soins de santé
Un large éventail de parties prenantes travaillant avec tous les types de patients diabétiques dans le système de soins, y compris les endocrinologues, les médecins de soins primaires, les diététiciens, le personnel infirmier, les médecins généralistes Les professionnels de la santé des Premières Nations, les ergothérapeutes et autres professionnels paramédicaux.
Les défenseurs des intérêts des patients, les organismes caritatifs dans le domaine de la santé et autres organismes à but non lucratif
Groupes qui défendent les intérêts des personnes vivant avec le diabète, ses complications et ses maladies associées, les personnes qui les soignent et leur fournissent des services.
Chercheurs
Les chercheurs dont le travail est axé sur l'amélioration de la vie des Canadiens atteints de diabète ou est pertinent à cet égard, y compris dans divers domaines d'intérêt comme la recherche clinique, la recherche communautaire et l'analyse des politiques publique.
Secteur privé
Les organisations du secteur privé dont le travail est lié au diabète comprennent des fabricants de dispositifs médicaux, des technologies numériques et des sociétés pharmaceutiques.
Thèmes centraux qui ressortent du processus d'engagement
Les trois volets du processus d’engagement des parties prenantes nous ont permis d’en apprendre beaucoup sur toutes les considérations qui préoccupent les personnes ayant un lien avec le diabète au Canada. Ce qui suit est un récit qui tente d’intégrer ce que nous avons entendu et qui vise à donner une voix aux principaux scénarios.
Liens entre l’inégalité et le diabète
« Il est impossible de s’autogérer lorsque les besoins fondamentaux ne sont pas satisfaits ».
Au cours des nombreuses conversations que nous avons eues tout au long du processus d’engagement, les parties prenantes ont exposé les liens entre l’inégalité et le diabète au Canada. La pandémie de COVID-19 a souvent été au cœur de ces conversations — elle a mis à nu bon nombre des inégalités qui existent actuellement dans nos systèmes de soins et donne la parole aux parties prenantes qui espèrent construire un avenir meilleur. Les participants issus des communautés racisées et autochtones se sont exprimés sur la nécessité de nommer explicitement le racisme et le colonialisme en tant que facteurs à l’origine de l’augmentation du diabète. Ils ont renforcé le fait que pour ces populations et d’autres populations historiquement marginalisées, l’accent mis sur une vie saine est relativement dépourvu de sens face à la pauvreté, au manque d’accès à des aliments sains et à des espaces de vie sécuritaires, et la méfiance envers les systèmes qui ne travaillent pas dans l’intérêt des populations marginalisées.
Compte tenu de la mosaïque de soins existant au Canada, les personnes qui ont un lien avec le diabète ressentent fortement l’inégalité par le manque d’accès à tout ce dont elles ont besoin pour mener une vie saine. L’accès aux soins, aux médicaments, aux dispositifs, aux aides financières et à l’éducation sur le diabète varie considérablement entre les provinces et les territoires. Les déterminants sociaux de la santé, la géographie, la présence d’un handicap et d’autres facteurs influencent également l’accès d’une personne au soutien dont elle a besoin. Les personnes malvoyantes ont décrit l’inaccessibilité des dispositifs essentiels de surveillance de la glycémie. Nous avons entendu parler de personnes et de familles qui devaient se préparer à une journée de voyage pour se rendre à un rendez-vous de 15 minutes avec un spécialiste.
Nous avons entendu de nombreux témoignages sur les difficultés que les personnes ont à obtenir un accès équitable aux soins essentiels pour leur diabète.
Nos répondants — en particulier ceux qui ont une expérience vécue — ont clairement donné la priorité à la lutte contre les déterminants sociaux de la santé et les inégalités. Les personnes racisées, les Autochtones et les personnes issues d’autres populations marginalisées ont parlé de la nécessité de placer leurs membres au premier plan de la résolution des problèmes et à des postes de direction; les communautés se connaissent le mieux et détiennent des connaissances et une expertise unique. Les parties prenantes ont également soutenu des idées telles que l’intensification des efforts qui s’avèrent efficaces et le développement de stratégies globales comme moyens importants de soutenir les populations marginalisées.
Les progrès réalisés dans le domaine des soins de santé virtuels pendant la pandémie ont été décrits comme porteurs d’espoir pour améliorer l’égalité d’accès, mais ils ont été nuancés par les disparités d’accès à un service et à une technologie internet fiables. D’autres suggestions pour aborder l’égalité comprennent l’amélioration du crédit d’impôt actuel pour personnes handicapées et l’exploration d’autres mesures fiscales et moyens de soutien financier. La formation des professionnels à la lutte contre le racisme, et le développement de systèmes de soins en équipe sont considérés comme des améliorations du système de santé qui pourraient également contribuer à réduire les inégalités.
Distinction des types de diabète
Le diabète de type 1 et le diabète de type 2 sont des maladies très différentes qui sont « mises dans le même panier » en raison de leur caractéristique commune : l’hyperglycémie. Beaucoup ont reconnu qu’il existe également d’autres formes de diabète, notamment le diabète gestationnel et le diabète qui commence à l’âge adulte, mais ce que nous avons entendu, ce sont surtout les différences entre le diabète de type 1 et le diabète de type 2, qui compte une population beaucoup plus.
Les parties prenantes ont clairement indiqué que le diabète de type 1 et le diabète de type 2 sont des maladies très différentes et qu’elles sont vécues différemment, que ce soit sur le plan médical, social, financier ou psychologique.
Les personnes vivant avec un diabète de type 1 souhaitaient particulièrement que le processus d’engagement et le cadre tiennent compte de manière adéquate des facteurs propres à leur maladie. Ces facteurs comprennent la charge psychologique liée à la gestion d’une maladie potentiellement mortelle, les défis liés au fait d’être jeune pour développer cette maladie, les répercussions du diagnostic du diabète de type 1 sur toute la famille et les différences en matière de soins cliniques pour pouvoir s’épanouir. Les personnes atteintes de diabète de type 1 souhaitaient que les médecins et les systèmes de soins prennent au sérieux à quel point le stress, l’épuisement et l’isolement se répercutent sur leur état mental. La prévention du diabète n’était pas pertinente pour ces personnes, qui estiment qu’elle devrait être réservée à d’autres formes de la maladie, tandis que la nécessité de développer un traitement curatif pour le type 1 diabète— et de soutenir la recherche pour atteindre cet objectif — devrait être renforcée.
Les personnes atteintes de diabète de type 1 ont également évoqué les difficultés d’accès au crédit d’impôt pour personnes handicapées et à d’autres aides financières qui leur permettraient de se procurer des appareils coûteux tels que les systèmes de surveillance du glucose en continu (SGC). Nous avons entendu parler de fournisseurs de soins qui n’étaient pas disposés à remplir la paperasse maladroite et encombrante aux fins du crédit d’impôt pour personnes handicapées parce que les questions relatives au diabète ne sont pas claires, les formalités administratives prennent du temps, et certains médecins craignent une vérification fédérale lorsque des questions sont difficiles à répondre, comme les seuils de temps consacré à la gestion du handicap.
« Le crédit d’impôt pour personnes handicapées devrait être automatiquement approuvé pour le DIABÈTE DE TYPE 1. Il s’agit d’une maladie auto-immune qui nécessite des soins 24/7/365. Fin de l’histoire ».
Les systèmes de surveillance du glucose en continu et en boucle fermée sont considérés comme des avancées majeures pour les personnes vivant avec le diabète de type Ces systèmes sont coûteux et la couverture est limitée ou inexistante dans de nombreuses juridictions.
« La connaissance apporte le pouvoir. Comprendre toutes les données, c’est comprendre sa maladie chronique et ce qui l’influence ».
Mais l’accès aux appareils et aux données qu’ils recueillent, sous une forme qui favorise la compréhension tant pour le patient que pour le fournisseur, est inégal. Les personnes ayant une expérience vécue ont parlé des différences entre les fabricants de dispositifs, la sensibilisation au diabète, les prestataires de soins et la couverture. De nombreux intervenants ont fait remarquer que le Canada est en retard par rapport à d’autres pays en ce qui concerne l’approbation et la mise à disposition des dernières avancées technologiques en matière de surveillance du glucose en continu. Les patients atteints de diabète de type 1 voulaient avoir accès à leur appareil de choix et ont souligné l’impact que cela aurait sur leur qualité de vie globale. Les chercheurs ont parlé de l’importance des données pour la compréhension de paramètres nouvellement accessibles tels que la « durée » et sa valeur dans l’autogestion et la prévention des complications.
Passer de la stigmatisation et de la honte au soutien
« L’empathie et le respect font défaut ».
La stigmatisation associée au diabète occupait une place importante sur la liste des priorités des personnes concernées, d’après les témoignages, la stigmatisation est très différente pour les personnes atteintes de diabète de type 1 et celles atteintes de diabète de type 2. En ce qui concerne le diabète de type 2, il existe une culpabilité et une honte considérables associées à la maladie, ainsi qu’à l’obésité, qui, au niveau de la population, est considérée comme un facteur de risque pour le développement du diabète.
Le fait que le diabète de type 2 soit généralement considéré comme le résultat de mauvais choix dans le mode de vie et qu’il puisse être résolu en « mangeant moins et en bougeant plus » ne fait que renforcer la mentalité de culpabilisation et de honte. Les personnes ont se sentir jugées non seulement par leurs connaissances, mais aussi par leurs proches et des prestataires de soins de santé. Ils ont demandé davantage de campagnes de formation et de sensibilisation qui aideraient le public à mieux comprendre cette maladie et la manière de soutenir les personnes qui en sont atteintes.
Les personnes atteintes d’un diabète de type 1 ont parlé du sentiment de honte qu’elles ressentent dans le cadre de leurs rapports avec les professionnels de la santé concernant le degré de contrôle de leur glycémie et de leur HbA1C. Cette situation est encore plus complexe pour les jeunes pour qui l’autogestion est très difficile et psychologiquement éprouvante.
Plusieurs personnes vivant avec le diabète nous ont parlé du cercle vicieux créé par la honte et la culpabilité, qui conduit à la non-déclaration de la maladie, à de plus mauvais résultats et à davantage de honte et de culpabilité. Comme le note une personne, « les patients ont besoin d’être encouragés à dire la vérité sur leurs problèmes sans honte ». Les parties prenantes ont demandé plus de flexibilité et d’humanité dans les systèmes de soutien, plus d’inclusion, plus de consultation, plus de compréhension et moins de jugement. On a recommandé une amélioration de la formation, qui favorise des approches de soins centrés sur les personnes et adaptés à l’âge des patients.
Repenser la prévention
La prévention a été déterminée par de nombreuses parties prenantes comme un moyen essentiel de réduire les taux de diabète de type 2 au Canada. Cependant, comme nous l’avons vu, le fait de parler de « prévention » est problématique dans de nombreux contextes, en particulier lorsqu’il ne tiennent pas compte des déterminants sociaux de la santé, ou lorsqu’il est mal interprété et qu’on l’estime pertinent au diabète de type 1.
Les parties prenantes ont également abordé d’autres questions liées à la prévention. Les chercheurs et les professionnels de la santé nous ont informés qu’un meilleur accès et une meilleure utilisation du dépistage sont importants pour prévenir les complications du diabète. Un autre message dominant a été entendu à propos des efforts de prévention traditionnels concernant le régime alimentaire et l’exercice physique, qui ne tiennent pas compte des réalités de la vie quotidienne de nombreuses personnes. Les chercheurs ont donné des exemples de collaboration avec les communautés pour co-élaborer des interventions culturellement pertinentes et localement appropriées. De nombreux intervenants ont fait remarquer qu’il est temps pour le Canada de dépasser sa réputation de « nation de projets pilotes » en matière d’efforts de prévention, et d’investir dans la mise à l’échelle des programmes qui se sont avérés efficaces et pertinents pour des groupes de population précis.
Des soins de santé accessibles et adaptés
Les parties prenantes ont proposé une variété d’idées de ce qui peut être fait pour améliorer la prestation des soins et la santé physique.
En plus des facteurs d’inégalité et de stigmatisation du système, les parties prenantes sont fortement en faveur d’une approche axée sur le patient et sa famille.
Les personnes vivant avec le diabète veulent qu’on leur fournisse les outils, la formation, le soutien et les ressources nécessaires pour leur donner les moyens de gérer leurs propres soins et être des leaders et des partenaires dans la recherche, les efforts de collaboration menés par la communauté, la conception et la mise en œuvre des interventions.
Les parties prenantes ont établi plusieurs moyens de soutenir les patients et d’accroître leur capacité à collaborer efficacement à leurs propres soins. L’un de ces moyens consistait à donner aux patients accès à leurs propres données et chiffres concernant le diabète, et une formation sur la façon de les interpréter et de les transmettre aux soignants et à la famille.
L’on a également cité le fait de faciliter l’accès aux tests sanguins et la réduction des visites inutiles chez les médecins généralistes comme des moyens de simplifier les soins. L’adaptation des soins aux besoins et aux forces des patients (c’est-à-dire « les rencontrer là où ils se trouvent ») a été un thème dominant.
Comme nous l’avons fait remarquer, les patients doivent avoir accès aux dispositifs et aux médicaments qui répondent le mieux à leurs besoins afin qu’ils puissent gérer efficacement leurs propres soins. Les personnes qui travaillent dans le domaine du financement et de la prestation des services de santé ont noté que les bailleurs de fonds s’intéressent aux coûts immédiats et n’adoptent pas une vision à long terme, ce qui se traduit par des soins de moindre qualité et des résultats à long terme moins bons. Plusieurs appels ont été lancés pour que le système de soins de santé cesse de mettre l’accent sur le coût unitaire et adopte une vision plus vaste et plus complète des coûts et des avantages, centrée sur la santé à long terme des patients.
Beaucoup ont parlé de la nécessité de développer des approches plus interdisciplinaires/en équipe et d’élargir le champ d’exercice et la formation des professionnels paramédicaux. Ces suggestions étaient liées à l’allègement de la charge administrative des patients dans la coordination de leurs soins, à l’adéquation entre les besoins des patients et les praticiens les plus appropriés, et à une meilleure accessibilité des soins dans l’ensemble du système. Les intervenants ont parlé de la pénurie d’omnipraticiens au Canada et du manque d’adéquation entre notre modèle de soins primaires et les maladies chroniques comme le diabète.
On nous a aussi indiqué que le renforcement des capacités de soins dans d’autres parties du système professionnel et par le biais du soutien par les pairs était un moyen d’améliorer l’expérience des patients.
La santé numérique semble également avoir le potentiel d’augmenter la capacité des personnes, des fournisseurs, des communautés et des systèmes. Toutefois, comme nous l’avons indiqué précédemment, elle présente ses propres problèmes d’accessibilité et ne constitue pas toujours un substitut approprié aux soins en personne.
Recherche, surveillance et données
Nous avons entendu beaucoup de choses concernant de nombreux défis et possibilités importants en ce qui a trait à la recherche, la surveillance et les données.
Ce fil conducteur était particulièrement fort lors des entretiens avec les répondants clés, ce qui n’est pas surprenant étant donné que de nombreux chercheurs et professionnels de la santé ont été ciblés dans la première partie de l’engagement. Nous avons entendu parler du défi bien connu et de longue date que représente pour les chercheurs l’accès aux données en raison de la fragmentation, de la protection de la vie privée et des politiques et pratiques en matière d’éthique dans le secteur public. Bien que l’accès des chercheurs se soit amélioré, il est toujours considéré comme un obstacle important. Les chercheurs ont appelé à la mise en place de registres, de référentiels, de lacs de données et de systèmes de surveillance de toutes sortes qui permettraient une compréhension plus approfondie du point de vue des patients, des prestataires et du système. Certaines personnes interrogées ont souligné l’intérêt de tableaux de bord accessibles au public, qui nous aideraient à suivre nos progrès par rapport au cadre.
Les sujets interrogés ont signalé diverses lacunes dans les données, notamment les indicateurs de qualité de vie, les effets de la prévention et la santé mentale des personnes ayant une expérience vécue. Ils ont également évoqué la nécessité de placer les patients et leurs besoins au centre de la conception des systèmes de données, système auquel les patients ont la possibilité d’adhérer ou non. Nous avons découvert des modèles communautaires de propriété des données et d’autres efforts visant à simplifier les défis associés à nos approches actuelles de la confidentialité et de l’éthique.
En ce qui concerne la recherche, les participants ont fait remarquer qu’elle devait être guidée par les patients, et qu’elle ne devait pas seulement les inclure. Ils ont appelé à un changement afin que la recherche soit d’abord et avant tout alignée sur les besoins des patients et de la communauté et qu’elle implique les patients tout au long du processus.
Le point de vue des patients sur les données est apparu dans les sections de commentaires de l’enquête, où les personnes ayant une expérience vécue du diabète de type 1 ont insisté sur l’importance des systèmes de surveillance du glucose en continu. De nombreux répondants ont estimé qu’il était bon d’intensifier et de mieux cibler la recherche, notamment pour trouver une cure; d’autres ont estimé que nous en savons beaucoup mais que nous n’appliquons pas bien ce que nous savons. Nous avons également entendu parler de l’importance des lignes directrices concernant la pratique en tant qu’outil de synthèse des données disponibles et de la possibilité de fixer des normes pour la prestation des soins, mais nous devons les rendre plus pertinentes et plus accessibles, tant pour les professionnels que pour les patients.
Collaborer pour changer les systèmes
« La collaboration nécessite vraiment une conversation ».
De nombreuses personnes avec lesquelles nous avons discuté et qui ont fourni leurs commentaires sur la plateforme d’enquête ont estimé que la collaboration était essentielle pour améliorer la qualité de vie des personnes atteintes de diabète.
Les parties prenantes ont reconnu la complexité de la lutte contre le diabète dans un cadre et ont souhaité des approches qui soutiendraient les collaborations intersectorielles en cours, favoriseraient la résolution des problèmes et créeraient les liens nécessaires pour exécuter le cadre avec succès. Parmi les recommandations spécifiques en matière de collaboration, citons la promotion de l’échange de connaissances entre les juridictions sur les interventions réussies, la création de centres de connaissances et l’évaluation des indicateurs et des résultats les plus importants pour les soins du diabète.
Annexe I : Cadre sur le diabète – mobilisation des intervenants
Cadre sur le diabète : Mobilisation des intervenants
Phase 1 : Février à mars 2022
Contexte
L’Agence de la santé publique du Canada entame un processus de consultation virtuel visant à appuyer le projet de Loi prévoyant l’élaboration d’un cadre national sur le diabète, qui a reçu la sanction royale en juin 2021. Ce processus permettra à divers intervenants clés ainsi qu’aux personnes ayant un lien au diabète au Canada d’exprimer leurs points de vue et de raconter leur expérience afin de contribuer à l’établissement de priorités visant à accélérer les efforts qui sont déployés au Canada pour lutter contre le diabète, et ainsi éclairer l’élaboration d’un cadre à ce chapitre. Ce travail est réalisé avec l’aide du Centre de dialogue Morris J. Wosk, de l’Université Simon Fraser (USF).
Ce processus est réparti en 2 phases. La phase 1 consiste d’entrevues auprès de répondants clés. Ce rapport a été préparé de manière indépendante par le Centre de dialogue Morris J. Wosk de l’Université Simon Fraser, afin de fournir un aperçu et un résumé des thèmes et du contenu qui ont émergé lors de ces conversations. Ces résultats orienteront la phase 2 du processus de mobilisation, dans le cadre de laquelle on invitera d’autres intervenants investis dans la lutte contre le diabète au Canada à participer à des séances de dialogue virtuelles.
Ce rapport ne fournit pas une représentation globale de l’opinion publique générale, des politiques ou des positions institutionnelles, ou d’un échantillon de population sélectionné au hasard. Ce rapport présente plutôt un résumé des points de vue et des idées des principaux intervenants du secteur du diabète au Canada. Il ne reflète pas nécessairement les opinions du Centre de dialogue Morris J. Wosk de l’Université Simon Fraser, ni celles de l’ASPC.
Processus
Les Drs Diane Finegood et Lee Johnston [Centre de dialogue Morris J. Wosk de l’Université Simon Fraser] ont mené 32 entretiens auprès de 50 personnes. Bien qu’on ait sélectionné des répondants clés pour représenter un large éventail de secteurs, nous reconnaissons que cette représentation est incomplète. La phase 2 du processus de dialogue élargira la portée de la consultation de l’ASPC pour inclure une plus grande variété de voix.
Les répondants clés interrogés représentent un large éventail d’expertise liée au diabète, notamment :
- Personnes vivant avec un diabète de type 1 ou 2
- Spécialistes dans des domaines comme l’endocrinologie, la néphrologie, la science des aliments et de la nutrition, l’épidémiologie et la pédiatrie
- Représentants d’organismes sans but lucratif voués à appuyer les personnes vivant avec le diabète (types 1 et 2) et l’obésité
- Chercheurs cliniciens et scientifiques ayant de l’expérience de travail dans des milieux participatifs communautaires
- Personnes et organismes chargés de promouvoir une vie saine, des changements diététiques, l’activité physique et la santé cardiovasculaire
- Experts en innovation en santé ainsi qu’en collecte et en gestion de données pour l’amélioration de la santé
- Représentants des fondations qui appuient les travaux de lutte contre le diabète et les affections apparentées
- Représentants du secteur privé ayant des connaissances sur les médicaments et les technologies pour le traitement du diabète
- Chercheurs et cliniciens ayant des liens étroits avec les communautés marginalisées et à haut risque
Il est à noter que bien que des enjeux pertinents aux populations autochtones du Canada ont émergé pendant ces entretiens, des consultations officielles menées par des organisations autochtones sont effectuées dans le cadre d’un différent volet de travail.
Le contenu des entretiens a été codé, puis organisé en fonction des principaux domaines d’intérêt relatifs au diabète. La section suivante présente des résumés des données ainsi que des recommandations précises pour régler les problèmes qui ont été relevés dans chaque domaine.
Aperçu des résultats
Vers un Cadre
Pendant les entretiens, les intervenants ont fait part de leurs idées et de leurs espoirs quant aux approches qui pourraient se retrouver dans un cadre pour le diabète. Les personnes interrogées ont également recensé des façons dont les cadres pourraient être bénéfiques pour les différentes administrations, en particulier les petites qui n’ont pas accès à des ressources, comme des universités locales. De manière générale, on a indiqué que les cadres contribuaient à « donner le ton » à notre approche du diabète, à fournir une bonne orientation, à favoriser la création de réseaux partout au Canada et à mettre en évidence les pratiques exemplaires et approches. On espérait également que le cadre contribuerait à attirer l’attention sur le diabète en tant que problème urgent et menace pour le système de soins de santé du Canada.
Il a été suggéré que le Cadre :
- Ait une perspective à long terme du diabète
- Adopte une approche au développement et aux systèmes d’apprentissage qui favorise l’adaptation et l’amélioration continue
- Crée des possibilités de collaboration, ainsi que de mobilisation et de dialogue concrètes et authentiques entre les intervenants, facilitées par une structure ou une organisation centrale Le Partenariat canadien contre le cancer (PCCC) a été donné comme exemple
- Adopte une approche stratégique et se concentre sur les domaines prioritaires (« ne pas essayer d’être tout pour tout le monde »)
- Encourage des conversations honnêtes sur le financement, la durabilité et l’efficacité de nos réponses au diabète
- Fournit des stratégies et des pratiques qui sont flexibles et qui peuvent être adaptées et adoptées par les administrations locales
- « Donne le ton » pour utiliser des termes qui mettent l’accent sur le patient ou la personne et qui sont non stigmatisant, et qui reconnaissent l’obésité comme une maladie chronique
- Aide à favoriser les possibilités d’apprentissage interprovinciales coordonnées et à développer une vision cohérente des projets de recherche et des interventions dans tout le pays
- Contribue à faire du diabète et de l’obésité une responsabilité collective, et non pas simplement individuelle
- Serve d’outil aux partenaires de la santé pour soutenir les initiatives de prévention du diabète de type 2 et de l’obésité à l’échelle des provinces, des territoires et des systèmes de santé
- Réponde de manière adéquate aux besoins de tous les types de diabète, tout en reconnaissant les différences marquées entre le diabète de type 1 et celui de type 2
- Prenne en compte et exploite les nombreuses ressources existantes et contribue à la cohésion du système déjà en place
Un cadre permet au changement de système de progresser dans la bonne direction. Je pense que les systèmes de santé provinciaux évoluent déjà en ce sens, il y a un mouvement de fond, mais il reste à savoir si on peut accélérer la progression en s’appuyant sur le bon type de cadre, qui permettra d’accélérer la cadence, et d’améliorer l’harmonisation à l’échelle du pays.
Thèmes à l’échelle du système
Plusieurs thèmes ou concepts sont apparus comme étant pertinents au diabète au niveau systémique. Bien que certains éléments de ce contenu se rapportent à d’autres catégories de notre aperçu, nous les avons mis en évidence ici pour indiquer leur importance pour les participants.
Équité
La nécessité d’établir des pratiques plus équitables dans l’ensemble du système du diabète a été un thème dominant dans nombre de nos discussions. Les domaines d’intérêt comprenaient la prise de mesures à l’égard des déterminants sociaux de la santé (y compris l’insécurité alimentaire), l’amélioration de l’accès aux médicaments et aux instruments médicaux, et l’adaptation des approches et des interventions pour tenir compte des besoins des populations marginalisées et prioritaires. Les intervenants ont également attiré l’attention sur les inégalités structurelles qui empêchent les populations marginalisées et racialisées de recevoir des soins adéquats et bienveillants.
Intégration des personnes atteintes de diabète
L’intégration des expériences et des connaissances des personnes vivant avec le diabète a été soulignée comme étant essentielle dans l’ensemble du système. Les patients souhaitent être rencontrés là où ils se trouvent et être traités d’une manière culturellement appropriée et holistique, qui tient compte à la fois des traumatismes préexistants et des répercussions psychologiques de la vie avec le diabète. Il faut donc notamment s’éloigner de l’approche « de honte et de blâme » ainsi que de la stigmatisation à laquelle les personnes vivant avec le diabète – de type 2 en particulier – se sentent régulièrement exposées. Les personnes interrogées ont également souligné qu’il était nécessaire de mobiliser de façon concrète et authentique un vaste éventail de personnes atteintes de diabète – et pas seulement celles qui peuvent accéder aux tables des intervenants. Les personnes atteintes de diabète ont également indiqué vouloir être prises au sérieux en tant que participants à leurs propres soins et à la recherche.
Dans un contexte national, nous devons vraiment avoir une infrastructure permettant aux intervenants de faire connaître leurs points de vue d’une manière qui leur donne le sentiment d’être authentiquement entendus. Il faut abandonner cet engagement symbolique, qui est en place depuis de nombreuses années, selon moi.
Contexte post COVID-19
La pandémie actuelle de COVID-19 et ses implications pour le diabète ont été un thème récurrent de nos entretiens. Les participants ont relevé les nombreuses façons dont la COVID-19 a eu un impact sur la santé des individus, tant physique que mentale. En ce qui concerne la prévention, on a noté que l’augmentation des comportements sédentaires en raison des confinements, la perte de participation à des activités physiques sociales régulières, et les répercussions économiques auraient possiblement des impacts à long terme qu’on commence seulement à comprendre. En ce qui concerne les soins cliniques, les retards dans le dépistage et les procédures auront également des conséquences à long terme. Les personnes interrogées ont cependant aussi noté le potentiel de retombées positives de la pandémie, notamment dans le domaine de la télésanté et des soins virtuels. Les intervenants ont convenu qu’il faudra prendre en compte l’incertitude liée aux effets à court et à long terme de la pandémie dans nos efforts pour lutter contre le diabète à l’avenir.
Contexte du diabète au Canada : Enjeux et possibilité
Remarque concernant les sections ci-dessous : Nous avons relevé des thèmes communs ou des contextes importants dans l’introduction de chaque section. La liste des recommandations incluses dans chaque section reflète un large éventail de commentaires des intervenants et ne reflète pas nécessairement un consensus ou un ordre de priorité.
Prévention
Les intervenants ont souligné le grand besoin de se concentrer sur la prévention du diabète de type 2, étant donné que sa croissance au sein d’une population vieillissante pourrait s’avérer catastrophique pour notre système de soins de santé et la qualité de vie des gens. Toutefois, la nécessité de changer notre perception de la prévention était aussi un thème dominant dans de nombreux entretiens. On a reconnu que le message « manger moins, bouger plus » des interventions traditionnelles axées sur le mode de vie était en grande partie inefficace, en plus d’être une source de stigmatisation pour de nombreux groupes de population. Il a été suggéré que les interventions devaient tenir compte des réalités vécues en matière de revenus, d’insécurité alimentaire, de culture, de genre, de tradition et d’autres facteurs qui influent sur la manière dont les individus sont affectés par le diabète et sont en mesure de bénéficier des efforts d’intervention axés sur le mode de vie. Les participants ont également noté à quel point il était important pour les professionnels d’établir des liens avec les cultures et les traditions des populations prioritaires, telles que la population sud-asiatique, s’ils souhaitent être efficaces.
La prévention est un sujet très important, et ne vise que les privilégiés. On ne peut pas dire à tout le monde d’adopter un régime méditerranéen.
Un autre thème était la nécessité de soutenir la mise à l’échelle et la diffusion des modèles de prévention dont l’efficacité a été prouvée. Cela comprend notamment les programmes fondés sur des données probantes pour les interventions visant à modifier les systèmes et les programmes qui proposent un changement de comportement d’une manière culturellement appropriée et réaliste par rapport au mode de vie actuel des personnes. Les plateformes numériques, lorsqu’elles sont bien conçues, ont également été désignées comme un moyen accessible et peu coûteux d’offrir de l’éducation à la prévention et de la motivation à un plus grand nombre de personnes.
Les priorités suivantes ont été recensées par les intervenants en matière de prévention :
- Éliminer les cloisonnements entre les maladies chroniques et les facteurs de risques courants
- Se concentrer sur l’intégration systématique et la normalisation des mesures préventives pour les adultes d’âge moyen a avancé
- Mieux faire connaître le tabagisme comme facteur de risque
- Promouvoir une approche axée sur la prévention pour éliminer les inégalités en matière de santé, en donnant la priorité à la disponibilité d’aliments sains ainsi qu’à l’accessibilité à une vie communautaire active
- Mobiliser la communauté des personnes handicapées et adapter les programmes pour répondre à leurs besoins
- Reconnaître qu’une vie active et saine ne signifie pas la même chose pour tout le monde
- Donner suite aux engagements fédéraux en suspens concernant l’étiquetage sur le devant des emballages, l’interdiction de publicité d’aliments et de boissons mauvais pour la santé qui s’adresse aux enfants et l’élaboration d’une stratégie de transport actif
- Adopter une approche fondée sur les forces aux changements diététiques qui tient compte des régimes traditionnels et qui comprend l’hétérogénéité du patrimoine culturel (et le cas échéant, les répercussions du traumatisme intergénérationnel)
- Former les personnes chargées de la prévention sur les problèmes que posent les approches qui « blâment et critiquent » les régimes alimentaires ou le mode de vie de certaines communautés
- Soutenir les programmes émergents centrés sur la famille et les jeunes qui permettent l’apprentissage intergénérationnel et le transfert de connaissances
- Favoriser l’inclusion de personnes d’origines diverses dans les programmes d’éducation sur le diabète et de soutien par les pairs et dans d’autres programmes professionnels afin d’accroître l’éventail des connaissances et des capacités culturelles dans les efforts de prévention
- Reconnaître que l’activité physique ne se limite pas aux sports et qu’elle devrait être la responsabilité des ministères liés aux familles, au transport actif et à la santé
- Sensibiliser le public aux dangers du comportement sédentaire (et à son association avec le temps passé devant un écran)
- Sensibiliser le public aux avantages de faire de l’activité physique régulièrement, notamment pour la santé mentale, l’amélioration du sommeil, la prévention du déclin cognitif, les possibilités de socialisation et l’amélioration générale de la qualité de vie; faire en sorte que le public ne pense plus que l’activité physique sert principalement à perdre du poids
- Faire des investissements stratégiques à long terme pour normaliser l’activité physique dans la vie quotidienne de tous les Canadiens; adopter une approche intersectionnelle qui tient compte du genre, de la culture, des handicaps et de l’âge
- Soutenir le développement d’applications numériques mobiles de santé à faible barrière et de meilleures plateformes numériques afin que l’éducation puisse être offerte de manière attrayante
- Élaborer des campagnes de sensibilisation du public qui démystifient le diabète, luttent contre la stigmatisation, informent les gens sur les risques et présentent les symptômes
Soins de santé
Compte tenu de l’ampleur du contenu discuté concernant les soins et la prise en charge du diabète, nous avons subdivisé cet aperçu en domaines d’intérêt précis discutés par les participants.
Système de santé
Les participants ont recensé plusieurs façons dont la structure de soins actuelle complique la prise en charge efficace des maladies chroniques comme le diabète. Notre système de soins de santé axé sur les médecins de famille et les omnipraticiens a été jugé peu adapté au diabète, étant donné la complexité de la maladie et le besoin d’avoir des connaissances spécialisées. Le déclin de la disponibilité des omnipraticiens a aggravé davantage les problèmes, car les patients qui dépendent des cliniques sans rendez-vous risquent d’avoir moins de cohérence dans leurs soins. Les participants ont imaginé un système qui s’éloigne des soins épisodiques en faveur d’une prise en charge plus cohérente de la maladie chronique. La création de centres et d’équipes de soins interdisciplinaires a également été perçue comme un moyen important de remédier aux inégalités dont sont victimes les familles et les personnes qui doivent parcourir de grandes distances ou prendre des congés pour se rendre à de multiples rendez-vous avec des spécialistes.
Les personnes interrogées ont recensé les moyens suivants pour renforcer la capacité du système de soins de santé à lutter contre le diabète :
- Maintenir l’accent sur le diabète en tant que maladie précise nécessitant un soutien spécialisé (ne pas « diluer » le soutien dans des centres de soins métaboliques, par exemple)
- Soutenir les équipes de soins interdisciplinaires qui allègent la charge des patients (lien avec les professions de soutien à la prise en charge des maladies chroniques, notamment les diététistes, les physiothérapeutes, les kinésiologues et les travailleurs sociaux)
- Élargir les centres de santé intégrés qui fournissent des soins interdisciplinaires aux populations rurales et donner un rôle plus important aux infirmières
- Collaborer avec les organismes à but non lucratif qui peuvent soutenir les personnes atteintes de diabète et leur confier des rôles plus importants
- Améliorer les liens entre les professionnels de la santé et les organismes à but non lucratif voués au diabète et à une vie saine et active
- Élargir le rôle des infirmières, des pharmaciens et des autres professionnels qui peuvent servir de spécialistes du diabète
- Accroître la disponibilité des programmes de sensibilisation au diabète accrédités en ligne
- Élaborer des stratégies pour remédier à la perte constante de professionnels de la santé, qui prennent leur retraite ou quittent pour le secteur privé
- Travailler à l’amélioration de la communication entre les fournisseurs de soins primaires, les fournisseurs de soins spécialisés et les professionnels paramédicaux
- Envisager d’autres modèles de financement (par exemple, l’argent suit le patient, et non les services; le secteur privé prend des risques; les assureurs privés gèrent les programmes publics; les obligations à impact social; les programmes de paiement basés sur les résultats)
Prestation de soins
En ce qui concerne la prestation de soins, les cliniciens et d’autres intervenants ont indiqué des domaines où il serait possible d’améliorer la pratique clinique, y compris l’élaboration de pratiques exemplaires normalisées et l’accroissement de l’utilité des lignes directrices de pratique clinique du Canada – considérées comme étant d’excellente qualité mais ayant une portée beaucoup trop grande. Un autre thème important a été les progrès considérables réalisés dans le domaine des soins de santé virtuels et la télésanté pendant la pandémie de COVID-19. Les intervenants ont noté le potentiel transformationnel des soins virtuels pour accroître l’accès, en particulier pour les communautés éloignées, à condition de remédier aux lacunes dans les supports d’infrastructure nécessaires.
Les domaines d’intérêt précis suivants ont été relevés en ce qui concerne la prestation de soins aux diabétiques :
- Relever et élaborer des pratiques exemplaires pour traiter les populations prioritaires complexes ayant un accès limité aux soins primaires (y compris les personnes sans abri et les toxicomanes)
- Identifier les normes nationales de soins à adapter et à mettre en œuvre localement
- Élargir les soins virtuels de différents types, notamment les visites de fournisseurs de soins de santé, les outils de gestion en ligne et le soutien par les pairs
- Accélérer la prise de mesures en vue de respecter l’engagement d’accès à l’Internet du gouvernement fédéral
- Élargir et mettre en œuvre les progrès réalisés dans le domaine des technologies à distance
- Nommer et appuyer un groupe d’élaboration de lignes directrices normalisées
- Harmoniser davantage les lignes directrices de pratique clinique aux besoins et aux priorités des médecins
- Élargir les mesures de soutien à la transition des soins pédiatriques pour le diabète de type 1 aux soins pour adultes, étape où on perd beaucoup de soutien
- Élaborer un programme national de sensibilisation au diabète – une norme d’excellence pour le rendement
- Développer une source d’information centralisée et valide sur le diabète (arrêter de réinventer la roue) avec du matériel éducatif personnalisable et culturellement approprié qui peut être adapté au niveau local
Soutien aux patients
Il y a la théorie que les médecins vous donnent sur la façon de prendre en charge votre diabète, et il y a la réalité de cette prise en charge.
Les personnes interrogées, y compris celles vivant avec le diabète, ont souligné le rôle d’expert que les patients peuvent jouer dans l’autogestion de leur maladie, et l’importance de participer à la prise de décisions avec leurs fournisseurs de soins de santé. Toutefois, il a également été noté que le « fardeau » de l’autogestion ne devrait pas être entièrement transféré aux patients sans soutien adéquat, ce qui a par le passé eu pour conséquence d’exacerber les inégalités entre les personnes ayant les ressources nécessaires et celles qui n’en ont pas.
Les intervenants ont fait les recommandations suivantes concernant ces domaines et d’autres domaines de soutien aux patients :
- Développer et offrir du soutien à l’autogestion grâce à du soutien par les pairs, l’accès à de l’information crédible et fiable dans différentes langues, ainsi qu’à un meilleur accès à la visualisation de données et à des programmes en ligne axés sur les patients
- Veiller à ce que l’infrastructure nécessaire soit en place pour apprendre aux patients à utiliser les nouvelles technologies telles que les pompes et les systèmes de surveillance de la glycémie en continu et en boucle fermée
- Élargir le développement d’outils qui aident à la communication patient-médecin en lien avec le diabète (y compris l’innovation dans les applications et les lignes directrices de pratique clinique lors de contacts directs avec les patients)
- Reconnaître la diversité et le caractère unique de l’expérience et du vécu des différents patients atteints de diabète
- Enlever aux omnipraticiens le rôle d’intermédiaire obligé des tests sanguins, et permettre aux patients de mieux surveiller leur propre santé
- Reconnaître l’impact psychologique de la prise en charge du diabète sur la santé mentale et normaliser l’apport de soutien
- Relever les approches efficaces pour aider les personnes ayant des problèmes de santé mentale (et leurs soignants, le cas échéant) à gérer elles-mêmes leur diabète
- Fournir des navigateurs de système, en particulier pour les nouveaux arrivants au Canada
- Fournir une formation antiraciste au personnel médical ainsi que de l’éducation concernant la honte et le blâme
- Fournir des conseils de qualité sur la manière d’intégrer une activité (comme le sport) dans sa vie quand on est atteint de diabète – trouver des solutions pour encourager une vie active
- Créer des centres d’éducation spécialisés adaptés aux différents besoins des patients atteints de diabète de type 1 et 2
- Fournir plus d’éducation concernant le diabète gestationnel aux femmes (par exemple, effets du post-partum sur la surveillance de la glycémie avec des systèmes en boucle fermée)
Dépistage
Les personnes interrogées ont relevé les priorités suivantes en ce qui concerne l’amélioration du dépistage du diabète au Canada
- Assurer un dépistage universel du diabète de type 1 chez les enfants, étant donné que des thérapies susceptibles de retarder l’apparition de la maladie sont en cours de développement
- Créer un système coordonné de suivi qui fournit de l’information sur le dépistage et le traitement
- Reproduire le dépistage de la prévention du cancer; coordonner entre les provinces (remarque : il a également été suggéré que les modèles relatifs au cancer ne sont peut-être pas appropriés pour le dépistage du diabète)
- Instaurer un dépistage adéquat de l’ensemble des complications associées au diabète
- Mettre en place des systèmes de dépistage du pré-diabète
Obésité
Plusieurs intervenants ont souligné l’importance d’inclure l’obésité dans le cadre, étant donné son association étroite avec le diabète. Les participants étaient aussi très conscients qu’il fallait faire très attention à la manière dont on incluait l’obésité dans le cadre, étant donné la stigmatisation et la honte que les efforts de santé publique peuvent susciter à cet égard. L’obésité figure dans la catégorie des soins de santé, car la plupart des discussions sur l’obésité étaient en lien avec les soins de santé.
Nous devons amener les gens à avoir de l’empathie pour les personnes obèses.
Les priorités suivantes ont été recensées par les intervenants en matière d’obésité :
- Reconnaître que l’obésité est un facteur de risque important pour le diabète de type 2
- Intégrer des définitions actualisées de l’obésité et de sa classification en tant que maladie chronique
- Transmettre les connaissances et les pratiques les plus récentes en matière de diagnostic et de traitement de l’obésité
- Assurer la couverture des médicaments contre l’obésité
- S’attaquer aux préjugés à l’égard de l’obésité
- Soutenir l’éducation des professionnels de la santé quant au traitement de l’obésité (au-delà du fait de dire aux patients de perdre du poids)
- Fournir des systèmes de traitement et de gestion qui comprennent des points de contact fréquent, un élément clé pour favoriser un changement de comportement durable
Accès aux médicaments, aux instruments médicaux et à l’aide financière
La nature disparate de la couverture des médicaments et des instruments médicaux à l’échelle du Canada – ainsi que le stress et l’iniquité qu’elle entraîne – était un thème commun aux divers intervenants. Le crédit d’impôt pour personnes handicapées (CIPH) a aussi été fréquemment cité comme étant mal conçu, non convivial pour les patients et les médecins, et inutile pour les personnes diabétiques à faible revenu étant donné qu’il s’agit d’un crédit d’impôt non remboursable.
Les points suivants ont été soulevés en ce qui concerne l’accès aux médicaments, aux instruments médicaux et à l’aide financière :
- Faire en sorte que les bailleurs de fonds ne pensent plus en termes de coûts par modèle unitaire mais plutôt en termes de qualité de vie à long terme
- Créer un accès et une couverture plus équitables pour les médicaments et les instruments médicaux grâce à une collaboration entre les gouvernements fédéral, provinciaux et territoriaux
- Permettre la mise en place de nouveaux modèles d’affaires fondés sur les résultats et la valeur plutôt que sur les coûts
- Accélérer le rythme de l’approbation fédérale des technologies et des médicaments
- Appliquer une approche holistique à l’aide financière et faire participer les patients à leur conception
- Donner des choix aux patients en ce qui concerne les nouvelles technologies
- Modifier le CIPH pour qu’il devienne un crédit d’impôt remboursable, ayant comme seul critère d’admissibilité un diagnostic de diabète
Données
Bien que les intervenants aient relevé de nombreuses voies à suivre pour résoudre les problèmes liés aux données, un thème commun est ressorti : la nécessité de surmonter les obstacles dans notre système actuellement fragmenté et d’améliorer l’intégration des systèmes afin de répondre aux besoins des professionnels de la santé, des patients et des chercheurs. Il a été reconnu que différents types de données sont nécessaires, notamment des données administratives, des données provenant de dossiers médicaux électroniques, des données de référentiels et des données de registres. Un thème connexe était la nécessité d’élargir la portée de la collecte de données actuelle afin de trouver et de permettre des solutions aux inégalités dans les services et les soins. Les personnes interrogées ont également souligné les obstacles bien connus au partage des données et certains intervenants ont suggéré que le diabète pourrait servir de preuve de concept pour communiquer des données entre les provinces et entre ceux qui fournissent et reçoivent des soins.
Les besoins et les possibilités qui suivent ont été relevés en lien avec les données sur le diabète :
- Intégrer les dossiers médicaux électroniques aux lignes directrices de pratique clinique et aux recommandations fondées sur des données probantes pour le dépistage et les soins afin d’améliorer les résultats pour les patients
- Accroître les répertoires actuels des dossiers médicaux électroniques qui pourraient fournir de nouvelles informations, notamment sur la prévalence et l’adoption des technologies, les résultats et les expériences rapportés par les patients, les informations socio-démographiques et le diabète pédiatrique
- Développer les registres actuels des personnes atteintes de diabète qui leur permettent de contrôler leurs propres données et de décider qui peut voir et utiliser leurs données pour soutenir l ’autogestion, les soins et la recherche
- Au-delà de la collecte de données, utiliser les données pour déceler les tendances, s’attaquer aux inégalités, clarifier l’économie de la santé du diabète au Canada et éclairer l’élaboration des politiques, l’amélioration de la qualité et l’allocation des ressources
- Élaborer des tableaux de bord transparents et accessibles au public ou d’autres méthodes permettant de faire des comparaisons entre les provinces et les territoires
- Adopter une approche scientifique citoyenne qui encourage la participation des patients, communique sur la valeur du partage des données pour informer la recherche et la qualité des soins de santé, et offre la sécurité et la possibilité de retirer ses données à tout moment
- Fournir des données de surveillance à un niveau plus local et granulaire
- Soutenir et consulter les projets déjà en cours pour accroître les liens entre les données à l'échelle nationale
- Fournir de l’aide aux administrations qui n’ont pas la capacité d’analyser leurs propres données
- Étudier le développement d’applications interactives qui intègrent les données dans les soins cliniques et l’autogestion, et qui peuvent être reliées à un dépôt central ou alimenter des ensembles de données administratives
- Mettre en place des efforts de collaboration pour échanger des pratiques exemplaires en matière de traitement, d’utilisation et de sécurisation des données
Recherche et innovation
Les intervenants ont souvent fait référence à la réputation du Canada en tant que « nation de projets pilotes » dans le cadre de leurs discussions concernant la recherche sur le diabète et les mécanismes en place pour la soutenir. Les scientifiques ont exprimé leur frustration de devoir consacrer beaucoup de ressources et d’énergie à demander des fonds de recherche pour de nouveaux projets alors qu’il y a déjà des interventions efficaces qui ne sont pas soutenues. Ils souhaitent un modèle de soutien à la recherche qui « finance et donne suite à la recherche » en soutenant la mise à l’échelle et la propagation, plutôt que le système actuel qui « finance et oublie ». Les participants ont également noté l’ingéniosité et la passion des chercheurs novateurs de cette génération, dont certains sont liés à des communautés racialisées qui étaient auparavant exclues des efforts de recherche. L’intégration de leurs connaissances et de leur expertise dans les efforts de recherche et d’innovation a été désignée comme un moyen clé de lutter contre les taux plus élevés de diabète chez des sous-populations. Les participants ont aussi fait part de leur crainte que le Canada avait pris du retard en matière de soutien à l’innovation et ont souligné la nécessité de simplifier les processus d’approbation.
Les suggestions suivantes ont été faites en ce qui concerne la recherche et l’innovation :
- Adopter des modèles de financement qui sont flexibles, qui permettent la prise de risques, qui donnent le temps de développer des relations et des partenariats et qui s’adaptent plus facilement aux approches interdisciplinaires
- Soutenir la recherche sur la mise en œuvre et la recherche axée sur l’apprentissage des systèmes de santé
- Repérer les travaux fructueux qui sont déjà en cours pour l’innovation dans les populations prioritaires et les transposer à plus grande échelle
- Financer la recherche sur la mise en œuvre d’interventions portant sur la santé mentale et les conséquences psychologiques du diabète
- Inclure les personnes atteintes de diabète en tant que participants actifs au développement et à la mise en œuvre de la recherche (et pas seulement en tant que consultants)
- Soutenir les programmes de recherche communautaires qui mobilisent les intervenants locaux
- Miser sur l’innovation des professionnels de la recherche ayant une expérience culturelle vécue et une connaissance du système canadien
- Concentrer le financement de la recherche sur les impacts sociétaux et non sur les impacts de la recherche (c’est-à-dire les publications)
- Développer des mécanismes ou une base de données pour que les chercheurs puissent savoir ce que les autres font ailleurs dans le pays
- Accélérer le processus d’approbation des technologies novatrices – la vitesse des innovations technologiques dans le domaine des soins du diabète dépasse celle de l’environnement réglementaire du Canada
- Mettre en place une infrastructure qui anticipe et soutient l’adoption et l’utilisation des progrès technologiques rapides dans le domaine des soins du diabète
Diabète chez les Autochtones
Comme indiqué plus haut, des enjeux pertinents aux populations autochtones du Canada ont émergé pendant ces entretiens, mais des consultations dirigées par des organisations autochtones sont effectuées dans le cadre d’un différent contrat avec l’Agence de la santé publique du Canada. Ce qui suit est ce que nous ont dit les comme Autochtones et des non-Autochtones.
L’équité était une priorité pour la plupart des répondants. L’accès équitable à des soins de haute qualité, culturellement sûrs et situés dans des environnements communautaires était une priorité pour beaucoup. Les répercussions du colonialisme et du racisme sur la pauvreté, les traumatismes et la santé sont clairs et présents aujourd’hui. Les soins et le soutien relativement au diabète doivent tenir compte des traumatismes et adopter une approche fondée sur les forces, qui s’appuie sur les compétences, les forces et les capacités des individus et des communautés. L’éradication de la pauvreté et le soutien au développement de la main-d’œuvre sont considérés comme des éléments importants de l’équité et de la lutte contre le diabète.
Si vous voulez que les gens soient en bonne santé, vous allez devoir leur donner le même accès que les autres ou davantage, en fonction des besoins. Il n’est pas question d’un accès égal, mais d’équité.
Il faut offrir plus de soins aux communautés. Les répondants ont indiqué qu’ils devaient parcourir de longues distances pour accéder à des soins et à du soutien. Cela signifiait qu’il devait passer beaucoup de temps loin de leur famille et de leur communauté, ce qui est particulièrement difficile pour les personnes les plus vulnérables, qu’elles soient jeunes ou en fin de vie. Il a également été dit que les organismes autochtones devaient mettre en place leurs propres centres de vaccination, car c’était l’option avec laquelle les gens étaient les plus à l’aise.
On nous a expliqué que les communautés ont les connaissances nécessaires pour se soutenir elles-mêmes, mais qu’elles ont besoin de ressources et de capacités pour faire ce travail. Cela était lié à la nécessité d’élargir (et non de réduire) le champ de pratique des travailleurs de la santé dans la communauté, de former davantage de fournisseurs de soins de santé autochtones et d’approfondir leurs connaissances en matière de prévention, de dépistage et de soins du diabète. À cet égard, on a également demandé le développement des capacités de télésanté afin que les personnes atteintes de diabète puissent recevoir des soins à domicile et dans la communauté. L’expansion des capacités de télésanté est également liée à la nécessité d’améliorer l’accès à Internet dans les communautés rurales et éloignées.
Le système de recherche en santé du Canada a soutenu certains travaux sur la souveraineté et l’autonomie des données, ainsi que sur l’adaptation d’approches communautaires fondées sur des données probantes dans des contextes culturels ruraux, éloignés et autochtones. Malheureusement, le financement des projets de recherche n’est souvent pas dirigé par la communauté et n’est pas stable, ce qui rend difficile le maintien d’un changement significatif du système. L’insuffisance de la collecte de données et de la surveillance a également été citée comme un problème, tout comme le fait que notre système ne change pas pour tenir compte des besoins relevés lorsque les données sont recueillies (voir par exemple le besoin établi de faire du dépistage à grande échelle).
Un certain nombre de répondants ont indiqué qu’une approche fondée sur les étapes de vie était nécessaire. Le système doit reconnaître tous les aspects du parcours d’un individu qui favorisent le bien-être et aident à prévenir le diabète, de la préconception à la gestation, en passant par les nombreuses étapes de la vie, qui sont autant de points de contact importants pour le bien-être, la prévention du diabète et les soins. Le diabète est plus fréquent chez les Autochtones, et frappe à un plus jeune âge. L’éducation et le dépistage doivent se faire à plus grande échelle et à un plus jeune âge. Nous savons que le dépistage précoce des complications est plus efficace et efficient, pourtant sa mise en œuvre n’est pas généralisée.
Nous avons entendu parler de la nécessité d’adopter d’autres approches fondées sur les forces, comme appuyer la sécurité et la souveraineté alimentaires. En ce qui concerne le changement de comportement, le message « mangez moins, bougez plus » est stigmatisant et ne contribue pas à créer des environnements sans jugement qui favorisent la santé et le bien-être. Les personnes ont besoin d’un soutien en matière de soins là où elles en sont, qu’il s’agisse d’un taux d’HbA1C de 7 à 9, de 11 à 12, ou plus élevé.
Enfin, de nombreuses personnes interrogées ont décrit la nécessité d’une stratégie de lutte contre le diabète dirigée par des Autochtones. Certains répondants ont aussi souligné le besoin d’autonomie et d’une approche de nation à nation.
Annexe II : Dialogues pour éclairer un Cadre sur le diabète au Canada (Rapport ce que nous avons entendu)
Table des matières
- Aperçu
- Thème clés
- Annexes
Aperçu
Contexte
L’Agence de la santé publique du Canada (ASPC) entreprend un processus de participation virtuel pour appuyer le projet de Loi prévoyant l’élaboration d’un cadre national sur le diabète, qui a reçu la sanction royale en juin 2021.
Le processus de participation a pris plusieurs formes, notamment des entretiens avec des informateurs clés, des dialogues avec les intervenants et une enquête en ligne où les intervenants étaient invités à partager leurs idées et leurs priorités pour améliorer la vie des personnes touchées par le diabète.
Processus
Le présent rapport résume ce que nous avons entendu lors des dialogues virtuels organisés conjointement avec l’Agence de la santé publique du Canada (ASPC) les 7 et 12 avril 2022. Près de 300 intervenants ont été invités à s’inscrire à 1 des 2 dialogues, en fonction de leur préférence linguistique et de leur disponibilité.
Avant les séances, les participants inscrits ont reçu un rapport qui résumait les résultats des entretiens précédents avec les informateurs clés, ainsi qu’un guide de discussion pour les dialogues basés sur ce que nous avons entendu lors des entretiens. Dans le cadre des entretiens avec les informateurs clés, une série d’intervenants et de Canadiens touchés par le diabète ont partagé leurs points de vue, leurs expériences et leurs perspectives afin d’aider à cerner les priorités pour faire progresser les efforts sur le diabète au Canada, lors d’entretiens individuels et de groupes de discussion. 33 entretiens ont été menés avec plus de 50 intervenants. Les constatations tirées des entretiens avec les informateurs clés ont été communiquées dans un rapport aux participants inscrits aux dialogues s’étant déroulés les 7 et 12 avril. Les participants aux dialogues ont été invités à examiner le guide de discussion pour trouver des sujets d’intérêt et à réfléchir aux actions suggérées qui sont prioritaires pour eux.
Le dialogue en anglais qui s’est tenu le 7 avril s’est articulé autour de 2 séries de discussions en petits groupes, initialement axées sur des thèmes relatifs à l’ensemble du système, notamment l’inégalité, la stigmatisation, les types de diabète, la collaboration et la capacité. La deuxième série d’ateliers a abordé des thèmes spécifiques au système, notamment la prévention, la prestation de soins, l’autogestion, la recherche et les données, et l’accès aux médicaments, aux dispositifs et aux soutiens financiers.
Les groupes de travail avaient des animateurs, des preneurs de notes et des témoins préassignés. Les participants ont sélectionné la salle d’atelier thématique de leur choix. Les témoins ont été invités à prêter une oreille attentive et à participer à une discussion en groupe après les ateliers. Les panélistes ont parlé de ce qu’ils ont entendu et de ce qui les a surpris. Les dossiers du preneur de notes ont servi de base à ce rapport. Le dialogue en anglais du 7 avril comptait 101 participants inscrits, dont 76 étaient présents le jour de la séance.
Le dialogue en français qui s’est tenu le 12 avril a également exploré ces mêmes thèmes. Comme il s’agissait d’un groupe plus petit que celui du dialogue en anglais, les participants ont discuté ensemble en tant que groupe plutôt que dans des salles de discussion. Ce dialogue comptait 13 participants inscrits et 8 participants présents le jour de la séance.
Aux fins du présent rapport, les contenus des dialogues anglais et français ont été synthétisés.
Les deux événements, d’une durée de 3 heures, ont été hébergés sur la plate-forme Zoom et ont été animés par des équipes du Morris J. Wosk Centre de Dialogue de l’USF.À propos du présent rapport
Le rapport « Ce que nous avons entendu » a pour but de fournir une vue d’ensemble et un résumé des idées des participants qui sont ressorties au cours des deux dialogues. Ces idées sont tirées des notes du preneur de notes et du sondage d’évaluation de l’après-forum qui a été administré sur le site de SurveyMonkey à la fin de chaque dialogue. L’équipe de l’Université Simon Fraser (USF) a analysé ce contenu et l’a organisé par thème. Après les deux séances de dialogue, les participants ont également reçu une invitation séparée à participer à une enquête administrée par la plate-forme Ethelo. Les résultats de cette enquête ne sont pas inclus dans ce rapport « Ce que nous avons entendu ».
Tous les commentaires ont été compilés et analysés sans en déterminer la source afin de protéger la vie privée des participants et d’encourager leur participation. Le rapport ne fournit pas une représentation globale de l’opinion publique, des politiques ou des positions institutionnelles, ni celle d’un échantillon de population sélectionné au hasard. Ce rapport présente plutôt un résumé de notre analyse des idées exprimées par les personnes qui ont participé à ces dialogues.
Le rapport a été préparé de manière indépendante par les Drs Lee Johnston et Diane Finegood du Morris J. Wosk Centre de Dialogue de l’USF. Le rapport ne reflète pas nécessairement les opinions de ce Centre, de l’Université dans son ensemble ou de l’Agence de santé publique du Canada.
Résumé
« La collaboration nécessite vraiment une discussion. »
Bon nombre des thèmes et des domaines d’intérêt qui sont ressortis de la série précédente d’entretiens clés ont été très bien accueillis par les participants au dialogue qui ont assisté à ces séances. L’amélioration de l’accès aux médicaments a été une préoccupation prédominante tout au long du processus de participation. La nécessité de placer les patients au centre des systèmes est un autre thème dominant. Les personnes vivant avec le diabète veulent qu’on leur fournisse les outils, l’éducation, le soutien et les ressources nécessaires pour leur permettre de devenir des leaders et des partenaires dans la recherche, les efforts de collaboration menés par la communauté, la conception et la mise en œuvre d’interventions, et pour gérer leurs propres soins. Il a été reconnu que la stigmatisation avait un impact à la fois psychologique et physiologique sur les personnes vivant avec le diabète, en particulier lorsqu’elle s’immisçait dans leurs relations avec leurs prestataires de soins de santé. Les participants ont également fait écho aux recommandations antérieures sur la manière dont les systèmes doivent être restructurés pour mieux soutenir le traitement, la prévention et l’autogestion du diabète. Les recommandations portent notamment sur la définition des rôles de l’éducation et du traitement du diabète dans l’ensemble du réseau de soins de santé, la promotion de l’échange de connaissances entre les provinces et territoires quant aux interventions réussies, la création de carrefours de connaissances et l’évaluation des indicateurs et des résultats les plus importants pour les soins du diabète. Les participants au dialogue ont également insisté sur la nécessité d’offrir des possibilités de participation continue en faveur du cadre et de sa mise en œuvre.
Les participants ont également relevé des lacunes dans les thèmes abordés lors des dialogues et ont contribué à mieux cerner la complexité du diabète. Nous avons entendu parler des intersections entre la race, l’âge et le handicap et la prévention du diabète, les soins et l’accès. Des personnes ont mis en garde contre les dangers de parler du « diabète » en termes généraux sans reconnaître les distinctions entre les types de diabète et les besoins spécifiques liés au fait de vivre avec le diabète de type 1. Ils se sont inquiétés de l’oubli des défis uniques auxquels sont confrontées les personnes vivant avec cette maladie aiguë 24 heures sur 24, 7 jours sur 7 365 jours par année. Le défi que représentent la gestion du diabète, et la charge mentale qui y est associée — en particulier chez les jeunes — a été souligné. L’engagement auprès des jeunes et l’amélioration du soutien aux personnes qui quittent les soins pédiatriques ont été établis comme des priorités, tout comme l’engagement sur une base régulière et constante en faveur de la découverte d’un remède pour le diabète de type 1.
Les participants des communautés racialisées et autochtones ont parlé de la nécessité de nommer explicitement le racisme et le colonialisme comme facteurs contribuant à l’augmentation des taux de diabète dans les populations prioritaires. La nécessité d’intégrer les dialogues sur la prévention et l’autogestion dans les discussions sur les politiques publiques plus larges et les obstacles qu’elles créent pour les uns et les autres a également été abordée. Les participants ont exhorté les décideurs et le système médical à ne pas considérer le diabète de manière isolée et à tenir compte de son intersectionnalité tant sur le plan médical (c’est-à-dire avec d’autres maladies chroniques ou mentales) que social (c’est-à-dire avec des caractéristiques comme la race, le handicap, l’âge, etc.) Il convient d’accorder plus d’attention aux malvoyants, étant donné l’impact de la cécité sur l’autogestion du diabète. Les participants ont également demandé non seulement un engagement significatif auprès des personnes vivant avec le diabète, mais aussi la reconnaissance de la façon dont les populations et les communautés prioritaires peuvent assumer le leadership en fonction de leur connaissance de leurs communautés et de leurs besoins.
Thème clés
1. Discussion 1 : Défis à l'échelle du réseau
Dans la première discussion des dialogues, les participants ont été invités à choisir un thème à l ’échelle du réseau qui était particulièrement significatif pour eux et à participer à un dialogue guidé par les questions incluses dans le guide de discussion (voir annexe). Vous trouverez ci-dessous les principaux thèmes qui sont ressortis des discussions sur chaque défi à l’échelle du réseau.
1.1 Inégalités
« Nous devons considérer le diabète, et les personnes qui en sont atteintes, sous l’angle de l’équité. »
La discussion en petits groupes sur les inégalités a renforcé plusieurs des thèmes qui ont émergé au cours des entretiens avec les informateurs clés, y compris le besoin plus large d’aborder les éléments en amont qui déterminent la capacité des gens à soutenir leur propre santé, comme des sources stables d’aliments sains, des maisons sécuritaires/un logement disponible et le revenu. La nécessité de centrer les personnes vivant avec le diabète dans l’ensemble du réseau et d’adopter une approche qui respecte les limites, qui est à l’écoute des besoins et qui ne contribue pas à une approche fondée sur la honte et le blâme a également été renforcée comme étant essentielle à la planification concernant le diabète. Comme lors des précédentes consultations des intervenants, les participants ont demandé que le crédit d’impôt pour personnes handicapées soit automatiquement accordé aux personnes diabétiques et que les exigences « arbitraires et illogiques » soient suspendues.
Certains participants ont également souligné l’importance de dépasser les discussions sur l’inclusion et l’engagement significatif — avec des personnes atteintes de diabète positionnées comme consultants — et d’adopter une approche intersectionnelle menée par les communautés systématiquement opprimées, y compris les groupes autochtones, les personnes noires, sud-asiatiques et handicapées. Les représentants de ces populations ont parlé de l’importance d’avoir des interventions conçues par et pour la communauté, créées par des personnes ayant une expérience vécue et connaissant les besoins uniques de leur communauté. Cette question s’inscrit dans le cadre d’une discussion plus large sur la nécessité de s’attaquer au racisme systémique dans l’ensemble des systèmes de services aux personnes atteintes de diabète, et d’un dialogue sur les limites de l’encouragement à l’autogestion individuelle dans ce contexte, un thème qui recoupe les discussions sur la prévention et l’autogestion. Un participant a encouragé les organisateurs du dialogue et les participants à réfléchir à leur propre composition et à se demander ce qui y manque en termes de représentation.
En plus de ces discussions, les points/recommandations suivants ont également été formulés lors du dialogue sur l’inclusion :
- Reconnaître et traiter les inégalités et les distinctions qui existent entre le diabète de type 1 et le diabète de type 2 (voir également la section sur les distinctions entre les types de diabète)
- Les personnes atteintes du type 1 présentent un risque plus élevé de maladie mentale et de suicide, et les médecins devraient prendre au sérieux la façon dont le stress mental (épuisement, isolement, etc.) nuit à la santé physique; des recherches supplémentaires sont nécessaires dans ce domaine
- Intégrer l’anti-oppression et la justice pour les personnes handicapées au travail et veiller à ce que les voix sous-représentées soient entendues au sein des organisations
- Examiner et traiter les inégalités qui prévalent dans les complications liées au diabète (par exemple, les amputations des membres inférieurs et la mortalité ont des taux plus élevés dans certaines populations/groupes)
- S’attaquer à la discrimination fondée sur les sous-types d’âge/maladie (et prendre en compte l’intersection importante qui se produit avec les âges et les stades)
- Prendre en compte les inégalités régionales, non seulement les différences entre les zones rurales et urbaines, mais aussi celles entre les quartiers des zones urbaines et suburbaines
- Améliorer l’équité culturelle; de nombreuses personnes ont besoin de ressources en matière de soins de santé qui soient adaptées sur le plan culturel et il est donc utile de s’engager avec les organisations communautaires pour enrichir l’apprentissage et faire de la prévention dans d’autres langues que le français et l’anglais
- Améliorer l’accessibilité aux dispositifs et aux traitements
- Les options sont limitées pour les personnes malvoyantes (les pompes à insuline, par exemple, ne sont pas accessibles)
- Le diabète doit être considéré sous l’angle du handicap; il n’existe pas de glucomètres ou de pompes à insuline qu’une personne aveugle puisse utiliser, ce qui entraîne une perte d’autonomie et nécessite une aide visuelle; certains équipements ne leur sont que partiellement accessibles
- Les dispositifs/médicaments devraient être universels; les obstacles de l’âge, de la province, du statut socio-économique et du statut d’assurance ne devraient pas faire obstacle à l’accès aux soins essentiels/vitaux
- Fournir plus d’investissements pour les moins privilégiés et un cadre qui couvre les personnes tout au long de leur vie (p. ex., les enfants autochtones ont 25 % plus de risque de développer le diabète et le type 2 est en hausse)
- Revoir la prestation de services dans une optique d’équité plutôt que d’égalité; allouer les ressources là où elles sont le plus nécessaires pour aider les personnes à s’épanouir avec moins de soutien
- Examiner les recherches et les soins fondés sur des données probantes pour déterminer si ce qui est financé fait vraiment une différence; tenir compte des types d’insuline et de médicaments utilisés — certains ne font pas de différence notable dans la lutte contre la cécité ou les crises cardiaques, par exemple
- Fournir davantage de soutien social et modifier les politiques (chaque personne devrait se voir attribuer un travailleur social)
- Modifier les pratiques de dépistage pour les personnes à risque élevé; beaucoup d’entre elles sont exposées à des risques en raison de politiques et non de leur race
- Produire un rapport sur le diabète, un peu comme le rapport Vérité et Réconciliation, dans lequel nous reconnaissons les inégalités qui existent et affirmons fermement que tous les Canadiens devraient avoir droit à des soins, peu importe où ils vivent; comprendre et documenter le problème avant de proposer des solutions
- Tenir compte des conséquences imprévues des changements de politique brusques (par exemple, des taxes qui peuvent être régressives pour les pauvres)
« De nombreux facteurs biologiques/socio-économiques échappent au contrôle des patients diabétiques. Il existe de nombreux obstacles interconnectés ou qui se chevauchent pour eux, comme les obstacles financiers pour les immigrants, les sans-abri et les minorités. Les politiques doivent être structurées de manière à ce que les personnes atteintes de diabète puissent prendre soin d’elles-mêmes. »
1.2 Stigmatisation
« La stigmatisation peut provenir de mots, d’impressions, d’images, d’attitudes, mais aussi de pratiques cliniques que nous entreprenons peut-être sans même penser à ce qu’elles font ressentir au client. »
La question de la stigmatisation a trouvé une forte résonance chez de nombreux participants au dialogue, en particulier chez les personnes atteintes de diabète de type 2. Les personnes ont dit être stigmatisées tous les jours et dans toutes les sphères de leur vie — au travail, à l’école et dans le réseau de soins de santé. Les participants au dialogue ont exhorté la santé publique à examiner son propre discours sur le diabète et à se demander comment il peut contribuer à la stigmatisation de la maladie. Si certains participants ont souligné le rôle de l’éducation à la prévention pour aider les gens à faire des choix plus sains qui leur conviennent personnellement, ils ont également évoqué l’échec des pratiques de santé traditionnelles qui perpétuent les inégalités cernées dans la section précédente.
La honte et le blâme ont également été cités comme des facteurs contribuant à briser la confiance dans les relations entre patients et cliniciens, et comme pouvant pousser les patients à se désengager et à obtenir de moins bons résultats. Un participant a fait remarquer que la stigmatisation est encore ancrée dans le réseau de soins de santé, car les patients peuvent avoir l’impression qu’il y a quelque chose qui cloche chez eux et qu’ils doivent répondre aux attentes des prestataires de soins de santé. Le fait de devoir raconter à plusieurs reprises leurs problèmes de santé liés au diabète a également été établi comme étant un facteur créant une distance entre eux et les professionnels de la santé; il a été suggéré qu’une meilleure formation et des systèmes d’information pourraient alléger cette charge et améliorer les relations entre patients et médecins. Les personnes ont demandé des approches qui encouragent l’auto-efficacité tout en réduisant les sentiments de jugement, de honte et de malaise. L’éducation sur le diabète — à la fois ciblée sur les professionnels et plus généralement sur le public — a été présentée comme un moyen de réduire le traumatisme lié au fait d’être humilié et blâmé par les professionnels et les membres des systèmes de soutien. Comme l’a fait remarquer un participant, « l’éducation peut aider à surmonter la peur de l’inconnu ».
En plus de ces thèmes, les éléments suivants ont été notés en lien avec la stigmatisation :
- Aider les cliniciens à adopter une approche axée sur le patient, qui le place aux commandes; mettre l’accent sur la collaboration en matière de traitement :
- Demander aux patients pourquoi ils sont là et leur point de vue sur la question au lieu de se concentrer immédiatement sur la vérification des dossiers et les activités de routine
- Mettre l’accent sur la collaboration en matière de santé et de progrès et souligner l’importance de la valeur des objectifs de santé plutôt que des chiffres comme ceux d’un pèse-personne ou d’un glucomètre
- Les patients sont ceux qui connaissent le mieux leur propre corps et savent ce qui fonctionne pour eux. Les cliniciens doivent donc toujours en tenir compte lorsqu’ils discutent de leur santé
- Promouvoir une réponse collective aux maladies chroniques (par la société et les professionnels de la santé) plutôt que de se concentrer sur les personnes atteintes de diabète ou perçues comme étant à risque
- Inclure les personnes atteintes de diabète lors de la rédaction de rapports gouvernementaux, de directives médicales, de campagnes de prévention et de sensibilisation, etc.
- Mettre en œuvre l’éducation à plus grande échelle dans différentes institutions (au-delà des soins de santé) pour aider ceux qui ont peu d’expérience en matière de soins de santé ou de connaissances sur le diabète à avoir une meilleure approche envers les personnes qui en sont atteintes
- Décourager activement les notions ou les propos irrespectueux en ce qui a trait au diabète
- Séparer l’approche des soins de santé pour les peuples autochtones, qui vivent avec des problèmes chroniques et générationnels issus de la colonisation; s’attaquer aux obstacles qui empêchent les Autochtones de recevoir des soins de santé appropriés (racisme institutionnalisé)
- Éduquer les gens sur le diabète dès le début afin qu’ils apprennent l’incidence et les faits réels de cette maladie plutôt que des propos porteurs de préjugés
- Respecter les valeurs des patients et écouter leurs expériences vécues; comprendre que chaque patient est différent et nécessite une approche individualisée
1.3 Types de diabète
La communauté du diabète de type 1 a exprimé de façon retentissante la nécessité de distinguer les besoins uniques des patients de type 1 et de type 2 dans le cadre du diabète. Ils ont noté que le diabète de type 1 est une maladie aiguë de vie ou de mort qui nécessite un accès plus direct et plus fréquent aux médecins spécialistes et un ajustement constant de leur médication avec un soutien professionnel insuffisant, ce qui fait peser une charge mentale importante sur les patients et les personnes avec lesquelles ils vivent. Les personnes vivant avec le diabète de type 1 ont fait remarquer que l’accès aux endocrinologues peut prendre trop de temps, et que les autres professionnels de la santé n’ont souvent pas l’expertise nécessaire pour aider de manière adéquate à la gestion du diabète. Les personnes atteintes de diabète de type 1 ne se considèrent pas non plus comme faisant partie de la discussion sur la prévention et s’inquiètent du manque d’intérêt pour la recherche d’un traitement curatif du diabète de type 1. Les patients de type 1 ont également noté les effets négatifs de traiter avec un réseau de soins de santé plus expérimenté dans le traitement du type 2 et ont demandé une éducation concernant les différences entre les deux. Ils ont suggéré que l’accent mis sur le type 2 était renforcé par l’importance accordée par les médias et les intervenants, ainsi que par la perception qu’il s’agit simplement d’une « maladie de la glycémie ». Il a également été noté que nous devrions laisser de côté la perception du diabète « juvénile », étant donné que les adultes sont atteints de diabète de type 1 et les enfants de type 2.
Un autre thème clé de cette discussion en petits groupes était que l’âge et le stade sont importants pour fournir les bons soins au bon moment en fonction du type de diabète. Les participants ont également réitéré les défis intenses qui se posent lors de la transition entre les soins pédiatriques et les soins pour adultes pour les patients de type 1, à un moment où les patients peuvent perdre l’accès à une gamme de soutiens et de soins cliniques. Les personnes ont également évoqué la difficulté de ce changement pour les familles, les parents et les enfants devant faire face à une modification de leurs responsabilités en matière de gestion du diabète. Comme l’a fait remarquer un participant, le diabète de type 1 est à bien des égards une « maladie familiale ». Des inquiétudes ont également été exprimées quant au fait que l’accent est généralement mis sur l’expérience adulte du diabète de type 1 et de ses complications connexes (comme l’amputation d’un membre ou la cécité); les enfants sont souvent laissés de côté.
Les points suivants ont été discutés en lien avec les types de diabète :
- Personnaliser les soins et la prévention en fonction du risque associé aux différents types de diabète
- Respecter les choix en matière de médicaments, de dispositifs et de services afin que les personnes puissent avoir tous les outils nécessaires pour obtenir les meilleurs résultats en matière de santé; cela varie considérablement d’une région à l’autre du pays
- Examiner comment nous procédons à l’évaluation des risques en ce qui concerne les déterminants sociaux de la santé (par exemple, géographie/accès aux soins/inégalités structurelles/racialisation)
- Remettre en question la croyance selon laquelle le diabète de type 2 est facile à gérer et relève de la responsabilité des soins primaires; les spécialistes doivent intervenir dans tous les types de diabète
- Aborder les questions liées au diagnostic (actuellement le même pour tous les types de diabète; c’est-à-dire le taux de sucre/glucose)
- Plaider en faveur de la recherche et des efforts sur la manière de diagnostiquer le diabète
- Modifier la façon dont nous définissons le diabète et les lignes directrices en matière de diagnostic
- Explorer les possibilités de mettre en œuvre des technologies et des outils de prise de décision fondés sur des données probantes (pas seulement des lignes directrices) pour les praticiens en ce qui concerne les différents types de diabète
- Par exemple, la néphrologie dispose d’une trousse d’outils pour les reins; développer un outil similaire pour le diabète
- Nécessité de voir l’émergence d’outils de décision clinique dans le cadre et leur mise en œuvre
1.4 Collaboration
« Si nous pouvons commencer avec une pièce de ce casse-tête sur laquelle nous pouvons nous appuyer, c’est une façon pour nous de tabler sur quelque chose. »
Les intervenants ont clairement souligné l’importance du dialogue, notamment entre le gouvernement et les personnes touchées par le diabète. Ils ont demandé un processus de participation continue sous la forme de dialogues ou de forums afin de s’assurer que le cadre fonctionne et de maintenir l’élan généré par ce processus. Ils ont souligné l’importance de disposer d’espaces tels que cette séance de dialogue pour permettre aux représentants de différents secteurs et industries de se réunir et de jeter des ponts entre des personnes qui n’auraient normalement pas l’occasion de se rencontrer. Ce qui est ressorti de l’une des discussions était que la collaboration était nécessaire pour favoriser la résolution des problèmes et l’exécution du cadre. D’autres discussions sur la collaboration ont porté sur les moyens de la favoriser au sein du réseau de soins de santé, faisant écho aux thèmes exprimés dans les discussions sur l’amélioration des soins et le soutien à l’autogestion.
Les idées suivantes ont été suggérées lors de la discussion sur la collaboration :
- Mettre en œuvre la gouvernance pour continuer à faire vivre le cadre au-delà de la période de 5 ans (on a noté le défi de déterminer ce qui serait un modèle agréable pour tout le monde en ce qui concerne la gouvernance partagée et la surveillance)
- Soutenir une approche qui soit équitable, axée sur la personne et évolutive
- Développer un mécanisme de financement d’actions intersectorielles pour susciter des collaborations spécifiques et (ou) nouvelles
- Développer un cadre ou des approches pour soutenir le partage de différents domaines d’expertise; favoriser le travail en équipe interdisciplinaire
- S’appuyer sur les discussions déjà existantes et s’efforcer d’engager de nouvelles discussions de collaboration; un travail énorme est déjà en cours
- Travailler en collaboration avec les intervenants du diabète pour préparer des campagnes de prévention et fournir un accès plus rapide au dépistage (il a également été noté que l’augmentation du dépistage n’est pas souhaitable si nous ne disposons pas de la structure nécessaire pour assurer le suivi)
- Travailler en collaboration avec les intervenants du diabète sur l’éducation thérapeutique : pour avoir un sens, l’éducation thérapeutique doit être plus large et mise en œuvre dans tout le Canada, et travailler avec des équipes multidisciplinaires, ce qui nécessite une décentralisation et un décloisonnement
- Soutenir et suivre les innovations technologiques collaboratives (qui ont souvent lieu en dehors des institutions de recherche traditionnelles) qui permettent aux personnes atteintes de diabète d’obtenir des renseignements à un coût minimal et favorisent les solutions innovantes
1.5 Capacité
Faisant écho à un thème qui a émergé lors des entretiens avec les informateurs clés, la santé numérique a été un point de discussion important lors de la discussion sur la capacité. Les participants ont souligné que les problèmes liés aux disparités d’accès à Internet compliqueront les avantages potentiels de la mise en œuvre de solutions de santé numériques pour les soins et l’amélioration de l’autogestion. Les discussions portant sur la santé numérique se sont fondées sur un appel à l’équité concernant la nécessité de développer des infrastructures pour améliorer l’accès à Internet dans toutes les régions.
Les participants ont également noté que la santé numérique est un outil et non une solution, et qu’elle ne remplacera jamais entièrement les soins en personne. Il a également été suggéré qu’elle pouvait accentuer la capacité des personnes, des prestataires, des communautés et des systèmes à s’engager au mieux dans la lutte contre le diabète. L’amélioration de la formation des médecins, des infirmières praticiennes et des autres prestataires de soins en matière de diabète a également été établie comme un moyen de contribuer à accroître la capacité du système en fournissant davantage de soins de qualité aux diabétiques et en réduisant la charge de travail des spécialistes moins disponibles. Il a été suggéré qu’une meilleure gestion globale, soutenue par des lignes directrices plus solides et plus efficaces en matière de traitement, pourrait également contribuer à réduire la charge de capacité du système de traitement du diabète.
Les recommandations et observations supplémentaires suivantes ont été formulées en ce qui concerne la capacité :
- Régler le problème de l’accès difficile aux endocrinologues en donnant plus de responsabilités aux autres professionnels de la santé en contact avec les personnes diabétiques, comme les travailleurs sociaux, les nutritionnistes, les diététistes et les infirmières
- Renforcer les capacités en améliorant l’accès des professionnels de la santé à des données médicales de qualité et améliorer les infrastructures informatiques archaïques des réseaux de santé qui entravent les soins et le développement de modèles innovants pour améliorer l’accès et la prise en charge des patients
- Créer une plate-forme mettant en valeur les initiatives locales partout au Canada; les militants d’autres régions du pays partent souvent de zéro au lieu de bénéficier de l’expérience des autres
- Avoir la santé numérique en tant que catalyseur des soins interprofessionnels prodigués en équipe est très important
- Exemple d’un outil utilisé par un participant : Hypercare, qui est un outil comme Whats App pour les prestataires de soins de santé
- Voir également le programme d’enseignement sur le diabète pour les soins primaires de l’université de Pittsburgh, qui a été réorganisé en mini modules éducatifs que les gens peuvent suivre à leur rythme par courrier électronique et par textos
- Les directives médicales pour les infirmières sont nécessaires afin d’accroître leurs capacités
- Avoir un accès à la santé numérique pour l’autogestion et le soutien par les pairs est nécessaire
- Les patients doivent avoir accès à leurs renseignements et à leurs données métriques sur le diabète et pouvoir les partager avec leur famille et leurs amis
- Sensibiliser à la rémission du diabète de type 2; les gens ne savent pas que les patients qui veulent atteindre la rémission réussissent; soutenir les patients qui veulent avoir cette discussion; les professionnels de la santé doivent avoir une compréhension de la rémission du diabète de type 2 pour avoir cette discussion avec les patients (noter que la rechute fait partie de la rémission)
- Spécifier explicitement les normes minimales de soins dans le cadre
- Sensibiliser aux options disponibles et utiliser les ressources de la meilleure façon possible pour adapter les soins aux besoins des patients
- Par exemple, une personne atteinte de diabète de type 1 avec de multiples complications à besoin d’une approche endocrinologique et interdisciplinaire, tandis qu’une personne qui essaie de prévenir le diabète aura besoin d’autres types de services
- Prendre des mesures pour remédier à la crise de la pénurie de médecins (près de 5 millions de Canadiens n’ont pas de médecin généraliste et les patients attendent des années avant d’être orientés). Il existe également d’énormes problèmes structurels d’accès aux soins dans les régions géographiques (y compris des variations dans l’accès aux équipements)
- Envisager des stratégies pour remédier à la perte de divers professionnels dans l’ensemble du réseau au cours des dernières années, notamment des infirmières et des médecins
- Avoir un accompagnement en matière de santé pour un changement de comportement ciblé (et pas seulement l’éducation) est une composante manquante des soins du diabète et devrait être standardisé
« Aujourd’hui, près de 5 millions d’Ontariens souffrent de diabète et de prédiabète. Ce chiffre passera à près de 6 millions d’ici 2030. L’évolutivité des solutions est essentielle. »
2. Discussion 2: Priorités d'action
« Le diabète est bien connu, mais aussi méconnu. »
2.1 Prévention
Un thème dominant de ce dialogue était la nécessité de développer des stratégies de prévention globales qui s’attaquent aux inégalités systémiques liées à la prévention du diabète. Plusieurs aspects de cette discussion ont fait écho à des discussions antérieures, notamment l’accent mis sur une approche centrée sur le patient, permettant une certaine souplesse dans le cadre d’approches standardisées et s’appuyant sur les connaissances et les forces individuelles; la mise en œuvre de soins adaptés à la culture et qui tiennent compte des traumatismes pour lutter contre le racisme systémique dans les systèmes de soins; et l’investissement dans les communautés qui manquent de ressources.
Les commentaires supplémentaires suivants ont été formulés en ce qui concerne la prévention du diabète :
- Investir dans la recherche sur les questions spécifiques aux jeunes diabétiques et créer un registre du diabète de type 1
- Mesurer les résultats et suivre les tendances afin d’améliorer l’allocation des ressources et le financement des programmes existants
- Encourager les systèmes scolaires à prêter attention à la prévention du diabète et à collaborer dans ce domaine
- Commencer le dépistage du diabète de type 2 chez les jeunes
- Mettre en œuvre un accès universel aux domaines de prévention des symptômes, comme les soins préventifs des pieds (4 amputations sur 5 sont évitables; un dépistage et une évaluation des risques sont nécessaires)
- S’attaquer aux inégalités systémiques dans notre compréhension des impacts psychologiques et physiologiques du stress chronique causé par les inégalités systémiques comme la pauvreté, le racisme et le capacitisme
- S’éloigner des comportements/choix individuels et se concentrer sur les obstacles systémiques qui entravent le pouvoir d’agir et l’accès des personnes
- Élaborer une campagne nationale de sensibilisation du grand public à la gravité et à la complexité du diabète
- Investir dans des mesures de politique publique au niveau de la population qui modifient l’environnement grâce à des programmes dans les écoles et les communautés, afin que la prévention ne dépende plus des décisions individuelles
2.2 Prestation de soins
Un thème commun concernant la prestation des soins est la nécessité de renforcer les capacités de prise en charge du diabète dans différents contextes communautaires en élargissant le champ d’exercice des professionnels paramédicaux. Les questions liées à la qualité des soins ont également été soulevées, faisant écho à ce qui a été entendu concernant les inégalités et la stigmatisation. Les patients ont souligné que des facteurs tels que le racisme et une mauvaise communication contribuent à éroder la confiance dans les institutions et dans la relation médecin-patient. Il a été noté que les patients peuvent dire aux professionnels de la santé ce qu’ils pensent que ces derniers veulent entendre, ou ne pas les consulter du tout par peur d’être jugés s’ils n’ont pas répondu aux attentes (comme la baisse de leur taux d’A1C). Comme dans les discussions précédentes sur la capacité, les soins numériques ont été considérés comme un moyen d’améliorer potentiellement la prestation des soins; un avantage supplémentaire souligné était son potentiel d’atténuer certains éléments de l’épuisement professionnel que connaissent les infirmières et autres prestataires de soins de santé qui ont des problèmes de santé physique et mentale au travail.
Les commentaires et recommandations supplémentaires suivants ont été formulés en ce qui concerne la prestation des soins :
- Se concentrer au-delà de la santé physique, car le diabète a un impact sur la santé mentale et spirituelle, notamment en ce qui concerne le fardeau de l’autogestion du diabète de type 1
- Fournir une formation aux patients concernant les options de traitement disponibles; on ne parle pas d’orientation — favoriser une meilleure assistance par une compréhension globale des médicaments, des technologies et des traitements disponibles
- Fournir une formation axée sur le patient aux professionnels de la santé, y compris une formation à la lutte contre le racisme et une éducation sur la honte et le blâme
- Fournir aux patients les bons renseignements au bon moment concernant la rémission du diabète de type 2; les infirmières, les diététistes et les cliniciens devraient tous comprendre que la rémission est une option
- Remédier au manque de soutien pour les soins pédiatriques/jeunes, y compris la connexion à un soutien par les pairs; de nombreux jeunes se sentent seuls et isolés, ce qui peut être exacerbé pendant la transition entre les soins pédiatriques et les soins pour adultes
- Fournir plus de soutien et d’éducation aux médecins généralistes, en partie pour qu’ils puissent évaluer les cas moins graves et de routine afin que les spécialistes (comme les endocrinologues) puissent consacrer plus de temps aux cas graves et uniques
- Adapter les soins à des groupes spécifiques ayant des besoins culturels distincts
- Augmenter les soins et la recherche en équipe
- Favoriser la collaboration entre tous ceux qui doivent participer à l’élaboration de solutions, y compris les décideurs politiques
2.3 Autogestion
« L’autogestion est impossible lorsque les besoins fondamentaux ne sont pas satisfaits. »
Un thème prédominant concernant l’autogestion du diabète dans l’ensemble de la participation des intervenants est qu’il s’agit d’un processus complexe qui exige beaucoup des personnes et de leurs soignants. Ces effets sont d’autant plus exacerbés par la présence de facteurs tels que la pauvreté, le racisme, le capacitisme, les maladies chroniques concomitantes et les problèmes de santé mentale, entre autres. Les participants se sont dits préoccupés par les patients qui se désengagent des soins et sont susceptibles de développer des complications en conséquence, et ont discuté de la façon de les soutenir de manière significative et sans stigmatisation.
Les commentaires et recommandations suivants sont ressortis au cours de la discussion sur l’autogestion :
- Développer de meilleurs systèmes pour soutenir et responsabiliser les patients entre les courtes consultations cliniques et contribuer à renforcer la confiance des patients :
- Fournir des renseignements clairs et des approches qui prennent en compte la complexité de l’autogestion du diabète et la rendent gérable pour les personnes (plans de soins, système de télésanté, etc.)
- Mettre en place un système permettant aux personnes atteintes de diabète d’entrer en contact avec une personne ayant une expérience vécue; aborder la composante sociale et holistique du diabète et pas seulement les composantes médicales
- Rencontrer les gens là où ils sont (travailler plus intelligemment et non plus durement)
- Déterminer un « point d’adhésion » ou un carrefour où les partenaires (ou les travailleurs pairs) peuvent échanger et fournir des renseignements; le système actuel est fragmenté
- Améliorer les flux d’information au sein du système et la coordination interne pour faciliter l’accès à l’information
- Inclure l’expérience vécue dans chaque élément de la conception du système
- Travailler sur la question psychologique pour que les patients dépassent l’état d’esprit de type « guérissons- les » des soins cliniques et faire comprendre aux patients qu’il s’agit d’une maladie chronique
- Avoir davantage de coaches pour un soutien continu
- Développer des moyens pour favoriser la collaboration communautaire et les communautés de pratique
- Envisager un rôle de coach pour les pharmaciens — les amener à participer aux consultations de 15 minutes (et à l’accréditation et à la formation continue que cela nécessiterait)
- Construire des systèmes de soutien communautaire avec des modèles qui permettent à l ’argent de suivre le patient
- Voir les modèles britanniques où la prestation des services de diabète se fait au niveau communautaire avec l’avis des patients
- Tirer les leçons des liens forts du soutien communautaire des parents qui nouent des relations avec d’autres pour le soutien au diabète de type 1
2.4 Recherche et données
« Au lieu d’amener les patients dans le monde de la recherche, faites entrer les chercheurs dans le monde du patient. »
Un thème commun aux discussions sur la recherche et les données était l’importance cruciale de l’engagement des patients et des soignants dans le processus de recherche — en faisant en sorte que la voix de la personne vivant avec le diabète se fasse entendre et que les patients fassent réellement partie de l’élaboration des questions de recherche. Les participants ont fait remarquer que la recherche doit être axée sur les patients, et pas seulement les inclure, et ont demandé un changement dans lequel la recherche est alignée d’abord et avant tout sur les besoins des patients et de la communauté et fait appel aux patients tout au long de la durée de la recherche.
Les points supplémentaires suivants ont été soulevés en ce qui concerne la recherche et les données :
- Communiquer sur la recherche dans un langage simple, reconnaître les connaissances fondées sur l’expérience des patients diabétiques et inclure les expériences des patients et les besoins des personnes nécessitant des soins complexes dans les résultats de recherche
- Favoriser l’apprentissage et l’échange de connaissances entre les provinces et territoires (en particulier sur les solutions qui fonctionnent)
- Mener des recherches sur l’intérêt d’aborder les déterminants sociaux de la santé et sur la manière dont la mise en relation des travailleurs sociaux et des médecins peut être bénéfique tant pour les médecins que pour les patients
- Soutenir la recherche sur des sujets importants pour les personnes vivant avec le diabète, notamment : l’accessibilité et le soutien, l’évaluation des expériences des personnes marginalisées, la détermination de la valeur de divers médicaments et l’efficacité de la prévention/détection précoce
- Étudier l’impact du diabète sur les personnes, en allant au-delà des données médicales et des éléments comme le poids et l’IMC, qui n’approfondissent pas nécessairement notre compréhension du diabète
- Disposer de données sur les normes d’autres ethnies, de classes sociales, etc. et ne pas se concentrer uniquement sur les hommes blancs de la classe moyenne (par exemple)
- Faire participer à la recherche les personnes aveugles, qui constituent actuellement un groupe très défavorisé et peu étudié dans le domaine du diabète
- Les Autochtones, les populations racialisées et les jeunes doivent également être au cœur de la recherche et y participer dès le départ
- Mesurer les progrès et pas seulement les résultats; dans chaque parcours du diabète, des étapes doivent être mesurées
- Cela comprend la mesure appropriée et adaptée à la culture des résultats dans les communautés vulnérables/marginalisées; le cadre pourrait établir ce que toutes provinces et tous les territoires) devraient mesurer
Les groupes socioculturels divers et marginalisés doivent s’approprier leurs données et prendre part à leur interprétation; il est inapproprié d’interpréter les données dans le contexte des paradigmes occidentaux
2.5 Accès aux médicaments, aux dispositifs et aux soutiens financiers
« L’accès aux bons soins au bon moment — ce qui inclut l’accès aux médicaments, aux dispositifs et aux soutiens — améliore les résultats de santé individuels. »
L’accès était une priorité majeure pour de nombreux intervenants participant aux entretiens et aux dialogues avec les informateurs clés. Comme l’a fait remarquer une personne, « … nous devons d’abord nous occuper de l’accès, puis nous pourrons travailler sur d’autres relations dans le système. » L’impact de l’approche décousue du Canada en matière de couverture et d’assurance a été fréquemment cité; les participants ont dit devoir tenir compte de la couverture dans leur décision de déménager en raison de l’école ou du travail. Ils ont également noté combien il peut être difficile de savoir ce qui est et n’est pas couvert dans différents endroits, étant donné que les renseignements à ce sujet sont difficile à comprendre et à consulter. Des représentants de la communauté des diabétiques de type 1 ont souligné le fardeau que représente le fait de devoir payer de sa poche l’insuline, un médicament qui sauve la vie. Les participants ont également noté que des services précieux tels que les nutritionnistes, les diététistes et les psychologues sont « difficilement accessibles » au grand public. « Même dans les quartiers défavorisés, note un participant, les gens sont orientés vers des nutritionnistes en cabinet privé. »
Certains participants se sont demandé pourquoi les médicaments moins chers sont parfois privilégiés par rapport aux autres solutions plus sécuritaires et ont encouragé les patients à poser des questions aux médecins sur ce qu’ils leur prescrivent. Ils ont souligné la nécessité de considérer le coût des médicaments et des dispositifs en fonction de leur incidence positive à long terme sur la qualité de vie des personnes plutôt que d’une mesure à court terme. Des questions ont également été soulevées concernant la capacité du cadre à influencer les organismes décisionnels dans ce domaine et à nous empêcher de « tourner en rond » lorsqu’il s’agit d’assurer le même l’accès partout au Canada.
Les participants ont fait écho au sentiment déjà documenté selon lequel le Canada est à la traîne en matière de soins de santé et d’innovation pharmaceutique et doit faire mieux. De même, on estime que le Canada doit s’adapter à l’évolution rapide de la technologie du diabète; on s’inquiète du fait que les examens des données probantes ne peuvent pas suivre et que, par conséquent, seules les personnes ayant un revenu disponible peuvent avoir accès aux meilleures technologies. Enfin, le sentiment commun selon lequel le crédit d’impôt pour personnes handicapées doit être rendu plus facilement accessible a fait l’objet de discussions.
Les points suivants ont été abordés en ce qui concerne l’accès aux médicaments, aux dispositifs et aux soutiens financiers :
- Mettre en œuvre un plan national pour remédier à l’inégalité de l’accès dans tout le Canada
- S’attaquer aux problèmes liés à l’accès aux médicaments et aux dispositifs ainsi qu’à leur coût
- Toutes les personnes atteintes de diabète de type 1 devraient avoir accès à la surveillance continue du glucose
- Les co-paiements et les franchises peuvent être prohibitifs et il faut parfois beaucoup trop de temps pour obtenir le remboursement d’un médicament au Canada
- Les traitements de l’obésité (tels que certains types d’interventions chirurgicales et de médicaments) sont difficiles à accéder
- Améliorer les processus réglementaires et s’efforcer de rendre les dispositifs sûrs pour tous, y compris les personnes handicapées, plutôt que d’ajouter des clauses de non-responsabilité; rendre les dispositifs sûrs pour les personnes âgées, les aveugles et les personnes souffrant d’autres handicaps physiques et mentaux
- Par exemple, les dispositifs qui ne parlent pas aux personnes aveugles sont approuvés par Santé Canada; nous avons besoin de dispositifs qui lisent les résultats à voix haute et beaucoup ne peuvent pas se fier aux applications sur le téléphone
- Établir des exigences minimales pour la conception des produits et un soutien au niveau fédéral pour imposer des caractéristiques de conception standard
- Rendre le crédit d’impôt pour les personnes handicapées plus accessible et fondé sur le diagnostic; supprimer l’obstacle consistant à exiger des médecins qu’ils soient disposés à remplir les documents connexes (et parfois à faire payer les patients pour les faire remplir)
- Créer un « crédit pour le diabète » plutôt que de le regrouper avec le crédit d’impôt pour personnes handicapées (à noter toutefois qu’un CIPH est nécessaire pour un régime enregistré d’épargne-invalidité)
- Adopter un nouveau modèle économique basé sur les résultats plutôt que sur les coûts; il est actuellement très centré sur les mesures plutôt que sur le patient; inclure les résultats à court terme ainsi que la réduction des complications à long terme
- Examiner les preuves désuètes utilisées pour prendre des décisions concernant le financement/remboursement ainsi que l’adoption de la technologie à utiliser
- Les données cliniques ne peuvent pas suivre le rythme; les données sont déjà désuètes lorsqu’elles deviennent des politiques
- L’accès aux médicaments et aux technologies pour le diabète doit être assuré; les patients ne peuvent pas bénéficier des nouvelles technologies, car les examens sont effectués plus lentement que les nouvelles technologies n’apparaissent
- Soins aux patients diabétiques « orphelins » : les personnes atteintes de mucoviscidose, les survivants du cancer et les femmes ayant souffert de diabète gestationnel sont plus susceptibles de développer un diabète à long terme; toutes ces populations doivent avoir accès à des soins de qualité
- Mettre en place une structure de soutien pour les familles; nous devons alléger la charge mentale des parents d’enfants diabétiques et leur donner accès à des services de répit et à un soutien financier
Annexes
1. Guide de discussion pour les participants
Séance de travail 1 : Défis à l’échelle du système
Description
Un animateur désigné à l’avance a aidé le groupe à se présenter brièvement en se concentrant sur une brève description du lien entre les participants et le diabète. Le facilitateur a ensuite guidé le groupe vers un dialogue basé sur les questions incluses ci-dessous.
Thèmes:
- Inégalités : Que pouvons-nous faire pour lutter contre les inégalités qui contribuent à la façon dont le diabète affecte les personnes et les populations? Comment pouvons-nous transformer nos efforts de prévention et de soins pour tenir compte de façon judicieuse et pratique de ces inégalités?
- Stigmatisation : Comment pouvons-nous abandonner les pratiques et les perspectives stigmatisantes sur le diabète au profit d’une vision holistique qui tient compte des traumatismes et des forces? Qu’est-ce qui doit changer dans la façon dont nous pensons au diabète?
- Types de diabète : Quelles sont les distinctions entre les différents types de diabète et quand/où sont-ils les plus importants en ce qui a trait à la prestation de soins et de services? Comment mettre en place des systèmes permettant de soutenir adéquatement les personnes vivant avec tous les types de diabète?
- Collaboration : Comment faire en sorte que tous les secteurs de la société puissent contribuer au dialogue en cours, au partage de renseignements et à la résolution de problèmes liés au diabète? À quoi cela pourrait-il ressembler?
- Capacité : Comment pouvons-nous renforcer les capacités des systèmes qui soutiennent les personnes vivant avec le diabète? Que devons-nous faire de plus? Qu’est-ce qui doit changer?
Séance de travail 2 : Priorités d’action
Description :
Dans cette séance, les participants ont été invités à approfondir un domaine d’action. Pour se préparer à cette séance, les participants ont été invités à réfléchir aux sujets qui les intéressent et à examiner les domaines d’action spécifiques établis pour chaque sujet. Lors de la séance de dialogue, les participants ont été invités à réfléchir aux actions les plus importantes et à leurs justifications. Ils ont ensuite été invités à réfléchir à ce qui pourrait manquer sur cette liste.
1. Prévention
Activité visant à prévenir le diabète. Il s’agit notamment des efforts visant à informer et à soutenir les personnes et les communautés; les interventions en amont qui s’attaquent aux inégalités systémiques à l’origine des taux disproportionnés de diabète; la prise en compte de l’impact de l’environnement bâti sur les comportements de santé; et le dépistage pour prévenir le diabète et (ou) ses complications. Les efforts connexes visant à prévenir et à combattre l’obésité sont également pertinents.
Occasions:
- Développer l’accès (financement et connectivité) aux plates-formes numériques pour l’éducation, l’apprentissage et l’esprit communautaire
- Inclure une optique anti-stigmatisation aux efforts d’éducation et de sensibilisation au diabète
- Adopter une approche fondée sur les forces, qui reconnaît que la notion de santé peut avoir des significations différentes selon les personnes
- S’attaquer aux déterminants sociaux de la santé en amont par l’intermédiaire de considérations politiques plus larges (par exemple, la sécurité alimentaire/l’alimentation saine, accès à Internet, environnement bâti)
- Soutenir le déploiement des programmes qui sont efficaces et qui peuvent être adaptés à/adoptés par diverses communautés
- Élaborer des stratégies de prévention globales qui s’attaquent aux inégalités systémiques
2. Prestation de soins
De nombreux prestataires de soins de santé participent à la prise en charge du diabète, notamment les éducateurs en diabète, les infirmières, les médecins généralistes, les médecins spécialistes, les pharmaciens et les autres professionnels de la santé. Le traitement du diabète se fait dans de nombreux contextes différents, de la pharmacie locale à l’hôpital spécialisé pour enfants, en passant par le poste de soins infirmiers d’un établissement de santé communautaire éloignée. Les activités dans les établissements de soins vont de l’éducation et de la formation sur l’utilisation des médicaments à l’acquisition et à l’utilisation d’un système en boucle fermée qui ajuste l’insuline en fonction de la surveillance continue du glucose. Le diabète est une maladie chronique complexe qui nécessite différents types de soutien tout au long de la vie. Certains aspects des soins sont simples et d’autres, complexes.
Occasions :
- Développer des soins intégrés et soutenir les pratiques avec des équipes diverses qui se concentrent sur le diabète
- Renforcer les capacités de soins dans différents contextes communautaires en élargissant le champ d’exercice des professions paramédicales professionnelles
- Développer les options de soins virtuels et l’accès à Internet dans les communautés rurales et éloignées
- Reconnaître l’importance du traitement de l’obésité pour le diabète de type 2 en créant davantage de liens afin d’améliorer le dépistage, la pratique et les soins
- Adopter une approche fondée sur les forces, qui reconnaît que la notion de santé peut avoir des significations différentes selon les personnes
- Envisager d’autres modèles de financement du système de santé (par exemple, le dollar suit le patient et non les services; le secteur privé prend le risque; les assureurs privés gèrent les programmes publics; les obligations à impact social; programmes de paiement basés sur les résultats)
- Fournir une formation centrée sur le patient aux professionnels de la santé, y compris une formation et une éducation sur la honte et le blâme
3. Autogestion
L’autogestion du diabète désigne les activités et les comportements qu’une personne adopte pour contrôler et traiter son diabète. Les personnes atteintes de diabète doivent surveiller leur santé régulièrement. Dans certains endroits, les personnes atteintes de diabète ont accès à des centres d’éducation sur le diabète pour soutenir l’autogestion. L’autogestion et la qualité de vie se rejoignent de manière complexe. Un mauvais contrôle du diabète contribue à l’apparition de complications et les nombreux déterminants sociaux de la santé rendent difficile l’autogestion.
Occasions :
- Mieux soutenir la mise en œuvre des normes nationales et des directives sur les pratiques axées sur la population prioritaire
- Créer de meilleurs outils pour soutenir l’autogestion et la communication des patients avec les prestataires de soins de santé
- Mettre en place des systèmes de soins offrant des points de contact plus fréquents pour le dépistage, le soutien et l’éducation
- Accroître l’accès à une éducation spécialisée adaptée aux différents besoins des patients atteints de diabète de type 1 et 2
- Développer l’accès (financement et connectivité) aux plates-formes numériques pour l’éducation, le soutien par les pairs, la formation et l’esprit communautaire ainsi que l’apprentissage
4. Recherche et données
La recherche se déroule généralement dans les universités et les hôpitaux et est financée par les gouvernements et les organismes de bienfaisance dans le domaine de la santé. Dans le cadre de cette discussion, la recherche inclut également les processus d’évaluation et l’amélioration de la qualité. Toutes ces activités génèrent des données, de même que nos dossiers médicaux, les paramètres du réseau de santé et les données de plus en plus générées par les appareils intelligents. Les données peuvent être utilisées pour soutenir l’apprentissage à de nombreux niveaux, des personnes vivant avec le diabète à nos prestataires de soins et aux ministres de la Santé. Ce thème porte sur les mécanismes utilisés pour financer et soutenir la recherche et les systèmes employés pour collecter, communiquer et utiliser les données.
Occasions :
- Financer plus de recherches qui centrent les personnes et les communautés pour adapter et mettre en œuvre des interventions en fonction de leurs besoins et des résultats qu’ils privilégient
- Développer de nouveaux modèles de financement qui soutiennent une approche de système d’apprentissage (pas seulement des projets pilotes)
- Améliorer la collecte, l’intégration et le partage de diverses formes de données
- Renforcer la capacité des utilisateurs à accéder, à analyser et à utiliser les données pour améliorer la pratique, l’autogestion et la fonction du système
- Renforcer les liens entre une diversité de chercheurs, de praticiens et de décideurs politiques
5. Accès aux médicaments, aux dispositifs et aux soutiens financiers
De multiples systèmes contribuent à déterminer l’accès d’une personne aux médicaments, aux dispositifs et aux soutiens financiers. Il s’agit notamment des systèmes qui approuvent et financent l’accès de l’Agence du revenu du Canada qui fournit le crédit d’impôt pour personnes handicapées, aux ministères provinciaux de la Santé qui déterminent quels soutiens sont couverts et lesquels ne le sont pas. Les processus réglementaires, l’assurance maladie et les réseaux de santé ont tous une incidence sur l’accès aux nouveaux (et anciens) médicaments et dispositifs.
Occasions :
- Appliquer une approche holistique aux soutiens financiers et faire participer les patients à leur conception
- Explorer les mesures fiscales visant à améliorer l’accessibilité au soutien financier pour les personnes atteintes de diabète et leurs prestataires de soins
- Créer un accès plus équitable à la couverture des médicaments et des dispositifs dans tout le pays
- Favoriser l’adoption de nouvelles technologies et de nouveaux médicaments
- Adopter de nouveaux modèles d’entreprise motivés par les résultats et la valeur plutôt que par le coût
Annexe III : Résumé du rapport Ethelo
Introduction
L’Agence de la santé publique du Canada (ASPC), avec l’aide du Morris J Wosk Centre de Dialogue de l’Université Simon Fraser, a mené une enquête d’engagement virtuel via une plateforme d’enquête en ligne (Ethelo), pour soutenir la Loi sur le cadre national pour le diabète, qui a été adoptée en juin 2021.
Ethelo est une plateforme en ligne qui sert à faire participer de larges groupes d’intervenants en utilisant une variété de méthodes, notamment des questionnaires, l’idéation, des dialogues et des fonctions de vote, pour comprendre rapidement leurs priorités. Les informations et les principales conclusions contenues dans ce rapport sommaire sont basées sur le processus d’engagement d’Ethelo mené du 24 avril au 25 mai 2022, en anglais et en français.Note de bas de page 3
L’objectif de cet engagement virtuel était de mieux comprendre les priorités des intervenants en matière de diabète au Canada afin d’éclairer le Cadre pour le diabète au Canada. Grâce à cet engagement, les participants ont eu l’occasion d’examiner et d’approfondir les thèmes soulevés lors des phases précédentes du processus d’engagement (c’est-à-dire les entretiens avec les informateurs clés, les séances de dialogue).
Aperçu de la participation
L’enquête de mobilisation en ligne a été active pendant 5 semaines. Le processus d’engagement a permis de dégager de nombreuses idées sur 5 thèmes fondamentaux du diabète qui intéressent les personnes vivant au Canada. Cela s’est traduit par des taux de participation élevés et des commentaires sur ces thèmes. Les observations suivantes ont été notées concernant les participants :
- 2 911 personnes ont visité l’outil de mobilisation en ligne
- 943 personnes ont participé à la mobilisation en anglais (environ 30 % du total des visiteurs)
- 38 personnes supplémentaires ont participé à la plateforme française
- Le taux de participation aux commentaires a été élevé (431 participants ont contribué à un total de 4 859 commentaires), la majorité (81 %) des activités de l’enquête ayant eu lieu entre le 28 avril et le 10 mai 2022
- Un peu moins de la moitié (46 %) des participants ont fait des commentaires, ce qui a généré un total de 4 850 commentaires
- 692 personnes (78 %) ont répondu à plus de 25 % des questions
- 601 personnes (68 %) ont répondu à plus de 50 % des questions
- 460 personnes (52 %) ont répondu à plus de 75 % des questions
Aperçu des participants
- La majorité (60 %) des participants étaient âgés de 36 à 55 ans, avec des chiffres similaires pour l’activité de commentaire
- Il y avait une surreprésentation significative dans la catégorie des 36-55 ans, par rapport à la population générale
- Les 38 participants de la version française de la plateforme ont montré une démographie globale légèrement plus jeune
- Une majorité de 79 % s’est identifiée comme blanc/caucasien, 6 % comme autochtone et 2 % comme sud asiatique
- Les femmes représentaient une majorité significative (73 %) des participants, contribuant à 79 % des commentaires
- Les participants basés en Ontario et en Colombie-Britannique (C.-B.) représentaient 50 % du total des répondants. La répartition régionale était similaire à celle de la population globale
- La plupart des commentaires ont été reçus de participants de l’Ontario (35 %), de la Colombie-Britannique (19 %) et de l’Alberta (19 %)
- Les personnes ayant une expérience personnelle ou s’occupant de personnes atteintes de diabète constituaient 55 % des participants
- Environ 10 % des participants étaient soit des médecins, des endocrinologues ou des chercheurs
Figure 1 : Données démographiques des participants par âge, origine culturelle/raciale et sexe/pronoms
Âge
Description textuel
Âge
- 18 ans et moins (4 participants);
- 18 à 25 ans (15 participants, soit 2,6 %);
- 26 à 35 ans (80 participants, soit 13,9 %);
- 36 à 45 ans (172 participants, soit 29,9 %);
- 46 à 55 ans (164 participants, soit 28,5 %);
- 56 à 65 ans (91 participants, soit 15,8 %);
- 66 à 75 ans (42 participants, soit 7,3 %);
- 76 ans et plus (7 participants).
Origine culturels/raciaux
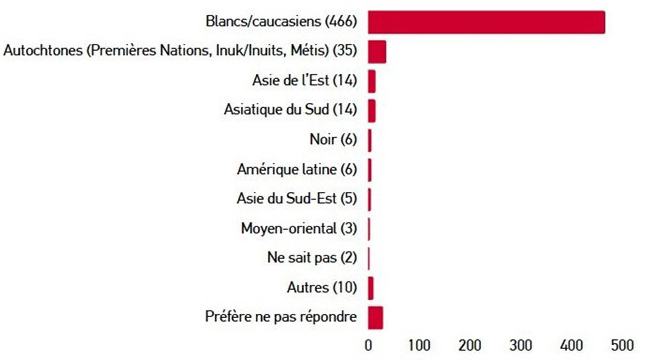
Description textuel
Origine culturels/raciaux :
- Blancs/caucasiens (466 participants, soit 79 %);
- Autochtones (Premières Nations, Inuk/Inuit, Métis) (35 participants, soit 5,9 %);
- Asiatiques de l’Est (14 participants, soit 2,4 %);
- Asiatique du Sud (14 participants, soit 2,4 %);
- Asie du Sud-Est (5 participants);
- Noir (6 participants);
- Amérique latine (6 participants);
- Moyen-oriental (3 participants);
- Ne sait pas (2 participants);
- Autre (10 participants);
- Préfère ne pas répondre (29 participants, soit 4,9 %).
Genre/Pronoms
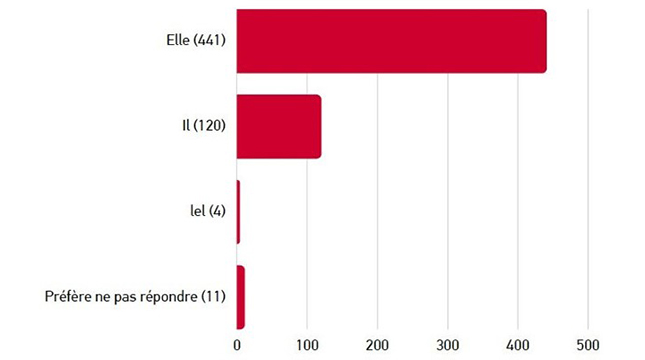
Description textuel
Genre/Pronoms :
- Elle (441 participants, soit 76,6 %);
- Il (120 participants, soit 20,8 %);
- Iel (4 participants);
- Préfère ne pas répondre (11 participants, soit 1,9 %).
Figure 2 : Données démographiques des participants par emplacement
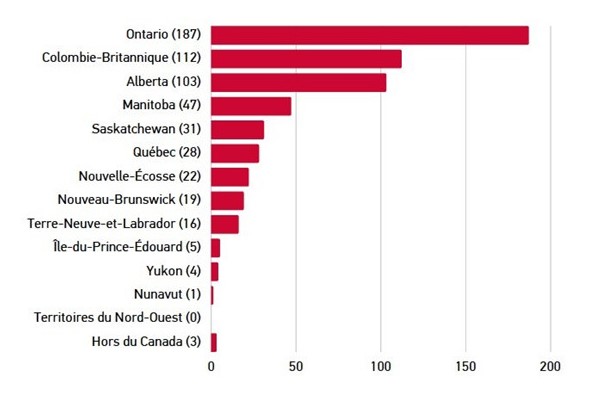
Description textuel
- Ontario (187 participants, soit 32,4 %);
- Colombie-Britannique (112 participants, soit 19,4 %);
- Alberta (103 participants, soit 17,8 %);
- Manitoba (47 participants, soit 8,1 %);
- Saskatchewan (31 participants, soit 5,4 %);
- Québec (28 participants, soit 4,8 %);
- Nouvelle-Écosse (22 participants);
- Nouveau-Brunswick (19 participants, soit 3,3 %);
- Terre-Neuve et Labrador (16 participants);
- Île-du-Prince-Édouard (5 participants);
- Yukon (4 participants, soit 0,7 %);
- Nunavut (1 participant);
- Territoires du Nord-Ouest (0 participant); et
- Hors Canada (3 participants).
Figure 3 : Lien du participant avec le diabète
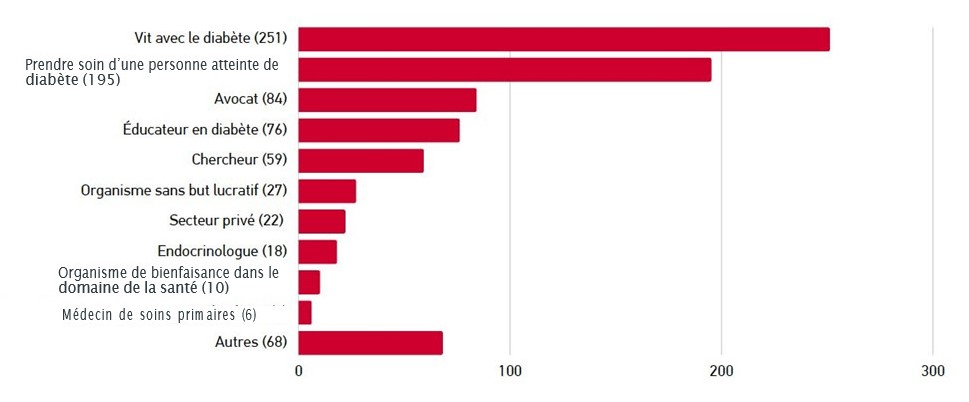
Description textuel
- Vivre avec le diabète (251);
- Prendre soin d’une personne atteinte de diabète (195);
- Avocat (84);
- Éducateur en diabète (76);
- Chercheur (59);
- Organisme sans but lucratif (27);
- Secteur privé (22);
- Endocrinologue (18);
- Organisme de bienfaisance dans le domaine de la santé (10);
- Médecin de soins primaires (6); et
- Autres (68).
Analyse de l’enquête
Les priorités d’action suivantes ont été incluses dans l’outil d’enquête en ligne :
- Prévention
- Prestation de soins
- Autogestion
- Recherche et données
- Accès aux médicaments, aux dispositifs et aux soutiens financiers
Des différences démographiques ont été constatées dans 3 priorités d’action (prestation de soins, prévention et accès aux médicaments, aux dispositifs et aux soutiens financiers), reflétant principalement le rôle des personnes dans la communauté du diabète et les étapes de la vie.
Des commentaires ont été faits dans chacun des 5 domaines principaux (Priorités d’action) avec 5 à 7 sous-sujets pour chaque sujet qui ont été classés de Sans importance, Assez important, Neutre, Assez important à Extrêmement important.
- Les sujets et sous-thèmes étaient les suivants (présentés par ordre d’importance) :
- Accès aux médicaments, aux dispositifs et aux soutiens financiers (775 commentaires au total; 41 thèmes) :
- Appliquer une approche holistique aux soutiens financiers et faire participer les patients à leur conception
- Explorer les mesures fiscales visant à améliorer l’accessibilité au soutien financier pour les personnes atteintes de diabète et leurs prestataires de soins
- Créer un accès plus équitable à la couverture des médicaments et des dispositifs dans tout le pays
- Favoriser l’adoption de nouvelles technologies et de nouveaux médicaments
- Adopter de nouveaux modèles d’entreprise motivés par les résultats et la valeur plutôt que par le coût
- Autogestion (640 commentaires au total; 172 thèmes) :
- Mieux soutenir la mise en œuvre des normes nationales et des directives de pratique prioritaires axées sur la population
- Créer de meilleurs outils pour soutenir l’autogestion et la communication des patients avec les prestataires de soins de santé
- Mettre en place des systèmes de soins offrant des points de contact plus fréquents pour le dépistage, le soutien et l’éducation
- Accroître l’accès à une éducation spécialisée adaptée aux différents besoins des patients atteints de diabète de type 1 et 2
- Développer l’accès (financement et connectivité) aux plateformes numériques pour l’éducation, le soutien par les pairs, la formation, le renforcement de la communauté et l’apprentissage
- Prestation de soins (920 commentaires au total; 179 thèmes) :
- Développer les soins intégrés et soutenir les pratiques avec des équipes diverses qui se concentrent sur le diabète
- Renforcer les capacités de soins dans différents contextes communautaires en élargissant le champ d’exercice des professionnels de la santé alliée
- Développer les options de soins virtuels et l’accès à l’internet dans les communautés rurales et éloignées
- Reconnaître l’importance du traitement de l’obésité pour le diabète de type 2 en créant davantage de connexions pour améliorer le dépistage, la pratique et les soins
- Adopter une approche fondée sur les points forts, qui reconnaît que la notion de santé n’a pas la même signification pour tout le monde
- Envisager d’autres modèles de financement du système de santé (par exemple, l’argent suit le patient, pas les services; le secteur privé prend des risques)
- Fournir une formation axée sur le patient aux professionnels de la santé, y compris une formation à la lutte contre le racisme et une éducation sur la honte et le blâme
- Recherche et données (435 commentaires au total; 126 thèmes) :
- Financer davantage de recherches qui permettent aux individus et aux communautés d’adapter et de mettre en œuvre des interventions en fonction de leurs besoins et des résultats qu’ils jugent prioritaires
- Développer de nouveaux modèles de financement qui soutiennent une approche de système d’apprentissage (pas seulement des projets pilotes)
- Améliorer la collecte, l’intégration et le partage de diverses formes de données
- Renforcer la capacité des utilisateurs à accéder aux données, à les analyser et à les utiliser pour améliorer la pratique, l’autogestion et le fonctionnement du système
- Établir des liens plus forts entre une diversité de chercheurs, de praticiens et de décideurs politiques
- Prévention (637 commentaires au total; 209 thèmes) :
- Incorporer une optique anti-stigmatisation dans les efforts d’éducation et de sensibilisation au diabète
- Adopter une approche fondée sur les points forts, qui reconnaît que la notion de santé n’a pas la même signification pour tout le monde
- S’attaquer aux déterminants sociaux de la santé en amont par le biais de considérations politiques plus larges
- Soutenir la mise à l’échelle des programmes qui fonctionnent/peuvent être adaptés/adoptés à divers contextes communautaires
- Élaborer des stratégies de prévention globales qui s’attaquent aux inégalités systémiques
- Accès aux médicaments, aux dispositifs et aux soutiens financiers (775 commentaires au total; 41 thèmes) :
Les défis systémiques suivants ont été identifiés par des questions d’idéation (« Comment pouvons-nous ») :
- Inégalités (304 commentaires; 36 thèmes)
- Stigmatisation (276 commentaires; 28 thèmes)
- Types de diabète (242 commentaires; 55 thèmes)
- Collaboration (164 commentaires; 29 thèmes)
- Capacité (247 commentaires; 59 thèmes)
Pour chaque sous-thème, les thèmes d’un sous-ensemble représentatif de 2 000 commentaires ont été analysés et codés. Sur les 1 022 thèmes totaux, les 5 principaux thèmes secondaires étaient les suivants :
- Accès aux soins de santé interprofessionnels
- Sensibilisation au diabète
- L’éducation
- Le blâme du mode de vie
- Différenciation des diabètes de type 1 et de type 2
Observations relatives aux priorités d’action
Les champs d’action ont été classés par les participants en fonction de leur importance, comme suit :
- Accès aux médicaments, aux dispositifs et aux soutiens financiers (91 %)
- Autogestion (80 %)
- Prestation de soins (75 %)
- Recherche et données (70 %)
- Prévention du diabète (57 %)
Figure 4 : Domaines d’intervention pondérés par les participants
Affiner l'importance relative des différents domaines d'action
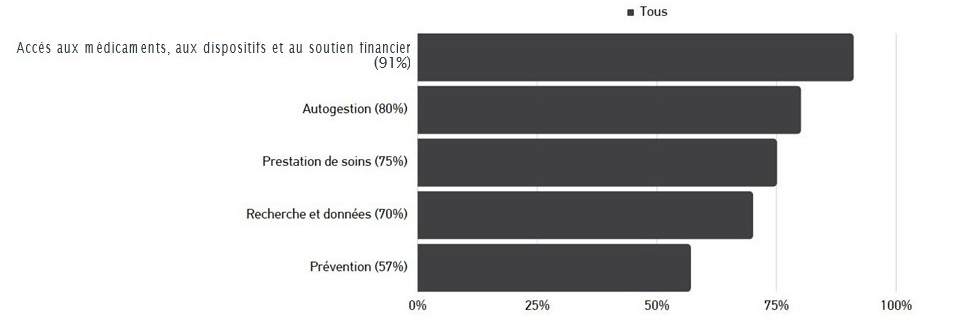
Description textuel
Importance relative des différents domaines d’intérêt pour tous les participants :
- Accès aux médicaments, aux dispositifs et au soutien financier (91 %);
- Autogestion (80 %);
- Prestation de soins (75 %);
- Recherche et données (70 %); et
- Prévention (57 %).
Dans les domaines d’action, les thèmes de la lutte contre la stigmatisation, de la formation des professionnels de la santé axée sur le patient, d’un meilleur soutien des outils d’autogestion, des réformes fiscales et de l’équité d’accès aux médicaments et aux dispositifs médicaux ont été bien classés. Il y a eu peu de variations entre les régions, les rôles ou les groupes d’âge.
- Les personnes âgées de 36 à 55 ans n’accordent pas la priorité à la prestation de soins axée sur la force et sont plus favorables à la prévention axée sur la force.
- Les participants âgés de 56 ans et plus ont accordé la priorité à un certain nombre d’éléments du thème de la prestation des soins. Par exemple :
- Les participants ne vivant pas avec le diabète ou ne s’occupant pas d’une personne atteinte de cette maladie ont accordé la priorité à un certain nombre d’éléments dans les priorités d’action en matière de prévention et de prestation de soins, tout en privant de priorité plusieurs mesures dans le domaine de l’accès aux médicaments, aux dispositifs et au soutien financier.
- La plupart des régions présentaient une cohérence entre les éléments de vote. Cependant, le thème des actions du système dans la prévention a été priorisé par la région de l’Atlantique, et déprécié par les Prairies. Un schéma similaire est apparu pour le traitement de l’obésité, et la région de l’Atlantique était plus favorable au financement des centres de recherche.
- Note de bas de page 1
-
Ce rapport a été préparé par le Centre de dialogue Morris J. Wosk de l’Université Simon Fraser. Le présent document a été produit grâce à la contribution financière de l’Agence de la santé publique du Canada. Les opinions exprimées ne représentent pas nécessairement celles de l’Agence de la santé publique du Canada.
- Note de bas de page 2
-
Tous les participants ont été authentifiés après la clôture de l’engagement sur la base de leur adresse IP, de l’identifiant de leur appareil et de leurs habitudes en matière de réponses, afin de nous assurer que les répondants étaient locaux et uniques dans leurs réponses.
-
Veuillez noter que cette annexe est un résumé des conclusions d’un rapport d’engagement plus étendu produit par Ethelo. Une copie complète du rapport Ethelo peut être obtenue en envoyant un courriel à dialogue@sfu.ca.
