Système canadien de surveillance de la résistance aux antimicrobiens (SCSRA)
Télécharger en format PDF
(2,01 Mo, 19 pages)
Organisation : Agence de la santé publique du Canada
Cat. : HP37-21/1F-PDF
ISSN : 2817-8610
Pub. : 230606
Related links
2023 Résumé et liens vers le Plan d'action canadien sur la résistance aux antimicrobiens
Sur cette page
- Introduction à la résistance aux antimicrobiens
- Principaux résultats de la surveillance
- Renforcer la surveillance nationale de la RAM grâce au Plan d'action pancanadien sur la RAM
- Abréviations
- Auteurs
- Dédicace
- Références
Introduction à la résistance aux antimicrobiens
Parmi les organismes considérés pour la surveillance de la RAM, l’Agence de la santé publique du Canada estime qu’une infection prioritaire est identifiée pour 220 patients admis dans les hôpitaux sentinelles de soins actifs
Les antimicrobiens, en particulier les antibiotiques, sont un élément essentiel de la médecine moderne et sont couramment utilisés pour traiter, prévenir et contrôler les infections. La résistance aux antimicrobiens (RAM) survient lorsque des bactéries, des virus, des champignons et des parasites évoluent au fil du temps de façon à résister aux effets des antimicrobiens utilisés pour guérir ou prévenir les infectionsNote de bas de page 1. Les infections résistantes aux antimicrobiens sont de plus en plus difficiles à traiter et entraînent souvent une aggravation de la maladie, des complications médicales et parfois même la mort. Bien que le RAM soit un phénomène naturel, l'utilisation des antimicrobiens (UAM) chez les humains et l'animal peut accélérer ce processus. C'est pourquoi il est important de ne les utiliser qu'en cas de nécessité. La RAM est un problème complexe qui nécessite une solution « Une seule santé ». Elle peut se propager entre les humains et les animaux, soit par contact direct, soit par la chaîne alimentaire, ainsi que l'environnementNote de bas de page 2.
L'impact de la RAM sur le Canada
Les infections résistantes ont un impact significatif sur la santé humaine et, dans certains cas, ces infections sont de plus en plus fréquentes. Le Conseil des académies canadiennes considère comme un scenario probable que la proportion d'infections humaines résistantes aux antimicrobiens de première ligne au Canada pourrait passer de 26 % en 2018 à 40 % d'ici 2050. Dans ce scenario, le nombre de décès attribuables à la RAM au Canada passerait à 13 700 par anNote de bas de page 3. Parmi les organismes pris en compte pour la surveillance de la RAM, l'Agence de la santé publique du Canada (ASPC) estime qu'une infection prioritaire est identifiée pour 220 patients admis dans les hôpitaux sentinelles de soins actifs. Il s'agit notamment les bactériémies à Staphylococcus aureus résistant à la méthicilline (SARM), les bactériémies à entérocoques résistants à la vancomycine (ERV), les infections à Clostridioides difficile (ICD) et les entérobactéries productrices de carbapénémase (EPC).
Si rien n'est fait, les coûts économiques à l'échelle mondiale pourraient dépasser les 100 000 milliards de dollars d'ici à 2050, le Canada enregistrant une baisse de son produit intérieur brut de plus de 20 milliards de dollarsNote de bas de page 3. Les coûts des soins de santé représentent une part importante de ce montant. Par exemple, des données canadiennes suggèrent qu'une infection résistante aux antimicrobiens causée par le SARM coûte plus de 8 000 dollars de plus qu'une infection sensible. Cette estimation ne tient pas compte de la mortalité ni de l'impact économique supplémentaireNote de bas de page 3. Si la RAM réduit la productivité de l'élevage et les exportations de produits animaux de 10 %, l'industrie pourrait perdre 190 milliards de dollars supplémentaires sur une période de 30 ansNote de bas de page 3.
Principaux résultats de la surveillance (2017 à 2021)
Selon les publications précédentes du SCSRA, certains indicateurs quinquennaux de la RAM chez les humains continuent de se détériorer. Les taux de bactériémie à l'ERV associée aux soins de santé (ASS) ont augmenté de 33 %. Pour les patients diagnostiqués avec cette infection RAM, environ 1 sur 3 est décédé dans les 30 jours suivant le diagnostic (mortalité toutes causes confondues). Après une baisse jusqu'en 2019, le taux des ICD-ASS a augmenté entre 2019 et 2020. Le taux d'infection par EPC sont restés faible. Cependant, une augmentation a été observée de 2017 à 2018 (0,03 à 0,006 infections pour 10 000 jours-patients). L'incidence des bactériémies à SARM d'origine communautaire (OC) détectées chez les patients admis à l'hôpital a augmenté de près de 70 %. Le taux d'infections à SARM-ASS est resté stable. Alors que la résistance globale est restée stable dans la tuberculose (TB), l'ASPC a été informée d'un cas de TB ultrarésistante (UR) en 2021.
Les indicateurs de l'utilisation d'antimicrobiens par les humains continuent également de se détériorer. La quantité d'antimicrobiens distribués dans le secteur communautaire a augmenté pour atteindre des niveaux proches de ceux d'avant la pandémie. La distribution d'antibiotiques de classe « de réserve », tels que définis par l'Organisation mondiale de la santé, a augmenté de 14 %. Dans les établissements de santé canadiens participants, près d'un cinquième des prescriptions étaient considérée comme inappropriées ou sous-optimales.
Les indicateurs de l'utilisation d'antimicrobiens chez les animaux restent stables. La quantité d'antimicrobiens vendus pour être utilisés chez les animaux n'a pas changé entre 2020 et 2021. Cependant, l'UAM déclarée dans les fermes volontaires sentinelles a augmenté pour les poulets de chair et les porcs en croissance-finition.
Étant donné que l'ASPC continue d'intégrer les données nationales sur la RAM et l'UAM au-delà de l'année 2021, les effets de la pandémie de la COVID-19 sur ces indicateurs seront évalués.
| Tendances principales de la résistance aux antimicrobiens | Résumé des tendances 2017 à 2021 |
|---|---|
| Bactériémies au Staphylococcus aureus résistant à la méthicilline associées aux soins de santé | Aggravation |
| Bactériémies au Staphylococcus aureus résistant à la méthicilline d'origine communautaire | Aggravation |
| Bactériémies à entérocoques résistants à la vancomycine | Aggravation |
| Infectons par des entérobactéries productrices de carbapénémase | Aggravation |
| Infections à Clostridioides difficile | Amélioration |
| Infections au Neisseria gonorrhoeae résistant aux médicaments | Aggravation |
| Infections au Mycobacterium tuberculosis résistant aux médicaments | Stable |
| Infections au Streptococcus pneumoniae multirésistant aux médicaments évitables par la vaccination | Amélioration |
| Infections invasives à streptocoques du Groupe A multirésistant | Amélioration |
| Infections à Salmonella enterica typhique et non typhique | Aggravation |
Renforcer la surveillance nationale de la RAM grâce au Plan d'action pancanadien sur la RAM
La surveillance de la santé publique est à la base de la capacité du Canada à atténuer les effets de la RAM. Le Système canadien de surveillance de la résistance aux antimicrobiens (SCSRA), lancé en 2015, vise à rehausser le profil national de la RAM au Canada. Il sert de point de convergence national pour les activités de surveillance de la RAM, notamment par la présentation des données probantes sur la RAM et des tendances en matière d'utilisation des antimicrobiens générées par l'ASPC et ses partenaires. Le SCSRA vise à fournir des informations pertinentes, accessibles, opportunes, précises et complètes aux intervenants, aux chercheurs, aux professionnels de la santé, aux décideurs et au public. Ces informations orientent la recherche, les politiques et les mesures de santé publique sur la RAM et la réduction de l'UAM. L'UAM inappropriée est un facteur important de la RAM.
En juin 2023, les ministres fédéraux, provinciaux et territoriaux de la santé et de l'agriculture ont publié le Plan d'action pancanadien sur la résistance aux antimicrobiens (PAPC)Note de bas de page 4. Ce plan d'action quinquennal (2023-2027) visant à coordonner une réponse pancanadienne accélérée pour lutter contre la RAM. Il comporte 10 actions prioritaires partagées et dédiées, réparties sur 5 piliers :
- Recherche et l'innovation
- Surveillance
- L'intendance
- La prévention et contrôle des infections
- Le leadership
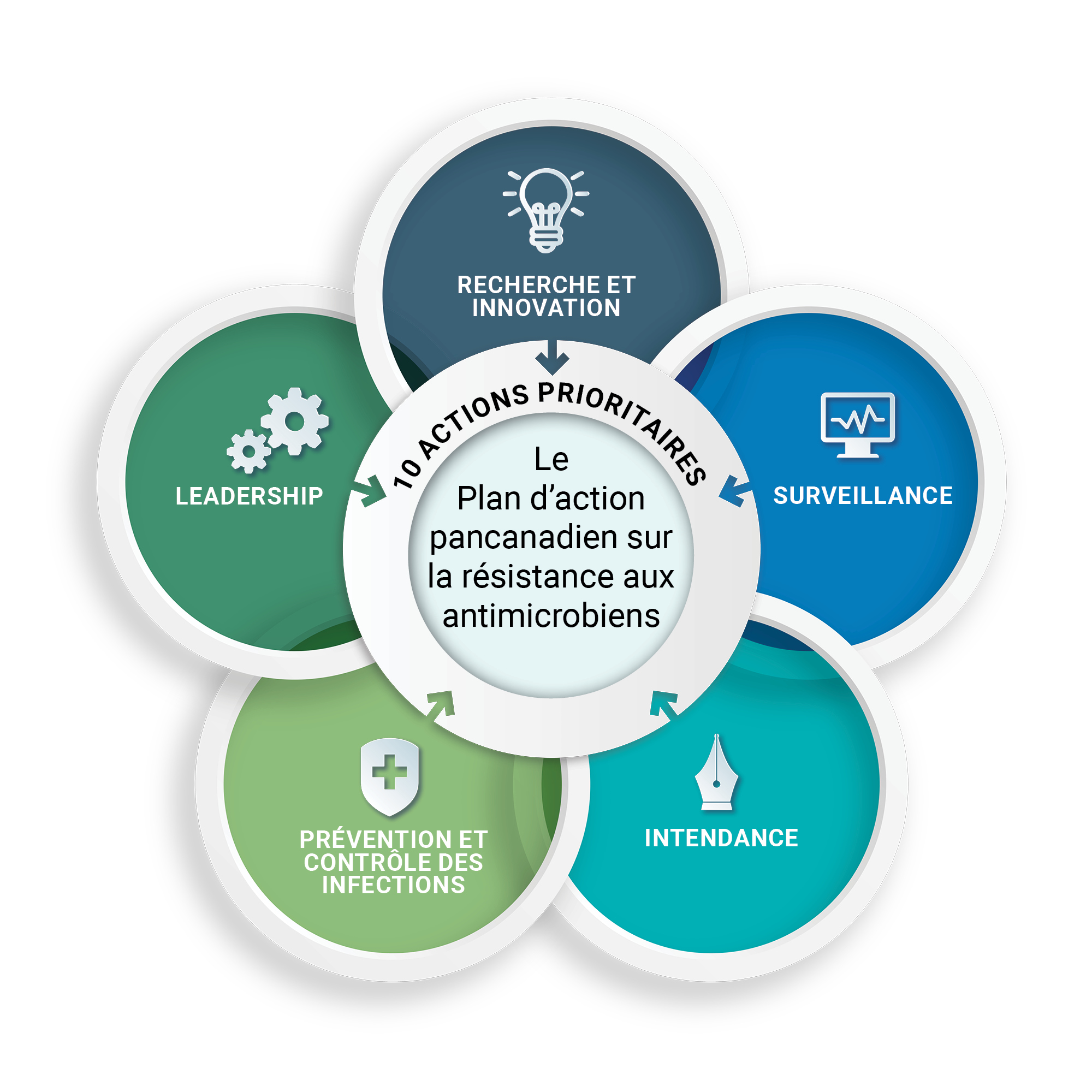
Le pilier « surveillance » comprend 2 résultats, chacun accompagné d'actions spécifiques.
Pilier de la surveillance du Plan d'action pancanadien
Résultat souhaité 1 :
Le Canada dispose d'une infrastructure de surveillance de la RAM et de l'UAM « Une seule santé » robuste et intégrée, dont les données sont accessibles, fiables, opportunes, représentatives à l'échelle nationale et capable de détecter les menaces émergentes.
Mesures à prendre :
Élargir les sources, la couverture et l'intégration des données de surveillance de la RAM et de l'UAM, y compris l'utilisation de technologies de laboratoire modernes et de rapports normalisés, pour aider à surveiller la RAM et l'UAM dans tous les secteurs de l'initiative « Une seule santé ». Il s'agit de mettre l'accent sur :
- l'amélioration des données provenant de l'environnement
- les voies de transmission entre les secteurs
- les groupes de population touchés de façon disproportionnée par la RAM et l'UAM inappropriée.
Résultat souhaité 2 :
Le Canada a une connaissance approfondie des tendances en matière de RAM et d'UAM aux niveaux national, régional et local, ce qui lui permet de prendre des décisions fondées sur des données probantes et de surveiller l'incidence des interventions.
Mesures à prendre :
Collaborer avec les partenaires pour :
- établir des bases de référence et des objectifs pour les niveaux nationaux, provinciaux et territoriaux de la RAM et de l'UAM dans la santé humaine
- mettre sur pied des bases de référence, des objectifs et des mesures de progrès pour augmenter l'UAM appropriée et réduire la RAM dans les secteurs de l'agriculture et de l'agroalimentaire.
L'amélioration de la capacité du Canada à surveiller la RAM et l'UAM grâce à la coordination du PAPC s'appuiera sur une base solide existante, ancrée dans les nombreuses collaborations de surveillance qui existent déjà. Il s'agit notamment de collaborations entre les partenaires des administrations fédérales, provinciales et territoriales et les secteurs de l'industrie. Les résultats de ces collaborations sont étroitement liés à d'autres piliers. Il s'agit notamment de la recherche et l'innovation, l'intendance et la prévention des maladies infectieuses. Les preuves et les données soutiennent et éclairent les actions, révèlent les tendances et les lacunes et aident à mesurer l'effet des interventions.
Possibilité de faire progresser les actions de surveillance du PAPC
Le Canada, comme de nombreux autres pays, a adopté l'approche « Une seule santé » pour détecter, comprendre et agir contre la RAM. Le PAPC aide à coordonner les actions de surveillance dans le cadre de l'approche « Une seule santé » afin de limiter l'émergence et la propagation de la RAM chez les humains, les animaux, les plantes et les cultures, ainsi que dans leur environnement commun.
Élargissement des sources, de la couverture et de l'intégration des données de surveillance de la RAM et de l'UAM chez les humains
La participation à la surveillance nationale de la RAM en laboratoire pour la santé humaine a été officiellement étendue à la Colombie-Britannique, à la Saskatchewan, à l'Ontario, à l'Île-du-Prince-Édouard et aux Territoires du Nord-Ouest. Des plans sont en cours pour inscrire toutes les provinces et tous les territoires restants. Le partage de données de laboratoire dépersonnalisées est une excellente occasion pour les partenaires de la santé publique d'accélérer la mise en œuvre du PAPC. Ces données sont souvent disponibles en routine et ont le potentiel d'être exhaustives pour tous les diagnostics de RAM au Canada. En outre, ces données permettront de faire progresser d'autres actions du PAPC, telles que l'intendance des antimicrobiens chez les humains et le développement de données de référence sur les infections résistantes aux antimicrobiens.
Améliorer l'utilisation des technologies de laboratoire modernes pour aider à surveiller la RAM et UAM dans tous les secteurs « Une seule santé »
L'ASPC progresse dans l'utilisation de technologies de laboratoire modernisées en investissant dans l'utilisation systématique du séquençage du génome entier pour tous les isolats de Neisseria gonorrhoeae soumis dans le cadre des programmes de surveillance nationaux. Cela permet d'obtenir de nouvelles données qui peuvent contribuer à prévenir la propagation en améliorant les enquêtes sur les épidémies et les échecs thérapeutiques. La surveillance nationale de Neisseria gonorrhoeae a permis d'identifier des isolats présentant une multirésistance et ultrarésistance aux antimicrobiens dont l'utilisation est actuellement recommandée pour le traitement. Cela soutient l'action de l'intendance entre les piliers sur l'examen des lignes directrices en matière de traitement.
L'utilisation de technologies de laboratoire modernisées aide également l'ASPC à surveiller la manière dont la RAM peut se propager parmi les animaux et parmi les humains par l'intermédiaire de la chaîne alimentaire. Par exemple, les données préliminaires utilisant des données génétiques nouvellement acquises montrent par exemple que certains isolats résistants de Salmonella identifiés chez les humains sont très similaires à des isolats identifiés chez les animaux ou dans des aliments.
Améliorer l'accès aux données sur les expositions environnementales
L'ASPC travaille avec des partenaires pour mieux comprendre la relation entre l'environnement et les sources de RAM, y compris les voies de transmission entre les humains et les animaux. Ces activités importantes peuvent inclure l'analyse d'échantillons environnementaux (par exemple l'eau douce) pour les marqueurs génétiques liés à la RAM et les concentrations de résidus antimicrobiens et de produits de dégradation.
Explorer les méthodes d'élaboration d'indicateurs et de cibles de rendement nationaux
L'ASPC collabore activement avec des partenaires internationaux dans le but d'apprendre comment ils définissent des bases de référence, des indicateurs de performance et de cibles de rendement national pour les taux d'incidence des infections et la consommation d'antimicrobiens chez les humains et chez les animaux.
Ces efforts représentent une première étape importante. L'ASPC reste déterminée à travailler avec ses partenaires pour définir des activités supplémentaires et travailler à la mise en œuvre d'une surveillance améliorée de la RAM/UAM selon une approche « Une seule santé » au Canada.
La voie à suivre : Utiliser les données probantes pour identifier and combler les lacunes en matière de données
Des événements menaçants spécifiques à la RAM continuent d'être détectées au Canada. Entre juin 2022 et octobre 2023, l'ASPC a évalué 5 événements liés à la RAM qui répondant à des critères spécifiques d'évaluation de la menace. Dans le secteur de soins de santé, une enquête sur infections fongiques liées à la RAM (Candida auris) a été menée. Cet organisme est un pathogène émergent multirésistant aux médicaments, susceptible de se propager rapidement et largement dans les hôpitaux. Candida auris est associé à des maladies graves et à la mort chez les patients hospitalisés, avec des taux de mortalité jusqu'à 60 %. Dans le secteur communautaire, l'émergence de Shigella UR a été identifié. Elle a particulièrement touché la communauté des hommes bispirituels, gais, bisexuels et autres hommes ayant des rapports sexuels avec des hommes (2SGBHARSAH), et a été associée à la transmission sexuelle. Un cas de gonorrhée résistante à la ceftriaxone qui n'était pas associé à un voyage à l'extérieur du Canada a été identifié. Ceci est remarquable, car ces cas sont le plus souvent associés à des voyages internationaux. Enfin, des infections à Salmonella résistantes aux antimicrobiens ont conduit à l'identification de 2 groupes de cas de sérotypes différents. Un de ces groupes de cas de Salmonella a été identifiée comme UR, et près de la moitié des personnes touchées étaient des enfants.
Afin d'aider à préparer les efforts nationaux de surveillance aux signaux émergents de RAM, l'ASPC élabore un classement canadien du risque de tous les agents pathogènes associés à la RAM. Ce classement s'appuiera sur des considérations telles que le fardeau global pour la santé humaine et le risque résiduel de maladie. Cet exercice de priorisation s'appuiera sur la priorisation précédente menée en 2015Note de bas de page 5. Il permettra d'identifier les lacunes en matière de surveillance de la RAM au niveau national et de cibler la mise en œuvre des actions de surveillance du PAPC.
La surveillance nationale de l'utilisation des antimicrobiens a montré que celle-ci continue d'augmenter chez les humains dans le secteur communautaire. Les résultats préliminaires de 2023 indiquent que ces tendances ont presque éclipsé les quantités rapportées avant la pandémie. Pour mieux comprendre les raisons de cette augmentation et l'impact qu'elle peut avoir sur les taux de résistance aux antimicrobiens, l'ASPC s'efforce de développer la surveillance dans des domaines clés connus comme étant plus exposés au risque de surconsommation d'antibiotiques. Il s'agit notamment des établissements de soins de longue durée et les établissements de soins primaires.
L'utilisation d'antimicrobiens chez les animaux est restée relativement stable depuis 2019, et l'UAM semble avoir diminué depuis 2017 dans les fermes sentinelles de certains secteurs. Toutefois, entre 2020 et 2021, l'UAM déclarée dans les fermes sentinelles volontaires a augmenté pour les poulets de chair et les porcs en croissance-finition.
Le contrôle de la quantité d'antimicrobiens consommés par les humains et les animaux est un élément important de la surveillance de la résistance aux antimicrobiens. Cependant, il n'existe que peu de données sur les raisons pour lesquelles ces antimicrobiens sont utilisés ou, dans certains cas, sur la pertinence de leur utilisation. Pour pallier ces limites, l'ASPC met au point des enquêtes nationales sur l'utilisation d'antibiotiques appropriés chez les patients hospitalisés. Elle recueille également des informations provenant de fermes sentinelles volontaires pour les principales espèces d'animaux destinés à l'alimentation. Ces données seront essentielles dans l'élaboration de programmes ciblés d'intendance des antimicrobiens. Ces programmes sont conçus pour réduire les prescriptions inappropriées et l'utilisation d'antimicrobiens.
Obtenir des données probantes dans le Nord et dans les régions éloignées et isolées reste un défi, étant donné la difficulté de la collecte des données et les obstacles à l'accès aux soins de santé. Pour surmonter cette difficulté, l'ASPC étudie la possibilité d'utiliser la surveillance des eaux usées pour évaluer la résistance aux antimicrobiens et la détection des résidus d'antibiotiques.
La RAM et l'UAM parmi les populations méritant l'équité
L'ASPC reconnaît que la RAM a un impact disproportionné sur certaines populations humaines clés et sur certains groupes socio-démographiques au Canada. Une surveillance accrue et des approches adaptées sont nécessaires pour s'assurer que les programmes et les initiatives sont équitables et atténuent les effets disproportionnés de la RAM.
Les résidents des établissements de soins de longue durée (ESLD) sont plus exposés aux infections résistantes aux antimicrobiens. Les données internationales de l'Organisation de coopération et de développement économiques indiquent que 75 % des prescriptions d'antimicrobiens dans les établissements de soins de longue durée pourraient être considérées comme inappropriéesNote de bas de page 6. Cette situation est due à multiples facteurs liés aux patients, aux prestataires de soins de santé et aux systèmes de soins de santé. L'ASPC s'efforce d'améliorer la surveillance de la RAM dans les établissements de soins de longue durée au Canada afin de produire des données spécifiques canadiennes au pays qui nous permettront de mieux comprendre ce problème complexe.
L'émergence et la transmission de la RAM dans la communauté sont liées à d'importantes inégalités en matière de santé au Canada. Alors qu'environ 10 % de tous les cas de TB sont résistants aux médicaments au Canada, les personnes qui sont nées à l'extérieur du Canada sont surreprésentées. En 2021, ce groupe représentait les trois quarts des cas de TB et près de 90 % des cas résistantsNote de bas de page 7. La TB multirésistante (MR) reste rare au Canada, mais touche presque exclusivement les personnes nées à l'extérieur du CanadaNote de bas de page 8.
La communauté 2SGBHARSAH est touchée de manière disproportionnée par le Mycoplasma genitalium résistant aux antimicrobiens, une infection bactérienne transmise sexuellement courante identifiée pour la première fois en 1981Note de bas de page 9 Note de bas de page 10 Note de bas de page 11. Au Canada et dans de nombreux contextes internationaux, cette communauté porte un fardeau disproportionné de gonorrhée résistante aux médicaments et de gonorrhée MR, ainsi que de shigellose URNote de bas de page 12 Note de bas de page 13.
Les personnes qui s'injectent des drogues sont confrontées à un nombre élevé et disproportionné d'infections graves résistantes aux antimicrobiens. Il s'agit notamment des infections invasives à streptocoques du groupe A (iSGA) et les bactériémies à SARMNote de bas de page 14 Note de bas de page 15 Note de bas de page 16 Note de bas de page 17. Les bactériémies peuvent entraîner une endocardite (une infection du cœur). De nombreuses régions du Canada ont signalé des taux croissants d'endocardite chez les personnes qui s'injectent des droguesNote de bas de page 18 Note de bas de page 19 Note de bas de page 20 Note de bas de page 21. Certaines données canadiennes suggèrent que 1 cas sur 5 est causé par le SARMNote de bas de page 22.
Il n'existe pas de données sur la charge totale et distincte de la RAM chez les Inuits, les Premières Nations et les Métis. Toutefois, les données existantes montrent que les populations autochtones sont plus exposées à certaines infections connues pour être associées à la RAM, notamment les infections invasives à Streptococcus pneumoniae (IPD) et les infections iSGANote de bas de page 17 Note de bas de page 23 Note de bas de page 24 Note de bas de page 25. Par exemple, les habitants des communautés arctiques du Canada sont 3 fois plus susceptibles de contracter une infection iSGA que ceux des communautés non arctiquesNote de bas de page 25. Dans certaines communautés des Premières Nations, l'incidence des infections iSGA est estimée à 10 fois le niveau national. Ces communautés signalent des niveaux de résistance à l'érythromycine et à la clindamycine plus élevés que les communautés non autochtonesNote de bas de page 17.
Bien que cette liste ne soit pas exhaustive, l'ASPC continue d'explorer les considérations relatives à la RAM et à l'UAM qui touchent les populations et contextes clés et les groupes méritant l'équité. L'ASPC reste déterminée à améliorer la disponibilité des données sur ces populations, ce qui contribuera à éclairer les interventions, les programmes, les lignes directrices et les politiques de santé publique de manière opportune et efficace.
Améliorer l'accès aux données nationales sur la RAM et l'UAM au Canada
Afin d'améliorer la disponibilité et l'actualité des données nationales sur la RAM et l'utilisation des antimicrobiens, l'ASPC a lancé un tableau de bord en ligne. Ce tableau de bord décrira les résultats les plus récents de la surveillance de la RAM et de l'UAM recueillis par l'ASPC et ses partenaires. Il permettra également aux parties prenantes d'accéder aux données pertinentes d'une manière accessible. Il sera régulièrement mis à jour au fur et à mesure que de nouvelles informations seront disponibles, y compris des données sur les inégalités en matière de santé liées à la RAM et sur les nouvelles menaces liées à la RAM.
Bien que ces données soient nécessaires pour soutenir tous les piliers du PAPC, les résultats ne peuvent être atteints sans l'implication des partenaires de tous les secteurs de l'initiative « Une seule santé », guidés par des actions coordonnées.
Nous encourageons tous les partenaires des secteurs liés à l'initiative « Une seule santé » à s'engager aux niveaux fédéral, provincial, territorial et régional afin de mieux cerner les tendances en matière de résistance aux antimicrobiens et d'améliorer l'utilisation appropriée des antimicrobiens au Canada.
Abréviations
- 2SGBHARSAH
- Hommes bispirituels, gais, bisexuels et autres hommes ayant des rapports sexuels avec des hommes
- ASPC
- Agence de la santé publique du Canada
- EPC
- Entérobactéries productrices de carbapénémase
- ERV
- Entérocoques résistants à la vancomycine
- ESLD
- Établissements de soins de longue durée
- ICD
- Infections à Clostridioides difficiles
- IPD
- Infections invasives à Streptococcus pneumoniae
- iSGA
- Infections invasives à streptocoques du groupe A
- MR
- Multirésistant aux médicaments
- OC
- Origine communautaire
- PAPC
- Plan d'action pancanadien sur la résistance aux antimicrobiens
- RAM
- Résistance aux antimicrobiens
- SARM
- Staphylococcus aureus résistant à la méthicilline
- SCSRA
- Système canadien de surveillance de la résistance aux antimicrobiens
- TB
- Tuberculose
- UAM
- Utilisation d'antimicrobiens
- UR
- Ultrarésistant
Auteurs
Stephanie Alexandre, Dr. Amrita Bharat, Dr. Carolee Carson, Dr. Anna-Louise Crago, Dr. George Golding, Tanya Lary, Lillian Lourenco, Irene Martin, Laura Mataseje, Dr. Michael R. Mulvey, Linda Pelude, Vanita Sahni, Jayson Shurgold, Olivia Varsaneux
Collaborateurs
Groupe de travail sur la résistance aux antimicrobiens
Dr. Kahina Abdesselam, Jahanara Begum, Gabrielle Brankston, Drew Greydanus, Melissa Isada, Braden Knight, Jami Mackenzie, Dr. Aboubakar Mounchili, Pia Muchaal, Dr. Oscar Niragira, Raymond-Jonas Ngendabanka, Delvin Rao, Shaghig Reynolds, Jayson Shurgold, Glenys Smith, Hamza Syed
Réseau de la résistance aux antimicrobiens (RésRAM)
Khorina Khov, Linda Pelude, Dr. Michael R. Mulvey, Dr. Wallis Rudnick
Programme intégré canadien de surveillance de la résistance aux antimicrobiens (PICRA)
Dr. Agnes Agunos, Brent Avery, Dr. Angelina Bosman, Dr. Carolee Carson, Dr. Anne Deckert, Dr. Sheryl Gow, Dr. David Leger, Dr. Melissa Mackinnon, Katrina Mickanuck, Ketna Mistry, David Thumbi
Programme canadien de surveillance des infections nosocomiales (PCSIN)
Jessica Bartoszko, Joëlle Cayen, Diane Lee, Cassandra Lybeck, Erin McGill, Andrew Neitzel, Linda Pelude, Anada Silva, Olivia Varsaneux
Système canadien de surveillance en laboratoire de la tuberculose (SCSLT)
Marie Lafrenière, Reshel Perera, Vanita Sahni
Surveillance accrue de la résistance de la gonorrhée aux antimicrobiens (SARGA)
Norman Barairo, Genevieve Gravel, Maria Guirguis, Carmen Issa, Lillian Lourenco, Irene Martin, Shelley Peterson, Robyn Thorington
Laboratoire national de microbiologie (LNM)
Sean Ahmed, Norman Barairo, Dr. Amrita Bharat, Walter Demczuk, Tim Du, Romaine Edirmanasinghe, Ken Fakharuddin, Alyssa Golden, Dr. George Golding, Gurman Grewal, Averil Griffith, Romeo Hizon, Xiao Li (Lisa), Irene Martin, Laura F. Mataseje, Melissa McCracken, Ketna Mistry, Dr. Michael R. Mulvey, Robyn Thorington, David Thumbi, Mackenzie Wilke
Dédicace
Nous dédions ce rapport à la mémoire de notre collègue, mentor et ami, le Dr Michael (Mike) Mulvey. Ce « super combattant des microbes » était passionné et engagé dans la lutte contre la résistance aux antimicrobiens. Il a été le fondateur et le pilier de plusieurs programmes de surveillance de la RAM qui contribuent aux rapports SCSRA. Les contributions du Dr Mulvey (connaissances, expérience et ingéniosité) ont été déterminantes pour ces programmes. Son héritage résonnera au sein de l'Agence de la santé publique du Canada pendant d'innombrables années.
Références
- Note de bas de page 1
-
Dadgostar P. Antimicrobial Resistance: Implications and Costs. Infect Drug Resist. 2019;Volume 12:3903-3910. doi:10.2147/IDR.S234610
- Note de bas de page 2
-
Velazquez-Meza ME, Galarde-López M, Carrillo-Quiróz B, Alpuche-Aranda CM. Antimicrobial resistance: One Health approach. Vet World. Published online March 28, 2022:743-749. doi:10.14202/vetworld.2022.743-749
- Note de bas de page 3
-
Le comité d'experts sur les incidences socioéconomiques potentielles de la résistance aux antimicrobiens au Canada. Quand Les Antibiotiques Échouent.; 2019. https://www.rapports-cac.ca/wp-content/uploads/2023/05/Updated-AMR-report_FR.pdf
- Note de bas de page 4
-
Agence de la santé publique du Canada. Plan d'action pancanadien sur la résistance aux antimicrobiens.; 2023. https://www.canada.ca/content/dam/phac-aspc/documents/services/publications/drugs-health-products/pan-canadian-action-plan-antimicrobial-resistance/plan-action-pancanadien-resistance-antimicrobiens.pdf
- Note de bas de page 5
-
Amaratunga K, Tarasuk J, Tsegaye L, Archibald C. Promotion de la surveillance de la résistance aux antimicrobiens : Résumé du rapport de 2015 du CDMTI. Relevé des maladies transmissibles au Canada. 2016;42(11):257-263. doi:10.14745/ccdr.v42i11a03f
- Note de bas de page 6
-
Eze N, Cecchini M, Oliviera Hashiguchi t. Antimicrobial Resistance in Long-Term Care Facilities.; 2022. doi:doi.org/10.1787/e450a835-en
- Note de bas de page 7
-
Agence de la santé publique du Canada. Surveillance de la tuberculose au Canada rapport sommaire : 2012 à 2021.; 2023. https://www.canada.ca/content/dam/phac-aspc/documents/services/publications/diseases-conditions/tuberculosis-surveillance-canada-summary-2012-2021/surveillance-tuberculose-canada-rapport-sommaire-2012-2021.pdf
- Note de bas de page 8
-
Mounchili A, Perera R, Lee RS, Njoo H, Brooks J. Chapter 1: Epidemiology of tuberculosis in Canada. Canad J Respir Critic Car Sleep Med. 2022;6(Suppl 1):8-21. doi:10.1080/24745332.2022.2033062
- Note de bas de page 9
-
Tully JG, Cole RM, Taylor-Robinson D, Rose DL. A newly discovered mycoplasma in the human urogenital tract. Lancet. 1981;1(8233):1288-1291. doi:10.1016/S0140-6736(81)92461-2
- Note de bas de page 10
-
Labbé A, Lambert G, Fortin C, et al. P382 High prevalence of macrolide and quinolone-resistance mediating mutations in Mycoplasma genitalium among gay and bisexual men (GBM) in Montréal, Canada. In: Poster Presentations. BMJ Publishing Group Ltd; 2021:A159.1-A159. doi:10.1136/sextrans-2021-sti.417
- Note de bas de page 11
-
Gratrix J, Plitt S, Turnbull L, et al. Prevalence and antibiotic resistance of Mycoplasma genitalium among STI clinic attendees in Western Canada: a cross-sectional analysis. BMJ Open. 2017;7(7):e016300. doi:10.1136/bmjopen-2017-016300
- Note de bas de page 12
-
Mason LCE, Greig DR, Cowley LA, et al. The evolution and international spread of extensively drug resistant Shigella sonnei. Nat Commun. 2023;14(1):1983. doi:10.1038/s41467-023-37672-w
- Note de bas de page 13
-
Sánchez-Busó L, Golparian D, Corander J, et al. The impact of antimicrobials on gonococcal evolution. Nat Microbiol. 2019;4(11):1941-1950. doi:10.1038/s41564-019-0501-y
- Note de bas de page 14
-
Dickson C, Pham M, Nguyen V, et al. Éclosion communautaire d'une infection invasive à streptocoque du groupe A en Ontario, Canada. Relevé des maladies transmissibles au Canada. 2018;44(7/8):205-212. doi:10.14745/ccdr.v44i78a06f
- Note de bas de page 15
-
Agence de la santé publique du Canada. Système Canadien de surveillance de la résistance aux antimicrobiens - Mise à jour 2020.; 2020. https://www.canada.ca/content/dam/hc-sc/documents/services/drugs-health-products/canadian-antimicrobial-resistance-surveillance-system-2020-report/CARSS-2020-report-2020-fr.pdf
- Note de bas de page 16
-
Golden A, Griffith A, Demczuk W, et al. Surveillance des infections invasives à streptocoques du groupe A au Canada, 2020. Relevé des maladies transmissibles au Canada. 2022;48(9):450-458. doi:10.14745/ccdr.v48i09a05f
- Note de bas de page 17
-
Bocking N, Matsumoto C lei, Loewen K, et al. High Incidence of invasive group A Streptococcal infections in remote Indigenous communities in Northwestern Ontario, Canada. Open Forum Infect Dis. 2017;4(1). doi:10.1093/ofid/ofw243
- Note de bas de page 18
-
Maguire DJ, Arora RC, Hiebert BM, Dufault B, Thorleifson MD. The epidemiology of endocarditis in Manitoba: A retrospective study. CJC Open. 2021;3(12):1471-1481. doi:10.1016/j.cjco.2021.07.014
- Note de bas de page 19
-
Gomes T, Kitchen SA, Tailor L, et al. Trends in hospitalizations for serious infections among people with opioid use disorder in Ontario, Canada. J Addict Med. 2022;16(4):433-439. doi:10.1097/ADM.0000000000000928
- Note de bas de page 20
-
Mosseler K, Materniak S, Brothers TD, Webster D. Epidemiology, microbiology, and clinical outcomes among patients with intravenous drug use-associated infective endocarditis in New Brunswick. CJC Open. 2020;2(5):379-385. doi:10.1016/j.cjco.2020.05.002
- Note de bas de page 21
-
Weir MA, Slater J, Jandoc R, Koivu S, Garg AX, Silverman M. The risk of infective endocarditis among people who inject drugs: a retrospective, population-based time series analysis. CMAJ. 2019;191(4):E93-E99. doi:10.1503/cmaj.180694
- Note de bas de page 22
-
Tan C, Shojaei E, Wiener J, Shah M, Koivu S, Silverman M. Risk of new bloodstream infections and mortality among people who inject drugs with infective endocarditis. JAMA Netw Open. 2020;3(8):e2012974. doi:10.1001/jamanetworkopen.2020.12974
- Note de bas de page 23
-
Tyrrell GJ, Bell C, Bill L, Fathima S. Increasing Incidence of invasive group A Streptococcus disease in First Nations population, Alberta, Canada, 2003–2017. Emerg Infect Dis. 2021;27(2):443-451. doi:10.3201/eid2702.201945
- Note de bas de page 24
-
Romney MG, Hull MW, Gustafson R, et al. Large community outbreak of Streptococcus pneumoniae serotype 5 invasive infection in an impoverished, urban population. Clin Infect Dis. 2008;47(6):768-774. doi:10.1086/591128
- Note de bas de page 25
-
Huang G, Martin I, Tsang RS, et al. Maladies bactériennes invasives dans le Nord du Canada, 1999 à 2018. Relevé des maladies transmissibles au Canada. 2021;47(11):545-554. doi:10.14745/ccdr.v47i11a09f
