Loi canadienne sur la santé : Rapport annuel 2021-2022
Télécharger en format PDF
(10,0 Mo, 464 pages)
Organisation : Santé Canada
Date publiée : 2023
Cat. : H1-4F-PDF
ISBN : 1497-9152
Pub. : 220754
Tables des matières
- Remerciements
- Message du ministre
- Chapitre 1 - Aperçu de la Loi canadienne sur la santé
- Chapitre 2 - Application et conformité
- Chapitre 3 - Les régimes d’assurance-santé provinciaux et territoriaux en 2021-2022
- Annexe A : Loi canadienne sur la santé et Règlement concernant les renseignements sur la surfacturation et les frais modérateurs
- Annexe B : État financier des montants réels de surfacturation et de frais modérateurs pour la période du 1er avril 2019 au 31 mars 2020
- Annexe C : Lettres d’interprétation des politiques
- Annexe D : Plans d'action et rapports d'étape en matière de remboursement
- Coordonnées
Remerciements
Santé Canada tient à souligner le travail effectué et les efforts déployés afin de produire ce rapport annuel. C'est grâce à la motivation et à la volonté des ministères de la Santé suivants et de leur personnel de le faire aboutir en temps utile que nous sommes en mesure de vous présenter ce rapport sur la mise en application de la Loi canadienne sur la santé.
- Ministère de la Santé et des Services communautaires de Terre-Neuve-et-Labrador
- Ministère de la Santé et du Mieux-être de l'Île-du-Prince-Édouard
- Ministère de la Santé et du Mieux-être de la Nouvelle-Écosse
- Ministère de la Santé du Nouveau-Brunswick
- Ministère de la Santé et des Services sociaux du Québec
- Ministère de la Santé de l'Ontario
- Ministère de la Santé du Manitoba
- Ministère de la Santé de la Saskatchewan
- Ministère de la Santé de l'Alberta
- Ministère de la Santé de la Colombie-Britannique
- Ministère de la Santé et des Affaires sociales du Yukon
- Ministère de la Santé et des Services sociaux des Territoires du Nord-Ouest
- Ministère de la Santé du Nunavut
Nous tenons également à souligner le travail accompli par notre équipe de production, notamment les opérateurs en éditique, les traducteurs, les spécialistes en révision et en concordance, les imprimeurs et le personnel de Santé Canada.
Message du ministre
J'ai l'honneur de présenter au Parlement et aux Canadiens le Rapport annuel de 2021-2022 sur l'application de la Loi canadienne sur la santé.
À titre de ministre fédéral de la Santé, l'une de mes principales responsabilités est de faire respecter la Loi canadienne sur la santé qui garantit à tous les Canadiens un accès équitable aux services de santé essentiels en fonction de leurs besoins et non de leur capacité ou de leur volonté de payer. Ma lettre de mandat m'engage également à renforcer l'application de la Loi et à en moderniser l'interprétation. Je sais que les Canadiens sont fiers, à juste titre, de leur système de soins de santé public, mais celui-ci subit également des pressions importantes, ce qui exigera que tous les ordres de gouvernement collaborent afin de s'assurer qu'il répond aux besoins actuels des Canadiens.
Afin d'assurer la vitalité à long terme du système de santé, nous travaillerons en partenariat avec les provinces et les territoires en nous concentrant sur les priorités suivantes : 1) améliorer l'accès aux services de médecine familiale, 2) éliminer les arriérés et soutenir, attirer et retenir les travailleurs de la santé, 3) moderniser notre système de santé grâce aux données sur la santé et à la santé numérique, 4) améliorer l'accès aux services en matière de santé mentale et de consommation de substances et 5) aider les Canadiens à vieillir dans la dignité, près de chez eux.
Le régime d'assurance-santé représente un parfait exemple de collaboration fédérale-provinciale-territoriale étant donné que la santé est une responsabilité partagée au Canada et que tous les ordres de gouvernement se doivent de travailler ensemble afin d’obtenir des résultats et de répondre aux besoins des Canadiens en matière de soins de santé. Les gouvernements provinciaux et territoriaux sont les principaux responsables de la prestation et de la gestion des soins de santé, tandis que le gouvernement fédéral définit les exigences nationales qui doivent être reflétées dans les régimes d'assurance-santé en vertu de la Loi canadienne sur la santé dont la plupart des administrations non seulement respectent mais dépassent souvent les exigences.
Au cours de la pandémie de COVID-19, nous avons vu ce qui peut être accompli lorsque tous les ordres de gouvernement travaillent en collaboration. Nous avons assisté au développement des soins virtuels et de la télémédecine ainsi qu'à l'élargissement du champ d'action des professionnels de la santé permettant de mieux répondre aux besoins des Canadiens en matière de soins de santé. Néanmoins, bien que notre système de soins de santé public universel ait fait partie intégrante de la réponse du Canada à la pandémie de COVID-19, celle-ci a mis en lumière de nouveaux défis et amplifié ceux qui créaient déjà des tensions sur notre système. À cette fin, les provinces et les territoires ont fait des efforts considérables pour lutter contre la pandémie de COVID-19, réduire les arriérés de travail exacerbés par celle-ci, de même que pour recruter et retenir les travailleurs de la santé.
Notre collaboration vise également à renforcer le système de soins de santé universel du Canada en faisant respecter les normes de la Loi canadienne sur la santé. Du point de vue fédéral, nous travaillons fort pour faire en sorte que l'interprétation et l'application de la Loi canadienne sur la santé évoluent au même rythme que notre système de soins de santé, afin de mieux servir les Canadiens. Nous prenons des mesures pour lutter contre les frais imposés aux patients, notamment pour les services d'avortement chirurgical, les services diagnostiques ainsi que d'autres services assurés reçus dans des cliniques privées. Pour la première fois, en mars 2023, les provinces et les territoires qui autorisent les frais pour les services diagnostiques médicalement nécessaires devront également faire face à des déductions de leurs paiements au titre du Transfert canadien en matière de santé. L'objectif de la Loi n'est pas d'effectuer des déductions mais plutôt de travailler avec les provinces et les territoires pour s'assurer que les Canadiens ont accès aux soins dont ils ont besoin sans obstacles. À ce titre, j'aimerais également reconnaître plusieurs administrations pour leur collaboration en vue d'éliminer les frais imposés aux patients dans leurs administrations respectives et les circonstances sous-jacentes qui y ont mené. Terre-Neuve-et-Labrador a obtenu le remboursement intégral de toutes les déductions au titre du Transfert canadien en matière de santé depuis 2019 et la Colombie-Britannique a reçu plusieurs remboursements partiels en reconnaissance des éléments de son plan d'action en matière de remboursement qui ont été mis en œuvre avec succès. Des copies de leurs plans d'action de remboursement respectifs se trouvent dans le présent rapport. La Colombie-Britannique a également adopté une position juridique ferme pour combattre les frais imposés aux patients de la province concernant l'accès aux soins de santé nécessaires dans les cliniques privées, ainsi que, plus récemment, l'accès aux soins virtuels. Cette action incarne la position que nous partageons tous, à savoir que personne ne devrait être laissé pour compte ou se voir refuser les soins de santé nécessaires en fonction de sa capacité ou de sa volonté de payer.
La pandémie a prouvé que nous sommes plus forts ensemble et qu'avec de la volonté, tous les ordres de gouvernement peuvent travailler ensemble pour répondre aux besoins des Canadiens en matière de soins de santé. En mars 2022, j'ai exposé ma vision de l'avenir de la collaboration fédérale-provinciale-territoriale en matière de soins de santé au Canada. Je me réjouis à l'idée de poursuivre notre collaboration, de respecter les compétences des divers ordres de gouvernement, de partager notre responsabilité commune de fournir aux Canadiens les soins dont ils ont besoin et d'obtenir de meilleurs résultats en matière de soins de santé pour tous.
Chapitre 1 - Aperçu de la Loi canadienne sur la santé
Le présent chapitre porte sur l'évolution du régime d'assurance-santé au Canada et sur la Loi canadienne sur la santé ainsi que les termes clés, les exigences, les règlements et les dispositions relatives aux pénalités s’y rapportant, de même que les personnes et services exclus en vertu de la Loi. On y trouve également les lettres d'interprétation des anciens ministres fédéraux de la Santé transmis à leurs homologues provinciaux et territoriaux, après des mois de consultation, notamment :
- celle de l'honorable Jake Epp fournissant des conseils sur l’interprétation et la mise en œuvre de la Loi;
- celle de l'honorable Diane Marleau annonçant la politique fédérale sur les cliniques privées;
- celle de l'honorable Ginette Petitpas Taylor officialisant les trois nouvelles initiatives de la Loi canadienne sur la santé, soit la Politique des services diagnostiques, la Politique de remboursement et le renforcement de la déclaration des renseignements en vertu de la Loi canadienne sur la santé.
L'évolution du régime d'assurance-santé au Canada
Le régime public d'assurance-santé à payeur unique du Canada, le régime d'assurance de soins médicaux, est financé par un régime fiscal progressif qui permet de mettre les risques en commun et de partager les coûts avec tous les Canadiens. Notre système d'assurance-santé a pris sa forme actuelle en plus de six décennies. La Saskatchewan a été la première province à établir une assurance-hospitalisation universelle et publique en 1947 et, dix ans plus tard, le gouvernement du Canada a adopté la Loi sur l'assurance-hospitalisation et les services diagnostiques (LAHSD), afin d'encourager les provinces et les territoires à offrir une couverture universelle pour ces services en partageant leurs coûts. L’adoption unanime de la LAHSD par le Parlement fédéral a lancé le plus important programme jamais entrepris en temps de paix au Canada et, en 1961, toutes les provinces et tous les territoires avaient des régimes d'assurance publique qui assuraient un accès universel aux services hospitaliers. La Saskatchewan a une fois de plus fait œuvre de pionnier en offrant une assurance pour les services médicaux, à compter de 1962. Le gouvernement du Canada a promulgué la Loi sur les soins médicaux en 1966 afin d'encourager les provinces et les territoires à assurer une couverture universelle des services médicaux assurés en partageant leurs coûts. En 1972, tous les régimes provinciaux et territoriaux avaient été élargis pour inclure les services médicaux.
En 1979, à la demande du gouvernement fédéral, le juge Emmett Hall a entrepris un examen de l'état des services de santé au Canada. Dans son rapport, il affirmait que les services de soins de santé au Canada se classaient parmi les meilleurs au monde, mais avertissait que la surfacturation par les médecins et les frais modérateurs imposés par les hôpitaux créaient un système à deux vitesses qui menaçait l'accessibilité universelle des soins. Ce rapport et le débat national qu'il a suscité ont mené à l'adoption de la Loi canadienne sur la santé.
« … en tant que société, nous sommes conscients du fait que les traumatismes découlant de la maladie, la douleur des opérations chirurgicales et le lent déclin vers la mort représentent un fardeau suffisant pour l'être humain sans avoir à y ajouter celui des frais médicaux ou hospitaliers supplémentaires venant accabler le patient au moment où il se trouve le plus vulnérable. Les Canadiens ont choisi de s'unir pour pouvoir régler les frais médicaux lorsqu'ils sont encore en santé et disposent d’un revenu. Les services de santé ne doivent plus être achetés au magasin et payés à la caisse. Et les frais à payer ne doivent plus faire l’objet d’un marchandage au moment où on les reçoit. Comme l'éducation, ils représentent un besoin fondamental que les Canadiens peuvent satisfaire collectivement et payer par le biais des impôts. »
Juge Emmett Hall, Le programme de santé national et provincial du Canada pour les années 1980 : un engagement au renouveau (Examen des services de santé, 1979 à 1980), chapitre 1, p. 6, 29 août 1980.
Adoptée à l'unanimité par le Parlement en 1984, la Loi canadienne sur la santé, la loi fédérale canadienne sur l'assurance-santé, a codifié les principes nationaux qui sous-tendent le financement fédéral des services hospitaliers et médicaux et a ajouté des interdictions concernant les frais imposés aux patients qui menacent de compromettre l'accès universel aux soins.
Au Canada, les rôles et les responsabilités en matière de santé sont partagés entre les gouvernements fédéral, provinciaux et territoriaux. Les gouvernements provinciaux et territoriaux sont les premiers responsables de l'administration et de la prestation des soins de santé. Cela comprend l'établissement de leurs propres priorités, l'administration de leurs budgets de soins de santé et la gestion de leurs propres ressources. Le gouvernement fédéral, en vertu de la Loi canadienne sur la santé, définit les principes nationaux qui doivent sous-tendre les régimes d'assurance-santé provinciaux et territoriaux.
Qu’est-ce que la Loi canadienne sur la santé?
La Loi établit les critères et les conditions applicables aux services de santé assurés et aux services complémentaires que doivent respecter les provinces et les territoires pour avoir droit à la pleine contribution pécuniaire fédérale au titre du Transfert canadien en matière de santé (TCS). Au cours de l'exercice 2021-2022, le TCS s'est élevé à 43 126 000 000 $. Pour plus de renseignements sur les modes de financement fédéraux, provinciaux et territoriaux, veuillez consulter le site Web du ministère des Finances à l'adresse suivante : https://www.canada.ca/fr/ministere-finances/programmes/transferts-federaux/principaux-transferts-federaux.html
L'objectif de la Loi est de faire en sorte que tous les résidents admissibles des provinces et des territoires du Canada aient un accès satisfaisant aux services hospitaliers, médicaux et de chirurgie dentaire médicalement nécessaires qui nécessitent un milieu hospitalier payé d'avance, sans frais liés à la prestation des services de soins de santé assurés.
Une copie de la loi est fournie à l'annexe A.
Le régime d'assurance-santé est un élément fondamental de l'identité nationale canadienne et représente l'engagement continu des Canadiens envers les valeurs d'équité, de justice et de solidarité. Ces mêmes valeurs se retrouvent dans le préambule de la Loi qui stipule que « ... l’accès continu à des soins de santé de qualité, sans obstacle financier ou autre, sera déterminant pour la conservation et l’amélioration de la santé et du bien-être des Canadiens ».
Termes clés tels que définis par la Loi canadienne sur la santé (article 2)
Les services de santé assurés sont les services hospitaliers, médicaux et chirurgico-dentaires (offerts par un dentiste dans un hôpital, lorsqu'un hôpital est nécessaire à la bonne exécution des interventions) médicalement nécessaires fournis aux personnes assurées, sauf si ces services sont fournis en vertu d'une autre loi du Parlement ou d'une loi provinciale ou territoriale sur les accidents du travail.
Les services complémentaires de santé sont certains aspects des soins de longue durée en établissement (soins intermédiaires en maisons de repos et soins en établissement pour adultes) et les aspects sanitaires des soins à domicile et des soins ambulatoires.
Les personnes assurées sont les résidents admissibles d'une province ou d'un territoire. Au sens de la Loi, un habitant est une « personne domiciliée et résidant habituellement dans une province et légalement autorisée à être ou à rester au Canada, à l’exception d’une personne faisant du tourisme, de passage ou en visite dans la province … ».
Les services hospitaliers assurés comprennent les services fournis aux patients hospitalisés ou externes médicalement nécessaires, tels que l'hébergement et les repas en salle commune ou, si médicalement nécessaire, en chambre privée ou semi-privée; les services infirmiers; les services de laboratoire, de radiologie et autres procédures de diagnostic, ainsi que les interprétations nécessaires; les médicaments, produits biologiques et préparations connexes administrés à l'hôpital; l’usage des salles d’opération, des salles d’accouchement et des services d'anesthésie, ainsi que le matériel et les fournitures nécessaires; les équipements et fournitures médicaux et chirurgicaux; l’usage des installations de radiothérapie; les services de physiothérapie et les services fournis par les personnes rémunérées à cet effet par l'hôpital.
Les services médicaux assurés sont les « services médicalement nécessaires fournis par des médecins ». Les services médicaux nécessaires sont généralement déterminés par le régime d'assurance-santé provincialou territorial, de concert avec la profession médicale.
Les services de chirurgie dentaire assurés sont les services fournis par un dentiste dans un hôpital, où un milieu hospitalier est requis pour le bon déroulement de l'intervention.
« .... La promesse de notre système de soins de santé est celle d'un accès équitable. En d'autres termes, notre système de soins de santé, du moins en ce qui concerne les soins médicalement nécessaires, est fondé sur un principe d'équité. Les patients seront priorisés en fonction de leurs besoins médicaux et non de leur capacité à payer. »
Cambie Surgeries Corporation c. British Columbia (Procureur général), 2020 BCSC 1310, Page 539, Paragraphe 1974
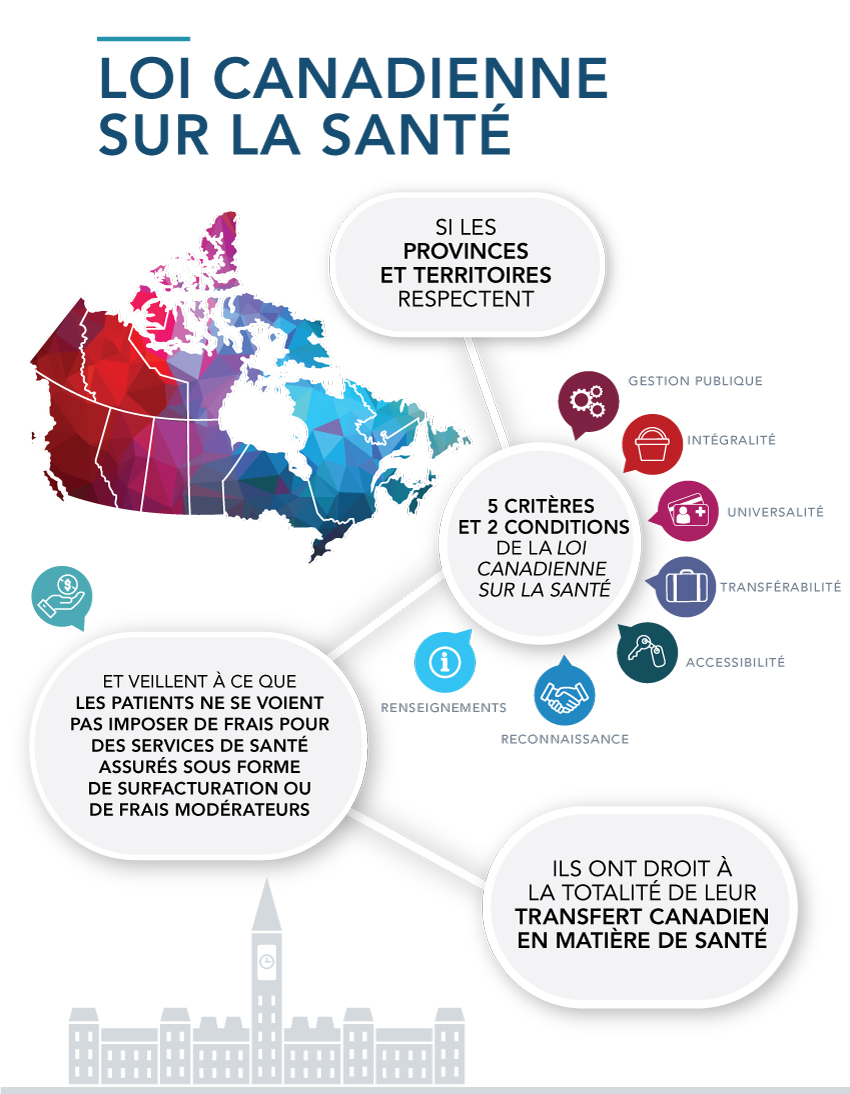
Équivalent textuel
Si les provinces et territoires respectent les critères et conditions de la Loi canadienne sur la santé :
Cinq critères :
- Gestion publique
- Intégralité
- Universalité
- Transférabilité
- Accessibilité
Deux conditions:
- Renseignements
- Reconnaissance
et veillent à ce que les patients ne se voient pas imposer de frais pour des services de santé assurés sous forme de surfacturation ou de frais modérateurs
ils ont droit à la totalité de leur transfert canadien en matière de santé
Exigences de la Loi canadienne sur la santé
La Loi canadienne sur la santé comprend neuf exigences auxquelles les provinces et les territoires doivent satisfaire pour avoir droit à la pleine contribution pécuniaire au titre du Transfert canadien en santé.
Elles consistent en :
- cinq critères de programme qui s’appliquent uniquement aux services de santé assurés;
- deux conditions qui s’appliquent aux services de santé assurés et aux services complémentaires de santé;
- deux dispositions, relatives à la surfacturation et aux frais modérateurs, qui ne s’appliquent qu’aux services de santé assurés.
Les critères
1. Gestion publique (article 8)
Le critère de gestion publique de Loi canadienne sur la santé exige que les régimes d’assurance-santé provinciaux et territoriaux soient gérés sans but lucratif par une autorité publique responsable devant le gouvernement provincial ou territorial de ses décisions sur les niveaux de services et les services eux-mêmes, et assujettie à la vérification publique de ses comptes et de ses dossiers. Toutefois, le critère n’empêche pas l’autorité publique de sous-traiter les services nécessaires pour gérer les régimes d’assurance-santé provinciaux et territoriaux, comme le traitement des paiements versés aux médecins pour des services de soins de santé assurés.
Le critère de gestion publique vise uniquement l'administration des régimes d’assurance-santé provinciaux et territoriaux et n’empêche pas les fournisseurs ni les établissements privés de fournir des services de soins de santé assurés, à la condition qu’aucuns frais ne soient imposés aux assurés pour la prestation de ces services de santé assurés.
2. Intégralité (article 9)
Le critère d’intégralité prévu dans la Loi exige que le régime d’assurance-santé d’une province ou d’un territoire couvre tous les services de soins de santé assurés fournis par les hôpitaux, les médecins ou les dentistes (services de chirurgie dentaire qui doivent être dispensés en milieu hospitalier).
3. Universalité (article 10)
Suivant le critère d’universalité, tous les résidents assurés d’une province ou d’un territoire ont droit aux services de soins de santé assurés offerts par le régime d’assurance-santé provincial ou territorial selon des modalités uniformes. En règle générale, les provinces et les territoires exigent des résidents qu’ils s’inscrivent au régime pour être admissibles aux services offerts.
4. Transférabilité (article 11)
Les résidents qui déménagent d'une province ou d'un territoire à l'autre doivent continuer à recevoir une couverture pour les services de soins de santé assurés par leur province ou leur territoire « d’origine » pendant le délai de carence imposé, par la nouvelle province ou le nouveau territoire de résidence (maximum de trois mois), avant que la couverture soit établie dans la nouvelle province ou le nouveau territoire. Il incombe aux résidents de signaler leur départ au régime d’assurance-santé de leur province ou de leur territoire et de s’inscrire au régime d’assurance-santé de leur nouvelle province ou de leur nouveau territoire, afin d'éviter toute interruption de couverture.
Les résidents qui s’absentent temporairement de leur province ou de leur territoire d’origine ou du Canada doivent continuer à recevoir une couverture pour les services de soins de santé assurés par leur province ou leur territoire « d’origine ». Si des assurés s’absentent temporairement de leur province ou de leur territoire, le critère de transférabilité exige que les services assurés qu’elles reçoivent soient payés au tarif de la province d’accueil. Si les assurés séjournent hors du pays, les services assurés doivent être pays au tarif de la province de résidence.
Le critère de transférabilité vise à permettre à une personne de recevoir des services médicalement nécessaires en rapport avec un besoin urgent ou nouveau lorsqu’elle s’absente temporairement (p. ex. pour des raisons d’affaires ou des vacances), mais ne permet pas aux résidents d’obtenir des services ou d’écourter le temps d’attente pour des services non urgents ou nouveaux, sans autorisation préalable.
Pour que la couverture s’étende à certains services non urgents, un assuré qui quitte temporairement sa province ou son territoire d’origine peut être tenu d’obtenir l’approbation préalable du régime d’assurance-santé de sa province ou de son territoire d’origine.
5. Accessibilité (article 12)
Le critère d’accessibilité vise à garantir aux assurés d’une province ou d’un territoire un accès satisfaisant aux services hospitaliers, médicaux et de chirurgie dentaire assurés qui nécessitent un milieu hospitalier, selon des modalités uniformes et sans restriction, directe ou indirecte, sous forme, de surfacturation ou de frais modérateurs, ou par d’autres moyens (p. ex. la discrimination fondée sur l’âge, l’état de santé ou la situation financière).
Aux fins de la Loi canadienne sur la santé, l’accès satisfaisant sur le plan de la disponibilité physique des services médicalement nécessaires a été interprété selon le principe « du lieu où les services sont offerts et de leur disponibilité ». Ainsi, les résidents d’une province ou d’un territoire ont droit à un accès aux services de soins de santé assurés « là » où les services sont offerts et suivant la « disponibilité » de ces services, selon des modalités uniformes. Par exemple, si un hôpital d'une région d'une province fournissait des services très spécialisés, cela ne signifierait pas que tous les hôpitaux de la province seraient tenus de fournir le même service. Cela signifie plutôt que tous les résidents de la province devraient avoir accès au service où qu'il soit offert, sur la même base.
De plus, le régime d’assurance-santé de la province ou du territoire doit prévoir :
- une rémunération raisonnable des médecins et des dentistes pour tous les services de soins de santé assurés qu’ils fournissent;
- le versement de montants aux hôpitaux à l’égard du coût des services de soins de santé assurés.
Les conditions
1. Renseignements [alinéa 13a)]
En vertu de la Loi, les gouvernements des provinces et des territoires sont tenus de communiquer au ministre fédéral de la Santé les renseignements prescrits par règlement en vertu de la Loi.
2. Reconnaissance [alinéa 13b)]
Les gouvernements des provinces et des territoires sont tenus de faire état des contributions financières fédérales aux services de santé assurés et aux services complémentaires de santé.
Les dispositions
Surfacturation et frais modérateurs
Les dispositions de la Loi canadienne sur la santé quant à la surfacturation et à l’imposition de frais modérateurs pour les services de soins de santé assurés dans une province ou un territoire sont énoncées aux articles 18 à 21 de la Loi. S’il est confirmé qu’il existe de la surfacturation ou des frais modérateurs dans une province ou un territoire, une déduction à raison d’un dollar pour un dollar à même le TCS destiné à cette province ou à ce territoire est exigée en vertu de la Loi.
Surfacturation (article 18)
En vertu de la Loi, la surfacturation est définie comme les frais qu'un médecin ou qu’un dentiste inscrit (c’est-à-dire un dentiste qui fournit des services de chirurgie dentaire assurés en milieu hospitalier) impose à une personne assurée pour un service assuré, en plus du montant payé par le régime provincial ou territorial d’assurance-santé. Par exemple, si un médecin inscrit devait facturer à un patient un montant quelconque pour une consultation en cabinet déjà couverte par le régime d’assurance-santé provincial ou territorial le montant facturé constituerait une surfacturation. Étant considérée comme un obstacle pour les personnes qui ont besoin de soins médicaux, la surfacturation contrevient donc également au critère d’accessibilité.
Frais modérateurs (article 19)
Les frais modérateurs sont définis comme tous frais pour un service de soins de santé assuré, à l’exception des frais imposés par surfacturation. Cela comprend tous les frais imposés pour des services hospitaliers assurés ou des services non liés à un médecin fournis conjointement avec un service médical assuré dans un établissement non hospitalier (p. ex. une clinique privée ou un cabinet privé). En d'autres termes, si les patients devaient payer des frais pour recevoir des services de soins de santé assurés, ces frais seraient considérés comme des frais modérateurs. Les frais modérateurs ne sont pas permis par la Loi et, comme la surfacturation, ils constituent un obstacle à l’accès.

Équivalent textuel
- Si un médecin ou un dentiste inscrit…
- impose des frais à un résident assuré…
- pour un service assuré…
- en plus du montant payé par le régime d'assurance-santé provincial ou territorial…,
- c'est de la surfacturation.
- Tous autres frais imposés (p.ex. pour des fournitures médicales) liés à la prestation des services de santé assurés…
- sont des frais modérateurs.
Autres éléments de la Loi
Règlements (article 22)
L’article 22 de la Loi canadienne sur la santé permet au gouvernement fédéral de prendre des règlements en application de la Loi pour :
- définir les services inclus dans la définition de « services complémentaires de santé » donnée dans la Loi canadienne sur la santé, p. ex. les soins en maison de repos et les soins à domicile;
- déterminer les services exclus des services hospitaliers;
- déterminer les genres de renseignements dont le ministre fédéral de la Santé peut normalement avoir besoin, ainsi que la forme de renseignements et les délais pour les présenter;
- prévoir la façon dont les provinces et les territoires doivent faire état du Transfert canadien en matière de santé dans leurs documents, leurs publicités ou leur matériel promotionnel.
Jusqu’à présent, le seul règlement pris en application de la Loi est le Règlement concernant les renseignements sur la surfacturation et les frais modérateurs qui exige que les provinces et les territoires fournissent un rapport annuel à Santé Canada sur les montants surfacturés et les frais modérateurs perçus. Un exemplaire du Règlement figure à l’annexe A.
Pénalités prévues par la Loi canadienne sur la santé
Pénalités obligatoires
En vertu de la Loi, les provinces et les territoires qui autorisent la surfacturation et les frais modérateurs s’exposent à une déduction obligatoire d’un montant équivalent à leurs paiements de transfert fédéraux au titre du TCS. Par exemple, si une surfacturation de la part de médecins d’un certain montant a été observée dans une province ou un territoire, la contribution pécuniaire fédérale destinée à cette province ou à ce territoire sera réduite du même montant. Bien que les déductions soient habituellement fondées sur les renseignements fournis par la province ou le territoire, conformément au Règlement concernant les renseignements sur la surfacturation et les frais modérateurs, Santé Canada fera une estimation du montant de la surfacturation et des frais modérateurs lorsque les renseignements ne sont pas fournis ou sont incomplets. Ce processus nécessite la consultation de la province ou du territoire concerné. Des déductions fondées sur des estimations ont été effectuées à de nombreuses reprises.
Les états financiers provinciaux et territoriaux de la surfacturation et des frais modérateurs reçus au cours de la période de référence sont présentés à l'annexe B.
Pénalités discrétionnaires
Les provinces ou les territoires qui ne satisfont pas aux deux conditions et aux cinq critères énoncés dans la Loi canadienne sur la santé s’exposent à une pénalité discrétionnaire. Le montant de toute déduction des paiements au titre du TCS est établi en fonction de l'ampleur de la non-conformité et est approuvé par le Cabinet.
La Loi canadienne sur la santé prévoit un processus de consultation à entreprendre auprès de la province ou du territoire visé, avant l’imposition d’une pénalité discrétionnaire. Les dispositions de la Loi concernant les pénalités discrétionnaires n’ont pas été utilisées jusqu’à présent.
Personnes et services exclus
Bien que la Loi canadienne sur la santé exige que les services de soins de santé assurés soient offerts aux assurés dans le respect des conditions et des critères qui y sont énoncés, ce ne sont pas tous les services de soins de santé ni les résidents du Canada qui sont visés.
Services exclus
Un certain nombre de services offerts par les hôpitaux et les médecins ne sont pas jugés médicalement nécessaires et ne sont donc pas assurés en vertu des lois provinciales et territoriales sur l’assurance-santé. Parmi ces services hospitaliers non assurés pour lesquels des frais peuvent être imposés aux patients, mentionnons l’hospitalisation en chambre privée ou semi-privée (sauf si elle est prescrite par un médecin ou que l’hospitalisation en chambre commune n’est pas possible), les soins infirmiers privés et la fourniture de téléphones et de téléviseurs. Parmi les services médicaux non assurés pour lesquels les patients peuvent se voir imposer des frais, mentionnons les consultations téléphoniques (sauf s'ils sont assurés par le régime d'assurance-santé provincial ou territorial, comme cela a été le cas pendant la pandémie de COVID-19), la délivrance de certificats médicaux requis (p. ex. pour le travail, l'école, les assurances), le transfert de dossiers médicaux, les témoignages devant les tribunaux et la chirurgie esthétique. Les montants pour ces services sont régis par les collèges des médecins provinciaux et territoriaux, qui exigent généralement que les frais soient raisonnables et reflètent le coût des services fournis.
La définition de « services de santé assurés » exclut les services fournis aux personnes en vertu d’une autre loi fédérale (p. ex. certains services offerts aux anciens combattants) ou en vertu des lois provinciales ou territoriales sur les accidents du travail.
En plus des services médicaux et hospitaliers médicalement nécessaires couverts par la Loi canadienne sur la santé, les provinces et les territoires fournissent également une gamme d’autres programmes et services, comme la couverture des médicaments sur ordonnance, les soins dentaires non chirurgicaux, les services ambulanciers et les services optométriques, à leur discrétion et selon leurs propres termes et conditions. Les services supplémentaires peuvent comprendre des services d’assurance-médicaments, des services d’ambulance et des services d’optométrie. Ces services s'adressent souvent à souvent des groupes particuliers de la population (p. ex. les aînés, les enfants ou les bénéficiaires de l’aide sociale) et les niveaux de financement et la portée de la couverture varient d'une province ou d'un territoire à l'autre.
Personnes exclues
La définition d’« assuré » dans la Loi canadienne sur la santé exclut les membres des Forces canadiennes, et les personnes qui purgent une peine d’emprisonnement dans un pénitencier fédéral. Le gouvernement du Canada couvre ces personnes au moyen de programmes fédéraux distincts.
La définition d’« assuré » dans la Loi canadienne sur la santé exclut les membres des Forces canadiennes, et les personnes qui purgent une peine d’emprisonnement dans un pénitencier fédéral. Le gouvernement du Canada couvre ces personnes au moyen de programmes fédéraux distincts.
Lettres sur l’interprétation des politiques
Trois principaux énoncés de politique clarifient la position du gouvernement fédéral à l'égard de la Loi canadienne sur la santé. Ces énoncés ont été présentés sous forme de lettres d’anciens ministres de la Santé à leurs homologues provinciaux et territoriaux. Ces trois lettres sont reproduites à l’annexe C du présent rapport.
Lettre Epp
En juin 1985, environ un an après l’adoption de la Loi canadienne sur la santé par le Parlement, le ministre fédéral de la Santé d’alors, Jake Epp, écrivait à ses homologues provinciaux et territoriaux afin de leur exposer et de confirmer la position fédérale sur l’interprétation et la mise en œuvre de la Loi. La lettre renferme les énoncés des intentions stratégiques fédérales qui clarifient les critères, les conditions et les dispositions réglementaires de la Loi. La lettre soulignait le changement fondamental signifié par la Loi canadienne sur la santé, à savoir l'interdiction de tous les frais exigés des patients pour les services assurés fournis aux résidents assurés. La lettre Epp demeure une référence dans l’évaluation et l’interprétation de la conformité à la Loi.
Lettre Marleau – Politique fédérale sur les cliniques privées
De février à décembre 1994, une série de sept réunions fédérales, provinciales et territoriales ont eu lieu portant en tout ou en partie sur les cliniques privées. Il était question de la multiplication de cliniques privées qui fournissent des services médicalement nécessaires financés en partie par le système public et en partie par les patients et de leur impact sur le système canadien de soins de santé universel financé par l’État.
De février à décembre 1994, une série de sept réunions fédérales, provinciales et territoriales ont eu lieu portant en tout ou en partie sur les cliniques privées. Il était question de la multiplication de cliniques privées qui fournissent des services médicalement nécessaires financés en partie par le système public et en partie par les patients et de leur impact sur le système canadien de soins de santé universel financé par l’État.
Le 6 janvier 1995, la ministre fédérale de la Santé d’alors, Diane Marleau, a écrit à tous les ministres provinciaux et territoriaux de la Santé pour annoncer la nouvelle politique fédérale sur les cliniques privées. La lettre de la ministre présentait l’interprétation fédérale de la Loi canadienne sur la santé en ce qui concerne l’imposition directe de frais d’établissement aux patients qui reçoivent des services médicalement nécessaires dans une clinique privée. Dans sa lettre, elle signalait que la définition d’« hôpital » dans la Loi canadienne sur la santé comprenait tout établissement public qui offre des soins de courte ou de longue durée ou des soins de réadaptation. Ainsi, lorsqu’un régime d’assurance-santé provincial ou territorial paie les honoraires d’un médecin pour un service médicalement nécessaire fourni dans une clinique privée, il doit également payer les frais d’établissement ou s’attendre à une déduction des paiements de transfert fédéraux.
Lettre Petitpas Taylor
Le 8 août 2018, l’ancienne ministre fédérale de la Santé Ginette Petitspas Taylor a écrit à ses homologues provinciaux et territoriaux afin d’officialiser les trois nouvelles initiatives de la Loi canadienne sur la santé : la Politique des services diagnostiques, la Politique de remboursement et le renforcement de la déclaration des renseignements de la Loi canadienne sur la santé. Ces initiatives ont fait l’objet de discussion à l’échelon des représentants fédéraux, provinciaux et territoriaux et des modifications ont été apportées aux exigences de ces initiatives en fonction des commentaires reçus des provinces et des territoires.
Politique des services diagnostiques
La Politique des services diagnostiques est entrée en vigueur le 1er avril 2020. Cette politique régularise l’application de la Loi canadienne sur la santé sur les services diagnostiques. Elle confirme la position de longue date du gouvernement fédéral à l’effet que les services médicalement nécessaires, notamment les services diagnostiques, sont assurés quel que soit le lieu où ils sont fournis. En vertu de cette politique, les provinces et les territoires devront rendre compte des frais imposés aux patients pour les services diagnostiques médicalement nécessaires en décembre 2022 (pour tous les frais imposés aux patients qui ont eu lieu en 2020-2021) et sera publié dans le Rapport annuel 2022-2023 sur l'application de la Loi canadienne sur la santé.
LE SAVIEZ-VOUS?
Depuis le 1er avril 2020, toute facturation aux patients de services d'imagerie diagnostique médicalement nécessaires, tels que l'IRM ou la TDM, quel que soit le lieu où ces services sont fournis, est contraire à la Loi canadienne sur la santé? Si vous croyez qu'on vous a imposé des frais inappropriés pour des services de santé assurés, veuillez communiquer avec votre province ou territoire respectif en utilisant les renseignements contenus dans la section Coordonnées du rapport ou en vous adressant à la Division de la Loi canadienne sur la santé à
medicare_hc@hc-sc.gc.caPolitique de remboursement
Si une province ou un territoire fait l’objet d’une déduction obligatoire, la ministre fédérale de la Santé a le pouvoir discrétionnaire d'accorder un remboursement si la province ou le territoire élimine les frais imposés au patient qui ont donné lieu à la déduction dans un délai donné. Les premières déductions admissibles à un remboursement en vertu de la Politique sont celles effectuées en mars 2018.
Renforcement de la déclaration des renseignements de la Loi canadienne sur la santé
L'objectif du renforcement des rapports sur l'application de la Loi canadienne sur la santé est de faire en sorte que Santé Canada dispose de l'information nécessaire pour évaluer avec exactitude la conformité à la Loi, ainsi que pour accroître la transparence pour le Parlement et les Canadiens en ce qui concerne l’application de la Loi et l’état du régime public de la santé.
Dissiper les mythes relatifs à la Loi canadienne sur la santé :
- MYTHE:
- Tous les soins de santé au Canada doivent être fournis par le secteur public.
- FAIT:
- La Loi canadienne sur la santé n'interdit pas la prestation de services de santé par des entreprises privées, à condition que les résidents n'aient pas à payer pour les services assurés. En fait, de nombreux pans du secteur des soins de santé au Canada sont fournis par le secteur privé. Les médecins de famille facturent le plus souvent le régime de soins de santé provincial ou territorial en tant qu'entrepreneurs privés. Les hôpitaux sont souvent constitués en fondations privées, et de nombreux aspects des soins hospitaliers (p. ex. les services de laboratoire, l'entretien ménager et la literie) sont assurés par le secteur privé. Enfin, dans de nombreuses provinces et territoires, des établissements privés sont engagés par contrat pour fournir des services dans le cadre du régime public d'assurance-maladie.
- MYTHE:
- Les soins de santé au Canada sont gratuits.
- FAIT:
Même si vous n'avez pas à payer d'avance lorsque vous recevez des services médicalement nécessaires, les soins de santé au Canada ne sont pas gratuits. Les soins de santé au Canada sont financés par les recettes fiscales aux niveaux provincial, territorial et fédéral. En répartissant le coût des soins de santé sur l'ensemble de la population, chacun est assuré de recevoir les soins dont il a besoin, sans le lourd fardeau financier que les frais médicaux pourraient représenter pour une famille ou un individu.
Si vous croyez qu’on vous a imposé des frais inappropriés pour des services de santé assurés, veuillez communiquer avec votre province ou territoire respectif en utilisant les renseignements contenus dans la section Coordonnées du rapport ou en vous adressant à la Division de la Loi canadienne sur la santé à medicare_hc@hc-sc.gc.ca.
- MYTHE:
- Je peux utiliser ma carte d'assurance maladie pour trouver une liste d'attente plus courte dans une autre province ou un autre territoire.
- FAIT:
- Votre carte d'assurance maladie ne vous donne pas la possibilité de chercher des services dans d'autres provinces ou territoires. Bien que vous soyez couvert pour les services de santé pendant des absences temporaires de votre province ou territoire de résidence, une approbation préalable peut être requise avant de pouvoir utiliser la couverture pour des services non urgents dans une autre province ou un autre territoire.
- MYTHE:
- Je suis Canadien, j'ai donc automatiquement droit à la couverture des soins de santé.
- FAIT:
- La citoyenneté canadienne ne vous donne pas droit à la couverture des soins de santé. Vous devez plutôt être un résident admissible dans une province ou un territoire. Les Canadiens ont leur rôle à jouer dans l'établissement et le maintien de leur couverture de soins de santé. Dans toutes les provinces et tous les territoires, vous êtes tenu de vous inscrire pour bénéficier d'une couverture, puis de maintenir votre admissibilité en renouvelant votre couverture et en demeurant dans votre province ou territoire de résidence pendant un nombre prescrit de jours chaque année. Bien que l'on tienne souvent compte du fait que vous quittez votre province ou territoire d'origine pour aller à l'école, travailler ou pour d'autres raisons, il est important d'informer votre régime d'assurance-maladie provincial ou territorial lorsque vous vous absentez pendant de longues périodes et de comprendre quelles sont vos responsabilités en ce qui concerne le maintien de votre couverture.
- MYTHE:
- Mon état de santé particulier est couvert par la Loi canadienne sur la santé.
- FAIT:
- La Loi canadienne sur la santé est un texte de loi assez court qui établit des normes de très haut niveau. La Loi ne mentionne pas les conditions médicales particulières, mais exige plutôt que les régimes d'assurance-maladie provinciaux et territoriaux couvrent les services hospitaliers et médicaux médicalement nécessaires. Étant donné leur rôle dans la prestation des soins de santé, la décision sur les services à couvrir est prise par la province ou le territoire, en consultation avec la profession médicale.
- MYTHE:
- Je n'ai pas besoin d'assurance voyage au Canada parce que je suis couvert par le régime d'assurance-maladie.
- FAIT:
- Il s'agit d'une idée fausse très courante et qui peut s'avérer très coûteuse dans certaines circonstances. L'assurance-maladie garantit que si vous quittez votre province ou votre territoire pour quelques heures, quelques jours ou quelques semaines, vous serez toujours couvert pour les services médicaux d'urgence. Il en va de même lors d'un déménagement dans une autre province ou un autre territoire. Toutefois, les services hospitaliers et médicaux couverts en vertu de la LCS ne sont pas les seuls services dont vous pourriez avoir besoin lorsque vous êtes à l'extérieur de votre province ou territoire habituel. Certains services qui ne sont pas couverts par la LCS (p. ex. la couverture des médicaments sur ordonnance ou les services ambulanciers) sont fortement subventionnés pour les résidents, mais pas pour les visiteurs. C'est pourquoi vous devez vous assurer d'avoir une couverture adéquate chaque fois que vous voyagez ou déménagez à l'intérieur du pays.
Chapitre 2 - Application et conformité
Application
Le ministre fédéral de la Santé (le ministre) met en application la Loi canadienne sur la santé avec l’aide du personnel de Santé Canada et celle du ministère de la Justice.
La Division de la loi canadienne sur la santé
La Division de la Loi canadienne sur la santé de Santé Canada est responsable de soutenir le ministre dans la mise en application de la Loi canadienne sur la santé. Les fonctionnaires de la Division s’acquittent de ces fonctions permanentes :
- surveiller et analyser les régimes d’assurance-santé provinciaux et territoriaux pour en vérifier la conformité aux critères et aux conditions de la Loi, ainsi qu’à ses dispositions concernant la surfacturation et les frais modérateurs;
- demander aux ministères de la Santé provinciaux et territoriaux d’enquêter et de fournir des renseignements et des éclaircissements lorsque d’éventuels problèmes de conformité surviennent et, au besoin, leur recommander des mesures correctives afin d’assurer le respect des critères et des conditions de la Loi relatives à la surfacturation et aux frais modérateurs;
- procéder à l’analyse des enjeux et mener des recherches en matière de politiques en vue de fournir des conseils stratégiques;
- informer le ministre fédéral de la Santé en cas d’éventuels manquements à la Loi et recommander les mesures appropriées pour y remédier;
- gérer les processus annuels de déclaration en matière de surfacturation et de frais modérateurs ainsi que de remboursement;
- diffuser des renseignements à propos de la Loi et de sa mise en application;
- répondre aux demandes de renseignements concernant la Loi et aux questions relatives à l’assurance-santé reçues par téléphone, par courrier ou par Internet de la part du public, de députés, de ministères fédéraux, d’autres gouvernements, d’organismes intéressés ou de médias;
- établir et maintenir des relations avec les responsables de la santé des gouvernements provinciaux et territoriaux pour favoriser l’échange de renseignements;
- collaborer avec les représentants des ministères de la Santé provinciaux et territoriaux par l’entremise du Comité de coordination des ententes interprovinciales en assurance-santé;
- travailler de concert avec les services juridiques de Santé Canada et de Justice Canada sur les questions de litiges qui font entrer en jeu la Loi;
- produire le Rapport annuel sur l’application de la Loi canadienne sur la santé.
Santé Canada poursuit sa collaboration avec les provinces et les territoires pour relever les défis que posent la gestion des soins virtuels et l'élargissement du champ d'action des praticiens de la santé. Le gouvernement fédéral veillera au respect des exigences de la Loi canadienne sur la santé alors que le système de santé canadien évolue et intègre de nouvelles formes de prestation de soins de santé.
Conformité à la Loi canadienne sur la santé
La Division de la Loi canadienne sur la santé surveille le fonctionnement des régimes d’assurance-santé provinciaux et territoriaux afin de conseiller le ministre sur les manquements possibles à la Loi canadienne sur la santé. Parmi leurs sources d’information, mentionnons les fonctionnaires et les publications des gouvernements provinciaux et territoriaux, les organisations non gouvernementales, les reportages des médias, ainsi que la correspondance reçue du public.
Le personnel de la Division de la Loi canadienne sur la santé évalue les sujets de préoccupation et les plaintes au cas par cas. Ce processus d'évaluation comprend la compilation de l’ensemble des faits et des renseignements liés à la question et la prise de mesures appropriées. La vérification des faits auprès des fonctionnaires provinciaux et territoriaux du secteur de la santé révèle parfois des questions qui ne sont pas directement liées à la Loi, tandis que d'autres peuvent avoir trait à la Loi mais sont le résultat d'un malentendu ou d’une mauvaise communication, comme l’admissibilité à la couverture d’assurance médicale et la transférabilité de cette couverture à l’intérieur et à l’extérieur du Canada. Dans la majorité de ces cas, les questions sont résolues rapidement avec l’aide de la province ou du territoire concerné.
Lorsqu’une question concernant la Loi canadienne sur la santé est soulevée mais non résolue après les demandes initiales à cet égard, les fonctionnaires de la Division demandent à la province ou au territoire visé d’enquêter et de faire part de ses conclusions. Le personnel de la Division discute de la question et des solutions possibles avec les fonctionnaires provinciaux ou territoriaux. Seules les questions qui n’ont pu être réglées à la satisfaction de la Division selon cette procédure sont portées à l’attention du ministre fédéral de la Santé.
Déductions et remboursements en vertu de la Loi
Pour la plupart, les régimes d’assurance-santé provinciaux et territoriaux satisfont aux critères et aux conditions de la Loi canadienne sur la santé. Toutefois, certaines questions et préoccupations demeurent. Les plus importantes ont trait aux enjeux d’accessibilité, et plus particulièrement aux frais imposés aux patients dans des cliniques privées pour obtenir des services de santé médicalement nécessaires.
Terre-Neuve-et-Labrador
En s’appuyant sur le rapport présenté à Santé Canada par le ministère de la Santé de la province, une déduction de 1 723 $ a été effectuée sur les versements de mars 2022 au titre du Transfert canadien en matière de santé (TCS) destinés à Terre‑Neuve-et-Labrador à l'égard des frais modérateurs imposés pour des services de santé assurés fournis par un médecin inscrit dans une clinique d’ophtalmologie privée au cours de l’exercice 2019-2020. La province a collaboré avec Santé Canada à la mise en œuvre d’un plan d’action en matière de remboursement convenu d’un commun accord. Terre-Neuve-et-Labrador a réussi à régler et à éliminer les circonstances sous-jacentes qui ont mené à l'imposition de ces frais aux patients et a reçu le remboursement intégral de ses déductions de mars 2019, 2020, 2021 et 2022. Une copie du plan d’action de Terre-Neuve-et-Labrador en matière de remboursement ainsi que la mise à jour de janvier 2023 sur la mise en œuvre de ce dernier figurent à l’annexe D du présent rapport.
Nouveau-Brunswick
Au Nouveau-Brunswick, les services d'avortement chirurgical sont assurés par le régime provincial d'assurance-santé mais ne sont couverts que s'ils sont pratiqués à l'hôpital; les interventions pratiquées dans la clinique privée de Fredericton ne sont pas couvertes. Santé Canada a soulevé cette question avec le Nouveau-Brunswick au niveau des fonctionnaires et des ministres.
Bien que l'état financier de la province concernant la surfacturation et les frais modérateurs pour 2019-2020 indique un montant nul, Santé Canada a utilisé les preuves fournies par la Clinique 554 ainsi que les informations mises à la disposition de l'Institut canadien d'information sur la santé pour estimer les frais imposés aux patients pour l'exercice 2019-2020 à 64 850 $, et une déduction du même montant a été effectuée sur les versements de mars 2022 au titre du TCS destinés au Nouveau-Brunswick.
Ontario
Alors que le Régime d'assurance-santé de l'Ontario couvre les honoraires des médecins liés aux services d'avortement dans tous les milieux, y compris les cliniques privées, la province ne couvre les frais d'établissement que dans les quatre cliniques d'avortement privées autorisées comme établissements de santé autonomes (ESA). Dans certains cas, cela a conduit les cliniques à imposer aux patientes des frais supplémentaires pour accéder aux services d'avortement. Sur la base des frais imposés aux patientes déclarés par l'Ontario à Santé Canada, une déduction de 6 560 $ a été prélevée sur les versements au titre du TCS de la province en mars 2022 pour les frais imposés aux patientes au cours de l'exercice 2019-2020. En décembre 2021, l'Ontario a soumis à Santé Canada un Plan d'action en matière de remboursement (PAR), dans lequel elle s'engageait à revoir le cadre actuel de financement des services d'avortement chirurgical assurés dans la province. Santé Canada poursuit sa collaboration avec l'Ontario dans le cadre de la mise en œuvre de son plan d'action en matière de remboursement. Une copie de ce dernier ainsi que le Rapport d'étape de février 2023 sur sa mise en œuvre sont présentés à l'annexe D du présent rapport.
Colombie-Britannique
La Colombie-Britannique a présenté un état financier de la surfacturation et des frais modérateurs pour l'exercice 2019-2020, d'un montant de 13 275 823 $. Une déduction du même montant a été effectuée sur les versements de mars 2022 au titre du TCS destinés à la Colombie-Britannique. En reconnaissance des progrès importants réalisés par la Colombie-Britannique dans la mise en œuvre réussie des éléments de son plan d'action en matière de remboursement (PAR) et de l'élimination des frais pour les patients, au cours de la période visée par le rapport, Santé Canada a autorisé un remboursement de 20 518 055 $ en mars 2022. Cela représente un remboursement partiel des déductions de mars 2020, 2021 et 2022 de la Colombie-Britannique. Une copie de ce plan d'action et les mises à jour ultérieures de la situation de janvier 2023 sont présentées à l'annexe D du présent rapport.
Autres questions de conformité
Frais imposés aux patients pour des services diagnostiques nécessaires
La politique des services diagnostiques, en vigueur depuis le 1er avril 2020, vise à éliminer les frais imposés aux patients pour les services diagnostiques médicalement nécessaires, tels que les IRM et les tomodensitogrammes. Cette politique officialise la position fédérale de longue date selon laquelle les services diagnostiques médicalement nécessaires sont des services de santé assurés, quel que soit le lieu où ils sont fournis (c'est-à-dire à l'hôpital ou dans une clinique privée).
Bien que la Saskatchewan soit la seule province qui encourage expressément cette pratique par voie législative, il existe des données probantes démontrant que des résidents d’autres provinces, notamment en Colombie‑Britannique, en Alberta, au Manitoba, au Québec, au Nouveau-Brunswick et en Nouvelle‑Écosse, paient pour avoir accès à des services diagnostiques.
Les provinces et les territoires qui autorisent la facturation de ces services aux patients ont dû faire rapport sur ces frais pour la première fois en décembre 2022 et seront assujettis aux déductions au titre des transferts fédéraux en vertu de la Loi canadienne sur la santé. Si les provinces et les territoires se conforment à la politique, ils peuvent bénéficier d'un remboursement de leurs déductions en vertu de la politique de remboursement. Santé Canada poursuit ses efforts de consultation auprès des provinces et des territoires afin de leur fournir aide et conseils concernant la Politique des services diagnostiques.
Frais d'inscription et d'adhésion dans les cliniques privées de soins de santé primaires
Les cliniques privées et de soins de santé primaires qui imposent aux patients des frais d'inscription et d'adhésion annuels continuent d'être un sujet de préoccupation en vertu de la Loi canadienne sur la santé et des échanges avec les administrations où de telles cliniques existent (Colombie-Britannique, Manitoba, Ontario, Québec et Nouvelle-Écosse) sont en cours. Ces cliniques offrent à leurs membres l'accès à une combinaison de services de soins primaires assurés et de services non assurés (p. ex. massothérapie et services nutritionnels). En général, les cliniques affirment que les frais couvrent un panier de services non assurés. Cependant, dans certains cas, ces frais sont également obligatoires pour avoir accès aux services assurés de la clinique (c.-à-d. les services d'un médecin). Santé Canada continue d'insister sur cette question et encourage les provinces et les territoires où de tels frais existent à indiquer clairement aux résidents assurés que l'accès aux services assurés n'est pas subordonné à la souscription de frais annuels pour les services non assurés. Santé Canada encourage également ces provinces et territoires à élaborer une législation qui soit claire sur l'accès des patients aux services assurés et qui interdise les frais imposés aux patients.
Transférabilité
Les services médicaux reçus par les résidents du Québec lorsqu'ils se trouvent à l'extérieur de la province ne sont pas remboursés selon le tarif de la province d'accueil, ce qui est pourtant une exigence du critère de transférabilité en vertu de la Loi canadienne sur la santé. Pour toutes les administrations, à l'exception de l'Île-du-Prince-Édouard et des trois territoires, les tarifs d'hospitalisation journaliers à l'extérieur du pays semblent inférieurs aux tarifs de la province ou du territoire d'origine, ce qui est contraire à l'exigence du critère de transférabilité de la Loi.
Depuis le début de la pandémie, le gouvernement fédéral a versé aux provinces et aux territoires 6,5 milliards de dollars supplémentaires en compléments au Transfert canadien en matière de santé pour les soutenir dans la lutte contre la COVID-19. En 2019-2020, 500 millions de dollars ont été versés dans le cadre du Fonds pour répondre à la pandémie de COVID-19, ainsi que 4 milliards de dollars en 2020-2021 et 2 milliards de dollars supplémentaires en 2021-2022 pour réduire les arriérés de chirurgies et de d'interventions exacerbés par la pandémie.
Historique des déductions et des remboursements en vertu de la Loi canadienne sur la santé
La Loi canadienne sur la santé, entrée en vigueur le 17 avril 1984, réitère l’engagement national aux principes originaux du système de soins de santé au Canada, tels que consacrés dans les lois précédentes, à savoir la Loi sur les soins médicaux et la Loi sur l’assurance-hospitalisation et les services diagnostiques. Afin de cesser la prolifération de cas d’imposition directe de frais pour des services hospitaliers et médicaux, le gouvernement fédéral a décidé d’instituer des pénalités intégrales obligatoires en cas de surfacturation ou d’imposition de frais modérateurs qui, selon lui, réduisent l’accès de nombreux Canadiens aux soins de santé pour des raisons financières.
Conformité avec la loi canadienne sur la santé en 1984-1987
De 1984 à 1987, le paragraphe 20(5) de la Loi prévoyait le remboursement des déductions relatives aux frais mentionnés ci-dessus aux provinces qui les auraient éliminés avant le 1er avril 1987.
Au 31 mars 1987, il a été établi que toutes les provinces qui pratiquaient la surfacturation et imposaient des frais modérateurs aux patients avaient pris des mesures satisfaisantes pour éliminer ces pratiques. Par conséquent, en juin 1987, un montant total de 244 732 000 $ en déductions était remboursé au Nouveau‑Brunswick, au Québec, à l’Ontario, au Manitoba, à la Saskatchewan, à l’Alberta et à la Colombie-Britannique.
| 1984-1985 | 1985-1986 | 1986-1987 | Total | |
|---|---|---|---|---|
| N.-B. | 3 078 000 | 3 306 000 | 502 000 | 6 886 000 |
| Qc. | 7 893 000 | 6 139 000 | - | 14 032 000 |
| Ont. | 39 996 000 | 53 328 000 | 13 332 000 | 106 656 000 |
| Man. | 810 000 | 460 000 | - | 1 270 000 |
| Sask. | 1 451 000 | 656 000 | - | 2 107 000 |
| Alb. | 9 936 000 | 11 856 000 | 7 240 000 | 29 032 000 |
| C.-B. | 22 797 000 | 30 620 000 | 31 332 000 | 84 749 000 |
| TOTAL | 85 961 000 | 106 365 000 | 52 406 000 | 244 732 000 |
Au cours des trois premières années qui ont suivi la promulgation de la Loi canadienne sur la santé, près de 245 millions de dollars ont été déduits des transferts fédéraux en matière de santé aux provinces, ces déductions ont été remboursées lorsque les provinces ont effectivement éliminé les frais imposés aux patients qui y avaient donné lieu.
Conformité à la Loi canadienne sur la santé de 1987 à 2017
À la suite de la période de transition initiale de trois ans de la Loi, pendant laquelle les déductions pouvaient être remboursées aux provinces et aux territoires, aucune pénalité en vertu de la Loi n’a été imposée avant l’exercice 1994-1995. Voir le tableau plus loin dans ce chapitre pour les pénalités survenues depuis l'exercice 1994-1995 jusqu'à 2016-2017.
Colombie-Britannique
Au début des années 1990, un différend entre la British Columbia Medical Association et le gouvernement de la Colombie-Britannique au sujet de la rémunération a amené plusieurs médecins à se retirer du régime d’assurance-santé provincial et à faire payer leurs patients directement. Un certain nombre de ces médecins exigeaient un montant supérieur à celui que les patients pouvaient récupérer du régime d’assurance-santé provincial.
Ce montant excédentaire constituait une surfacturation aux termes de la Loi. Des déductions ont été effectuées à partir de mai 1994, pour l’exercice 1992-1993, et elles se sont poursuivies jusqu’en septembre 1995, date d’entrée en vigueur de modifications à la Medicare Protection Act de la Colombie-Britannique qui interdisaient la surfacturation par les médecins. Un montant total de 2 025 000 $ a été déduit de la contribution pécuniaire destinée à la Colombie‑Britannique, pour cause de surfacturation de 1992-1993 à 1995-1996.
En vertu de la Loi canadienne sur la santé, le terme « hôpital » ne se limite pas aux bâtiments portant un grand « H ».
Dans le cadre de la Politique fédérale en matière de cliniques privées de 1995, l'honorable Diane Marleau, ministre fédérale de la Santé de l'époque, a précisé que la définition d'« hôpital » énoncée dans la Loi canadienne sur la santé englobe tout établissement qui fournit des soins actifs, de réadaptation ou chroniques. À ce titre, un hôpital couvre également les établissements de soins de santé comme les cliniques.
Politique fédérale en matière de cliniques privées
En janvier 1995, la ministre fédérale de la Santé, l'honorable Diane Marleau, a fait part à ses collègues provinciaux et territoriaux de ses préoccupations au sujet de la création d’un système de santé à deux vitesses et de l’émergence de cliniques privées imposant des frais d’établissement pour des services chirurgicaux médicalement nécessaires. Dans le cadre de ses communications avec les provinces et les territoires, la ministre Marleau a annoncé que les provinces et les territoires auraient plus de neuf mois pour éliminer les frais modérateurs, à défaut de quoi des pénalités financières leur seraient imposées en vertu de la Loi. Par conséquent, à partir de novembre 1995, les déductions décrites ci-dessous ont été appliquées aux contributions en espèces versées à Terre-Neuve-et-Labrador, à la Nouvelle-Écosse, au Manitoba et à l'Alberta pour non-conformité à la politique fédérale sur les cliniques privées.
Terre-Neuve-et-Labrador
Un total de 280 430 $ a été déduit de la contribution pécuniaire accordée à Terre-Neuve-et-Labrador, en raison de l’imposition de frais d’établissement dans une clinique d’avortement, avant l’abolition de ces frais à compter du 1er janvier 1998.
Nouvelle-Écosse
Avec sa fermeture en novembre 2003, un total de 372 135 $ avait été déduit de la contribution pécuniaire destinée à la Nouvelle-Écosse au titre du TCSPS pour avoir omis de couvrir les frais d’établissement imposés aux patients bien qu’elle ait payé les honoraires médicaux dans une clinique de Halifax. Un montant final de 5 463 $ a été déduit des versements de mars 2005 du TCS à la Nouvelle-Écosse à titre de rapprochement pour des déductions déjà effectuées en 2002-2003. Un rajustement positif ponctuel de 8 121 $ en faveur de la Nouvelle-Écosse a été effectué aux versements de mars 2006 du TCS pour faire concorder les sommes effectivement exigées sous forme de surfacturation et de frais modérateurs avec les pénalités déjà imposées sur la base des estimations provinciales signalées pour l’exercice financier 2003-2004.
Manitoba
De novembre 1995 à décembre 1998, des déductions totalisant 2 055 000 $ ont été effectuées en raison des frais modérateurs prévus par la province dans les cliniques de chirurgie et d’ophtalmologie. Toutefois, au cours de l’exercice 2001-2002, une déduction mensuelle (d’octobre 2001 à mars 2002, inclusivement) d'un montant de 50 034 $ a été effectuée sur la contribution en espèces destinée au Manitoba au titre du TCSPS, à la lumière d’un état financier fourni par la province. Cet état financier montrait que les montants réels des frais modérateurs exigés à l’égard de services assurés pendant les exercices 1997-1998 et 1998-1999 étaient supérieurs aux déductions effectuées à partir d’estimations. Le total des déductions effectuées au Manitoba s’élevait donc à 2 355 201 $.
Alberta
Des déductions totalisant 3 585 000 $, de novembre 1995 à juin 1996, ont été effectuées sur la contribution en espèces destinée à l’Alberta quant aux frais d’établissement exigés dans des cliniques offrant des services de chirurgie, d’ophtalmologie et d’avortement. Le 1er octobre 1996, l’Alberta interdisait aux cliniques de chirurgie privées d’imposer à leurs patients des frais d’établissement pour des services médicalement nécessaires dont les honoraires médicaux étaient facturés au régime d’assurance-santé de la province.
Colombie-Britannique
En janvier 2003, la Colombie-Britannique a présenté un état financier, conformément au Règlement concernant les renseignements sur la surfacturation et les frais modérateurs de la Loi canadienne sur la santé, qui indiquait que les montants globaux réels exigés pour la surfacturation et les frais modérateurs imposés dans des cliniques chirurgicales privées pendant l’exercice 2000-2001 s’élevaient à 4 610 $. Un montant de 4 610 $ a donc été déduit de la contribution pécuniaire de mars 2003 du Transfert canadien en matière de santé et de programmes sociaux (TCSPS).
En 2004, la Colombie-Britannique n’a pas signalé à Santé Canada les montants de la surfacturation et des frais modérateurs réellement exigés pendant l’exercice 2001-2002. À la suite de rapports indiquant que la Colombie-Britannique enquêtait sur 55 cas d’imposition de frais modérateurs, une déduction de 126 775 $ a été effectuée sur les versements de mars 2004 au titre du TCSPS destinés à la Colombie-Britannique, en fonction du montant qui aurait été imposé pendant l’exercice 2001-2002 d’après les estimations du ministre fédéral.
Entre 2002-2003 et 2016-2017, des déductions totalisant 1 773 183 dollars ont été effectuées sur les versements au titre du Transfert canadien en matière de santé (TCS) destinés à la Colombie-Britannique en raison de frais imposés signalés à Santé Canada par la province. La déduction effectuée sur les transferts fédéraux en matière de santé de la Colombie-Britannique en 2012-2013 quant à l’exercice 2010-2011, a été estimée par la ministre fédérale de la Santé, et représente l’ensemble des montants déclarés à Santé Canada par la Colombie-Britannique et de ceux déclarés publiquement à la suite d’une vérification effectuée par la Medical Services Commission de la Colombie-Britannique. Cette méthode a été utilisée jusqu'à l'exercice 2016-2017.
Terre-Neuve-et-Labrador
Une déduction de 1 100 $ a été effectuée sur les versements de mars 2005 au titre du TCS destinés à Terre‑Neuve-et-Labrador pour les frais imposés à un patient pour un examen par IRM dans un hôpital au cours de l’exercice 2002-2003.
De mars 2011 à mars 2013, des déductions totalisant 102 249 $ ont été effectuées sur les versements au titre du TCS destinés à Terre-Neuve-et-Labrador pour la surfacturation et l’imposition de frais modérateurs, en fonction des montants déclarés à Santé Canada par la province. Ces frais découlaient de services fournis par un chirurgien-dentiste s’étant retiré du Régime qui a, depuis, quitté la province.
Nouvelle-Écosse
Les versements de mars 2007 au titre du TCS destinés à la Nouvelle-Écosse ont été réduits de 9 460 $ pour la surfacturation pratiquée en 2004-2005. Ce montant a été déclaré à Santé Canada par la province selon les conclusions d’une vérification, terminée en 2006, portant sur les pratiques de facturation d’un médecin de la Nouvelle-Écosse.
Québec
En mars 2017, en se fondant sur les montants de surfacturation et de frais modérateurs déclarés par le vérificateur général du Québec à l’égard des frais accessoires facturés en 2014-2015, la ministre fédérale a estimé une déduction de 9 907 229 $. Compte tenu des mesures correctives qu’avait déjà prises le gouvernement provincial pour éliminer les frais accessoires en janvier 2017, le gouvernement du Canada a par la suite remboursé ce montant au Québec.
Depuis l’adoption de la Loi, d’avril 1984 à mars 2022, un total de 114 959 087 $ a été déduit des paiements du transfert concernant les dispositions de la Loi sur la surfacturation et les frais modérateurs. Ce montant exclut les déductions totales de 244 732 000 $ effectuées de 1984 à 1987, puis remboursées par la suite aux provinces lorsque la surfacturation et les frais modérateurs ont été éliminés.
T.-N.-L. |
Î.-P.-É. |
N.-É. |
N.-B. |
Qc |
Ont. |
Man. |
Sask. |
Alb. |
C.-B. |
Yn |
T. N.-O. |
Nun. |
Total |
|
1994-1995 |
- | - | - | - | - | - | - | - | - | 1 982 000 | - | - | - | 1 982 000 |
1995-1996 |
46 000 |
- | 32 000 |
- | - | - | 269 000 |
- | 2 319 000 | 43 000 | - | - | - | 2 709 000 |
1996-1997 |
96 000 |
- | 72 000 |
- | - | - | 588 000 |
- | 1 266 000 | - | - | - | - | 2 022 000 |
1997-1998 |
128 000 |
- | 57 000 |
- | - | - | 586 000 |
- | - | - | - | - | - | 771 000 |
1998-1999 |
53 000 |
- | 38 950 |
- | - | - | 612 000 |
- | - | - | - | - | - | 703 950 |
1999-2000 |
(42 570) |
- | 61 110 |
- | - | - | - | - | - | - | - | - | - | 18 540 |
2000-2001 |
- | - | 57 804 |
- | - | - | - | - | - | - | - | - | - | 57 804 |
2001-2002 |
- | - | 35 100 |
- | - | - | 300 201 | - | - | - | - | - | - | 335 301 |
2002-2003 |
- | - | 11 052 |
- | - | - | - | - | - | 4 610 |
- | - | - | 15 662 |
2003-2004 |
- | - | 7 119 |
- | - | - | - | - | - | 126 775 |
- | - | - | 133 894 |
2004-2005 |
1 100 | - | 5 463 |
- | - | - | - | - | - | 72 464 |
- | - | - | 79 027 |
2005-2006 |
- | - | (8 121) |
- | - | - | - | - | - | 29 019 |
- | - | - | 20 898 |
2006-2007 |
- | - | 9 460 |
- | - | - | - | - | - | 114 850 |
- | - | - | 124 310 |
2007-2008 |
- | - | - | - | - | - | - | - | - | 42 113 |
- | - | - | 42 113 |
2008-2009 |
- | - | - | - | - | - | - | - | - | 66 195 |
- | - | - | 66 195 |
2009-2010 |
- | - | - | - | - | - | - | - | - | 73 925 |
- | - | - | 73 925 |
2010-2011 |
3 577 |
- | - | - | - | - | - | - | - | 75 136 |
- | - | - | 78 713 |
2011-2012 |
58 679 |
- | - | - | - | - | - | - | - | 33 219 |
- | - | - | 91 898 |
2012-2013 |
50 758 |
- | - | - | - | - | - | - | - | 280 019 |
- | - | - | 330 777 |
2013-2014 |
(10 765) |
- | - | - | - | - | - | - | - | 224 568 | - | - | - | 213 803 |
2014-2015 |
- | - | - | - | - | - | - | - | - | 241 637 | - | - | - | 241 637 |
2015-2016 |
- | - | - | - | - | - | - | - | - | 204 145 | - | - | - | 204 145 |
2016-2017 |
- | - | - | - | 9 907 229Table 2 Footnote1 | - | - | - | - | 184 508 | - | - | - | 10 091 737 |
|
||||||||||||||
Pour comprendre le tableau
Les premières déductions en vertu de la Loi ont été effectuées au cours des trois premières années suivant l'adoption de celle-ci et ont été remboursées par la suite. Elles sont décrites plus haut dans ce chapitre et sont énumérées dans un tableau. Aucune déduction n'a été effectuée entre les exercices 1987-1988 et 1993-1994.
Jusqu’à présent, la plupart des déductions ont été effectuées en fonction des états financiers indiquant les montants de surfacturation et de frais modérateurs réels, c’est-à-dire deux ans après qu’ils sont survenus (ainsi, des déductions effectuées en 2016-2017 correspondraient à des frais facturés aux patients en 2014-2015).
Dans les cas où la province ou le territoire a fourni une estimation anticipée des montants de surfacturation et de frais modérateurs pour l’exercice à venir, une déduction a été effectuée selon les frais imposés dans l’exercice financier ayant fait l’objet de l’estimation.
En plus de constituer le fondement de la plupart des déductions effectuées en vertu de la Loi, les états financiers indiquant les montants réels de surfacturation et de frais modérateurs permettent de rapprocher les frais estimés à ceux qui ont réellement été imposés. Ces rapprochements constituent le fondement des modifications subséquentes apportées au titre des transferts de fonds destinés aux provinces et aux territoires.
Conformité à la Loi canadienne sur la santé de 2017 à ce jour
Comme décrit précédemment, la Politique en matière de remboursement de la Loi canadienne sur la santé est entrée en vigueur en 2018, afin d'inciter les provinces et les territoires à se conformer à la Loi, s'ils devaient être soumis à des sanctions obligatoires en raison de la facturation de services de santé assurés aux patients. La ministre fédérale de la santé a désormais le pouvoir discrétionnaire d'accorder un remboursement si la province ou le territoire élimine ces frais dans un délai déterminé. Les premières déductions admissibles à un remboursement en vertu de la politique sont celles qui ont été prises en mars 2018.
Terre-Neuve-et-Labrador
En mars 2019, une déduction de 1 349 $ a été effectuée sur les paiements au titre du TCS destinés à Terre-Neuve-et-Labrador pour la surfacturation et les frais modérateurs, sur la base des frais imposés aux patients pour des services de santé assurés dans une clinique ophtalmologique privée en 2016-2017, déclarés par la province à Santé Canada. De même, une déduction de 70 819 $ a été effectuée en mars 2020, de 4 521 $ en mars 2021 et de 1 723 $ en mars 2022 pour les frais imposés aux patients de cette clinique en 2017-2018, 2018-2019 et 2019-2020 respectivement.
Après la déduction de mars 2019, Terre-Neuve-et-Labrador a consulté Santé Canada au sujet d'un plan d'action en matière de remboursement visant à éliminer les frais imposés aux patients. Comme la province a mis en œuvre ce plan avec succès et a éliminé ces frais, la province a reçu un remboursement de sa déduction de mars 2019, ainsi qu'un remboursement immédiat de sa déduction de mars 2020, mars 2021 et mars 2022.
Nouveau-Brunswick
En mars 2020, sur la base de preuves de frais imposés aux patientes en 2017-2018, une déduction de 140 216 $ a été effectuée sur les versements au titre du TCS destinés au Nouveau-Brunswick. Un montant supplémentaire de 64 850 $ a été déduit du paiement au titre du TCS de la province en mars 2021 et en mars 2022 pour les frais imposés aux patientes en 2018-2019 et 2019-2020, respectivement. Les déductions de 2021 et 2022 ont été estimées en fonction des frais imposés aux patientes déclarés par la Clinique 554 et des données publiées par l'Institut canadien d'information sur la santé. Tant que le Nouveau-Brunswick refusera de couvrir les services d'avortement assurés à l'extérieur des hôpitaux et les frais imposés aux patientes dans les cliniques, la province continuera d'être assujettie aux déductions obligatoires au titre du TCS.
Québec
En mars 2018, en se servant du montant de la surfacturation et des frais modérateurs rapporté par le Vérificateur général du Québec relativement aux frais accessoires facturés en 2014-2015 comme substitut, le ministre fédéral a estimé un montant de déduction de 9 907 229 $. À la lumière des mesures correctives que le gouvernement provincial avait déjà prises pour éliminer les frais accessoires en janvier 2017, ce montant a par la suite été retourné au Québec par le gouvernement du Canada. Ce remboursement est antérieur à la Politique en matière de remboursement. Les déductions de mars 2017 et mars 2018 du Québec, qui, en raison des délais de déclaration prévus par la Loi, ont été prises après que les frais imposés aux patients aient déjà été éliminés par le gouvernement provincial, ont servi d'inspiration pour la Politique en matière de remboursement.
Une déduction supplémentaire de 8 256 024 $ a été effectuée sur le transfert fédéral en matière de santé du Québec de mars 2019, reflétant les frais imposés aux patients avant les mesures correctives prises par le Québec et a été immédiatement remboursée. Ce remboursement était le premier effectué dans le cadre de la Politique en matière de remboursement.
Ontario
En mars 2021, une déduction de 13 905 $ a été prélevée sur le transfert fédéral en matière de santé de l'Ontario pour les frais imposés aux patients qui ont eu lieu en 2018-2019. Une autre déduction de 6 560 $ a été effectuée en mars 2022. La déduction représente les frais généraux imposés aux patientes qui cherchent à obtenir des services d'avortement dans une clinique qui ne reçoit pas de financement en vertu de la Loi sur les établissements de santé autonomes (LESA) de l'Ontario.
Colombie-Britannique
À la suite d'un travail collaboratif avec Santé Canada sur un projet d'audit visant à déterminer l'étendue et la portée des frais imposés aux patients dans la province, une déduction de 15 861 818 $ a été effectuée en mars 2018 au titre des frais facturés aux patients pendant l'exercice 2015-2016. Cette déduction reflétait les résultats de l'audit, les plaintes des patients et les preuves publiquement disponibles de 4,7 millions de dollars de frais facturés aux résidents assurés par les médecins inscrits au Centre de chirurgie Cambie. Une méthode similaire a été utilisée pour calculer les déductions au titre du Transfert canadien en matière de santé de la province en mars 2019 (16 177 259 $), en mars 2020 (16 753 833 $), en mars 2021 (13 949 979 $) et en mars 2022 (13 275 823 $).
Suite à la mise en œuvre de la Politique en matière de remboursement de la Loi canadienne sur la santé en 2018, la Colombie-Britannique a consulté Santé Canada sur un plan d'action en matière de remboursement visant à éliminer les frais imposés aux patients. Comme la province a mené à bien certains éléments de ce plan, elle a reçu des remboursements partiels, dont : 16 019 539 $ en mars 2020 (pour les déductions de 2018 et 2019), 24 509 418 $ en mars 2021 (pour les déductions de 2019, 2020 et 2021) et 20 518 055 $ en mars 2022 (pour les déductions de 2020, 2021 et 2022).
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |||||
|---|---|---|---|---|---|---|---|---|---|
| Déduction | Déduction | Remboursement | Déduction | Remboursement | Déduction | Remboursement | Déduction | Remboursement | |
| T.-N.-L | - | 1 349 | - | 70 819 | 72 168 | 4 521 | 4 521 | 1 723 | 1 723 |
N.-B. |
- | - | - | 140 216 | - | 64 850 | - | 64 850 | - |
| Qc | 9 907 229Table 3 Footnote1 | 8 256 024 | 8 256 024 | - | - | - | - | - | - |
| ON | - | - | - | - | - | 13 905 | - | 6 560 | - |
| C.-B. | 15 861 818 | 16 177 259 | - | 16 753 833 | 16 019 539Table 3 Footnote2 | 13 949 979 | 24 509 418Table 3 Footnote3 | 13 275 823 | 20 518 055Table 3 Footnote4 |
|
|||||||||
Depuis l'entrée en vigueur de la Politique en matière de remboursement de la Loi canadienne sur la santé, 69 381 448 $ ont été remboursés aux provinces, en reconnaissance de leurs efforts pour éliminer les frais imposés aux patients pour les services de santé assurés.
Comité de coordination des ententes interprovinciales en assurance-santé
Toutes les provinces et tous les territoires participent à des ententes de facturation réciproque des services hospitaliers, et tous, à l’exception du Québec, participent à des ententes de facturation réciproque des services médicaux. Ces ententes garantissent généralement que la carte d’assurance-santé sera acceptée, en guise de paiement, lorsque le patient reçoit des services médicaux ou hospitaliers dans une autre province ou un autre territoire. La province ou le territoire qui fournit le service facturera directement la province ou le territoire d’origine du patient selon des tarifs convenus. Ces ententes visent à faire en sorte que les résidents canadiens n'aient pas à payer directement les soins médicaux et hospitaliers médicalement nécessaires qu’ils reçoivent lorsqu’ils voyagent au pays ou pendant la période d'attente pour l'établissement de la couverture après un déménagement dans une autre province ou un autre territoire. Bien ces ententes contribuent à satisfaire au critère de transférabilité de la Loi, les provinces et les territoires peuvent convenir de satisfaire aux exigences de la Loi par d'autres mécanismes.
Le comité de coordination des ententes interprovinciales en assurance-santé (CCEIAS) a été créé en 1991 superviser l'administration des ententes de facturation réciproque et assurer la couverture interprovinciale/territoriale des soins de santé conformément à la Loi. Le mandat du CCEIAS comprend également l'analyse et l'élaboration de recommandations stratégiques sur les questions de couverture interprovinciale/territoriale des soins de santé qui ne relèvent pas de la Loi. Le comité comprend des représentants de chaque province et territoire et un président sans droit de vote de la Division de la Loi canadienne sur la santé. La Division de la Loi canadienne sur la santé s’acquitte également des fonctions de secrétariat du CCEIAS. Le CCEIAS maintient plusieurs groupes de travail qui soutiennent son mandat en fournissant des conseils et des recommandations stratégiques liés aux tarifs de facturation réciproque, à l'admissibilité des patients et aux politiques interprovinciales/territoriales de couverture des soins de santé.
Tout au long de l'année 2021, le CCEIAS a progressé dans son travail sur la politique visant à permettre aux hôpitaux de santé mentale désignés par les provinces de facturer réciproquement les services en santé mentale d'urgence et a commencé à étudier la facturation réciproque dans le contexte des soins virtuels.
Chapitre 3- Les régimes d’assurance-santé provinciaux et territoriaux en 2021-2022
Le chapitre suivant présente les 13 régimes d’assurance-santé provinciaux et territoriaux qui composent le système public d’assurance-santé au Canada. Le but de ce chapitre est de montrer avec clarté et cohérence dans quelle mesure les régimes d’assurance-santé des provinces et des territoires ont satisfait aux exigences des critères et conditions de programme de la Loi canadienne sur la santé en 2021-2022.
Les fonctionnaires des provinces, des territoires et du gouvernement fédéral ont collaboré afin de produire les descriptions détaillées des régimes qui sont présentées au chapitre 3. L’information que Santé Canada a demandée aux ministères de la Santé des provinces et des territoires pour le rapport comporte deux volets :
- une description du système de soins de santé provincial ou territorial par rapport aux conditions et aux critères prévus par la Loi;
- des statistiques au sujet des services de santé assurés.
L’information présentée dans le premier volet sert au suivi des régimes d’assurance-santé provinciaux et territoriaux et au contrôle de leur conformité aux exigences de la Loi, alors que les statistiques permettent de dégager les tendances actuelles et futures relativement au système de soins de santé canadien. Bien que les provinces et les territoires aient tous soumis des descriptions détaillées de leurs régimes d’assurance-santé, le Québec a choisi de ne pas fournir les statistiques supplémentaires qui figurent dans les tableaux du rapport de cette année.
Afin d’aider les provinces et les territoires à préparer leur présentation au rapport annuel, Santé Canada leur a fourni le document intitulé Rapport annuel de 2021-2022 sur l’application de la Loi canadienne sur la santé - Guide de mise à jour des présentations (Guide de l’utilisateur). Ce guide vise à aider les provinces et les territoires à satisfaire aux exigences de Santé Canada en ce qui concerne le rapport. Les modifications qui y sont apportées chaque année découlent de l’analyse, effectuée par Santé Canada, des descriptions des régimes d’assurance-santé tirées des rapports annuels précédents et de l’évaluation du Ministère des nouvelles questions d’intérêt liées aux services de santé assurés.
Au cours de l’été 2022, le processus de production du Rapport annuel sur l’application de la Loi canadienne sur la santé de 2021-2022 a été lancé par des téléconférences bilatérales. Un Guide de l’utilisateur mis à jour a également été envoyé aux provinces et aux territoires.
Descriptions des régimes d’assurance-santé
Dans le chapitre suivant, on a demandé aux fonctionnaires des provinces et des territoires de fournir une description de leur régime d’assurance-santé. Ces descriptions observent les critères de programme énoncés dans la Loi canadienne sur la santé pour montrer comment les régimes satisfont aux critères de la Loi. La description comporte aussi des renseignements sur les moyens pris par chaque province et territoire pour reconnaître, comme l’exige la Loi canadienne sur la santé, la contribution financière du gouvernement fédéral aux services de santé assurés et aux services complémentaires de santé.
Définitions principales fournies aux provinces et aux territoires pour guider leurs présentations au présent rapport
Le médecin ou dentiste participant est un médecin ou un dentiste autorisé qui est inscrit à un régime d'assurance-santé provincial ou territorial.
Le médecin ou dentiste non participantexerce sa profession en dehors d'un régime d'assurance-santé provincial ou territorial. Ni le médecin, ni le dentiste, ni le patient ne sont admissibles à une couverture des coûts pour les services rendus ou reçus des régimes d'assurance-santé provinciaux ou territoriaux. Un médecin ou un dentiste non participant peut donc établir ses propres honoraires, qui sont payés directement par le patient.
Le médecin ou dentiste ayant opté pour le retrait du régimeest un médecin ou dentiste qui est inscrit au régime d'assurance-santé provincial ou territorial mais qui s'en est volontairement retiré et qui facturera donc ses patients directement. Ces frais peuvent atteindre, mais ne pas dépasser, le montant provincial ou territorial autorisé en vertu de l'entente sur le barème des tarifs. Les régimes provinciaux ou territoriaux remboursent ces frais aux patients des médecins ou dentistes qui ont choisi de se retirer du régime.
Statistiques sur les régimes d’assurance-santé provinciaux et territoriaux
Avec le temps, la partie du rapport annuel consacrée aux statistiques fournies par les provinces et les territoires a été simplifiée et rationalisée à partir des commentaires reçus des fonctionnaires provinciaux et territoriaux et à la lumière d’examens de la qualité et de la disponibilité des données. Les tableaux de statistiques supplémentaires figurent à la suite de la description du régime de chaque province et territoire, à l’exception du Québec.
Les tableaux statistiques visent à mettre en contexte l’application de la Loi canadienne sur la santé et à donner un aperçu national des tendances de prestation et de financement des services de santé assurés au Canada qui tombent sous le coup de la Loi.
Les tableaux statistiques renferment des données sur les ressources et les coûts associés aux services hospitaliers, médicaux et de chirurgie dentaire assurés, par province et territoire, pour cinq exercices consécutifs se terminant le 31 mars 2022. Toute l’information provient de fonctionnaires provinciaux et territoriaux.
Malgré les efforts déployés pour saisir uniformément les données, il existe des différences dans la manière dont les gouvernements provinciaux et territoriaux rendent compte des programmes et des services de soins de santé. Par conséquent, aucune comparaison n’est faite entre les provinces et les territoires. Les gouvernements des provinces et des territoires sont responsables de la qualité et de l’intégralité des données qu’ils fournissent.
Organisation des renseignements
Les renseignements dans les tableaux sont regroupés selon les neuf sous-sections décrites ci-après.
Personnes inscrites : Le nombre de résidents inscrits au régime d’assurance-santé de chaque province ou territoire.
Services hospitaliers assurés fournis dans la province ou le territoire : Les statistiques dans cette sous-section concernent la prestation de services hospitaliers assurés aux résidents de la province ou du territoire et aux visiteurs provenant d’autres régions du Canada.
Services hospitaliers assurés fournis aux résidents dans une autre province ou un autre territoire : Les statistiques dans cette sous-section concernent les services hospitaliers assurés reçus à l’extérieur de la province ou du territoire qui sont payés par la province ou le territoire d’origine du résident lorsqu’il se déplace ailleurs au Canada.
Services hospitaliers assurés fournis à l’extérieur du Canada : Les services représentent les frais hospitaliers engagés par des résidents pendant leur séjour à l’extérieur du Canada et payés par leur province ou leur territoire d’origine.
Services médicaux assurés fournis dans la province ou le territoire : Les statistiques de cette sous-section concernent la prestation de services médicaux assurés aux résidents dans chaque province ou territoire et aux visiteurs provenant d’autres régions du Canada.
Services médicaux assurés fournis aux résidents dans une autre province ou un autre territoire : Cette sous-section rend compte des services médicaux payés par une province ou un territoire aux autres provinces et territoires pour ses résidents en visite.
Services médicaux assurés fournis à l’extérieur du Canada : Les services représentent les frais de services médicaux engagés par des résidents pendant leur séjour à l’extérieur du Canada et payés par leur province ou leur territoire d’origine.
Services de chirurgie dentaire assurés fournis dans la province ou le territoire :Les renseignements dans cette sous-section décrivent les services de chirurgie dentaire assurés fournis dans chaque province ou territoire.
Terre-Neuve-et-Labrador
Le ministère de la Santé et des Services communautaires (le Ministère) est responsable d’établir les grandes orientations et priorités stratégiques du système de santé et de services communautaires dans l’ensemble de la province de Terre-Neuve-et-Labrador. Le Ministère travaille avec les parties prenantes pour élaborer et améliorer les politiques, la législation, les normes provinciales et les stratégies afin d'aider les individus, les familles et les communautés à maintenir un état optimal de santé et de bien-être. Le Ministère joue un rôle de premier plan dans l’élaboration des politiques, de la planification et des programmes, ainsi que dans le soutien accordé aux quatre régies régionales de la santé (RRS). Il travaille également avec les intervenants pour assurer l’accès à des services de santé de qualité, rentables et opportuns pour tous les Terre-Neuviens et les Labradoriens.
Le Ministère assure la direction, la coordination, la surveillance et le soutien des RRS, qui fournissent la majorité des services de santé publics dans la province, ainsi que d’autres entités offrant des programmes et des services. Cela garantit la qualité, l’efficacité et l'efficience dans des domaines tels que l’administration des établissements de soins de santé, l’accès et l’efficacité clinique, les services en santé mentale et en toxicomanie, les soins de longue durée et les services de soutien communautaire, les programmes d'éducation et de formation des professionnels de la santé, le contrôle, la possession, la manipulation, la conservation et la vente d’aliments et de médicaments, la préservation et la promotion de la santé, la prévention et le contrôle des maladies, la santé publique et l'application des normes de santé publique.
Du budget annuel représentant près de 3,22 milliards de dollars, le Ministère représente environ 39 % du budget total de Terre-Neuve-et-Labrador. Le budget 2021-2022 a prévu un financement pour soutenir divers programmes et différentes initiatives visant à améliorer considérablement les services en santé et en toxicomanie, les soins à domicile et communautaires et les soins de santé primaires. Un montant de 3,3 millions de dollars était notamment prévu pour soutenir le service de soins virtuels par le biais de la ligne provinciale 811 Healthline, qui est devenue particulièrement pertinente dans le contexte de la pandémie de COVID-19. Le budget 2021-2022 comprenait également un investissement de 3,3 millions de dollars pour élargir le programme de pompe à insuline et 8,6 millions de dollars pour couvrir 14 nouveaux médicaments dans le cadre du Newfoundland and Labrador Prescription Drug Program. Un aperçu des initiatives réalisées dans le cadre du budget de 2021-2022 est disponible sur le site Web du gouvernement de Terre-Neuve-et-Labrador.
À Terre-Neuve-et-Labrador, les services de santé sont offerts à plus de 520 000 résidents par environ 33 700 personnes du secteur de la santé et des services communautaires. Sur ce total, environ 20 000 personnes sont employées par les RRS et environ 224 personnes sont employées par le Ministère.
Le présent rapport vise à décrire en détail comment Terre-Neuve-et-Labrador a satisfait aux exigences des critères, des conditions et des dispositions du programme de la Loi canadienne sur la santé en 2021‑2022.
Mesures mises en œuvre par la province pour lutter contre les arriérés dans le système de soins de santé à la suite de la pandémie de COVID-19
En réponse aux arriérés résultant de de la pandémie de COVID-19, les RRS ont mis en œuvre un certain nombre de stratégies pour réduire les arriérés dans les établissements de soins ambulatoires de la province, notamment en utilisant les soins virtuels, en donnant accès aux soins de santé primaires par le biais des centres d'évaluation non urgents, en donnant au public un accès à l'information par le biais du 811, en utilisant des infirmières praticiennes pour soutenir l'accès virtuel aux soins primaires et en collaborant avec la santé communautaire pour améliorer la continuité des soins.
1.0 Gestion publique
1.1 Régime d’assurance-santé et autorité publique
Les régimes d’assurance-santé gérés par le Ministère comprennent le Régime d’assurance-santé (RAS) et le Régime d’assurance-hospitalisation (RAH). Ces deux régimes sont à but non lucratif et gérés par le secteur public.
La Medical Care and Hospital Insurance Act, est entrée en vigueur le 1er octobre 2016, remplaçant à la fois la Medical Care Insurance Act (1999) et la Hospital Insurance Agreement Act. Vous pouvez consulter la Medical Care and Hospital Insurance Act (en anglais seulement) sur le site web de la Chambre d'assemblée de Terre-Neuve-et-Labrador.
Conformément à l’article 5 de la Medical Care and Hospital Insurance Act, le ministre est tenu d'administrer un régime de soins médicaux et d’assurance-hospitalisation pour les résidents de la province. La Loi accorde le pouvoir de prendre des règlements définissant qui est un résident, prescrivant quels services sont des services assurés et dans quelles circonstances les services assurés devraient être à la charge du ministre. Le Régime d’assurance-santé facilite la prestation de soins médicaux complets à tous les résidents de la province en mettant en œuvre des politiques, des procédures et des systèmes qui permettent une rémunération appropriée des médecins pour la prestation de services professionnels assurés.
Le Régime d’assurance-hospitalisation englobe les services hospitaliers assurés reçus dans la province lorsqu’ils sont recommandés par un médecin. L’admissibilité à la couverture du Régime est liée à l’admissibilité au Régime d’assurance-santé. Tous les bénéficiaires du Régime d’assurance‑santé ont automatiquement droit à la couverture du Régime d’assurance‑hospitalisation.
Le Régime d’assurance-santé et le Régime d’assurance-hospitalisation fonctionnent tous deux conformément aux dispositions de la Medical Care and Hospital Insurance Act et de son Règlement connexe, et en conformité avec la Loi canadienne sur la santé.
Aucune modification législative ou réglementaire du régime d'assurance-santé n'a été apportée en 2021-2022.
1.2 Liens hiérarchiques
Le Ministère a le mandat d’administrer les régimes d’assurance-santé et d’assurance-hospitalisation aux termes de l’article 5 de la Medical Care and Hospital Insurance Act. Il rend des comptes sur ces régimes au moyen du processus législatif régulier, ainsi que par d'autres mécanismes de rapport public (p. ex. les comptes publics et le comité des services sociaux de la Chambre d’assemblée).
Le gouvernement de Terre-Neuve-et-Labrador établit des exigences provinciales relatives à la planification et aux rapports auxquels doivent satisfaire tous les ministères, y compris le ministère de la Santé et des Services communautaires. En vertu de la Transparency and Accountability Act, le Ministère ainsi que les dix autres entités qui relèvent du ministre, y compris les régies régionales de la santé (RRS), établissent des plans pluriannuels basés sur le rendement. Les plans et les rapports sont déposés à la Chambre d’assemblée et publiés sur le site web du Ministère.
Le rapport annuel du ministère de la Santé et des Services communautaires de 2021-2022 a été déposé à la Chambre d'assemblée et est disponible sur son site Web.
1.3 Vérification des comptes
Chaque année, le vérificateur général de la province effectue une vérification indépendante des comptes publics provinciaux. Les dépenses du Régime d’assurance-santé font partie des comptes publics. Le vérificateur général dispose d’un accès complet et sans restriction aux dossiers du Régime d’assurance‑santé à l’aide de codes, mais doit protéger la vie privée et les renseignements personnels. Il n'y a pas eu d'examen par le vérificateur général des programmes, des services ou des dépenses du RAS en 2021-2022. La plus récente vérification exhaustive a pris la forme d’un examen du Programme d’assurance-médicament de Terre-Neuve-et-Labrador en juin 2015.
Certains examens de programme sont réalisés conformément au plan du Bureau du vérificateur général, qui est largement fondé sur le risque. Lors de la planification d’une vérification, le Ministère serait avisé par la réception d’une lettre de participation du Bureau du vérificateur général indiquant qu’une vérification est prévue et que les arrangements nécessaires doivent être pris en vue de celle-ci. Il n'y a pas eu de vérification de l'Auditeur général en 2021-2022.
Les quatre RRS sont soumises à des vérifications de leurs états financiers, à des examens et à des vérifications de la conformité. Les vérifications des états financiers sont effectuées par des cabinets de vérificateurs indépendants choisis par chaque RRS. Les missions d’examen sont menées en utilisant les normes de vérification généralement reconnues de l’Institut canadien des comptables agréés. Diverses vérifications de la conformité et auprès des médecins sont effectuées par le personnel du Ministère, sous le régime de la Medical Care and Hospital Insurance Act.
Les dossiers des médecins et ceux des associations professionnelles de médecins sont examinés pour vérifier qu’ils corroborent les services facturés et que ces derniers sont assurés aux termes du Régime d’assurance-santé. Des vérifications auprès des bénéficiaires sont effectuées par le personnel du Ministère en vertu de la Medical Care and Hospital Insurance Act.
2.0 Intégralité
2.1 Services hospitaliers assurés
En date du 31 mars 2022, la Medical Care and Hospital Insurance Act et le Hospital Insurance Regulations régissent les services hospitaliers assurés à Terre-Neuve-et-Labrador. Aucune modification n’a été apportée à la loi pendant l’actuelle période de déclaration concernant des services hospitaliers assurés. Tous les services des hôpitaux définis en vertu de la Loi canadienne sur la santé sont des services assurés à Terre-Neuve-et-Labrador.
Des services hospitaliers assurés sont offerts à des patients externes ou hospitalisés par 15 hôpitaux, 23 centres de santé communautaire et 68 cliniques communautaires partout dans la province. Comme l’indique le tableau statistique, la modification du nombre de cliniques en 2016-2017 reflète un changement dans la façon dont le Ministère classe les établissements de santé publique. Les services hospitaliers assurés comprennent :
- l’hébergement et les repas en salle commune;
- les services infirmiers;
- les services de laboratoire et de radiologie et les autres services de diagnostic;
- les produits pharmaceutiques, les substances biologiques et les préparations connexes;
- les fournitures médicales et chirurgicales;
- les salles d’opération, les salles d’accouchement et les services d’anesthésie;
- les services de réadaptation (p. ex. physiothérapie, ergothérapie, orthophonie et audiologie);
- les services de radiothérapie (p. ex. les établissements de radiothérapie, les isotopes radioactifs);
- les consultations de patients hospitalisés ou les consultations externes et d’urgence;
- les chirurgies d’un jour.
Aucun nouveau service n’a été ajouté au barème des services hospitaliers assurés en 2021-2022.
La politique de couverture des services hospitaliers assurés est associée à la politique de couverture des services médicaux assurés. Le Ministère gère l’ajout ou le retrait de services hospitaliers de la liste des services assurés selon les instructions du lieutenant-gouverneur en conseil. Il n’est pas nécessaire de tenir des consultations publiques pour supprimer un service de la liste.
À l’heure actuelle, Terre-Neuve-et-Labrador ne dispose d’aucune clinique de diagnostic privée qui facture aux patients des services qui seraient considérés comme étant assurés s’ils étaient offerts dans un hôpital.
2.2 Services médicaux assurés
En date du 31 mars 2022, la loi habilitante pour les services médicaux assurés était la Medical Care and Hospital Insurance Act et les règlements pertinents maintenus comprenant :
- le Medical Care Insurance Insured Services Regulations;
- le Medical Care Insurance Beneficiaries and Inquiries Regulations;
- le Physicians and Fee Regulations.
En 2021-2022 (en date du 31 mars 2022), la province comptait 1 398 médecins actifs (salariés et rémunérés à l’acte) pratiquant dans la province.
Pour l’application de la Loi, les services suivants sont couverts :
- tous les services fournis en bonne et due forme par des médecins à des bénéficiaires atteints d’une maladie qui exige un traitement ou un conseil médical (y compris les services fournis par téléphone s'ils sont indiqués dans le barème des tarifs);
- les immunisations ou inoculations de groupe effectuées par des médecins à la demande d’une autorité compétente;
- les services de laboratoire, de radiologie et autres services thérapeutiques ou diagnostiques fournis dans des établissements approuvés par une autorité compétente, et qui ne sont pas fournis en vertu de la Medical Care and Hospital Insurance Act et de son Règlement;
- l'extraction et le remplacement médicalement nécessaires du cristallin cataracté par toute procédure effectuée dans un hôpital ou un établissement désigné par le lieutenant-gouverneur en conseil.
L'administration du vaccin contre la grippe par les médecins est devenue temporairement facturable dans le cadre du RAS en octobre 2020. Cette mesure est demeurée en place tout au long de la période 2021-2022.
Les médecins peuvent décider de ne pas participer au Régime d’assurance-santé comme le prévoit l’article 8 de la Medical Care and Hospital Insurance Act), en l'occurrence :
- 8. (3) Un praticien peut, par écrit, notifier au ministre son choix de percevoir les paiements relatifs aux soins assurés qu’il dispense aux patients autrement qu'auprès du ministre.
- 8. (4) Un choix en vertu du paragraphe (3) prend effet le premier jour du premier mois après l'expiration d'un délai de 60 jours à compter de la date de réception, par le ministre, de l’avis de choix.
- 8. (5) Un praticien qui a fait un choix en vertu du paragraphe (3) peut révoquer ce choix par un avis écrit au ministre.
- 8. (6) La révocation d'un choix en vertu du paragraphe (5) prend effet le premier jour du premier mois commençant après l'expiration d'un délai de 60 jours après la date de réception, par le ministre, de l’avis de révocation.
- 8. (7) Nonobstant les paragraphes (4) et (6), le ministre peut déroger aux délais prévus dans ces paragraphes lorsque, à son avis, il est raisonnable de le faire.
En date du 31 mars 2022, aucun médecin ne s’était retiré du RAS.
L’approbation du lieutenant-gouverneur en conseil est nécessaire pour qu’un service soit ajouté à la liste des services médicaux assurés ou qu’il en soit retranché. Ce processus est géré par le Ministère en consultation avec divers intervenants. Aucune exigence n’oblige la tenue d’une consultation publique.
Les biens et services médicaux implantés et associés à un service assuré sont fournis gratuitement au patient et sont conformes aux normes nationales de pratique. Les patients conservent le droit d'améliorer financièrement les biens ou services médicaux standard. Les normes relatives aux biens médicaux sont élaborées par les hôpitaux qui fournissent ces services en consultation avec les prestataires de services.
2.3 Services de chirurgie dentaire assurés
Le régime de chirurgie dentaire provincial est une composante du Régime d’assurance-santé. Les traitements de chirurgie dentaire fournis à un bénéficiaire et effectués dans un hôpital par un chirurgien‑dentiste ou un dentiste agréé sont couverts par le Régime d’assurance-santé s’ils comptent parmi les types de traitements assurés du barème d’honoraires.
Le programme de chirurgie dentaire offre des services assurés aux termes de la Medical Care and Hospital Insurance Act. Un service assuré se définit comme :
- Un traitement de chirurgie dentaire médicalement nécessaire, fourni de manière adéquate à un bénéficiaire et effectué dans un hôpital par un dentiste, si le traitement figure dans le barème de paiement des soins de chirurgie dentaire établi par le ministre. Le besoin clinique relatif à la prestation et à la réclamation d’un service assuré peut être évalué par le Dental Monitoring Committee du RAS.
Des politiques relatives aux conditions préexistantes nécessaires pour définir la « nécessité médicale » doivent exister afin que les services spécifiques se qualifient en tant que services assurés dans le cadre du RAS.
Au 31 mars 2022, 13 dentistes et chirurgiens-dentistes fournissaient des services assurés aux termes du régime de chirurgie dentaire.
Les dentistes et chirurgiens-dentistes peuvent se retirer du RAS conformément à l’article 8 de la Medical Care and Hospital Insurance Act mentionné ci-dessus. Ces dentistes et chirurgiens-dentistes doivent informer les patients de leur statut de dentiste ayant opté pour le retrait du Régime, leur indiquer les honoraires prévus et leur remettre un relevé des services et des honoraires facturés. Au 31 mars 2022, aucun dentiste ne s’était retiré du régime. Aucune surfacturation n’a été rapportée 2021-2022.
Le programme de chirurgie dentaire étant une composante du Régime d’assurance-santé, les changements apportés à la liste des services assurés s’effectue selon les mêmes modalités que pour le Régime d’assurance-santé.
Tout ajout d’un service de chirurgie dentaire à la liste des services assurés doit être approuvé par le ministre de la Santé et des Services communautaires. Aucun nouveau service n’a été ajouté à la liste ou au barème des services assurés de chirurgie dentaire en 2021-2022.
2.4 Services hospitaliers, médicaux et de chirurgie dentaire non assurés
Les services hospitaliers non couverts comprennent :
- l’hébergement en chambre individuelle ou semi-privée à la demande du patient;
- le transport, en ambulance ou autrement, d’un patient qui se rend à l’hôpital ou qui a obtenu son congé de l’hôpital;
- les soins infirmiers privés demandés par le patient ou ceux de tout praticien privé dans un établissement hospitalier demandé par le patient;
- les radiographies non médicalement nécessaires ou autres services demandés pour des raisons associées à l’emploi ou à l’assurance;
- les médicaments (à l’exception des médicaments antirejet et de l’AZT) et les appareils prescrits pour usage après le congé de l’hôpital;
- les téléphones, les radios ou les téléviseurs destinés à un usage personnel et non à des fins éducatives;
- les services fournis dans des établissements canadiens d’imagerie diagnostique non approuvés;
- la fertilisation in vitro et d’autres mesures de procréation;
- les services couverts par WorkplaceNL ou par une autre législation fédérale ou provinciale;
- les services relatifs aux avortements thérapeutiques fournis à l'extérieur du Canada ou dans des établissements canadiens non agréés.
L’utilisation du cadre hospitalier pour tout service jugé non couvert par le RAS n'est pas non plus couverte dans le cadre du Régime d’assurance-hospitalisation.
Voici la liste des services médicaux non assurés aux fins de la Medical Care and Hospital Insurance Act :
- la distribution par un médecin de produits médicinaux, de médicaments ou d’appareils médicaux ainsi que la remise ou la rédaction d’une ordonnance médicale;
- la préparation par un médecin de dossiers, de rapports ou de certificats pour un bénéficiaire, ou en son nom, ou toute communication avec un bénéficiaire ou concernant un bénéficiaire;
- les services rendus par un médecin à son conjoint (ou conjointe) ou à ses enfants;
- les services auxquels un patient a droit en vertu d’une loi du Parlement du Canada, de la province de Terre-Neuve-et-Labrador, d’une autre province ou d’un territoire du Canada ou d’un pays étranger;
- le temps ou les dépenses associés à un déplacement effectué en vue de donner une consultation à un bénéficiaire;
- les services ambulanciers et les autres formes de transport de patients;
- l’acupuncture et tous les actes et services connexes, à l’exclusion de l’évaluation visant à établir le diagnostic de la maladie qui serait traitée par acupuncture;
- les examens qui ne sont pas nécessaires sur le plan médical ou qui sont effectués à la demande d’un tiers, sauf s’ils sont précisés par le Ministère;
- la chirurgie plastique ou toute autre chirurgie à visée purement esthétique, sauf en cas d’indication médicale;
- le traitement au laser de la télangiectasie;
- les témoignages en cour;
- les consultations d’optométristes, d’omnipraticiens et d’ophtalmologistes visant uniquement à déterminer si des lunettes ou des verres de contact doivent être prescrits ou remplacés;
- les honoraires des dentistes, des chirurgiens-dentistes ou des omnipraticiens pour les extractions dentaires courantes effectuées à l’hôpital;
- les traitements au fluorure chez les enfants de moins de quatre ans;
- l’excision de xanthélasmas;
- la circoncision des nouveau-nés;
- l’hypnothérapie;
- l’examen médical des conducteurs;
- les traitements de l’alcoolisme et des toxicomanies effectués à l’extérieur du Canada ;
- les consultations exigées par le règlement de l’hôpital;
- les avortements thérapeutiques pratiqués dans la province dans un établissement non approuvé;
- la fécondation in vitro et la stimulation ovarienne avec insémination;
- l’inversion d'une procédure de stérilisation antérieure;
- les autres services non prévus à l’article 3 de la Medical Care Insurance Insured Services Regulations.
La Loi confère au lieutenant-gouverneur en conseil le pouvoir d'instaurer des règlements déterminant quels services sont ou non des services assurés aux fins de la Loi. Ce qui implique la consultation de la Newfoundland and Labrador Medical Association et de la Newfoundland and Labrador Dental Association. Il n’est pas obligatoire de tenir des consultations publiques pour supprimer un service de la liste. Aucun service inscrit au RAS n’a été retiré au cours de 2021-2022.
3.0 Universalité
3.1 Admissibilité
Les résidents de Terre-Neuve-et-Labrador peuvent bénéficier d'une couverture en vertu de la Medical Care and Hospital Insurance Act. Cette Loi définit un « habitant » (résident) comme une personne qui est légalement autorisée d'être au Canada ou d’y rester et qui réside dans la province, ou qui y vit habituellement, à l’exception d’une personne faisant du tourisme, étant de passage ou en visite dans la province.
Le Medical Care Insurance Beneficiaries and Inquiries Regulations désigne les résidents admissibles à la couverture des régimes. Aucune modification n’a été apportée à la réglementation pendant cette période de déclaration. Des règles établies dans le cadre du Régime d’assurance-santé (RAS) garantissent l’application uniforme et équitable du Règlement lors du traitement des demandes de couverture. Le RAS applique la norme selon laquelle les personnes qui déménagent à Terre-Neuve-et-Labrador en provenance d’une autre province deviennent admissibles le premier jour du troisième mois suivant le mois de leur arrivée. Aux termes de l’article 6 de la Loi, chaque résident de la province est tenu de s’inscrire au RAS conformément à la réglementation. Bien qu’il n’existe aucune clause de retrait, une personne peut choisir de se faire en ne s’inscrivant pas.
Parmi les personnes non admissibles à la couverture des RAS et RAH, on trouve :
- les étudiants et les personnes à leur charge qui sont couverts par le régime d’une autre province ou d’un autre territoire;
- les personnes à charge d’un résident de la province, si elles sont couvertes par le régime d’une autre province ou d’un autre territoire;
- les demandeurs du statut de réfugié et les personnes à leur charge;
- les travailleurs étrangers détenant des autorisations d’emploi qui ne satisfont pas aux critères établis;
- les étudiants internationaux détenant des autorisations qui ne satisfont pas aux critères établis;
- les travailleurs saisonniers étrangers, les personnes qui font du tourisme, sont de passage ou en visite dans la province ainsi que les personnes à leur charge;
- les membres des Forces armées canadiennes;
- les détenus sous responsabilité fédérale;
- les membres des forces armées d’autres pays stationnés dans la province.
Si le statut de ces personnes change, elles doivent répondre aux critères susmentionnés pour être admissibles. Les demandeurs souhaitant faire appel d’une décision concernant l’admissibilité peuvent demander au ministre de la Santé et des Services communautaires un examen formel du dossier.
En date du 31 mars 2022, environ 528 143 personnes étaient inscrites en tant que bénéficiaires actifs du RAS.
3.2 Autres catégories de personnes
Les travailleurs étrangers, les étudiants internationaux, le clergé étranger et les personnes à charge des membres du personnel de l’Organisation du traité de l’Atlantique nord et les candidats à la résidence permanente, sont admissibles à la couverture de l’assurance-santé. Les citoyens canadiens de retour au pays et les personnes à leur charge nées à l’étranger, les résidents permanents de retour qui détiennent des documents valides, les détenteurs de permis ministériels, les réfugiés au sens de la Convention, les réfugiés réinstallés ou les « personnes à protéger » détenant des documents d’immigration valides, sont également admissibles, sous réserve de l’approbation du RAS. Les personnes à charge des bénéficiaires du RAS peuvent également être admissibles à la couverture.
Le 29 mars 2022, le Ministère a annoncé que les Ukrainiens entrant à Terre-Neuve-et-Labrador dans le cadre de l'Autorisation de voyage d'urgence Canada-Ukraine et du Programme spécial de parrainage pour la réunification familiale seraient admissibles à l'inscription au RAS pour des périodes de six mois renouvelables, à condition qu'ils demeurent résidents de la province.
4.0 Transférabilité
4.1 Période d’attente minimale
Les personnes qui remplissent les critères d’admissibilité et qui s'installent à Terre-Neuve-et-Labrador en provenance d'autres provinces ou territoires ont droit à la couverture le premier jour du troisième mois suivant le mois de leur arrivée.
Les personnes venant de l’étranger qui établissent leur résidence dans la province ont droit à la couverture le jour même de leur arrivée. Il en va de même pour les membres des Forces armées canadiennes au moment de leur cessation d’emploi et pour les personnes libérées des pénitenciers fédéraux. Pour que la couverture soit effective, ces personnes doivent s’inscrire au Régime d’assurance-santé (RAS). Les personnes venues de l’étranger autorisées à travailler dans la province pour un an ou plus, et leurs personnes à charge admissibles, sont immédiatement couvertes, de même que les étudiants internationaux de niveau postsecondaire fréquentant un établissement d’enseignement reconnu de Terre-Neuve-et-Labrador et qui possèdent un permis d’études valide leur permettant de demeurer au Canada pour une période de plus de 365 jours pour eux ainsi que leurs personnes à charge admissibles. Cette exigence a été réduite à un permis de travail de six mois pour les personnes entrant dans la province dans le cadre du Programme des candidats de la province de Terre-Neuve-et-Labrador et du Programme d’immigration au Canada atlantique. Pour les travailleurs de la santé internationaux possédant des autorisations d’emploi, la période d’emploi peut être de moins de 365 jours.
4.2 Couverture durant des absences temporaires au Canada
Terre-Neuve-et-Labrador est partie à l’Accord interprovincial sur l’admissibilité et la transférabilité concernant les questions ayant trait à la transférabilité des services assurés au Canada.
Les articles 12 et 13 du Hospital Insurance Regulations désignent la transférabilité de la couverture des soins hospitaliers au cours d’absences temporaires au Canada et à l’étranger. Les politiques d’admissibilité aux services hospitaliers assurés et aux services médicaux assurés sont liées. Aucune modification n’a été apportée à la réglementation en 2021-2022.
Les résidents de la province restent couverts pendant les absences temporaires au Canada. Le gouvernement de Terre-Neuve-et-Labrador a conclu, avec les autres provinces et les territoires, des ententes officielles de facturation réciproque des services hospitaliers assurés (p. ex. l’Entente de facturation réciproque des soins hospitaliers). Les frais des patients hospitalisés sont remboursés aux tarifs normalisés approuvés par la province ou le territoire d'accueil. Les interventions très coûteuses pour les patients hospitalisés et les services de consultation externe sont remboursées sur la base des tarifs nationaux convenus entre les régimes d’assurance-santé des provinces et des territoires par l'intermédiaire du Comité de coordination des ententes interprovinciales en assurance-santé (CCEIAS).
Les services médicaux reçus dans une autre province (à l’exception du Québec) ou dans un autre territoire sont payés aux termes de l’Entente de facturation réciproque des soins médicaux, aux tarifs de la province ou du territoire d'accueil. Les demandes de remboursement concernant les services médicaux reçus au Québec sont soumises par le patient au RAS et le paiement est effectué aux tarifs de la province d'accueil.
Pour pouvoir bénéficier d'une couverture à l’extérieur de la province, le bénéficiaire doit se conformer à la législation et aux règles du Régime d’assurance-santé relatives à la résidence à Terre-Neuve-et-Labrador. En règle générale, pour être admissible en tant que bénéficiaire, un résident doit demeurer dans la province pour une période d’au moins quatre mois pour chaque période de 12 mois. Les travailleurs internationaux et les étudiants peuvent être admissibles à une couverture hors de la province pendant au plus 182 jours pendant une période de 365 jours. Les règles concernant la couverture des soins médicaux et hospitaliers sont les suivantes :
- Avant de quitter la province pour une période prolongée (plus de 30 jours), le résident est invité à contacter le bureau du Régime d’assurance-santé afin d’obtenir un certificat de couverture à l’extérieur de la province (un certificat). Pour les voyages de plus de 30 jours à l’extérieur de la province, il est recommandé de se procurer un certificat en tant que preuve de la capacité d'un résident à payer les services reçus pendant son séjour à l’extérieur de la province.
- Le bénéficiaire qui a résidé dans la province pendant plus de 12 mois qui :
- part en vacances à l’extérieur de la province peut recevoir un certificat initial de couverture à l’extérieur de la province d’une durée de 12 mois, une fois tous les cinq ans. À son retour, il est tenu de résider dans la province pendant une période d’au moins quatre mois; par la suite, la période de couverture des certificats suivants sera limitée à huit mois pour les quatre prochaines années;
- est étudiant à Terre-Neuve-et-Labrador et qui quitte la province peut recevoir un certificat, renouvelable chaque année, à condition de fournir une preuve d’inscription à temps plein dans un établissement d’enseignement agréé situé à l’extérieur de la province;
- quitte la province pour occuper un emploi à l’extérieur peut recevoir un certificat de couverture d’une durée de 12 mois pendant au plus trois années consécutives, renouvelable chaque année et assujetti à une vérification relative à l’emploi, au besoin. Les employés travaillant sur le campus du Collège de l’Atlantique Nord au Qatar peuvent être couverts pendant cinq années consécutives.
- La personne qui établit sa résidence dans une autre province, un territoire ou un autre pays ne peut demeurer pas inscrite au Régime d’assurance-santé.
- Le certificat de couverture à l’extérieur de la province n’est pas exigé pour les voyages de 30 jours ou moins, mais peut être délivré sur demande.
Le résident qui omet de demander un certificat de couverture à l’extérieur de la province ou qui ne respecte pas les règles relatives à la résidence peut devoir payer le coût des services médicaux ou hospitaliers reçus à l’extérieur de la province.
Le résident assuré qui déménage de façon permanente ailleurs au Canada est couvert jusqu’au dernier jour, inclusivement, du deuxième mois suivant le mois de son départ.
Aucune modification n’a été apportée à la couverture durant les absences temporaires au Canada en 2021‑2022.
4.3 Couverture durant des absences temporaires à l’extérieur du Canada
Les articles 12 et 13 du Hospital Insurance Regulations font mention de la transférabilité de la couverture des soins hospitaliers au cours d’absences temporaires au Canada et à l’étranger. Aucune modification n’a été apportée à la réglementation pendant la période de déclaration.
La province offre une couverture à ses résidents pendant leurs absences temporaires à l’étranger. Les services hospitaliers assurés fournis à l’étranger à des patients hospitalisés ou externes sont couverts en cas d’urgence, de maladies subites et d’interventions non urgentes, à des tarifs établis cités ci-après. Les services hospitaliers à des patients hospitalisés ou externes fournis à l’étranger peuvent être couverts par le Régime s’ils ont été fournis dans un établissement agréé (autorisé ou approuvé par l’autorité compétente de l’État ou du pays). Le montant maximal payable par la Régime d’assurance-santé pour des services hospitaliers assurés fournis à l’étranger à des patients hospitalisés est de 350 $ par jour, dans le cas d’un hôpital communautaire ou régional, et de 465 $ par jour, dans le cas d’un hôpital de soins tertiaires (établissement hautement spécialisé). Le tarif approuvé pour les services à des patients externes est de 62 $ par visite, et de 220 $ par séance d’hémodialyse. Les tarifs approuvés sont en devise canadienne.
Les services médicaux sont couverts en cas d’urgence ou de maladie subite, ou si les traitements non urgents ne sont pas offerts dans la province ou ailleurs au Canada. Les services médicaux d’urgence sont payés au même tarif en vigueur à Terre-Neuve-et-Labrador pour les mêmes services. Si le service n’est pas disponible à Terre-Neuve-et-Labrador, le tarif payé est celui de l’Ontario ou de la province où il est disponible.
La couverture cesse immédiatement dans le cas d’un déménagement permanent à l’étranger.
4.4 Nécessité d’une approbation préalable
L’approbation préalable n’est pas exigée pour les services assurés médicalement nécessaires donnés par des hôpitaux agréés ou par des médecins habilités dans les autres provinces ou les autres territoires qui sont facturés réciproquement. Toutefois, les médecins peuvent obtenir des conseils à l’égard des services assurés aux termes du Régime d’assurance-santé, afin que les patients soient informés des répercussions financières possibles.
Si un résident de la province doit aller à l’étranger pour recevoir des soins spécialisés parce que le service assuré n’est pas disponible au Canada, il doit obtenir une autorisation préalable pour recevoir un financement au tarif du pays d'accueil. Le médecin traitant doit communiquer avec le Ministère pour obtenir une approbation préalable. Si l’approbation préalable est accordée, le Régime provincial d’assurance-santé paiera le coût des services assurés nécessaires aux soins du patient au tarif du pays d’accueil. L’approbation préalable n’est pas accordée dans le cas de traitements à l’extérieur du pays ou non urgents au tarif du pays d'accueil si les services sont offerts dans la province ou ailleurs au Canada. Si une personne choisit de recevoir des services à l’extérieur du Canada, ces services seront payés en fonction des tarifs provinciaux en vigueur, s’ils sont disponibles à Terre-Neuve-et-Labrador. Si les services ne sont pas disponibles à Terre-Neuve-et-Labrador, ils sont en général payés en fonction des tarifs en vigueur en Ontario ou des tarifs applicables dans la province où ils sont disponibles. Les demandeurs souhaitant faire appel d'une couverture hors province peuvent demander au ministre un examen officiel du dossier.
5.0 Accessibilité
5.1 Accès aux services de santé assurés
À Terre-Neuve-et-Labrador, l’accès aux services de santé assurés est accordé selon des modalités uniformes. Les frais de coassurance pour les services hospitaliers assurés et la surfacturation par les médecins sont interdits dans la province.
L’article 7 de la Medical Care and Hospital Insurance Act stipule qu'un praticien offrant des services assurés, qu'il ait ou non choisi de se retirer du RAS, ne devra ni exiger ni percevoir de frais d’un bénéficiaire pour des services assurés dépassant le montant payable en vertu de la loi et des règlements. Un praticien ou une autre personne qui contrevient à cette disposition est coupable d'une infraction et passible, sur déclaration de culpabilité par procédure sommaire, d’une amende pouvant aller jusqu'à 20 000 $ pour chaque infraction. Les cas de surfacturation et d’imposition de frais modérateurs peuvent être déterminés par le biais du processus de vérification décrit à l’article 21 de la Loi ou peuvent être signalés par les résidents. Ces cas peuvent être découverts lorsque les résidents présentent des demandes de paiement au Ministère à des fins de remboursement.
Les plaintes des résidents concernant les frais imposés pour des services de santé assurés sont gérées par le Ministère. Selon les circonstances, le Ministère peut faire enquête ou soumettre la question au College of Physicians and Surgeons of Newfoundland and Labrador, l’organisme de réglementation des médecins de la province, pour d'éventuelles mesures disciplinaires. Les résidents peuvent également communiquer directement avec le Collège s’ils estiment avoir fait l’objet d'une facturation abusive de la part de leur médecin.
En ce qui concerne le remboursement, l’article 25 de la Loi confère au ministre le pouvoir de recouvrer les trop-payés et les intérêts découverts au moyen du processus de vérification. Pour ce faire, le ministre de la Santé et des Services communautaires peut conclure un accord avec le praticien ou avec son ordre professionnel, ou le ministre peut ordonner au praticien de lui payer le moment payé en trop, en plus des intérêts.
On incite les résidents souhaitant déposer une plainte concernant les soins de santé qu’ils ont reçus à appeler le coordinateur des plaintes du Collège ou à lui faire parvenir un courriel (1-709-726-8546 ou complaints@cpsnl.ca), ou à appeler la ligne d’information générale du RAS (pour la région d’Avalon : 1‑866-449-4459; pour toutes autres régions : 1-800-563-1557).
Le Ministère collabore étroitement avec les établissements d’enseignement postsecondaires au sein de la province afin de conserver un nombre suffisant de professionnels de la santé. La province collabore également avec des organisations externes pour les professionnels qui n’ont pas été formés dans la province. Des mesures incitatives ciblées de recrutement sont en place pour attirer les professionnels de la santé. Plusieurs programmes ont été mis en place pour offrir des primes à la signature, des bourses, des possibilités de perfectionnement et d’autres mesures d’incitations visant un large éventail de professions de la santé.
En ce qui concerne les temps d’attente pour accéder aux services de santé assurés, le Ministère a introduit la Politique de prestation de la chirurgie de la cataracte dans les établissements non hospitaliers désignés en 2020-2021. En étendant la prestation des chirurgies de la cataracte aux établissements non hospitaliers, le ministère vise à accroître l'accès des patients à la chirurgie de la cataracte et à réduire les temps d'attente en général. En 2021-2022, 3 500 interventions de la cataracte ont été approuvées/réalisées par des établissements non hospitaliers.
5.2 Rémunération des médecins
Les médecins de la province sont rémunérés à l’acte, perçoivent un salaire ou sont rémunérés selon d’autres modes de paiement. Au 31 mars 2022, la législation régissant les honoraires versés aux médecins et aux dentistes au titre des services assurés continue d’être la Medical Care and Hospital Insurance Act. Aucune législation ne porte sur la capacité des médecins ou des dentistes de percevoir des honoraires forfaitaires. La Newfoundland and Labrador Medical Association (NLMA) a publié le Guide à l’intention des médecins sur les services non assurés, qui fournit des directives sur les services demandés par des tierces parties, les autres services non assurés, les frais suggérés et les politiques pertinentes.
Les ententes sur la rémunération sont négociées entre le gouvernement et la NLMA, au nom des médecins, ou la Newfoundland and Labrador Dental Association (NLDA) au nom des dentistes. Un protocole d’entente a été établi avec la NLMA en décembre 2021. Le lien vers le protocole d'accord se trouve sur le site Web du Ministère. L’entente actuelle avec la NLDA expire le 31 mars 2022 et a été négocié et renouvelé pour une durée de quatre ans (2022-2026). Les ententes signées peuvent également être consultées en ligne sur le site Web du Ministère.
La Loi autorise le ministre à nommer des vérificateurs chargés de vérifier les comptes et les demandes de paiement que soumettent les médecins et les dentistes. La Loi détermine les pouvoirs et les tâches des vérificateurs, établit les recours disponibles et présente en détail les processus à respecter. La Loi présente également en détail les processus d’examen et d’appel dont disposent les praticiens.
5.3 Paiements aux hôpitaux
Le Ministère est responsable du financement des régies régionales de la santé (RRS) pour les opérations courantes des hôpitaux et les acquisitions d'immobilisations. Les paiements sont effectués conformément à la Medical Care and Hospital Insurance Act, à la Regional Health Authorities Act et à la Financial Administration Act. Dans le cadre de leurs obligations de responsabilisation à l’égard du Ministère, les RRS doivent satisfaire aux exigences du Ministère en matière de rapports annuels, qui comprennent la présentation d’un rapport annuel, conformément à l’article 21 de la Regional Health Authorities Act, ainsi que d’états financiers vérifiés et d’autres informations financières et statistiques tout au long de l'année, au besoin.
6.0 Reconnaissance accordée aux transferts fédéraux
Le financement accordé par le gouvernement fédéral au titre du Transfert canadien en matière de santé et du Transfert canadien en matière de programmes sociaux a été reconnu et signalé par le gouvernement de Terre-Neuve-et-Labrador dans le budget provincial annuel, par le biais de communiqués de presse, de sites Web gouvernementaux et de divers autres documents. Pour l’exercice 2021-2022, ces documents comprennent les comptes publics et le budget 2021-2022. Les comptes publics et prévisions budgétaires, déposés par le gouvernement à la Chambre d’assemblée, sont accessibles au public et transmis à Santé Canada à titre d’information.
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 1.Nombre en date du 31 mars | 526 692 | 526 278 | 526 151 | 522 484 | 528 143 |
| Établissements publics | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 2. Nombre | 104 | 103 | 103 | 106 | 35 |
| 3. Paiements pour des services de santé assurés ($) |
1 199 247 288 | 1 260 708 567 | 1 217 480 996 | 1 188 085 817 | 1 272 143 186 |
| Établissements privés à but lucratif | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 4.Nombre d'établissements privés à but lucratif offrant des services de santé assurés | 1 | 1 | 1 | 1 | 3 |
| 5. Nombre d'établissements privés à but lucratif offrant des services de santé assurés ($) | 939 422 | 1 023 737 | 954 483 | 3 017 568 | 4 432 341 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 6. Nombre total de demandes, patients hospitalisés | 1 515 | 1 648 | 1 685 | 1 387 | 1 160 |
| 7. Total des paiements, patients hospitalisés ($) | 22 013 818 | 26 701 044 | 24 194 946 | 19 577 883 | 20 075 920 |
| 8. Nombre total de demandes, patients externes | 24 093 | 22 701 | 25 216 | 14 646 | 17 004 |
| 9. Total des paiements, patients externes ($) | 9 102 027 | 9 161 383 | 10 558 507 | 6 142 889 | 6 362 269 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 10. Nombre total de demandes, patients hospitalisés | Sans objet | 4 | 9 | 9 | 1 |
| 11. Total des paiements, patients hospitalisés ($) | Sans objet | 261 277 | 313 310 | 3 710 544 | 44 748 |
| 12. Nombre total de demandes, patients externes | Sans objet | 17 | 65 | 69 | 5 |
| 13. Total des paiements, patients externes ($) | Sans objet | 69 682 | 455 264 | 520 539 | 8 192 |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 14. Nombre total de demandes, patients hospitalisés | Sans objet | 85 | 126 | 33 | 14 |
| 15. Total des paiements, patients hospitalisés ($) | Sans objet | 85 231 | 138 708 | 67 200 | 13 530 |
| 16. Nombre total de demandes, patients externes | Sans objet | 309 | 335 | 62 | 20 |
| 17. Total des paiements, patients externes ($) ($) | Sans objet | 31 343 | 20 837 | 3 792 | 1 240 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 18. Nombre de médecins participantsNote de bas de page2 | 1 231 | 1 262 | 1 307 | 1 383 | 1 398 |
| 19. Nombre de médecins ayant opté pour le retrait du régime d'assurance-santé | 0 | 0 | 0 | 0 | 0 |
| 20. Nombre de médecins non participants | 0 | 0 | 0 | 0 | 0 |
| 21. Total des paiements des services médicaux rémunérés pour l'ensemble des méthodes de paiement ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| 22.Total des paiements des services médicaux rémunérés à l'acte ($) | 361 707 782 | 317 338 718 | 320 407 337 | 301 991 513 | 325 013 123 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 23. Nombre de services | 128 000 | 119 100 | 226 834 | 176 875 | 199 358 |
| 24. Total des paiements ($) | 8 511 000Note de bas de page3 | 7 885 750 | 8 714 768 | 6 298 511 | 5 605 881 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |||
|---|---|---|---|---|---|---|---|---|
| 25. Nombre de services | Sans objet | 2 700 | 2 509 | 1 001 | 226 | |||
| 26. Total des paiements ($) | Sans objet | 262 200 | 434 941 | 179 048 | 132 418 | |||
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |||
| 27. Nombre de services | Sans objet | sans objet | non disponible |
|
|
|||
| 28. Total des paiements ($) | Sans objet | sans objet |
|
|
|
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 29. Nombre de dentistes participants | 18 | 22 | 17 | 17 | 13 |
| 30. Nombre de dentistes ayant opté pour le retrait du régime d’assurance-santé | 0 | 0 | 0 | 0 | 0 |
| 31 Nombre de dentistes non participants | 0 | 0 | 0 | 0 | 0 |
| 32. Nombre de services fournis | 4 924 | 5 638 | 4 097 | 2 888 | 4 752 |
| 33. Total des paiements ($) | 927 020 | 1 231 180 | 713 570 | 416 552 | 900 340 |
Footnotes
- Footnote 1
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
- Footnote 2
-
Excluant les médecins inactifs. Nombre de médecins salariés et rémunérés à l'acte.
- Footnote 3
-
Nombres arrondis au mille le plus près.
- Footnote 4
-
Les demandes dans le système de données de T.-N.-L. ne peuvent pas être séparées en demandes pré-approuvées ou non approuvées, par conséquent, les chiffres reflètent le total des demandes et des paiements tels que déclarés pour les années précédentes.
- Footnote 5
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
Île-du-Prince-Édouard
À l’Île-du-Prince-Édouard (Î.-P.-É.), le ministère de la Santé et du Mieux-être est chargé de fournir un leadership politique, stratégique et financier pour le système de soins de santé.
La Health Services Act (L.R.Î.-P.-É. 1988, ch. H-1.6) prescrit les cadres réglementaires et administratifs qui permettront d’apporter des améliorations au système de santé de l’Î.-P.-É. en :
- accordant un mandat pour la mise en place d’un régime de santé provincial;
- établissant des mécanismes visant à renforcer la sécurité des patients et à appuyer la mise en œuvre des processus d’amélioration de la qualité des services;
- créant une société d’État (Santé Î.-P.-É.) pour surveiller la prestation de services de santé fonctionnels.
Dans le cadre de cette structure de gouvernance, Santé Î.-P.-É. a la responsabilité :
- de fournir des services de santé ou de veiller à la prestation de ces services;
- d’exploiter et de gérer les établissements de santé;
- de gérer les ressources financières, humaines et autres nécessaires à la prestation des services de santé et à l’exploitation des établissements de santé;
- d’accomplir toute autre tâche que le Ministère peut prescrire.
1.0 Gestion publique
1.1 Régime d’assurance-santé et autorité publique
Le régime d’assurance-hospitalisation, placé sous l’autorité du ministre de la Santé et du Mieux-être (le ministre), est le mécanisme de couverture des services hospitaliers à l’Î.-P.-É. La loi habilitante à cet égard est la Hospital and Diagnostic Services Insurance Act (L.R.Î.-P.-É. 1988, ch. H-8). Le régime d’assurance-santé fournit des services médicaux assurés en vertu de la Health Services Payment Act (L.R.Î.-P.-É. 1988, ch. H-2). Les régimes assurent ensemble les services définis à l’article 2 de la Loi canadienne sur la santé. Le ministère de la Santé et du Mieux-être (le Ministère) est responsable des politiques, des stratégies et des aspects financiers du système de santé, tandis que Santé Î.-P.-É. est responsable de la prestation des services et de l’exploitation des hôpitaux, des centres de santé, des résidences et des établissements de santé mentale. Santé Î.-P.-É. est responsable de l’embauche des médecins, alors que la Commission de la fonction publique de l’Île-du-Prince-Édouard embauche du personnel infirmier praticien, du personnel infirmier ainsi que d’autres travailleurs de la santé.
1.2 Liens hiérarchiques
Le Ministère présente un rapport annuel au ministre, qui le dépose à l’Assemblée législative. Le rapport fournit de l’information sur les principes de fonctionnement du Ministère et ses responsabilités législatives, ainsi qu'un aperçu et une description des activités des divisions du Ministère et des faits saillants statistiques de l’année. Le rapport annuel de Santé Î.-P.-É. pour 2021-2022 n'a pas encore été publié.
Santé Î.-P.-É. prépare un plan d’activités annuel qui tient lieu d’entente officielle entre Santé Î.-P.-É. et le ministre responsable, et documente les réalisations qui se concrétiseront au cours du prochain exercice.
1.3 Vérification des comptes
Le vérificateur général de la province vérifie annuellement les comptes publics de l’Î.‑P.‑É. comprenant des données sur les activités financières, les recettes et les dépenses du ministère de la Santé et du Mieux-être.
En vertu de l’Audit Act (L.R.Î.-P.-É. 1988, ch. A-24), le vérificateur général de la province a la discrétion d’effectuer des vérifications supplémentaires de portée générale ou axées sur des programmes en particulier.
2.0 Intégralité
2.1 Services hospitaliers assurés
Les services hospitaliers assurés sont fournis en vertu de la Hospital and Diagnostic Services Insurance Act. Le règlement d’application de cette loi définit les services hospitaliers assurés fournis sans frais aux patients hospitalisés et aux patients externes admissibles. Les services hospitaliers assurés, mais qui ne sont pas limités, sont :
- les services de soins infirmiers nécessaires;
- les services de laboratoire et de radiologie et d’autres services diagnostiques;
- l’hébergement et les repas au tarif de salle commune;
- les médicaments inscrits au formulaire, les produits biologiques et les préparations connexes prescrits par un médecin traitant et administrés à l’hôpital;
- l’utilisation des salles d’opération, des salles d’accouchement et des installations d’anesthésie;
- les fournitures chirurgicales courantes;
- les services de radiothérapie et de physiothérapie fournis à l’hôpital.
Le processus d’ajout d’un nouveau service hospitalier à la liste des services assurés nécessite d’abondantes consultations et négociations entre le ministère de la Santé et du Mieux-être (le Ministère), Santé Î.-P.-É. et les principaux intervenants. Le processus vise l’élaboration d’un plan d’activités qui, une fois approuvé par le ministre de la Santé et du Mieux-être, est présenté au Conseil du Trésor pour l’approbation du financement. Le Conseil exécutif (Cabinet) a le pouvoir final de décision concernant l’ajout de nouveaux services.
2.2 Services médicaux assurés
La loi habilitante qui prévoit la prestation de services médicaux assurés est la Health Services Payment Act. Les services médicaux assurés sont fournis par des médecins autorisés à exercer par le Collège des médecins et chirurgiens. En date du 31 mars 2022, 462 praticiens avaient facturé le régime d’assurance-santé, ce qui comprend tous les médecins - suppléants, spécialistes itinérants et les médecins faisant et ne faisant pas partie de l’effectif. En vertu de l’article 10 de la Health Services Payment Act, un médecin ou un praticien qui ne participe pas au régime d’assurance-santé ne peut facturer le régime pour les services fournis. Lorsqu’un médecin non participant fournit un service médicalement nécessaire, le paragraphe 10(2) exige qu’il informe ses patients qu’il ne participe pas au régime d’assurance et qu’il leur donne suffisamment d’information pour qu’ils puissent être remboursés par le Ministère. En vertu de l’article 10.1 de la Health Services Payment Act, un médecin ou un praticien participant peut choisir, sous réserve et en application du Règlement, à l’égard d’un patient ou d’un service de santé de base donné, de percevoir des honoraires en dehors du régime ou de se retirer de façon sélective du régime. Il doit alors informer les patients, avant de fournir le service, qu’ils seront facturés directement pour ce service. Lorsque des médecins font un tel choix, ils doivent en informer le ministre, et la totalité des honoraires à l’égard du service fourni est à la charge du patient.
En date du 31 mars 2022, aucun médecin n’avait choisi de se retirer du régime d’assurance-santé.
Tout service de santé de base médicalement nécessaire fourni par un médecin est couvert par le régime d’assurance-santé. Les services assurés sont :
- la plupart des services médicaux fournis en cabinet, à l’hôpital ou au domicile du patient;
- les services chirurgicaux médicalement nécessaires, dont les services d’anesthésistes et d’assistants en chirurgie en cas de besoin;
- les services obstétricaux, dont les soins prénatals et postnatals, les soins aux nouveau-nés et les soins liés à des complications de grossesse telles qu’une fausse couche ou une césarienne;
- certaines interventions de chirurgie buccale médicalement nécessaires pratiquées par un chirurgien buccal et maxillo-facial, sous réserve d’une approbation préalable pour que la chirurgie se fasse à l’hôpital;
- les procédés de stérilisation, pour les femmes et pour les hommes;
- le traitement des fractures et des dislocations;
- certains services de spécialistes assurés, lorsque le patient a été aiguillé correctement par un médecin traitant.
Les services non couverts en tant que services assurés comprennent :
- examens demandés par une tierce partie (par exemple, examens des enfants d’âge préscolaire, examen de l’employeur ou examens médicaux exigés par les assurances);
- vaccins pour les voyages;
- préparation de témoignages, certifications de médecins, etc., requis à des fins administratives ou juridiques;
- temps de déplacement des médecins;
- chirurgie cosmétique qui n’est pas nécessaire sur le plan médical;
- matériels ou médicaments utilisés dans un cabinet de médecin;
- lunettes ou lentilles cornéennes ou autres appareils, comme les prothèses auditives, les membres artificiels ou les autres matériels;
- services d’acupuncture ou de digitopuncture;
- services fournis à l’extérieur de l’hôpital par un audiologiste, un podologue, un chiropraticien, un diététiste, les homéopathes, les naturopathes, les optométristes, les physiothérapeutes, les podiatres, les psychologues et les services fournis par un dentiste;
- examens de réfraction des yeux réalisés par les médecins de famille;
- inversion du processus de stérilisation.
L’ajout d’un service médical à la liste des services assurés nécessite des négociations entre le Ministère, Santé Î.-P.-É et la Medical Society de l’Île-du-Prince-Édouard (Î.-P.-É.). Le processus vise l’élaboration d’un plan d’activités qui, une fois approuvé par le ministre, est présenté au Conseil du Trésor pour l’approbation du financement. Les services médicaux assurés peuvent également être ajoutés ou supprimés dans le cadre des négociations d’une nouvelle entente-cadre avec la Medical Society de l’Î.-P.-É. (article 5.2). Le Cabinet a le pouvoir final de décision en matière d’ajout de nouveaux services.
2.3 Services de chirurgie dentaire assurés
La majeure partie des services dentaires ne sont pas couverts en vertu du régime d’assurance-santé. Seuls les chirurgiens buccaux et maxillo-faciaux sont rémunérés par le régime. À l’heure actuelle, il y a trois chirurgiens dans cette catégorie. Les interventions de chirurgie dentaire comprises comme services de santé de base dans le barème des honoraires sont couvertes uniquement lorsque l’état médical du patient nécessite une intervention à l’hôpital ou en cabinet, sous réserve d’une approbation préalable, sur la confirmation du médecin traitant.
Tout nouveau service de chirurgie dentaire ajouté à la liste de services assurés par le régime d’assurance-santé est offert dans le cadre des négociations de l’entente sur les soins dentaires conclue entre le Ministère, Santé Î.-P.-É. et l’Association dentaire de l’Î.-P.-É. En 2021-2022, aucun nouveau service n’a été ajouté à l’Entente sur les soins dentaires.
2.4 Services hospitaliers, médicaux et de chirurgie dentaire non assurés
Les services non couverts par le régime d’assurance-santé comprennent :
- les services auxquels les patients sont admissibles en vertu d’autres lois provinciales ou fédérales;
- les frais de kilométrage ou de déplacement, à moins qu’ils ne soient approuvés par Santé Î.-P.-É.;
- les consultations téléphoniques, sauf celles données par un interniste, un médecin en soins palliatifs, un pédiatre, un spécialiste étant à l’extérieur de la province ou un chirurgien orthopédiste, à condition que le patient n’ait pas été vu par ce médecin dans les trois jours suivant la consultation téléphonique;
- les examens requis pour le travail, les assurances, les études, etc.;
- les examens, les vaccinations ou les inoculations de groupe, à moins qu’ils n’aient été autorisés au préalable par Santé Î.-P.-É.;
- la préparation de dossiers, de rapports, de certificats ou de communications, à l’exception des certificats d’internement dans un établissement de soins psychiatriques ou de traitement pour alcooliques ou toxicomanes;
- les témoignages en cour;
- les cliniques santé-voyage et les dépenses;
- les chirurgies à caractère esthétique, à moins qu’elles ne soient médicalement nécessaires;
- les services dentaires autres que les actes compris dans les services de santé de base;
- les pansements, les médicaments, les vaccins, les produits biologiques et le matériel connexe;
- les lunettes et les appareils spéciaux;
- la chiropraxie, la podologie, l’optométrie, l’ostéopathie, la naturopathie et les traitements similaires;
- les services de physiothérapie, de psychologie, d’audiologie et d’acupuncture, à l’exception de ceux offerts en milieu hospitalier;
- le rétablissement de la fertilité;
- la fécondation in vitro;
- les services fournis par une autre personne lorsque le médecin superviseur est absent ou non disponible;
- les services fournis par un médecin à des membres de sa famille, à moins qu’il n’en ait reçu l’approbation préalable de Santé Î.-P.-É.;
- tout autre service que le Ministère peut, sur recommandation issue des négociations entre le Ministère, Santé Î.-P.-É et la Medical Society, déclarer non assuré.
Les services hospitaliers non couverts par le régime d’assurance-hospitalisation comprennent :
- les soins infirmiers privés ou spéciaux fournis à la demande du patient ou de sa famille;
- les chambres à supplément, à la demande du patient;
- les services hospitaliers fournis en rapport avec une chirurgie purement esthétique;
- les appareils pour usage personnel, comme les téléphones et les téléviseurs;
- les médicaments, les produits biologiques, les prothèses et les orthèses que le patient utilisera après avoir obtenu son congé de l’hôpital;
- les extractions dentaires, sauf dans les cas où le patient doit être hospitalisé pour des raisons médicales, sous réserve de l’approbation préalable de Santé Î.-P.-É.
La radiation de services couverts par le régime d’assurance-santé se fait en collaboration avec le Ministère, Santé Î.-P.-É. et la Medical Society de l’ Î.-P.-É. Aucun service n’a été désassuré au cours de l’exercice 2021-2022.
Tous les résidents de l’Île-du-Prince-Édouard ont un accès égal aux services. Les tiers, comme les assureurs privés ou la Workers’ Compensation Board of Prince Edward Island, ne bénéficient pas d’un accès prioritaire aux services moyennant un supplément.
L’Île-du-Prince-Édouard n’a pas de processus officiel pour assurer la conformité. Néanmoins, les renseignements fournis par les médecins, les administrateurs d’hôpitaux, les professionnels de la santé et le personnel permettent au Ministère et à Santé Î.-P.-É. de surveiller les questions d’utilisation et de services.
3.0 Universalité
3.1 Admissibilité
La Health Services Payment Act et la Hospital and Diagnostic Services Insurance Act définissent respectivement l’admissibilité au régime d’assurance-santé et au régime d’assurance-hospitalisation. Ces régimes sont conçus pour offrir une couverture aux résidents admissibles de l’Île-du-Prince-Édouard (Î.-P.-É.). Le terme résident (habitant) désigne toute personne légalement autorisée à demeurer au Canada, qui élit domicile et se trouve ordinairement au moins six mois plus un jour par année à l’Î.-P.-É. Bien qu’il n’y ait pas de processus d’appel officiel, une personne peut demander des précisions au sujet de la détermination d’admissibilité.
Tous les nouveaux résidents doivent s’inscrire auprès de Santé Î.‑P.‑É. pour devenir admissibles. Les personnes provenant d’ailleurs au Canada qui s’établissent en permanence à l’Î.‑P.-É. deviennent admissibles aux services médicaux et hospitaliers assurés le premier jour du troisième mois suivant le mois de leur arrivée. À l’heure actuelle, l’Î.‑P.‑É. ne dispose pas d’un processus permettant à un résident de se retirer du régime d’assurance-santé.
Les résidents qui ne sont pas admissibles à la couverture des services médicaux et hospitaliers assurés de l’Î.-P.-É. sont ceux ayant droit à certains services dans le cadre d’autres programmes gouvernementaux fédéraux et provinciaux, tels que les membres des Forces canadiennes, les détenus des pénitenciers fédéraux et les clients de la commission des accidents du travail ou des programmes du ministère des Anciens Combattants.
Des résidents qui ne sont pas admissibles peuvent le devenir dans certaines circonstances. C’est le cas, par exemple, des membres des Forces canadiennes au moment de quitter celles-ci ou à la fin d’un congé de réadaptation. Les détenus des pénitenciers deviennent admissibles au moment de leur libération. Dans ces cas, la province où la personne était stationnée au moment de son départ ou de sa libération, ou encore à la fin de son congé de réadaptation assume la couverture initiale durant la période d’attente habituelle pouvant aller jusqu'à trois mois. Les détenus en liberté conditionnelle sont traités de la même façon que les détenus libérés.
Les résidents nouvellement installés à l’Île-du-Prince-Édouard ou qui y reviennent doivent remplir une demande d’inscription de Santé Î.-P.-É. pour s’inscrire au régime d’assurance-santé. La demande est examinée pour s’assurer que tous les renseignements nécessaires ont été fournis. Une carte santé est émise et envoyée au résident dans les deux semaines suivant son admissibilité. Le renouvellement de la couverture se fait tous les cinq ans; les résidents reçoivent un avis par la poste six semaines avant la date de renouvellement.
En date du 31 mars 2022, 157 157 résidents étaient inscrits aux régimes d’assurance-santé et d’assurance des soins médicaux de l’Î.-P.-É.
3.2 Autres catégories de personnes
Les étudiants étrangers, les touristes, les personnes de passage et les visiteurs à l’Î.‑P.‑É. ne peuvent être considérés comme des résidents de la province et, de ce fait, n’ont pas droit aux avantages de l’assurance-hospitalisation et de l’assurance-santé.
Les travailleurs temporaires, les réfugiés et les détenteurs de permis ministériel ne sont pas admissibles à l’assurance-santé ni à la couverture des soins médicaux et hospitaliers.
4.0 Transférabilité
4.1 Période d’attente minimale
Les personnes assurés qui déménagent à l’Île-du-Prince-Édouard à partir d’une autre province ou d’un autre territoire au Canada sont admissibles à l’assurance‑santé le premier jour du troisième mois suivant le mois de leur arrivée dans la province.
4.2 Couverture durant des absences temporaires au Canada
Les résidents absents chaque année pour quelque raison que ce soit doivent résider à l’Île-du-Prince-Édouard pendant au moins six mois et un jour chaque année afin d’être admissibles aux services en cas de maladie subite ou d’urgence pendant qu’ils sont à l’extérieur de la province, en vertu de l’article 11 des règlements de la Health Services Payment Act. Une personne, y compris un étudiant, qui s’absente de la province pendant au plus 182 jours sur une période de 12 mois doit aviser Santé Î.-P.-É. avant son départ.
L’Î.-P.-É. participe à l’entente de facturation réciproque des soins hospitaliers et à l’entente de facturation réciproque des soins médicaux avec d’autres provinces et territoires du Canada.
4.3 Couverture durant des absences temporaires à l’extérieur du Canada
La Health Services Payment Act est la loi habilitante qui définit la transférabilité de l’assurance-santé au cours d’absences temporaires à l’étranger, selon les dispositions de l’article 11 des règlements connexes.
Les personnes doivent résider à l’Î.-P.-É. au moins six mois plus un jour chaque année pour être admissibles à des services assurés en cas de maladie subite ou d’urgence pendant qu’elles sont à l’extérieur de la province, conformément aux dispositions de l’article 11 des règlements de la Health Services Payment Act.
Dans certains cas, les résidents assurés peuvent s’absenter temporairement du pays jusqu’à une période de 12 mois.
Les étudiants qui fréquentent un établissement d’enseignement reconnu dans un autre pays doivent fournir annuellement une preuve de leur inscription délivrée par cet établissement. Les étudiants doivent aviser Santé Î.-P.-É. à leur retour de l’étranger.
Dans le cas des résidents de l’Î.-P.-É. qui quittent le pays pour des raisons professionnelles pour une période de plus d’un an, la couverture cesse le jour de leur départ.
Concernant les résidents de l’Î.-P.-É. qui voyagent à l’extérieur du Canada, la couverture en cas de situation d’urgence ou de maladie subite sera fournie selon les tarifs de l’Î.-P.-É uniquement, en devises canadiennes. La différence entre le montant total facturé et le montant payé par Santé Î.-P.-É. est à la charge des résidents.
4.4 Nécessité d’une approbation préalable
Une approbation préalable de Santé Î.-P.-É est nécessaire pour recevoir des services médicaux ou hospitaliers non urgents à l’extérieur de la province. Les résidents de l’Î.‑P.-É. qui veulent recevoir de tels services requis peuvent demander une approbation préalable par l’entremise d’un médecin de la province. Si l’approbation n’est pas obtenue, une lettre peut être soumise à Santé Î.-P.-É. afin d’en appeler de la décision d’assurance médicale. Une couverture complète peut être accordée pour les services non urgents ou facultatifs (assurés à l’Î.-P.-É.) si le médecin en fait la demande à Santé Î.-P.-É. Il est essentiel d’obtenir une approbation préalable du directeur médical de Santé Î.-P.-É pour recevoir, à l’étranger, des services hospitaliers ou médicaux non disponibles au Canada.
5.0 Accessibilité
5.1 Accès aux services de santé assurés
Le régime d’assurance-hospitalisation et le régime d’assurance-santé de l’Île-du-Prince-Édouard fournissent des services selon des modalités uniformes et n’entravent pas ni n’empêchent l’accès satisfaisant des assurés à ces services. Bien qu’il n’existe pas de processus de plaintes officiel pour les frais inappropriés, une personne peut demander des précisions sur le bien-fondé de frais au ministère de la Santé et du Mieux-être (le Ministère). On peut communiquer avec le Ministère à l’adresse suivante :
Ministère de la Santé et du Mieux-être de l’Île-du-Prince-Édouard
C.P. 2000
Charlottetown, Île-du-Prince-Édouard
C1A 7N8
902-368-6414
L’Île-du-Prince-Édouard possède un système de santé géré et financé par l’État qui garantit un accès universel aux services médicaux et hospitaliers médicalement nécessaires, comme l’exige la Loi canadienne sur la santé.
Le gouvernement de l’Île-du-Prince-Édouard reconnaît que le système de soins de santé doit constamment s’adapter et élargir ses services pour satisfaire aux besoins de ses résidents.
Parmi les exemples de mesures au cours de l’exercice 2021-2022, on trouve :
- Accès à l'information sur la santé : Les résidents de l'Î.-P.-É. ont pu accéder plus efficacement à leurs propres renseignements personnels sur la santé pendant la pandémie de COVID-19. Les habitants de l'Île sont maintenant en mesure d'accéder à leurs antécédents en matière d'immunisation par le biais du registre d'immunisation et ont eu un accès facile, pendant la pandémie, aux résultats des tests de dépistage du COVID-19 effectués dans les cliniques de dépistage provinciales;
- Service mobile d'intervention en santé mentale : En octobre 2021, un service mobile d'intervention en santé mentale a été lancé à l'échelle de la province afin d'offrir un soutien aux résidents de l'Î.-P.-É. qui pourraient être aux prises avec des problèmes de santé mentale. Le service est disponible sept jours sur sept, de 10 h à 22 h, et permet d'évaluer et de diriger les personnes vers les soins de santé mentale appropriés. Le service mobile d'intervention en santé mentale contribue à réduire les obstacles à l'accès et fait preuve de leadership dans l'affectation des ressources du système de santé;
- Recrutement de médecins : 9 médecins de famille et 12 spécialistes ont été embauchés au cours de cette période;
- Recrutement de personnel infirmier : 101 nouvelles infirmières autorisées ont été embauchées au cours de cette période;
- Vaccin contre le zona : Le vaccin gratuit contre le zona pour les résidents de l'Î.-P.-É. âgés de 65 ans et plus sera introduit en janvier 2022.
5.2 Rémunération des médecins
La rémunération des médecins est établie grâce à un processus de négociation collective. Les médecins et le gouvernement nomment les membres de leurs équipes de négociation pour que leurs intérêts respectifs soient représentés. La dernière entente‑cadre de cinq ans entre la Medical Society de l’Î.-P.-É, le Ministère et Santé Î.-P.-É. couvrait la période du 1er avril 2019 au 31 mars 2024.
Bon nombre de médecins sont encore rémunérés à l’acte. Toutefois, d’autres modes de paiement sont apparus : certains médecins sont salariés, contractuels ou rémunérés à la vacation. Ces autres modes de rémunération sont de plus en plus courants et semblent être privilégiés par les nouveaux diplômés. Actuellement, la rémunération fondée sur un autre mode de paiement (autre que la rémunération à l’acte) constitue le principal mode de rémunération pour plus de 69 % des médecins de l’Île-du-Prince-Édouard (à l’exclusion des suppléants et des spécialistes itinérants).
La loi qui régit la rémunération des médecins et des dentistes pour des services assurés est la Health Services Payment Act. Santé Î.-P.-É. est responsable de la vérification de la conformité des requêtes des médecins aux exigences législatives et au tarif de l’entente-cadre, en vertu de la Health Services Payment Act et sur délégation du ministre. La Health Services Payment Act permet la vérification des honoraires versés aux médecins pour favoriser l’utilisation efficiente et efficace des ressources. Les droits de vérification de Santé Î.-P.-É. sont énoncés dans l’entente‑cadre avec la Medical Society de l’Î.-P.-É. Le 22 décembre 2015, Santé Î.‑P.‑É. a approuvé sa politique sur le suivi, la conformité et le recouvrement des demandes de remboursement des médecins praticiens, et continue d’effectuer des vérifications des honoraires des médecins sur une base permanente. Des informations sur les politiques ont été communiquées aux médecins en janvier 2016.
Les médecins soumettent des factures relatives aux services fournis aux résidents assurés au Système de paiement des indemnités de Santé Î.-P.-É. Ce système contient des règles de facturation harmonisées avec l’entente-cadre qui permettent de s’assurer que les factures qui ne satisfont pas aux critères de l’entente-cadre sont rejetées ou signalées aux fins d’examen. Dans le cadre du processus de surveillance de Santé Î.‑P.-É., les médecins sont choisis au hasard et on leur demande de fournir à Santé Î.‑P.-É. des documents à l’appui de la facture. L’ensemble des factures des médecins est examiné périodiquement afin d’identifier les profils de facturation inhabituels par rapport aux autres médecins, les hausses importantes des facturations de codes d’honoraires et les irrégularités dans l’utilisation des nouveaux codes d’honoraires. Toute découverte d’irrégularité peut déclencher une vérification.
Les vérifications comprennent des étapes précises pour :
- le classement du risque des médecins en fonction des profils de facturation inhabituels par rapport à leurs pairs et d’autres facteurs;
- la vérification d’échantillons de documents relatifs aux réclamations au cabinet du médecin,
- l’extrapolation statistique des résultats pour estimer tout remboursement de surfacturation;
- la communication des résultats de la vérification et de tout remboursement par lettre au médecin.
La Health Services Payment Act permet le remboursement des trop-payés et prévoit l’appel des rajustements aux réclamations. La première étape de l’appel consiste en une discussion avec le directeur administratif, Affaires médicales ou son représentant. Si aucune entente ne peut être conclue, l’affaire est portée en appel devant le Health Services Payment Advisory Committee (Comité consultatif sur le paiement des services de santé) qui fera une recommandation au ministre.
5.3 Paiements aux hôpitaux
Les paiements (avances) aux hôpitaux provinciaux et aux hôpitaux communautaires au titre des services hospitaliers sont approuvés par le Ministère en fonction des besoins de trésorerie et assujettis aux niveaux budgétaires approuvés.
La méthode de financement habituelle consiste à utiliser un budget global rajusté annuellement en fonction de l’augmentation du coût de postes de dépense tels que conventions collectives, médicaments, fournitures médicales et fonctionnement des établissements.
6.0 Reconnaissance accordée aux transferts fédéraux
Le gouvernement de l’Île-du-Prince-Édouard (Î.-P.-É.) s’efforce de reconnaître les contributions versées par le gouvernement fédéral au titre du Transfert canadien en matière de santé quand il convient de le faire. Au cours de la dernière année, il l’a fait dans des documents publics comme le Budget annuel de 2021-2022 de la province, de même que dans ses Comptes publics de 2021-2022, qui ont tous deux été déposés à l’Assemblée législative et mis à la disposition des résidents de l’Île-du-Prince-Édouard.
Le ministère de la Santé et du Mieux-être a également l’intention de souligner cette importante contribution dans son Rapport annuel de 2021-2022.
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 1.Nombre en date du 31 mars | 150 990 | 153 861 | 154 728 | 160 279 | 157 157 |
| Établissements publics | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 2. Nombre | 7 | 7 | 7 | 7 | 7 |
| 3. Paiements pour des services de santé assurés ($) | 222 523 865 | 227 859 554 | 235 449 936 | 248 936 875 | 260 481 548 |
| Établissements privés à but lucratif | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 4. Nombre d'établissements privés à but lucratif offrant des services de santé assurés | 0 | 0 | 0 | 0 | 0 |
| 5. Paiements aux établissements privés à but lucratif pour des services de santé assurés ($) | 0 | 0 | 0 | 0 | 0 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 6. Nombre total de demandes, patients hospitalisés | 2 683 | 2 736 | 2 853 | 2 183 | 1 958 |
| 7. Total des paiements, patients hospitalisés ($) | 27 621 152 | 27 458 162 | 30 439 891 | 21 258 749 | 24 442 346 |
| 8. Nombre total de demandes, patients externes | 20 008 | 19 522 | 19 373 | 13 976 | 14 977 |
| 9. Total des paiements, patients externes ($) | 8 866 851 | 8 667 961 | 8 670 798 | 6 411 393 | 6 281 510 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 10. Nombre total de demandes, patients hospitalisés (#) | Sans objet | 0 | 3 | 2 | 1 |
| 11. Total des paiements, patients hospitalisés ($) | Sans objet | 0 | 34 465 | 566 727 | 2 314 |
| 12. Nombre total de demandes, patients externes (#) | Sans objet | 0 | 6 | 3 | 2 |
| 13. Total des paiements, patients externes ($) | Sans objet | 0 | 642 | 360 228 | 901 |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 14. Nombre total de demandes, patients hospitalisés (#) | Sans objet | 22 | 30 | 3 | 13 |
| 15. Total des paiements, patients hospitalisés ($) | Sans objet | 121 344 | 110 913 | 567 931 | 82 894 |
| 16. Nombre total de demandes, patients externes (#) | Sans objet | 100 | 95 | 12 | 14 |
| 17. Total des paiements, patients externes ($) | Sans objet | 36 992 | 50 255 | 5 012 | 4 368 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 18. Nombre de médecins participants | 382 | 412 | 416 | 409 | 462 |
| 19. Nombre de médecins ayant opté pour le retrait du régime d'assurance-santé | 0 | 0 | 0 | 0 | 0 |
| 20. Nombre de médecins non participants | 0 | 0 | 0 | 0 | 0 |
| 21. Total des paiements des services médicaux rémunérés pour l'ensemble des méthodes de paiement ($) | 104 240 026 | 107 814 785 | 85 915 289 | 92 021 323 | 94 718 265 |
| 22. Total des paiements des services médicaux rémunérés à l'acte ($) | 69 491 809 | 72 228 583 | 73 456 751 | 75 081 965 | 80 413 122 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 23. Nombre de services | 111 377 | 115 918 | 124 520 | 105 503 | 113 185 |
| 24. Total des paiements ($) | 11 366 710 | 11 498 714 | 12 740 969 | 11 041 025 | 11 606 231 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 25. Nombre de services | Sans objet | 11 | 10 | 241 | 2 |
| 26. Total des paiements ($) | Sans objet | 2 584 | 1 641 | 119 191 | 12 887 |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 27. Nombre de services | Sans objet | 441 | 262 | 29 | 63 |
| 28. Total des paiements ($) | Sans objet | 26 316 | 59 715 | 2 490 | 8 257 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 29. Nombre de dentistes participants | 3 | 4 | 4 | 4 | 3 |
| 30. Nombre de dentistes ayant opté pour le retrait du régime d’assurance-santé | 0 | 0 | 0 | 0 | 0 |
| 31. Nombre de dentistes non participants | 0 | 0 | 0 | 0 | 0 |
| 32. Nombre de services fournis | 481 | 401 | 401 | 451 | 486 |
| 33. Total des paiements ($) | 171 255 | 145 910 | 164 239 | 133 800 | 156 621 |
|
|||||
Nouvelle-Écosse
La vision et la mission du ministère de la Santé et du Mieux-être (le Ministère) de la Nouvelle-Écosse sont les suivantes :
Vision : Des Néo‑Écossais en santé
Mission : Prendre en charge un régime de soins de santé de qualité, équitable et durable qui améliore et favorise la santé et le bien-être de tous les habitants de la Nouvelle-Écosse
Le système de santé et de mieux-être comprend la prestation de soins de santé ainsi que la prévention des maladies et des blessures et la promotion de la santé et d'une vie saine. La Health Authorities Act établit les rôles et les responsabilités du Ministère, de la Régie de la santé de la Nouvelle-Écosse et du Centre IWK.
Le Ministère est chargé d’assurer un leadership et la responsabilisation en matière de financement du système de santé. Le Ministère, qui comprend le Bureau des dépendances et de la santé mentale et le Bureau du recrutement des professionnels de la santé, continue de travailler de concert avec le ministère des Aînés et des soins de longue durée.
La Régie de la santé de la Nouvelle-Écosse et le Centre IWK sont responsables de la gouvernance, de la gestion et de la prestation des services de santé dans la province ainsi que de la collaboration avec les collectivités qu’ils desservent.
Les services assurés en Nouvelle-Écosse comprennent les services hospitaliers et les services médicaux. Les services comme les soins à domicile, les soins de longue durée et les produits pharmaceutiques sont aussi fournis.
La Nouvelle-Écosse demeure résolue à assurer la prestation des services hospitaliers et des services médicalement requis, conformément aux principes de la Loi canadienne sur la santé.
D’autres renseignements sur les soins de santé en Nouvelle-Écosse sont disponibles sur le site Web du ministère de la Santé et du Mieux-être (en anglais seulement).
COVID-19
Alors que les Néo-Écossais apprennent à vivre avec la COVID-19, la Nouvelle-Écosse poursuit ses efforts auprès de ses partenaires du système de santé afin de s'assurer que les besoins des Néo-Écossais sont satisfaits. Malgré les défis permanents posés par la pandémie, la Nouvelle-Écosse, y compris la Régie de la santé de la Nouvelle-Écosse et le centre IWK, a travaillé en étroite collaboration avec les partenaires communautaires pour faire progresser les priorités dans le domaine de la santé, notamment en matière de soins primaires, de soins continus, de santé publique, de santé mentale et de dépendances.
Les mesures spécifiques pour combattre les arriérés dans le système de santé, suite à la pandémie de COVID-19 en 2021-2022, comprennent :
- la mise en œuvre des mesures de santé publique nécessaires, notamment :
- une preuve de vaccination complète exigée des Néo-Écossais âgés de 12 ans et plus pour participer à des activités discrétionnaires qui facilitent les rassemblements. Cette politique a été levée le 28 février 2022;
- que les Néo-Écossais travaillant dans des secteurs et des milieux spécifiques soient entièrement vaccinés afin de protéger les membres du public les plus exposés au COVID-19. Il s'agit notamment de NSH, du centre IWK, des soins de longue durée, des écoles publiques et des garderies, ainsi que de plusieurs autres secteurs;
- le déploiement du programme d'immunisation contre la COVID-19. Au 31 mars 2022, 92,4 % de la population avait reçu une dose, 87,4 % avait reçu deux doses et 52,6 % avait reçu un rappel;
- le maintien d'un dépistage et d'un suivi solides. Les tests restent facilement accessibles par le biais de 38 centres de dépistage communautaires, mais le type de test dépend des facteurs de risque individuels - PCR pour les personnes présentant le plus grand risque de maladie grave, test rapide pour les autres;
- l'élaboration d'initiatives clés en matière de santé numérique, notamment :
- le soutien à l'adoption d'outils et de politiques de soins virtuels pour garantir l'accès aux soins primaires et spécialisés en accord avec les exigences de distanciation sociale. Actuellement, les soins virtuels sont disponibles pour tous les patients en attente d'un médecin de famille par le biais du registre Need a Family Practice;
- la mise en œuvre et l'amélioration de l'accès à Virtual Care Nova Scotia pour les personnes qui ont besoin d'un prestataire de soins primaires;
- des services et un soutien élargis, notamment par :
- l'élaboration d'un plan de services de santé clinique pour assurer une approche intégrée de la planification des soins de santé en mettant l'accent sur la gestion du changement et des risques;
- l'élaboration d'un programme d'associés cliniques;
- du financement pour soutenir les services cliniques fournis par les pharmaciens;
- du financement pour augmenter le nombre de places permanentes d'infirmières praticiennes, d'élèves-infirmières (BScN) et d'infirmières auxiliaires autorisées (LPN) à l'Université Dalhousie de 25, 80 et 120 respectivement;
- des discussions pour la formation de professionnels de la santé spécialisés par l'intermédiaire du Michener Institute of Education;
- la mise en place de deux nouveaux programmes d'incitation pour les médecins (programme d'incitation pour les médecins de famille et programme d'incitation pour les médecins spécialistes);
- l'élaboration d'un projet pilote de capitation mixte, qui est un nouveau modèle de rémunération des médecins;
- la collaboration avec des partenaires pour confirmer le financement de nouveaux postes de médecins dans la province (13,8 ETP);
- l'élaboration d'un cadre de responsabilisation pour les régimes de paiement alternatifs;
- la mise en place de l'Office of Healthcare Professionals Recruitment (OHPR) afin de créer et de promouvoir une culture et un environnement qui favorisent le recrutement et le maintien en poste des professionnels de la santé en Nouvelle-Écosse.
1.0 Gestion publique
1.1 Régime d’assurance-santé et autorité publique
En Nouvelle-Écosse, les services de santé assurés sont couverts par deux régimes : le régime d’assurance hospitalisation (Hospital Insurance) et le régime d’assurance médicale (Medical Services Insurance [MSI] Plan), qui sont tous deux régis par la loi Health Services and Insurance Act.
Le régime d’assurance hospitalisation est gérée par le Ministère et le régime MSI est géré et appliqué par Croix Bleue Medavie (CBM) au nom du ministre.
En vertu de l’article 8 de la loi Health Services and Insurance Act, le ministre de la Santé et du Mieux-être de la Nouvelle-Écosse (le ministre) peut, sous réserve de l’approbation du gouverneur en conseil, conclure, modifier ou résilier, avec une ou plusieurs personnes, les ententes qu’il juge nécessaires pour établir, mettre en œuvre et exécuter le régime MSI.
Le Ministère et CBM ont conclu une entente de niveau de service, qui est en vigueur depuis le 1er août 2005. Aux termes de l’entente, CBM s’occupe de gérer et d’exécuter les programmes du régime MSI, les programmes d’assurance-médicaments et les services d’enregistrement des cartes santé. En juin 2021, la Nouvelle-Écosse a finalisé de nouveaux contrats avec Croix Bleue Medavie pour l'administration du Medical Services Insurance (MSI) et d'autres programmes de la province. En vertu de ces contrats, Medavie administrera le programme de surveillance des ordonnances, le programme provincial de carte santé, la rémunération des médecins, les programmes d'assurance-médicaments et les programmes auxiliaires comme l'optométrie et les prothèses.
En 2021-2022, aucune modification n'a été apportée ni à la loi Health Services and Insurance Act ni au règlement Medical Services Insurance Regulations.
1.2 Liens hiérarchiques
A. Assurance hospitalisation
L’article 17 (1) (i) de la loi Health Services and Insurance Act et les articles 11 (1) et 12 (1) du règlement Hospital Insurance Regulations, en vertu de cette loi, établissent les conditions régissant la présentation de rapports au ministre de la Santé et du Mieux-être par les hôpitaux et leurs conseils d’administration.
B. Assurance médicale
Dans l’entente de niveau de service entre CBM et le Ministère, CBM est tenue de présenter des rapports au Ministère conformément à divers énoncés des besoins, comme il est précisé dans le contrat. CBM fait l’objet d'un audit annuel dans divers domaines de production de rapports. CBM fournit des états financiers vérifiés pour l'exercice se terminant le 31 mars et les états sont fournis dans les 4 mois suivant la fin de ce dernier.
1.3 Vérification des comptes
Le vérificateur général examine les états financiers provinciaux. Dans son entente sur le niveau de service avec le Ministère, CBM fournit au Ministère des états financiers vérifiés sur les coûts du régime MSI. Le vérificateur général et le Ministère ont le droit de faire des vérifications de la gestion de l’entente avec CBM.
Au sein du portefeuille des services médicaux, il existe divers programmes qui sont vérifiés par des tiers et qui soumettent des états financiers au Ministère. Cela comprend les états financiers des sites de formation en médecine familiale de Dalhousie et du programme d'évaluation de l'aptitude à la pratique. En outre, CBM effectue des audits des plans de financement universitaire (AFP).
Au nom du ministre, le prestataire de services qui gère les services médicaux d'urgence extra-hospitaliers de la Nouvelle-Écosse (services de santé d'urgence (EHS) 911 Ground Ambulance, EHS Critical Care Transport, et EHS Mobile Integrated Health Services non urgents) et les services de télésanté 811 est tenu de soumettre des états financiers vérifiés chaque année qui doivent être remis 90 jours après le 31 mars. Le Ministère reçoit également des états financiers vérifiés de divers autres prestataires de services, notamment les centres de l'audition et de la parole de la Nouvelle-Écosse, la Société canadienne du sang, la Société des sourds et des malentendants de la Nouvelle-Écosse. Cependant, il n'y a pas de date limite pour la présentation de ces états financiers.
En vertu du paragraphe 36 (4) de la loi Health Authorities Act, une autorité de la santé est tenue de présenter au ministre, au plus tard le 30 juin de chaque année, un état financier vérifié de l’exercice précédent.
En plus de l'audit annuel des états financiers provinciaux, le vérificateur général effectue des audits de performance sur une variété de programmes. Les audits les plus récents du vérificateur général sur le ministère de la santé et du bien-être étaient des rapports de suivi, notamment :
- Projet de nouvelle génération QEII - Agrandissement de l'infirmerie de Halifax et centre communautaire de consultation externe - Phase II (juillet 2020);
- Projet de nouvelle génération QEII - Agrandissement de l'infirmerie de Halifax et centre communautaire de consultation externe (décembre 2019, chapitre 2);
- Gestion et surveillance des technologies de l'information du secteur de la santé (décembre 2018, chapitre 1) (en anglais seulement);
- Contrôles de gestion financière et gouvernance du Centre de santé IWK (décembre 2018, chapitre 2);
- Ressources pour les médecins de famille (novembre 2017, chapitre 1) (en anglais seulement);
- Gestion des contrats de soutien aux soins à domicile (novembre 2017, chapitre 3) (en anglais seulement);
- Services en santé mentale (novembre 2017, chapitre 3) (en anglais seulement).
Pour plus de détails, veuillez consulter le site web de l'Auditeur général de la Nouvelle-Écosse (en anglais seulement).
1.4 Organisme désigné
CBM gère les fonds pour payer les comptes des médecins conformément à l'accord de service avec le ministère de la santé et du bien-être. Les taux de rémunération des médecins sont fixés sur la base de l'accord-cadre négocié avec Doctors Nova Scotia (le seul organe de négociation pour les médecins en Nouvelle-Écosse) et du plan de financement des études cliniques, qui est négocié avec Doctors Nova Scotia, l'université Dalhousie, la régie de la santé de Nouvelle-Écosse et le Centre IWK.
MSI est le régime provincial des services médicaux assurés. Il est conçu pour payer un large éventail de services médicaux nécessaires aux médecins, ainsi que certains services dentaires et optométriques.
Le Ministère et le bureau du vérificateur général ont le droit, dans le cadre des modalités de l’entente avec CBM, de vérifier toutes les opérations du régime MSI et du régime d’assurance-médicaments.
Green Shield Canada gère et a l’autorité de recevoir les sommes pour rémunérer les dentistes dans le cadre d’une entente de niveau de service avec le Ministère. Le tarif des frais dentaires est négocié entre l’Association dentaire de la Nouvelle-Écosse et le Ministère.
Dans le cadre d’une entente avec le Ministère, Green Shield Canada fournit aussi des rapports mensuels, trimestriels et annuels sur les programmes dentaires en Nouvelle‑Écosse. Cela comprend les services dentaires hospitaliers lorsque le milieu hospitalier est nécessaire à l'exécution sécuritaire de l'intervention. Ces rapports traitent des demandes de paiement des prestataires et de leur rémunération, de l’utilisation des programmes et de l'audit. Il est possible de se procurer une liste complète de rapports auprès du Ministère.
CBM est responsable de la présentation d’un certain nombre de rapports réguliers et spéciaux au Ministère sur les procédures administratives liées à la carte santé, les réclamations des médecins, la surveillance financière, la gestion des prestataires, les activités de vérification et l’utilisation des programmes. Ces rapports sont soumis tous les mois, aux trois mois ou annuellement. Il est possible d’obtenir une liste complète de rapports auprès du Ministère.
2.0 Intégralité
2.1 Services hospitaliers assurés
La loi habilitante qui prévoit la prestation de services hospitaliers assurés en Nouvelle‑Écosse est la loi Health Services and Insurance Act (HSIA). Le règlement Hospital Insurance Regulations découle de la loi. Aucune modification n'a été apportée à cette législation au cours de l'exercice 2021-2022.
Dans le cadre du régime d’assurance hospitalisation, les services d’hospitalisation comprennent :
- l’hébergement et la fourniture de repas en salle commune;
- les services infirmiers nécessaires;
- les tests de laboratoire, les examens radiologiques et les autres actes diagnostiques;
- les médicaments, produits biologiques et préparations connexes pertinents;
- l’utilisation des salles d’opération, des salles d’accouchement et des services d’anesthésie;
- les fournitures chirurgicales courantes;
- l’utilisation, pour les patients hospitalisés, des services de radiothérapie et de physiothérapie;
- les services rendus par des personnes rémunérées par l'hôpital;
- le sang ou les produits de fractionnement du sang.
Les services de consultation externe comprennent :
- les examens de laboratoire, radiologiques et électroencéphalographiques;
- les procédures de diagnostic impliquant l’utilisation d'isotopes radioactifs;
- l'utilisation des installations de radiothérapie pour le traitement des tumeurs malignes;
- l’utilisation des installations de physiothérapie;
- les services infirmiers nécessaires;
- des services et des fournitures spécifiques lorsqu'ils sont utilisés pour un diagnostic et un traitement d'urgence, dans les 48 heures suivant un accident;
- les services, autres que les services médicaux, fournis par la Cancer Treatment and Research Foundation of Nova Scotia;
- le sang ou les produits de fractionnement du sang;
- les services et fournitures spécifiques liés à certaines interventions médicales ou chirurgicales mineures;
- les médicaments, les produits biologiques et les préparations connexes adéquats;
- les services hospitaliers, lorsque disponibles, y compris les repas nécessaires, en rapport avec une clinique de soins de jour pour l'éducation et l'instruction nécessaires des diabétiques;
- l’hémodialyse;
- les procédures de diagnostic par ultrasons;
- la composante non médicale (à l'exclusion des médicaments, des produits biologiques et des préparations connexes) de toutes les autres procédures générales de diagnostic et de traitement (à l'exclusion des procédures dentaires);
- la radiothérapie pour les affections non malignes;
- les électrocardiogrammes;
- les services psychiatriques qui ne sont pas des services médicaux;
- les services fournis dans le cadre de la Nova Scotia Hearing and Speech Clinic;
- la nutrition parentérale;
- l'équipement pour le traitement de l'érythromélalgie;
- la dialyse péritonéale ambulatoire continue;
- la thérapie par lymphocytes T à récepteur antigénique chimérique (CAR-T);
- la chimiothérapie prescrite par la Cancer Treatment and Research Foundation of Nova Scotia.
Chaque année, la Régie de la santé de la Nouvelle-Écosse et le Centre IWK présentent des plans d’activités qui définissent les budgets et les priorités de l’année à venir, dans le but d’assurer un accès sans danger et de haute qualité aux soins. En vertu de la loi Health Autorities Act, les plans opérationnels doivent être soumis le 1er novembre de chaque année et approuvés par le ministre.
2.2 Services médicaux assurés
La loi régissant la prestation des services médicaux assurés en Nouvelle-Écosse est la loi Health Services and Insurance Act, articles 3 (2), 5, 8, 13, 13 A, 17 (2), 22, 27 à 31 et 35, et les règlements Medical Services Insurance Regulations en découlant. Aucune modification n'a été apportée à cette législation en 2021-2022.
En date du 31 mars 2022, 2 906 médecins étaient rémunérés par l’entremise du régime MSI.
Le médecin conserve le droit de participer au régime MSI, ou de s’en retirer. Pour ce faire, le médecin notifie MSI et renonce à son numéro de facturation. Le régime MSI rembourse les patients qui paient directement un médecin parce que celui-ci s’est retiré du régime. En date du 31 mars 2022, aucun médecin ne s’était retiré du régime MSI pour adopter ce mode de rémunération.
Les services assurés comprennent les services médicalement nécessaires. Les services des médecins suivants sont rémunérés lorsque médicalement nécessaire, soit :
- les services dans le cabinet du médecin, à l'hôpital ou à domicile;
- tous les services chirurgicaux nécessaires, y compris les services d'anesthésistes et d'assistants chirurgicaux, le cas échéant;
- les soins obstétricaux complets, y compris les soins prénatals, l'accouchement, la césarienne, les soins postnatals et les soins aux nouveau-nés, ainsi que toute complication de la grossesse, comme une fausse couche;
- les procédures de stérilisation, tant masculines que féminines;
- le traitement des fractures et des dislocations;
- tous les services spécialisés nécessaires, y compris les consultations (voir le paragraphe ci-dessous sur les services spécialisés;
- tous les services diagnostiques nécessaires, à l'exception de ceux qui sont disponibles dans le cadre des services hospitaliers assurés;
- les examens physiques, lorsqu'ils sont jugés médicalement nécessaires;
- la supervision de la dialyse à domicile;
- les soins aux bébés;
- les frottis cervicaux et autres mesures préventives.
Si, de l'avis du médecin, un patient a besoin des services d'un spécialiste pour une consultation ou des soins, il est orienté vers le spécialiste. La rémunération au tarif de spécialiste est basé sur une recommandation valable du médecin traitant.
En 2020‑2021, la Nouvelle-Écosse a étendu les soins virtuels pour permettre aux médecins de facturer les services non procéduraux assurés fournis par téléphone ou sur une autre plateforme virtuelle. Les services de soins virtuels peuvent actuellement être facturés jusqu'au 31 mars 2023.
Le comité des honoraires est décrit à l'article 4.1(c) de la convention-cadre de 2019. Le comité des honoraires est une structure de collaboration composée du Ministère, de la Régie de la santé de la Nouvelle-Écosse et de Doctors Nova Scotia. Le comité examine les demandes de nouveaux honoraires, de modification des honoraires actuels, ainsi que d'ajout, de révision ou de clarification du préambule du manuel du médecin du MSI. Le comité des honoraires fournit des conseils et des recommandations au groupe de gestion des accords-cadres sur toutes les questions relatives au barème des honoraires en fonction du consensus et du budget disponible. Si ceux-ci sont approuvés, CBM se charge d’ajouter les nouveaux honoraires au barème des services assurés remboursables au titre du régime MSI.
En règle générale, aucune consultation publique n'est entreprise lors de l'inscription ou du retrait de services médicaux assurés.
2.3 Services de chirurgie dentaire assurés
Pour offrir des services de chirurgie dentaire assurés en vertu de la loi Health Services and Insurance Act, les dentistes doivent être membres agréés de la Nova Scotia Dental Association et détenir un certificat dans une spécialité de chirurgie dentaire. Ils doivent également disposer des privilèges des autorités de santé pour la prestation de services dans des hôpitaux précis. En vertu de la loi Health Services and Insurance Act, un dentiste peut choisir de ne pas participer au régime MSI. Pour y participer, il doit s’inscrire au régime. Un dentiste participant qui choisit ne plus participer au régime est tenu d’en informer le régime MSI par écrit et il n’est plus autorisé par la suite à présenter des réclamations au régime. En 2021-2022, 18 dentistes ont été rémunérés par l’entremise du régime MSI pour leurs services de chirurgie dentaire assurés.
Les services de chirurgie dentaire assurés doivent être fournis dans un établissement de santé public. Les services de chirurgie dentaire assurés sont détaillés dans le guide des services dentaires du Ministère et sont examinés annuellement. Les services fournis dans le cadre de ce programme sont assurés lorsque l’état médical du patient est tel que l’acte doit être pratiqué à l’hôpital public et qu’il est de nature chirurgicale.
En général, les services de chirurgie dentaire assurés englobent les extractions et la chirurgie buccale et maxillo-faciale. Pour faire ajouter des services de chirurgie dentaire assurés à la liste, il faut s’adresser à la Dental Association of Nova Scotia qui soumettra une proposition au Ministère. Après avoir consulté des experts dans le domaine, le Ministère rend une décision au sujet de l’ajout du service comme service assuré. Il n’y a pas de consultations publiques pour l’examen de l’ajout de services assurés à la liste.
Les services assurés dans la catégorie « Autres services d’extraction » (extractions courantes) sont approuvés pour les groupes de patients suivants : les cardiaques, les transplantés, les immunodéprimés et les patients sous radiothérapie. Cela se produit seulement lorsque le patient suit un traitement actif dans un centre hospitalier et que l’intervention médicale requise exige une extraction, qui serait autrement assimilée à une extraction courante.
À l'heure actuelle, il n'y a aucun dentiste s’étant retiré du régime et aucun dentiste non-participant.
2.4 Services hospitaliers, médicaux et de chirurgie dentaire non assurés
Les services hospitaliers non assurés comprennent :
- l’hébergement en chambre individuelle ou semi-privée lits à la demande du patient;
- les téléphones;
- les téléviseurs;
- les médicaments et les produits biologiques prescrits après le congé de l’hôpital;
- la chirurgie esthétique;
- les interventions visant le rétablissement de la fécondité;
- la fécondation in vitro;
- les interventions pratiquées dans le cadre d’essais cliniques;
- des services tels que le pontage gastrique dans les cas d’obésité morbide, la chirurgie d’augmentation ou de réduction mammaire et la circoncision des nouveau-nés (ces services peuvent être assurés s’ils sont approuvés à titre de considération spéciale pour des raisons médicales seulement);
- les services requis par un tiers (les compagnies d’assurance, par exemple) qui ne sont pas jugés médicalement nécessaires.
Les services médicaux non assurés comprennent :
- les services offerts aux résidents de la Nouvelle-Écosse assurés en vertu d’une loi de toute autre province ou territoire du Canada ou de l’étranger;
- les services de diagnostic ou de prévention ou les autres services prodigués par un médecin dans le cadre du Nova Scotia Hospital Insurance Program ou par le Ministère ou encore par un autre organisme gouvernemental;
- les services prodigués à la demande d’un tiers;
- la fourniture d’une ordonnance, la requête de diagnostic ou le service thérapeutique fourni au patient sans évaluation clinique;
- les services prodigués par un médecin aux membres de sa propre famille;
- les services dont les fins sont uniquement esthétiques;
- les immunisations de groupe sans approbation du régime MSI;
- l’acupuncture;
- l’électrolyse;
- le rétablissement de la fécondité;
- la fécondation in vitro;
- les vaccins destinés aux voyageurs;
- la circoncision des nouveau-nés;
- la frénotomie chez les nouveau-nés;
- l’enlèvement de cérumen, sauf chez les enfants fébriles;
- le traitement des verrues ou d’autres problèmes de peau;
- les consultations complètes en l’absence de signes, de symptômes ou d’antécédents familiaux de maladie ou d’incapacité;
- les services, les fournitures et les autres matériels exclus des frais généraux de bureau, par exemple, les coûts associés aux photocopies et au transfert de dossiers;
- les médicaments, pansements et fournitures médicales ;
- les recommandations du médecin par téléphone, par la poste, par télécopieur ou par courriel (avec exceptions);
- le kilométrage ou le temps de déplacement.
En Nouvelle-Écosse, les principaux tiers achetant des services de santé médicalement requis sont la Workers’ Compensation Board et le ministère de la Défense nationale.
Tous les résidents de la province ont droit aux services couverts en vertu de la loi Health Services and Insurance Act. Si des biens ou des services améliorés, comme les plâtres en fibre de verre, sont offerts en tant que solution de rechange, le médecin spécialiste ou l’omnipraticien a la responsabilité de s’assurer que le patient sait qu’il doit assumer les frais additionnels. Les patients ne doivent pas se voir refuser les services en raison de leur incapacité de payer. La province offre des solutions de rechange à tout bien ou service amélioré.
Le Ministère traite attentivement toutes les plaintes de patients et répond aux préoccupations du public pouvant indiquer que les principes généraux des services assurés ne sont pas respectés.
Si un service ou une intervention n’est pas jugé médicalement requis par le Ministère, il sera retiré du barème d’honoraires des médecins et ne sera plus remboursé à titre de service assuré. Lorsqu’un service est désassuré, l’ensemble des interventions et des examens associés à sa prestation le devient également. La même chose s’applique aux services dentaires et hospitaliers. Il n’y a pas de consultations publiques pour la détermination de la nécessité médicale et le retrait de services assurés de la liste. La consultation de la Nova Scotia Dental Association a précédé le retrait des services dentaires dans le passé. Le dernier retrait important de services assurés remonte à 1997.
3.0 Universalité
3.1 Admissibilité
L’admissibilité aux services de santé assurés en Nouvelle-Écosse est définie à l’article 2 du règlement Hospital Insurance Regulations, conformément à l’article 17 de la loi Health Services and Insurance Act. Tous les résidents de la Nouvelle-Écosse sont admissibles. On définit un résident comme toute personne légalement autorisée à demeurer au Canada, domiciliée et qui réside habituellement en Nouvelle-Écosse. L’inscription aux régimes d’assurance hospitalisation et d’assurance médicale est volontaire et les résidents peuvent choisir de ne pas s’y inscrire.
En 2021-2022, une personne est considérée comme étant « habituellement présente » en Nouvelle‑Écosse si :
- elle y établit sa résidence permanente;
- elle y est effectivement présente au moins 183 jours par année civile (les absences au Canada de moins de 30 jours ne sont pas comptabilisées);
- elle est citoyenne canadienne ou possède le statut de « résident permanent » tel que défini par Immigration, Réfugiés et Citoyenneté Canada (IRCC).
Les enfants nés à l'étranger de résidents de la Nouvelle-Écosse sont admissibles à la couverture à condition que leurs parents remplissent les conditions de résidence de la Nouvelle-Écosse.
Les personnes des autres provinces du Canada qui s’établissent en Nouvelle-Écosse sont habituellement admissibles à l’assurance médicale à compter du premier jour du troisième mois qui suit le mois de leur arrivée. Les personnes d’autres pays qui s’établissent en permanence en Nouvelle-Écosse sont admissibles à compter de la date d’arrivée dans la province, à condition d’être citoyens canadiens ou d’avoir le statut de « résident permanent » tel que défini par IRCC.
Les personnes assurées en vertu de la loi Workers' Compensation Act ou toute autre loi de la législature ou du Parlement du Canada, ou en vertu d’un statut ou d’une loi d’une autre province ou territoire, que ce soit au pays ou à l’extérieur du Canada, ne sont pas admissibles au régime MSI (comme les membres des Forces armées canadiennes, les détenus fédéraux et certaines catégories de réfugiés). Quand ces personnes ne sont plus assurées en vertu des lois, des statuts ou des décrets précédents, elles sont alors admissibles pour faire une demande de couverture de l’assurance-santé de la Nouvelle‑Écosse, pour autant que ces personnes aient la citoyenneté canadienne ou le statut de résident permanent tel que défini par IRCC, ou qu’elles satisfont aux exigences de résidence de la Nouvelle-Écosse. Un examen administratif peut être demandé pour les personnes jugées inadmissibles.
En 2021-2022, 1 079 880 résidents au total étaient inscrits au régime d’assurance-santé de la province.
Aucune modification n'a été apportée à la politique en matière d'assurance-santé de la Nouvelle-Écosse en 2021-2022.
3.2 Autres catégories de personnes
D’autres personnes peuvent être admissibles à la couverture des services de santé assurés en Nouvelle-Écosse, lorsqu’elles satisfont aux critères d’admissibilités particulières, dont les suivantes :
Immigrants :Les personnes de l’étranger qui s’installent de façon permanente en Nouvelle-Écosse sont admissibles à l’assurance-santé à la date de leur arrivée si elles arrivent en tant que résident permanent, selon Immigration, Réfugiés et Citoyenneté Canada.
Les non-Canadiensmariés à un citoyen canadien ou à un résident permanent (présentation d’une copie du certificat de mariage obligatoire) qui possèdent les documents exigés par IRCC, indiquant qu’ils ont présenté une demande de résidence permanente, sont admissibles à la couverture dès le premier jour de leur arrivée en Nouvelle-Écosse (si la demande a été présentée avant leur arrivée dans la province) ou à la date de leur demande de résidence permanente (si la demande a été présentée après leur arrivée dans la province).
Les réfugiés au sens de la Convention et les personnes à protéger qui possèdent les documents exigés par IRCC, indiquant qu’ils ont présenté une demande de résidence permanente, sont admissibles à la couverture à la date de leur demande de résidence permanente.
En 2021-2022, 66 281 résidents permanents étaient inscrits au régime d’assurance‑santé.
Réfugiés :Les réfugiés sont admissibles au régime MSI lorsqu’ils ont obtenu le statut de résident permanent d’IRCC, ou s’ils possèdent un permis d’emploi ou d’études.
Permis de travail : Les personnes de l’étranger qui viennent s’établir en Nouvelle‑Écosse et qui possèdent un permis de travail peuvent présenter une demande d’inscription au régime à la date de leur arrivée en Nouvelle-Écosse, à la condition de demeurer en Nouvelle-Écosse au moins une année complète. Le travailleur doit signer une déclaration confirmant qu’il ne se trouvera pas à l’extérieur de la Nouvelle-Écosse pendant plus de 31 jours consécutifs, sauf dans le cadre de son emploi. La couverture du régime est prolongée pour des périodes maximales de 12 mois à la fois. Chaque année, le titulaire doit présenter une copie de son document d’immigration renouvelé et signer une déclaration. Les personnes à sa charge, qui sont légalement autorisées à demeurer au Canada, sont couvertes selon les mêmes modalités. Les travailleurs saisonniers ont droit à la même couverture que ceux qui ont un permis de travail.
Les enfants nés à l'étranger de résidents de la Nouvelle-Écosse sont admissibles à la couverture à condition que leurs parents remplissent les conditions de résidence en Nouvelle-Écosse.
Lorsque la personne cesse d’être admissible, sa situation est celle d’une personne qui n’a jamais été admissible à la couverture qui lui avait ainsi été accordée. Les exigences susmentionnées devront être satisfaites avant qu’elle soit couverte, ainsi que ses personnes à charge, le cas échéant.
En 2021-2022, 12 131 titulaires d’une autorisation d’emploi étaient couverts par le régime d’assurance-santé.
Permis d’études :Les personnes d’autres pays en possession d’un permis d’études qui viennent s’établir en Nouvelle-Écosse sont admissibles au régime MSI à compter du premier jour du treizième mois qui suit le mois de leur arrivée, à la condition qu’elles n’aient pas séjourné à l’extérieur de la province pendant plus de 31 jours consécutifs, sauf dans le cadre de leurs études. La couverture du régime est prolongée pour une période maximale de 12 mois à la fois et ne vise que les services reçus en Nouvelle‑Écosse. Chaque année, le titulaire doit présenter une copie de son document d’immigration renouvelé et signer une déclaration. Lorsque l’étudiant devient admissible au régime, les personnes à sa charge, qui sont légalement autorisées à demeurer au Canada, sont couvertes selon les mêmes modalités.
En 2021-2022, 1 936 titulaires d’un permis d’études étaient couverts par le régime d’assurance-santé.
4.0 Transférabilité
4.1 Période d’attente minimale
Les personnes des autres provinces ou territoires du Canada qui s’établissent en Nouvelle-Écosse sont dans la plupart des cas admissibles au régime MSI à compter de la première journée du troisième mois qui suit le mois de leur arrivée. La période d'attente est supprimée pour les familles des membres des Forces armées canadiennes qui déménagent en Nouvelle-Écosse.
4.2 Couverture durant des absences temporaires au Canada
L’Accord interprovincial sur l’admissibilité et la transférabilité est respecté dans tous les cas où la condition de transférabilité s’applique.
En général, le régime MSI offre une couverture aux résidents de la Nouvelle-Écosse qui s’établissent dans une autre province ou un autre territoire pendant une durée de trois mois, conformément à l’Accord sur l’admissibilité et la transférabilité. Les étudiants et les personnes à leur charge qui sont temporairement absents de la province et qui fréquentent un établissement d’enseignement à temps plein peuvent demeurer admissibles au régime MSI sur une base annuelle. Pour être admissible, l’étudiant doit présenter au régime MSI une lettre venant directement de son établissement d’enseignement et confirmant qu’il y est inscrit à plein temps. La couverture sera fournie sur une base annuelle à partir du moment de la réception de ladite lettre.
Les travailleurs qui s’absentent de la Nouvelle-Écosse pour chercher un emploi ailleurs demeurent admissibles au régime MSI pendant une période maximale de douze mois, à condition qu’ils n’établissent pas leur résidence dans une autre province ou un autre territoire. Les services fournis aux résidents de la Nouvelle-Écosse dans une autre province ou un territoire sont couverts par des ententes de réciprocité. La Nouvelle‑Écosse participe à l’entente de facturation réciproque des soins hospitaliers et à l’entente de facturation réciproque des soins médicaux. Le Québec est la seule province qui ne participe pas à l’entente de facturation réciproque des soins médicaux. La Nouvelle-Écosse paie, aux tarifs du Québec, les services assurés fournis par les médecins de cette province aux résidents de la Nouvelle-Écosse, si ces services sont aussi assurés en Nouvelle-Écosse. La majorité des réclamations de ce genre sont reçues directement des médecins du Québec. Les services hospitaliers fournis à des patients hospitalisés sont payés en vertu de l’entente de facturation réciproque interprovinciale au coût normalisé d’hospitalisation en salle commune de l’hôpital ayant fourni le service. Dans tous les cas visés par l’entente de facturation réciproque, la Nouvelle-Écosse paie les tarifs de la province ayant fourni les services assurés.
Le montant total payé par le régime en 2021-2022 pour les services hospitaliers et les services de consultation externe fournis dans d’autres provinces et territoires a atteint 22 337 476 $.
Les résidents de la Nouvelle-Écosse continuent d’être admissibles aux services assurés dans le cadre du Régime d’assurance-santé pendant leurs vacances à l’extérieur de la province. Cela permet aux résidents de la Nouvelle-Écosse de prendre des vacances à l’extérieur de la province pour un total allant jusqu’à sept mois par année et ceux-ci continueront à être considérés comme résidents s’ils satisfont aux critères suivants :
- ils informent le régime MSI de leur séjour à l’extérieur de la Nouvelle-Écosse;
- ils n’établissent pas leur résidence à l’extérieur de la province;
- les nouveaux résidents ou ceux qui reviennent dans la province doivent être physiquement présents en Nouvelle-Écosse pendant au moins 183 jours avant de s’absenter.
Aucune modification n'a été apportée à la politique sur l'admissibilité au programme en matière d'assurance-santé de la Nouvelle-Écosse en 2021-2022.
4.3 Couverture durant des absences temporaires à l’extérieur du Canada
La Nouvelle-Écosse respecte l’Accord sur l’admissibilité et la transférabilité lorsque des services assurés sont fournis à des résidents de la province durant une absence temporaire à l’étranger. À condition que le résident de la Nouvelle-Écosse satisfasse aux critères d’admissibilité, les services fournis à l’étranger sont payés au moins à hauteur du montant qu’aurait payé la Nouvelle-Écosse pour des services similaires fournis dans la province. Pour être couvertes par le régime MSI, les interventions non urgentes doivent être autorisées au préalable.
Les résidents qui reçoivent des soins d'hémodialyse à l'étranger ont droit à un remboursement jusqu'à concurrence de 496 $ par jour, à condition qu'ils présentent la facture originale du service.
Les résidents de la Nouvelle-Écosse continuent d’être admissibles aux services assurés dans le cadre du Régime MSI pendant leurs vacances à l’extérieur du pays. Cela permet aux résidents de la Nouvelle-Écosse de prendre des vacances à l’extérieur de la province pour un total allant jusqu’à sept mois par année et ceux-ci continueront à être considérés en tant que résident si les conditions susmentionnées sont remplies.
Pendant une absence temporaire de la province, les étudiants qui fréquentent à temps plein un établissement d’enseignement à l’extérieur du Canada et les personnes à leur charge peuvent demeurer admissibles au régime MSI, sur une base annuelle. Ils sont alors tenus de présenter au régime une lettre de leur établissement d’enseignement confirmant qu’ils le fréquentent, et ce, pour chaque année pour laquelle une couverture est demandée.
Les personnes qui vont travailler à l’étranger (y compris comme bénévoles ou missionnaires ou pour faire de la recherche) pour une période de 24 mois ou moins restent couvertes par le régime MSI, à condition de satisfaire au préalable aux exigences de résidence.
Le montant total des dépenses en 2021-2022 pour les services aux patients hospitalisés assurés fournis à l’extérieur du Canada a atteint 5 036 502 $. La Nouvelle‑Écosse ne couvre pas les soins en consultation externe à l’extérieur du pays.
En 2021-2022, le nombre total de résidents inscrits au régime d'assurance-santé était de 1 079 880.
Aucune modification n'a été apportée à la politique sur l'admissibilité au programme en matière d'assurance-santé de la Nouvelle-Écosse en 2021-2022.
4.4 Nécessité d’une approbation préalable
Une autorisation préalable est requise dans le cas de services facultatifs fournis à l’étranger. Le spécialiste de la Nouvelle-Écosse doit présenter une demande d’autorisation préalable au médecin consultant du régime MSI pour le compte du résident assuré. Le médecin consultant examine les modalités et détermine si le service est fourni dans la province, peut être fourni dans une autre province ou n’est fourni qu’à l’étranger. Sa décision est communiquée au spécialiste qui veut adresser le patient à l’étranger. Si l’approbation est accordée, le service est entièrement couvert par le régime MSI. Un examen administratif peut être demandé pour les personnes jugées inadmissibles.
5.0 Accessibilité
5.1 Accès aux services de santé assurés
L’article 3 de la loi Health Services and Insurance Act stipule que, sous réserve des dispositions de cette Loi et de son Règlement, tous les résidents de la province ont le droit de recevoir des services hospitaliers assurés selon des modalités uniformes, et ils sont assurés selon des modalités uniformes concernant le paiement des services professionnels assurés jusqu’au tarif établi. Il n'y a pas de frais d'utilisation ni de surfacturation permis par le régime. En Nouvelle-Écosse, il n’existe pas de numéro ou de site Web où l’on peut rapporter des cas de frais imposés aux patients.
Les plaintes sont généralement envoyées soit directement au ministère de la Santé et du Mieux-être par téléphone ou par courriel, soit à Croix Bleue Medavie et ensuite transmises au Ministère, ou encore envoyées au College of Physicians and Surgeons of Nova Scotia. Les plaintes font l’objet d’une enquête et sont traitées.
Les coordonnées du service de renseignements généraux du ministère de la Santé et du Mieux-être sont les suivantes :
Au téléphone : 902-424-5818
1-800-387-6665 (sans frais en Nouvelle-Écosse)
1-800-670-8888 (ATS/ATME)
Par la poste : Ministère de la Santé et du Mieux-être
C.P. 488
Halifax, Nouvelle-Écosse B3J 2R8
Formulaire sécurisé : https://novascotia.ca/dhw/about/contact/#form (en anglais seulement).
La Nouvelle-Écosse suit de près la situation de l’accès aux soins dans l’ensemble du Canada pour garantir un accès équitable aux soins.
5.2 Rémunération des médecins
La loi Health Services and Insurance Act, Revised Statutes of Nova Scotia, chapitre 197, régit la rémunération des médecins et des dentistes pour les services assurés. Les rémunérations sont versées aux médecins conformément à une entente négociée entre Doctors Nova Scotia (le seul agent négociateur des médecins) et la province de Nouvelle-Écosse, représentée par le ministre.
Le paiement à l'acte est le mode de paiement le plus répandu pour les services des médecins. Cependant, la part du total de la rémunération des médecins effectuée par le biais d'autres modes de rémunération augmente. Les modes de rémunération alternatifs facilitent la prestation de soins médicaux qui peuvent ne pas être compatibles avec le modèle de financement à l'acte et sont souvent utilisés pour soutenir le recrutement et la fidélisation des médecins, ainsi que le financement des soins de groupe dans les zones rurales où le volume des services devrait être moindre. En outre, dans le contexte du financement universitaire, la rémunération peut inclure une compensation pour des activités non médicales telles que l'enseignement, la recherche et l'administration.
L'accord-cadre de 2019 a engagé la province à développer un modèle de capitation mixte; le projet pilote de modèle de financement mixte par capitation, lancé à l'été 2022, est en cours. D'autres programmes de financement tels que les accords d'urgence, le financement à la session et le financement de suppléance sont également utilisés par la province.
En Nouvelle-Écosse, la rémunération et le suivi de celle-ci font partie des prestations de la Nova Scotia Medical Services Insurance (MSI). La section 9 de l'accord-cadre de 2019 énonce le droit du Ministère de procéder à des audits des médecins en ce qui concerne les services médicaux assurés faisant l'objet d'une demande de remboursement. L'annexe E du contrat-cadre décrit les processus d'audit de la facturation, y compris un comité d'audit du groupe de gestion du contrat-cadre pour examiner le processus d'audit et faire des recommandations. Chaque année, le régime MSI élabore un plan d'audit et effectue un suivi des demandes de remboursement afin de déterminer si :
- le service était un service assuré en Nouvelle-Écosse;
- le service a été fourni;
- le service était médicalement nécessaire;
- le service a été correctement représenté dans la demande de remboursement, et;
- le service répond aux exigences énoncées dans :
- le préambule du manuel du médecin du régime MSI;
- tout éclaircissement pertinent transmis aux médecins par le biais du Bulletin des médecins du régime MSI.
Les tarifs de rémunération des services dentaires de la province sont négociés entre le Ministère et la Dental Association of Nova Scotia, selon un processus de négociation semblable à celui des services médicaux. En général, les dentistes sont rémunérés à l’acte. Les pédodontistes du Centre IWK sont rémunérés selon les modalités d’un plan de financement universitaire.
5.3 Paiements aux hôpitaux
Le Ministère fixe les objectifs budgétaires des services de soins de santé. Pour ce faire, il reçoit les plans d’activités de la Régie de la santé de la Nouvelle-Écosse, du Centre IWK et d’organisations autres que les autorités de santé de district. Le budget provincial détermine les paiements qui seront versés à ces organisations pour la prestation des services.
La loi Health Authorities Act établit la Régie de la santé de la Nouvelle-Écosse et le Centre IWK en tant qu’organismes responsables de superviser la prestation des services de santé dans la province de la Nouvelle-Écosse et exige qu’ils travaillent en collaboration à cette fin.
L’article 10 de la loi Health Services and Insurance Act et les articles 9 à 13 du règlement Hospital Insurance Regulations définissent les modalités de paiement, par le ministre, des services hospitaliers assurés aux hôpitaux.
En 2021-2022, la Nouvelle-Écosse comptait 2 888 lits (soit 2,9 lits pour 1 000 résidents). Les dépenses directes du Ministère pour les coûts de fonctionnement des services hospitaliers assurés étaient de 2 220 898 704 $.
6.0 Reconnaissance accordée aux transferts fédéraux
La contribution financière du gouvernement fédéral pour les services hospitaliers et les services de santé assurés fournis aux résidents de la Nouvelle-Écosse est reconnue dans la loi Health Services and Insurance Act. En outre, les communiqués et les reportages des médias font savoir à la population que le gouvernement fédéral verse des contributions permanentes à la province pour les soins de santé dans le cadre du Transfert canadien en matière de santé ainsi que par d’autres appuis financiers.
Le gouvernement de la Nouvelle-Écosse a également reconnu la contribution fédérale au titre du Transfert canadien en matière de santé dans diverses publications, y compris les documents suivants, soit :
- les comptes publics de 2021-2022 publiés le 9 septembre 2022;
- les prévisions budgétaires et des renseignements supplémentaires pour 2021‑2022 publiés le 25 mars 2022.
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 1.Nombre en date du 31 mars | 1 020 007 | 1 034 476 | 1 043 849 | 1 062 223 | 1 079 880 |
| Établissements publics | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 2. Nombre | 35 | 35 | 35 | 35 | 35 |
| 3. Paiements pour des services de santé assurés ($)Footnote1 |
1 862 969 024 | 1 917 181 492 | 2 033 885 945 | 2 186 870 916 | 2 220 898 704 |
| Établissements privés à but lucratif | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 4.Nombre d'établissements privés à but lucratif offrant des services de santé assurésFootnote2 | 0 | 0 | 0 | 0 | 0 |
| 5. Nombre d'établissements privés à but lucratif offrant des services de santé assurés ($) | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 6. Nombre total de demandes, patients hospitalisés | 2 995 | 2 934 | 1 986 | 1 097 | 1 095 |
| 7. Total des paiements, patients hospitalisés ($) | 19 474 523 | 19 879 822 | 21 568 883 | 13 216 509 | 12 194 376 |
| 8. Nombre total de demandes, patients externes | 39 706 | 40 361 | 38 929 | 28 109 | 31 788 |
| 9. Total des paiements, patients externes ($) | 15 209 411 | 15 715 186 | 15 516 229 | 10 158 207 | 10 143 100 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 10. Nombre total de demandes, patients hospitalisés | Sans objet | non disponible | non disponible | non disponible | non disponible |
| 11. Total des paiements, patients hospitalisés ($) | Sans objet | 2 386 348 | 7 327 272 | 8 640 992 | 5 036 502 |
| 12. Nombre total de demandes, patients externes | Sans objet | non disponible | non disponible | non disponible | non disponible |
| 13. Total des paiements, patients externes ($) | Sans objet | non disponible | non disponible | non disponible | non disponible |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 14. Nombre total de demandes, patients hospitalisés | Sans objet | non disponible | non disponible | non disponible | non disponible |
| 15. Total des paiements, patients hospitalisés ($) | Sans objet | 331 879 | 352 994 | 108 240 | 45 825 |
| 16. Nombre total de demandes, patients externes | Sans objet | non disponible | non disponible | non disponible | non disponible |
| 17. Total des paiements, patients externes ($) | Sans objet | non disponible | non disponible | non disponible | non disponible |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 18. Nombre de médecins participants | 2 688 | 2 762 | 2 801 | 2 803 | 2 906 |
| 19. Nombre de médecins ayant opté pour le retrait du régime d'assurance-santé | 0 | 0 | 0 | 0 | 0 |
| 20. Nombre de médecins non participants | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| 21. Total des paiements des services médicaux rémunérés pour l'ensemble des méthodes de paiement ($) | 769 657 951 | 800 367 900 | 834 933 109 | 888 887 594 | 923 670 325 |
| 22.Total des paiements des services médicaux rémunérés à l'acte ($) | 352 410 103 | 357 558 840 | 352 279 973 | 304 525 329 | 376 406 902 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 23. Nombre de services | 215 616 | 221 096 | 226 834 | 176 875 | 199 358 |
| 24. Total des paiements ($) | 9 023 845 | 9 292 479 | 9 522 757 | 6 346 214 | 6 894 731 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 25. Nombre de services | Sans objet | 38 | 47 | 68 | 75 |
| 26. Total des paiements ($) | Sans objet | 119 968 | 110 315 | 168 335 | 101 973 |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 27. Nombre de services | Sans objet | 1 971 | 1 391 | 127 | 295 |
| 28. Total des paiements ($) | Sans objet | 121 608 | 91 170 | 11 046 | 22 283 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 29. Nombre de dentistes participants | 19 | 18 | 18 | 18 | 18 |
| 30. Nombre de dentistes ayant opté pour le retrait du régime d’assurance-santé | 0 | 1 | 0 | 0 | 0 |
| 31 Nombre de dentistes non participants | 0 | 0 | 0 | 0 | 0 |
| 32. Nombre de services fournisFootnote5 | 8 123 | 6 642 | 6 381 | 6 303 | 6 732 |
| 33. Total des paiements ($)Footnote6 | 1 422 086 | 1 427 177 | 1 460 699 | 1 385 924 | 1 208 317 |
Footnotes
- Footnote 1
-
Cela reflète les paiements effectués aux établissements publics mentionnés pour l'indicateur 2 ci-dessus.
- Footnote 2
-
Scotia Surgery n'est pas considéré comme un établissement privé; il est désigné comme un hôpital en vertu de la Loi sur les régies de la santé (financé par le ministère de la Santé et du Mieux-être). La régie de la santé de la Nouvelle-Écosse (NSHA) loue la capacité disponible à Scotia Surgery. Les interventions effectuées à Scotia Surgery sont programmées par le personnel de la NSHA et réalisées par des chirurgiens du système public. Scotia Surgery ne participe pas à la gestion des horaires des médecins ou des patients. Les patients sont inscrits à l'horaire en fonction des mêmes critères que ceux utilisés pour l'établissement des horaires dans les autres emplacements de la zone centrale.
- Footnote 3
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
- Footnote 4
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
- Footnote 5
-
Le total des services comprend le financement global offert aux dentistes. Cela comprend également les chirurgies maxillo-faciales et les fentes palatines.
- Footnote 6
-
Le total des paiements ne comprend pas le financement global offert aux dentistes.
Nouveau‑Brunswick
1.0 Gestion publique
1.1 Régime d’assurance-santé et autorité publique
Au Nouveau-Brunswick, le régime « d’assurance-santé » est connu sous le nom officiel de régime de services médicaux. En vertu de la Loi sur le paiement des services médicaux et de son règlement, le ministre de la Santé (le ministre) est responsable, selon son mandat, de l’application et de la gestion du régime. La Loi et son règlement établissent qui est admissible au régime de services médicaux, les droits du patient et les responsabilités du ministère de la Santé (le Ministère). La Loi établit un régime d’assurance-santé et définit quels services médicaux sont assurés et lesquels ne le sont pas. La Loi prévoit également le type d’ententes que le Ministère peut conclure. De même que les droits des médecins, le mode de détermination des montants à payer pour les services médicaux, la méthode d’évaluation des factures pour les services médicaux, ainsi que les questions de confidentialité et de protection des renseignements personnels qui se rattachent à l’application de la Loi.
1.2 Liens hiérarchiques
La Direction de l’assurance-maladie et des services aux médecins du Ministère est chargée de gérer le régime de services médicaux. Le ministre rend des comptes à l’Assemblée législative dans le rapport annuel du Ministère et par le biais des processus législatifs réguliers.
La Loi sur les régies régionales de la santé établit les régies régionales de la santé (RRS) et en énonce les pouvoirs, les fonctions et les responsabilités. En plus d’être responsable de l’application de la Loi, le ministre donne des directives à chaque RRS et peut lui déléguer des pouvoirs ou des fonctions supplémentaires.
Le ministère de la Santé rédige et présente un rapport annuel à l’Assemblée législative, et fournit également des renseignements au Bureau du contrôleur afin qu’ils soient inclus dans ses documents sur les comptes publics. L’équipe de direction du ministre et du ministère de la Santé doit répondre aux questions des membres de l’Assemblée législative conformément à ces documents sur les comptes publics. Le dernier rapport annuel du ministère de la Santé se trouve ici.
1.3 Vérification des comptes
Trois groupes sont chargés de la vérification du régime de services médicaux.
Le Bureau du vérificateur général : En vertu de la Loi sur le vérificateur général, le Bureau du vérificateur général fait la vérification externe des factures de la province du Nouveau‑Brunswick, laquelle englobe les documents financiers du Ministère. Le vérificateur général effectue aussi des examens de la gestion des programmes, comme il le juge opportun. Le chapitre 2 du volume III du rapport du vérificateur général 2021 traite du financement reçu et dépensé dans le cadre de la pandémie de COVID‑19, et de l’effet sur le budget provincial. Les principales conclusions du rapport et les réponses du Ministère se trouvent ici.
Le Bureau du contrôleur : Le contrôleur est le vérificateur interne en chef du Nouveau-Brunswick. Il fournit des services de comptabilité, de vérification et de consultation, conformément aux responsabilités et aux pouvoirs énoncés dans la Loi sur l’administration financière. Les états financiers et l’information supplémentaire présentés annuellement à l’Assemblée législative par le Bureau du contrôleur pour tout le financement public, y compris celui associé aux services assurés en vertu de la Loi canadienne sur la santé, se trouvent ici.
L’Équipe de surveillance et de vérification : Équipe chargée de la gestion de la conformité à la Loi sur le paiement des services médicaux et à son règlement ainsi qu’aux honoraires prévus et négociés.
2.0 Intégralité
2.1 Services hospitaliers assurés
Les services hospitaliers assurés qui sont décrits dans la Loi canadienne sur la santé sont régis par l’article 9 du Règlement 84-167 de la Loi sur les services hospitaliers et par la Loi hospitalière. Aux termes du Règlement 84-167 de la Loi sur les services hospitaliers, les résidents du Nouveau-Brunswick ont droit aux services hospitaliers assurés ci-après.
Les services assurés fournis aux patients hospitalisés comprennent :
- le logement et les repas;
- les soins infirmiers;
- les examens de laboratoire et les actes diagnostiques;
- les médicaments;
- l’utilisation des installations (p. ex. de chirurgie, de radiothérapie et de physiothérapie);
- les services fournis par des professionnels au sein de l’établissement.
Les services externes assurés comprennent :
- les procédures de laboratoire et les procédures diagnostiques;
- les mammographies;
- les services externes offerts par un hôpital en vue de préserver la santé, de prévenir la maladie et de faciliter le diagnostic et le traitement de toute blessure, maladie ou incapacité, à l’exception des services liés à la fourniture de médicaments ou aux demandes de diagnostic présentées par un tiers.
Au cours de l’exercice 2021-2022, aucune modification n’a été apportée aux lois ou aux règlements mentionnés ci-dessus, et aucun service assuré n’a été ajouté ou supprimé.
En 2021-2022 il y avait au Nouveau‑Brunswick une clinique privée pour les services d’imagerie diagnostique. Le Ministère n’a aucun lien avec cette clinique et ne prévoit pas en établir un.
2.2 Services médicaux assurés
La Loi sur le paiement des services médicaux et son règlement connexe énoncent les services médicaux assurés. Au 31 mars 2022, on comptait 1 820 médecins participants au Nouveau‑Brunswick.
Un médecin ou un spécialiste en chirurgie buccale et maxillo-faciale pratiquant dans la province, hors des dispositions de la Loi et de son règlement (a fait le choix de se retirer du régime), doit informer toute personne à qui les services admissibles sont donnés qu’il pratique en dehors des dispositions de la Loi et de son règlement et qu’il n’est pas en droit de recevoir un paiement dans le cadre du régime de services médicaux. De plus, les médecins peuvent choisir de se retirer du régime pour un patient donné seulement pour la gestion totale de la condition du patient faisant l’objet de soins, ce qui comprend les complications qui pourraient survenir dans un délai raisonnable, et ils doivent aviser le patient avant de lui fournir des services qu’ils renoncent à l’assurance-maladie pour ces services.
Un médecin participant qui souhaite ensuite modifier son statut et se retirer complètement peut le faire en avisant par écrit le Ministère de son intention. Son changement de statut entrera en vigueur à la date de réception de l’avis écrit par le Ministère ou à la date précisée par le praticien. Aucun médecin fournissant des services de soins de santé au cours du présent exercice n’a fait ce choix.
Les services pour lesquels les résidents sont couverts par l’assurance-santé comprennent :
- le volet médical de tous les services médicalement nécessaires fournis par les médecins;
- certains actes de chirurgie dentaire pratiqués par un médecin ou un chirurgien-dentiste dans un hôpital.
Un médecin ou le ministère de la Santé peut demander l’ajout d’un nouveau service. Toutes les demandes sont étudiées par le comité chargé de l’ajout de nouveaux services, qui est géré conjointement par la Société médicale du Nouveau-Brunswick et le Ministère. La décision d’ajouter un nouveau service est fondée sur la notion de « médicalement nécessaire » et sur le fait que le service est considéré comme une pratique généralement acceptable (non expérimentale) au Nouveau-Brunswick ou au Canada. La notion de « médicalement nécessaire » s’applique aux services pour maintenir la santé, prévenir les maladies et/ou diagnostiquer ou traiter une blessure, une maladie ou une incapacité. Aucun processus de consultation publique n’est utilisé.
En 2021‑2022, aucune modification n’a été portée à la Loi ou au Règlement.
2.3 Services de chirurgie dentaire assurés
L’annexe 4 du Règlement 84-20 établi en vertu de la Loi sur le paiement des services médicaux précise les services de chirurgie dentaire assurés qui peuvent être fournis par un dentiste qualifié dans un hôpital à la condition que l’état du patient exige que ces services soient donnés dans un hôpital.
De plus, un dentiste peut être rémunéré pour assister un autre dentiste dans la prestation de services médicalement nécessaires sous certaines conditions. Outre l’annexe 4 du Règlement 84-20, les chirurgiens buccaux et maxillo-faciaux ont ajouté l’accès à quelque 300 codes de service dans le guide du médecin (Physician Manual) et peuvent admettre des patients ou autoriser leur sortie en plus de faire des examens physiques, y compris en consultation externe. Ces chirurgiens peuvent aussi donner des consultations aux patients dans leur cabinet.
En date du 31 mars 2022, douze dentistes et chirurgiens buccaux et maxillo-faciaux fournissaient des services assurés en vertu du régime de services médicaux.
Il n’existe pas de processus officiellement défini par lequel de nouveaux services dentaires pourraient être ajoutés à la liste des services assurés; cependant, les chirurgiens buccaux et maxillo-faciaux pourraient en faire la demande au gouvernement s’ils le jugent approprié. En 2021-2022, aucun nouveau service dentaire n’a été ajouté à la liste des services assurés.
2.4 Services hospitaliers, médicaux et de chirurgie dentaire non assurés
Les services hospitaliers non assurés comprennent :
- les médicaments à apporter à la maison;
- les services de diagnostic demandés par des tiers;
- les visites pour l’administration de médicaments;
- les visites pour l’administration de vaccins;
- les visites pour l’administration de sérums ou de produits biologiques;
- les téléviseurs et les téléphones;
- l’hébergement en chambre privée ou semi-privée à la demande du patient;
- les services hospitaliers directement liés aux services énumérés à l’annexe 2 du règlement établi en vertu de la Loi sur le paiement des services médicaux. Les services fournis aux ayants droit en vertu d’autres lois ne sont pas assurés.
Les services énumérés à l’annexe 2 du Règlement 84-20 du Nouveau-Brunswick établi en vertu de la Loi sur le paiement des services médicaux sont expressément exclus de la gamme des services médicaux assurés par le régime d’assurance-santé, c’est-à-dire :
- la chirurgie plastique facultative ou autres services à des fins esthétiques;
- la correction d’un mamelon inverti;
- l’augmentation mammaire;
- l’otoplastie pour les personnes de plus de 18 ans;
- l’ablation de lésions cutanées mineures, sauf si elles sont effectivement précancéreuses ou soupçonnées de l’être;
- l’avortement, sauf lorsqu’il est pratiqué dans un établissement hospitalier agréé par la province ou le territoire où cet établissement est situé;
- l’assistance chirurgicale pour la chirurgie de la cataracte, sauf si l’assistance est requise en raison d’un risque d’échec opératoire autre que le risque inhérent à l’extraction même de la cataracte, à cause de la présence d’une maladie ou d’une autre complication;
- les médicaments, le matériel, les fournitures de chirurgie ou les prothèses;
- les consultations ou les renouvellements d’ordonnance par téléphone qui ne sont pas expressément prévus dans le Cahier des tarifs;
- les examens de dossiers médicaux ou les certificats demandés par un tiers ou d’autres services prescrits par les règlements administratifs régissant l’hôpital ou le personnel médical;
- les services dentaires fournis par un médecin ou un chirurgien buccal et maxillo-facial;
- les services qui sont généralement considérés au Nouveau-Brunswick comme expérimentaux ou qui sont fournis à titre de recherche appliquée;
- les services fournis conjointement ou en rapport avec les services ci-dessus;
- les témoignages devant une cour ou tout autre tribunal;
- l’immunisation, les examens ou les certificats aux fins de voyage, d’emploi, d’émigration ou d’assurance, ou faits à la demande d’un tiers;
- les services fournis par des médecins ou des chirurgiens buccaux et maxillo-faciaux aux membres de leur famille immédiate;
- la psychanalyse;
- l’électrocardiographie lorsqu’elle n’est pas effectuée par un spécialiste en médecine interne ou en pédiatrie;
- les actes de laboratoire non compris dans les honoraires d’examen ou de consultation;
- les réfractions;
- les services fournis dans la province par des médecins, des chirurgiens buccaux et maxillo-faciaux ou des dentistes pour lesquels les honoraires excèdent le montant payable en vertu du présent règlement;
- l’ajustement et la fourniture de lunettes ou de lentilles de contact;
- les services de radiologie fournis dans la province par une clinique de radiologie privée;
- l’acupuncture;
- les examens médicaux complets effectués dans le cadre d’un examen périodique et non par nécessité médicale;
- la circoncision des nouveau-nés;
- l’inversion de vasectomies;
- une deuxième injection ou toute injection subséquente pour impuissance;
- l’inversion d’une ligature des trompes;
- l’insémination intra-utérine;
- la chirurgie bariatrique, sauf si la personne a un indice de masse corporelle de 40 ou plus ou a un indice se situant entre 35 et 39 et souffre d’affections concomitantes liées à l’obésité;
- la ponction veineuse lorsqu’elle est effectuée aux fins d’un prélèvement sanguin et en tant que procédure unique dans un établissement autre qu’un établissement hospitalier agréé.
Les services dentaires qui ne sont pas expressément énumérés à l’annexe 4 sur les soins dentaires ne sont pas couverts par le régime. Les services énumérés à l’annexe 2 sont considérés comme les seuls services médicaux non assurés.
Il n’existe pas de politiques ni de lignes directrices spécifiques, autres que la Loi et son règlement, pour garantir que les frais exigés pour des produits ou des services médicaux non assurés (p. ex. des plâtres en fibre de verre) fournis en combinaison avec un service de santé assuré ne compromettent pas l’accès satisfaisant aux services assurés.
La décision de retirer un service médical ou de chirurgie dentaire de la liste des services assurés est fondée sur la conformité du service à la définition de « médicalement nécessaire », sur l’examen des régimes de services médicaux en place partout au pays et sur l’utilisation antérieure du service visé. La Loi sur le paiement des services médicaux stipule qu’une fois le retrait du service décidé, le gouvernement ne peut apporter aucune modification au règlement avant d’avoir reçu l’avis et les recommandations de la Société médicale du Nouveau-Brunswick ou avant que le délai imparti par le ministre à cette dernière pour fournir son avis et ses recommandations soit expiré. À la suite de la réception de l’avis et de la résolution de toutes les questions soulevées, une modification réglementaire est effectuée. Les médecins en sont informés par écrit à la suite de l’émission de l’avis d’approbation. Le public est habituellement informé par voie de communiqué. Aucun processus de consultation publique n’est utilisé.
En 2021-2022, aucun service n’a été retiré de la liste des services assurés.
3.0 Universalité
3.1 Admissibilité
Les articles 3 et 4 de la Loi sur le paiement des services médicaux et du Règlement 84-20 définissent l’admissibilité au régime d’assurance-santé du Nouveau-Brunswick. Les résidents doivent remplir une demande à l’assurance-santé et fournir une preuve d’identité, une preuve de résidence, une preuve de citoyenneté canadienne, ou un document d’immigration canadien valide. Un résident est défini comme une personne légalement autorisée à être ou à demeurer au Canada, qui élit domicile et est habituellement présente au Nouveau-Brunswick; sont exclus les touristes, les personnes de passage et les visiteurs dans la province.
Au 31 mars 2022, 805 375 personnes étaient inscrites au régime du Nouveau-Brunswick.
Toute personne qui entre ou qui revient au Nouveau-Brunswick (exception faite des enfants adoptés à l’extérieur du Canada) se voit imposer une période de carence avant de devenir admissible au régime d’assurance-santé. La couverture débute le premier jour du troisième mois suivant le mois d’arrivée.
Les cas qui suivent font exception :
- Le conjoint ou la personne à charge d’un membre des Forces canadiennes qui arrive au Nouveau-Brunswick en provenance de l’extérieur du Canada a droit au statut de bénéficiaire au premier jour de son arrivée s’il est réputé avoir établi sa résidence permanente dans la province.
- Les immigrants ou les résidents canadiens qui arrivent ou reviennent dans la province ont droit au statut de bénéficiaire au premier jour de leur arrivée s’ils sont réputés avoir établi leur résidence permanente dans la province. Ces personnes doivent présenter des documents à l’appui d’Immigration, Réfugiés et Citoyenneté Canada. Les décisions sur l’admissibilité ou la résidence sont prises au cas par cas.
- Les non-Canadiens titulaires d’un permis d’étude ont droit au statut de bénéficiaire au premier jour de leur arrivée. Immigration, Réfugiés et Citoyenneté Canada exige des documents appropriés ainsi qu’une preuve d’inscription à une université du Nouveau-Brunswick ou d’un autre établissement d’enseignement approuvé.
Les résidents qui ne sont pas admissibles au régime d’assurance-santé sont :
- les membres réguliers des Forces canadiennes;
- les détenus des établissements fédéraux;
- les résidents temporaires;
- un membre d’une famille qui déménage d’une autre province au Nouveau-Brunswick avant les autres membres de sa famille;
- les personnes en provenance d’une autre province qui sont entrées au Nouveau-Brunswick dans le but de poursuivre leurs études et qui sont admissibles à la couverture du régime de services médicaux de leur province d’origine;
- les non-Canadiens titulaires de certains types de permis d’autorisation canadiens.
Au Nouveau-Brunswick, les personnes congédiées ou libérées des Forces canadiennes, ou les détenus d’un établissement fédéral, sont admissibles au régime à compter de la date de leur congédiement ou de leur libération. Ils doivent remplir une demande, la signée et fournir une preuve de citoyenneté canadienne, une preuve de résidence et aussi indiquer la date officielle de leur libération.
3.2 Autres catégories de personnes
Les non-Canadiens nouvellement embauchés qui arrivent au Canada en vertu d’un permis de travail doivent détenir un permis valide pour au moins un an (ou deux permis de six mois dans un intervalle de quelques mois). Le ministère de la Santé exige également un exemplaire de leur passeport (y compris une copie du timbre dateur de la dernière entrée) ainsi qu’une preuve de résidence du Nouveau‑Brunswick.
Les enfants qui sont nés à l’extérieur du pays dont au moins un des parents est citoyen canadien auront le même statut d’admissibilité que leur parent à leur retour dans la province.
Si une personne s’oppose à une décision du ministère de la Santé, y compris une décision concernant l’admissibilité à des services, elle peut soumettre une demande au Comité d’appel des services assurés, qui conseillera le ministre.
Aucune modification n’a été apportée aux dispositions sur l’admissibilité en 2021-2022.
4.0 Transférabilité
4.1 Période d’attente minimale
Une personne est admissible à l’assurance-santé du Nouveau-Brunswick le premier jour du troisième mois suivant le mois où elle s’est établie en permanence dans la province. La période d’attente de trois mois est imposée par la Loi sur le paiement des services médicaux du Nouveau-Brunswick. Voir la section 3.1 du présent document pour les exceptions; aucune modification n’a été apportée à cet article de la Loi en 2021-2022.
4.2 Couverture durant des absences temporaires au Canada
Les paragraphes 3(4) et 3(5) du Règlement 84-20 établi en vertu de la Loi sur le paiement des services médicaux définissent la transférabilité de l’assurance-santé pendant une absence temporaire ailleurs au Canada. Cette partie de la Loi n’a pas été modifiée en 2021-2022.
L’admissibilité des personnes suivantes au régime de services médicaux peut être prolongée sur demande dans le cas d’absences temporaires :
- les étudiants qui fréquentent à temps plein une université ou un autre établissement d’enseignement approuvé à l’extérieur du Nouveau-Brunswick;
- les résidents qui travaillent temporairement dans une autre province ou un territoire;
- les résidents qui doivent voyager à l’extérieur de la province pour le travail.
Étudiants : Les étudiants qui fréquentent à temps plein une université ou un autre établissement d’enseignement approuvé et qui quittent la province pour poursuivre leurs études dans une autre province bénéficieront d’une couverture pour une période de 12 mois renouvelable aux conditions suivantes :
- ils doivent communiquer avec l’assurance-santé tous les 12 mois;
- ils ne doivent pas avoir établi leur résidence permanente à l’extérieur du Nouveau-Brunswick;
- ils ne doivent pas bénéficier d’une assurance-santé ailleurs.
Résidents :Les résidents qui travaillent temporairement dans une autre province ou un territoire bénéficient d’une couverture pouvant aller jusqu’à 12 mois, s’ils respectent les conditions suivantes :
- ils ne doivent pas avoir établi leur résidence permanente à l’extérieur du Nouveau-Brunswick;
- ils ne doivent pas bénéficier d’une assurance-santé ailleurs.
Le Nouveau-Brunswick a conclu des ententes officielles pour la facturation réciproque des services hospitaliers assurés avec l’ensemble des provinces et des territoires du Canada. Le Nouveau-Brunswick a également conclu des ententes réciproques avec toutes les provinces, à l’exception du Québec, pour la prestation de services médicaux assurés. Les services fournis par des médecins du Québec à des résidents du Nouveau-Brunswick sont payés selon le tarif en vigueur au Québec, à condition que les services fournis soient assurés au Nouveau-Brunswick. La majorité des réclamations de cette nature proviennent directement des médecins du Québec. Toute réclamation soumise directement par un patient est remboursée à ce dernier.
4.3 Couverture durant des absences temporaires à l’extérieur du Canada
Les paragraphes 3(4) et 3(5) du Règlement 84-20 établi en vertu de la Loi sur le paiement des services médicaux définissent la transférabilité de l’assurance-santé durant des séjours temporaires à l’extérieur du Canada.
L’admissibilité des résidents du Nouveau-Brunswick qui s’absentent temporairement à l’extérieur du Canada est déterminée conformément à la Loi sur le paiement des services médicaux.
Les résidents qui travaillent temporairement à l’extérieur du Canada bénéficient d’une couverture de 182 jours. Cette période peut être prolongée jusqu’à 12 mois dans une période de trois ans avec l’approbation du directeur des Services de l’assurance-maladie - admissibilité et réclamations. Font exception les travailleurs mobiles et les travailleurs contractuels.
La couverture de toute absence de plus de 212 jours en raison de vacances nécessite l’approbation du directeur des Services de l’assurance-maladie – admissibilité et réclamations. Cette approbation ne peut être accordée que pour une période maximale de 12 mois et ne sera accordée qu’une fois tous les trois ans.
Les résidents du Nouveau-Brunswick qui s’absentent pour plus de 12 mois doivent présenter une nouvelle demande d’assurance-santé à leur retour dans la province. Les demandes sont étudiées au cas par cas. Selon les circonstances, certaines personnes pourraient être admissibles à la protection dès l’arrivée, alors que d’autres, ayant été absentes de la province pendant une période légèrement supérieure à 12 mois, pourraient se voir accorder un délai de grâce.
Un résident assuré qui reçoit des services d’urgence assurés à l’extérieur du pays est admissible à un remboursement de 100 $ par jour d’hospitalisation et de 50 $ par visite en consultation externe. Le résident assuré est remboursé pour les services médicaux liés au traitement d’urgence au tarif en vigueur au Nouveau-Brunswick. La différence entre les tarifs est à la charge du patient.
Travailleurs mobiles :Les travailleurs mobiles sont des résidents dont l’emploi exige qu’ils voyagent à l’extérieur de la province (pilotes, etc.). Les conditions suivantes doivent être respectées pour être désigné travailleur mobile :
- une demande écrite doit être soumise;
- il faut fournir de la documentation attestant le statut de travailleur mobile, comme une lettre de l’employeur ou un contrat confirmant la nécessité de déplacements fréquents à l’extérieur de la province :
- une lettre du résident indiquant que sa résidence permanente est située au Nouveau‑Brunswick et précisant à quelle fréquence il revient dans la province;
- une copie du permis de conduire du Nouveau-Brunswick,
- si la personne travaille à l’extérieur du Canada, une copie des documents d’immigration qui l’autorisent à travailler à l’extérieur du pays;
- le travailleur doit retourner au Nouveau-Brunswick pendant ses congés.
Le statut de travailleur mobile est attribué pour une période maximale de deux ans, après quoi le résident du Nouveau-Brunswick doit soumettre une nouvelle demande et fournir à nouveau de la documentation pour confirmer qu’il est toujours travailleur mobile.
Travailleurs contractuels : Tout résident du Nouveau-Brunswick qui accepte un contrat à l’extérieur du pays doit fournir les renseignements et les documents suivants :
- une lettre de demande du résident du Nouveau-Brunswick portant sa signature, des précisions sur son absence, le numéro d’assurance-santé, l’adresse, les dates de départ et de retour, la destination, l’adresse de réexpédition et la raison de l’absence;
- une copie de l’entente contractuelle conclue entre l’employé et l’employeur qui précise les dates de début et de fin de l’emploi.
Le statut de travailleur contractuel est attribué pour une période maximale de deux ans. Toute demande additionnelle de statut de travailleur contractuel doit être transmise au directeur des Services de l’assurance santé (l’admissibilité et les réclamations) à des fins d’approbation au cas par cas.
Étudiants :Les étudiants qui fréquentent à temps plein une université ou un autre établissement d’enseignement approuvé dans un autre pays bénéficient de la couverture pour une période de 12 mois renouvelable aux conditions suivantes :
- ils doivent fournir une preuve d’inscription à un établissement d’enseignement chaque année;
- ils doivent communiquer avec les bureaux de l’assurance-santé tous les 12 mois;
- ils ne doivent pas avoir établi leur résidence permanente à l’extérieur du Nouveau-Brunswick;
- ils ne doivent pas bénéficier d’une assurance-santé ailleurs.
Dans le cadre de l’ordonnance obligatoire sur l’état d’urgence, une modification temporaire a été apportée à l’alinéa 3(4) a.1) du Règlement 84-20 pris en vertu de la Loi sur le paiement des services médicaux à compter du 23 avril 2021, prolongeant ainsi jusqu’au 31 mai 2021 la période de couverture pour les résidents absents temporairement et dont la couverture a pris fin pendant les mois précédents.
4.4 Nécessité d’une approbation préalable
L’assurance-santé couvre les services fournis à l’étranger qui ne sont pas offerts au Canada, à la suite d’une approbation préalable seulement. Les résidents peuvent choisir d’obtenir des services non urgents, à l’étranger; toutefois, ceux qui reçoivent de tels services assumeront la responsabilité de la totalité des coûts.
Les résidents du Nouveau-Brunswick peuvent être admissibles au remboursement de services médicaux non urgents fournis à l’étranger; à condition qu’ils remplissent les conditions suivantes :
- le service requis ou un service équivalent, ou un autre service n’est pas disponible au Canada;
- le service est fourni dans un hôpital figurant sur la liste de l’édition courante de l’American Hospital Association Guide to the Health Care Field (guide des hôpitaux des États-Unis, des systèmes de soins de santé, des réseaux, des alliances, des organismes de santé, des agences et des prestataires de soins);
- le service est fourni par un médecin;
- le service constitue une méthode de traitement acceptée reconnue par la communauté médicale et doit être considéré par la communauté médicale comme scientifiquement fondé au Canada. Les interventions expérimentales ne sont pas couvertes.
Si les conditions susmentionnées sont remplies, il est obligatoire de demander l’approbation préalable de l’assurance-santé pour bénéficier d’une couverture. Un médecin, un patient ou un membre de la famille de ce dernier peut présenter une demande d’approbation préalable pour recevoir ces services à l’étranger, accompagnée de documents à l’appui provenant d’un ou de plusieurs spécialistes du Canada.
Un bénéficiaire qui est en désaccord avec la décision du régime d’assurance-maladie sur son cas ou celui d’un membre de sa famille immédiate peut faire appel au Comité d’appel des services assurés. Les appels portent par exemple sur la décision concernant l’admissibilité, le refus de payer une demande pour des services admissibles ou le montant versé pour une demande. Le Comité est formé de membres du grand public, qui se réunissent de trois à quatre fois par année, selon le nombre de cas. Le Comité examine chaque cas et présente ses recommandations au ministre de la Santé, qui est responsable de la décision définitive dans le dossier d’appel.
Les services assurés offerts à l’étranger, mais non offerts au Canada qui ne sont pas expérimentaux et qui ont été approuvés au préalable sont payés en totalité. Souvent, le montant payable est négocié avec le prestataire par Global Medical Management au nom de la province.
L’hémodialyse n’est pas assujettie à la politique de couverture à l’étranger. Les patients doivent obtenir une approbation préalable, et l’assurance-santé remboursera le résident à un tarif équivalant au tarif actuel interprovincial de la séance.
Un patient du Nouveau‑Brunswick peut choisir de recevoir la majorité des services assurés payés par l’assurance-maladie dans n’importe quel hôpital public au Canada, sans approbation préalable. La plupart de ces services sont couverts par des ententes interprovinciales de facturation réciproque, bien que certains puissent être facturés directement à la province où le service a été rendu. Certaines interventions nécessitent une approbation par l’assurance-maladie avant qu’un patient puisse recevoir un traitement dans une autre province (p. ex., interventions très coûteuses, services résidentiels en matière de toxicomanie ou de santé mentale, certaines chirurgies plastiques, etc.). Si une telle approbation préalable est requise, le médecin traitant doit envoyer les documents pertinents et indiquer par écrit la raison de l’aiguillage vers un service à l’extérieur de la province au médecin-conseil de l’assurance-maladie. Les frais de déplacement ne sont pas couverts par l’assurance-maladie, mais les frais d’hébergement pourraient l’être si le patient satisfait aux critères de la politique sur l’hébergement du régime d’assurance-maladie.
5.0 Accessibilité
5.1 Accès aux services de santé assurés
Le système de santé du Nouveau Brunswick offre des soins de qualité équitables à sa clientèle. Comme il est indiqué à l’article 13.1 du Règlement 84–20 pris en vertu de la Loi sur le paiement des services médicaux, au Nouveau-Brunswick, aucuns frais ne sont permis pour des services de santé assurés, conformément à la Loi canadienne sur la santé. Le Nouveau-Brunswick utilise une approche rigoureuse fondée sur des commentaires afin de déterminer les préoccupations particulières des citoyens sur une vaste gamme d’enjeux en santé. Au cours d’un mois typique de l’exercice 2021-2022, le ministère de la Santé a reçu, inscrit et répondu à quelque 150 à 200 commentaires de Néo-Brunswickois sur des enjeux dont l’accès aux soins primaires ou spécialisés, les approbations pharmaceutiques, l’accès aux services dans la langue de choix du citoyen, les temps d’attente pour des services particuliers, la structure de programmes spécifiques, etc. Le site Web du ministère fournit plusieurs mécanismes dans le but de faire de tels commentaires, y compris des adresses postales, des adresses électroniques, des numéros de téléphone et un service de messagerie en ligne.
De plus, en partenariat avec les RRS, le ministère de la Santé examine des mécanismes proactifs afin qu’aucun frais ne soit exigé aux citoyens pour les services de soins primaires offerts par les prestataires au Nouveau-Brunswick.
Douze demandes de remboursement des services offerts au privé aux patients ont été reçues au cours de l’exercice 2020-2021. Ces demandes de remboursement concernaient notamment des prélèvements sanguins faits dans un centre de prélèvement privé et de l’imagerie diagnostique effectuée par un prestataire privé (dans tous les cas, les procédures avaient été faites à la demande du patient). Ces demandes n’étaient pas admissibles pour un remboursement selon la loi en vigueur au Nouveau-Brunswick décrite précédemment.
La langue officielle d’un résident n’est pas un facteur de limitation, quel que soit l’endroit dans la province où ce résident reçoit des services.
L’amélioration de l’accès aux soins primaires et aux soins de courte durée est un objectif permanent du système de santé du Nouveau-Brunswick. Pour appuyer cet objectif tout en réagissant à l’important défi que constitue la pandémie de COVID-19, le gouvernement a pris de nouvelles mesures importantes pour répondre aux besoins actuels et à venir :
- Le plan provincial de la santé, Stabilisation des soins de santé : Un appel à l’action urgent a été lancé en novembre 2021. Le plan établissait un cadre afin d’élargir les options pour la santé communautaire, notamment :
- des améliorations au service de consultation Télé-Soins 811. Ce service est disponible à la population jour et nuit, et tout le monde peut s’en servir dans des situations non urgentes pour obtenir de l’aide d’une infirmière et de l’aiguillage vers d’autres services;
- des soins virtuels accessibles par l’entremise de eVisitNB sans frais pour ceux qui possèdent une carte d’assurance-maladie valide du Nouveau-Brunswick;
- le fait d’autoriser, dans bien des cas, les pharmaciens à renouveler des ordonnances sans que le patient ait à consulter un médecin de famille.
- En raison du Plan d’action interministériel visant les dépendances et la santé mentale lancé en 2021, les équipes de soins en matière de dépendance et de santé mentale pour adultes ont adopté, à l’automne 2021, un modèle de thérapie à séance unique dans les cliniques dans l’ensemble du Nouveau-Brunswick. Au total, 24 nouveaux cliniciens à temps plein se sont joints aux plus de 300 cliniciens formés en prestation de soins par paliers et en prestation de thérapie à séance unique. Un site de prévention des surdoses a été mis en place en novembre 2021 dans la région de Moncton.
- L’annonce de la mise en place d’un nouveau laboratoire de santé publique au Centre hospitalier universitaire Dr-George-L.-Dumont.
- L’Initiative de déploiement des infirmières et des infirmiers en soins critiques (IDIISC), qui a permis de déployer du personnel infirmier dans les services de soins intensifs et de soins d’urgence pendant la cinquième vague de la COVID-19 pour soigner les patients aux soins intensifs et à l’urgence.
- La création d’une unité de recrutement des infirmières et infirmiers formés à l’étranger pour augmenter la capacité de recruter ce type d’employés au sein de la main-d’œuvre en soins infirmiers du Nouveau-Brunswick. L’objectif de 2021, qui était de recruter 70 personnes, a été atteint. En 2022, l’objectif de 150 personnes est en voie d’être atteint.
- Le nombre d’actifs de données conservées dans la plateforme d’échange de données a augmenté de 10 à 55. Cette expansion des données de grande qualité a entraîné une augmentation de l’efficacité et de la rapidité des analyses et des évaluations de l’analytique de la santé, ce qui s’est traduit par une vision plus complète et intégrée des services de soins de santé.
- Le 11 février 2022, le ministère de la Santé, EM/ANB Inc. et Medavie ont signé un protocole d’entente visant à améliorer l’accès aux soins primaires grâce à la création du Réseau de soins primaires. Ce programme permettra aux résidents du Nouveau-Brunswick qui n’ont pas de prestataire de soins primaires d’avoir accès à des soins rapides et coordonnés jusqu’à ce qu’ils soient jumelés de façon permanente à un prestataire.
- La Direction des soins de santé primaires a collaboré avec EM/ANB Inc. et avec le ministère du Développement social pour mettre sur pied un projet afin d’améliorer le soutien clinique offert aux résidents des établissements résidentiels pour adultes.
- En juillet 2021, la Direction des soins de santé primaires a collaboré avec Hospice Sud-Est Nouveau-Brunswick (Hospice SENB), le Programme extra-mural et avec les deux régies régionales de la santé pour lancer un hospice résidentiel intégré dans la zone de santé 1. L’Hospice SENB a mis sur pied son hospice résidentiel de dix lits pour fournir des soins palliatifs à la population du Sud-Est du Nouveau-Brunswick.
- Le Programme de pompes à insuline (PPI) du Nouveau-Brunswick est venu en aide à 237 enfants, jeunes adultes et adultes de moins de 26 ans qui sont admissibles sur le plan médical à recevoir une thérapie par pompe à insuline. Grâce au PPI, ils ont pu bénéficier d’un accès équitable et à prix abordable à une gamme de pompes à insuline et aux fournitures de base permettant de faire fonctionner les pompes.
- Le projet visant à faire diminuer le nombre de patients sans prestataire de soins de santé d’Accès Patient NB s’est amorcé en décembre 2020. L’objectif était de réduire d’au moins 50 % (21 000) le nombre de personnes sur la liste d’Accès Patient NB d’ici avril 2021. Des appels automatisés et des envois de lettres par la poste ont été effectués pour joindre les personnes figurant sur la liste. Le jumelage de patients avec des prestataires et les efforts administratifs déployés ont permis de dépasser l’objectif. Au total, 23 786 personnes avaient été retirées de la liste en date du 15 juin 2021.
- La pandémie de COVID-19 a permis l’établissement d’une réserve d’urgence de matériel comprenant notamment de l’équipement de protection individuelle, des fournitures de désinfection, des trousses de dépistage et des fournitures pour la vaccination de masse. Au 31 mars 2022, la valeur des stocks était de 61,3 M$. Dans la mesure du possible, des plans ont été établis pour faire la rotation des stocks et gérer les stocks afin d’empêcher l’expiration des articles dans la réserve.
5.2 Rémunération des médecins
Les paiements aux médecins et aux dentistes sont régis par les règlements 84-20, 93-143 et 2002-53 établis en vertu de la Loi sur le paiement des services médicaux.
Au Nouveau-Brunswick, les modes de rémunération des médecins pour la prestation de services de santé assurés sont la rémunération à l’acte, le salariat, la rémunération à la vacation, d’autres modes de rémunération ou Médecine familiale Nouveau-Brunswick, qui peuvent aussi être mixtes.
5.3 Paiements aux hôpitaux
Les autorisations législatives qui régissent les paiements aux établissements hospitaliers au Nouveau-Brunswick sont la Loi hospitalière, qui régit l’administration des hôpitaux, et la Loi sur les services hospitaliers, qui régit le financement des hôpitaux. La Loi sur les régies régionales de la santé prévoit la prestation et l’administration des services de santé au sein de régions géographiques définies de la province.
Le Ministère distribue principalement les fonds disponibles aux RRS du Nouveau-Brunswick selon la méthode du niveau de service actuel. La base de financement de la RRS de l’année précédente est le point de départ, à laquelle s’ajoutent les augmentations de salaire approuvées et un indice d’inflation pour les postes non salariaux. Cette méthode s’applique à tous les services cliniques fournis par les hôpitaux ainsi qu’aux services de soutien (administration, services alimentaires, etc.).
Le financement de Service Nouveau-Brunswick, organisme de services partagés qui gère la technologie de l’information, le matériel, la buanderie et les composantes d’ingénierie clinique des hôpitaux du Nouveau-Brunswick, est également fondé sur la méthode du niveau de service actuel.
Toute demande de financement d’un nouveau programme ou service est présentée au sous-ministre de la Santé pour approbation. Les nouveaux programmes ou services approuvés sont financés selon les besoins, lesquels sont déterminés à l’occasion de discussions entre le ministère de la Santé et le personnel des RRS. Ces montants sont ajoutés à la base de financement une fois qu’il y a une entente sur les exigences en matière de financement.
6.0 Reconnaissance accordée aux transferts fédéraux
Le Nouveau-Brunswick reconnaît couramment le rôle du gouvernement fédéral en ce qui a trait aux contributions versées au titre du Transfert canadien en matière de santé dans les documents publics présentés au cours des processus législatifs ou administratifs. Les transferts fédéraux sont indiqués dans le budget principal des dépenses et dans les Comptes publics du Nouveau-Brunswick. Ces deux documents sont publiés annuellement par le gouvernement du Nouveau-Brunswick.
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 1.Nombre en date du 31 mars | 775 093 | 782 398 | 782 398 | 791 138 | 805 375 |
| Établissements publics | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 2. Nombre | 62 | 64 | 64 | 67 | 67 |
| 3. Paiements pour des services de santé assurés ($) | 1 778 140 499 | 1 933 194 385 | 1 942 617 634 | 1 963 401 676 | 2 077 957 401 |
| Établissements privés à but lucratifFootnote1 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 4. Nombre d'établissements privés à but lucratif offrant des services de santé assurés | 0 | 0 | 0 | 0 | 0 |
| 5. Paiements aux établissements privés à but lucratif pour des services de santé assurés ($) | 0 | 0 | 0 | 0 | 0 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 6. Nombre total de demandes, patients hospitalisés | 4 524 | 4 517 | 4 506 | 2 514 | 2 666 |
| 7. Total des paiements, patients hospitalisés ($) | 50 506 502 | 47 646 790 | 48 739 305 | 33 127 169 | 40 120 459 |
| 8. Nombre total de demandes, patients externes | 49 939 | 50 858 | 51 004 | 36 183 | 40 591 |
| 9. Total des paiements, patients externes ($) | 21 199 404 | 21 711 066 | 22 677 309 | 14 621 209 | 15 762 984 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 10. Nombre total de demandes, patients hospitalisés pré-approuvés | Sans objet | 5 | 4 | 10 | 10 |
| 11.Total des paiements, patients hospitalisés pré-approuvés ($) | Sans objet | 12 555 | 273 499 | 26 474 | 32 061 |
| 12. Nombre total de demandes, patients externes pré-approuvés |
Sans objet | 16 | 78 | 12 | 7 |
| 13. Total des paiements, patients externes pré-approuvés ($) | Sans objet | 37 319 | 1 126 040 | 2 027 | 1 444 |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 14. Nombre total de demandes, patients hospitalisés non pré-approuvés | Sans objet | 101 | 74 | 12 | 11 |
| 15. Total des paiements, patients hospitalisés non pré-approuvés ($) | Sans objet | 68 869 | 535 056 | 3 652 | 23 341 |
| 16. Nombre total de demandes, patients externes non pré-approuvés | Sans objet | 624 | 524 | 88 | 110 |
| 17. Total des paiements, patients externes non pré-approuvés ($) | Sans objet | 245 165 | 972 707 | 160 991 | 174 347 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 18. Nombre de médecins participantsFootnote3 | 1 742 | 1 734 | 1 748 | 1 771 | 1 820 |
| 19. Nombre de médecins ayant opté pour le retrait du régime d'assurance-santé | 0 | 0 | 0 | 0 | 0 |
| 20.Nombre de médecins non participants | 0 | 0 | 0 | 0 | 0 |
| 21. Total des paiements des services médicaux rémunérés pour l'ensemble des méthodes de paiement ($)Footnote4 | 616 104 222 | 637 821 346 | 631 179 766 | 627 284 780 | 689 788 846 |
| 22.Total des paiements des services médicaux rémunérés à l'acte ($) | 381 321 118 | 393 236 955 | 405 341 277 | 399 494 993 | 412 058 093 |
| Établissements privés à but lucratifFootnote5 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 23. Nombre de services | 225 177 | 218 578 | 212 579 | 159 625 | 189 582 |
| 24. Total des paiements ($) | 22 061 956 | 22 167 200 | 21 681 383 | 15 258 372 | 18 497 994 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 25. Nombre de services pré-approuvés | Sans objet | 547 | 622 | 23 | 37 |
| 26. Total des paiements pré-approuvés ($) | Sans objet | 25 142 | 103 403 | 6 233 | 18 650 |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 27. Nombre de services non pré-approuvés | Sans objet | 2 955 | 1 933 | 606 | 643 |
| 28. Total des paiements non pré-approuvés ($) | Sans objet | 296 008 | 175 131 | 63 610 | 80 770 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 29. Nombre de dentistes participantsFootnote7 | 13 | 10 | 11 | 11 | 12 |
| 30. Nombre de dentistes ayant opté pour le retrait du régime d’assurance-santé | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| 31. Nombre de dentistes non participants | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| 32. Nombre de services fournis | 1 788 | 1 601 | 1 747 | 1 799 | 1 454 |
| 33. Total des paiements ($) | 379 857 | 314 903 | 331 722 | 357 961 | 298 050 |
Footnotes
- Footnote 1
-
Aucun établissement privé à but lucratif offrant des services de santé assurés n'est exploité au Nouveau-Brunswick.
- Footnote 2
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
- Footnote 3
-
Nombre de médecins participant activement au régime le 31 mars de chaque année.
- Footnote 4
-
Total des paiements pour l’ensemble des modes de rémunération.
- Footnote 5
-
Il s'agit de tous les services médicaux fournis aux résidents et dispensés dans une autre province. Pour le N.-B., il s'agit de tous les services fournis à l'extérieur de la province.
- Footnote 6
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
- Footnote 7
-
Nombre de dentistes et de spécialistes en chirurgie buccale et maxilo-faciale (CBMF) participant au régime des services médicaux du Nouveau-Brunswick à chaque exercice. Au Nouveau-Brunswick, l’assurance-maladie ne couvre pas les services dentaires de routine. Par conséquent, peu de dentistes et de spécialistes en CBMF sont inscrits. Seulement quelques services dentaires d’urgence effectués dans des hôpitaux sont couverts par le régime d’assurance-maladie.
Québec
1.0 Gestion publique
1.1 Régime d'assurance-santé et autorité publique
Le régime d'assurance hospitalisation du Québec est administré par le ministère de la Santé et des Services sociaux (MSSS).
Les régimes d'assurance maladie et médicaments du Québec sont administrés par la Régie de l'assurance maladie du Québec (ci-après la « Régie »), organisme public établi par le gouvernement du Québec et qui relève du ministre de la Santé et des Services sociaux.
Par la saine gestion du régime d'assurance maladie et du régime public d'assurance médicaments ainsi que des programmes d'aide destinés aux citoyens, la Régie collabore à l'accès aux soins de santé. Elle rémunère également les professionnels de la santé afin que la population québécoise bénéficie des soins dont elle a besoin.
1.2 Liens hiérarchiques
La Loi sur l'administration publique (RLRQ, chapitre A-6.01, ci-après « LAP ») affirme la priorité accordée par l'Administration gouvernementale à la qualité des services aux citoyens dans l'élaboration et l'application des règles de l'administration publique. Elle reconnaît le rôle des parlementaires à l'égard de l'action gouvernementale et leur contribution à l'amélioration des services aux citoyens tout en favorisant l'imputabilité de l'Administration gouvernementale devant l'Assemblée nationale. Ainsi, la LAP instaure un cadre de gestion axée sur les résultats et la transparence.
Pour assurer la mise en œuvre de ce cadre de gestion, la LAP prévoit un certain nombre d'obligations qui doivent être respectées par les ministères et les organismes dont la production d'une déclaration de services aux citoyens, si des services directs aux citoyens sont offerts, d'un plan stratégique pluriannuel, d'un rapport annuel de gestion et, dans le cas des ministères, d'un plan annuel de gestion des dépenses.
L'article 24 de la LAP prévoit qu'un ministère ou organisme, y compris le MSSS et la Régie, doit préparer un rapport annuel de gestion. Ce rapport doit notamment comprendre une présentation des résultats obtenus par rapport aux objectifs prévus par le plan stratégique et une déclaration du sous-ministre ou du dirigeant d'organisme attestant la fiabilité des données contenues au rapport et des contrôles afférents et tout autre élément ou renseignement déterminé par le Conseil du trésor ou inclut dans ses lois.
En ce qui concerne la Régie, le rapport annuel de gestion comprend une section particulière quant aux résultats des diverses mesures de contrôle en place (inspections, enquêtes et sommes récupérées) de même que le Rapport d'activité sur le régime général d'assurance médicaments.
Conformément à l'article 26 de la LAP, chaque ministre dépose à l'Assemblée nationale le rapport annuel de gestion de son ministère ainsi que celui des organismes et des unités administratives relevant de sa responsabilité dans les 4 mois de la fin de leur année financière ou, si l'Assemblée nationale ne siège pas, dans les 15 jours de la reprise des travaux.
1.3 Vérification des comptes
Le régime d'assurance hospitalisation du Québec et les régimes d'assurance maladie et médicaments du Québec sont administrés par des autorités publiques sans but lucratif, et tous les livres et comptes sont vérifiés par le vérificateur général du Québec.
Les livres et les comptes de la Régie sont vérifiés chaque année par le Vérificateur général du Québec. Ils sont aussi vérifiés chaque fois que le décrète le gouvernement. Ces rapports doivent accompagner le rapport annuel de gestion de la Régie.
2.0 IntégralitéNote de bas de pageii
2.1 Services hospitaliers assurés
Les services assurés aux personnes hospitalisées prévus par le Règlement d'application de la Loi sur l'assurance-hospitalisation (RLRQ, chapitre A-28) comprennent :
- l'hébergement dans une salle et les repas;
- les soins infirmiers nécessaires;
- les fournitures chirurgicales courantes;
- les services de diagnostic;
- l'usage des salles d'opération, des salles d'accouchement et des installations d'anesthésie;
- les médicaments;
- les prothèses et les orthèses pouvant être intégrées à l'organisme humain;
- les produits biologiques et les préparations connexes;
- l'usage des installations de radiothérapie et de physiothérapie;
- les services fournis par le personnel du centre hospitalier;
- procréation médicalement assistée.
Les services de consultation externe prévus par le Règlement d'application de la Loi sur l'assurance-hospitalisation comprennent :
- les services cliniques de soins psychiatriques;
- les soins en électrochocs, l'insulinothérapie et la thérapie du comportement;
- les soins d'urgence;
- les soins en chirurgie mineure (chirurgie d'un jour);
- la radiothérapie;
- les services de diagnostic;
- la physiothérapie;
- l'ergothérapie;
- les services d'inhalothérapie, d'audiologie, d'orthophonie et d'orthoptique;
- d'autres services ou examens exigés par une loi du Québec.
Le MSSS administre un programme gratuit pour le transport par ambulance des personnes âgées de 65 ans ou plus selon les paramètres explicités à la politique québécoise de déplacement des usagers.
2.2 Services médicaux assurés
Les services assurés par ce régime comprennent les services médicaux et chirurgicaux rendus par les médecins participants au régime et qui sont requis au point de vue médical, sauf ceux qui sont exclus par règlement.
La Régie assume le coût également :
- des services optométriques pour les personnes de moins de 18 ans, 65 ans et plus et pour les prestataires d'une aide de dernier recours depuis au moins 12 mois consécutifs;
- des services dentaires pour les enfants de moins de 10 ans et pour les prestataires d'une aide financière de dernier recours depuis au moins 12 mois consécutifs;
- des prothèses dentaires en acrylique pour les prestataires d'une aide financière de dernier recours depuis au moins 24 mois consécutifs et qui détiennent une autorisation préalable émise par le ministre du Travail, de l'Emploi et de la Solidarité sociale (MTESS).
La Régie couvre aussi, pour les personnes assurées au sens de la Loi sur l'assurance maladie (RLRQ, c. A-29, ci-après la « LAM ») remplissant les critères d'admissibilité propres à chaque programme :
- les prothèses;
- les orthèses;
- les appareils orthopédiques;
- les aides à la locomotion et à la posture;
- les prothèses auditives et les aides de suppléance à l'audition;
- les aides visuelles;
- les lunettes et verres de contact.
Cette couverture s'applique exclusivement aux aides et appareils prévus aux règlements. Une aide financière est accordée pour les prothèses mammaires externes, les prothèses oculaires, les appareils fournis aux personnes stomisées ainsi que les vêtements de compression pour les personnes atteintes de lymphœdème.
La couverture pour les lunettes et verres de contact s'applique exclusivement aux enfants d'âge mineur. Une aide financière fixe est accordée pour l'achat de lunettes ou verres de contact prescrit par un professionnel et visant à corriger la vision.
Peuvent également être assurés selon certains critères et seulement dans certains établissements :
- les services de planification familiale déterminés par règlement;
- les services d'insémination artificielle;
- les services de procréation assistée requis à des fins de fécondation in vitro (FIV);
- les services requis à des fins de préservation de la fertilité déterminés par règlement qui sont rendus par un médecin participant.
Par ailleurs, en matière d'assurance médicaments, depuis le 1er janvier 1997, la Régie couvre, outre les prestataires d'une aide financière de dernier recours et les personnes âgées de 65 ans ou plus, les personnes assurées qui autrement n'auraient pas accès à un régime privé d'assurance médicaments. En 2021-2022, 3,8 millions de personnes étaient couvertes par le régime public d'assurance médicaments.
La Régie couvre également certains services offerts en pharmacie remboursés par la Loi sur l’assurance maladie tels que la vaccination, les autotests COVID et certaines consultations (conditions mineures, sans diagnostics).
2.3 Services de chirurgie dentaire assurés
Les services assurés par ce régime comprennent les services de chirurgie rendus dans un centre hospitalier ou un établissement universitaire déterminé par règlement, par les chirurgiens dentistes et les spécialistes en chirurgie buccale et maxillo-faciale.
2.4 Services hospitaliers, médicaux et de chirurgie dentaire non assurés
Les services hospitaliers non assurés comprennent :
- la chirurgie plastique à visée purement esthétique;
- l'hébergement en chambre privée ou semi-privée à la demande du patient;
- la télévision;
- le téléphone;
- les médicaments et les produits biologiques prescrits après le congé du patient;
- les services auxquels le patient a droit en vertu de la Loi sur les accidents du travail et les maladies professionnelles ou d'autres lois fédérales ou provinciales.
3.0 Universalité
3.1 Admissibilité
L'inscription à l'assurance-hospitalisation n'est pas nécessaire; il suffit d'être inscrit à la Régie pour établir l'admissibilité de la personne. Toute personne qui réside ou qui séjourne au Québec au sens de la LAM doit être inscrite à la Régie pour bénéficier des services de santé hospitaliers.
Une personne dont l'admissibilité est refusée ou qui se croit lésée par une décision de la Régie peut en demander la révision. La demande en révision se fait au moyen d'un avis écrit à la Régie exposant les motifs de la demande. Elle doit être faite dans les six mois de la date à laquelle le demandeur a été avisé de la décision.
En dernier recours, une personne peut contester devant le Tribunal administratif du Québec la décision dont elle a demandé la révision, dans les 60 jours de sa notification.
Aucune modification pertinente relative à l'admissibilité n'a été apportée en 2021-2022.
3.2 Autres catégories de personnes
Les détenus des pénitenciers fédéraux ne sont pas assurés par le régime d'assurance maladie du Québec.
Certaines catégories de résidents, notamment les résidents permanents au sens de la Loi sur l'immigration et ceux qui s'établissent à nouveau au Canada deviennent admissibles au régime après un délai de carence pouvant aller jusqu'à trois mois, les personnes en provenance d'un autre pays qui reçoivent des prestations d'aide financière de dernier recours deviennent admissibles dès leur inscription.
Le personnel des Forces canadiennes ainsi que les membres de leur famille affectés au Québec en provenance d'une autre province ou d'un territoire canadien qui ont un statut leur permettant de s'établir, sont admissibles à la date de leur arrivée. Ceux qui n'ont pas acquis la qualité de résidents du Québec et les détenus des pénitenciers fédéraux deviennent assurés dès le premier jour de leur élargissement ou de leur libération.
Une couverture immédiate est fournie à certains travailleurs saisonniers, aux Canadiens rapatriés, aux ressortissants étrangers qui séjournent au Québec en vertu d'un programme officiel de bourses d'études ou de stages dans le cadre d'un programme officiel du ministère de l'Éducation et de l'Enseignement supérieur, aux ressortissants étrangers admissibles en vertu d'une entente ou d'un accord conclu avec un pays ou une organisation internationale, ainsi qu'aux réfugiés.
Les ressortissants étrangers qui détiennent un permis de travail et qui séjournent au Québec pour y occuper une charge ou un emploi pour une période de plus de six mois peuvent être admissibles au régime après un délai de carence pouvant aller jusqu'à trois mois.
3.2.1 Couverture des enfants à statut migratoire précaire
Le 22 septembre 2021 est entrée en vigueur la Loi concernant principalement l’admissibilité au régime d’assurance maladie et au régime général d’assurance médicaments de certains enfants dont les parents ont un statut migratoire précaire. Cette loi vient élargir la couverture d’assurance maladie et médicaments aux enfants nés de parents au statut migratoire précaire, non admissibles jusqu’ici et habituellement présents sur le territoire québécois. Ainsi ces enfants pourront être admissibles à une couverture qu’ils soient nés au Québec ou non si leur présence pour plus de six mois sur le territoire est démontré.
4.0 Transférabilité
4.1 Période d’attente minimale
Une personne qui s'établit au Québec après avoir quitté une province canadienne peut bénéficier du régime d'assurance maladie du Québec lorsqu'elle cesse d'avoir droit aux bénéfices de la province d'origine, pour autant qu'elle s'inscrive à la Régie et qu'elle respecte certaines conditions.
4.2 Couverture durant des absences temporaires hors du Québec
Lorsqu'ils séjournent 183 jours ou plus à l'extérieur du Québec dans une province ou un territoire, et pourvu qu'ils en avisent la Régie, les étudiants et les stagiaires à temps complet non rémunérés peuvent conserver leur statut de résident du Québec :
- Pour les étudiants, pendant au plus quatre années civiles consécutives;
- Pour les stagiaires, pendant au plus deux années civiles consécutives.
Il en est de même pour les personnes qui séjournent hors du Québec pour y occuper un emploi temporaire ou exécuter un contrat. Leur statut de résident peut être conservé pendant au plus deux années civiles consécutives.
Les personnes qui occupent un emploi ou exécutent un contrat hors du Québec pour le compte d'une société ou d'une corporation ayant son siège social ou une place d'affaires au Québec dont elles relèvent directement ou qui sont à l'emploi du gouvernement fédéral ou du gouvernement du Québec et en service hors du Québec, ou qui exécutent un contrat à titre de travailleurs autonomes alors que son établissement d'entreprise est situé au Québec, maintiennent également leur statut de résident de la province. Il en va de même pour les personnes qui séjournent à l'extérieur 183 jours ou plus sans excéder 12 mois au cours d'une même année civile, à condition que cette absence n'ait lieu qu'une fois tous les sept ans.
Les personnes qui travaillent à l'étranger à titre d'employés d'un organisme sans but lucratif ayant son siège social au Canada, dans le cadre d'un programme d'aide et de coopération internationale reconnu par le MSSS, ou les personnes qui séjournent à l'étranger dans le cadre d'une entente de réciprocité conclue par le MSSS, maintiennent leur admissibilité.
Une personne assurée qui quitte le Québec pour s'établir dans une autre province ou un territoire du Canada demeure admissible à l'assurance maladie jusqu'à concurrence de trois mois après son départ, mais cesse d'être admissible à l'assurance médicaments du Québec dès le jour de son départ.
Toutefois, une personne assurée qui quitte le Québec pour s'établir en permanence dans un autre pays cesse d'être admissible à l'assurance maladie et médicaments dès le jour de son départ.
4.3 Remboursement des services professionnels reçus hors du Québec
Les coûts des services assurés fournis par un professionnel de la santé et reçus par une personne assurée dans une autre province ou un territoire sont remboursés au moindre montant, soit le montant effectivement payé ou celui qui aurait été payé par la Régie pour de tels services au Québec. Exceptionnellement, pour la région de l'Outaouais, le Québec a négocié une entente permanente avec l'Ontario de façon à ce que les médecins spécialistes d'Ottawa soient rémunérés selon le barème ontarien lorsqu'ils dispensent des soins spécialisés qui ne sont pas disponibles dans la région de l'Outaouais. Cette entente est entrée en vigueur le 1er novembre 1989. À cet effet, la Régie rembourse le montant qui aurait été payé par la Régie pour de tels services au Québec. Le Centre intégré de services de santé et de services sociaux de l'Outaouais rembourse la différence entre le coût facturé par l'Ontario et le montant remboursé par la Régie initialement. Une entente semblable a été signée en décembre 1991 entre le Centre de santé de Témiscamingue et le Centre régional de santé de North Bay.
Le service rendu doit être un service assuré au sens de la Loi. Aucun remboursement n'est effectué pour tout service de nature expérimentale.
4.4 Remboursement des services hospitaliers reçus au Canada
Les coûts des services hospitaliers reçus par une personne assurée dans une autre province ou un territoire sont remboursés selon les termes de l'entente de facturation réciproque des services assurés en matière d'assurance hospitalisation, convenue entre les provinces et territoires du Canada. Ces coûts sont remboursés soit au per diem établi pour l'hospitalisation en salle commune ou aux soins intensifs, proposé par la province hôte et approuvé par l'ensemble des provinces et des territoires, ou au tarif interprovincial approuvé s'il s'agit de services fournis sur une base externe ou d'interventions coûteuses. Des services exclus des ententes interprovinciales, mais prévus au programme provincial sont remboursés au tarif en vigueur.
4.5 Remboursement des services hospitaliers hors du Canada
Lors d'un séjour temporaire hors du Canada, la Régie rembourse, pour les étudiants, inscrits dans un établissement d'enseignement hors du Canada, pour les stagiaires à temps complet non rémunérés dans un établissement universitaire, une institution affiliée à une université, un institut de recherche ou un organisme gouvernemental ou international, pour les fonctionnaires québécois en poste à l'étranger et pour les employés d'un organisme sans but lucratif ayant un siège social au Canada qui œuvre dans le cadre d'un programme d'aide ou de coopération internationale reconnu par le MSSS, la totalité des frais liés aux services hospitaliers reçus en cas d'urgence et, dans les autres cas, 75 % des frais. Cependant, quand ces personnes vont en vacances à l'extérieur de leur lieu d'études, de stage ou de travail, cette couverture n'est plus en vigueur et la couverture habituelle des services hospitaliers s'applique.
Les résidents du Québec qui séjournent à l'étranger pour y étudier ou travailler, sont couverts par le régime en vigueur dans le pays d'accueil lorsque ce séjour s'effectue dans le cadre d'une entente de sécurité sociale conclue par le MSSS avec les pays visés.
Pour les résidents qui ne se trouvent pas dans l'une des situations précédentes et qui reçoivent des services assurés dans un centre hospitalier situé hors du Canada, la Régie rembourse le prix de ces services, lorsqu'ils sont devenus nécessaires à cause d'une maladie subite ou d'une situation urgente, jusqu'à concurrence d'un montant de 100 dollars canadiens par jour s'il y a eu hospitalisation, y compris le cas d'une chirurgie d'un jour, ou jusqu'à concurrence d'un montant de 50 dollars canadiens par jour pour les soins dispensés sur une base externe. Toutefois, les traitements d'hémodialyse sont payés jusqu'à concurrence de 220 dollars canadiens par traitement. Les services doivent être dispensés dans un hôpital ou un centre hospitalier reconnu et agréé par les autorités compétentes. Aucun remboursement n'est effectué pour des maisons de repos, des stations thermales ou d'autres endroits analogues.
4.6 Nécessité d'une approbation préalable
Pour recevoir le plein remboursement des services professionnels et hospitaliers ailleurs au Canada ou dans un autre pays, qui sont assurés mais qui ne sont pas disponibles au Québec, une demande écrite signée par deux médecins possédant l'expertise dans le domaine de la pathologie de la personne au bénéfice de laquelle l'autorisation est demandée doit être adressée préalablement à la Régie. Cette demande doit : être accompagnée d'un résumé du dossier médical de la personne assurée, décrire les services spécialisés requis par la personne assurée, attester de la non-disponibilité de ceux-ci au Québec ou au Canada et contenir les informations relatives au médecin traitant, le nom et l'adresse du centre hospitalier dans lequel les services seraient fournis. Au terme de l'évaluation de la demande par la Régie, une autorisation de recevoir les services est donnée ou non. Aucune autorisation n'est donnée si le service est disponible au Québec ou s'il s'agit d'un service expérimental.
Une personne dont la demande est refusée ou qui se croit lésée par une décision de la Régie de l'assurance maladie du Québec peut en demander la révision. La demande en révision se fait au moyen d'un avis écrit à la Régie exposant les motifs de la demande. Elle doit être faite dans les six mois de la date à laquelle le demandeur a été avisé de la décision.
Une personne peut contester devant le Tribunal administratif du Québec la décision dont elle a demandé la révision, dans les 60 jours de sa notification.
5.0 Accessibilité
5.1 Accès aux services de santé assurés
Toute personne a le droit de recevoir des services de santé adéquats sans discrimination d'aucune sorte. Au Québec, la LAM ne permet pas l'imposition de frais modérateurs. Elle interdit de plus à toute personne d'exiger ou de recevoir tout paiement d'une personne assurée pour des frais accessoires engagés aux fins de la dispensation d'un service assuré, sauf dans des cas prévus par règlement et aux conditions qui y sont mentionnées. Si une personne assurée croit que des frais lui ont été facturés à tort, elle peut en demander le remboursement à la Régie qui déterminera si les sommes ont été injustement facturées. Le cas échéant, la Régie remboursera la personne assurée et récupèrera la somme auprès du professionnel de la santé ou de la clinique concernée. Il est également possible de rembourser les personnes assurées qui n'ont pas fait de demandes de remboursement si la Régie constate que des frais leurs ont été facturés illégalement.
Une situation qui semble illégale concernant les frais facturés à une personne assurée peut aussi être dénoncée à la Régie qui, après vérification, donnera les suites appropriées. Ces suites peuvent inclure une inspection ou une enquête auprès des cliniques ou professionnels visés. Les résidents qui ont des raisons de croire qu'ils font l'objet de frais imposés aux patients peuvent contacter la Régie.
De façon plus détaillée, au 31 mars 2022, le réseau de la santé et des services sociaux se compose de 139 établissements : 51 sont publics et 88 privés. Ces établissements gèrent 1 573 installations ou lieux physiques où sont offerts des soins de santé et des services sociaux à la population du Québec.
Les 51 établissements publics sont administrés par 34 présidents-directeurs généraux ou directeurs généraux. Ils incluent les centres intégrés dont la dénomination sociale est centre intégré de santé et de services sociaux (CISSS) ou centre intégré universitaire de santé et de services sociaux (CIUSSS), ainsi que les établissements regroupés et les autres établissements qui ne sont ni fusionnés ni regroupés.
Chacun des 22 centres intégrés est un établissement issu de la fusion, au 1er avril 2015, de tous les établissements publics d'une même région sociosanitaire, ou d'une partie de ceux-ci, et de l'agence de la santé et des services sociaux, le cas échéant. Neuf des 22 centres intégrés peuvent utiliser dans leur nom les mots « centre intégré universitaire de santé et de services sociaux » (CIUSSS) parce qu'ils se trouvent dans une région sociosanitaire où une université offre un programme complet d'études prédoctorales en médecine ou parce qu'ils exploitent un centre désigné institut universitaire dans le domaine social.
Pour leur part, les 29 autres établissements publics se distribuent ainsi :
- cinq centres hospitaliers universitaires (CHU) un institut universitaire (IU) et un institut non fusionné à un centre intégré, rattachés au Ministère et offrant des services spécialisés et surspécialisés au-delà de leur région sociosanitaire d'appartenance, soit :
- CHU de Québec - Université Laval;
- Institut universitaire de cardiologie et de pneumologie de Québec - Université Laval;
- Centre hospitalier de l'Université de Montréal;
- Centre universitaire de santé McGill;
- Centre hospitalier universitaire Sainte-Justine;
- Institut de cardiologie de Montréal;
- Institut national de psychiatrie légale Philippe-Pinel;
- cinq établissements publics, non visés ou touchés par la Loi modifiant l'organisation et la gouvernance du réseau de la santé et des services sociaux notamment par l'abolition des agences régionales (chapitre O-7.2) (LMRSSS), desservent une population nordique ou autochtone;
- 17 établissements publics regroupés avec un centre intégré. Ces établissements n'ont pas fait l'objet de fusion avec d'autres établissements en vertu de la LMRSSS, mais ils sont administrés par le conseil d'administration du centre intégré auquel ils sont regroupés.
- De plus, au 31 mars 2022, le Québec comptait 41 établissements publics et 5 établissements privés conventionnés avec une mission de centre hospitalier (CH) offrant des services diagnostiques et des soins médicaux généraux et spécialisés, dans les secteurs de la santé physique (CHSGS) ou de la santé mentale (soins psychiatriques : CHPSY). À la même date, on dénombrait 21 749 lits au permis pour la mission CH, soit 20 620 lits de soins généraux et spécialisés (CHSGS) et 1 129 lits de soins psychiatriques (CHPSY). Selon les données les plus récentes disponibles, dans les établissements hospitaliers du Québec, il y a eu :
- Entre le 1er avril 2021 et le 31 mars 2022, 744 604 admissions pour les séjours de courte durée et 335 188 inscriptions en chirurgies d’un jour. Ces admissions ont représenté 6 246 893 jours hospitalisation.
Quatre réseaux universitaires intégrés de santé et de services sociaux (RUISSS) favorisent la concertation, la complémentarité ainsi que l'intégration des missions de soins, d'enseignement et de recherche dévolues aux établissements de santé et aux universités auxquelles ceux-ci sont affiliés. En plus des services offerts par les établissements publics, la population bénéficie des services des établissements privés qui offrent notamment des services en hébergement et des soins de longue durée.
Depuis 2002, les groupes de médecine de famille (GMF) ont incarné le modèle phare de l'organisation des soins et services de santé de première ligne au Québec. Les GMF favorisent le travail d'équipe, la collaboration interprofessionnelle, la responsabilité populationnelle des établissements ainsi que le développement de liens de confiance et de collaboration étroits entre patients et cliniciens. Le Programme GMF offre un soutien financier et professionnel mieux adapté aux réalités des cliniciens et aux besoins des patients, en assurant un financement équitable et axé sur le patient, un soutien professionnel (personnel infirmier, travailleurs sociaux, autres professionnels de la santé et des services pharmaceutiques), une offre de services mieux balisée, un allègement des procédures administratives et une utilisation obligatoire du dossier médical électronique. L'adhésion volontaire des médecins et une structure de financement d'équipes incarnent ces assises.
La structure élémentaire des GMF impose d'assurer aux patients inscrits un accès raisonnable en temps opportun, comme en témoigne l'utilisation d'une mesure d'assiduité des patients vis-à-vis le GMF auprès duquel ils sont inscrits. De plus, des mesures ont récemment été ajoutées au Programme afin d'engager les GMF dans une offre de services territoriale pour les patients qui sont en attente d'un médecin de famille.
Au 31 mars 2022, le Québec comptait près de 370 GMF reconnus sur son territoire. À la même date, on dénombrait une cinquantaine de GMF-réseau.
5.2 Rémunération des médecins
Les médecins sont rémunérés selon les tarifs prévus et négociés. Le ministre peut conclure une entente avec les organismes représentatifs de toute catégorie de professionnels de la santé.
La LAM encadre la rémunération des professionnels de la santé (médecins, dentistes, optométristes et pharmaciens). La plupart des médecins exercent leur profession en conformité avec le régime provincial, mais le Québec permet deux autres options :
- celle des professionnels désengagés qui exercent leur profession en dehors des cadres du régime, mais qui acceptent d'être rémunérés suivant le tarif prévu par l'entente provinciale;
- celle des professionnels non participants qui exercent leur profession en dehors des cadres du régime, de sorte que ni eux ni leurs patients ne reçoivent de remboursement de la Régie.
Pour devenir non participant, un professionnel de la santé doit transmettre un avis à la Régie sous pli recommandé ou certifié. La non-participation prend effet le trentième (30e) jour qui suit la date de la mise à la poste et le réengagement prend effet le huitième (8e) jour qui suit la date de mise à la poste de l'avis (article 29 du Règlement d'application de la Loi sur l'assurance maladie (RLRQ, chapitre A-29, r. 5), ci-après le « RALAM »).
Différents modes de rémunération existent :
- Rémunération à l'acte : Rémunération selon le tarif des actes déterminés aux ententes de rémunération pour chaque spécialité ou secteurs d’activités en ce qui concerne les médecins omnipraticiens. Si l’acte est dispensé en cabinet, le tarif est majoré d’environ 30 % pour compenser les frais de cabinet.
- Rémunération mixte : La rémunération mixte comprend le tarif pour la demi-journée ou la rémunération journalière ainsi que les suppléments d'honoraires. Pour les médecins omnipraticiens la rémunération mixte comprend un forfait sur une base horaire auquel s’ajoute un pourcentage des actes réalisés. Cette rémunération couvre la dispensation de l’ensemble des activités professionnelles du médecin.
- Honoraires fixes: Ces honoraires comprennent le tarif horaire, celui pour la demi-journée et la rémunération journalière.
- Salaire : Salaire = spécialistes / Honoraires fixes = omnipraticiens. Ces deux modes de rémunération sont basés sur une semaine de travail pendant laquelle le nombre d'heures peut varier. Ce mode de rémunération n’est plus accessible aux nouveaux médecins depuis 2011.
- À forfait : La rémunération à forfait est basée sur une somme donnée qui est versée périodiquement ou annuellement aux médecins de famille (omnipraticiens) pour la prise en charge et le suivi médical d'un patient ainsi que le supplément pour le volume de patients inscrit et le forfait pour la pratique polyvalente.
- Tarif horaire : Modalité de rémunération applicable en établissement. Ce mode rémunère les activités médicales du médecin sur une période continue de 60 minutes.
- Suppléments (mesures incitatives) : Par exemples, les suppléments ont pour effet de majorer la rémunération dans certaines circonstances spécifiques en raison de la complexité ou délai nécessaire pour effectuer un acte. Une rémunération forfaitaire est également prévue pour la garde en disponibilité, pour rémunérer des fonctions médico-administratives (chef d’urgence, médecin responsable d’un GMF), forfaitaire par patient à l’unité des soins intensifs etc.
- Mesures incitatives particulières : Certaines mesures visent à encourager les médecins à exercer dans les territoires insuffisamment pourvus et à y rester (ex : primes d'éloignement, taux de majoration applicable rémunération de base).
- Services de laboratoire en établissement : ce mode régit le tarif de la pratique de la médecine de laboratoire. On entend par le terme « médecine de laboratoire » les disciplines de la biologie médicale, la médecine nucléaire et la radiologie diagnostique. Le médecin inscrit une période de facturation, les actes réalisés ainsi que le nombre de fois où lesdits actes ont été réalisés.
- Selon les données les plus récentes disponibles, la Régie a versé en 2021-2022 un montant évalué à 8,3 milliards de dollars pour des services professionnels fournis à des résidents du Québec. Les services professionnels (incluant les remboursements aux personnes assurées et les paiements aux professionnels) reçus hors du Québec ont été évalués à 26,9 millions de dollars.
- La Régie est responsable de l'application des ententes de rémunération des professionnels de la santé et du contrôle la rémunération versée aux professionnels de la santé. Elle a mis en place un cadre qui lui permet de bonifier ses contrôles, en fonction des risques identifiés, afin de s'assurer que la rémunération versée aux professionnels de la santé soit conforme aux modalités prévues aux ententes négociées. La Régie a diverses mesures de contrôles :
Mécanismes de sensibilisation
La Régie émet des avis au MSSS sur les enjeux et les risques en matière du contrôle du paiement de la rémunération des professionnels de la santé en fonction des ententes négociées. Ainsi, dans le cadre de ses analyses, les observations faites par la Régie peuvent conduire à l'émission d'avis sur différentes problématiques même si elles relèvent davantage de la pratique médicale ou de l'organisation des services.
Contrôles systématiques
Ces mesures visent l'ensemble de la facturation des professionnels de la santé ou d'une situation d'entente. Ils sont réalisés manuellement, informatiquement, par échantillonnage ou par monitorage (surveillance). Les contrôles systématiques peuvent être suivis par des contrôles spécifiques lorsque la Régie juge nécessaire d'approfondir l'analyse d'une situation chez un professionnel ou un groupe restreint de professionnels (voir section suivante).
Contrôles spécifiques (inspections, enquêtes, vérification des services rendus)
Ces mesures visent la facturation d'un professionnel ou un groupe restreint de professionnels pour lesquels des pratiques ont été identifiées comme étant à risque de non-conformité ou potentiellement abusives ou frauduleuses. Une vérification spécifique peut aussi être déclenchée à la suite d'une plainte ou d'une dénonciation.
La Régie récupère les sommes versées indûment par mécanisme de compensation ou par recouvrement.
La Régie dispose d'un mécanisme de suivi afin de s'assurer que les professionnels ayant fait l'objet d'une facturation non conforme, abusive ou frauduleuse font l'objet d'une surveillance.
5.3 Paiements aux hôpitaux
Le financement d'un centre hospitalier par le MSSS s'effectue par l'entremise de paiements en rapport avec le coût des services assurés fournis.
Ontario
L’Ontario possède l’un des systèmes de soins de santé publics parmi les plus vastes et les plus complexes au monde. Administré par le ministère de la Santé de la province (MSO), le système de soins de santé de l’Ontario a été soutenu par des dépenses de plus de 67,8 milliards de dollars au cours de l’exercice 2021-2022Note de bas de pageiii.
Mesures relatives à la COVID-19
Pour faire face à la pandémie de COVID-19, l’Ontario a mis en œuvre les changements temporaires suivants liés au financement de son régime d’assurance-santé :
- élimination de la période d’attente de trois mois pour tous les résidents admissibles, nouveaux et de retour dans la province, de façon à ce qu’ils se voient accorder une assurance-santé immédiate;
- report de la date d’expiration des cartes d’assurance-maladie expirées ou en voie d’être expirées de façon à ce que les résidents concernés puissent continuer de recevoir des services de santé assurés sans renouveler leur carte d’assurance-maladie; cette prolongation de l’admissibilité prendra fin le 1er décembre 2022;
- mise en œuvre de codes d’honoraires afin de rémunérer les médecins pour certains services de soins virtuels. Ces nouveaux codes d’honoraires ont permis aux médecins de fournir des évaluations médicales dont leurs patients avaient besoin de façon virtuelle, et ainsi de pratiquer l’éloignement physique;
- mise en œuvre de codes d’honoraires à la vacation afin de rémunérer les médecins pour des services d’évaluation et de dépistage rendus dans des centres admissibles d’évaluation de la COVID‑19;
- mise en place de codes d'honoraires pour rémunérer les médecins qui fournissent les vaccins contre la COVID-19 dans des endroits autres que les centres d’évaluation de la COVID-19 (p. ex. les cabinets de soins primaires, etc.);
- élargissement de l'admissibilité aux primes pour les médecins effectuant des interventions chirurgicales et autres procédures électives spécifiées après les heures de travail afin de réduire l'arriéré chirurgical;
- création d’une nouvelle rémunération des médecins afin de pouvoir mieux planifier et gérer une augmentation subite du volume de patients dans les hôpitaux;
- création du programme de paiements anticipés liés à la COVID-19 pour aider les fournisseurs rémunérés à l’acte dans le cadre du Régime d’assurance-santé de l’Ontario (RASO) et les établissements de santé autonomes (ESA) autorisés à faire face aux problèmes de trésorerie découlant de la pandémie de COVID-19;
- mise en œuvre d’un programme visant à financer tous les services médicalement nécessaires fournis à l’hôpital ainsi que les évaluations et les services en santé mentale fournis par les médecins dans la collectivité, pour des patients qui ne sont pas couverts par le RASO, un autre régime provincial ou fédéral, ou un régime de soins de santé privé;
- mise en place de codes d'honoraires pour rémunérer les dentistes hospitaliers pour certains services de soins virtuels. Ces nouveaux codes d'honoraires ont permis aux dentistes de fournir les consultations, les évaluations de suivi et les visites requises par leurs patients de manière virtuelle, tout en pratiquant la distanciation physique.
L’émergence de la COVID-19 et les contraintes sur la chaîne d’approvisionnement mondiale qui en ont découlé ont entravé l’accès des fournisseurs de services de santé (FSS) à l’équipement de protection individuelle (EPI) et à d’autre matériel essentiel. En réponse à ces difficultés :
- Le MSO a entrepris de compléter les mécanismes de financement habituels en assurant un approvisionnement et une distribution directs et centralisés de l'EPI et à d'autres matériel essentiel aux FSS afin de permettre la prestation continue de services de santé essentiels.
1.0 Gestion publique
1.1 Régime d’assurance-santé et autorité publique
Soins de santé de l’Ontario et planification des soins de santé
Le MSO gère le Régime d’assurance-santé de l’Ontario (RASO) sans but lucratif. Le RASO a été établi en 1972 et est géré depuis conformément à la Loi sur l’assurance-santé (LAS) des lois refondues de l’Ontario, 1990, ch. H-6, pour offrir une assurance à l’égard des coûts des services assurés fournis aux résidents de l’Ontario (au sens de la LAS) dans les hôpitaux et les établissements de santé et par les médecins et les autres professionnels de la santé.
Le MSO offre des services au public au moyen notamment des programmes suivants : assurance-maladie, médicaments, appareils et accessoires fonctionnels, services psychiatriques médicolégaux et logement avec services d’appui, soins à domicile, santé communautaire et publique, ainsi que promotion de la santé et prévention des maladies. Il réglemente également les hôpitaux et les maisons de soins infirmiers, les laboratoires médicaux et les centres de prélèvement, et coordonne les services de soins d’urgence.
Les réseaux locaux d’intégration des services de santé (RLISS) sont régis par la Loi de 2006 sur l’intégration du système de santé local (LISSL). Du 1er avril 2007 au 31 mars 2021, les quatorze (14) RLISS de l’Ontario ont servi comme régie régionale de la santé de l’Ontario et ont été entièrement responsables du financement, de la planification et de l’intégration des services de soins de santé à l’échelle locale, notamment ceux dispensés par les hôpitaux, les établissements de soins de longue durée, les centres d’accès aux soins communautaires, les centres de santé communautaire, les organismes de service de soutien communautaire, les organismes de santé mentale et les organismes de lutte contre la toxicomanie.
En 2017, les centres d’accès aux soins communautaires ont été transférés au sein des RLISS, et le rôle des RLISS a été élargi afin d’inclure la prestation des services de soins à domicile, de soins communautaires et de placement dans les établissements de soins de longue durée.
Le 26 février 2019, l’Ontario a annoncé son plan à long terme pour transformer le système de soins de santé en un système qui offre une meilleure expérience tant aux patients qu'aux fournisseurs, de meilleurs résultats pour la population et en matière de santé et qui améliore la rentabilité, l'efficacité et la viabilité à long terme. L’Ontario crée un système de soins de santé public intégré en coordonnant le travail des agences et des programmes de santé provinciaux existants. Le 26 février 2019, la ministre de la Santé et des Soins de longue durée a présenté le projet de loi 74, Loi de 2019 sur les soins de santé pour la population, qui permettrait le transfert progressif de nombreux organismes gouvernementaux au sein d'un seul organisme, Santé Ontario (SO). SO, un organisme de la Couronne, a pour mandat d'assurer la qualité et la viabilité du système de soins de santé provincial, notamment en supervisant la prestation des soins de santé, en améliorant l’orientation clinique et en fournissant un soutien aux prestataires afin de garantir des soins de meilleure qualité aux patients.
Le 2 décembre 2019, dans le cadre de la première étape de la transition, les cinq organismes de santé suivants ont été pris en charge par SO conformément à la Loi de 2019 pour des soins interconnectés :
- Action Cancer Ontario;
- Qualité des services de santé Ontario;
- cyberSanté Ontario;
- Services Communs Pour La Santé Ontario;
- l’Agence de promotion et de recrutement de ProfessionsSantéOntario.
Par ordre du ministre, en vertu de la Loi de 2019 pour des soins interconnectés, les fonctions de planification, de financement et de mobilisation communautaire du système de santé des RLISS ont été transférées à Santé Ontario. Les RLISS ont alors commencé à fonctionner sous une nouvelle raison sociale, Services de soutien des soins à domicile et en milieu communautaire, et ont conservé leur mandat consistant à offrir des services de soins à domicile et de soins communautaires, à placer les personnes dans des établissements de soins de longue durée, des programmes de logement avec services de soutien, et des lits de soins de longue durée et de réadaptation dans des hôpitaux et dans le cadre d’autres programmes offrant des services de soins à domicile et en milieu communautaire, et à procéder à des aiguillages vers des services communautaires.
Le 1er avril 2021, le Réseau Trillium pour le don de vie (RTDV) et les fonctions de planification et de financement du système de santé (c'est-à-dire les soins autres que les soins aux patients) des RLISS ont été transférés à SO. Après son transfert à SO, le RTDV a été dissous.
Étant donné que l’intervention de lutte contre la COVID-19 commence à se stabiliser et que des plans sont en cours en vue de la réouverture de l’économie, le Ministère a repris sa planification visant à mettre en œuvre la prochaine étape du transfert à SO et des travaux de transition sans qu’il y ait une incidence négative sur les efforts de lutte contre la COVID‑19 et sans compromettre les soins aux patients.
Les changements s’étaleront sur plusieurs années. Ils continueront de se dérouler en phases soigneusement planifiées afin de garantir que les soins aux patients ne soient pas interrompus.
1.2 Liens hiérarchiques
En vertu de l’article 2 de la LAS, le ministre de la Santé est responsable de la gestion et de l’application du RASO et représente l’autorité publique de l’Ontario pour l’application de la Loi canadienne sur la santé.
Chaque année, le MSO rend compte de ses plans et de ses résultats dans un Plan publié et rapport annuel. Les Plans publiés et rapports annuels du MSO sont déposés à l’Assemblée législative et diffusés sur le site Web du MSO.
1.3 Vérification des comptes
Chaque année, le vérificateur général de l’Ontario rend son rapport d’examen des ressources et de l’administration du gouvernement. Le président de l’Assemblée législative dépose habituellement le rapport du vérificateur général à l’automne et il est alors mis à la disposition du public. Ce rapport annuel contient des rapports de vérification de certains secteurs du MSO que le vérificateur général a choisi d’examiner; le plus récent rapport annuel a été publié le 17 décembre 2021.
Les comptes du MSO sont publiés annuellement dans les Comptes publics de l’Ontario. Les Comptes publics de l’Ontario de 2021-2022 ont été déposés et publiés le 23 septembre 2022.
Le rapport annuel 2021 du vérificateur général de l'Ontario a été publié le 1er décembre 2021. Les sections suivantes font spécifiquement référence au fonctionnement du RASO :
- Audit de l’optimisation des ressources : Services d’assistance (2021);
- Audit de l’optimisation des ressources : Traitement des cardiopathies et des accidents vasculaires cérébraux (2021) (mentionne la Loi canadienne sur la santé);
- Audit de l’optimisation des ressources : Chirurgies en consultation externe (2021), Traitement des cardiopathies et des accidents vasculaires cérébraux (2021), Chapitre 4, Suivi des recommandations d’audit de 2014 à 2019 (2016, Section 3.11 : Factures des médecins), (2018, Section 3.04 : Services de santé interprovinciaux et internationaux).
Le vérificateur général de l'Ontario a également publié des rapports spéciaux le 12 mai 2021 et le 28 avril 2021, qui font spécifiquement référence au fonctionnement du RASO :
- 2021, Préparation et gestion en lien avec la COVID-19 – Rapport spécial, Chapitre 4 : Rapport spécial sur la gestion des dépenses en matière de santé liées à la COVID-19
- 2021, Préparation et gestion en lien avec la COVID-19 – Rapport spécial, Chapitre 5 : Rapport spécial sur la préparation et la réponse à la pandémie dans les foyers de soins de longue durée
2.0 Intégralité
2.1 Services hospitaliers assurés
Les articles 7 et 8 du Règlement 552 pris en vertu de Loi sur l’assurance-santé (LAS) régissent les services hospitaliers assurés aux patients hospitalisés et aux patients externes en Ontario.
Conformément aux dispositions de la Loi canadienne sur la santé, le RASO assure tous les services hospitaliers médicalement nécessaires. Les services hospitaliers sont tous les services médicalement nécessaires devant être rendus dans un hôpital. Ces services sont décrits comme suit dans le Règlement :
Les services hospitaliers assurés aux patients hospitalisés comprennent les services médicalement nécessaires suivants :
- l’utilisation des salles d’opération, des salles d’accouchement et des installations d’anesthésie y compris l’équipement et les fournitures nécessaires;
- les services infirmiers nécessaires;
- les actes de laboratoire, de radiologie ou autres actes de diagnostic ainsi que les interprétations nécessaires pour préserver la santé, prévenir les maladies et aider à diagnostiquer et à traiter les blessures, les maladies et les incapacités;
- les médicaments, les produits biologiques et les préparations connexes;
- l’hébergement et les repas en salle commune.
Les services assurés aux patients externes comprennent les services médicalement nécessaires suivants :
- les actes de laboratoire, de radiologie ou autres actes de diagnostic, ainsi que les interprétations nécessaires;
- l’utilisation des installations de radiothérapie, d’ergothérapie, de physiothérapie et d’orthophonie, là où elles sont disponibles;
- l’utilisation des services de conseils diététiques;
- l’usage des salles d’opération et des installations d’anesthésie;
- les fournitures chirurgicales;
- les services infirmiers nécessaires;
- la fourniture de médicaments, de produits biologiques et de préparations connexes (sous réserve de certaines exceptions);
- certains autres services déterminés, comme certain équipement fourni aux patients hémophiles pour usage à la maison;
- certains médicaments précis administrés à la maison.
Chaque service hospitalier distinct n’est pas mentionné expressément dans le Règlement 552. Le Règlement énumère plutôt les grandes catégories de services indiquées ci‑dessus afin que les découvertes médicales et technologiques soient automatiquement incluses une fois qu’elles sont reconnues dans la pratique.
Le Cabinet approuve les modifications apportées au Règlement; généralement, un processus de consultation publique est tenu par l’entremise du Registre de la réglementation de l’Ontario.
Aucune modification réglementaire n’a été apportée à aucuns services hospitaliers assurés au cours de l’exercice 2020‑2021.
2.2 Services médicaux assurés
Le Règlement 552 pris en vertu de la LAS régit les services médicaux assurés. En vertu du Règlement 552 de la LAS, un service dont la prestation est assurée par un médecin en Ontario constitue un service assuré s’il :
- est médicalement nécessaire;
- s’il figure sur le barème des prestations pour les services médicaux;
- s’il est fourni dans les circonstances ou conditions précisées dans ce barème.
Les médecins assurent la prestation de services médicaux, chirurgicaux et diagnostiques assurés, dont des services de soins de santé primaires. Les services sont offerts dans une variété de cadres, comme les cabinets de médecins, les centres de santé communautaire, les hôpitaux, les établissements psychiatriques, les établissements de santé autonomes autorisés et les foyers de soins de longue durée. Les médecins assurent aussi la prestation de certains services assurés de façon virtuelle, s’il y a lieu.
En termes généraux, les services médicaux assurés sont les suivants :
- les consultations et les visites, pour le diagnostic et le traitement des états pathologiques;
- les soins de maternité;
- l’anesthésie;
- le counseling et les services de soins de santé mentale;
- la vaccination;
- les injections;
- les interventions chirurgicales.
Un médecin doit être inscrit comme ayant le droit d’exercer en Ontario au tableau de l’Ordre des médecins et chirurgiens de l’Ontario, et le patient comme le médecin doivent être établis en Ontario au moment où les services sont rendus afin que ces derniers soient couverts par le RASO.
En 2021-2022, la plupart des médecins ont présenté directement au RASO leurs réclamations à l’égard de tous les services assurés fournis aux assurés, et un petit nombre de médecins ont facturé les montants aux personnes assurées. Le terme « médecin ayant opté pour le retrait du régime d’assurance‑santé » désigne généralement les médecins qui ne facturent pas directement leurs services au RASO. Lorsqu’un médecin se retire du régime, il facture le service au patient, sans dépasser le montant du barème des prestations (cette pratique est autorisée en vertu d’une clause de maintien des droits acquis prévue à la suite de la promulgation de la Loi sur l’engagement d’assurer l’avenir de l’assurance-santé (LEAAAS) de 2004). Le patient recouvre ensuite ce montant auprès du régime.
Environ 34 798 médecins ont soumis des réclamations au RASO en 2021‑2022. Ce chiffre comprend les médecins rémunérés à l’acte et ceux faisant partie d’autres régimes de rémunération qui ont soumis des réclamations pro forma ou de suivi. En 2021‑2022, l’Ontario comptait 14 médecins qui s’étaient retirés du RASO.
Le barème des prestations pour les services médicaux fait régulièrement l’objet d’un examen et d’une révision afin de tenir compte de la pratique actuelle de la médecine et des nouvelles technologies. En 2021-2022, les initiatives temporaires concernant la rémunération des médecins lancées précédemment afin de tenir compte de la prestation des services des médecins pendant la pandémie de COVID-19 ont été prolongées, notamment au moyen de modifications réglementaires. Ce processus prévoyait la consultation de l’Association médicale de l’Ontario (OMA) et la négociation de paiements avec celle-ci en vertu du cadre d’arbitrage exécutoire entre le ministère et l'OMA.
2.3 Services de chirurgie dentaire assurés
Conformément à la Loi canadienne sur la santé, certains services de chirurgie dentaire sont établis en tant que services assurés au Règlement 552 de la LAS et sont inscrits au barème des prestations pour les services dentaires. La Loi autorise le RASO à payer un nombre limité d’actes, à condition que les actes soient fournis dans un hôpital public classé dans le groupe A, B, C ou D selon la Loi sur les hôpitaux publics par un chirurgien-dentiste faisant partie du personnel dentaire de cet hôpital public.
En général, les services dentaires assurés comprennent :
- les services de chirurgie buccale et maxillo‑faciale qui devraient normalement être effectués à l’hôpital;
- les actes de résection de la racine et de curetage apical exécutés dans le cadre d’autres interventions dentaires assurées;
- les extractions dentaires effectuées à l’hôpital pour la sécurité des patients à risque élevé, sous réserve de l’approbation préalable du MSO.
Concernant les services de chirurgie dentaire assurés, le MSO consulte l’Association dentaire de l’Ontario pour apporter des modifications au barème des prestations pour les services dentaires – services dentaires.
Le Cabinet approuve les changements réglementaires requis, et, habituellement, un processus de consultation publique est mis en place par l’intermédiaire du Registre de la réglementation de l’Ontario.
En Ontario, pour l’exercice 2021-2022, 894 dentistes possédaient un numéro de facturation actif, 253 dentistes avaient facturé le RASO et 638 dentistes possédaient un numéro actif sans avoir facturé le RASO. En vertu de la LEAAAS de 2004, les dentistes doivent soumettre toutes leurs demandes de remboursement pour tout service de chirurgie dentaire assuré au RASO, c’est‑à‑dire qu’on leur interdit de facturer des services assurés. Aucun dentiste ne peut choisir de s’en retirer en vertu d’un droit acquis.
2.4 Services hospitaliers, médicaux et de chirurgie dentaire non assurés
Les services hospitaliers non assurés comprennent, sans toutefois s’y limiter :
- les chambres privées ou semi-privées, à moins qu'aucune salle commune ne soit disponible ou qu'elles soient prescrites par un médecin, un chirurgien oral et maxillo-facial ou une sage-femme en raison de l'état du patient;
- le téléphone et la télévision;
- les frais associés à certains services d’une infirmière particulière;
- la fourniture de médicaments à emporter à la maison, avec certaines exceptions;
- les services qui ne sont pas médicalement nécessaires.
L’article 24 du Règlement 552 présente une liste de certains services médicaux et de chirurgie dentaire qui ne sont pas assurés.
Les services médicaux non assurés peuvent comprendre notamment :
- les services non médicalement nécessaires;
- les services qui ne sont pas inscrits au barème des prestations pour les services médicaux;
- les services qui ne sont pas assurés aux termes de l’article 24 du Règlement 552. Par exemple, et à quelques exceptions près, un service, notamment un examen physique annuel ou un bilan annuel de santé, reçu en tout ou en partie pour la production ou l’établissement d’un document ou la transmission d’information à un tiers (p. ex. compagnie d’assurance, employeur, Commission de la sécurité professionnelle et de l’assurance contre les accidents du travail, etc.), peut ne pas être assurés.
Selon l’article 24, le traitement d’une affection qui est généralement reconnu en Ontario comme étant expérimental n’est pas assuré non plus.
En outre, les « ajouts » aux services assurés qui sont considérés comme des améliorations non médicalement nécessaires et facultatives d’un service assuré de base (par ex. des cristallins de qualité supérieure ou tests spécialisés pour la chirurgie de la cataracte, des moulages en fibre de verre, etc.) sont des services non assurés qu’un patient peut devoir payer.
Les services dentaires fournis dans les cabinets privés de dentiste ne sont pas assurés et les frais s’y rattachant doivent être assumés par les patients. C’est également le cas des services dentaires qui ne figurent pas dans le barème, comme la restauration prothétique (ponts fixes et prothèses dentaires) pour remplacer des dents, les traitements orthodontiques, les obturations et les couronnes.
Afin d’assurer le respect des dispositions de la Loi canadienne sur la santé visant l’interdiction de la surfacturation et de frais modérateurs pour les services de santé assurés, la Loi sur l'engagement d'assurer l'avenir de l'assurance-santé (LEAAAS) de l’Ontario confère le pouvoir d'obtenir des renseignements sur les allégations de surfacturation et de frais d'utilisation et de prendre des mesures à cet égard. Plus précisément, en ce qui concerne la surfacturation et les frais modérateurs, au titre de la LEAAAS, il est illégal :
- pour un médecin ou un praticien désigné de facturer ou d’accepter, pour des services assurés rendus à une personne assurée, des honoraires ou un autre avantage en sus du montant payé aux termes du RASO (sous réserve de quelques exceptions mentionnées). Ces frais imposés aux patients sont des « paiements non autorisés » communément appelés surfacturation;
- pour un médecin ou un praticien désigné d’accepter des honoraires ou des avantages pour des services assurés rendus à une personne assurée, sauf aux termes du RASO (sous réserve de quelques exceptions mentionnées);
- pour toute personne ou entité, de facturer ou d’accepter, pour des services assurés rendus à une personne assurée, des honoraires ou autres avantages sauf ceux qui sont indiqués ci‑dessus ou mentionnés dans les règlements.
Pour des renseignements plus détaillés sur la LEAAAS, veuillez consulter la section 5.1.
En vertu de la Loi sur les établissements de santé autonomes (LESA), le MSO paie des frais d’établissement pour les frais généraux qui soutiennent la prestation de services assurés rendus dans des établissements non hospitaliers, y contribuent ou en constituent un complément nécessaire lorsque ces frais ne sont pas inclus dans le cadre du service assuré. Au titre de cette Loi, seulement le ministre de la Santé ou Santé Ontario peuvent verser des frais d’établissement, et ce, seulement à un établissement de santé autonome autorisé. En outre, les paiements de frais d’établissement demandés à un patient ou reçus d’un patient de toute autre façon sont illégaux.
Le MSO examine toutes les infractions possibles à la LEAAAS et à la LESA qui sont portées à son attention. Les infractions possibles peuvent être portées à l’attention du MSO par diverses sources comme les plaintes de patient, les médias, la publicité, les fournisseurs de soins de santé, leur personnel, et les députés provinciaux. Dans certains cas, le MSO peut examiner des infractions possibles à la LEAAAS et à la LESA de manière préventive (c.-à-d. sans avoir reçu de plainte associée à un patient en particulier). Si le MSO découvre qu’un patient a effectué un paiement non autorisé, il s’assure que le montant est remboursé au patient en question, conformément aux dispositions de la LEAAAS.
Les fournisseurs et établissements sont légalement autorisés à demander des frais aux patients pour les services non assurés selon une formule de rémunération à l’acte ou de versement d’honoraires forfaitaires ou annuels, portant sur un groupe de services non assurés rendus par un médecin, un praticien ou un hôpital sur une période déterminée.
Le MSO ne régit pas les frais imposés pour des services non assurés, ou pour des services rendus à des personnes non assurées et il ne fixe pas non plus les prix des services non assurés.
L’Ordre des médecins et chirurgiens de l’Ontario (OMCO), l’organisme qui régit l’exercice de la médecine en Ontario, est chargé de faire en sorte que les honoraires des médecins pour les services non assurés, y compris les honoraires forfaitaires, sont conformes aux normes de pratique professionnelle. Le rôle du MSO par rapport aux honoraires forfaitaires est de veiller à ce que ceux-ci ne créent pas d’obstacle à l’accès aux services assurés, ne comprennent pas d’honoraires pour des services assurés, n’accordent pas d’accès privilégié aux services assurés, ou ne constituent pas de frais d’établissement illégaux allant à l’encontre du droit de l’Ontario. Toutefois, le Ministère ne réglemente pas le montant demandé pour les honoraires forfaitaires ou les types de services non assurés qui peuvent être inclus ou non dans les honoraires forfaitaires.
L’OMCO a établi des directives concernant le paiement d’honoraires par les patients pour des services non assurés, et il est chargé d’enquêter lorsque des plaintes au sujet des pratiques professionnelles sont déposées contre des médecins, par exemple concernant des frais excessifs. Le MSO dirige les patients qui ont des plaintes concernant les honoraires pour des services non assurés vers l’OMCO.
Une modification réglementaire est nécessaire pour des changements aux services médicaux assurés par le RASO, ce qui comprend une consultation publique potentielle par l’intermédiaire du Registre de la réglementation.
3.0 Universalité
3.1 Admissibilité
L’article 11 de la Loi sur l’assurance-santé (LAS) précise que chaque résident de l’Ontario a le droit de devenir un assuré aux termes du RASO, sur demande à cet effet. Pour être considéré comme un résident de l’Ontario, sous réserve de certaines exceptions mentionnées dans le Règlement, il faut satisfaire aux exigences suivantes, énoncées dans le Règlement 552 en vertu de la LAS :
- être citoyen canadien ou avoir le statut d’immigrant, conformément au Règlement 552;
- établir sa résidence principale en Ontario;
- sous réserve de certaines exceptions, être physiquement présent en Ontario pendant au moins 153 jours par période de 12 mois;
- concernant la plupart des nouveaux résidents ou des résidents de retour dans la province, être physiquement présent en Ontario pendant 153 des 183 premiers jours suivant la date à laquelle la résidence a été établie en Ontario. Par exemple, une personne ne peut être absente de la province plus de 30 jours au cours de ses six premiers mois de résidence.
Les personnes ne satisfaisant pas à la définition de résident de l’Ontario ne sont pas admissibles à la couverture du RASO, comme les touristes, les personnes en visite dans la province et celles qui ne détiennent pas un statut d’immigrant ou un autre statut semblable défini dans le Règlement. Les services auxquels une personne a droit aux termes d’un régime fédéral ne sont pas assurés (par exemple, les services offerts aux détenus des pénitenciers fédéraux et aux membres des Forces canadiennes). Les services auxquels une personne a droit en vertu de la Loi sur la sécurité professionnelle et l’assurance contre les accidents du travail ne sont pas aussi des services assurés en Ontario.
S’il est déterminé qu’une personne n’est pas ou n’est plus admissible à la couverture du RASO, celle‑ci peut soumettre auprès du MSO une demande de révision de la décision. Toute personne peut faire une telle demande de révision par le MSO en s’adressant par écrit au Comité d’examen de l’admissibilité à l’assurance-santé (CEAAS). Toute personne qui n’est pas satisfaite de la décision du CEAAS relative à son admissibilité au RASO peut porter son cas en appel auprès de la Commission d’appel et de révision des services de santé.
Le MSO est le seul payeur des services médicaux, hospitaliers et de chirurgie dentaire assurés par le RASO qui sont médicalement nécessaires. Un résident de l’Ontario admissible ne peut obtenir d’un autre régime des prestations à l’égard de services assurés par le RASO. Comme indiqué, la période d’attente a été supprimée en réponse à la pandémie.
La demande d’admissibilité d’une personne qui n’était auparavant pas admissible au RASO pourrait être acceptée lorsque son statut ou sa situation de résidence change sous réserve de satisfaire aux exigences du Règlement 552. Au 31 mars 2022, il y avait 14 646 581 titulaires de cartes Santé valides en Ontario.
3.2 Autres catégories de personnes
Le MSO fournit une couverture pour soins de santé à un nombre limité de catégories particulières de personnes en Ontario qui ne sont ni citoyens canadiens, ni résidents permanents ou immigrants reçus.
Ces personnes doivent fournir des documents originaux acceptables attestant qu’elles correspondent à la définition de « résident » aux fins de la couverture par le RASO, comme les demandeurs qui sont citoyens canadiens, résidents permanents ou immigrants reçus.
Les personnes énumérées ci-après peuvent être admissibles à la couverture du RASO, conformément au Règlement 552 de la LAS. Elles doivent présenter en personne leur demande d’inscription à ServiceOntario qui a le mandat de fournir les services de première ligne de l’ensemble du gouvernement aux résidents de l’Ontario, y compris la délivrance de la carte Santé de l’Ontario avec photo.
En date du 19 mars 2020, la province avait éliminé la période d’attente de trois mois avant l’obtention de la couverture du RASO.
Demandeurs du statut de résident permanent : Ce sont les personnes qui ont présenté une demande de statut de résident permanent à Immigration, Réfugiés et Citoyenneté Canada (IRCC) anciennement sous la désignation de Citoyenneté et Immigration Canada (CIC), et pour lesquelles IRCC a confirmé qu’elles satisfont aux conditions d’admissibilité pour présenter une demande de résidence permanente au Canada et que leur demande n’a pas déjà été refusée.
Personnes protégées/Réfugiés au sens de la convention : Ce sont les personnes qui sont réputées être des personnes protégées ou des réfugiés au sens de la convention en vertu de la Loi sur l’immigration et la protection des réfugiés du gouvernement fédéral. Les membres de ce groupe reçoivent une couverture immédiate du RASO.
Titulaires de permis de séjour temporaire : IRCC délivre un permis de séjour temporaire à une personne lorsqu’il existe des raisons impérieuses d’accepter la personne au Canada, qui serait autrement inadmissible en vertu de la Loi sur l’immigration et la protection des réfugiés du gouvernement fédéral. Chaque permis de séjour temporaire affiche un type de cas, ou désignation numérique, qui indique les circonstances autorisant l’entrée de la personne au Canada. Les personnes qui détiennent un permis correspondant aux types de cas 86, 87, 88, 89, 90, 91, 92, 93, 94, 95 ou 80 (si pour l’adoption) sont admissibles à la couverture du RASO.
Ecclésiastiques étrangers, travailleurs étrangers et membres de leurs familles les accompagnant : un ecclésiastique étranger admissible est une personne qui est parrainée par une organisation ou une confession religieuse et qui a conclu une entente pour exercer son ministère auprès d’une congrégation ou d’un groupe religieux en Ontario pendant au moins six mois, pourvu qu’elle soit légalement autorisée à rester au Canada.
Un travailleur étranger est admissible à la couverture du RASO s’il a reçu d’IRCC un permis de travail ou tout autre document qui lui permet de travailler au Canada et s’il a conclu une entente officielle de travail à temps plein avec un employeur en Ontario. Le permis de travail ou le document délivré par IRCC ou encore une lettre fournie par l’employeur doit indiquer le nom de l’employeur ainsi que le poste que la personne occupera chez celui-ci, et préciser que la personne travaillera pour celui-ci pendant une période minimale de six mois consécutifs.
Le conjoint ou une personne à charge (de moins de 22 ans, ou de 22 ans ou plus s'il s'agit d'une personne à charge en raison d’une incapacité mentale ou physique) d’un ecclésiastique étranger ou d’un travailleur étranger admissible est également admissible à la couverture du RASO, à condition que le conjoint ou la personne à charge soit légalement autorisé à rester au Canada.
Demandeurs de la citoyenneté canadienne : Ces personnes sont admissibles à la couverture du RASO si elles ont présenté une demande de citoyenneté canadienne aux termes de l’article 5.1 de la Loi sur la citoyenneté du gouvernement fédéral, même si leur demande n’a pas encore été approuvée, pourvu que IRCC ait confirmé que ces personnes remplissent les conditions d’admissibilité pour présenter une demande de citoyenneté en vertu de cette loi et que la demande n’ait pas été refusée.
Enfants nés à l’étranger : L’enfant d’une mère admissible au RASO ayant été transférée de l’Ontario pour recevoir des services de santé assurés dont le paiement a été préalablement approuvé est immédiatement admissible au RASO, pourvu que la mère fût enceinte au moment de son départ de l’Ontario.
Travailleurs agricoles saisonniers : Ces personnes détiennent un permis de travail conformément au Programme des travailleurs saisonniers agricoles géré par le gouvernement du Canada. En raison de la nature particulière de leur emploi, les travailleurs agricoles migrants n’ont à satisfaire à aucune autre exigence concernant la résidence et ont immédiatement droit à la couverture du RASO.
Détenteurs d’autorisations d’urgence : Il s’agit de personnes en Ontario qui ont obtenu une autorisation d’urgence afin d’entrer et de demeurer au Canada pour des motifs humanitaires pendant la durée de cette autorisation ou d’autorisations subséquentes. Cette catégorie s’applique aux personnes arrivant dans le cadre de l’Autorisation de voyage d’urgence Canada-Ukraine (AVUCU).
3.3 Primes
Les Ontariens n’ont à payer aucune prime pour être couverts par le RASO. Une contribution-santé de l’Ontario est prélevée par le système d’impôt sur le revenu provincial, mais elle n’est d’aucune façon liée à l’inscription ou à l’admissibilité au RASO. La responsabilité de la gestion de la contribution-santé de l’Ontario incombe au ministre des Finances de l’Ontario.
4.0 Transférabilité
4.1 Période d’attente minimale
Avant le 19 mars 2020, conformément à l’article 5 du Règlement 552 en vertu de la Loi sur l’assurance-santé (LAS), les personnes qui déménageaient en Ontario étaient normalement admissibles à la couverture du RASO trois mois après l’établissement de leur résidence dans la province, à moins que les exceptions prévues au Règlement 552 et au paragraphe 11 (2,1) de la Loi ne s’appliquent.
L’évaluation visant à déterminer si la période d’attente interprovinciale était applicable avait lieu lorsque la personne présentait sa demande d’inscription au RASO. Les personnes exemptées de la période d’attente de trois mois comprenaient les nouveau-nés, les membres de la famille de militaires admissibles et les résidents assurés d’une autre province ou d’un territoire qui déménageaient en Ontario et devenaient immédiatement pensionnaires d’un établissement de soins de longue durée approuvé de l’Ontario.
Conformément au Règlement 552 en vertu de la LAS et suivant l’Accord interprovincial sur l’admissibilité et la transférabilité, les personnes qui déménageaient de façon permanente en Ontario en provenance d’une autre province ou d’un territoire du Canada où elles sont assurées étaient normalement admissibles à la couverture du RASO après le dernier jour du deuxième mois complet suivant l’établissement de leur résidence (autrement dit, une « période d’attente interprovinciale. »)
Dans le cadre de la lutte contre la pandémie de COVID-19, le Règlement 552 pris en vertu de la LAS a été modifié afin d’éliminer la période d’attente avant l’obtention de la couverture du RASO pour tous les résidents de l’Ontario, qu’ils soient nouveaux ou de retour dans la province. Cette modification est entrée en vigueur le 19 mars 2020. Actuellement, il n’existe aucune période d’attente pour l’obtention de la couverture du RASO.
4.2 Couverture durant des absences temporaires au Canada
L’Ontario respecte les conditions de l’Accord sur l’admissibilité et la transférabilité (AAT) interprovincial, selon l’article 1.6 du Règlement 552 et conformément à l’AAT, un assuré qui quitte temporairement l’Ontario pour voyager au Canada, sans établir sa résidence dans une autre province ou un territoire, peut continuer d’être couvert par le RASO pendant une période maximale de 12 mois.
Un assuré qui accepte ou cherche temporairement un emploi dans une autre province ou un territoire peut continuer d’être couvert par le RASO pendant une période maximale de 12 mois. Si la personne prévoit rester à l’extérieur de l’Ontario plus de 12 mois, elle doit demander une couverture dans la province ou le territoire où elle cherche ou occupe un emploi.
Selon l’article 1.8 du Règlement 552, et conformément à l’AAT, les étudiants assurés temporairement absents de l’Ontario mais qui demeurent au Canada peuvent être admissibles à une couverture du RASO continue pendant la durée de leurs études à temps plein, à la condition de ne pas établir leur résidence permanente ailleurs pendant cette période. Pour rester admissibles au RASO, les étudiants doivent fournir au MSO des documents ou des renseignements de leur établissement d’enseignement confirmant qu’ils sont inscrits à temps plein. Les membres assurés de leur famille (conjoint ou conjointe et personnes à charge) qui les accompagnent dans une autre province ou un territoire durant leurs études sont également admissibles à une couverture continue.
En outre, conformément aux articles 1.6 et 1.8 du Règlement 552 de la LAS, la plupart des résidents assurés qui désirent voyager, travailler ou étudier à l’extérieur de l’Ontario, au Canada, et conserver la couverture du RASO, doivent avoir résidé dans la province pendant au moins 153 jours au cours de la période de 12 mois précédant immédiatement leur départ de l’Ontario.
Les paiements pour des services assurés fournis à l’extérieur de la province sont précisés aux articles 28, 28.0.1, 28.0.2 et 29 du Règlement 552 de la LAS. Les résidents assurés qui sont temporairement à l’extérieur de l’Ontario peuvent utiliser leur carte Santé valide pour obtenir des services médicaux et hospitaliers assurés (sauf au Québec) habituellement gratuitement.
L’Ontario participe aux ententes de facturation réciproque destinée aux hôpitaux avec les autres provinces et les territoires pour les paiements des services d’hospitalisation et des services de consultation externe. Pour l’exercice 2020-2021, les tarifs ont été fixés et approuvés par le Comité de coordination des ententes interprovinciales en assurance-santé. Le remboursement des services aux patients hospitalisés se fait selon les tarifs d’hospitalisation journaliers approuvés par l’hôpital. Le remboursement pour les services de consultation externe se fait selon le tarif normalisé approuvé pour les services de consultation externe.
L’Ontario participe également aux ententes de facturation réciproque des services médicaux assurés conclues entre les provinces et les territoires, à l’exception du Québec (qui ne participe pas à la facturation réciproque des services médicaux). Les résidents de l’Ontario qui ont été directement facturés pour des services médicaux ou des services hospitaliers dans une autre province ou un territoire peuvent demander une demande de remboursement au MSO. Le remboursement des services médicaux est établi selon le barème des prestations pour les services médicaux en vigueur en Ontario ou le montant facturé si ce dernier est inférieur. Le remboursement des services hospitaliers assurés est établi selon les tarifs prévus ou le montant facturé si ce dernier est inférieur.
Les médecins et les hôpitaux ne sont pas des parties aux ententes de facturation réciproque destinée aux hôpitaux et aux ententes de facturation réciproque des services médicaux assurés, et ces prestataires dans les autres provinces et territoires peuvent facturer directement les services rendus aux résidents de l’Ontario. Les résidents de l’Ontario pour lesquels des services ont été facturés directement peuvent soumettre des demandes de remboursement au RASO.
À l’extérieur de la province (au Canada)
Le financement des analyses de laboratoire autorisées effectuées à l’extérieur de la province (au Canada) et à l’extérieur d’un hôpital financé par l’État doit être approuvé au préalable conformément à l’article 28.0.2 du Règlement 552. De plus, certains services médicaux nécessitant une approbation préalable du financement en Ontario (tel qu’il est précisé dans le barème des prestations pour les services médicaux, comme la réduction mammaire et la panniculectomie) doivent être approuvés au préalable s’ils sont demandés dans une autre province ou un territoire.
4.3 Couverture durant des absences temporaires à l’extérieur du Canada
Les résidents peuvent être temporairement à l’extérieur du Canada pour un total de 212 jours pour toute période de 12 mois et maintenir la couverture du RASO, en autant que leur résidence principale demeure l’Ontario.
Absences prolongées
Le Règlement 552 de la LAS régit la couverture d’assurance-santé des résidents assurés de l’Ontario au cours de séjours prolongés (de plus de 212 jours) à l’extérieur du Canada.
Le MSO exige que les résidents lui demandent de confirmer cette couverture avant leur départ et qu’ils fournissent des documents expliquant les raisons de leur absence.
Conformément à la réglementation et à la politique du MSO, la plupart des demandeurs doivent également avoir résidé en Ontario au moins 153 jours pendant chacune des deux périodes consécutives de 12 mois précédant la date prévue de leur départ.
La période pendant laquelle le MSO pourra fournir à une personne la couverture continue du RASO lors d’un séjour prolongé à l’étranger varie en fonction du motif de l’absence, comme suit :
| Motif | Couverture du RASO |
|---|---|
| Études | Durée des études à temps plein (illimitée) |
| Travail | Périodes de cinq ans (les exigences particulières de résidence doivent être remplies pendant deux ans entre chaque absence) |
| Bénévolat | Périodes de cinq ans (les exigences particulières de résidence doivent être remplies pendant deux ans entre chaque absence) |
| Vacances ou autres | Périodes de deux ans (les exigences particulières de résidence doivent être remplies pendant cinq ans entre chaque absence) |
Un conjoint (ou conjointe) ou une personne à charge peuvent également avoir droit à la couverture continue du RASO lorsqu’ils accompagnent le demandeur principal au cours d’un séjour prolongé à l’étranger.
Couverture à l’étranger pour les résidents de l’Ontario qui sont temporairement absents
Le Règlement 552 en vertu de la LAS établit les critères d’admissibilité et les pouvoirs en matière de paiements pour la couverture des coûts des soins de santé d’urgence engagés par les Ontariens admissibles qui s’absentent temporairement du Canada, par exemple pour voyager, travailler ou étudier.
Les dispositions au titre de ce programme prévoient un remboursement à des tarifs minimes pour un service médical nécessaire pour traiter une maladie, une affection ou une blessure aiguë et inattendue, survenue à l’étranger et qui nécessite des soins immédiats.
Dans le cadre du RASO, les patients sont remboursés comme suit :
- un montant de 200 $ à 400 $ CA par jour est versé pour les patients hospitalisés dans une unité de soins standard ou une unité de soins intensifs;
- les services d’urgence pour les patients non hospitalisés admissibles au RASO sont payés jusqu’à concurrence de 50 $ CA par jour ou le montant facturé – selon le montant le moins élevé (excluant les services qui comprennent la dialyse remboursée à 210 $ CA par jour);
- le montant remboursé pour les services de médecins est le moins élevé des deux suivants : le montant figurant au barème des prestations de l’Assurance‑santé de l’Ontario ou le montant facturé.
Ces dispositions visent à fournir un montant très limité de financement pour un traitement médical des résidents de l’Ontario admissibles à l’Assurance-santé s'ils encourent des coûts liés à une maladie, une affection ou une blessure inattendue apparue pendant qu’ils sont à l’étranger et qui nécessite un traitement immédiat. Le programme finance le traitement si la maladie, l’affection ou la blessure survient avant que le patient ne quitte le Canada, ou si elle n’est pas aiguë ou inattendue.
4.4 Exigence d’approbation préalable
Aux termes du Règlement 552 de la LAS, le paiement de services de santé non urgents reçus à l’extérieur du Canada nécessite une approbation préalable écrite du directeur général du RASO avant que les services médicaux ne soient fournis.
Avec l’approbation préalable écrite, la totalité des frais des services médicaux hors pays est versée directement aux hôpitaux, aux établissements de santé et aux médecins ainsi qu’aux laboratoires hors pays pour des services assurés nécessaires aux fins médicales qui ne sont pas offerts en Ontario, à l’exception des services de laboratoire, pour des services qui ne peuvent être obtenus en Ontario sans délai important sur le plan médical.
Conformément aux exigences du Règlement 552 de la LAS, les services médicaux hors pays demandés sont admissibles au remboursement en tant que services assurés seulement s’ils :
- sont fournis dans un hôpital ou un établissement de santé agréé, au sens du Règlement;
- sont généralement reconnus par la profession médicale en Ontario comme étant appropriés pour une personne se trouvant dans le même contexte médical que la personne assurée;
- sont médicalement nécessaires, comme suit :
- ne sont pas offerts en Ontario au moyen d’un acte identique ou équivalent;
- sont offerts en Ontario, au moyen d’un acte identique ou équivalent, mais il est médicalement nécessaire que la personne assurée se rende à l’étranger pour éviter des délais pouvant entraîner le décès ou des lésions tissulaires irréversibles importantes du point de vue médical;
- ne sont pas expérimentaux ni fournis à des fins de recherche ou d’enquête.
Les demandes d’approbation préalable de financement doivent être soumises par un médecin de l’Ontario et doivent généralement être approuvées par écrit par un spécialiste, comme définit dans le barème des prestations, dans le type de service pour lequel une approbation préalable a été demandée pour confirmer que les critères réglementaires pour le financement des services médicaux à l’étranger sont remplis. Cette exigence ne s’applique pas aux services d’urgence ni aux services qui relèvent du champ d’exercice des omnipraticiens.
L’article 28.4 du Règlement 552 présente d’autres exigences particulières s’appliquant selon la nature du service pour lequel on demande un paiement.
Les exigences liées au paiement des analyses de laboratoire effectuées à l’étranger sont décrites à l’article 28.5 du Règlement 552 de la LAS.
En cas de refus de remboursement, le médecin traitant ontarien et le patient sont informés que la décision peut être révisée par le Ministère si des renseignements médicaux supplémentaires sont soumis. Une évaluation interne peut être demandée aussi souvent que nécessaire, pourvu que de la nouvelle documentation supplémentaire à l’appui soit soumise. De plus, le patient peut en appeler d’une décision de remboursement de frais engagés à l’étranger devant la Commission d’appel et de révision des services de santé.
5.0 Accessibilité
5.1 Accès aux services de santé assurés
Le financement de tous les services hospitaliers et médicaux, et offerts dans un établissement de santé et par un praticien qui sont assurés et destinés aux résidents assurés de l’Ontario est conforme à la LAS et à ses règlements. L’accessibilité aux services assurés sans imposition de frais est protégée aux termes de la partie II, « Accessibilité aux services de santé », de la Loi de 2004 sur l’engagement d’assurer l’avenir de l’assurance-santé (LEAAAS). Une disposition de la LEAAAS interdit la surfacturation en stipulant qu’un médecin ou un praticien désigné ne doit ni facturer ni accepter d’honoraires ou d’autres avantages supérieurs à ceux que prévoit le RASO pour la prestation d’un service assuré à un assuré. La LEAAAS interdit aussi à un médecin ou à un praticien désigné d’accepter des honoraires ou des avantages pour des services assurés rendus à une personne assurée, sauf aux termes du RASO (sous réserve de certaines exceptions mentionnées) et interdit à toute personne ou entité, de facturer ou d’accepter, pour des services assurés rendus à une personne assurée, des honoraires ou autres avantages sauf ceux qui sont indiqués ci-dessus ou mentionnés dans les règlements.
La LEAAAS interdit également le resquillage en stipulant qu’une personne ou une entité ne doit pas payer, facturer ou accepter des honoraires ou d’autres avantages en échange d’un accès privilégié à un service assuré par une personne assurée. En outre, la LEAAAS interdit également aux médecins, aux praticiens et aux hôpitaux de refuser de fournir un service assuré à un assuré qui choisit de ne pas payer des honoraires forfaitaires liés à un service non assuré.
La LEAAAS comprend des dispositions relatives aux infractions provinciales prévoyant que les particuliers et les entreprises qui enfreignent la Loi sont passibles d’amendes décrites dans la Loi.
Le Ministère de la Santé (MSO) étudie toutes les infractions possibles à la Loi de 2004 sur l’engagement d’assurer l’avenir de l’assurance-santé qui sont portées à son attention. Dans les cas où il est établi qu’un paiement non autorisé a eu lieu, le MSO prend des mesures pour s’assurer que le montant est remboursé au bénéficiaire.
Pour les plaintes concernant la facturation de frais pour des services assurés, communiquer avec le programme de la LEAAAS du Ministère par téléphone en composant le 1-888-662-6613 ou par courriel à : protectpublichealthcare@ontario.ca.
Un système de validation des cartes Santé aide les fournisseurs de soins de santé à accéder à l’information demandée pour le paiement des demandes de remboursement. Le système de validation des cartes Santé permet au fournisseur de vérifier la validité à un moment donné de la carte Santé de l’Ontario (et son code de version) du patient afin de savoir si ce dernier est admissible à recevoir des soins de santé financés par la province, ce qui réduit le nombre de réclamations refusées. S’ils possèdent un numéro de facturation valide et actif émis par le MSO, les fournisseurs de soins de santé peuvent s’inscrire aux services de validation. Si un patient qui n’a pas de carte Santé valide en sa possession a besoin de services assurés, le fournisseur peut, après avoir obtenu le consentement du patient à cet effet, obtenir le numéro de sa carte Santé grâce à un processus de vérification accéléré offert en tout temps (24 heures sur 24 et 365 jours par année) par ServiceOntario aux médecins et aux hôpitaux inscrits.
Concernant les soins de courte durée, les services prioritaires sont les services hospitaliers très spécialisés qui permettent d’intervenir lorsqu’un état pathologique met la vie du patient en danger, comme les transplantations d’organes, les chirurgies et les traitements contre le cancer et les services neurologiques. Ils sont souvent onéreux et leur nombre croît rapidement, ce qui a eu pour effet de soulever des préoccupations à propos de l’accès. Généralement, ces services sont gérés à l’échelle provinciale, de manière continue en surveillant constamment la demande et en ajustant le financement au besoin.
Les services prioritaires de soins de courte durée comprennent ceux qui suivent :
- certains services cardiovasculaires;
- certains services d’oncologie;
- les services liés aux maladies chroniques du rein;
- les services de soins intensifs;
- les dons d’organes et de tissus et les transplantations.
Soins de santé primaires :Les divers modèles de rémunération des médecins offrant des soins primaires favorisent l’accès à des soins de santé primaires complets à l’échelle de la province, ainsi que pour certains groupes cibles et dans les collectivités éloignées insuffisamment desservies.
Modèles de soins interprofessionnels
Les équipes de santé familiale (ESF) sont des organisations indépendantes à but non lucratif qui fournissent des soins de santé primaires en équipe interdisciplinaire; elles sont composées de prestataires tels que du personnel infirmier praticien, du personnel infirmier, des travailleurs sociaux et des diététiciens. Les groupes de médecins qui peuvent s’affilier et participer aux ESF sont rémunérés selon l’un des trois modes de rémunération suivants : Capitation mixte (comme RSF ou OSF), modèles complémentaires (EGMMRN ou autres ententes spécialisées) et modèle de rémunération mixte (pour les ESF parrainées par la communauté). On retrouve des ESF partout en Ontario, en milieu urbain ou rural, et elles varient en termes de taille, de structure, de portée et de gouvernance.
Des cliniques dirigées par du personnel infirmier praticien (CDPIP) ont été créées dans tout l’Ontario pour fournir des services de soins de santé familiale complets, accessibles et coordonnés en ciblant les Ontariens qui ont des difficultés à accéder aux soins primaires. Les CDPIP contribuent à un certain nombre de priorités locales et provinciales en matière de soins de santé en offrant un accès plus rapide aux soins et en collaborant avec d’autres partenaires communautaires pour améliorer la qualité et mieux coordonner les soins pour leurs patients.
Les centres de santé communautaires (CSC) sont des modèles de prestation de soins de santé primaires qui jouent un rôle clé dans la prestation de services de soins de santé primaires aux populations prioritaires de l’Ontario et soutiennent les efforts globaux de la province pour transformer les soins primaires. Les CSC sont des organismes communautaires à but non lucratif dont l’objectif principal est d’améliorer la santé et le bien-être des populations qui ont traditionnellement été confrontées à des obstacles pour accéder aux services de santé, notamment les personnes à faible revenu, les nouveaux immigrants, les personnes souffrant de problèmes de santé mentale complexes et les personnes qui n’ont pas d’assurance-santé. Les CSC ont pour mandat de fournir des services complets de soins de santé primaires, de promotion de la santé et de prévention des maladies aux individus et aux familles. Les CSC développent des partenariats qui se concentrent sur des questions sanitaires et sociales plus larges, telles que le logement inadéquat, l’alphabétisation, la pollution et d’autres déterminants sociaux de la santé.
Les organismes autochtones de soins de santé primaires (OASSP) sont des organismes de soins de santé primaires dirigés par des Autochtones qui offrent une combinaison de soins de santé traditionnels, de soins primaires, de programmes culturels, de programmes de promotion de la santé, d’initiatives de développement communautaire et de services de soutien social aux communautés des Premières nations, des Métis et des Inuits. Les OASSP s’inspirent étroitement des centres de santé communautaire de l’Ontario et fournissent les mécanismes permettant d’améliorer la santé et le bien‑être des communautés de l’Ontario confrontées à divers obstacles dans l’accès aux soins de santé. Les OASSP contribuent de manière essentielle à l’engagement de l’Ontario à améliorer et à élargir l’accès à des soins primaires complets en fournissant des services de soins cliniques, la prévention et la gestion intégrées des maladies chroniques, des soins de santé maternelle et infantile axés sur la famille, des conseils en matière de toxicomanie et des soins de santé mentale.
Accès soins : Accès Soins réfère les Ontariens qui cherchent un fournisseur de soins de santé primaires (médecin de famille ou personnel infirmier praticien) à en obtenir un qui accepte de nouveaux patients dans leur collectivité. Les personnes assurées qui n’ont pas de fournisseur de soins de santé primaires et qui sont inscrites auprès d’Accès Soins peuvent être dirigées vers un médecin de famille ou du personnel infirmier praticien s’il y a un fournisseur participant qui accepte de nouveaux patients dans sa communauté. Accès Soins est volontaire tant pour les patients que pour les fournisseurs et il n’y a aucune garantie que chaque personne inscrite au programme sera aiguillée.
En 2021-2022, le MSO a continué à gérer diverses initiatives afin d’améliorer l’accès aux services de soins de santé dans l’ensemble de la province. Le nombre de médecins disponibles en Ontario est stable ces dernières années en raison de l’élargissement antérieur des écoles de médecine. Néanmoins, la planification continue de l’Ontario concernant les médecins, qui est fondée sur des données probantes, a récemment fait ressortir le besoin d’adapter les inscriptions dans les facultés de médecine afin d’assurer la stabilité actuelle et future. À cette fin, l’Ontario a annoncé, en mars 2022, son plan visant à élargir la formation médicale dans la province, en ajoutant 160 places pour des étudiants du premier cycle et 295 postes de niveau postdoctoral au cours des cinq prochaines années.
En plus des médecins, la province a annoncé, à l’automne 2021, qu’elle augmenterait le nombre d’inscriptions à la formation en soins infirmiers en ajoutant 1 000 nouveaux postes d’infirmière et d’infirmier autorisé et 500 nouveaux postes d’infirmière et d’infirmier auxiliaire autorisé à compter de l’automne 2022 et de l’hiver 2023.
L’Ontario poursuit également ses efforts en vue de favoriser le maintien en poste et la répartition des médecins dans la province grâce à diverses mesures, telles que :
- le soutien aux possibilités de formation clinique dans les régions rurales et éloignées pour les étudiants en médecine;
- le soutien aux postes de formation des résidents en médecine des Premières nations en région éloignée, pour répondre aux besoins en soins primaires des Premières Nations du Nord de l’Ontario;
- le soutien à l’École de médecine du Nord de l’Ontario;
- le soutien aux programmes de formation et d’évaluation des diplômés étrangers en médecine et des autres médecins qualifiés qui ne satisfont pas à certaines exigences requises pour exercer en Ontario;
- le soutien à SO afin de faciliter le recrutement et le maintien en poste de professionnels de la santé dans les collectivités de l’Ontario qui en ont besoin.
De nombreuses initiatives ont été mises en œuvre pour améliorer l’accès dans tout l’Ontario, notamment l’Initiative de recrutement et de maintien en poste pour le Nord et les régions rurales, l’Initiative de maintien en poste des médecins dans le Nord et le Programme de subventions aux résidents du Nord de l’Ontario pour frais de transport à des fins médicales.
Initiative de recrutement et de maintien en poste pour le Nord et les régions rurales (NRRRI) : L’initiative NRRRI appuie le recrutement et le maintien en poste des médecins dans les collectivités rurales et du Nord. L’initiative NRRRI fournit des incitatifs financiers aux médecins qui s’établissent et exercent leur profession à plein temps dans une collectivité admissible de la province. L’admissibilité d’une collectivité à l’initiative NRRRI est déterminée en fonction de l’indice de ruralité de l’Ontario (IRO). Pour qu’une collectivité soit admissible, le score IRO doit être d’au moins 40. Les cinq centres d’aiguillage urbain du Nord de l’Ontario (Thunder Bay, Sudbury, North Bay, Sault Ste. Marie et Timmins) sont également admissibles.
Initiative de maintien en poste des médecins dans le Nord (IMPMN) : L’IMPMN permet aux médecins qui ont exercé la médecine à plein temps pendant au moins quatre ans dans le Nord de l’Ontario de recevoir une prime d’encouragement, payée à la fin de chaque exercice au cours duquel ils continuent d’exercer à plein temps dans le Nord. L’Initiative favorise le maintien en poste des médecins dans le Nord de l’Ontario et encourage ceux-ci à conserver des droits hospitaliers actifs. Le Nord de l’Ontario se compose des districts d’Algoma, de Cochrane, de Kenora, de Manitoulin, de Nipissing, du détroit de Parry, de Rainy River, de Sudbury, de Thunder Bay et de Témiscamingue.
Programme de subventions aux résidents du Nord pour frais de transport à des fins médicales : Le Programme aide à financer les frais de déplacement des résidents du Nord de l’Ontario qui doivent parcourir de longues distances pour obtenir des services médicaux spécialisés assurés par le RASO ou certains actes médicaux financés par le Ministère dans un établissement de santé qui ne sont pas offerts dans un rayon de 100 km de leur localité. En plus des subventions pour frais de transport fondés sur le taux par kilomètre, le programme offre une indemnité d’hébergement de 100 $ à 550 $ (selon le nombre de nuits d’hébergement) par voyage de traitement admissible aux patients devant parcourir une distance aller simple d’au moins 200 kilomètres pour consulter le spécialiste médical le plus près apte à offrir les soins nécessaires. En 2017‑2018, l’indemnité d’hébergement a été bonifiée de 9,9 M$ pour offrir une indemnité forfaitaire de 100 $ jusqu’à un maximum de 550 $, selon le nombre de nuits d’hébergement nécessaires pour des raisons médicales. Le Programme favorise également l’utilisation des services spécialisés offerts dans le Nord de l’Ontario, ce qui encourage davantage de spécialistes à exercer leur profession et à demeurer dans le Nord.
5.2 Rémunération des médecins
Les médecins sont rémunérés selon divers modes pour les services qu’ils fournissent. Bon nombre de médecins sont rémunérés à l’acte. La rémunération à l’acte est fondée sur le barème des prestations – services médicaux, un document incorporé par référence dans le Règlement 552 conformément à la LAS. D’autres sont rémunérés selon des modèles de soins de santé primaires (comme les modèles de paiement par capitation combinés), selon d’autres modèles de rémunération, ou selon les ententes de rémunération des médecins des centres de santé universitaires.
Les médecins qui utilisent ces autres modes de rémunération peuvent aussi facturer un service à l’acte au moment de fournir un service qui n’est pas inclus dans le cadre de ces modes.
Au cours de l’exercice 2021, 97,93 % des omnipraticiens ont reçu une rémunération à l’acte du RASO, mais moins de 30 % d’entre eux étaient uniquement rémunérés à l’acte. La majorité (65 %) des médecins de soins primaires de l’Ontario ont été rémunérés selon l’un des modèles de santé primaire suivants : les soins intégrés, les groupes de santé familiale, les réseaux de santé familiale, les organisations de santé familiale, les centres de santé communautaires, l’entente relative au groupe de médecins en milieu rural et dans le Nord (EGMMRN), le Partenariat de services de santé, le modèle salarial combiné et les ententes spécialisées.
Le MSO négocie la rémunération des médecins avec l’Association médicale de l’Ontario (AMO) conformément aux droits de représentation de l’AMO et à l’accord de négociation conjointe et de règlement des différends. En 2017, le MSO et l’AMO ont négocié avec succès une entente-cadre d’arbitrage contraignante qui régit le processus de négociation, d’arbitrage et de médiation pour l’établissement d’une entente sur les services de médecin (ESM).
Le 10 février 2022, le MSO et l’AMO ont convenu d’un protocole de règlement pour une nouvelle ESM établissant les paramètres de la rémunération des médecins pour la période du 1er avril 2021 au 31 mars 2024.
5.3 Paiements aux hôpitaux
Les hôpitaux de l’Ontario sont financés à l’aide d’une combinaison de financement global, de financement en fonction du volume et de financement axé sur les patients. Ce modèle de financement se situe entre l’approche axée sur les activités et l’approche axée sur le rendement.
Depuis le 1er avril 2012, l’Ontario a fait passer le système actuel de financement qui est principalement axé sur des budgets globaux à un modèle de financement axé sur les patients grâce auquel les patients reçoivent les bons soins au bon endroit et au bon moment. Le financement axé sur les patients propose une approche intégrée pour le financement du système de santé et place le patient au centre de toutes les décisions sur les soins de santé en adoptant le principe selon lequel « l’argent suit le patient ».
Aux fins de financement, les hôpitaux publics sont classés selon qu’ils reçoivent ou non dans le cadre du modèle de croissance et d’efficacité (MCE). En outre, les hôpitaux qui reçoivent du financement dans le cadre du MCE sont également classés selon qu’ils fournissent des soins spécialisés (p. ex. enseignement, soins pédiatriques) ou selon leur taille (p. ex. grands, moyens).
Les hôpitaux autonomes psychiatriques et de petite taille ne reçoivent pas de financement dans le cadre du MCE. Ils comptent plutôt sur des budgets globaux pour leur financement opérationnel.
Sources de financement des hôpitaux
Financement global : Financement de base non ciblé versé d’une année à l’autre. Ce financement n’est pas lié à la mise en œuvre de procédures spécifiques.
Modèle de croissance et d’efficacité (MCE) (anciennement Modèle d’allocation fondée sur la santé [MAFS]) : Le MAFS était une formule de financement fondé sur des données probantes qui faisait appel à des renseignements cliniques et financiers pour redistribuer environ 5 135 G$ annuellement entre tous les hôpitaux modélisés, selon le nombre de patients traités et la complexité de leurs soins. Le modèle prenait également en compte l’efficacité des hôpitaux.
En 2019-2020, la redistribution du MAFS a été suspendue, en attendant l’élaboration d’un plan à long terme qui envisage une approche consolidée pour faire face à la croissance des services, ce qui a entraîné l’établissement du modèle de croissance et d’efficacité (MCE). Le MCE est utilisé pour allouer des fonds de croissance supplémentaires, plutôt que de redistribuer les fonds existants. Cette façon de faire augmente l’enveloppe de financement totale du MCE sur une base annuelle.
Actes médicaux fondés sur la qualité (AMFQ) : Les AMFQ sont des épisodes de soins (p. ex. arthroplastie de la hanche ou du genou, AVC) pour lesquels des pratiques exemplaires fondés sur des données probantes ont été définies et pour lesquels les fournisseurs de soins reçoivent une rémunération pour la prestation des services s’y rapportant selon un prix établi.
Le financement est alloué en fonction de l’affectation d’un certain nombre de cas (volumes) et d’un prix provincial propre à une intervention médicale ou chirurgicale déterminée. Le prix provincial est rajusté pour correspondre aux différences de cohortes de patients de chaque hôpital à l’aide d’une mesure de l’acuité appelée indice de la charge de cas (ICC).
Le Ministère ne limite pas le nombre d’AMFQ pouvant être effectués. Les volumes d’AMFQ sont des cibles fondées sur les activités passées et les besoins liés à la croissance de la population. Ce modèle de financement axé sur le patient offre une souplesse considérable permettant aux hôpitaux d’effectuer plus (ou moins) d’AMFQ, conformément aux politiques de gestion des volumes d’AMFQ.
Soins regroupés : Tout comme les AMFQ, le financement des soins regroupés est alloué en fonction d’un nombre déterminé de cas et d’un prix. Toutefois, les AMFQ regroupés englobent des services qui vont au-delà des fournisseurs, notamment les soins hospitaliers et communautaires aux patients en phase post-aiguë comme les soins à domicile et en milieu communautaire. Les AMFQ regroupés offrent un paiement unique pour un épisode de soins à travers plusieurs établissements et fournisseurs, comme l’arthroplastie de la hanche ou du genou et la réadaptation postopératoire.
Le financement est alloué au titulaire de soins regroupés (un fournisseur de services de santé) qui est responsable d’établir un partenariat avec d’autres fournisseurs puis de leur transférer des fonds pour des soins chirurgicaux ou des soins de réadaptation aux patients en phase post-aiguë permettant à ceux-ci de bénéficier de services plus intégrés à partir du moment où ils entrent à l’hôpital pour une chirurgie jusqu’à leur rétablissement à la maison et dans la communauté. Les titulaires de soins regroupés doivent veiller à ce que les patients reçoivent la gamme complète de soins de manière intégrée, peu importe où ils résident.
Les soins regroupés sont offerts aux patients ayant subi une arthroplastie de la hanche ou du genou et aux personnes atteintes d’une maladie rénale chronique, et font l’objet de projets pilotes dans d’autres domaines cliniques.
Programmes et services prioritaires : Financement des interventions qui sauvent des vies et des services spécialisés (c.-à-d. soins cardiovasculaires, neurochirurgicaux, bariatriques, intensifs) ainsi que des programmes de santé pour les mères et les nouveau-nés.
Les taux de financement sont préétablis, et les montants en fonction des volumes sont déterminés à l’aide d’un certain nombre de points liés à des données, notamment les données sur l’utilisation historique, les changements touchant la population visée dans la zone desservie et les discussions directes avec les hôpitaux et Santé Ontario à l’échelle régionale, concernant leurs projections respectives.
Plan de fonctionnement postérieur à la construction (PFPC) : Ce programme de financement du plan de fonctionnement après la construction fournit des fonds de fonctionnement aux hôpitaux pour les services cliniques et l’agrandissement des locaux engagés après l’achèvement d’un projet d’immobilisations approuvé.
Ces financements peuvent être accordés pour l’augmentation du volume des services, les coûts ponctuels de transition et de démarrage, l’amortissement de l’équipement ou les coûts supplémentaires liés aux installations.
Délais d’attente : Financement alloué pour des services supplémentaires d’imagerie diagnostique (p. ex. des heures d’imagerie par résonance magnétique [IRM] et de tomodensitométrie [TDM]) et certaines interventions chirurgicales (prix par intervention). L’affectation des fonds est déterminée en fonction du rendement de l’année antérieure, de la capacité actuelle et des listes d’attente et des réaffectations en cours d’exercice.
Programme de financement axé sur les résultats (PFR) : Incitatifs financiers annuels ponctuels liés au rendement destinés aux hôpitaux dont le volume des urgences est élevé, soit plus de 30 000 visites au service des urgences par année.
6.0 Reconnaissance accordée aux transferts fédéraux
Le gouvernement de l’Ontario a reconnu publiquement la contribution fédérale au titre du Transfert canadien en matière de santé dans les Comptes publics de l’Ontario de 2021‑2022.
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 1.Nombre en date du 31 mars (#)Note de bas de page1: | 14 042 917 | 14 231 376 | 14 295 514 | 14 525 378 | 14 646 581 |
| Établissements publics | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 2. Nombre (#)Note de bas de page2: | 141 | 141 | 140 | 141 | 140 |
| 3. Paiements pour des services de santé assurés ($)Note de bas de page3: | 17 356 176 130 | 18 024 589 979 | 18 400 652 198 | 24 321 059 400 | 23 046 801 683 |
| Établissements privés à but lucratif | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 4. Nombre d'établissements privés à but lucratif offrant des services de santé assurés (#)Note de bas de page4: | non disponible | non disponible | non disponible | non disponible | non disponible |
| 5. Paiements aux établissements privés à but lucratif pour des services de santé assurés ($)Note de bas de page4: | non disponible | non disponible | non disponible | non disponible | non disponible |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 6. Nombre total de demandes, patients hospitalisés (#): | 6 473 | 6 230 | 5 809 | 4 323 | 5 081 |
| 7. Total des paiements, patients hospitalisés ($): | 61 748 658 | 59 696 706 | 54 158 972 | 43 726 985 | 55 073 029 |
| 8. Nombre total de demandes, patients externes (#): | 119 325 | 122 863 | 119 206 | 104 232 | 134 342 |
| 9. Total des paiements, patients externes ($): | 43 821 288 | 46 325 610 | 45 498 572 | 37 812 107 | 43 000 540 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 10. Nombre total de demandes, patients hospitalisés (#)Note de bas de page7: | Sans objet | 805 | 800 | 435 | 461 |
| 11. Total des paiements, patients hospitalisés ($)Note de bas de page7 | Sans objet | 49 236 770 | 76 038 140 | 32 377 325 | 22 123 444 |
| 12. Nombre total de demandes, patients externes | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| 13. Total des paiements, patients externes ($): | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 14. Nombre total de demandes, patients hospitalisés (#)Note de bas de page7: | Sans objet | 4 343 | 4 419 | 1 248 | 1 547 |
| 15. Total des paiements, patients hospitalisés ($)Note de bas de page7: | Sans objet | 3 936 420 | 3 986 091 | 1 288 096 | 1 559 798 |
| 16. Nombre total de demandes, patients externes (#)Note de bas de page7: | Sans objet | 13 693 | 13 891 | 3 453 | 3 571 |
| 17. Total des paiements, patients externes ($)Note de bas de page7: | Sans objet | 1 393 745 | 1 385 304 | 270 470 | 192 141 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 18. Nombre de médecins participants (#): | 31 718 | 32 566 | 33 245 | 33 562 | 34 798 |
| 19. Nombre de médecins ayant opté pour le retrait du régime d'assurance-santé (#): | 19 | 17 | 15 | 14 | 14 |
| 20.Nombre de médecins non participants (#)Note de bas de page8: | 0 | 0 | 0 | 0 | 0 |
| 21. Total des paiements des services médicaux rémunérés pour l'ensemble des méthodes de paiement ($)Note de bas de page9: | 13 199 726 871 | 13 024 319 815 | 13 910 893 530 | 13 300 206 910 | 14 766 370 330 |
| 22.Total des paiements des services médicaux rémunérés à l'acte ($): | 8 206 912 437 | 8 469 716 136 | 9 013 952 400 | 8 375 400 748 | 9 569 959 838 |
| Établissements privés à but lucratif | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 23. Nombre de services (#): | 539 598 | 573 828 | 506 698 | 426 823 | 522 370 |
| 24. Total des paiements ($)Note de bas de page10: | 28 646 930 | 30 818 175 | 28 626 840 | 23 229 219 | 28 108 867.60 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 25. Nombre de services | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| 26. Total des paiements ($) | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 27. Nombre de servicesNote de bas de page10 | Sans objet | 80 534 | 79 937 | 20 803 | 35 108 |
| 28. Total des paiements ($)Note de bas de page10 | Sans objet | 2 750 057 | 2 771 990 | 807 589 | 2 774 569 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 29. Nombre de dentistes participants (#): | 276 | 280 | 276 | 256 | 253 |
| 30. Nombre de dentistes ayant opté pour le retrait du régime d’assurance-santé (#): | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| 31. Nombre de dentistes non participants (#): | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| 32. Nombre de services fournis (#): | 105 438 | 106 109 | 101 668 | 72 476 | 82 795 |
| 33. Total des paiements ($): | 12 981 062 | 13 131 908 | 12 527 790 | 8 337 866 | 9 245 799 |
Footnotes
- Footnote 1
-
Ces estimations représentent le nombre de carte d’assurance-santé valides et actives (résidents présentement admissibles ayant présenté une demande au cours des 7 dernières années).
- Footnote 2
-
Nombre d’hôpitaux financés par l’État, à l’exception des hôpitaux psychiatriques spécialisés. Ces derniers ont été exclus conformément aux exigences du Rapport annuel sur l’application de loi canadienne sur la santé
- Footnote 3
-
Fonds versés aux hôpitaux publics et privés, à l’exception des hôpitaux psychiatriques spécialisés.
- Footnote 4
-
Au MSO, les données ne sont pas recueillies dans un seul système. De plus, le MSO est incapable de catégoriser les fournisseurs ou les établissements comme étant « à but lucratif » parce qu’il ne possède pas les états financiers contenant les détails du débours, par les fournisseurs de services, des revenus provenant du Ministère.
- Footnote 5
-
Les point no 10 et 11 comprennent les services hospitaliers et médicaux assurés fournis à l’étranger, tant pour les patients hospitalisés que les patients externes.
- Footnote 6
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
- Footnote 7
-
Les données concernent les services hospitaliers fournis aux voyageurs en déplacement à l’étranger pour des urgences aiguës, imprévues survenues en dehors du Canada et nécessitant un traitement immédiat.
- Footnote 8
-
L’Ontario ne compte aucun médecin non-participant, seulement des médecins qui ont opté pour le retrait du régime d’assurance-maladie et qui sont inclus au point no 20.
- Footnote 9
-
Le total des paiements comprend les paiements versés aux médecins de l’Ontario par l’entremise des programmes de paiement à l’acte, de soins primaires, d’autres modes de paiement, des centres de santé universitaires, des soins hospitaliers sur appel et du Health Care Connect. Les services et les autres paiements liés aux programmes des autres praticiens, aux programmes des services de santé hors du pays ou hors de la province, au personnel infirmier praticien, aux soins partagés interprofessionnels, aux cliniques dirigées par du personnel infirmier praticien, au projet ECHO et douleur chronique, aux services de fertilité, aux équipes de santé familiales et aux laboratoires communautaires sont exclus.
- Footnote 10
-
Les données concernent les services hospitaliers fournis aux voyageurs en déplacement à l’étranger pour des urgences aiguës, imprévues survenues en dehors du Canada et nécessitant un traitement immédiat.
- Footnote 11
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
Manitoba
Santé Manitoba (SM) assure le leadership et offre l’appui nécessaires afin de protéger, favoriser et préserver la santé de tous les Manitobains. SM poursuit ses efforts en vue de renforcer l’accès aux services, la prestation des soins, la capacité, l’innovation et la viabilité, ainsi que pour améliorer l'état de santé des Manitobains tout en réduisant les disparités en matière de santé. Les rôles et responsabilités du Ministère sont l’élaboration des politiques, des programmes et des normes, la responsabilisation des programmes et de la gestion financière et de l’évaluation. De plus, le Ministère continue à offrir certains services directs par l’entremise du Centre de santé mentale de Selkirk, du Laboratoire provincial Cadham, des services d’inspection en santé publique et des postes de soins infirmiers provinciaux.
Mesures spécifiques mises en œuvre pour lutter contre les retards dans le système de soins de santé liés à la pandémie de COVID-19
Santé Manitoba a formé le Groupe de travail sur le rétablissement des services chirurgicaux et diagnostiques (GTRSCD) afin de s'attaquer aux retards liés à la pandémie de COVID-19 en matière de chirurgie et de diagnostic. De plus, dans le cadre du financement approuvé précédemment pour régler les délais d'attente des interventions prioritaires, près de 8 000 interventions chirurgicales et diagnostiques ont été fournies en 2021-2022 par le biais de la Demande d'arrangements en matière d'approvisionnement (DAA) du Ministère. Ces services ont été fournis aux Manitobains, par le biais d'achats de services auprès de plusieurs prestataires, malgré les vagues successives de COVID-19.
1.0 Gestion publique
1.1 Régime d’assurance-santé et autorité publique
Le Régime d’assurance-maladie du Manitoba (RAMM) est géré par Santé Manitoba en vertu de la Loi sur l’assurance-maladie, L.R.M. 1987, ch. H35.
Le RAMM est géré conformément aux dispositions de cette Loi et assure les coûts des services hospitaliers, de soins personnels, des services médicaux et d’autres services de santé dont il est fait mention dans les lois provinciales ou dans les règlements connexes.
Le ministre de la Santé (le ministre) est responsable de la gestion et de l’application du RAMM. Le ministre peut également conclure, avec des personnes ou des groupes de personnes, les contrats et ententes qu’il juge nécessaires pour l’application de la Loi.
Il peut également octroyer des subventions à une personne ou à un groupe de personnes pour l’application de la Loi, sous réserve des conditions qu’il juge opportunes. Le ministre peut aussi, par écrit, déléguer à quiconque les pouvoirs ou les fonctions que lui confèrent la Loi ou son Règlement.
Aucune modification législative apportée à la Loi ou à son Règlement au cours de l’exercice 2021-2022 n’a touché la gestion publique du RAMM.
1.2 Liens hiérarchiques
En vertu de l’article 6 de la Loi sur l’assurance-maladie, le ministre doit faire préparer les états financiers vérifiés du RAMM et y faire état séparément des dépenses se rapportant aux services hospitaliers, aux soins médicaux ainsi qu’aux autres services de santé. Le ministre est également tenu de faire préparer un rapport annuel qui doit comprendre les états financiers vérifiés, et il doit déposer le rapport annuel à l’Assemblée législative dans les 15 premiers jours de session de celle-ci suivant sa réception. Si l’Assemblée ne siège pas, le rapport doit être déposé dans les 15 jours suivant le début de la session suivante.
1.3 Vérification des comptes
L’article 7 de la Loi sur l’assurance-maladie exige que le Bureau du vérificateur général du Manitoba (ou un autre vérificateur désigné par le Bureau du vérificateur général du Manitoba) fasse une vérification annuelle des comptes du RAMM et prépare un rapport à ce sujet à l’intention du ministre. La plus récente vérification dont les résultats ont été communiqués au ministre et que le public peut consulter est l’exercice 2021-2022 et se trouve ici aux pages 137 à 139 (en anglais seulement).
2.0 Intégralité
2.1 Services hospitaliers assurés
Les articles 46 et 47 de la Loi sur l’assurance-maladie, de même que le Règlement sur l’assurance‑hospitalisation et l’administration des hôpitaux (R.M. 48/93) s’appliquent aux services hospitaliers assurés.
Aucune modification n’a été apportée aux articles 46 et 47 de la Loi sur l’assurance-maladie ou au Règlement sur l’assurance-hospitalisation et l’administration des hôpitaux en 2021-2022.
En date du 31 mars 2022, 96 établissements fournissaient des services hospitaliers assurés aux patients hospitalisés et aux patients externes au Manitoba. Les hôpitaux sont désignés par le Règlement sur la désignation d’hôpitaux (R.M. 47/93) en vertu de la Loi.
Les services énoncés dans le Règlement comme étant des services hospitaliers assurés fournis aux patients hospitalisés et aux patients externes comprennent les services suivants :
- l’hébergement et les repas en salle commune;
- les soins infirmiers nécessaires;
- les services de laboratoire, de radiologie et autres services de diagnostic;
- les médicaments, les produits biologiques et les préparations connexes;
- les fournitures médicales et chirurgicales courantes;
- l’utilisation des salles d’opération, des salles d’accouchement et des installations d’anesthésie;
- l’utilisation des installations de radiothérapie, de physiothérapie, d’ergothérapie et d’orthophonie là où elles existent.
Le Règlement prévoit que les services en milieu hospitalier comprennent les fournitures médicales et chirurgicales courantes, ce qui permet d’assurer un accès raisonnable à tous les résidents. Les offices régionaux de la santé du Manitoba ainsi que Santé Manitoba (SM) vérifient la conformité à cette disposition.
Aucun autre service n’a été ajouté à la liste ou au barème des services hospitaliers assurés en 2021‑2022.
Durant la période 2021-2022, Santé Manitoba n’a recueilli aucune donnée probante officielle, n’a effectué aucune enquête ni n’a pris aucune mesure à l’égard des cliniques de diagnostic ayant été visées par une allégation relative à l’imposition de frais inadéquats aux patients pour des services qui seraient considérés comme étant assurés s’ils avaient été offerts dans un hôpital. Santé Manitoba n’a pas apporté de modification législative ou réglementaire à cet égard et ne compte pas en apporter prochainement.
Les résidents du Manitoba ont de grandes attentes quant à la qualité des soins de santé et exigent ce qu’il y a de mieux en matière de connaissances et de services médicaux lorsque leur état de santé personnel est en cause.
2.2 Services médicaux assurés
Le texte habilitant concernant les soins médicaux assurés est le Règlement sur l’assurance relative aux soins médicaux (R.M.49/93) pris en application de la Loi sur l’assurance-maladie.
Les médecins qui offrent des services assurés au Manitoba doivent être légalement autorisés à exercer la médecine au Manitoba, détenir la licence prescrite et être inscrits au registre, conformément à la Loi médicale. En date du 30 avril 2022, il y avait 3 157 médecins inscrits au Manitoba, dont 2 898 participent au Régime d’assurance-maladie du Manitoba.
Un médecin peut, sur présentation d’un préavis écrit au ministre de la Santé (le ministre) choisir de percevoir lui-même ses honoraires, plutôt que de les recevoir du ministre, pour les soins offerts aux assurés, conformément à l’article 91 de la Loi et à l’article 5 du Règlement sur l’assurance relative aux soins médicaux. La décision de ne pas participer au Régime de soins de santé entre en vigueur le premier jour du mois suivant une période de 90 jours à compter de la date où le ministre reçoit l’avis.
Avant d’offrir un service médical à un assuré, le médecin doit donner un préavis raisonnable de son intention de percevoir ses honoraires auprès de cette personne ou d’une autre, qui n’est pas le ministre. Il est tenu de soumettre, pour le compte de l’assuré, une demande de règlement au ministre; le médecin ne peut percevoir d’honoraires en sus des prestations exigibles à l’égard de ces services en vertu de la Loi ou de son Règlement. Aucun médecin n’a fait le choix de se retirer du Régime en 2021-2022.
Le Règlement sur les frais engagés pour des soins médicaux assurés (R.M. 95/96) fournit la liste des soins médicaux assurés par Santé Manitoba. La couverture s’étend à tous les services de soins personnels médicalement nécessaires offerts par un médecin à un assuré et qui ne sont pas exclus aux termes du Règlement sur les services exclus (R.M. 46/93) pris en application de la Loi.
Au cours de l’exercice 2021-2022, un certain nombre de nouveaux services assurés ont été ajoutés au barème d’honoraires révisé. Le manuel du médecin (Physician’s Manual) se trouve sur le site Web de SM.
Pour faire inscrire un service médical à la liste des services assurés par SM, les médecins doivent présenter une proposition à Doctors Manitoba, qui négocie ensuite avec SM, notamment les honoraires. Santé Manitoba peut également amorcer le processus, ce qui peut comprendre la consultation des intervenants et du public.
2.3 Services de chirurgie dentaire assurés
La liste des services de chirurgie dentaire assurés est fournie dans le Règlement sur l’assurance-hospitalisation et l’administration des hôpitaux (R.M.48/93) pris en application de la Loi sur l’assurance‑maladie. Ces services sont assurés lorsqu’ils sont offerts par un chirurgien spécialisé en chirurgie dentaire et maxillo-faciale ou un dentiste autorisé à exercer dans un hôpital, et qu’il est nécessaire d’hospitaliser le patient afin d’accomplir correctement la chirurgie. Le Règlement prévoit également des prestations relativement au coût des services d’orthodontie assurés dans les cas de fissure labiale ou de fente palatine chez les personnes inscrites au programme avant leur 18e anniversaire, et ce, lorsque les services sont offerts par un orthodontiste autorisé.
Les prestataires de services dentaires peuvent, en remettant en tout temps au ministre un avis par écrit, décider de percevoir leurs honoraires directement auprès du patient de la même manière qu’un médecin conformément au paragraphe 91(1) de la Loi sur l’assurance-maladie, auquel cas ils ne doivent pas facturer au patient ou recevoir de celui-ci des honoraires en sus des prestations exigibles en vertu de la Loi ou de son Règlement. Aucun prestataire de services dentaires n’a fait le choix de se retirer du Régime en 2021-2022.
Pour faire inscrire un service dentaire à la liste des services assurés, le dentiste doit soumettre une proposition à l’Association dentaire du Manitoba aux fins de discussions avec SM, ce qui peut comprendre des consultations avec des intervenants et le public. Celle-ci négocie l’intervention et les honoraires avec SM.
2.4 Services hospitaliers, médicaux et de chirurgie dentaire non assurés
Le Règlement sur les services exclus (R.M. 46/93), pris en application de la Loi sur l’assurance-maladie, définit les services qui ne sont pas assurés. Ce sont :
- les examens et les rapports établis pour des raisons d’emploi, d’assurance, de fréquentation d’une université ou d’un camp, ou encore les services offerts à la demande de tiers;
- les services d’immunisation et autres services offerts à des groupes, sauf s’ils sont autorisés par SM;
- les soins que des médecins, des dentistes, des chiropraticiens ou des optométristes se donnent à eux-mêmes ou donnent aux personnes à leur charge;
- la préparation de dossiers, de rapports, de certificats, de communications et de témoignages devant un tribunal;
- le kilométrage ou le temps de déplacement;
- les services de psychologues, de podologues et d’autres praticiens dont les services ne sont pas mentionnés dans la loi;
- l’enlèvement de tatouages;
- l’ajustement de lentilles cornéennes;
- le rétablissement de la fécondité;
- la psychanalyse.
Le Règlement sur l’assurance-hospitalisation et l’administration des hôpitaux mentionne que les services en milieu hospitalier comprennent les fournitures médicales et chirurgicales courantes, ce qui permet d’assurer un accès raisonnable à tous les résidents. Les offices régionaux de la santé et SM vérifient la conformité à cette disposition.
Tous les résidents du Manitoba jouissent d’un accès équitable aux services. Les tiers, comme les assureurs privés et la Commission des accidents du travail, n’ont pas accès en priorité aux services en versant un supplément. Le Manitoba n’a aucun processus officiel pour surveiller la conformité; toutefois, les commentaires des médecins, des administrateurs d’hôpitaux, des professionnels de la santé et du personnel permettent aux offices régionaux de la santé ainsi qu’à SM de se tenir au courant des préoccupations relatives à l’usage et aux services.
Pour retirer un service de la liste des services assurés par SM, le Ministère prépare une demande qu’il soumet à l’approbation du Cabinet. La décision de tenir ou non une consultation publique est prise au cas par cas, selon le service en cause. Aucun service n’a été supprimé de la liste des services assurés par SM en 2021-2022.
3.0 Universalité
3.1 Admissibilité
La Loi sur l’assurance-maladie définit les modalités d’admissibilité des résidents du Manitoba au Régime d’assurance-maladie de la province.
Le paragraphe 2(1) de la Loi stipule qu’un « habitant » est une personne qui est légalement autorisée à habiter au Canada, qui réside au Manitoba et qui y est effectivement présente au moins six mois par année civile. Cette définition vise également toute autre personne correspondant à la définition d’habitant (résident) aux termes des règlements, mais n’inclut pas, sauf indication contraire du ministre de la Santé (le ministre), les personnes qui sont titulaires d’un permis de séjour temporaire délivré sous le régime de la Loi sur l’immigration et la protection des réfugiés (Canada) ainsi que les visiteurs, les personnes de passage et les touristes.
Les paragraphes 7(1) et 8(1) du Règlement sur la résidence et l’inscription (R.M. 54/93) élargissent la définition de « résidence ». Aux termes du paragraphe 7(1), les personnes qui s’absentent du Manitoba pendant au plus 24 mois consécutifs pour faire œuvre de missionnaires, occuper un emploi à l’extérieur du pays ou prendre un congé sabbatique peuvent conserver leur statut de résident de cette province, tout comme les étudiants qui fréquentent à temps plein un établissement d’enseignement reconnu. Par ailleurs, aux termes du paragraphe 8(1), les personnes légalement autorisées à travailler au Manitoba et qui détiennent un permis de travail valide pour au moins 12 mois sont réputées être résidentes sous le régime de la Loi sur l’immigration et la protection des réfugiés (Canada). De plus, l’article 8.1.1 du Règlement sur la résidence et l’inscription élargit la résidence réputée de manière à inclure les travailleurs étrangers temporaires (et leurs personnes à charge) dans la province qui fournissent des services agricoles en raison d’un permis de travail, peu importe la durée de ce permis.
Aucune modification n’a été apportée au Règlement sur la résidence et l’inscription (R.M. 54/93) en 2021‑2022.
L’article 6 du Règlement sur la résidence et l’inscription définit la période d’attente au Manitoba comme suit :
« Un habitant qui, immédiatement avant son arrivée au Manitoba, était habitant d’une autre province ou d’un territoire canadien n’est pas assuré avant le premier jour du troisième mois qui suit le mois de son arrivée ».
L’article 6 du Règlement sur la résidence et l’inscription stipule qu’aucune période d’attente ne s’applique pour les personnes à charge des membres des Forces armées canadiennes.
Il n’existe actuellement aucune autre période d’attente au Manitoba.
Le Régime d’assurance-maladie du Manitoba (RAMM) exclut les résidents couverts par un régime fédéral, y compris par les lois fédérales suivantes :
- Loi sur l’aéronautique;
- Loi sur les prestations de guerre pour les civils;
- Loi sur l’indemnisation des agents de l’État;
- Loi sur l’indemnisation des marins marchands;
- Loi sur la défense nationale;
- Loi sur les pensions;
- Loi sur la réadaptation des anciens combattants;
- les détenus sous responsabilité fédérale ou les personnes couvertes par une loi d’une autre province ou d’un territoire sont également exclus [paragraphe 2[2] du Règlement sur les services exclus].
Les résidents libérés des Forces canadiennes ainsi que les détenus libérés d’un pénitencier fédéral sans personnes à charge qui sont des résidents de la province deviennent admissibles à l’assurance-maladie. Aux termes du paragraphe 2[3] du Règlement sur la résidence et l’inscription (R.M. 54/93), ces personnes ont un mois, lorsqu’elles changent de statut, pour s’inscrire auprès de Santé Manitoba (SM).
Au Manitoba, les membres de la GRC sont des personnes assurées et ont droit aux prestations prévues par le RAMM.
Pour les besoins de la délivrance des cartes d’assurance-maladie, les personnes doivent aviser SM, documents à l’appui, qu’elles sont légalement autorisées à être au Canada et qu’elles ont l’intention de résider au Manitoba pendant six mois au cours d’une année civile. Elles doivent aussi fournir une adresse de résidence principale dans la province. À la réception de ces renseignements, Santé Manitoba délivre une carte d’inscription à la personne ainsi qu’à toutes les personnes admissibles à sa charge.
Au Manitoba, deux numéros sont associés à la santé : le numéro d’inscription est un numéro à six chiffres attribué à une personne de 18 ans ou plus qui n’est pas réputée être une personne à charge. Le numéro à six chiffres peut être utilisé par tous les membres d’une famille y compris le conjoint et les personnes à charge. Un numéro d’identification médical personnel de neuf chiffres est utilisé pour le paiement des demandes de remboursement de soins médicaux et de services hospitaliers.
En date du 31 mars 2022, on comptait 1 399 093 résidents inscrits au Régime d’assurance-maladie du Manitoba.
Il est possible de faire appel de la décision de SM en ce qui concerne l’admissibilité en présentant une demande au Conseil manitobain d’appel en matière de santé, qui est un tribunal quasi-judiciaire indépendant aux termes de la Loi sur l’assurance-maladie.
Aucune disposition de retrait du Régime d’assurance-maladie du Manitoba n’est prévue pour les résidents.
3.2 Autres catégories de personnes
Aux termes du paragraphe 8[1] du Règlement sur la résidence et l’inscription (R.M. 54/93), les travailleurs temporaires doivent être titulaires d’un permis de travail délivré par Immigration, Réfugiés et Citoyenneté Canada les autorisant à travailler au moins 12 mois consécutifs, être effectivement présents au Manitoba pendant six mois au cours d’une année civile et être légalement autorisés à demeurer au Canada pour bénéficier de la couverture offerte par le RAMM.
L’article 8.1.1 du Règlement sur la résidence et l’inscription prolonge la période de résidence au Manitoba des travailleurs agricoles étrangers (et de leurs conjoints et personnes à charge) détenant un permis de travail temporaire, peu importe la durée de ce permis.
4.0 Transférabilité
4.1 Période d’attente minimale
Le Règlement sur la résidence et l’inscription (article 6, R.M. 54/93) fixe la période d’attente pour les assurés d’une autre province ou d’un territoire. Un résident qui, immédiatement avant son arrivée au Manitoba, habitait dans une autre province ou dans un territoire du Canada est assuré le premier jour du troisième mois qui suit le mois de son arrivée.
4.2 Couverture durant des absences temporaires au Canada
Le Règlement sur la résidence et l’inscription (paragraphe 7[1], R.M. 54/93) définit les règles de transférabilité de l’assurance-maladie pendant des absences temporaires au Canada.
Les étudiants sont réputés être des résidents et continuent à être couverts pendant toute la période où ils sont inscrits à temps plein dans un établissement d’enseignement reconnu. Une autre disposition stipule qu’ils doivent avoir l’intention de revenir au Manitoba et d’y résider à la fin de leur programme d’études.
Le Manitoba a des ententes officielles de facturation réciproque des services hospitaliers assurés avec toutes les provinces et tous les territoires canadiens.
Les soins aux patients hospitalisés sont payés selon les tarifs normaux approuvés par la province ou le territoire d’accueil. Les paiements versés pour les services hospitaliers, les actes médicaux très coûteux et les services en consultation externe sont fondés sur les tarifs nationaux établis par les régimes de santé provinciaux et territoriaux. Ils comprennent tous les services médicalement nécessaires de même que les coûts relatifs aux soins d’urgence.
Les soins médicaux reçus dans toutes les provinces, à l’exception du Québec, et tous les territoires sont rémunérés dans le cadre des ententes de facturation réciproque aux tarifs de la province ou du territoire d’accueil. Les demandes de remboursement pour soins médicaux reçus au Québec sont soumises par le patient ou le médecin à Santé Manitoba qui les réglera selon les tarifs en vigueur dans la province d’accueil.
4.3 Couverture durant des absences temporaires à l’extérieur du Canada
Le Règlement sur la résidence et l’inscription (paragraphe 7[1], R.M. 54/93) définit les règles de transférabilité de l’assurance-maladie pendant des absences temporaires au Canada.
L’article 7(1)g) du Règlement sur la résidence et l’inscription prolonge la période de six à sept mois la période durant laquelle une personne peut s’absenter temporairement du Manitoba pour résider à l’extérieur du Canada sur une période de 12 mois.
Les résidents qui travaillent à temps plein à l’extérieur du Canada ayant des contrats de travail auront droit à l’assurance-santé pendant un maximum de 24 mois consécutifs. Ils doivent retourner au Manitoba et y résider à la fin de leur contrat. Les personnes qui travaillent dans le domaine de l'aide humanitaire ou les missionnaires pour le compte d’une organisation religieuse ayant le statut d’organisme de bienfaisance au sens de la Loi de l’impôt sur le revenu (Canada) sont couverts par SM pour un maximum de 24 mois consécutifs. Les étudiants sont réputés être des résidents et continuent à être couverts pendant la durée de leur inscription à temps plein dans un établissement d’enseignement reconnu. Une autre disposition stipule qu’ils doivent avoir l’intention de revenir au Manitoba et d’y résider à la fin de leur programme d’études. Les résidents en congé sabbatique ou en congé d’études sont couverts par SM pendant un maximum de 24 mois consécutifs. Ces personnes doivent retourner au Manitoba et y résider à la fin de leur congé.
Les résidents du Manitoba couverts par le Régime d’assurance-maladie provincial qui reçoivent des soins médicaux et hospitaliers à l’extérieur du Canada sont admissibles à un remboursement au tarif établi dans le Règlement sur l’assurance relative aux soins médicaux et le Règlement sur l’assurance‑hospitalisation et l’administration des hôpitaux. Les services médicaux d’urgence obtenus à l’extérieur du Canada sont remboursés à un tarif qui équivaut à celui qu’un médecin manitobain recevrait pour des services semblables. Les soins hospitaliers d’urgence sont remboursés à un tarif quotidien moyen déterminé par SM.
4.4 Nécessité d’une approbation préalable
L’approbation préalable n’est pas exigée pour les actes qui sont couverts dans le cadre des ententes de facturation réciproque conclues avec d’autres provinces. SM doit toutefois donner son approbation pour les produits et les actes médicaux onéreux qui ne sont pas visés par ces ententes.
Pour être remboursés, tous les soins médicaux et hospitaliers non urgents offerts à l’extérieur du Canada doivent être préalablement approuvés par SM. Les Manitobains qui nécessitent des soins médicaux ou hospitaliers non offerts au Manitoba ou ailleurs au Canada peuvent être admissibles à un remboursement des coûts engagés à l’étranger, conformément au Règlement sur l’assurance relative aux soins médicaux. Ils doivent fournir à SM une recommandation d’un spécialiste indiquant que le patient a besoin d’un service particulier médicalement nécessaire.
Il est possible de faire appel de la décision de SM en ce qui concerne l’admissibilité aux avantages médicaux en présentant une demande au Conseil manitobain d’appel en matière de santé, qui est un tribunal quasi‑judiciaire indépendant établi aux termes de la Loi sur l’assurance-maladie.
5.0 Accessibilité
5.1 Accès aux services de santé assurés
Santé Manitoba veille à ce que les soins médicaux soient assurés en toute équité et à ce que tous les Manitobains y aient un accès raisonnable. Entré en vigueur le 1er janvier 1999, le Règlement sur les établissements chirurgicaux (R.M. 222/98), pris en application de la Loi sur l’assurance-maladie, empêche les établissements chirurgicaux privés d’imposer des frais supplémentaires pour les soins médicaux assurés.
La Loi sur l’assurance-maladie, et la Loi sur les cliniques privées comportent des définitions et d’autres dispositions qui stipulent ce qui suit :
- aucune facturation ne peut être présentée aux personnes qui reçoivent des services chirurgicaux assurés ou à toute autre personne en leur nom;
- un établissement chirurgical ne peut effectuer des interventions nécessitant un séjour de plus de 24 heures et fonctionner comme un hôpital privé.
La Loi sur l’accessibilité pour les Manitobains établit des définitions et des principes qui assurent l’accessibilité en supprimant les barrières qui bloquent les personnes handicapées dans leur accès à des soins de santé et en empêchant la création de telles barrières, notamment en ce qui concerne :
- l’hébergement;
- le milieu bâti, y compris les établissements, les bâtiments, les constructions et les locaux;
- la façon dont les biens, les services et les renseignements sont fournis et reçus;
- les activités et les entreprises désignées par règlement.
Si un résident du Manitoba estime qu’il a été facturé de façon inappropriée pour un service assuré au titre du Régime provincial d’assurance-maladie (c.-à-d. dans un cas potentiel de surfacturation ou d’imposition de frais modérateurs), le résident est encouragé à communiquer avec le Manitoba pour signaler l’incident aux coordonnées suivantes :
Santé Manitoba
300 Carlton Street
Winnipeg (Manitoba) R3B 3M9
1-800-392-1207
La Direction générale des services assurés de SM demande des précisions sur les frais imposés au patient pour déterminer si le service offert est un service assuré et si d'autres mesures doivent être prises. En général, il suffit de communiquer avec le prestataire de services médicaux pour l’informer qu’il doit rembourser le patient et présenter une demande de règlement à SM. Des incidents ultérieurs de la part d’un même prestataire peuvent donner lieu à une enquête de l’équipe de vérification et d'enquête de SM. Les préoccupations concernant la conduite professionnelle de prestataires de services médicaux sont transmises à l’organisme de réglementation approprié.
Santé Manitoba est déterminé à respecter les principes du régime d’assurance‑maladie et à améliorer la santé de tous les Manitobains. En 2021-2022, le Manitoba a continué d’appuyer ces engagements au moyen d'un certain nombre d’activités, comme celles présentées ci‑après.
Transformation du système
Soins communs Manitoba, un nouvel organisme de santé provincial annoncé en 2017-2018, continue de mettre l’accent sur une planification axée sur les patients afin de garantir des normes uniformes dans toute la province pour la prestation des soins. On a demandé l'avis de plus de dix équipes cliniques provinciales composées de prestataires de soins de santé ayant des antécédents professionnels et une expérience variés au sein des collectivités rurales, urbaines et du Nord du Manitoba dans le but d'élaborer un plan stratégique pluriannuel de services cliniques et préventifs, le Plan de services cliniques et préventifs du Manitoba. Ce plan en est à la première phase de planification de la mise en œuvre qui jette les bases de futurs changements cliniques visant à mieux aligner les services sur les besoins de la population et à rapprocher les services de soins de santé du domicile des Manitobains.
De plus, le Manitoba a continué à mettre en œuvre le modèle centre de médecine de famille axé sur le patient par le biais de deux initiatives complémentaires et alignées - Mes équipes de santé et Clinique à domicile. Le but de ces initiatives est d'améliorer l'accès et de démontrer l'atteinte de normes de soins primaires de qualité pour les Manitobains et de mettre en place un système de soins primaires plus intégré. Le taux d'adoption des cliniques à domicile est demeuré élevé, représentant environ 87,2 % de tous les prestataires de soins primaires. Les deux initiatives demeurent alignées sur le plan provincial plus large des services cliniques et préventifs.
Établissements
Santé Manitoba a transmis des directives stratégiques en ce qui concerne les investissements dans les infrastructures afin de fixer des attentes et les conditions pour assurer la réussite des intervenants dans le cadre de l’approche interfonctionnelle relative à la planification et à l’établissement d’infrastructures, y compris des investissements pour la réparation, la rénovation et la construction de bâtiments, l’équipement spécialisé et les Technologies de l'information et des communications (TIC).
Santé Manitoba a établi un plan d’infrastructures pluriannuel qui appuie les objectifs en matière de santé de la population et qui est durable et suffisamment flexible pour répondre aux besoins changeants de celle-ci ainsi que les exigences en matière d’innovation dans la prestation de services. Ce plan comprend un examen des demandes priorisées pour les grands projets d’immobilisations et les réparations et rénovations des infrastructures, les TIC et la réparation et le remplacement de l’équipement spécialisé reçues des offices régionaux de la santé (ORS) ou des organismes de prestation de services (OPS). Il contient également des conseils pour guider le processus décisionnel du gouvernement en ce qui concerne les investissements.
Santé Manitoba a planifié, élaboré et réalisé des projets d’infrastructures prévus dans le plan pluriannuel d’immobilisations stratégiques afin de répondre aux besoins en matière de services d’exploitation du système de santé provincial. Pendant l’exercice financier 2021-2022, 94 investissements individuels dans le cadre des immobilisations et des TIC, ainsi que plus de 300 projets individuels les catégories de réparation et de mise à niveau des infrastructures et relatif à l’équipement spécialisé ont été réalisés. Des projets d'une valeur estimée à 2,7 milliards de dollars ont été soumis à SM et sont allés de l’avant.
Le Manitoba a obtenu et maintenu un financement gouvernemental pour soutenir l'exécution du plan stratégique provincial d'immobilisations en TIC, qui a été établi et mis en œuvre conformément à l’orientation du gouvernement et aux besoins et pratiques exemplaires de la région, aux normes appropriées (programme, conception et construction), à la portée et à l’échéancier approuvées et aux limites de coûts négociées. Une surveillance de la mise en œuvre des investissements d’environ 292 millions de dollars en infrastructures, en TIC et en équipement spécialisé a été assurée.
Le Manitoba a appliqué des politiques liées aux pratiques d’approvisionnement, au développement d’infrastructures, à la durabilité des infrastructures, au financement ministériel et au partage des coûts entre les collectivités et a assuré la surveillance et l’orientation afin de veiller à ce que les exigences soient connues et que les ORS et les OPS s’y conforment.
Le Manitoba a fourni des renseignements utiles et exacts concernant le programme d’infrastructures du Ministère, y compris des prévisions précises sur les besoins relatifs à l’entretien, les normes et les modèles de programme émergents, le financement des immobilisations et l’élaboration d’options de programmes et de politiques appropriées.
Le Manitoba a procédé à des mises à niveau et a apporté des modifications fonctionnelles à l’infrastructure existante en temps opportun et selon un ordre de priorité et a poursuivi la supervision du programme annuel de renouvellement de l’infrastructure des TIC, géré par l’équipe de la santé numérique, et qui est axé sur l’application d’une approche fondée sur les risques visant à remplacer et à mettre à niveau l’infrastructure technique vieillissante, obsolète et défaillante de l’environnement d’exploitation des systèmes d’information sur la santé du Manitoba.
Une surveillance des politiques, de la planification et de la gestion des projets a été assurée pour appuyer les initiatives ministérielles et garantir une distribution des ressources et une mise en œuvre des solutions appropriées, y compris le déploiement d’importants efforts pour mettre à jour et entretenir les systèmes de TIC appuyant des systèmes administratifs essentiels ainsi que la capacité de gestion et d’analyse de l’information. Le Manitoba a fourni les données et les renseignements nécessaires au personnel du ministère de la Santé pour atteindre les buts et les objectifs ministériels et a consulté les autres directions générales et secteurs du Ministère pour s’assurer que tous les projets proposés cadrent avec les priorités ministérielles établies, ainsi que pour gérer, maintenir et assurer la sécurité des systèmes et des processus ministériels afin de soutenir l'accès des utilisateurs à l’information conformément aux objectifs de disponibilité fixées.
La surveillance s’est également poursuivie pour le programme annuel de santé et de sécurité, y compris l’examen de la liste des projets potentiels prioritaires des régies régionales de la santé et des organismes de prestation de services, la surveillance des projets jusqu’à leur réalisation complète et la supervision du programme annuel sur l’équipement spécialisé, notamment le suivi des dépenses et l’achèvement de la livraison et de l’installation.
Professionnels de la santé
En 2021-2022, la province a financé l'effectif suivant de professionnels médicaux et infirmiers autorisés à exercer au Manitoba :
- 3 157 médecins;
- 176 adjoints au médecin et auxiliaires cliniques;
- 306 infirmiers praticiens;
- 13 283 infirmiers autorisés;
- 1 130 infirmiers psychiatriques autorisés;
- 3 856 infirmiers auxiliaires autorisés.
La transition vers la Loi sur les professions de la santé réglementées (LPSR) demeure une entreprise considérable pour la province. La LPSR est entrée en vigueur en janvier 2014 pour faire en sorte que toutes les professions de la santé réglementées sont régies par des règlements cohérents et uniformes, en mettant l’accent sur la sécurité des patients et la responsabilisation. La Loi comprend une liste d’activités et d’interventions, nommées « actes réservés », que les professionnels de la santé réglementés sont autorisés à pratiquer lorsqu’ils prodiguent des soins de santé selon leurs compétences et leur formation.
La LPSR établit des règles et des processus cohérents en ce qui concerne la gouvernance, l’inscription, les plaintes et les mesures disciplinaires ainsi que le pouvoir de réglementation et de prise de règlements administratifs. À ce jour, les audiologistes et les orthophonistes, les médecins et les chirurgiens, ainsi que les infirmières autorisées ont fait la transition vers l'autoréglementation en vertu de la LPSR. Les psychologues et les infirmiers psychiatriques autorisés seront les deux prochaines professions à faire la transition vers l’autoréglementation aux termes de la LPSR. La province continuera de se concentrer sur la transition vers l’autoréglementation en vertu de la LPSR d’autres professions du domaine de la santé puisqu’une telle transition aura une incidence à long terme sur la main-d'œuvre provinciale du secteur de la santé.
En 2021-2022, la province a fourni des fonds pour augmenter le nombre de professionnels de la médecine et des soins infirmiers inscrits au Manitoba de la façon suivante :
- Le nombre de médecins a augmenté de 74 (de 3 083 à 3 157)
- Le nombre d'infirmiers praticiens a augmenté de 31 (de 275 à 306)
- Le nombre d'infirmiers psychiatriques autorisés a augmenté de 24 (de 1 106 à 1 130)
- Le nombre d'infirmiers auxiliaires autorisés a augmenté de 137 (de 3 719 à 3 856)
- Le nombre d’adjoints au médecin a augmenté de 38 (de 138 à 176).
Le nombre d'infirmiers autorisés a augmenté de 136 (passant de 13 147 à 13 283).
5.2 Rémunération des médecins
Le Manitoba continue à employer les modes de rémunération suivants pour ses médecins :
- rémunération à l’acte;
- rémunération contractuelle;
- association de divers modes de rémunération;
- rémunération à la vacation.
La Loi sur l’assurance-maladie régit la rémunération des médecins pour les services assurés. Aucune modification touchant la rémunération des médecins n’a été apportée à la Loi sur l’assurance-maladie en 2021-2022.
La rémunération à l’acte est encore le principal mode de rémunération. Les autres modes de rémunération représentent une part importante de la rémunération totale des médecins du Manitoba. Les médecins financés par d'autres sources sont ceux qui ne sont pas rémunérés à l’acte, y compris par un salaire (relation d’emploi) ou ceux qui travaillent sur une base contractuelle indépendante. Le Manitoba associe également divers modes de rémunération le cas échéant. De plus, les médecins peuvent recevoir une rémunération à la vacation pour dispenser des soins médicaux pour une période donnée, de même que des allocations lorsqu’ils sont de garde et pour d’autres fonctions.
En 2021-2022, Santé Manitoba, en collaboration avec Soins communs, représentaient la province dans le cadre de ses négociations avec les médecins manitobains. Les médecins sont généralement représentés par Doctors Manitoba, sauf pour quelques exceptions, comme les oncologues embauchés par Action cancer Manitoba.
En juillet 2019, Doctors Manitoba et le gouvernement du Manitoba ont conclu une entente de quatre ans, afin de renouveler la convention collective des médecins qui est entrée en vigueur le 1er avril 2019. Elle prendra fin le 31 mars 2023.
Le manuel du médecin (Physician’s Manual) du Manitoba contient l’ensemble des descriptions des tarifs d’honoraires, des tarifs et des prescriptions d’application ainsi que le processus de règlement des différends relativement à la rémunération à l’acte versés aux médecins. Ce document constitue le barème des prestations payables aux médecins au nom des personnes assurées au Manitoba conformément au Règlement sur l’assurance relative aux soins médicaux pris en vertu de la Loi sur l’assurance-maladie.
Toutes les demandes de remboursement de rémunération à l’acte doivent être présentées par voie électronique. La présentation de demandes de remboursement sur support papier est permise de façon limitée et seulement après l’obtention de l’approbation préalable de SM. Les demandes de remboursement de la rémunération à l’acte doivent être reçues dans les six mois suivant la date à laquelle le médecin a rendu le service.
5.3 Paiements aux hôpitaux
La section 3.1 de la partie 4 de la Loi sur les offices régionaux de la santé présente les dispositions concernant les accords d’exploitation entre les offices régionaux de la santé et les administrateurs d’hôpitaux et de foyers de soins personnels, qui sont des « personnes morales dispensant des soins de santé » au sens de la Loi.
Aux termes des dispositions de la section 3.1, les offices régionaux de la santé ne peuvent fournir de fonds de fonctionnement à une personne morale dispensant des soins de santé en l’absence d’un accord écrit :
- prévoyant les services de santé devant être fournis par la personne morale;
- indiquant les fonds devant être fournis par l’office régional de la santé pour les services de santé;
- précisant les modalités de l’accord;
- prévoyant un processus de règlement des litiges et les recours en cas de contravention à l’accord.
Si les parties ne peuvent parvenir à un accord, la Loi les autorise à demander au ministre de nommer un médiateur pour les aider à régler les questions en litige. Si la médiation est infructueuse, le ministre peut régler la ou les questions en litige. La décision du ministre est alors exécutoire pour les parties.
Trois offices régionaux de la santé sont responsables d’hôpitaux dirigés par des personnes morales offrant des soins de santé dans les régions qu’ils desservent. Les offices ont les accords nécessaires avec ces personnes morales qui permettent à l’office régional de la santé de déterminer le financement qui sera accordé en s’appuyant sur des données objectives, des pratiques exemplaires et les critères qui s’appliquent normalement pour des établissements comparables. Dans toutes les autres régions, les hôpitaux sont dirigés par les offices régionaux de la santé. La CSSM doit approuver l’affectation des ressources par les offices régionaux de la santé, dans le cadre de l’approbation des plans de santé régionaux que ces offices régionaux sont tenus de soumettre aux fins d’approbation conformément à l’article 24 de la Loi sur les offices régionaux de la santé. Selon l’article 23, les offices régionaux de la santé doivent affecter les ressources en conformité avec le plan de santé régional approuvé.
En vertu du paragraphe 50(2.1) de la Loi sur l’assurance-maladie, les sommes au titre des paiements du Régime d’assurance-maladie du Manitoba pour les soins hospitaliers assurés doivent être versées aux offices régionaux de la santé. Si l’office régional de la santé n’est pas le propriétaire de l’hôpital et n’en assure pas le fonctionnement, il doit verser l’argent à l’hôpital, en conformité avec tout accord conclu entre l’office régional de la santé et l’administrateur de l’hôpital.
Aucune modification législative apportée à la Loi ou à son Règlement au cours de l’exercice 2021-2022 n’a touché les paiements aux hôpitaux.
6.0 Reconnaissance accordée aux transferts fédéraux
Dans les documents officiels, le Manitoba reconnaît régulièrement les contributions versées par le gouvernement fédéral au titre du Transfert canadien en matière de santé. Les transferts fédéraux sont indiqués dans le document Budget complémentaire (budget du Manitoba) et dans les comptes publics du Manitoba. Les deux documents sont publiés chaque année par le gouvernement du Manitoba.
| 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|---|
| 1. Nombre en date du 31 mars | 1 339 308 | 1 356 961 | 1 360 518 | 1 372 708 | 1 386 938 | 1 399 093 |
| Établissements publics | 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|---|
| 2. Nombre | 96 | 96 | 96 | 96 | 96 | 96 |
| 3. Paiements pour des services de santé assurés ($) | non disponible | non disponible | non disponible | non disponible | non disponible | non disponible |
| Établissements privés à but lucratifNote de bas de page1 | 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2020-2021 |
| 4. Nombre d'établissements privés à but lucratif offrant des services de santé assurés | 0 | 0 | 0 | 0 | 0 | 0 |
| 5. Paiements aux établissements privés à but lucratif pour des services de santé assurés ($) | 0 | 0 | 0 | 0 | 0 | 0 |
| 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|---|
| 6. Nombre total de demandes, patients hospitalisés | 2 458 | 2 569 | 2 491 | 2 502 | 1 922 | 0 |
| 7. Total des paiements, patients hospitalisés ($) | 28 194 575 | 31 845 644 | 33 989 616 | 35 646 832 | 26 464 737 | 0 |
| 8. Nombre total de demandes, patients externes |
30 412 | 30 843 | 31 401 | 30 616 | 22 008 | non-reciprocal |
| 9. Total des paiements, patients externes ($) | 11 535 541 | 12 579 590 | 12 742 040 | 13 949 642 | 8 894 815 | 0 |
| Pré-approuvés | 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|---|
| 10. Nombre total de demandes, patients hospitalisés pré-approuvés | non disponible | non disponible | non disponible | non disponible | non disponible | non disponible |
| 11. Total des paiements, patients hospitalisés pré-approuvés ($) | non disponible | non disponible | non disponible | non disponible | non disponible | non disponible |
| 12. Nombre total de demandes, patients externes pré-approuvés |
non disponible | non disponible | non disponible | non disponible | non disponible | non disponible |
| 13. Total des paiements, patients externes pré-approuvés ($) | non disponible | non disponible | non disponible | non disponible | non disponible | non disponible |
| Non pré-approuvés | 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 14. Nombre total de demandes, patients hospitalisés non pré-approuvéNote de bas de page3 | 589 | 613 | 567 | 567 | 315 | 101 |
| 15. Total des paiements, patients hospitalisés non pré-approuvés ($)Note de bas de page3 | 3 148 170 | 3 160 654 | 1 930 540 | 1 719 770 | 1 995 854 | 531 287 |
| 16. TNombre total de demandes, patients externes non pré-approuvésNote de bas de page3 | 10 842 | 11 615 | 10 542 | 7 718 | 3 650 | 2 130 |
| 17. Total des paiements, patients externes non pré-approuvés ($)Note de bas de page3 | 3 652 283 | 4 463 261 | 6 790 798 | 2 876 572 | 2 868 875 | 935 548 |
| 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|---|
| 18. Nombre de médecins participants | 2 655 | 2 706 | 2 754 | 2 829 | 2 856 | 2 898 |
| 19. Nombre de médecins ayant opté pour le retrait du régime d'assurance-santé | 0 | 0 | 0 | 0 | 0 | 0 |
| 20. Nombre de médecins non participants | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| 21. Total des paiements des services médicaux rémunérés pour l'ensemble des méthodes de paiement ($) | 1 283 742 000 | 1 252 850 000 | 1 339 598 000 | 1 393 152 000 | 1 296 902 000 | 1 345 650 |
| 22. Total des paiements des services médicaux rémunérés à l'acte ($) | 834 703 718 | 845 960 421 | 895 650 638 | 931 517 187 | 876 012 714 | 944 198 207 |
| 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|---|
| 23. Nombre de services | 254 395 | 273 056 | 271 009 | 251 133 | 185 256 | 0 |
| 24. Total des paiements ($) | 13 062 681 | 13 818 753 | 13 898 168 | 13 440 993 | 9 784 063 | 0 |
| Pré-approuvés | 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|---|
| 25.Nombre de services pré-approuvés | non disponible | non disponible | non disponible | non disponible | non disponible | non disponible |
| 26. Total des paiements pré-approuvés ($) | non disponible | non disponible | non disponible | non disponible | non disponible | non disponible |
| Non pré-approuvés | 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 27. Nombre de services non pré-approuvés | 6 641 | 6 867 | 5 888 | 5 482 | 3 036 | 0 |
| 28. Total des paiements non pré-approuvés ($) | 1 042 755 | 788 816 | 768 212 | 602 938 | 264 565 | 0 |
| 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|---|
| 29. Nombre de dentistes participants | 227 | 222 | 247 | 273 | 235 | 273 |
| 30. Nombre de dentistes ayant opté pour le retrait du régime d’assurance-santé | non disponible | 0 | 0 | 0 | 0 | 0 |
| 31. Nombre de dentistes non participants | non disponible | 515 | 495 | 473 | 585 | 730 |
| 32. Nombre de services fournis | 7 249 | 7 415 | 7 081 | 7 098 | 5 449 | 4 876 |
| 33. Total des paiements ($) | 1 851 615 | 2 047 349 | 1 872 000 | 2 205 750 | 1 410 459 | 1 382 196 |
Footnotes
- Footnote 1
-
Population au 1er juin.
- Footnote 2
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
- Footnote 3
-
Les demandes dans notre système de données ne peuvent pas être séparées en demandes pré-approuvées ou non approuvées, par conséquent, les chiffres reflètent le total des demandes et des paiements tels que déclarés pour les années précédentes.
- Footnote 4
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
Saskatchewan
Le ministère de la Santé de la Saskatchewan est résolu à se doter d’un système de santé souple, intégré et efficace pour les Saskatchewanais et axé sur une meilleure santé, de meilleurs soins, une meilleure utilisation des deniers publics et de meilleures équipes. Le Ministère favorise les approches novatrices qui visent à répondre aux besoins des patients et de leur famille en accordant la priorité aux patients et en leur permettant d’être dans le meilleur état de santé possible en les encourageant à faire des choix sains et à prendre soin de leur santé.
Le système de santé provincial s'est concentré sur les questions courantes liées à la pandémie de COVID-19. Les efforts de vaccination les plus importants de l'histoire de la province se sont poursuivis tout au long de 2021, la majorité des résidents ayant reçu leur première et leur deuxième dose. L'accent a également été mis sur le rétablissement des procédures chirurgicales et médicales, des services en matière de santé mentale et de toxicomanie, ainsi que sur de nouveaux investissements dans des projets d'immobilisations dans toute la province.
Au sein du système de santé de la Saskatchewan, les services sont fournis par la Saskatchewan Health Authority (SHA), la Saskatchewan Cancer Agency (SCA), l'Athabasca Health Authority (AHA) et les organisations de soins de santé affiliés, qui sont soutenues par eHealth Saskatchewan, 3S Health (Shared Services Saskatchewan) et un groupe diversifié de professionnels dont bon nombre sont en pratique privée. La province compte 28 professions de la santé autoréglementées, qui sont supervisés par 26 organismes de réglementation. Environ 48 000 personnes offrent tout un éventail de services dans l’ensemble du système de santé.
Le Ministère continue d’évaluer son mode d’organisation afin d’assurer une supervision stratégique efficace des partenaires du système de santé et d’appuyer le leadership des conseils, de la direction et des professionnels de la santé.
Le Ministère maintient ses partenariats avec les organisations locales, régionales, provinciales, nationales et internationales, afin de s’assurer que les résidents de la Saskatchewan dans leur ensemble aient accès à des services de santé de qualité.
COVID-19
Le gouvernement de la Saskatchewan poursuit ses efforts en étroite collaboration avec les organismes de santé, les Premières Nations et les Métis, le gouvernement fédéral, les organismes de réglementation, les autres ministères provinciaux, les administrations locales et d’autres intervenants dans le cadre de l’intervention face à la pandémie de COVID-19.
Le ministère de la Santé a mis en œuvre une série de mesures pour remédier aux retards accumulés dans le système en raison de la pandémie de COVID-19, notamment :
- Un financement unique de 2,539 millions de dollars pour rattraper les retards en imagerie médicale liés à la pandémie de COVID, dont 1,219 million de dollars pour 6 300 examens de tomodensitométrie supplémentaires et 1,32 million de dollars pour 2 600 examens d'IRM supplémentaires.
- Le système de santé de la Saskatchewan n'a pas été en mesure de rétablir les volumes de chirurgie dans leur ensemble en 2021-2022 en raison des vagues récurrentes d'éclosions pandémique d'avril-mai et de septembre-novembre 2021. Cependant, les mesures mises en place pour soutenir les augmentations futures comprenaient une augmentation de 458 K$ du financement de la formation des infirmières de salle d'opération, et 388 K$ d'équipement chirurgical supplémentaire, ainsi que le financement d'une capacité chirurgicale supplémentaire à Saskatoon par l'agrandissement des salles d'opération inutilisées.
- En 2021-2022, la SHA et le ministère de la Santé ont émis conjointement une demande d'information pour évaluer l'intérêt et la capacité du secteur privé à soutenir une capacité chirurgicale accrue sur une base contractuelle pour les chirurgies financées par l'État et réalisées par le secteur privé.
1.0 Gestion publique
1.1 Régime d’assurance-santé et autorité publique
Le gouvernement provincial est responsable du financement des services hospitaliers, médicaux et de chirurgie dentaire offerts en Saskatchewan et il doit en assurer la prestation. L’article 6.1 de la Health Administration Act autorise le ministre de la Santé de la Saskatchewan (le ministre) à poser les actes suivants :
- payer, en tout ou en partie, le coût associé à la prestation des services de santé pour toutes les personnes ou classes de personnes pouvant être désignées par le lieutenant‑gouverneur en conseil;
- accorder des subventions ou des prêts à la régie provinciale de la santé, aux organismes de soins de santé ou aux municipalités pour qu’ils assurent la prestation et le fonctionnement des services de santé ou des services de santé publique;
- payer, en tout ou en partie, les frais associés à la prestation des services de santé en Saskatchewan, où le ministre juge ces services nécessaires;
- verser des subventions aux organismes de santé, lorsque le ministre le juge nécessaire;
- verser des subventions pour stimuler et favoriser la recherche en santé publique et la réalisation d’enquêtes et d’études dans ce domaine.
Les articles 8 et 9 de la Saskatchewan Medical Care Insurance Act donnent au ministre le pouvoir d’établir et de gérer un régime d’assurance-santé pour les résidents de la province. La Provincial Health Authority Act, mise sur pied en 2017, portait sur l’autorité de fusionner les 12 régies régionales de la santé en une seule régie.
Les articles 3 et 9 de la Cancer Agency Act donnent le pouvoir d’établir la Saskatchewan Cancer Agency, et confèrent à cet organisme le mandat de coordonner un programme de diagnostic, de prévention et de traitement du cancer.
Les mandats du ministère de la Santé de la Saskatchewan, de la régie provinciale de la santé et de la Saskatchewan Cancer Agency sont définis dans la Health Administration Act, la Provincial Health Authority Act et la Cancer Agency Act.
1.2 Liens hiérarchiques
Le ministère de la Santé relève directement du ministre, à qui il doit présenter périodiquement des comptes rendus sur l’allocation, et l’administration des fonds, dédiés aux services médicaux, hospitaliers et de chirurgie dentaire assurés.
Conformément à l’article 36 de la Medical Care Insurance Act, le ministre de la Santé doit soumettre un rapport annuel sur le régime d’assurance-santé à l’Assemblée législative.
La Provincial Health Authority Act exige que la régie provinciale de la santé soumette au ministre à chaque exercice les documents suivants :
- un rapport sur les activités de la régie provinciale de la santé;
- un ensemble complet d’états financiers vérifiés.
Conformément à la loi, le ministre présente ensuite ces rapports et les états financiers connexes à l’Assemblée législative.
En vertu de l’article 7-4 de la Provincial Health Authority Act, la régie provinciale de la santé et la Cancer Agency soumettent au ministre tout rapport que celui-ci pourrait leur demander, le cas échéant. La régie provinciale de la santé et la Cancer Agency doivent aussi soumettre des documents financiers variés et un plan d’action sur les services de santé au Ministère.
1.3 Vérification des comptes
Le Bureau du vérificateur provincial de la Saskatchewan fournit une assurance indépendante (rapports de vérification) et des conseils sur la gestion du gouvernement et les pratiques de responsabilisation à l'égard des ressources publiques qui lui sont confiées. Le vérificateur provincial informe l'Assemblée législative de la fiabilité des renseignements financiers et opérationnels du gouvernement, de la conformité du gouvernement aux autorisations législatives et de la pertinence de la gestion des ressources publiques par le gouvernement. Leurs rapports sont disponibles sur le site Web du Provincial Auditor of Saskatchewan (en anglais seulement). Le rapport le plus récent a été publié le 7 juin 2022 et comprenait les examens de la Saskatchewan Health Authority (SHA) et de Health Shared Services Saskatchewan (3sHealth).
Le vérificateur provincial effectue une vérification annuelle des ministères et organismes gouvernementaux, y compris le Ministère. La vérification du Ministère inclut l’examen des paiements du Ministère, y compris, mais sans s’y limiter, les paiements versés à SHA, à la Saskatchewan Cancer Agency (SCA) et aux médecins et chirurgiens-dentistes pour les services médicaux et les chirurgies dentaires assurés.
L’article 7-7 de la Provincial Health Authority Act stipule qu’un vérificateur indépendant, possédant les compétences requises et nommé à cette fin par la SHA et la SCA, doit vérifier au moins une fois par exercice les comptes de la SHA et de la SCA. La SHA et la SCA doivent soumettre annuellement au ministre leurs états financiers détaillés et vérifiés.
Les dernières vérifications portaient sur l’exercice prenant fin le 31 mars 2022. La SHA et la SCA déposent chacune un rapport annuel à l’Assemblée législative de la Saskatchewan, à chaque année, qui inclue leur état financier vérifié. Le gouvernement de la Saskatchewan dépose aussi, à chaque année, ses états financiers vérifiés (comptes publics) à l’Assemblée législative. Le public peut obtenir les rapports directement de chacun de ces groupes et les consulter sur leurs sites Web. Les exigences d’établissement de rapports annuels de la régie provinciale de la santé sont énoncées dans le paragraphe 7(5) de la Provincial Health Authority Act.
2.0 Intégralité
2.1 Services hospitaliers assurés
En vertu de l’article 2-7 de la Provincial Health Authority Act, le ministre de la Santé de la Saskatchewan (le ministre) peut fournir du financement à la régie provinciale de la santé ou à un organisme de santé pour l’application de cette loi. Aucune modification n’a été apportée à la Loi en 2021-2022.
En vertu de l’article 2-9 de la Loi, le ministre peut désigner des établissements, dont des hôpitaux, des foyers de soins spéciaux et des centres de santé. L’article 2-10 permet au ministre de prescrire des normes pour la prestation de services dans ces établissements de la régie provinciale de la santé, y compris les organismes de soins de santé qui ont conclu des ententes de services avec la régie provinciale de la santé.
La Loi impose à la régie provinciale de la santé et aux organismes de soins de santé des exigences de reddition de comptes. Par exemple, ceux-ci doivent faire approuver leurs plans annuels financiers et de services de santé par le ministre (article 7-2), et signaler les incidents majeurs (article 8-2). Le ministre peut également établir un registre pour faciliter la gestion des temps d’attente en chirurgie (article 2-11). Il conserve ses pouvoirs de faire enquête (article 8‑3), de nommer un administrateur public au besoin (article 8-4) et d’approuver des règlements généraux et des règlements concernant les professionnels de la santé faisant partie du personnel d’un établissement (articles 6-1 à 6-3).
Le financement des hôpitaux est inclus dans les fonds octroyés à la régie provinciale de la santé. Les hôpitaux fournissent une gamme complète de services assurés, notamment :
- l’hébergement en salle commune;
- les services infirmiers nécessaires;
- l’usage des salles d’opération et des salles de travail;
- les fournitures et les matériels médicaux et chirurgicaux requis;
- les actes de radiographie, de laboratoire, de radiologie ou autres actes de diagnostic;
- les installations de radiothérapie;
- les agents anesthésiques et l’usage de matériel d’anesthésie;
- les actes de physiothérapie;
- tous les médicaments, les produits biologiques et les préparations connexes administrés à l’hôpital;
- les services fournis par les personnes rémunérées à cet effet par l’hôpital.
Les hôpitaux sont regroupés dans les six catégories suivantes : communautaire ou du Nord, de district, régional, provincial, de réadaptation et de campagne. Les hôpitaux sont ainsi regroupés afin que la population sache à quoi s’attendre à chaque hôpital. Même si les services peuvent varier d’un hôpital à l’autre, voici ce que l’on entend par fiabilité et prévisibilité :
- la plupart des gens savent quels types de services sont offerts par chaque hôpital;
- ces services sont fournis sur une base permanente, sous réserve de la présence de prestataires de soins compétents.
La régie provinciale de la santé a le pouvoir de modifier la façon dont elle offre les services hospitaliers assurés en fonction d’une évaluation des besoins en santé de la population, de la disponibilité des prestataires de soins et des ressources financières.
Le processus d’ajout d’un service à la liste des services hospitaliers couverts par le régime d’assurance-santé comporte un examen approfondi prenant en compte des facteurs comme les besoins, le volume anticipé, les résultats cliniques du service proposé par rapport à ceux d’autres services, le coût ainsi que les besoins en ressources humaines, y compris la disponibilité des fournisseurs et les exigences relatives à la certification initiale et continue de leurs compétences. Habituellement, ce processus est entrepris à l’instigation de la régie provinciale de la santé et, selon la demande de service particulière, il peut nécessiter des consultations auprès de plusieurs directions générales du ministère de la Santé et de groupes d’intervenants externes, comme des prestataires de services et le public.
La Patient Choice Medical Imaging Act et le Medical Imaging Facilities Licensing Regulations autorisent les installations privées d'IRM et de tomodensitométrie de la Saskatchewan à accepter le paiement direct des patients en échange de services d'IRM et de tomodensitométrie. Toutefois, pour chaque examen payé par le secteur privé, le Règlement exige que les prestataires privés offrent gratuitement un deuxième examen à une personne qui attend sur la liste publique. Le service de tomographie et d'IRM payé par le secteur privé et sa disposition unique du " deux pour un " donnent aux patients plus d'options pour accéder aux services de tomographie et d'IRM et ont augmenté la capacité du système public sans coût supplémentaire pour le système de santé ou le patient qui reçoit l'examen gratuit. Parallèlement à l'augmentation de la capacité du système public, grâce à l'accroissement du nombre d'hôpitaux, à l'installation de nouveaux tomodensitomètres et de nouveaux appareils d'IRM et à l'augmentation du nombre de contrats financés par le secteur public, ces examens financés par le secteur privé contribuent à la gestion des temps d'attente en imagerie diagnostique.
Aucun nouveau service hospitalier n’a été ajouté au régime d’assurance-santé en 2021.
2.2 Services médicaux assurés
Les articles 8 et 9 de la Saskatchewan Medical Care Insurance Act autorisent le ministre de la Santé à établir et à gérer un régime d’assurance-santé pour les résidents de la province. Aucune modification n’a été apportée à la Loi en 2021-2022. On peut prendre connaissance de tous les honoraires des médecins dans le barème des prestations assurées (Physician Payment Schedule). En date du 31 mars 2022, 2 796 médecins étaient autorisés à exercer la médecine dans la province et à participer au régime d’assurance-santé. De ce nombre, 1 416 (50,6 %) étaient des médecins de famille et 1 380 (49,4 %) étaient des spécialistes. Un médecin peut choisir de ne pas participer au régime d’assurance-santé (dans la loi de la Saskatchewan, « opting out » c’est-à-dire non-participation), mais ce faisant, il ne peut participer à aucun service médical assuré. Selon la loi, le médecin non-participant doit informer les bénéficiaires que ses services ne sont pas assurés par le régime, qui ne les remboursera donc pas. Une reconnaissance écrite du bénéficiaire attestant qu’il comprend l’information donnée par le médecin est également requise.
En date du 31 mars 2022, aucun médecin de la Saskatchewan n’était non-participant.
Les services médicaux assurés qui sont les services médicalement nécessaires couverts par le régime d’assurance-santé du ministère de la Santé de la Saskatchewan figurent au barème des prestations des médecins du règlement Saskatchewan Medical Care Insurance Payment Regulations de la Medical Care Insurance Act,1994.
Il existe un processus de discussion officielle et de négociation entre la Direction des services médicaux du ministère (Medical Services Branch) et la Saskatchewan Medical Association concernant les ajouts à la liste des services médicaux assurés et la modification des règles de définition ou d’évaluation de services existants. Le directeur général de la Medical Services Branch gère ce processus. En cas d’ajout à la liste de services médicaux assurés ou de changements apportés à un service médical existant, la modification apparaît dans le barème des prestations des médecins. Il faut qu’une modification réglementaire soit apportée au Saskatchewan Medical Care Insurance Payment Regulations, 1994 pour qu’elle ait le pouvoir de payer les tarifs mis à jour aux médecins et aux nouveaux services assurés.
Bien qu’il n’y ait pas de consultations publiques formelles, tout membre du public peut recommander l’ajout d’un service médical au régime de soins.
2.3 Services de chirurgie dentaire assurés
Un dentiste peut choisir de ne pas participer au régime d’assurance-santé, mais ce faisant, il ne peut participer à aucun service assuré de chirurgie dentaire. Le dentiste non-participant doit informer les bénéficiaires que ses services ne sont pas assurés par le régime, qui ne les remboursera donc pas, ou leur conseiller d’obtenir les services d’un dentiste participant. Une reconnaissance écrite du bénéficiaire attestant qu’il comprend l’information donnée par le dentiste est également requise.
En date du 13 septembre 2022, il y avait un dentiste généraliste ou spécialiste de la Saskatchewan non-participant.
Les services de chirurgie dentaire assurés sont limités :
- à la chirurgie buccale ou maxillo-faciale et aux services auxiliaires si le paiement du service est inclus dans le calendrier de paiement du dentiste;
- aux services d’orthodontie ou de moulage naso-alvéolaire pour le traitement de la fente palatine lorsque le bénéficiaire recevant le service est référé au dentiste par un médecin ou un autre dentiste;
- à l’extraction de toute dent nécessaire avant la prestation de services de chirurgie cardiaque, de services pour les maladies rénales chroniques, de services de greffe de cellules souches, de services pour le cancer de la tête ou du cou ou de services pour le remplacement total d’une articulation par une prothèse, ou résultant d’un traitement de radiothérapie du cancer, lorsque :
- le bénéficiaire est adressé au dentiste par un spécialiste du domaine d’exercice dans lequel les services sont fournis;
- le spécialiste recommande que le paiement soit effectué pour le service;
- le ministre approuve le paiement.
De plus, toute anesthésie dentaire pour les bénéficiaires de moins de 14 ans est financée par l’État.
Des services de chirurgie dentaire peuvent être ajoutés à la liste de services assurés du régime d’assurance-santé à la suite d’un processus de négociation avec les chirurgiens-dentistes de la province. Le directeur administratif de la Medical Services Branch gère le processus d’ajout d’un nouveau service. Tout membre du public peut recommander l’ajout de services de chirurgie dentaire au régime de soins médicaux, même en l’absence de consultation publique officielle à ce sujet.
En date du 13 septembre 2022, il y avait quelque 630 dentistes et chirurgiens-dentistes exerçant leur profession dans les principaux centres de la Saskatchewan. Soixante-dix offraient des services assurés dans le cadre du régime d’assurance-santé.
2.4 Services hospitaliers, médicaux et de chirurgie dentaire non assurés
En Saskatchewan, les services hospitaliers, médicaux et de chirurgie dentaire non assurés sont :
- les services hospitaliers aux patients hospitalisés et externes, lorsqu’ils ne sont pas nécessaires sur le plan médical;
- les services prescrits comme étant des « services non assurés » dans la loi;
- le coût supplémentaire de l’hébergement en chambre individuelle ou à deux lits, lorsque ce type d’hébergement n’est pas prescrit par un médecin;
- les services de physiothérapie et d’ergothérapie qui ne sont pas fournis par la régie provinciale de la santé ou dans le cadre d’un contrat avec celle-ci;
- les services fournis par un établissement de santé autre qu’un hôpital, sauf en cas d’entente avec la régie provinciale de la santé et qu'ils soient autorisés en vertu de la Health Facilities Licensing Act;
- les services de tomodensitométrie et d'IRM, tels que définis dans le Règlement Medical Imaging Facilities Licensing Regulations lorsqu'ils sont effectués dans une installation d'imagerie médicale telle que définie dans la Patient Choice Medical Imaging Act;
- les services assurés hospitaliers, médicaux ou de chirurgie dentaire non urgents obtenus à l’extérieur du Canada qui n’ont pas fait l’objet d’une approbation écrite préalable;
- les services médicaux non urgents qui ne sont pas nécessaires sur le plan médical;
- les services de chirurgie dentaire qui ne sont pas nécessaires sur le plan médical;
- les services reçus dans le cadre d’autres programmes publics, par exemple en vertu de la Workers’ Compensation Act, 1979, du ministère fédéral des Anciens combattants ou de la Mental Health Services Act.
Par principe et conformément aux politiques, les services hospitaliers, médicaux et de chirurgie dentaire assurés sont fournis aux résidents en fonction d’un besoin clinique évalué. En Saskatchewan, il est interdit d’imposer des frais pour tout service hospitalier, médical ou de chirurgie dentaire assuré. Il est par contre possible d’en imposer à l’égard de services ou de produits médicaux améliorés, mais seulement s’ils ne sont pas réputés médicalement nécessaires ou s’il ne s’agit pas d’un service assuré. La surveillance de la conformité se fait par voie de consultation la régie provinciale de la santé, des médecins et des dentistes, ainsi que par le biais de plaintes de membres du public.
Lorsqu’on détermine qu’un service hospitalier assuré n’est plus médicalement nécessaire ou cliniquement approprié, il est typiquement déclaré non-assuré par le gouvernement. Le processus implique des discussions parmi les intervenants, les praticiens et les représentants du ministère de la Santé de la Saskatchewan.
Les services médicaux qui sont assurés pourraient également ne plus l’être si l’on estime qu’ils ne sont plus médicalement nécessaires ou cliniquement appropriés. Le processus implique des consultations avec la Saskatchewan Medical Association et est géré par le directeur administratif de la Medical Services Branch.
Les services de chirurgie dentaire peuvent être retirés de la liste des services assurés s’ils ne sont pas jugés médicalement nécessaires ou cliniquement appropriés. Le processus implique des discussions et consultations avec les chirurgiens-dentistes de la province et est géré par le directeur administratif de la Medical Services Branch.
S’il y a lieu, des consultations publiques officielles peuvent être tenues si on envisage de retirer des services hospitaliers, médicaux ou de chirurgie dentaire de la liste des services assurés. Aucun service n’a été retiré de la liste des services assurés en 2021-2022.
3.0 Universalité
3.1 Admissibilité
La Saskatchewan Medical Care Insurance Act (articles 2 et 12) et le Medical Care Insurance Beneficiary and Administration Regulations définissent l’admissibilité aux services de santé assurés en Saskatchewan. En vertu de l’article 11 de la Loi, tous les résidents de la province doivent s’inscrire au régime de soins de santé.
Bien que le règlement établisse les classes de bénéficiaires exemptés des services assurés en vertu de la loi, il est possible pour un résident de demander que le registre de l’assurance‑maladie ne délivre pas de carte d’assurance-maladie dans certains cas (p. ex. pour des raisons religieuses).
L’admissibilité est limitée aux résidents. Un « habitant » (résident) est une personne légalement autorisée à demeurer au Canada, domiciliée et habituellement présente en Saskatchewan ou encore toute personne déclarée résidente par le lieutenant-gouverneur en conseil. Les citoyens canadiens et les résidents permanents du Canada qui viennent s’établir en Saskatchewan sont généralement admissibles à compter du premier jour du troisième mois après avoir établi domicile en Saskatchewan. Aucune modification n’a été apportée aux exigences en matière de résidence en 2021-2022.
Les Canadiens de retour au pays, les familles des membres des Forces canadiennes qui reviennent au pays, les étudiants et les travailleurs étrangers sont admissibles lorsqu’ils établissent domicile en Saskatchewan, pourvu qu’ils l’aient fait avant le premier jour du troisième mois suivant leur entrée au Canada.
Les personnes suivantes ne sont pas couvertes par le régime d’assurance-santé de la Saskatchewan :
- les membres des Forces canadiennes, les détenus sous responsabilité fédérale et les demandeurs du statut de réfugié, les personnes en visite dans la province;
- les personnes assurées par le régime de leur province ou de leur territoire de résidence qui séjournent en Saskatchewan (par exemple, les étudiants et les travailleurs assurés par le régime de leur province ou de leur territoire de résidence aux termes des dispositions concernant les absences temporaires).
Toutefois, ces personnes peuvent devenir admissibles dans les cas suivants :
- les personnes qui quittent les Forces canadiennes, pourvu qu’elles soient alors en poste en Saskatchewan ou résidents de cette province le jour de leur libération;
- les détenus sous responsabilité fédérale qui sont libérés (qui ont purgé leur sentence ou qui ont obtenu une libération conditionnelle et vivent dans la communauté);
- les demandeurs du statut de réfugié qui viennent d’obtenir ce statut au sens de la Convention relative au statut des réfugiés (documents de l’immigration exigés).
Les personnes dont la demande de carte d’assurance maladie provinciale a été rejetée peuvent faire appel de la décision en remplissant et en envoyant le formulaire d’appel pour demande de carte des Services de santé de la Saskatchewan à Cybersanté Saskatchewan (Registres de santé).
En date du 30 juin 2021, 1 209 615 personnes étaient inscrites aux services de santé en Saskatchewan.
3.2 Autres catégories de personnes
Les autres catégories de personnes admissibles à l’assurance-santé sont les personnes autorisées à entrer au Canada et à y séjourner à titre de titulaire d’un permis de travail, d’un permis d’études ou d’un permis du ministre délivré par Citoyenneté et Immigration Canada. Les membres de leur famille qui les accompagnent peuvent aussi être admissibles à l’assurance‑santé.
Les réfugiés sont admissibles sur confirmation de leur statut de réfugié au sens de la Convention et s’ils sont de plus titulaires d’un permis de travail, de séjour pour étudiants ou d’un permis du ministre, ou s’ils ont obtenu le statut de résident.
Toute personne qui déménage en Saskatchewan en provenance de l’étranger peut être admissible aux services de santé assurés en Saskatchewan le premier jour du troisième mois suivant son arrivée au Canada, ou avant, si elle appartient à l’un des groupes suivants :
- résidents permanents (immigrants reçus);
- personnes libérées des Forces canadiennes;
- non-immigrants qui se trouvent au Canada en raison de leur métier ou de leur profession;
- étudiants internationaux;
- conjoints et conjointes des membres des Forces canadiennes qui rentrent au pays;
- citoyens canadiens qui reviennent au pays.
4.0 Transférabilité
4.1 Période d’attente minimale
En général, les assurés d’une autre province ou d’un territoire qui déménagent en Saskatchewan sont admissibles à compter du premier jour du troisième mois suivant l’établissement de la résidence. Cependant, si un conjoint arrive avant l’autre conjoint, il devient admissible à l’une ou l’autre des dates suivantes : a) premier jour du troisième mois suivant l’arrivée de l’autre conjoint; ou b) premier jour du treizième mois suivant l’établissement de résidence du conjoint arrivé le premier. Le conjoint arrivé en dernier devient admissible le premier jour du troisième mois suivant l’arrivée.
4.2 Couverture durant des absences temporaires au Canada
L’article 3 du Medical Care Insurance Beneficiary and Administration Regulations de la Saskatchewan Medical Care Insurance Act définit les règles de transférabilité de l’assurance-santé pour les résidents de la Saskatchewan durant les absences temporaires au Canada.
Les résidents de la Saskatchewan peuvent maintenir leur assurance-santé pendant une période d’absence temporaire, à condition que le titulaire ait l’intention de retourner vivre en Saskatchewan.
- Les résidents de la Saskatchewan doivent être physiquement présents dans la province pendant au moins 5 mois sur une période de 12 mois.
- Les résidents de la Saskatchewan qui s’absentent temporairement de la province pendant sept mois ou plus doivent présenter une demande d’absence prolongée comme suit :
- études : pour la durée des études dans un établissement d’enseignement reconnu (la confirmation par l’établissement du statut d’étudiant à temps plein et de la date prévue d’obtention du diplôme sont requises);
- emploi d’une durée maximale de 12 mois au Canada;
- des vacances et des voyages d’une durée maximale de 12 mois.
En 2015-2016, la Saskatchewan a modifié le Medical Care Insurance Beneficiary and Administration Regulations pour augmenter la durée pendant laquelle ses résidents peuvent quitter la province tout en conservant leur participation au régime d’assurance-santé. Dorénavant, les résidents peuvent maintenir leur participation au régime d’assurance santé après avoir quitté la Saskatchewan pendant un maximum de sept mois. Auparavant, les résidents ne pouvaient quitter la Saskatchewan pendant plus de six mois, sur une période de douze mois, sans que leur participation au régime d’assurance santé soit interrompue. La législation modifiée a pris effet le 1er janvier 2016.
L’article 6.6 de la Health Administration Act autorise le paiement de services aux patients hospitalisés aux personnes admissibles de la Saskatchewan pendant une absence temporaire de la province. L’article 10 du règlement Medical Care Insurance Payment Regulations, 1994 autorise le paiement des services médicaux aux personnes admissibles de la Saskatchewan pendant une absence temporaire de la province. Aucune modification n’a été apportée à la Loi ou au Règlement en 2021-2022. Cependant, des modifications ont été apportées au règlement afin d'autoriser le paiement des tarifs actualisés et des nouveaux services assurés aux médecins.
La Saskatchewan a conclu des ententes bilatérales de facturation des services hospitaliers avec toutes les provinces. Le Québec ne participe pas à la facturation réciproque des services médicaux.
4.3 Couverture durant des absences temporaires à l’extérieur du Canada
L’article 3 du Medical Care Insurance Beneficiary and Administration Regulations de la Saskatchewan Medical Care Insurance Act définit les règles de transférabilité de l’assurance-santé pour les résidents de la Saskatchewan durant une absence temporaire du Canada.
Les résidents de la Saskatchewan peuvent maintenir leur assurance-maladie pendant une période d’absence temporaire, à condition que le titulaire ait l’intention de retourner vivre en Saskatchewan.
- Les résidents de la Saskatchewan doivent être physiquement présents dans la province pendant un minimum de 5 mois sur une période de 12 mois.
- Les résidents qui s’absentent temporairement de la province pendant 7 mois ou plus doivent présenter une demande d’absence prolongée comme suit :
- études : pour la durée des études dans un établissement d’enseignement reconnu (une confirmation par l’établissement du statut d’étudiant à temps plein et de la date prévue d’obtention du diplôme est requise);
- emploi d’une durée maximale de 24 mois à l’extérieur du Canada;
- des vacances et des voyages d’une durée maximale de 12 mois.
L’article 3 du Medical Care Insurance Beneficiary and Administration Regulations prévoit une couverture de durée indéterminée relativement aux absences temporaires pour les personnes dont la résidence principale est en Saskatchewan, mais qui ne peuvent satisfaire à l’obligation légale d’y résider effectivement cinq mois par année en raison d’un emploi qui les oblige à voyager d’un endroit à l’autre à l’étranger (les employés de compagnies de croisières, par exemple).
En vertu de l’article 6.6 de la Health Administration Act, un résident est admissible à la couverture de l’assurance-santé durant un séjour temporaire à l’étranger. En résumé, la couverture s’applique aux services hospitaliers médicalement nécessaires fournis à un patient hospitalisé, au tarif de 100 $ par jour pour les services aux patients hospitalisés et de 50 $ par visite et par jour pour les services aux patients externes. Aucune modification n’a été apportée au Règlement en 2021-2022.
4.4 Nécessité d’une approbation préalable
À l’extérieur de la province
Le ministère de la Santé de la Saskatchewan couvre, dans le cadre d’une entente de facturation réciproque, la plupart des soins hospitaliers et médicaux reçus ailleurs au Canada par les résidents de la province. Ces arrangements signifient que les résidents n’ont pas besoin d’approbation préalable et ne peuvent pas être facturés pour la plupart des services hospitaliers et médicaux reçus dans le cadre du système public de soins de santé dans d’autres provinces ou territoires lorsqu’ils voyagent au Canada. Les frais de déplacement, les repas et l’hébergement ne sont pas couverts. Une approbation préalable est requise pour les services suivants offerts à l’extérieur de la province :
- traitement de l’alcoolisme ou de la toxicomanie, services en santé mentale, services de rétablissement, services pour joueurs compulsifs, soins à domicile, certains services de réadaptation et les services non admissibles à la facturation réciproque.
Le spécialiste du patient doit obtenir l’approbation préalable du ministère de la Santé de la Saskatchewan avant que les services soient reçus à l’extérieur de la province.
À l’extérieur du pays
Le médecin spécialiste qui veut diriger un patient vers l’étranger pour recevoir un traitement non disponible en Saskatchewan ou ailleurs au pays doit d’abord demander au régime d’assurance-santé du ministère de la Santé de la Saskatchewan d’approuver la couverture. La Saskatchewan Cancer Agency est consultée pour les demandes de traitement du cancer à l’étranger. Si l’approbation est accordée, le ministère de la Santé de la Saskatchewan couvrira tous les frais du traitement, à l’exception des services non couverts dans la province.
En Saskatchewan, le Comité d’examen des services de santé (CESS) est un comité indépendant qui examine les décisions du gouvernement au sujet des demandes sur la couverture médicale de soins prodigués à l’extérieur de la province et à l’extérieur du pays, s’assure que la loi, les politiques et les lignes directrices sont appliquées de façon appropriée.
Le ministère de la Santé informe les demandeurs admissibles qu’ils peuvent demander un examen par le CESS après le rejet de leur demande d’une couverture de soins prodigués à l’extérieur de la province ou du pays. Une personne peut demander au CESS d’examiner sa demande seulement si la demande de couverture portait sur des services médicaux assurés prodigués à l’extérieur de la province, des services médicaux facultatifs assurés prodigués à l’extérieur du pays (soins médicaux et hospitaliers) ou des programmes de santé communautaire (santé mentale, toxicomanie, problème de jeu et services de réhabilitation).
Si le CESS juge un demandeur non admissible ou s’il maintient la décision du Ministère de la Santé de la Saskatchewan, la personne peut communiquer avec l’ombudsman provincial afin qu’il réalise un examen.
5.0 Accessibilité
5.1 Accès aux services de santé assurés
Afin qu’aucun obstacle de nature financière ne nuise à l’accès aux services hospitaliers, médicaux et de chirurgie dentaire assurés, la facturation de frais supplémentaires par les médecins ou les chirurgiens-dentistes et l’imposition de frais modérateurs par les hôpitaux pour des services de santé assurés sont interdits en Saskatchewan.
Conformément à l’article 18(1.1) de la Saskatchewan Medical Care Insurance Act, aucun médecin ni autre professionnel offrant un service assuré à un bénéficiaire ne peut demander ou accepter un paiement pour ce service, à un montant excédant le paiement prescrit pour ce service dans le règlement Saskatchewan Medical Care Insurance Regulations.
En ce qui concerne la surfacturation et les frais modérateurs, la conformité est surveillée par l’entremise de consultations auprès de la régie provinciale de la santé, des médecins et des dentistes, ainsi que par les plaintes de membres du public. Voici les coordonnées pour communiquer avec le service général de renseignements du ministère de la Santé de la Saskatchewan :
Ministère de la Santé de la Saskatchewan
1-800-667-7766
info@health.gov.sk.ca
Lorsqu’un bénéficiaire présente une demande de remboursement pour les montants versés directement à un médecin pour la prestation de services assurés pour lesquels des frais de surfacturation ont été facturés, un message est envoyé au bénéficiaire (avec le médecin en copie conforme) afin de lui indiquer qu’en vertu de l’article 18 (1.1) de la Saskatchewan Medical Care Insurance Payment Act, un médecin doit accepter le montant négocié en tant que paiement complet des services assurés fournis à un bénéficiaire. Une fois que le régime d’assurance-santé a versé le montant pour les services médicaux admissibles, tout écart entre le montant facturé par le médecin et le montant versé par les Services médicaux doit être prélevé directement auprès du médecin. Si le bénéficiaire souhaite déposer une plainte, il lui est alors indiqué d’adresser celle-ci au Collège des médecins et des chirurgiens de la Saskatchewan.
De plus, un établissement privé tierce doit obtenir un permis d’établissement de santé afin de fournir certains services assurés (p. ex. des services chirurgicaux) au nom du système de santé financé par l’État. La Health Facilities Licensing Act (HFLA) autorise et détermine les conditions sous lesquelles un permis d’établissement de santé peut être délivré à un établissement privé. La HFLA stipule qu’un détenteur de permis ne peut pas facturer un bénéficiaire ou permettre à qui que ce soit de facturer un service de soins de santé assuré selon la définition de la HLFA.
La loi stipule que le ministre de la Santé de la Saskatchewan peut modifier, suspendre ou annuler un permis si, selon le ministre, le détenteur de permis n’a pas respecté la clause susmentionnée.
Les personnes qui souhaitent se plaindre de surfacturation ou de frais modérateurs peuvent le faire auprès du Collège des médecins et chirurgiens de la Saskatchewan. Le règlement 7.1 du Code de déontologie du Collège comprend :
- faire preuve de respect à l’égard de tous les patients;
- ne pas les exploiter pour des avantages personnels.
Toute infraction au Code de déontologie ou tout manquement à son respect constitue une conduite inconvenante, inappropriée, non professionnelle ou déshonorante au sens de la Saskatchewan Medical Care Insurance Act.
Le système de soins de santé continue à renforcer la coordination, la communication et les lignes directrices de l’aiguillage pour mieux coordonner les services et assurer aux patients un meilleur accès aux spécialistes et aux services diagnostics les plus appropriés. La réduction des temps d’attente pour une consultation avec un spécialiste ou les services diagnostics (comme l’IRM et la TDM) permettra aux patients d’être traités plus rapidement.
Autres programmes et initiatives visant à améliorer l’accès
Le Programme des services globaux de soins de santé en médecine familiale vise à appuyer le recrutement et le maintien en poste de médecins de famille en reconnaissant l’apport des médecins qui dispensent une gamme complète de services à leurs patients et la continuité des soins qui résulte de ces services globaux.
Leveraging Immediate Non-Urgent Knowledge (LINK) est un service provincial de consultation téléphonique qui permet aux fournisseurs de soins primaires de consulter un spécialiste au sujet de problèmes de santé graves et/ou complexes non urgents chez les patients. LINK aide les patients à obtenir plus rapidement des réponses à leurs préoccupations en matière de santé, prévient les renvois inutiles et favorise de meilleurs renvois vers le bon spécialiste au besoin.
Les délais d’attente pour la consultation d’un spécialiste peuvent varier pour diverses raisons, ce qui fait que deux patients dont l’état et l’acuité des besoins sont les mêmes peuvent avoir des délais d’attente très différents. Les renvois par groupe offrent aux médecins traitants et à leurs patients plus d’options pour réduire le temps d’attente et améliorer l’accès des patients. Les systèmes de renvois par groupe permettent d’aiguiller les patients vers les prochains spécialistes disponibles afin qu’ils reçoivent des traitements, tout en offrant aux médecins la possibilité de faire des renvois directs à des spécialistes particuliers au moyen du même processus d’aiguillage.
Le répertoire en ligne des spécialistes de la Saskatchewan permet de connaître plus facilement les délais d’attente en chirurgie et de trouver des renseignements sur les chirurgiens spécialistes en Saskatchewan. Il peut aider les patients et leurs médecins de famille à examiner leurs options en matière de services chirurgicaux et leur permettre d’identifier facilement le meilleur chirurgien pour eux. L’un de ses nombreux avantages est qu’il peut permettre aux patients qui sont disposés à se déplacer de se faire opérer plus rapidement ailleurs que dans le centre de chirurgie le plus près de chez eux.
5.2 Rémunération des médecins
En vertu de l’article 6 du règlement Saskatchewan Medical Care Insurance Payment Regulations, 1994, le ministre de la Santé doit effectuer le paiement des services assurés conformément aux barèmes des prestations des médecins et des dentistes.
La rémunération à l’acte est le mode de rémunération le plus courant pour la prestation de soins de santé assurés en Saskatchewan, bien qu’on utilise aussi la rémunération à la séance, les salaires et les méthodes mixtes. La rémunération à l’acte constitue le seul mécanisme de paiement des services de chirurgie dentaire assurés. Les dépenses pour les programmes et les services médicaux offerts dans la province s’élevaient à 1,178 milliard de dollars en 2021‑2022, soit 541,9 millions pour la facturation à l’acte, 33,8 millions pour les programmes de couverture des salles d’urgence par des spécialistes et 488,2 millions pour les services non rémunérés à l’acte. Un montant additionnel de 114,6 millions de dollars a été consacré au Clinical Services Fund, aux autres programmes de la Saskatchewan Medical Association et à des programmes de bourses.
Le Saskatchewan Joint Medical Professional Review Committee (JMPRC) est un comité d’examen par les pairs composé de médecins qui a été mis sur pied en vertu de l’article 49 de la Saskatchewan Medical Care Insurance Act (1988) dans le but d’examiner les modes de facturation des médecins de la Saskatchewan qui facturent directement le système financé par l’État pour des services assurés. Les membres du JMPRC examinent les pratiques de facturation des médecins qui leur sont soumis par le directeur, Examen des pratiques professionnelles, du ministère de la Santé et, s’ils déterminent que des sommes ont été indûment versées par le ministre, ils peuvent ordonner le recouvrement de ces sommes auprès des médecins en cause.
Les médecins de la Saskatchewan n’imposent pas de tarifs monolithiques.
5.3 Paiements aux hôpitaux
Le financement octroyé à la SHA tient compte du statu quo pour ce qui est des niveaux de financement, et il est ajusté en fonction de l’inflation, des hausses d’utilisation, des augmentations liées aux conventions collectives, des nouveaux programmes et d’autres rajustements précisés dans le budget provincial pour l’année en cours. La SHA reçoit un budget global et doit affecter les fonds en fonction des besoins en services et des priorités que ses processus d’évaluation des besoins ont fait ressortir. La SHA peut recevoir des fonds supplémentaires pour offrir des programmes et des services hospitaliers spécialisés (p. ex. lutte contre la pandémie, dons d’organes et de tissus, services médicaux d’urgence, services chirurgicaux et services en toxicomanie et en santé mentale).
Les paiements à la SHA pour la prestation de services sont effectués conformément à l’article 2-7 de la Provincial Health Authority Act. Celle-ci confère au ministre de la Santé le pouvoir d’accorder des subventions à la SHA et aux organismes de soins de santé aux fins de la Loi, et de prendre des dispositions pour la prestation de services dans toute région de la Saskatchewan, si l’intérêt public le justifie.
La SHA produit un rapport annuel sur les résultats financiers globaux de ses activités.
6.0 Reconnaissance accordée aux transferts fédéraux
Les contributions fédérales versées au titre du Transfert canadien en matière de santé sont reconnues publiquement par le gouvernement de la Saskatchewan dans :
- le budget provincial de 2022-2023 et les documents connexes;
- les comptes publics de 2021-2022;
- les rapports financiers trimestriels et de mi-exercice.
Ces documents ont été déposés à l’Assemblée législative et mis à la disposition des résidents de la Saskatchewan, à Saskatchewan.ca. Les contributions fédérales ont également été reconnues dans des communiqués de presse, des documents de discussion, des discours et remarques lors de diverses conférences, de réunions et de forums de politiques publiques.
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 1. Nombre en date du 31 mars | 1 199 429 | 1 196 842Note de bas de page1 | 1 216 490Note de bas de page1 | 1 227 341Note de bas de page1 | 1 209 615Note de bas de page1 |
| Établissements publics | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 2. Nombre | 66 | 66 | 66 | 66 | 66 |
| 3. Paiements pour des services de santé assurés ($) | 1 968 702 500Note de bas de page2 | 2 067 238 750Note de bas de page2 | 2 141 445 000Note de bas de page2 | 2 328 971 000Note de bas de page2 | 2 419 274 000Note de bas de page2 |
| Établissements privés à but lucratif | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 4. Nombre d'établissements privés à but lucratif offrant des services de santé assurés | 6 | 6 | 6 | 8 | 8 |
| 5. Paiements aux établissements privés à but lucratif pour des services de santé assurés ($) | non disponibleNote de bas de page3 | non disponibleNote de bas de page3 | non disponibleNote de bas de page3 | non disponibleNote de bas de page3 | non disponibleNote de bas de page3 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 6. Nombre total de demandes, patients hospitalisés | 4 277 | 4 174 | 3 991 | 3 362 | 2 854 |
| 7. Total des paiements, patients hospitalisés ($) | 54 776 000 | 64 494 900 | 55 922 600 | 64 907 900 | 50 402 300 |
| 8. Nombre total de demandes, patients externes | 71 933 | 72 192 | 74 539 | 53 521 | 55 133 |
| 9. Total des paiements, patients externes ($) | 28 957 000 | 29 364 100 | 30 332 600 | 20 739 600 | 19 857 600 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 10. Nombre total de demandes, patients hospitalisés pré-approuvés | 2 | 7 | 8 | 0 | 0 |
| 11. Total des paiements, patients hospitalisés pré-approuvés ($) | 37 900 | 3 078 800 | 1 855 300 | 0 | 0 |
| 12. Nombre total de demandes, patients externes pré-approuvés | 53 | 218 | 216 | 22 | 12 |
| 13. Total des paiements, patients externes pré-approuvés ($) | 269 600 | 2 055 800 | 1 433 700 | 42 900 | 127 400 |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 14. Nombre total de demandes, patients hospitalisés non pré-approuvé | 308 | 317 | 283 | 120 | 47 |
| 15. Total des paiements, patients hospitalisés non pré-approuvés ($) | 248 800 | 193 800 | 2 431 900 | 288 117 | 22 900 |
| 16. Nombre total de demandes, patients externes non pré-approuvés | 1 191 | 1 244 | 920 | 419 | 133 |
| 17. Total des paiements, patients externes non pré-approuvés ($) | 58 700 | 69 400 | 45 200 | 21 500 | 6 500 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 18. Nombre de médecins participants | 2 560 | 2 600 | 2 622 | 2 718 | 2 796 |
| 19. Nombre de médecins ayant opté pour le retrait du régime d'assurance-santé | 0 | 0 | 0 | 0 | 0 |
| 20. Nombre de médecins non participants | 0 | 0 | 0 | 0 | 0 |
| 21. Total des paiements des services médicaux rémunérés pour l'ensemble des méthodes de paiement ($) | 997 950 125 | 1 009 110 700 | 1 050 449 400 | 970 000 400 | 1 178 460 260 |
| 22. Total des paiements des services médicaux rémunérés à l'acte ($) | 561 557 167Note de bas de page6 | 556 831 300Note de bas de page6 | 556 434 500Note de bas de page6 | 437 348 300Note de bas de page6 | 541 863 260Note de bas de page6 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 23. Nombre de services | 740 342 | 757 219 | 770 674 | 638 087 | 690 676 |
| 24. Total des paiements ($) | 41 691 900 | 42 976 000 | 44 549 700 | 35 554 200 | 38 179 300 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 25. Nombre de services pré-approuvés | Not available | 596 | 764 | 145 | 23 |
| 26. Total des paiements pré-approuvés ($) | Not available | 500 368 | 747 889 | 140 442 | 20 445 |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 27. Nombre de services non pré-approuvés | Not available | 4 906 | 4 817 | 1 627 | 709 |
| 28. Total des paiements non pré-approuvés ($) | Not available | 274 585 | 289 000 | 93 058 | 41 200 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 29. Nombre de dentistes participants | 78 | 88 | 76 | 74 | 70 |
| 30. Nombre de dentistes ayant opté pour le retrait du régime d’assurance-santé | 0 | 0 | 0 | 0 | 0 |
| 31. Nombre de dentistes non participants | 0 | 0 | 1 | 2 | 1 |
| 32. Nombre de services fournis | 11 550 | 10 916 | 12 656 | 10 374 | 9 804 |
| 33. Total des paiements ($) | 1 516 900 | 1 529 800 | 1 565 900 | 1 046 000 | 1 197 300 |
Footnotes
- Footnote 1
-
Les chiffres de la Saskatchewan au 30 juin.
- Footnote 2
-
Tel que rapporté par la Saskatchewan Health Authority dans ses états financiers annuels vérifiés.
- Comprend les services de soins de courte durée, les services hospitaliers spécialisés et les services spécialisés en milieu hospitalier.
- N'inclut pas les services en santé mentale ou de traitement de la toxicomanie pour les patients hospitalisés.
- N'inclut pas les paiements versés à la Saskatchewan Cancer Agency pour la chimiothérapie et la radiothérapie des patients externes.
- La rémunération des médecins est incluse dans les secteurs fonctionnels appropriés.
- Footnote 3
-
Les services de tomodensitométrie et d'IRM ne sont pas considérés comme des services assurés en Saskatchewan au sens de la Saskatchewan Medical Care Insurance Act. Les établissements privés qui offrent des services de chirurgie, d'IRM et de tomodensitométrie peuvent recevoir des paiements pour ces services en vertu d'un contrat avec l'autorité sanitaire provinciale. Le ministère de la Santé ne verse pas directement de paiements à ces établissements.
- Footnote 4
-
Les données des années précédentes ont été reformulées pour refléter le nombre total de cas d'hospitalisation plutôt que les demandes, car une seule hospitalisation peut entraîner de nombreuses demandes.
- Footnote 5
-
Les demandes dans notre système de données ne peuvent pas être séparées en demandes pré-approuvées ou non approuvées, par conséquent, les chiffres reflètent le total des demandes et des paiements tels que déclarés pour les années précédentes.
- Footnote 6
-
Les chiffres se composent de la facturation à l'acte et du financement du Programme de couverture rurale d'urgence, qui est payé par le biais du programme de rémunération à l'acte.
- Footnote 7
-
Les demandes dans notre système de données ne peuvent pas être séparées en demandes pré-approuvées ou non approuvées, par conséquent, les chiffres reflètent le total des demandes et des paiements tels que déclarés pour les années précédentes.
Alberta
Tout en relevant les défis posés par la pandémie, le ministère de la Santé de l’Alberta a poursuivi ses efforts en vue de renforcer le système de soins de santé public de l'Alberta, d'améliorer la prestation des services et d'obtenir de meilleurs résultats. En 2021-2022, le gouvernement de l’Alberta a investi dans les domaines prioritaires, notamment la gestion des temps d’attente pour les chirurgies et l’offre de services de soutien en matière de santé mentale et de toxicomanie. De plus amples informations sur le Ministère sont disponibles site Web du ministère de la Santé (en anglais seulement).
COVID-19
Tout au long de 2021-2022, l’Alberta s’est mobilisée pour répondre à la pandémie de COVID-19 et a soutenu les soins offerts aux Albertains dans le contexte de l’augmentation du nombre d’hospitalisations (tant aux soins intensifs que dans d’autres services). Comme c’est le cas dans les autres provinces, il est parfois devenu nécessaire de repousser les chirurgies non urgentes financées par l’État.
En août 2021, 80 % des chirurgies repoussées depuis mars 2020 avaient été effectuées et, en mars 2022, l’Alberta assurait un volume chirurgical près de la normale.
Le gouvernement de l’Alberta demeure déterminé à s’assurer que tous les Albertains ont accès à la chirurgie dont ils ont besoin dans les temps d’attente recommandés cliniquement en augmentant la capacité grâce à des plans de rétablissement des chirurgies après la pandémie et à l’Alberta Surgical Initiative (ASI). L'objectif de cette initiative est de réduire les listes d’attente et de renforcer l’ensemble du système de chirurgies financées par l’État, depuis l'aiguillage vers les soins primaires, le dépistage et les délais d'attente pour l'aiguillage, jusqu'aux spécialistes et aux cliniques, en passant par la chirurgie et la réadaptation.
Même si l’ASI porte tout particulièrement sur les chirurgies, l’amélioration de la gestion de l'aiguillage aura une incidence positive sur la réduction des temps d’attente pour l'aiguillage de tous les spécialistes.
En 2021-2022, 4,2 milliards de dollars ont été alloués aux services hospitaliers internes, y compris les fonds de fonctionnement de 58 millions de dollars de l’ASI. Le plan d’immobilisations du budget de 2021 présente également les projets d’immobilisations de l’ASI réalisés dans les établissements des Alberta Health Services (AHS) à Calgary, Edmonton, Edson, Grande Prairie, Lethbridge, Medicine Hat et Rocky Mountain House.
Une part importante de l’ASI est d’augmenter le nombre de chirurgies financées par l’État, sans frais aucun pour les patients, grâce à des établissements chirurgicaux reconnus (ECR). Les ECR continuent d’offrir des chirurgies financées par l’État puisque les hôpitaux ont détourné leurs ressources pour traiter les patients atteints de la COVID-19 et les autres urgences. Un nombre record (environ 51 500) de chirurgies financées par l’État ont été réalisées dans les ECR en 2021‑2022. Depuis janvier 2021, la capacité des ECR a augmenté alors que les AHS ont élargi la portée des contrats avec les opérateurs des ECR afin d’inclure les services d’orthopédie et des volumes accrus pour les procédures dans les domaines de l’ophtalmologie, de l’oto-rhino-laryngologie et de dermatologie et les chirurgies plastiques financées par l’État. De nouveaux contrats entre l’AHS et les opérateurs des ECR ont été prévus ou mis en œuvre pour l’ophtalmologie et l’orthopédie.
Le ministère de la Santé s’est engagé à ajouter jusqu’à 50 lits d’USI permanents entièrement dotés dans le cadre d’un investissement de 300 millions de dollars sur trois ans afin d’accroître la capacité des soins de santé. Ces lits d’USI renforceront la capacité des soins de santé de l’Alberta pour faciliter la gestion des possibles futures vagues de COVID-19 et alléger le fardeau du système en période de pointe, même pendant les années dites « normales ».
Les programmes de dépistage du cancer (seins, col de l’utérus et colorectal) ont également été touchés par la pandémie de COVID-19 et augmentent maintenant leur capacité pour s’attaquer à la diminution de la participation s’étant produite en 2020-2021. Même si d’importantes améliorations ont été apportées pour s’assurer que les procédures pour les patients à haut risque étaient réalisées en priorité, on estime qu’il faudra jusqu’à trois ans pour ramener les taux de dépistage aux niveaux observés avant la pandémie.
Les pharmaciens de l’Alberta sont rémunérés pour les services cliniques en pharmacie offerts aux Albertains aux termes d’un champ de pratique élargi, le plus vaste au Canada. Ces services en pharmacie allègent le fardeau des fournisseurs de soins actifs et primaires du système de santé, y compris pendant la pandémie de COVID-19.
Le ministère de la Santé a également pris des mesures pour renforcer son effectif en santé afin d’améliorer la capacité générale et atténuer les répercussions de la pandémie. Les étudiants en soins infirmiers de premier cycle se sont vus offrir des occasions de plus grande envergure, comme le travail dans des unités internes touchées par une grave pénurie de personnel infirmier. De plus, le ministère de la Santé a prévu une exemption aux normes de service de santé en soins continus pour permettre les étudiants en soins infirmiers de l’Alberta et les aides-soignants ayant suivi une formation à l’extérieur de l’Alberta de commencer à travailler en attendant que leur évaluation de l’équivalent substantiel soit terminée.
Pour répondre à la demande croissante en services médicaux d’urgence (SMU) et formuler des recommandations immédiates et à long terme, le ministère de la Santé a créé un comité consultatif sur les SMU. De plus, le Shock Trauma Air Rescue Service, l’Helicopter Emergency Response Organization et l’Helicopter Air Lift Operation Air Ambulance ont chacun reçu du financement sans précédent pour assurer un accès de qualité et en temps opportun aux services d’urgence pour les Albertains vivant en région rurale.
1.0 Gestion publique
1.1 Régime d’assurance-santé et autorité publique
Le ministère de la Santé de l’Alberta définit la politique et l'orientation à suivre pour mettre en place un système de santé durable et responsable afin de promouvoir et de protéger la santé des Albertains. Le ministère de la Santé administre et exploite le Régime d’assurance-maladie de l’Alberta (AHCIP) aux termes de la Loi canadienne sur la santé. Depuis 1969, l’Alberta Health Care Insurance Act (AHCIA), qui est accessible sur le site Web de l’Imprimeur du Roi de l’Alberta (en anglais seulement), réglemente l’administration et l’exploitation de l’AHCIP. L'article 3 de la AHCIA habilite le AHCIP et désigne le ministre de la Santé de l'Alberta (le ministre) comme l'autorité publique responsable de l'administration et du fonctionnement du AHCIP.
1.2 Liens hiérarchiques
Le ministre est responsable du AHCIP en tant qu’autorité publique chargée de l’administration et du fonctionnement du AHCIP, est tenu, en vertu de la AHCIA, d’administrer et d’exploiter le AHCIP à des fins non lucratives et conformément à la AHCIA et aux règlements connexes, afin d’offrir une couverture d’assurance pour les services de santé de base à tous les résidents de l’Alberta. La AHCIA et ses règlements comprennent un certain nombre de mesures de responsabilisation liées à l’administration et à l’exploitation du AHCIP, notamment des dispositions permettant au ministre de réévaluer les demandes de prestations et de recouvrer les trop payés auprès des médecins praticiens.
La Fiscal Planning and Transparency Act (FPTA), qui se trouve sur le site Web de l'Imprimeur du Roi de l'Alberta (en anglais seulement), prévoit un cadre pour la planification financière et l’établissement du budget du gouvernement. Un rapport annuel du ministère est rédigé sous la direction du ministre conformément à la FPTA et aux politiques de comptabilité du gouvernement. Le rapport annuel du ministère de la Santé pour 2021-2022 (en anglais seulement), qui couvre l’exercice s’étendant du 1er avril 2021 au 31 mars 2022, a été publié le 28 juin 2022.
1.3 Vérification des comptes
Le vérificateur général de l’Alberta est un organe indépendant chargé d'effectuer les vérifications financières annuelles et autres vérifications relatives à la gestion des ressources publiques par le gouvernement. Conformément à la loi sur le vérificateur général de l'Alberta, les rapports de vérification sont déposés devant l'Assemblée législative. L'opinion du vérificateur général sur la vérification des états financiers consolidés du gouvernement de l’Alberta, qui comprend les opérations financières et d'autres informations du ministère de la Santé, a été publiée le 28 juin 2022 dans le rapport annuel 2021-2022 du gouvernement de l’Alberta (en anglais seulement).
Le rapport indique que les états financiers consolidés présentent, de façon juste, à tous égards importants, la situation financière et les résultats des activités, conformément aux normes comptables canadiennes pour le secteur public pour l’exercice prenant fin le 31 mars 2022.
2.0 Intégralité
2.1 Services hospitaliers assurés
La Hospitals Act, le Operation of Approved Hospitals Regulation (247/1990), le Hospitalization Benefits Regulation (AR 244/1990), la Health Facilities Act (HFA) et le Health Facilities Regulation (AR 208/2000) régissent la prestation des services assurés par les hôpitaux ou les établissements chirurgicaux agréés. Ces documents sont disponibles sur le site Web de l'Imprimeur du Roi de l'Alberta (en anglais seulement).
En Alberta, les Alberta Health Services (AHS) sont une entité relevant du Ministère pour assurer la prestation de services hospitaliers assurés. Les services hospitaliers financés par l’État fournis dans les hôpitaux agréés en Alberta comprennent tous les services hospitaliers cités dans la Loi canadienne sur la santé. Les services hospitaliers assurés vont des services diagnostiques et de traitement de niveaux élevés fournis aux patients hospitalisés et externes aux soins courants et à la prise en charge des patients présentant un état chronique diagnostiqué. Les prestations offertes aux patients hospitalisés en Alberta sont énoncées dans la Hospitals Act et le Hospitalization Benefits Regulation.
La liste des services assurés figurant dans la Hospitals Act et le Hospitalization Benefits Regulation se veut à la fois complète et générique, limitant ainsi le besoin d’examen et de mise à jour périodiques. Aucun nouveau service n'a été ajouté en 2021-2022.
Les procédures diagnostiques fondées sur la tomodensitométrie et l’imagerie par résonance magnétique (IRM) sont financées par l’État et offertes aux Albertains admissibles par Alberta Health Services (AHS) dans un établissement des AHS ou un établissement lié par contrat aux AHS. Les AHS disposent d’un système qui établit les priorités et gère les temps d’attente. Si un patient choisit d’avoir recours à des services de diagnostic privés à ses frais, les AHS disposent d’un processus de remboursement dans le cas où certains critères de remboursement sont remplis.
Les AHS ont établi une politique pour rembourser aux patients toute procédure diagnostique fondée sur la tomodensitométrie et l’IRM achetée dans le secteur privé auprès d’un des opérateurs de services diagnostiques d’imagerie communautaires. Le ministère de la Santé n’a pas apporté de modifications législatives ou réglementaires touchant les services hospitaliers assurés en 2021‑2022.
2.2 Services médicaux assurés
La Alberta Health Care Insurance Act (AHCIA) établit le régime d’assurance‑santé de l’Alberta (AHCIP) pour offrir des prestations aux services de santé de base à tous les résidents de l’Alberta. Les médecins, tels que définis dans la AHCIA, sont autorisés à réclamer des prestations de services assurés au titre du AHCIP. Les personnes visées à l'article 20.1 de la AHCIA (dont il est question plus loin) peuvent également présenter des demandes de prestations par l'entremise du AHCIP pour des services assurés fournis par des médecins, à condition de respecter certaines exigences législatives.
Aux termes de l’article 20.1 de la AHCIA, une personne (à l'exception des particuliers et des sociétés professionnelles) est autorisée à soumettre des demandes de prestations pour un service assuré fourni par un médecin si :
- le ministre a conclu un accord en vertu de l'article 20 ou a établi un arrangement en vertu de l'article 20 avec cette personne pour le paiement des prestations pour le service assuré sur une base autre que la rémunération à l'acte;
- la personne emploie ou a conclu un accord de service avec le médecin pour fournir le service assuré;
- le médecin participait au AHCIP lorsque le service assuré a été fourni.
Parmi les exemples de personnes visées par l'article 20.1, on peut citer AHS ou une société qui possède et exploite des pharmacies.
La personne mentionnée à l'article 20.1 a un lien juridique direct avec le ministre par l’entremise de l’accord ou de l’entente prévu à l’article 20 (c.-à-d. un droit légal de demander et de recevoir des prestations pour l’offre de services assurés par un médecin sans que le médecin ait à attribuer des prestations à cette personne).
L'article 20.1(4) prévoit que la personne visée à l'article 20.1 a toutes les obligations d'un médecin en ce qui concerne la communication au ministre des renseignements nécessaires pour faciliter le traitement, l'évaluation et le paiement de la demande de prestations. La personne visée à l'article 20.1 est également assujettie à l'interdiction de la surfacturation, au droit du ministre de recouvrer des montants, ainsi qu'à la surveillance et à l'application de la conformité à la AHCIA. En 2021‑2022, il n'y avait aucune entente ou aucun accord en vertu de l'article 20 avec une personne visée à l'article 20.1.
En date du 31 mars 2022, il y avait 10 816 médecins qui réclamaient des prestations en vertu du AHCIP. De ce nombre :
- 8 754 médecins ont réclamé des prestations exclusivement sur la base de la rémunération à l’acte;
- 1 047 ont réclamé des prestations uniquement par le biais d'une entente ou d'un arrangement en vertu de l'article 20 de la Loi sur l'assurance-maladie (soit par le biais de l'une des ententes-cadres du Programme de médecine et de services de santé universitaires de l’Alberta, soit par le biais d'un autre mode de rémunération, qui sont tous deux des solutions de rechange à la rémunération à l'acte - voir la section 5.2 pour plus de détails);
- les 1 015 médecins restants ont réclamé des prestations à la fois sur la base de la rémunération à l'acte et d’un autre mode de rémunération que la rémunération à l'acte. En date du 31 mars 2022, il y avait deux médecins non participants dans la province.
Un médecin doit remplir les formulaires d’inscription appropriés et fournir une copie du permis d’exercice lui ayant été délivré par le College of Physicians and Surgeons of Alberta avant d’être inscrit au AHCIP.
En vertu de l’article 8 de la AHCIA, tous les médecins sont réputés participer au AHCIP. Aux termes du paragraphe 8(2), un médecin peut choisir de ne pas participer au AHCIP en prenant les mesures suivantes au moins 180 jours avant la date d'entrée en vigueur de son retrait du régime :
- aviser le ministre de la Santé par écrit de la date de retrait;
- publier un avis du retrait envisagé dans un journal à grand tirage de la région où il pratique
- afficher un avis du retrait envisagé dans un endroit de son cabinet auquel les patients ont accès.
Pour tout médecin n’ayant jamais pratiqué en Alberta, les obligations juridiques sont établies au paragraphe 8(3) de la AHCIA. Aux termes du paragraphe 8(3), le médecin peut décider de ne pas participer au AHCIP avant de pratiquer en :
- avisant le ministre par écrit de la date à laquelle il commencera à pratiquer sans participer;
- publiant un avis du retrait envisagé dans un journal à grand tirage de la région où il a l’intention de pratiquer.
En choisissant de ne pas participer au AHCIP, un médecin reconnaît que, à compter de la date d’entrée en vigueur, il ne participera pas au régime public de soins de santé. Cela signifie que le médecin ne peut faire une demande auprès du AHCIP pour se faire payer des services qui seraient autrement des services de santé assurés et que le patient ne peut se faire rembourser les sommes qu’il a payées pour obtenir des services de santé auprès d’un médecin non participant.
Le Medical Benefits Regulation (AR 84/2006) établit les prestations payables pour les services médicaux assurés fournis aux résidents de l’Alberta. La description des services assurés qui sont payables à l'acte figure dans le barème des prestations médicales (en anglais seulement).
Le ministère de la Santé s’engage à avoir un barème des prestations pour les services médicaux qui appuie l’amélioration continue tout en étant adapté à la réforme des soins de santé. La participation de la communauté médicale est toujours sollicitée par l’entremise de l’Association médicale de l’Alberta (AMA) et des codes de services de santé sont créés afin que le barème tienne compte de la norme de pratique actuelle en Alberta. Il n'y a pas de consultation publique. Toute modification du barème des prestations médicales doit être approuvée par le ministre de la Santé.
Des codes de services de santé virtuels ont été ajoutés au barème des prestations médicales (le Barème) afin d’assurer le maintien des services médicaux essentiels pendant la pandémie de COVID-19. Ces codes de soins virtuels ont été rendus permanents dans le barème des prestations médicales le 9 juin 2020. Des améliorations sont continuellement apportées, au besoin, aux codes de services de santé virtuels.
En mai 2021, le ministère de la Santé a formé un groupe de travail sur les soins virtuels afin d’étudier les occasions à court terme relatives à la rémunération pour la prestation de soins virtuels. Le groupe était composé de membres des AHS, de l’AMA et du CPSA. En se fondant sur les recommandations du groupe de travail, le ministère de la Santé a amélioré, en janvier 2022, le barème des prestations médicales en ce qui concerne les codes de services virtuels. Aux termes de ces modifications, il est possible de facturer un modificateur unique complexe pour les cas complexes ainsi que pour le temps consacré aux activités de gestion des patients. De plus, depuis février 2022, les modifications permettent également la facturation du temps consacré aux soins indirects des patients dans le cadre de consultations psychiatriques virtuelles et pour les discussions d’un traitement psychiatrique d’un enfant avec ses parents ou gardiens.
Les deux nouveaux codes de services de santé ajoutés par l’Alberta au barème des prestations médicales pour l'administration de la vaccination contre la COVID-19 en 2020-2021 demeurent en vigueur. Les deux codes de services de santé comprennent la détermination de la candidature appropriée du patient pour la vaccination, la discussion générale avec le patient, l'obtention du consentement, l'administration d'une dose unique, la mise à jour du dossier d'immunisation du patient et la programmation d'une deuxième dose de vaccin. En outre, le programme de sensibilisation au vaccin contre la COVID-19 a été introduit dans des zones ciblées où le taux de vaccination s’élevait à moins de 50 pour cent pour aider les médecins à s'engager de manière proactive auprès de leurs patients et à encourager l'adoption du vaccin contre la COVID-19. L’admissibilité a depuis été étendue à tous les médecins de l'Alberta.
2.3 Services de chirurgie dentaire assurés
En Alberta, certaines interventions dentaires et chirurgies buccales médicalement nécessaires sont assurées par le AHCIP et figurent dans le barème des prestations de chirurgie buccale et maxillo‑faciale (en anglais seulement). En 2021-2022, aucune modification n’a été apportée à ce barème.
La plupart des interventions dentaires dont les prestations sont réclamées par l’entremise du AHCIP peuvent seulement être facturées lorsqu’elles sont pratiquées par un dentiste spécialisé en chirurgie buccale et maxillo-faciale qui satisfait aux exigences de la AHCIA. Les services de chirurgie dentaire assurés doivent être fournis dans un hôpital public ou dans un ECR. Les services chirurgicaux majeurs, tels que décrits à l'article 2(2)(b) de la HFA, ne peuvent être fournis que dans un hôpital public. En date du 31 mars 2022, il y avait 189 dentistes participant au AHCIP pour les procédures dentaires éligibles, et aucun dentiste ne s'est retiré du AHCIP. Les soins dentaires de routine ne sont pas considérés comme étant un service assuré dont la prestation est remboursable par l’entremise du AHCIP.
Bien qu’il n’existe pas d’entente officielle avec les dentistes, le ministère de la Santé rencontre l’Alberta Dental Association pour discuter des modifications au barème des prestations de chirurgie buccale et maxillo-faciale. Il n’y a pas de consultation publique. Toute modification au barème doit être approuvée par le ministre de la Santé.
En vertu du paragraphe 7(1) de la AHCIA, tous les dentistes sont réputés participer au AHCIP. Aux termes du paragraphe 7(2), un dentiste peut choisir de se retirer du AHCIP en prenant les mesures suivantes au moins 30 jours avant la date d'entrée en vigueur de son retrait en :
- avisant le ministre par écrit de la date de retrait;
- publiant un avis du retrait envisagé dans un journal à grand tirage de la région où il pratique;
- affichant un avis du retrait envisagé dans un endroit de son cabinet auquel les patients ont accès.
Pour tout dentiste n’ayant jamais pratiqué en Alberta, les obligations juridiques sont établies au paragraphe 7(3) de la AHCIA. Aux termes du paragraphe 7(3), le dentiste peut décider de ne pas participer au AHCIP avant de pratiquer en :
- avisant le ministre par écrit de la date à laquelle il commencera à pratiquer sans participer au Régime;
- publiant un avis du retrait envisagé dans un journal à grand tirage de la région où il a l’intention de pratiquer.
En faisant le choix de ne pas participer au AHCIP, un dentiste reconnaît que, à compter de la date d’entrée en vigueur, il ne participera pas au régime public de soins de santé. Cela signifie que le dentiste ne peut faire une demande auprès du AHCIP pour se faire payer des services qui seraient autrement des services de chirurgie dentaire assurés et que le patient ne peut se faire rembourser les sommes qu’il a payées pour obtenir des services de chirurgie dentaire auprès d’un dentiste non participant.
2.4 Services hospitaliers, médicaux et de chirurgie dentaire non assurés
Le paragraphe 4(2) du Hospitalization Benefits Regulation (en anglais seulement) contient une liste des services hospitaliers qui ne sont pas des services assurés.
La politique sur les chambres privées ou semi-privées et les biens ou services spéciaux décrit les attentes du gouvernement de l’Alberta à l’égard de Alberta Health Services et guide l’offre de chambres privées ou semi-privées et la prestation de biens et de services bonifiés ou spéciaux. Ce cadre stratégique exige que Alberta Health Services donne un avis de 30 jours à la personne désignée par le ministre de la Santé quant aux catégories de chambres privées ou semi-privées offertes et aux frais imposés pour chaque catégorie. Alberta Health Services doit également faire parvenir un avis de 30 jours à la personne désignée par le ministre de la Santé quant aux biens ou aux services qui seront fournis comme biens ou services spéciaux. Il doit aussi fournir des renseignements au sujet des frais pour ces biens ou services et, s’il y a lieu, indiquer les critères ou les signes cliniques qui permettraient à des patients d’en bénéficier en tant que biens ou services courants. On peut consulter en ligne la politique sur les chambres privées ou semi-privées et les biens et services spéciaux de l’Alberta (en anglais seulement).
Le paragraphe 12(2) du Health Care Insurance Regulation (AR 76/2006) énumère les services qui ne sont pas assurés au titre des services de base ou des services complémentaires à moins qu’ils ne soient approuvés par le ministre de la Santé. Les paragraphes 4(2) et 5(2) du Oral and Maxillofacial Surgery Benefits Regulation (AR 86/2006) indiquent qu’aucune prestation n’est remboursable pour les services de chirurgie orale et maxillo-faciale fournis à un résident de l’Alberta dans une autre province ou un autre territoire au Canada ou dans un autre pays si les services fournis ne sont pas des services assurés en Alberta.
Les services non couverts par le AHCIP comprennent, notamment :
- les services médicolégaux;
- les interventions chirurgicales à des fins purement esthétiques, réalisées pour des raisons émotionnelles, psychologiques ou psychiatriques;
- les services de transports (y compris les services d’ambulance);
- les médicaments sur ordonnance, les plâtres, les appareils chirurgicaux et les bandages spéciaux (à l’exception de ce qui est prévu dans le barème des prestations médicales, le barème des prestations pour chirurgies podiatriques ou le barème des prestations podiatriques);
- les services cliniques en pharmacie;
- les soins dentaires courants;
- les examens périodiques de la vue pour les résidents âgés de 19 à 64 ans;
- les services médicaux fournis à la demande d’un tiers tels que les examens médicaux réalisés aux fins d’emploi ou d’assurance ou pour la pratique d’activités sportives.
Les services de santé qui ont été retirés du barème des prestations pour les services médicaux sont considérés comme désuets par la communauté médicale. Le processus pour obtenir la participation de la communauté médicale s’effectue dans le cadre de consultations avec l’AMA et les AHS. L’AMA agit à titre de représentante pour chaque section réservée aux médecins. Alberta Health Services participe à ce processus décisionnel pour comprendre l’incidence potentielle des modifications sur les modèles actuels de prestations des services à plus grande échelle. Aucun service n’a été retiré en 2021-2022.
3.0 Universalité
3.1 Admissibilité
En vertu de la Alberta Health Care Insurance Act (AHCIA) et de la Hospitals Act, les résidents de la province sont admissibles à recevoir des services assurés au titre du Alberta Health Care Insurance Plan (AHCIP) et le Hospitalization Benefits Plan. Aucun changement n’a été apporté aux conditions d’admissibilité en 2021-2022.
Par « résident », le Règlement entend une personne légalement autorisée à être ou à rester au Canada, qui est domiciliée en Alberta et qui y vit habituellement, et toute autre personne considérée comme résident par le Règlement. Le terme « résident » n’inclut pas les touristes et les personnes de passage ou en visite en Alberta.
Les personnes de l’extérieur du Canada qui déménagent en Alberta pour y établir leur résidence permanente sont admissibles à la couverture si elles ont le statut de résident permanent, de résident permanent de retour au pays ou de Canadien de retour au pays. Les détenteurs de visa d’entrée en règle au Canada qui résident en Alberta peuvent également être admissibles et leur dossier est étudié en fonction de chaque cas.
Les résidents qui sont membres des Forces armées canadiennes ou qui purgent une peine d’emprisonnement dans un pénitencier fédéral, au sens de la Loi sur le système correctionnel et la mise en liberté sous condition, ne sont pas admissibles; ils relèvent plutôt du gouvernement fédéral. Les conjoints ou partenaires et les personnes à charge des personnes susmentionnées sont couverts s’ils résident en Alberta.
Si un avis est envoyé dans les trois mois, à partir de la date de cessation d’emploi ou de libération, les personnes en Alberta qui ne sont plus membres des Forces canadiennes ou qui sont libérées d’un pénitencier fédéral seront admissibles. Si la cessation d’emploi ou la libération a lieu dans une autre région du Canada, ces personnes sont admissibles à une couverture le premier jour du troisième mois suivant leur établissement en Alberta.
Afin de pouvoir bénéficier des services couverts par le AHCIP et le Hospitalization Benefits Plan, les résidents de l’Alberta doivent s’inscrire et inscrire également les personnes admissibles à leur charge. Les membres d’une même famille sont inscrits au même compte. Les personnes qui déménagent en Alberta doivent présenter leur demande d’inscription dans les trois mois suivant leur arrivée, à défaut de quoi les dates d’entrée en vigueur pourraient varier. Les personnes qui déménagent en Alberta et qui arrivent d’une autre province ou d’un territoire du Canada sont inscrites au Régime le premier jour du troisième mois suivant leur établissement en Alberta. Les personnes qui déménagent en Alberta et qui arrivent de l’extérieur du Canada sont inscrites au Régime le jour de leur établissement en Alberta. Le processus d’inscription au Régime exige que les personnes qui s’inscrivent produisent des pièces d’identité et des documents attestant qu’elles sont autorisées à être au Canada et qu’elles résident en Alberta.
Si une personne remet en question l’annulation ou le refus de couverture, elle peut communiquer avec un représentant du AHCIP ou du Hospitalization Benefits Plan par téléphone, par courriel ou par la poste afin d’en discuter. Si le personnel de première ligne n’est pas en mesure de régler la question, le cas peut être transmis à un superviseur puis à un gestionnaire, au besoin. Le gestionnaire effectuera une enquête rigoureuse et enverra une lettre expliquant les motifs de la décision par rapport à la loi.
Toute personne qui décide de ne pas participer au AHCIP peut en tout temps remplir une « déclaration de retrait » pour elle et les personnes à sa charge. La couverture est annulée pendant 36 mois ou jusqu’à ce que la déclaration soit révoquée par la personne concernée. Une nouvelle déclaration doit être remplie tous les 36 mois de non‑participation. Les personnes peuvent décider d’assumer l’entière responsabilité pour le paiement des coûts des services hospitaliers individuels.
3.2 Autres catégories de personnes
En vertu du Alberta Health Care Insurance Regulation, les personnes qui résident en Alberta pour travailler ou étudier, et les conjoints ou partenaires et les personnes à charge des personnes qui s’installent dans la province pour travailler ou étudier, peuvent être considérées comme des résidents au sens du AHCIP. Une disposition déterminative similaire est prévue dans le Hospitalization Benefits Regulation aux termes de laquelle une personne qui étudie à temps plein dans un établissement d’enseignement, mais dont le lieu de résidence habituelle se situe à l’extérieur du Canada, est jugée comme étant un résident si elle prévoit demeurer en Alberta pour une période de 12 mois consécutifs. Ces personnes doivent détenir un visa d’entrée au Canada tel qu’un permis de travail ou un permis d’études attestant qu’elles sont autorisées à demeurer au Canada. Les personnes à charge accompagnant des résidents temporaires qui détiennent un permis de travail ou d’études doivent posséder une fiche de visiteur (qui limite la durée du séjour) attestant qu’elles sont autorisées à demeurer au Canada. Les résidents réputés doivent prévoir s’établir en Alberta pour une période d’au moins 12 mois. La couverture du AHCIP est offerte aux résidents temporaires et aux personnes à charge les accompagnant qui remplissent toutes les conditions d’admissibilité. En date du 31 mars 2022, 72 588 personnes étaient couvertes par le AHCIP aux termes de ces conditions.
Les titulaires d’un permis d’études sur lequel ne figure pas le nom d’une école en Alberta doivent fournir la preuve de leur inscription dans une école reconnue. Les permis de travail ouverts ou pour un employeur en particulier doivent être valides pour une période d’au moins six mois. Dans le cas d’un permis de travail pour un employeur en particulier, il faut qu’il soit indiqué sur le permis que la personne est employée par une entreprise qui exerce ses activités en Alberta. Exception faite des membres du clergé, des athlètes et des militaires de l’armée britannique, les titulaires d’une fiche de visiteur doivent être le conjoint, le partenaire ou une personne à charge d’un résident admissible ou d’un résident réputé.
Les personnes ayant un visa d’entrée au Canada portant la mention « ne confère pas le statut de résident » ne sont pas admissibles au AHCIP. Les résidents permanents qui détiennent une preuve de leur statut de résident permanent et les réfugiés au sens de la Convention qui ont en leur possession un avis de décision favorable sont admissibles au AHCIP. Les demandeurs du statut de réfugié ne sont pas admissibles.
Les enfants de résidents non admissibles (p. ex. résidents titulaires d’une fiche de visiteur, ayant un permis expiré ou demandeurs du statut de réfugié) qui sont nés au Canada et qui respectent l’obligation de résidence sont admissibles au AHCIP et le Hospitalization Benefits Plan. Les enfants nés de citoyens canadiens qui sont temporairement absents de l’Alberta (et qui ont conservé leur couverture) sont également admissibles; toutefois, des documents peuvent être exigés.
Les travailleurs saisonniers de l’extérieur du Canada sont considérés comme des travailleurs étrangers temporaires. Pour obtenir la couverture du AHCIP, ils doivent répondre à la définition de « résident réputé », détenir un permis de travail attestant qu’ils sont autorisés à demeurer au Canada et prévoir de s’établir en Alberta pour une période d’au moins douze mois. Les travailleurs saisonniers des autres provinces conservent la couverture de soins de santé de leur province de résidence.
Les Canadiens de retour au pays dont la résidence en Alberta a expiré doivent fournir une preuve qu’ils sont autorisés à demeurer au Canada (généralement une carte de résident permanent) et remplir les conditions de résidence pour être admissibles à la couverture du AHCIP et du Hospitalization Benefits Plan. Les personnes qui ont fait une demande en vue d’obtenir le statut de résident permanent doivent continuer d’être autorisées à demeurer au Canada (p. ex. détenir un permis de travail, un permis d’études ou une fiche de visiteur valide) pendant qu’elles attendent une décision concernant leur demande de résidence permanente. Pendant cette période, la couverture du AHCIP peut leur être accordée si elles remplissent les conditions d’admissibilité pour un résident réputé.
4.0 Transférabilité
4.1 Période d’attente minimale
Généralement, aux termes du Alberta Health Care Insurance Plan (AHCIP) et de l’Hospitalization Benefits Plan, les personnes d’une autre région du Canada qui s’installent de façon permanente en Alberta sont assurées à compter du premier jour du troisième mois suivant leur établissement en Alberta.
4.2 Couverture durant des absences temporaires au Canada
Le AHCIP offre une couverture aux termes du Alberta Health Care Insurance Regulation aux résidents admissibles de l’Alberta qui résident temporairement ailleurs au Canada. Il existe une disposition similaire dans l’Hospitalization Benefits Plan pour la couverture des services hospitaliers assurés.
Une personne est considérée temporairement absente de l’Alberta si elle demeure dans une autre province ou un autre territoire pour une période d’au plus 12 mois consécutifs et qu’elle prévoit retourner et maintenir sa résidence permanente en Alberta à la fin de son séjour à l’extérieur de la province. Les étudiants albertains qui fréquentent une école reconnue au Canada et qui prévoient de retourner en Alberta après la fin de leurs études conservent leur couverture en vertu du AHCIP et du Hospitalization Benefits Plan.
Les travailleurs étrangers temporaires qui sont considérés comme des résidents réputés conservent leur couverture en vertu du AHCIP s’ils voyagent dans une autre province canadienne pour des vacances; cependant, ils ne conservent pas leur couverture s’ils quittent l’Alberta pour travailler dans une autre province ou s’ils quittent le Canada.
Les personnes qui s’absentent couramment de l’Alberta chaque année doivent en général y passer un total cumulatif de 183 jours au cours d’une période de 12 mois pour demeurer assurées. Les personnes qui ne sont pas présentes en Alberta pendant les 183 jours prescrits peuvent être réputées résidentes de l’Alberta si elles convainquent le ministère de la Santé que leur lieu de résidence permanente et principale se trouve en Alberta. Par ailleurs, les personnes peuvent continuer d’avoir droit à l’assurance si, de façon répétée, elles s’absentent de l’Alberta pour un maximum de 212 jours au cours d’une période de 12 mois à des fins de vacances.
Le ministère de la Santé fait partie des ententes interprovinciales de facturation réciproque des services hospitaliers et médicaux. Tous les territoires et toutes les provinces sont signataires des ententes de réciprocité d’hôpitaux et tous les territoires et toutes les provinces, sauf le Québec, participent aux ententes de facturation réciproque des services médicaux. Ces ententes visent à limiter le nombre de processus de facturation complexes et à faire en sorte que les médecins et les hôpitaux qui fournissent des services aux résidents d’une autre province ou d’un territoire soient payés dans les meilleurs délais possibles. Aux termes des ententes, si un Albertain admissible reçoit un service médical ou hospitalier assuré dans une autre province ou un autre territoire participant, l’Alberta remboursera le service assuré fourni au tarif de la province ou du territoire d’accueil qui est en vigueur pour les services médicaux et le tarif appliqué pour les services hospitaliers.
En 2021-2022, aucune modification n’a été apportée à la loi concernant la transférabilité à l’intérieur du pays. De plus amples informations sur la couverture pendant les absences temporaires à l’étranger sont disponibles en ligne (en anglais seulement).
L’alinéa 16(1)a) du Hospitalization Benefits Regulation porte sur le paiement des services et des biens hospitaliers qui sont offerts à l’extérieur de l’Alberta, mais au Canada aux patients internes et externes dans les hôpitaux. L’article 4 du Medical Benefits Regulation porte sur le paiement des services médicaux reçus à l’extérieur de l’Alberta, mais au Canada. Ces articles n’ont pas été modifiés en 2021-2022.
4.3 Couverture durant des absences temporaires à l’extérieur du Canada
Conformément au Alberta Health Care Insurance Regulation, les résidents admissibles de l’Alberta qui sont temporairement absents du Canada sont couverts par le AHCIP. Une disposition similaire est prévue dans l’Hospitalization Benefits Regulation.
Une personne est considérée comme étant absente temporairement de l’Alberta si elle séjourne à l'extérieur du Canada pour une période qui ne dépasse pas six mois consécutifs et si elle a l'intention de revenir en Alberta et d'y maintenir sa résidence permanente à la fin de son séjour à l’extérieur de l’Alberta.
Les personnes qui s’absentent couramment de l’Alberta chaque année doivent en général y passer un total cumulatif de 183 jours au cours d’une période de 12 mois pour demeurer assurées. Le ministère de la Santé peut considérer des exceptions selon les circonstances personnelles. Par ailleurs, les personnes peuvent continuer d’avoir droit à l’assurance si, de façon répétée, elles s’absentent de l’Alberta pour un maximum de 212 jours au cours d’une période de 12 mois à des fins de vacances.
Les personnes qui quittent temporairement la province pour des vacances prolongées, ou occuper un emploi temporaire, peuvent demeurer admissibles au régime pendant une période de 24 à 48 mois consécutifs. Les personnes qui étudient à temps plein à l’extérieur du pays dans un établissement d’enseignement agréé ont droit à la couverture pendant la durée de leurs études dans la mesure où elles ont l’intention de demeurer en Alberta après leurs études.
Le montant maximal payable à l’égard de services hospitaliers aux patients hospitalisés à l’extérieur du pays est de 100 $ (canadiens) par jour (excluant le jour du congé). Le montant par visite en consultation externe est de 50 $ (canadiens), à raison d’une visite par jour. La seule exception est l’hémodialyse offerte aux patients non hospitalisés pour un coût maximum de 544 $ (canadiens) par visite, à raison d’une visite par jour. Les services offerts par des médecins et des dentistes ou chirurgiens buccaux et maxillo-faciaux sont payés aux tarifs de l’Alberta conformément au barème des prestations médicales.
Le AHCIP ne couvre pas les services de santé non urgents reçus par les Albertains lorsqu'ils voyagent dans un autre pays. Seules les demandes de remboursement de services médicaux et/ou hospitaliers d'urgence reçus à l'extérieur du Canada sont admissibles. L'article 12(2)(I) du Alberta Health Care Insurance Regulation énonce que les services fournis à l’extérieur du Canada qui sont offerts au Canada (autres que les services fournis lors d’une urgence en raison d’une maladie, d’une affection ou d’une blessure aiguë et inattendue nécessitant des soins médicaux sans délai à l’extérieur du Canada) ne sont pas des services assurés. De même, l'article 4(2)(e.1) du Hospitalization Benefits Regulation prévoit que les services fournis par un établissement à l'extérieur du Canada (autres que les services fournis lors d’une urgence découlant d’une maladie, d’une affection ou d’une blessure aiguë et inattendue nécessitant un traitement médical sans délai à l’extérieur du Canada) sans l'approbation préalable du ministre ne sont pas des services assurés.
Il est également possible d’obtenir du financement en passant par le Out-of-Country Health Services Committee. Ce comité évalue les demandes de remboursement des dépenses pour les services médicaux assurés et les services hospitaliers assurés présentées fournis à l’extérieur du Canada, lorsque :
- le résident est admissible;
- le résident avait l’intention de recevoir les services au Canada, mais ceux-ci ne sont pas disponibles et toutes les autres options au Canada ont été épuisées;
- les services sont médicalement nécessaires et assurés;
- les services seront fournis d’une façon qui est conforme aux normes de pratique acceptées en Alberta;
- les services ne font pas partie d’une étude de recherche ou d’un essai clinique et ne sont pas un service expérimental.
Le comité est gouverné par le Out-of-Country Health Services Regulation au moment de prendre des décisions pour le remboursement de telles dépenses. Le comité peut uniquement approuver les demandes qui satisfont aux critères de demande et aux délais énoncés dans le Out-of-Country Health Services Regulation.
Il est possible de faire appel des décisions prises par le Out-of-Country Health Services Committee. Un appel peut être soumis par un médecin ou un dentiste de l’Alberta au nom d’un résident de l’Alberta au Out-of-Country Health Services Appeal Panel (Appeal Panel). L’Appeal Panel peut uniquement examiner les renseignements fournis dans la demande présentée au Out-of-Country Health Services Committee et ne peut examiner de nouveaux renseignements. L’Appeal Panel dispose de l’autorité nécessaire pour confirmer, modifier ou remplacer la décision du Out-of-Country Health Services Committee.
Le Out-of-Country Health Services Committee et le Out-of-Country Health Services Appeal Panel ont été mis sur pied aux termes de l’Alberta Health Care Insurance Regulation et leurs activités se poursuivent aux termes du Out-of-Country Health Services Regulation (MO 78/2006).
De plus amples informations sur couverture pendant les absences temporaires à l’étranger sont disponibles en ligne (en anglais seulement).
L’article 16(1)b) du Hospitalization Benefits Regulation porte sur le paiement des biens et services offerts aux résidents de l’Alberta reçus dans un hôpital ou un établissement approuvé à l’extérieur du Canada. L’article 5 du Medical Benefits Regulation porte sur le paiement de la prestation des services médicaux aux résidents de l’Alberta reçus à l’extérieur du Canada. Ces articles n’ont pas été modifiés en 2021-2022.
4.4Nécessité d’une approbation préalable
Une approbation préalable n’est pas nécessaire pour les services assurés facultatifs (non urgents) dans une autre province ou territoire du Canada qui seraient facturés aux termes d’une entente interprovinciale de facturation réciproque des services médicaux et hospitaliers. Une demande préalable est requise pour les services facultatifs reçus dans une autre province ou un autre territoire du Canada pour les nouvelles procédures ou les procédures émergentes qui ne sont pas couvertes aux termes des ententes interprovinciales de facturation réciproque des services médicaux et hospitaliers pour les services assurés qui sont médicalement nécessaires, qui ne sont pas expérimentaux et qui ne sont pas disponibles en Alberta. Une demande préalable doit également être faite pour les services facultatifs reçus hors du pays et seuls seront autorisés, par le Out-of-Country Health Services Committee, les services assurés qui sont médicalement nécessaires, ne sont pas expérimentaux et ne sont pas offerts en Alberta ni ailleurs au Canada.
Les décisions prises par le Out-of-Country Health Services Committee peuvent faire l’objet d’un appel. Un appel peut être interjeté par un médecin ou un dentiste albertain au nom du résident de l’Alberta, ou par le résident de l’Alberta. Le tribunal Out-of-Country Health Services Appeal Panel a été établi en vertu du Alberta Health Care Insurance Regulation et reste en vigueur dans le cadre du Out-of-Country Health Services Regulation (AR 86/2006). Le Out-of-Country Health Services Appeal Panel examine la demande et détermine s'il faut confirmer ou modifier la décision du Out-of-Country Health Services Committee faisant l'objet de l'appel, ou lui substituer une autre décision.
5.0 Accessibilité
5.1 Accès aux services de santé assurés
Le gouvernement de l’Alberta est déterminé à satisfaire aux besoins en soins de santé de tous les Albertains. Pour s’assurer que les Albertains ont le meilleur accès possible aux services de soins de santé primaire, le ministère de la Santé finance des réseaux de soins primaires (RSP). Les médecins et les AHS sont tous deux responsables des RSP dans le cadre d'accords de coentreprise. Dans la plupart des cas, la société à but non lucratif des médecins et les AHS concluent un accord de coentreprise aux termes duquel ils conviennent d’exploiter le RSP. Dans certains cas, les AHS et les médecins concluent un accord de coentreprise et forment une société à but non lucratif pour exploiter le RSP. Dans les deux cas, le ministère de la Santé fournit des fonds de subvention pour l’exploitation du RSP.
Les RSP soutiennent les équipes interdisciplinaires formées de médecins de famille et d’autres professionnels de la santé qui fournissent des services de soins de santé primaires pour les patients. Chaque RSP a la latitude d’élaborer des programmes et de fournir des services afin de répondre aux besoins spécifiques des patients. Les barrières géographiques, les heures de service et les temps d’attente peuvent limiter l’accès aux services de soins de santé. En date du 31 mars 2022, l’Alberta comptait 40 RSP auxquels plus de 3,8 millions d’Albertains étaient liés à un RSP. Au total, 5 052 fournisseurs de soins primaires (y compris des médecins de famille, des médecins généralistes, des pédiatres et du personnel infirmier praticien) et l’équivalent de 1 249 autres fournisseurs de soins de santé travaillant à temps étaient inscrits à ce titre dans les RSP.
L’article 9 de la Alberta Health Care Insurance Act (AHCIA) interdit la surfacturation par les médecins ou les dentistes qui ont adhéré au régime d’assurance-santé (c'est-à-dire les médecins et les dentistes participant au Alberta Health Care Insurance Plan [AHCIP]). Aucun médecin ou dentiste qui participe au AHCIP et qui fournit des services assurés à un résident couvert par le AHCIP n'est autorisé à exiger ou à percevoir de quiconque un montant en plus des prestations versées par le ministre pour ces services assurés. L'article 9(1.1) de la AHCIA contient une interdiction similaire pour les personnes visées à l'article 20.1 de la AHCIA.
L’article 11 de la AHCIA interdit à toute personne d’exiger ni de percevoir de quiconque les paiements suivants, lorsque le montant est en sus des prestations payables par le ministre de la Santé pour le service assuré :
- une somme en échange de biens ou de services fournis comme condition pour recevoir un service assuré fourni par un médecin ou dentiste qui participe au AHCIP;
- une somme dont le paiement est exigé comme condition pour recevoir un service assuré fourni par un médecin ou dentiste qui participe au AHCIP et qui s’ajoute aux prestations payables par le ministre pour le service assuré.
Si une personne remet en question une surfacturation ou des frais modérateurs, elle peut communiquer avec le personnel du ministère de la Santé par téléphone, par courriel, par télécopieur ou par la poste, aux coordonnées suivantes :
Alberta Health
À l’attention de : Alberta Health Care Insurance Plan
C.P. 1360, succursale Main
Edmonton, AB T5J 2N3
Téléphone : Edmonton : 780-427-1432 ; sans frais en Alberta : 310-0000, puis 780-427-1432
Télécopieur : 780-422-0102
Courriel : health.ahcipmail@gov.ab.ca
(Ce courriel doit seulement être utilisé pour recevoir des renseignements généraux ou pour poser des questions qui ne sont pas personnelles concernant le AHCIP)
Si le litige ne peut être résolu avec le médecin ou le dentiste par la communication ou par l’information, un examen de la conformité peut être imposé.
Le ministère de la Santé surveille et fait appliquer la conformité à la AHCIA par l'intermédiaire d’une unité spécialisée. L’unité évalue la conformité de la facturation, recouvre les fonds indûment payés et renseigne à propos des pratiques de facturation appropriées. Ces examens sont effectués en vertu de l'article 18 de la AHCIA. Si un examen de conformité révèle des preuves de non-conformité aux articles 9 ou 11 de la AHCIA, les articles 9, 11, 12, 13 et 14 établissent les amendes ainsi que les autres mesures qui peuvent être prises par le ministre de la Santé.
Les paragraphes 9(2), 9(2.1) et 9(3) énoncent les mesures disciplinaires progressives que le ministre peut prendre pour intervenir en cas de surfacturation, en plus des mesures prises en vertu des articles 13 ou 14.
Le paragraphe 11(3) autorise le ministre à recouvrer de toute personne qui en perçoit le montant des frais interdits dans le cadre d'une action civile en recouvrement. Lorsque le ministre recouvre un montant en vertu du paragraphe 11(3), le paragraphe 11(4) exige qu'il rembourse le montant du recouvrement à la personne à laquelle cette somme a été facturée.
Le paragraphe 12(1) stipule qu’un médecin ou un dentiste qui participe au AHCIP et qui fournit des services assurés dans des circonstances où il sait, ou aurait raisonnablement dû savoir, qu’un montant a été facturé à une personne en violation de l’article 11 ne doit pas recevoir le paiement des prestations de la part du ministre pour ces services assurés. Le paragraphe 12(1.1) contient une interdiction similaire de recevoir des prestations pour une personne visée à l'article 20.1. Le paragraphe 12(2) prévoit ensuite que si des prestations ont été reçues en violation des paragraphes 12(1) ou 12(1.1), les sanctions prévues au paragraphe 9(2) de la AHCIA s’appliquent.
L’article 13 de la AHCIA énonce le droit du ministre de recouvrer des sommes reçues en violation des articles 9, 10 ou 12 par l’un ou plusieurs des moyens suivants :
- en retenant ces sommes des prestations payables au médecin, au dentiste ou à la personne mentionnée à l’article 20.1;
- en intentant une poursuite civile comme si ces sommes constituaient une dette envers la Couronne du chef de l’Alberta;
- conformément à une entente entre le ministre et le médecin, le dentiste ou la personne mentionnée à l’article 20.1 prévoyant le remboursement de ces sommes.
Le paragraphe 13(3) prévoit que le ministre doit rembourser une personne à laquelle des prestations peuvent être versées les montants recouvrés en vertu de l'article 13 qui ont été payées par cette personne et n’ont pas été remboursées auparavant.
L’article 14 stipule que la violation des articles 9, 10, 11 ou 12 constitue une infraction pouvant donner lieu aux amendes prévues à l’article 14.
Afin de garantir que les Albertains aient accès à des services de soins de santé sûrs et appropriés pendant la pandémie de COVID-19, le ministère de la Santé de l'Alberta s'est engagé à développer les soins virtuels et les solutions numériques. Santé Canada appuie une partie de ce travail dans le cadre d'une entente bilatérale d'environ 16 millions de dollars et d'une entente avec Inforoute Santé du Canada de 2 millions de dollars.
Le ministère de la Santé a défini quatre priorités stratégiques pour la prestation de soins virtuels en Alberta, à savoir :
- établir la stratégie provinciale en matière de cybersanté, y compris les soins virtuels;
- élargir l'information et les capacités de MyHealth Records;
- élaborer des services de messagerie sécurisée et de collaboration;
- élaborer un cadre de protection de la vie privée et de sécurité pour les soins virtuels.
L’infrastructure de la santé est essentielle afin d’assurer qu’on satisfasse aux besoins de soins de santé actuels et futurs. Les ministères de la Santé et de l’Infrastructure partagent la responsabilité de la planification et de la gestion du plan d’investissement en santé de l'Alberta ainsi que des projets connexes.
Il incombe au ministère de la Santé d’établir les orientations stratégiques et d’appliquer les politiques, les lois et les normes de santé, en plus de fournir le budget de fonctionnement général de Alberta Health Services. Alberta Health Services définit et établit l’ordre de priorité des besoins en services de santé qui nécessitent des investissements pour le développement des immobilisations. Le gouvernement de l’Alberta appuie l’infrastructure de la santé en finançant le développement des immobilisations et le programme de maintien de l’infrastructure.
Le ministère de l’Infrastructure est responsable de la conception, de la construction et de la mise en œuvre de grands projets d’immobilisations en santé à l’échelle de la province. Le ministère de la Santé fournit des fonds de subventions pour appuyer les organismes privés – comme les fournisseurs de soins continus et de services de lutte contre la toxicomanie et de santé mentale – ayant des besoins en matière d’infrastructure, habituellement par l’entremise de programmes compétitifs de subventions d’investissement qui favorisent l’élaboration d’une infrastructure répondant aux besoins stratégiques tout en optimisant les ressources. La Regional Health Authorities Act et la Hospitals Act stipulent également les exigences relatives à l’achat et à la disposition d’actifs et de propriétés ainsi que les exigences générales concernant l’infrastructure de la santé.
Le plan d'immobilisations du budget 2021 a consacré 2,6 milliards de dollars sur trois ans à des dépenses d'immobilisations dans le domaine des soins de santé, dont 2,2 milliards de dollars pour d’importants projets et programmes d'immobilisations en cours, comme le centre anticancéreux ultramoderne de Calgary, l’Alberta Surgical Initiative (ASI) et plusieurs projets d’établissements offrant des soins continus. Le plan d’immobilisations du budget de 2021 prévoit également un montant de 343 millions de dollars pour l’entretien et la rénovation des établissements existants ainsi qu’un montant de 90 millions de dollars pour des projets de TI en santé. Le plan d’immobilisations du budget de 2021 comprend également des fonds pour la réalisation de nouveaux projets, comme un nouveau centre de santé maternelle et communautaire dans la communauté du nord de La Crete, un cyclotron pour mettre au point d’importants produits radiopharmaceutiques à Calgary et le réaménagement de l’unité de soins intensifs, de l’unité de soins coronariens et de la clinique gastro-intestinale du Rockyview General Hospital.
Le Rural Health Facilities Revitalization Program continue de financer les rénovations et des mises à niveau dans les plus petits établissements des communautés rurales dans l’ensemble de la province tandis que le Medical Equipment Replacement and Upgrade Program gère l’achat d’équipements modernes de diagnostic et de traitement pour les AHS.
Au cours de l'exercice 2021-2022, environ 927 millions de dollars ont été consacrés aux infrastructures et aux équipements de santé.
5.2 Rémunération des médecins
La AHCIA régit le paiement des réclamations de prestations pour l’offre de services médicaux assurés offerts par des médecins aux résidents admissibles de l'Alberta. En Alberta, le College of Physicians and Surgeons of Alberta (CPSA) applique les normes de pratique pour la facturation de services professionnels non assurés (services non assurés en vertu de la AHCIA), y compris les règles concernant la facturation monolithique par les médecins.
Aux termes du Oral and Maxillofacial Surgery Benefits Regulation (AR 86/2006), les prestations sont payables conformément aux règlements en vertu de la AHCIA pour les services de chirurgie buccale et maxillo-faciale fournis par un dentiste à un résident de l’Alberta.
Les médecins sont rémunérés par le AHCIP selon le mode de rémunération à l’acte, qui est en fonction du volume, ou selon d’autres modes de rémunération qui sont autorisés en vertu de l’article 20 de la AHCIA. Voici quelques exemples de modèles de rémunérations alternatives : les Clinical Alternative Relationship Plans (ARP) et les Academic Medicine and Health Services Program master agreements (accords-cadres du programme de médecine et de soins de santé universitaires). Certains médecins de soins primaires sont rémunérés par le biais d'un « modèle de capitation mixte » qui permet aux médecins d'être rémunérés à l'acte ou par capitation via un ARP clinique.
Les ARP cliniques et les Health Services Program master agreements constituent des modèles de rémunération alternatifs au système traditionnel de rémunération à l’acte. Leur but est d’accroître le recrutement et le maintien en poste des médecins, le travail d’équipe pour la prestation des services, l’accès aux services, la satisfaction des patients et l’optimisation des ressources. Ils favorisent également une prestation de soins de santé novatrice, qui se traduira par l’amélioration des résultats de santé. Le financement plus prévisible fourni par les ARP cliniques et le Academic Medicine and Health Services Program master agreements permet aux groupes de médecins de recruter de nouveaux médecins et de les maintenir en poste pour appuyer la prestation de services.
Grâce aux ARP cliniques, le ministre rémunère les médecins pour la prestation d'un ensemble défini de services médicaux assurés à une population de patients spécifique (p. ex. comme les personnes diagnostiquées avec un œdème pulmonaire obstructif chronique). Le 31 mars 2020, un ARP clinique a été créé pour indemniser les médecins redéployés pour fournir des soins aux patients atteints de la COVID-19.
Il existe deux Academic Medicine and Health Services Program master agreements, qui incluent l'Université de l'Alberta dans l'accord-cadre du « secteur nord », et l'Université de Calgary dans l'accord-cadre du « secteur sud ». Les ententes-cadres sont multipartites, incluant le ministre de la Santé, AHS, les médecins participants et l'université respective. Les accords-cadres comprennent des exigences en matière de responsabilité et de rapports pour les AHS, les universités et les médecins participants. Les principaux thèmes de rendement comprennent notamment la prestation des services cliniques, l’administration et le leadership, la productivité en matière de recherche ainsi que la qualité de l’enseignement. Ces thèmes sont utilisés pour mesurer le rendement sur une base annuelle.
Le gouvernement de l’Alberta et l'Association médicale de l'Alberta (AMA) entretiennent une relation de longue date sous forme d'accords officiels. Le ministère de la Santé a continué de travailler avec des médecins et l’AMA pour discuter des intérêts communs, comme la qualité des soins, la durabilité du système de soins de santé et la stabilité des pratiques des médecins. Des discussions sur un accord officiel ont continué de progresser pendant l’exercice financier 2021-2022.
Pour assurer la responsabilisation en vertu de la AHCIA, le ministère de la Santé vérifie régulièrement les demandes déposées par les médecins afin d’évaluer leur conformité à la AHCIA. Le ministère de la Santé utilise des méthodes statistiques et d’évaluation du risque pour déterminer les erreurs ou les problèmes avec les demandes qui ont été payées aux termes du AHCIP. Un praticien ou un groupe de praticiens peut faire l’objet d’un examen de conformité afin de déterminer la conformité à des exigences législatives ou contractuelles précises. De plus, un examen de conformité peut avoir lieu en raison d’une plainte précise formulée par une tierce partie concernant un médecin.
5.3 Paiements aux hôpitaux
Les hôpitaux publics de l’Alberta sont gérés par AHS ou par des organisations sans but lucratif aux termes d’ententes de service conclues avec AHS. Dans la province, les hôpitaux publics sont dirigés conformément à la Hospitals Act et ses règlements. La Health Facilities Act (HFA) interdit l’exploitation d’hôpitaux privés.
La Regional Health Authorities Act régit le financement de AHS, la seule régie régionale de la santé de l’Alberta. Le ministère de la Santé assure le financement de AHS au moyen d’un financement de fonctionnement de base versé deux fois par mois. Les AHS déterminent le financement accordé à chaque hôpital et les frais d’établissement pour les exploitants d’établissements chirurgicaux reconnus (ECR) ayant signé un contrat avec les AHS pour la prestation de services chirurgicaux assurés.
La Hospitals Act et la HFA régissent la prestation des services chirurgicaux assurés et non assurés fournis par les hôpitaux publics et par les ECR. La HFA interdit le resquillage, c’est-à-dire qu’elle interdit de donner ou d’accepter de l’argent ou une autre contrepartie de valeur, de payer ou d’accepter un paiement pour des biens ou des services médicaux bonifiés, ou des biens ou des services non médicaux, ou de fournir des services chirurgicaux non assurés pour permettre à quiconque d’obtenir des services chirurgicaux assurés en priorité. L’accès aux services chirurgicaux assurés dépend des besoins médicaux de chaque patient et est déterminé par les médecins et les dentistes.
Le ministre de la Santé doit approuver toute entente de service proposée entre les administrateurs d’un ECA et AHS afin que les services chirurgicaux assurés soient fournis dans l’ECR de l’exploitant. Les ECA doivent également être désignés par le ministre et agréés par le CPSA.
Conformément à la HFA, l'approbation ministérielle d’une entente proposée entre les AHS et l’exploitant d’un ECR à moins que :
- le ministre de la Santé ne soit convaincu :
- que la prestation des services chirurgicaux assurés aux termes de l’entente proposée est conforme aux principes de la Loi canadienne sur la santé;
- que les attentes quant au rendement et aux mesures du rendement connexes applicables aux services chirurgicaux assurés et aux services fournis par l’établissement sont indiquées dans l’entente proposée;
- que l’entente proposée contient des dispositions permettant de contrôler le respect par les médecins de ce qui est indiqué ci-après :
- la Health Professions Act (HPA) et son Règlement en vertu de la HPA;
- les règlements administratifs du CPSA;
- le code de déontologie et les normes de pratique adoptés par le conseil du CPSA en vertu de la HPA.
- le ministre n’ait pas tenu compte de l’évaluation de l’entente proposée en ce qui a trait aux facteurs mentionnés au paragraphe 8(1.1). Conformément à l'article 8(1.1), le ministre, ou une personne désignée par le ministre, doit évaluer les ententes proposées en fonction de certains facteurs :
- l'accès aux services chirurgicaux assurés en Alberta;
- la qualité des soins;
- la rentabilité et les autres considérations économiques en Alberta;
- tout autre facteur que le ministre juge approprié
Suivant les modalités de toute entente convenue entre AHS et l’administrateur d’un ECA, AHS convient de payer les « frais d’établissement » prévus au contrat. Ces frais couvrent les frais généraux de l'établissement, comme l'équipement et le personnel. Les médecins qui fournissent des services chirurgicaux assurés à des patients dans un ECA reconnu sont rémunérés aux termes du AHCIP. La rémunération versée au médecin est la même, que le médecin fournisse le service assuré dans un hôpital public ou dans un ECA.
6.0 Reconnaissance accordée aux transferts fédéraux
Le gouvernement de l’Alberta a reconnu publiquement la contribution du gouvernement fédéral au titre du Transfert canadien en matière de santé dans le Rapport annuel 2021-2022 du gouvernement de l’Alberta.
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 1. Nombre en date du 31 mars | 4 598 089 | 4 700 840 | 4 783 609 | 4 825 270 | 4 913 180 |
| Établissements publics | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 2. Nombre | 228 | 228 | 228 | 228 | 231 |
| 3. Paiements pour des services de santé assurés ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| Établissements privés à but lucratif | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 4. Nombre d'établissements privés à but lucratif offrant des services de santé assurés | non disponible | non disponible | non disponible | non disponible | non disponible |
| 5. Paiements aux établissements privés à but lucratif pour des services de santé assurés ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 6. Nombre total de demandes, patients hospitalisés | 6 668 | 6 484 | 5 872 | 4 479 | 4 956 |
| 7. Total des paiements, patients hospitalisés ($) | 46 468 281 | 48 297 039 | 45 985 705 | 34 951 536 | 43 435 985 |
| 8. Nombre total de demandes, patients externes | 135 149 | 130 737 | 124 744 | 108 778 | 124 788 |
| 9. Total des paiements, patients externes ($) | 47 508 204 | 48 132 671 | 46 258 409 | 38 124 525 | 38 535 537 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 10. Nombre total de demandes, patients hospitalisés | 4 014 | 3 672 | 3 225 | 622 | 1 062 |
| 11. Total des paiements, patients hospitalisés ($) | 389 741 | 349 087 | 307 394 | 61 787 | 103 693 |
| 12. Nombre total de demandes, patients externes | 4 709 | 4 402 | 3 287 | 457 | 715 |
| 13. Total des paiements, patients externes ($) | 459 683 | 394 654 | 345 422 | 31 455 | 104 682 |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 14. Nombre total de demandes, patients hospitalisés | non disponible | non disponible | non disponible | non disponible | non disponible |
| 15. Total des paiements, patients hospitalisés ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| 16. Nombre total de demandes, patients externes | non disponible | non disponible | non disponible | non disponible | non disponible |
| 17. Total des paiements, patients externes ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 18. Nombre de médecins participantsNote de bas de page6Note de bas de page7 | 10 058 | 10 326 | 10 618 | 10 631 | 10 816 |
| 19. Nombre de médecins ayant opté pour le retrait du régime d'assurance-santéNote de bas de page8 | 0 | 0 | 0 | 0 | 0 |
| 20. Nombre de médecins non participants | 2 | 2 | 2 | 2 | 2 |
| 21. Total des paiements des services médicaux rémunérés pour l'ensemble des méthodes de paiement ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| 22. Total des paiements des services médicaux rémunérés à l'acte ($) | 3 602 354 459 | 3 779 015 740 | 3 947 765 122 | 3 625 400 111 | 4 035 008 312 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 23. Nombre de services | 796 364 | 738 060 | 726 338 | 597 064 | 684 248 |
| 24. Total des paiements ($) | 35 943 674 | 35 826 012 | 35 406 860 | 27 115 215 | 30 346 947 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 25. Nombre de services | 30 653 | 27 434 | 19 339 | 2 450 | non disponible |
| 26. Total des paiements ($) | 2 494 650 | 2 204 584 | 1 653 886 | 201 756 | non disponible |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 27. Nombre de services | non disponible | non disponible | non disponible | non disponible | non disponible |
| 28. Total des paiements ($)Note de bas de page3 | non disponible | non disponible | non disponible | non disponible | non disponible |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 29. Nombre de dentistes participants | 232 | 226 | 219 | 182 | 189 |
| 30. Nombre de dentistes ayant opté pour le retrait du régime d’assurance-santéNote de bas de page12 | 0 | 0 | 0 | 0 | 0 |
| 31. Nombre de dentistes non participantsNote de bas de page12 | 0 | 0 | 0 | 0 | 0 |
| 32. Nombre de services fournis | 39 647 | 42 766 | 46 593 | 49 024 | 60 568 |
| 33. Total des paiements ($) | 11 402 793 | 12 616 145 | 13 967 172 | 15 344 493 | 18 952 367 |
Footnotes
- Footnote 1
-
Les données déclarées reflètent les demandes traitées jusqu'à trois mois après la clôture de l'exercice. Les demandes traitées après cette date ne sont pas prises en compte dans les informations présentées.
- Footnote 2
-
Ces données n'incluent pas les demandes/paiements pour les résidents de l'Alberta qui ont reçu des services de santé dans le cadre du processus de demande Out-of-Country Health Services Committee.
- Footnote 3
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
- Footnote 4
-
Les demandes dans notre système de données ne peuvent pas être séparées en demandes pré-approuvées ou non approuvées, par conséquent, les chiffres reflètent le total des demandes et des paiements tels que déclarés pour les années précédentes.
- Footnote 5
-
Les données déclarées reflètent les demandes traitées jusqu'à trois mois après la clôture de l'exercice. Les demandes traitées après cette date ne sont pas prises en compte dans les informations présentées.
- Footnote 6
-
The physician count includes physicians who are paid on fee-for-service basis, or through the use of alternative compensation models, which are authorized by section 20 of the Alberta Health Care Insurance Act.
- Footnote 7
-
Sur les 10 816 médecins participants, 8 754 ont été rémunérés exclusivement à l'acte, 1 047 ont été rémunérés uniquement par le biais d'un accord ou d'une entente en vertu de l'article 20 de la AHCIA (c.-à-d. soit par le biais de l'un des accords-cadres du Programme de médecine et de services de santé universitaires, soit par le biais d'un régime Alternative Relationship Plan) et les 1 015 restants ont été rémunérés à la fois à l'acte et par le biais d'un accord ou d'une entente autorisé en vertu de l'article 20 de la Health Care Insurance Act.
- Footnote 8
-
La législation albertaine stipule que tous les médecins sont réputés participer au régime d'assurance-santé de l'Alberta, à moins qu'ils ne s'en retirent conformément à la procédure prévue à l'article 8 de l'Alberta Health Care Insurance Act.
- Footnote 9
-
Sont exclus de ces données les résidents de l'Alberta qui ont reçu des services de santé dans le cadre du processus de demande Out-of-Country Health Services Committee. De plus, suite à un changement de méthode en 2015-2016, il y a un décalage d'un an entre la fin de l'exercice et la date de paiement pour les données sur l'extérieur du pays. Ainsi, les données pour les services fournis à l'étranger sont toujours en traitement pour 2021-2022.
- Footnote 10
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
- Footnote 11
-
Les demandes dans notre système de données ne peuvent pas être séparées en demandes pré-approuvées ou non pré-approuvées, par conséquent, les chiffres reflètent le total des demandes et des paiements tels que déclarés pour les années précédentes.
- Footnote 12
-
La législation albertaine prévoit que tous les dentistes sont réputés participer au régime d'assurance-santé de l'Alberta, à moins qu'ils ne s'en retirent conformément à la procédure prévue à l'article 7 de l'Alberta Health Care Insurance Act.
Colombie-Britannique
La Colombie-Britannique (C.-B.) dispose d’un système de soins de santé intégré et progressif comprenant un régime d’assurance-santé qui fournit des services de soins de santé publics aux résidents de la C.-B. conformément aux principes directeurs de la Loi canadienne sur la santé. Le ministère de la Santé de la C.-B. (le Ministère) a la responsabilité générale de veiller à ce que soient offerts à tous les résidents de la Colombie-Britannique des services de santé de qualité appropriés et en temps opportun.
Pour en savoir plus sur le système de santé public de la C.-B., veuillez consulter le plan de services du ministère de la Santé 2021‑2022 (en anglais seulement).
Mesures relatives à la COVID-19
L’urgence de santé publique liée à la COVID-19 a continué d’être en vigueur tout au long de la période de référence (et était toujours en vigueur en date du 31 mars 2022) et permet d’émettre des décrets de santé publique. L’état d’urgence provincial lié à la pandémie de COVID-19 a pris fin le 30 juin 2021 à 23 h 59.
La Colombie-Britannique (C.-B.) a pris les précautions et les mesures nécessaires pour protéger les personnes, les collectivités et les populations les plus vulnérables contre la COVID-19 tout au long de la période de référence. Même s’ils ne sont pas exhaustifs, les renseignements qui suivent présentent les principales activités réalisées pendant cette période pour protéger les Britanno‑Colombiens et contribuer à la sécurité et à la santé de la province et du pays. Les mesures clés relatives à la COVID-19 sont présentées ci-dessous :
Interventions chirurgicales et diagnostics
- Le 7 mai 2020, la Colombie-Britannique a lancé son Engagement à l’égard du renouvellement des services chirurgicaux en C.-B. (en anglais seulement), un vaste plan élaboré pour transformer le système des soins chirurgicaux et réaliser les interventions chirurgicales ayant été reportées en raison de la pandémie de COVID-19.
- Le document sur l’engagement à l’égard du renouvellement des services chirurgicaux décrivait cinq étapes : (1) augmenter le nombre d’interventions chirurgicales; (2) augmenter le personnel essentiel; (3) se concentrer sur les patients; (4) ajouter des ressources supplémentaires; (5) rendre compte des progrès réalisés.
- Dans le cadre du renouvellement des services chirurgicaux, la priorité a été accordée à ce qui suit : (1) les interventions chirurgicales urgentes; (2) les patients dont l’intervention chirurgicale avait été reportée et qui attendaient depuis plus du double du temps de référence clinique associé à leur intervention; (3) les chirurgies ambulatoires; (4) la maximisation des interventions chirurgicales pouvant être réalisées à l’extérieur des salles d’opération.
- Au cours de la deuxième année de mise en œuvre de son engagement à l’égard du renouvellement des services chirurgicaux aux patients, la C.-B. a réalisé un plus grand nombre d’interventions chirurgicales comparativement au volume d’avant la pandémie. Plus de 337 000 interventions chirurgicales ont été pratiquées au cours de la période de douze mois se terminant le 31 mars 2022, soit le plus grand nombre d’interventions chirurgicales jamais réalisées en une seule année en C.-B.
- Afin de réduire les temps d’attente pour les évaluations liées à l’autisme ayant été touchées par les limites imposées au processus d’évaluation en raison des restrictions découlant de la pandémie de COVID-19, l’Autism Assessment Network (réseau d’évaluation de l’autisme) de la C.-B. a commencé, en juin 2021, à simplifier les évaluations pour les enfants de trois ans et demi et moins, dans le but d’accroître les capacités et d’évaluer ce groupe d’enfants plus rapidement. De plus, à la suite de la mise en œuvre réussie d’un projet pilote d’une durée de six mois ayant commencé en août 2020, des évaluations virtuelles ont continué à être réalisées pour les enfants admissibles.
- En 2021-2022, cinq stratégies clés ont soutenu l’amélioration de l’accès aux examens d’IRM et de TDM : (1) réaliser un plus grand nombre d’examens, (2) maximiser les heures de fonctionnement, (3) ajouter de nouveaux tomodensitomètres, (4) augmenter le personnel essentiel, (5) améliorer la gestion des listes d’attente et la communication avec les patients.
- Ces stratégies ont entraîné des augmentations de 69 % et de 30 % du nombre d’examens d’IRM et de tomodensitométrie réalisés, respectivement, en 2021-2022 comparativement à 2016-2017.
Accès aux services d’urgence
- Les mesures prises pour réduire le nombre de patients se présentant dans les services d’urgence qui n’avaient pas besoin de soins d’urgence comprennent ce qui suit :
- un soutien accru pour le personnel infirmier de la ligne téléphonique de la C.-B. offrant des renseignements et des conseils sur la santé, HealthLink 8-1-1, en lui fournissant un accès à un soutien virtuel en temps réel par des médecins offrant des services complets afin d’aider le personnel infirmier pour la prise de décisions et les soins aux patients dans les cas complexes;
- dans les collectivités comportant des centres de soins primaires et d’urgence (CSPU), les services d’urgence ont collaboré avec les CSPU afin que ces derniers fournissent des rendez-vous de suivi d’urgence pour les patients qui n’avaient pas besoin de soins d’urgence.
Soins intensifs
- Les patients atteints de la COVID-19 nécessitant des soins intensifs ont été transférés entre différentes autorités sanitaires pour recevoir des traitements grâce à l’utilisation de processus et de réseaux provinciaux permettant de surveiller la capacité globale du système et d’utiliser les capacités disponibles.
- Les hôpitaux ont créé des plans d’intensification des activités pour permettre une gestion souple des changements dans les capacités hospitalières, l’établissement de points de référence ou de déclencheurs de la progression vers les paliers supérieurs, la mise en place de structures de gestion des incidents, une gestion souple des ressources humaines en santé, le triage et le détournement de patients dans les services d’urgence et, au besoin, le report de services.
- On a eu recours aux soins fondés sur le travail d’équipe afin d’augmenter les capacités en matière de ressources pour les soins intensifs en veillant à ce que le champ d’activité des membres des équipes soit optimal.
1.0 Gestion publique
1.1 Régime d’assurance-santé et autorité publique
Le Ministère établit des objectifs, des normes et des attentes de rendement pour la prestation des services du système de santé et la réalisation des priorités de santé publique à l’échelle provinciale. Le Ministère collabore avec les six autorités de la santé de la province pour assurer des services de santé appropriés, de qualité, équitables, en temps opportun et rentables aux Britanno-Colombiens. On compte cinq autorités régionales de la santé qui assurent la prestation de services de soins de santé afin de satisfaire aux besoins de la population dans leur région géographique respective. Une sixième autorité de la santé, la Provincial Health Services Authority (PHSA), est responsable des politiques cliniques provinciales, de la prestation des services cliniques provinciaux, des services commerciaux provinciaux et des services et de la planification en matière de technologie de l’information et de gestion de l’information, et de numérique à l’échelle provinciale. Le Ministère travaille en partenariat avec la Régie de la santé des Premières Nations (RSPN) pour soutenir conjointement la santé et le mieux-être des Premières Nations en Colombie‑Britannique. La RSPN soutient la santé et le mieux-être des membres des Premières Nations en Colombie-Britannique et est responsable de la planification, de la gestion, de la prestation de services et du financement des programmes de santé des Premières Nations, en partenariat avec les communautés des Premières Nations. Le Ministère collabore également avec d’autres partenaires offrant des services aux Autochtones et fournit du financement à ces derniers, notamment l’Association des centres d’amitié autochtones de la C.-B., dont les services sont axés sur la population autochtone en milieu urbain, et Métis Nation BC (Nation métisse de la C.-B.), qui répond aux besoins des Métis et de leurs communautés.
Le Medical Services Plan (MSP) de la C.-B., qui est géré par la Medical Services Commission (MSC) au nom du gouvernement de la C.-B., offre aux bénéficiaires une protection en matière de soins de santé (y compris pour les services diagnostiques) et effectue les paiements correspondants aux médecins et autres professionnels de la santé.
Le MSP est administré en vertu de la Medicare Protection Act (MPA). La MPA a pour objet de préserver un système public de soins de santé économiquement viable pour la Colombie-Britannique où l’accès aux soins médicaux nécessaires est fondé sur les besoins et non sur la capacité de payer de la personne. Elle intègre expressément les principes de la Loi canadienne sur la santé.
La MSC relève du ministre de la Santé (le ministre), conformément à la MPA. Sous le régime de la MPA, la fonction et le mandat législatif de la MSC visent à faciliter un accès raisonnable, dans l’ensemble de la Colombie-Britannique, à des soins médicaux, à des soins de santé et à des services diagnostiques prescrits de qualité pour les Britanno-Colombiens.
La MSC est un organisme de droit public de neuf membres composé de trois représentants du gouvernement de la Colombie-Britannique, de trois représentants de Doctors of BC (désignée comme l’Association médicale de la C.‑B. dans la MPA, la dénomination sociale enregistrée de l’organisation) et de trois membres du public choisis conjointement par Doctors of BC et le gouvernement de la Colombie-Britannique pour représenter les bénéficiaires.
Les services hospitaliers généraux sont financés par l’État en Colombie-Britannique en vertu de la Hospital Insurance Act (HIA), du Hospital Insurance Act Regulations, de la Hospital Act et de la Hospital District Act.
Les services de laboratoire médicalement nécessaires (y compris les analyses de laboratoire pour les patients hospitalisés et les patients externes) sont financés par les fonds publics en vertu de la Laboratory Services Act (LSA). Le ministre est responsable de toutes les questions liées aux services de laboratoire (y compris les processus d’examen des tests et d’approbation des établissements), à la gouvernance, à la responsabilisation et à la prestation de tous les services de laboratoire de la C.‑B. Le 29 juin 2018, le ministre a délégué la responsabilité de l’exécution de certaines fonctions opérationnelles (en vertu de la LSA) aux services médicaux de laboratoire de la province (auparavant l’Agency for Pathology and Laboratory Medicine de la C.‑B.), un programme relevant de la PHSA. Le mandat de la PHSA consiste à assurer un contrôle provincial efficace comprenant notamment la planification, la coordination, la surveillance, l'évaluation et la production de rapports provinciaux sur les résultats médicaux des services de laboratoire et de pathologie publics.
1.2 Liens hiérarchiques
Le Ministère fournit des renseignements sur le rendement du système public de santé de la Colombie-Britannique dans son rapport sur le plan de services (en anglais seulement). Le suivi et la présentation de ces renseignements cadrent avec l’approche stratégique du Ministère en matière de planification du rendement et de présentation de rapports sur le rendement ainsi qu’avec les exigences de la Budget Transparency and Accountability Act de la province.
La MSC rend compte au gouvernement de la Colombie-Britannique par l’entremise du ministre. Le rapport annuel de la MSC (en anglais seulement), qui fait le point sur les activités de la MSC, et de ses comités consultatifs et autres instances déléguées, est publié chaque année pour l'exercice précédent.
Les autorités de la santé régionales et la PHSA ont des conseils d’administration indépendants. Cependant, les conseils d’administration relèvent du ministre et sont tenus de suivre les directives du ministre ou de rendre compte au ministre à des fins d’intendance. Les présidents des conseils reçoivent des lettres de mandat du ministre, qui sont affichées publiquement sur le site Web de chacune des autorités sanitaires. Toutes les autorités sanitaires sont tenues d’élaborer des renseignements décrivant clairement leurs buts, leurs objectifs et leurs stratégies.
1.3 Vérification des comptes
Les comptes et les transactions financières du Ministère peuvent être vérifiés par :
- les services consultatifs et de vérification interne qui, à titre de vérificateur interne du gouvernement de la C.‑B., déterminent la portée des vérifications internes et le calendrier des vérifications. Les rapports des services consultatifs et de vérification interne peuvent être consultés sur le site Web du gouvernement de la C.-B. (en anglais seulement).
- le Bureau du vérificateur général (BVG) de la C.-B. qui est responsable d’effectuer des vérifications financières annuelles ainsi que des vérifications spéciales et de produire des rapports spéciaux. Le BVG présente ses résultats à l’Assemblée législative. C’est à lui seul qu’il revient de son propre chef d’effectuer une vérification et d’en déterminer la portée. Et c’est au comité des comptes publics de l’Assemblée législative qu’il revient d’examiner les recommandations du BVG.
La vérification annuelle des comptes et des opérations financières du Ministère par le BVG est rapportée dans l’examen général et l’avis du BVG concernant les comptes publics de la C.‑B., que l’on peut consulter sur le site Web du gouvernement de la C.-B. (en anglais seulement). Les vérifications et les rapports spéciaux du BVG sont accessibles sur le site Web du Bureau du vérificateur général de la C.‑B. (en anglais seulement).
1.4 Organisme désigné
Depuis 2005, le Ministère retient les services de MAXIMUS Canada pour l’exploitation de nombreuses opérations administratives du MSP (le régime d’assurance‑maladie de la province) et de PharmaCare (régime d’assurance‑médicaments de la province), notamment pour répondre aux demandes de renseignements du public, ainsi que pour procéder à l’inscription des clients et au traitement des demandes de règlement pour frais médicaux et pharmaceutiques des professionnels de la santé. La gestion est assurée dans le cadre du programme Health Insurance BC (HIBC). Les fonctions d’établissement des politiques et de prise de décisions continuent de relever du Ministère.HIBC présente au Ministère des rapports mensuels sur les niveaux de service fournis au public et aux fournisseurs de soins de santé. HIBC traite les paiements pour les services de soins de santé conformément aux barèmes d’honoraires approuvés par la MSC.
HIBC et RSBC doivent se conformer à toutes les lois applicables, dont les suivantes :
- l’Ombudsperson Act;
- la Business Practices and Consumer Protection Act;
- la Financial Administration Act ;
- les lois applicables sur la protection des renseignements personnels et sur l’accès à l’information en vigueur (soit la Freedom of Information and Protection of Privacy Act, la Personal Information Protection Act et les lois fédérales équivalentes, s’il y a lieu).
Les primes du MSP ont été éliminées le 1er janvier 2020, avant la période de référence. La MPA a été modifiée en vertu de la Medicare Protection Amendment Act, 2019 pour tenir compte de ce changement.
Bien que les primes aient été éliminées avant la période de référence, des mesures de recouvrement pourraient toujours être en cours pour des dettes non réglées dues pour des périodes d’inscription au MSP avant l’élimination des primes. Avant le 1er janvier 2020, les bénéficiaires du MSP adultes qui ne satisfaisaient pas aux exceptions prévues (principalement fondées sur le revenu) étaient tenus de payer des primes. En ce qui concerne les primes du MSP versées avant cette date, le bureau de gestion des comptes débiteurs, de la Division du revenu (ministère des Finances), est responsable des services de gestion des revenus, ce qui comprend la gestion des comptes et les recouvrements. Le gouvernement de la C.‑B. demeure responsable de toutes les mesures de recouvrement gérées par le gouvernement et de leur contrôle.
2.0 Intégralité
2.1 Services hospitaliers assurés
La Hospital Act et le Hospital Act Regulation confèrent au ministre le pouvoir de désigner les établissements comme hôpitaux et les sociétés comme sociétés hospitalières, d’accorder des permis aux hôpitaux privés de soins de longue durée (aussi appelés établissements de soins de longue durée), d’approuver les règlements administratifs des hôpitaux, d’inspecter les hôpitaux et de nommer un administrateur public. Cette législation fixe également les paramètres généraux du fonctionnement des hôpitaux.
La Hospital Insurance Act et le Hospital Insurance Act Regulations confèrent au ministre le pouvoir de verser des paiements aux autorités de la santé pour l’exploitation des hôpitaux. Ils indiquent également qui a le droit de recevoir des services financés par l’État et définissent les « services hospitaliers généraux » qui doivent être fournis à titre de prestations.
Les services hospitaliers médicalement nécessaires sont des prestations financées par l’État. Il n’existe pas de processus d’examen périodique ou régulier des services hospitaliers publics, car ces services sont censés être inclusifs.
Tous les services hospitaliers qui étaient financés en 2020-2021 ont continué d’être financés en 2021-2022.
Lorsqu’ils sont médicalement nécessaires, les services et produits suivants sont fournis aux patients visés dans un hôpital général :
- l’hébergement et les repas au niveau de service normal ou en salle commune;
- les soins infirmiers nécessaires;
- les actes de laboratoire et de radiologie et les interprétations nécessaires ainsi que les autres interventions diagnostiques dans un hôpital, telles qu’approuvées par le ministre, afin de maintenir la santé, de prévenir les maladies et d’aider à diagnostiquer et à traiter les maladies, les blessures ou les incapacités;
- les médicaments, les produits biologiques et les préparations connexes, quand ils sont administrés dans un hôpital général;
- l’usage des salles d’opération, des salles d’accouchement et des installations d’anesthésie ainsi que le matériel et les fournitures nécessaires;
- les fournitures chirurgicales courantes;
- l’utilisation des installations de radiothérapie lorsqu'on en dispose;
- l’utilisation des installations de physiothérapie lorsqu'on en dispose;
- d’autres services de réadaptation lorsqu'on en dispose;
- d’autres services nécessaires approuvés par le ministre qui sont fournis par des personnes rémunérées par l’hôpital.
Lorsqu’ils sont médicalement nécessaires, les services et produits suivants sont fournis aux patients externes qui sont bénéficiaires :
- les services d’urgence;
- l’utilisation des salles d’opération;
- l’équipement et les fournitures utilisés pour les services médicalement nécessaires fournis aux bénéficiaires, y compris, les produits anesthésiques, le matériel stérile, les pansements, les plâtres, les attelles, les dispositifs d’immobilisation et les bandages;
- les repas nécessaires durant le diagnostic et le traitement;
- les médicaments administrés pour un service médicalement nécessaire fourni au bénéficiaire;
- tout service fourni par le personnel d’un hôpital qui est approuvé par le ministre.
Lorsqu’ils sont médicalement nécessaires, les services diagnostiques ci‑dessous, qui sont précisés dans le Medical and Health Care Services Regulations pris en vertu de la MPA, sont offerts aux patients en consultation externe qui sont bénéficiaires. Selon le cas, les services peuvent être offerts dans des hôpitaux ou dans des établissements privés que la MSC a approuvés pour fournir le service :
- la radiologie diagnostique (en anglais);
- les techniques d’imagerie échographique (en anglais);
- la tomographie axiale calculée par ordinateur ou tomodensitométrie (honoraires des professionnels seulement);
- les scintigraphies en médecine nucléaire (en anglais);
- la polysomnographie (en anglais);
- la fonction pulmonaire (en anglais);
- l’électromyographie (en anglais);
- l’électroencéphalographie (en anglais).
Les services de laboratoire médicalement nécessaires pour les patients hospitalisés et les patients externes sont fournis en vertu de la LSA.
Les services hospitaliers assurés sont fournis sans frais aux bénéficiaires, à quelques exceptions près, notamment :
- les coûts différentiels des fournitures/dispositifs/services médicaux ou chirurgicaux privilégiés par rapport aux coûts des fournitures/dispositifs/services médicaux ou chirurgicaux médicalement nécessaires (les patients n’ont pas à payer pour un matériel/dispositif/service « supérieur » si celui-ci est fourni uniquement parce que le matériel/dispositif/service standard n’est pas disponible au moment où les services médicaux assurés sont fournis);
- l’hébergement en chambre individuelle ou semi-privée (lorsque ce type d’hébergement n’est pas médicalement nécessaire et que des lits dans des salles communes sont disponibles);
- les frais journaliers qui sont imposés aux patients en soins de longue durée dans des hôpitaux de soins de longue durée ou des hôpitaux généraux;
- d’autres exceptions sont énumérées à la section 2.4 ci‑après.
Certains établissements offrant des services de soins de longue durée (l’expression « soins prolongés » est parfois utilisée) sont réglementés en vertu de la 2e partie de la Hospital Act. Les autorités de la santé et les hôpitaux doivent respecter les politiques de soins à domicile et de soins communautaires pour établir quelles prestations sont couvertes dans de tels cas.
Conformément à la définition de « services assurés » (benefits) de la MPA, les services diagnostiques comme les examens d’IRM et de TDM sont des services assurés seulement s’ils sont offerts dans une installation approuvée par la Medical Services Commission. Pendant l’exercice 2021-2022, aucun changement n’a été apporté à la législation ou à la réglementation concernant les paiements des patients pour des services fournis dans des installations de diagnostic privées (non approuvées).
2.2 Services médicaux assurés
À moins d’en être expressément exclus, les services médicaux suivants sont des prestations financées par l’État en vertu de la MPA ou de la LSA :
- les services médicalement nécessaires fournis aux bénéficiaires (résidents de la C.‑B. inscrits au Medical Services Plan [MSP] conformément à l’article 7 de la MPA) par un praticien inscrit au MSP ou non participant au MSP;
- les services diagnostiques médicalement nécessaires fournis sous la supervision d’un médecin inscrit dans un établissement de diagnostic approuvé.
Outre les médecins et les dentistes, les professionnels de la santé qui peuvent s’inscrire et fournir des prestations dans le cadre du MSP sont les sages-femmes, les optométristes, les ostéopathes et les praticiens offrant des services supplémentaires (p. ex. les chiropraticiens et les massothérapeutes). Les infirmières et infirmiers praticiens ne sont pas inclus dans la liste précédente étant donné qu’ils s’inscrivent pour obtenir un numéro de praticien, mais ne fournissent pas de services assurés par le MSP et ne figurent pas à titre de professionnels de la santé dans la MPA. De plus, le personnel infirmier autorisé certifié (IA(C)) est habilité à demander de façon autonome que les bénéficiaires admissibles du MSP subissent certains tests de laboratoire approuvés et médicalement nécessaires qui sont définis comme relevant de leur champ de pratique conformément au British Columbia College of Nurses and Midwives. Ce programme est particulièrement avantageux pour les patients vivant dans des collectivités où il n’y a aucun médecin ou infirmier praticien traitant, mais qui ont accès à des soins infirmiers offerts par un IA(C). Les IA(C) n’ont pas à soumettre de renseignements sur la facturation au MSP; ils peuvent uniquement aiguiller les patients vers les services de laboratoire approuvés.
Pour les bénéficiaires admissibles, le programme de prestations supplémentaires en santé assure le paiement partiel des services suivants : acupuncteur, massothérapeute, physiothérapeute, chiropraticien, naturopathe et podiatre (services podiatriques non chirurgicaux). Le programme verse 23 $ par patient pour le coût d’une visite, jusqu’à concurrence de dix visites par patient par année pour l’ensemble des six types de fournisseurs. L’admissibilité au programme est fondée sur le revenu, lequel est vérifié au moyen du processus de vérification de l’Agence du revenu du Canada qui a lieu une fois par année. Les clients du Ministry of Social Development and Poverty Reduction (ministère du Développement social et de la Réduction de la pauvreté) peuvent être admissibles à un paiement pour douze visites de plus par année.
Les praticiens inscrits au MSP peuvent choisir de participer ou non. Les praticiens qui ont choisi de participer sont des praticiens qui sont inscrits au MSP et qui décident de facturer directement au MSP les services offerts aux bénéficiaires du MSP. Un praticien participant ne peut pas facturer un service assuré directement au patient. Les praticiens non participants sont inscrits au MSP, mais décident de facturer directement aux patients les services assurés. Les praticiens inscrits qui désirent se retirer du MSP doivent en aviser par écrit la MSC. Les bénéficiaires peuvent soumettre au MSP une demande de remboursement à l’égard des frais des services reçus. En vertu de la MPA, un médecin non participant ne peut pas exiger à un patient des frais de service supérieurs au montant prescrit par le MSP.
Les médecins non inscrits n’adhèrent pas au MSP. Par conséquent, les services fournis par un médecin qui n’est pas inscrit au MSP ou dont l’inscription a été annulée ne sont pas assurés et ne sont pas remboursés par le MSP. Selon la loi, les médecins non inscrits en C.-B. ne peuvent pas facturer aux patients un montant supérieur à celui du MSP pour un service assuré fourni dans un hôpital ou un établissement de soins communautaires, ou un autre lieu énoncé dans la MPA.
Aux termes de l’entente-cadre avec les médecins (ECM) entre le gouvernement de la C.‑B., la MSC et Doctors of BC, les changements apportés au barème d’honoraires de la MSC, comme les ajouts, les suppressions et les modifications d’honoraires, sont effectués par la MSC, sur l’avis de Doctors of BC ou du gouvernement de la C.‑B.
Au cours de l’exercice 2021-2022, 31 nouveaux types de services médicaux nets ont été ajoutés au barème d’honoraires de la MSC afin de refléter les normes de pratique actuelles, notamment l’introduction de trois nouveaux services en oto-rhino-laryngologie pour la télésanté (consultations, consultations répétées ou limitées et consultations subséquentes au bureau du médecin) et de onze nouveaux services en médecine de la douleur pour les névrotomies par radiofréquence percutanée.
Par ailleurs, deux types de services médicaux ont été retirés du barème d’honoraires de la MSC au cours de l’exercice 2021-2022 : les services d’obstétrique et de gynécologie pour lésion intraépithéliale de la vulve (diffuse ou multifocale) et extraction d’un kyste d’inclusion vaginal. Ces services ont été supprimés, car ils pouvaient être facturés dans le cadre d’autres honoraires et/ou étaient rarement effectués sous forme de procédure autonome.
De plus, dans le cadre de la réponse à la pandémie de COVID‑19 et de la planification connexe, des modifications temporaires au barème d’honoraires de la MSC ont été apportées en 2019‑2020, en 2020‑2021 et en 2021-2022 pour appuyer l’accès aux services médicaux pendant la pandémie, y compris les soins virtuels et la vaccination. Des changements temporaires au barème d’honoraires de la MSC, y compris les nouveaux honoraires, ont été mis en œuvre, et les dates de fin des honoraires temporaires doivent être déterminées par l’agent de santé provincial.
Les changements temporaires apportés aux honoraires sont les suivants :
- modification du libellé du préambule général concernant les services de télésanté pour permettre l’utilisation de codes d’honoraires « en personne » pour les consultations, les consultations au bureau du médecin et les interventions autres que les procédures lorsqu’il n’existe aucun code d’honoraire de télésanté, y compris pour les appels téléphoniques;
- création de nouveaux codes d’honoraires pour les médecins de famille et les spécialistes afin d’appuyer la prestation de services virtuels et la communication entre médecins;
- élimination de la restriction selon laquelle des frais d’échographie en temps réel ne peuvent être exigés que lorsque le médecin se trouve dans l’établissement de services diagnostiques pour assurer la supervision de l’échographie diagnostique;
- modification de la liste des honoraires admissibles au titre de la prime des coûts opérationnels de manière à inclure les frais liés à la télésanté;
- autorisation du counselling par téléphone ;
- création d’honoraires liés aux services de télésanté en fonction de l’âge, correspondant aux honoraires actuels des médecins de famille pour des consultations, des visites et des services de counselling en personne afin de remplacer les honoraires liés aux services de télésanté qui ne varient pas en fonction de l’âge;
- création d’honoraires pour appuyer la vaccination contre les maladies respiratoires (y compris la grippe) et contre la COVID‑19, y compris les conseils sur la vaccination contre la COVID-19;
- création d’honoraires supplémentaires pour la complexité des soins périopératoires en raison de la COVID‑19.
2.3 Services de chirurgie dentaire assurés
Dans certaines circonstances, l’hospitalisation d’un patient des services internes ou externes est jugée médicalement nécessaire pour effectuer de façon appropriée et sans danger des services de chirurgie dentaire. Dans de tels cas, le volet de l'intervention chirurgicale dentaire est financé par l’État si le service est visé par la définition de services dentaires et orthodontiques couverts par le Medical and Health Care Services Regulations en vertu de la MPA. Le volet hospitalisation est financé par l’autorité de la santé. De plus, les services dentaires qui sont fournis dans des établissements chirurgicaux détenus/exploités par le secteur privé aux termes d’un contrat avec une autorité de la santé, et qui figurent dans le barème d’honoraires des soins dentaires, sont des services assurés au titre du MSP. Au cours de la période de rapport de 2020‑2021, le Medical and Health Care Services Regulation a été modifié pour autoriser le paiement des services de chirurgie buccale et maxillo‑faciale dans le contexte d’une urgence de santé publique.
Les actes de chirurgie dentaire financés par l’État comprennent les chirurgies qui visent à remédier à un trouble de la cavité buccale ou d’un élément fonctionnel de la mastication. En général, ces actes comprennent la chirurgie buccale et maxillo-faciale en cas de blessures traumatiques, la chirurgie orthognathe, les extractions requises sur le plan médical et le traitement chirurgical d’un trouble de l’articulation temporo-mandibulaire.
Les interventions dentaires financées par le MSP sont établies au moyen de la négociation d’une entente entre l’Association dentaire de la C.-B. (BCDA) et le gouvernement de la C.‑B. Il n’y a pas de consultations publiques. L’entente énonce tout changement aux prestations liées à des interventions chirurgicales-dentaires pendant la durée de l’entente, y compris toute intervention supplémentaire considérée comme un service assuré. Les ajouts ou les modifications à la liste de services sont gérés par le MSP, sur l’avis du Dentistry Advisory Committee, qui se compose de représentants du ministère de la Santé et de représentants de la BCDA. Les ajouts et les modifications au barème des services dentaires doivent être approuvés par le Dentistry Special Committee (en vertu de la MPA). Comme convenu dans l’entente‑cadre conclue en 2019 entre la BCDA et le gouvernement, de nouveaux honoraires pour la cryothérapie et la thérapie photodynamique topique ont été ajoutés au barème d’honoraires en octobre 2020 et pouvaient être facturés pendant la période de référence. Ces honoraires visaient à remplacer les anciens honoraires liés à la chirurgie laser au bioxyde de carbone. Une nouvelle entente est en cours de négociation pour 2022.
Tout dentiste généraliste membre en règle du College of Dental Surgeons of British Columbia, inscrit au MSP et possédant des droits hospitaliers peut offrir des services de chirurgie dentaire dans un hôpital ou un autre établissement approuvé. En 2021-2022, 204 dentistes (dentistes généralistes, spécialistes en dentisterie pédiatrique, chirurgiens buccaux et maxillo‑faciaux, spécialistes en médecine buccodentaire et orthodontistes) étaient inscrits au MSP et facturaient des services dans le cadre de celui-ci.
Les dentistes doivent être membres du College of Dental Surgeons of British Columbia pour avoir le droit de pratiquer, mais ne sont pas tenus de participer au MSP. S’ils décident de participer, ils doivent s’inscrire au MSP pour pouvoir recevoir le paiement des services assurés du MSP. Les dentistes qui s’inscrivent au MSP peuvent choisir de ne pas facturer les services assurés au MSP, et facturer directement le patient. Le patient peut ensuite présenter une demande de remboursement des services assurés au MSP.
2.4 Services hospitaliers, médicaux et de chirurgie dentaire non assurés
La nécessité médicale est le critère du financement public des hôpitaux et des services médicaux. Sont exclus de la couverture les médicaments à emporter par les patients externes et tout médicament non approuvé cliniquement par l’hôpital. Les autres services exclus du financement public au titre de la Hospital Insurance Act et de son Règlement comprennent :
- les services fournis par le personnel médical qui n’est pas employé ni privilégié par l’hôpital, ou sous contrat avec l’hôpital;
- les traitements pris en charge par WorkSafe BC, le ministère des Anciens Combattants ou tout autre organisme;
- les services ou les traitements qui, après examen des faits médicaux par le ministre (ou une personne désignée par le ministre), ne sont pas jugés nécessaires;
- les maladies ou les états exclus (précisés à la section 5.22 du Hospital Insurance Act Regulations).
- l’hébergement en chambre individuelle ou semi-privée à la demande du patient (lorsque ce type d’hébergement n’est pas médicalement nécessaire et qu’un lit dans une salle commune est disponible);
- les frais supplémentaires des fournitures, des appareils ou des services médicaux ou chirurgicaux privilégiés par rapport à ceux qui sont médicalement nécessaires (les patients ne doivent pas être facturés pour le matériel, les appareils ou les services « supérieurs » si ceux-ci sont fournis uniquement parce que le produit standard n’était pas disponible au moment où le service assuré a été rendu);
- la télévision, le téléphone et les services infirmiers privés;
- les soins dentaires pouvant être fournis en toute sécurité dans une clinique dentaire, y compris les services de dentisterie prosthétique et d’orthodontie;
- d’autres exceptions énumérées à la section 2.1 ci-dessus.
Les autorités de la santé sont tenues, aux termes de la politique du Ministère, de financer les déplacements médicalement nécessaires entre les hôpitaux de soins actifs en C.-B. Par contre, les bénéficiaires (sous réserve d’une exemption fondée sur le revenu) doivent payer les frais d’utilisation pour compenser en partie les frais d’ambulance ou d’un autre fournisseur contractuel pour le transport dans d’autres situations.
Les services non couverts au titre du MSP comprennent :
- les services assurés en vertu de la Workers’ Compensation Act ou d’autres lois provinciales ou fédérales;
- les services qui ne sont pas jugés médicalement nécessaires, comme la chirurgie esthétique à des fins purement esthétiques;
- les services dentaires, sauf ceux qui figurent dans la liste des services couverts;
- les examens périodiques de la vue pour les personnes de 19 à 64 ans;
- les lunettes, les prothèses auditives et les autres équipements ou les appareils;
- les médicaments d’ordonnance (la couverture est assurée par PharmaCare, le régime d’assurance-médicaments);
- les services d’acupuncture, de chiropractie, de massothérapie, de naturopathie, de physiothérapie et les services podiatriques non chirurgicaux (à l’exception des bénéficiaires du MSP admissibles à des prestations supplémentaires);
- les services préventifs et les examens de dépistage dont l’efficacité médicale n’est pas étayée par des données probantes (par exemple, les examens physiques annuels « complets » courants, la tomodensitométrie du corps entier, le test de dépistage de l’antigène prostatique spécifique, etc.);
- les services de conseillers ou de psychologues;
- les examens, les certificats ou les tests à des fins non médicales, notamment ceux qui sont exigés dans les cas suivants :
- conduite d’un véhicule à moteur
- emploi
- assurance-vie
- école ou université
- activités récréatives ou sportives
- immigration;
- la fécondation in vitro;
- les chirurgies visant à rétablir la fécondité (sauf lorsque la stérilisation est consécutive à une blessure).
En ce qui concerne le MSP, la MSC a le pouvoir de déterminer quels sont les services qui ne sont pas assurés.
Des changements temporaires ont été apportés aux frais d’hospitalisation en réponse à la pandémie de COVID-19. Afin d’éliminer les obstacles potentiels aux soins de santé liés à la COVID‑19 dans les hôpitaux de soins actifs pendant la crise sanitaire de COVID-19, un changement temporaire à la politique concernant les biens et les services assurés en milieu hospitalier est entré en vigueur le 21 mai 2020. La politique de modification temporaire du financement des biens et des services dans les hôpitaux en raison de la COVID‑19 offre une suspension des frais qui vise uniquement les biens et les services reçus dans un hôpital en lien avec la COVID‑19 pour les personnes qui ne sont pas admissibles à la couverture du MSP (p. ex. les personnes ayant un statut d’immigration précaire), et elle s’harmonise avec la réponse du MSP à la pandémie de COVID‑19 (http://www.gov.bc.ca/msp-covid) . Selon cette politique temporaire s’appliquant à tous les hôpitaux de soins actifs dans la province :
- les patients non admissibles au MSP n’auront aucuns frais à payer pour des traitements médicalement nécessaires liés à la COVID-19 (c.-à-d. services et biens) dans les hôpitaux de la C.‑B.;
- les biens et les services en milieu hospitalier reçus par des personnes non admissibles au MSP pour des affections non liées à la COVID-19 demeureront non assurés.
3.0 Universalité
3.1 Admissibilité
L’article 7 de la MPA énonce l'exigence d'inscription au Medical Services Plan (MSP) pour les résidents de la Colombie‑Britannique. Il faut être résident de la Colombie-Britannique (C.‑B.) pour être admissible aux services de santé assurés de la province.
L’article 1 de la MPA, définit un résident comme une personne qui est soit réputée résidente en vertu du règlement, soit qui respecte les conditions suivantes :
- est citoyenne du Canada ou est légalement admise au Canada pour y obtenir la résidence permanente;
- a établi sa résidence en C.‑B.;
- est physiquement présente en C.‑B. pendant au moins six mois au cours d'une année civile, ou pendant une période prescrite plus courte.
Les « résidents réputés » comprennent des personnes comme certains détenteurs de permis délivrés en vertu de la Loi sur l’immigration et la protection des réfugiés (loi fédérale - voir la section 3.2 du présent rapport), entre autres, mais pas les personnes se trouvant en C.‑B. à titre de touristes ou de visiteurs.
Les résidents qui ne veulent pas participer au régime d’assurance-santé de la C.‑B. peuvent choisir de ne pas participer au programme financé par l’État. Les personnes sont tenues de remplir une déclaration de retrait et de la soumettre à la MSC. Une fois signée, la déclaration est irrévocable et fait en sorte que le résident est responsable du coût total de tous les services hospitaliers et médicaux et des autres services de santé qu’il pourrait recevoir au cours de la période de retrait de 12 mois. Les résidents ne peuvent pas se retirer rétroactivement et doivent présenter une nouvelle demande de retrait à la fin de chaque période de 12 mois.
Tous les résidents ont droit à la couverture des soins médicaux et des soins hospitaliers médicalement nécessaires. Les résidents qui sont membres des Forces armées canadiennes et ceux qui purgent une peine dans un pénitencier fédéral défini dans la Loi sur le système correctionnel et la mise en liberté sous condition sont couverts par un programme fédéral d’assurance-santé. Le MSP couvre le premier jour de la cessation d’emploi, ou le retour d’une période d’affectation outre-mer des membres des Forces armées canadiennes ainsi que la libération des détenus des pénitenciers fédéraux situés en C.‑B.
Il est possible que l’inscription d’un bénéficiaire soit annulée par décret de la MSC, si la MSC détermine que le bénéficiaire n'était pas admissible à l'inscription ou que le bénéficiaire a cessé d'être un résident. En vertu de l’article 11 de la MPA, avant de rendre une ordonnance annulant l’inscription d’un bénéficiaire, il faut aviser celui-ci qu’il a droit à une audience. Si le bénéficiaire décide de se prévaloir de ce droit, l’audience doit être tenue par un délégué de la MSC, soit en personne, soit par écrit. Les décisions de la MSC ou de ses délégués peuvent faire l’objet d’un contrôle judiciaire par la Cour suprême de la C.‑B.
À la fin de la période de référence, le 31 mars 2022, 5 328 995 résidents étaient inscrits au MSP.
3.2 Autres catégories de personnes
Les titulaires d’un permis d’études ou d’un permis de travail, les demandeurs du statut de résident permanent qui sont le conjoint ou l’enfant d’un résident admissible et les personnes qui sont arrivées en Colombie-Britannique en vertu de l’Autorisation de voyage d’urgence Canada-Ukraine sont admissibles à l'inscription et aux services s’ils sont réputés être des résidents au titre de la MPA et conformément à l’article 2 du Medical and Health Care Services Regulation.
3.3 Primes
Jusqu’au 1er janvier 2020, la MPA et le Medical and Health Care Services Regulation autorisaient la MSC à percevoir les primes des bénéficiaires. Comme l'a annoncé le gouvernement de la C.‑B., et à la suite des modifications adoptées en vertu de la Medicare Protection Amendment Act, 2019, les primes du MSP ont été éliminées pour tous les bénéficiaires à compter du 1er janvier 2020.
Les programmes d’aide aux primes remontant à la période avant le 1er janvier 2020 demeurent offerts de manière rétroactive.
Dès le 2 juillet 2013, Santé Canada a transféré à la RSPN les fonds qui étaient utilisés par le passé pour payer les primes des résidents qui sont des membres inscrits des Premières Nations. Au cours des trois premières années, 25 % du montant transféré a été mis de côté par la RSPN pour appuyer la création de nouveaux services de soins primaires. L’Entente concernant les paiements remplaçant les primes du régime de services médicaux au nom des membres des Premières Nations résidant en Colombie‑Britannique conclue en 2013 a été renégociée en 2018, et bien que le gouvernement de la Colombie‑Britannique ait éliminé les primes du MSP pour les Britanno‑Colombiens en date du 1er janvier 2020, la RSPN continue de recevoir du financement annuel de la part du Ministère pour appuyer ces services de soins primaires par l’entremise d’un comité mixte de projet/des priorités du ministère de la Santé et de la Régie de la santé des Premières Nations.
3.4 Frais exigés pour la couverture des soins de santé des étudiants étrangers
Puisque la province a éliminé les primes du MSP pour les Britanno‑Colombiens, une méthode de paiement mise à jour aide à faire en sorte que les étudiants étrangers continuent de contribuer au régime de soins de santé de la C.‑B.et d’en bénéficier. Dans le cadre du système à jour, entré en vigueur le 1er septembre 2019, tous les étudiants étrangers de la 12e année et de niveau postsecondaire ont commencé à payer une prime mensuelle de 37,50 $ pour la couverture des soins de santé.
Pour les élèves de niveau postsecondaire qui payaient 37,50 $ par mois en primes du MSP, les frais exigés pour la couverture des soins de santé ont fait en sorte de rétablir leurs cotisations au montant de 75 $ par mois qui était facturé avant 2018. Depuis le 1er janvier 2020, les frais exigés pour la couverture des soins de santé pour les étudiants étrangers sont de 75 $ par mois.
Les étudiants étrangers qui détiennent un permis d’études valide pour une période de six mois ou plus sont tenus de présenter une demande au MSP dès leur arrivée en C.‑B. Le processus de demande leur permettra de s’inscrire et de recevoir par la suite une facture correspondant aux nouveaux frais exigés pour la couverture des soins de santé à la suite de la période d’attente obligatoire avant l’obtention de la couverture. Les dettes non réglées associées aux frais exigés pour la couverture des soins de santé des étudiants étrangers n’empêchent pas l’obtention de la couverture.
4.0 Transférabilité
4.1 Période d’attente minimale
Les nouveaux résidents ou les personnes qui reviennent habiter en Colombie‑Britannique sont admissibles à la couverture après une période d’attente qui correspond normalement au reste du mois au cours duquel la résidence a été établie, plus deux mois supplémentaires. Par exemple, si une personne admissible présente une demande au mois de juillet, la protection entre en vigueur le 1er octobre. Si les absences du Canada au cours de la période d’attente dépassent 30 jours, l’admissibilité peut être retardée. On recommande aux nouveaux résidents de la C.‑B. qui proviennent d’ailleurs au Canada de maintenir leur couverture auprès leur ancien régime d’assurance-santé provincial ou territorial dans l’intervalle.
4.2 Couverture durant des absences temporaires au Canada
Les articles 3, 3.1, 4 et 5 du Medical and Health Care Services Regulation énoncent les dispositions relatives à la transférabilité concernant les services financés par l’État pour les personnes qui s’absentent temporairement de la Colombie-Britannique (C.‑B).
De manière générale, les résidents qui, chaque année, s’absentent de la province une partie de l’année doivent être physiquement présents en C.‑B. au moins six mois au cours de l’année civile et conserver leur domicile en C.-B. pour être couverts par le régime. Cependant, les vacanciers à long terme qui sont résidents de la province peuvent avoir droit à une absence totale d’au plus sept mois par année pour des vacances seulement, à condition qu’ils donnent un préavis à la MSC et qu’ils continuent de satisfaire aux autres exigences, comme de conserver leur domicile en C.‑B.
Les personnes qui quittent temporairement la C.‑B. pour prendre des vacances prolongées ou occuper un emploi temporaire peuvent conserver leur couverture médicale jusqu’à 24 mois consécutifs, à la condition qu’elles reçoivent l’approbation préalable de la MSC et qu’elles satisfassent aux autres exigences de l’article 4 du Medical and Health Care Services Regulation. Une seule approbation est accordée par période de cinq ans pour les absences de plus de six mois au cours d’une année civile. Les personnes qui habitent à l’extérieur de la C.‑B. plus longtemps que la période autorisée sont tenues de respecter une période d’attente à leur retour dans la province avant d’être de nouveau couvertes. Les étudiants et les membres de leur famille élargie qui fréquentent à temps plein une école reconnue d’une autre province ou d’un territoire ont droit à la couverture pendant la durée de leurs études.
Selon les ententes de facturation réciproque interprovinciales et interterritoriales, les médecins dans les autres provinces et territoires canadiens, à l’exception de ceux du Québec, facturent directement à leur régime les services offerts aux résidents de la C.-B. admissibles à la couverture du Medical Services Plan (MSP) qui ont présenté un numéro de carte d’assurance‑santé valide ou une carte de services de la C.-B. La C.‑B. effectue le paiement à la province ou au territoire où les services ont été rendus conformément au tarif du barème d’honoraires de la province ou du territoire. Le paiement des services hospitaliers aux patients hospitalisés est fait au tarif établi pour chaque hôpital pour l’hébergement en salle commune approuvé par le comité consultatif des sous-ministres adjoints sur les politiques. Dans le cas des services hospitaliers fournis aux patients externes, les tarifs payés sont ceux des ententes interprovinciales et interterritoriales de facturation réciproque. Le paiement, sauf dans le cas de services exclus facturés au patient, se fait par l’entremise des procédures de facturation réciproque interprovinciales et interterritoriales.
Le Québec ne participe pas aux ententes de facturation réciproque des services médicaux. Les réclamations à l’égard de services assurés fournis aux bénéficiaires de la C.-B. par les médecins de cette province sont donc traitées individuellement. En voyage au Québec ou à l’extérieur du Canada, le bénéficiaire doit habituellement payer les soins médicaux obtenus et demander plus tard un remboursement du gouvernement de la C.-B.
La C.-B. paie les tarifs de facturation des hôpitaux et les tarifs des services de consultation externe approuvés par les provinces et territoires d’accueil. Ces tarifs sont recommandés par le Comité de coordination des ententes interprovinciales en assurance-santé et approuvés par les sous-ministres provinciaux et territoriaux de la Santé.
4.3 Couverture durant des absences temporaires à l’extérieur du Canada
Les dispositions qui définissent la transférabilité de l’assurance-santé au cours des absences temporaires à l'étranger sont les suivantes : l’article 24 de la Hospital Insurance Act, la section 6 du Hospital Insurance Act Regulations, les articles 5.5 et 29 de la MPA et les articles 3 à 5 et 35 du Medical and Health Care Services Regulation.
Les résidents qui quittent temporairement la C.-B. pour fréquenter une école ou une université sont admissibles à la couverture du MSP pour la durée de leurs études, à condition qu’ils soient physiquement présents au Canada pendant six des douze mois précédant immédiatement le départ et qu’ils suivent des cours à temps plein dans un établissement d’enseignement reconnu. Les bénéficiaires qui ont étudié à l’extérieur de la C.-B. doivent revenir dans la province avant la fin du mois suivant le mois au cours duquel ils ont terminé leurs études. On encourage tout étudiant qui ne retourne pas en C.-B. dans ces délais à communiquer avec les responsables du MSP.
Dans certains cas, lors d’une absence temporaire de la province pour le travail ou des vacances, une personne peut être considérée comme un résident admissible pendant une « absence prolongée » pour une période de 24 mois consécutifs, une fois tous les cinq ans. Pour être admissible, elle doit obtenir une approbation préalable pour son statut de résident durant son absence, conserver sa résidence en C.-B., être physiquement présente au Canada pendant six des douze mois précédant immédiatement son départ et ne pas avoir bénéficié d’une absence prolongée au cours des cinq années antérieures. De plus, elle ne doit pas avoir bénéficié du mois d’absence supplémentaire offert aux vacanciers, au cours de l’année du début de l’absence prolongée ou au cours de l’année précédant le début de l’absence prolongée. Dans certaines situations, si une personne doit, en raison de son travail, voyager régulièrement à l’extérieur de la C.-B. pendant plus de six mois par année, elle doit présenter une demande à la MSC aux fins d’approbation pour maintenir son admissibilité.
Les résidents de la C.-B. qui sont temporairement absents de la province et qui ne peuvent y revenir pour des raisons de santé peuvent être réputés comme étant résidents de la province jusqu’à une période de 12 mois supplémentaires. Cela vise aussi le conjoint et les enfants de la personne, à condition qu’ils soient avec la personne et qu’ils soient aussi des résidents ou qu’ils soient réputés comme étant des résidents de la province.
Les résidents de la C.-B. qui ont droit à la couverture du régime alors qu’ils sont temporairement absents de la province peuvent se faire rembourser par le MSP des dépenses médicales occasionnées à l’extérieur du pays. La couverture provinciale pour des traitements médicaux d’urgence s’applique à un résident de la C.-B. qui a besoin de soins médicaux imprévus pendant qu’il se trouve dans un autre pays (pour affaires, pour le plaisir, pour études). Le MSP couvre les services médicaux d’urgence obtenus à l’extérieur du pays en accordant au maximum les tarifs s’appliquant aux services médicaux en C.‑B. Le remboursement des services hospitaliers d’urgence obtenus à l’étranger se limite à une somme maximale de 75 $ par jour. Toute dépense excédentaire doit être assumée par le bénéficiaire.
Toutes les sommes remboursées sont versées en dollars canadiens.
4.4 Nécessité d’une approbation préalable
Aucune autorisation préalable n’est requise pour les interventions médicales couvertes aux termes des ententes de facturation réciproque interprovinciales conclues avec les autres provinces et territoires. Une autorisation préalable de la MSC est requise si l’intervention n’est pas couverte aux termes de ces ententes.
Les services médicaux exclus aux termes des accords interprovinciaux pour le traitement réciproque des demandes de remboursement des frais médicaux hors province sont :
- la chirurgie esthétique;
- la chirurgie de réassignation sexuelle;
- la chirurgie visant à rétablir la fécondité;
- les examens de santé périodiques, comme l’examen de la vue;
- la fécondation in vitro;
- l’insémination artificielle;
- l’acupuncture;
- l’acupression;
- l’électrostimulation transcutanée;
- la moxibustion;
- le biofeedback;
- l’hypnothérapie;
- les services aux personnes couvertes par d’autres organismes (p. ex. Forces armées canadiennes, Commission des accidents du travail, ministère des Anciens Combattants et Service correctionnel du Canada);
- les services demandés par un tiers;
- les conférences d’équipe;
- le dépistage génétique et les autres investigations génétiques, y compris les sondes ADN;
- les actes encore au stade de l’expérimentation et du développement;
- les services d’anesthésie et les services d’aide chirurgicale pour tout ce qui précède.
Une autorisation préalable de la MSC est exigée pour toutes les interventions non urgentes fournies à l’extérieur du pays avant que l’intervention ne soit effectuée, afin que le bénéficiaire soit admissible à une couverture dans le cadre du programme financé par l’État. Toutes ces demandes de couverture provinciale doivent être soumises au Ministère ou à son représentant désigné, HIBC. La décision est présentée par écrit au bénéficiaire.
Dans le cas où une demande de financement est refusée, le bénéficiaire peut demander un examen administratif du refus.
Si, après l’examen administratif, la demande de financement au titre du MSP est à nouveau refusée, le bénéficiaire peut demander une révision de la décision. Un comité de révision de la MSC s’occupe des demandes de remboursement de frais encourus à l’étranger. Le comité est composé de trois membres : un délégué représentant le Ministère, un délégué représentant Doctors of BC et un délégué représentant le grand public. Cette structure tripartite fait en sorte que les décisions touchant la gestion du système de santé provincial reflètent l’intérêt supérieur de toutes les parties concernées.
Pour les demandes de remboursement de frais encourus à l’extérieur de la province, mais au Canada, l’examen est effectué par un comité consultatif de la MSC.
5.0 Accessibilité
5.1 Accès aux services de santé assurés
La Medical Services Commission (MSC) a le mandat législatif de protéger l’intégrité et la viabilité du système de soins de santé et d’assurer le respect de la MPA. L’article 36 de la MPA donne à la MSC le pouvoir de vérifier si les cliniques privées pratiquent la surfacturation. La surfacturation consiste à facturer aux bénéficiaires des services assurés par le Medical Services Plan (MSP), ou à facturer des frais liés à la prestation de services assurés.
Le 1er octobre 2018, le gouvernement de la Colombie-Britannique (C.-B.) a fait entrer en vigueur les articles de la MPA qui avaient été adoptés par l’Assemblée législative en 2003 (projet de loi 92). En termes généraux, ces dispositions améliorent les pouvoirs d’application de la loi relativement à la surfacturation pour faire en sorte que les résidents admissibles (bénéficiaires) de la C.‑B. reçoivent, dans le cadre du régime public, des soins de santé de qualité en fonction de leurs besoins et non pas de leur capacité à payer. Ces changements permettent d’assurer le respect des principes fondamentaux de la MPA, ainsi que ceux de la Loi canadienne sur la santé.
Plusieurs nouvelles dispositions de la MPA ont fait l’objet d’une série d’injonctions de portée variable, dans le cadre du litige entre Cambie Surgeries Corp. et le Procureur général de la Colombie‑Britannique, où la demanderesse contestait les dispositions relatives à la surfacturation énoncées dans la MPA. En septembre 2020, l’injonction a pris fin lorsque la Cour suprême de la Colombie‑Britannique a rendu sa décision dans le cadre de ce litige (rejetant les allégations de la demanderesse qui contestait la MPA). En décembre 2020, une nouvelle forme limitée d’injonction a été accordée jusqu’au 18 juin 2021, et a ensuite été prolongée jusqu’au 30 septembre 2021, ou jusqu’à ce qu’une ordonnance supplémentaire soit émise par la cour (cette injonction a pris fin). Le 15 juillet 2022, soit après la période de référence actuelle, la Cour d’appel de la Colombie-Britannique a confirmé la décision de la Cour suprême de la Colombie-Britannique. En date du 29 septembre 2022, les demandeurs ont demandé l’autorisation d’interjeter appel à la Cour suprême du Canada.
L’article 45 de la MPA interdit la vente ou la délivrance d’une police d’assurance-santé par des assureurs privés à des patients à l’égard de services qui seraient financés par l’État. L’article 17 empêche la surfacturation en interdisant d’imposer à une personne des frais à l’égard d’un service assuré ou en rapport avec un service assuré ou [traduction] « de fournitures, de consultations, d’interventions, de l’usage d’un bureau, d’une clinique ou d’un autre endroit ou de toute autre chose associée à la prestation d’un service assuré » fourni par un praticien qui est inscrit au MSP (et qui ne s’est pas retiré du MSP).
En 2018, la MPA a été modifiée afin de renforcer les exigences selon lesquelles les bénéficiaires doivent être avisés des frais prévus pour des services qui seraient assurés s'ils étaient fournis par un praticien inscrit au MSP. Si l'avis n'est pas fourni comme il est exigé, une personne n'est pas tenue de payer le service, sauf si celui-ci a été rendu dans une situation d'urgence, ce qui rend impossible de se conformer à l'exigence relative à l'avis.
- Le Ministère et la MSC donnent suite aux plaintes de surfacturation des patients et prennent les mesures appropriées pour corriger les situations signalées. Les renseignements concernant le processus d’examen de la surfacturation sont disponibles sur le site Web du gouvernement de la C.‑B. (en anglais seulement).
Conformément à la définition énoncée à l’article 1 de la MPA, les bénéficiaires sont admissibles aux soins de santé financés par l’État qui sont médicalement nécessaires. Afin d'assurer l'égalité d'accès à tous, sans égard au revenu, les articles 17 et 18 limitent également, dans la plupart des contextes, les frais qui peuvent être facturés par les médecins. De même, l’article 15 de la LSA interdit la surfacturation aux bénéficiaires des services de laboratoire médicalement nécessaires fournis dans un laboratoire approuvé, et les articles 12 et 13 de la Hospital Insurance Act (HIA) interdisent la surfacturation des services hospitaliers.
Si un service est offert par un médecin inscrit qui a choisi de ne pas participer au MSP, tout montant facturé au-delà du montant autorisé en vertu de la MPA représente de la surfacturation et doit être remboursé. La MSC peut demander une injonction empêchant une personne de contrevenir aux dispositions de la MPA sur la surfacturation.
L’Audit and Inspection Committee (AIC) est un groupe de la MSC qui est formé de quatre membres, dont trois médecins (l’un deux représente le gouvernement) et un membre représentant le public. La MSC a délégué à l’AIC ses pouvoirs et ses responsabilités prévus par l’article 36 de la MPA (c’est-à-dire la vérification et l’inspection des médecins). Le 1er décembre 2006, l’article 10 de la Medicare Protection Amendment Act, 2003 est entré en vigueur. Cet article élargissait les pouvoirs de vérification et d’inspection de la Commission de manière à inclure le pouvoir de procéder à la vérification des cliniques comme s’il s’agissait de personnes morales plutôt que de simples médecins.
L’AIC a la responsabilité de procéder à deux types de vérification : 1) la vérification des modèles de pratique vise à garantir que les services facturés au MSP ont été fournis et facturés correctement; 2) la vérification de la surfacturation permet de déterminer si des services sont facturés aux bénéficiaires en contravention des dispositions de la MPA. L’AIC détermine si une vérification sur place est appropriée, et définit la nature et la portée de la vérification. Il examine également les résultats de la vérification et formule des recommandations au président de la MSC en ce qui concerne toute autre mesure appropriée à prendre.
Le programme d’intégrité de la facturation permet d’élaborer et d’analyser les profils des praticiens, de surveiller les tendances et d’effectuer des vérifications. Le cas échéant, la MSC cherche à recouvrer les sommes versées de façon inappropriée, conformément à la MPA.
Une audience est tenue devant un comité d’au moins trois personnes nommées par la MSC pour représenter Doctors of BC, les bénéficiaires et le gouvernement. Le comité a le pouvoir de rendre une ordonnance pour le recouvrement des sommes et la prise d’autres mesures correctives. L’audience offre au médecin un processus équitable qui respecte les règles de la justice naturelle.
Si un bénéficiaire juge qu’on lui a facturé des frais inappropriés pour un service médical assuré, il peut demander un examen en remplissant le formulaire de demande d’enquête relative à la surfacturation. Le formulaire est accessible au public sur le site Web du MSP.
Les pouvoirs de vérification du MSC à l’égard des professionnels de la santé ont été délégués à divers comités spéciaux. Un comité spécial pour chaque groupe de professionnels de la santé a été établi, à savoir : le comité spécial des chiropraticiens; le comité spécial des dentistes; le comité spécial des massothérapeutes; le comité spécial des naturopathes; le comité spécial des optométristes; le comité spécial des physiothérapeutes; le comité spécial des podiatres, le comité spécial des acupuncteurs; et le comité spécial des sages-femmes.
Chaque vérification entraîne la présentation d’un rapport détaillé au comité spécial concerné. Par la suite, ce comité spécial formule une recommandation au comité spécial de vérification des professionnels de la santé pour la tenue d’audience visant à déterminer s’il faut procéder au recouvrement des sommes. Les professionnels de la santé ont le droit d’être entendus avant que le comité spécial de vérification des professionnels de la santé prenne une décision.
De plus, l’accès aux services financés par l’État continue d’être amélioré. Le Ministère se concentre sur l’amélioration de l’accès à des services de soins primaires fondés sur le travail d’équipe qui soient de qualité, complets, adaptés à la culture, et axés sur la personne et la famille pour les gens de partout en Colombie-Britannique. Dans cette optique, la stratégie du Ministère en matière de soins primaires augmentera la participation collaborative des fournisseurs et des organismes de soins de santé pour la prestation des services de soins primaires. Afin d’appuyer les soins fondés sur le travail d’équipe, le Ministère a mis en application ou élargi les options de compensation alternatives étendues, en plus des autres modèles de rémunération existants :
- Le programme relatif aux autres modes de rémunération (PAMR) finance les autorités régionales de la santé pour qu’elles emploient des médecins de famille ou des spécialistes ou qu’elles concluent des contrats avec des médecins de famille ou des spécialistes pour la prestation de services cliniques financés par l’État. La Division des soins primaires du Ministère et le PAMR financent divers contrats de service en appui à la prestation de services de soins primaires; par exemple, l’Alternative Payments Subsidiary Agreement (APSA) (entente auxiliaire sur les autres modes de rémunération), dans le cadre de l’ECM, fournit le cadre pour les possibilités de contrats visant les services cliniques : les contrats de service, les ententes sur les salaires et les contrats de paiements à la séance prévoient une rémunération pour les médecins de famille et/ou les spécialistes en fonction des heures.
- Pour aider les réseaux de soins primaires (RSP), le Ministère a collaboré avec Doctors of BC afin de soutenir le lancement des nouveaux contrats visant des services cliniques suivants en appui aux médecins de famille :
- le contrat visant les nouveaux médecins (New to Practice Contract) soutient les médecins de famille qui se créent une clientèle de patients au sein d’un groupe de médecins et fournit une sécurité de revenu pendant qu’ils établissent leur clientèle;
- le contrat de groupe pour les médecins de famille offrant des services complets (Group Contract for Practicing Full-Service Family Physicians) prévoit une rémunération en fonction des heures travaillées et fournit un paiement supplémentaire pour la taille/complexité du groupe de patients de la clinique ainsi que pour la réalisation d’activités d’amélioration de la qualité.
- Pour soutenir davantage les réseaux de soins primaires, le Ministère a investi dans ce qui suit :
- le financement de nouveaux postes de personnel infirmier et de professionnels paramédicaux au sein des réseaux de soins primaires. Au cours des prochaines années, des équipes intégrées comprenant du personnel infirmier et des professionnels paramédicaux devraient être disponibles dans environ 85 réseaux de soins primaires à l’échelle de la province;
- la mise à l’essai du programme du personnel infirmier pratiquant des soins primaires, qui permet l’intégration du personnel infirmier à des équipes interdisciplinaires en médecine familiale et accroît la capacité d’un médecin de famille à offrir un éventail élargi et complet de pratiques en clinique;
- la mise en œuvre complète, en 2020, d’un modèle de clinique de soins primaires offerts par des infirmiers praticiens (CSPIP), qui a permis d’offrir des soins primaires fondés sur le travail d’équipe dans un contexte longitudinal à trois communautés comportant d’importantes populations non jumelées à un professionnel de la santé;
- des contrats de service pour les médecins de famille et le personnel infirmier praticien travaillant dans les centres de soins primaires et d’urgence (CSPU); ces cliniques fournissent une ressource souple afin de répondre aux besoins en matière de soins primaires urgents/ponctuels et prévus, dans un contexte longitudinal, des personnes dans les collectivités de l’ensemble de la province. En date de mars 2022, 27 CSPU étaient en activité, et il était prévu que d’autres le deviennent. La cible consiste à ce que 50 CSPU soient en activité d’ici 2024-2025. Depuis l’ouverture des premiers CSPU en 2018, ils ont fait l’objet, ensemble, de plus d’un million de visites de patients et ont jumelé plus de 19 500 patients à un médecin de famille;
- des contrats de service pour les médecins de famille et le personnel infirmier praticien travaillant dans les centres de soins primaires des Premières Nations; ces cliniques offrent des soins primaires aux patients autochtones et à leurs familles en intégrant les approches occidentales et autochtones. L’accent est principalement mis sur le fait d’établir une relation holistique avec les patients des Premières Nations et leurs familles dans le cadre du cercle de soins tout en fournissant des soins dans un environnement adapté à la culture;
- des contrats de service pour les médecins de famille et le personnel infirmier praticien travaillant dans les centres de santé communautaires (CSC); les CSC sont des organismes de santé et de services sociaux sans but lucratif, multisectoriels, fondés sur le travail d’équipe et dirigés par la collectivité qui offrent des soins primaires adaptés à la culture ainsi qu’un accès à des mesures de soutien social pour les populations prioritaires. En date de mars 2022, quatre CSC sont en activité, et le Ministère planifie activement l’ouverture d’autres CSC.
- En 2020, le Ministère a lancé un modèle de CSPIP dans le cadre duquel des soins longitudinaux et un leadership clinique sont fournis par des infirmières et infirmiers praticiens employés sous contrat par les autorités sanitaires. Trois CSPIP ont ouvert leurs portes en 2020 dans des collectivités comportant des populations importantes de personnes non jumelées à un professionnel de la santé. Depuis ce temps, les cliniques ont jumelé environ 9 000 patients, et elles devraient jumeler 11 225 patients supplémentaires à un professionnel de la santé compte tenu des niveaux de dotation pendant la période de référence. Des recherches menées par l’École de soins infirmiers de l’Université de Victoria indiquent que les patients de ces cliniques nouvellement jumelés à un professionnel de la santé connaissent des améliorations considérables en matière d’accès aux soins.
- Le Ministère a collaboré avec le Ministry of Advanced Education and Skills Training (ministère de l’Enseignement supérieur et de l’Acquisition de compétences) pour augmenter le nombre de places dans les programmes des établissements d’enseignement postsecondaire de la Colombie-Britannique pour les étudiants souhaitant devenir infirmière ou infirmier praticien dans le but de soutenir un modèle de soins primaires fondés sur le travail d’équipe et d’améliorer l’accès équitable aux services de soins de santé primaires en Colombie-Britannique. Cent étudiants seront appelés à devenir infirmière ou infirmier praticien dans les établissements d’enseignement postsecondaire de la Colombie-Britannique à la suite du lancement du programme de l’Université Thompson Rivers en 2023 et de l’ajout de 20 places au programme de l’Université de Victoria.
- Des équipes intégrées comprenant du personnel infirmier et des professionnels paramédicaux devraient être disponibles dans les RSP de l’ensemble de la province d’ici 2023-2024; des RSP seront alors en place pour couvrir la plupart des collectivités de la province. En date de mars 2022, 113 000 patients ont été jumelés à un professionnel de la santé au sein des RSP dans l’ensemble de la province.
- Modèles de capitation mixte en tant que modèle de financement fondé sur la population – Le Ministère met à l’essai des modèles de financement fondés sur la population dans deux sites pilotes. Contrairement au modèle classique de facturation à l’acte, ces modèles de financement fondés sur la population visent à rémunérer les cabinets de médecine familiale offrant des groupes de services complets pour les soins longitudinaux offerts à une population de patients inscrits. Dans le cadre de ces modèles, les cliniques disposent d’une plus grande souplesse afin de déterminer la meilleure méthode et le meilleur membre de l’équipe pour offrir les services requis. Les paiements sont calculés en fonction de la taille et de la complexité des groupes de patients inscrits de la pratique.
- Le Ministère, en collaboration avec Doctors of BC, a aussi soutenu les paiements selon les modèles de capitation mixte aux médecins de famille offrant des soins longitudinaux sous la forme de paiements pour la médecine familiale longitudinale communautaire. Ces paiements constituent un complément aux facturations à l’acte et sont modifiés pour tenir compte de la taille et de la complexité du groupe de patients. Le programme de mesures incitatives à l’intention des nouveaux médecins, offert pendant la période de référence, a mis en place de nouvelles mesures incitatives provinciales, notamment l’allégement de la dette liée aux études de médecine, offert aux médecins diplômés poursuivant une formation en médecine familiale et aux nouveaux médecins de famille, y compris aux médecins diplômés à l’étranger. Ces mesures incitatives visent à promouvoir des soins primaires longitudinaux complets comme possibilité attrayante et viable pour les résidents en médecine familiale nouvellement diplômés et les nouveaux médecins qui pourraient être intéressés.
- Le Ministère verse des fonds aux autorités de la santé par l’entremise du programme Medical On-Call Availability (MOCAP) afin de leur permettre de passer des contrats avec des groupes de médecins en vue de fournir des services « sur appel » pour que les hôpitaux soient en mesure de donner des soins de santé d’urgence aux patients de manière fiable, efficace et efficiente.
- Le Ministère fournit du financement pour l’établissement de voies d’accès au soutien offert en tout temps par les pairs à l’intention des fournisseurs de soins de l’ensemble de la Colombie-Britannique et du continuum de soins qui ont besoin de consulter un spécialiste dans un domaine d’expertise. Grâce à des initiatives existantes, comme l’accès rapide à des conseils d’expert (Rapid Access to Consultative Expertise), le service de soutien d’urgence de médecins (Emergency Physician Online Support) et les lignes de coordination des soins régionaux, ainsi qu’à de nouvelles initiatives centrées sur les collectivités rurales, éloignées et autochtones, le Ministère et ses partenaires continuent de travailler à combler les lacunes en santé et à améliorer l’accès à des services de santé de qualité.
- Le Ministère a financé de nouveaux contrats et de nouvelles ententes de disponibilité pour élargir la portée et le niveau de spécialisation des voies d’accès au soutien offert en tout temps par les pairs dans la province afin de fournir des services supplémentaires centrés sur les fournisseurs dans des régions rurales et éloignées qui ont besoin de conseils d’experts. Ces voies d’accès au soutien virtuel en temps réel (SVTR) offrent aux fournisseurs en régions rurales et éloignées un accès immédiat à des cliniciens ayant une expertise dans les soins d’urgence, les soins maternels, les soins pédiatriques et les soins intensifs, et pouvant offrir des soins adaptés à la culture et axés sur le patient. La ligne offrant des conseils en matière de maternité et de poupons (Maternity and Baby Advice Line), les conseils sur la santé infantile offerts en temps réel par voie électronique (Child Health Advice in Real-Time Electronically) et les voies d’accès à de l’aide urgente d’un médecin en milieu rural sont des exemples de voies d’accès au SVTR.
- Le Ministère a également financé de nouveaux programmes de soins virtuels centrés sur les patients. La ligne téléphonique de soins infirmiers 811 existante, gérée par HealthLink BC, a été élargie afin d’offrir aux patients des services virtuels de médecine. Deux nouveaux services administrés par la RSPN, soit le programme de médecin virtuel du jour et le service virtuel de traitement de la toxicomanie et de psychiatrie des Premières Nations, offrent des soins virtuels et adaptés à la culture aux membres des Premières Nations qui ont un accès limité aux médecins de famille et aux infirmiers praticiens, ou qui ont besoin de services de traitement des dépendances ou de services de soutien psychiatrique. En outre, une clinique virtuelle de soins primaires et en milieu communautaire de la région sanitaire du Nord a été établie par la régie de la santé du Nord pour offrir des soins aux personnes de cette région qui n’ont pas accès à un médecin de famille ou à un infirmier praticien, ou qui ont besoin de soins durant la fin de semaine, lorsque leur centre de santé est fermé.
- Dans le cadre de l’ECM, le Ministère continue d’offrir des programmes visant à améliorer la disponibilité et la stabilité des services médicaux dans les petites zones urbaines et les régions rurales ou éloignées de la C.‑B. Il est possible d’obtenir un aperçu de ces programmes sur le site Web du gouvernement de la C‑B. (en anglais seulement).
Infrastructure et planification des immobilisations
La C.-B. poursuit ses investissements stratégiques dans les immobilisations du secteur de la santé. Le Ministère investit annuellement pour renouveler et prolonger la durée de vie des établissements de santé existants, de l’équipement diagnostique et médical et des technologies de gestion de l’information dans de nombreux établissements de santé de la C.-B. Le Ministère maintient un plan d’immobilisations à long terme pour veiller à ce que l’infrastructure en santé soit maintenue et renouvelée dans les délais prévus pour le cycle de vie des biens.
5.2 Rémunération des médecins
La PMA est une entente officielle signée par le gouvernement de la C.-B., Doctors of BC et la MSC. L’entente appuie les efforts continus de recrutement et de maintien en poste des médecins, tout en améliorant l’accès aux médecins de famille, aux spécialistes et aux soins de santé dans les communautés rurales et éloignées. L’entente de trois ans a expiré le 31 mars 2022, et une nouvelle entente était en cours de négociation à la fin de la période de référence.
Doctors of BC représente les intérêts de tous les médecins qui reçoivent une rémunération pour les services médicaux qu’ils fournissent aux bénéficiaires en lien avec l’entente-cadre avec les médecins. Cette entente-cadre établit des mécanismes qui favorisent une collaboration et une responsabilisation accrues entre le gouvernement de la C.‑B. et Doctors of BC par l’entremise de divers comités mixtes. Elle fournit aussi un processus formel de gestion des conflits au plan local et au plan provincial, et son libellé réduit l’abandon de services médicaux. Le rôle des autorités de la santé dans la planification et la prestation de services de soins de santé est renforcé par la PMA.
En vertu de la MPA, la PMA fixe la rémunération et la structure des prestations pour les médecins qui fournissent des services médicaux financés par l’État, que ce soit dans le cadre d’une rémunération à l’acte, d’un modèle contractuel ou d’un modèle de financement par capitation mixte. Dans le cadre de la PMA, le gouvernement de la C.‑B. fournit également un soutien financier ciblé dans des domaines tels que les programmes ruraux, les services de spécialistes, la médecine familiale complète et les modèles de soins partagés faisant appel aux médecins de famille, aux spécialistes et à d’autres professionnels de la santé.
Les médecins sont inscrits auprès du College of Physicians and Surgeons of BC, un organisme établi en vertu de la Health Professions Act. L’entente-cadre avec les médecins prévoit des processus concernant la surveillance et la gestion du financement établi par la MSC qui peut être alloué aux termes de l’article 25 de la MPA pour les services médicaux financés par l’État fournis par les médecins selon la facturation à l’acte. Les mécanismes permettant d’apporter des révisions au barème d’honoraires de la MSC et de verser les honoraires aux médecins sont détaillés dans l’entente-cadre avec les médecins.
Les dentistes sont inscrits auprès du College of Dental Surgeons of BC, qui est aussi un organisme établi en vertu de la Health Professions Act. La province et l’Association dentaire de la Colombie‑Britannique (BCDA) ont conclu une entente-cadre (Dentistry Master Agreement), qui couvre les services suivants : chirurgie dentaire, chirurgie buccale, traitements orthodontiques, médecine buccale, services dentaires pédiatriques et interventions dentaires techniques. La province et la BCDA collaborent par l’entremise d’un comité de liaison. L’entente actuelle de trois ans a expiré le 31 mars 2022, et une nouvelle entente était en cours de négociation à la fin de la période de référence.
Le paiement des services médicaux fournis en Colombie-Britannique est effectué par l’entremise du MSP à l’intention des intervenants suivants : aux praticiens individuels qui soumettent des demandes selon un modèle de facturation à l’acte, aux autorités de la santé qui font appel à des médecins pour fournir des services aux patients ainsi qu’aux autorités de la santé ou aux groupes de médecins qui fournissent des services aux patients selon un modèle de financement par capitation mixte.
La MSC est autorisée à surveiller la facturation et le règlement des demandes afin de gérer les dépenses relatives aux services médicaux et aux autres services de santé au nom des bénéficiaires du MSP. Le programme d’intégrité de la facturation du Ministère permet d’assurer la surveillance, la vérification et l’examen des modèles et des pratiques de facturation des médecins et des professionnels de la santé afin de détecter et de décourager la facturation inappropriée et incorrecte des demandes de règlement du MSP à la MSC. Ce programme permet également d’élaborer et d’analyser les profils des praticiens, de surveiller les tendances et d’effectuer des vérifications pour la MSC. De plus, la MSC peut, le cas échéant, chercher à recouvrer les sommes versées de façon inappropriée conformément à la MPA.
5.3 Paiements aux hôpitaux
Les fonds destinés aux services hospitaliers financés par l’État sont compris dans l’allocation annuelle de fonds aux autorités de la santé et, parfois, dans le financement ciblé. Cette allocation de fonds doit être utilisée pour financer toute la gamme des services de santé dont a besoin la population de la région (ou des services provinciaux particuliers pour la population de la C.‑B.), y compris la prestation de services hospitaliers. Les allocations annuelles de fonds aux autorités de la santé sont définies dans le cadre du processus d’établissement du budget annuel du Ministère après consultation avec le ministère des Finances et le Conseil du Trésor. Le financement pour l’exercice en cours et le financement théorique des exercices ultérieurs sont transmis aux autorités de la santé au moyen de lettres de financement annuelles.
La Hospital Insurance Act (et le Hospital Insurance Act Regulations) ainsi que la Health Authorities Act régissent les paiements effectués par le gouvernement de la C.‑B. aux autorités de la santé. Ces lois établissent le pouvoir du ministre de faire des paiements aux autorités régionales de la santé et à la PHSA, et précisent en termes généraux quels services sont financés par l’État lorsqu’ils sont offerts dans un hôpital et lors de la prestation des autres services de soins de santé régionaux.
L’Accord-cadre tripartite de la C.-B. sur la gouvernance de la santé des Premières Nations et d’autres ententes forment la base du financement, par le Ministère, de la RSPN. Le financement appuyant les services et les programmes de soins de santé de la nation de Nisga’a est fourni à l’autorité de la santé de la vallée des Nisga’a aux termes de l’Accord de financement transitoire de 1999 du Conseil de santé de la vallée des Nisga’a.
Le Ministère ne finance pas les hôpitaux directement; les autorités de la santé reçoivent plutôt un financement et fournissent des budgets de fonctionnement aux hôpitaux de leur région pour offrir des services particuliers. Il existe une exception, soit le financement fourni aux autorités de la santé (encore une fois, pas directement aux hôpitaux) qui est destiné à des projets prioritaires précis (p. ex. financer les salaires ou fournir des fonds de fonctionnement afin d’appuyer de grands projets de construction d’hôpitaux en cours d’exécution). Puisque ce financement est ciblé, il doit faire l’objet d’un rapport distinct.
Un financement annuel par reconduction est accordé aux autorités de la santé à l’aide du modèle de financement fondé sur les besoins de la population du Ministère et d’autres méthodes d’allocation de fonds (allocations de financement ciblées destinées à des autorités de la santé précises, p. ex. coûts salariaux associés à la négociation collective). L’allocation annuelle de fonds aux autorités de la santé n’inclut pas les fonds destinés aux programmes qui relèvent directement du Ministère, comme la rémunération des médecins qui s’effectue par l’entremise du MSP et le paiement des médicaments d’ordonnance qui sont couverts par le régime d’assurance-médicaments (PharmaCare).
Les mécanismes de responsabilisation pour le financement gouvernemental des hôpitaux figurent dans plusieurs documents importants qui établissent les attentes à l’égard des autorités de la santé. Il s’agit notamment de lettres de financement annuelles, de plans de service annuels, de lettres de mandat et d’accords annuels bilatéraux. Ensemble, ces documents communiquent les attentes générales du Ministère à l'égard des autorités de la santé et expliquent comment le rendement fera l’objet d’une surveillance conformément à ces attentes.
6.0 Reconnaissance accordée aux transferts fédéraux
Le financement reçu du gouvernement fédéral au titre du Transfert canadien en matière de santé est reconnu et mentionné par le gouvernement de la Colombie-Britannique (C.-B.) sur divers sites Web ainsi que dans divers documents du gouvernement provincial. En 2021-2022, ces documents comprennent :
- le budget des dépenses pour l’exercice prenant fin le 31 mars 2022 (en anglais seulement);
- le budget et le plan financier de 2021-2022 à 2023-2024 (en anglais seulement);
- les comptes publics de 2020-2021 à 2021-2022 (en anglais seulement).
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 1. Nombre en date du 31 mars | 40 726 | 41 412 | 42 382 | 43 435 | 44 301 |
| Établissements publics | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 2. NombreNote de bas de page1 | 14 | 14 | 14 | 14 | 14 |
| 3. Paiements pour des services de santé assurés ($)Note de bas de page2 | 95 464 882 | 79 548 179 | 88 761 576 | 89 796 881 | 95 644 777 |
| Établissements privés à but lucratif | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 4. Nombre d'établissements privés à but lucratif offrant des services de santé assurés | 0 | 0 | 0 | 0 | 0 |
| 5. Paiements aux établissements privés à but lucratif pour des services de santé assurés ($) | 0 | 0 | 0 | 0 | 0 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 6. Nombre total de demandes, patients hospitalisés | 1 220 | 1 236 | 1 491 | 1 065 | 1 215 |
| 7. Total des paiements, patients hospitalisés ($) | 18 611 146 | 18 687 516 | 24 844 188 | 19 934 836 | 25 423 871 |
| 8. Nombre total de demandes, patients externes | 15 554 | 15 856 | 15 583 | 13 362 | 14 246 |
| 9. Total des paiements, patients externes ($) | 5 615 333 | 5 786 856 | 5 809 521 | 4 758 395 | 5 453 967 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 10. Nombre total de demandes, patients hospitalisés | non disponible | non disponible | non disponible | non disponible | non disponible |
| 11. Total des paiements, patients hospitalisés ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| 12. Nombre total de demandes, patients externes | non disponible | non disponible | non disponible | non disponible | non disponible |
| 13. Total des paiements, patients externes ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 14. Nombre total de demandes, patients hospitalisés | 10 | 19 | 7 | < 5 | < 5 |
| 15. Total des paiements, patients hospitalisés ($) | 82 088 | 136 430 | 35 883 | 3 990 | 445 |
| 16. Nombre total de demandes, patients externes | 58 | 56 | 46 | < 5 | < 5 |
| 17. Total des paiements, patients externes ($) | 16 590 | 18 166 | 29 558 | 15 910 | 850 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 18. Nombre de médecins participantsNote de bas de page4 | 77 | 80 | 83 | 87 | 93 |
| 19. Nombre de médecins ayant opté pour le retrait du régime d'assurance-santé | 0 | 0 | 0 | 0 | 0 |
| 20. Nombre de médecins non participants | 0 | 0 | 0 | 0 | 0 |
| 21. Total des paiements des services médicaux rémunérés pour l'ensemble des méthodes de paiement ($) | 30 764 362 | 32 889 055 | 35 893 703 | 36 798 125 | 39 305 316 |
| 22. Total des paiements des services médicaux rémunérés à l'acte ($) | 21 013 041 | 22 728 313 | 25 084 352 | 25 095 957 | 26 391 965 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 23. Nombre de services | 55 902 | 56 302 | 71 257 | 35 617 | 59 286 |
| 24. Total des paiements ($) | 4 422 905 | 4 333 394 | 5 376 424 | 2 879 032 | 4 965 439 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 25. Nombre de services | non disponible | non disponible | non disponible | non disponible | non disponible |
| 26. Total des paiements ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 27. Nombre de services | non disponible | non disponible | non disponible | non disponible | non disponible |
| 28. Total des paiements ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 29. Nombre de dentistes participants | 0 | 0 | 0 | 0 | 0 |
| 30. Nombre de dentistes ayant opté pour le retrait du régime d’assurance-santé | 0 | 0 | 0 | 0 | 0 |
| 31 Nombre de dentistes non participants | 0 | 0 | 0 | 0 | 0 |
| 32. Nombre de services fournis | 0 | 0 | 0 | 0 | 0 |
| 33. Total des paiements ($) | 0 | 0 | 0 | 0 | 0 |
Footnotes
- Footnote 1
-
Conformément aux lignes directrices, le nombre d'établissements publics présenté dans ce tableau exclut les hôpitaux psychiatriques et les établissements de soins prolongés.
- Footnote 2
-
Le financement versé aux régies de la santé par le ministère de la Santé de la C.-B. pour tous les services offerts à l'échelle régionale représente 12,1 milliards de dollars en 2017-2018, 12,7 milliards de dollars en 2018-2019, 13,7 milliards de dollars en 2019-2020, 14,6 milliards de dollars en 2020-2021 et 15,6 milliards de dollars en 2021-2022.
- Footnote 3
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
- Footnote 4
-
Le nombre de médecins participants au point no 18 concerne les médecins ayant été rémunérés à l'acte.
- Footnote 5
-
Santé Canada a demandé ces données à partir du rapport 2019-2020, mais n'a pas exigé des provinces ou des territoires qu'ils déclarent des données pour 2015-2016.
Yukon
Le gouvernement du Yukon s'est engagé à faire en sorte que les Yukonnais acquièrent les compétences nécessaires pour mener une vie responsable, saine et autonome. Le ministère de la Santé et des Affaires sociales (MSAS) et son ministre sont responsables de la prestation de tous les services de soins de santé assurés.
En 2021-2022, le MSAS s'est principalement concentré sur la mise en œuvre des recommandations énoncées dans le rapport La population d'abord, qui a été créé par un groupe d'experts indépendants à la suite d'un examen complet des services de santé et des services sociaux au Yukon. Une partie de ce travail comprenait l'introduction de services de sages-femmes financés et réglementés, la mise à jour des taux de subvention pour les voyages médicaux et l'augmentation de l'utilisation des soins virtuels pour que les Yukonnais puissent se connecter avec les prestataires de soins depuis leur domicile et dans leur communauté.
COVID-19
Le Yukon n'a pas connu d'arriéré lié à la pandémie de COVID-19, mais il doit souvent compter sur des homologues de l'extérieur du territoire pour répondre aux besoins des Yukonnais. En raison des arriérés dans d'autres administrations, les Yukonnais ont dû attendre plus longtemps pour avoir accès aux services dans les provinces voisines.
1.0 Gestion publique
1.1 Régime d’assurance-santé et autorité publique
Les Services de santé assurés (SSA) sont responsables de la prestation des services de soins de santé énoncés dans la et la Loi sur l’assurance-hospitalisation. L'objectif global des SSA est d’assurer l’accessibilité et la transférabilité des services médicaux et hospitaliers assurés, conformément aux dispositions de ces lois.
Le gouvernement du Yukon offre la prestation de services de santé assurées conformément au Régime d’assurance-santé du Yukon (RASY) et au Régime d’assurance-hospitalisation du Yukon (RAHY). Les deux régimes sont administrés par le directeur des SSA (le directeur). Ce poste relève d’une nomination conjointe par le ministre de la Santé et des Affaires sociales et le Commissaire du Territoire du Yukon.
Le paragraphe 3(2) et l’article 4 de la Loi sur l’assurance-santé établit l'autorité publique chargée d'administrer le Régime d’assurance-santé. Le paragraphe 3(1) et l’article 5 de la Loi sur l’assurance-hospitalisation établit l'autorité publique chargée d'administrer le Régime d’assurance-hospitalisation.
Sous réserve des dispositions de l’article 5 de la Loi sur l’assurance-santé et de l’article 6 de la Loi sur l’assurance-hospitalisation, et de son Règlement, le directeur assume les responsabilités suivantes :
- administrer les deux régimes;
- déterminer l’admissibilité aux services de santé assurés;
- créer des comités consultatifs et nommer des personnes chargées de donner des avis et aider au fonctionnement des Régimes;
- déterminer le coût des services de santé assurés à l’extérieur du Yukon;
- effectuer des enquêtes et des programmes de recherche, et obtenir des statistiques à ces fins;
- nommer des inspecteurs et des vérificateurs pour examiner les dossiers médicaux, les rapports et les comptes et en tirer des renseignements;
- accomplir toute autre fonction et s’acquitter de toute autre tâche que lui confie le ministre de la Santé et des Affaires sociales en vertu de la Loi.
Sous réserve de la Loi sur l’assurance-hospitalisation, le directeur assume également les responsabilités suivantes :
- conclure des accords pour le compte du gouvernement du Yukon avec des hôpitaux, tant à l’intérieur qu’à l’extérieur du Yukon, ou avec le gouvernement du Canada ou d’une province, ou un de leurs organismes compétents, portant sur la prestation de services assurés à des bénéficiaires;
- accomplir toute autre fonction et s’acquitter de toute autre tâche que le gestionnaire peut lui attribuer aux termes du Règlement.
Aucune des deux lois n’a été modifiée en 2021-2022. Cependant, le Règlement sur les sages-femmes a été introduit en vertu de la Loi sur les professions de la santé au cours de cette période.
Le Règlement sur les sages-femmes est entré en vigueur en avril 2021. Grâce à l'introduction de la profession de sage-femme, les naissances peuvent maintenant avoir lieu à domicile, n'importe où au Yukon, ou dans un hôpital à l'extérieur de Whitehorse, selon le cas. Les sages-femmes autorisées travaillent avec les prestataires de soins de santé communautaires pour offrir aux Yukonnais des soins prénatals et postnatals avec l'aide de sages-femmes. Le programme de sages-femmes est dirigé par le gouvernement, les sages-femmes autorisées étant employées par le gouvernement du Yukon.
1.2 Liens hiérarchiques
Le MSAS est responsable devant l’Assemblée législative et le gouvernement du Yukon par l’entremise du ministre.
L’article 6 de la Loi sur l’assurance-santé et l’article 7 de la Loi sur l’assurance-hospitalisation exigent que le directeur présente au ministre un rapport annuel sur l’administration des deux régimes d’assurance-santé. Ce rapport, intitulé « État des recettes et des dépenses » est déposé à l’Assemblée législative où il doit faire l’objet de discussions. La dernière version de ce rapport a été présentée lors de la séance de l’Assemblée législative du Yukon à l’automne 2021.
1.3 Vérification des comptes
Le RASY et le RAHY sont assujettis à la vérification par le Bureau du vérificateur général du Canada. Le vérificateur général du Canada agit à titre de vérificateur du gouvernement du Yukon, conformément à l’article 34 de la Loi sur le Yukon. Il doit vérifier annuellement les transactions et les états financiers consolidés du gouvernement du Yukon. Il doit de plus signaler à l’Assemblée législative du Yukon tout point traité dans le cadre de la vérification qui, selon lui, doit être communiqué à l’Assemblée.
De plus, le paragraphe 13(2) de la Loi sur les hôpitaux exige que la Régie des hôpitaux du Yukon présente un rapport de ses activités pour cet exercice au ministre dans les six mois de la fin de chacun des exercices. Le rapport doit comprendre les états financiers de la Régie et le rapport du vérificateur.
2.0 Intégralité
2.1 Services hospitaliers assurés
Les articles 3, 4, 5, 6 et 9 de la Loi sur l’assurance-hospitalisation confèrent le pouvoir de fournir des services hospitaliers assurés aux résidents assurés. La Yukon Hospital Insurance Services Ordinance, adoptée en 1960, est entrée en vigueur le 9 avril 1960. Aucune modification n’a été apportée à la Loi en 2021-2022.
Adoptée le 7 décembre 1989, la Loi sur les hôpitaux confère à la législature et au gouvernement la responsabilité de veiller à ce que « soient respectées les méthodes rationnelles d’exploitation et les normes appropriées applicables aux installations et aux soins ». Adopté le 11 novembre 1994, le Règlement sur les normes applicables aux hôpitaux définit les conditions de fonctionnement de tous les hôpitaux du territoire. Le paragraphe 4(1) prévoit la nomination par le ministre d’une ou de plusieurs personnes pour enquêter et faire rapport sur la gestion et l’administration d’un hôpital. Le paragraphe 4(2) exige que le conseil d’administration de l’hôpital établisse et maintienne un programme d’assurance de la qualité.
En avril 1997, le gouvernement du Yukon a pris en charge la responsabilité de la gestion des unités de santé dans les communautés rurales du Yukon , qui relevait auparavant du gouvernement fédéral. Le personnel de ces centres de santé est notamment composé d’une ou plusieurs infirmières, ainsi que d’employés de soutien. En l’absence de médecin, les infirmières en soins de santé primaires offrent des cliniques de jour pour les traitements médicaux, des programmes de santé communautaire et des services d’urgence 24 heures dans 11 communautés du Yukon, en plus du Centre de santé de Whitehorse, qui offre des cliniques de vaccination et des soins prénataux et postnataux.
En mars 2020, un centre d’évaluation respiratoire a ouvert ses portes à Whitehorse, au Yukon, pour évaluer les patients atteints d’une maladie respiratoire et administrer des tests de dépistage de la COVID-19. Ce centre a fermé ses portes en 2021-2022.
En 2021-2022, des services assurés aux patients hospitalisés et aux patients externes ont été fournis à l’hôpital général de Whitehorse, l’hôpital communautaire de Watson Lake, l’hôpital communautaire de Dawson City et onze centres de communautaires à travers le Yukon.
Aux termes des paragraphes 2e) et 2f) du Règlement sur l’assurance-hospitalisation, les services fournis dans un hôpital agréé sont assurés.
La définition de « services assurés aux patients hospitalisés » qui figure au paragraphe 2e) comprend tous les services suivants fournis aux patients hospitalisés, notamment :
- l’hébergement et les repas en salle commune ou au niveau de service normal;
- les services infirmiers essentiels;
- les examens de laboratoire, radiographies et épreuves diagnostiques ainsi que l’interprétation nécessaire de leurs résultats dans le but de maintenir la santé, de prévenir la maladie ou de faciliter le diagnostic et le traitement d’un traumatisme, d’une maladie ou d’un handicap;
- les médicaments, les produits biologiques et les préparations connexes indiqués à l’annexe B du Règlement, lorsqu’ils sont administrés à l’hôpital;
- l’usage de la salle d’opération, de la salle d’accouchement et des installations d’anesthésie, y compris du matériel et des fournitures connexes;
- les fournitures chirurgicales courantes;
- l’usage des installations de radiothérapie, lorsqu’elles sont disponibles;
- l’usage des installations de physiothérapie, lorsqu’elles sont disponibles;
- les services rendus par des personnes touchant une rémunération de l’hôpital pour ce faire.
La définition de « services assurés aux patients externes » au paragraphe 2f) du même Règlement inclut les services fournis aux patients externes pour le diagnostic ou le traitement d’urgence dans les 24 heures suivant un accident (laquelle période peut être prolongée par l’administrateur lorsque le service n’a pu être obtenu dans les 24 heures suivant l’accident), à savoir :
- les services infirmiers essentiels;
- les examens de laboratoire, radiographies et autres épreuves diagnostiques ainsi que l’interprétation de leurs résultats dans le but de faciliter le diagnostic et de soigner un traumatisme;
- les médicaments, les produits biologiques et les préparations connexes indiqués à l’annexe B, lorsqu’ils sont administrés à l’hôpital;
- l’usage de la salle d’opération et des installations d’anesthésie, y compris du matériel et des fournitures connexes;
- les fournitures chirurgicales habituelles;
- l’usage des installations de radiothérapie, lorsqu’elles sont disponibles;
- l’usage des installations de physiothérapie, lorsqu’elles sont disponibles.
Tous les services de diagnostic disponibles au Yukon sont fournis par les hôpitaux, y compris l'imagerie par résonance magnétique (IRM) et la tomodensitométrie (TDM). Il n'existe actuellement aucune clinique privée offrant des services de diagnostic. Pour les services qui ne sont pas disponibles au Yukon, les patients reçoivent des soins à l'extérieur du territoire, habituellement en Colombie-Britannique ou en Alberta.
Conformément au Règlement sur l’assurance-hospitalisation, tous les services offerts dans un hôpital agréé aux patients hospitalisés et aux patients externes par les employés de l’établissement sont des services assurés. Les soins infirmiers, les produits pharmaceutiques, les fournitures et les services de diagnostic et de chirurgie courants sont offerts. Tout nouveau programme ou toute amélioration ayant d’importantes répercussions financières, de même que les réductions de services ou de programmes doivent être approuvées au préalable par le ministre. Ce processus est géré par le directeur des Services de santé assurés. Pour les questions concernant les changements de niveau de service, des membres du conseil d’administration de l’hôpital représentent le public.
2.2 Services médicaux assurés
Les services médicaux assurés au Yukon sont les services médicalement nécessaires rendus par un médecin. Les articles 1 à 8 de la Loi sur l’assurance-santé et les articles 2, 3, 7, 10 et 13 du Règlement sur le Régime d’assurance-santé prévoient la prestation de services médicaux assurés. Aucune modification n’a été apportée à la Loi en 2021-2022
Le Régime d’assurance-santé du Yukon (RASY) couvre les services médicalement nécessaires fournis par des médecins. Les médecins ne peuvent pas se retirer du RASY et doivent satisfaire aux exigences suivantes :
- s’inscrire au registre médical pour obtenir une licence conformément à la Loi sur les professions de la santé;
- conserver leur licence, conformément à la Loi sur les professions de la santé.
En 2021-2022, 93 médecins participaient au Régime d’assurance-santé du Yukon. À ces derniers se sont ajoutés des médecins suppléants itinérants qui dispensent des soins à travers le Yukon. De plus, en 2021-2022, aucun médecin exerçant sur le territoire ne fournissaient de services en dehors du RASY.
L’article 7 du Règlement sur le Régime d’assurance-santé du Yukon couvre le paiement des services médicaux. Aux termes du paragraphe 4, les médecins peuvent prendre des dispositions pour facturer les services assurés sur une base autre que la rémunération à l’acte. Ils doivent à cette fin remettre un avis écrit au directeur. En 2021-2022, les médecins ont été rémunérés selon le principe de la rémunération à l’acte et selon d’autres modes de rémunération.
Un comité gère le processus d’ajout au barème des honoraires (Payment Schedule) du Yukon. Selon ce processus, les médecins doivent présenter une demande par écrit au comité de liaison sur les honoraires de l’Association médicale du Yukon et du RASY. Le comité examine la demande, puis une décision est prise quant à l’ajout ou non du service. En général, les honoraires dus sont habituellement établis d’après ceux similaires des autres provinces ou territoires. Une fois que la valeur de la rémunération à l'acte a été déterminée, tous les médecins du Yukon sont avisés du service et des honoraires applicables. Une consultation publique n’est pas requise.
De nouveaux honoraires peuvent également être négociés entre l’Association médicale du Yukon et le MSAS.
Le tout dernier protocole d'entente (PE) avec l’Association médicale du Yukon a été ratifié le 5 octobre 2022 et reflète les valeurs suivantes : nouvelle culture; transitions harmonieuses; accès et attachement aux soins primaires; accès et équité.
2.3 Services de chirurgie dentaire assurés
Les dentistes qui fournissent des services de chirurgie dentaire assurés par le RASY doivent être titulaires d’une licence délivrée en vertu de la Loi sur les professions dentaires. Pour facturer, ils reçoivent un numéro de facturation au RASY pour la prestation de services dentaires assurés. Les services fournis à l’extérieur du territoire sont également facturés directement au régime.
Les services dentaires assurés se limitent aux actes de chirurgie dentaire inscrits à l’annexe B du Règlement sur le Régime d’assurance-santé. Les interventions doivent être pratiquées en milieu hospitalier. En 2021-2022, aucun dentiste n’a fourni de services de chirurgie dentaire assurés aux termes du RASY.
Un décret modifiant l’annexe B du Règlement sur le Régime d’assurance-santé concernant les services d’assurance-santé est requis pour qu’un service soit ajouté à la liste des services dentaires assurés ou en soit retiré. Les décisions à cet égard sont prises en fonction de la nécessité de fournir le service dans un hôpital et d’utiliser l’anesthésie générale. Le directeur gère ce processus.
Aucun nouveau service de chirurgie dentaire assuré n’a été ajouté en 2021-2022.
2.4 Services hospitaliers, médicaux et de chirurgie dentaire non assurés
Seuls les services prescrits et fournis conformément à la Loi sur l’assurance-santé et à son Règlement ainsi qu’à la Loi sur l’assurance-hospitalisation et à son Règlement sont assurés. Aucun autre service n’est couvert.
Les services hospitaliers non assurés comprennent :
- l’hospitalisation des non-résidents;
- les services infirmiers spéciaux ou privés retenus par le patient ou la famille du patient;
- le supplément pour une chambre privée ou semi-privée, lorsque celle-ci n’est pas médicalement nécessaire;
- les béquilles et autres dispositifs semblables;
- les coûts d’un foyer de soins de longue durée;
- les téléviseurs;
- les téléphones;
- les médicaments et les produits biologiques nécessaires après un congé de l’hôpital (ces services ne sont pas fournis par l’hôpital).
L’article 3 du Règlement sur le Régime d’assurance-santé du Yukon établit une liste des services qui sont désignés comme non assurés. Les services médicaux non assurés comprennent :
- les conseils donnés au téléphone;
- les services de médecine légale;
- les témoignages en cour;
- la préparation des dossiers, des rapports, des certificats et des communications;
- les services ou examens réclamés par un tiers;
- les services, examens ou rapports pour étudier dans une université ou aller dans un camp;
- l’examen ou l’immunisation pour un voyage, un emploi ou l’émigration;
- les services cosmétiques;
- les services qui ne sont pas médicalement nécessaires;
- la remise ou la rédaction d'ordonnances;
- la fourniture de médicaments;
- les soins dentaires, à l’exception des interventions mentionnées à l’annexe B;
- les interventions expérimentales.
Les médecins du Yukon peuvent facturer directement aux patients les services de santé non assurés. Des honoraires forfaitaires ne sont pas actuellement demandés, mais certains médecins facturent en fonction du service. Les services facturables comprennent, entre autres :
- la consignation de renseignements dans les formulaires de demande d’emploi;
- la préparation de rapports médicaux juridiques;
- le transfert de dossiers;
- les examens réclamés par des tiers;
- certains services non urgents.
Le paiement n’a aucune incidence sur l’accès des patients aux services puisque les cliniques et les médecins ne facturent pas tous ces services et que d’autres agences ou les employeurs peuvent couvrir ces coûts.
Les services dentaires non assurés comprennent les actes réputés restaurateurs ainsi que les actes qui ne sont pas exécutés dans un hôpital et qui ne nécessitent pas une anesthésie générale.
Tous les résidents du Yukon jouissent de l’égalité d’accès aux services. Les tiers, comme les assureurs privés et la Commission de la santé et de la sécurité au travail, n’ont pas accès en priorité aux services en versant un supplément. L’achat de services ou de fournitures non assurés, comme les plâtres en fibre de verre, ne retarde ou ne compromet en rien l’accès aux services assurés. Les assurés sont informés de leurs options de traitement lorsqu’ils reçoivent le service.
Le Yukon n’a aucun processus officiel de surveillance de la conformité; toutefois, les commentaires des médecins, des administrateurs d’hôpitaux, des professionnels de la santé et du personnel permettent au directeur d’exercer une surveillance en cas de préoccupations relatives à l’utilisation ou aux services.
Le processus utilisé pour désassurer un service couvert par le Régime d’assurance-santé du Yukon est le suivant :
- Services médicaux
- Le comité conjoint de liaison de l’Association médicale du Yukon et du RASY examine les modifications à apporter au barème des honoraires du Yukon, dont celles qui découlent de la décision de désassurer certains services. Cette décision est prise en collaboration avec le conseiller médical du Yukon et est fondée sur l’existence de preuves médicales que le service n’est pas médicalement nécessaire, qu’il est inefficace ou qu’il pourrait présenter un risque pour la santé des patients. Une fois la décision prise de désassurer un service, tous les médecins en sont avisés par écrit.
- Services hospitaliers
- Les paragraphes 2e) et 2f) du Règlement sur l’assurance‑hospitalisation du Yukon doivent être modifiés par décret. En date du 31 mars 2022, aucun service hospitalier aux patients hospitalisés ou externes prévu au Règlement n’avait été désassuré.
- Services de chirurgie dentaire
- L’annexe B du Règlement sur le Régime d’assurance‑santé doit être modifiée par décret. Un service peut être désassuré s’il n’est plus jugé médicalement nécessaire ou si l’intervention n’a plus à être pratiquée sous anesthésie générale dans un hôpital. Le directeur gère ce processus. Aucun service de chirurgie dentaire n’a été désassuré en 2021-2022.
3.0 Universalité
3.1 Admissibilité
Les dispositions concernant l’admissibilité aux services de santé assurés sont énoncées à l’article 2 de la Loi sur l’assurance-santé, et à l’article 4 de son Règlement, ainsi qu’à l’article 2 de la Loi sur l’assurance-hospitalisation et à l’article 4 de sonRèglement. Aucune modification n’a été apportée à la Loi en 2021‑2022.
Sous réserve des dispositions de ces lois et règlements, tous les résidents du Yukon sont admissibles aux services de santé assurés selon des modalités uniformes. La définition de « résident », soit « personne légalement autorisée à être ou à rester au Canada, qui est domiciliée et qui réside habituellement au Yukon, à l’exception d’une personne faisant du tourisme, de passage, d’étudiant étranger ou en visite », correspond à celle d’« habitant » de la Loi canadienne sur la santé. Selon les paragraphes 4(1) du Règlement sur le Régime d’assurance-santé et du Règlement sur l’assurance-hospitalisation du Yukon, « un assuré est admissible aux services assurés et y a droit après minuit, le dernier jour du second mois suivant son arrivée au Yukon ». Toute personne qui retourne au Yukon ou y établit sa résidence est assujettie à la période d’attente, à l’exception des enfants adoptés par des assurés et des nouveau-nés.
Les personnes suivantes ne sont pas admissibles à la couverture du régime au Yukon :
- les personnes qui ont droit à des prestations dans leur province ou territoire d’origine (p. ex. les étudiants et les travailleurs couverts aux termes des dispositions concernant les absences temporaires);
- les personnes en visite au Yukon;
- les demandeurs du statut de réfugié;
- les réfugiés au sens de la Convention;
- les détenus des pénitenciers fédéraux;
- les détenteurs de permis d’étude, sauf s’il s’agit d’un enfant qui est à la charge d’une personne possédant un permis de travail d’un an;
- les personnes ayant un permis de travail valide pour moins d’un an.
- elles fournissent une preuve de résidence au Yukon;
- elles obtiennent le statut de résident permanent;
- pour les détenus du Centre correctionnel de Whitehorse, le lendemain du jour où ils obtiennent leur congé ou leur libération s’ils sont en poste au Yukon ou y habitent.
3.2 Autres catégories de personnes
Le RASY prévoit la couverture d’autres catégories de personnes, comme suit :
- Enfants de résidents du Yukon nés à l’extérieur du Canada :aucune période d’attente ne s’applique si une autorisation est accordée.
- Canadiens de retour au pays – une période d’attente s’applique.
- Résidents permanents – une période d’attente s’applique.
- Détenteurs de permis émis par le ministre – une période d’attente s’applique lorsque l’autorisation est donnée.
- Travailleurs étrangers – une période d’attente s’applique, à condition de détenir une autorisation d’emploi de plus de 12 mois.
- Membres du clergé – une période d’attente s’applique, à condition de détenir une autorisation d’emploi.
4.0 Transférabilité
4.1 Période d’attente minimale
S’il y a lieu, l’admissibilité de toutes les personnes est gérée conformément à l’Accord interprovincial sur l’admissibilité et la transférabilité. Aux termes du paragraphe 4(1) de la Loi sur l’assurance-santé et du Règlement sur l’assurance-hospitalisation, « un assuré est admissible aux services assurés et y a droit après minuit, le dernier jour du second mois suivant son arrivée au Yukon ». Toutes les personnes admissibles sont assujetties à la période d’attente minimum (voir la section 3.1).
4.2 Couverture durant des absences temporaires au Canada
Les articles 5, 6, 7 et 10 du Règlement sur le Régime d’assurance-santé du Yukon ainsi que l’article 6, les paragraphes 7(1) et 7(2) et l’article 9 du Règlement sur l’assurance-hospitalisationdu Yukon renferment les dispositions concernant la transférabilité de l’assurance-santé durant une absence temporaire au Canada. Aucune modification n’a été apportée à la Loi et au Règlement en 2021-2022.
Ces deux règlements stipulent que « l’assuré qui quitte le Yukon, mais a l’intention d’y revenir, a droit aux services assurés pour une période de 12 mois d’absence continue ». Les personnes qui quittent le Yukon pour plus de six mois doivent communiquer avec la direction des services de santé assurés et remplir un formulaire « d’absence temporaire ». Le non-respect de cette obligation peut entraîner l'annulation de la couverture.
Les étudiants qui fréquentent, à temps plein, un établissement d’enseignement situé à l’extérieur du Yukon demeurent admissibles à l’assurance-santé pendant la durée de leurs études. Le directeur des services de santé assurés (le directeur) peut autoriser d’autres absences de plus de 12 mois consécutifs sur présentation d’une demande écrite de l’assuré. Les demandes de prolongation doivent être renouvelées chaque année et recevoir l’approbation du directeur.
Concernant les travailleurs temporaires et les missionnaires, le directeur peut autoriser des absences de plus de 12 mois consécutifs sur présentation d’une demande écrite par l’assuré. Les demandes de prolongation doivent être renouvelées chaque année et recevoir l’approbation du directeur.
Les dispositions concernant la couverture durant des absences temporaires au Canada sont strictement conformes aux modalités de l’Accord interprovincial sur l’admissibilité et la transférabilité, en vigueur depuis le 1er février 2001. Les définitions dans les règlements, les politiques et les procédures sont uniformisées.
Le Yukon adhère complètement aux ententes interprovinciales sur la facturation réciproque des services médicaux et hospitaliers, conclues avec les provinces et les autres territoires, à l’exception du Québec. Les personnes qui reçoivent des services médicaux (d’un médecin) au Québec peuvent devoir payer directement les honoraires et présenter une demande de remboursement au RASY.
Les ententes de facturation réciproque des services hospitaliers prévoient le paiement des services hospitaliers aux patients hospitalisés ou externes fournis ailleurs au Canada à des résidents admissibles du Yukon.
Les ententes de facturation réciproque des services médicaux prévoient le paiement des services médicaux assurés fournis ailleurs au Canada aux résidents admissibles.
Les services assurés fournis aux résidents du Yukon pendant une absence temporaire du territoire sont payés aux tarifs fixés par la province d’accueil.
4.3 Couverture durant des absences temporaires à l’extérieur du Canada
Les articles 5, 6, 7, 9, 10 et 11 du Règlement sur le Régime d’assurance-santé du Yukon ainsi que l’article 6, les paragraphes 7(1) et 7(2) et l’article 9 du Règlement sur l’assurance-hospitalisationdu Yukon renferment les dispositions concernant la transférabilité de l’assurance-santé pendant des absences temporaires à l’étranger. Aucune modification n’a été apportée à ces règlements en 2021‑2022.
Aux termes des articles 5 et 6, l’assuré qui quitte le Yukon, mais a l’intention d’y revenir a droit aux services assurés pour une période de 12 mois d’absence continue.
Les personnes qui quittent le Yukon pour une période de plus de six mois doivent communiquer avec le RASY et remplir un formulaire « d’absence temporaire », sinon leur couverture pourrait être annulée.
Les dispositions concernant la transférabilité de l’assurance-santé durant des absences à l’étranger d’étudiants, de travailleurs temporaires et de missionnaires sont les mêmes que celles qui sont en vigueur pour les absences au Canada (voir la section 4.2 du présent rapport).
Les services médicaux assurés fournis à l’étranger aux résidents admissibles du Yukon durant une absence temporaire à l’étranger sont remboursés aux tarifs prévus pour ces services lorsqu’ils sont fournis au Yukon. Le RASY verse le paiement à l’assuré ou directement au fournisseur du service assuré.
Les services hospitaliers aux patients hospitalisés fournis à l’étranger aux résidents admissibles du Yukon sont payés aux tarifs établis pour l’hôpital général de Whitehorse dans le Règlement sur le tarif normalisé pour un traitement en clinique. En 2021-2022, le tarif d’hospitalisation a été établi à 2 011 $ par jour à l’hôpital général de Whitehorse, à 4 792 $ par jour à l’hôpital communautaire de Lake Watson et à 5 899 $ par jour à l’hôpital communautaire de Dawson City. Ces tarifs sont établis annuellement par le Comité de coordination des ententes interprovinciales en assurance-santé (CCEIAS).
Les services assurés de consultation externe fournis à l’extérieur du Canada aux résidents admissibles du Yukon sont remboursés au tarif établi par le CCEIAS.
4.4 Nécessité d’une approbation préalable
Aucune disposition législative n’oblige les résidents admissibles à obtenir une autorisation avant de recevoir des services médicaux ou hospitaliers d’urgence ou facultatifs à l’extérieur du Yukon ou du Canada.
Les participants au régime ayant reçu des traitements à l’extérieur du Yukon ou du Canada ne pourront se faire rembourser que les montants prévus aux articles 4.2 et 4.3.
L’autorisation préalable du directeur assurés est nécessaire pour que des services reçus à l’extérieur du Canada soient remboursés en totalité.
5.0 Accessibilité
5.1 Accès aux services de santé assurés
Le Régime d’assurance-santé du Yukon (RASY) ne prévoient pas de frais d’utilisation ni de frais modérateurs. Tous les services sont offerts selon des modalités uniformes sans obstacle financier ou autre obstacle à l’accès. Aucun service assuré au titre du RASY ne fait l’objet d’une surfacturation.
En 2021-2022, le Yukon ne disposait d’aucun établissement de soins de santé privé à but lucratif fournissant des services de santé assurés.
Si un patient a une plainte relative aux services médicaux, y compris la surfacturation ou les frais modérateurs, il doit communiquer avec le Yukon Medical Council (YMC).
Le site Web du YMC vous renseigne sur le processus de plainte (en anglais seulement).
Vous pouvez joindre le YMC par téléphone au 867-667-3774 ou par courriel à l’adresse suivante : ymc@gov.yk.ca.
L’accès aux services hospitaliers ou médicaux qui ne sont pas offerts localement est fourni dans le cadre du programme de spécialistes itinérants, du programme de télésanté ou du programme sur les déplacements pour soins médicaux. Ces programmes réduisent les délais d'obtention des services nécessaires.
Pour améliorer l’accès aux services de santé assurés, on continue à augmenter le nombre de spécialistes résidents travaillant au Yukon afin de mieux servir les Yukonnais.
De plus, les Services de santé assurés offrent des prestations de santé complémentaires aux résidents admissibles du Yukon, notamment le programme sur les déplacements pour soins médicaux, le programme d'assurance-médicaments et de soins ophtalmologiques pour les enfants, le programme d’aide aux malades chroniques et aux personnes souffrant d’une incapacité, le programme d'assurance-médicaments, le programme d’assurance-santé complémentaire et le programme de services de santé auditive.
La Régie des hôpitaux du Yukon exploite les trois hôpitaux du territoire, soit l’hôpital général de Whitehorse (WGH), l’hôpital communautaire de Watson Lake et l’hôpital communautaire de Dawson City.
5.2 Rémunération des médecins
Le ministère de la Santé et des Affaires sociales (MSAS) obtient son mandat de négocier du gouvernement du Yukon avant de négocier avec l’Association médicale du Yukon (AMY). Les deux parties nomment des représentants pour former l’équipe de négociation. Des réunions ont lieu jusqu’à ce que les parties arrivent à un accord. L’équipe de négociation de l’AMY demande alors aux membres de l’Association d’approuver le projet d’entente. Pour sa part, le MSAS demande au gouvernement du Yukon de ratifier l’entente. L’entente finale est signée avec l’assentiment des deux parties.
La Loi sur l’assurance-santé et le Règlement sur le Régime d’assurance-santé du Yukon régissent le paiement des services médicaux et dentaires assurés.
La majeure partie des services médicaux assurés fournis aux résidents sont remboursés selon le mode de la rémunération à l’acte. Les autres systèmes de remboursement comprennent les autres modes de rémunération qui sont principalement utilisés pour les services de spécialistes à Whitehorse ainsi que les services médicaux dans les communautés rurales.
5.3 Paiements aux hôpitaux
Le gouvernement du Yukon finance la Régie des hôpitaux du Yukon (l’hôpital général de Whitehorse, l’hôpital communautaire de Watson Lake et l’hôpital communautaire de Dawson City) dans le cadre d’accords de contribution conclus avec le MSAS. Les niveaux de financement globaux des frais de fonctionnement et d’entretien (F et E) et des immobilisations font l’objet de négociations et sont établis en fonction des besoins opérationnels. En plus des crédits établis de F et E et d’immobilisations prévus dans l’accord, les hôpitaux peuvent soumettre des demandes de financement supplémentaire des programmes.
La Loi sur l’assurance-hospitalisation et le Règlement sur l’assurance-hospitalisation du Yukon régissent les paiements versés par le Régime d’assurance-santé aux établissements qui offrent des services hospitaliers assurés. Cette loi et ce règlement établissent le cadre qui régit le versement de paiements à l’égard des services assurés fournis par ces hôpitaux aux assurés.
6.0 Reconnaissance accordée aux transferts fédéraux
Le gouvernement du Yukon a fait état des contributions fédérales au moyen du Transfert canadien en matière de santé (TCS) dans ses publications annuelles des Comptes publics et du Budget principal des dépenses de 2021-2022, accessibles au public. Les alinéas 3(1)d) et e) de la Loi sur l’assurance-santé et l’article 3 de la Loi sur l’assurance-hospitalisation reconnaissent la contribution du gouvernement du Canada.
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 1. Nombre en date du 31 mars | 40 726 | 41 412 | 42 382 | 43 435 | 44 301 |
| Établissements publicsNote de bas de page1 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|---|
| 2. Nombre | 14 | 14 | 14 | 14 | 14 | |
| 3. Paiements pour des services de santé assurés ($) | 95 464 882 | 79 548 179 | 88 761 576 | 89 796 881 | 95 644 777 | |
| Établissements privés à but lucratif | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
| 4. Nombre d'établissements privés à but lucratif offrant des services de santé assurés | 0 | 0 | 0 | 0 | 0 | |
| 5. Paiements aux établissements privés à but lucratif pour des services de santé assurés ($) | 0 | 0 | 0 | 0 | 0 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 6. Nombre total de demandes, patients hospitalisés | 1 220 | 1 236 | 1 491 | 1 065 | 1 215 |
| 7. Total des paiements, patients hospitalisés ($) | 18 611 146 | 18 687 516 | 24 844 188 | 19 934 836 | 25 423 871 |
| 8. Nombre total de demandes, patients externes | 15 554 | 15 856 | 15 583 | 13 362 | 14 246 |
| 9. Total des paiements, patients externes ($) | 5 615 333 | 5 786 856 | 5 809 521 | 4 758 395 | 5 453 967 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 10. Nombre total de demandes, patients hospitalisés | non disponible | non disponible | non disponible | non disponible | non disponible |
| 11. Total des paiements, patients hospitalisés ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| 12. Nombre total de demandes, patients externes | non disponible | non disponible | non disponible | non disponible | non disponible |
| 13. Total des paiements, patients externes ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 14. Nombre total de demandes, patients hospitalisés | 10 | 19 | 7 | < 5 | < 5 |
| 15. Total des paiements, patients hospitalisés ($) | 82 088 | 136 430 | 35 883 | 3 990 | 445 |
| 16. Nombre total de demandes, patients externes | 58 | 56 | 46 | < 5 | < 5 |
| 17. Total des paiements, patients externes ($) | 16 590 | 18 166 | 29 558 | 15 910 | 850 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 18. Nombre de médecins participants | 77 | 80 | 83 | 87 | 93 |
| 19. Nombre de médecins ayant opté pour le retrait du régime d'assurance-santé | 0 | 0 | 0 | 0 | 0 |
| 20. Nombre de médecins non participants | 0 | 0 | 0 | 0 | 0 |
| 21. Total des paiements des services médicaux rémunérés pour l'ensemble des méthodes de paiement ($) | 30 764 362 | 32 889 055 | 35 893 703 | 36 798 125 | 39 305 316 |
| 22. Total des paiements des services médicaux rémunérés à l'acte ($) | 21 013 041 | 22 728 313 | 25 084 352 | 25 095 957 | 26 391 965 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 23. Nombre de services | 55 902 | 56 302 | 71 257 | 35 617 | 59 286 |
| 24.Total des paiements ($) | 4 422 905 | 4 333 394 | 5 376 424 | 2 879 032 | 4 965 439 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 25. Nombre de services | non disponible | non disponible | non disponible | non disponible | non disponible |
| 26. Total des paiements ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| Non pré-approuvés
|
2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 27. Nombre de services | non disponible | non disponible | non disponible | non disponible | non disponible |
| 28. Total des paiements ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 29. Nombre de dentistes participants | 0 | 0 | 0 | 0 | 0 |
| 30. Nombre de dentistes ayant opté pour le retrait du régime d’assurance-santé | 0 | 0 | 0 | 0 | 0 |
| 31. Nombre de dentistes non participants | 0 | 0 | 0 | 0 | 0 |
| 32. Nombre de services fournis | 0 | 0 | 0 | 0 | 0 |
| 33. Total des paiements ($) | 0 | 0 | 0 | 0 | 0 |
Footnotes
- Footnote 1
-
Les établissements publics sont les 11 centres de santé (Beaver Creek, Carcross, Carmacks, Destruction Bay, Faro, Haines Junction, Mayo, Old Crow, Pelly Crossing, Ross River et Teslin) et 3 hôpitaux (Whitehorse, Dawson City et Watson Lake). Comme Whitehorse, Dawson City et Watson Lake ont toutes des hôpitaux, les centres de santé de ces collectivités sont classés comme des bureaux de santé publique.
- Footnote 2
-
Les hôpitaux ont jusqu'à un an à partir de la date de service pour facturer les provinces ou territoires (l'information est basée sur la date de service; par conséquent, la période de facturation 2021-2022 est ouverte jusqu'au 31 mars 2023.
- Footnote 3
-
Le Yukon ne dispose pas d'une méthode électronique de saisie des demandes préapprouvées par rapport aux demandes non préapprouvées. Les totaux sont indiqués en tant que demandes non pré-approuvées.
- Footnote 4
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
- Footnote 5
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
- Footnote 6
-
Aucun service de chirurgie dentaire assuré au Yukon.
Territoires du Nord-Ouest
Le ministère de la Santé et des Services sociaux (le Ministère) a la responsabilité d’établir l’orientation stratégique du système de santé et de services sociaux par l’élaboration de lois, de politiques et de normes; de mettre sur pied des programmes et des services approuvés; d’établir les budgets et les dépenses du système et d’en assurer le suivi; d’évaluer les résultats et les mesures de performance du système et d’en rendre compte. Il incombe aussi au Ministère de veiller à ce que toutes les fonctions et exigences prévues par la loi soient remplies et à ce que les professionnels disposent des permis d’exercice nécessaires, de même que de gérer l’accès à l’assurance-santé.
Les Administrations des services de santé et des services sociaux sont régies par le Conseil de leadership des services de santé et des services sociaux des Territoires du Nord-Ouest (Conseil de leadership). Les conseils régionaux du mieux-être offrent leur avis au Conseil de leadership, ainsi que de précieux renseignements sur les besoins et les priorités des résidents de leur région respective. Le Conseil de leadership rend des comptes au ministre de la Santé et des Services sociaux (le ministre) en ce qui concerne la gouvernance, la gestion et la prestation des services de santé et des services sociaux, plus particulièrement en ce qui a trait à leur conformité au plan établi par le ministre.
Le Ministère a conscience du fait que la définition des priorités ainsi que l’élaboration et la prestation de programmes et de services pertinents dépend d’une gestion effectuée en partenariat avec les peuples et les communautés autochtones au sein d’un système intégré.
1.0 Gestion publique
1.1 Régime d’assurance-santé et autorité publique
Le Régime d’assurance-santé des Territoires du Nord-Ouest (T.N.-O.) comprend le Régime d’assurance‑maladie et le Régime d’assurance-hospitalisation des T.N.-O.
L’autorité publique chargée de gérer le Régime d’assurance-maladie des T.N.-O. est le directeur de l’assurance-maladie, nommé par le ministre de la Santé et des Services sociaux (le ministre) en vertu du paragraphe 23(1) de la Loi sur l’assurance-maladie. Le ministre établit l’Administration des services de santé et des services sociaux et les conseils d’administration des services de santé et des services sociaux des Territoires du Nord-Ouest conformément aux paragraphes 5(1), 10(1) et 10(2) de la Loi sur l’assurance-hospitalisation et l’administration des services de santé et des services sociaux. La Loi sur l’assurance-hospitalisation et l’administration des services de santé et des services sociaux indique, au paragraphe 10.3(1), que l’Agence de services communautaires Tłı̨chǫ constituée par la Loi sur l’Agence de services communautaires Tłı̨chǫ est réputée être un conseil d’administration. L’Administration territoriale et les conseils gèrent le plan d’assurance-hospitalisation et ont pour mandat prescrit par la loi :
- de livrer les services de santé, les services sociaux et les activités promotionnelles de la santé et du mieux-être au sein de leur Administration ou conseils régionaux respectifs;
- de gérer, de diriger et d’exploiter chaque établissement de santé et de services sociaux dont l’Administration ou le conseil est responsable;
- de gérer les ressources, notamment les ressources financières et humaines, nécessaires à l’exercice des fonctions de l’Administration ou du conseil.
Aucune modification n’a été apportée en 2021-2022 à la Loi sur l’assurance-maladie ni à la Loi sur l’assurance-hospitalisation et l’administration des services de santé et des services sociaux.
1.2 Liens hiérarchiques
Durant la période couverte par le rapport, trois Administrations des services de santé et des services sociaux étaient en place : l’Administration des services de santé et des services sociaux des Territoires du Nord‑Ouest (Administration territoriale), l’Administration des services de santé et des services sociaux de Hay River et l’Agence de services communautaires Tłı̨chǫ.
Les affaires de l’Administration territoriale sont dirigées par un conseil d’administration territorial, le Conseil de direction. Six conseils régionaux du mieux-être donnent des avis au Conseil de direction, qui est composé des présidents des conseils régionaux du mieux-être et des présidents de l’Agence de services communautaires Tłı̨chǫ et de l’Administration des services de santé et des services sociaux de Hay River. Le Conseil de direction relève du ministre.
Les Administrations des services de santé et des services sociaux sont responsables de la prestation des services de santé et des services sociaux ainsi que de la gestion, du contrôle et de l’exploitation des établissements et des services dans l’ensemble des Territoires du Nord-Ouest. En vertu de la loi, celles-ci sont tenus de respecter le plan territorial établi par le ministre.
Le ministre nomme le directeur de l’assurance-maladie qui est chargé d’appliquer la Loi sur l’assurance-maladie et son Règlement. Le directeur doit lui présenter un rapport annuel sur le fonctionnement du Régime d’assurance-maladie des T.N.-O. Ce rapport se trouve dans le rapport annuel du système des services de santé et des services sociaux des Territoires du Nord-Ouest
Le ministre nomme le président de l’Administration territoriale ainsi que le président et les membres de chaque conseil régional du mieux-être. Les présidents et les membres des conseils régionaux du mieux-être peuvent exercer leurs fonctions pendant trois ans et être nommés de nouveau pour un autre mandat.
Le ministre peut nommer un administrateur public pour assumer le rôle du conseil d’administration dans certaines circonstances si le ministre juge que cela est nécessaire. Au cours de l’exercice 2021-2022, un administrateur public était en place pour l’Administration des services de santé et des services sociaux de Hay River. L’administrateur public se substitue au conseil d’administration.
L’Agence de services communautaires Tłı̨chǫ a été établie en vertu de la Loi sur l’Agence de services communautaires Tłı̨chǫdans le cadre de l’Accord sur les revendications territoriales et l’autonomie gouvernementale du peuple Tłı̨chǫ.La Loi sur l’Agence de services communautaires Tłı̨chǫ,qui est appliquée par le ministre de l’Exécutif et des Affaires autochtones, stipule que l’Agence de services communautaires Tłı̨chǫ a tous les pouvoirs, toutes les responsabilités et toutes les fonctions d’un conseil d’administration en vertu de la Loi sur l’assurance-hospitalisation et l’administration des services de santé et des services sociaux. Par application de la Loi, chaque gouvernement communautaire Tłı̨chǫ est responsable de la nomination d’un membre du conseil d’administration et le ministre de l’Exécutif et des Affaires autochtones est responsable de la nomination du président à la suite d’une consultation avec les membres du conseil. La Loi fixe aussi le mandat des membres à un maximum de quatre ans, le mandat du président étant fixé par le ministre de l’Exécutif et des Affaires autochtones.
Le directeur de l’assurance-maladie et les conseils d’administration sont responsables devant le ministre, tel que le prévoit l’alinéa 8(1)b) de la Loi canadienne sur la santé.
Conformément à la Loi sur la gestion des finances publiques et la Loi sur l’assurance-hospitalisation et l’administration des services de santé et des services sociaux, il y a notamment l’obligation de rendre compte à l’Assemblée législative des activités de l’exercice précédent et de la situation financière du ministère de la Santé et des Services sociaux (le Ministère). Chaque année, le rapport annuel du système des services de santé et des services sociaux des Territoires du Nord-Ouest satisfait à cette obligation de même qu’à celle de présenter chaque année un rapport sur le fonctionnement du Régime d’assurance-maladie.
1.3 Vérification des comptes
À l’occasion de la vérification annuelle des comptes publics du gouvernement des T.N.-O., le Bureau du vérificateur général (BVG) du Canada vérifie les paiements effectués au titre du Régime d’assurance-hospitalisation et du Régime d’assurance-maladie des T.N.-O.
Le Régime d’assurance-hospitalisation et le Régime d’assurance-maladie sont administrés par le Ministère. La dernière vérification du BVG portait sur les comptes publics de l’exercice 2020-2021 et a pris fin le 29 novembre 2021. Le document Comptes publics 2020‑2021du gouvernement des T.N.-O. a été publié le 8 décembre 2021.
2.0 Intégralité
2.1 Services hospitaliers assurés
Les services hospitaliers assurés aux T.N.-O. sont fournis en vertu de la Loi sur l’assurance-hospitalisation et l’administration des services de santé et des services sociaux. Aucune modification n’a été apportée à la Loi ni à son Règlement en 2021-2022.
Durant la période couverte par le rapport, les services hospitaliers assurés étaient fournis aux patients hospitalisés et externes par 23 centres de santé dans l’ensemble des T.N.-O. Conformément à l’article 9 de la Loi canadienne sur la santé, les T.N.-O. offrent une liste complète de services assurés aux habitants (résidents) des T.N.-O.
Les services assurés suivants sont offerts aux patients hospitalisés :
- l’hébergement et les repas en salle commune standard ou publique;
- les services infirmiers nécessaires;
- les actes de laboratoire, de radiologie et autres actes diagnostiques (ainsi que les interprétations nécessaires);
- les médicaments, les produits biologiques et les préparations connexes administrés dans un hôpital;
- les fournitures pour les interventions chirurgicales courantes et l’usage des salles d’opération;
- les salles d’accouchement et les installations d’anesthésie;
- les services de radiologie et de réadaptation (physiothérapie, thérapie par le son, ergothérapie et orthophonie);
- les services de psychiatrie et de psychologie fournis dans le cadre d’un programme agréé;
- les services fournis par un centre de désintoxication approuvé.
Les services hospitaliers assurés suivants sont offerts aux patients externes :
- les analyses de laboratoire;
- l’imagerie diagnostique (y compris les interprétations quand cela est nécessaire);
- les services de physiothérapie, d’orthophonie, d’ergothérapie et d’audiologie;
- les interventions médicales et chirurgicales mineures et les fournitures connexes;
- les services de psychiatrie et de psychologie fournis dans le cadre d’un programme hospitalier approuvé.
Le ministre de la Santé et des Services sociaux (le ministre) peut approuver l’ajout ou le retrait de services assurés offerts dans les T.N.-O. Bien que les services assurés n’aient connu aucun changement au cours de l’exercice 2021-2022, l’évaluation d’éventuels ajouts se fait au cas par cas. Le directeur de l’assurance-maladie prend ses décisions en la matière en fonction de l’avis du conseiller médical. Il s’agit d’une approche « de juste envergure », qui adapte la complexité du processus décisionnel à la taille du système de santé et de services sociaux des T.N.-O. Les consultations publiques peuvent être menées par l’intermédiaire des conseils régionaux du mieux-être.
Comme le décrit la politique de déplacement à des fins médicales du gouvernement des T.N.-O., une aide au déplacement est offerte aux résidents détenant une carte santé valide des T.N.-O. qui doivent avoir recours à des services assurés médicalement nécessaires qui ne sont pas offerts dans leur communauté. Cette politique garantit aux résidents des T.N.-O. un accès raisonnable aux services hospitaliers et médicaux assurés et que le coût du voyage ne constitue pas un obstacle aux soins.
Les T.N.-O. ne disposent d’aucune clinique de diagnostic privée qui facturerait aux patients des services qui sont normalement assurés lorsqu’ils sont fournis à l’hôpital.
2.2 Services médicaux assurés
La Loi sur l’assurance-maladie et le Règlement sur l’assurance-maladie des T.N.-O. prévoient la prestation de services médicaux assurés. Les services médicalement nécessaires fournis par des médecins, du personnel infirmier, du personnel infirmier praticien et des sages-femmes dans des établissements approuvés sont considérés comme des services assurés dans le cadre du Régime d’assurance-santé des T.N.-O. Les professionnels mentionnés doivent avoir l’autorisation de pratiquer dans les T.N.-O. en vertu de la Loi sur les médecins, de la Loi sur la profession infirmière (infirmières et infirmières praticiennes) ou de la Loi sur la profession de sage-femme. Aucune modification n'a été apportée à la législation en 2021-2022.
Pour la période de 2021-2022, il y avait 421 médecins autorisés (médecins résidents, médecins suppléants et médecins itinérants) actifs dans les T.N.-O.
Un médecin peut se retirer du Régime d’assurance-maladie des T.N.-O. et se faire payer autrement à condition d’en aviser par écrit le directeur de l’assurance-maladie. Aucun médecin n’a fait ce choix dans les T.N.-O. au cours de la période visée par le rapport.
Le Régime d’assurance-maladie des T.N.-O. assure tous les services médicalement nécessaires, c’est‑à‑dire :
- les services diagnostiques et de traitement de maladies et de blessures;
- les services chirurgicaux, y compris les services d’anesthésie;
- les soins obstétriques, y compris les soins prénatals et postnatals;
- les examens de la vue, les traitements et les chirurgies effectués par un ophtalmologiste.
Parmi les services non assurés, il y a :
- l’examen physique annuel;
- la chirurgie esthétique;
- les services qui sont considérés comme expérimentaux;
- les médicaments d’ordonnance;
- les examens physiques effectués à la demande d’un tiers;
- les services d’optométrie;
- les services dentaires autres que certains actes liés à des maladies ou à des blessures de la mâchoire;
- les services de chiropraticiens, de naturopathes, de podiatres et d’ostéopathes, et les traitements d’acupuncture;
- les services de physiothérapie, d’orthophonie et de psychologie reçus dans un établissement autre qu’un établissement de consultation externe assuré (hôpital);
- tout service auquel un résident a droit au titre de la loi, p. ex., la Loi sur l’indemnisation des travailleurs, la Loi sur la santé publique ou une autre loi territoriale ou fédérale, y compris les traitements fournis à des vétérans qui ont droit à de tels traitements par suite de leur service dans les Forces armées.
Il incombe au directeur de l’assurance-maladie de recommander au ministre les tarifs des services assurés pour les services payés par le Régime d’assurance-maladie des T.N.-O. Et c’est au ministre qu’il revient d’approuver ces tarifs et de modifier, d’ajouter ou de retirer des services médicaux assurés en :
- établissant un Régime d’assurance-maladie qui offre des services assurés aux personnes assurées par des médecins, et qui en tous points seront admissibles et permettront aux T.N.-O. de recevoir des paiements de transfert du gouvernement du Canada en vertu de la Loi canadienne sur la santé;
- approuvant les honoraires et les frais détaillés dans le tarif qui peuvent être payés pour les services assurés fournis par des médecins des T.N.-O., ainsi que les conditions de paiement des honoraires et des frais.
Bien que les services assurés n’aient connu aucun changement au cours de l’exercice 2021-2022, l’évaluation d’éventuels ajouts se fait au cas par cas. Le directeur de l’assurance-maladie prend ses décisions en la matière en fonction de l’avis du conseiller médical. Il s’agit d’une approche « de juste envergure », qui adapte la complexité du processus décisionnel à la taille du système de santé et de services sociaux des T.N.-O. Les consultations publiques sont aisément accessibles par l’intermédiaire des conseils régionaux du mieux-être.
2.3 Services de chirurgie dentaire assurés
Les chirurgiens buccaux et maxillo-faciaux autorisés peuvent présenter des demandes de paiement pour des services de chirurgie dentaire assurés exécutés dans les T.N.-O. Le barème de l’Alberta pour les services de chirurgie buccale et maxillo-faciale sert de guide.
Les dentistes ne peuvent participer au Régime d’assurance-maladie des T.N.-O., sauf lorsque les soins sont médicalement nécessaires et lorsque les services sont fournis dans un hôpital. Les dentistes, lorsqu’ils fournissent des services à l’hôpital, facturent l’acte dentaire au tiers fournisseur de l’assurance, et les services d’anesthésie sont couverts par le Régime d’assurance-maladie des T.N.-O.
2.4 Services hospitaliers, médicaux et de chirurgie dentaire non assurés
Le Régime d’assurance-santé des T.N.-O. ne couvre pas tous les services fournis par les hôpitaux, les médecins et les dentistes. Parmi les services non assurés figurent :
- la fécondation in vitro;
- les examens effectués par des tiers;
- les services dentaires autres que les services de chirurgie;
- les services médicolégaux;
- les consultations téléphoniques ou les ordonnances fournies par téléphone;
- les services fournis par un médecin aux membres de sa famille;
- les services fournis par des personnes qui sont généralement considérées comme des prestataires de soins de médecine alternative, telles que des ostéopathes, des naturopathes ou des chiropraticiens. Les services de physiothérapie, de psychiatrie et de psychologie fournis ailleurs que dans un lieu approuvé ne sont pas couverts.
Les résidents des T.N.-O. doivent obtenir une approbation préalable pour recevoir des articles ou des services qui généralement ne sont pas assurés par le Régime d’assurance-santé des T.N.-O. Un conseiller médical fait des recommandations au directeur de l’assurance-maladie concernant la pertinence de la demande.
La Commission de la sécurité au travail et de l’indemnisation des travailleurs (CSTIT) assume les coûts des services nécessaires au traitement d’un travailleur qui a subi une blessure au travail, conformément aux politiques de la CSTIT. La politique qui aborde les éléments de preuve donnant droit à une telle indemnisation se trouve dans le Manuel de politiques(politique 03.02) de la CSTIT des T.N.-O. et du Nunavut, accessible dans le site de la Commission de la sécurité au travail et de l’indemnisation des travailleurs.
3.0 Universalité
3.1 Admissibilité
La Loi sur l’assurance-maladie et la Loi sur l’assurance-hospitalisation et l’administration des services de santé et des services sociaux définissent l’admissibilité au Régime d’assurance-maladie des T.N.-O. Les T.N.-O. utilisent des lignes directrices, conformément à la législation et à l’Accord interprovincial sur l’admissibilité et la transférabilité, pour déterminer l’admissibilité et respecter leurs obligations au titre de l’article 10 de la Loi canadienne sur la Santé.
Le premier jour du troisième mois suivant l’obtention de son statut de résident, chaque résident est admissible et a droit au paiement de prestations à l’égard des services assurés qui lui ont été rendus conformément à la Loi sur l’assurance-maladie et au Règlement sur l’assurance-maladie. Les membres de familles de militaires sont exemptés de la période d'attente de trois mois et peuvent bénéficier de la couverture dès leur premier jour sur le territoire.
Conformément à la Loi sur l’assurance-maladie, un résident est une personne qui a légalement le droit d'être ou de demeurer au Canada, qui établit sa résidence et est ordinairement présente dans les T.N.-O., mais ne comprend ni les touristes, ni les personnes de passage ou les visiteurs des T.N.-O. Aucune modification n’a été apportée en 2021-2022 concernant l’admissibilité à la Loi sur l’assurance-maladie.
Pour s’inscrire au Régime d’assurance-santé des T.N.-O., les résidents doivent remplir un formulaire de demande et fournir les documents justificatifs pertinents (p. ex. visa, documents d’immigration et preuve de résidence). Les résidents peuvent s’inscrire avant la date à laquelle ils deviennent admissibles. L’inscription est directement liée à l’admissibilité, et seules les demandes de remboursement des clients inscrits sont acceptées.
La couverture commence lorsqu’une demande signée a été approuvée.
Les résidents peuvent se retirer du Régime d’assurance-santé des T.N.-O. s’ils décident de ne pas s’y inscrire. Rien dans la Loi sur l’assurance-maladie n’oblige un résident à s’inscrire au Régime d’assurance-santé des T.N.-O. S’il souhaite être exclu du Régime d’assurance-santé des T.N.-O., un résident peut en tout temps en informer l’administrateur du Régime.
Les personnes admissibles sont celles qui ont établi leur résidence permanente dans les T.N.-O., les membres de la Gendarmerie royale du Canada résidant aux T.N.-O., les personnes à charge d'un membre des Forces armées canadiennes résidant aux T.N.-O., les Canadiens de retour au pays ou les résidents permanents de retour au pays (une personne qui a immigré au Canada avec le statut de résident permanent par le biais de Citoyenneté et Immigration Canada), et les personnes travaillant sur un site minier qui ne maintiennent pas de résidence permanente dans une autre province.
Le Régime d’assurance-santé des T.N.-O. exclut les membres des Forces canadiennes, les détenus des pénitenciers fédéraux et les résidents dont la période d’attente minimum n’est pas écoulée.
Conformément à l’Accord interprovincial sur l’admissibilité et la transférabilité de l’assurance-hospitalisation et l’assurance médicale, les résidents qui ont été détenus dans des pénitenciers fédéraux deviennent admissibles dès leur remise en liberté dans les T.N.-O.; une personne devient aussi admissible dès lors qu’elle établit sa résidence permanente aux T.N.-O. Les Canadiens de retour au pays sont admissibles dès le jour de leur arrivée dans les T.N.-O., tout comme les résidents permanents, à condition que les T.N.-O. soient le premier territoire où ils établissent leur résidence à l’arrivée ou au retour au Canada.
Si une demande de carte santé des T.N.-O. est refusée, si la couverture est refusée pour une intervention ou si une personne interjette appel de la décision d’annuler sa carte santé des T.N.-O., elle peut faire appel de la décision auprès du directeur de l’assurance-maladie. Les appels de deuxième et de dernière instance peuvent être adressés au sous-ministre de la Santé et des Services sociaux.
En date du 31 mars 2022, il y avait 43 902 personnes inscrites au Régime d’assurance-santé des T.N.-O.
3.2 Autres catégories de personnes
Les titulaires d’un visa d’emploi, d’un visa d’étudiant et, dans certains cas, d’un visa de visiteur sont couverts s’ils satisfont aux dispositions de l’Accord sur l’admissibilité et la transférabilité et aux directives concernant la couverture par le Régime d’assurance-santé des T.N.-O.
Les nouveau-nés dont les parents sont des résidents des T.N.-O. qui se trouvent à l’étranger sont automatiquement couverts dès le jour de leur naissance si :
- au moins un des parents est citoyen canadien;
- les parents ont :
- obtenu une couverture pour une absence temporaire aux termes du Régime d’assurance-santé des T.N.-O.;
- une date prévue de retour aux T.N.-O.
Les résidents permanents (immigrants reçus) et les résidents permanents de retour au pays, y compris ceux dont la carte de résidence permanente est venue à échéance, sont couverts le premier jour de leur arrivée dans les T.N.-O., à condition que les T.N.-O. soient leur premier lieu de résidence au Canada et qu’ils aient l’intention de résider dans les T.N.-O.
Les réfugiés au sens de la Convention des Nations Unies sur les réfugiés sont couverts à condition qu’ils fournissent les documents appropriés.
Les personnes suivantes ne sont pas admissibles à une carte santé des T.N.-O., car elles ne sont pas reconnues comme étant des personnes résidentes :
- les touristes;
- les visiteurs;
- les personnes de passage;
- les personnes en détention provisoire venant d’une autre province ou d’un autre territoire;
- les étudiants canadiens, qui ne sont pas des résidents des T.N.-O., qui fréquentent un établissement scolaire dans les T.N.-O. (sauf si l’étudiant a l’intention de s’établir de façon permanente dans les T.N.-O.) – les étudiants qui vivent dans une résidence d’étudiants ou sur le campus ne sont pas considérés comme des résidents permanents;
- les personnes qui travaillent dans les T.N.-O., mais qui n’ont pas l’intention d’y établir leur résidence permanente (plus de 12 mois) (art. 7, Accord interprovincial sur l’admissibilité et la transférabilité de l’assurance-hospitalisation et l’assurance médicale);
- les titulaires de permis de séjour temporaire (PST) (Les PST sont délivrés par le ministre fédéral de l’Immigration aux personnes qui, pour quelque raison que ce soit, ne satisfont pas aux exigences d’immigration, mais sont admises au Canada pour des raisons humanitaires ou de compassion. La durée du PST varie, mais un PST peut être valide jusqu’à trois ans.);
- les personnes qui n’ont pas de documents valides d’Immigration, Réfugiés et Citoyenneté Canada.
4.0 Transférabilité
4.1 Période d’attente minimale
Les assurés qui déménagent dans les Territoires du Nord-Ouest (T.N.-O). sont assujettis à des périodes d’attente conformément à l’Accord interprovincial sur l’admissibilité et la transférabilité. La période d’attente se termine le premier jour du troisième mois de résidence pour les personnes qui s’installent en permanence dans les T.N.-O.
4.2 Couverture durant des absences temporaires au Canada
Le paragraphe 4(2) de la Loi sur l’assurance-maladie prévoit que les résidents des T.N.-O. peuvent être couverts pendant une absence temporaire s’ils restent au Canada, conformément au sous-alinéa 11(1)b)(i) de la Loi canadienne sur la santé. Le Ministère respecte l’Accord sur l’admissibilité et la transférabilité. Aucune modification n’a été apportée au cours de l’exercice 2021-2022 à la Loi sur l’assurance-maladie.
Les résidents des T.N.-O. demeurent assurés pendant une période allant jusqu’à un an d’une absence temporaire en raison du travail, d’un voyage ou de vacances. Les étudiants qui fréquentent un établissement d’enseignement postsecondaire à temps plein sont assurés. Les frais des services assurés reçus dans une autre province ou un autre territoire sont entièrement payés. Le critère d’absence temporaire veut que la personne soit physiquement présente dans les T.N.-O. au moins 153 jours par année civile pour que son statut de résident soit maintenu.
Sur présentation d’une carte santé des T.N.-O. valide, la plupart des visites chez le médecin et des services hospitaliers sont facturées directement au Ministère. Durant la période couverte par le rapport, environ 28,7 millions de dollars ont été payés pour des services hospitaliers reçus par des patients hospitalisés et des patients externes dans d’autres provinces ou territoires. Des directives générales sur le remboursement ont été établies pour les patients tenus de payer immédiatement des services médicalement nécessaires.
Les T.N.-O. participent à l’Entente de facturation réciproque des services hospitaliers et à l’Entente de facturation réciproque des services médicaux conclues avec les autres provinces et territoires (à l’exception du Québec).
4.3 Couverture durant des absences temporaires à l’extérieur du Canada
En vertu du paragraphe 4(3) de la Loi sur l’assurance-maladie et du sous-alinéa 11(1)b)(ii) de la Loi canadienne sur la santé, les T.N.-O. fournissent des remboursements aux résidents des T.N.-O. qui ont recours à des services médicalement nécessaires pendant qu’ils sont temporairement à l’extérieur du pays. Aucune modification n’a été apportée au cours de l’exercice 2021-2022 à la Loi sur l’assurance-maladie.
Les personnes doivent payer les services et demander un remboursement aux T.N.-O. à leur retour. Le montant du remboursement pour un service reçu à l’extérieur du Canada, y compris les services d’hospitalisation, les services de consultation externes et les hémodialyses, ne dépassera pas les montants payables dans les T.N.-O. pour ce service.
Le résident qui est temporairement à l’extérieur du pays peut être assuré pendant une période allant jusqu’à un an. Il doit toutefois obtenir une approbation préalable et fournir la documentation prouvant qu’à son retour les T.N.-O. seront son lieu de résidence permanente. Les Canadiens de retour au pays sont assurés dès le jour de leur arrivée dans les T.N.-O. Des documents à l’appui du jour de l’arrivée sont requis. Les résidents permanents (immigrants reçus) sont couverts le premier jour de leur arrivée dans les T.N.-O. s’ils disposent des documents nécessaires remis par Immigration Canada et que les T.N.-O. sont leur premier lieu de résidence au Canada et qu’ils ont l’intention d’y résider. Les travailleurs étrangers titulaires d’un permis de travail fermé qui est en règle sont admissibles à la couverture dès le jour de leur arrivée dans les T.N.-O. Les aides familiaux résidents titulaires d’un permis de travail indiquant les T.N.-O. comme lieu de travail sont admissibles à la couverture dès le premier jour. Les membres de familles de militaires sont également admissibles à la couverture dès le premier jour.
4.4 Nécessité d’une approbation préalable
Les T.N.-O. exigent une approbation préalable pour la couverture de services facultatifs reçus dans d’autres provinces ou à l’extérieur du pays. Il est également nécessaire d’obtenir une approbation préalable à l’égard de services assurés fournis par un établissement privé.
Les appels de décisions de première instance peuvent être interjetés auprès du directeur de l’assurance-maladie. Les appels de deuxième instance sont examinés par le sous-ministre de la Santé et des Services sociaux. La décision du sous-ministre est définitive.
5.0 Accessibilité
5.1 Accès aux services de santé assurés
La politique de déplacement à des fins médicales des Territoires du Nord-Ouest (T.N.‑O.) permet aux résidents des T.N.-O. d’avoir accès à des services médicalement nécessaires assurés qui ne sont pas offerts dans leur communauté, conformément à l’alinéa 12(1)a) de la Loi canadienne sur la santéNote de bas de pagexv.
La surfacturation est interdite conformément à l’article 18 de la Loi canadienne sur la santé et au paragraphe 14(1) de la Loi sur l’assurance-maladie. L’unique exception s’applique au médecin qui se retire du Régime d’assurance-maladie des T.N.-O. et fixe ses propres honoraires. Il n’y a pas eu de surfacturation en 2021-2022.
Le paragraphe 14(2) de la Loi sur l’assurance-maladie interdit également les frais modérateurs à moins que le médecin ne se retire du Régime d’assurance-maladie des T.N.-O., qu’il fixe ses propres honoraires et qu’il donne un préavis raisonnable quant à son intention de percevoir ces honoraires.
La Loi sur l’assurance-maladie comprend une disposition qui permet au ministre de la Santé et des Services sociaux (le ministre) d’établir un Comité d’appel des prestations qui peut étudier toute question que lui renvoie le ministre, y compris les plaintes lorsqu’un médecin fait de la surfacturation et perçoit des frais modérateurs. À l’heure actuelle, ce comité n'a pas été mis en place.
Les plaintes concernant la surfacturation et les frais modérateurs peuvent être adressées aux coordonnées ci-dessous :
Administration des services de santé, ministère de la Santé et des Services sociaux
Sac postal 9
Inuvik, NT, X0E OTO
Téléphone : 1-800-661-0830 ou 1-867-777-7400
Télécopieur : 1-867-777-3197
En 2021-2022, la Réforme des soins primaires (RSP) s'est poursuivie malgré quelques retards temporaires dus à la pandémie de COVID-19. LA RSP vise à améliorer les soins de santé primaires dans les T.N.-O. sous l'angle de la sécurité culturelle et des soins centrés sur le patient et en mettant l'accent sur l'établissement de relations avec les personnes et leurs familles. En s'appuyant sur le travail effectué dans plusieurs régions des T.N.-O. (Dehcho, Fort Smith, Tłı̨chǫ et Yellowknife), les travaux préliminaires ont progressé en 2021-2022 pour étendre le projet pilote de la RSP à d'autres régions des T.N.-O. (Delta de Beaufort, Hay River et Sahtu).
5.2 Rémunération des médecins
Le ministère de la Santé et des Services sociaux (le Ministère), en collaboration avec l’Association des médecins des T.N.-O., négocie la rémunération des médecins. En général, les médecins de famille et les spécialistes sont rémunérés au moyen d’un accord contractuel avec le gouvernement des T.N.-O., tandis que les autres praticiens sont rémunérés à l’acte. Les tarifs de la rémunération à l’acte dans les T.N.-O. sont énumérés dans le barème des services assurés approuvé par le ministre en vertu de la Loi sur l’assurance-maladie.
En vertu de la Loi sur l’assurance-maladie, le ministre peut nommer des inspecteurs médicaux et financiers qui, sous la direction du directeur, examinent et vérifient les livres, les comptes, les rapports et les dossiers médicaux tenus dans les hôpitaux, les établissements de santé et les cabinets de médecins en ce qui concerne les patients qui reçoivent ou qui ont reçu des services assurés. Le directeur peut réviser un compte de services assurés qu’un médecin a présenté et faire les rajustements appropriés en ce qui concerne le montant versé au médecin à l’égard des services assurés.
5.3 Paiements aux hôpitaux
Les accords de contribution entre le Ministère et les conseils d’administration dictent les paiements versés aux hôpitaux. Les ressources disponibles dans le budget global du gouvernement et le niveau de service fourni par l’hôpital déterminent les sommes allouées.
Les paiements pour la fourniture des services hospitaliers assurés sont régis par la Loi sur l’assurance-hospitalisation et l’administration des services de santé et des services sociaux et la Loi sur la gestion des finances publiques. Un budget global sert à financer les hôpitaux des T.N.O.
6.0 Reconnaissance accordée aux transferts fédéraux
Le gouvernement des Territoires du Nord-Ouest (T.N.-O.) a fait état du financement versé par le gouvernement fédéral au titre du Transfert en matière de santé du Canada dans les documents suivants : le document Comptes publics provisoires du gouvernement des T.N.-O. pour l'exercice clos le 31 mars 2021 (publié le 29 novembre 2021) et le budget principal des dépenses 2020-2021 du gouvernement des T.N.-O. (publié le 8 décembre 2021) et Comptes publics du gouvernement des T.N.-O. 2022-2023 (publié le 22 février 2022).
Les comptes publics contiennent les états financiers consolidés du gouvernement des T.N.-O., vérifiés par le vérificateur général du Canada, et sont présentés annuellement à l’Assemblée législative. Le budget principal des dépenses est également présenté annuellement à l’Assemblée législative.
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 1. Nombre en date du 31 mars (#) | 43 632 | 43 324 | 42 501 | 43 211 | 43 902 |
| Établissements publics | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 2. Nombre (#) | 23 | 23 | 23 | 23 | 23 |
| 3. Paiements pour des services de santé assurés ($)Note de bas de page1 | 75 946 153 | 82 699 667 | 98 439 727 | 107 379 830 | 109 753 537 |
| Établissements privés à but lucratif | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 4. Nombre d'établissements privés à but lucratif offrant des services de santé assurés (#) | 0 | 0 | 0 | 0 | 0 |
| 5. Paiements pour des services de santé assurés ($) | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 6. Nombre total de demandes, patients hospitalisés (#) | 1 291 | 1 394 | 1 451 | 1 196 | 1 372 |
| 7. Total des paiements, patients hospitalisés ($) | 19 458 993 | 25 789 170 | 21 685 517 | 20 588 084 | 22 831 562 |
| 8. Nombre total de demandes, patients externes (#) | 13 893 | 15 571 | 14 712 | 11 503 | 13 122 |
| 9. Total des paiements, patients externes ($) | 6 250 693 | 7 606 061 | 7 148 701 | 5 121 620 | 5 887 066 |
| 10. Nombre total de demandes, patients hospitalisés pré-approuvés | non disponible | 0 | 0 | 0 | 0 |
| 11. Total des paiements, patients hospitalisés pré-approuvés ($) | non disponible | 0 | 0 | 0 | 0 |
| 12. Nombre total de demandes, patients externes | non disponible | 1 | 2 | 0 | 8 |
| 13. Total des paiements, patients externes pré-approuvés ($) | non disponible | 320 | 5 253 | 0 | 12 329 |
| 14.Nombre total de demandes, patients hospitalisés non pré-approuvé | 13 | 11 | 8 | 2 | 2 |
| 15. Total des paiements, patients hospitalisés non pré-approuvés ($) | 316 373 | 32 727 | 34 544 | 38 039 | 4 610 |
| 16. Nombre total de demandes, patients externes non pré-approuvés | 31 | 50 | 27 | 1 | 1 |
| 17. Total des paiements, patients externes non pré-approuvés ($) | 19 719 | 26 157 | 10 892 | 359 | 599 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 18. Nombre de médecins participants (#)Note de bas de page3 | 360 | 374 | 421 | 390 | 421 |
| 19. Nombre de médecins ayant opté pour le retrait du régime d'assurance-santé (#) | 0 | 0 | 0 | 0 | 0 |
| 20. Nombre de médecins non participants (#) | 0 | 0 | 0 | 0 | 0 |
| 21. Total des paiements des services médicaux rémunérés pour l'ensemble des méthodes de paiement ($)Note de bas de page4 | 56 724 923 | 57 405 423 | 59 307 947 | 69 731 726 | 69 149 635 |
| 22. Total des paiements des services médicaux rémunérés à l'acte ($) | 1 201 976 | 1 183 698 | 1 327 593 | 1 791 787 | 1 992 265 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 23. Nombre de services (#) | 62 833 | 65 066 | 65 911 | 52 286 | 56 480 |
| 24. Total des paiements ($) | 6 947 348 | 7 342 701 | 7 292 789 | 6 577 253 | 6 988 857 |
| 25. Nombre de services pré-approuvés | non disponible | 1 | 0 | 0 | 0 |
|---|---|---|---|---|---|
| 26. Total des paiements pré-approuvés ($) | non disponible | 2 603 | 0 | 0 | 0 |
| 27. Nombre de services non pré-approuvés | 115 | 73 | 51 | 2 | 11 |
| 28. Total des paiements non pré-approuvés ($) | 18 383 | 6 532 | 14 389 | 580 | 5 560 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 29. Nombre de dentistes participants (#) | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| 30. Nombre de dentistes ayant opté pour le retrait du régime d’assurance-santé (#) | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| 31. Nombre de dentistes non participants (#) | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| 32. Nombre de services fournis (#) | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
| 33. Total des paiements ($) | Sans objet | Sans objet | Sans objet | Sans objet | Sans objet |
Toutes les données sont sujettes à des révisions futures.
Footnotes
- Footnote 1
-
Les paiements pour les services de santé assurés sont estimés et ne comprennent que les services de santé offerts dans les établissements de soins de courte durée (c.-à-d. les hôpitaux qui offrent à la fois des services aux patients hospitalisés et aux patients externes).
- Footnote 2
-
2018-2019 est la première année où Santé Canada a demandé que les demandes et les dépenses soient ventilées en données préapprouvées et non préapprouvées. Avant 2018-2019, toutes les demandes à l'étranger sont incluses dans la catégorie des demandes non pré-approuvées.
- Footnote 3
-
Estimation basée sur le nombre total de médecins actifs pour chaque exercice.
- Footnote 4
-
Les paiements sont fondés sur une estimation des dépenses liées aux services médicaux fournis aux résidents des T.N.-O. (y compris la rémunération des médecins et les coûts cliniques).
- Footnote 5
-
2018-2019 est la première année où Santé Canada a demandé que les demandes et les dépenses soient ventilées en données préapprouvées et non préapprouvées. Avant 2018-2019, toutes les demandes à l'étranger sont incluses dans la catégorie des demandes non pré-approuvées.
Nunavut
Le ministère de la Santé (le Ministère) fait face à plusieurs défis particuliers pour assurer la santé et le mieux-être des Nunavummiut. Sur une population totale de 39 403 personnesNote de bas de pagexvi, environ le tiers a moins de 15 ans. Le territoire est constitué de 25 communautés situées dans trois fuseaux horaires et divisées en trois régions : Qikiqtani (ou Baffin), Kivalliq et Kitikmeot.
Le gouvernement du Nunavut intègre les valeurs sociales des Inuits à l’élaboration des programmes et des politiques ainsi qu’à la conception et à la prestation des services. La prestation des services de santé au Nunavut repose sur un modèle de soins de santé primaires. Au Nunavut, les fournisseurs de soins de santé primaires sont des médecins de famille, du personnel infirmier praticien, des sages-femmes, du personnel infirmier en santé communautaire et d’autres professionnels de la santé connexes.
En 2021-2022, le budget territorial de fonctionnement et d’entretien du Ministère s’élevait à 488 227 000 $, incluant les crédits supplémentairesNote de bas de pagexvii. Le tiers du budget de fonctionnement total du Ministère a été affecté aux coûts de déplacement à des fins médicales et aux traitements fournis dans des établissements hors du territoire. Le Nunavut est un vaste territoire ayant une faible densité démographique et une infrastructure restreinte en santé, par conséquent, les résidents doivent souvent quitter le Nunavut pour recevoir divers services hospitaliers et services spécialisés.
En 2021-2022, un montant total de 24 550 000 $ a été alloué au Ministère pour des projets d’immobilisations. Les projets d’immobilisations du Ministère pour 2021-2022 comprennent la construction des nouveaux centres de santé communautaires à Sanikiluaq et à Kinngait.
1.0 Gestion publique
1.1 Régime d’assurance-santé et autorité publique
Le ministère de la Santé (le Ministère) gère les régimes d’assurance-santé du Nunavut à titre non lucratif, y compris les services médicaux et les services hospitaliers.
La Loi sur l’assurance-maladie (Territoires du Nord-Ouest [T.N.-O.], 1988, reproduite pour le Nunavut à l’article 29 de la Loi sur le Nunavut, 1999) régit l’admissibilité aux services médicaux assurés et leur paiement.
La Loi sur l’assurance-hospitalisation et l’administration des services de santé et des services sociaux (T.N.-O., 1988, reproduite pour le Nunavut à l’article 29 de la Loi sur le Nunavut, 1999) permet l’établissement de services hospitaliers et d’autres services de santé.
Le Ministère est responsable de la prestation des services de soins de santé aux Nunavummiut, y compris de l’exploitation des centres de santé communautaires, des centres de santé régionaux et d’un hôpital. Il existe trois bureaux régionaux qui exécutent la prestation des services de santé à l’échelle régionale. Les activités d’Iqaluit sont gérées séparément. Le gouvernement du Nunavut a choisi une décentralisation des bureaux régionaux afin d’appuyer les travailleurs de première ligne et la prestation d’une vaste gamme de programmes et de services communautaires de santé.
1.2 Liens hiérarchiques
Les lois du Nunavut régissant la gestion des services de santé ont été transférées des Territoires du Nord-Ouest, en vertu de la Loi sur le Nunavut. La Loi sur l’assurance-maladie définit qui est admissible au Régime d’assurance-santé du Nunavut ainsi que le paiement des prestations pour les services médicaux assurés. En vertu du paragraphe 23(1) de la Loi sur l’assurance-maladie, le ministre responsable de la Loi doit nommer un directeur de l’assurance-santé.
Le directeur est responsable de l’application de la Loi et de son Règlement. En vertu de l’article 24, le directeur doit présenter un rapport annuel sur les activités du Régime d’assurance-santé du Nunavut au ministre, qui le dépose à l’Assemblée législative. Le Rapport annuel de 2020-2021 sur le fonctionnement du régime d’assurance‑maladie (document PDF) établi par le directeur de l’assurance-maladie a été présenté et est disponible sur le site Web du Ministère.
1.3 Vérification des comptes
Le vérificateur général du Canada agit à titre de vérificateur du gouvernement du Nunavut, conformément à l’article 30.1 de la Loi sur la gestion des finances publiques (Nunavut, 1999). Le vérificateur général est tenu d'effectuer une vérification annuelle des états financiers consolidés du gouvernement du Nunavut. La plus récente vérification des comptes publics du gouvernement du Nunavut s'est terminée le 20 octobre 2021 pour l'exercice 2020-2021. Le rapport du vérificateur indépendant à l’Assemblée législative du Nunavut est disponible à la page 19 du rapport des comptes publics du gouvernement du Nunavut (en anglais seulement).
2.0 Intégralité
2.1 Services hospitaliers assurés
Au Nunavut, les services hospitaliers assurés sont fournis en vertu des articles 2 à 4 de la Loi sur l’assurance-hospitalisation et l’administration des services de santé et des services sociaux et de son Règlement. Aucune modification n’a été apportée à la Loi ou à son Règlement en 2021-2022.
En 2021-2022, des services hospitaliers assurés ont été fournis dans 28 établissements situés sur l’ensemble du territoire, soit :
- un hôpital général (Iqaluit);
- deux établissements de santé régionaux (Rankin Inlet et Cambridge Bay);
- vingt-deux (22) centres de santé communautaire;
- deux établissements de santé publique (Iqaluit et Rankin Inlet);
- une clinique de médecine familiale (Iqaluit). Des services de réadaptation sont offerts au Centre Ikajuksivik situé à l'Hôpital général Qikiqtani ou par des services contractuels dans d’autres régions.
L’Hôpital général Qikiqtani est actuellement le seul établissement de soins de courte durée au Nunavut, accrédité par Agrément Canada, qui offre une gamme de services d’hospitalisation et de services de consultation externe au sens de la Loi canadienne sur la santé. Il offre en tout temps des services d’urgence, des soins aux patients hospitalisés (y compris des soins obstétricaux, pédiatriques et palliatifs), des services chirurgicaux, de laboratoire, d’imagerie diagnostique, d’inhalothérapie et des services de gestion de l’information sur la santé.
À l’heure actuelle, l’établissement situé à Rankin Inlet offre en tout temps des soins aux patients hospitalisés. Les soins aux patients externes sont fournis par des employés sur appel. L’établissement de Cambridge Bay offre un service de clinique quelques heures par jour et des soins d’urgence sur appel 24 heures par jour. De plus, le nombre de lits de maternité dans les deux établissements est limité.
D’autres centres de santé communautaires fournissent des services de santé publique, des services de consultation externe et des services de traitement d’urgence.
Des services de santé publique sont fournis dans les cliniques de santé publique qui sont situées à Rankin Inlet et à Iqaluit. Des programmes de santé publique sont fournis dans les autres communautés par l’entremise du centre de santé local. Le ministère de la Santé (le Ministère) exploite également une clinique de médecine familiale à Iqaluit. Cette clinique fait partie du programme de soins primaires de l’hôpital général Qikiqtani.
Le Ministère est responsable de l’autorisation, de l’inspection et de la supervision de tous les établissements de santé du territoire, ainsi que de la délivrance de permis.
Les services assurés fournis aux patients hospitalisés sont les suivants :
- l’hébergement et les repas en salle commune;
- les services infirmiers nécessaires;
- les actes de laboratoire, de radiologie et autres actes diagnostiques, ainsi que les interprétations nécessaires;
- les médicaments, les produits biologiques et les préparations connexes prescrits par un médecin et administrés à l’hôpital;
- les fournitures chirurgicales courantes;
- l’usage des salles d’opération, des salles d’accouchement et des installations d’anesthésie;
- l’usage des services de radiothérapie et de physiothérapie, là où ils sont disponibles;
- les services de psychiatrie fournis dans le cadre d’un programme agréé;
- les services fournis par des personnes rémunérées à cet effet par l’hôpital.
Les services aux patients externes sont les suivants :
- les analyses de laboratoire et les radiographies, ainsi que les interprétations nécessaires, demandées par un médecin et réalisées dans un établissement de consultation externe ou un hôpital agréé;
- les services hospitaliers en rapport avec la plupart des interventions médicales et chirurgicales mineures;
- les services de physiothérapie, d’ergothérapie et d’orthophonie ainsi que certains services d’audiologie fournis dans un établissement de consultation externe ou dans un hôpital agréé;
- les services de psychiatrie fournis dans le cadre d’un programme hospitalier agréé.
Le Ministère peut décider d’ajouter des services hospitaliers assurés, en fonction de la disponibilité des ressources et du matériel ainsi que de la faisabilité générale du projet, conformément à ses lignes directrices et avec l’aval du Conseil de gestion financière du Nunavut. Le commissaire du Nunavut, avec leur autorité, peut également adopter des règlements prescrivant les services assurés. Aucun nouveau service n’a été ajouté à la liste des services hospitaliers assurés en 2021-2022.
2.2 Services médicaux assurés
Le paragraphe 3(1) de la Loi sur l’assurance-maladie et l’article 3 du Règlement sur les soins médicaux prévoient la prestation de services médicaux assurés au Nunavut. Aucune modification n’a été apportée à la Loi ou au Règlement en 2021-2022. La Loi sur les infirmières et infirmiers autorise la délivrance de permis d’exercice aux infirmières et infirmiers praticiens du Nunavut, leur permettant ainsi de fournir des services assurés dans le territoire. Un examen de la Loi sur les infirmières et infirmiers a débuté en 2021-2022.
Lors de leur inscription initiale, les médecins doivent être membres en règle d’un collège de médecins et de chirurgiens d'une administration canadienne pour être autorisés à exercer au Nunavut. Le comité d’inscription des médecins du gouvernement du Nunavut gère actuellement ce processus pour les médecins du territoire. Le Nunavut recrute ses propres médecins de famille et établit des contrats avec eux et, la plupart du temps, recourt aux centres spécialisés d’Ottawa, d’Edmonton, de Winnipeg et de Yellowknife pour les services de spécialistes. Il y a 40,5 postes de médecins de famille, qui sont assurés par une combinaison de médecins suppléants et de médecins à temps plein. Le recrutement de médecins de famille à temps plein est devenu un défi croissant et reste une priorité élevée pour le Ministère. En 2021-2022, les médecins de famille ont fourni plus de 9 530 jours de services sur l’ensemble du territoire.
Parmi les 40,5 postes de médecins à temps plein au Nunavut, 24,5 se trouvent dans la région de Qikiqtaaluk, 11 dans la région de Kivalliq et cinq dans la région de Kitikmeot. Il y a aussi trois postes de chirurgien généraliste, deux postes d’anesthésiste et 4 postes de pédiatres à l’Hôpital général Qikiqtani. Des spécialistes itinérants, des omnipraticiens et des médecins suppléants fournissent également des services médicaux assurés dans le cadre d’ententes conclues par la division des affaires médicales du Ministère en consultation avec les dirigeants régionaux.
Le médecin peut choisir de recevoir des honoraires en dehors du Régime d’assurance-santé, conformément aux alinéas 12(2)a) ou 12(2)b) de la Loi sur l’assurance-maladie, en remettant un avis écrit à cet effet au directeur de l’assurance santé (le directeur). Ce choix peut être révoqué, et la révocation entre en vigueur le premier jour du mois suivant la date à laquelle une lettre à cet effet a été remise au directeur. En 2019-2020, aucun médecin n’a remis d’avis écrit indiquant qu’il avait fait le choix susmentionné. Tous les médecins qui exercent au Nunavut ont signé un contrat avec le Ministère. En 2021-2022, 127 médecins ont fourni des services au Nunavut.
Le terme « services médicaux assurés » désigne tous les services médicalement nécessaires fournis par des médecins. Lorsque des services assurés ne sont pas offerts dans certaines régions du Nunavut, les patients sont dirigés vers une autre province ou un autre territoire pour les obtenir. Le Nunavut a conclu des ententes de services de santé avec des centres de services médicaux et de traitement à Ottawa, Winnipeg, Churchill, Yellowknife et Edmonton. C’est vers ces endroits à l’extérieur du territoire que le Nunavut oriente la plupart du temps ses patients qui ont besoin de services médicaux non disponibles dans le territoire.
Une liste des catégories de services assurés courants conformément au Règlement sur l’assurance‑maladie du Nunavut est présentée ci‑après. Les services s’inscrivant dans ces catégories sont considérés comme étant assurés si le diagnostic et/ou le traitement nécessaire à des fins médicales est fourni à l’intérieur ou à l’extérieur du territoire.
- Anesthésiologie;
- Chirurgie cardiothoracique et vasculaire;
- Dermatologie;
- Omnipraticien;
- Gynécologie;
- Chirurgie générale;
- Médecine interne;
- Neurologie;
- Obstétrique;
- Ophtalmologie;
- Oto-rhino-laryngologie;
- Orthopédie;
- Pédiatrie;
- Chirurgie plastique (et non esthétique);
- Psychiatrie;
- Radiologie;
- Urologie.
2.3 Services de chirurgie dentaire assurés
Un dentiste qui fournit des services de chirurgie dentaire assurés aux termes du Régime d’assurance‑santé du Nunavut doit détenir une licence d’exercice, conformément à la Loi sur les professions dentaires (T.N.-O., 1988, reproduite pour le Nunavut à l’article 29 de la Loi sur le Nunavut, 1999). Il reçoit un numéro de facturation qui lui permettra de facturer au Régime les services dentaires assurés qu’il a fournis.
Les services dentaires assurés se limitent aux interventions de chirurgie dentaire prévues dans le Règlement, qui nécessitent des ressources que seul un hôpital peut fournir (p. ex. la chirurgie orthognatique). Le Ministère assure tous les services de chirurgie buccale énoncés dans les ententes bilatérales provinciales et territoriales de facturation réciproque. Des chirurgiens buccaux viennent régulièrement au Nunavut; toutefois, dans de rares cas, lorsqu’il y a des complications médicales, le patient est transporté par avion à l’extérieur du territoire. Les dentistes se rendant au Nunavut pour offrir des services aux termes des ententes conclues avec le gouvernement du Nunavut et n’ont pas l’option de retrait.
Le gouvernement doit approuver tout ajout de nouveaux services de chirurgie dentaire à la liste des services assurés. Aucun nouveau service n’a été ajouté à la liste en 2020-2021.
2.4 Services hospitaliers, médicaux et de chirurgie dentaire non assurés
Les services fournis en vertu de la Loi sur les accidents du travail (T.N.-O., 1988, reproduite pour le Nunavut à l’article 29 de la Loi sur le Nunavut, 1999) ou d’autres lois du Canada, sauf la Loi canadienne sur la santé, sont exclus.
Les services médicaux non assurés comprennent les suivants :
- les examens physiques annuels;
- la chirurgie esthétique;
- les services réputés expérimentaux;
- les médicaments d’ordonnance;
- les examens physiques demandés par un tiers;
- les services d’optométrie;
- les services dentaires autres que certains actes liés à des maladies ou à des blessures de la mâchoire;
- les services de chiropraticiens, de naturopathes, de podiatres et d’ostéopathes, et les traitements d’acupuncture;
- les services de physiothérapie, d’orthophonie et de psychologie reçus dans un établissement autre qu’un établissement de consultation externe assuré (hôpital).
Les services hospitaliers non assurés sont les suivants :
- les frais hospitaliers excédant le tarif de l’hébergement en salle commune, pour une chambre privée ou semi-privée;
- les services qui ne sont pas médicalement nécessaires, comme la chirurgie esthétique;
- les services réputés expérimentaux;
- les frais d’ambulance (sauf pour le transport d’un hôpital à un autre);
- les services dentaires autres que certains actes liés à des maladies ou à des blessures de la mâchoire;
- les services de réadaptation pour alcooliques et toxicomanes, sans approbation préalable.
En 2021-2022, à l’Hôpital général Qikiqtani, le tarif journalier de séjour pour les services fournis à des non-Canadiens était de 2 885 $. À Rankin Inlet et à Cambridge Bay, le tarif d’hospitalisation était de 1 620 $.
Dans le cas des résidents envoyés à l’extérieur du territoire pour recevoir des services, le Ministère suit les politiques et procédures de la province ou du territoire qui fournit les services lorsque ces services peuvent entraîner des frais supplémentaires, et ce, seulement dans la mesure où ces frais sont couverts par le Régime d’assurance-santé du Nunavut (voir 4.2, ci-dessous). Les demandes ou les plaintes sont traitées au cas par cas avec la province ou le territoire concerné.
Le Ministère gère également le Programme des services de santé non assurés (SSNA) au nom de Services aux Autochtones Canada pour les membres des Premières Nations et des Inuits résidant au Nunavut. Le SSNA paie la quote-part pour les déplacements aux fins médicales, l’hébergement et les repas en pension (à Ottawa, Winnipeg, Churchill, Edmonton, Yellowknife et Iqaluit), les médicaments d’ordonnance, les traitements dentaires, les soins de la vue, les fournitures médicales et les prothèses, ainsi que pour un certain nombre d’autres services connexes.
3.0 Universalité
3.1 Admissibilité
L’admissibilité au Régime d’assurance-santé du Nunavut est brièvement définie aux paragraphes 3(1), (2) et (3) de la Loi sur l’assurance-maladie. Le ministère de la Santé (le Ministère) respecte l’Accord interprovincial sur l’admissibilité et la transférabilité et ses propres lignes directrices. Aucune modification n’a été apportée à la Loi ou au Règlement en 2021-2022.
Sous réserve des dispositions susmentionnées, tous les résidents du Nunavut sont admissibles aux services de santé assurés selon des modalités uniformes. Un résident est une personne légalement autorisée à être ou à rester au Canada, domiciliée et habituellement présente au Nunavut, à l’exception des touristes et des personnes de passage ou en visite au Nunavut. Les personnes admissibles reçoivent une carte santé portant un numéro distinct.
Pour s’inscrire au Régime, il faut présenter un formulaire de demande rempli et y joindre les documents requis. Une carte santé est délivrée à chaque résident. Afin de simplifier le traitement des documents, un processus de renouvellement progressif est utilisé. Aucune prime n’est exigible. Il faut être inscrit pour avoir droit à la couverture du Régime d’assurance-santé du Nunavut; toutefois, lorsqu’un résident admissible n’est pas couvert par le Régime, tout est mis en œuvre pour l’y inscrire. Les non-résidents doivent présenter une carte santé valide de leur province ou de leur territoire.
La couverture commence généralement le premier jour du troisième mois suivant l’arrivée au Nunavut, mais elle peut être immédiate dans certaines circonstances (p. ex. un nouveau-né dont la mère ou le père est admissible à la couverture). Les résidents permanents (immigrants reçus), les Canadiens de retour au pays, les Canadiens rapatriés, les résidents permanents de retour au pays et les non‑Canadiens titulaires d’un visa d’emploi valide pour douze mois ou plus sont aussi couverts le premier jour.
Les membres des Forces canadiennes ainsi que les détenus des pénitenciers fédéraux ne sont pas admissibles. Ils ont droit à la couverture du Régime d’assurance-santé du Nunavut le premier jour de leur cessation d’emploi ou de leur libération.
Conformément à l’article 7 de l’Accord interprovincial sur l’admissibilité et la transférabilité, les personnes d’une province ou d’un autre territoire qui demeurent temporairement au Nunavut sans y établir leur résidence demeurent inscrites au Régime d’assurance-santé de leur province ou de leur territoire d’origine pendant une période maximale d’un an.
Le 31 mars 2022, 40 586 personnes étaient inscrites au Régime d’assurance-santé du Nunavut, soit une augmentation de 641 comparativement à l’année précédente. Aucune disposition officielle ne prévoit le retrait des résidents du Nunavut du Régime d’assurance-santé, et il n’y a pas de processus d’appel prévus par la loi ou de politique liée aux appels contre une décision sur la résidence ou la couverture.
3.2 Autres catégories de personnes
Les catégories de personnes non admissibles à la couverture vont comme suit :
- les non-Canadiens qui détiennent un visa d’emploi valide pour moins de 12 mois;
- les étudiants étrangers qui détiennent un visa valide pour moins de 12 mois;
- les travailleurs de passage et les travailleurs saisonniers;
- les réfugiés et les immigrants;
- les personnes qui détiennent un permis ministériel (à l’exception des personnes détenant un permis de séjour temporaire, pour qui la situation peut être revue au cas par cas).
Les situations particulières sont évaluées sur une base individuelle, ce qui cadre avec l’article 15 des lignes directrices des Territoires du Nord-Ouest sur l’inscription au régime d’assurance-santé, adoptées par le Nunavut en 1999.
4.0 Transférabilité
4.1 Période d’attente minimale
Au terme de l’article 3 de l’Accord interprovincial sur l’admissibilité et la transférabilité, lors d’un déménagement au Canada, la période d’attente dure trois mois ou jusqu’au premier jour du troisième mois suivant l’établissement de la résidence dans une autre province ou un autre territoire; cette dernière période d’attente s’applique également lorsqu’une personne, durant une absence temporaire de sa province ou de son territoire, décide de s’établir en permanence au Nunavut.
4.2 Couverture durant des absences temporaires au Canada
Le paragraphe 4(2) de la Loi sur l’assurance-maladie détermine les prestations payables à l’égard des services médicaux assurés fournis à l’extérieur du Nunavut, mais au Canada. Les alinéas 5d) et 28(1)j) et o) de la Loi sur l’assurance-hospitalisation et l’administration des services de santé et des services sociaux autorisent le ministre de la Santé à conclure avec les provinces et les autres territoires des ententes sur la prestation de services de santé aux résidents du Nunavut et à fixer les modalités de paiement. En 2021-2022, aucune modification législative ou réglementaire n’a été apportée concernant la couverture à l’extérieur du Nunavut.
Les étudiants qui font des études à l’extérieur du Nunavut doivent en aviser le ministère de la Santé (le Ministère) et fournir une preuve d’inscription pour demeurer assurés. Les demandes de prolongation doivent être renouvelées chaque année et doit être approuvée par le directeur de l’assurance-santé (le directeur). Les personnes assurées doivent présenter une demande écrite au directeur pour faire approuver une absence temporaire d’au plus un an pour le travail, les vacances ou d’autres raisons. Le directeur peut approuver des absences de plus de douze mois consécutifs, à la réception d’une demande écrite de l’assuré.
Les dispositions concernant la couverture durant des absences temporaires au Canada sont parfaitement conformes aux modalités de l’Accord interprovincial sur l’admissibilité et la transférabilité. Le Nunavut participe aux ententes de facturation réciproque des services médicaux et des services hospitaliers. En outre, des ententes bilatérales spéciales ont été conclues avec l’Ontario, le Manitoba, l’Alberta et les Territoires du Nord-Ouest. L’entente de facturation réciproque des services hospitaliers prévoit le paiement des services hospitaliers aux patients hospitalisés ou externes reçus par les résidents admissibles du Nunavut à l’extérieur du territoire. Les tarifs prévus pour les interventions très coûteuses, les services de néonatologie et les services aux patients externes reposent sur ceux qui sont établis par le Comité de coordination des ententes interprovinciales en assurance-santé. Les ententes de facturation réciproque des services médicaux prévoient le paiement des services médicaux assurés pour le compte des résidents admissibles du Nunavut qui reçoivent des services assurés à l’extérieur du territoire. Le paiement est fait à la province d’accueil aux tarifs établis par cette dernière.
4.3 Couverture durant des absences temporaires à l’extérieur du Canada
Le paragraphe 4(3) de la Loi sur l’assurance-maladie régit les prestations payables à l’égard des services médicaux assurés fournis à l’étranger. Les alinéas 28(1)j) et o) de la Loi sur l’assurance-hospitalisation et l’administration des services de santé et des services sociaux autorisent le ministre à fixer les modalités de paiement des services fournis à l’étranger aux résidents du Nunavut. Aucune modification n’a été apportée en 2020-2021 à ces lois. Durant un séjour temporaire à l’étranger, peu importe la raison, les résidents du Nunavut peuvent être couverts pendant une période maximale de 12 mois, sous réserve de la présentation préalable d’un avis écrit. Aucune exception n’est accordée dans le cadre de ce processus pour certaines catégories de personnes puisque tous les cas sont évalués individuellement. Lorsqu’un résident est dirigé vers un établissement à l’extérieur du pays pour des interventions très spécialisées non pratiquées au Nunavut ni ailleurs au Canada, le territoire en assume la totalité des frais. Dans le cas de services urgents ou n’ayant pas fait l’objet d’un renvoi, le paiement est de 2 885 $ par jour pour les services hospitaliers et de 322 $ pour les services aux patients externes.
Les services médicaux assurés fournis à des résidents admissibles pendant un séjour temporaire à l’étranger sont payés aux tarifs en vigueur pour ces services dans le territoire. Le remboursement est versé à l’assuré ou directement au fournisseur du service assuré.
4.4 Nécessité d’une approbation préalable
Une approbation préalable est nécessaire pour se faire rembourser des services facultatifs dans des établissements privés au Canada ou dans n’importe quel établissement à l’étranger. Il n’existe aucun processus concernant les appels sur l’approbation préalable de couverture de l’extérieur du territoire.
5.0 Accessibilité
5.1 Accès aux services de santé assurés
L’article 14 de la Loi sur l’assurance-maladie interdit la surfacturation par des médecins, sauf si le médecin a fait un choix toujours en vigueur à cet égard. L’accès aux services assurés est fourni selon des modalités uniformes. Pour éviter que l’éloignement et les frais de déplacement n’entravent l’accès, le gouvernement du Nunavut fournit une aide aux déplacements pour raisons médicales. Des services d’interprétation en inuktitut sont également offerts aux patients. Le ministère de la Santé (le Ministère) ne possède pas de bureau pour les plaintes particulières touchant la surfacturation. Toutefois, le Ministère possède d’autres mécanismes pour que les Nunavummiut puissent inscrire des préoccupations concernant leurs services de soin de santé et vous pouvez le joindre à l’adresse suivante :
NHIP@gov.nu.ca
Bureau des programmes d’assurance-maladie du Nunavut, Ministère de la Santé
C.P. 889
Rankin Inlet, Nunavut, X0C 0G0
Les préoccupations soulevées en ce qui concerne la surfacturation au Nunavut font l’objet d’une enquête approfondie et sont gérées au moyen de mesures disciplinaires, au besoin. Si une surfacturation s’est produite à l’extérieur du territoire, il revient à l’administration où une telle surfacturation s’est produite de réaliser une enquête et de gérer la situation.
L’Hôpital général Qikiqtani, un site de service de santé d’Iqaluit, est actuellement le seul établissement hospitalier de soins de courte durée en activité au Nunavut. Cet hôpital compte au total 20 lits pour les soins de courte durée, médicaux, chirurgicaux, pédiatriques, de réadaptation, palliatifs et chroniques. Il compte également quatre salles d'accouchement, deux lits de soins post-anesthésiques et cinq lits pour les chirurgies d’un jour. L’hôpital fournit des services aux patients hospitalisés et externes ainsi que des services d’urgence 24 heures sur 24. Les médecins de l’établissement assurent les services d’urgence à tour de rôle. Les services médicaux offerts comprennent une clinique de soins ambulatoires et externes, des services d'urgence en traumatologie et stabilisation, de même que des services pédiatriques, des services de médecine générale, de maternité et de soins palliatifs. Les services de spécialistes sur place comprennent la pédiatrie, la chirurgie générale et la gynécologie. Les services de spécialistes itinérants comprennent l'ophtalmologie, l'urologie, l'orthopédie, l'oto-rhino-laryngologie et la chirurgie dentaire sous anesthésie générale et sédation consciente. Les patients nécessitant des chirurgies spécialisées sont envoyés dans une autre province ou territoire. Les services diagnostiques comprennent les services de radiologie, de laboratoire, d’électrocardiogramme et de tomodensitogramme.
À l’extérieur d’Iqaluit, des centres de santé locaux situés dans les 24 autres communautés du Nunavut offrent des services infirmiers d’urgence, 24 heures sur 24, aux patients externes.
Le Nunavut compte également trois centres de soins prolongés situés à Gjoa Haven, Igloolik et Cambridge Bay. Ces établissements fournissent à temps plein des services de soins infirmiers et personnels aux adultes. Les centres de Gjoa Haven et d’Igloolik comptent 10 lits chacun, tandis que celui de Cambridge Bay en comprend 8.
Le Nunavut a conclu des accords avec un certain nombre d’autorités régionales de santé à l’extérieur du territoire et avec des établissements particuliers à l’égard de la prestation de services par des médecins spécialistes et d’autres professionnels de la santé itinérants. Les services spécialisés suivants ont été offerts au Nunavut en 2021-2022 dans le cadre du programme des spécialistes itinérants : ophtalmologie, orthopédie, médecine interne, otolaryngologie, neurologie, rhumatologie, dermatologie, pédiatrie, obstétrique et gynécologie, urologie, pneumologie, cardiologie, clinique d’évaluation d’arthroplastie, étude du sommeil, chirurgie buccale et allergologie. Les consultations de spécialistes itinérants sont prévues à l’avance, et sont offerts à des semaines spécifiques tout au long de l’année. En raison des restrictions liées à la pandémie de COVID-19, les cliniques spécialisées en personne ont été réduites, annulées ou reportées en réponse aux éclosions de COVID-19. Les soins virtuels ont été utilisés chaque fois que cela était possible.
Le réseau de télésanté du Nunavut, qui relie l’ensemble des 25 communautés, permet la prestation à distance d’une vaste gamme de services, par exemple, des services de consultation de spécialistes comme les dermatologues, les psychiatres et les internistes; les services de réadaptation; les séances de counselling sur une base régulière; les visites d’un membre de la famille; l’enseignement médical continu. L’objectif à long terme est d’intégrer la télésanté dans le système de prestation de soins primaires, permettant ainsi aux résidents du Nunavut d’avoir plus facilement accès à une gamme plus étendue d’options de services et aux fournisseurs de services et aux communautés d’utiliser les ressources plus efficacement.
Lorsque le matériel et les services ne sont pas accessibles au Nunavut, les patients sont dirigés vers d’autres provinces ou territoires.
5.2 Rémunération des médecins
Tous les médecins qui exercent à temps plein au Nunavut sont rémunérés aux termes d’un contrat avec le Ministère. Comme il est énoncé au paragraphe S.5.1(1) de la Loi sur l’assurance-maladie, « le directeur peut, lorsqu’il l’estime nécessaire, en conformité avec la présente loi et ses règlements, conclure des accords relatifs aux services rendus suivant une autre formule que la formule de rémunération à l’acte ». Les modalités des contrats sont établies par le ministère. Les médecins consultants itinérants sont rémunérés par un tarif contractuel journalier pour leurs services professionnels. Les tarifs varient selon les services rendus. Le Ministère se conforme à la Loi sur la gestion des finances publiques et le Manuel d’administration financière (MAF) concernant la surveillance ou la vérification de la rémunération.
5.3 Paiements aux hôpitaux
Le financement de l’Hôpital général Qikiqtani, des établissements de santé régionaux et des centres de santé communautaire est fourni dans le cadre du processus budgétaire du gouvernement du Nunavut.
6.0 Reconnaissance accordée aux transferts fédéraux
Les communiqués de presse et la couverture médiatique permettent d’informer les Nunavummiut des contributions fédérales en cours. Le gouvernement du Nunavut a également fait état de la contribution fédérale reçue au titre du Transfert canadien en matière de santé dans diverses publications. Pour l'exercice 2020-2021, ils comprennent les indicateurs économiques et financiers 2020-2021 et le Plan d’activités 2020-2023 du gouvernement du Nunavut et des entreprises territoriales.
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 1. Nombre en date du 31 marsNote de bas de page1 | 39 293 | 38 824 | 38 997 | 39 945 | 40 586 |
| Établissements publics | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 2. Nombre | 28 | 28 | 28 | 28 | 28 |
| 3. Paiements pour des services de santé assurés ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| Établissements privés à but lucratif | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 4. Nombre d'établissements privés à but lucratif offrant des services de santé assurés | 0 | 0 | 0 | 0 | 0 |
| 5. Paiements aux établissements privés à but lucratif pour des services de santé assurés ($) | 0 | 0 | 0 | 0 | 0 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 6. Nombre total de demandes, patients hospitalisés | 3 791 | 3 976 | 4 139 | 4 204 | 4 043 |
| 7. Total des paiements, patients hospitalisés ($) | 44 156 008 | 44 160 583 | 48 802 196 | 49 827 272 | 44 278 952 |
| 8. Nombre total de demandes, patients externes | 27 480 | 26 493 | 28 096 | 23 583 | 23 836 |
| 9. Total des paiements, patients externes ($) | 12 178 482 | 12 337 509 | 12 961 710 | 10 538 570 | 10 424 441 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 10. Nombre total de demandes, patients hospitalisés | non disponible | non disponible | non disponible | 0 | 0 |
| 11. Total des paiements, patients hospitalisés ($) | non disponible | non disponible | non disponible | 0 | 0 |
| 12. Nombre total de demandes, patients externes | non disponible | non disponible | non disponible | 15 | 20 |
| 13. Total des paiements, patients externes ($) | non disponible | non disponible | non disponible | 16 377 | 16 830 |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 14. Nombre total de demandes, patients hospitalisés | non disponible | non disponible | non disponible | 0 | 0 |
| 15. Total des paiements, patients hospitalisés ($) | non disponible | non disponible | non disponible | 0 | 0 |
| 16. Nombre total de demandes, patients externes | non disponible | non disponible | non disponible | 0 | 0 |
| 17. Total des paiements, patients externes ($) | non disponible | non disponible | non disponible | 0 | 0 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 18. Nombre de médecins participants | 139 | 137 | 177Note de bas de page3 | 138Note de bas de page3 | 127Note de bas de page3 |
| 19. Nombre de médecins ayant opté pour le retrait du régime d'assurance-santé | 0 | 0 | 0 | 0 | 0 |
| 20. Nombre de médecins non participants | 0 | 0 | 0 | 0 | 0 |
| 21. Total payments for services provided by physicians paid through all payment methods ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
| 22. Total payments for services provided by physicians paid through fee-for-service ($)Note de bas de page4 | 565 111 | 574 179 | 870 135 | 801 070 | 0 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 23. Nombre de services | 107 416 | 121 456 | 128 069 | 113 217 | 122 616 |
| 24. Total des paiements ($) | 9 162 104 | 9 899 822 | 10 208 947 | 9 127 352 | 9 454 239 |
| Pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|
| 25. Nombre de services | non disponible | non disponible | non disponible | 0 | 0 |
| 26. Total des paiements pré-approuvés ($) | non disponible | non disponible | non disponible | 0 | 0 |
| Non pré-approuvés | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
| 27. Nombre de services non pré-approuvés | non disponible | 7 | 9 | 0 | 0 |
| 28. Total des paiements non pré-approuvés ($) | non disponible | 530 | 496 | 0 | 0 |
| 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|
| 29. Nombre de dentistes participants | non disponible | non disponible | non disponible | non disponible | non disponible |
| 30. Nombre de dentistes ayant opté pour le retrait du régime d’assurance-santé | non disponible | non disponible | non disponible | non disponible | non disponible |
| 31. Nombre de dentistes non participants | non disponible | non disponible | non disponible | non disponible | non disponible |
| 32. Nombre de services fournis (#) | non disponible | non disponible | non disponible | non disponible | non disponible |
| 33. Total des paiements ($) | non disponible | non disponible | non disponible | non disponible | non disponible |
Footnotes
- Footnote 1
-
La différence entre le nombre de résidents inscrits du Nunavut et ceux qui sont couverts par le Régime de soins de santé du Nunavut est attribuable aux retards dans le recoupement des données sur les résidents qui ont quitté le territoire.
- Footnote 2
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes. Les demandes concernent des tests génétiques effectués à l'étranger.
- Footnote 3
-
Ce chiffre indique le nombre de médecins généralistes qui fournissent des services au Nunavut. Le total n'inclut pas les services spécialisés.
- Footnote 4
-
Le Nunavut ne rémunère pas ses médecins à l'acte. Les médecins sont plutôt rémunérés au moyen de salaires contractuels.
- Footnote 5
-
Santé Canada a demandé que cette information soit ventilée en données préapprouvées et non préapprouvées à partir du rapport de 2018-2019, mais n'a pas exigé des provinces ou des territoires qu'ils fassent rapport sur les années précédentes.
Annexe A : Loi canadienne sur la santé et Règlement concernant les renseignements sur la surfacturation et les frais modérateurs
La présente annexe offre au lecteur une codification administrative de la Loi canadienne sur la santé et du Règlement concernant les renseignements sur la surfacturation et les frais modérateurs. Une codification administrative est une interprétation de la Loi initiale et comprend toute modification apportée depuis l'adoption de la Loi. Le Règlement concernant les renseignements sur la surfacturation et les frais modérateurs est le seul règlement prévu par la Loi. En vertu de ce Règlement, les provinces et les territoires doivent fournir une estimation des montants de la surfacturation et des frais modérateurs avant le début de chaque exercice financier afin que les pénalités appropriées puissent être perçues. Les provinces et les territoires doivent aussi présenter les états financiers indiquant les montants réellement facturés afin de permettre le rapprochement avec les frais estimatifs éventuels. Le Règlement est également présenté sous forme de codification administrative. Cette codification, qui n'a aucune valeur officielle, n'est pas nécessairement actuelle et n'est présentée que pour la commodité du lecteur. Veuillez communiquer avec le ministère de la Justice pour obtenir la version officielle de la Loi canadienne sur la santé.
- Loi canadienne sur la santé
- Règlement concernant les renseignements sur la surfacturation et les frais modérateurs
Annexe B : État financier des montants réels de surfacturation et de frais modérateurs pour la période du 1er avril 2019 au 31 mars 2020
La Loi canadienne sur la santé (la Loi) et le Règlement concernant les renseignements sur la surfacturation et les frais modérateurs exigent des provinces et des territoires de soumettre un rapport chaque année au ministre fédéral de la Santé. Ce rapport prend la forme d’un état financier des montants réels de surfacturation et de frais modérateurs imposés dans la province ou le territoire pour l’exercice en question, avec une explication au sujet de la façon utilisée pour déterminer le montant rapporté.
L’information rapportée dans l’état financier peut être utilisée pour déterminer les montants déduits au titre du Transfert canadien en matière de santé d’une province ou d’un territoire où une surfacturation ou des frais modérateurs sont survenus. Toutefois, en vertu de l’article 20 de la Loi, le ministre fédéral de la Santé peut estimer les montants de surfacturation et de frais modérateurs perçus, si des indices démontrent que l’information rapportée dans l’état financier ne reflète pas les montants réels imposés aux patients dans la province ou le territoire.
En vertu de la Loi, la surfacturation est définie comme étant la facturation de la prestation à un assuré par un médecin ou un dentiste inscrit d’un service de santé assuré, en excédent par rapport au montant payé pour la prestation de ce service au titre du régime provincial d’assurance-santé.
En vertu de la Loi, les frais modérateurs sont définis comme tous frais facturés pour un service de santé assuré, à l’exception des frais imposés par surfacturation. Cela comprend tous les frais perçus pour des services hospitaliers assurés ou des services non liés à un médecin fournis conjointement avec un service médical assuré dans un établissement non hospitalier (p. ex. une clinique privée ou un cabinet privé).
- Bien que le Québec n’ait pas présenté d’état financier dans le formulaire standard fourni, les montants de la surfacturation et des frais modérateurs prélevés dans la province en 2019-2020 ont été confirmés sous la forme de deux lettres, qui sont reproduites dans la présente annexe.
- Remarque : Des frais peuvent être perçus pour l’hébergement ou les repas fournis à une personne hospitalisée qui, de l’avis du médecin traitant, souffre d’une maladie chronique et séjourne de façon plus ou moins permanente à l’hôpital ou dans une autre institution, suivant la réserve du paragraphe 19(2). Les frais liés à cette réserve ne devraient pas être inclus dans l’état financier.
Terre-Neuve-et-Labrador
LOI CANADIENNE SUR LA SANTÉ
ÉTAT FINANCIER DES MONTANTS RÉELS DE la SURFACTURATION ET DEs FRAIS MODÉRATEURS
POUR LA PÉRIODE DU 1ER AVRIL 2019 AU 31 MARS 2020
1. Montant de la surfacturation
La surfacturation est définie comme les frais facturés par un médecin à une personne assurée pour des services de soins de santé assurés, en plus du montant normalement acquitté par le régime d’assurance-maladie de la province ou du territoire.
Montant de la surfacturation perçu par les médecins et dentistes inscrits pour les services de santé assurés :
2. Montant des frais modérateurs
Les frais modérateurs sont définis comme étant des frais facturés pour un service de santé assuré, à l’exception des frais imposés par surfacturation. Cela comprend tous les frais perçus pour des services hospitaliers assurés ou des services non liés à un médecin fournis conjointement avec un service médical assuré dans un établissement non hospitalier (p. ex. une clinique privée ou un cabinet privé).
Montant des frais modérateurs perçu pour des services assurés : 1 723,41 $
N. B. Des frais peuvent être perçus pour l’hébergement ou les repas fournis à une personne hospitalisée qui, de l’avis du médecin traitant, souffre d’une maladie chronique et séjourne de façon plus ou moins permanente à l’hôpital ou dans une autre institution, suivant la réserve du paragraphe 19(2). Les frais liés à cette réserve ne devraient pas être inclus dans l’état financier.
Total de la surfacturation et des frais modérateurs1 723,41 $
3. Explication de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs
Les renseignements suivants doivent être inclus dans la description de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs déclarés, y compris si un montant NUL est soumis :
a) Le nom des mesures législatives provinciales ou territoriales qui interdisent la surfacturation et les frais modérateurs (y compris les frais d’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
À Terre-Neuve-et-Labrador, le ministère de la Santé et des Services communautaires (HCS) gère le régime provincial d’assurance-maladie. Conformément au paragraphe 7(1) de la Medical Care and Hospital Insurance Act, un praticien ne peut pas facturer ou percevoir d’un bénéficiaire des honoraires pour des services assurés dépassant le montant payable en vertu de la Loi et de ses règlements d’application. La gestion du régime provincial d’assurance-santé, y compris la dissuasion de la surfacturation, est conforme à la Loi et à ses règlements d’application. Le Medical Care Insurance Insured Services Regulations, NLR 21/96 (le « Règlement »), revêt un intérêt particulier.
L’article 25 de la Medical Care and Hospital Insurance Act donne au ministre de la Santé et des Services communautaires le pouvoir de recouvrer les trop-payés et les intérêts découverts lors d’un audit. Le Ministre peut le faire en concluant un accord avec le praticien ou son ordre professionnel, ou il peut ordonner au praticien de lui verser le trop-payé, plus les intérêts.
Le 15 juin 2018, des modifications ont été apportées à l’article 3 du Medical Care Insurance Insured Services Regulations afin de préciser que [traduction] « l’extraction et le remplacement médicalement nécessaires d’un cristallin cataracté constituent un service assuré, quelle que soit l’intervention utilisée, et [qu’]ils doivent être effectués dans un hôpital ou un établissement désigné par le lieutenant-gouverneur en conseil. »
Le 12 janvier 2021, deux établissements non hospitaliers ont reçu l’autorisation de pratiquer des chirurgies de la cataracte assurées. La politique ci-dessous (accessible en anglais seulement) décrit les exigences que doivent respecter ces établissements non hospitaliers désignés. https://www.gov.nl.ca/hcs/files/Policy-for-the-Provision-of-Cataract-Surgery-in-Non-Hospital-Designated-Facilities-1.pdf
b) Les détails sur le processus d’enquête sur la surfacturation et les frais modérateurs (p. ex. audits réguliers proactifs des factures des prestataires; enquêtes déclenchées à la suite de plaintes de patients, de reportages médiatiques ou autres sources).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
HCS effectue régulièrement des audits des factures des prestataires. Aucun montant de surfacturation ou de frais modérateurs n’a été relevé au cours de la période visée dans le cadre du processus d’audit courant.
Les cas de surfacturation et de frais modérateurs peuvent être repérés au moyen du processus d’audit décrit à l’article 21 de la Medical Care and Hospital Insurance Act ou signalés par les bénéficiaires. Ces cas peuvent être découverts lorsque les bénéficiaires soumettent des demandes de remboursement au régime provincial d’assurance-santé (MCP) ou font des demandes de renseignements sur les services lorsque des frais sont imposés.
Les plaintes des bénéficiaires concernant les frais des services de santé assurés sont gérées par le Ministère. Selon les circonstances, ce dernier peut mener une enquête ou renvoyer l’affaire au College of Physicians and Surgeons of NewFoundland and Labrador, l’organisme de réglementation de l’exercice de la médecine dans la province, qui prendra des mesures disciplinaires, s’il y a lieu. Les bénéficiaires peuvent également communiquer directement avec le Collège s’ils estiment avoir fait l’objet d’une facturation abusive de la part de leur médecin. Les informations relatives aux plaintes sont disponibles sur le site Complaints & Discipline (plaintes et discipline) - CPSNL.
c) Un résumé de toute enquête sur la surfacturation et les frais modérateurs au cours de l’exercice financier, y compris :
- le nombre d’enquêtes;
- la nature de chaque enquête (p. ex. audits de facturation des médecins; enquêtes déclenchées par les patients; audits de cliniques privées; conclusions de rapports de tiers [p. ex. le vérificateur général]);
- les cas confirmés et les montants de la surfacturation et des frais modérateurs;
- les montants remboursés aux patients.
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
En 2017-2018, HCS a reçu six plaintes de bénéficiaires concernant la facturation directe des services de chirurgie de la cataracte. HCS a publié un message d’intérêt public le 7 février 2018 invitant les personnes à communiquer avec lui en présence d’un cas soupçonné de surfacturation et de frais modérateurs liés à la chirurgie de la cataracte afin de mieux comprendre le problème.
Le 20 février 2020, HCS a publié un avis public sur le processus de remboursement de la chirurgie de la cataracte. Pour avoir droit à un remboursement des frais payés pour une chirurgie de la cataracte, les patients doivent soumettre des documents indiquant que la chirurgie de la cataracte assurée a été payée à un établissement non hospitalier avant le 15 juin 2018. Les patients qui avaient déjà soumis des documents indiquant leur admissibilité au remboursement ont été joints automatiquement par HCS pour organiser le paiement. HCS a également recensé d’autres bénéficiaires qui pourraient être admissibles à un remboursement, mais pour qui les documents destinés à justifier l’admissibilité n’étaient pas concluants ou n’étaient pas disponibles. HCS a invité ces personnes à présenter des documents démontrant leur admissibilité.
Malgré l’exigence selon laquelle les services doivent avoir été fournis avant le 15 juin 2018 pour le remboursement, HCS a reçu des demandes de renseignements concernant le remboursement des services reçus aprèsle 15 juin 2018. Pour mieux comprendre la question, les représentants de HCS ont invité ces patients à fournir les documents requis aux fins d’examen. En examinant les documents soumis, ainsi que les données de facturation lorsqu'elles sont disponibles, HCS a identifié un total de deux patients (représentant trois yeux) qui semblent avoir payé pour une chirurgie de la cataracte assurée au cours de la période de référence. Les documents soumis comprennent des symptômes auto-déclarés ainsi que des documents médicaux justificatifs provenant d'autres prestataires de soins de santé.
L’examen des données de facturation disponibles pour les patients qui ont communiqué avec HCS à propos du remboursement des interventions pratiquées après le 15 juin 2018 a révélé que les frais portant le code de diagnostic ICD‑9, ou « cataracte », ont été facturés par le médecin au MCP pour des services fournis aux patients qui auraient payé de leur poche pour une « chirurgie de la cataracte ». Les demandes de remboursement facturées au MCP comprennent les services diagnostiques et les consultations. Les demandes de remboursement sont soumises avec les dates de service avant, le jour même et après les interventions identifiées dans la clinique privée.
L’examen des factures détaillées, le cas échéant, indique que le service fourni et facturé aux patients pour cette année de déclaration était « Premium Vision Correction » (correction de la vue de qualité supérieure), un service non assuré à Terre-Neuve-et-Labrador. Les factures mentionnent clairement que les services fournis étaient [traduction] « non assurés » et « que toutes les interventions, tous les tests diagnostiques et médicaments à prime autofinancés sont facultatifs et non éligibles au remboursement du MCP » . Les montants facturés au patient comprennent la correction de la vue (2 795 $) et la technologie femto (1 200 $) pour un total de 3 995 $. Le montant de 2 795 $ pour la correction de la vue de qualité supérieure semble représenter le coût d'une « lentille intraoculaire multifocale personnalisée à portée de vision étendue » (1 800 $), ainsi que divers diagnostics non assurés (970 $) et une trousse de lentilles réfractives post-chirurgicale (25 $). L'extraction du cristallin naturel n'a pas été facturée aux patients.
Le tarif professionnel pour l’extraction assurée du cristallin cataracté à Terre-Neuve-et-Labrador est de 473,09 $. Le tarif payable pour le remplacement assuré par une lentille intraoculaire est de 101,38 $. Le total des honoraires professionnels payables pour l’extraction et le remplacement du cristallin cataracté est de 574,47 $. Comme trois yeux ont été opérés pendant la période visée par le rapport, le total des frais modérateurs déclarés est de 574,47 $ X 3 = 1 723,41 $.
d) Des détails sur les mécanismes visant à décourager la surfacturation et les frais modérateurs (p. ex. amendes pour les prestataires fautifs; retenues des paiements au titre du régime, initiatives de sensibilisation des prestataires et des patients, perte de l’agrément de l’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
L’article 7 de la Medical Care and Hospital Insurance Act stipule qu’un praticien qui fournit des services assurés, qu’il ait fait ou non le choix de ne pas participer au MCP, ne peut pas facturer ou percevoir d’un bénéficiaire des honoraires pour des services assurés dépassant le montant payable en vertu de la Loi et de ses règlements d’application. Un praticien ou une autre personne qui contrevient à cette disposition est coupable d’une infraction et passible, sur déclaration de culpabilité par procédure sommaire, d’une amende pouvant aller jusqu’à 20 000 $ par infraction.
La Medical Care and Hospital Insurance Act autorise le Ministre à nommer des auditeurs chargés de vérifier les comptes et les demandes de paiement présentées par les médecins et les dentistes. La Loi prescrit les pouvoirs et les devoirs des auditeurs, précise les recours possibles et énonce les procédures à suivre. Elle explique également les procédures de révision et d’appel dont disposent les praticiens. Toutes les deux semaines, des fournisseurs individuels sont choisis au hasard en vue d’un audit.
Le 12 janvier 2021, deux établissements non hospitaliers ont reçu l’autorisation de pratiquer des chirurgies de la cataracte assurées. La politique ci-dessous (accessible en anglais seulement) décrit les exigences que doivent respecter ces établissements non hospitaliers désignés : Policy-for-the-Provision-of-Cataract-Surgery-in-Non-Hospital-Designated-Facilities-1.pdf (gov.nl.ca).
L’article 14.1 énonce les attentes en ce qui concerne la surfacturation et les frais modérateurs, qui sont interdits. L’ophtalmologiste doit s’assurer que le patient comprend que tous les services assurés sont fournis sans frais pour le patient. Les établissements non hospitaliers doivent fournir une liste détaillée des services facturés pour établir une distinction claire entre les services assurés et les services non assurés facturables. Une fiche d’information pour le patient sur la chirurgie de la cataracte est fournie à l’annexe B de la politique susmentionnée. Les établissements non hospitaliers désignés doivent afficher dans leur bureau la fiche d’information pour le patient dans un endroit visible accessible au public. Ils doivent également remettre une copie de la fiche d’information à tous les patients qui subissent une chirurgie de la cataracte dans un établissement non hospitalier désigné aux fins de signature par le patient.
Le lieutenant-gouverneur en conseil a le pouvoir de suspendre ou d’annuler le statut de désignation d’un établissement non hospitalier si celui-ci ne se conforme pas à la politique susmentionnée.
Île-du-Prince-Édouard
LOI CANADIENNE SUR LA SANTÉ
ÉTAT FINANCIER DES MONTANTS RÉELS DE la SURFACTURATION ET DEs FRAIS MODÉRATEURS
POUR LA PÉRIODE DU 1ER AVRIL 2019 AU 31 MARS 2020
1. Montant de la surfacturation
La surfacturation est définie comme les frais facturés par un médecin à une personne assurée pour des services de soins de santé assurés, en plus du montant normalement acquitté par le régime d’assurance-maladie de la province ou du territoire.
Montant de la surfacturation perçu par les médecins et dentistes inscrits pour les services de santé assurés :NUL $
2. Montant des frais modérateurs
Les frais modérateurs sont définis comme étant des frais facturés pour un service de santé assuré, à l’exception des frais imposés par surfacturation. Cela comprend tous les frais perçus pour des services hospitaliers assurés ou des services non liés à un médecin fournis conjointement avec un service médical assuré dans un établissement non hospitalier (p. ex. une clinique privée ou un cabinet privé).
Montant des frais modérateurs perçu pour des services assurés : NUL $
N. B. Des frais peuvent être perçus pour l’hébergement ou les repas fournis à une personne hospitalisée qui, de l’avis du médecin traitant, souffre d’une maladie chronique et séjourne de façon plus ou moins permanente à l’hôpital ou dans une autre institution, suivant la réserve du paragraphe 19(2). Les frais liés à cette réserve ne devraient pas être inclus dans l’état financier.
Total de la surfacturation et des frais modérateurs NUL $
3. Explication de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs
Les renseignements suivants doivent être inclus dans la description de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs déclarés, y compris si un montant NUL est soumis :
a) Le nom des mesures législatives provinciales ou territoriales qui interdisent la surfacturation et les frais modérateurs (y compris les frais d’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
La Health Services Payment Act de l’Île-du-Prince-Édouard interdit la surfacturation.
La Hospital and Diagnostic Services Insurance Act (HDSIA) de l’Île-du-Prince-Édouard n’interdit pas explicitement les frais modérateurs pour les services de santé assurés. Cependant, un certain nombre d’articles du règlement d’application de la HDSIA laissent entendre que les frais modérateurs seraient interdits, comme il est décrit ci-dessous.
[traduction] Paragraphe 1.1(1) : On entend par « services assurés », sous réserve du paragraphe (2), les services hospitaliers fournis sans frais aux malades hospitalisés et aux malades externes admissibles, comme déterminé par le ministre; sont exclus les services auxquels une personne a droit et pour lesquels elle est admissible en vertu de toute loi mentionnée à l’annexe C.
[traduction] Paragraphe 6.1 : Un hôpital agréé doit facturer directement au patient admissible la différence entre le coût journalier de la prestation des services assurés et les frais hospitaliers approuvés par le ministre pour un séjour en chambre à un lit ou à deux lits, et pour tout autre service qui n’est pas un service assuré demandé par le patient ou en son nom.
b) Les détails sur le processus d’enquête sur la surfacturation et les frais modérateurs (p. ex. audits réguliers proactifs des factures des prestataires; enquêtes déclenchées à la suite de plaintes de patients, de reportages médiatiques ou autres sources).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Santé Î.-P.-É gère un système rigoureux de mesures de contrôle internes dans le cadre de l’examen de la facturation des médecins et enquête sur toute irrégularité de facturation. Les pratiques de facturation des médecins font l’objet d’un audit interne, ce qui permet de veiller à ce que tous les montants facturés à Santé Î.-P.-É soient appropriés.
Les résultats financiers annuels de Santé Î.-P.-É. sont vérifiés pour permettre de relever les irrégularités et les écarts importants. Les activités de vérification comprennent un examen des recettes visant à cerner tout nouvel élément de recette (c.-à-d. les frais modérateurs). Ces recettes peuvent également faire l’objet d’un examen par le vérificateur général.
La province permet aux patients et au grand public de formuler leurs commentaires et leurs plaintes selon différents mécanismes; on trouve notamment lr lien « envoyer un compliment ou une plainte en ligne » sur le site de Santé Î.-P.-É. En outre, quiconque pourrait avoir fait l’objet d’une surfacturation ou de frais modérateurs peut communiquer avec le ministre de la Santé et du Mieux-être, le président-directeur général de Santé Î.-P.-É. et le personnel. Santé Î.-P.-É. fait le suivi de toutes les plaintes, y compris celles qui concernent les pratiques de facturation.
c) Un résumé de toute enquête sur la surfacturation et les frais modérateurs au cours de l’exercice financier, y compris :
- le nombre d’enquêtes;
- la nature de chaque enquête (p. ex. audits de facturation des médecins; enquêtes déclenchées par les patients; audits de cliniques privées; conclusions de rapports de tiers [p. ex. le vérificateur général]);
- les cas confirmés et les montants de la surfacturation et des frais modérateurs;
- les montants remboursés aux patients.
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Santé Î.-P.-É effectue des audits de la facturation des médecins pour vérifier la pertinence des montants qui lui sont facturés par les médecins pour les services assurés. Santé Î.-P.-É n’a pas accès aux dossiers financiers des médecins pour déterminer si des services assurés ont été facturés séparément à des personnes ou à des tiers autres que Santé Î.-P.-É. Aucun cas de surfacturation ou de frais modérateurs n’a été relevé au cours de ces audits.
d) Des détails sur les mécanismes visant à décourager la surfacturation et les frais modérateurs (p. ex. amendes pour les prestataires fautifs; retenues des paiements au titre du régime, initiatives de sensibilisation des prestataires et des patients, perte de l’agrément de l’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Les nouvelles sources de recettes potentielles de Santé Î.-P.-É. sont assujetties à l’évaluation et à l’approbation du service des finances et de la haute direction, qui constateraient les frais modérateurs pour les services assurés et les rejetteraient.
Nouvelle-Écosse
LOI CANADIENNE SUR LA SANTÉ
ÉTAT FINANCIER DES MONTANTS RÉELS DE la SURFACTURATION ET DEs FRAIS MODÉRATEURS
POUR LA PÉRIODE DU 1ER AVRIL 2019 AU 31 MARS 2020
1. Montant de la surfacturation
La surfacturation est définie comme les frais facturés par un médecin à une personne assurée pour des services de soins de santé assurés, en plus du montant normalement acquitté par le régime d’assurance-maladie de la province ou du territoire.
Montant de la surfacturation perçu par les médecins et dentistes inscrits pour les services de santé assurés : 0 $
2. Montant des frais modérateurs
Les frais modérateurs sont définis comme étant des frais facturés pour un service de santé assuré, à l’exception des frais imposés par surfacturation. Cela comprend tous les frais perçus pour des services hospitaliers assurés ou des services non liés à un médecin fournis conjointement avec un service médical assuré dans un établissement non hospitalier (p. ex. une clinique privée ou un cabinet privé).
Montant des frais modérateurs perçu pour des services assurés : 0 $
N. B. Des frais peuvent être perçus pour l’hébergement ou les repas fournis à une personne hospitalisée qui, de l’avis du médecin traitant, souffre d’une maladie chronique et séjourne de façon plus ou moins permanente à l’hôpital ou dans une autre institution, suivant la réserve du paragraphe 19(2). Les frais liés à cette réserve ne devraient pas être inclus dans l’état financier.
Total de la surfacturation et des frais modérateurs 0 $
3. Explication de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs
Les renseignements suivants doivent être inclus dans la description de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs déclarés, y compris si un montant NUL est soumis :
a) Le nom des mesures législatives provinciales ou territoriales qui interdisent la surfacturation et les frais modérateurs (y compris les frais d’établissement). Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
En ce qui concerne la surfacturation, la Health Services and Insurance Act (HSIA) de la Nouvelle-Écosse prévoit ce qui suit :
[traduction] Paragraphe 29(1) : Lorsqu’un fournisseur fournit un service professionnel assuré à un résident, il n’a le droit de recevoir à l’égard de ce service que la rémunération ou les honoraires prévus dans le tarif des honoraires ou dans tout autre système de paiement établi en application de l’article 13.
b) Les détails sur le processus d’enquête sur la surfacturation et les frais modérateurs (p. ex. audits réguliers proactifs des factures des prestataires; enquêtes déclenchées à la suite de plaintes de patients, de reportages médiatiques ou autres sources).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
La Nouvelle-Écosse a recours à un système axé sur les plaintes dans le cadre duquel les préoccupations sont portées à l’attention du ministre au cas par cas. Les plaintes sont adressées au ministère de la Santé et du Mieux-être par téléphone ou par courriel; c’est Croix Bleue Medavie qui les reçoit, puis qui les transfère au Ministère ou au College of Physicians and Surgeons of Nova Scotia. Toutes les plaintes font l’objet d’une enquête et sont traitées.
c) Un résumé de toute enquête sur la surfacturation et les frais modérateurs au cours de l’exercice financier, y compris :
- le nombre d’enquêtes;
- la nature de chaque enquête (p. ex. audits de facturation des médecins; enquêtes déclenchées par les patients; audits de cliniques privées; conclusions de rapports de tiers [p. ex. le vérificateur général]);
- les cas confirmés et les montants de la surfacturation et des frais modérateurs;
- les montants remboursés aux patients.
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Il n’y a eu aucune enquête au cours de l’exercice 2019-2020. La Nouvelle-Écosse n’a pas le pouvoir législatif d’effectuer des audits dans les cliniques privées.
d) Des détails sur les mécanismes visant à décourager la surfacturation et les frais modérateurs (p. ex. amendes pour les prestataires fautifs; retenues des paiements au titre du régime, initiatives de sensibilisation des prestataires et des patients, perte de l’agrément de l’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
En vertu de la HSIA, une violation du paragraphe 29(1) pourrait constituer une infraction passible de poursuites pénales :
[traduction] Paragraphe 35(1) : Quiconque contrevient à la présente loi ou à son règlement d’application, ou fait volontairement une fausse déclaration dans un rapport ou un formulaire requis pour permettre le versement d’un paiement en vertu du régime d’assurance-hospitalisation, du régime d’assurance pour les médicaments sur ordonnance ou du régime MSI (Medical Services Insurance) commet une infraction et est passible, sur déclaration de culpabilité par procédure sommaire, d’une amende maximale de 10 000 $ pour une première infraction et, pour une infraction subséquente, d’une amende maximale de 20 000 $.
Nouveau-Brunswick
LOI CANADIENNE SUR LA SANTÉ
ÉTAT FINANCIER DES MONTANTS RÉELS DE la SURFACTURATION ET DEs FRAIS MODÉRATEURS
POUR LA PÉRIODE DU 1ER AVRIL 2019 AU 31 MARS 2020
1. Montant de la surfacturation
La surfacturation est définie comme les frais facturés par un médecin à une personne assurée pour des services de soins de santé assurés, en plus du montant normalement acquitté par le régime d’assurance-maladie de la province ou du territoire.
Montant de la surfacturation perçu par les médecins et dentistes inscrits pour les services de santé assurés : 0 $
2. Montant des frais modérateurs
Les frais modérateurs sont définis comme étant des frais facturés pour un service de santé assuré, à l’exception des frais imposés par surfacturation. Cela comprend tous les frais perçus pour des services hospitaliers assurés ou des services non liés à un médecin fournis conjointement avec un service médical assuré dans un établissement non hospitalier (p. ex. une clinique privée ou un cabinet privé).
Montant des frais modérateurs perçu pour des services assurés : 0 $
N. B. Des frais peuvent être perçus pour l’hébergement ou les repas fournis à une personne hospitalisée qui, de l’avis du médecin traitant, souffre d’une maladie chronique et séjourne de façon plus ou moins permanente à l’hôpital ou dans une autre institution, suivant la réserve du paragraphe 19(2). Les frais liés à cette réserve ne devraient pas être inclus dans l’état financier.
Total de la surfacturation et des frais modérateurs 0 $
3. Explication de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs
Les renseignements suivants doivent être inclus dans la description de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs déclarés, y compris si un montant NUL est soumis :
a) Le nom des mesures législatives provinciales ou territoriales qui interdisent la surfacturation et les frais modérateurs (y compris les frais d’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
La Loi sur le paiement des services médicaux (LPSM) du Nouveau-Brunswick et son règlement d’application décrivent les mécanismes qui permettent de créer un système de santé géré par une autorité publique, intégral, universellement accessible à ses bénéficiaires, transférable et accessible. On y définit qui peut recevoir ou fournir un service admissible et comment les barèmes d’honoraires sont déterminés, et on y interdit la surfacturation et les frais modérateurs pour un service admissible rémunéré par la Direction de l’assurance-maladie.
Certains fournisseurs peuvent choisir d’exercer leur profession hors du cadre des dispositions de la LPSM. La LPSM établit un mur entre le système public (qui répond aux principes décrits ci-dessus) et les entreprises privées, en interdisant tout paiement aux praticiens qui dépasse les barèmes d'honoraires établis, ainsi que les paiements aux hôpitaux privés. Elle établit également l'obligation pour un praticien privé d'informer ses patients potentiels.
- Selon l’article 2.01 de la Loi, le régime ne prend pas en charge la fourniture de services privés si ces services sont fournis par un praticien qui, au moment de la fourniture des services, exerce sa profession hors du cadre des dispositions de la Loi et des règlements, ou si les services sont fournis dans un établissement hospitalier privé.
- L’alinéa 3.iv de la Loi reconnaît qu’un praticien peut choisir d’exercer sa profession hors du cadre des dispositions de la Loi et des règlements, et qu’il assume ainsi l’obligation, conformément à l’article 5.1, d’informer ses patients que les services ne seront pas admissibles à une prise en charge en vertu du système de santé public du Nouveau-Brunswick.
- L’annexe 2 du Règlement général – Loi sur le paiement des services médicaux décrit les services qui ne sont pas admissibles à une prise en charge en vertu de la Loi; l’alinéa n.1) interdit expressément les paiements aux praticiens du Nouveau-Brunswick dont les droits excèdent le montant payable en vertu du Règlement.
- L’annexe 3 du Règlement énonce le libellé d’un paragraphe de consentement que le praticien doit signer pour indiquer qu’il accepte comme paiement intégral les honoraires versés par la Direction de l’assurance-maladie pour tout service assuré pour lequel il présente une facture et qu’il ne réclame aucun autre remboursement pour ce service.
b) Les détails sur le processus d’enquête sur la surfacturation et les frais modérateurs (p. ex. audits réguliers proactifs des factures des prestataires; enquêtes déclenchées à la suite de plaintes de patients, de reportages médiatiques ou autres sources).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Le Nouveau-Brunswick préconise une approche rigoureuse « axée sur les commentaires » pour cerner les préoccupations des citoyens sur un large éventail de questions de santé. Au cours d’un mois typique de l’exercice 2019-2020, le ministère de la Santé a donné suite aux préoccupations des Néo-Brunswickois dont il a pris note, soit entre 100 et 150, sur des questions telles que l’accès à des soins primaires ou spécialisés, l’approbation de produits pharmaceutiques, l’accès à des services dans la langue de son choix, les temps d’attente pour des services particuliers, la structure de programmes donnés, etc. La page Web du Ministère propose plusieurs façons pour faire part de ses commentaires, notamment des adresses postales ou de courriel, des numéros de téléphone et un service de messagerie en ligne.
c) Un résumé de toute enquête sur la surfacturation et les frais modérateurs au cours de l’exercice financier, y compris :
- le nombre d’enquêtes;. 0
- la nature de chaque enquête (p. ex. audits de facturation des médecins; enquêtes déclenchées par les patients; audits de cliniques privées; conclusions de rapports de tiers [p. ex. le vérificateur général]); S.O.
- les cas confirmés et les montants de la surfacturation et des frais modérateurs; 0
- les montants remboursés aux patients. 0
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
d) Details on mechanisms to deter patient extra-billing and user charges (e.g., provider fines; plan payment withholding; provider/patient education initiatives; loss of facility accreditation).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
La Loi sur le paiement des services médicaux (LPSM) du Nouveau-Brunswick et ses règlements d’application décrivent les mécanismes qui permettent de créer un système de santé géré par une autorité publique, intégral, universellement accessible à ses bénéficiaires, transférable et accessible. On y définit qui peut recevoir ou fournir un service admissible et comment les barèmes d’honoraires sont déterminés, et on y interdit la surfacturation et les frais modérateurs pour un service admissible rémunéré par la Direction de l’assurance-maladie.
Certains fournisseurs peuvent choisir d’exercer leur profession hors du cadre des dispositions de la LPSM. La LPSM établit un mur entre le système public (qui répond aux principes décrits ci-dessus) et les entreprises privées, en interdisant tout paiement aux praticiens qui dépasse les barèmes d'honoraires établis, ainsi que les paiements aux hôpitaux privés. Elle établit également l'obligation pour un praticien privé d'informer ses patients potentiels.
- L’annexe 2 du Règlement général – Loi sur le paiement des services médicaux décrit les services qui ne sont pas admissibles à une prise en charge en vertu de la Loi; l’alinéa n.1) interdit expressément les paiements aux praticiens du Nouveau-Brunswick dont les droits excèdent le montant payable en vertu du Règlement.
- L’annexe 3 du Règlement énonce le libellé d’un paragraphe de consentement que le praticien doit signer pour indiquer qu’il accepte comme paiement intégral les honoraires versés par la Direction de l’assurance-maladie pour tout service assuré pour lequel il présente une facture et qu’il ne réclame aucun autre remboursement pour ce service.
Québec
QUÉBEC
Direction des affaires intergouvernementales et internationales
PAR COURRIER ÉLECTRONIQUE
Québec, le 17 décembre 2021Madame Gigi Mandy
Directrice exécutive
Division de la Loi canadienne sur la santé
Direction générale de la politique stratégique
Santé Canada
Immeuble Brooke-Claxton, 8e étage
70, promenade la Columbine, pré Tunney
Indice de l’adresse 0908C
Ottawa (Ontario) K1A 0K9
Madame,
La présente fait suite à la lettre adressée à la sous-ministre de la Santé et des Services sociaux, madame Dominique Savoie, le 13 octobre dernier. II y était demandé, pour l’année 2019–2020, le montant total de la surfacturation et des frais modérateurs.
Au Québec, le régime d’assurance maladie est balisé par la Loi sur l’assurance maladie. Or, cette loi ne permet pas l’imposition de frais modérateurs. Elle interdit de plus à toute personne d’exiger ou de recevoir tout paiement d’une personne pour des frais accessoires à un service assuré, sauf dans des cas prescrits par règlement ou prévus dans une entente et aux conditions qui y sont mentionnées.
Dans le but de clarifier encore plus explicitement cette interdiction, le gouvernement du Québec a entériné un projet de règlement afin que soient expressément interdits tous les frais liés aux services assurés par le régime d’assurance maladie québécois ainsi que tous les frais accessoires qui sont prévus dans les ententes de rémunération avec les médecins. Ce règlement est en vigueur depuis janvier 2017. Bien entendu, advenant que des gestes, quels qu’ils soient, contreviennent à la législation et à la réglementation québécoise, la Régie de l’assurance maladie du Québec prend les mesures qui s’imposent afin de rectifier la situation.
Comme vous n’êtes pas sans le savoir, le domaine de la santé et des services sociaux relève de la compétence exclusive des provinces, de sorte que le Québec entend demeurer le maître d’œuvre de la gestion, de l’organisation et de la planification des soins et des services sur son territoire.
Qui plus est, c’est envers l’Assemblée nationale et la population du Québec que le gouvernement du Québec est imputable du fonctionnement du système de santé québécois. Le Québec continuera ainsi à s’acquitter de cette responsabilité à l’égard de la population québécoise, laquelle jugera de la qualité et de l’accessibilité des services qui lui sont offerts par notre système de santé.
Vous pouvez consulter, pour votre information, le rapport annuel de gestion 2019–2020 du ministère de la Santé et des Services sociaux (MSSS), déposé à l’Assemblée nationale, lequel rend compte de la gestion par le Québec de son système de santé et que vous trouverez sur le site Internet du MSSS dans la section Publications du MSSS.
Veuillez agréer, Madame, l’expression de mes sentiments les meilleurs.
Valérie Fontaine, directrice
N/Réf. : 21-MS-08896
Ontario
LOI CANADIENNE SUR LA SANTÉ
ÉTAT FINANCIER DES MONTANTS RÉELS DE la SURFACTURATION ET DEs FRAIS MODÉRATEURS
POUR LA PÉRIODE DU 1ER AVRIL 2019 AU 31 MARS 2020
1. Montant de la surfacturation
La surfacturation est définie comme les frais facturés par un médecin à une personne assurée pour des services de soins de santé assurés, en plus du montant normalement acquitté par le régime d’assurance-maladie de la province ou du territoire.
Montant de la surfacturation perçu par les médecins et dentistes inscrits pour les services de santé assurés : NUL $
2. Montant des frais modérateurs
Les frais modérateurs sont définis comme étant des frais facturés pour un service de santé assuré, à l’exception des frais imposés par surfacturation. Cela comprend tous les frais perçus pour des services hospitaliers assurés ou des services non liés à un médecin fournis conjointement avec un service médical assuré dans un établissement non hospitalier (p. ex. une clinique privée ou un cabinet privé).
Montant des frais modérateurs perçu pour des services assurés : NUL $
Montant déterminé par Santé Canada pour la non conformité : 6 560 $
N. B. Des frais peuvent être perçus pour l’hébergement ou les repas fournis à une personne hospitalisée qui, de l’avis du médecin traitant, souffre d’une maladie chronique et séjourne de façon plus ou moins permanente à l’hôpital ou dans une autre institution, suivant la réserve du paragraphe 19(2). Les frais liés à cette réserve ne devraient pas être inclus dans l’état financier.
Total de la surfacturation et des frais modérateurs 6 560 $
3. Explication de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs
Les renseignements suivants doivent être inclus dans la description de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs déclarés, y compris si un montant NUL est soumis :
a) Le nom des mesures législatives provinciales ou territoriales qui interdisent la surfacturation et les frais modérateurs (y compris les frais d’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Le Régime d’assurance-santé de l’Ontario (RASO) et tous les services assurés sont régis par la Loi sur l’assurance-santé (LAS) et ses règlements d’application.
En Ontario, deux textes législatifs interdisent à toute personne ou entité de facturer une partie ou la totalité d’un service assuré par le RASO qui a été fourni à un assuré (c.-à-d. toute surfacturation et tous frais modérateurs, y compris les frais d’établissement illégaux). Ces deux textes de loi sont les suivants :
- La Loi sur l’engagement d’assurer l’avenir de l’assurance-santé (LEAAAS) interdit à toute personne ou entité d’exiger des frais d’un assuré pour la prestation d’une partie ou de la totalité d’un service assuré par le RASO. Ces frais comprennent la surfacturation (c.-à-d. les frais facturés aux assurés pour les services médicaux et dentaires chirurgicaux assurés) et les frais modérateurs (c.-à-d. les frais facturés aux assurés pour les services non médicaux/chirurgicaux dentaires fournis en lien avec les services assurés dans un hôpital).
La LEAAAS interdit également aux fournisseurs et autres entités de fournir un accès privilégié à un service assuré sous réserve du paiement d’un droit, ce que l’on appelle le resquillage, et de subordonner la prestation d’un service assuré au paiement d’honoraires forfaitaires illégaux pour des services non assurés.
La LEAAAS s’applique, quel que soit le type d’établissement ou le milieu dans lequel un service est fourni.
La Loi sur les établissements de santé autonomes (LESA) interdit à toute personne d’imposer des frais d'établissement, sauf si cela est conforme à la Loi (p. ex. les frais d'établissement ne sont payables que par le ministre ou le ministère de la Santé de l'Ontario, uniquement dans les établissements autorisés, etc.) Les frais d'établissement sont des frais, des droits ou des paiements relatifs à un service ou à des coûts d'exploitation qui soutiennent ou aident un service assuré par le RASO, ou qui en sont le complément nécessaire, et qui ne font pas partie du service assuré.
Qu’un service soit fourni dans un ESA agréé ou dans tout autre établissement privé ou communautaire, des frais ou un paiement relatifs à un service ou à des coûts d'exploitation qui soutiennent, aident ou sont un complément nécessaire à un service assuré, mais qui ne font pas partie du service assuré, et qui ne sont pas conformes à la LESA, constituent des frais d'établissement illégaux.
Dans le cadre d’un programme spécialisé (programme de la LEAAAS), le ministère de la Santé de l’Ontario (le « Ministère ») examine tous les cas possibles de surfacturation et de frais modérateurs portés à son attention. L’imposition de frais d’établissement contraires à la LESA peut également avoir des répercussions aux termes de la LEAAAS et, par conséquent, le programme de la LEAAAS du Ministère examine également les allégations de frais d’établissement illégaux en marge de la LESA, conjointement avec le programme d’établissements de santé autonomes (ESA) du Ministère.
- Le nom des mesures législatives provinciales ou territoriales qui interdisent la surfacturation et les frais modérateurs (y compris les frais d’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Le Régime d’assurance-santé de l’Ontario (RASO) et tous les services assurés sont régis par la Loi sur l’assurance-santé (LAS) et ses règlements d’application.
En Ontario, deux textes législatifs interdisent à toute personne ou entité de facturer une partie ou la totalité d’un service assuré par le RASO qui a été fourni à un assuré (c.-à-d. toute surfacturation et tous frais modérateurs, y compris les frais d’établissement illégaux). Ces deux textes de loi sont les suivants :
- La Loi sur l’engagement d’assurer l’avenir de l’assurance-santé (LEAAAS) interdit à toute personne ou entité d’exiger des frais d’un assuré pour la prestation d’une partie ou de la totalité d’un service assuré par le RASO. Ces frais comprennent la surfacturation (c.-à-d. les frais facturés aux assurés pour les services médicaux et dentaires chirurgicaux assurés) et les frais modérateurs (c.-à-d. les frais facturés aux assurés pour les services non médicaux/chirurgicaux dentaires fournis en lien avec les services assurés dans un hôpital).
- La LEAAAS interdit également aux fournisseurs et autres entités de fournir un accès privilégié à un service assuré sous réserve du paiement d’un droit, ce que l’on appelle le resquillage, et de subordonner la prestation d’un service assuré au paiement d’honoraires forfaitaires illégaux pour des services non assurés.
- La LEAAAS s’applique, quel que soit le type d’établissement ou le milieu dans lequel un service est fourni.
- La Loi sur les établissements de santé autonomes (LESA) interdit à toute personne d’imposer des frais d'établissement, sauf si cela est conforme à la Loi (p. ex. les frais d'établissement ne sont payables que par le ministre ou le ministère de la Santé de l'Ontario, uniquement dans les établissements autorisés, etc.) Les frais d'établissement sont des frais, des droits ou des paiements relatifs à un service ou à des coûts d'exploitation qui soutiennent ou aident un service assuré par le RASO, ou qui en sont le complément nécessaire, et qui ne font pas partie du service assuré.
- Qu’un service soit fourni dans un ESA agréé ou dans tout autre établissement privé ou communautaire, des frais ou un paiement relatifs à un service ou à des coûts d'exploitation qui soutiennent, aident ou sont un complément nécessaire à un service assuré, mais qui ne font pas partie du service assuré, et qui ne sont pas conformes à la LESA, constituent des frais d'établissement illégaux.
Dans le cadre d’un programme spécialisé (programme de la LEAAAS), le ministère de la Santé de l’Ontario (le « Ministère ») examine tous les cas possibles de surfacturation et de frais modérateurs portés à son attention. L’imposition de frais d’établissement contraires à la LESA peut également avoir des répercussions aux termes de la LEAAAS et, par conséquent, le programme de la LEAAAS du Ministère examine également les allégations de frais d’établissement illégaux en marge de la LESA, conjointement avec le programme d’établissements de santé autonomes (ESA) du Ministère.
Si, à la suite d’un examen, on détermine qu’un patient a versé un paiement non autorisé (c.-à-d. une surfacturation) ou des frais modérateurs, le Ministère s’assure que le montant total est remboursé au patient.b) Un résumé de toute enquête sur la surfacturation et les frais modérateurs au cours de l’exercice financier, y compris :
- le nombre d’enquêtes;
- la nature de chaque enquête (p. ex. audits de facturation des médecins; enquêtes déclenchées par les patients; audits de cliniques privées; conclusions de rapports de tiers [p. ex. le vérificateur général]);
- les cas confirmés et les montants de la surfacturation et des frais modérateurs;
- les montants remboursés aux patients.
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Comme indiqué ci-dessus, le Ministère examine tous les cas possibles de surfacturation et de frais modérateurs qui sont portés à son attention. Les questions du public et les plaintes de patients concernant les cas possibles de surfacturation et de frais modérateurs lui sont transmises au moyen d’une ligne téléphonique sans frais et d’une adresse courriel prévues à cette fin. Les renseignements sur les cas possibles de surfacturation et de frais modérateurs proviennent principalement des plaintes des patients; toutefois, le Ministère peut également examiner de possibles infractions portées à son attention par d’autres sources, notamment Santé Canada, des députés, des médias, des annonces, etc.
On répond à toutes les demandes de renseignements provenant de patients et d’autres sources concernant les frais de services de santé déboursés par les patients, et ces demandes sont évaluées afin de déterminer s’il faut lancer ou non un examen aux termes de la LEAAAS (p. ex. si le service facturé n’était manifestement pas assuré ou si un examen supplémentaire est nécessaire). Si on détermine qu’il y a pu avoir surfacturation ou imposition de frais modérateurs, conformément à la politique du programme de la LEAAAS, les patients sont invités à remplir un formulaire du programme de la LEAAAS pour que le Ministère entreprenne un examen.
Dans le cadre d'un examen, le Ministère demande les dossiers ou les renseignements pertinents aux fournisseurs assujettis à la LEAAAS (p. ex. les dossiers médicaux, hospitaliers ou d’établissement relatifs au service pour lequel le patient s'est vu imposer des frais, des exemplaires de l’ensemble des factures et reçus, une ventilation de tous les frais imposés au patient, etc.). Une fois que les renseignements demandés ont été reçus, le personnel du programme de la LEAAAS les examine afin de déterminer si un service précis fourni à un patient était assuré. Dans presque tous les cas, on consulte les conseillers médicaux du Ministère pour faciliter l’interprétation des dossiers médicaux. Le personnel peut également consulter d’autres secteurs du Ministère.
Le Ministère peut examiner et examine effectivement les cas possibles de surfacturation et de frais modérateurs de manière proactive (c.-à-d. sans avoir reçu de plainte de patients). Comme il a été mentionné ci-dessus, les examens nécessitent souvent l’analyse de dossiers de patients pour déterminer si un service précis fourni à un patient était assuré, et par conséquent, en l’absence de plainte de patients, le Ministère entreprend principalement ces examens à des fins de formation des fournisseurs, en cherchant des renseignements sur les pratiques générales et les politiques pour s’assurer de leur conformité à la législation ontarienne.
Si l’examen mené aux termes de la LEAAAS révèle qu’un patient a fait l’objet d’une pratique illégale de surfacturation ou a assumé des frais modérateurs, le Ministère s’assure que le montant total est remboursé au patient.
La LEAAAS comprend des dispositions relatives aux infractions provinciales prévoyant que les particuliers et les entreprises qui sont présumés avoir enfreint la LEAAAS sont passibles d’amendes ou d’une ordonnance de restitution s’ils sont déclarés coupables d’une infraction en vertu de la LEAAAS. Par conséquent, lorsqu’un examen de la LEAAAS révèle des violations intentionnelles possibles de la Loi, l’affaire est renvoyée à l’Unité des enquêtes sur la fraude dans le système de santé de la Police provinciale de l’Ontario.
c) Les détails sur le processus d’enquête sur la surfacturation et les frais modérateurs (p. ex. audits réguliers proactifs des factures des prestataires; enquêtes déclenchées à la suite de plaintes de patients, de reportages médiatiques ou autres sources).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Au cours de l’exercice 2019-2020, le Ministère a procédé à 61 examens pour des cas possibles de surfacturation et de frais modérateurs en vertu de la LEAAAS, comme suit :
Sur les 61 examens, 38 ont permis de déterminer qu'un patient ne s’était pas vu imposé de frais pour la totalité ou une partie d'un service assuré, conformément à la législation et à la réglementation de l'Ontario :
| Nombre d’examens | Nature de l’examen |
|---|---|
| 35 | Déclenché par le patient |
| 3 | Non lié à un patient ou déclenché par d’autres sources (p. ex. autre secteur du Ministère, transmis par un député, citoyen préoccupé, etc.) |
21 des 61 examens ont permis de déterminer qu'un patient s'était vu imposé des frais un service assuré contrairement à la législation ontarienne, et chaque patient a été remboursé en totalité. La répartition de ces examens est la suivante :
| Nombre d’examens | Nature de l’examen | Nombre de patients |
Catégorie de frais | Frais par service | Montant total facturé | Montant total remboursé |
|---|---|---|---|---|---|---|
| 14 | Déclenché par le patient | 14 | Surfacturation | De 50 à 7 345 $ | 15 958 23 $ | 15 958 23 $ |
| 5 | Déclenché par le patient | 5 | Frais modérateurs | De 16 à 550 $ | 776 $ | 776 $ |
| 2 | Déclenché par le patient | 2 | Surfacturation ou frais modérateurs | De 904 à 1 836 26 $ | 2 740 26 $ | 2 740 26 $ |
| 21 | Nombre total d’examens concernant une | Montant total des frais et des sommes remboursées | 19 474 49 $ | 19 474 49 $ | ||
Par conséquent, l'Ontario déclare un montant NUL $ pour les frais de surfacturation pour l'exercice 2019-2020.
En plus des examens susmentionnés, l'Ontario a également entrepris deux examens distincts à la demande de Santé Canada, qui a informé l'Ontario de ses préoccupations quant au fait que deux cliniques privées d'avortement pourraient imposer aux patientes des frais obligatoires (" frais de clinique " ou " forfaitaires") afin d'avoir accès à des services d'avortement chirurgical assurés, contrairement à la LCS. Le Ministère a rapidement ouvert des enquêtes sur ces deux cliniques et a déterminé que les frais forfaitaires de chaque clinique sont conformes à la législation ontarienne, car ils ne comprennent pas de frais pour les services assurés et ne constituent pas des frais d'établissement illégaux. Toutefois, étant donné la décision de Santé Canada selon laquelle, puisque la majorité des patients pour lesquels des dossiers ont été reçus dans le cadre de ces examens (101 sur 120 patients) se sont vu imposer de tels frais , l'Ontario s'en remet à la décision de Santé Canada et au calcul de frais modérateurs d'un montant de 6 560,00 $ pour l'exercice 2019-20. Veuillez noter qu'il n'existe aucun mécanisme en vertu de la LEAAAS qui permettrait au Ministère de rembourser aux patients les paiements pour des services qui, de l'avis du directeur général, sont des services non assurés.
Conformément à la directive du ministère, les cliniques ont mis à jour leur documentation destinée aux patients, y compris leurs sites Web afin de préciser qu'il n'y a pas de frais imposés pour les services d'avortement assurés.
| Nombre d’examens | Nature de l’examen | Nombre de patients | Catégorie de frais | Frais par servicee | Montant total facturé | Montant total remboursé |
|---|---|---|---|---|---|---|
| 2 | Demande de Santé Canada | - | Frais modérateurs | De 60 à 70 $ | 6 560 $ | - |
Note : Le montant total des frais imposés a été établi à partir des calculs fournis par Santé Canada le 18 février 2021.
Santé Canada a également exprimé des préoccupations concernant une troisième clinique privée d'avortement qui fait actuellement l'objet d'un examen par le Ministère.
Le Ministère souhaite rappeler qu'à la demande de Santé Canada ou d'autres parties prenantes, il a entrepris plusieurs examens proactifs de cliniques privées d'avortement qui ne sont pas actuellement financées en vertu de la LESA. Plus précisément, toutes les cliniques non ESA connues du Ministère ont été examinées au moins une fois au cours des quatre dernières années et quatre sur cinq l'ont été deux fois pendant cette période. De plus, le Ministère n'a reçu que très peu de plaintes directes de patientes qui se sont vu imposer des frais en association avec des services d'avortement assurés en Ontario.
d) Des détails sur les mécanismes visant à décourager la surfacturation et les frais modérateurs (p. ex. amendes pour les prestataires fautifs; retenues des paiements au titre du régime, initiatives de sensibilisation des prestataires et des patients, perte de l’agrément de l’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Grâce à un programme spécifique (programme de la LEAAAS), le ministère de la Santé de l'Ontario (le Ministère) examine tous les cas possibles de surfacturation ou de frais modérateurs portés à son attention.
Le Ministère prend des mesures pour empêcher la surfacturation et les frais modérateurs en tenant à jour une page Web (https://www.health.gov.on.ca/fr/public/programs/ohip/cfma.aspx) qui fournit au public des renseignements sur la LEAAAS, notamment les interdictions qu’elle prévoit (c.à-d. surfacturation, resquillage [voie d’évitement de file d’attente], honoraires forfaitaires illégaux), la façon de déterminer si une personne a été facturée pour un service assuré ou l’accès à celui-ci, ainsi que la façon de communiquer avec le Ministère au moyen d’un numéro sans frais et d’une adresse électronique afin de demander la tenue d’un examen ou de poser une question concernant une éventuelle violation de la LEAAAS.
De plus, le Ministère mène régulièrement des enquêtes proactives aux termes de la LEAAAS, lesquelles ne sont pas associées à des plaintes particulières de patients, mais visent plutôt à cibler des fournisseurs dans des domaines d’exercice à haut risque où les cas de surfacturation et de frais modérateurs sont monnaie courante. Dans de nombreux cas, ces enquêtes sont menées pour sensibiliser les fournisseurs et pour permettre au Ministère de leur rappeler leurs obligations en vertu de la Loi canadienne sur la santé et de la LEAAAS et de veiller à ce que leurs pratiques de facturation soient modifiées en conséquence pour qu’elles respectent la législation ontarienne.
De même, le Ministère a déjà lancé des initiatives d’information des patients pour mieux faire connaître au grand public les mesures de protection prévues par la LEAAAS et l’encourager à formuler des plaintes valables dans le cadre du programme connexe, de sorte que des examens soient menés.
Dans les cas rares, mais graves où la personne ou l’entité ne se conforme pas à un examen de la LEAAAS sans motif valable (p. ex. si un fournisseur ou une entité ne fournit pas au Ministère les renseignements demandés qui permettent de déterminer s’il y a eu ou non surfacturation ou imposition de frais modérateurs), la Loi autorise le Ministère à suspendre tous les paiements du RASO à la personne ou à l’entité en attendant qu’il reçoive les renseignements demandés.
Comme indiqué plus haut, la LEAAAS comprend des dispositions relatives aux infractions provinciales; ces dispositions prévoient que les particuliers et les entreprises qui sont présumés avoir enfreint la LEAAAS sont passibles d’amendes et d’ordonnances de restitution s’ils sont déclarés coupables d’une infraction en vertu de la LEAAAS. Lorsqu’un examen de la LEAAAS permet de déceler un cas possible de surfacturation et de frais modérateurs intentionnels, l’affaire est renvoyée à la Police provinciale de l’Ontario s’il s’agit d’un cas grave.Manitoba
LOI CANADIENNE SUR LA SANTÉ
ÉTAT FINANCIER DES MONTANTS RÉELS DE la SURFACTURATION ET DEs FRAIS MODÉRATEURS
POUR LA PÉRIODE DU 1ER AVRIL 2019 AU 31 MARS 2020
1. Montant de la surfacturation
La surfacturation est définie comme les frais facturés par un médecin à une personne assurée pour des services de soins de santé assurés, en plus du montant normalement acquitté par le régime d’assurance-maladie de la province ou du territoire.
Montant de la surfacturation perçu par les médecins et dentistes inscrits pour les services de santé assurés : 0 $
2. Montant des frais modérateurs
Les frais modérateurs sont définis comme étant des frais facturés pour un service de santé assuré, à l’exception des frais imposés par surfacturation. Cela comprend tous les frais perçus pour des services hospitaliers assurés ou des services non liés à un médecin fournis conjointement avec un service médical assuré dans un établissement non hospitalier (p. ex. une clinique privée ou un cabinet privé).
Montant des frais modérateurs perçu pour des services assurés : 0 $
N. B. Des frais peuvent être perçus pour l’hébergement ou les repas fournis à une personne hospitalisée qui, de l’avis du médecin traitant, souffre d’une maladie chronique et séjourne de façon plus ou moins permanente à l’hôpital ou dans une autre institution, suivant la réserve du paragraphe 19(2). Les frais liés à cette réserve ne devraient pas être inclus dans l’état financier.
Total de la surfacturation et des frais modérateurs 0 $
3. Explication de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs
Les renseignements suivants doivent être inclus dans la description de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs déclarés, y compris si un montant NUL est soumis :
a) Le nom des mesures législatives provinciales ou territoriales qui interdisent la surfacturation et les frais modérateurs (y compris les frais d’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
- La Loi sur l’assurance-maladie du Manitoba
- Le Règlement sur l’assurance-hospitalisation et l’administration des hôpitaux
- Le Règlement sur l’assurance relative aux soins médicaux
b) Les détails sur le processus d’enquête sur la surfacturation et les frais modérateurs (p. ex. audits réguliers proactifs des factures des prestataires; enquêtes déclenchées à la suite de plaintes de patients, de reportages médiatiques ou autres sources).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Si un résident du Manitoba estime avoir été facturé à tort pour un service assuré par le régime d’assurance-maladie provincial (c.-à-d. un cas possible de surfacturation ou de frais modérateurs), ou si on signale ou allègue un cas possible de surfacturation ou de frais modérateurs, le Ministère mènera une enquête appropriée sur la plainte, le signalement ou l’allégation. Les résidents peuvent communiquer avec le ministère de la Santé, des Aînés et de la Vie active de la province pour signaler de tels cas en utilisant les coordonnées indiquées sur le site Web, y compris la ligne de vérification et d’enquête sur les fraudes.
La Direction des services assurés du Ministère demande des précisions concernant les frais facturés pour déterminer si le service fourni est un service assuré et si des mesures supplémentaires doivent être prises.
En règle générale, dans les cas où des frais facturés pourraient être considérés comme un cas de surfacturation ou de frais modérateurs, il suffit que le Ministère communique avec le fournisseur de services médicaux pour l’informer qu’il doit rembourser le patient et soumettre une demande de paiement au Ministère. D’autres incidents de la part du même fournisseur de services pourraient donner lieu à une enquête par l’Unité de vérification et d’enquête du Ministère. Les préoccupations concernant la conduite professionnelle des fournisseurs de services médicaux doivent être transmises à l’organisme de réglementation compétent.
c) Un résumé de toute enquête sur la surfacturation et les frais modérateurs au cours de l’exercice financier, y compris :
- le nombre d’enquêtes;
- la nature de chaque enquête (p. ex. audits de facturation des médecins; enquêtes déclenchées par les patients; audits de cliniques privées; conclusions de rapports de tiers [p. ex. le vérificateur général]);
- les cas confirmés et les montants de la surfacturation et des frais modérateurs;
- les montants remboursés aux patients.
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Aucune enquête officielle n’a été menée en 2019-2020 à la suite de plaintes de résidents du Manitoba. Il n’y a pas eu de cas confirmé de surfacturation ou de frais modérateurs.
d) Des détails sur les mécanismes visant à décourager la surfacturation et les frais modérateurs (p. ex. amendes pour les prestataires fautifs; retenues des paiements au titre du régime, initiatives de sensibilisation des prestataires et des patients, perte de l’agrément de l’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
- Audits réguliers de la facturation des praticiens.
- La Loi sur l’assurance-maladie interdit la surfacturation et prévoit des peines pour dissuader les offices régionaux de la santé, les hôpitaux, les médecins, etc.
Saskatchewan
LOI CANADIENNE SUR LA SANTÉ
ÉTAT FINANCIER DES MONTANTS RÉELS DE la SURFACTURATION ET DEs FRAIS MODÉRATEURS
POUR LA PÉRIODE DU 1ER AVRIL 2019 AU 31 MARS 2020
1. Montant de la surfacturation
La surfacturation est définie comme les frais facturés par un médecin à une personne assurée pour des services de soins de santé assurés, en plus du montant normalement acquitté par le régime d’assurance-maladie de la province ou du territoire.
Montant de la surfacturation perçu par les médecins et dentistes inscrits pour les services de santé assurés : 0 $
2. Montant des frais modérateurs
Les frais modérateurs sont définis comme étant des frais facturés pour un service de santé assuré, à l’exception des frais imposés par surfacturation. Cela comprend tous les frais perçus pour des services hospitaliers assurés ou des services non liés à un médecin fournis conjointement avec un service médical assuré dans un établissement non hospitalier (p. ex. une clinique privée ou un cabinet privé).
Montant des frais modérateurs perçu pour des services assurés : 0 $
N. B. Des frais peuvent être perçus pour l’hébergement ou les repas fournis à une personne hospitalisée qui, de l’avis du médecin traitant, souffre d’une maladie chronique et séjourne de façon plus ou moins permanente à l’hôpital ou dans une autre institution, suivant la réserve du paragraphe 19(2). Les frais liés à cette réserve ne devraient pas être inclus dans l’état financier.
Total de la surfacturation et des frais modérateurs 0 $
3. Explication de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs
Les renseignements suivants doivent être inclus dans la description de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs déclarés, y compris si un montant NUL est soumis :
a) Le nom des mesures législatives provinciales ou territoriales qui interdisent la surfacturation et les frais modérateurs (y compris les frais d’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Conformément à la Saskatchewan Medical Care Insurance Act, il est interdit aux médecins et aux dentistes qui fournissent des services assurés de facturer aux patients des montants qui dépassent les montants versés pour ces services aux termes de la Loi, à moins que le médecin ou le dentiste ait fait le choix de ne pas recevoir les paiements prévus au titre de la Loi. Le médecin ou le dentiste qui fait le choix de ne pas participer au régime doit en aviser la province. La Saskatchewan n’a reçu aucun avis au cours de la période de référence.
La Saskatchewan Medical Care Insurance Act contient des dispositions stipulant que tout montant qui est exigé d’un bénéficiaire par un médecin qui fournit des services assurés ou qui est exigé comme condition à la prestation d’un service assuré en excédent du montant à verser pour ledit service en vertu de la Loi est considéré comme des frais.
La Health Facilities Licensing Act interdit à tout titulaire d’une autorisation de facturer ou d’autoriser toute autre personne à facturer des frais à tout bénéficiaire pour tout service de santé assuré fourni dans l’établissement de santé.
b) Les détails sur le processus d’enquête sur la surfacturation et les frais modérateurs (p. ex. audits réguliers proactifs des factures des prestataires; enquêtes déclenchées à la suite de plaintes de patients, de reportages médiatiques ou autres sources).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
En ce qui a trait à la surfacturation, un suivi de la conformité est effectué au moyen de consultations avec l’autorité provinciale de santé, les médecins et les dentistes, ainsi que de l’examen de toute plainte du public.
Lorsqu’un bénéficiaire présente une demande de remboursement relative à des montants versés directement à un médecin pour la prestation de services médicaux assurés pour lesquels des frais supplémentaires ont été facturés, un message est envoyé au bénéficiaire (avec une copie conforme au médecin) afin de lui indiquer qu’aux termes du paragraphe 18(1.1) de la Saskatchewan Medical Care Insurance Payment Act, un médecin doit accepter le montant négocié en tant que paiement complet des services assurés fournis à un bénéficiaire. Une fois que les Services médicaux ont versé le montant pour les services médicaux admissibles, tout écart entre le montant facturé par le médecin et le montant versé par les Services médicaux doit être prélevé directement auprès du médecin. Si le bénéficiaire souhaite déposer une plainte, il lui est alors indiqué d’adresser celle-ci au College of Physicians and Surgeons de la Saskatchewan.
Toute personne qui souhaite déposer une plainte pour surfacturation peut communiquer avec le College of Physicians and Surgeons de la Saskatchewan. L’article 7.1 (qui porte sur le code de déontologie) des règlements du Collège prévoit ce qui suit pour les médecins :
- Traiter tous les patients avec respect; s’abstenir de les exploiter à des fins personnelles. Toute infraction au code de déontologie ou tout défaut de s’y conformer constitue une conduite inconvenante, préjudiciable, non professionnelle et déshonorante aux fins de l’application de la Medical Care Insurance Act.
En ce qui a trait aux frais modérateurs, un suivi de la conformité est effectué au moyen de consultations avec l’autorité provinciale de santé, les médecins et les dentistes, ainsi que de l’examen de toute plainte du public.
Toute personne qui souhaite déposer une plainte pour l’imposition de frais modérateurs peut communiquer avec le College of Physicians and Surgeons de la Saskatchewan. L’article 7.1 (qui porte sur le code de déontologie) des règlements du Collège prévoit ce qui suit pour les médecins :
- Traiter tous les patients avec respect; s’abstenir de les exploiter à des fins personnelles. Toute infraction au code de déontologie ou tout défaut de s’y conformer constitue une conduite inconvenante, préjudiciable, non professionnelle et déshonorante aux fins de l’application de la Medical Care Insurance Act.
c) Un résumé de toute enquête sur la surfacturation et les frais modérateurs au cours de l’exercice financier, y compris :
- le nombre d’enquêtes;
- la nature de chaque enquête (p. ex. audits de facturation des médecins; enquêtes déclenchées par les patients; audits de cliniques privées; conclusions de rapports de tiers [p. ex. le vérificateur général]);
- les cas confirmés et les montants de la surfacturation et des frais modérateurs;
- les montants remboursés aux patients.
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Pour l’exercice 2019-2020, la Saskatchewan fait état d’un montant de surfacturation égal à 0 $. La Saskatchewan ne possède aucune information selon laquelle des frais ont été surfacturés au cours de la période de référence. Pour l’exercice 2019-2020, la Saskatchewan fait état d’un montant de frais modérateurs égal à 0 $. La Saskatchewan ne possède aucune information selon laquelle des frais modérateurs ont été facturés au cours de la période de référence. Elle n’est pas au courant non plus de l’imposition de frais supplémentaires pour des services assurés dans un hôpital ni de l’imposition de frais supplémentaires pour des services assurés dans une clinique, conformément à la politique fédérale sur les cliniques privées.
Il convient de noter que les examens d’IRM et de TDM effectués aux termes de la Patient Choice Medical Imaging Act(PCMIA) ne font pas l’objet de rapport, car il s’agit de services non assurés en vertu de la Saskatchewan Medical Care Insurance Act, lesquelssont autorisés en vertu de la PCMIA et du Medical Imaging Facilities Licensing Regulation.
Les services payants privés d’IRM et de TDM et leur formule unique du « deux pour un » ont permis de donner aux patients plus de possibilités d’accéder aux services d’IRM et de TDM et d’augmenter la capacité du système public, et ce, sans occasionner de coûts supplémentaires pour le système de santé ou le patient sur la liste d’attente publique qui reçoit l’examen en échange. Outre le fait d’augmenter la capacité du système public, grâce à l’accroissement des volumes en milieu hospitalier, des nouveaux appareils d’IRM et tomodensitomètres ainsi que des volumes dans les contrats publics, ces examens financés par le secteur privé et les examens additionnels connexes contribuent à la gestion des temps d’attente en matière d’IRM et de TDM. Ils augmentent la capacité globale du système pour les cas moins complexes, libérant ainsi la capacité des hôpitaux à effectuer des examens plus complexes.
d) Des détails sur les mécanismes visant à décourager la surfacturation et les frais modérateurs (p. ex. amendes pour les prestataires fautifs; retenues des paiements au titre du régime, initiatives de sensibilisation des prestataires et des patients, perte de l’agrément de l’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
La Saskatchewan Medical Care Insurance Act et la Health Facilities Licensing Act prévoient des sanctions pécuniaires pour les personnes coupables d’avoir enfreint la ou les lois, ce qui comprend la surfacturation et l’imposition de frais modérateurs pour des services de santé assurés.
Alberta
LOI CANADIENNE SUR LA SANTÉ
ÉTAT FINANCIER DES MONTANTS RÉELS DE la SURFACTURATION ET DEs FRAIS MODÉRATEURS
POUR LA PÉRIODE DU 1ER AVRIL 2019 AU 31 MARS 2020
1. Montant de la surfacturation
La surfacturation est définie comme les frais facturés par un médecin à une personne assurée pour des services de soins de santé assurés, en plus du montant normalement acquitté par le régime d’assurance-maladie de la province ou du territoire.
Montant de la surfacturation perçu par les médecins et dentistes inscrits pour les services de santé assurés : 0 $
2. Montant des frais modérateurs
Les frais modérateurs sont définis comme étant des frais facturés pour un service de santé assuré, à l’exception des frais imposés par surfacturation. Cela comprend tous les frais perçus pour des services hospitaliers assurés ou des services non liés à un médecin fournis conjointement avec un service médical assuré dans un établissement non hospitalier (p. ex. une clinique privée ou un cabinet privé).
Montant des frais modérateurs perçu pour des services assurés : 0 $
N. B. Des frais peuvent être perçus pour l’hébergement ou les repas fournis à une personne hospitalisée qui, de l’avis du médecin traitant, souffre d’une maladie chronique et séjourne de façon plus ou moins permanente à l’hôpital ou dans une autre institution, suivant la réserve du paragraphe 19(2). Les frais liés à cette réserve ne devraient pas être inclus dans l’état financier.
Total de la surfacturation et des frais modérateurs 0 $
3. Explication de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs
Les renseignements suivants doivent être inclus dans la description de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs déclarés, y compris si un montant NUL est soumis :
a) Le nom des mesures législatives provinciales ou territoriales qui interdisent la surfacturation et les frais modérateurs (y compris les frais d’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
- L’Alberta Health Care Insurance Act (AHCIA)
- L’Alberta Health Care Insurance Regulation
b) Les détails sur le processus d’enquête sur la surfacturation et les frais modérateurs (p. ex. audits réguliers proactifs des factures des prestataires; enquêtes déclenchées à la suite de plaintes de patients, de reportages médiatiques ou autres sources).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Alberta Health a examiné l’état financier des montants actuels de surfacturation et de frais modérateurs, établi au titre de la Loi canadienne sur la santé, pour la période du 1er avril 2019 au 31 mars 2020, ainsi que les lignes directrices en matière de rapports.
Alberta Health utilise les processus suivants pour déterminer s’il y a eu surfacturation et imposition de frais modérateurs, et pour mener une enquête :
- Alberta Health a mené des audits et des examens de la conformité en vertu de la Alberta Health Care Insurance Act (AHCIA), laquelle reprend les principes fondamentaux de la Loi canadienne sur la santé.
- Alberta Health utilise un processus de planification proactif axé sur les risques pour cerner les secteurs susceptibles de donner lieu à des pratiques de facturation inappropriées aux termes de la AHCIA, qui comprend des dispositions en cas de non-respect de l’interdiction de surfacturation et d’imposition de certains frais par quiconque. Suivant ce processus, les cas jugés à haut risque sont sélectionnés pour un audit ou un examen de la conformité. Les sujets englobent tous les médecins et autres professionnels de la santé rémunérés à l’acte par le régime d’assurance-maladie de l’Alberta ou selon d’autres modes de rémunération cliniques. Les paiements aux hôpitaux, dirigés et financés par Alberta Health Services, sont exclus du processus.
- Les patients de l’Alberta qui ont des questions ou des préoccupations relatives à la surfacturation ou à l’imposition de frais modérateurs peuvent communiquer avec Alberta Health. Les principales façons de soumettre une demande de renseignements ou de déposer une plainte sont les suivantes :
- communiquer avec les représentants du régime d’assurance-maladie de l’Alberta par téléphone, par télécopieur, par courrier ou par courriel;
- appeler l’Alberta Health TIPS Line, où les patients peuvent exprimer leurs préoccupations; les appels concernant des médecins ou des demandes de paiement sont redirigés à l’unité responsable (Claims Specialist Unit);
- appeler la ligne téléphonique de Statement of Benefits Paid (SOBP). Il s’agit du relevé des services médicaux reçus par un patient pendant une période donnée pour lesquels des paiements ont été effectués par le régime d’assurance-maladie de l’Alberta. Le relevé comprend les dates, les types généraux de services, le nom des médecins et les montants versés aux médecins. Dans l’éventualité où un résident observe sur son relevé des services de santé qu’il n’a pas reçus, il peut les mettre en évidence et retourner le relevé à Alberta Health aux fins d’examen.
- Si les fonctionnaires d’Alberta Health constatent des irrégularités dans la facturation au moment de traiter des demandes de paiement, ils peuvent amorcer une enquête.
- Lorsqu’ils reçoivent une demande de renseignements ou une plainte, les fonctionnaires d’Alberta Health consignent l’information sur une feuille de suivi, effectuent un examen préliminaire et consultent le plaignant, et le médecin, au besoin, pour obtenir des renseignements supplémentaires sur le contexte de la facturation. Il se produit généralement l’une des trois situations suivantes :
- la demande de renseignements au sujet de la facturation est réglée avec le patient ou le professionnel de la santé grâce à des précisions fournies sur la couverture au titre du régime d’assurance-maladie de l’Alberta;
- si l’erreur de facturation est confirmée, le professionnel de la santé en est informé; le paiement est repris et, au besoin, le patient est remboursé;
- si la question ne peut être réglée avec le professionnel de la santé par la communication ou l’information, elle peut être soumise à un examen de la conformité.
c) Un résumé de toute enquête sur la surfacturation et les frais modérateurs au cours de l’exercice financier, y compris :
- le nombre d’enquêtes;
- la nature de chaque enquête (p. ex. audits de facturation des médecins; enquêtes déclenchées par les patients; audits de cliniques privées; conclusions de rapports de tiers [p. ex. le vérificateur général]);
- les cas confirmés et les montants de la surfacturation et des frais modérateurs;
- les montants remboursés aux patients.
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
- Alberta Health ne rend pas compte des audits et des examens de la conformité qui ne sont pas encore achevés. En 2019-2020, aucune enquête sur la surfacturation ou les frais modérateurs n'a été identifiée pour un audit ou une révision.
- En 2019-2020, Alberta Health a enquêté et résolu huit cas de surfacturation possible sur la base des demandes de renseignements reçues des Albertains.
- Alberta Health n'a pas connaissance de cas de surfacturation ou de frais modérateurs découverts à la suite d'une enquête sur des plaintes individuelles de patients; cependant, une demande de renseignements d'un patient concernant une éventuelle surfacturation a été reçue et résolue en 2018-2019.
d) Des détails sur les mécanismes visant à décourager la surfacturation et les frais modérateurs (p. ex. amendes pour les prestataires fautifs; retenues des paiements au titre du régime, initiatives de sensibilisation des prestataires et des patients, perte de l’agrément de l’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
- Le paragraphe 9(1) de l’AHCIA (qui porte sur la surfacturation) prévoit qu’aucun médecin ou dentiste participant au régime d’assurance-maladie de l’Alberta et fournissant des services assurés à un patient n’a le droit d’exiger ou de percevoir du patient une somme qui s’ajoute aux prestations versées par le ministre pour ces services.
- Le paragraphe 11(1) de l’AHCIA (qui porte sur les autres frais interdits) prévoit que personne n’a le droit d’exiger ni de percevoir de quiconque a) une somme en échange de biens ou de services fournis comme condition pour recevoir un service assuré fourni par un médecin ou dentiste qui participe au régime d’assurance-maladie de l’Alberta, ou b) une somme dont le paiement est exigé comme condition pour recevoir un service assuré fourni par un médecin ou dentiste qui participe au régime d’assurance-maladie de l’Alberta et qui s’ajoute aux prestations payables par le ministre pour le service assuré.
- L’article 14 stipule que toute personne qui contrevient à l’article 9, 11 ou 12 commet une infraction et est passible d’une amende.
- Les paragraphes 26(1), (2) et (3) stipulent qu’un assureur (société d’assurance, employeur, personne morale ou groupe non constitué en personne morale qui gère un régime d’autoassurance) ne peut pas conclure, émettre, maintenir ou renouveler un contrat, ou établir ou renouveler un régime d’autoassurance selon lequel un résident ou groupe de résidents bénéficie de services de santé de base prépayés ou de services complémentaires de santé ou encore d’une indemnisation pour une partie ou la totalité du coût de tels services de base ou complémentaires.
- Les articles 18 et 39 autorisent Alberta Health à réévaluer les demandes de paiement et à mener des audits et des examens de la conformité après que le ministre a effectué le paiement.
- Les paragraphes 9(2), 11(3) et 11(4), 12(1), 13(3) et 14(a) et 14(b) de l’AHCIA stipulent que le ministre peut émettre des avertissements aux praticiens, envoyer des contraventions aux organismes de réglementation professionnelle des praticiens, refuser la participation de praticiens au régime d’assurance-maladie, recouvrer des prestations versées, recouvrer et rembourser un montant exigé ou perçu comme autres frais interdits, ne pas verser de prestations pour les services assurés si l’article 11 est enfreint, et imposer des amendes pour les infractions.
- Alberta Health a publié le 25 mai 2016 le bulletin Med 184 pour fournir aux médecins et au personnel responsable de la facturation de l’information au sujet des activités de facturation interdites en vertu des articles 9 et 11 de l’AHCIA. Ce bulletin est affiché sur le site Web d’Alberta Health (https://open.alberta.ca/dataset/edc7a76a-df4c-4596-9a93-e5dl6belc22a/resource/29310dca-5c5b-46b8-8aed-f8b7ff723ca7/download/ahcipbulletin-med-184-2016.pdf) (accessible en anglais seulement)
Colombie-Britannique
LOI CANADIENNE SUR LA SANTÉ
ÉTAT FINANCIER DES MONTANTS RÉELS DE la SURFACTURATION ET DEs FRAIS MODÉRATEURS
POUR LA PÉRIODE DU 1ER AVRIL 2019 AU 31 MARS 2020
1. Montant de la surfacturation
La surfacturation est définie comme les frais facturés par un médecin à une personne assurée pour des services de soins de santé assurés, en plus du montant normalement acquitté par le régime d’assurance-maladie de la province ou du territoire.
Basé sur la méthodologie de Santé Canada (voir annexe A) 13 275 728 $
Frais basés sur les plaintes non résolues des patients (voir l'annexe B) 95 $
2. Montant des frais modérateurs
Les frais modérateurs sont définis comme étant des frais facturés pour un service de santé assuré, à l’exception des frais imposés par surfacturation. Cela comprend tous les frais perçus pour des services hospitaliers assurés ou des services non liés à un médecin fournis conjointement avec un service médical assuré dans un établissement non hospitalier (p. ex. une clinique privée ou un cabinet privé).
Montant des frais modérateurs perçu pour des services assurés : 0 $
N. B. Des frais peuvent être perçus pour l’hébergement ou les repas fournis à une personne hospitalisée qui, de l’avis du médecin traitant, souffre d’une maladie chronique et séjourne de façon plus ou moins permanente à l’hôpital ou dans une autre institution, suivant la réserve du paragraphe 19(2). Les frais liés à cette réserve ne devraient pas être inclus dans l’état financier.
Total de la surfacturation et des frais modérateurs 13 275 823 $
3. Explication de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs
Les renseignements suivants doivent être inclus dans la description de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs déclarés, y compris si un montant NUL est soumis :
a) Le nom des mesures législatives provinciales ou territoriales qui interdisent la surfacturation et les frais modérateurs (y compris les frais d’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
La Medicare Protection Act (MPA) assume les frais des services médicaux assurés (également appelés « avantages ») fournis aux résidents de la Colombie-Britannique. La MPA établit des règles concernant la facturation des services fournis par les médecins inscrits au Medical Service Plan (MSP). La MPA interdit également à quiconque de facturer aux patients du matériel, des consultations, des interventions, l’utilisation d’un bureau ou d’une clinique, ou tout autre aspect lié à la fourniture d’un avantage, sauf autorisation expresse de la Medical Services Commission (MSC).
La Loi canadienne sur la santé établit les critères que les provinces doivent respecter en ce qui concerne les « services de santé assurés » (qui comprennent tous les services médicalement requis des hôpitaux et des médecins) afin de recevoir la totalité des paiements de transfert fédéraux. La Loi canadienne sur la santé interdit explicitement les frais modérateurs et la surfacturation des patients pour les services assurés et exige que le gouvernement fédéral déduise un montant égal à ces frais des paiements de transfert à une province concernée.
b) Les détails sur le processus d’enquête sur la surfacturation et les frais modérateurs (p. ex. audits réguliers proactifs des factures des prestataires; enquêtes déclenchées à la suite de plaintes de patients, de reportages médiatiques ou autres sources).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Beneficiary and Diagnostic Services Branch :
La Beneficiary and Diagnostic Services Branch du ministère de la Santé de la Colombie-Britannique (le « Ministère ») reçoit la correspondance des bénéficiaires qui signalent des cas possibles de surfacturation et de frais modérateurs. Le personnel du Ministère examine la correspondance et y répond, ce qui comprend le recours à des experts‑conseils médicaux pour l’examen des dossiers médicaux. Dans les cas possibles de surfacturation, des lettres sont envoyées aux cliniques ou aux médecins pour leur demander des précisions sur les frais, ainsi que le remboursement des bénéficiaires en cas de facturation, de surfacturation ou d’imposition de frais modérateurs erronés.
Audit and Investigation Branch, Billing Integrity Program:
En 2017, Santé Canada et le ministère de la Santé de la Colombie-Britannique (le « Ministère ») ont convenu d’une méthode pour déterminer l’étendue et la nature de la surfacturation des patients en Colombie-Britannique, laquelle est décrite dans un mandat et une lettre d’accord. Depuis la mise en place de cet accord, le Ministère a réalisé six audits visant des cliniques de chirurgie privées, ce qui porte le total à sept, dont Cambie. Les résultats de ces audits ont été communiqués à Santé Canada, conformément à l’accord signé en 2017 par les ministres respectifs.
En 2018-2019, d’autres audits ont été mis en suspens afin de s’assurer que le Ministère se conforme à l’injonction de la Cour suprême de la Colombie-Britannique du 23 novembre 2018 interdisant l’application des dispositions relatives à la surfacturation (articles 17, 18 et 45 de la MPA).
Les audits ont repris à la fin de 2020 avec des plans pour réaliser les cinq audits sur les site restants. Trois des cinq audits sur site ont été réalisés, les deux autres étant prévus pour début 2022.
Le Ministère dispose d'une unité d’audit qui est chargée des audits en cours visant des centres de chirurgie privés existants. D'ici 2022, l'unité d'audit a l'intention de réaliser les deux derniers audits de centres de chirurgie privés, ce qui portera le total à 12, y compris celui mené à la clinique de Cambie.
Le Ministère présentera les rapports d’audit finaux sur les cliniques et les fournisseurs individuels à Santé Canada, lesquels sont assujettis à la Loi sur l’accès à l’information et la protection de la vie privée. Le Ministère s’efforce de résoudre les préoccupations et les problèmes juridiques liés à la mise en ligne de versions résumées des rapports d’audit. À cette fin, le Ministère mobilisera des ressources de communication supplémentaires et entamera un processus de recrutement à court terme. La priorité sera de veiller à ce que ces documents soient terminés et publiés en temps opportun.
Sous réserve de précisions supplémentaires de la Cour, le Ministère s’engage à faire preuve de pleine transparence et continuera de travailler avec Santé Canada à l’examen des constatations d’audits au fur et à mesure que le travail est réalisé. Les conférences téléphoniques mensuelles pour discuter de la surfacturation et d’autres questions pertinentes, y compris les résultats des audits, ont été rétablies.
c) Un résumé de toute enquête sur la surfacturation et les frais modérateurs au cours de l’exercice financier, y compris :
- le nombre d’enquêtes;
Trois plaintes pour lesquelles il a été déterminé qu'une surfacturation avait probablement eu lieu.
Quatre plaintes pour lesquelles il a été déterminé qu'il n'y avait pas eu de surfacturation (p. ex. le service n'était pas un avantage).
Une plainte pour laquelle le problème était un problème d'éthique ou de pratique clinique et non un problème de facturation (le patient a été référé au College of Physicians and Surgeons of BC).
- la nature de chaque enquête (p. ex. audits de facturation des médecins; enquêtes déclenchées par les patients; audits de cliniques privées; conclusions de rapports de tiers [p. ex. le vérificateur général]);
Il s’agissait d’enquêtes déclenchées par les patients.
- les cas confirmés et les montants de la surfacturation et des frais modérateurs;
Dans les trois cas, les valeurs en dollars étaient respectivement de 2 764,42 $, 500,00 $ et 95,00 $. Voir l'annexe B pour une ventilation de chaque cas.
- les montants remboursés aux patients.
3 264,42 $ ont été remboursés aux patients
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
d) Des détails sur les mécanismes visant à décourager la surfacturation et les frais modérateurs (p. ex. amendes pour les prestataires fautifs; retenues des paiements au titre du régime, initiatives de sensibilisation des prestataires et des patients, perte de l’agrément de l’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
En octobre 2018, la Colombie-Britannique a mis en œuvre le reste des dispositions du projet de loi 92 de 2003 afin de pouvoir régler le problème de surfacturation et se conformer à la Loi canadienne sur la santé.
Les principaux changements apportés à la MPA par le projet de loi 92 sont les suivants :
- Dispositions en matière d’infractions s’appliquant aux praticiens ou aux cliniques qui enfreignent les clauses relatives à la surfacturation; amendes pouvant s’élever à 10 000 $ pour une première infraction et à 20 000 $ pour toute infraction ultérieure;
- Capacité de la MSC à annuler l’inscription d’un praticien pour un « motif valable »;
- Droit du bénéficiaire (ou de la personne qui paye pour le service) à un remboursement du montant payé en contravention des dispositions en matière de surfacturation énoncées dans la MPA;
- Possibilité pour la MSC de rembourser un bénéficiaire (ou la personne qui paye pour un service assuré) en échange de la cession d’une demande découlant de la surfacturation, et de recouvrer la dette auprès de la personne qui a facturé indûment le service;
- Précisions concernant les limites générales relatives à la surfacturation par les praticiens inscrits;
- Élargissement de la portée des limites de surfacturation de la part des médecins praticiens non inscrits.
Actuellement, les autorités sanitaires régionales (AS) assurent un suivi des contrats relatifs aux interventions chirurgicales pour s’assurer qu’ils sont conformes à toutes les dispositions de la MPA. Les contrats exigent une déclaration de conformité signée par les médecins qui reconnaissent les dispositions de résiliation du contrat entre l'AS et leur clinique concernant la surfacturation. Ces dispositions s'appliquent aux services du médecin sous contrat (qui sont des services assurés) ainsi qu'aux services entrepris par le médecin dans une clinique en dehors du contrat (ces derniers seraient des services assurés fournis à la clinique). Depuis la mise en œuvre des déclarations de conformité en septembre 2018, les AS n’ont résilié aucun contrats avec des cliniques de chirurgie privées pour des motifs liés au rendement ou à la conformité.
Le Ministère travaille en étroite collaboration avec la MSC pour s’assurer que les processus opérationnels permettent de protéger les patients contre la surfacturation. Le Ministère traite les plaintes des patients et enquête sur les allégations de surfacturation pour déterminer si une surfacturation a eu lieu. Dans la mesure du possible, tout au long de l’enquête, le Ministère cherche à résoudre la plainte par l’éducation et la communication avec le médecin.
Yukon
LOI CANADIENNE SUR LA SANTÉ
ÉTAT FINANCIER DES MONTANTS RÉELS DE la SURFACTURATION ET DEs FRAIS MODÉRATEURS
POUR LA PÉRIODE DU 1ER AVRIL 2019 AU 31 MARS 2020
1. Montant de la surfacturation
La surfacturation est définie comme les frais facturés par un médecin à une personne assurée pour des services de soins de santé assurés, en plus du montant normalement acquitté par le régime d’assurance-maladie de la province ou du territoire.
Montant de la surfacturation perçu par les médecins et dentistes inscrits pour les services de santé assurés : 0 $
2. Montant des frais modérateurs
Les frais modérateurs sont définis comme étant des frais facturés pour un service de santé assuré, à l’exception des frais imposés par surfacturation. Cela comprend tous les frais perçus pour des services hospitaliers assurés ou des services non liés à un médecin fournis conjointement avec un service médical assuré dans un établissement non hospitalier (p. ex. une clinique privée ou un cabinet privé).
Montant des frais modérateurs perçu pour des services assurés : 0 $
N. B. Des frais peuvent être perçus pour l’hébergement ou les repas fournis à une personne hospitalisée qui, de l’avis du médecin traitant, souffre d’une maladie chronique et séjourne de façon plus ou moins permanente à l’hôpital ou dans une autre institution, suivant la réserve du paragraphe 19(2). Les frais liés à cette réserve ne devraient pas être inclus dans l’état financier.
Total de la surfacturation et des frais modérateurs 0 $
3. Explication de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs
Les renseignements suivants doivent être inclus dans la description de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs déclarés, y compris si un montant NUL est soumis :
a) Le nom des mesures législatives provinciales ou territoriales qui interdisent la surfacturation et les frais modérateurs (y compris les frais d’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Ni le régime d’assurance-santé, ni le régime d’assurance-hospitalisation du Yukon ne prévoit de frais modérateurs ou de coassurance dans le cas des services de santé assurés. Tous les services sont offerts selon des modalités uniformes sans obstacle financier ou autre obstacle à l’accès. Aucun service assuré au titre du régime d’assurance-santé du Yukon ne fait l’objet d’une surfacturation.
La Loi sur l’assurance-santédu Yukon définit les services de santé assurés comme suit :
« Les services médicaux, de chirurgie dentaire et autres services de santé, y compris la fourniture de médicaments, de matériel médical et dentaire, de prothèses, […] »
Lors de l’exercice 2019-2020, le Yukon ne disposait d’aucun établissement de soins de santé privé à but lucratif fournissant des services de santé assurés. Les renseignements communiqués ne tiennent pas compte des établissements de soins continus gérés par le gouvernement au Yukon.
b) Les détails sur le processus d’enquête sur la surfacturation et les frais modérateurs (p. ex. audits réguliers proactifs des factures des prestataires; enquêtes déclenchées à la suite de plaintes de patients, de reportages médiatiques ou autres sources).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Audits réguliers des demandes de paiement présentées par les médecins et enquêtes réactives déclenchées par les plaintes des clients ou d’autres médecins. Audit annuel par le vérificateur général.
c) Un résumé de toute enquête sur la surfacturation et les frais modérateurs au cours de l’exercice financier, y compris :
- le nombre d’enquêtes; 0
- la nature de chaque enquête (p. ex. audits de facturation des médecins; enquêtes déclenchées par les patients; audits de cliniques privées; conclusions de rapports de tiers [p. ex. le vérificateur général]); N/A
- les cas confirmés et les montants de la surfacturation et des frais modérateurs; 0
- les montants remboursés aux patients. 0
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
d) Details on mechanisms to deter patient extra-billing and user charges (e.g., provider fines; plan payment withholding; provider/patient education initiatives; loss of facility accreditation).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Le préambule de la grille tarifaire des médecins du Yukon stipule ce qui suit :
[traduction] « Dans le cas des services de santé assurés, aucuns frais dépassant le barème de paiement ou s’y ajoutant ne peuvent être facturés au YHCIP (régime d’assurance-santé du Yukon). »
Territoires du Nord-Ouest
LOI CANADIENNE SUR LA SANTÉ
ÉTAT FINANCIER DES MONTANTS RÉELS DE la SURFACTURATION ET DEs FRAIS MODÉRATEURS
POUR LA PÉRIODE DU 1ER AVRIL 2019 AU 31 MARS 2020
1. Montant de la surfacturation
La surfacturation est définie comme les frais facturés par un médecin à une personne assurée pour des services de soins de santé assurés, en plus du montant normalement acquitté par le régime d’assurance-maladie de la province ou du territoire.
Montant de la surfacturation perçu par les médecins et dentistes inscrits pour les services de santé assurés : 0 4
2. Montant des frais modérateurs
Les frais modérateurs sont définis comme étant des frais facturés pour un service de santé assuré, à l’exception des frais imposés par surfacturation. Cela comprend tous les frais perçus pour des services hospitaliers assurés ou des services non liés à un médecin fournis conjointement avec un service médical assuré dans un établissement non hospitalier (p. ex. une clinique privée ou un cabinet privé).
Montant des frais modérateurs perçu pour des services assurés : 0 $
N. B. Des frais peuvent être perçus pour l’hébergement ou les repas fournis à une personne hospitalisée qui, de l’avis du médecin traitant, souffre d’une maladie chronique et séjourne de façon plus ou moins permanente à l’hôpital ou dans une autre institution, suivant la réserve du paragraphe 19(2). Les frais liés à cette réserve ne devraient pas être inclus dans l’état financier.
Total de la surfacturation et des frais modérateurs 0 $
3. Explication de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs
Les renseignements suivants doivent être inclus dans la description de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs déclarés, y compris si un montant NUL est soumis :
a) Le nom des mesures législatives provinciales ou territoriales qui interdisent la surfacturation et les frais modérateurs (y compris les frais d’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Les Territoires du Nord-Ouest ont deux textes législatifs qui interdisent la surfacturation et l’imposition de frais modérateurs. Le paragraphe 14(1) de la Loi sur l’assurance-maladie des Territoires du Nord-Ouest stipule : « Il est interdit à un médecin de demander à un assuré ou de recouvrer d’un assuré des honoraires supérieurs à la prestation relative au service assuré, sauf s’il a fait un choix qui est encore en vigueur. » De même, le paragraphe 8(2) du Règlement sur l’assurance-hospitalisation pris en vertu de la Loi sur l’assurance-hospitalisation et l’administration des services de santé et des services sociaux prévoit ce qui suit : « Dans le cas d’un hôpital ou d’un hôpital fédéral situé dans une province ou un territoire participant aux termes de la loi fédérale [c.-à-d. la Loi canadienne sur la santé], le taux exigible ne peut être supérieur à celui établi par la province ou le territoire en cause pour cet hôpital, moins les frais autorisés. » Par conséquent, les résidents des Territoires du Nord-Ouest sont protégés contre la surfacturation et l’imposition de frais modérateurs lorsqu’ils reçoivent des services assurés sur le territoire, ainsi qu’à l’extérieur de celui-ci, en vertu d’une entente de facturation réciproque.
b) Les détails sur le processus d’enquête sur la surfacturation et les frais modérateurs (p. ex. audits réguliers proactifs des factures des prestataires; enquêtes déclenchées à la suite de plaintes de patients, de reportages médiatiques ou autres sources).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Loi sur l’assurance-maladie, paragraphes 8(1), (2), (3) et (4)
8(1) Le directeur peut réviser un compte de services assurés qu’un médecin a présenté, si, à la suite de l’examen fait en vertu de l’article 7, il lui semble, selon le cas : a) que la totalité ou une partie des services assurés n’ont pas été véritablement rendus; b) que la totalité ou une partie des services assurés n’étaient pas médicalement nécessaires; c) que la totalité ou une partie des services assurés n’ont pas été rendus en conformité avec les normes et pratiques professionnelles reconnues; d) que la nature des services assurés est faussée.
(2) En cas de révision aux termes du paragraphe (1), le directeur peut faire les rajustements appropriés en ce qui concerne le montant versé au médecin à l’égard des services assurés.
(3) Si le montant versé à un médecin à l’égard des services assurés est supérieur à la prestation payable à la suite du rajustement visé au paragraphe (2), la différence entre le montant versé et le montant rajusté constitue une créance du gouvernement des Territoires du Nord-Ouest. Le directeur peut recouvrer ce montant du médecin : a) en retenant sur les prestations payables au médecin un montant équivalant à la différence entre le montant versé et le montant rajusté; b) en intentant une action civile; c) en conformité avec une entente entre le directeur et le médecin relativement au paiement du montant.
(4) Si le montant versé au médecin à l’égard des services assurés est inférieur à la prestation payable à la suite du rajustement visé au paragraphe (2), le directeur verse au médecin un montant correspondant à la différence entre le montant versé et le montant rajusté.
Les Territoires du Nord-Ouest ont mis en place un système « axé sur les plaintes » et prennent des mesures pour répondre aux préoccupations et améliorer les soins et les services pour leurs résidents. Lorsqu’un résident a une préoccupation ou un problème relativement à un soin reçu, il est d’abord encouragé à discuter avec son fournisseur de soins de santé local. Si le problème ne peut être réglé, le résident est invité à communiquer avec son représentant des patients désigné pour que celui-ci l’aide à corriger la situation et à déposer une plainte officielle.
La Loi sur l’assurance-maladie comprend une disposition qui permet au ministre de la Santé et des Services sociaux de créer un Comité d’appel des prestations qui peut étudier toute question que lui renvoie le Ministre, y compris les plaintes lorsqu’un médecin fait de la surfacturation et perçoit des frais modérateurs. À l’heure actuelle, il n’est pas nécessaire de créer ce comité, car presque tous les médecins sont rémunérés en vertu d’accords contractuels avec le gouvernement des Territoires du Nord-Ouest.
Aucun audit n’a été effectué. Le territoire compte surtout des médecins salariés.
Tous les médecins des Territoires du Nord-Ouest, sauf deux, sont sous contrat avec l’autorité de santé des Territoires du Nord-Ouest et ne facturent pas de services à l’acte. Les deux médecins des Territoires du Nord-Ouest qui pratiquent la rémunération à l’acte et tous les spécialistes en visite utilisent les services de commis à la facturation locaux des Territoires du Nord-Ouest qui facturent les honoraires appropriés selon le tarif des Territoires du Nord-Ouest.
c) Un résumé de toute enquête sur la surfacturation et les frais modérateurs au cours de l’exercice financier, y compris :
- le nombre d’enquêtes; Zero
- Nature of each investigation (e.Anywaysg., physician billing audits; patient triggered investigations; private clinic audits; third party report findings (e.g., Auditor General))
- les cas confirmés et les montants de la surfacturation et des frais modérateurs; $0
- les montants remboursés aux patients. $0
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
d)Des détails sur les mécanismes visant à décourager la surfacturation et les frais modérateurs (p. ex. amendes pour les prestataires fautifs; retenues des paiements au titre du régime, initiatives de sensibilisation des prestataires et des patients, perte de l’agrément de l’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Surtout des médecins salariés
Tous les médecins des Territoires du Nord-Ouest, sauf deux, sont sous contrat avec l’autorité de santé des Territoires du Nord-Ouest et ne facturent pas de services à l’acte. Les deux médecins des Territoires du Nord-Ouest qui pratiquent la rémunération à l’acte et tous les spécialistes en visite utilisent les services de commis à la facturation locaux des Territoires du Nord-Ouest qui facturent les honoraires appropriés selon le tarif des Territoires du Nord-Ouest.
Nunavut
LOI CANADIENNE SUR LA SANTÉ
ÉTAT FINANCIER DES MONTANTS RÉELS DE la SURFACTURATION ET DEs FRAIS MODÉRATEURS
POUR LA PÉRIODE DU 1ER AVRIL 2019 AU 31 MARS 2020
1. Montant de la surfacturation
La surfacturation est définie comme les frais facturés par un médecin à une personne assurée pour des services de soins de santé assurés, en plus du montant normalement acquitté par le régime d’assurance-maladie de la province ou du territoire.
Montant de la surfacturation perçu par les médecins et dentistes inscrits pour les services de santé assurés : 0,00 $
2. Montant des frais modérateurs
Les frais modérateurs sont définis comme étant des frais facturés pour un service de santé assuré, à l’exception des frais imposés par surfacturation. Cela comprend tous les frais perçus pour des services hospitaliers assurés ou des services non liés à un médecin fournis conjointement avec un service médical assuré dans un établissement non hospitalier (p. ex. une clinique privée ou un cabinet privé).
Montant des frais modérateurs perçu pour des services assurés : 0,00 $
N. B. Des frais peuvent être perçus pour l’hébergement ou les repas fournis à une personne hospitalisée qui, de l’avis du médecin traitant, souffre d’une maladie chronique et séjourne de façon plus ou moins permanente à l’hôpital ou dans une autre institution, suivant la réserve du paragraphe 19(2). Les frais liés à cette réserve ne devraient pas être inclus dans l’état financier.
Total de la surfacturation et des frais modérateurs 0,00 $
3. Explication de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs
Les renseignements suivants doivent être inclus dans la description de la méthode utilisée pour déterminer le montant de la surfacturation et le montant des frais modérateurs déclarés, y compris si un montant NUL est soumis :
a) Le nom des mesures législatives provinciales ou territoriales qui interdisent la surfacturation et les frais modérateurs (y compris les frais d’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
Le Nunavut fait appel à des médecins en vertu d'ententes contractuelles et ne facture pas à l'acte. Par conséquent, il n'y a pas de frais de surfacturation à signaler. RAPPORT « NUL ».
Le Nunavut n'impose pas actuellement de frais modérateurs dans les établissements publics de soins de santé. RAPPORT « NUL ».
b) Les détails sur le processus d’enquête sur la surfacturation et les frais modérateurs (p. ex. audits réguliers proactifs des factures des prestataires; enquêtes déclenchées à la suite de plaintes de patients, de reportages médiatiques ou autres sources).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
S.O. - Voir ci-dessus.
c) Un résumé de toute enquête sur la surfacturation et les frais modérateurs au cours de l’exercice financier, y compris :
- le nombre d’enquêtes;
- la nature de chaque enquête (p. ex. audits de facturation des médecins; enquêtes déclenchées par les patients; audits de cliniques privées; conclusions de rapports de tiers [p. ex. le vérificateur général]);
- les cas confirmés et les montants de la surfacturation et des frais modérateurs;
- les montants remboursés aux patients.
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
S.O. - Voir ci-dessus.
d) Des détails sur les mécanismes visant à décourager la surfacturation et les frais modérateurs (p. ex. amendes pour les prestataires fautifs; retenues des paiements au titre du régime, initiatives de sensibilisation des prestataires et des patients, perte de l’agrément de l’établissement).
Veuillez utiliser autant d’espace que nécessaire ci-dessous ou ajouter des pages supplémentaires au besoin.
S.O. - Voir ci-dessus.
Annexe C : Lettres d’interprétation des politiques
Il existe trois énoncés de politiques clés qui précisent la position du gouvernement fédéral concernant la Loi canadienne sur la santé. Ces énoncés sont présentés sous forme de lettres ministérielles par d’anciens ministres de la Santé à leurs homologues provinciaux et territoriaux.
[Voici le texte de la lettre envoyée le 15 juillet 1985 au ministre des Affaires sociales du Québec par l’honorable Jake Epp, ministre de la Santé et du Bien-être social. (Nota : le ministre Epp a envoyé une lettre identique en anglais aux autres ministres provinciaux et territoriaux de la Santé le 18 juin 1985.)]
Le 15 juillet 1985
OTTAWA, K1A 0K9
Monsieur le Ministre,
Maintenant que j’ai terminé ma ronde de consultations bilatérales au cours des derniers mois avec les ministres provinciaux et territoriaux de la Santé, de même que lors de la rencontre de Winnipeg les 16 et 17 mai, j’aimerais confirmer mes intentions relativement à l’interprétation et à la mise en œuvre de la Loi canadienne sur la santé. J’apprécierais plus particulièrement que vous me fassiez connaître par écrit vos vues au sujet des projets de règlements ci-joints afin que je puisse prendre les mesures nécessaires pour assurer leur promulgation dès que possible. Aussi, je vous écrirai plus longuement concernant les informations dont j’aurai besoin pour préparer le rapport annuel que je dois soumettre au Parlement.
Tel que souligné lors de notre réunion à Winnipeg, j’entends respecter la compétence des provinces pour tout ce qui touche à la santé et à la prestation des services de santé. Je sais, par conviction et par expérience, qu’on peut accomplir davantage dans l’harmonie et la collaboration que dans la discorde et l’affrontement.
En ce qui a trait à la Loi canadienne sur la santé, la conclusion qui s’impose à moi, à la suite de nos entretiens, c’est que nous sommes tous au même titre les dépositaires de la confiance du public et que nous nous sommes tous promis de conserver un système d’assurance-santé universel, complet, accessible et transférable, géré par un organisme public à l’avantage de tous les habitants du Canada, et que nous allons l’améliorer si c’est possible.
Nos échanges ont renforcé la conviction que j’avais déjà, à savoir que vous avez besoin de suffisamment de latitude et de souplesse administrative pour faire fonctionner vos régimes d’assurance-santé. Vous connaissez bien mieux que moi les besoins et les priorités des habitants de vos provinces par rapport aux facteurs géographiques et économiques. Il est essentiel, par ailleurs, que les provinces assument la responsabilité qui leur incombe en premier d’assurer les services de santé.
J’ai eu en même temps le sentiment que les provinces désirent que le gouvernement fédéral continue de jouer un rôle concret, tant sur le plan monétaire qu’autrement, afin de les aider dans leurs efforts pour tenter de réaliser les objectifs fondamentaux du système de soins: protéger, favoriser et restaurer le bien-être physique et mental des Canadiens. en tant que groupe, les ministres provinciaux et territoriaux de la Santé acceptent l’existence d’une association coopérative avec le gouvernement fédéral basée d’abord sur les contributions que ce dernier verse au titre des soins et des services complémentaires de santé assurés.
Je dirais peut-être aussi que la Loi canadienne sur la santé ne constitue pas la réponse aux défis devant lesquels nous nous trouvons pour ce qui est de l’appareil de santé. Il me tarde de travailler avec vous dans un esprit de collaboration afin que nous puissions relever des défis comme l’évolution rapide de la technologie médicale et le vieillissement de la population, et que nous arrivions à définir des stratégies de promotion de la santé ainsi que d’autres formules pour assurer les soins.
Pour revenir à la tâche immédiate que représente l’application de la Loi canadienne sur la santé, je veux établir quelques énoncés raisonnablement complets de politique générale fédérale, à commencer par chacun des critères contenus dans la mesure législative.
Gestion publique
Le critère de la gestion publique est généralement accepté. Le but est de laisser la gestion des régimes provinciaux d’assurance-santé à une autorité publique, responsable devant le gouvernement provincial des décisions prises au sujet des seuils de prestations et des services, et assujettie à la vérification de ses dossiers et de ses comptes par une autorité publique.
Intégralité
La Loi canadienne sur la santé n’a pas pour but d’étendre ou de réduire la gamme de services assurés prévue dans l’ancienne législation fédérale. Sont compris dans les services assurés les soins hospitaliers nécessaires de l’avis d’un médecin, les services médicaux et les services de chirurgie dentaire qui doivent obligatoirement être dispensés à l’hôpital. Les régimes provinciaux doivent couvrir le coût des services aux malades hospitalisés et des services aux malades externes associés à la prestation des soins actifs, des soins de réadaptation et des soins aux malades chroniques. Pour ce qui est des services médicaux, les services assurés englobent généralement les services exigés pour des raisons médicales dispensés par des médecins autorisés de même que les interventions de chirurgie dentaire qui exigent l’hôpital pour être pratiquées comme il se doit. Les services dispensés par les autres professionnels des soins, sauf ceux qui doivent fournir les services hospitaliers nécessaires, ne sont pas assujettis aux critères de la loi.
À l’intérieur de ces paramètres généraux, les provinces, de même que les médecins, ont le privilège et aussi la responsabilité de dire en quoi consistent les services médicaux nécessaires pour des raisons médicales. Ce sont aussi les provinces qui déterminent quels hôpitaux et quels services hospitaliers sont exigés pour fournir les soins actifs, les soins de réadaptation ou les soins aux malades chroniques.
Universalité
Le but de la Loi canadienne sur la santé est de garantir que tous les habitants reconnus d’une province ont droit à la protection et aux prestations en vertu d’un des douze régimes provinciaux ou territoriaux d’assurance-santé. Cependant les résidents éligibles ont la latitude et peuvent élire de ne pas adhérer au régime provincial.
L’accord sur l’admissibilité et la transférabilité fournit des directives utiles pour établir le domicile et déterminer les modalités qui permettent d’obtenir et de conserver la protection. Les dispositions en sont compatibles avec celles de la loi.
Je veux dire quelques mots au sujet des primes. Les provinces ont incontestablement le droit de prélever des impôts et la Loi canadienne sur la santé n’entrave pas ce droit. La loi n’interdit pas le système de primes en soi, pourvu que le régime provincial d’assurance-santé soit appliqué et géré de manière à ne pas refuser la protection ou empêcher l’accès aux services hospitaliers et aux services médicaux nécessaires pour les habitants reconnus d’une province. Les modalités administratives devraient être telles que les habitants ne soient pas privés de la protection parce qu’ils sont incapables de payer les primes.
Je suis conscient des problèmes auxquels font face certaines provinces dans le cas des touristes et des visiteurs qui peuvent avoir besoin de services de santé pendant leur séjour au Canada. Avec mes collègues du Cabinet, le ministre des Affaires extérieures et la ministre de l’emploi et de l’Immigration, je veux effectuer un examen de ce qui se fait actuellement pour que tous les moyens soient pris afin d’informer les visiteurs éventuels de la nécessité de se protéger en se procurant une assurance-santé suffisante avant d’entrer au Canada.
En somme, je crois qu’en notre qualité de ministres de la Santé, nous avons tous l’obligation de poursuivre l’objectif, autrement dit, faire en sorte que toutes les personnes dûment domiciliées dans une province obtiennent et conservent le droit aux services assurés, et cela selon des modalités uniformes.
Transférabilité
Les dispositions de la Loi canadienne sur la santé relatives à la transférabilité visent à fournir aux assurés une protection ininterrompue en vertu de leur régime d’assurance-santé quand ils s’absentent temporairement de la province où ils sont domiciliés ou quand ils se déplacent d’une province à une autre. Pendant un séjour temporaire dans une autre province, les habitants reconnus d’une province ne devraient pas être obligés de payer de leur poche pour obtenir les services hospitaliers ou médicaux nécessaires. Les fournisseurs de soins devraient avoir l’assurance de toucher des montants raisonnables à l’égard du coût de ces services.
Quant aux services assurés reçus pendant un séjour à l’étranger, le but est de garantir une indemnisation raisonnable au titre des services hospitaliers ou médicaux d’urgence qui sont nécessaires ou des services prescrits qui n’existent pas dans une province ou dans les provinces voisines. En général, les formules de paiement rattachées aux indemnités qui auraient été versées au titre des mêmes services dispensés dans une province pourraient être acceptées pour les besoins de la Loi canadienne sur la santé.
Dans mes entretiens avec les ministres provinciaux et territoriaux, j’ai senti un désir d’arriver aux objectifs souhaités en matière de transférabilité et de réduire au minimum les difficultés que les Canadiens peuvent rencontrer quand ils se déplacent au Canada. Je crois que les ministres de la Santé des provinces et des territoires sont tous désireux de voir à ce que ces services soient fournis de façon plus efficace et d’une manière plus économique pour que les Canadiens puissent conserver leur protection d’assurance-santé ou obtenir les prestations ou les services sans empêchement indu.
Des progrès appréciables ont été réalisés ces dernières années grâce aux accords de réciprocité qui permettent d’atteindre les objectifs de transférabilité visés par la Loi canadienne sur la santé en ce qui a trait à la protection à l’intérieur du Canada. Ces accords ne font pas obstacle aux droits et privilèges des provinces quand il s’agit de déterminer quels sont les services rendus dans une autre province et d’en prévoir l’indemnisation. Ils n’empêchent pas non plus les provinces d’exercer un contrôle raisonnable par le moyen de l’approbation préalable des interventions facultatives. Mais je reconnais qu’il y a encore du travail à faire relativement aux modalités de paiement entre les provinces pour atteindre cet objectif, surtout par rapport aux services des médecins.
Je suis bien conscient que toutes les difficultés ne peuvent être résolues du jour au lendemain et qu’il faudra allouer assez de temps pour que les régimes provinciaux arrivent à ne pas exiger de frais directs des malades pour les services hospitaliers et les services médicaux nécessaires fournis dans les autres provinces.
Quant aux services nécessaires fournis à l’étranger, j’ai confiance que nous pouvons établir des normes acceptables d’indemnisation au titre des services médicaux et des services hospitaliers essentiels. La Loi ne définit pas de formule particulière et je serais heureux de connaître vos vues à ce sujet.
Pour que nos efforts s’harmonisent, je proposerais de demander au Comité consultatif fédéral-provincial des services médicaux et des services en établissement d’examiner différentes possibilités et de présenter d’ici un an des solutions pour atteindre ces objectifs.
Accessibilité raisonnable
La Loi est assez claire à l’égard de certains aspects de l’accessibilité. Ce qu’elle cherche à faire, c’est de décourager la pratique voulant que des frais soient exigés sur-le-champ pour les services assurés fournis aux assurés et d’empêcher que s’exercent de fâcheuses distinctions à l’égard d’un groupe de population en ce qui a trait à la facturation des services ou de l’usage nécessaire des services assurés. La Loi met en même temps l’accent sur l’association qui doit exister entre les fournisseurs des services assurés et les gestionnaires des régimes provinciaux, exigeant que les régimes provinciaux comportent des mécanismes raisonnables de paiement ou d’indemnisation pour que les usagers aient un accès raisonnable aux services. Je veux souligner de nouveau mon intention de respecter les privilèges des provinces relativement à l’organisation, à l’émission d’un permis d’exercice, à l’offre, à la répartition de la main-d’œuvre, ainsi qu’à l’affectation des ressources et aux priorités dans le cas des services assurés. Je tiens à vous assurer que le gouvernement fédéral ne recourra pas à la disposition relative à l’accès raisonnable pour intervenir directement dans des questions comme l’existence matérielle ou géographique des services ou la régie par les provinces des établissements et des professions qui fournissent les services assurés. Les grandes questions ayant trait à l’accès aux services de santé me seront inévitablement signalées. Je veux vous donner l’assurance que mon Ministère travaillera par l’intermédiaire des bureaux des ministres provinciaux et territoriaux, et de concert avec eux, afin de régler ces questions.
Mon but en vous faisant part de mes intentions au sujet des critères contenus dans la Loi canadienne sur la santé, c’est de nous permettre de travailler ensemble à définir notre système national d’assurance-santé. Je crois que si nous poursuivons le dialogue, si nous sommes favorables à l’idée d’échanger des renseignements et que nous voulons le faire, et si nous comprenons bien de part et d’autre les règles du jeu, nous pouvons mettre en œuvre la Loi sans animosité et sans conflit. Je préférerais que les ministres provinciaux et territoriaux aient eux-mêmes une possibilité d’interpréter les critères de la Loi canadienne sur la santé et de les appliquer à leurs régimes d’assurance-santé respectifs. Je crois également que les ministres de la Santé des provinces et des territoires comprennent et acceptent tous que j’ai des comptes à rendre au Parlement du Canada, et que je dois notamment présenter tous les ans un rapport sur le fonctionnement des régimes provinciaux d’assurance-santé en ce qui a trait au respect de ces critères fondamentaux.
Conditions
Cela m’amène aux conditions relatives à l’obligation de reconnaître les contributions fédérales et à celles de fournir des renseignements, l’une et l’autre pouvant être précisées dans le règlement. À ce propos, je veux me guider sur les principes suivants :
- faire le moins de règlements possibles et seulement si c’est absolument nécessaire;
- compter sur la bonne volonté des ministres pour reconnaître comme il se doit le rôle et la contribution du gouvernement fédéral et pour fournir de plein gré les renseignements nécessaires afin d’exécuter la loi et de faire rapport au Parlement;
- recourir à la concertation et à l’échange de renseignements qui nous profitent mutuellement comme moyens privilégiés pour mettre en œuvre et faire appliquer la Loi canadienne sur la santé;
- utiliser les mécanismes qui existent déjà pour échanger des renseignements à l’avantage mutuel de nos administrations.
En ce qui a trait à la reconnaissance des contributions fédérales à la santé par les gouvernements provinciaux et territoriaux, je suis convaincu que nous pouvons normalement arriver sans peine à nous entendre sur la solution appropriée. À mon avis, la meilleure formule, c’est de montrer qu’en tant que ministres de la Santé, nous travaillons ensemble dans l’intérêt du contribuable et du malade.
À l’égard de l’information, je m’en tiens à l’engagement que j’ai pris d’améliorer si possible les systèmes nationaux de données déjà en place, et cela dans un esprit de collaboration et de coopération. Ces systèmes servent à plus d’une fin et fournissent au gouvernement fédéral aussi bien qu’aux autres organismes et au grand public des données essentielles sur notre appareil de soins et l’état de santé de notre population. J’entrevois la poursuite d’un travail en association qui permettra d’améliorer les systèmes d’information sanitaire dans des domaines comme les taux de morbidité et de mortalité, l’état de santé, le fonctionnement des services de santé et leur utilisation, le coût et le financement des soins.
Je crois fermement que le gouvernement fédéral n’a pas besoin de réglementer ces questions. Je n’ai donc pas l’intention de recourir au pouvoir de réglementation pour ce qui est des renseignements exigés en vertu de la Loi canadienne sur la santé quand il s’agit d’étendre ou de modifier les systèmes généraux de données et les échanges de renseignements. Afin que l’information relative à la Loi canadienne sur la santé circule le plus économiquement possible, je vois seulement deux mécanismes particuliers, et essentiels, de transfert des données :
- des estimations et des bilans sur la surfacturation et les frais modérateurs;
- un bilan provincial annuel (peut-être sous la forme d’une lettre qui me sera envoyée) à présenter à peu près six mois après la fin de l’exercice financier, décrivant le fonctionnement des régimes provinciaux respectifs d’assurance-santé par rapport aux critères et aux conditions de la Loi canadienne sur la santé
Au sujet du premier point, je propose d’établir des règlements dont le contenu sera identique à celui des règlements qui ont été acceptés pour 1985-86. Vous trouverez un projet de règlements joint à titre d’annexe I. Pour aider à préparer le bilan provincial annuel auquel je fais allusion au deuxième point, j’ai élaboré des directives générales qui constituent l’annexe II. Au-delà de ces documents bien précis, j’ai confiance que l’échange spontané et mutuellement bénéfique d’éléments tels que les lois, les règlements et les descriptions de programmes se poursuivra.
Une question a été soulevée au cours de nos entretiens antérieurs que nous avons eus au début, à savoir si les estimations ou les retenues en ce qui a trait aux frais modérateurs et à la surfacturation devraient être fondées sur les « montants facturés » ou sur les « montants perçus ». La Loi établit clairement que les retenues doivent être basées sur les montants facturés. Or, en ce qui a trait aux frais modérateurs, des régimes provinciaux acquittent les frais indirectement pour certaines personnes. Lorsqu’il est nettement démontré qu’un régime provincial rembourse aux fournisseurs de soins le montant facturé mais ne le perçoit pas, disons à l’égard des bénéficiaires de l’aide sociale ou dans le cas des comptes impayés, il faudra rajuster en conséquence les estimations et les retenues.
Je veux insister sur le fait que lorsqu’un régime provincial n’autorise pas les frais modérateurs, tout le système doit être conforme au but du critère de l’accessibilité raisonnable énoncé [dans cette lettre].
Règlements
En plus de ceux qui visent la reconnaissance du rôle fédéral et les renseignements à fournir, dont il est question précédemment, la loi prévoit l’établissement de règlements ayant rapport aux services hospitaliers exclus et de règlements relatifs à la définition des services complémentaires de santé.
Vous êtes au courant que la loi spécifie que chacune des provinces doit être consultée et qu’il doit y avoir entente au sujet des règlements. Les discussions que j’ai eues avec vous n’ont fait ressortir que certaines inquiétudes au sujet de l’ensemble provisoire de services exclus des règlements sur les services hospitaliers, ci-joint.
De même, je n’ai pas perçu d’inquiétude au sujet du projet de règlements qui définit les services complémentaires de santé. Ces règlements aident à fournir des précisions pour que les provinces puissent interpréter la loi et gérer les régimes et programmes en cours. Ils ne modifient pas sensiblement ou en substance ceux qui ont été en vigueur pendant huit ans en vertu de la partie IV de la Loi de 1977 sur les contributions à l’enseignement postsecondaire et à la santé. Il se pourrait bien, cependant, quand nous commencerons à examiner les défis à relever dans le domaine des soins, que nous devions songer à revoir ces définitions.
J’ai voulu par cette lettre essayer d’établir des règles de base souples, raisonnables et claires pour faciliter à l’échelon provincial, aussi bien qu’à l’échelon fédéral, l’administration de la Loi canadienne sur la santé. J’ai voulu englober beaucoup de questions, dont l’interprétation des critères, la position fédérale au sujet des conditions et les projets de règlements. Je suis évidemment conscient qu’une lettre de cette sorte ne peut pas traiter de chacun des points qui préoccupent chaque ministre de la Santé. Il est donc essentiel qu’un dialogue et que la communication se poursuivent.
En terminant, laissez-moi vous remercier de l’aide que vous avez apportée pour en arriver à ce que je crois être un point de vue généralement accepté en ce qui a trait à l’interprétation et à l’application de la Loi. Tel que mentionné au début de cette lettre, je vous saurais gré de me signaler par écrit, sous peu vos vues sur les projets de règlements ci-joints. J’ai l’intention de vous écrire bientôt au sujet de l’échange volontaire de renseignements dont nous avons discuté, relativement à l’administration de la Loi et du rapport à présenter au Parlement.
Je vous prie d’agréer, Monsieur le Ministre, l’expression de ma considération distinguée.
Jake Epp[Voici le texte de la lettre envoyée le 6 janvier 1995 à tous les ministres provinciaux et territoriaux de la Santé par l’honorable Diane Marleau, ministre de la Santé.]
Le 6 janvier 1995
Cher collègue,
Objet : la Loi canadienne sur la santé
La Loi canadienne sur la santé est en vigueur depuis un peu plus d’une décennie. Les principes énoncés dans la loi (gestion publique, intégralité, universalité, transférabilité et accessibilité) continuent d’être appuyés par tous les gouvernements provinciaux et territoriaux et par la grande majorité des Canadiens et des Canadiennes. Mais l’érosion possible du système de santé canadien administré et financé par le secteur public suscite des craintes, et il est essentiel de prendre les moyens nécessaires pour préserver ces principes.
Il est clair à la suite de la réunion de Halifax tenue récemment, que plusieurs ministres de la Santé sont préoccupés par une tendance à interpréter la Loi de façons divergentes. J’aborderai d’autres questions à la fin de la présente lettre à cet égard. Toutefois, ma préoccupation principale concerne les cliniques privées et les frais d’établissement qu’elles perçoivent auprès de leurs patients. C’est un problème qui n’est pas nouveau pour les ministres de la Santé. Il a fait l’objet d’importantes discussions lors de note réunion à Halifax l’an dernier. Pour les raisons que j’expose dans cette lettre, je suis convaincue que la prolifération d’un « second palier » d’établissements, exploités entièrement ou dans une large mesure en dehors du système de santé administré et financé par des fonds publics, et dispensant des services médicalement nécessaires, constitue une menace sérieuse pour le système de soins de santé du Canada.
Plus précisément, et plus directement, je considère que les frais d’établissement exigés par les cliniques privées pour des services médicalement nécessaires représentent un problème sérieux qui doit être réglé. Selon moi, de tels frais constituent des frais modérateurs et à ce titre, ils contreviennent au principe de l’accessibilité de la Loi canadienne sur la santé.
Bien que ces frais d’établissement ne soient pas définis dans la loi fédérale, ni dans les dispositions législatives de la plupart des provinces, ce terme renvoie aux montants d’argent qui peuvent être exigés pour des services de type hospitalier dispensés en clinique et qui ne sont pas remboursés par la province, par opposition aux services fournis par un médecin. Lorsque ces frais d’établissement sont imposés pour des services médicalement nécessaires dispensés dans une clinique qui reçoit, par ailleurs, en vertu du régime d’assurance-santé de la province, des fonds publics pour la prestation de ces services, ces frais constituent un obstacle financier à l’accessibilité des services. Ils enfreignent par conséquent la disposition de la loi relative aux frais modérateurs (article 19).
Les frais d’établissement sont, à mon avis, inacceptables parce qu’ils limitent l’accès aux services médicalement nécessaires. De plus, lorsque des cliniques qui reçoivent des fonds publics pour dispenser des services médicalement nécessaires exigent en supplément des frais d’établissement, les personnes qui ont les moyens de payer de tels frais sont directement subventionnées par tous les autres Canadiens et Canadiennes. Il m’apparaît tout à fait inacceptable de subventionner de la sorte un système de santé à deux paliers.
Ma position sur les frais d’établissement repose sur deux arguments. Le premier touche la politique en matière de santé. Dans le contexte actuel de la prestation des services de santé, une interprétation qui permet l’imposition de frais d’établissement pour des services médicalement nécessaires alors que le régime d’assurance-santé de la province couvre les honoraires du médecin va à l’encontre de l’esprit et de l’objet de la Loi. Autrefois, de nombreux services médicaux exigeaient an séjour à l’hôpital; maintenant, grâce aux progrès de la technologie médicale et à la tendance à dispenser des services dans des endroits plus accessibles, il est possible d’offrir une vaste gamme de soins ou de services ambulatoires à l’extérieur du cadre hospitalier traditionnel. Le critère de la loi relatif à l’accessibilité, critère dont la disposition sur les frais modérateurs ne constitue qu’un exemple, avait, de toute évidence, pour objet de veiller à ce que les résidents du Canada reçoivent tous les services de santé médicalement nécessaires, sans obstacle financier ou autre, et quel que soit l’endroit où ces services sont dispensés. Ce critère doit conserver son sens initial quelle que soit la façon dont l’exercice de la médecine évolue.
Le deuxième argument relève de l’interprétation juridique. La définition du terme « hôpital » prévue dans la loi comprend tout établissement qui offre des soins hospitaliers aux personnes souffrant de maladie aiguë ou chronique ou exigeant des services de réadaptation. Cette définition couvre aussi les établissements de soins de santé connus sous le nom de « clinique ». Pour des raisons touchant à la fois la politique et l’interprétation juridique, je considère donc que lorsqu’un régime d’assurance-santé provincial prévoit le paiement d’honoraires de médecin pour des services médicalement nécessaires dispensés dans une clinique, il doit également prévoir le paiement des services (hospitaliers) connexes associés à la prestation de ces services, sans quoi la province en question devra s’attendre à l’application de déductions correspondant au total des frais modérateurs.
Je me rends bien compte que cette interprétation nécessitera certaines modifications, particulièrement dans les provinces où des cliniques exigent actuellement des frais d’établissement applicables à des services de santé médicalement nécessaires. Afin d’éviter des difficultés qui pourraient être jugées déraisonnables, je fixe au 15 octobre 1995 la date de mise en application de cette interprétation. Les provinces disposeront ainsi du temps requis pour mettre en place les dispositions législatives ou réglementaires qui s’imposent. À compter du 15 octobre 1995, toutefois, je commencerai à déduire des paiements de transfert toute somme exigée pour des frais d’établissement lorsque des services de santé médicalement nécessaires sont en cause, comme le prévoit l’article 20 de la Loi canadienne sur la santé. À mon avis, les provinces bénéficieront ainsi d’une période de transition raisonnable étant donné qu’elles sont maintenant saisies de mes préoccupations concernant les cliniques privées, et compte tenu des progrès déjà réalisés par le Comité consultatif fédéral-provincial-territorial sur les services de santé qui se penche sur la question des cliniques privées depuis déjà un bon moment.
Je tiens à préciser que je ne cherche pas à empêcher l’utilisation de cliniques pour dispenser des services de santé médicalement nécessaires. Je sais que dans bien des cas, elles représentent un moyen efficace d’offrir des services de santé à moindre coût, et souvent en ayant recours à des techniques avancées. J’entends, par contre, veiller à ce que les services de santé médicalement nécessaires soient dispensés suivant des modalités uniformes et cela, quel que soit l’endroit où ils sont offerts. Les principes de la Loi canadienne sur la santé sont suffisamment souples pour permettre l’évolution de la médecine et de la prestation des soins de santé. Cependant, cette évolution ne saurait mener à la création d’un système de santé à deux paliers.
Comme je l’ai déjà mentionné dans cette lettre, même si la question des frais modérateurs constitue ma préoccupation immédiate, je m’inquiète également des questions plus générales soulevées par la prolifération des cliniques privées. Je crains que cette prolifération ne se traduise, à plus ou moins long terme, par une érosion de notre système de santé public, ce qui aurait pour résultat de limiter l’accès dont jouit la population canadienne aux services de santé médicalement nécessaires. L’énoncé de politique auquel la réunion d’Halifax a donné lieu, témoigne bien de ces préoccupations. Les ministres de la Santé présents, à l’exception de la ministre de l’Alberta, ont convenu :
- d’entreprendre toute démarche qui pourrait être nécessaire pour réglementer l’établissement des cliniques privées au Canada et maintenir un régime d’assurance-santé de grande qualité par les gouvernements.
La question des cliniques privées soulève de nombreuses préoccupations au sein du gouvernement fédéral, préoccupations que les provinces partagent. On s’inquiète entre autres :
- de l’affaiblissement de l’appui du public au système de santé administré et financé par l’État;
- de la diminution de la capacité des gouvernements de contrôler les coûts de la santé une fois que ceux-ci sont passés du secteur public au secteur privé;
- de la possibilité, comme en fait foi l’expérience vécue ailleurs, que les établissements privés concentrent leurs efforts sur les actes médicaux les plus faciles, laissant aux établissements publics le soin de s’occuper des cas plus complexes et plus coûteux;
- de la capacité qu’ont les établissements privés d’offrir aux professionnels de la santé des encouragements financiers susceptibles de les inciter à se désengager du système de santé public (incitant ces établissements à mobiliser leurs ressources financières afin d’attirer les consommateurs, plutôt que d’améliorer la qualité des soins offerts).
Le seul moyen de composer efficacement avec ces préoccupations consiste à réglementer l’exploitation des cliniques privées.
Je demande donc aux ministres de la Santé des provinces qui ne l’ont pas encore fait d’établir des cadres réglementaires régissant l’exploitation des cliniques privées. J’aimerais souligner que même si je me préoccupe surtout de l’élimination des frais modérateurs, il est tout aussi important que ces cadres réglementaires soient mis en place pour assurer un accès raisonnable aux services de santé médicalement nécessaires et pour favoriser la viabilité du système de santé financé et administré par l’État. À mon avis, il faut procéder sans tarder à leur mise en œuvre.
N’hésitez pas à prendre contact avec moi pour des éclaircissements au sujet de ma position sur les cliniques privées et les frais d’établissement. Mes fonctionnaires, quant à eux, sont prêts à rencontrer les vôtres quand ils le souhaiteront pour en discuter. Il faudrait d’ailleurs selon moi, que nos fonctionnaires se concentrent, au cours des prochaines semaines, sur les préoccupations plus générales concernant les cliniques privées.
Comme je l’ai mentionné au début de la présente lettre, la Loi canadienne sur la santé fait l’objet d’interprétations divergentes touchant un bon nombre d’autres pratiques. Je préfère généralement que les problèmes touchant l’interprétation de la Loi soient résolus par consensus fédéral-provincial-territorial en tenant compte des principes fondamentaux de la Loi. J’ai, par conséquent, encouragé les deux paliers de gouvernement à tenir des consultations dans tous les cas où il y avait de tels désaccords. En ce qui a trait à des situations telles que la couverture des frais médicaux engagés hors de la province de résidence ou à l’étranger, j’ai l’intention de poursuivre les consultations dans la mesure où elles sont susceptibles de mener à des conclusions satisfaisantes, dans des délais raisonnables.
En terminant, j’aimerais citer monsieur le juge Emmett M. Hall qui nous rappelait en 1980 que :
« Dans notre société, le traumatisme causé par les maladies, la douleur engendrée par les opérations chirurgicales et le lent acheminement vers la mort constituent suffisamment de fardeaux sans avoir à y ajouter celui qui provient des frais médicaux et hospitaliers frappant le malade au moment où il est vulnérable. »
Je suis convaincue, qu’en gardant cet avis à l’esprit, nous continuerons de conjuguer nos efforts en vue de sauvegarder et de renouveler ce qui pourrait bien être notre plus remarquable projet social.
Enfin, comme les questions traitées dans la présente lettre revêtent une importance certaine pour les Canadiens et Canadiennes, je compte la rendre publique une fois que tous les ministres provinciaux et territoriaux de la Santé l’auront reçue.
Veuillez agréer, cher collègue, l’expression de mes sentiments les meilleurs.
Diane Marleau
Ministre de la Santé
[Voici le texte de la lettre envoyée le 8 août 2018 à tous les ministres provinciaux et territoriaux de la Santé par l’honorable Ginette Petitpas Taylor, ministre de la Santé.]
Monsieur le Ministre,
Ce fut un plaisir de vous rencontrer lors de la récente réunion des ministres fédéral, provinciaux et territoriaux de la Santé à Winnipeg. Comme je l'ai expliqué, lorsque j'ai été nommée ministre de la Santé, le premier ministre m'a chargé de promouvoir et de défendre la Loi canadienne sur la santé et, tout particulièrement, l'élimination des frais imposés aux patients pour des services qui devraient être publiquement assurés. Comme vous le savez, je prends toujours cette responsabilité très au sérieux.
Suite à nos conversations tenues au début de l'année, j'étais ravie de constater que toutes les provinces et tous les territoires avaient participé aux discussions au niveau des représentants organisées par Santé Canada au printemps. Nous avons peaufiné notre approche selon les commentaires reçus au cours d'une série de réunions multilatérales et bilatérales.
Le but de cette lettre est de vous informer officiellement que je vais de l'avant avec les trois initiatives de la Loi canadienne sur la santé dont j'ai discuté avec vous. Ensemble, la Politique des services diagnostiques, la Politique de remboursement et le renforcement de la déclaration des renseignements me donneront les outils pour appliquer efficacement la Loi dans l'intérêt de tous les Canadiens et les Canadiennes.
Politique des services diagnostiques
Un des principaux objectifs de la Loi canadienne sur la santé est d'assurer aux Canadiens et Canadiennes d'avoir un accès aux soins médicalement nécessaires selon leurs besoins de santé et non de leur capacité ou de leur volonté de payer. Toutefois, dans bon nombre de provinces et de territoires, des frais sont imposés aux patients pour des services diagnostiques médicalement nécessaires lorsque ceux-ci sont offerts dans des cliniques privées. Depuis la promulgation de la Loi canadienne sur la santé, la position du gouvernement fédéral a toujours été que tous les services médicaux et hospitaliers médicalement nécessaires - y compris les services diagnostiques - doivent être couverts par les régimes d'assurance-maladie provinciaux et territoriaux.
Si un fournisseur autorisé a référé un patient pour un examen diagnostique médicalement nécessaire, l'état de l'examen comme service assuré par le système public ne devrait pas changer simplement parce que le service est offert dans une clinique privée plutôt que dans un centre hospitalier. Je n'accepte pas la justification que si certains patients sont disposés à payer eux-mêmes pour un accès accéléré pour ces services médicalement nécessaires, que l'on devrait nécessairement leur permettre d'y recourir. Ainsi, certains patients évitent deux fois l'attente - une première fois pour le service diagnostique en soi et par la suite pour tout service de suivi dont ils pourraient avoir besoin. Bref, une telle situation est injuste et va à l'encontre du principe fondamental des soins de santé au Canada, à savoir que l'accès soit fonde sur le besoin de santé et non sur la capacité ou la volonté de payer.
La Loi canadienne sur la santé n'empêche pas la prestation privée de services assurés. De nombreux services de soins assurés sont fournis aux Canadiens et Canadiennes dans des cliniques privées et sont payés par le régime d'assurance-maladie provincial ou territorial. Tant qu'il n'y a pas de frais imposés aux patients, les provinces et territoires peuvent offrir des services assurés comme bon leur semble. Toutefois, mon explication de l'état des services diagnostiques médicalement nécessaires par l'entremise de cette lettre signifie, en effet, que tous les frais imposés aux patients pour ces services contreviennent à la Loi canadienne sur la santé.
Je comprends pleinement qu'il faudra du temps pour certaines provinces ou certains territoires pour harmoniser les systèmes provinciaux et territoriaux à la Politique des services diagnostiques. Comme je l'ai mentionné à Winnipeg, la politique n'entrera pas en vigueur avant le 1er avril 2020 et la déclaration de renseignements sur les frais imposés aux patients pour les services diagnostiques commencera en décembre 2022 (pour l'exercice 2020-2021). Cela signifie, en conformité avec la Loi canadienne sur la santé, que toute déduction au Transfert canadien en matière de santé serait faite en mars 2023. Si, pendant la période intérimaire, une province ou un territoire a éliminé les frais imposés aux patients pour les services diagnostiques, cette province ou ce territoire serait admissible pour un remboursement de fonds déduits par l'entremise de la nouvelle Politique de remboursement.
Politique de remboursement
La Loi canadienne sur la santé a été promulguée afin d'éliminer la pratique injuste de frais imposés aux patients. La Loi établit clairement que, lorsqu'une province autorise des frais imposés aux patients, des déductions obligatoires doivent être effectuées sur les paiements de transfert du gouvernement fédéral. Au cours des trois premières années de la Loi canadienne sur la santé, une disposition de la Loi autorisait le remboursement des déductions si la province (ou le territoire) prenait les mesures nécessaires pour éliminer les frais imposés aux patients pour des services qui devraient être publiquement assurés. Cette mesure s'est avérée efficace, et en 1987, les frais imposés aux patients avaient été éliminés pour la plupart des services hospitaliers et médicaux partout au Canada. Toutefois, lorsque cette disposition sur le remboursement a expiré, la structure incitative prévue par la Loi, qui était à l'origine positive, est devenue purement négative. Je crois que cela doit changer.
Dans le but de reproduire le succès de la disposition originale sur le remboursement, je présente une nouvelle Politique de remboursement. A l'avenir, les provinces et les territoires seraient admissibles au remboursement des déductions effectuées pour les frais imposés aux patients s'il est démontré que des mesures sont prises pour éliminer les obstacles à l'accès. Le document ci-joint fournit des détails sur la portée et l'application de la Politique. Toutes déductions à partir de mars 2018 seront admissibles pour un remboursement dans le cadre de cette Politique.
Renforcement de la déclaration des renseignements
Enfin, pour faire en sorte que je dispose des données nécessaires pour appliquer la Loi de façon équitable et afin de rendre compte aux Canadiens et Canadiennes sur l'état du système public d'assurance-maladie, la déclaration des renseignements par les provinces et les territoires a Santé Canada et par Santé Canada aux Canadiens et Canadiennes sera renforcée et normalisée. Les détails, qui ont été discutés avec vos représentants au cours du printemps dernier, seront communiqués par mon sous ministre au cours des prochaines semaines. Encore une fois, sachant que la nouvelle approche ne peut pas être instaurée subitement, nous allons établir progressivement les nouvelles mesures de déclaration de renseignements.
Les Canadiens et les Canadiennes sont fiers de leur système de soins de santé, à juste titre, et ont de grandes attentes à ce que leurs gouvernements travaillent ensemble pour protéger leur accès à celui-ci. J'ai confiance que ces initiatives nous aideront à relever ce défi et à préserver notre système universel de soins de santé pour les générations à venir.
J'apprécie toutes nos discussions jusqu'à présent et j'attends la suite de notre collaboration continue.
Je vous prie d'agréer, Monsieur le Ministre, l'expression de mes sentiments les meilleurs.
L'honorable Ginette Petitpas Taylor, C.P., députée
Politique de remboursement pour les provinces et les territoires assujettis à une déduction en vertu de La Loi canadienne sur la santé (la Politique de remboursement)
Contexte
L'une des prémisses fondamentales du système de soins de santé du Canada est que les Canadiens devraient avoir accès aux services médicaux et aux services hospitaliers médicalement nécessaires sans obstacle d'ordre financier ou autre. La Loi canadienne sur la santé (LCS) a été adoptée en réponse à des préoccupations grandissantes selon lesquelles l'accès aux services de soins de santé assurés par le secteur public était de plus en plus compromis par l'imposition de frais aux patients aux points de service.
La LCS a établi les conditions et les critères que doivent respecter les provinces afin d'être admissibles à la pleine contribution pécuniaire au titre du Transfert canadien en matière de santé (TCS). La Loi a également établi des déductions discrétionnaires et obligatoires lors d'infractions aux principes de la LCS et des dispositions relatives à la surfacturation et aux frais modérateurs de la Loi, respectivement. Le ministre doit faire des déductions d'un montant équivalent aux provinces ou aux territoires (PT) aux paiements du TCS lorsque la surfacturation ou les frais modérateurs sont permis. Le but de la LCS quant aux déductions est de favoriser la conformité à la Loi et à son objectif qui consiste à assurer aux Canadiens un accès aux services de soins de santé dans des modalités uniformes et sans obstacle financier.
Au moment où la LCS est entrée en vigueur, bon nombre de PT disposaient de cadres juridiques pour l'assurance-maladie publique qui permettaient explicitement l'imposition de la surfacturation et des frais modérateurs aux patients ou qui, par convention, avaient permis à de tels frais de s'ancrer profondément dans leurs systèmes de soins de santé. Compte tenu de ces facteurs, il était admis que les PT auraient besoin de temps pour harmoniser leurs systèmes aux valeurs et aux exigences de la LCS. La Loi comprenait ainsi une disposition, pour les trois premières années (1984 à 1987) qui accordait un remboursement des montants retenus sur les transferts fédéraux pour les infractions de la surfacturation et des frais modérateurs, une fois que la PT avait réussi à éliminer la surfacturation et les frais modérateurs.
Les PT ont adopté des lois régissant les systèmes d'assurance-maladie publics qui reflétaient les exigences de la Loi canadienne sur la santé et, dans bien des cas, allaient au-delà de celles-ci. Ainsi, plus de 244 millions de dollars ont été remboursés à sept PT relativement aux frais imposés aux patients au cours de la période de 1984 à 1987. L'arrivée de la LCS, y compris la disposition relative au remboursement, a permis d'éliminer la surfacturation et les frais modérateurs pendant une longue période dans la plupart des régions du pays et dans la majorité des milieux de soins.
Il est temps d'adopter une nouvelle Politique de remboursement
Malgré les dispositions des lois fédérales, provinciales et territoriales qui découragent ou interdisent la surfacturation et les frais modérateurs, il existe encore dans certaines PT des cas où les patients doivent débourser des sommes pour avoir accès à des services de soin de santé assurés. Comme c'était le cas en 1984, cette situation menace la valeur fondamentale de l'accès universel aux soins de santé.
Quelques PT ont participé activement à enquêter sur des allégations d'imposition de frais à des patients. Elles ont adopté des mesures législatives et réglementaires à l'encontre de la surfacturation et des frais modérateurs et elles se sont assuré que les patients étaient remboursés et que les fournisseurs ou les institutions qui contrevenaient aux lois provinciales et territoriales (ainsi qu'à la LCS) ont été punis. Il convient de saluer ces gouvernements pour la vigilance dont ils ont fait preuve pour protéger les patients.
Les dispositions initiales de remboursement prévues par la LCS se sont révélées efficaces pour éliminer la surfacturation et les frais modérateurs. Misant sur ce succès, le gouvernement fédéral met en œuvre une nouvelle Politique de remboursement pour les provinces et les territoires assujettis à une déduction en vertu de La Loi canadienne sur la santé (la Politique de remboursement). Aux termes de cette nouvelle politique, si une province ou un territoire est assujetti à une déduction, le ministre fédéral de la Santé a la discrétion de fournir un remboursement si la PT se conforme à la Loi avant la fin de l'année civile.
Processus actuel
En vertu du Règlement concernant les renseignements sur la surfacturation et les frais modérateurs (le Règlement) de la LCS, les PT sont tenus de faire rapport à Santé Canada des pratiques de surfacturation et de frais modérateurs se rapportant à leur PT. Ce rapport se présente sous la forme d'un état financier soumis chaque année, au plus tard le 16 décembre, décrivant les activités de la surfacturation et des frais modérateurs menées durant la deuxième année financière précédente. Si le ministre ne reçoit aucun état financier ou s'il estime que l'information fournie ne respecte pas le Règlement, la Loi oblige le ministre à déterminer le montant estimatif d'une déduction, après avoir consulté la PT. Les paiements au titre du TCS destinés à la PT visée sont alors réduits d'un montant correspondant en mars de l'année suivante.
Travailler ensemble à éliminer les frais imposés aux patients
L'objectif de la Politique de remboursement est de collaborer avec les PT qui sont assujettis à une déduction au titre du TCS à éliminer finalement ces frais imposés aux patients. Lorsqu'une PT est avisée qu'elle sera assujettie à une déduction au titre du TCS en raison de surfacturation et de frais modérateurs (généralement en janvier ou février), les conditions de remboursement seront également décrites. Dans le cas où une PT a déjà éliminé les frais aux patients imposés aux patients et où une période suffisamment longue s'est écoulée pour assurer Santé Canada que les circonstances qui ont entraîné ces modifications ont été abordées, un remboursement pourrait s'effectuer immédiatement. Lorsque de tels frais sont en cours, Santé Canada travaillera avec les représentants des PT sur les éléments d'un plan d'action pour respecter les conditions de remboursement. Les plans d'action et les progrès des PT à les faire respecter, seront publiés dans le Rapport annuel sur l'application de la Loi canadienne sur la santé.
Afin d'être considéré pour un remboursement, la PT devra démontrer qu'elle a suivi ce qui est convenu dans le plan d'action en respectant le délai prescrit, généralement 12 mois, mais n'excédant pas plus de deux ans suivant la déduction initiale. Puisque les circonstances menant aux déductions varieront d'une province à une autre, les plans d'action varieront aussi. Néanmoins, on s'attend à ce que tous les plans d'action demanderont aux PT de soumettre les documents suivants à Santé Canada en janvier suivant la déduction :
- Un relevé financier des montants de la surfacturation et des frais modérateurs prélevés dans la PT depuis la déduction
- Un rapport sur les étapes que la PT a pris pour éliminer la surfacturation et les frais modérateurs, et une description des mesures prises pour y remédier
- Une attestation de l'intégralité et de l'exactitude de l'information fournie.
Pour continuer d'être admissible selon la Politique de remboursement, une PT doit également se conformer aux exigences régulières de déclaration décrites dans le Règlement et soumettre à Santé Canada un état financier précis sur les activités de surfacturation et de frais modérateurs, au cours du mois de décembre de la même année dans laquelle l'imposition de la déduction est faite au titre du TCS. La PT doit également s'engager à agir de la sorte à chaque année à l'avenir.
Processus de prévention et de règlement des différends en vertu de la Loi canadienne sur la santé
Bien qu'il ne s'agisse pas d'une lettre d'interprétation, le Processus de prévention et de règlement des différends (PPRD) fait partie de l'histoire de la collaboration fédérale-provinciale-territoriale et de la Loi canadienne sur la santé. En avril 2002, la ministre fédérale de la Santé, l'honorable A. Anne McLellan, a adressé au ministre de la Santé de l'Alberta, l'honorable Gary Mar, une lettre décrivant l'entente relative au PPRD. Une copie de la lettre a été transmise à tous les autres ministres de la Santé provinciaux et territoriaux. Le PPRD a été officiellement adopté par tous les gouvernements, à l'exception du Québec, dans le communiqué de la réunion des premiers ministres de 2004 intitulé « Un plan décennal pour consolider les soins de santé ». Le PPRD visait à répondre à l’intérêt commun des gouvernements fédéral, provinciaux et territoriaux à éviter les différends liés à l'interprétation des critères de la Loi canadienne sur la santé et, lorsque cela n'était pas possible, à les régler de façon équitable, transparente et opportune.
Vous trouverez dans les pages suivantes le texte intégral de la lettre de la ministre McLellan à l'honorable Gary Mar, ainsi qu'un feuillet d'information sur le processus de prévention et de règlement des différends de la Loi canadienne sur la santé.
Le 2 avril 2002
L'honorable Gary Mar
Ministre de la Santé et du Mieux-être
Province de l'Alberta
Édifice Legislature, pièce 323
Edmonton (Alberta)
T5K 2B6
Monsieur,
La présente fait suite à mon engagement d'avancer à aller de l'avant avec le processus de prévention et de règlement des différends liés à l'interprétation des principes de la Loi canadienne sur la santé.
Je comprends que les gouvernements des provinces et des territoires tiennent à ce qu'une tierce partie fournisse des avis et des recommandations lorsque des divergences d'interprétation de la Loi canadienne sur la santé se produisent. Ce point a été intégré au processus de Prévention et règlement des différends liés à la Loi canadienne sur la santé qui est exposé ci-dessous. Je crois que ce processus nous permettra de prévenir ou de régler, de façon équitable, transparente et rapide, les problèmes d'interprétation des principes de la Loi canadienne sur la santé.
Prévention des différends
Le meilleur moyen de résoudre les différends liés à la Loi canadienne sur la santé est d'abord de prévenir qu'ils se produisent. Le gouvernement n'a eu recours qu'exceptionnellement aux pénalités et seulement lorsque toutes les tentatives pour régler le litige se sont révélées infructueuses. La prévention des différends a produit de bons résultats pour nous par le passé et elle pourra servir nos intérêts communs à l'avenir. Par conséquent, il est important que les gouvernements continuent de participer activement à des comités fédéraux-provinciaux-territoriaux spéciaux sur les questions relatives à la Loi canadienne sur la santé et d'entreprendre, de gouvernement à gouvernement, des échanges d'information, des discussions et des efforts de clarification des questions à mesure qu'elles surgiront.
En outre, Santé Canada s'engage à fournir, à la demande d'une province ou d'un territoire, des évaluations préalables.
Règlement des différends
Lorsque les activités visant à prévenir un différend entre le gouvernement fédéral et un gouvernement provincial ou territorial se sont révélées infructueuses, l'un ou l'autre des ministres de la Santé concernés peut déclencher le processus de règlement des différends en rédigeant, à l'intention de son homologue, une lettre dans laquelle il expose la question litigieuse. Une fois entrepris, le processus de règlement des différends devra être complété avant de prendre toute mesure en vertu des dispositions de la Loi canadienne sur la santé relatives à la non-conformité.
Tout d'abord, dans les 60 jours suivant la date de la lettre de déclenchement du processus, les gouvernements qui seront parties au différend feront conjointement ce qui suit :
- ils recueilleront et mettront en commun tous les faits pertinents;
- ils rédigeront un rapport sur l'établissement des faits;
- ils négocieront en vue de résoudre la question litigieuse;
- ils rédigeront un rapport sur la façon utilisée pour régler la question.
Toutefois, s'il advenait qu'on ne s'entende pas sur les faits ou que les négociations ne mènent pas au règlement de la question, l'un ou l'autre des ministres de la Santé concernés par le différend pourra déclencher le processus visant à référer la question à une tierce partie en écrivant à son homologue. Un comité spécial sera constitué dans les 30 jours qui suivront la date de cette lettre. Il se composera d'une personne désignée par la province ou le territoire ainsi que d'une personne désignée par le gouvernement fédéral. Ces deux personnes choisiront ensemble un président. Le comité spécial évaluera la question litigieuse conformément aux dispositions de la Loi canadienne sur la santé, entreprendra l'établissement des faits et formulera des conseils et des recommandations. Il présentera ensuite un rapport sur la question aux gouvernements en cause dans les 60 jours qui suivront la création du groupe.
Le ministre de la Santé du Canada détient l'autorité ultime en ce qui concerne l'interprétation et l'application de la Loi canadienne sur la santé. Avant de décider s'il invoquera les dispositions de la Loi canadienne sur la santé relatives à la non-conformité, le ministre de la Santé du Canada prendra le rapport du comité spécial en considération.
Rapports publics
Les gouvernements divulgueront au public les activités de prévention et de règlement des différends liés à la Loi canadienne sur la santé, y compris tout rapport d'un comité spécial.
J'estime que le gouvernement du Canada a donné suite aux engagements pris dans l'accord de septembre 2000 en matière de santé en fournissant 21,1 milliards de dollars au moyen du cadre financier et en collaborant dans d'autres domaines cernés dans l'accord. Je m'attends à ce que tous les premiers ministres provinciaux et territoriaux, ainsi que leurs ministres de la Santé, respectent le cadre d'imputabilité à l'égard du système de santé qu'ils ont accepté en septembre 2000. Le travail de nos représentants au sujet des indicateurs de rendement a été marqué par la collaboration et l'efficacité jusqu'à maintenant. La population canadienne s'attendra à ce que nous lui rendions des comptes au sujet de tous les indicateurs d'ici la date qui a été convenue, soit septembre 2002. Alors que je suis consciente qu'un certain nombre de gouvernements peuvent ne pas être en mesure de rendre compte avec précision de tous les indicateurs d'ici cette date, l'obligation de rendre des comptes à la population canadienne est une composante essentielle de nos efforts pour renouveler notre système de santé. Il m'apparaît très important que les gouvernements travaillent à rendre des comptes au sujet de tous les indicateurs.
De plus, j'espère que tous les gouvernements provinciaux et territoriaux participeront au processus d'examen conjoint que tous les premiers ministres signataires de l'entente-cadre sur l'union sociale avaient convenu de faire et termineront ce processus.
Le processus de prévention et de règlement des différends liés à la Loi canadienne sur la santé exposé dans la présente lettre est clair et simple. Si, plus tard, des modifications s'avéraient nécessaires, je m'engage à examiner le processus avec vous et les autres ministres provinciaux et territoriaux de la Santé. en procédant ainsi, nous démontrerons aux Canadiens et Canadiennes que nous sommes déterminés à renforcer et à préserver l'assurance-santé en prévenant et en réglant rapidement et équitablement les différends liés à la Loi canadienne sur la santé.
Je vous prie d'agréer, Monsieur, l'expression de mes sentiments les meilleurs.
A. Anne McLellan
Fiche d'information : Processus de prévention et de règlement des différends liés à la Loi canadienne sur la santé
Portée
Les dispositions décrites s'appliquent à l'interprétation des principes de la Loi canadienne sur la santé.
Prévention des différends
Afin d'éviter et de prévenir les différends, les gouvernements continueront :
- de participer activement des comités fédéraux-provinciaux- territoriaux spéciaux sur les litiges liés la Loi canadienne sur la santé;
- d'utiliser un processus bilatéral d'échange d'information, de discussion et de clarification lorsque des conflits surviennent
Santé Canada s'engage à présenter des évaluations préalables aux provinces et aux territoires qui en font la demande.
Règlement des différends
Lorsque la prévention des différends entre le gouvernement fédéral et un gouvernement provincial ou territorial n'a mené à rien, n'importe quel ministre de la Santé touché peut mettre en œuvre le règlement des différends en écrivant à son homologue. La lettre comprendra une description du différend. S'il est mis en œuvre, le règlement des différends précédera toute mesure prise en vertu du non-respect des dispositions de la loi.
En guise de première étape, les gouvernements touchés acceptent d'effectuer conjointement ce qui suit dans les 60 jours suivant la date de la lettre :
- recueillir et partager tous les faits pertinents;
- rédiger un rapport d'établissement des faits;
- négocier en vue de régler le conflit;
- rédiger un rapport expliquant comment on a résolu le conflit.
Si l'on ne s'entend pas quant aux faits ou si les négociations échouent, n'importe quel ministre de la Santé engagé dans le conflit peut mettre en œuvre le processus de renvoi du litige à un comité en écrivant à son homologue.
- Dans les 30 jours suivant la date de la lettre, un comité sera établi. Le comité sera formé d'un représentant nommé par le gouvernement provincial ou territorial et un représentant nommé par le gouvernement fédéral, lesquels choisiront ensemble un président.
- Le comité évaluera le différend en fonction des dispositions de la Loi canadienne sur la santé, entreprendra l'établissement des faits, offrira des conseils et présentera des recommandations.
- Le comité présentera, dans les 60 jours suivant sa nomination, un rapport aux gouvernements en question.
Le ministre de la Santé du Canada détient l'autorité ultime en ce qui concerne l'interprétation et l'application de la Loi canadienne sur la santé. Afin de décider s'il invoquera les dispositions de la Loi canadienne sur la santé relatives à la non-conformité, le ministre de la Santé du Canada prendra le rapport du comité en considération.
Présentation de rapports au public
Les gouvernements présenteront des rapports au public sur les activités de prévention et de règlement des différends liés à la Loi canadienne sur la santé, y compris tout rapport présenté par le comité.
Révision
Le ministre de la Santé du Canada s'engage à revoir le processus avec les ministres provinciaux et territoriaux de la Santé si des ajustements s'avèrent éventuellement nécessaires.Annexe D : Plans d'action et rapports d'étape en matière de remboursement
En vertu de la Politique de remboursement, les provinces et territoires (PT) qui font l’objet d’une déduction au titre du Transfert canadien en matière de santé (TCS) en raison des frais imposés aux patients sont admissibles à un remboursement s’ils démontrent que des mesures ont été prises pour se conformer à la Loi canadienne sur la santé et que les frais imposés aux patients ont été éliminés.
À la suite d’une déduction au titre du TCS en raison des frais imposés aux patients, les fonctionnaires de Santé Canada travaillent en collaboration avec les fonctionnaires des PT pour parvenir à un plan d’action convenu d’un commun accord. Étant donné que les circonstances conduisant à des déductions varient d’une province ou d’un territoire à l’autre, les conditions de remboursement et les plans d’action qui en découlent varient également. Toutefois, l’objectif primordial de la Politique de remboursement est l’élimination efficace des frais imposés aux patients.
En plus du plan d’action en matière de remboursement, les PT doivent soumettre à Santé Canada des rapports d’étape annuels qui décrivent le degré de mise en œuvre du plan. Après examen du rapport de la province ou du territoire, si Santé Canada est convaincu que les éléments clés du plan d’action ont été réalisés, la province ou le territoire peut recevoir un remboursement partiel ou total. Après un premier cycle de déduction et de remboursement, si Santé Canada reste convaincu que les frais imposés aux patients ont été éliminés, la Politique de remboursement permet le remboursement immédiat des déductions ultérieures du TCS.
Les plans d’action et les rapports d’étape des PT sur la réalisation de leurs plans sont publiés dans les pages suivantes.
Pour plus de détails sur la Politique de remboursement, veuillez consulter l’annexe B qui comprend le texte intégral.
[Voici le texte du Plan d’action de Terre-Neuve-et-Labrador en matière de remboursement et du rapport d’étape de janvier 2023]
Plan d’action de Terre-Neuve-et-Labrador en matière de remboursement
Contexte
À l’hiver 2017-2018, le ministère de la Santé et des Services communautaires (le Ministère) a reçu des appels téléphoniques de bénéficiaires du régime d’assurance-santé se plaignant d’avoir eu à payer eux-mêmes pour une chirurgie de la cataracte.
Enquête
En février 2018, le Ministère a diffusé un communiqué d’intérêt public à l’intention des bénéficiaires de la province jugeant avoir été indûment facturés pour des services de chirurgie de la cataracte assurés pour annoncer la création d’une ligne téléphonique pour le signalement de ces cas.
- Plus de 600 appels ont été reçus sur cette ligne après la diffusion du communiqué.
- 73 appelants ont fourni des documents confirmant qu’ils avaient payé eux-mêmes les services de chirurgie de la cataracte.
- Selon les documents fournis, ces personnes ont déboursé des sommes totales allant de 1 000 $ à 4 000 $ par œil.
- Dans deux cas, les services avaient été obtenus en 2016-2017, ce qui a entraîné une déduction de 1 349 $ au Transfert canadien en matière de santé à T.-N.-L. en mars 2019, conformément à la Loi canadienne sur la santé.
- Le Ministère continue de prendre des appels de bénéficiaires du régime d’assurance-santé qui ont eu à assumer les coûts d’une chirurgie de la cataracte et de recueillir les documents connexes.
Mesures correctives par le remboursement des patients et la poursuite de l'enquête
Le Ministère prévoit de rembourser les patients pour l’extraction de la cataracte et le remplacement par une lentille intraoculaire à hauteur de 574,47 $ par œil lorsque le patient a des documents prouvant qu’il a payé ces services obtenus dans une clinique privée au plus tard le 15 juin 2018. Le montant de 574,47 $ représente les honoraires professionnels facturables pour l’extraction de la cataracte (473,09 $) et l’insertion d’une lentille intraoculaire (101,38 $). Le Ministère ne rembourse pas les coûts des services non assurés associés à la chirurgie de la cataracte dans une clinique privée.
- Les appelants qui ne peuvent fournir de documents à l’appui ne seront pas comptabilisés dans les rapports exigés par la Loi canadienne sur la santé sur les sommes totales perçues sous forme de surfacturation ou de frais modérateurs, étant donné qu’ils ne peuvent prouver qu’ils ont assumé les coûts de la chirurgie de la cataracte.
- À ce jour, le Ministère n’a pas communiqué avec les appelants qui n’avaient pas pu fournir de documents. Toutefois, il examinera les signalements reçus par téléphone et communiquera directement avec les patients susceptibles de satisfaire aux critères de remboursement, mais qui n’ont pas été en mesure de fournir les documents pertinents.
- Pour veiller au remboursement des éventuels patients admissibles, le Ministère prévoit de diffuser un communiqué de presse sur le remboursement des frais pour les services professionnels assurés en guise de deuxième tentative pour inciter les patients qui ont payé des frais pour une chirurgie de la cataracte dans une clinique privée à se manifester.
Déclaration juridique
Le 28 mars 2018, dans l’affaire Jackman c. Newfoundland and Labrador, les demandeurs ont déposé une demande pour jugement déclaratoire à la Division de première instance (générale) de la Cour suprême de Terre-Neuve-et-Labrador aux trois motifs suivants :
- il n’existe aucune interdiction légale quant à l’extraction d’un cristallin cataracté dans un cabinet privé;
- l’extraction d’un cristallin cataracté réalisée par un ophtalmologiste dans un cabinet privé est un service non assuré;
- une liste supplémentaire de services, lorsque ceux-ci sont fournis par un ophtalmologiste dans une clinique privée, sont des services non assurés.
Le 6 mars 2019, le juge Goodridge a déclaré ce qui suit :
- avant le 15 juin 2018, il n’existait aucune interdiction légale quant à l’extraction d’un cristallin cataracté dans un cabinet privé;
- avant le 15 juin 2018, l’extraction d’un cristallin cataracté réalisée par un ophtalmologiste en clinique privée était un service assuré;
- la liste supplémentaire de services fournis en clinique privée sont des services non assurés.
Mesures correctives par le biais d’amendements législatifs et politiques
- Le 15 juin 2018, des modifications législatives ont été déposées pour préciser le type de chirurgie de la cataracte qui est assuré par le régime d’assurance-santé et l’endroit où la chirurgie peut être effectuée. L’alinéa 4(1)(x.1) du Medical Care Insurance Insured Services Regulations, qui précise que les services non assurés englobent ceux qui ne sont pas autrement autorisés ou qui ne font pas l’objet de droits acquis dans des cliniques privées à partir d’une date donnée, a été interprété de différentes façons dans l’affaire Jackman c. Newfoundland and Labrador.
- En raison des difficultés d’interprétation de cette disposition particulière, l’article a été abrogé et remplacé le 15 juin 2018 par ce qui suit : [Traduction] 3(2) Il est entendu que l’extraction et le remplacement médicalement nécessaires d’un cristallin cataracté par toute intervention est un service assuré et doit être effectué dans un hôpital ou un établissement désigné par le lieutenant-gouverneur en conseil (Règl. 47/18).
- Le 30 janvier 2019, le Ministère a annoncé que la chirurgie de la cataracte serait prochainement offerte dans les cabinets privés à l’échelle de la province.
- Le Ministère a travaillé avec la Newfoundland and Labrador Medical Association (NLMA) pour établir, le 17 avril 2019, l’annexe O intitulée « Cataract Surgery Service Fees in Non-Hospital Designated Facilities ». Il s’agit d’une modification au protocole d’entente 2013-2017 conclu entre le gouvernement de Terre-Neuve-et-Labrador et la NLMA.
- Dans le cadre de la transition vers l’inclusion de la chirurgie de la cataracte dans les cabinets privés, le Ministère travaillera avec les régies régionales de la santé pour établir un processus central d’admission dans le but de diminuer les temps d’attente pour cette chirurgie dans l’ensemble de la province.
- Le Ministère continue de prendre les mesures qui s’imposent en vue d’établir une politique pour la désignation des établissements non hospitaliers comprenant, sans s’y limiter, des questions touchant la sécurité des patients et l’agrément des établissements.
- Le Ministère envisage aussi d’adopter des lois plus vastes pour l’inclusion d’autres procédures effectuées en milieu hospitalier.
- Le Ministère étudie des modèles pour éviter la surfacturation et les frais modérateurs associés à la chirurgie de la cataracte.
- Les fournisseurs travaillant à l’extérieur des établissements désignés devront informer les patients qu’ils n’ont aucune obligation d’acheter tout autre service complémentaire facultatif non assuré.
- Le Ministère envisage de publier des lignes directrices à l’intention des médecins et des patients sur les coûts couverts qui sont associés à la chirurgie de la cataracte. Ces lignes directrices seront rédigées dans un langage clair et simple.
- Le 1er janvier 2019, le Ministère a adopté la lentille asphérique comme nouvelle norme pour la chirurgie de la cataracte, évitant ainsi que les patients soient facturés pour la lentille de base.
Conclusion
Le présent plan d’action s’inscrit dans la Politique de remboursement en vertu de la Loi canadienne sur la santé et vise à éliminer les frais imposés aux patients pour la chirurgie de la cataracte médicalement nécessaire. Ces efforts ont été faits dans l’espoir d’obtenir un remboursement des déductions de 1 349 $ faites en mars 2019 au Transfert canadien en matière de santé pour l’exercice 2016-2017 ainsi qu’un remboursement immédiat des déductions découlant des frais restants imposés aux patients au cours des exercices subséquents.
Rapport d’étape de janvier 2023, Mise en œuvre du Plan d’action de Terre-Neuve-et-Labrador en matière de remboursement
Résumé des mesures antérieures
À la fin de 2017, le ministère de la Santé et des Services communautaires (le Ministère) a commencé à recevoir des appels téléphoniques de bénéficiaires du Medical Care Plan (MCP) se plaignant d'avoir été facturés directement pour une chirurgie de la cataracte. En février 2018, le Ministère a émis un communiqué d'intérêt public et a créé une ligne d'information sur la chirurgie de la cataracte afin d'identifier les bénéficiaires susceptibles d'avoir été indûment facturés pour une chirurgie de la cataracte assurée.
Le 15 juin 2018, des modifications apportées au Medical Care Insurance Insured Services Regulations sont entrées en vigueur afin de préciser que « l'extraction et le remplacement médicalement nécessaires du cristallin cataracté par toute procédure est un service assuré et doit être effectué dans un hôpital ou un établissement désigné par le lieutenant-gouverneur en conseil ».
À compter du 1er janvier 2019, le Ministère a adopté la lentille asphérique comme nouvelle norme pour la chirurgie de la cataracte, garantissant ainsi que les patients ne se voient plus imposer de frais pour cette lentille lorsqu'elle est insérée au cours des procédures de cataracte assurées.
En janvier 2019, le Ministère a annoncé que la chirurgie de la cataracte serait prochainement offerte dans les cabinets privés à l'échelle de la province. En avril 2019, le Ministère et la Newfoundland and Labrador Medical Association (NLMA) ont signé un accord modificateur afin d'ajouter l'annexe O au protocole d'entente 2013-2017. L'annexe O décrit l'entente entre le Ministère et la NLMA en ce qui concerne les frais de service associés aux chirurgies de la cataracte effectuées dans des établissements désignés. En janvier 2021, le lieutenant-gouverneur en conseil a désigné deux établissements non hospitaliers pour fournir une chirurgie de la cataracte assurée. Un troisième établissement a été désigné en avril 2022.
En février 2020, un communiqué d'intérêt public a été émis pour décrire le processus de remboursement des chirurgies de la cataracte.
Cette année, le ministère de la Santé et des Services communautaires a procédé à un examen de la répartition provinciale des chirurgies de la cataracte hors hôpital et de la Politique relative à la prestation de chirurgies de la cataracte dans les établissements non hospitaliers désignés. Cet examen comprenait un calcul de la demande régionale totale prévue (DRTP) pour la chirurgie de la cataracte dans chaque région de la province, ainsi qu'une évaluation des listes d'attente, des points de repère nationaux pour les temps d'attente et du respect de la politique par les établissements désignés. À la suite de cette évaluation, le Ministère a approuvé une augmentation ponctuelle de 3 300 interventions aux plafonds régionaux de chirurgie de la cataracte dans les établissements désignés. Cette augmentation sera en vigueur du 1er octobre 2022 au 31 mars 2024 (18 mois au total) et s'ajoute au nombre de procédures de base (3 500) fournies chaque année aux établissements désignés de la province.
Mesure corrective : remboursement des patients et poursuite de l'enquête
Après le communiqué d'intérêt public publié en 2018, le Ministère a publié un autre communiqué d'intérêt public sur le processus de remboursement des chirurgies de la cataracte le 20 février 2020. Dans le cadre de ce processus, le Ministère a mis en place une ligne téléphonique (1-844-957-1401) et une adresse électronique (cataract@gov.nl.ca) dédiées aux patients. Le Ministère a également contacté directement les personnes qui avaient précédemment communiqué avec ce dernier par l'entremise de la ligne d'information sur la chirurgie de la cataracte de 2018. Dans le cadre du processus de remboursement, le Ministère a examiné les renseignements fournis par les nouveaux patients qui n'avaient pas précédemment communiqué avec lui jusqu'à la publication du communiqué d'intérêt public publié en 2020. L’année dernière, le Ministère a déclaré un total de 126 957,87 $ en frais modérateurs identifiés et remboursés à 129 personnes pour des procédures effectuées sur 221 yeux avant les modifications législatives introduites le 15 juin 2018. Ce total de 126 957,87 $ représente les frais professionnels pour la chirurgie de la cataracte de 129 patients. Il y a eu un cas supplémentaire de frais modérateurs identifiés pour le paiement d'une procédure fournie à un patient sur un œil en 2017, ce qui porte le total des frais modérateurs identifiés à 127 532,34 $ pour 130 personnes pour 222 yeux.
Tous les patients ayant contacté le Ministère n'ont pas été admissibles à un remboursement. Plusieurs raisons expliquent pourquoi les patients ne répondaient pas aux critères d'admissibilité au remboursement. Par exemple, aux termes du processus de remboursement, le 15 juin 2018 a été fixé en tant que date limite pour le remboursement. Cette date coïncidait avec l'entrée en vigueur des modifications législatives. Par conséquent, les patients dont la chirurgie a été effectuée après le 15 juin 2018 n'étaient pas admissibles au remboursement et n'ont donc pas été remboursés. Dans d'autres cas où la demande de remboursement a été refusée, les documents fournis par le patient ne contenaient pas suffisamment de preuves indiquant que le service fourni était une chirurgie de la cataracte assurée.
Bien que la date limite de remboursement soit passée, le processus de révision reste ouvert. Le Ministère continue à examiner les documents soumis par les patients et à signaler tout cas de frais modérateurs par les patients. Aucun cas de frais modérateurs de ce type n'a été signalé pour 2020-2021. Cependant, de mai à novembre 2022, le Ministère a reçu des documents de quatre personnes à des fins d'analyse pour des frais modérateurs associés à des procédures pertinentes survenues entre le printemps et l'automne 2022 :
- L'enquête sur une demande de remboursement a révélé des frais imposés au patient d'un montant de 650 $ pour le positionnement et l'alignement de lentilles intraoculaires améliorées. Cette somme a été facturée directement au patient en plus d'autres services non assurés liés à une mise à niveau des lentilles.
- Une demande de remboursement était accompagnée de documents de plusieurs ophtalmologistes soutenant la nécessité médicale de la procédure, y compris le chirurgien traitant, qui a finalement proposé un échange de lentilles réfractives, une procédure non assurée, et a facturé le patient.
- Une demande de remboursement de services pour une correction de la vue de qualité supérieure, qui était documentée comme un service non assuré sur les factures soumises.
- Une demande de soutien pour des services associés à l'échange de lentilles réfractives. Les pièces justificatives soumises au Ministère comprenaient un document confirmant qu'une évaluation préopératoire avait révélé des cataractes bilatérales. Les services de consultation et de diagnostic ont été facturés au MCP et le patient a été ajouté à une liste d'attente pour une chirurgie de la cataracte financée par les pouvoirs publics. Malgré cela, le patient a été facturé pour l'ELR peu de temps après.
Mesure proactive : Politique sur les nouveaux établissements non hospitaliers désignés
En 2020, le Ministère a élaboré la Politique sur la prestation de services de chirurgie de la cataracte dans des établissements non hospitaliers désignés (en anglais seulement), qui précise les exigences et les attentes envers ces établissements. L'article 14.1 énonce les attentes en ce qui concerne la surfacturation et les frais modérateurs, qui sont interdits. L'ophtalmologiste doit s'assurer que le patient comprend que tous les services assurés sont fournis sans frais (pour le patient). Les établissements non hospitaliers désignés doivent fournir une liste détaillée des services facturés afin d'assurer la distinction entre les services assurés et les services non assurés facturables. Les établissements non hospitaliers désignés doivent afficher dans leur bureau une fiche d'information pour les patients dans un endroit visible accessible au public et doivent également fournir une copie de cette fiche d'information aux patients qui subissent une chirurgie de la cataracte dans un établissement désigné aux fins de signature pour indiquer leur compréhension du processus. Le Ministère étudiera toutes les plaintes des patients qui sont soupçonnées d'être liées à la surfacturation et aux frais modérateurs. Le lieutenant-gouverneur en conseil peut suspendre ou annuler le statut de désignation d'un établissement non hospitalier si l'établissement non hospitalier désigné ne s'est pas conformé à la politique.
[Voici le texte du Plan d'action de l'Ontario en matière de remboursement et du rapport d'étape de février 2023]
Plan d'action de l'Ontario en matière de remboursement
Contexte
Cadre législatif de l'Ontario concernant la surfacturation et les frais modérateurs
L'Ontario reconnaît que le régime public d'assurance-maladie correspond à une valeur canadienne fondamentale et que sa préservation est essentielle pour la santé des Ontariens, aujourd'hui et demain. L'Ontario poursuit ses efforts en vue d'interdire la médecine à deux vitesses, la surfacturation et les frais modérateurs, conformément à la Loi canadienne sur la santé (LCS), de même qu'elle s'engage à faire de l'accessibilité un principe central du régime d'assurance-maladie ontarien.
La Loi sur l'assurance-santé (LAS), la Loi sur les établissements de santé autonomes (LESA) et la Loi sur l'engagement d'assurer l'avenir de l'assurance-santé (LEAAAS) constituent le cadre législatif par lequel l'Ontario protège activement les assurés contre la surfacturation et les frais modérateurs.
Le Régime d'assurance-santé de l'Ontario (RASO) et tous les services assurés sont régis par la LAS et ses règlements.
Loi sur l'engagement d'assurer l'avenir de l'assurance-santé (LEAAAS) :
La LEAAAS interdit à toute personne ou entité d'imposer des frais non autorisés pour la prestation dans sa totalité ou en partie d'un service assuré par le RASO rendu à une personne assurée. Ces frais comprennent la surfacturation (c.-à-d. les frais imposés aux personnes assurées pour des services médicaux et de chirurgie dentaire assurés) et les frais modérateurs (c.-à-d. les frais imposés aux personnes assurées pour des services non médicaux ou de chirurgie dentaire fournis conjointement avec des services assurés dans un hôpital).
La LEAAAS interdit également aux prestataires et aux autres entités d'accorder un accès privilégié à un service assuré moyennant le paiement d'une redevance, ce que l'on appelle le resquillage, et de subordonner la prestation d'un service assuré au paiement d'un forfait pour les services non assurés.
La LEAAAS s'applique quel que soit le type d'établissement ou le cadre dans lequel un service est rendu.
Loi sur les établissements de santé autonomes (LESA):
La LESA interdit à toute personne d'imposer des frais d'établissement, sauf en conformité avec la Loi. Les frais d'établissement sont des frais, des redevances ou des paiements relatifs à un service ou à un coût de fonctionnement qui soutiennent, aident et/ou sont un complément nécessaire à un service assuré par le RASO et ne font pas partie du service assuré.
Qu'un service assuré soit fourni dans un ESA autorisé ou dans tout autre communautaire, les frais ou paiements relatifs à un service ou à un coût de fonctionnement qui qui soutiennent, aident et/ou sont un complément nécessaire à ce même service assuré, mais qui ne font pas partie du service assuré, ne sont pas conformes à la LESA et constituent des frais d'établissement illégaux.
Programme de la LEAAAS
Dans le cadre d'un programme spécialisé (Programme de la LEAAAS), le ministère de la Santé de l'Ontario (le Ministère) examine tous les cas possibles de surfacturation et de frais modérateurs portés à son attention. L'imposition de frais d'établissement contraires à la LESA peut également avoir des répercussions en vertu de la LEAAAS, et par conséquent, le programme de la LEAAAS du Ministère examine également les allégations de frais d'établissement illégaux en vertu de la LESA conjointement avec le programme d'ESA du Ministère. Si, à la suite d'un examen, il est déterminé qu'un patient s'est vu imposer un versement non autorisé (c.-à-d. une surfacturation) ou des frais modérateurs, le Ministère veille à ce que le montant total soit remboursé au patient.
Services d'avortement en Ontario
Comme on l'a vu plus haut, le cadre législatif actuel de l'Ontario (LAS, LEAAAS et LESA) protège les personnes assurées contre l'imposition de frais pour des services assurés par le RASO et pour les frais généraux et les frais d'établissement associés à la prestation de ces services.
En Ontario, les services médicaux associés aux avortements chirurgicaux et médicaux sont assurés par le RASO, quel que soit le lieu où les services sont fournis. Les frais généraux ou les frais d'établissement associés aux avortements médicaux sont inclus dans les frais payés par le RASO pour les services médicaux assurés, et le Mifegymiso, le médicament utilisé pour les avortements médicaux, est également financé par l'État. Les frais généraux et d'installation liés à la réalisation d'avortements chirurgicaux dans les hôpitaux sont des services hospitaliers assurés financés par le budget global de l'hôpital.
Le Ministère autorise et finance également quatre cliniques non hospitalières pour les frais généraux et les coûts d'établissement associés aux services d'avortement chirurgical en vertu de la LESA.
Il existe d'autres cliniques d'avortement chirurgical non hospitalières en Ontario qui ne sont pas autorisées et financées pour les frais généraux et les coûts d'établissement en vertu de la LESA. Ces cliniques ne reçoivent aucun financement du Ministère pour la composante frais d'établissement (frais généraux) du service.
En vertu de la législation provinciale, les patients ne peuvent pas se voir imposer de frais pour les services médicaux assurés ou les services hospitaliers assurés (LEAAAS) ou pour le coût des locaux, de l'équipement, des fournitures ou du personnel utilisés pour fournir des services assurés (LESA), quel que soit le cadre dans lequel les services sont reçus (p. ex. une clinique non hospitalière autorisée en vertu de la LESA, une clinique non hospitalière/non autorisée en vertu de la LESA).
En outre, le Ministère examine rapidement toutes les contraventions potentielles à la LAS, à la LEAAAS et à la LESA qui sont portées à son attention. Ceci est important pour garantir que tous les patients ne se voient pas imposer des frais pour des services de soins de santé assurés.
Sujet de préoccupation
Santé Canada s'est montré préoccupé par le fait que certaines cliniques d'avortement chirurgical non hospitalières de l'Ontario pourraient imposer des frais obligatoires (frais de clinique ou forfaitaires) aux patientes afin qu'elles aient accès à des services d'avortement chirurgical assurés, en contravention à la LCS.
Les préoccupations spécifiques de Santé Canada sont fondées, en partie, sur des enquêtes menées par des employés de Santé Canada se faisant passer pour des patientes à qui le personnel de la clinique a dit qu'elles devraient payer des frais obligatoires (frais de clinique ou forfaitaires) pour avoir accès à des services d'avortement chirurgical assurés ou lorsque les sites Web des cliniques n'étaient pas clairs en ce qui concerne les frais.
De plus, Santé Canada a effectué une déduction au titre du Transfert canadien en matière de santé (TCS) de mars 2021 de l'Ontario d'un montant de 13 905,00 $ pour tenir compte des frais modérateurs constatés dans une clinique d'avortement chirurgical non hospitalière, comme l'indique le rapport de l'Ontario sur la surfacturation et les frais modérateurs pour l'exercice 2018-2019. Pour répondre aux préoccupations soulevées par Santé Canada à l'égard des services d'avortement qui remontent à plusieurs années, l'Ontario a mené des enquêtes en vertu de LEAAAS dans plusieurs cliniques d'avortement privées pour s'assurer que leurs politiques de frais sont conformes à la législation ontarienne.
Enquêtes
L'Ontario a déployé des efforts considérables pour répondre aux préoccupations de Santé Canada à l'égard des services d'avortement assurés en Ontario.
Depuis 2017, le Ministère a entrepris neuf examens proactifs de cinq cliniques privées d'avortement chirurgical en Ontario, dont quatre ont été entrepris en réponse aux préoccupations soulevées par Santé Canada.
Sur la base des examens entrepris, à l'exception d'une clinique, le Ministère n'a identifié aucun cas de surfacturation ou de frais modérateurs.
De plus, le Ministère n'a reçu que très peu de plaintes directes de patientes s'étant vues imposer des frais en rapport avec des services d'avortement chirurgical assurés en Ontario. En plus des enquêtes proactives susmentionnées, depuis 2003, le Ministère n'a entrepris que cinq autres enquêtes liées à des plaintes spécifiques de patientes concernant des frais imposés par des cliniques d'avortemLe tableau ci-dessous résume les enquêtes demandées par Santé Canada :ent communautaires. Au total, aucun cas de surfacturation ou de frais modérateurs n'a été identifié.
À la suite des préoccupations de Santé Canada, le Ministère a rapidement ouvert de nouvelles enquêtes en vertu de la LEAAAS dans deux des trois cliniques en question. Le Ministère avait déjà récemment conclu une enquête sur la troisième clinique.
| Clinique A | Clinique B | Clinique C | |
|---|---|---|---|
| Décrire le processus d'enquête pour chaque clinique, y compris les détails concernant : | |||
| La chronologie des enquêtes | 2018-2019 | 2019-2020 | 2019-2020 |
| La nature des données sur les services au niveau de la clinique demandées par l'Ont. et fournies par chaque clinique | Données sur les demandes de remboursement du RASO | 60 dossiers médicaux et tous les documents relatifs aux patientes fournis par la clinique | 60 dossiers médicaux et tous les documents relatifs aux patientes fournis par la clinique |
| Quand les services décrits par ces données ont été fournis aux patientes | Avril 2018 - mars 2019 | Octobre 2017 - octobre 2019 | Octobre 2017 - octobre 2019 |
| La méthodologie utilisée pour analyser ces données | Moyenne des frais d'établissement illégaux imposés aux patientes (45 00 $) par le nombre d'avortements pratiqués | Examen des dossiers des patientes (60) et de tous les documents destinés aux patientes (site web, affichés, fournis) | Examen des dossiers des patientes (60) et de tous les documents destinés aux patientes (site web, affichés, fournis) |
| Résumer les conclusions de ces enquêtes : | |||
| Quelle était la nature des frais imposés aux patients par chaque clinique? | 40 à 50 $ de frais d'établissement pour un équipement utilisé en association avec un avortement chirurgical | Sur les 60 patientes pour lesquelles des dossiers ont été demandés, 9 patientes ayant bénéficié d'un avortement chirurgical assuré n'ont pas payé de frais de clinique | Sur les 60 patientes pour lesquelles des dossiers ont été demandés, 10 patientes n'ont pas payé de frais et 1 patiente a refusé de payer de frais forfaitaires pour des services non assurés et n'a payé que des s frais d'ordonnance pour les médicaments. |
| Combien de patientes se sont vues imposer des frais, et quelle proportion des patientes de chaque clinique a acquitté ces frais? | 296 | Voir ci-dessus | Voir ci-dessus |
| Surfacturation et frais modérateurs | L'Ontario a déclaré un montant net de 13 905 00 $ au titre des frais modérateurs dans son rapport de l'exercice 2018-2019 sur la surfacturation et les frais modérateurs | Aucune preuve de surfacturation et de frais modérateurs | Aucune preuve de surfacturation et de frais modérateurs |
| Informations sur les patientes | S.O. | Le Ministère a demandé la révision de la liste des frais pour les services non assurés, des informations fournies aux patientes pour s'assurer qu'elles comprennent qu'elles peuvent accéder gratuitement aux services d'avortement assurés. | Le Ministère a demandé la révision de la liste des frais pour les services non assurés, les informations fournies aux patientes après la prise de rendez-vous, toute autre information mise à disposition pour s'assurer que les patientes comprennent qu'elles peuvent avoir accès aux services d'avortement assurés sans frais. |
| Résumé | Le Ministère a depuis reçu la confirmation de la clinique qu'elle avait cessé de faire payer les patientes pour l'équipement. De plus, la clinique ne fournit plus de services d'avortement chirurgical. | Le Ministère a depuis reçu confirmation de la part de la clinique qu'elle a mis à jour les informations relatives aux patientes comme demandé. | Le Ministère a depuis reçu confirmation de la part de la clinique qu'elle a mis à jour les informations relatives aux patientes comme demandé. |
Mesures correctives prises
Remodeler les services d'avortement en Ontario
L'Ontario s'engage à revoir le cadre actuel de financement des services d'avortement chirurgical assurés dans la province. Un secteur en constante évolution et la complexité du modèle actuel de financement des services d'avortement en Ontario offrent l'occasion d'envisager de nouvelles options pour améliorer la prestation des soins dans différents contextes de prestation de services de santé pour les services d'avortement au-delà de ceux actuellement financés par le Ministère.
Une évaluation appropriée des options de prestation de services, dans l'optique de financer tous les prestataires/établissements de services d'avortement chirurgical, devrait être effectuée en tenant compte de l'impact potentiel sur les patientes, les prestataires de services actuellement financés, ainsi que de la nature particulière des services d'avortement. L'Ontario dispose d'une législation spécifique pour assurer un accès sûr aux soins d'avortement, la Loi de 2017 sur l'accès sécuritaire aux services d'interruption volontaire de grossesse. Cette loi protège la sûreté, la sécurité, la santé et la vie privée des patientes et des prestataires de services d'avortement dans leurs environnements de prestation de services de santé et à leur domicile.
Toute mise à jour du financement des services d'avortement en Ontario devrait prendre soigneusement en compte les zones d'accès sécurisé et la nature unique des services d'avortement.
Conclusion
L'Ontario fait le vœu que Santé Canada tiendra compte des efforts considérables déployés par la province pour s'assurer que le secteur ontarien des services d'avortement protège les patientes contre les obstacles à l'accès à ces services assurés et que ces mêmes efforts seront reconnus par Santé Canada par le biais d'un remboursement de la déduction au titre du TCS de mars 2021.
Rapport d'étape de février 2023, Plan d'action du Ministère de la santé de l'Ontario en matière de remboursement
Rapport d'étape - services d'avortement en OntarioRemanier les soins liés à l'avortement en Ontario
L'Ontario reste déterminé à revoir le cadre actuel de financement des services d'avortement chirurgical assurés en Ontario.
Il s'agit d'une tâche complexe compte tenu de l'environnement en évolution rapide, des défis posés par les modèles de financement et de la nature particulière du service lui-même dans le contexte d'une pandémie continue.
Une évaluation appropriée des options de prestation de services doit tenir compte de l'impact potentiel sur les patientes, sur les prestataires de services actuellement financés, ainsi que de la nature particulière des services d'avortement. En Ontario, les services d'avortement sont actuellement financés par des ententes de services avec les médecins, des licences de frais d'établissement et les budgets globaux des hôpitaux.
L'Ontario concentre actuellement ses efforts sur l'amélioration du cadre législatif et de financement des établissements de santé autonomes, première étape nécessaire avant de revenir à l'examen du modèle de financement structurel des cliniques d'avortement en particulier.
En raison de ce travail de base nécessaire, l'Ontario demande une année supplémentaire pour terminer l'examen du cadre de financement des services d'avortement chirurgical assurés en Ontario.
L'Ontario comprend que ce recentrage signifie qu'elle devra renoncer au remboursement de sa déduction du TCS de mars 2021 au montant de 13 905 $, comme l'exige Santé Canada.
Équivalent textuel
- Changements de cadre – 2023
- Phase de collecte d’infos – En cours
- Phase d’analyse – Automne 2023
- Phase de planification – Hiver 2024
- Phase de mise en œuvre- Mars 2024
[Voici le texte du Plan d’action de la Colombie-Britannique visant à éliminer la surfacturation et du rapport d’étape de decembre 2022]
Plan d’action de la Colombie-Britannique afin d’éliminer la surfacturation
Le présent rapport décrit le Plan d’action de la Colombie-Britannique visant à éliminer la surfacturation. Au cœur de ce plan se trouve la mise en œuvre du projet de loi 92, soit la modification de la Medicare Protection Act de la Colombie-Britannique (annexe A), qui renforce les dispositions législatives de la province contre la surfacturation.
Contexte
La Loi canadienne sur la santé exige que le gouvernement fédéral impose des pénalités pécuniaires aux provinces en cas de surfacturation. Par conséquent, le montant que la Colombie-Britannique reçoit dans le cadre du Transfert canadien en matière de santé a donc été réduit. Les déductions antérieures du gouvernement fédéral déclarées par la Colombie-Britannique à Santé Canada se chiffrent à environ 200 000 $ par année. En 2017-2018, le ministère de la Santé a procédé à la vérification de trois cliniques privées. D’après ces vérifications, Santé Canada a estimé que la surfacturation en Colombie-Britannique pour l’exercice 2015-2016 s’élevait à 15,9 millions de dollars et, par conséquent, ce montant a été déduit du financement fédéral en santé accordé à la province.
Au printemps 2018, le ministre de la Santé de la Colombie-Britannique a annoncé, partiellement pour que la province soit en conformité avec la Loi canadienne sur la santé, que le gouvernement mettrait en vigueur les autres dispositions du projet de loi 92 de 2003 afin d’améliorer la capacité de la province à répondre à la surfacturation et à y remédier. La majeure partie de ces dispositions sont entrées en vigueur le 1er octobre 2018. Parmi les modifications principales on peut citer :
- De nouvelles dispositions liées aux infractions concernant la surfacturation pour les praticiens ou les cliniques quant à la violation des dispositions de la Medicare Protection Act (la Loi), notamment des amendes pouvant s’élever à 10 000 $ pour une première infraction et à 20 000 $ pour les infractions ultérieures; [art. 46(5.1) et (5.2)]
- La Medical Services Commission pourra alors annuler l’inscription du praticien qui : (a) contrevient; (b) tente de contrevenir; ou (c) autorise, aide ou permet à autrui de contrevenir, aux dispositions concernant la surfacturation énoncées dans la Loi (art. 15);
- Un bénéficiaire (ou la personne qui paie pour le service) a droit à un remboursement du montant payé en contravention des dispositions concernant la surfacturation énoncées dans la Loi (art. 20);
- La Medical Services Commission pourra rembourser un bénéficiaire (ou la personne qui paie pour un service assuré) en échange de la cession d’une demande découlant de la surfacturation, et recouvrer la dette auprès de la personne qui a facturé indûment le service; (art. 21)
- Les limites générales de surfacturation imposées aux praticiens inscrits ont été précisées (art. 17);
- La portée des limites de surfacturation de la part des médecins praticiens non inscrits est élargie (art. 18).
En plus des changements susmentionnés, le projet de loi 92 inclut l’interdiction de facturer des services diagnostiques (art. 18.1). Cette disposition devrait entrer en vigueur le 1er avril 2019.
La mise en œuvre de ces dispositions permet de renforcer l’application de la loi concernant la surfacturation, et réaffirme l’engagement de la province à l’égard des soins de santé publics universels.
La force exécutoire des dispositions du projet de loi 92 a été contestée devant les tribunaux dans l’affaire Cambie Surgeries Corportation c. le procureur général de la Colombie-Britannique. Le 23 novembre 2018, la Cour suprême de la Colombie-Britannique a prononcé une injonction interdisant l’application des dispositions concernant la surfacturation prévue dans la Loi, et ce, jusqu’au 1er juin 2019 ou sur ordonnance supplémentaire du tribunal. La Colombie-Britannique fait appel de cette décision.
Depuis que la Colombie-Britannique a annoncé la mise en œuvre du projet de loi 92, certaines mesures ont été prises. Le texte qui suit fournit un résumé de l’approche adoptée par la province en vue de cette mise en œuvre.
Avis à l’intention des médecins et des cliniques
Le 10 septembre 2018, une lettre (annexe B) a été envoyée à tous les médecins praticiens autorisés, centres diagnostiques agréés et cliniques de chirurgie privées pour les aviser des changements. Ces lettres ont été envoyées par courrier recommandé pour s’assurer de disposer d’une attestation de livraison.
Des sections du site Web du gouvernement de la Colombie-Britannique à l’intention des médecins praticiens, https://www2.gov.bc.ca/gov/content/health/practitioner-professional-resources/msp (en anglais seulement), ont été mises à jour pour décrire les changements apportés. On y trouve, entre autres, une FAQ à l’intention des praticiens, ainsi que les coordonnées pour obtenir de plus amples renseignements (annexe C).
Partenaires et intervenants
Des séances d’information ont été tenues avant le 1er octobre 2018 avec diverses associations, notamment Doctors of BC, le BC College of Physicians and Surgeons, l’Association canadienne de protection médicale ainsi que les vice-présidents de la médecine des autorités de la santé, afin de faire connaître les changements législatifs et les nouvelles attentes.
Sensibilisation du public
Le 4 avril 2018, le ministère de la Santé a publié un communiqué de presse annonçant que la province mettrait en vigueur les autres dispositions du projet de loi 92, dont l’entrée en vigueur est prévue pour le 1er octobre 2018. Un autre communiqué de presse a été publié le 7 septembre 2018, soit une mise à jour générale sur le projet de loi 92 et la prolongation de six mois, jusqu’au 1er avril 2019, des mesures aux termes de la Medicare Protection Act applicables aux services diagnostiques.
Certaines sections pertinentes du site Web du gouvernement de la Colombie-Britannique à l’intention du public ont été mises à jour afin de bien mettre en évidence des alertes qui dirigeront les patients directement, au moyen de nombreux mécanismes, vers des renseignements concernant la surfacturation. Voici des exemples de ces sections :
- Sur la page d’accueil « Health » (Santé) du gouvernement de la Colombie-Britannique, https://www2.gov.bc.ca/gov/content/health (en anglais seulement), on a modifié la formulation dans la rubrique Popular Topics (sujets populaires) afin d’indiquer que les renseignements sur la surfacturation figurent à la page Web MSP for BC Residents (régime de services médicaux pour les résidents de la Colombie-Britannique). Cette page comporte un bouton d’alerte qui dirige les patients directement vers des renseignements au sujet de la surfacturation : https://www2.gov.bc.ca/gov/content/health/health-drug-coverage/msp/bc-residents (en anglais seulement).
- Il est possible d’accéder à d’autres liens vers des renseignements sur la surfacturation à partir de la page d’accueil, dans les rubriques Health Care Complaints (plaintes en matière de soins de santé), https://www2.gov.bc.ca/gov/content/health/about-bc-s-health-care-system/health-care-complaints (en anglais seulement) et Medical Services Plan (régime de services médicaux), https://www2.gov.bc.ca/gov/content/health/health-drug-coverage/msp (en anglais seulement).
Les renseignements pertinents à l’intention des patients au sujet des changements à la Medicare Protection Act et de la possibilité d’obtenir un remboursement auprès de la Medical Services Commission figurent à la page suivante https://www2.gov.bc.ca/gov/content/health/health-drug-coverage/msp/bc-residents/benefits/additional-fees-and-charges (en anglais seulement). Les mises à jour comprennent également une FAQ à l’intention des patients, ainsi que des coordonnées afin de poser d’autres questions (annexe D).
Le ministère de la Santé surveillera les demandes de renseignements des patients et envisagera d’utiliser d’autres formats pour mettre les renseignements à la disposition du public, au besoin.
Contrats avec lesautorités de la santé
À l’heure actuelle, dix contrats ont été conclus entre les autorités de la santé et des cliniques de services de chirurgie privées. Le ministère de la Santé a transmis une lettre le 13 septembre 2018 avisant toutes les autorités de la santé des attentes au sujet de la passation de contrats entre ces autorités et les cliniques privées pour la prestation de services médicaux (annexe E). Cette lettre comprenait l’obligation pour toutes les autorités de la santé de modifier leurs contrats actuels de services de chirurgie conclus avec les cliniques privées afin d’y inclure des dispositions de résiliation de contrat en cas de surfacturation. Pour se conformer aux contrats modifiés, les médecins praticiens et les cliniques doivent signer des énoncés de conformité (annexe F). Cette lettre concernant les attentes a été revue et corrigée en prenant compte de l’ordonnance du tribunal (annexe G), tout comme l’a été l’énoncé de conformité – désormais appelé « avis à l’intention des médecins » (annexe H).
Medical Services Commission – Conformité et surveillance
Le ministère de la Santé a élaboré un ensemble de processus opérationnels pour protéger les patients contre la surfacturation. Toutefois, en raison de la récente ordonnance du tribunal, le Ministère n’est pas en mesure pour l’instant de mettre en œuvre ces processus. Ceux-ci comprennent le traitement des plaintes, les enquêtes sur les allégations et la détermination de la présence ou non d’une surfacturation. Une fois que le Ministère sera en mesure d’aller de l’avant, ces processus permettront à la Medical Services Commission de rembourser directement les bénéficiaires, d’absorber la dette au nom d’un bénéficiaire et de recouvrer les frais auprès du praticien ou de la clinique. Une fois que l’application de la loi ne sera plus interdite par l’ordonnance du tribunal, les infractions de surfacturation pourront également être acheminées à la Audit and Investigations Branch du ministère de la Santé et à la Special Investigations Unit afin de recommander des frais et des pénalités, s’il y a lieu. Comme indiqué ci-dessus, le Ministère fait appel de la récente ordonnance du tribunal et cherchera à faire invalider l’injonction.
Services d’imagerie diagnostique et d’analyse de laboratoire
Le 8 août 2018, l’honorable Ginette Petitpas Taylor, ministre de la Santé du gouvernement du Canada, a envoyé à Adrian Dix, ministre de la Santé de la Colombie-Britannique, une lettre concernant la Politique des services diagnostiques du gouvernement fédéral. Dans sa lettre, la ministre Petitpas Taylor mentionnait ce qui suit :
« Je comprends pleinement qu’il faudra du temps pour certaines provinces ou certains territoires afin d’harmoniser les systèmes provinciaux et territoriaux à la Politique des services diagnostiques. Comme je l’ai mentionné à Winnipeg, la politique n’entrera pas en vigueur avant le 1er avril 2020 et la déclaration de renseignements sur les frais imposés aux patients pour les services diagnostiques commencera en décembre 2022 (pour l’exercice 2020-2021). Cela signifie, en conformité avec la Loi canadienne sur la santé, que toute déduction au Transfert canadien en matière de santé serait faite en mars 2023. Si, pendant la période intérimaire, une province ou un territoire a éliminé les frais imposés aux patients pour les services diagnostiques, cette province ou ce territoire serait admissible pour un remboursement de fonds déduits par l’entremise de la nouvelle Politique de remboursement. »
De plus, le 20 septembre 2018, le sous-ministre de la Santé du gouvernement du Canada, Simon Kennedy, a transmis à l’ensemble des provinces et des territoires un courriel sur la question des services diagnostiques dont voici un extrait :
« Vous remarquerez que la ministre a indiqué que la Politique des services diagnostiques entrera en vigueur à compter du 1er avril 2020. Cette politique précise l’application de la LCS concernant les services diagnostiques. Elle confirme la position du gouvernement fédéral selon laquelle les services diagnostiques médicalement nécessaires sont des services assurés, peu importe l’endroit où ces services sont offerts. Cela signifie que les provinces et les territoires ne déclarant pas à l’heure actuelle à Santé Canada les frais imposés aux patients en ce qui concerne les services diagnostiques médicalement nécessaires devront le faire à partir de décembre 2022 (pour l’exercice 2020-2021). Cette période d’application progressive prolongée vise à permettre aux PT où les frais imposés aux patients sont autorisés pour les services diagnostiques d’apporter les modifications nécessaires pour s’harmoniser à la Politique. Bien entendu, il est grandement encouragé d’éliminer les frais imposés aux patients avant 2020-2021. »
La Colombie-Britannique est déterminée à éliminer les frais imposés aux patients pour des services diagnostiques. À cette fin, en mars 2018, on a annoncé la mise en œuvre de la stratégie relative à l’imagerie diagnostique et chirurgicale de la Colombie-Britannique qui cherche à accélérer l’accès à toutes les modalités d’imagerie médicale dans la province et à réduire les temps d’attente relatifs à celles-ci. Pour l’exercice 2018-2019, la priorité était accordée à l’accélération de l’accès à l’imagerie par résonance magnétique (IRM), ce qui comprenait la réalisation de 37 000 examens d’IRM de plus d’ici la fin de mars 2019, l’établissement d’une méthode d’admission centralisée et d’aiguillage par groupe (s’il y a lieu) et la réduction des temps d’attente des patients de priorité élevée. À l’appui de ces initiatives, un financement additionnel de 11 millions de dollars a été mis à la disposition des autorités de la santé.
- Nombre d’examens d’IRM
- Pour l’exercice 2018-2019, le nombre cible d’examens d’IRM réalisés et financés par l’État s’élève à 225 000, soit quelque 35 000 examens d’IRM réalisés de plus qu’au cours de l’exercice 2017-2018.
- Depuis le début de l’exercice (6e période, allant jusqu’au 20 septembre 2018), la Colombie-Britannique a réalisé 103 683 examens d’IRM financés par l’État, soit :
- 971 examens de plus que l’objectif de cumul annuel pour la 6e période de l’exercice 2018-2019;
- 25 607 examens d’IRM réalisés de plus que le nombre total cumulatif d’examens réalisés pour la 6e période de 2017-2018.
- Inventaire d’IRM
- La province compte 31 appareils d’IRM qui sont utilisés plus de 800 heures par semaine.
- On s’attend à ce qu’un nombre net de neuf nouveaux appareils d’IRM soit mis en service au cours des deux prochaines années. Le nombre net de nouveaux appareils d’IRM pourrait être plus élevé au fur et à mesure que d’autres analyses de cas sont approuvées par le Ministère.
- Le nombre net de neuf nouveaux appareils d’IRM comprend les appareils installés dans deux cliniques d’IRM privées qui ont récemment été achetées par l’Autorité de la santé Fraser. Ces nouvelles cliniques commenceront à recevoir des patients au début de 2019.
- Il n’existe aucun contrat actif pour la réalisation d’examens d’IRM entre les autorités de santé et les cliniques privées, mais sept contrats sont prêts sur demande, au besoin.
- Recrutement et maintien en poste des ressources humaines en santé
- Toutes les autorités de la santé, sauf l’Autorité de la santé du Nord, ont pu recruter de nouveaux technologues en IRM pour répondre à leurs besoins. Cela comprend l’ajout de 17 technologues en IRM dans le Lower Mainland.
- Le recrutement et le maintien en poste des technologues en IRM ont causé des problèmes à l’Autorité de la santé du Nord. Afin de s’assurer des services des technologues en IRM, elle passe des contrats de suppléance avec un organisme établi hors province, procède à un recrutement soutenu d’équivalents temps plein (ETP) (trois postes sont actuellement affichés) et étudie d’autres options afin de remédier à la pénurie, comme la collaboration avec d’autres autorités de la santé pour partager les ressources.
La Colombie-Britannique croit que les mesures indiquées ci-dessus permettront de traiter la demande de services d’IRM médicalement nécessaires dans la province. La Colombie-Britannique procédera également à l’entrée en vigueur, le 1er avril 2019, de l’article 18.1 de la loi intitulée Medicare Protection Act qui rendra illégale la facturation de frais d’imagerie diagnostique par un médecin. Cela découragera la prestation privée du service et assurera une plus grande protection aux patients à qui l’on impose des frais pour des services diagnostiques médicalement nécessaires.
En ce qui concerne la loi intitulée Laboratory Services Act, le Ministère prévoit de présenter à l’automne et à l’hiver 2019-2020 une série de propositions d’amendements corrélatifs à l’attention du Cabinet. Ces amendements ne devraient pas être de nature significative et visent plutôt à assurer que les éléments de la Laboratory Services Act soient conformes avec la Medicare Protection Act actualisée.
Vérifications de cliniques privées
Le ministère de la Santé a réalisé trois vérifications dans des cliniques privées, soit le False Creek Healthcare Centre, le Seafield Surgical Centre et l’Okanagan Health Surgical Centre. Les résultats de ces vérifications ont été communiqués à Santé Canada conformément à l’entente signée en 2017 par nos ministres respectifs.
Le ministère de la Santé a établi une unité de vérification qui est chargée de la vérification en cours des cliniques de chirurgie privées existantes, et qui compte effectuer, au cours de l’exercice 2018-2019, trois autres vérifications sujettes à des obstacles en raison de l’ordonnance du tribunal et portant ainsi à dix le nombre de vérifications terminées et en cours, y compris celle menée à la clinique de chirurgie Cambie. Les cliniques sont choisies suivant une démarche axée sur le risque qui tient compte de différents facteurs, comme les plaintes formulées par des patients, les types de services offerts, le nombre de médecins qui fournissent des services et des preuves provenant des sites Web des cliniques qu’elles pratiquent la surfacturation.
L’objectif des vérifications comporte deux volets :
- surveiller et évaluer la conformité à la Medicare Protection Act;
- aider à effectuer une estimation exacte de l’étendue de la surfacturation dans la province.
Sous réserve de clarification par le tribunal, le ministère de la Santé est déterminé à faire preuve d’une pleine transparence et à collaborer avec Santé Canada à l’examen des conclusions de vérification au fur et à mesure que les travaux sont achevés. On suggère, dorénavant, de rétablir les téléconférences mensuelles pour discuter des conclusions des vérifications.
Exigences de déclaration de renseignements
La Colombie-Britannique est déterminée à soumettre à Santé Canada, en décembre 2018, un état financier complet et exact de la surfacturation et des frais modérateurs imposés en 2016-2017, en conformité des exigences de déclaration de renseignements énoncées dans la Loi canadienne sur la santé et son Règlement.
Conformément à la Politique de remboursement, la Colombie-Britannique est également déterminée à soumettre à Santé Canada un rapport en janvier 2019 en vue d’évaluer dans quelle mesure les éléments du Plan d’action ont été achevés. Ce rapport comprendra :
- un état financier de la surfacturation et des frais modérateurs imposés en Colombie-Britannique, le cas échéant, depuis la déduction faite en mars 2018;
- un rapport sur les mesures qu’a prises la Colombie-Britannique pour éliminer la surfacturation et les frais modérateurs, et la manière dont ces frais ont été corrigés;
- une attestation de l’intégralité et de l’exactitude des renseignements soumis.
Conclusion
En résumé, le ministère de la Santé de la Colombie-Britannique fait appel de l’ordonnance du tribunal afin d’être en mesure de mettre en application les dispositions du projet de loi 92 et, en cas de succès, surveillera et évaluera l’impact de la mise en œuvre de loi 92. Le ministère de la Santé de la Colombie-Britannique déterminera également s’il est nécessaire d’apporter d’autres modifications à la politique ou à la législation afin d’éliminer la surfacturation. En mettant en œuvre les mesures susmentionnées, la Colombie-Britannique estime avoir pris les mesures nécessaires pour éliminer la surfacturation dans la province et demande à Santé Canada le remboursement de la pénalité de 15,9 millions de dollars qui lui a été imposée pour l’exercice 2018-2019.
Rapport d’étape : Mise en œuvre du Plan d’action de la Colombie-Britannique de décembre 2022 visant à éliminer la surfacturation; mise à jour et nouvelle présentation en février 2023
Conformément aux articles 18 et 19 de la Loi canadienne sur la santé (LCS), nous soumettons le rapport d’étape de décembre 2022 relatif au Plan d’action visant à éliminer la surfacturation de la Colombie-Britannique (C.-B.).
Le rapport d’étape qui suit démontre l’engagement permanent de la C.-B. à faire respecter les principes de la LCS en dépit de circonstances difficiles, et nous souhaitons fermement que l’on prenne des dispositions en vertu de la Politique de remboursement fédérale pour rembourser à la C.-B. les pénalités imposées à ce jour pour surfacturation, y compris toute pénalité qui pourrait découler d’une demande se rapportant aux pratiques en vigueur en 2020-2021.
En septembre 2020, la province a obtenu un dénouement favorable dans le litige historique Cambie Surgeries Corporation. L’appel a été entendu en juin 2021 et une décision a été rendue par la Cour d’appel de la Colombie-Britannique le 15 juillet 2022 et a confirmé la décision de la Cour suprême de la Colombie-Britannique en faveur de la province. Cambie a demandé l’autorisation de faire appel devant la Cour suprême du Canada.
Le 8 décembre 2020, un juge de la Cour d’appel a émis une forme limitée d’injonction interdisant à la Medical Services Commission (MSC) d’exercer ses pouvoirs d’exécution en vertu des articles 21(2) et (3), 45.1 et 46(5.1) et (5.2) de la Medicare Protection Act (MPA) à l’égard de toute chirurgie privée où un patient a été programmé pour une date dépassant les repères de temps d’attente du ministère de la Santé (le Ministère) ou où une chirurgie n’a pas eu lieu à la date fixée selon ces repères de temps d’attente. Cette injonction était en vigueur jusqu’au 30 septembre 2021.
L’issue favorable par l’entremise de deux paliers de la cour provinciale met en évidence les efforts et les ressources considérables que la Colombie-Britannique a déployés pour maintenir notre système de santé publique. Il est important de souligner qu’au cours de l’année de déclaration 2020-2021, la province a pris toutes les mesures raisonnablement en son pouvoir pour faire appliquer les dispositions de la MPA et faire respecter les principes de la LCS dans les limites de l’injonction qui était en place, comme décrit ci-dessus.
Voici un historique des efforts de la C.-B. pour éliminer la surfacturation et la description des répercussions prolongées du litige Cambie.
Contexte
En octobre 2018, la C.-B. a mis en vigueur les autres dispositions du projet de loi 92 Medicare Protection Amendment Act (2003) afin de pouvoir régler le problème de surfacturation et se conformer à la LCS.
Les principaux changements apportés à la MPA par le projet de loi 92 sont les suivants :
- Dispositions en matière d’infractions concernant la surfacturation qui s’appliquent aux praticiens ou aux cliniques, dont notamment des amendes pouvant s’élever à 10 000 $ pour une première infraction et à 20 000 $ pour une deuxième infraction ou une infraction ultérieure.
- Possibilité pour la Medical Services Commission (MSC) d’annuler l’inscription du praticien pour un motif valable.
- Un bénéficiaire (ou la personne qui paie pour le service) a droit à un remboursement du montant payé en contravention des dispositions concernant la surfacturation énoncées dans la MPA.
- La MSC peut rembourser un bénéficiaire (ou la personne qui a payé pour un service assuré) en échange de la cession d’une demande découlant de la surfacturation, et recouvrer la dette auprès de la personne qui a facturé indûment le service.
- Les limites générales de surfacturation imposées aux praticiens inscrits ont été précisées.
- La portée des limites de surfacturation de la part des médecins praticiens non inscrits est élargie (art. 18).
*Jusqu’à présent, les pouvoirs d’imposer des amendes et de rembourser les bénéficiaires n’ont pas été exercés en raison de diverses injonctions qui ont été mises en place. Cependant, compte tenu de l’issue favorable à la Cour d’appel de la Colombie-Britannique, la province travaille actuellement à opérationnaliser ces pouvoirs.
Répercussions du litige
La séquence chronologique suivante couvre les effets cumulatifs de l’affaire Cambie Surgeries Corporation c. Colombie-Britannique (Procureur général) sur la mise en œuvre du projet de loi 92.
- En octobre 2018, la force exécutoire des dispositions du projet de loi 92 est contestée devant la Cour dans le cadre de l’affaire Cambie Surgeries Corporation c. Colombie-Britannique (Procureur général).
- Le 23 novembre 2018, la Cour suprême de la C.-B. émet une injonction interdisant la mise en application des dispositions en matière de surfacturation (art. 17, 18 et 45 de la MPA) jusqu’au 1er juin 2019, ou jusqu’à une nouvelle ordonnance de la Cour.
- En juin 2019, l’injonction prend fin.
- En juillet 2019, Cambie présente une demande d’injonction visant à empêcher la province de mettre en application les dispositions en matière de surfacturation qui concernent les interventions chirurgicales effectuées dans les cliniques privées. Cette nouvelle demande est entendue à la mi-août 2019.
- En septembre 2019, une entente est conclue à propos de la demande d’injonction sur la surfacturation; la MSC ne peut pas rembourser les patients dans les cas d’interventions chirurgicales privées pour tenter d’obtenir ensuite un remboursement de la part des cliniques privées. L’injonction empêche également l’utilisation des dispositions en matière d’infraction (y compris l’imposition d’amendes) qui sont énoncées dans la MPA.
- En octobre 2019, les deux parties conviennent d’une ordonnance sur consentement jusqu’à ce que la décision dans l’affaire Cambie soit rendue. L’ordonnance sur consentement précise que le Ministère peut procéder à une vérification des établissements visés, mais qu’il ne peut pas rembourser les patients, demander le remboursement des sommes surfacturées ou mettre en application les dispositions en matière d’infraction de la MPA.
- Le 11 mars 2020, la mise en œuvre de l’article 18.1 de la MPA (concernant les services diagnostiques) est retardée en raison du litige en cours relatif à l’affaire Cambie. Aucune date de mise en œuvre future n’est fixée à ce moment-là. La C.-B. continue d’évaluer les conséquences de la mise en œuvre de cet article de la MPA.
- Le 10 septembre 2020, l’ordonnance sur consentement expire à la réception de la décision de la Cour suprême de la C.-B. Les demandeurs font appel de la décision de première instance. L’appel est entendu en juin 2021 et une décision est mise en délibéré.
- En octobre 2020, suite à cette décision de la Cour, Cambie et al. soumettent une nouvelle demande d’injonction visant à continuer à interdire à la province d’appliquer certaines dispositions de la MPA jusqu’à ce que l’appel soit entendu.
- Le 8 décembre 2020, la Cour d’appel émet une forme limitée d’injonction qui interdit à la Medical Services Commission d’accorder des remboursements aux patients (section 21[2] et [3]), de demander des injonctions contre ceux qui surfacturent (section 45.1) et de prélever des amendes (section 46[5.1] et [5.2]) pour toute chirurgie privée où un patient a été programmé pour une date dépassant les repères de temps d’attente du Ministère ou où une chirurgie n’a pas eu lieu à la date fixée selon ces repères de temps d’attente. Cette injonction a été en vigueur jusqu’au 30 septembre 2021.
- Avec la décision de la Cour d’appel de la Colombie-Britannique reçue le 15 juillet 2022, la province a commencé à travailler à la mise en œuvre de certaines dispositions du projet de loi 92 (articles 21 et 46).
- À la date de présentation du présent rapport, une décision concernant la mise en œuvre de l’article 18.1 concernant la surfacturation dans les établissements de diagnostic était toujours en suspens.
La C.-B. a engagé des ressources et des dépenses importantes pour assurer la réussite de ce procès et tout au long de l’audience d’appel. Étant donné le résultat positif à la Cour d’appel de la Colombie-Britannique, le Ministère se concentre sur l’application continue de la loi et l’opérationnalisation des dispositions du projet de loi 92 concernant les amendes et les remboursements.
Rapport sur les données de l’injonction
En vertu de l’injonction de décembre 2020, les cliniques privées qui ont pratiqué des opérations chirurgicales conformément à l’injonction étaient tenues de tenir des registres adéquats pour permettre à la MSC de déterminer si ces opérations sont conformes à l’ordonnance du tribunal et de mettre ces registres à la disposition de la MSC sur demande.
Conformément à cette condition de l’injonction, le 5 février 2021, la MSC a envoyé des lettres à 50 établissements médico-chirurgicaux non hospitaliers leur demandant de fournir des données mensuelles, pour la durée de l’ordonnance provisoire, afin de s’assurer qu’ils respectent cette dernière. Le 3 juin 2021, une deuxième série de lettres a été envoyée à 13 cliniques qui n’avaient pas répondu à la première lettre.
Cent deux cas (chirurgies) ont été déterminés comme étant non conformes à l’injonction. Les cas qui datent d’avant le 31 mars 2021 (69 cas) sont signalés dans le rapport de cette année sur la surfacturation et les frais modérateurs pour 2020-2021 Les autres cas, dont le service a été fourni entre le 1er avril 2021 et le 30 septembre 2021, seront signalés dans le rapport sur la surfacturation et les frais modérateurs pour 2021-2022.
Du 16 au 18 août 2021, le Billing Integrity Program (BIP) a effectué une vérification sur place du Cambie Surgery Centre pour vérifier sa conformité à l’ordonnance provisoire de la Cour d’appel de la Colombie-Britannique du 8 décembre 2020. Au total, le BIP a examiné 23 chirurgies survenues en vertu de l’arrêté d’urgence entre le 8 décembre 2020 et le 16 août 2021.
Dans l’ensemble, le BIP a révélé deux interventions chirurgicales effectuées avant d’atteindre les repères de temps d’attente. Le BIP a aussi trouvé huit autres chirurgies pour lesquelles, bien qu’elles aient été effectuées après le repère de temps d’attente, l’inspecteur médical a exprimé des préoccupations au sujet des codes de diagnostic ou de priorité utilisés pour établir les repères de temps.
Avis à l’intention des médecins et des cliniques
Les rubriques du site Web du gouvernement de la C.-B. à l’intention des médecins praticiens ont été mises à jour et intégrées à la page d’accueil principale afin d’informer les médecins à propos de ce qui est communiqué aux patients concernant la facturation adéquate et inadéquate afin qu’ils puissent mieux comprendre les attentes des patients en matière de facturation adéquate.
La Medical Services Commission a publié de nouveaux renseignements en octobre 2022 au sujet du statut d’inscription des médecins, à l’adresse https://www2.gov.bc.ca/gov/content/health/practitioner-professional-resources/msp/physicians/physician-enrollment-status (en anglais seulement). Cette information clarifie, pour les médecins et leurs patients, les répercussions de la désinscription au MSP.
Sensibilisation du public
Le Ministère a fourni aux patients une description des prestations et un lien vers la description de la surfacturation à la page Web suivante : https://www2.gov.bc.ca/gov/content/health/health-drug-coverage/msp/bc-residents/benefits (en anglais seulement).
Le Ministère propose également une description de la surfacturation ainsi que le formulaire de demande d’enquête pour les patients qui estiment avoir été surfacturés à : https://www2.gov.bc.ca/gov/content/health/health-drug-coverage/msp/bc-residents/benefits/additional-fees-and-charges (en anglais seulement).
Les liens vers la description de la surfacturation et le formulaire sont également disponibles avec la description des services couverts par le Medical Services Plan (MSP) à : https://www2.gov.bc.ca/gov/content/health/health-drug-coverage/msp/bc-residents/benefits/services-covered-by-msp (en anglais seulement), et des services non couverts par le MSP à : https://www2.gov.bc.ca/gov/content/health/health-drug-coverage/msp/bc-residents/benefits/services-not-covered-by-msp (en anglais seulement).
Les Britanno-Colombiens sont en droit de s’attendre à ce que les médecins ne leur imposent pas de frais supplémentaires pour les services assurés. Le Ministère estime que sa stratégie de communication s’est avérée efficace pour ce qui est de réduire la fréquence de ces situations et demeure déterminé à déployer les efforts requis pour les éliminer. Le Ministère assurera un suivi des demandes de renseignements des patients et envisagera d’utiliser d’autres formats pour mettre les renseignements à la disposition du public, au besoin.
Nouvelles exigences en matière de rapports – Politique des services diagnostiques du gouvernement fédéral
Le 1er avril 2020, la Politique des services de diagnostic (PSD) du gouvernement fédéral est entrée en vigueur. Elle clarifie la position du gouvernement fédéral selon laquelle les services de diagnostic nécessaires sur le plan médical, peu importe le lieu où ils sont fournis, sont considérés comme des services assurés en vertu de la Loi canadienne sur la santé, et doivent être couverts par les régimes d’assurance-maladie provinciaux et territoriaux. La nécessité médicale de l’imagerie diagnostique est déterminée lorsqu’un patient reçoit une référence ou une demande d’un médecin pour un examen ou une intervention. Les services de diagnostic nécessaires sur le plan médical englobent une gamme de modalités d’imagerie, y compris les IRM, les TDM, les ultrasons et les échocardiogrammes. Par conséquent, tous les frais imposés aux patients pour ces services doivent être inclus dans la surfacturation annuelle et les frais modérateurs déclarés à Santé Canada.
Comme il a été mentionné précédemment dans le Plan d’action, la Colombie-Britannique attend actuellement une décision sur l’entrée en vigueur de l’article 18.1 de la MPA. L’article 18.1, une fois en vigueur, élargira l’interdiction actuelle, qui vise les établissements de diagnostic approuvés qui facturent des services de diagnostic nécessaires sur le plan médical qui sont des avantages conformément à la MPA ou à la Hospital Insurance Act, afin d’inclure ceux qui ne sont pas approuvés par la MPA. Les frais imposés à un bénéficiaire relativement à des services de diagnostic nécessaires sur le plan médical fournis dans n’importe quel établissement de diagnostic en Colombie-Britannique seraient interdits dans presque tous les cas.
Conformité et surveillance – MSC
Le Ministère travaille en étroite collaboration avec la MSC pour s’assurer que les processus opérationnels sont conçus pour protéger les patients contre la surfacturation. Le Ministère traite les plaintes des patients et enquête sur les allégations de surfacturation pour déterminer s’il y a eu surfacturation. Dans la mesure du possible, tout au long de l’enquête, le Ministère cherche à résoudre la plainte par une approche destinée au médecin fondée sur la communication et l’information.
Tout au long de l’exercice 2020-2021, le Ministère a fait l’objet de diverses ordonnances et injonctions judiciaires liées à l’application de la loi concernant la surfacturation, ce qui a parfois empêché d’enquêter sur les plaintes.
En 2020-2021, il y a eu un total de cinq plaintes de patients pour lesquelles il a été déterminé qu’il s’agissait de surfacturation. Dans quatre de ces cinq cas, le Ministère a réussi à obtenir un remboursement du médecin pour le patient. Une seule des plaintes n’a pas été résolue; aucun remboursement n’a été accordé.
Le Ministère a travaillé en étroite collaboration avec la MSC et des experts médicaux et juridiques pour enquêter sur ces plaintes en temps opportun et veiller à ce que l’on communique aux patients et aux praticiens des renseignements clairs sur les mesures appropriées à prendre.
Contrats avec les autorités de la santé
La C.-B. est parvenue à réduire la surfacturation grâce à des contrats gouvernementaux avec des cliniques privées. La C.-B. s’est engagée à réduire la surfacturation et les frais modérateurs dans la province afin d’améliorer les soins de santé financés par l’État.
En 2020-2021, les autorités de la santé ont passé des contrats avec huit établissements conformément à la LCS pour effectuer des opérations chirurgicales. Le 13 septembre 2018, le Ministère a transmis une lettre avisant l’ensemble des autorités de la santé des attentes relatives à la passation de contrats entre ces autorités et les cliniques privées pour la prestation de services médicaux. Cette lettre abordait l’obligation pour toutes les autorités de la santé de modifier les contrats actuels de services chirurgicaux qu’elles ont conclus avec les cliniques privées afin d’y inclure des dispositions de résiliation de contrat en cas de surfacturation. En vertu des contrats modifiés, les médecins et les cliniques ont dû signer des énoncés de conformité. Les médecins ne peuvent fournir des services chirurgicaux contractuels qu’une fois l’énoncé de conformité signée. La lettre relative aux attentes et les énoncés de conformité ont été révisés à la suite de l’injonction de la Cour suprême de la C.-B. du 23 novembre 2018 interdisant l’application des dispositions relatives à la surfacturation (articles 17, 18 et 45 de la MPA).
L’énoncé de conformité destiné aux médecins exige que ces derniers reconnaissent les dispositions de résiliation du contrat conclu entre l’autorité de la santé et leur clinique concernant la surfacturation. Ces dispositions s’appliquent aux services contractuels assurés par les médecins (services assurés) ainsi qu’aux services non contractuels fournis par les médecins dans des cliniques (ces derniers étant des services assurés fournis à la clinique).
À l’heure actuelle, les autorités de la santé régionales assurent un suivi des contrats relatifs aux interventions chirurgicales à des fins de conformité pour l’ensemble des dispositions. Depuis la mise en œuvre entreprise en septembre 2018, les autorités de la santé n’ont résilié aucun contrat conclu avec des cliniques chirurgicales privées pour des motifs liés à la performance ou à la conformité. Le Ministère est convaincu que les accords sont respectés par les médecins et les autorités de la santé. D’un point de vue général, le Ministère considère la dynamique de production actuelle entre les autorités de la santé et les cliniques (qui offraient auparavant des services privés) comme la preuve de la valeur des ententes contractuelles qui visent à réintégrer les services chirurgicaux privés dans le système public. Cette approche permet à la fois d’éliminer les pratiques de surfacturation et d’améliorer la capacité du système de santé publique à offrir les soins dont les patients ont besoin. Voir la section suivante « Stratégie en matière de chirurgie et d’imagerie chirurgicale et diagnostique de la C.-B. » pour les données sur le nombre d’interventions chirurgicales effectuées dans le cadre des contrats des autorités de la santé avec les cliniques privées.
La C.-B. confirme que le False Creek Healthcare Centre a conclu des contrats avec deux autorités de la santé, la Vancouver Coastal Health Authority (VCHA), pour la période du 1er mai 2020 au 31 mars 2023, et la Fraser Health Authority (FHA), pour la période du 3 mars 2020 au 31 mars 2023. Pour l’exercice 2020-2021, le contrat est évalué à 6,18 millions de dollars, dont 2,84 millions proviennent de la FHA et 3,34 millions de la VCHA. Ces contrats devraient éliminer la surfacturation au False Creek Healthcare Centre, qui a été une source importante de surfacturation au cours des années précédentes.
Stratégie en matière de chirurgie et d’imagerie diagnostique de la C.-B.
En mars 2018, la province a annoncé sa stratégie en matière de chirurgie et d’imagerie diagnostique de la C.-B. (la stratégie). Cette stratégie vise à remplir le mandat donné par le premier ministre au ministre de la Santé, à savoir travailler en vue de réduire les délais d’attente et d’améliorer l’accès aux interventions chirurgicales et aux procédures d’imagerie diagnostique financées par l’État, au profit des habitants des communautés de la province. La stratégie a reçu 100 millions de dollars en financement ciblé et continu en 2018-2019. Le financement est passé à 125 millions de dollars en financement continu en 2019-2020 et à 175 millions de dollars en financement ciblé en 2020-2021.
En 2019-2020, 255 936 interventions chirurgicales prévues ont été effectuées en C.-B., soit une augmentation de 6,5 % par rapport à 2016-2017 où 234 814 interventions chirurgicales prévues ont été effectuées. Le Ministère travaillera avec les autorités de la santé pour quantifier leur capacité publique accrue afin que nous puissions exercer un meilleur contrôle à l’avenir.
La clé pour réaliser le mandat ci-dessus est de maximiser entièrement les capacités chirurgicales dont nous disposons. En C.-B., comme dans d’autres provinces, cette mesure vise les centres chirurgicaux privés. La passation de contrats avec ces centres améliore l’accès au financement public pour les patients dont les interventions chirurgicales d’un jour peuvent être effectuées de manière sûre et efficace dans la communauté, ce qui allège le fardeau des hôpitaux et leur permet d’assurer les chirurgies et les interventions plus complexes. Dans le cadre de contrats avec ces cliniques, 12 336 interventions chirurgicales ont été réalisées sous contrat en 2019-2020 – par rapport à 2018-2019 où 11 607 ont été réalisées. En négociant des contrats avec des cliniques privées afin qu’elles offrent des services aux bénéficiaires plutôt que des services surfacturés, la C.-B. prend des mesures afin de prévenir la surfacturation.
En guise d’estimation des répercussions, on notera que le Ministère a augmenté les contrats des autorités de la santé, ou prolongé des contrats supplémentaires, aux cliniques chirurgicales privées trouvées précédemment en situation de surfacturation. Ces ajouts de contrats devraient éliminer un équivalent approximatif de la facturation privée. Grâce à ces contrats, les autorités de la santé sont passées de contrats à court terme à des contrats pluriannuels (tout en maintenant les clauses de résiliation en cas de surfacturation). La stabilité de ces ententes contractuelles permettra de maintenir l’ancienne capacité des cliniques privées au sein du système public de manière durable.
En plus de ces mesures, la C.-B. s’emploie à accroître la capacité du système public au sein des autorités de la santé. Cela comprend notamment l’ouverture de nouvelles salles d’opération et l’extension des heures d’activité d’autres salles dans nos hôpitaux. En 2019-2020, les salles d’opération ont fonctionné 21 850 heures de plus qu’en 2017-2018 et 30 597 de plus qu’en 2016-2017, l’année de référence pour la stratégie. De plus, en avril 2022, la province a annoncé l'acquisition du View Royal Surgical Centre et celle du Seafield Surgical Centre. Ces acquisitions se sont traduites par 2 300 chirurgies et 2 300 endoscopies supplémentaires par an au sein de la Island Health Authority. Par cette stratégie, la C.-B. démontre son engagement continu à s’attaquer à la surfacturation des patients conformément à la LCS.
Nombre d’examens d’IRM
En ce qui concerne l’imagerie médicale, en 2020-2021, la C.-B. a réalisé 247 106 examens d’IRM en comparaison avec 175 707 en 2016-2017 et 189 520 en 2017-2018. Il s’agit d’une hausse de 41 % depuis 2016-2017.
En 2020-2021, en moyenne, les heures d’exploitation de l’IRM étaient de 4 343 par semaine. Il s’agit d’une augmentation de plus de 1 500 heures d’exploitation par semaine depuis août 2017. En 2017-2018, 11 appareils d’IRM étaient normalement en fonction plus de 112 heures par semaine. Parmi ceux-ci, un seul était en fonction 24 heures par jour, sept jours par semaine. À la fin de 2020-2021, 23 appareils d’IRM étaient normalement en fonction plus de 112 heures par semaine, et parmi ceux-ci, huit appareils d’IRM dans des zones urbaines en croissance étaient en fonction 24 heures par jour, sept jours par semaine.
Cette réussite tient des mesures suivantes :
- ajout net de 17 nouvelles unités d’IRM sur les sites des autorités sanitaires régionales depuis 2017 (Fraser +5, Interior +3, Northern +2, Provincial Health Services +1, Vancouver Coastal +2, Vancouver Island. +4);
- prolongation des heures d’utilisation des machines par l’ajout de quarts quarts de travail le soir, le week-end ou les jours fériés;
- simplification du processus d’aiguillage vers les services d’IRM en s’appuyant sur les modèles de d'admission centralisés afin d’éliminer l’aiguillage en double;
- rappels de rendez-vous pour réduire le nombre de rendez-vous manqués;
- amélioration de la pertinence des examens.
Inventaire d’IRM
La C.-B. s’attend à réaliser de nouveaux gains dans l’amélioration de l’accès à ces services grâce au nouvel inventaire d’IRM en ligne. Depuis 2017, 17 nouveaux appareils sont opérationnels en C.-B., y compris :
- un deuxième nouvel appareil d’IRM au Jim Pattison Outpatient et au Surgery Centre de Surrey;
- un deuxième nouvel appareil d’IRM au Royal Jubilee Hospital de Victoria;
- un deuxième nouvel appareil d’IRM au Nanaimo Regional Hospital de Nanaimo;
- un deuxième nouvel appareil d’IRM au BC Children’s Hospital de Vancouver;
- un appareil fixe d’IRM au East Kootenay Regional Hospital de Cranbrook (service précédemment assuré au moyen d’un appareil mobile sur place à temps partiel);
- un nouvel appareil d’IRM au Vernon Jubilee Hospital de Vernon;
- un nouvel appareil d’IRM au North Island Hospital, Campbell River & District de Campbell River;
- un nouvel appareil d’IRM au North Island Hospital, Comox Valley de Comox Valley;
- un nouvel appareil d’IRM au Mills Memorial Hospital de Terrace;
- un nouvel appareil d’IRM au Fort St. John Hospital de Fort St. John;
- un appareil fixe d’IRM au Penticton Regional Hospital (service précédemment assuré au moyen d’un appareil mobile sur place à temps partiel);
- l’acquisition de deux cliniques externes d’IRM au sein de Fraser Health : Surrey MRI Outpatient Clinic et Abbotsford MRI Outpatient Clinic;
- l’acquisition d'une clinique externe d'IRM à Vancouver Coastal Health : Granville MRI Clinic;
- un nouvel appareil d’IRM au Ridge Meadows Hospital de Maple Ridge;
- un nouvel appareil d’IRM au Langley Memorial Hospital de Langley;
- un troisième nouvel appareil d'IRM à l'hôpital St. Paul de Vancouver, qui est consacrée à 40 % du temps à la recherche et à 60 % du temps aux examens cliniques.
Ces trois cliniques d’IRM de consultations externes étaient auparavant privées. En 2021-2022, la clinique externe d’IRM d’Abbotsford a fonctionné jusqu’ à 111 heures par semaine, la clinique externe d'IRM de Surrey jusqu'à 86 heures par semaine et la clinique externe d'IRM de Granville jusqu'à 112 heures par semaine. Ces volumes d’examens complétés et ces heures supplémentaires représentent une réduction directe du montant de la facturation privée les services diagnostiques en C.-B. Comme pour les services chirurgicaux, l’approche de la C.-B. en matière de services diagnostiques consiste à réorienter des services auparavant privés pour renforcer le système de santé publique.
Dans les sites urbains en pleine expansion de Vancouver, Victoria et Surrey, certains des nouveaux appareils d’IRM nouvellement ajoutées sont à la pointe de la technologie. Il s’agit d’appareils d’IRM 3 Tesla (3T) qui permettent d’effectuer des balayages plus rapidement sans réduction de la qualité d l’image, et qui réduisent les délais de traitement plus rapide des patients. Il s’agit des premiers appareils 3T mis en service dans la province.
Ressources humaines en santé (RHS)
Stratégie en matière de ressources humaines en santé (RHS)
- En 2020, la lettre de mandat du ministre de la Santé de la Colombie-Britannique énonçait les attentes du ministre de la Santé à l’égard de la mise en œuvre d’une stratégie globale en matière de ressources humaines en santé. Le ministre a rendu publique la HHR Strategy le 29 septembre 2022.
- La stratégie décrit quatre piliers qui sont conçus pour soutenir une main-d’œuvre productive et en santé et un meilleur système de soins de santé pour tous en Colombie-Britannique au cours des cinq prochaines années. Les quatre piliers et les objectifs de chacun sont les suivants :
- Maintenir en poste : Favoriser des milieux de travail sains, sécuritaires et inspirés en favorisant la santé mentale et le bien-être, le développement du leadership et en encourageant les travailleurs à travailler dans les secteurs où les besoins sont considérables.
- Remanier : Moderniser le système de santé en élargissant et en améliorant les soins dispensés par une équipe et en optimisant les professions, en remaniant les flux de travail et en adoptant les dernières innovations et technologies.
- Recruter : Attirer et intégrer des travailleurs en réduisant les obstacles pour les professionnels de la santé étrangers, en appuyant leur intégration complète et en faisant la promotion des carrières en soins de santé auprès des jeunes.
- Former : Créer des cheminements de carrière accessibles en augmentant le nombre de places dans les programmes de formation pour les nouveaux employés et les employés actuels.
- La stratégie comporte 70 mesures qui appuient directement les objectifs des piliers. Les mesures visent à fournir des travailleurs supplémentaires pour le système de soins de santé, à accroître la mobilisation de la main-d’œuvre, à éliminer les obstacles à la productivité, à accroître la diversité et l’inclusion, et à créer de nouvelles possibilités économiques à l’échelle de la province.
- Les considérations en matière d’équité et l’harmonisation avec les recommandations du rapport In plain sight sont intégrées à la stratégie, qui reconnaît l’impératif de faire progresser la lutte contre le racisme et la réconciliation avec les Autochtones et de garder un esprit critique lors de la mise en œuvre et de l’exécution durable de chacune des 70 mesures.
- Afin de mettre en œuvre efficacement les mesures décrites dans la stratégie, le ministère de la Santé a créé le nouveau Provincial Health Human Resources Coordination Centre (PHHRCC) dont les membres proviennent du ministère de la Santé, des autorités régionales de la santé, de l’autorité provinciale en matière de services de santé, l’association des employeurs en santé de la C.-B.et de l’autorité sanitaire des Premières Nations. Le PHHRCC régira et supervisera la mise en œuvre générale de la stratégie.
- Au fur et à mesure de la mise en œuvre de la stratégie, le Ministère consultera des tables de discussion, des ministères clés et des partenaires pour s’assurer que la stratégie demeure harmonisée avec les initiatives plus vastes du gouvernement.
Amélioration continue des soins aux personnes âgées, des soins de longue durée et de l’aide à la vie autonome
- La pandémie de COVID-19 a eu des répercussions sur les personnes âgées et les soins aux personnes âgées. En réponse, la C.-B. a mis en œuvre des programmes et des politiques ciblés pour soutenir les établissements de soins de longue durée et d’aide à la vie autonome et leurs travailleurs, y compris la mise en œuvre de la dotation en personnel sur un site unique et le nivellement des salaires. De plus, de nombreux services sous contrat sont rapatriés dans le système géré par les autorités de la santé, ce qui assure l’uniformité de la prestation des soins, tant pour les résidents que pour les travailleurs.
- La C.-B. a investi 165,4 millions de dollars pour couvrir les coûts du personnel de santé et des fournisseurs de services liés au passage au modèle de site unique.
- Près de 300 millions de dollars ont été investis pour soutenir le nivellement des salaires dans le secteur des soins aux personnes âgées, pour soutenir nos travailleurs des soins de longue durée.
- La C.-B. investit également 585 millions de dollars dans le programme d’accès aux carrières de la santé, qui permettra de recruter, de former et d’employer jusqu’à 3 000 travailleurs de la santé au cours des trois prochaines années. Cela permettra d’introduire davantage de travailleurs de soutien en soins de santé dans les foyers de soins de longue durée et les résidences avec services de la province.
- Le gouvernement a également fourni 130 millions de dollars aux exploitants d’établissements de soins de longue durée et d’aide à la vie autonome pour compenser les pressions financières associées à l’augmentation des heures supplémentaires et à d’autres problèmes liés à la COVID-19 (70 millions de dollars en 2020-2021 et 60 millions de dollars en 2021-2022).
- En septembre 2020, le gouvernement a annoncé que 7 000 personnes seraient embauchées pour soutenir le secteur des aînés. En date du 10 novembre 2022, 4 4455 personnes ont été embauchées pour appuyer ce travail dans les secteurs des soins de longue durée et de l’aide à la vie autonome.
Registre des prestataires de soins de santé en situation d’urgence
- Tout au long de la pandémie, le Ministère a géré le Registre des prestataires de soins de santé en situation d’urgence, qui permet l’inscription et le déploiement volontaires de prestataires de soins de santé pendant une situation d’urgence afin de soutenir la prestation de services de santé essentiels.
- Le Registre a permis de soutenir un effort coordonné à l’échelle provinciale pour recruter des professionnels de la santé à la retraite ainsi que des agents de vaccination non traditionnels, autorisés par des ordonnances des agents de santé provinciaux, afin de soutenir la prestation des vaccins contre la COVID-19.
Soutien à notre personnel infirmier et paramédical
- La C.-B. a embauché plus de 6000 traceurs de contact supplémentaires pour soutenir les efforts de réponse au COVID-19. Les autorités de la santé ont adopté une approche de soins en équipe pour embaucher ces ressources, afin d’assurer une efficacité maximale dans le système. Ce modèle fondé sur le travail d’équipe a permis d’optimiser le personnel infirmier et de réduire les perturbations potentielles pour le personnel infirmier existant.
- La C.-B. investit 96 millions de dollars sur trois ans dans le cadre du budget de 2021 pour accroître le nombre de places dans les programmes de formation en santé dans la province, ce qui fait passer le nombre total de places de 8 000 à 11 400 places financées par le secteur public, et ce, dans le but de soutenir la formation des ressources humaines du secteur de la santé. Cela comprend 602 nouvelles places dans les établissements postsecondaires pour répondre à la demande croissante de services infirmiers dans le secteur de la santé et 278 places dans les programmes de formation en soins paramédicaux dans l’ensemble de la Colombie-Britannique. La C.-B. compte actuellement environ 2 000 places dans les programmes de soins infirmiers des établissements publics et postsecondaires.
- En plus de l’expansion en cours, le ministre de la Santé a fourni 7,9 millions de dollars du budget 2021-2022 pour ajouter 611 places supplémentaires dans le programme de soins infirmiers spécialisés, comme annoncé pour la première fois en janvier 2020. Ces places s’ajoutent aux 389 places déjà disponibles, pour un total de 1 000 places.
- La C.-B. a également alloué 320 000 $ pour ajouter 20 places au programme de thérapie respiratoire, et 344 600 $ pour l’ajout de 20 places dans les programmes d’aide-anesthésiste.
- Le ministère de la Santé, en collaboration avec le ministère de l’Enseignement supérieur et de la Formation professionnelle et d’autres partenaires du secteur des soins infirmiers, travaille également à un projet de modèle de formation et de transition pour le baccalauréat en sciences infirmières, qui offrira un soutien accru aux nouvelles infirmières diplômées.
Soutien au personnel de santé dans les communautés du nord de la C.-B.
- La C.-B. a fourni 6,38 millions de dollars pour des programmes et des incitatifs durant l’exercice financier 2021-2022 dans le but d’encourager un plus grand nombre de travailleurs de la santé à découvrir les avantages de travailler et de vivre dans le nord de la province. Ce financement comprenait :
- Trois millions de dollars pour un programme complet de rétention des travailleurs de la santé en milieu rural pour des communautés et des professions ciblées, qui offrira des incitatifs financiers et un soutien aux travailleurs de la santé prioritaires.
- 225 000 $ pour l’élaboration d’un programme de garde d’enfants afin d’augmenter le nombre net de nouvelles places en garderie et de prolonger les heures d’ouverture afin de répondre aux besoins des travailleurs de la santé qui travaillent souvent par quarts de 12 heures. Les régions pour ce programme sont Kitimat, Hazelton, Prince Rupert, Chetwynd, Dawson Creek et Fort St. John.
- 750 000 $ pour élaborer un programme de logement dans les collectivités où les logements du marché convenables constituent un obstacle à la dotation permanente et aux déploiements à court terme. Les régions comprennent Robson Valley, Kitimat, Hazelton, Prince Rupert, Chetwynd, Dawson Creek et Fort St. John.645 000 $ pour la création d’un soutien à la gestion clinique pour Prince Rupert et le Nord-Est, qui renforcera la capacité de soutenir les nouveaux diplômés, fournira plus de ressources pour le développement des compétences en gestion et améliorera les systèmes de soutien à la gestion.
- 821 000 $ pour poursuivre le Travel Resource Program, qui soutient plus de 40 infirmières autorisées et infirmières auxiliaires autorisées.
Soutien aux professionnels de la santé diplômés à l’étranger
- La Colombie-Britannique aide les infirmières et infirmiers diplômés à l’étranger (IIDE) et d’autres professionnels de la santé à travailler ici en Colombie-Britannique par l’offre de bourses d’études, le soutien au recrutement et à l’orientation, et la rationalisation de la réglementation pour les IIDE, ainsi que par l’élargissement et l’amélioration du Programme des candidats des provinces afin qu’il réponde mieux aux besoins du système de santé.
- En avril 2022, le Ministère a annoncé un investissement de 12 millions de dollars pour aider les IIDE à pratiquer ici en Colombie-Britannique au moyen de la simplification des processus de demande et d’évaluation pour les candidats IIDE, l’offre d’environ 9 millions de dollars en bourses pour aider à payer les frais d’évaluation et créer de nouveaux postes d’infirmière pivot pour aider les IIDE à s’y retrouver dans le processus d’évaluation et d’autorisation.
- Le 19 juillet 2022, le Ministère a annoncé un investissement de 4,5 millions de dollars pour les bourses d’études des professionnels de la santé diplômés à l’étranger qui veulent travailler en Colombie-Britannique.
- Le ministère de la Santé travaille en étroite collaboration avec le ministère des Affaires municipales pour mettre à jour et élargir le Programme des candidats des provinces (PCP), afin qu’il réponde mieux aux besoins des employeurs du secteur de la santé et des travailleurs de la santé étrangers qui cherchent à travailler en Colombie-Britannique.
- Les changements annoncés au PCP en mars 2022 accordent la priorité aux travailleurs de la santé dans le processus de demande et augmenteront le nombre de personnes nommées dans ces professions dans le processus d’obtention de la résidence permanente. Ces changements offrent également immédiatement une voie d’accès à la résidence permanente aux personnes qui vivent déjà en Colombie-Britannique et qui travaillent dans ces secteurs.
Incitatifs pour les nouveaux professionnels
- En juin 2022, le ministère de la Santé a offert de nouvelles mesures incitatives aux nouveaux diplômés en médecine familiale dans le cadre d’un nouveau programme de contrats avec des médecins de famille.
- Les nouveaux médecins de famille qui signent le contrat gagneront 295 457 $ la première année, plus une prime à la signature de 25 000 $, une annulation de leur dette pour formation médicale pouvant aller jusqu’à 50 000 $ pour la première année et jusqu’à 20 000 $ pour les années deux à cinq.
- De plus, le médecin recevra un paiement de 75 000 $ qui servira à payer les frais généraux de sa clinique.
Prévention de la violence au travail et sécurité culturelle
- La C.-B. met en œuvre les recommandations contenues dans le rapport In Plain Sight sur le racisme et la discrimination à l’encontre des Autochtones dans le système de santé en fournissant 45 millions de dollars sur trois ans de nouveaux fonds pour la formation à la sécurité culturelle des Premières Nations et pour des liaisons autochtones au sein de chaque autorité sanitaire régionale.
- Ces investissements permettront de lutter contre le racisme systémique dans le système de santé par la formation et l’éducation et en donnant la priorité à l’embauche d’un personnel de santé qui représente mieux les diverses communautés qu’il dessert.
- En 2017, le ministère de la Santé a publié un cadre provincial de politique de prévention de la violence et une directive de politique pour améliorer les systèmes de signalement des blessures, offrir une formation plus efficace en matière de prévention de la violence et assurer une plus grande responsabilisation en matière de politiques et de pratiques chez tous les employeurs publics et privés du secteur de la santé. Le Ministère continue de travailler en collaboration avec les autorités sanitaires, la Health Employers Association of BC et les parties prenantes pour veiller à ce que les principales mesures établies par ces instruments soient mises en œuvre et évaluées.
- En 2019, le ministère de la Santé s’est engagé à verser 8,5 millions de dollars sur trois ans pour financer SWITCH BC (Safety, Wellbeing, Innovation, Training and Collaboration in Healthcare), un nouvel organisme sans but lucratif axé sur la sécurité en milieu de travail. SWITCH est régi conjointement par toutes les organismes de négociation du secteur de la santé, les employeurs du secteur de la santé et le Ministère, et a pour mandat de déterminer et de promouvoir des pratiques exemplaires pour des milieux de travail sains et sécuritaires dans le secteur des soins de santé.
- SWITCH BC dirige l’amélioration et le renforcement du Provincial Violence Prevention Curriculum (PVPC), qui intégrera les principes de pratique tenant compte des traumatismes qui sont intégrés dans le nouveau modèle de sécurité relationnelle proposé et qui intégrera davantage les pratiques de sécurité culturelle. Grâce à la modernisation du programme et des modèles de prestation, tous les travailleurs de la santé et le personnel médical recevront une éducation et une formation normalisées sur l’atténuation et la désescalade de la violence.
- En date du 15 septembre 2022, 78 % du personnel des autorités sanitaires qui travaillent dans des programmes à haut risque (y compris la santé mentale et la toxicomanie, les urgences et les soins résidentiels) ont suivi la formation du PVPC.
- En octobre 2022, le ministère de la Santé a annoncé l’introduction d’un nouveau modèle de sécurité relationnelle, qui sera mis en œuvre dans 26 établissements de soins de santé de la province. Les autorités de la santé mettront en œuvre un modèle de services de protection interne dans le cadre duquel 320 agents de protection assureront une protection 24 heures sur 24, 7 jours sur 7, dans les sites à haut risque. De plus, 14 conseillers en prévention de la violence seront embauchés pour favoriser la création d’un environnement plus sécuritaire pour les employés des soins de santé et les patients. Cette initiative comprend également un financement supplémentaire de 2 millions de dollars pour SWITCH BC.
Services de laboratoire
Les services de laboratoire médicalement nécessaires sont financés par les fonds publics en vertu de la Laboratory Services Act (LSA). Le ministre est responsable de toutes les questions liées aux services de laboratoire, y compris le processus d’approbation des installations, la gouvernance, la responsabilisation et la prestation de tous les services de laboratoire de la province. L’Agency for Pathology and Laboratory Medicine (agence de pathologie et de la médecine laboratoire) est maintenant un programme qui relève de la Provincial Health Services Authority (PHSA) (autorité provinciale des services de santé). Son mandat consiste à assurer la surveillance du système de laboratoire et à veiller à ce que les services cliniques de laboratoire soient durables, axés sur la qualité et novateurs, et à ce qu’ils appuient les résidents et les cliniciens de la C.-B. dans l’accès aux services de laboratoire. Depuis le 1er avril 2019, la PHSA a accepté d’assumer la responsabilité des fonctions opérationnelles assignées par le Ministère en soutien à la LSA.
À la suite d’un processus d’approvisionnement concurrentiel, Pacific Blue Cross Solutions (PBC Solutions) a été désignée comme le prochain fournisseur de services de Health Insurance BC (HIBC). La transition des services d’HIBC du fournisseur de services titulaire (Maximus Canada) à PBC Solutions devrait se terminer à l’été 2023. Conformément à l’entente, PBC Solutions administrera le Medical Service Plan, PharmaCare et les programmes de laboratoire et les régimes d’assurance (y compris la réponse aux demandes de renseignements du public, l’inscription des clients et le traitement des demandes de règlement pour frais médicaux et pharmaceutiques des professionnels de la santé). Les fonctions d’établissement des politiques et de prise de décisions relèveront encore du Ministère.
Vérifications de cliniques privées
En 2017, Santé Canada et le Ministère ont convenu d’une méthodologie pour déterminer l’étendue et la nature de la surfacturation des patients en Colombie-Britannique, décrite dans un mandat et une lettre d’accord. Depuis la mise en place de cet accord, le Ministère a réalisé dix vérifications de cliniques de chirurgie privées, dont Cambie. Les résultats de ces vérifications ont été communiqués à Santé Canada, conformément à l’entente signée en 2017 par nos ministres respectifs.
En 2018-2019, d’autres vérifications ont été mises de côté afin de s’assurer que le Ministère se conforme à l’injonction de la Cour suprême de la Colombie-Britannique du 23 novembre 2018 interdisant l’application des dispositions relatives à la surfacturation (articles 17, 18 et 45 de la MPA).
Les vérifications ont repris à la fin de 2020, et les dernières vérifications sur place de clinique de chirurgie privée ont été terminées à la fin de 2022; le rapport de vérification en est toujours à l’étape de l’examen final et de l’approbation. Depuis la mise en place de cette entente, le Ministère a effectué douze vérifications de cliniques de chirurgie privées, dont Cambie. À partir de 2022-2023, pour la période de déclaration 2020-2021 de Santé Canada, le Ministère sera tenu de déclarer les surfacturations attribuées aux établissements privés de diagnostic. Un cadre de vérification des diagnostics est en cours d’élaboration et le Ministère commencera les vérifications de ces installations une fois que l’article 18.1 de la MPA est adopté. Actuellement, 12 établissements privés de diagnostic sont en activité en C.-B. L’un de ces établissements, le False Creek Surgical Centre, a déjà fait l’objet d’une vérification par le Ministère. Ce dernier a l’intention d’effectuer trois vérifications d’établissements privés de diagnostic par an, jusqu’à ce que les vérifications des 11 établissements restants soient terminées.
L’objectif des vérifications comporte deux volets :
- surveiller et évaluer la conformité à la MPA;
- aider à effectuer une estimation exacte de l’étendue de la surfacturation dans la province.
Le Ministère présentera les rapports finaux de vérification sur les cliniques et les fournisseurs individuels à Santé Canada, lesquels sont assujettis à la Loi sur l’accès à l’information et la protection de la vie privée (LAIPVP). Le Ministère s’efforce de résoudre les préoccupations et les problèmes juridiques liés à la mise en ligne de versions résumées des rapports de vérification. À cette fin, le Ministère mobilisera des ressources de communication supplémentaires et entamera le recrutement à court terme. La priorité sera de veiller à ce que ces documents soient terminés et publiés en temps opportun.
Sous réserve de précisions supplémentaires de la Cour, le Ministère s’engage à faire preuve de pleine transparence et continuera de travailler avec Santé Canada à l’examen des constatations de vérifications au fur et à mesure que le travail est réalisé. Les conférences téléphoniques mensuelles pour discuter de la surfacturation et d’autres questions pertinentes, y compris les résultats des vérifications, ont été rétablies.
Exigences de déclaration de renseignements
La C.-B. présente à Santé Canada, un état financier complet et exact de la surfacturation et des frais modérateurs imposés en 2020-2021, conformément aux exigences de déclaration de renseignements énoncées dans la LCS et son règlement connexe. La C.-B. rapporte un total de 23 110 530,54 dollars en surfacturation et en frais modérateurs pour l’année 2020-2021, conformément à la méthode de déclaration convenue.
Conclusion
En résumé, la C.-B. poursuit ses efforts en vue de prendre toutes les mesures en son pouvoir pour renforcer le système de santé publique, éliminer la surfacturation et assurer la pleine conformité à la LCS. Toutefois, l’approche multidimensionnelle et efficace de la C.-B. qui s’appuie sur des ressources considérables demeurera constante. En mettant en œuvre les mesures susmentionnées, la C.-B. a pris les mesures nécessaires pour aborder la question de la surfacturation dans la province et elle demande à Santé Canada le remboursement de la pénalité de 23 110 530,54 millions de dollars qui lui a été imposée pour l’exercice 2020.
La Colombie-Britannique a fait des efforts et engagé des dépenses considérables pour mettre fin à la surfacturation au cours des dernières années, tout en respectant les paramètres juridiques du litige en cours avec Cambie et des diverses formes d’injonctions dont la Colombie-Britannique a fait l’objet.
Compte tenu de l’issue favorable de l’affaire Cambie, des efforts continus de sensibilisation et de dissuasion de la surfacturation, et de l’accent mis sur la vérification et l’application de la loi, nous pensons que le présent rapport d’étape démontre l’engagement ferme de la Colombie-Britannique à respecter les principes de la Loi canadienne sur la santé dans des circonstances difficiles, et nous nous attendons à ce que des mesures soient prises en vertu de la Politique de remboursement fédérale pour rembourser la Colombie-Britannique de toutes les pénalités de surfacturation imposées à ce jour, y compris tout solde des fonds du Transfert canadien en matière de santé admissible au remboursement, précédemment retenus par le gouvernement fédéral et toute pénalité qui pourrait découler d’une demande liée aux pratiques en vigueur en 2020-2021.
Attestation
Je certifie que tous les renseignements ci-dessus témoignent de l’ampleur des efforts déployés par le ministère de la Santé pour éliminer la surfacturation et assurer la pleine conformité à la LCS et son règlement connexe, ainsi qu’aux lois provinciales et territoriales applicables.
13 décembre 2022
Mis à jour et présenté à nouveau le 15 février 2023.
Rob Byers
Sous-ministre adjoint, ministère de la Santé de la Colombie-Britannique
Coordonnées
Vous trouverez ci-dessous les coordonnées de personnes-ressources pour les résidents qui estiment avoir fait l'objet de frais inappropriés imposés aux patients pour des services de santé assurés.
Consultez le chapitre 1 pour connaître les principales définitions de la Loi canadienne sur la santé. Sous chaque section provinciale et territoriale, consultez la section 2.0 Intégralité, pour des renseignements détaillés sur les services de santé assurés aux termes des régimes d'assurance-santé provinciaux ou territoriaux.
Santé Canada
Division de la Loi canadienne sur la santé
medicare_hc@hc-sc.gc.ca
Terre-Neuve-et-Labrador
La ligne d'information générale du RAS
1-866-449-4459 (région d'Avalon)
1-800-563-1557 (toutes les autres régions)
Île-du-Prince-Édouard
Ministère de la Santé et du Mieux-être de l'Île-du-Prince-Édouard
C.P. 2000
Charlottetown (Île-du-Prince-Édouard)
C1A 7N8
1-902-368-6414
Nouvelle-Écosse
Ministère de la Santé et du Mieux-être
C.P. 488
Halifax (Nouvelle-Écosse)
B3J 2R8
1-902-424-5818
1-800-387-6665 (sans frais en Nouvelle-Écosse)
1-800-670-8888 (ATS/ATME)
Nouveau-Brunswick
Assurance-maladie et médicaments
Québec
Services Couverts Frais Accessoires
Ontario
Programme de la Loi sur l'engagement d'assurer l'avenir de l'assurance-santé
1-888-662-6613
protectpublichealthcare@ontario.ca
Manitoba
Santé Manitoba
300, rue Carlton
Winnipeg (Manitoba)
R3B 3M9
1-800-392-1207
Saskatchewan
Ministère de la Santé de la Saskatchewan
1-800-667-7766
Alberta
Alberta Health
Attention : Alberta Health Care Insurance Plan
C.P. 1360, succ. Main,
Edmonton (Alberta)
T5J 2N3
1-780-427-1432 (Edmonton)
1-310-0000 puis 780-427-1432 (sans frais en Alberta)
780-422-0102 (télécopieur)
health.ahcipmail@gov.ab.ca
Colombie-Britannique
Additional Fees and Charges
Yukon
Conseil médical du Yukon
1-867-667-3774
ymc@gov.yk.ca
Territoires du Nord-Ouest
Administration des services de santé, Ministère de la Santé et des Services sociaux
Sac postal 9
Inuvik (Territoires du Nord-Ouest)
X0E OTO
1-800-661-0830
1-867-777-7400
1-867-777-3197 (télécopieur)
Nunavut
Bureau des programmes d'assurance-maladie du Nunavut
Ministère de la Santé
C.P. 889
Rankin Inlet (Nunavut)
X0C 0G0
1-800-661-0833 (sans frais)
NHIP@gov.nu.ca
Notes de bas de page
- Note de bas de page i
-
https://www.nlma.nl.ca/FileManager/Publications/Guides/nlma-physicians-guide-to-non-insured-service-june-2018.pdf
- Note de bas de page ii
-
https://www.ramq.gouv.qc.ca/fr/citoyens/assurance-maladie/services-medicaux
- Note de bas de page iii
-
Ce chiffre exclut les dépenses du ministère des Soins de longue durée. Le 20 juin 2019, l’Ontario a annoncé des changements au sein de son cabinet, notamment la création du ministère de la Santé et du ministère des Soins de longue durée. Ainsi, le ministère de la Santé et des Soins de longue durée sera appelé ministère de la Santé (MSO) tout au long de ce rapport.
- Note de bas de page iv
-
https://www.auditor.on.ca/fr/content-fr/annualreports/arbyyear/ar2021-fr.html
- Note de bas de page v
-
https://www.auditor.on.ca/fr/content-fr/annualreports/arreports/fr21/AR_Cardiac_fr21.pdf
- Note de bas de page vi
-
https://www.auditor.on.ca/fr/content-fr/specialreports/specialreports/COVID-19_ch4mgmtexpenditures_fr202105.pdf
- Note de bas de page vii
-
https://www.auditor.on.ca/fr/content-fr/specialreports/specialreports/COVID-19_ch5readinessresponseLTC_fr202104.pdf
- Note de bas de page viii
-
Ministère de la Santé de la C.-B. (29 juin 2021). La Colombie-Britannique passe à la troisième étape de son plan de relance. Sur Internet : https://bcgovnews.azureedge.net/translations/releases/2021PREM0043-001268/Step3_French.pdf
- Note de bas de page ix
-
Remarque : lorsqu’un praticien ne participe pas au MSP, les services médicalement nécessaires sont remboursés directement au bénéficiaire.
- Note de bas de page x
-
Voir la section 2.1 pour des renseignements sur les médicaments assurés, etc., pour les patients hospitalisés et en consultation externe.
- Note de bas de page xi
-
D Contandriopoulos, K Bertoni et G. K. Randhawa, Developmental Evaluation of NPPCCs, 2022. Rapport provisoire – septembre 2022
- Note de bas de page xii
-
Le rapport pour 2021-2022 devrait être publié au début de 2023. Le rapport pour 2020-2021 est disponible ici : https://www.hss.gov.nt.ca/sites/hss/files/resources/hss-annual-report-2020-21.pdf
- Note de bas de page xiii
-
https://www.hss.gov.nt.ca/fr/services/d%C3%A9placement-pour-raisons-m%C3%A9dicales/politique-sur-les-d%C3%A9placements-pour-raisons-m%C3%A9dicales
- Note de bas de page xiv
-
https://open.alberta.ca/dataset/schedule-of-dental-benefits
- Note de bas de page xv
-
Les détails de la politique de déplacement à des fins médicales se trouvent ici : https://www.hss.gov.nt.ca/fr/services/d%C3%A9placement-pour-raisons-m%C3%A9dicales/politique-sur-les-d%C3%A9placements-pour-raisons-m%C3%A9dicales
- Note de bas de page xvi
-
Estimations de la population du Canada. https://www.gov.nu.ca/sites/default/files/nunavut_and_canada_population_estimates_statsupdate_second_quarter_2021.pdf (en anglais seulement).
- Note de bas de page xvii
-
Crédits supplémentaires (fonctionnement et entretien), no 1, 2021-2022. o_m_supp_1_2021-22_-_english_amended.pdf (gov.nu.ca) (en anglais seulement).
- Note de bas de page xviii
-
Budget d’immobilisations de 2021-2022, Ministère des Finances. https://gov.nu.ca/sites/default/files/2021-22_capital_estimates_english.pdf (en anglais seulement).
