La syphilis au Canada: rapport technique sur les tendances épidémiologiques, les déterminants et interventions

Télécharger le format de rechange
(Format PDF, 6.4 Mo, 195 pages)
Organisation : Agence de la santé publique du Canada
Publiée : 2020-11-18
Table des matières
- Avant-propos
- Table des figures
- Table des tableaux
- Abréviations
- Sommaire exécutif
- 1. La syphilis: Histoire naturelle, dépistage et traitement
- 2. Fardeau de la syphilis et des co-infections
- 3. Tendances épidémiologiques de la syphilis au Canada, 2009-2018
- 4. Déterminants et facteurs de risque de la syphilis au Canada
- 5. Syphilis congénitale: tendances, déterminants et réponse
- 5.1 Tendances de la syphilis congénitale au Canada au cours des 25 dernières années
- 5.2 Que se passe-t-il dans les provinces et les territoires ?
- 5.3 Qu’est-ce qui explique les tendances canadiennes ?
- 5.4 Comment les tendances récentes au Canada se comparent à celles des autres pays ?
- 5.5 Que peut-on faire pour lutter contre la syphilis congénitale au Canada ?
- 6. Interventions et politiques de prévention et de contrôle de la syphilis
- 7. Conclusion
- Références
- Annexe A: Algorithme clinique pour la stadification et le traitement de la syphilis
- Annexe B: Définitions de cas de syphilis utilisées au Canada
- Annexe C: Données et méthodologie
- Annexe D: Taux de syphilis infectieuse pour 100 000 personnes par sexe dans les pays de l'OCDE, 2008-2017
- Annexe E: Proportion de cas par stade de syphilis et selon le sexe au Canada, 1991-2017
- Annexe F: Taux de syphilis infectieuse pour 100 000 personnes selon le groupe d'âge et le sexe au Canada, 2009-2018
- Annexe G: Taux de cas déclarés de syphilis infectieuse par province/ territoire et par sexe au Canada, scsmdo, 2009-2018
- Annexe H: Nombre de cas et taux de syphilis congénitale, taux de syphilis infectieuse chez les femmes de 15 à 39 ans et taux de syphilis infectieuse chez les femmes en général, 1993-2018
Avant-propos
Le Centre de la lutte contre les maladies transmissibles et les infections, Agence de la santé publique du Canada (ASPC), a le plaisir de vous présenter le rapport: La syphilis au Canada, Rapport technique sur les tendances épidémiologiques, les déterminants et les interventions. Le présent rapport vise à fournir de l’information au secteur de la santé publique, aux décideurs et au grand public sur les tendances relatives aux cas et aux taux d’infection de syphilis au Canada. Il a été développé en réponse à la recrudescence actuelle de cas de syphilis au Canada. Ce rapport présente les données sur les tendances actuelles des taux d’infections de la syphilis au Canada, les facteurs de risque associés à la maladie, ainsi que certaines interventions qui ont été mises en place pour répondre à la hausse des cas au Canada.
La syphilis est une maladie à déclaration obligatoire au Canada. Le rapport La syphilis au Canada, Rapport technique sur les tendances épidémiologiques, les déterminants et les interventions s’appuie principalement sur les données de surveillance soumises au Système canadien de surveillance des maladies à déclaration obligatoire (SCSMDO) par les autorités sanitaires provinciales et territoriales en plus de présenter des données des rapports de ces juridictions, de la littérature scientifique, de la littérature grise, incluant les communiqués de presse et les rapports internationaux.
Tous les commentaires et toutes les suggestions susceptibles d'améliorer les publications à venir sont appréciés. Nous vous invitons d'ailleurs à les adresser au personnel du Centre de la lutte contre les maladies phac.sti-hep-its.aspc@canada.ca.
Table des figures
- Figure 1. Résumé de l’histoire naturelle de la syphilis non traitée et de ses manifestations cliniques
- Figure 2. Variation en pourcentage des taux de cas déclarés d’ITSS par rapport à l’année de référence 2008 au Canada, 2008 à 2017
- Figure 3. Facteurs contribuant à la syndémie syphilis – VIH
- Figure 4. Taux global, infectieux et non infectieux de cas déclarés de syphilis au Canada, 1979-2017
- Figure 5. Comparaison des taux de cas déclarés de syphilis infectieuse dans les pays de l'OCDE , 2008-2017
- Figure 6. Proportion de cas de syphilis déclarés par stade d'infection au Canada, 1991-2017
- Figure 7. Proportion de cas de syphilis déclarés par stade d'infection chez les hommes au Canada, 1991-2017
- Figure 8. Proportion de cas de syphilis déclarés par stade d'infection chez les femmes au Canada, 1991-2017
- Figure 9. Taux de syphilis infectieuse déclarée par sexe au Canada, 1991-2018
- Figure 10. Comparaison des ratios de taux hommes-femmes de syphilis déclarés par les pays de l’OCDE, 2008-2017
- Figure 11. Taux de syphilis infectieuse signalés par sexe dans les pays de l'OCDE, 2017
- Figure 12. Taux de syphilis infectieuse déclarés par groupe d'âge au Canada, 1991-2018
- Figure 13. Taux des cas déclarés de syphilis infectieuse par groupe d'âge chez les hommes au Canada, 2009-2018
- Figure 14. Taux des cas déclarés de syphilis infectieuse par groupe d'âge chez les femmes au Canada, 2009-2018
- Figure 15. Proportion de cas de syphilis infectieuse déclaré par groupe d'âge et par sexe, 2018
- Figure 16. Taux de cas déclarés de syphilis infectieuse par province et territoire au Canada, 2017
- Figure 17. Taux de cas déclarés de syphilis infectieuse par province et territoire au Canada, 2018 (données préliminaires)
- Figure 18. Variation des taux de cas déclarés de syphilis infectieuse de 2014 à 2018 par province et territoire au Canada
- Figure 19. Variation en pourcentage du taux de syphilis infectieuse déclaré entre 2014 et 2018 chez les hommes par province et territoire au Canada
- Figure 20. Variation en pourcentage du taux de syphilis infectieuse déclaré entre 2014 et 2018 chez les femmes par province et territoire au Canada
- Figure 21. Proportion de cas féminins déclarés et variation en pourcentage par province et territoire de 2014 à 2018 au Canada
- Figure 22. Taux de cas déclarés de syphilis infectieuse en Colombie-Britannique, Canada, 1979-2018
- Figure 23. Taux de cas déclarés de syphilis infectieuse par sexe en Colombie-Britannique, Canada, 2009-2018
- Figure 24. Taux de cas déclarés de syphilis infectieuse en Alberta, Saskatchewan et Manitoba, Canada, 1979-2018
- Figure 25. Taux de cas déclarés de syphilis infectieuse par sexe en Alberta, Saskatchewan et Manitoba, Canada, 2009-2018
- Figure 26. Taux de cas déclarés de syphilis infectieuse en Ontario et au Québec, Canada, 1979-2018
- Figure 27. Taux de cas déclarés de syphilis infectieuse par sexe en Ontario et au Québec, Canada, SCSMDO, 2009-2018
- Figure 28. Taux de cas déclarés de syphilis infectieuse au Nouveau-Brunswick, à Terre-Neuve-et-Labrador, en Nouvelle-Écosse et à l'Île-du-Prince-Édouard et Canada, 1979-2018
- Figure 29. Taux global de cas déclarés de syphilis infectieuse par sexe au Nouveau-Brunswick, à Terre-Neuve-et-Labrador, en Nouvelle-Écosse et à l'Île-du-Prince-Édouard , Canada, 2009-2018
- Figure 30. Taux de cas déclarés syphilis infectieuse au Yukon, Territoires du Nord-Ouest et au Nunavut, Canada, 1979-2018
- Figure 31. Taux de cas déclarés syphilis infectieuse par sexe au Yukon, Territoires du Nord-Ouest et au Nunavut, Canada, 2009-2018
- Figure 32. Cadre conceptuel de l’infection par la syphilis au Canada
- Figure 33. Nombre et taux de syphilis congénitale déclarés et taux de syphilis infectieuse déclaré chez les femmes en âge de procréer (15 à 39 ans), Canada, 1993-2018
- Figure 34. Facteurs de risque les plus fréquemment rapportés de syphilis maternelle et de syphilis congénitale dans la littérature canadienne
Table des tableaux
- Tableau 1. Comparaison provinciale et territoriale avec la définition nationale de cas de syphilis congénitale
- Tableau 2. Comparaison provinciale des définitions nationales de syphilis primaire, secondaire, latente précoce, latente tardive, neurosyphilis et syphilis tertiaire
- Tableau 3. Déclaration de la syphilis dans les provinces et territoires dans le temps au Canada
Abréviations
- AB
- Alberta
- ACSP
- Association canadienne de santé publique
- ADN
- Acide désoxyribonucléique
- ARN
- Acide ribonucléique
- ARNr
- Acide ribonucléique ribosomale
- ASPC
- Agence de la santé publique du Canada
- CB
- Colombie-Britannique
- BCCDC
- British Columbia Centre for Disease Control (Centre de contrôle des maladies de la Colombie-Britannique)
- CCIES
- Comité de coordination des investigations des éclosions de syphilis
- CCNMI
- Centre de collaboration nationale des maladies infectieuses
- CDC
- United States Centres for Disease Control and Prevention (Centre américain de prévention et de contrôle des maladies)
- CIA
- Chemiluminescence immunoassays (essai immunoenzymatique à chimiluminescence)
- CIÉSCAN
- Conseil d’information et d’éducation sexuelle du Canada
- DBS
- Dried Blood spot (analyse d’échantillons de gouttes de sang séché)
- DFA-TP
- Direct fluorescent antibody test for T. pallidum (test d’immunofluorescence directe de T. pallidum)
- ECDC
- European Centre for Disease Prevention and Control (Centre européen de prévention et de contrôle des maladies)
- EIA
- Enzyme immunoassay (analyse immunoenzymatique)
- EMIS
- The European Men-Who-Have-Sex-With-Men Internet Survey (Enquête européenne en ligne sur la sexualité entre hommes)
- É.-U.
- États-Unis
- FTA-ABS
- Fluorescent treponemal antibody absorbed test (test d’immunofluorescence absorbée, test de dépistage tréponémique)
- gbHARSAH
- Hommes gais, bisexuels et autres hommes ayant des relations sexuelles avec d’autres hommes
- GHB
- Gamma-hydroxybutyrate
- IC
- Intervalle de confiance
- IHC
- Immunohistochimie
- IM
- Intramusculaire
- INSPQ
- Institut national de santé publique du Québec
- IPÉ
- Île-du-Prince-Édouard
- ITS
- Infection transmise sexuellement
- ITSS
- Infection transmise sexuellement et par le sang
- LA
- Long acting (action prolongée)
- LCR
- Liquide céphalo-rachidien
- LDCITS
- Lignes directrices canadiennes sur les infections transmissibles sexuellement
- LIA
- Line immunoassay (épreuve de détection immunoenzymatique sur bandlettes)
- MB
- Manitoba
- MBIA
- Microbead immunoassay (immunodosage sur microbilles)
- MLST
- Multilocus sequence typing (typage génomique multilocus)
- NB
- Nouveau-Brunswick
- NÉ
- Nouvelle-Écosse
- NT
- Nunavut
- OCDE
- Organisation de coopération et de développement économique
- OMS
- Organisation mondiale de la santé
- ON
- Ontario
- Pap
- Papanicolaou (test)
- PCR
- Polymerase Chain Reaction (réaction en chaîne de la polymérase)
- PPE
- Prophylaxie post-exposition
- PPrE
- Prophylaxie préexposition
- PT
- Province et territoire
- QC
- Québec
- RC
- Rapport de cotes
- RCA
- Rapport de cotes ajusté
- RPR
- Rapid plasma reagin (test rapide de la réagine plasmatique, test de dépistage non tréponémique)
- RSSS
- Reverse sequence screening for syphilis (algorithme à séquence inversée de dépistage de la syphilis)
- RTINC
- Rapport des taux d’incidence ajustés selon la covariable
- R.-U.
- Royaume-Uni
- SCSMDO
- Système canadien de surveillance des maladies à déclaration obligatoire
- SK
- Saskatchewan
- SMS
- Short message service (service de messages courts)
- TAN
- Test d’acides nucléiques
- TAAN
- Test d’amplification des acides nucléiques
- TP-PA
- T. pallidum particle agglutination test (test d’agglutination passive de T. pallidum, test de dépistage tréponémique)
- TAR
- Traitement antirétroviral
- TNL
- Terre-Neuve-et-Labrador
- TNO
- Territoires du Nord-Ouest
- TS
- Type de séquence
- UE
- Union européenne
- VDRL
- Venereal Disease Reference Laboratory (test de dépistage non tréponémique)
- VHA
- Virus de l’hépatite A
- VHB
- Virus de l’hépatite B
- VHC
- Virus de l’hépatite C
- VIH
- Virus de l’immunodéficience humaine
- VPH
- Virus du papillome humain
- YK
- Yukon
Sommaire exécutif
Ce rapport fournit des informations sur la syphilis aux professionnels de la santé publique, aux cliniciens et aux décideurs.
Le rapport comporte six thèmes:
- La syphilis: histoire naturelle, dépistage et traitement
- Fardeau de la syphilis et des co-infections
- Tendances épidémiologiques de la syphilis au Canada, 2009-2018
- Déterminants et facteurs de risque de la syphilis au Canada
- Syphilis congénitale: tendances, déterminants et intervention
- Interventions et politiques de prévention et de contrôle
Les deux premiers thèmes sont abordés en résumant les Lignes directrices canadiennes sur les infections transmissibles sexuellement (LDCITS) et la littérature clinique et de laboratoire. Afin de décrire les tendances de la syphilis au Canada, le rapport utilise les données de surveillance du Système canadien de surveillance des maladies à déclaration obligatoire (SCSMDO) de 1971 à 2017, ainsi que les données préliminaires de 2018 fournies directement par les provinces et les territoires. Les tendances sont comparées, dans la mesure du possible, aux tendances internationales. Le rapport décrit également les récentes éclosions de syphilis au Canada, ainsi que les facteurs qui ont été associés à l'infection à la syphilis dans les études menées au Canada (Section 4). Enfin, les interventions et politiques proposées pour soutenir la lutte contre la syphilis au Canada sont discutées à la Section 5 et à la Section 6.
1. La syphilis: histoire naturelle, dépistage et traitement
La syphilis est une infection causée par la bactérie Treponema pallidum. La syphilis est principalement transmise sexuellement, bien qu'une transmission par le sang soit possible. Si elle n'est pas traitée, la syphilis peut évoluer en quatre stades: primaire, secondaire, latent et tertiaire. Les personnes infectées à un stade précoce (primaire, secondaire, latent précoce) peuvent transmettre l'infection. Les chancres et des symptômes non spécifiques, tels que la fièvre, des malaises ou des maux de tête, sont parmi les symptômes les plus courants aux premiers stades. Cependant, la syphilis tertiaire peut provoquer de graves manifestations neurologiques, cardiologiques et musculo-squelettiques. L'infection peut également être transmise d'une mère à son enfant pendant la grossesse ou à l'accouchement, provoquant une syphilis congénitale. La syphilis congénitale peut entraîner des mortinaissances, des malformations congénitales ou la mort infantile.
Les lignes directrices pour le dépistage varient d'une province et d'un territoire à l'autre. Les LDCITS recommandent qu’un dépistage soit offert à toute personne présentant des signes et des symptômes ou présentant des facteurs de risque tels qu’avoir des relations sexuelles non protégées. La syphilis est généralement diagnostiquée à l'aide de tests sérologiques sur un échantillon de sang ou de sérum. L'examen microscopique ou la réaction en chaîne de la polymérase (Polymerase chain reaction [PCR]) peuvent également être utilisés pour détecter T. pallidum ou son acide désoxyribonucléique (ADN). La syphilis est généralement traitée avec de la pénicilline. Aucune résistance de T. pallidum à la pénicilline n'a été signalée.
2. Fardeau de la syphilis et des co-infections
Les taux nationaux de chlamydia, de gonorrhée et de syphilis ont augmenté au cours des dernières années, la syphilis ayant la plus forte augmentation de taux de ces trois infections de 2009 à 2018. Historiquement, certaines populations, telles que les hommes gais, bisexuels et autres hommes ayant des rapports sexuels avec des hommes (gbHARSAH), ont été les plus touchées. Cependant, dans les cinq dernières années, de nouvelles populations connaissent des augmentations du nombre de cas, dont les femmes en âge de procréer. Par conséquent, le nombre le plus élevé de cas syphilis congénitale jamais observé en 25 ans au Canada (17 cas) a été signalé en 2018. Bien que la syphilis ne soit pas associée à des niveaux élevés de mortalité au Canada, elle est associée à une réduction du fonctionnement, une qualité de vie réduite et des répercussions psychosociales. Des populations spécifiques sont affectées par des épidémies qui se chevauchent, telles que la syphilis et l'infection par le virus de l'immunodéficience humaine (VIH), qui exacerbent le fardeau de ces infections pour les individus et les communautés touchés. La syphilis interagit avec le VIH pour amplifier les impacts des deux infections, car l'une peut conduire à l'acquisition de l'autre et intensifier sa progression.
3. Tendances épidémiologiques de la syphilis au Canada, 2009-2018
Après une baisse des taux de syphilis observée dans les années 90, l’augmentation des taux a repris de nouveau au début des années 2000 au Canada. Au cours des dernières années, les taux observés ont été les plus hauts atteints depuis des décennies. Des tendances similaires sont observées dans d'autres pays à revenu élevé, tels que l’Australie, l’Union Européenne (UE), la Nouvelle-Zélande, les États-Unis (É.-U.) et le Royaume-Uni (R.-U.).
Dans les années 1990, les taux chez les femmes et chez les hommes étaient similaires, mais les taux chez les hommes ont augmenté rapidement au début des années 2000. En 2012, les taux de syphilis chez les hommes étaient 18 fois plus élevés que les taux chez les femmes. Cependant, en 2018, les données préliminaires indiquent une diminution du ratio hommes-femmes de nouvelles infections de 8: 1 en 2017 à 4: 1 en 2018. En 2017, les taux les plus élevés ont été observés chez les 25-29 et 30-39 ans. Les cas féminins ont tendance à être plus jeunes que les cas masculins, car la proportion de cas masculins augmente avec l'âge.
Entre 2014 et 2018, la plupart des provinces et territoires ont signalé une augmentation de leurs taux de syphilis infectieuse. Des éclosions de syphilis ont été signalées récemment dans huit provinces et territoires. Les provinces et les territoires où l’augmentation des taux était la plus élevée étaient l'Alberta (831 %), les Territoires du Nord-Ouest (550 %), le Manitoba (538 %) et la Saskatchewan (393 %). À l'heure actuelle, la juridiction où le taux de syphilis infectieuse est le plus élevé est le Nunavut, avec 261,1 cas pour 100 000 habitants en 2018.
4. Déterminants et facteurs de risque de la syphilis au Canada
Divers déterminants sociaux de la santé et comportements de santé façonnent le risque de contracter la syphilis. Ceux-ci comprennent un large éventail de facteurs sous-jacents tels que l'âge, le sexe et le genre, les facteurs socio-économiques, la culture et les normes ainsi que les politiques et programmes de santé, qui influencent les facteurs de risque individuels, tels que l'activité sexuelle, la consommation de substances, des expériences de violence et de discrimination subies par les individus et l'accès aux soins et services de santé. Il y a des interactions syndémiques en jeu entre les épidémies concurrentes de syphilis, d’autres infections transmises sexuellement et par le sang (ITSS) et la consommation de substances dues à leurs facteurs de risque communs et à des forces sociales aggravantes.
5. Syphilis congénitale: tendances, déterminants et réponse
À mesure que les taux de syphilis augmentent chez les femmes en âge de procréer, le nombre de cas de syphilis congénitale précoce (c.-à-d. dans les deux ans suivant la naissance) augmente également au Canada. De 1993 (date à laquelle la syphilis congénitale est devenue à déclaration obligatoire) à 2017, entre un et dix cas de syphilis congénitale ont été signalés chaque année au Canada. En 2018, 17 cas ont été signalés et plus de 50 cas sont attendus pour 2019. La situation est particulièrement préoccupante dans les provinces des Prairies, lesquelles ont signalé la majeure partie des cas en 2018 et 2019. De plus, plusieurs provinces et territoires ont signalé récemment leur premier cas de syphilis congénitale depuis des années.
Bien qu'il y ait eu peu d'études sur l'association entre les facteurs de risque et la syphilis congénitale, les résultats de celles qui existent ont rapporté que les soins prénataux inadéquats étaient l'une des principales raisons de la survenue de la syphilis congénitale. Les femmes enceintes atteintes de syphilis qui ne sont pas dépistées et traitées en temps opportun sont à risque élevé de transmettre l'infection à leur bébé.
6. Interventions et politiques de prévention et de contrôle de la syphilis
Le Cadre d'action pancanadien sur les ITSS identifie quatre piliers d'action pour lutter contre les ITSS, notamment pour la syphilis: la prévention, le dépistage, l’initiation de soins et de traitement et de soins et soutien continus. La section suivante présente la littérature publiée sur les interventions et les politiques de prévention et de contrôle de la syphilis provenant du Canada et de l'étranger. Les stratégies pour lutter contre la syphilis sont décrites en fonction des quatre piliers d'action, de l'amélioration de la prévention primaire de la syphilis aux déterminants sociaux de la santé sous-jacents. Cette section résume également des stratégies éducatives et des stratégies cliniques visant à accroître l'accessibilité et le recours au dépistage, ainsi que des approches pouvant permettre une gestion efficace des cas et une modulation des pratiques de surveillance en fonction des profils épidémiologiques actuels. Les domaines potentiels de recherche future concernant la cascade de soins de la syphilis, l'analyse génomique et l'évaluation des programmes sont notés.
Note sur le langage autour du sexe et du genre
Tout au long du rapport, la prise en compte du sexe et du genre est limitée par les sources de données disponibles. Les tendances et les facteurs de risque de la syphilis sont présentés selon le sexe (masculin, féminin), car ce sont les données recueillies dans la plupart des systèmes de surveillance opérant au Canada ainsi que dans la plupart des études observationnelles. Étant donné que les multiples déterminants de l'infection de syphilis peuvent varier selon l'identité de genre et les expériences personnelles, les influences du genre sur la façon dont les individus se perçoivent ou perçoivent les autres, comment ils agissent et comment les inégalités sont réparties dans la société sont abordées dans la mesure du possible à travers ce rapport.
1. La syphilis: histoire naturelle, dépistage et traitement
1.1 Origines de la syphilis et modes de transmission
La syphilis est une maladie systémique complexe causée par une infection bactérienne. Plus précisément, elle est causée par la bactérie spirochète Treponema pallidum de la sous-espèce pallidum.
On ne connaît pas précisément les origines de la syphilis. Plusieurs hypothèses ont été avancées: elle serait apparue en Asie sud-occidentale vers 3 000 avant notre ère, ou encore des marins de la flotte de Christophe Colomb l’auraient contractée dans le Nouveau Monde, où elle existait dès la période précolombienne, puis l'auraient transportée vers le vieux continent en 1493Note de bas de page 1.
La syphilis se transmet principalement par contact sexuel génital, anal ou oralNote de bas de page 2. D’autres modes de transmission — comme les baisers avec échange de salive, les transfusions sanguines et le partage de seringues — sont possibles, mais raresNote de bas de page 3. La syphilis congénitale se produit principalement par transmission verticale pendant la grossesse, mais la transmission mère-enfant peut également être causée par contact avec une lésion active au moment de l’accouchementNote de bas de page 2. La transmission transplacentaire est possible dès neuf semaines de gestation et pendant le reste de la grossesseNote de bas de page 4. La syphilis pendant la grossesse peut causer une fausse couche, une mortinaissance ou une mort néonatale. En 2012, la syphilis a entraîné 350 000 issues défavorables de grossesse dans le monde, dont 143 000 décès fœtaux précoces et mortinaissances et 62 000 décès néonatauxNote de bas de page 5.
Au Canada, la syphilis est une maladie à déclaration obligatoire depuis 1924, et la syphilis congénitale est à déclaration obligatoire depuis 1993Note de bas de page 6. Toutefois, les déclarations des provinces et territoires (PT) ont été hétérogènes durant cette période. De plus, en cas de syphilis congénitale, seuls les cas diagnostiqués chez des enfants de moins de deux ans sont actuellement à déclaration obligatoire dans l’ensemble du pays.
1.2 Stades et manifestations cliniques de l’infection syphilitique
Si elle n’est pas traitée, l’infection évolue en quatre stades: la syphilis primaire, la syphilis secondaire, la syphilis latente (précoce et tardive) et la syphilis tertiaire (évolution des étapes décrite à la Figure 1). Cependant, des réinfections peuvent se produire à la suite d’un traitement.
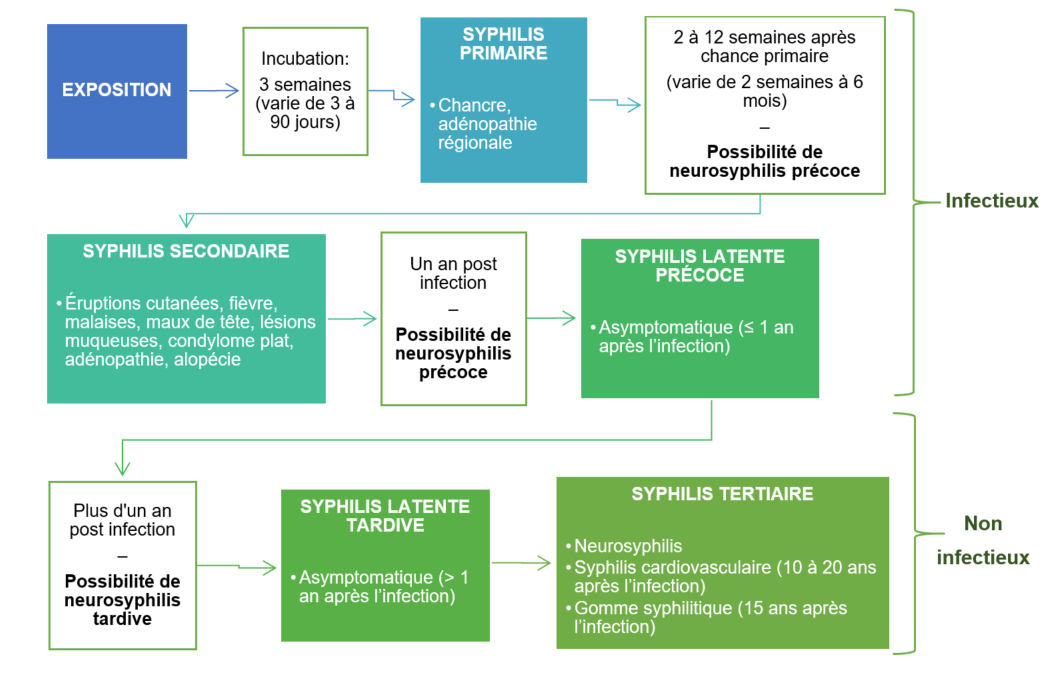
Figure 1 - Équivalent textuel
Stafes Infectieux :
Exposition → Incubation primaire : 3 semaines (varie de 3 à 90 jours) → Syphilis primaire : chancre, adénopathie régionale → Incubation secondaire : 2 à 12 semaines (varie de 2 semaines à 6 mois) – Possibilité de neurosyphilis précoce → Syphilis secondaire: éruptions cutanées, fièvre, malaises, maux de tête, lésions muqueuses, condylomata lata, adénopathie, alopécie → Incubation d’un an – Possibilité de neurosyphilis précoce → Syphilis latente précoce (stade infectieux): asymptomatique (≤1 an après l’infection) → Voie vers la syphilis non infectieuse
Stades Non-infectieux :
Incubation de plus d’un an – Possibilité de neurosyphilis tardive → Syphilis latente tardive : asymptomatique (≥1 an après l’infection)→ Syphilis tertiaire : neurosyphilis, syphilis cardiovasculaire (10 à 20 ans après l’infection), gomme syphilitique (15 ans après l’infection)
1.2.1 Syphilis primaire
Le stade de syphilis primaire survient en moyenne après une période d’incubation de trois semaines. La période d’incubation peut cependant durer de 3 à 90 jours. À ce stade, une lésion (chancre) et une adénopathie régionale peuvent apparaître. Parce que le chancre n’est pas toujours facilement visible, car il peut être interne (p. ex. dans la région anale, orale ou les voies génitales internes chez les femmes), il passe souvent inaperçu. Ce stade de la syphilis est considéré infectieux et le risque de transmission est estimé à approximativement 60 % par partenaire sexuelNote de bas de page 2.
1.2.2 Syphilis secondaire
Après une période d’incubation secondaire de 2 à 12 semaines (qui peut toutefois durer jusqu’à six mois), l’infection syphilitique peut évoluer vers le stade secondaire. À ce stade, les symptômes comprennent des éruptions cutanées, de la fièvre, des malaises, des maux de tête, des lésions muqueuses, des condylomes plats (lésions ressemblant à des verrues), une adénopathie, une alopécie partielle ou diffuse, ainsi que des signes et symptômes de méningite, d’uvéite/rétinite (p. ex. vision floue, yeux rouges, éclairs lumineux ou corps flottants) ou des symptômes otiques (p. ex. perte auditive, acouphène). Le stade secondaire aussi est considéré infectieux, avec un risque de transmission estimé à approximativement 60 % par partenaire sexuelNote de bas de page 2.
1.2.3 Syphilis latente (précoce, tardive)
Non traitée, la syphilis secondaire peut atteindre le stade latent, qui ne présente pas de symptôme. Les infections syphilitiques asymptomatiques latentes qui se produisent au cours de la première année suivant l’infection sont considérées comme des syphilis latentes « précoces »Note de bas de page 3. Ce stade est considéré infectieux, car un cas sur quatre peut connaître une rechute à des manifestations du stade secondaireNote de bas de page 7. Une infection asymptomatique qui persiste un an après l’acquisition de l’infection est considérée comme une syphilis latente « tardive ».
1.2.4 Neurosyphilis
À tous les stades de l’infection, la bactérie Treponema pallidum peut envahir le système nerveux central et causer une neurosyphilis. La neurosyphilis peut être asymptomatique ou symptomatique. La neurosyphilis précoce survient dans les premières semaines ou la première année à la suite de l’infection primaire et approximativement 5-23 % des cas environ présentent des symptômes de méningite, de névrite crânienne, d'atteinte oculaire et d'atteinte méningo-vasculaireNote de bas de page 8. La neurosyphilis est considérée comme tardive si son apparition survient plus d’un an après l’infection. À ce stade, de 2 à 5 % des cas sont atteints de parésie générale et de 2 à 9 % de tabes dorsalisNote de bas de page 8. Les autres signes et symptômes neurosyphilitiques comprennent l’ataxie, les vertiges, la démence, les maux de tête, les changements de personnalité, le signe d’Argyll Robertson, des symptômes otiques (p. ex. acouphène, perte auditive) et des symptômes oculaires (p. ex. vision floue, éclairs lumineux, corps flottants).
1.2.5 Syphilis tertiaire
Bien que ce phénomène soit rare, les infections latentes peuvent évoluer en syphilis tertiaire. Les syphilis tertiaires ne sont pas infectieuses. À ce stade, l’infection peut toucher plusieurs organes, notamment le cerveau, les nerfs, les yeux, le cœur, les vaisseaux sanguins, le foie, les os et les articulations. La syphilis tertiaire peut se manifester sous forme de neurosyphilis (voir la description plus haut). Elle peut aussi entraîner une syphilis cardiovasculaire, qui se produit entre dix et 30 ans après l’exposition initiale et qui peut mener au développement d’un anévrisme de l’aorte ou d’une régurgitation aortique, ou d’une sténose de l’ostium coronaire. Bien que la plupart des cas se développent dans les premiers 15 ans, la syphilis peut se manifester entre un et 46 ans après l’exposition initiale et peut causer des lésions gommeuses (gomme) sur un organe, dont les manifestations cliniques varient selon le site concernéNote de bas de page 3.
1.2.6 Syphilis congénitale
Le risque de transmission verticale varie selon le stade de la syphilis maternelle, le risque étant supérieur à 50 % en cas de syphilis primaire ou secondaire non traitée chez la femme enceinte Note de bas de page 9Note de bas de page 10. La syphilis congénitale peut entraîner une mortinaissance. La syphilis congénitale précoce survient dans les deux premières années de vie. Les manifestations comprennent une infection généralisée fulminante, des rhinites (coryza syphilitique), des lésions mucocutanées, de l’hépatosplénomégalie, de l’anémie, de l’ostéochondrite et de la neurosyphilis. L’apparition de symptômes après une période de 2 ans est définie comme étant une syphilis congénitale tardive. Elle se manifeste notamment par les symptômes suivants: kératite interstitielle, adénopathie, hépatosplénomégalie, anémie, atteinte osseuse, anomalies dentaires (dents de Hutchinson par exemple) et neurosyphilis.
1.2.7 Stadification de la syphilis
La stadification de la syphilis peut être difficile, car le stade d'infection ne peut être déterminé par des tests de laboratoire seuls. Les antécédents du patient et la présentation clinique de la maladie sont essentiels pour déterminer le stade de la syphilis et permettre un traitement approprié. Pour les stades primaire et secondaire, une sérologie positive et les manifestations cliniques sont nécessaires pour déterminer le stade des cas, car ces stades ne peuvent être distingués que par des signes et des symptômes. Dans le cas de patients asymptomatiques avec une sérologie positive, les antécédents du patient sont nécessaires pour déterminer la stadification; ceux qui ont été testés négatifs au cours des 12 derniers mois sont plus susceptibles d'être au stade latent précoce de la syphilis, tandis que ceux sans sérologie négative au cours des 12 mois précédents sont susceptibles d'être au stade latent tardif. La neurosyphilis peut se manifester aux stades précoce (neurosyphilis infectieuse) ou tardif (neurosyphilis non infectieuse) de la syphilis. De manière similaire à ce qui a été discuté ci-dessus, les antécédents du patient sont essentiels, car seuls les tests sérologiques antérieurs et l'historique des symptômes physiques peuvent distinguer les cas de neurosyphilis infectieuse et non infectieuse. Cette distinction est importante, car les stades précoces et tardifs ne nécessiteront pas le même traitement. L’Annexe A présente un algorithme de stadification de la syphilis selon les LDCITS.
1.3 Dépistage de la syphilis
1.3.1 Population visée par le dépistage
Les lignes directrices de l’Agence de la santé publique du Canada (ASPC) recommandent que toute personne présentant des signes ou des symptômes compatibles avec la syphilis et toute personne présentant des facteurs de risque de syphilis doivent se soumettre à un dépistageNote de bas de page 3. Ces facteurs de risque incluent:
- Avoir eu un contact sexuel avec une personne ayant reçu un diagnostic de syphilis;
- Être un homme qui a des relations sexuelles avec des hommes;
- Être engagé dans le travail du sexe;
- Avoir été sans-abri ou avoir vécu dans la rue;
- Avoir fait usage de drogues injectables;
- Avoir de multiples partenaires sexuels;
- Avoir des antécédents de syphilis, d’infection au VIH ou d’autres infections transmises sexuellement (ITS);
- Être né d’une mère chez laquelle une syphilis infectieuse a été diagnostiquée pendant la grossesse;
- Avoir vécu dans un pays ou une région où la prévalence de la syphilis est élevée;
- Avoir un partenaire sexuel présentant l’un des facteurs de risque ci-dessus.
Les lignes directrices en matière de dépistage diffèrent d’une province et d’un territoire à l’autre. Les recommandations locales, provinciales et territoriales doivent être suivies.
1.3.2 Dépistage pendant la grossesse
En raison de l’augmentation des taux de syphilis et de syphilis congénitale au Canada, le dépistage universel de toutes les femmes enceintes demeure important et reste la norme de soins dans toutes les provinces et les territoires. Le dépistage universel des femmes enceintes est recommandé durant le premier trimestre ou au premier rendez-vous prénatalNote de bas de page 11. Répéter le dépistage entre 28 et 32 semaines de grossesse (troisième trimestre) et à l’accouchement est recommandé dans les régions touchées par des éclosions et chez les femmes à risque élevé. Un dépistage plus fréquent devrait être envisagé pour les femmes à risque élevé. Il est également recommandé que les femmes enceintes sans antécédents de soins prénataux ou de tests soient testées à l'accouchement. Enfin, toute personne qui donne naissance à un bébé mort-né après 20 semaines de gestation devrait se soumettre à un test de dépistage de la syphilis.
1.3.3 Dépistage chez les immigrants au Canada
Le dépistage de la syphilis est actuellement obligatoire pour toutes les personnes âgées de 15 ans ou plus qui subissent un examen médical aux fins d’immigrationNote de bas de page 12. L’examen médical est obligatoire pour tous les ressortissants étrangers présentant une demande de résidence permanente et pour les demandeurs de résidence temporaire qui ont l’intention de travailler dans une profession où la protection de la santé publique est essentielle (travailleurs dans le domaine des sciences de la santé par exemple)Note de bas de page 13. Les cas positifs doivent documenter le traitement approprié conformément au protocole canadien et fournir un formulaire de traitement de la syphilis dûment rempli, avec l'examen médical de l'immigrationNote de bas de page 14.
1.4 Diagnostic de la syphilis en laboratoire
Les bactéries pathogènes tréponèmes comprennent la sous-espèce Treponema pallidum pallidum (ci-après T. pallidum) qui cause la syphilis vénérienne, T. pallidum endemicum qui cause le Béjel ou la syphilis endémique, T. pallidum pertenue qui cause le pian et T. carateum qui cause la pinta. Étant donné que les tests sérologiques couramment utilisés pour le diagnostic de la syphilis ne différencient pas l’infection causée par T. pallidum des infections causées par d'autres agents pathogènes tréponémiques non vénériens, le diagnostic différentiel des lésions cutanées suspectées d’être des symptômes de syphilis ou d'une autre infection par tréponème doit comprendre un examen clinique attentif et la prise en compte des antécédents du patient et de ses éventuels voyages dans une zone où des tréponématoses non vénériennes sont endémiques.
La syphilis peut être diagnostiquée au moyen d'analyses sérologiques (tréponémiques ou non), d’examens microscopiques ou de tests d’amplification des acides nucléiques (TAAN). Les tests aux points de service sont de plus en plus intéressants pour les populations mal desservies, mais ne sont pas encore autorisés par Santé Canada.
1.4.1 Diagnostic sérologique
Un premier dépistage de la syphilis peut être effectué à l’aide d’un test non tréponémique ou tréponémique qui sont tous deux appliqués sur un échantillon de sérum. Une fois réactif, un test tréponémal le demeure le plus souvent durant toute la vie du patient, même s'il est traitéNote de bas de page 2. Toutefois, de 15 à 25 % de ces patients présentent une séroconversion (résultat de test non réactif) s'ils ont été traités avec succès au stade primaire de l’infectionNote de bas de page 2.
Test d’anticorps non tréponémiques
Parmi les tests non tréponémiques approuvés par Santé Canada, mentionnons le Rapid Plasma Reagin (RPR) et le Venereal Disease Research Laboratory (VDRL), qui détectent les anticorps non spécifiques dirigés contre un mélange complexe de cardiolipides, de lécithine et de cholestérol. Les deux tests reposent sur une réaction de floculation (agglutination de plusieurs antigènes par un échantillon positif) ce qui fait en sorte qu’ils sont subjectifs et nécessitent un opérateur expérimenté. Les tests positifs non tréponémiques indiquent une infection active aux stades primaire, secondaire ou latent de l’infection. Quand ils sont effectués quantitativement, ils peuvent servir à suivre la réussite du traitement de l’infection en observant la baisse du titre d’anticorpsNote de bas de page 3.
Le test RPR est légèrement plus sensible (86 %) que le VDRL (78 %) pour la détection de la syphilis primaire, mais les deux tests sont sensibles à 100 % pour la syphilis secondaireNote de bas de page 15. Le RPR s'utilise seulement sur les échantillons sériques, tandis que le test VDRL peut détecter les anticorps dans le sérum et le liquide céphalo-rachidien (LCR) et constitue le seul test sérologique non tréponémique approuvé utilisé sur le LCR aux fins de diagnostic de la neurosyphilisNote de bas de page 16. L'interprétation des résultats de tests non tréponémiques est parfois compliquée par le phénomène de prozone, qui se produit en cas d’échantillons à titre très élevé donnant des résultats négatifs sauf si les échantillons du test sont dilués. Les faux positifs biologiques, qui peuvent être causés par un facteur non lié à une infection tréponémique comme un âge avancé, certaines infections virales, bactériennes et parasitaires, certaines maladies auto-immunes et la grossesse peuvent également interférer avec l'interprétation des résultats des tests non tréponémiques.
Test d’anticorps anti-tréponèmes
Contrairement au test non tréponémique, ces tests utilisent des antigènes tréponémiques pour détecter les anticorps dirigés contre les tréponèmes. Parce que le résultat d'un dosage d'anticorps anti-tréponèmes peut rester positif pendant une très longue durée, le dosage d’anticorps anti-tréponèmes ne peut servir ni à différencier une infection active d’infections antérieures traitées ni à suivre ou confirmer la réussite d'un traitement. Plusieurs tests sérologiques de dosage des anticorps anti-tréponèmes ont été approuvés par Santé Canada, notamment le test d'immunofluorescence absorbée (fluorescent treponemal antibody absorbed test [FTA-ABS]), le test d'agglutination passive de Treponema pallidum (T. pallidum particle agglutination assay [TP-PA]), différents essais immunoenzymatiques traditionnels (enzyme immunoassay [EIA]), de nouveaux EIA comme l’essai immunoenzymatique à chimiluminescence (chemiluminescence immunoassays [CIA]) ou l'immunodosage sur microbilles (microbead immunoassay [MBIA]), et l’épreuve de détection immunoenzymatique sur bandelettes (line immunoassay [LIA]).
Si l'on compare la sensibilité et la spécificité de certains de ces tests de détection des anticorps anti-tréponèmes, le test FTA-ABS présente la plus faible sensibilité dans la détection de la syphilis primaire (78,2 %) et secondaire (92,8 %), tandis que la sensibilité des essais immunoenzymatiques (TP-PA, Trep-Sure, Inno-LIA, CIA et MBIA) est de 100 % pour la syphilis secondaire et leur sensibilité à la syphilis primaire varie de 94,5 % à 86,4 %. La spécificité globale la plus faible a été mesurée pour Trep-Sure (82,6 %) et la plus élevée pour le test TP-PA (100 %), celle de FTA-ABS étant de 98,0 %Note de bas de page 17. De faux positifs ont été signalés dans des tests tréponémiques réalisés sur des patients atteints de gingivite et de parodontite en raison de la réactivité croisée d’antigènes présents sur des spirochètes orauxNote de bas de page 18.
Algorithme de la sérologie de la syphilis
Deux types d’algorithmes de dépistage sérologique sont utilisés actuellement au Canada: des algorithmes classiques et inversesNote de bas de page 19. Traditionnellement, la détection sérologique de l’infection syphilitique se fait au moyen d’un test de dosage d’anticorps non tréponémiques qui, si positif, est confirmé par un dosage d’anticorps anti-tréponèmes. Chez les personnes à risque élevé, on effectue simultanément les dosages d’anticorps non tréponémiques et d'anticorps anti-tréponèmes pour détecter une éventuelle infection latente pour laquelle le dosage d’anticorps non tréponémiques peut donner un résultat négatifNote de bas de page 20.
L’algorithme à séquence inversée de dépistage de la syphilis (Reverse sequence screening for syphilis [RSSS]) utilise un test tréponémique pour dépister et un test quantitatif non tréponémique pour confirmer les résultats positifs. En raison de l'augmentation des volumes d’échantillons de dépistage de la syphilis et de l’existence de plateformes automatisées à haut débit (comme CIA et MBIA) permettant la réalisation de dosages d'anticorps anti-tréponèmes, de nombreux laboratoires ont choisi d'appliquer la méthode de dépistage de la syphilis par algorithme à séquence inversée qui permet un dosage des anticorps anti-tréponèmes à haut débit, puis de confirmer les résultats positifs par un dosage d’anticorps non tréponémiques. À l’heure actuelle, la plupart des provinces et des territoires privilégient l’algorithme à séquence inverséeNote de bas de page 3. En général, étant donné que l’interprétation des résultats sérologiques peut être complexe et que les provinces et les territoires sont susceptibles d’employer des algorithmes différents, il est recommandé de consulter les laboratoires locaux au sujet des protocoles d’analyse.
Quand le dépistage est effectué au moyen du test tréponémique le plus sensible, des résultats positifs discordants qui ne peuvent pas être confirmés par un test non tréponémique posent un problème diagnostique et cliniqueNote de bas de page 21. Par exemple, dans une étude portant sur plus de trois millions d’échantillons analysés dans une grande ville canadienne, il a été constaté que le résultat de dépistage de la syphilis était positif pour 2,2 % des échantillons quand le test CIA était utilisé, comparativement à seulement 0,6 % quand le dépistage avait été effectué par le test RPRNote de bas de page 22. Toutefois, sur les 2,2 % d’échantillons ayant obtenu un résultat positif au test de dépistage par CIA, 1,4 % ont obtenu un résultat négatif au test de dépistage par RPR et seul 0,6 % des échantillons ayant obtenu un résultat positif au test de dépistage par CIA, mais négatif par RPR étaient des cas de syphilis primaire précoce. Ces cas ont donné un résultat positif au test RPR après séroconversion, selon un test réalisé sur un échantillon de suivi. Par conséquent, dans l’algorithme RSSS, les échantillons positifs lors d’un dépistage par EIA, mais négatifs par RPR peuvent correspondre à une syphilis primaire précoce, à une infection syphilitique antérieure traitée, à une syphilis latente de durée inconnue ou à une réaction faussement positive. Dans une autre étude portant sur l’impact de l’algorithme RSSS, une augmentation du diagnostic de la syphilis latente tardive a été constatéeNote de bas de page 23.
1.4.2 Autres méthodes de détection
Examen microscopique
La méthode choisie de détection de T. pallidum peut dépendre du type d’échantillon examiné. On peut observer la présence de T. pallidum sur le prélèvement tissulaire de l’examen histologique par coloration à l’argent ou par réaction immunohistochimique (IHC). Le premier consiste en une reconnaissance morphologique des spirochètes dans les prélèvements tissulaires rendus visibles par le dépôt de nitrate d’argent ou l’imprégnation autour de la bactérieNote de bas de page 24. La méthode IHC a amélioré la sensibilité et la spécificité grâce à l’utilisation d’anticorps comme les anticorps monoclonaux dirigés contre T. pallidum et à une réaction enzymatique comme celle d’une peroxydase réagissant avec un substrat insoluble qui permet d'observer la réaction antigène-anticorps au microscope optiqueNote de bas de page 25. Les deux méthodes donnent toutefois lieu à de faux positifs en raison d’artéfacts de coloration et de réactions croisées avec des bactériesNote de bas de page 26.
L’observation directe de T. pallidum sur des prélèvements frais comme des liquides séreux provenant de lésions génitales, cutanées ou muqueuses de cas de syphilis primaire et secondaire peut être effectuée au microscope à fond noir. Cette méthode nécessite un microscopiste formé, en mesure de reconnaître les spirochètes mobiles vivants. C’est pourquoi le test doit être effectué à l’emplacement de collecte des échantillons ou à proximité. Cette méthode ne s'applique pas aux échantillons prélevés sur des lésions orales et anales en raison de la présence d’autres spirochètes dont la morphologie est difficile à distinguer de celle de T pallidum. La méthode est peu utilisée au Canada à l’heure actuelle, car un seul laboratoire provincial de santé publique utilisant encore la microscopie comme moyen de diagnostic en laboratoire de la syphilis primaire en raison des difficultés à maintenir l'expertise technique et des limites de la méthode.
On peut aussi détecter T. pallidum au moyen du test d'immunofluorescence directe pour T. pallidum (direct fluorescent antibody test for T. pallidum [DFA-TP]), presque obsolète de nos jours en raison de l’absence de source fiable d’anticorps à fluorescence directe dirigés contre T. pallidum.
Test d’amplification des acides nucléiques
La détection des acides nucléiques de T. pallidum par réaction PCR est sensible et peut détecter environ 10 à 100 copies du gène cibleNote de bas de page 27. La PCR qui détecte l’ADN ou l’acide ribonucléique (ARN) a été décriteNote de bas de page 28Note de bas de page 29. Cependant, aucun test par PCR homologué par Santé Canada n’est disponible sur le marché au Canada. C’est pourquoi de nombreux laboratoires ont mis au point leurs propres tests internes ou adopté des méthodes décrites dans des revues spécialisées. Depuis deux décennies, l’utilisation de la PCR pour le diagnostic de la syphilis a permis d’obtenir des avis éclairés sur son usage optimal. La PCR est surtout utile pour le diagnostic de la syphilis primaire avant séroconversionNote de bas de page 30Note de bas de page 31. Cette méthode est plus efficace sur les échantillons prélevés sur des lésions humides en cas de syphilis primaire ou secondaire. Son rendement sur les échantillons sanguins est seulement de 50 % environ sauf chez les nouveau-nés atteints de syphilis congénitaleNote de bas de page 32. Des résultats positifs de PCR ont été rapportés sur des échantillons d’urine, de sperme et de cavité orale dans des cas de syphilis secondaire chez des hommes ayant des relations sexuelles avec d'autres hommes, y compris en l'absence de lésions oralesNote de bas de page 33-35. La PCR sert aussi à montrer l’implication de T. pallidum à une pathologie inhabituelle, comme un abcès pulmonaire, une amygdalite ou un ulcère buccal non cicatrisé qui s’étend à la lèvre inférieureNote de bas de page 36-38.
1.4.3 Typage de T. pallidum
Différentes méthodes ont été utilisées par le passé, mais le typage génomique multilocus (Multilocus sequence typing [MLST]) proposé récemment semble être la méthode de choix la plus adoptée aux fins de typage de T. pallidumNote de bas de page 39. Parce que le MLST est largement employé dans le suivi d’autres pathogènes bactériens comme le méningocoque, le pneumocoque, le Staphylococcus aureus résistant à la méthicilline et plusieurs autres, les cliniciens et les responsables de la santé publique connaissent bien la méthode et la terminologie utilisées.
Depuis septembre 2018, 40 types de séquence (TS) de T. pallidum ont été décrits et ont été signalés en Europe, en Amérique du Nord, en Amérique du Sud et en Asie. Ces TS peuvent être groupés en deux complexes clonaux représentant le complexe clonal de type SSl4 et le complexe clonal de type Nichols. Bien qu’il ne fasse pas partie du dispositif MLST, la PCR et le séquençage du gène de l’ARN ribosomal (ARNr) 23S qui code pour la résistance ou la susceptibilité aux macrolides peuvent identifier des souches résistantes ainsi que le type de résistance. Les mutations aux positions 2058 ou 2059 correspondent au gène de l’ARNr 23S d’Escherichia coli (numéro d’ordre V00331), où il a été démontré que la substitution de A par G cause une résistance aux macrolidesNote de bas de page 40Note de bas de page 41. La mutation A2058G cause une résistance à l’azithromycine, mais non à la spiramycine, alors que la mutation A2059G cause une résistance aux deux antibiotiques.
1.4.4 Diagnostic de la syphilis aux points de service
Les tests de diagnostic effectués sur le site des soins des patients ou à proximité, appelés tests aux points de service, peuvent fournir des résultats à un clinicien sans le temps d'attente pour le transport des échantillons et le traitement en laboratoireNote de bas de page 42. Bien que le diagnostic de la syphilis et d'autres ITS aux points de service soit envisagé par l’Organisation mondiale de la Santé (OMS) comme moyen de contrôle dans les pays en développement et dans les lieux aux ressources limitées, son utilisation et sa nécessité dans des pays à revenu élevé comme le Canada semble moins bien définiesNote de bas de page 43Note de bas de page 44. Néanmoins, un vif intérêt a été manifesté pour les tests aux points de service pour le dépistage des ITS (dont la syphilis) dans les cliniques spécialisées en ITS, dans des régions éloignées et chez les populations mal desservies, particulièrement en période d’éclosion. À l’heure actuelle, il n’y a pas de trousses de dépistage de la syphilis homologuées aux points de service au Canada, bien que l'accès à ces tests puisse être possible grâce au Programme d'accès spécial pour les instruments médicauxNote de bas de page 45. Des évaluations sur le terrain sont en cours afin d’examiner les outils de diagnostic des tests aux points de service dans les différents contextes et lieux ou chez les différentes populations qui pourraient bénéficier de ces nouvelles méthodes d’analyse.
1.5 Traitement de la syphilis
La syphilis est habituellement traitée avec de la pénicilline, selon une méthode de traitement établie en 1943Note de bas de page 46. Une dose unique de pénicilline G benzathine à action prolongée (long acting [LA]) (2,4 millions d’unités administrées par injection intramusculaire (IM)) peut rendre T. pallidum non infectieux en 24 heuresNote de bas de page 47. Une infection de plus longue durée nécessite des doses répétées. Il existe peu de données sur l'efficacité des antibiotiques alternatifs tels que la doxycycline ou la ceftriaxone, destinés aux patients allergiques à la pénicilline. Ces traitements peuvent prendre plus de temps à rendre un individu non infectieux, alors un suivi de près du patient est recommandé. Un résumé plus complet des directives de traitement est disponible à la page: https://canada.ca/content/canadasite/fr/sante-publique/services/maladies-infectieuses/sante-sexuelle-infections-transmissibles-sexuellement/lignes-directrices-canadiennes/infections-transmissibles-sexuellement/lignes-directrices-canadiennes-infections-transmissibles-sexuellement-27.htmlNote de bas de page 3.
La syphilis est généralement traitée à la pénicilline. La résistance de T. pallidum à la pénicilline n’a pas été signalée.
Aucune résistance de T. pallidum à la pénicilline (traitement de choix) n’a été observée. En revanche, une résistance à des antibiotiques macrolides, y compris l’azithromycine, a été signalée dans de nombreuses parties du monde, notamment au CanadaNote de bas de page 48. En raison de la prévalence élevée de résistance à l’azithromycine de T. pallidum, cet antibiotique n’est plus recommandé pour le traitement de la syphilis.
1.5.1 Traitement des personnes vivant avec le VIH
Bien que la documentation sur le traitement de la syphilis chez les personnes vivant avec le VIH soit limitée, des études semblent indiquer que cette population doit recevoir le même traitement à la pénicilline que les personnes séronégatives (dose unique de pénicilline benzathine G-LA). Il faut noter cependant que certains spécialistes suggèrent une dose plus élevée (trois doses hebdomadaires de 7,2 millions d’unités, IM) pour les personnes vivant avec le VIHNote de bas de page 3.
1.5.2 Traitement durant la grossesse
Pour les cas de syphilis précoce chez les femmes enceintes, une dose unique de pénicilline est considérée comme efficaceNote de bas de page 49. Toutefois, étant donné qu'il est difficile de déterminer avec exactitude le stade de la syphilis chez les femmes enceintes et que la grossesse est associée à la fois à des taux de pénicilline bas dans le plasma et à une modification de la pharmacocinétique de la pénicilline, certains spécialistes recommandent que l’infection soit traitée par deux doses de pénicilline benzathine G-LA, 2,4 millions d’unités, à une semaine d'intervalle, particulièrement au troisième trimestreNote de bas de page 50. En général, le traitement pendant la grossesse doit être pris en charge en collaboration avec un obstétricien ou un spécialiste de périnatalogie.
1.5.3 Traitement des nouveau-nés (syphilis congénitale)
Aucun nouveau-né ne devrait sortir de l'hôpital avant d’avoir la confirmation que la mère ou le nouveau-né ont subi une sérologie pour la syphilis pendant la grossesse ou au moment de l’accouchement et que les résultats seront suivisNote de bas de page 11. Il est recommandé de traiter tous les nouveau-nés et les enfants présentant des symptômes. Par ailleurs, tous les nourrissons présentant les caractéristiques suivantes doivent également être traités: ceux pour lesquels un suivi adéquat ne peut pas être assuré, si le test non tréponémique donne un titre au moins quatre fois supérieur à celui de la mère, ou encore si le traitement de la mère est inadéquat, inconnu, sans pénicilline ou s’est produit pendant le dernier mois de grossesseNote de bas de page 10. Les traitements à la pénicilline privilégiés varient selon l’âge de l’enfant (enfant de moins ou plus d'un mois) et la présence de symptômesNote de bas de page 10.
Messages clés
- La syphilis est une maladie à déclaration obligatoire causée par la bactérie Treponema pallidum et se transmet principalement par contact sexuel génital, anal ou oral.
- La syphilis congénitale survient par transmission verticale principalement pendant la grossesse et peut provoquer une fausse couche, une mortinaissance ou la mort du nourrisson peu de temps après la naissance.
- Si elle n'est pas traitée, une infection primaire à la syphilis peut évoluer aux stades secondaire, latent et tertiaire de la maladie. Sur les quatre stades de la syphilis, trois sont infectieux: la syphilis primaire, secondaire et latente précoce.
- Les lignes directrices de l’ASPC recommandent que tout individu présentant des signes ou symptômes compatibles avec la syphilis et tout individu présentant des facteurs de risque de syphilis soit testé.
- Le dépistage universel est recommandé aux femmes enceintes au cours du premier trimestre ou au moins une fois pendant la grossesse. De plus, il convient d'envisager de répéter le dépistage à 28-32 semaines de gestation et à l'accouchement, en particulier dans les zones touchées par des éclosions ou pour les femmes à risque d’acquisition de la syphilis.
- La syphilis est le plus souvent diagnostiquée à l'aide de tests sérologiques et peut être facilement traitée avec de la pénicilline.
2. Fardeau de la syphilis et des co-infections
2.1 L’épidémiologie de la syphilis au Canada
Après la chlamydia et la gonorrhée, la syphilis est la troisième ITS la plus souvent déclarée au CanadaNote de bas de page 51. En 1998, le Canada a annoncé un objectif national de maintenir un taux de syphilis inférieur à 0,5 pour 100 000 habitants d'ici l'an 2000. Cependant, depuis le début des années 2000, les taux d’infection syphilitique ont augmenté de façon constanteNote de bas de page 52. Dans les dernières années, plusieurs PT ont connu une augmentation importante du nombre de cas de syphilis (Section 3). Entre 2008 et 2017, le taux d’infection syphilitique a augmenté de 167 % au Canada ce qui représente la plus grande augmentation de ces trois ITSNote de bas de page 51. En 2017, soit la dernière année pour laquelle des données pancanadiennes sur la syphilis ont été publiées, le taux d’infection syphilitique au Canada était de 11,2 cas pour 100 000 habitantsNote de bas de page 51. Cette année-là, le taux était de 2,4 cas pour 100 000 femmes et de 20,0 cas pour 100 000 hommesNote de bas de page 51. Bien que le taux soit plus faible chez les femmes, les rapports provinciaux indiquent que jusqu’à 86 % de ces cas de syphilis adviennent des femmes en âge de procréer (15 à 39 ans), ce qui accroît le risque d’incidence de la syphilis congénitaleNote de bas de page 53. D'après les déclarations provinciales et territoriales, les taux d’infection syphilitique et de syphilis congénitale ont augmenté de manière significative depuis 2017, avec un taux national de 17,0 en 2018 selon les données préliminaires de 2018 (Section 5).
Le risque d’infection syphilitique n’est pas réparti uniformément dans l’ensemble de la population canadienne. Certaines populations, comme les gbHARSAH, sont reconnues pour connaître des taux élevés. De plus, des augmentations élevées des taux sont observées dans de nouvelles populations, en particulier chez les femmes en âge de procréerNote de bas de page 54. À la suite de cette tendance récente, le Canada a signalé le plus grand nombre de cas de syphilis congénitale au cours des 25 dernières années au Canada en 2018 (17 cas). La Section 4 du rapport décrit en détail les inégalités sociales quant au risque d’infection syphilitique, soulignant l’importance de prendre en compte l’équité en matière de santé dans la prévention et le contrôle de la syphilis.
2.2 Fardeau de la maladie chez les personnes infectées
Il manque actuellement de données sur la répartition des stades de la maladie chez les cas diagnostiqués de syphilis au Canada. En effet, la plupart des études publiées ne distinguent pas les stades de la syphilis dans leurs rapports, et l'absence de déclarations homogènes sur les stades pour l’ensemble des provinces et des territoires empêche le calcul d’estimations pancanadiennesNote de bas de page 55. Les études détaillant le stade de la maladie montrent une distribution étendue des cas diagnostiqués à travers les stades. Parmi 1 473 cas de syphilis diagnostiqués entre 1995 et 2005 en Colombie-Britannique, 50 % étaient au stade primaire ou secondaire et 50 % étaient au stade latent précoceNote de bas de page 56. Dans une étude basée en Colombie-Britannique, portant sur un ensemble de 350 cas de syphilis sélectionnés au hasard parmi les gbHARSAH en 2013, 20 % des cas ont été diagnostiqués au stade primaire, 25 % au stade secondaire et 55 % au stade latent précoceNote de bas de page 57. Une étude menée à Winnipeg sur 151 cas d’infection syphilitique en 2014 et 2015 constate que 41 % des cas étaient au stade primaire, 35 % au stade secondaire et 21 % au stade latent précoceNote de bas de page 58. De plus, dans une revue rétrospective des cas en Alberta de 1975 à 2016, 8 874 cas de syphilis ont été signalés, dont 51 % des cas étaient infectieux (c.-à-d. primaire, secondaire ou latent précoce), tandis que 49 % étaient classés comme non infectieux (c.-à-d. latent tardif ou tertiaire)Note de bas de page 59. Sur les 254 cas de neurosyphilis et de syphilis tertiaire identifiés dans cette revue, 251 cas étaient de neurosyphilis (52,4 % de neurosyphilis précoces et 46,1 % de neurosyphilis tardives) et trois de syphilis cardiovasculaire.
Dans la même étude basée à Winnipeg mentionnée ci-dessus, en comparant la répartition des stades parmi les hommes et les femmes, les auteurs ont constaté que malgré le fait que la proportion diagnostiquée au stade primaire était identique chez les deux sexes (environ 41 %), les cas diagnostiqués chez les femmes étaient diagnostiqués à un stade plus tardif (18 % secondaire et 35 % latent précoce) par rapport aux cas masculins (37 % secondaire et 19 % latent précoce)Note de bas de page 58. Certaines études avancent que les taux plus élevés de stades tardifs chez les femmes seraient attribuables au fait que les lésions du stade primaire sont parfois moins visibles chez les femmes que chez les hommes, et qu'il est par conséquent plus difficile pour les femmes de savoir qu’elles doivent se soumettre à une évaluation médicale et à un diagnosticNote de bas de page 2. D'autres raisons rapportées pour cette différence incluent le fait que les femmes seraient moins susceptibles que les hommes de se soumettre à un dépistage de la syphilis quand on soupçonne une autre ITS, et qu’elles sont peut-être plus enclines à utiliser des traitements en vente libre pouvant masquer la présence d’ITS et retarder le diagnosticNote de bas de page 60. De plus, bien que de nombreux programmes de centres de santé et organisations communautaires aient mené des activités de sensibilisation considérables parmi les populations gbHARSAH pour promouvoir l'accès aux ressources et aux services de santé sexuelle, il y a eu moins d’efforts destinés aux femmes. En outre, il a été rapporté dans la littérature existante que les cas de syphilis congénitale surviennent généralement en raison de l'absence ou de retards dans l'accès aux soins prénataux pour les femmes enceintes (Section 5). Ces disparités dans le ciblage de la sensibilisation à la santé sexuelle peuvent également avoir contribué à des retards dans le diagnostic de la syphilis chez les femmes. En général, la grande proportion de cas diagnostiqués au stade latent précoce semble indiquer des lacunes dans le dépistage de la syphilis au Canada. De plus, les inégalités dans la répartition des stades constituent un important problème d’équité en matière de santé.
Si elle n'est pas traitée, la syphilis peut évoluer du stade primaire aux stades suivants, chacun associé à des charges cliniques distinctes pour les personnes touchéesNote de bas de page 2. Les études actuelles montrent qu’entre 15 et 40 % des cas non traités connaîtront des complications associées à la syphilis aux stades tardifs, tels que la neurosyphilis tardive ou la syphilis tertiaireNote de bas de page 2. Le stade tardif de la syphilis nécessite un traitement plus fastidieux et intensif, qui peut entraîner des effets secondaires et échouerNote de bas de page 2. L'échec du traitement est caractérisé par une augmentation ou une stabilité des titres des tests non tréponémiques au test de suivi recommandé un mois après le traitement.
La syphilis pendant la grossesse peut entraîner des conséquences néfastes pour le fœtus, notamment des fausses couches, des mortinaissances et des décès infantiles. Bien que la syphilis ne soit pas associée à des taux élevés de mortalité au Canada, elle entraîne une réduction du fonctionnement et de la qualité de vie. Une étude réalisée en Ontario révèle qu'une syphilis non traitée équivaut à 18 années de vie perdues en raison d’une réduction du fonctionnement; la perte était attribuable à 94 % à la présence de neurosyphilisNote de bas de page 61. Toutefois, étant donné la possibilité de sous-diagnostic et de sous-déclaration de la syphilis considérable, les auteurs font remarquer que ces résultats pourraient sous-estimer le nombre réel d’années de vie perduesNote de bas de page 61. En outre, au-delà du fardeau physique associé à l’infection, des études font état des répercussions psychosociales graves de la stigmatisation liée à la syphilisNote de bas de page 62Note de bas de page 63.
2.3 Risque de transmission sexuelle
On admet en général que le taux de transmission de l’infection syphilitique (stades primaire, secondaire et latent précoce) par partenaire sexuel est d’environ 64 % pour les stades primaire et secondaireNote de bas de page 64. Il existe peu d’études ayant examiné le risque de transmission de la syphilis pendant les relations sexuellesNote de bas de page 64. Une étude américaine portant sur la transmission chez les gbHARSAH montre que la probabilité de transmission est de 0,5 à 1,4 % par acte sexuel aux stades primaire et secondaire de la syphilis, avec une probabilité plus faible au stade latent précoceNote de bas de page 64. Enfin, bien que très peu d’études se soient penchées sur les éventuelles différences de probabilité de transmission entre les sexes, les experts supposent que, comme dans les cas du VIH et de la gonorrhée, les probabilités de transmission seraient plus élevées de l’homme à la femme que de la femme à l’hommeNote de bas de page 65.
En général, la probabilité de transmission dépend de la susceptibilité du partenaire sexuel exposéNote de bas de page 64. Le risque de transmission dans la population est plus faible quand le dépistage est proactif, que les cas sont traités, que les personnes ayant eu un contact avec les patients sont retrouvées et traitées et que des stratégies de prévention comme l’utilisation du préservatif sont employéesNote de bas de page 64. Ces facteurs et d’autres stratégies de réduction du risque de transmission sont décrits à la Section 6 du présent rapport.
2.4 Issues défavorables de grossesse
Comme mentionné précédemment, la majorité des cas de syphilis chez les femmes concernent des femmes en âge de procréer (de 15 à 49 ans selon l’OMS, bien que l’équipe de surveillance des ITS de l’ASPC utilise de 15 à 39 ans, conformément aux catégories de groupes d’âge du SCSMDO)Note de bas de page 51Note de bas de page 53.
Très peu d’études traitent du risque de transmission de la syphilis de la mère à l’enfant. Un examen systématique rapporte des taux de transmission allant de 2,3 à 40,9 %, avec un taux de transmission mère-enfant combiné de 15,5 %Note de bas de page 66.
Chez les femmes enceintes, le risque de transmission dépend du stade de l’infection syphilitique ainsi que du moment de l’infection, du diagnostic et du traitement pendant la grossesse. Cependant, les données indiquent que la transmission verticale peut se produire à tout moment pendant la gestationNote de bas de page 64Note de bas de page 67. Le risque de transmission verticale est plus élevé quand la syphilis est contractée vers la fin du termeNote de bas de page 67. La littérature suggère que le risque de transmission verticale est de 70 à 100 % si la mère est au stade primaire et secondaire de la syphilis et de 40 % au stade latent précoceNote de bas de page 3. Si la syphilis de la mère n’est pas traitée, environ 77 % des cas entraînent des issues défavorables, qu’il s’agisse de naissances prématurées, de mortinaissances, de mortalité néonatale ou de manifestations cliniques de syphilis congénitaleNote de bas de page 64Note de bas de page 68. Le risque d’issues défavorables est plus élevé même après le traitementNote de bas de page 69. Étant donné que les issues défavorables de la grossesse entraînent un fardeau physique et psychologique sur la mère et l’enfant, la syphilis maternelle et la syphilis congénitale sont de plus en plus préoccupantes pour la santé publique.
2.5 Co-infections et syndémies
Depuis quelques années, l’incidence d’ITS multiples a augmenté au Canada et dans le monde (Figure 2 et Figure 5).
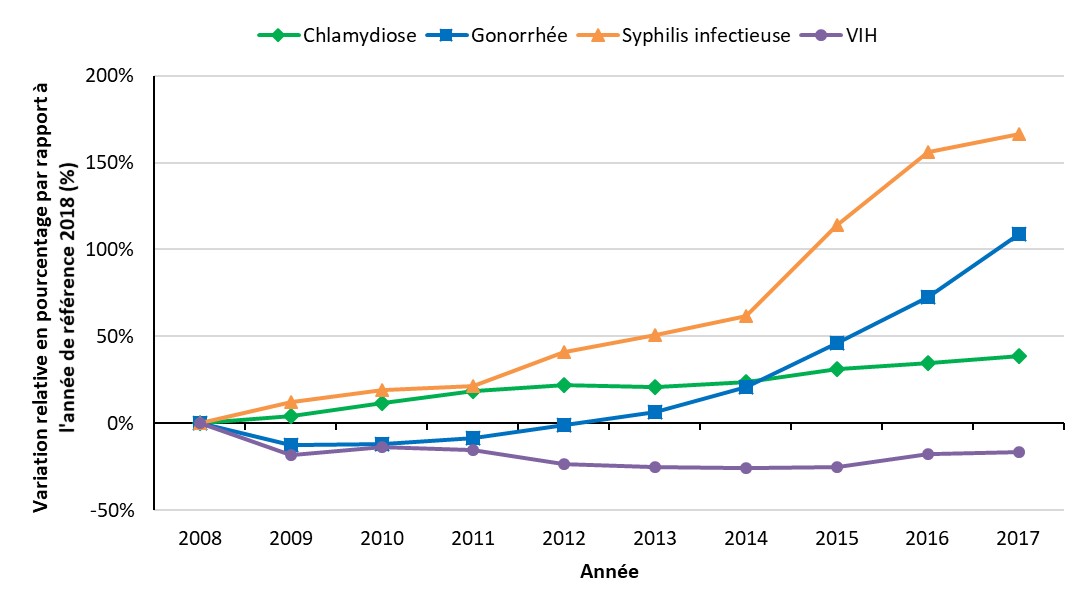
Figure 2 - Équivalent textuel
Ce graphique montre la variation en pourcentage des taux de chlamydia, de gonorrhée, du virus d’immunodéficience humaine (VIH) et de syphilis infectieuse entre 2008 et 2017 au Canada par rapport à l'année de référence 2008. L'axe horizontal montre les années civiles de 2008 à 2017. L'axe vertical montre le pourcentage de changement de taux de la chlamydia, de la gonorrhée et de la syphilis infectieuse.
| Année | Pourcentage de variation relative à l’année de référence 2018 (%) | |||
|---|---|---|---|---|
| Chlamydiose | Gonorrhée | Syphilis infectieuse | VIH | |
| 2008 | 0 | 0 | 0 | 0 |
| 2009 | 4% | -13% | 12% | -18% |
| 2010 | 12% | -12% | 19% | -13% |
| 2011 | 19% | -8% | 22% | -15% |
| 2012 | 22% | -1% | 41% | -24% |
| 2013 | 21% | 7% | 51% | -25% |
| 2014 | 24% | 21% | 62% | -26% |
| 2015 | 31% | 46% | 114% | -25% |
| 2016 | 35% | 73% | 156% | -17% |
| 2017 | 39% | 109% | 167% | -16% |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire.
Il existe une tendance en matière de co-infections de la syphilis avec le VIH. Les épidémies actuelles de syphilis et d’autres ITS ont été décrites comme étant celles d’une syndémie, compte tenu de leur concomitance (les co-infections sont courantes), de leurs interactions entre les infections et de leurs conséquences connexes sur la santé et des déterminants sous-jacents communs (Figure 3)Note de bas de page 62Note de bas de page 70Note de bas de page 71. Les données de surveillance nationales n'assurent pas le suivi des co-infections, mais selon des études canadiennes, la prévalence de la syphilis chez les personnes vivant avec le VIH est d’environ 8 % à 11 %Note de bas de page 72Note de bas de page 73.
La syphilis augmente le risque de contracter et de transmettre le VIH pour plusieurs raisonsNote de bas de page 74. Premièrement, les chancres syphilitiques facilitent l’entrée du VIHNote de bas de page 75. Deuxièmement, on a observé que la bactérie responsable de l’infection syphilitique, T. pallidum, augmente l’expression du récepteur de chimiokines CCR5, l’un des principaux récepteurs des virus à tropisme pour les macrophages comme le VIH, ce qui augmente la probabilité de transmission du VIHNote de bas de page 75.
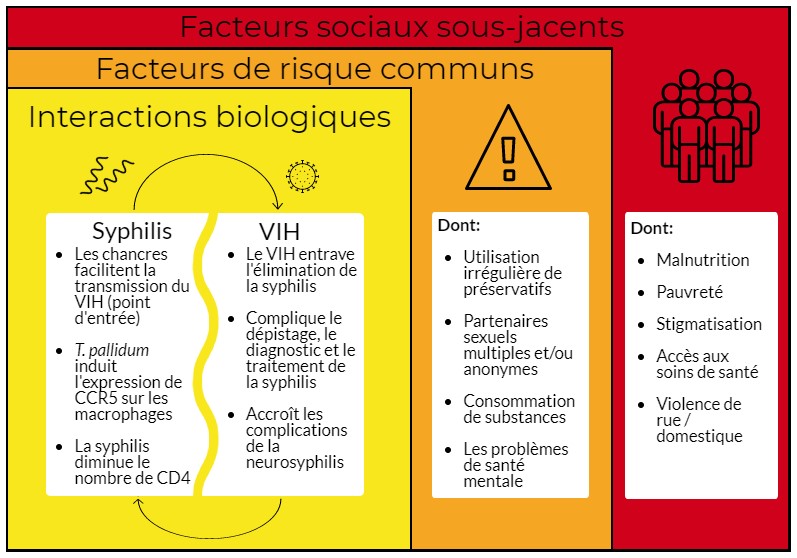
Figure 3 - Équivalent textuel
Facteurs contribuant à la syndémie syphilis-VIH:
- Interactions biologiques : la syphilis influe sur le VIH de la manière suivante: les chancres facilitent la transmission du VIH (point d'entrée), T. pallidum induit l'expression de CCR5 sur les macrophages et la syphilis diminue le nombre de CD4. Le VIH influe également sur la syphilis des manières suivantes: le VIH entrave l’élimination de la syphilis, complique le dépistage, le diagnostic et le traitement de la syphilis et accroît les complications de la neurosyphilis.
- Il y a plusieurs facteurs de risque communs aux deux infections dont l’utilisation irrégulière de préservatifs, partenaires sexuels multiples et/ou anonymes, consommation de substances, les problèmes de santé mentale.
- Il y a également des facteurs sociaux sous-jacents dont la malnutrition, pauvreté, stigmatisation, accès aux soins de santé, violence de rue/ domestique.
Adapté de Jiang et al (2017)Note de bas de page 70, Yu et al (2018)Note de bas de page 62, Singer et Clair (2003)Note de bas de page 71, Singer et al (2006)Note de bas de page 76, Lang et al (2018)Note de bas de page 72, Remis et al (2016)Note de bas de page 73, Solomon et al (2016)Note de bas de page 74 and Karp G et al (2009)Note de bas de page 75.
De plus, les personnes vivant avec le VIH sont huit fois plus susceptibles d’être infectées par la syphilis que la population généraleNote de bas de page 75. Plusieurs facteurs peuvent expliquer l'association entre le VIH et l'infection à la syphilis. Premièrement, l’immunosuppression associée au VIH entrave la guérison de la syphilisNote de bas de page 75. De plus, le VIH modifie le cours naturel de la syphilis, qui entraîne une progression plus rapide des stades de la maladie — particulièrement vers la neurosyphilis et à des signes d'infection plus graves et atypiques — et à des complications du traitement de la syphilisNote de bas de page 2Note de bas de page 75Note de bas de page 77. Des études indiquent aussi que le diagnostic de neurosyphilis chez les personnes vivant avec le VIH peut se révéler difficile dans la mesure où les personnes séropositives peuvent éprouver des symptômes liés à l’invasion du LCR sans co-infection avec la syphilisNote de bas de page 2. Enfin, en raison des facteurs de risque communs aux infections par le VIH et à la syphilis (y compris la susceptibilité biologique et les comportements sexuels), l’infection par le VIH est associée à une plus grande probabilité de réinfection syphilitique après un traitement réussiNote de bas de page 64Note de bas de page 78.
L'utilisation irrégulière du préservatif et le sexe avec des partenaires multiples ou anonymes sont des facteurs de risque majeurs pour la syphilis et le VIHNote de bas de page 76Note de bas de page 79. L'utilisation du préservatif est une méthode de prévention efficace pour réduire la propagation des ITS, mais une utilisation irrégulière ou inappropriée diminue son efficacitéNote de bas de page 80. Une étude menée par Remis et alNote de bas de page 73 (n=442) a pu démontrer que les relations sexuelles anales et orales sans préservatif avec des partenaires occasionnels étaient corrélées avec l'infection à la syphilis chez les gbHARSAH vivant avec le VIH à Toronto. Une autre étude (n=194) a identifié l'infection à la syphilis dans les populations infectées par le VIH et a souligné un certain nombre de facteurs de risque supplémentaires tels que le fait d’être un homme ayant des rapports sexuels avec des hommes, ainsi que la consommation d'alcool et de substances récréativesNote de bas de page 72.
Messages clés
- Les taux nationaux d'infection à la syphilis ont connu l'augmentation relative la plus élevée entre 2013 et 2018, par rapport aux taux de chlamydia et de gonorrhée.
- Les hommes gais, bisexuels et autres hommes ayant des relations sexuelles avec des hommes sont les populations les plus touchées au cours des dernières décennies, mais des augmentations relatives élevées des taux ont été observées chez les femmes en âge de procréer ces dernières années.
- L'augmentation des taux de syphilis chez les femmes s'est traduite ces dernières années par une augmentation du nombre de cas de syphilis congénitale.
- La syphilis non traitée est associée à un fardeau élevé pour les cas congénitaux et à un fonctionnement réduit pour les autres cas.
- Les tendances de la syphilis et d'autres ITS ont été décrites comme une syndémie.
Des conditions sociales défavorables globales telles que la malnutrition, la pauvreté, la stigmatisation, la discrimination et la violence peuvent exposer les individus à des syndémies en général, exacerbant la probabilité de contracter des infections concomitantesNote de bas de page 71Note de bas de page 76. Ces inégalités ont toutes un impact sur la santé et peuvent entraîner des effets néfastes sur la santé dans les populations clés et peuvent limiter l'accès aux soins de santé et à un traitement appropriéNote de bas de page 62Note de bas de page 80.
3. Tendances épidémiologiques de la syphilis au Canada, 2009-2018
3.1 Taux historiques et récents de syphilis au Canada
La syphilis est une maladie à déclaration obligatoire au niveau national depuis 1924 au Canada. Dans cette section, les données canadiennes de syphilis du SCSMDO couvrant la période de 1979 à 2017 seront présentées, ainsi que les données préliminaires pour 2018 fournies par les provinces et les territoires (PT). Les détails concernant les définitions de cas actuelles, les sources de données et leur analyse sont décrits à l’Annexe B et l’Annexe C.
3.1.1 Tendances historiques de la syphilis au Canada
Les taux de syphilis étaient élevés au Canada jusqu’aux années 1940, où ils ont commencé à diminuer considérablement jusqu'aux années 1980. Les taux sont restés faibles pendant la majeure partie des années 1990 (Figure 4). Cela a été observé dans d’autres pays, notamment au R.-U.Note de bas de page 81. Après cette période de déclin, les taux ont commencé à augmenter au Canada au début des années 2000 (Figure 4). Des tendances à la hausse similaires ont été observées au R.-U. et aux É.-U au cours de cette période (Figure 5)Note de bas de page 81Note de bas de page 82.
Plusieurs hypothèses ont été proposées pour tenter d’expliquer l’augmentation de l’incidence de la syphilis au Canada au cours des dernières décennies. Parmi les événements survenus au cours de cette période, on peut citer l’introduction du traitement antirétroviral (TAR) pour le traitement du VIH à la fin des années 1990, suivie de l’introduction de sites web et d’applications internet pour rencontrer des partenaires sexuels, ainsi qu’une utilisation accrue de certaines substances, notamment en relation avec le chemsex, dans les années 2000Note de bas de page 83. Le terme « chemsex » (ou Party and Play, « PnP ») fait référence à l'utilisation prévue de certaines substances, y compris, mais sans s'y limiter, les méthamphétamines, pour prolonger la durée (heures à jours) et l'intensité des rencontres sexuelles (nombre de partenaires, types des pratiques)Note de bas de page 84. Bien que l’on présume que ces facteurs écologiques ont façonné les tendances actuelles de l’incidence des ITS en Amérique du Nord, aucune étude canadienne n’a évalué la corrélation entre ces changements au niveau de la population et les variations de l’incidence de la syphilisNote de bas de page 83.
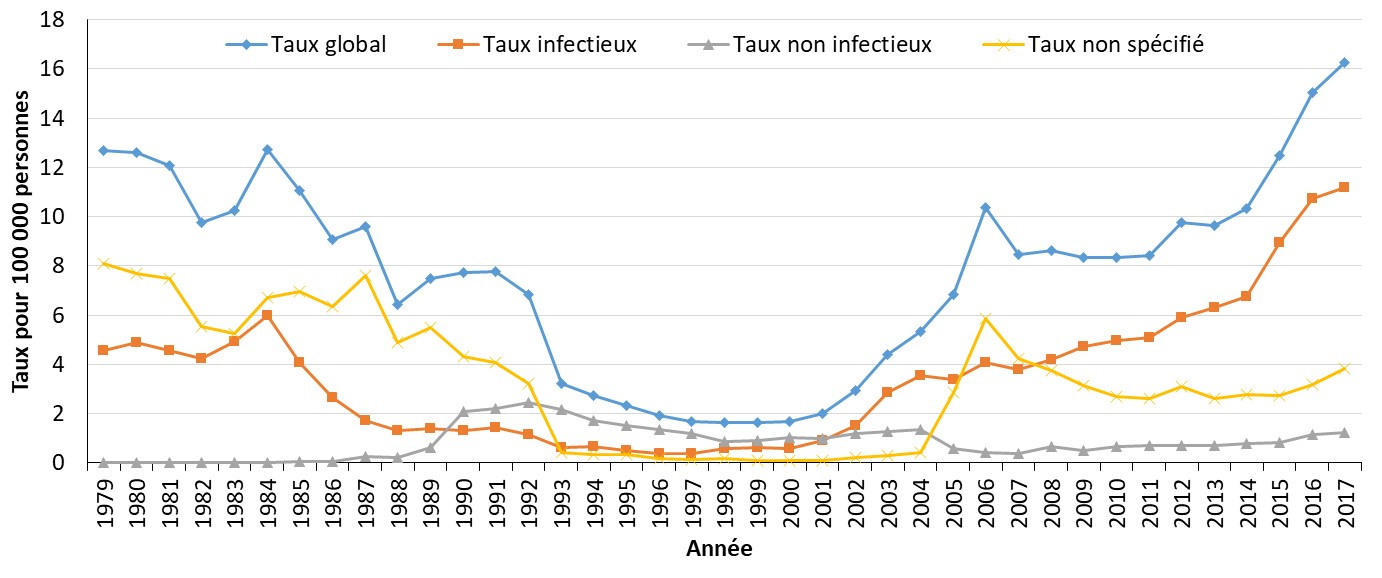
Figure 4 - Équivalent textuel
Ce graphique montre le taux de syphilis pour 100 000 personnes entre 1979 et 2017 au Canada. L'axe horizontal montre les années civiles de 1979 à 2017. L'axe vertical montre le taux de syphilis totale, de syphilis infectieuse, de syphilis non infectieuse et de syphilis non spécifiée, pour 100 000 personnes.
| Année | Taux pour 100 000 personnes | |||
|---|---|---|---|---|
| Taux global | Taux infectieux | Taux non infectieux | Taux non spécifié | |
| 1979 | 12,7 | 4,6 | 0,0 | 8,1 |
| 1980 | 12,6 | 4,9 | 0,0 | 7,7 |
| 1981 | 12,1 | 4,6 | 0,0 | 7,5 |
| 1982 | 9,8 | 4,2 | 0,0 | 5,5 |
| 1983 | 10,2 | 4,9 | 0,0 | 5,3 |
| 1984 | 12,7 | 6,0 | 0,0 | 6,7 |
| 1985 | 11,1 | 4,1 | 0,1 | 6,9 |
| 1986 | 9,1 | 2,6 | 0,1 | 6,4 |
| 1987 | 9,6 | 1,7 | 0,2 | 7,6 |
| 1988 | 6,4 | 1,3 | 0,2 | 4,9 |
| 1989 | 7,5 | 1,4 | 0,6 | 5,5 |
| 1990 | 7,7 | 1,3 | 2,1 | 4,3 |
| 1991 | 7,8 | 1,5 | 2,2 | 4,1 |
| 1992 | 6,8 | 1,2 | 2,5 | 3,2 |
| 1993 | 3,2 | 0,6 | 2,2 | 0,4 |
| 1994 | 2,7 | 0,6 | 1,7 | 0,3 |
| 1995 | 2,3 | 0,5 | 1,5 | 0,3 |
| 1996 | 1,9 | 0,4 | 1,4 | 0,2 |
| 1997 | 1,7 | 0,4 | 1,2 | 0,1 |
| 1998 | 1,7 | 0,6 | 0,9 | 0,2 |
| 1999 | 1,6 | 0,6 | 0,9 | 0,1 |
| 2000 | 1,7 | 0,6 | 1,0 | 0,1 |
| 2001 | 2,0 | 0,9 | 1,0 | 0,1 |
| 2002 | 3,0 | 1,5 | 1,2 | 0,2 |
| 2003 | 4,4 | 2,9 | 1,3 | 0,3 |
| 2004 | 5,3 | 3,6 | 1,4 | 0,4 |
| 2005 | 6,8 | 3,4 | 0,6 | 2,9 |
| 2006 | 10,4 | 4,1 | 0,4 | 5,9 |
| 2007 | 8,4 | 3,8 | 0,4 | 4,3 |
| 2008 | 8,6 | 4,2 | 0,7 | 3,8 |
| 2009 | 8,3 | 4,7 | 0,5 | 3,1 |
| 2010 | 8,4 | 5,0 | 0,7 | 2,7 |
| 2011 | 8,4 | 5,1 | 0,7 | 2,6 |
| 2012 | 9,7 | 5,9 | 0,7 | 3,1 |
| 2013 | 9,6 | 6,3 | 0,7 | 2,6 |
| 2014 | 10,3 | 6,8 | 0,8 | 2,8 |
| 2015 | 12,5 | 9,0 | 0,8 | 2,7 |
| 2016 | 15,0 | 10,7 | 1,1 | 3,2 |
| 2017 | 16,3 | 11,2 | 1,3 | 3,8 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire.
Au cours de la dernière décennie, les taux de syphilis infectieuse ont continué à augmenter au Canada (Figure 5). Des hausses similaires ont été observées dans d'autres pays de l'Organisation de coopération et de développement économiques (OCDE) (Figure 5). Les taux du Canada sont similaires à ceux de l’Angleterre et légèrement supérieurs à ceux déclarés aux É.-U. Les taux détaillés de syphilis infectieuse pour le Canada et d'autres pays de l'OCDE sélectionnés de 2008 à 2017 sont présentés à l'Annexe D.
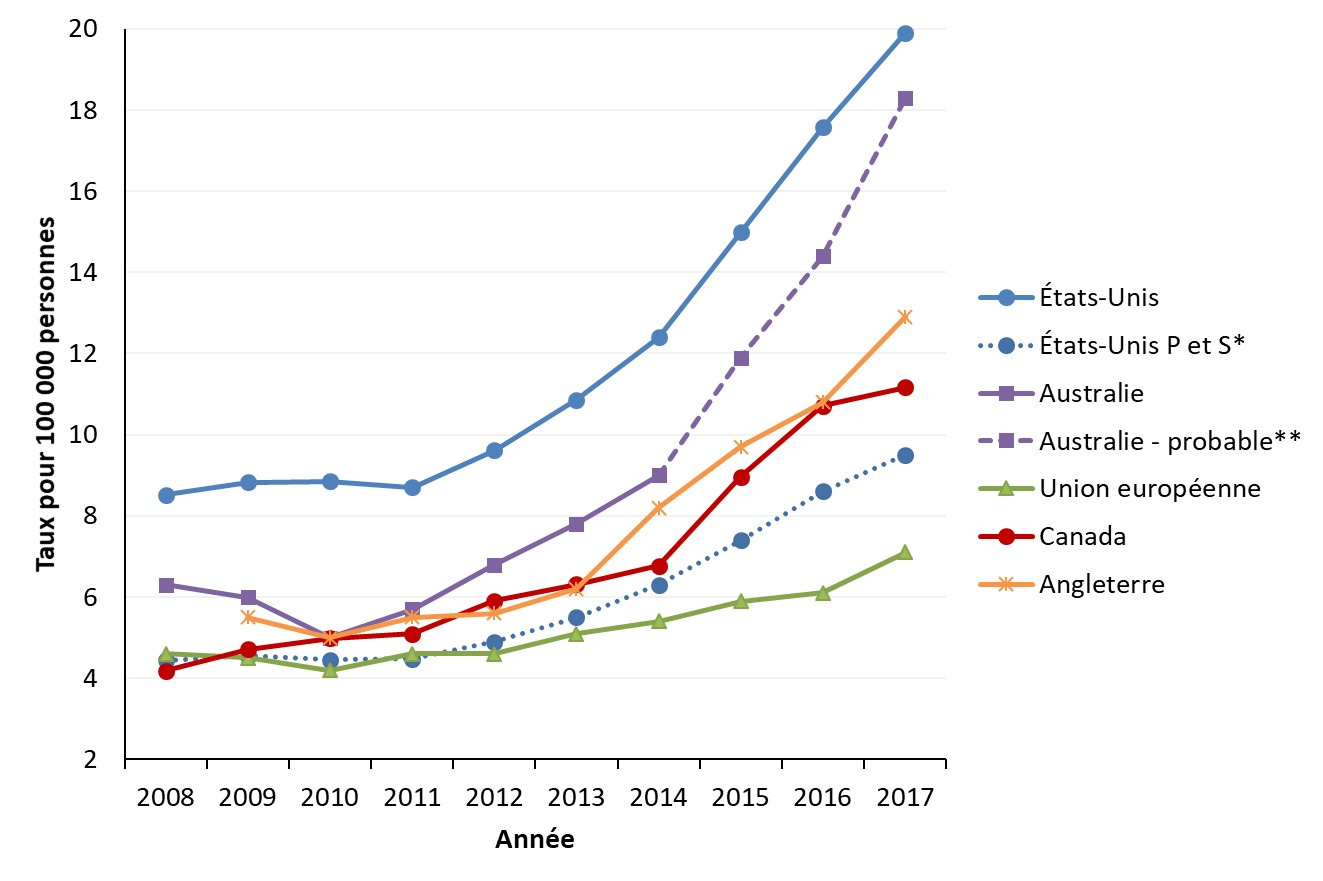
Figure 5 - Équivalent textuel
Ce graphique montre le taux de syphilis infectieuse pour 100 000 personnes pour les pays de l'OCDE et le Canada entre 2008 et 2017. L'axe horizontal montre les années civiles de 2008 à 2017. L'axe vertical montre le taux pour 100 000 personnes aux États-Unis (É.-U.), en Australie, à l’Union Européenne (UE), le Canada et l’Angleterre.
| Année | Taux pour 100 000 personnes | ||||||
|---|---|---|---|---|---|---|---|
| États-Unis | États-Unis P et SNote * | Australie | Australie-probableNote ** | Union européenne | Canada | Angleterre | |
| 2008 | 4,4 | 8,5 | 6,3 | 4,6 | 4,2 | ||
| 2009 | 4,6 | 8,8 | 6,0 | 4,5 | 4,7 | 5,5 | |
| 2010 | 4,5 | 8,9 | 5,0 | 4,2 | 5,0 | 5,0 | |
| 2011 | 4,5 | 8,7 | 5,7 | 4,6 | 5,1 | 5,5 | |
| 2012 | 4,9 | 9,6 | 6,8 | 4,6 | 5,9 | 5,6 | |
| 2013 | 5,5 | 10,9 | 7,8 | 5,1 | 6,3 | 6,2 | |
| 2014 | 6,3 | 12,4 | 9,0 | 9,0 | 5,4 | 6,8 | 8,2 |
| 2015 | 7,4 | 15,0 | 11,9 | 5,9 | 9,0 | 9,7 | |
| 2016 | 8,6 | 17,6 | 14,4 | 6,1 | 10,7 | 10,8 | |
| 2017 | 9,5 | 19,9 | 18,3 | 7,1 | 11,2 | 12,9 | |
Remarque : Le Canada inclut dans sa définition de la syphilis infectieuse les cas confirmés de syphilis primaire, secondaire et latente précoce. Veuillez noter que certains des pays présentés ont des définitions légèrement différentes.
|
|||||||
Remarque: Le Canada inclut dans sa définition de la syphilis infectieuse les cas confirmés de syphilis primaire, secondaire et latente précoce. Veuillez noter que certains des pays présentés ont des définitions légèrement différentes.
* Les É.-U. n'incluent que les stades primaire et secondaire confirmés dans leur définition des cas infectieux (É.-U.- P & S- ligne pointillée bleue). Les cas confirmés de latence précoce ont été ajoutés aux cas primaires et secondaires pour produire des estimations des taux aux É.-U. pour la définition de la syphilis infectieuse utilisée au Canada (ligne bleue continue).
** La ligne pointillée pour l’Australie représente les années pour lesquelles la définition de cas comprenait les cas probables de syphilis infectieuse (en plus des cas confirmés de syphilis primaire, secondaire et latente précoce). En 2015, approximativement 9 % des cas ont été déclarés ainsi.
L'UE inclut tous les cas de syphilis, quel que soit le stade, bien que dans les pays qui ont fourni des informations sur la stadification, 95 % des cas ont été déclarés comme primaires, secondaires ou latents précoces.
Sources:
- Australie: Kirby Institute. HIV, viral hepatitis and sexually transmissible infections in Australia: annual surveillance report 2018. 2018. Australia’s notifiable disease status, 2015: Annual report of the National Notifiable Diseases Surveillance System, NNDSS Annual Report working group.
- Union européenne: European Centre for Disease Prevention and Control (ECDC). Syphilis - Annual epidemiological report for 2017. 2019 12 July 2019.
- États-Unis: Centers for Disease Control and Prevention (CDC). Table 27. Primary and Secondary Syphilis — Reported Cases and Rates of Reported Cases by State/Area and Region in Alphabetical Order, United States and Outlying Areas, 2013–2017. 2018; Accédé: 10 septembre 2019.
- Canada: Gouvernement du Canada. Système canadien de surveillance des maladies à déclaration obligatoire. 2018; 2019.
- Angleterre: Public Health England, Official Statistics, Sexually transmitted infections (STIs): annual data tables. Table 1 (b): Rates of new STI diagnoses in England by gender, 2008 – 2017, Rates per 100 000, Syphilis: primary, secondary & early latent – total
Au cours des 25 dernières années, la distribution des stades d’infection des cas de syphilis a évolué. Historiquement, la grande majorité des cas ont été diagnostiqués à la fin de la phase latente (Figure 6). Par exemple, dans les années 90, seulement 20 % des cas dont le stade de la maladie était spécifié étaient diagnostiqués à des stades infectieux. Cependant, au fil du temps, les cas ont tendance à être diagnostiqués plus tôt. Depuis 2006, les cas primaires, secondaires et latents précoces représentent maintenant au moins 75 % des cas déclarés au Canada (Figure 6) Note de bas de page 85-88. Cette augmentation de la proportion de cas diagnostiqués à un stade infectieux pourrait être liée à l'introduction de la méthode PCR pour le diagnostic de la syphilis, en particulier pour les stades précoces et chez les individus sans réponse sérologique et à l’augmentation du dépistage dans des populations clés. Quelques provinces comme la Colombie-Britannique et l'Ontario ont cessé de déclarer les cas non infectieux à la fin des années 1990, ce qui a affecté la proportion de cas non infectieux signalés à l'échelle nationale. Cependant, cette tendance à l'augmentation de la proportion de cas infectieux au fil du temps se maintient même après exclusion de la Colombie-Britannique et de l'Ontario de l'analyse. Les profils de notification par PT sont présentés à l'Annexe B.
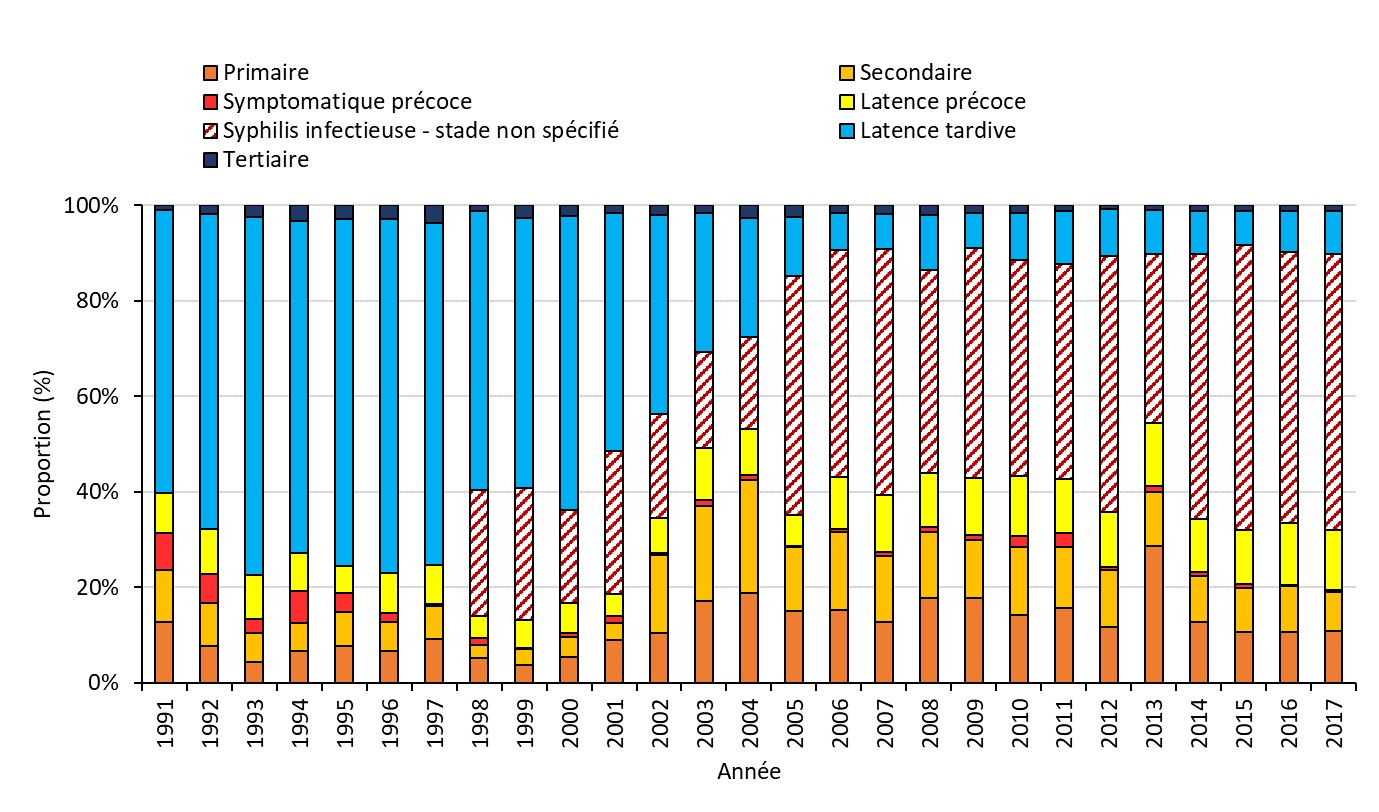
Figure 6 - Équivalent textuel
Ce graphique montre la proportion de cas de syphilis déclarés par stade d'infection entre 1991 et 2017 au Canada. L'axe horizontal montre les années civiles de 1991 à 2017. L'axe vertical montre la proportion du total des cas de syphilis déclarés étant de syphilis primaire, secondaire, symptomatique précoce, latente précoce, syphilis infectieuse – stade non spécifié, latente tardive et tertiaire.
| Année | Proportion de cas de syphilis déclarés(%) | ||||||
|---|---|---|---|---|---|---|---|
| Primaire | Secondaire | Symptomatique précoce | Latente précoce | Syphilis infectieuse-stade non spécifié | Latente tardive | Tertiaire | |
| 1991 | 12,6% | 10,9% | 7,8% | 8,4% | 0,0% | 59,5% | 0,9% |
| 1992 | 7,6% | 9,1% | 6,1% | 9,4% | 0,0% | 66,0% | 1,9% |
| 1993 | 4,4% | 6,1% | 2,9% | 9,1% | 0,0% | 75,0% | 2,5% |
| 1994 | 6,7% | 5,9% | 6,5% | 8,1% | 0,0% | 69,5% | 3,3% |
| 1995 | 7,7% | 7,0% | 4,1% | 5,6% | 0,0% | 72,6% | 2,9% |
| 1996 | 6,5% | 6,2% | 1,9% | 8,3% | 0,0% | 74,2% | 2,9% |
| 1997 | 9,2% | 6,8% | 0,4% | 8,3% | 0,0% | 71,6% | 3,6% |
| 1998 | 5,2% | 2,7% | 1,4% | 4,8% | 26,3% | 58,5% | 1,1% |
| 1999 | 3,7% | 3,4% | 0,2% | 5,8% | 27,6% | 56,7% | 2,6% |
| 2000 | 5,3% | 4,3% | 0,8% | 6,2% | 19,5% | 61,6% | 2,3% |
| 2001 | 9,0% | 3,6% | 1,4% | 4,7% | 29,8% | 50,0% | 1,5% |
| 2002 | 10,5% | 16,3% | 0,4% | 7,4% | 21,7% | 41,8% | 2,0% |
| 2003 | 17,0% | 19,9% | 1,3% | 10,9% | 20,1% | 29,2% | 1,6% |
| 2004 | 18,9% | 23,5% | 1,2% | 9,5% | 19,4% | 25,0% | 2,5% |
| 2005 | 15,0% | 13,4% | 0,2% | 6,5% | 50,2% | 12,3% | 2,4% |
| 2006 | 15,1% | 16,4% | 0,7% | 10,9% | 47,5% | 7,8% | 1,6% |
| 2007 | 12,8% | 13,8% | 0,7% | 12,1% | 51,4% | 7,4% | 1,8% |
| 2008 | 17,8% | 13,9% | 0,9% | 11,4% | 42,5% | 11,4% | 2,0% |
| 2009 | 17,6% | 12,3% | 1,1% | 11,9% | 48,1% | 7,3% | 1,7% |
| 2010 | 14,2% | 14,3% | 2,3% | 12,6% | 45,3% | 9,7% | 1,6% |
| 2011 | 15,6% | 12,8% | 2,8% | 11,4% | 45,0% | 11,2% | 1,2% |
| 2012 | 11,7% | 11,9% | 0,7% | 11,6% | 53,5% | 10,0% | 0,7% |
| 2013 | 28,7% | 11,3% | 1,1% | 13,2% | 35,5% | 9,1% | 1,1% |
| 2014 | 12,6% | 9,8% | 0,8% | 11,2% | 55,4% | 9,1% | 1,1% |
| 2015 | 10,6% | 9,2% | 0,8% | 11,5% | 59,6% | 7,1% | 1,2% |
| 2016 | 10,7% | 9,5% | 0,2% | 12,9% | 57,0% | 8,6% | 1,1% |
| 2017 | 10,7% | 8,3% | 0,3% | 12,7% | 57,8% | 9,0% | 1,2% |
Remarque: Les cas symptomatiques précoces comprennent des cas primaires et secondaires.
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire.
Une légère variation des déclarations par stade a été observée selon le sexe au Canada. Entre 1993 et 2017, la proportion de cas de syphilis infectieuse a été plus élevée chez les hommes (Figure 7) que chez les femmes (Figure 8) (les proportions de cas par stade de syphilis dans l'ensemble, pour les hommes et pour les femmes sont présentées à l'Annexe E). Les raisons potentielles de cette différence de proportion de syphilis infectieuse par sexe sont présentées à la Section 2.2.
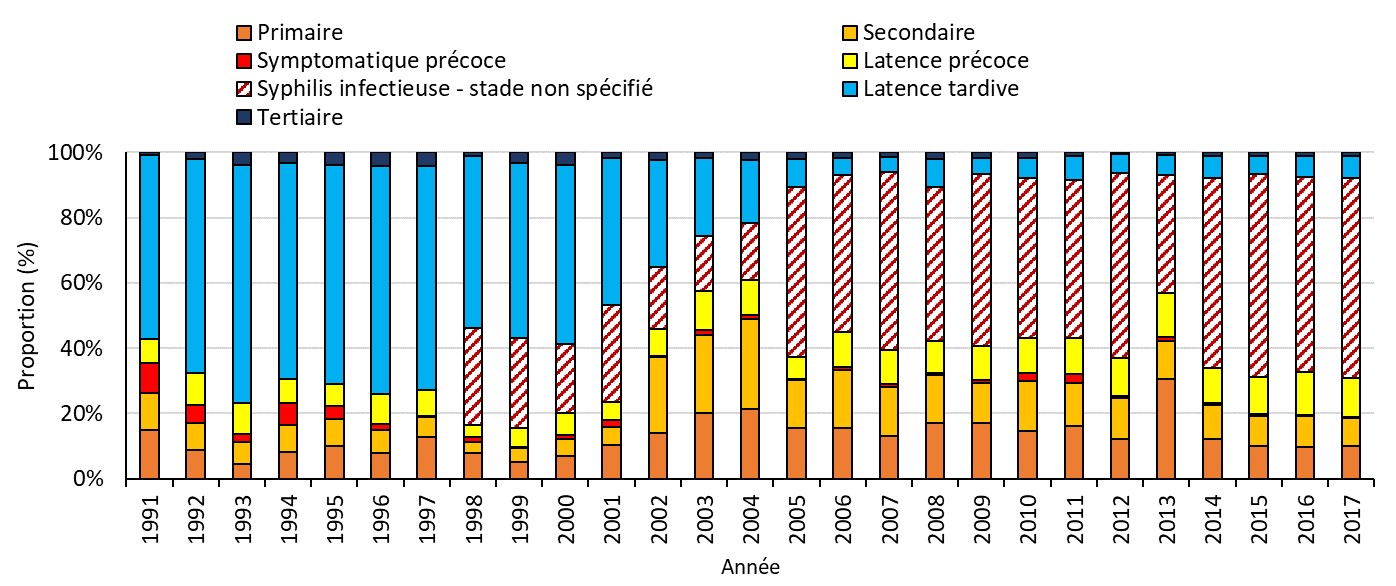
Figure 7 - Équivalent textuel
Ce graphique montre la proportion de cas de syphilis déclarés par stade d'infection entre 1991 et 2017 au Canada chez les hommes. L'axe horizontal montre les années civiles de 1991 à 2017. L'axe vertical montre la proportion du total des cas de syphilis déclarés étant de syphilis primaire, secondaire, symptomatique précoce, latente précoce, syphilis infectieuse – stade non spécifié, latente tardive et tertiaire.
| Année | Proportion de cas de syphilis déclarés(%) | ||||||
|---|---|---|---|---|---|---|---|
| Primaire | Secondaire | Symptomatique précoce | Latente précoce | Syphilis infectieuse-stade non spécifié | Latente tardive | Tertiaire | |
| 1991 | 15,0% | 11,2% | 9,3% | 7,4% | 0,0% | 56,2% | 0,9% |
| 1992 | 8,9% | 8,2% | 5,4% | 9,9% | 0,0% | 65,4% | 2,2% |
| 1993 | 4,4% | 6,8% | 2,6% | 9,4% | 0,0% | 73,1% | 3,7% |
| 1994 | 8,1% | 8,4% | 6,6% | 7,6% | 0,0% | 65,9% | 3,4% |
| 1995 | 10,0% | 8,4% | 4,0% | 6,5% | 0,0% | 67,3% | 3,7% |
| 1996 | 7,8% | 7,1% | 1,8% | 9,2% | 0,0% | 69,9% | 4,3% |
| 1997 | 12,8% | 6,2% | 0,4% | 7,8% | 0,0% | 68,7% | 4,1% |
| 1998 | 7,9% | 3,3% | 1,7% | 3,7% | 29,5% | 52,7% | 1,2% |
| 1999 | 5,1% | 4,3% | 0,4% | 5,9% | 27,5% | 53,7% | 3,1% |
| 2000 | 6,8% | 5,4% | 1,1% | 6,8% | 21,2% | 54,7% | 4,0% |
| 2001 | 10,4% | 5,5% | 2,0% | 5,8% | 29,7% | 45,0% | 1,7% |
| 2002 | 14,1% | 23,1% | 0,3% | 8,2% | 19,0% | 32,8% | 2,4% |
| 2003 | 20,1% | 24,0% | 1,5% | 11,9% | 17,0% | 23,7% | 1,8% |
| 2004 | 21,5% | 27,5% | 1,3% | 10,6% | 17,6% | 19,1% | 2,4% |
| 2005 | 15,4% | 14,9% | 0,3% | 6,7% | 52,0% | 8,7% | 2,0% |
| 2006 | 15,6% | 17,8% | 0,6% | 10,9% | 48,1% | 5,1% | 1,8% |
| 2007 | 13,0% | 15,1% | 0,8% | 10,4% | 54,6% | 4,7% | 1,3% |
| 2008 | 17,2% | 14,6% | 0,7% | 9,8% | 47,1% | 8,6% | 2,0% |
| 2009 | 17,0% | 12,2% | 1,0% | 10,2% | 52,9% | 4,9% | 1,7% |
| 2010 | 14,7% | 15,3% | 2,4% | 10,8% | 48,8% | 6,3% | 1,7% |
| 2011 | 16,0% | 13,4% | 2,7% | 11,1% | 48,2% | 7,3% | 1,2% |
| 2012 | 12,1% | 12,6% | 0,7% | 11,5% | 56,7% | 5,9% | 0,5% |
| 2013 | 30,6% | 11,7% | 1,2% | 13,4% | 36,3% | 6,1% | 0,8% |
| 2014 | 12,3% | 10,2% | 0,8% | 10,6% | 58,4% | 6,6% | 1,1% |
| 2015 | 10,1% | 9,1% | 0,7% | 11,3% | 62,2% | 5,4% | 1,1% |
| 2016 | 9,8% | 9,5% | 0,3% | 13,0% | 59,8% | 6,5% | 1,1% |
| 2017 | 10,2% | 8,5% | 0,4% | 12,0% | 61,0% | 6,8% | 1,2% |
Remarque: Les cas symptomatiques précoces comprennent des cas primaires et secondaires.
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire.
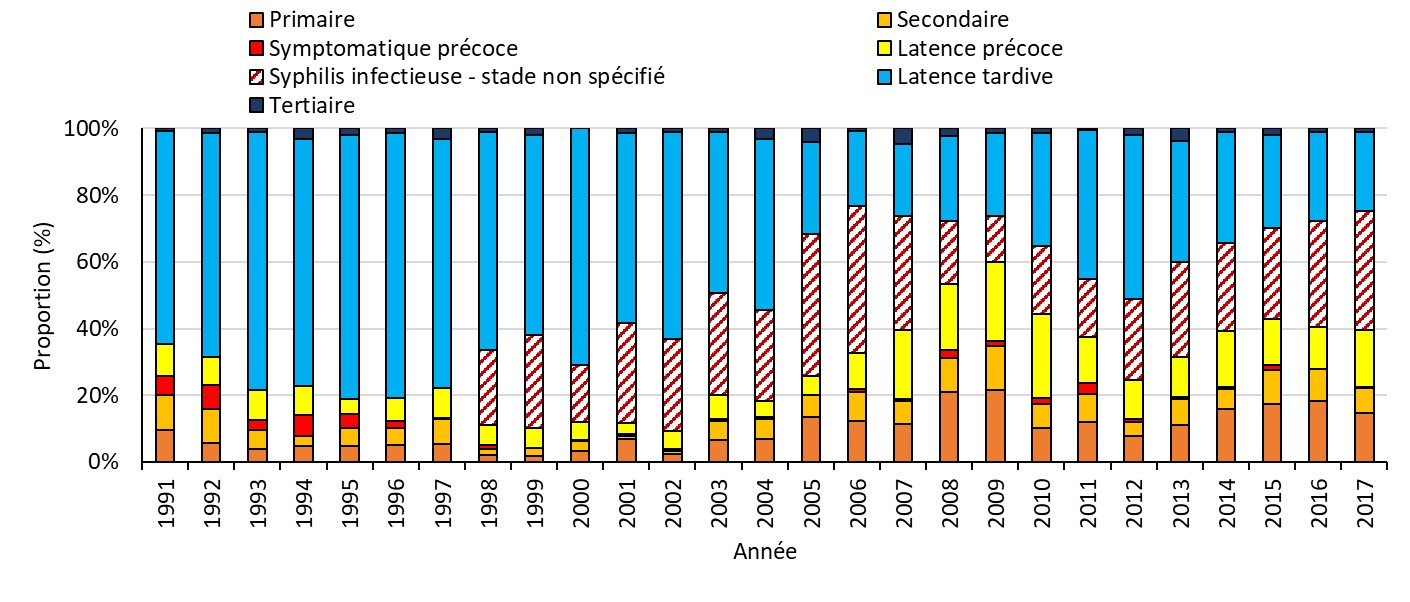
Figure 8 - Équivalent textuel
Ce graphique montre la proportion de cas de syphilis déclarés par stade d'infection entre 1991 et 2017 au Canada chez les femmes. L'axe horizontal montre les années civiles de 1991 à 2017. L'axe vertical montre la proportion du total des cas de syphilis déclarés étant de syphilis primaire, secondaire, symptomatique précoce, latente précoce, syphilis infectieuse – stade non spécifié, latente tardive et tertiaire.
| Année | Proportion de cas de syphilis déclarés(%) | ||||||
|---|---|---|---|---|---|---|---|
| Primaire | Secondaire | Symptomatique précoce | Latente précoce | Syphilis infectieuse-stade non spécifié | Latente tardive | Tertiaire | |
| 1991 | 9,6% | 10,5% | 5,8% | 9,6% | 0,0% | 63,7% | 0,9% |
| 1992 | 5,8% | 10,0% | 7,2% | 8,4% | 0,0% | 67,1% | 1,4% |
| 1993 | 4,1% | 5,4% | 3,2% | 8,9% | 0,0% | 77,3% | 1,1% |
| 1994 | 4,8% | 2,9% | 6,5% | 8,7% | 0,0% | 73,9% | 3,2% |
| 1995 | 4,9% | 5,3% | 4,2% | 4,5% | 0,0% | 79,2% | 1,9% |
| 1996 | 5,0% | 5,0% | 2,1% | 7,1% | 0,0% | 79,4% | 1,3% |
| 1997 | 5,3% | 7,6% | 0,4% | 8,9% | 0,0% | 74,7% | 3,1% |
| 1998 | 2,0% | 2,0% | 1,0% | 6,0% | 22,5% | 65,5% | 1,0% |
| 1999 | 1,9% | 2,4% | 0,0% | 5,8% | 27,9% | 60,1% | 1,9% |
| 2000 | 3,3% | 2,9% | 0,5% | 5,3% | 17,2% | 70,8% | 0,0% |
| 2001 | 7,0% | 0,8% | 0,4% | 3,3% | 30,2% | 57,0% | 1,2% |
| 2002 | 2,3% | 1,1% | 0,4% | 5,4% | 27,6% | 62,1% | 1,1% |
| 2003 | 6,5% | 5,8% | 0,7% | 7,2% | 30,5% | 48,3% | 1,0% |
| 2004 | 7,0% | 5,9% | 0,7% | 4,5% | 27,3% | 51,4% | 3,1% |
| 2005 | 13,4% | 6,9% | 0,0% | 5,7% | 42,5% | 27,5% | 4,0% |
| 2006 | 12,4% | 8,6% | 0,9% | 10,7% | 44,2% | 22,3% | 0,9% |
| 2007 | 11,5% | 6,9% | 0,5% | 20,6% | 34,4% | 21,6% | 4,6% |
| 2008 | 20,9% | 10,3% | 2,3% | 19,8% | 19,0% | 25,5% | 2,3% |
| 2009 | 21,6% | 13,1% | 1,4% | 23,9% | 13,6% | 24,9% | 1,4% |
| 2010 | 10,2% | 7,2% | 1,7% | 25,1% | 20,4% | 34,0% | 1,3% |
| 2011 | 12,1% | 8,3% | 3,4% | 13,6% | 17,5% | 44,7% | 0,5% |
| 2012 | 7,8% | 4,1% | 0,9% | 11,9% | 24,2% | 49,3% | 1,8% |
| 2013 | 11,2% | 7,9% | 0,4% | 12,0% | 28,5% | 36,4% | 3,7% |
| 2014 | 16,0% | 6,0% | 0,4% | 16,8% | 26,4% | 33,2% | 1,2% |
| 2015 | 17,4% | 10,2% | 1,5% | 14,0% | 27,2% | 27,9% | 1,9% |
| 2016 | 18,3% | 9,5% | 0,0% | 12,8% | 31,6% | 26,9% | 0,9% |
| 2017 | 14,8% | 7,4% | 0,2% | 17,1% | 35,8% | 23,7% | 1,0% |
Remarque: Les cas symptomatiques précoces comprennent des cas primaires et secondaires.
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire.
3.1.2 Tendances de la syphilis infectieuse au Canada selon le sexe
La Figure 9 présente les tendances historiques de la syphilis infectieuse par sexe depuis 1991, année pour laquelle le CNDSS a commencé à collecter des informations sur le sexe des cas. Entre 1991 et le début des années 2000, les taux de syphilis infectieuse étaient similaires chez les hommes et les femmes, avec des taux seulement légèrement plus élevés chez les hommes. Le ratio des taux hommes-femmes durant les années 1990 variait de 1 :1 à 2 :1 (Figure 9). Cependant, à partir de 2002, les taux chez les hommes ont commencé à augmenter plus rapidement que les taux chez les femmes. En 2012, les taux de syphilis étaient 18 fois plus élevés chez les hommes que chez les femmes (ratio hommes-femmes de 18 :1). Cette augmentation rapide du nombre de cas chez les hommes était principalement liée à des cas dans la population gbHARSAH, comme cela sera décrit dans la Section 4 du présent rapport. En 2018, selon les données préliminaires, on constate une augmentation importante des taux masculins et féminins (Figure 9). Cette année-là, le nombre de cas féminins a presque triplé comparativement à ce qui avait été observé en 2017 avec des éclosions ayant été signalées dans des populations hétérosexuelles dans plusieurs juridictions. Cette augmentation du nombre de cas féminins a entraîné une diminution du ratio de taux hommes-femmes de 8 :1 en 2017 à 4 :1 en 2018.
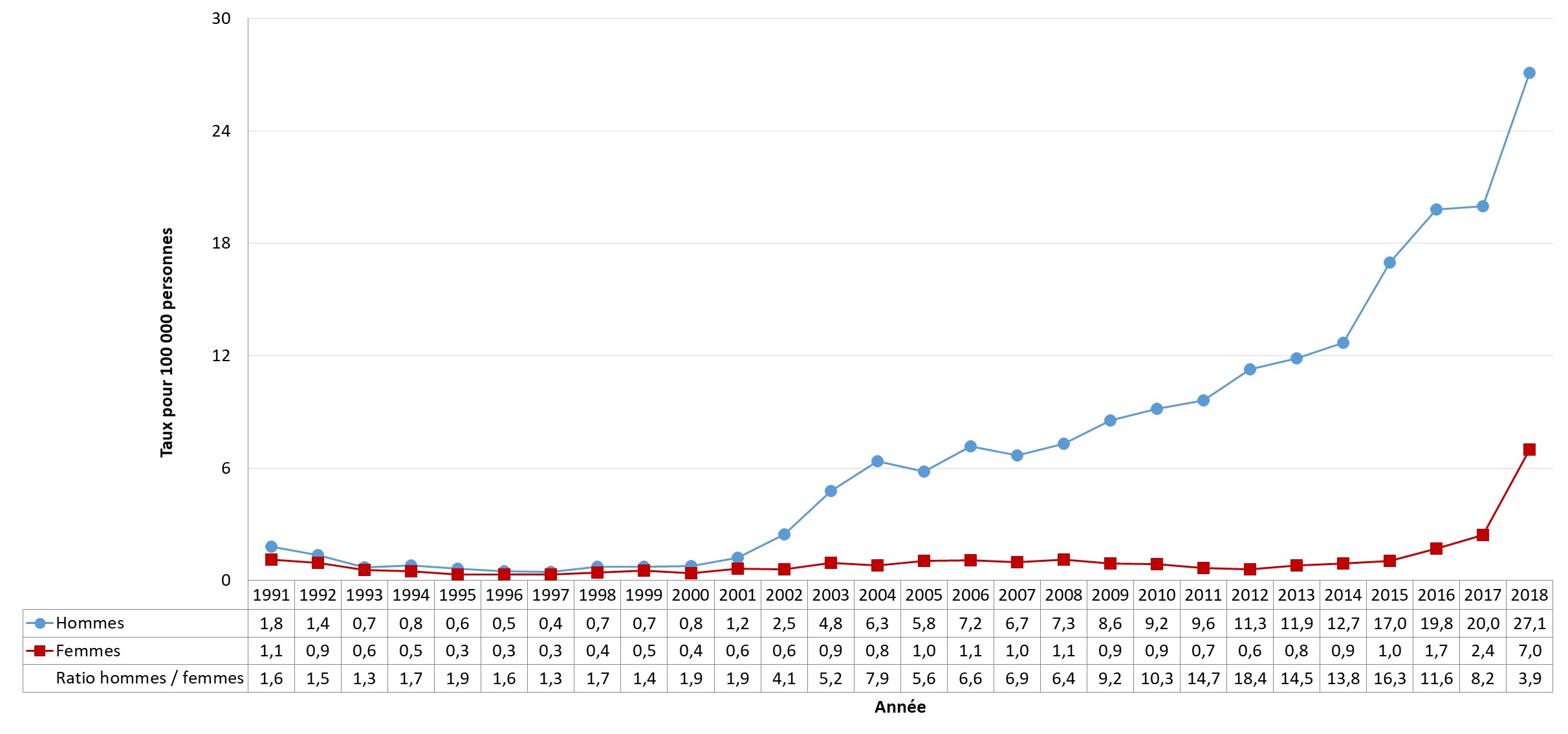
Figure 9 - Équivalent textuel
Ce graphique présente le taux de cas déclarés de syphilis infectieuse selon le sexe entre 1991 et 2018 au Canada. L'axe horizontal montre les années civiles de 1991 à 2018. L'axe vertical montre le taux de syphilis infectieuse pour 100 000 personnes pour les hommes et les femmes. Le ratio hommes - femmes est présenté dans le tableau des étiquettes de données.
| Année | Taux pour 100 000 personnes | ||
|---|---|---|---|
| Hommes | Femmes | Ratio hommes - femmes | |
| 1991 | 1,8 | 1,1 | 1,6 |
| 1992 | 1,4 | 0,9 | 1,5 |
| 1993 | 0,7 | 0,6 | 1,3 |
| 1994 | 0,8 | 0,5 | 1,7 |
| 1995 | 0,6 | 0,3 | 1,9 |
| 1996 | 0,5 | 0,3 | 1,6 |
| 1997 | 0,4 | 0,3 | 1,3 |
| 1998 | 0,7 | 0,4 | 1,7 |
| 1999 | 0,7 | 0,5 | 1,4 |
| 2000 | 0,8 | 0,4 | 1,9 |
| 2001 | 1,2 | 0,6 | 1,9 |
| 2002 | 2,5 | 0,6 | 4,1 |
| 2003 | 4,8 | 0,9 | 5,2 |
| 2004 | 6,3 | 0,8 | 7,9 |
| 2005 | 5,8 | 1,0 | 5,6 |
| 2006 | 7,2 | 1,1 | 6,6 |
| 2007 | 6,7 | 1,0 | 6,9 |
| 2008 | 7,3 | 1,1 | 6,4 |
| 2009 | 8,6 | 0,9 | 9,2 |
| 2010 | 9,2 | 0,9 | 10,3 |
| 2011 | 9,6 | 0,7 | 14,7 |
| 2012 | 11,3 | 0,6 | 18,4 |
| 2013 | 11,9 | 0,8 | 14,5 |
| 2014 | 12,7 | 0,9 | 13,8 |
| 2015 | 17,0 | 1,0 | 16,3 |
| 2016 | 19,8 | 1,7 | 11,6 |
| 2017 | 20,0 | 2,4 | 8,2 |
| 2018 | 27,1 | 7,0 | 3,9 |
Remarque: Les données sur l'âge et le sexe pour la syphilis infectieuse ont commencé à être déclarées par les PT en 1991.
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Entre 2008 et 2017, le ratio des taux hommes-femmes était généralement plus élevé au Canada que dans les autres pays de l'OCDE (Figure 10). La baisse subséquente du ratio de taux hommes-femmes observée au Canada a également été signalée dans certains autres pays de l'OCDE (Figure 10)Note de bas de page 85-88.
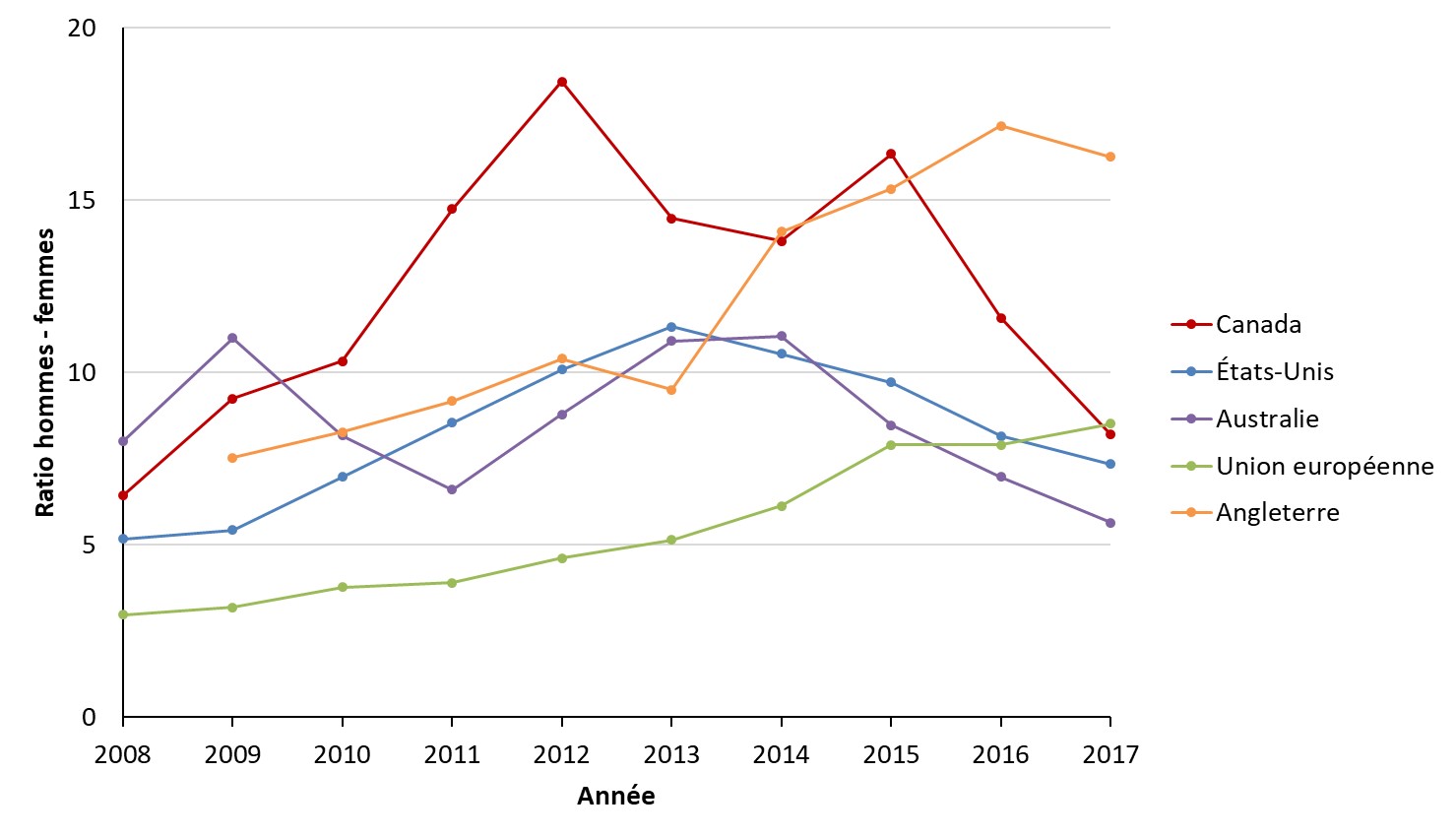
Figure 10 - Équivalent textuel
Ce graphique présente les ratios de taux hommes - femmes de syphilis infectieuse déclarés par les pays de l'OCDE et au Canada entre 2008 et 2017. L'axe horizontal montre les années civiles de 2008 à 2017. L'axe vertical montre les ratios hommes - femmes des É.-U., Australie, UE, Canada et l’Angleterre.
| Année | Ratio hommes - femmes | ||||
|---|---|---|---|---|---|
| Canada | États-Unis | Australie | Union européenne | Angleterre | |
| 2008 | 6,4 | 5,2 | 8,0 | 3,0 | |
| 2009 | 9,2 | 5,4 | 11,0 | 3,2 | 7,5 |
| 2010 | 10,3 | 7,0 | 8,2 | 3,8 | 8,3 |
| 2011 | 14,7 | 8,5 | 6,6 | 3,9 | 9,2 |
| 2012 | 18,4 | 10,1 | 8,8 | 4,6 | 10,4 |
| 2013 | 14,5 | 11,3 | 10,9 | 5,1 | 9,5 |
| 2014 | 13,8 | 10,5 | 11,1 | 6,1 | 14,1 |
| 2015 | 16,3 | 9,7 | 8,5 | 7,9 | 15,3 |
| 2016 | 11,6 | 8,2 | 7,0 | 7,9 | 17,2 |
| 2017 | 8,2 | 7,3 | 5,7 | 8,5 | 16,3 |
Remarque: Le Canada inclut dans sa définition de la syphilis infectieuse les cas confirmés de syphilis primaire, secondaire et latente précoce. Veuillez noter que certains des pays présentés ont des définitions légèrement différentes. Les É.-U. n'incluent que les stades primaire et secondaire confirmés dans leur définition des cas infectieux. En plus des cas confirmés de syphilis primaire, secondaire et latente précoce, l’Australie inclut les cas probables de syphilis infectieuse (approximativement 9 % des cas ont été déclarés ainsi). L'UE inclut tous les cas de syphilis, quel que soit le stade, bien que dans les pays qui ont fourni des informations sur la stadification, 95 % des cas ont été déclarés comme primaires, secondaires ou latents précoces.
- Note de bas de page b
-
Sources:
- Australie: Kirby Institute. HIV, viral hepatitis and sexually transmissible infections in Australia: annual surveillance report 2018. 2018.
- Union européenne: European Centre for Disease Prevention and Control (ECDC). Syphilis - Annual epidemiological report for 2017. 2019 12 July 2019.
- États-Unis: Centers for Disease Control and Prevention (CDC). Table 27. Primary and Secondary Syphilis — Reported Cases and Rates of Reported Cases by State/Area and Region in Alphabetical Order, United States and Outlying Areas, 2013–2017. 2018; Accédé: 10 septembre 2019.
- Canada: Gouvernement du Canada. Système canadien de surveillance des maladies à déclaration obligatoire. 2018.
- Angleterre: Public Health England, Official Statistics, Sexually transmitted infections (STIs): annual data tables. Table 1 (b): Rates of new STI diagnoses in England by gender, 2008 – 2017, Rates per 100 000, Syphilis: primary, secondary & early latent – total
En 2017, le ratio du Canada (8,2) était similaire à celui observé aux É.-U. (7,3) et dans l’Union européenne (UE) (8,5) et légèrement supérieur à celui de l’Australie (5,7) (Figure 10). L'Angleterre a signalé le taux de ratio hommes-femmes le plus élevé en 2017 (15,7) parmi les pays pour lesquels des données étaient disponiblesNote de bas de page 85-88.
La Figure 11 présente une comparaison des taux de syphilis infectieuse par sexe dans certains pays de l'OCDE. Les taux chez les hommes et les femmes ont tendance à varier selon les pays. Le Canada a signalé des taux plus élevés chez les hommes que les É.-U. et l'UE même si ceci doit être interprété avec prudence, car les pays ont des définitions de cas légèrement différentes pour la syphilis infectieuse. En revanche, les taux chez les femmes semblaient plus élevés au Canada que dans tous les pays sauf l’Australie (Figure 11)Note de bas de page 85-88.
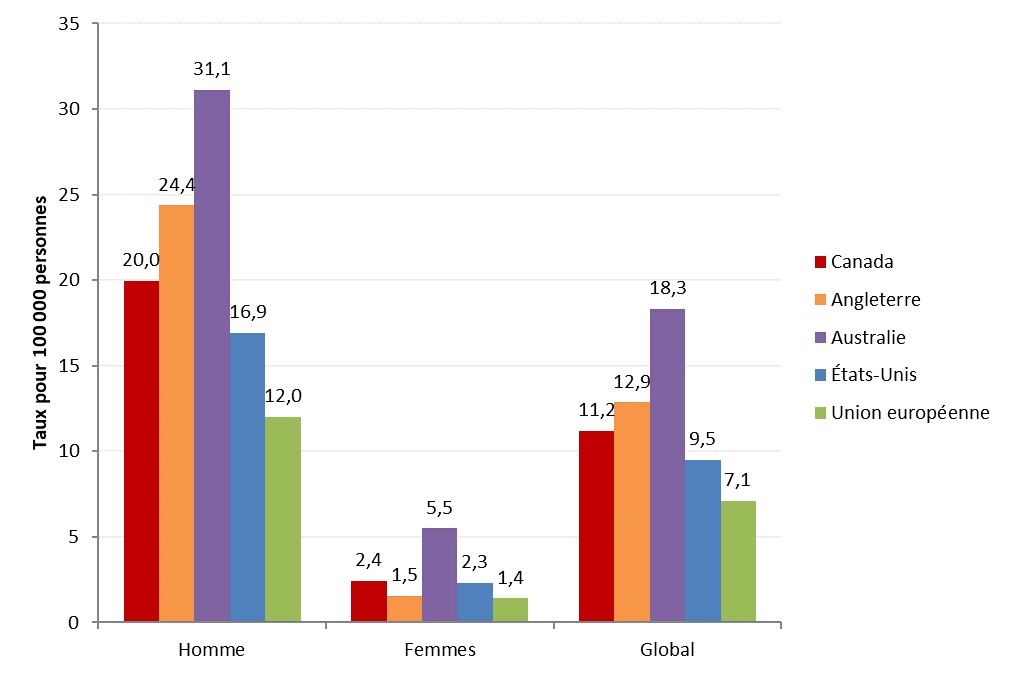
Figure 11 - Équivalent textuel
Ce graphique montre les taux déclarés pour 100 000 personnes de syphilis infectieuse par sexe des pays de l'OCDE en 2017. L'axe horizontal montre les différents pays de l'OCDE, qui comprennent: le Canada, l'Angleterre, l'Australie, les É.-U. et l'UE. L'axe vertical montre le taux pour 100 000 personnes pour les hommes, les femmes et la population totale par pays.
| Country/Region | Taux pour 100 000 personnes | ||
|---|---|---|---|
| Hommes | Femmes | Total | |
| Canada | 20,0 | 2,4 | 11,2 |
| Angleterre | 24,4 | 1,5 | 12,9 |
| Australie | 31,1 | 5,5 | 18,3 |
| États-Unis | 16,9 | 2,3 | 9,5 |
| Union européenne | 12,0 | 1,4 | 7,1 |
Remarque: Le Canada inclut dans sa définition de la syphilis infectieuse les cas confirmés de syphilis primaire, secondaire et latente précoce. Veuillez noter que certains des pays présentés ont des définitions légèrement différentes. Les É.-U. n'incluent que les stades primaire et secondaire confirmés dans leur définition des cas infectieux. En plus des cas confirmés de syphilis primaire, secondaire et latente précoce, l’Australie inclut les cas probables de syphilis infectieuse (approximativement 9 % des cas ont été déclarés ainsi). L'UE inclut tous les cas de syphilis, quel que soit le stade, bien que dans les pays qui ont fourni des informations sur la stadification, 95 % des cas ont été déclarés comme primaires, secondaires ou latents précoces.
Sources:
- Australie: Kirby Institute. HIV, viral hepatitis and sexually transmissible infections in Australia: annual surveillance report 2018. 2018.
- Union européenne: European Centre for Disease Prevention and Control (ECDC). Syphilis - Annual epidemiological report for 2017. 2019 12 July 2019.
- États-Unis: Centers for Disease Control and Prevention (CDC). Table 27. Primary and Secondary Syphilis — Reported Cases and Rates of Reported Cases by State/Area and Region in Alphabetical Order, United States and Outlying Areas, 2013–2017. 2018; Accédé: 10 septembre 2019.
- Canada: Gouvernement du Canada. Système canadien de surveillance des maladies à déclaration obligatoire. 2018.
- Angleterre: Public Health England, Official Statistics, Sexually transmitted infections (STIs): annual data tables. Table 1 (b): Rates of new STI diagnoses in England by gender, 2008 – 2017, Rates per 100 000, Syphilis: primary, secondary & early latent – total
3.1.3 Tendances de la syphilis infectieuse au Canada par groupe d'âge
Les taux de syphilis infectieuse des cas déclarés ont tendance à varier selon l'âge. Depuis les années 1990, tous les groupes d'âge, à l'exception des moins de 15 ans, ont connu une augmentation des taux de syphilis infectieuse (Figure 12). L’augmentation la plus importante a été observée dans le groupe des 25 à 29 ans, suivie de près par le groupe des 30 à 39 ans. Les taux étaient également élevés dans les groupes d’âge des 20 à 24 ans et des 40 à 59 ans. La situation était similaire dans les autres pays de l'OCDE, les taux les plus élevés ayant été signalés parmi les 25 à 29 ans en Australie, en Angleterre et aux É.-U. (Annexe D).
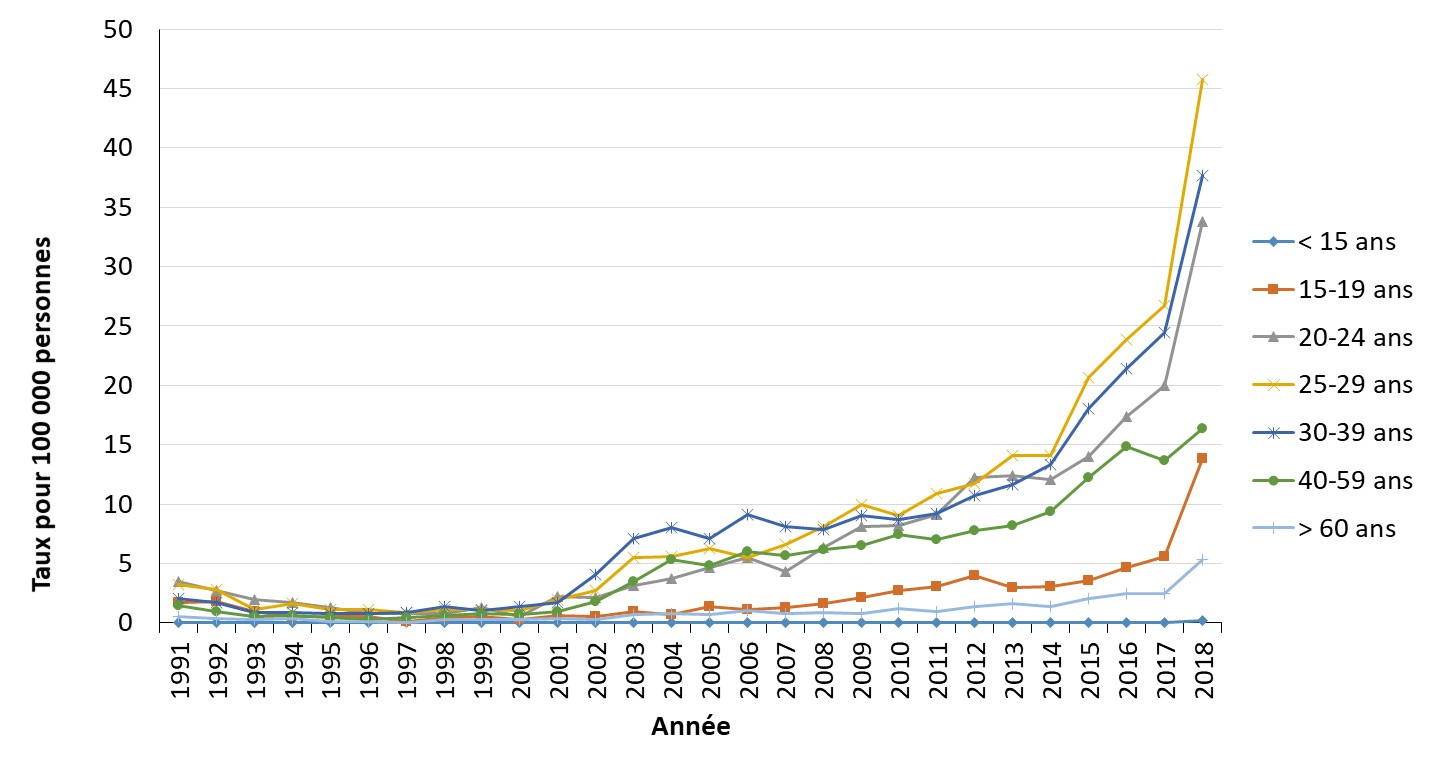
Figure 12 - Équivalent textuel
Ce graphique montre les taux déclarés pour 100 000 personnes de syphilis infectieuse par groupe d'âge au Canada entre 1991 et 2018. L'axe horizontal montre les années civiles de 1991 à 2018. L'axe vertical montre le taux pour 100 000 personnes pour les groupes d'âge des moins de 15 ans, des 15 à 19 ans, des 20 à 24 ans, des 25 à 29 ans, des 30 à 39 ans, des 40 à 59 ans et des 60 ans et plus.
| Année | Taux pour 100 000 personnes | ||||||
|---|---|---|---|---|---|---|---|
| < 15 ans | 15-19 ans | 20-24 ans | 25-29 ans | 30-39 ans | 40-59 ans | > 60 ans | |
| 1991 | 0,0 | 1,7 | 3,5 | 3,3 | 2,0 | 1,4 | 0,6 |
| 1992 | 0,0 | 1,8 | 2,8 | 2,8 | 1,7 | 1,0 | 0,4 |
| 1993 | 0,0 | 0,9 | 2,0 | 1,1 | 0,9 | 0,6 | 0,3 |
| 1994 | 0,0 | 0,6 | 1,7 | 1,6 | 0,9 | 0,6 | 0,4 |
| 1995 | 0,0 | 0,6 | 1,3 | 1,1 | 0,8 | 0,5 | 0,1 |
| 1996 | 0,0 | 0,5 | 0,8 | 1,1 | 0,8 | 0,3 | 0,1 |
| 1997 | 0,0 | 0,1 | 0,8 | 0,9 | 0,9 | 0,4 | 0,0 |
| 1998 | 0,0 | 0,4 | 0,7 | 1,1 | 1,3 | 0,6 | 0,3 |
| 1999 | 0,0 | 0,5 | 1,3 | 1,1 | 1,1 | 0,8 | 0,3 |
| 2000 | 0,0 | 0,3 | 0,5 | 1,1 | 1,3 | 0,7 | 0,3 |
| 2001 | 0,0 | 0,6 | 2,2 | 1,9 | 1,7 | 1,0 | 0,3 |
| 2002 | 0,0 | 0,6 | 2,1 | 2,7 | 4,0 | 1,8 | 0,2 |
| 2003 | 0,0 | 0,9 | 3,2 | 5,5 | 7,1 | 3,5 | 0,7 |
| 2004 | 0,0 | 0,7 | 3,8 | 5,6 | 8,0 | 5,3 | 0,8 |
| 2005 | 0,0 | 1,4 | 4,7 | 6,3 | 7,1 | 4,8 | 0,7 |
| 2006 | 0,0 | 1,1 | 5,5 | 5,5 | 9,1 | 6,0 | 1,0 |
| 2007 | 0,1 | 1,3 | 4,3 | 6,6 | 8,1 | 5,6 | 0,8 |
| 2008 | 0,0 | 1,6 | 6,4 | 8,1 | 7,9 | 6,2 | 0,9 |
| 2009 | 0,0 | 2,2 | 8,1 | 10,0 | 9,0 | 6,5 | 0,8 |
| 2010 | 0,0 | 2,7 | 8,2 | 9,0 | 8,7 | 7,4 | 1,2 |
| 2011 | 0,0 | 3,1 | 9,1 | 10,9 | 9,2 | 7,0 | 1,0 |
| 2012 | 0,0 | 4,0 | 12,2 | 11,7 | 10,7 | 7,8 | 1,4 |
| 2013 | 0,0 | 3,0 | 12,4 | 14,1 | 11,6 | 8,2 | 1,6 |
| 2014 | 0,0 | 3,1 | 12,1 | 14,1 | 13,3 | 9,3 | 1,4 |
| 2015 | 0,0 | 3,5 | 14,0 | 20,6 | 18,0 | 12,3 | 2,1 |
| 2016 | 0,0 | 4,7 | 17,4 | 23,9 | 21,5 | 14,9 | 2,5 |
| 2017 | 0,1 | 5,6 | 20,0 | 26,7 | 24,5 | 13,7 | 2,5 |
| 2018 | 0,2 | 13,9 | 33,8 | 45,7 | 37,7 | 16,3 | 5,3 |
Remarque: Les données sur l'âge et le sexe pour la syphilis infectieuse ont commencé à être déclarées par les PT en 1991.
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Description des cas de moins de 15 ans
Le nombre de cas de syphilis est faible chez les moins de 15 ans. Depuis 1991, seuls 125 cas de syphilis ont été déclarés chez les 15 ans et moins. Ces cas étaient répartis presque également entre hommes et femmes. Seuls 18 de ces 125 cas étaient infectieux (14,4 %), 45 cas (36 %) étaient congénitaux, quatre cas étaient non infectieux (3 %) et 58 (46 %) étaient de statut non précisé. La forte proportion de cas non spécifiés souligne la difficulté d’obtenir des informations sur le stade d’infection des cas de syphilis pouvant résulter d’une acquisition congénitale, d’un abus sexuel ou d’une activité sexuelle précoce.
Il y a eu une forte augmentation des taux dans tous les groupes d'âge en 2018 par rapport aux années précédentes (Figure 12). En examinant les taux chez les hommes entre 2009 et 2018, les augmentations les plus importantes des taux de syphilis infectieuse ont été observées parmi les groupes d'âge 60 ans et plus, de 25 à 29 ans et de 30 à 39 ans, avec des augmentations de 551 %, 284 % et 270 %, respectivement (Figure 13). En comparaison, les augmentations les plus importantes des taux d'infection chez les femmes ont été observées dans les groupes d'âge 15-19, 30-39, 25-29 et 30-39 ans, avec une augmentation de 1 768 %, 793 % et 740 % dans chaque groupe respectivement (Figure 14). En 2018, les taux de syphilis infectieuse chez les hommes étaient les plus élevés chez les 25 à 29 ans et les 30 à 39 ans (65,1 et 60,6 pour 100 000 respectivement), tandis que chez les femmes, les taux étaient les plus élevés chez les 20 à 24 ans et les 25 à 29 ans (avec des taux de 26,4 et 24,7 pour 100 000, respectivement). Les taux détaillés de syphilis infectieuse par groupe d'âge et par sexe de 2009 à 2018 sont présentés à l'Annexe F.
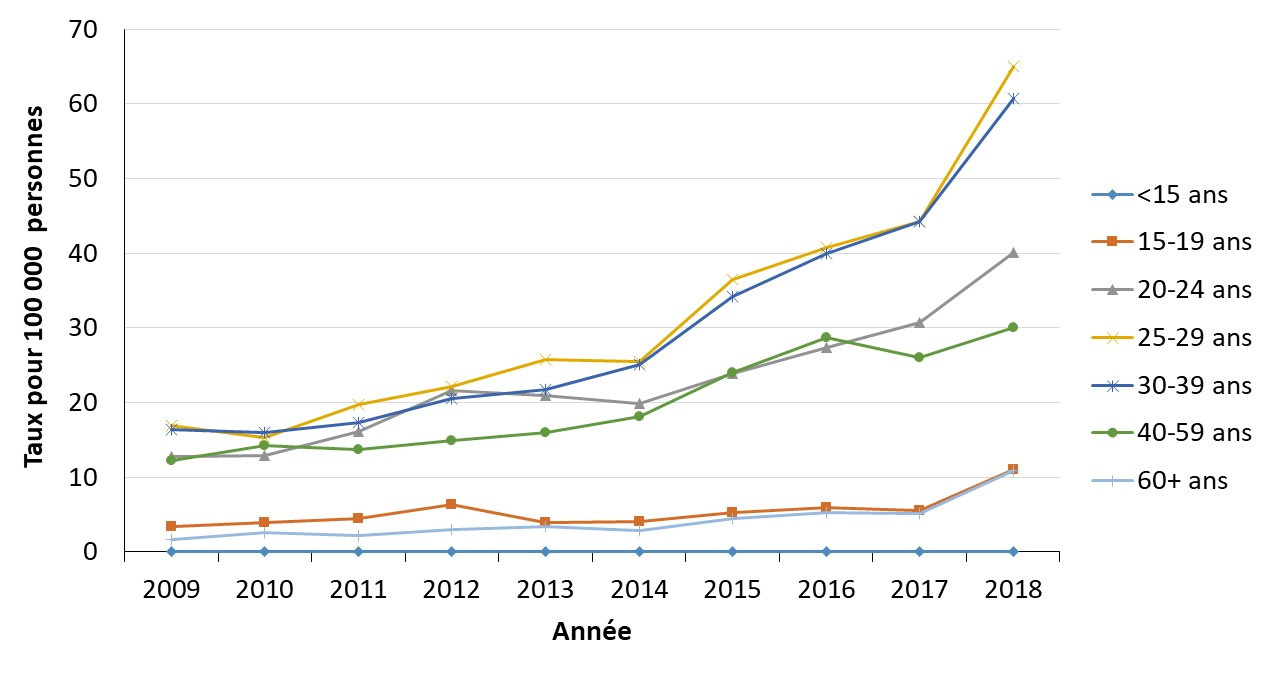
Figure 13 - Équivalent textuel
Ce graphique montre les taux déclarés pour 100 000 personnes de syphilis infectieuse par groupe d'âge chez les hommes au Canada entre les années 2009 et 2018. L'axe horizontal montre les années civiles de 2009 à 2018. L'axe vertical montre le taux pour 100 000 personnes pour les hommes dans les groupes d'âge des moins de 15 ans, des 15 à 19 ans, des 20 à 24 ans, des 25 à 29 ans, des 30 à 39 ans, des 40 à 59 ans et des 60 et plus.
| Année | Taux pour 100 000 personnes | ||||||
|---|---|---|---|---|---|---|---|
| < 15 ans | 15-19 ans | 20-24 ans | 25-29 ans | 30-39 ans | 40-59 ans | > 60 ans | |
| 2009 | 0,0 | 3,4 | 12,7 | 17,0 | 16,4 | 12,3 | 1,7 |
| 2010 | 0,0 | 3,9 | 12,9 | 15,4 | 15,9 | 14,2 | 2,6 |
| 2011 | 0,0 | 4,5 | 16,1 | 19,8 | 17,3 | 13,6 | 2,1 |
| 2012 | 0,0 | 6,3 | 21,6 | 22,2 | 20,5 | 15,0 | 2,9 |
| 2013 | 0,0 | 4,0 | 20,9 | 25,7 | 21,8 | 16,0 | 3,4 |
| 2014 | 0,0 | 4,1 | 19,9 | 25,5 | 25,0 | 18,1 | 2,9 |
| 2015 | 0,0 | 5,3 | 23,9 | 36,5 | 34,2 | 24,0 | 4,4 |
| 2016 | 0,0 | 5,9 | 27,4 | 40,8 | 39,9 | 28,7 | 5,2 |
| 2017 | 0,0 | 5,6 | 30,7 | 44,2 | 44,2 | 26,0 | 5,1 |
| 2018 | 0,1 | 11,0 | 40,0 | 65,1 | 60,0 | 30,0 | 10,9 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
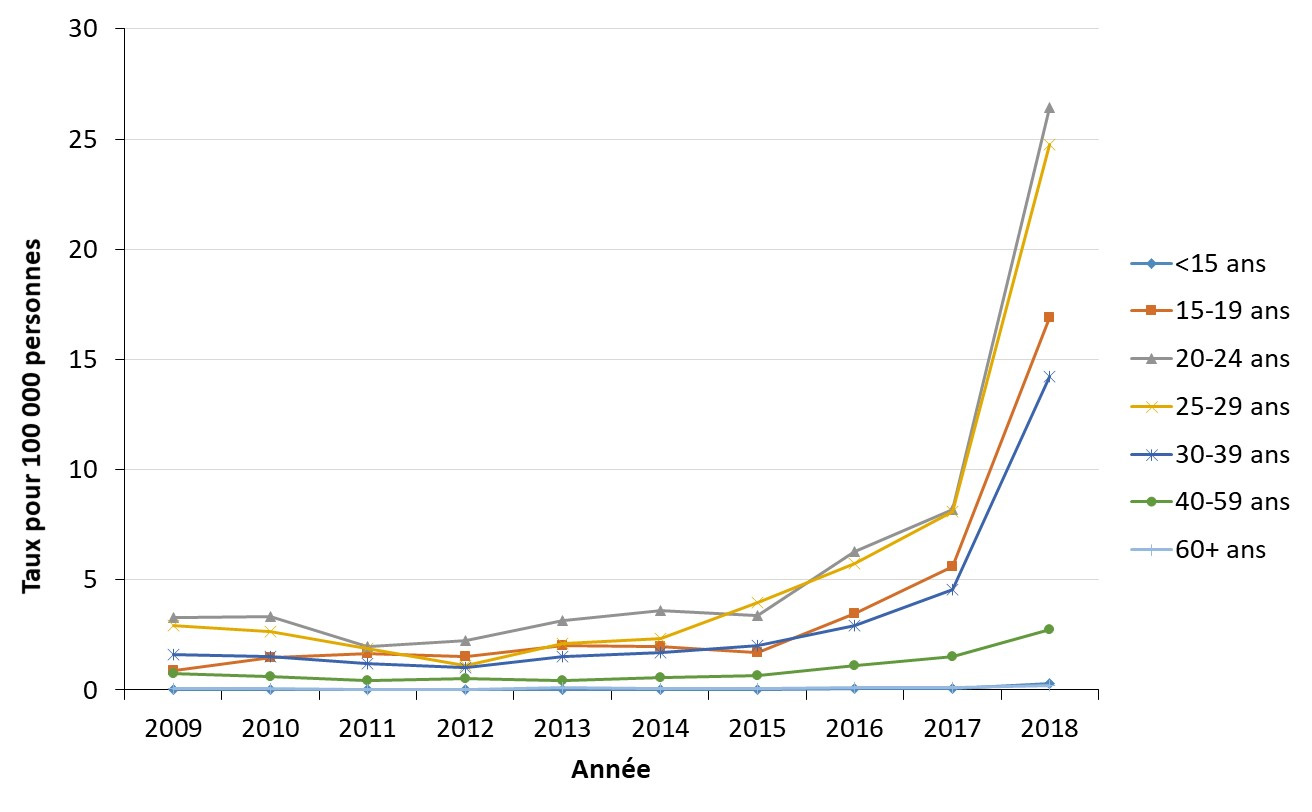
Figure 14 - Équivalent textuel
Ce graphique montre les taux déclarés pour 100 000 personnes de syphilis infectieuse par groupe d'âge chez les femmes au Canada entre les années 2009 et 2018. L'axe horizontal montre les années civiles de 2009 à 2018. L'axe vertical montre le taux pour 100 000 personnes pour les femmes dans les groupes d'âge des moins de 15 ans, des 15 à 19 ans, des 20 à 24 ans, des 25 à 29 ans, des 30 à 39 ans, des 40 à 59 ans et des 60 et plus.
| Année | Taux pour 100 000 personnes | ||||||
|---|---|---|---|---|---|---|---|
| < 15 ans | 15-19 ans | 20-24 ans | 25-29 ans | 30-39 ans | 40-59 ans | > 60 ans | |
| 2009 | 0,0 | 0,9 | 3,3 | 2,9 | 1,6 | 0,7 | 0,1 |
| 2010 | 0,0 | 1,5 | 3,3 | 2,6 | 1,5 | 0,6 | 0,1 |
| 2011 | 0,0 | 1,7 | 2,0 | 1,9 | 1,2 | 0,4 | 0,0 |
| 2012 | 0,0 | 1,5 | 2,2 | 1,1 | 1,0 | 0,5 | 0,0 |
| 2013 | 0,0 | 2,0 | 3,1 | 2,1 | 1,5 | 0,4 | 0,1 |
| 2014 | 0,0 | 2,0 | 3,6 | 2,4 | 1,7 | 0,6 | 0,0 |
| 2015 | 0,0 | 1,7 | 3,4 | 3,9 | 2,0 | 0,6 | 0,0 |
| 2016 | 0,1 | 3,5 | 6,3 | 5,7 | 2,9 | 1,1 | 0,1 |
| 2017 | 0,1 | 5,6 | 8,2 | 8,1 | 4,5 | 1,5 | 0,1 |
| 2018 | 0,3 | 16,9 | 26,4 | 24,7 | 14,2 | 2,7 | 0,2 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
En moyenne, les hommes atteints de syphilis infectieuse ont tendance à être plus âgés que les femmes. En 2018, la proportion de cas de syphilis infectieuse observés chez les femmes avait tendance à diminuer lorsque l’âge augmentait (Figure 15). Près de la moitié des cas de syphilis infectieuse (59 %) chez les 15 à 19 ans étaient des femmes, alors que seuls 32 % des cas chez les 60 ans et plus étaient des femmes (Figure 15).
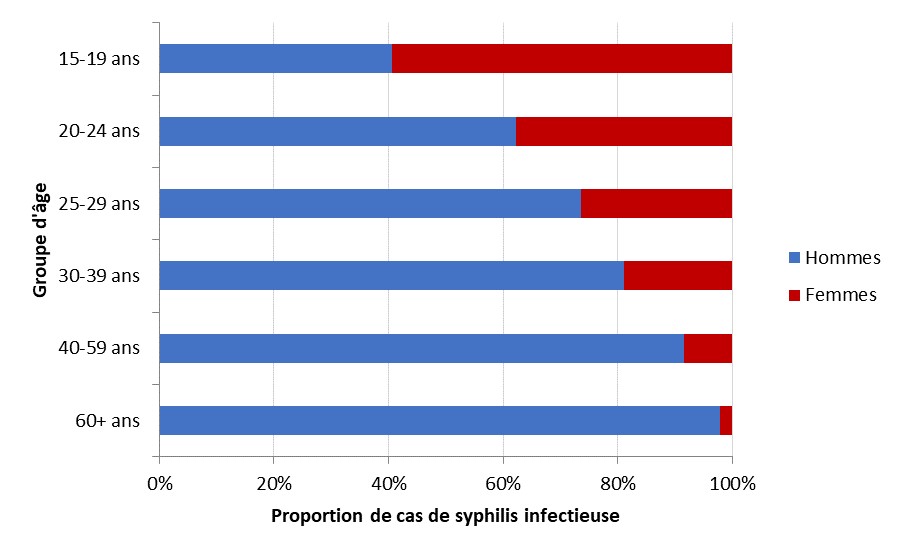
Figure 15 - Équivalent textuel
Ce graphique montre la proportion de cas de syphilis infectieuse signalés par groupe d'âge et par sexe au Canada en 2018. L'axe horizontal montre les groupes d'âge: 15 à 19 ans, 20 à 24 ans, 25 à 29 ans, 30 à 39 ans, 40 à 59 ans et 60 ans et plus. L'axe vertical montre la proportion de cas de syphilis infectieuse chez les hommes et les femmes.
| Groupe d’âge | Proportion de cas de syphilis infectieuse | |
|---|---|---|
| Hommes | Femmes | |
| 15-19 years | 40,7% | 59,3% |
| 20-24 years | 62,3% | 37,7% |
| 25-29 years | 73,6% | 26,4% |
| 30-39 years | 81,1% | 18,9% |
| 40-59 years | 91,6% | 8,5% |
| 60+ years | 97,8% | 2,2% |
Source: Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Messages clés
- Après des décennies de taux élevés de syphilis au Canada depuis les années 1940, les taux de syphilis infectieuse ont commencé à diminuer dans les années 1980 et sont demeurés faibles pendant la majeure partie des années 1990 avant de commencer à augmenter au début des années 2000.
- Des augmentations similaires ont été observées dans d'autres pays de l'Organisation de coopération et de développement économiques (OCDE).
- La syphilis affecte principalement les hommes, en particulier les gbHARSAH. Cependant, il y a eu une forte augmentation du nombre de cas féminins observés ces dernières années.
- Depuis les années 1990, tous les groupes d'âge, à l'exception de ceux de moins de 15 ans, ont connu une augmentation des taux de syphilis infectieuse. La plus forte augmentation a été observée dans le groupe d'âge des 25 à 29 ans, suivie de près par le groupe d'âge des 30 à 39 ans.
- En moyenne, les cas masculins de syphilis infectieuse ont tendance à être plus âgés que les cas féminins.
3.2 Situation épidémiologique actuelle dans les provinces et territoires
Dans la Section 3.1, nous avons présenté un aperçu des données nationales sur la syphilis. Cependant, les tendances de la syphilis varient d’une province et d’un territoire à l’autre. Dans cette section, les taux de syphilis infectieuse signalés au SCSMDO par les provinces et les territoires de 2008 à 2017 sont décrits (les taux détaillés sont présentés à l'Annexe G), en plus des données préliminaires de 2018 envoyées directement par les PT et des taux plus récents signalés dans les rapports de surveillance provinciaux et territoriaux et les communiqués et articles de presse.
3.2.1 Aperçu des taux des provinces et des territoires
La Figure 16 montre les derniers taux disponibles pour les PT dans le SCSMDO (2017), tandis que la figure 17 présente les données préliminaires déclarées par les provinces et les territoires en 2018. De 2017 à 2018, tous les PT ont rapporté une augmentation des taux, sauf Terre-Neuve-et-Labrador et l'Île-du-Prince-Édouard.
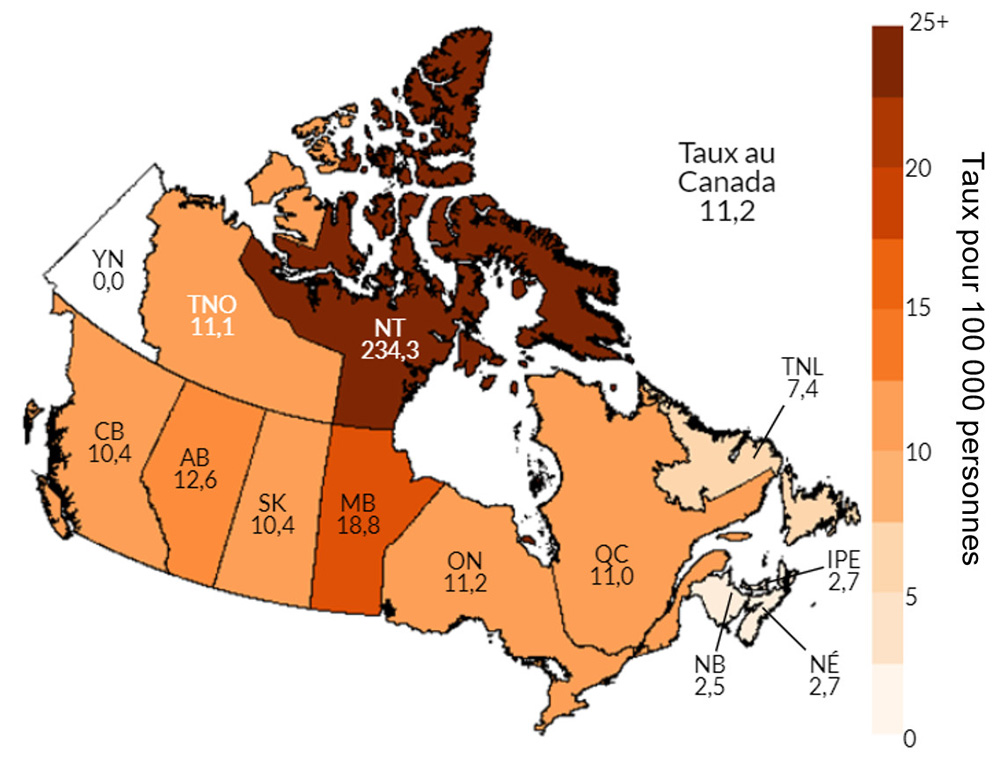
Figure 16 - Équivalent textuel
Cette carte géographique présente les taux de syphilis infectieuse pour 100 000 personnes déclarés par province et territoire, ainsi que le taux global pour l’ensemble du Canada en 2017.
| Province/Territoire | Taux pour 100 000 personnes |
|---|---|
| CB | 10,4 |
| AB | 12,6 |
| SK | 10,4 |
| MB | 18,8 |
| ON | 11,2 |
| QC | 11,0 |
| NB | 2,5 |
| NÉ | 2,7 |
| IPE | 2,7 |
| TNL | 7,4 |
| NT | 234,3 |
| TNO | 11,1 |
| YN | 0,0 |
| Taux au Canada | 11,2 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire.
En 2017 et 2018, les taux les plus élevés de syphilis infectieuse ont été observés au Nunavut, suivi par le Manitoba et l'Alberta. La structure d’âge plus jeune au Nunavut pourrait expliquer les taux de syphilis infectieuse plus élevés, car les taux sont généralement plus élevés chez les jeunes adultes. Afin de tester cette hypothèse, une standardisation par âge a été réalisée pour évaluer l'effet de la répartition par âge de la population sur les taux de syphilis infectieuse. Cependant, même après la normalisation des taux selon l'âge en utilisant la population canadienne de 2011 comme population de référence (pour les 15 ans et plus), les taux normalisés du Nunavut sont demeurés les plus élevés du pays (249,3 pour 100 000 en 2017) (Annexe F). Pour les autres PT, les taux bruts et les taux normalisés selon l'âge étaient largement similaires.
Selon les données préliminaires de 2018, les taux de syphilis infectieuse dans les PT variaient entre 2,6 pour 100 000 habitants à l'Île-du-Prince-Édouard et 260,6 pour 100 000 habitants au Nunavut (Figure 17). Le taux dans les Territoires du Nord-Ouest a doublé, passant de 11,1 pour 100 000 en 2017 à 24,7 pour 100 000 en 2018. Bien qu’aucun cas de syphilis infectieuse n'ait été signalé en 2017 au Yukon, le taux de syphilis infectieuse déclaré était de 4,9 pour 100 000 en 2018. Les autres provinces qui ont vécu une augmentation des taux sont la Colombie-Britannique, la Saskatchewan, l'Ontario et la Nouvelle-Écosse. Les autres provinces de l'Atlantique et le Québec sont demeurés relativement stables de 2017 à 2018.
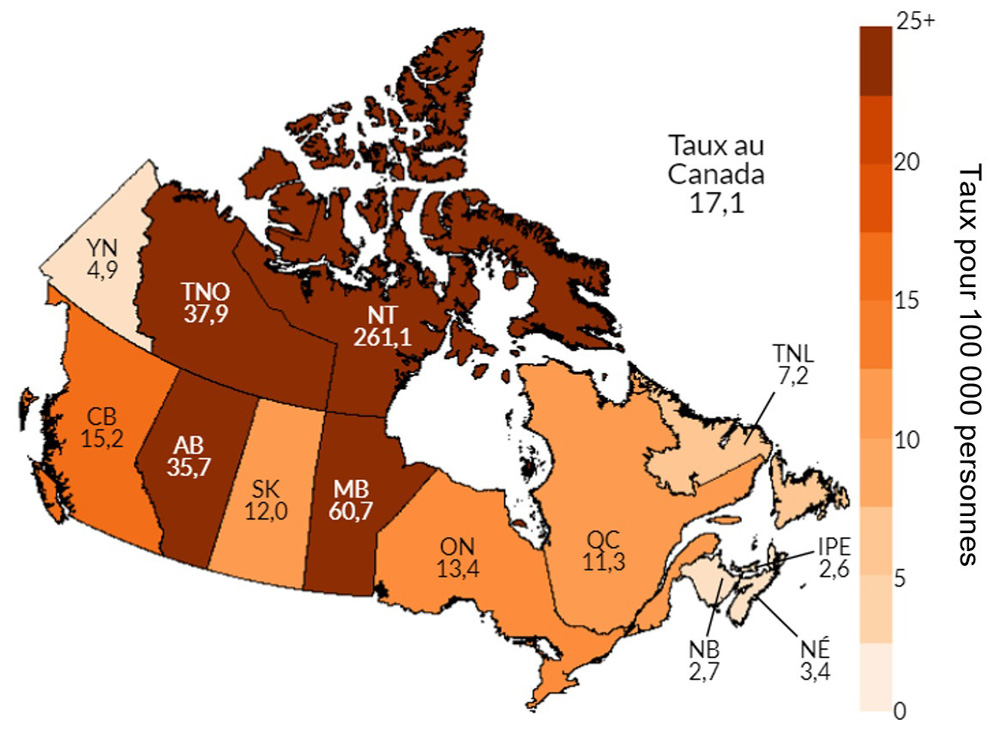
Figure 17 - Équivalent textuel
Cette carte géographique présente les taux préliminaires de syphilis infectieuse pour 100 000 personnes déclarés par province et territoire, ainsi que le taux global pour l’ensemble du Canada en 2018.
| Province/Territoire | Taux pour 100 000 personnes |
|---|---|
| CB | 15,2 |
| AB | 35,7 |
| SK | 12,0 |
| MB | 60,7 |
| ON | 13,4 |
| QC | 11,3 |
| NB | 2,7 |
| NÉ | 3,4 |
| IPE | 2,6 |
| TNL | 7,2 |
| NT | 261,1 |
| TNO | 37,9 |
| YN | 4,9 |
| Taux au Canada | 17,1 |
Source: Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Cependant, si l'on examine les données des cinq dernières années (2014 à 2018), la plupart des PT ont connu une augmentation des taux bruts de syphilis infectieuse (Figure 18). La variation globale en pourcentage de 2014 à 2018 au Canada était une augmentation de 153 % des taux. Les provinces et les territoires où les taux ont augmenté le plus sont l'Alberta (835 %), les Territoires du Nord-Ouest (735 %), le Manitoba (560 %) et la Saskatchewan (378 %). En 2018 et 2019, huit PT (Colombie-Britannique, Alberta, Saskatchewan, Manitoba, Ontario, Québec, Territoires du Nord-Ouest et Nunavut) ont connu des éclosions de syphilis à l'échelle provinciale ou régionale en raison de l'augmentation élevée des taux dans la population générale, du nombre de nouveaux cas ou l’augmentation du nombre de cas de syphilis congénitale et des changements des populations affectées. La Nouvelle-Écosse a déclaré une éclosion de syphilis en janvier 2020Note de bas de page 89.
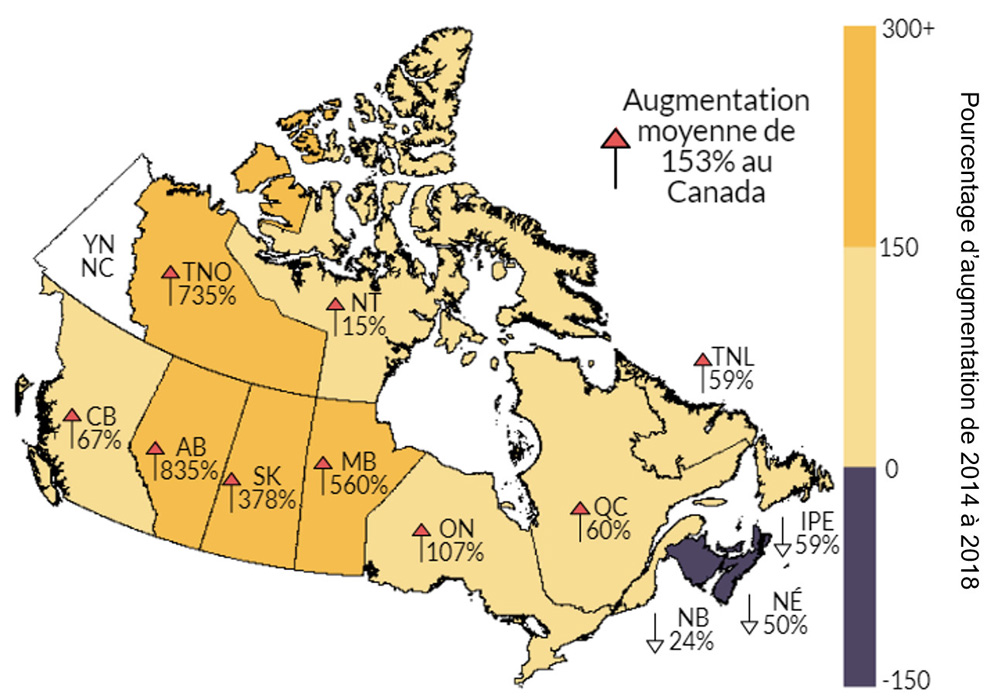
Figure 18 - Équivalent textuel
Cette carte géographique présente le pourcentage d’augmentation du taux de syphilis infectieuse pour 100 000 personnes par province et territoire, ainsi que l’augmentation moyenne au Canada entre 2014 et 2018.
| Province/Territoire | Pourcentage d’augmentation de 2014 à 2018 |
|---|---|
| CB | 67% |
| AB | 835% |
| SK | 378% |
| MB | 560% |
| ON | 107% |
| QC | 60% |
| NB | -24% |
| NÉ | -50% |
| IPE | -59% |
| TNL | 59% |
| NT | 15% |
| TNO | 735% |
| YN | NC |
| Canada | 153% |
| Note: NC, non calculable (le taux pour 2014 étant de 0). | |
Note: NC, non calculable (le taux pour 2014 étant de 0).
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Les taux provinciaux et territoriaux de syphilis infectieuse de 2014 à 2018, y compris et le pourcentage de variation connexe, sont présentés à l'Annexe G.
Dans l'ensemble, les augmentations de taux étaient généralement plus faibles chez les hommes (Figure 19) que chez les femmes, sauf au Nunavut (Figure 20). L'augmentation des taux était similaire en Colombie-Britannique. Dans les provinces connaissant une baisse des taux de syphilis infectieuse, cette diminution était moins prononcée chez les femmes que chez les hommes.
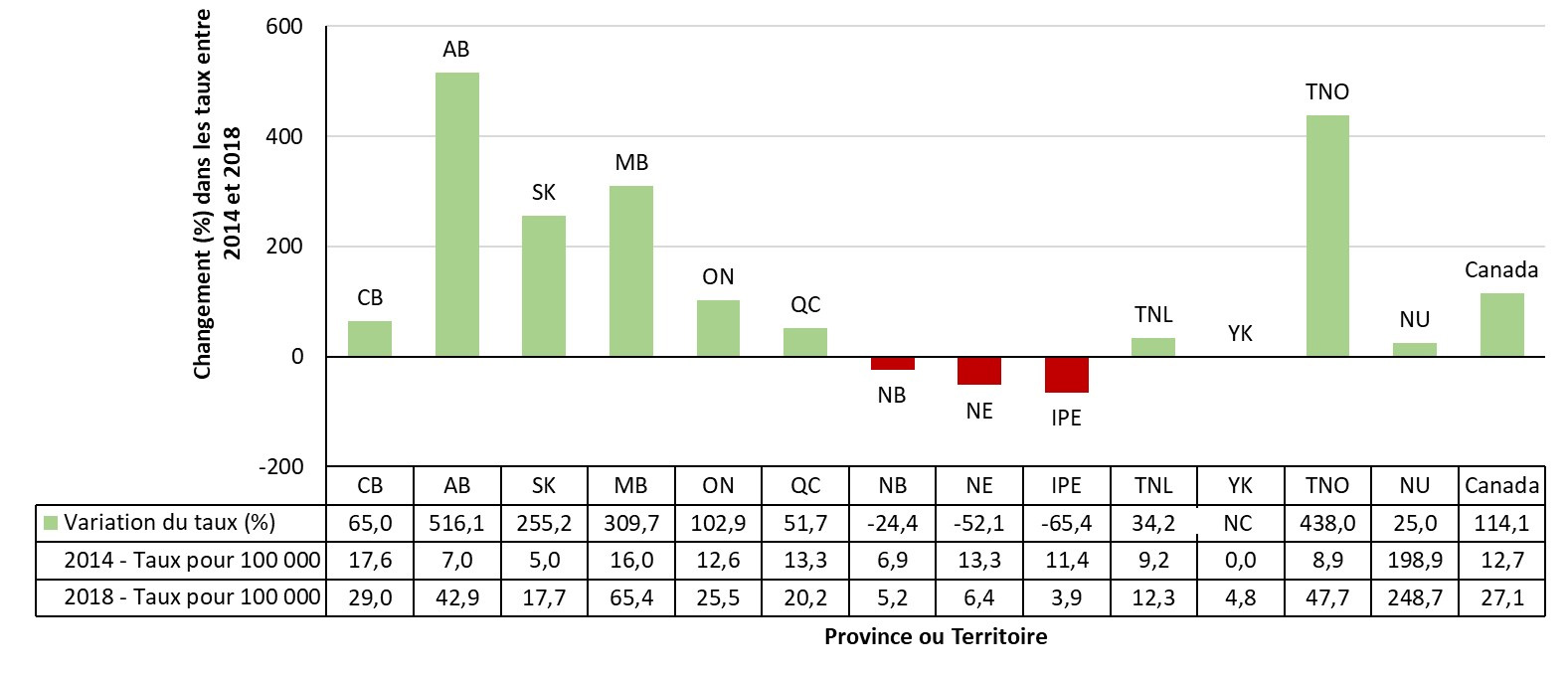
Figure 19 - Équivalent textuel
Ce graphique montre la variation en pourcentage des taux de syphilis infectieuse chez les hommes par province et territoire entre 2014 et 2018 au Canada. L'axe horizontal présente les provinces et les territoires du Canada tandis que l’axe vertical montre le pourcentage de variation du taux de syphilis infectieuse entre les années 2014 et 2018. Le tableau des données présente les taux pour 100 000 personnes pour chaque province et territoire pour 2014 et 2018, ainsi que la variation relative des taux en pourcentage de 2014 à 2018.
| Variation du taux | Changement (%) dans les taux entre 2014 et 2018 | |||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| CB | AB | SK | MB | ON | QC | NB | NE | IPE | TNL | YN | TNO | NT | Canada | |
| Variation du taux (%) | 65,0 | 516,1 | 255,2 | 309,7 | 102,9 | 51,7 | -24,4 | -52,1 | -65,4 | 34,2 | NC | 438,0 | 25,0 | 114,1 |
| 2014-Taux pour 100 000 | 17,6 | 7,0 | 5,0 | 16,0 | 12,6 | 13,3 | 6,9 | 13,3 | 11,4 | 9,2 | 0,0 | 8,9 | 198,9 | 12,7 |
| 2018-Taux pour 100 000 | 29,0 | 42,9 | 17,7 | 65,4 | 25,5 | 20,2 | 5,2 | 6,4 | 3,9 | 12,3 | 4,8 | 47,7 | 248,7 | 27,1 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
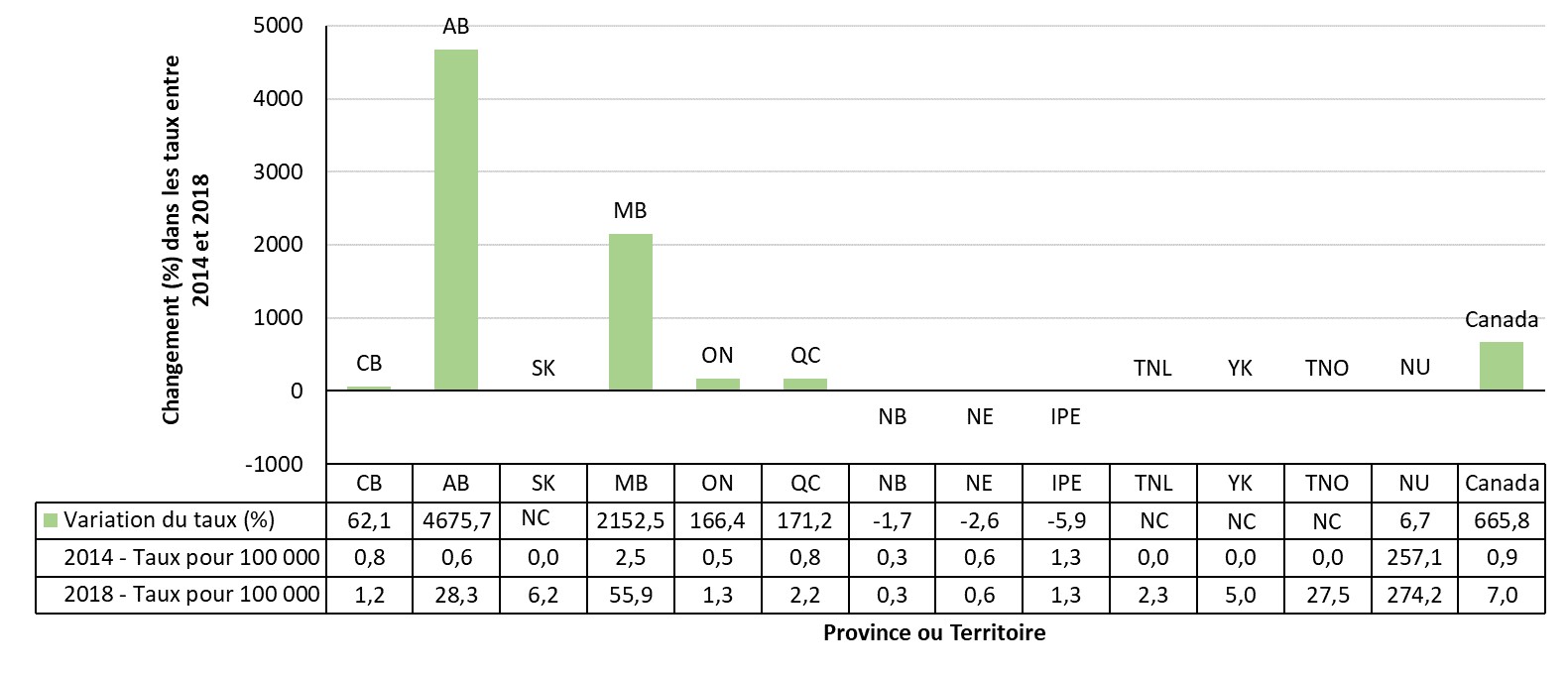
Figure 20 - Équivalent textuel
Ce graphique montre la variation en pourcentage des taux de syphilis infectieuse chez les femmes par province et territoire entre 2014 et 2018 au Canada. L'axe horizontal présente les provinces et les territoires du Canada tandis que l’axe vertical montre le pourcentage de variation du taux de syphilis infectieuse entre les années 2014 et 2018 pour les femmes. Le tableau des données présente les taux pour 100 000 personnes pour chaque province et territoire pour 2014 et 2018, ainsi que la variation relative des taux en pourcentage de 2014 à 2018.
| Variation du taux | Changement (%) dans les taux entre 2014 et 2018 | |||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| CB | AB | SK | MB | ON | QC | NB | NE | IPE | TNL | YN | TNO | NT | Canada | |
| Variation du taux (%) | 62,1 | 4,675,7 | NC | 2,152,5 | 166,4 | 171,2 | -1,7 | -2,6 | -5,9 | NC | NC | NC | 6,7 | 665,8 |
| 2014-Taux pour 100 000 | 0,8 | 0,6 | 0,0 | 2,5 | 0,5 | 0,8 | 0,3 | 0,6 | 1,3 | 0,0 | 0,0 | 0,0 | 257,1 | 0,9 |
| 2018-Taux pour 100 000 | 1,2 | 28,3 | 6,2 | 55,9 | 1,3 | 2,2 | 0,3 | 0,6 | 1,3 | 2,3 | 5,0 | 27,5 | 274,2 | 7,0 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
De 2014 à 2018, presque tous les PT ont signalé une augmentation de la proportion de femmes, avec une augmentation globale de 204 % au Canada (Figure 21). La plus forte augmentation de la proportion de femmes a été observée en Alberta et au Manitoba, avec une augmentation de 416 % et 240 %, respectivement. Les deux juridictions ont récemment déclaré des éclosions dans des populations hétérosexuelles.
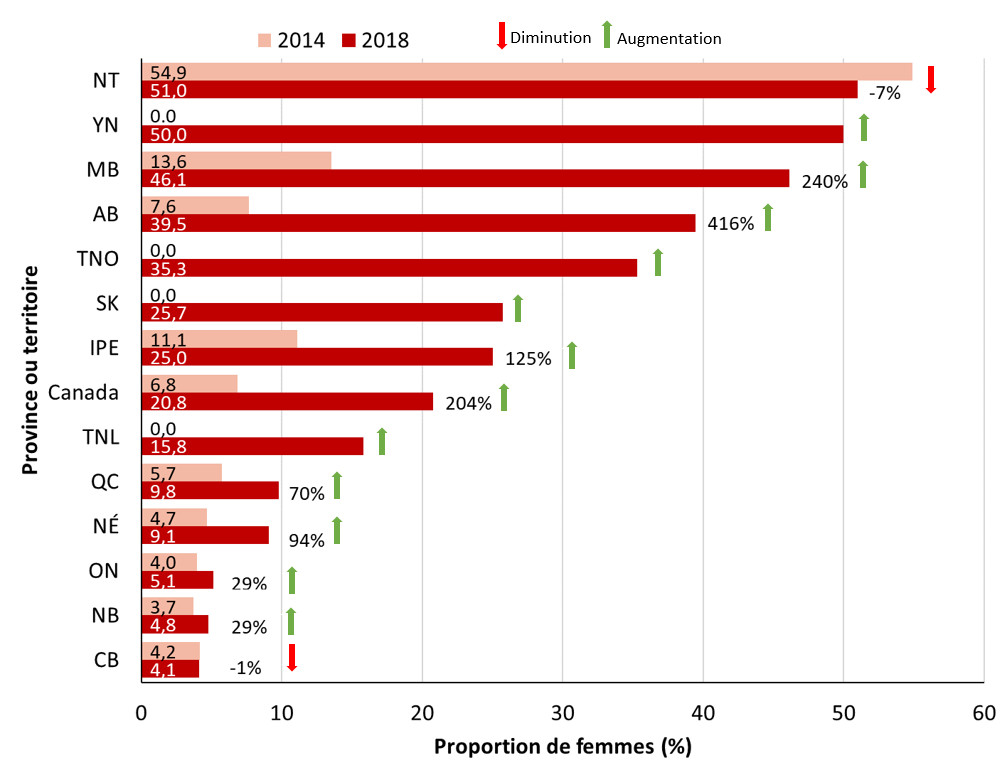
Figure 21 - Équivalent textuel
Ce graphique présente la proportion de cas étant des femmes en 2014 et 2018 et le pourcentage de variation de cette proportion par province et territoire au Canada entre 2014 et 2018. L'axe vertical montre les provinces et territoires au Canada, ainsi que le Canada dans son ensemble. L'axe horizontal montre la proportion de cas étant des femmes pour les années 2014 et 2018 ainsi que la variation des proportions en pourcentage pour ces années.
| Province ou Territoire | 2014 | 2018 | % Changement |
|---|---|---|---|
| NT | 54,9 | 51,0 | -7% |
| YN | 0,0 | 50,0 | N/A |
| MB | 13,6 | 46,1 | 240% |
| AB | 7,6 | 39,5 | 416% |
| NT | 0,0 | 35,3 | N/A |
| SK | 0,0 | 25,7 | N/A |
| IPE | 11,1 | 25,0 | 125% |
| Canada | 6,8 | 20,8 | 204% |
| TNL | 0,0 | 15,8 | N/A |
| QC | 5,7 | 9,8 | 70% |
| NÉ | 4,7 | 9,1 | 94% |
| ON | 4,0 | 5,1 | 29% |
| NB | 3,7 | 4,8 | 29% |
| CB | 4,2 | 4,1 | -1% |
Remarque : N/A : Non applicable, le nombre de cas féminins au YK, TNO, SK et TNL était 0 en 2014
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Messages clés
- Entre 2014 et 2018, la plupart des provinces et territoires ont connu une augmentation de leurs taux de syphilis infectieuse.
- En 2017 et 2018, les taux les plus élevés de syphilis infectieuse ont été observés au Nunavut, suivi par le Manitoba et l'Alberta.
- La Colombie-Britannique, la Saskatchewan, l'Ontario et la Nouvelle-Écosse ont également vécu une augmentation des taux. Le Québec et les autres provinces de l'Atlantique sont demeurés relativement stables de 2017 à 2018.
- En 2018, une augmentation importante du nombre de cas féminins a été observée. L'augmentation la plus élevée de la proportion de femmes a été observée en Alberta et au Manitoba, avec une augmentation de 415 % et de 239 %, respectivement. Les deux juridictions ont récemment signalé des éclosions dans la population hétérosexuelle.
Dans la section suivante, nous présentons les dernières données de surveillance et informations épidémiologiques par PT.
3.2.2 Région du Pacifique: Colombie-Britannique
La Figure 22 présente le taux global de syphilis infectieuse pour 100 000 personnes en Colombie-Britannique entre 1979 et 2018. Après une période de taux élevés jusqu'à la fin des années 1980, les taux ont diminué et étaient faibles au début des années 1990 avant de recommencer à augmenter à la fin de la décennie.
À l’exception d’une baisse entre 2009 et 2010, les taux ont augmenté depuis la fin des années 1990. En 2015, la Colombie-Britannique a connu ses taux les plus élevés de syphilis infectieuse depuis 1971 (12,7 pour 100 000 personnes, 608 cas). En 2017, 510 cas de syphilis infectieuse ont été signalés au SCSMDO, ce qui correspond à un taux de 10,4 pour 100 000 personnes. En 2018, le Centre de la lutte contre les maladies de la Colombie-Britannique (British Columbia Centre for Disease Control [BCCDC]) a signalé 919 cas de syphilis infectieuse, ce qui correspond à un taux de 18,4 pour 100 000 personnes et à une augmentation de 33 % par rapport à 2017Note de bas de page 90. Ces taux correspondent aux taux les plus élevés de syphilis infectieuse enregistrés ces 30 dernières années.
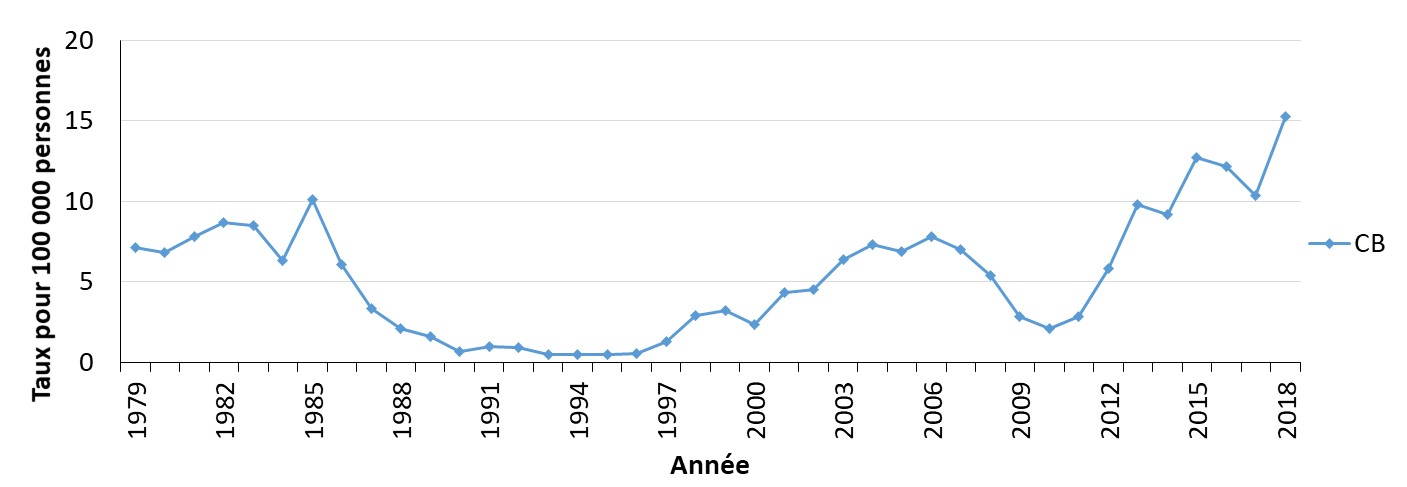
Figure 22 - Équivalent textuel
Ce graphique montre le taux de cas déclarés de syphilis infectieuse pour 100 000 personnes en Colombie-Britannique entre 1979 et 2018. L'axe horizontal montre les années civiles de 1979 à 2018. L'axe vertical montre le taux de syphilis infectieuse pour 100 000 personnes par année civile.
| Année | Taux pour 100 000 personnes |
|---|---|
| 1979 | 7,1 |
| 1980 | 6,8 |
| 1981 | 7,8 |
| 1982 | 8,7 |
| 1983 | 8,5 |
| 1984 | 6,3 |
| 1985 | 10,1 |
| 1986 | 6,1 |
| 1987 | 3,3 |
| 1988 | 2,1 |
| 1989 | 1,6 |
| 1990 | 0,7 |
| 1991 | 1,0 |
| 1992 | 0,9 |
| 1993 | 0,4 |
| 1994 | 0,5 |
| 1995 | 0,5 |
| 1996 | 0,5 |
| 1997 | 1,3 |
| 1998 | 2,9 |
| 1999 | 3,2 |
| 2000 | 2,4 |
| 2001 | 4,3 |
| 2002 | 4,5 |
| 2003 | 6,4 |
| 2004 | 7,3 |
| 2005 | 6,9 |
| 2006 | 7,8 |
| 2007 | 7,0 |
| 2008 | 5,4 |
| 2009 | 2,9 |
| 2010 | 2,1 |
| 2011 | 2,8 |
| 2012 | 5,8 |
| 2013 | 9,8 |
| 2014 | 9,2 |
| 2015 | 12,7 |
| 2016 | 12,2 |
| 2017 | 10,4 |
| 2018 | 15,2 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Entre 2009 et 2018 en Colombie-Britannique, les taux de syphilis infectieuse signalés étaient significativement plus élevés chez les hommes que chez les femmes (Figure 23). Les taux chez les hommes ont augmenté de 437 % entre 2009 et 2018 (de 5,4 à 29,0 pour 100 000 personnes), tandis que les taux chez les femmes ont augmenté de 300 % (allant de 0,3 à 1,2 pour 100 000 personnes). En 2018, le taux de syphilis infectieuse était 24,2 fois plus élevé chez les hommes que chez les femmes. Ce ratio hommes-femmes est beaucoup plus élevé que la moyenne canadienne de 3,9: 1 observée en 2018 (Figure 9). Alors que seulement 16 cas de syphilis infectieuse ont été signalés chez les femmes en Colombie-Britannique en 2017, 54 cas ont été signalés chez les femmes en 2018, ce qui représente 6 % du nombre total de cas de syphilis infectieuse dans la provinceNote de bas de page 91.
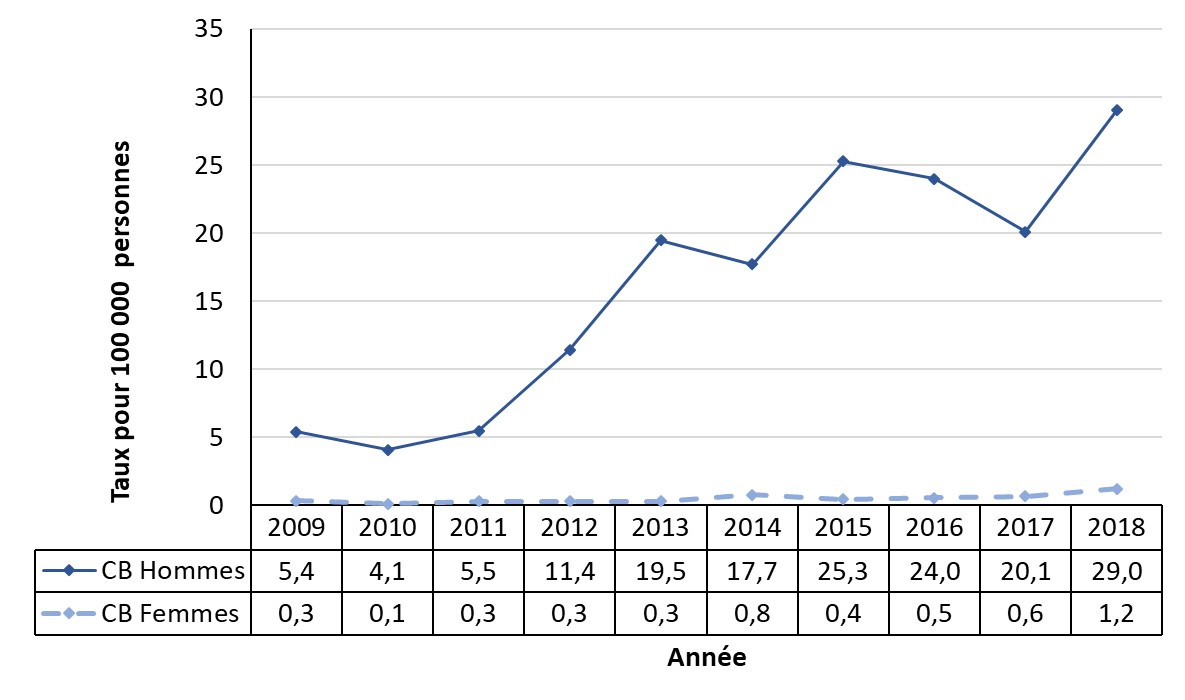
Figure 23 - Équivalent textuel
Ce graphique montre le taux de cas déclarés de syphilis infectieuse pour 100 000 personnes en Colombie-Britannique selon le sexe entre 2009 et 2018. L'axe horizontal montre les années civiles de 2009 à 2018. L'axe vertical montre le taux de syphilis infectieuse pour 100 000 personnes par chacun année civile pour les hommes et les femmes.
| Année | Taux pour 100 000 personnes | |
|---|---|---|
| CB Hommes | CB Femmes | |
| 2009 | 5,4 | 0,3 |
| 2010 | 4,1 | 0,1 |
| 2011 | 5,5 | 0,3 |
| 2012 | 11,4 | 0,3 |
| 2013 | 19,5 | 0,3 |
| 2014 | 17,7 | 0,8 |
| 2015 | 25,3 | 0,4 |
| 2016 | 24,0 | 0,5 |
| 2017 | 20,1 | 0,6 |
| 2018 | 29,0 | 1,2 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Les données sociodémographiques détaillées des cas les plus récents en Colombie-Britannique sont disponibles dans le rapport détaillé sur les ITS de 2016, le rapport de synthèse de 2017 et les données de 2018 disponibles dans le tableau de bord du BCCDCNote de bas de page 91-93. Puisque le BCCDC rapporte à la fois les cas confirmés et les cas probables, les nombres et les taux de cas déclarés par la province ont tendance à être beaucoup plus élevés (environ 40 % des cas signalés sont des cas probables) que le nombre de cas confirmés rapportés au SCSMDO.
Les données provinciales suggèrent qu'entre 2016 et 2018, l'incidence de la syphilis infectieuse était la plus élevée chez les 25-29 ans, suivie de près par celle chez les 30-39 ansNote de bas de page 91-93. Parmi les femmes, les taux avaient tendance à être plus élevés chez les femmes en âge de procréer (les taux les plus élevés ont été observés chez les 20-24 ans). En accord avec les données disponibles dans le SCSMDO, la plupart des cas déclarés dans la province étaient des hommes (725 sur 759 cas diagnostiqués en 2016 (95 %) et 849 sur un total de 919 cas en 2018 (92 %)). En 2016, près de la moitié des cas masculins se sont identifiés comme étant de race blanche (47 %), tandis que les autres cas se déclaraient asiatiques (7 %), hispaniques (5 %), autochtones (2 %), sud-asiatiques (3 %), noir (1 %) ou arabe/asiatique occidental ou autre/appartenance ethnique mixte (1 %). L'origine ethnique était inconnue pour 34 % des cas masculinsNote de bas de page 92. En 2016, la plupart des 33 cas de femmes déclarés s'identifiaient comme étant de race blanche (15 %), asiatique (15 %), sud-asiatique (6 %) ou autochtone (6 %). Les données sur l'origine ethnique n'étaient pas disponibles pour 58 % des cas chez les femmes.
En 2016, la majorité des cas sont survenus chez les gbHARSAH (655 des 725 cas masculins (90 %); 86 % de tous les cas). Sur les 635 gbHARSAH dont le statut VIH était connu, 43 % étaient séropositifs au moment de leur diagnostic de syphilis, une diminution depuis 2015 (52 %). La majorité des cas féminins se sont identifiés comme hétérosexuels. En effet, dans l'ensemble, la proportion de cas hétérosexuels (hommes ou femmes) sans autres facteurs de risque a légèrement augmenté entre 2015 (86 cas, 11 % de tous les cas) et 2016 (95 cas, 13 % de tous les cas)Note de bas de page 92.
De 2007 à 2018, la plupart des cas de syphilis infectieuse et les taux globaux les plus élevés de syphilis infectieuse en Colombie-Britannique ont été identifiés dans la région urbaine de Vancouver (Vancouver Coastal Health Authority; 70,9 pour 100 000). Les taux étaient également élevés dans le sud de l'île de Vancouver (où se trouvent le centre urbain de Victoria et le centre de l'île de Vancouver; 18,4 et 14,4 pour 100 000 respectivement) et à Richmond (12,9 pour 100 000)Note de bas de page 91.
3.2.3 Région des Prairies: Alberta, Manitoba et Saskatchewan
La Figure 24 présente le taux global de syphilis infectieuse pour 100 000 personnes en Alberta, en Saskatchewan et au Manitoba, entre 1979 et 2018. Les taux étaient élevés du début au milieu des années 1980 en Alberta et au Manitoba, puis ont considérablement diminué. Pendant plus d'une décennie, de 1987 à 2002, les taux pour les trois provinces sont demeurés faibles. Puis, au début des années 2000, les taux ont augmenté et ont atteint un sommet après 2012, les taux les plus élevés jamais observés au Manitoba ayant été rapportés en 2018. Selon les données du SCSMDO, en 2017, 251 cas ont été signalés au Manitoba, un taux de 18,8 pour 100 000 et 535 cas de syphilis infectieuse ont été signalés en Alberta, ce qui correspond à un taux de 12,6 pour 100 000 personnes. En comparaison, 120 cas ont été signalés en Saskatchewan, ce qui correspond à un taux de 10,4 pour 100 000. Les données préliminaires de 2018 indiquent une augmentation des taux pour 2018 pour les trois provinces (60,7 pour 100 000 au Manitoba, 35,7 pour 100 000 pour l'Alberta et 12,0 pour 100 000 pour la Saskatchewan (Annexe F)).
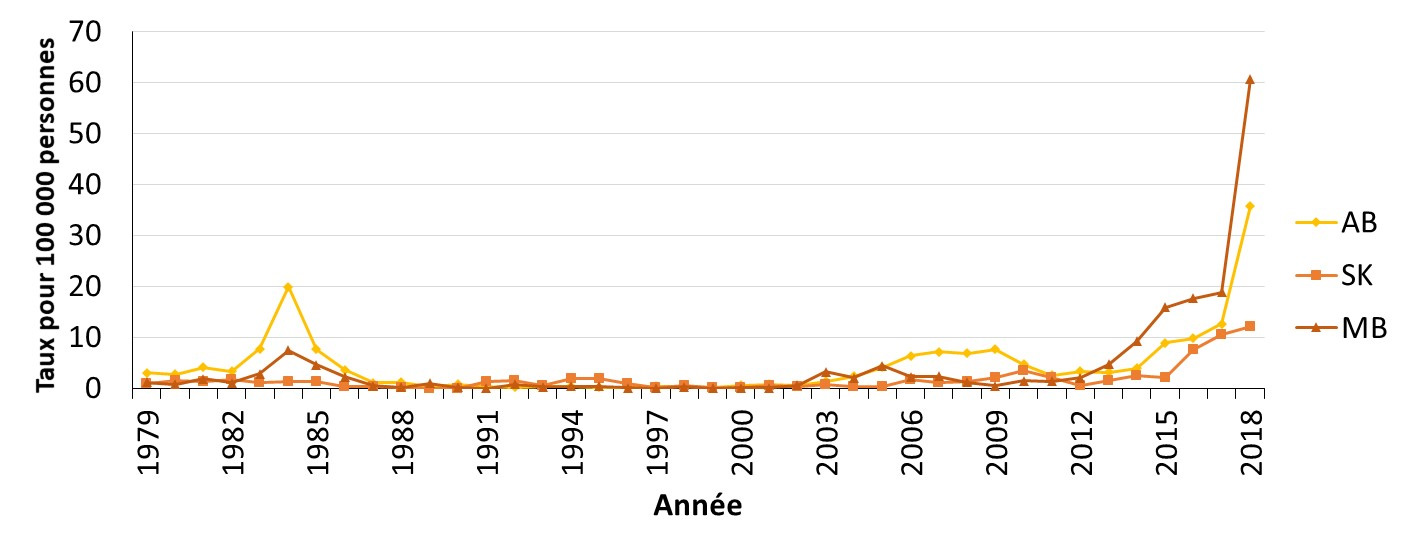
Figure 24 - Équivalent textuel
Ce graphique montre le taux de cas déclarés de syphilis infectieuse pour 100 000 personnes en Alberta, en Saskatchewan et au Manitoba entre 1979 et 2018. L'axe horizontal montre les années civiles de 1979 à 2018. L'axe vertical montre le taux de syphilis infectieuse pour 100 000 personnes par année civile pour l'Alberta, la Saskatchewan et le Manitoba respectivement.
| Année | Taux pour 100 000 personnes | ||
|---|---|---|---|
| Alberta | Saskatchewan | Manitoba | |
| 1979 | 3,0 | 0,9 | 1,2 |
| 1980 | 2,7 | 1,4 | 0,8 |
| 1981 | 4,1 | 1,2 | 1,8 |
| 1982 | 3,3 | 1,6 | 1,1 |
| 1983 | 7,7 | 1,0 | 2,8 |
| 1984 | 19,8 | 1,3 | 7,4 |
| 1985 | 7,6 | 1,3 | 4,5 |
| 1986 | 3,6 | 0,3 | 2,2 |
| 1987 | 1,1 | 0,4 | 0,5 |
| 1988 | 1,1 | 0,1 | 0,2 |
| 1989 | 0,2 | 0,0 | 0,9 |
| 1990 | 0,8 | 0,0 | 0,2 |
| 1991 | 0,2 | 1,2 | 0,0 |
| 1992 | 0,2 | 1,5 | 0,7 |
| 1993 | 0,2 | 0,5 | 0,3 |
| 1994 | 0,3 | 1,8 | 0,4 |
| 1995 | 0,1 | 1,9 | 0,4 |
| 1996 | 0,0 | 0,9 | 0,1 |
| 1997 | 0,3 | 0,2 | 0,0 |
| 1998 | 0,2 | 0,6 | 0,3 |
| 1999 | 0,1 | 0,1 | 0,0 |
| 2000 | 0,5 | 0,1 | 0,1 |
| 2001 | 0,8 | 0,5 | 0,1 |
| 2002 | 0,4 | 0,2 | 0,5 |
| 2003 | 1,3 | 0,6 | 3,2 |
| 2004 | 2,3 | 0,2 | 2,0 |
| 2005 | 4,1 | 0,2 | 4,3 |
| 2006 | 6,4 | 1,7 | 2,2 |
| 2007 | 7,1 | 1,0 | 2,3 |
| 2008 | 6,8 | 1,2 | 1,1 |
| 2009 | 7,6 | 2,0 | 0,4 |
| 2010 | 4,6 | 3,4 | 1,4 |
| 2011 | 2,5 | 2,2 | 1,3 |
| 2012 | 3,3 | 0,6 | 2,0 |
| 2013 | 3,1 | 1,5 | 4,7 |
| 2014 | 3,8 | 2,5 | 9,2 |
| 2015 | 8,9 | 2,1 | 15,9 |
| 2016 | 9,7 | 7,5 | 17,7 |
| 2017 | 12,6 | 10,4 | 18,8 |
| 2018 | 35,7 | 12,0 | 60,7 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Entre 2009 et 2012, les taux chez les hommes et chez les femmes étaient généralement faibles dans les trois provinces avec des taux chez les hommes généralement plus élevés que les taux chez les femmes (Figure 25). À partir de 2013, les taux chez les hommes ont commencé à augmenter à un rythme plus rapide que les taux chez les femmes, ce qui a mené à une augmentation du ratio des taux hommes-femmes dans les trois provinces. Néanmoins, les taux des femmes ont également augmenté dans les trois provinces au cours des dernières années. En 2018, les taux de femmes étaient particulièrement élevés au Manitoba (55,9 pour 100 000 femmes), ce qui est bien supérieur au taux national de 7,0 pour 100 000 cette année-là.
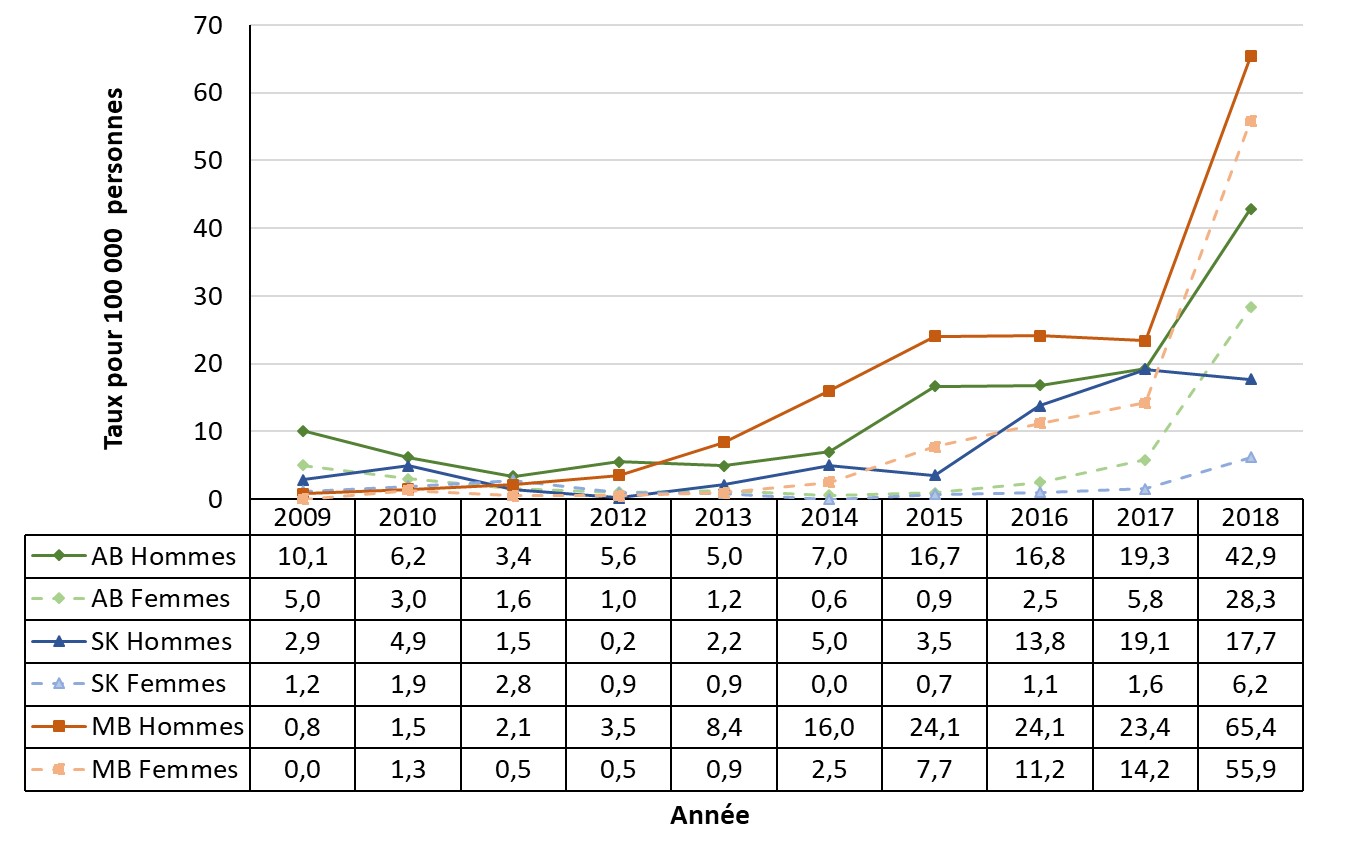
Figure 25 - Équivalent textuel
Ce graphique montre le taux de cas déclarés de syphilis infectieuse pour 100 000 personnes en Alberta, en Saskatchewan et au Manitoba selon le sexe entre 2009 et 2018. L'axe horizontal montre les années civiles de 2009 à 2018. L'axe vertical montre le taux de syphilis infectieuse par 100 000 personnes par année civile pour les hommes et les femmes de l'Alberta, de la Saskatchewan et du Manitoba respectivement.
| Année | Taux pour 100 000 personnes | |||||
|---|---|---|---|---|---|---|
| AB Hommes | AB Femmes | SK Hommes | SK Femmes | MB Hommes | MB Femmes | |
| 2009 | 10,1 | 5,0 | 2,9 | 1,2 | 0,8 | 0,0 |
| 2010 | 6,2 | 3,0 | 4,9 | 1,9 | 1,5 | 1,3 |
| 2011 | 3,4 | 1,6 | 1,5 | 2,8 | 2,1 | 0,5 |
| 2012 | 5,6 | 1,0 | 0,2 | 0,9 | 3,5 | 0,5 |
| 2013 | 5,0 | 1,2 | 2,2 | 0,9 | 8,4 | 0,9 |
| 2014 | 7,0 | 0,6 | 5,0 | 0,0 | 16,0 | 2,5 |
| 2015 | 16,7 | 0,9 | 3,5 | 0,7 | 24,1 | 7,7 |
| 2016 | 16,8 | 2,5 | 13,8 | 1,1 | 24,1 | 11,2 |
| 2017 | 19,3 | 5,8 | 19,1 | 1,6 | 23,4 | 14,2 |
| 2018 | 42,9 | 28,3 | 17,7 | 6,2 | 65,4 | 55,9 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Alberta
Les chiffres et les taux de cas récents sont disponibles dans le rapport 2018 sur les ITS et le VIH de la provinceNote de bas de page 94. En 2018, en Alberta, 1 536 cas de syphilis infectieuse ont été rapportés, ce qui correspond à un taux de 35,7 cas pour 100 000 personnesNote de bas de page 94. Cela représente une augmentation de 187,1 % du nombre de cas par rapport à 2017 (n=535)Note de bas de page 94. Comme en 2017 (Figure 29), les hommes étaient la population la plus touchée en 2018, représentant 60 % de tous les cas signalés, dont 31 % dans la tranche d'âge 20-29 ans. L'incidence la plus élevée a été observée chez les 25-29 ans. L'orientation sexuelle et l'origine ethnique n'étaient pas disponibles dans le rapport de 2018, mais en 2016, 73 % des cas masculins ont déclaré avoir des partenaires de même sexeNote de bas de page 95. Selon les données préliminaires de 2019, 1 958 cas de syphilis infectieuse ont été signalés en AlbertaNote de bas de page 96. Après cette forte augmentation du nombre de cas en 2019, la province a déclaré une éclosion provinciale de syphilis le 16 juillet 2019.
En 2018, l'incidence la plus élevée de syphilis infectieuse a été observée dans la zone urbaine des services de santé de l'Alberta à Edmonton (977 cas; 65 % de tous les cas provinciaux; 70 cas pour 100 000). Le deuxième taux le plus élevé a été observé dans la région nord de la province (zone sanitaire du Nord; 43,5 cas pour 100 000), qui a également observé la plus forte augmentation du taux de syphilis infectieuse de l'ensemble des cinq zones de la province depuis 2017 (321,5 %). Les trois autres régions (zone centrale, Calgary et sud) ont signalé des taux de syphilis infectieuse variant de 10,1 à 18,5 pour 100 000Note de bas de page 94. Les cas signalés en 2019 étaient également principalement situés dans la zone d'Edmonton et la zone nord.
Saskatchewan
Les produits de surveillance provinciaux disponibles en Saskatchewan signalent 120 cas de syphilis infectieuse dans la province en 2017 (taux correspondant de 10,4 pour 100 000 personnes), ce qui est similaire au taux moyen canadien de cette annéeNote de bas de page 97. En 2019, le ministère de la Santé a compté 381 cas de syphilis, comparativement à 140 cas en 2018 — une augmentation de 172 %Note de bas de page 98Note de bas de page 99.
De 2017 à 2018, les gbHARSAH étaient le groupe le plus touché par la syphilisNote de bas de page 97. Cependant, la proportion de cas féminins augmente en Saskatchewan. En 2017, 92 % des cas signalés étaient des hommes. Cette proportion est tombée à 70 % en 2018, selon les données préliminaires disponibles et à 57 % en 2019Note de bas de page 97Note de bas de page 99. En 2018, 95 % des cas féminins étaient en âge de procréer (15 à 45 ans)Note de bas de page 97. De 2012 à 2016, les facteurs de risque les plus importants d'incidence de syphilis dans la région sanitaire de Saskatoon (la région qui a enregistré la plus grande proportion de cas en 2017) comprenaient des rapports sexuels sans préservatif avec un partenaire du même sexe, avoir eu un nouveau partenaire au cours des 3 mois précédents, avoir rencontré des partenaires sur Internet et avoir un partenaire inconnu ou anonymeNote de bas de page 100.
La plupart des cas dans la province en 2017 (77 %) ont été diagnostiqués dans les régions urbaines des anciennes régions sociosanitaires de Régina et de SaskatoonNote de bas de page 97. En 2019, la Saskatchewan Health Authority a déclaré une éclosion de syphilis dans les régions de Battlefords et Lloydminster, dans le centre ouest de la province, à la suite d'une éclosion de 42 cas au cours des six premiers mois de l'annéeNote de bas de page 101. Une éclosion de syphilis a également été déclarée dans des communautés de Premières nations vivant dans des réserves, avec 80 % des cas survenant chez les 15-29 ansNote de bas de page 102. En 2018, le taux moyen déclaré dans les collectivités des Premières nations de la province était de 25,7 pour 100 000 personnes, près de trois fois plus élevé que la moyenne provincialeNote de bas de page 103. Selon les médias, les taux ont atteint 83 pour 100 000 dans les communautés des Premières Nations touchées lors de l'éclosion en 2019Note de bas de page 104. La consommation de méthamphétamine en cristaux semble être un moteur dans l’éclosion de 2019 actuelleNote de bas de page 99.
Manitoba
Bien que le dernier rapport de surveillance complet du Manitoba présente des données jusqu'en 2014, d'autres rapports sommaires et des nouvelles ont été produits depuisNote de bas de page 105. En 2015, une éclosion de syphilis a été déclarée dans la provinceNote de bas de page 106. Comme les années précédentes, les taux en 2015 étaient les plus élevés chez les hommes et les gbHARSAH étaient la population la plus touchéeNote de bas de page 53. Cependant, les taux chez les femmes ont augmenté de manière constante. En 2017, le taux des femmes était de 14,2 pour 100 000 et le taux des hommes était de 23,4 pour 100 000 (Figure 25). Environ 48 % de tous les cas diagnostiqués en 2018 étaient des femmes, ce qui constitue une hausse par rapport à la proportion de 22 % observée en 2015, et représente l'une des proportions les plus élevées de cas étant des femmes parmi toutes les PT, menant à un taux de 55,9 pour 100 000 selon les données préliminaires (Figure 25) Note de bas de page 6Note de bas de page 53. Le taux le plus élevé de cas déclarés se situait parmi les 20 à 24 ans (45,7 pour 100 000) et les 25 à 29 ans (65,3 pour 100 000).
En 2018, environ 15 % des cas étaient chez des personnes vivant avec le VIH et 50 à 60 % des patients se sont identifiés comme autochtonesNote de bas de page 107Note de bas de page 108. Les données préliminaires suggèrent que la transmission hétérosexuelle est importante dans la province en 2019Note de bas de page 109. Les facteurs de risque dans la région urbaine de Winnipeg comprennent l'utilisation de métamphétaminesNote de bas de page 110.
En 2012, une éclosion de syphilis a été déclarée dans la région urbaine de Winnipeg (Winnipeg Health Regional Authority) et s'est poursuivie jusqu’en 2019Note de bas de page 105. En 2018, le taux de syphilis infectieuse a atteint 87 pour 100 000 à Winnipeg, près de cinq fois plus qu'en 2017 (18 pour 100 000)Note de bas de page 110. Depuis 2019, une grande proportion de cas a également été identifiée dans la région nordique plus rurale de la province (Northern Health Region), qui abrite 26 communautés de Premières NationsNote de bas de page 109Note de bas de page 111.
3.2.4 Région du Centre du Canada: Ontario et Québec
Des taux élevés ont été observés dans les années 1980 en Ontario et au Québec, suivi d’une baisse importante des taux dans les années 1990 (Figure 26). Les taux ont ensuite progressivement augmenté dans les années 2000 et ont culminé ces dernières années. Les taux dans les deux provinces en 2018 étaient similaires ou plus bas que la moyenne canadienne cette année-là (25,5 pour 100 000 pour l'Ontario et 20,2 pour 100 000 pour le Québec, tandis que la moyenne canadienne était de 27,1 pour 100 000) (Annexe G).
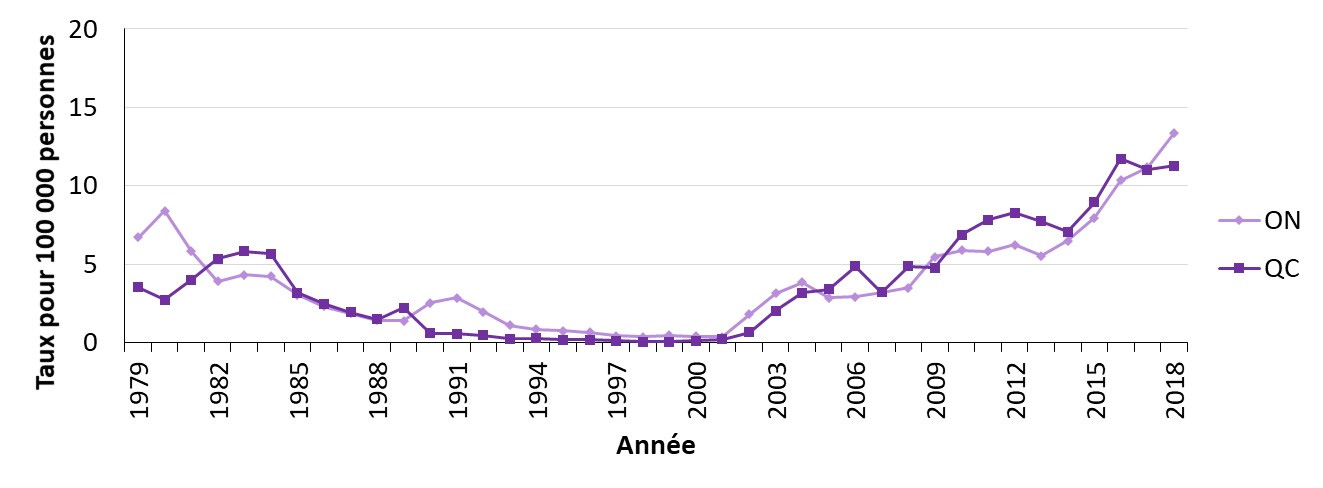
Figure 26 - Équivalent textuel
Ce graphique montre le taux de cas déclarés de syphilis infectieuse pour 100 000 personnes en Ontario et au Québec entre 1979 et 2018. L'axe horizontal montre les années civiles de 1979 à 2018. L'axe vertical montre le taux de syphilis infectieuse pour 100 000 personnes par année civile pour l'Ontario et le Québec respectivement.
| Année | Taux pour 100 000 personnes | |
|---|---|---|
| Ontario | Quebec | |
| 1979 | 6,7 | 3,5 |
| 1980 | 8,4 | 2,7 |
| 1981 | 5,8 | 4,0 |
| 1982 | 3,9 | 5,3 |
| 1983 | 4,3 | 5,8 |
| 1984 | 4,2 | 5,7 |
| 1985 | 3,0 | 3,2 |
| 1986 | 2,3 | 2,5 |
| 1987 | 1,9 | 1,9 |
| 1988 | 1,4 | 1,5 |
| 1989 | 1,4 | 2,2 |
| 1990 | 2,5 | 0,6 |
| 1991 | 2,8 | 0,5 |
| 1992 | 2,0 | 0,5 |
| 1993 | 1,1 | 0,2 |
| 1994 | 0,8 | 0,3 |
| 1995 | 0,8 | 0,2 |
| 1996 | 0,7 | 0,2 |
| 1997 | 0,4 | 0,1 |
| 1998 | 0,4 | 0,0 |
| 1999 | 0,5 | 0,1 |
| 2000 | 0,4 | 0,1 |
| 2001 | 0,4 | 0,2 |
| 2002 | 1,8 | 0,6 |
| 2003 | 3,1 | 2,0 |
| 2004 | 3,8 | 3,2 |
| 2005 | 2,8 | 3,4 |
| 2006 | 2,9 | 4,9 |
| 2007 | 3,2 | 3,2 |
| 2008 | 3,5 | 4,9 |
| 2009 | 5,5 | 4,8 |
| 2010 | 5,9 | 6,9 |
| 2011 | 5,8 | 7,8 |
| 2012 | 6,2 | 8,3 |
| 2013 | 5,5 | 7,7 |
| 2014 | 6,5 | 7,1 |
| 2015 | 8,0 | 9,0 |
| 2016 | 10,4 | 11,7 |
| 2017 | 11,2 | 11,0 |
| 2018 | 13,4 | 11,3 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Dans les deux provinces, les taux déclarés chez les hommes sont considérablement plus élevés que les taux correspondants chez les femmes (Figure 27). Les taux chez les hommes ont augmenté progressivement entre 2009 et 2018, tandis que les taux chez les femmes ont augmenté légèrement depuis 2014 dans les deux provinces. En 2018, le taux de syphilis infectieuse en Ontario était 19,6 fois plus élevé chez les hommes que chez les femmes, alors qu'au Québec il était 9,2 fois plus élevé chez les hommes que chez les femmes.
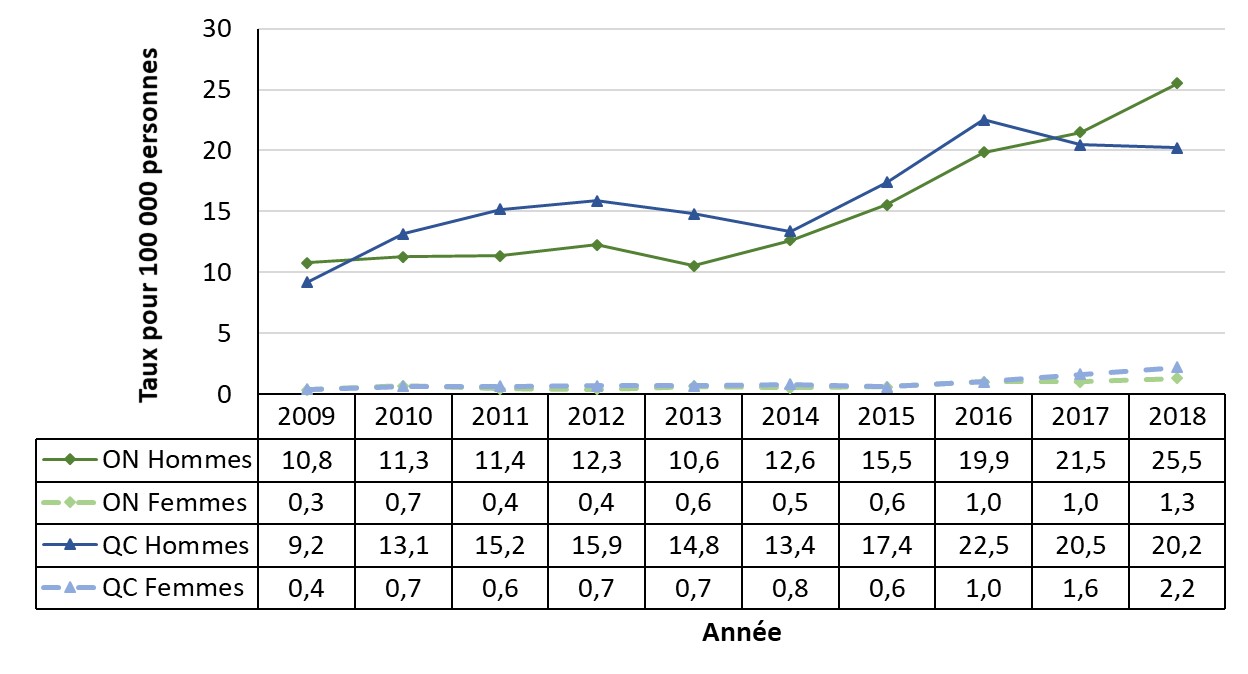
Figure 27 - Équivalent textuel
Ce graphique présente le taux de cas déclarés de syphilis infectieuse pour 100 000 personnes en Ontario et au Québec selon le sexe entre 2009 et 2018. L'axe horizontal montre les années civiles de 2009 à 2018. L'axe vertical montre le taux de syphilis infectieuse pour 100 000 personnes par chaque année civile pour les hommes et les femmes pour l'Ontario et le Québec respectivement.
| Année | Taux pour 100 000 personnes | |||
|---|---|---|---|---|
| ON Hommes | ON Femmes | QC Hommes | QC Femmes | |
| 2009 | 10,8 | 0,3 | 9,2 | 0,4 |
| 2010 | 11,3 | 0,7 | 13,1 | 0,7 |
| 2011 | 11,4 | 0,4 | 15,2 | 0,6 |
| 2012 | 12,3 | 0,4 | 15,9 | 0,7 |
| 2013 | 10,6 | 0,6 | 14,8 | 0,7 |
| 2014 | 12,6 | 0,5 | 13,4 | 0,8 |
| 2015 | 15,5 | 0,6 | 17,4 | 0,6 |
| 2016 | 19,9 | 1,0 | 22,5 | 1,0 |
| 2017 | 21,5 | 1,0 | 20,5 | 1,6 |
| 2018 | 25,5 | 1,3 | 20,2 | 2,2 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Ontario
En 2017, 1 571 cas de syphilis infectieuse en Ontario ont été déclarés selon les données du SCSMDO, ce qui correspond à un taux de 11,2 pour 100 000. Dans l'ensemble, 95 % des cas signalés par la province au SCSMDO étaient des hommes et les taux les plus élevés ont été observés dans les groupes d'âge de 25 à 39 ans (environ 26 pour 100 000).
En 2018, 1 800 cas de syphilis infectieuse ont été signalés, ce qui correspond à un taux de 12,5 pour 100 000, représentant une légère augmentation par rapport au taux de 2017 et une forte augmentation depuis 2015 (1 068 cas; 7,7 pour 100 000)Note de bas de page 112Note de bas de page 113. Après avoir publié un premier avis en octobre 2019, le Northwestern Health Unit de l’Ontario a déclaré une éclosion de syphilis en 2019 à la suite de l’identification de 48 cas entre le 1er août 2018 et le 30 juillet 2019 Note de bas de page 114Note de bas de page 115. Au cours de cette période, le taux de cas déclarés était de 58,6 pour 100 000. Sur les 48 cas, 50 % étaient des hommes (24 cas) principalement dans les groupes d'âge 25-29, 35-39 et 65-69 ans. L’autre moitié (50 %, 24 cas) étaient des femmes dont la plupart avaient entre 20 et 24 ans. Les informations sur les facteurs de risque au moment des déclarations étaient disponibles pour 33 des 48 cas. Les facteurs de risque les plus courants étaient l’absence d’utilisation de préservatif (85 % des cas), les relations sexuelles avec des individus de sexe opposé (67 %), l’utilisation de drogues injectables (61 %) et d’avoir un logement précaire ou d’être sans-abri (46 %)Note de bas de page 114. La majorité (72 %) a rapporté des relations sexuelles sans préservatif ainsi que l’utilisation concomitante de drogues injectables. Plus de 30 % des cas avaient subi des tests de dépistage à la suite d’une recherche de contactNote de bas de page 114. Les enquêtes sur les cas suggèrent que cette éclosion est liée à l'éclosion ayant lieu dans la région sociosanitaire du Winnipeg Regional Health Authority mentionné plus hautNote de bas de page 116Note de bas de page 117.
Une autre éclosion de syphilis a été rapportée par la région sanitaire de Middlesex-London en 2019Note de bas de page 118. Depuis 2014, le nombre de cas rapportés dans la région sanitaire a plus que triplé pour atteindre 113 casNote de bas de page 118. Auparavant, les données de la région sanitaire de Middlesex-London data suggéraient que l’essentiel de l’augmentation des cas était associé aux gbHARSAHNote de bas de page 118. Cependant, des données plus récentes démontrent que des augmentations sont également observées chez des populations hétérosexuelles et chez des personnes liées au travail du sexe (l’achat ou la vente)Note de bas de page 118.
Peterborough a également déclaré une éclosion de syphilis en janvier 2020 à la suite d'une augmentation du nombre de cas en 2019 par rapport à 2018 (15 cas contre 9 cas)Note de bas de page 119. À Ottawa, le nombre de cas est passé de 30 à 159 entre 2013 et 2018Note de bas de page 120.
Québec
Au Québec en 2017, 915 cas ont été signalés au SCSMDO, ce qui correspond à un taux de 11,0 pour 100 000 personnes, un taux semblable à la moyenne canadienne. En 2018, 938 cas de syphilis infectieuse ont été identifiés (11,1 cas pour 100 000 personnes) et 1 141 cas ont été prédits pour 2019, sur la base du nombre de cas rapportés dans les 222 premiers jours de l'année, ce qui correspond à un taux de 13,8 pour 100 000 personnesNote de bas de page 121. En 2017 et 2018, la majorité des cas (92 % et 89 % respectivement) étaient des hommesNote de bas de page 121Note de bas de page 122. Le groupe d’âge affichant les taux les plus élevés est passé de celui des personnes âgées de 30 à 34 ans (25,5 pour 100 000 en 2017) à celui des 20 à 29 ans (26,3 pour 100 000 en 2018) Note de bas de page 121Note de bas de page 122. Les gbHARSAH continuent d'être la population la plus touchéeNote de bas de page 122. Cependant, la province a également noté une augmentation des cas chez les femmes, dont la plupart (89 % des cas féminins en 2018) sont survenus chez des femmes en âge de procréer (15 à 49 ans).
La région de Montréal continue d'être parmi les plus touchées de la province, contribuant à hauteur de 53 % de tous les cas rapportés au Québec en 2018, soit un taux de 24,4 pour 100 000 personnesNote de bas de page 121. Cependant, les taux les plus élevés (116,5 pour 100 000) ont été observés au Nunavik, une région nordique à majorité inuite, où une éclosion de syphilis est en cours depuis 2016Note de bas de page 121. En 2017, la majorité des cas signalés au Nunavik appartenaient au groupe d'âge des 15 à 34 ans, dont 59 % (19/32 cas) étaient des femmesNote de bas de page 122.
3.2.5 Région de l’Atlantique: Nouveau-Brunswick, Terre-Neuve-et-Labrador, Nouvelle-Écosse et l’Île-du-Prince-Édouard
La Figure 28 présente le taux global de syphilis infectieuse pour 100 000 personnes au Nouveau-Brunswick, à Terre-Neuve-et-Labrador, en Nouvelle-Écosse et à l'Île-du-Prince-Édouard de 1979 à 2018. Au cours des années 1980 et 1990, les taux de syphilis infectieuse pour toutes les provinces ont varié légèrement, mais étaient généralement faibles, surtout entre 1995 et 2002. Au milieu de la fin des années 2000, les taux ont commencé à augmenter. Malgré ces augmentations, les taux dans la région continuaient d'être inférieurs à la moyenne canadienne chaque année.
Il y a eu 20 cas de syphilis infectieuse au Nouveau-Brunswick selon le rapport de surveillance annuel des maladies transmissibles de 2017 du Nouveau-Brunswick, ce qui correspond à un taux de 2,6 pour 100 000 personnesNote de bas de page 123. Selon les données du CNDSS, 26 cas ont été déclarés en Nouvelle-Écosse, ce qui correspond à un taux de 2,7 pour 100 000 tandis que quatre cas ont été signalés à l'Île-du-Prince-Édouard, pour un taux de 2,7 pour 100 000. Terre-Neuve-et-Labrador affichait le plus grand nombre de cas (39 cas) et le taux le plus élevé (7,4 pour 100 000).
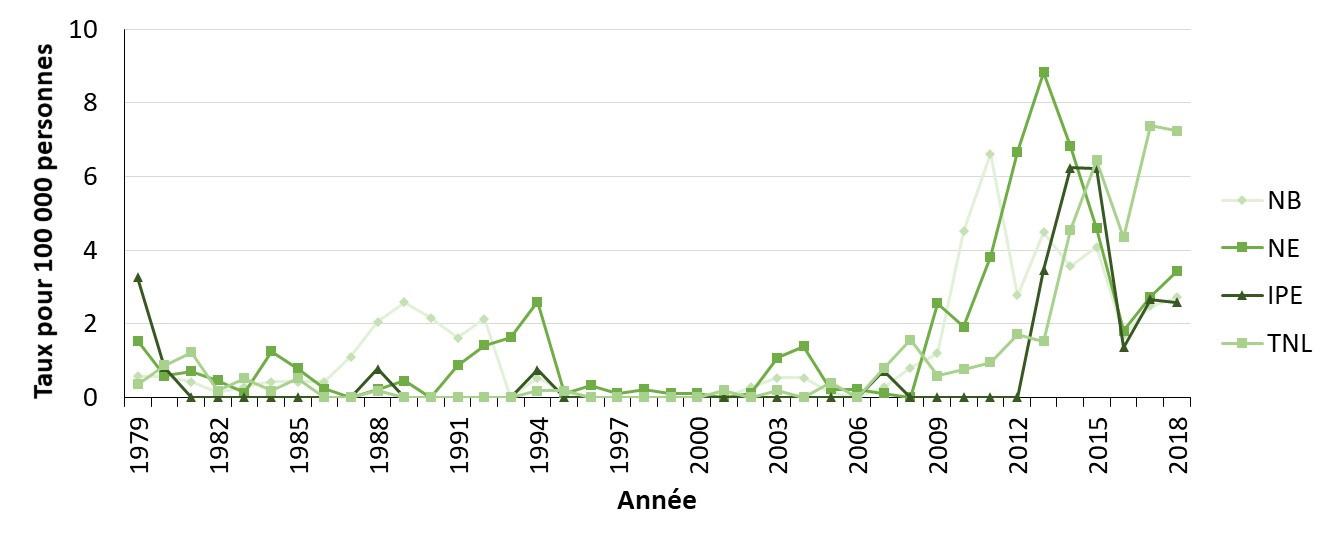
Figure 28 - Équivalent textuel
Ce graphique montre le taux de cas déclarés de syphilis infectieuse pour 100 000 personnes en Nouvelle-Écosse, au Nouveau-Brunswick, à l'Île-du-Prince-Édouard et à Terre-Neuve-et-Labrador entre 1979 et 2018. L'axe horizontal montre les années civiles de 1979 à 2018. L'axe vertical montre le taux de syphilis infectieuse pour 100 000 personnes par année civile au Nouveau-Brunswick, en Nouvelle-Écosse, à l'Île-du-Prince-Édouard et à Terre-Neuve-et-Labrador respectivement.
| Année | Taux pour 100 000 personnes | |||
|---|---|---|---|---|
| Nouveau Brunswick | Terre-Neuve-et-Labrador | Nouvelle Écosse | Île-du-Prince-Édouard | |
| 1979 | 0,6 | 0,4 | 1,5 | 3,3 |
| 1980 | 0,6 | 0,9 | 0,6 | 0,8 |
| 1981 | 0,4 | 1,2 | 0,7 | 0,0 |
| 1982 | 0,1 | 0,2 | 0,5 | 0,0 |
| 1983 | 0,3 | 0,5 | 0,1 | 0,0 |
| 1984 | 0,4 | 0,2 | 1,3 | 0,0 |
| 1985 | 0,4 | 0,5 | 0,8 | 0,0 |
| 1986 | 0,4 | 0,0 | 0,2 | 0,0 |
| 1987 | 1,1 | 0,0 | 0,0 | 0,0 |
| 1988 | 2,1 | 0,2 | 0,2 | 0,8 |
| 1989 | 2,6 | 0,0 | 0,4 | 0,0 |
| 1990 | 2,2 | 0,0 | 0,0 | 0,0 |
| 1991 | 1,6 | 0,0 | 0,9 | 0,0 |
| 1992 | 2,1 | 0,0 | 1,4 | 0,0 |
| 1993 | 0,0 | 0,0 | 1,6 | 0,0 |
| 1994 | 0,5 | 0,2 | 2,6 | 0,7 |
| 1995 | 0,1 | 0,2 | 0,1 | 0,0 |
| 1996 | 0,0 | 0,0 | 0,3 | 0,0 |
| 1997 | 0,0 | 0,0 | 0,1 | 0,0 |
| 1998 | 0,0 | 0,0 | 0,2 | 0,0 |
| 1999 | 0,0 | 0,0 | 0,1 | 0,0 |
| 2000 | 0,0 | 0,0 | 0,1 | 0,0 |
| 2001 | 0,0 | 0,2 | 0,0 | 0,0 |
| 2002 | 0,3 | 0,0 | 0,1 | 0,0 |
| 2003 | 0,5 | 0,2 | 1,1 | 0,0 |
| 2004 | 0,5 | 0,0 | 1,4 | 0,0 |
| 2005 | 0,1 | 0,4 | 0,2 | 0,0 |
| 2006 | 0,0 | 0,0 | 0,2 | 0,0 |
| 2007 | 0,3 | 0,8 | 0,1 | 0,7 |
| 2008 | 0,8 | 1,6 | 0,0 | 0,0 |
| 2009 | 1,2 | 0,6 | 2,6 | 0,0 |
| 2010 | 4,5 | 0,8 | 1,9 | 0,0 |
| 2011 | 6,6 | 1,0 | 3,8 | 0,0 |
| 2012 | 2,8 | 1,7 | 6,7 | 0,0 |
| 2013 | 4,5 | 1,5 | 8,8 | 3,5 |
| 2014 | 3,6 | 4,5 | 6,8 | 6,2 |
| 2015 | 4,1 | 6,4 | 4,6 | 6,2 |
| 2016 | 1,7 | 4,3 | 1,8 | 1,4 |
| 2017 | 2,5 | 7,4 | 2,7 | 2,7 |
| 2018 | 2,7 | 7,2 | 3,4 | 2,6 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
La Figure 29 présente les taux de syphilis infectieuse chez les hommes et les femmes pour 100 000 personnes au Nouveau-Brunswick, Terre-Neuve-et-Labrador, Nouvelle-Écosse et à l'Île-du-Prince-Édouard, de 2009 à 2018. Les taux chez les hommes ont été largement supérieurs aux taux chez les femmes dans les quatre provinces. Le taux chez les hommes le plus élevé dans la région a été observé au Nouveau-Brunswick en 2018, où le taux de syphilis infectieuse était 17,3 fois plus élevé chez les hommes que chez les femmes. Les taux chez les femmes ont été faibles dans toutes les provinces au fil du temps.
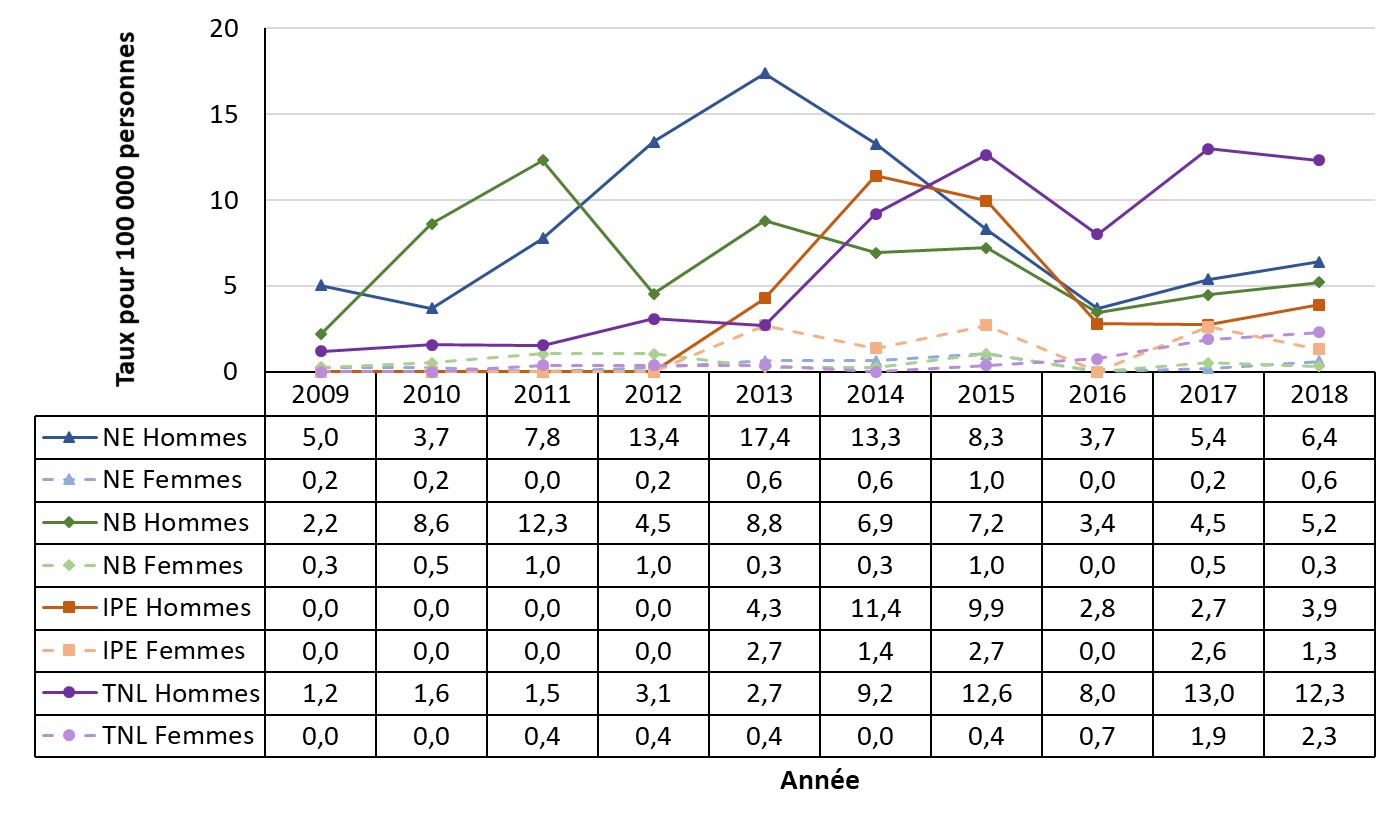
Figure 29 - Équivalent textuel
Ce graphique montre le taux de cas déclarés de syphilis infectieuse pour 100 000 personnes au Nouveau-Brunswick, en Nouvelle-Écosse, à l'Île-du-Prince-Édouard et à Terre-Neuve-et-Labrador selon le sexe entre 2009 et 2018. L'axe horizontal montre les années civiles de 2009 à 2018. L'axe vertical montre le taux de syphilis infectieuse pour 100 000 personnes par année civile pour les hommes et les femmes du Nouveau-Brunswick, de la Nouvelle-Écosse, de l'Île-du-Prince-Édouard et de Terre-Neuve-et-Labrador respectivement.
| Année | Taux pour 100 000 personnes | |||||||
|---|---|---|---|---|---|---|---|---|
| NB Hommes | NB Femmes | TNL Hommes | TNL Femmes | NÉ Hommes | NÉ Femmes | IPE Hommes | IPE Femmes | |
| 2009 | 2,2 | 0,3 | 1,2 | 0,0 | 5,0 | 0,2 | 0,0 | 0,0 |
| 2010 | 8,6 | 0,5 | 1,6 | 0,0 | 3,7 | 0,2 | 0,0 | 0,0 |
| 2011 | 12,3 | 1,0 | 1,5 | 0,4 | 7,8 | 0,0 | 0,0 | 0,0 |
| 2012 | 4,5 | 1,0 | 3,1 | 0,4 | 13,4 | 0,2 | 0,0 | 0,0 |
| 2013 | 8,8 | 0,3 | 2,7 | 0,4 | 17,4 | 0,6 | 4,3 | 2,7 |
| 2014 | 6,9 | 0,3 | 9,2 | 0,0 | 13,3 | 0,6 | 11,4 | 1,4 |
| 2015 | 7,2 | 1,0 | 12,6 | 0,4 | 8,3 | 1,0 | 9,9 | 2,7 |
| 2016 | 3,4 | 0,0 | 8,0 | 0,7 | 3,7 | 0,0 | 2,8 | 0,0 |
| 2017 | 4,5 | 0,5 | 13,0 | 1,9 | 5,4 | 0,2 | 2,7 | 2,6 |
| 2018 | 5,2 | 0,3 | 12,3 | 2,3 | 6,4 | 0,6 | 3,9 | 1,3 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Nouveau-Brunswick
Le Nouveau-Brunswick a déclaré une éclosion de syphilis de novembre 2009 à décembre 2012, provoquant 121 cas de syphilis infectieuse. L'épidémie a commencé dans la région de Moncton à la fin de 2009 et a touché toutes les régions de la province. Moncton, Fredericton et Saint John ont été les villes les plus touchées. La plupart des cas sont survenus chez des hommes (92 %), dont les trois quarts se sont identifiés comme gbHARSAH (75 % de tous les cas). Les taux étaient les plus élevés chez les 15 à 24 ans (12,4 pour 100 000)Note de bas de page 123.
En 2017, comme les années précédentes, la plupart des cas sont survenus chez des hommes (18/20 cas, 4,8 pour 100 000), et les taux d'incidence les plus élevés ont été observés dans la tranche d'âge 30-39 ans (13,3 pour 100 000). Tous les cas masculins se sont identifiés comme étant gbHARSAHNote de bas de page 124. De plus, le plus récent rapport publié par la province sur les facteurs de risque d'ITSS (2016) signalait d'autres facteurs de risque de syphilis infectieuse. Pour les 14 cas signalés en 2016, les facteurs de risque comprenaient le fait de ne pas avoir utilisé de préservatif (69 %), l'utilisation de substances illicites au cours de l'année écoulée (50 % des cas), les contacts sexuels occasionnels ou anonymes (46 %), avoir deux ou trois partenaires sexuels (36 %) et avoir eu cinq partenaires sexuels ou plus au cours des 12 derniers mois (27 %). De plus, trois des cas (21 %) avaient d’autres ITS concomitantes (co-infections)Note de bas de page 125.
En 2017, des cas ont été déclarés dans différentes régions de la provinceNote de bas de page 124. La plus grande proportion de cas (40 %) a été identifiée dans la région sud-est entourant la zone urbaine de Moncton (région 1).
Terre-Neuve-et-Labrador
En octobre 2014, la province a déclaré une éclosion provinciale de syphilis infectieuse. La province a signalé que la majorité des cas se sont produits dans la région urbaine de St. John’s et chez des gbHARSAHNote de bas de page 126.
Au même moment, une éclosion de syphilis infectieuse a été déclarée dans la région sociosanitaire de l'Est de Terre-Neuve-et-Labrador. Entre janvier 2014 et décembre 2016, il y a eu 82 cas de syphilis liés à une éclosion, dont 77 cas de syphilis infectieuse. Au plus fort de l'épidémie, le taux de syphilis infectieuse atteignait 11,3 cas pour 100 000. À titre de comparaison, le taux d'infection dans la région sociosanitaire de l’Est était de 1,9 pour 100 000 en 2013 avant l'éclosion. Pendant cette période, 92 % de tous les cas de syphilis sont survenus chez des hommesNote de bas de page 127. Une co-infection par le VIH a été signalée dans 21 % des 82 cas liés à l'éclosion.
Selon les données préliminaires, à Terre-Neuve-et-Labrador en 2018, le taux de syphilis infectieuse de 7,2 pour 100 000 représentait une augmentation de 59 % par rapport au taux déclaré en 2014 (4,5 pour 100 000) Note de bas de page 6.
Nouvelle-Écosse
En 2017, 26 cas de syphilis infectieuse ont été déclarés en Nouvelle-Écosse, ce qui correspond à un taux de 2,7 pour 100 000, bien en deçà de la moyenne canadienne. Selon le rapport provincial de surveillance des maladies à déclaration obligatoire de 2017, la plupart des cas sont survenus chez des hommes (96 %) (25/26 cas; 5,3 pour 100 000) et, dans l'ensemble, les taux les plus élevés ont été signalés chez les 25 à 39 ans (13,5 pour 100 000 hommes; 1,1 pour 100 000 femmes)Note de bas de page 128. La majorité de ces cas provenaient de la zone centrale de la Nouvelle-Écosse (qui englobe la zone urbaine de Halifax). Avant 2019, la dernière éclosion de syphilis signalée dans la province a été déclarée en septembre 2008 dans la zone centrale de la Nouvelle-Écosse et s'est produite principalement chez des hommes à Halifax. Cette éclosion a culminé en 2013, où 84 cas de syphilis infectieuse ont été signalés dans la provinceNote de bas de page 128Note de bas de page 129.
En 2018, la Nouvelle-Écosse a signalé 50 cas de syphilis, dont les deux tiers étaient infectieuxNote de bas de page 89. Les données préliminaires de 2019 ont indiqué une augmentation de 70 % du nombre de cas de syphilis par rapport à 2018: un total de 82 (cas infectieux et non infectieux) a été signalé à ce jour en 2019. L'analyse préliminaire des cas de syphilis 2019 a indiqué une plus grande proportion de cas de syphilis féminine signalés en 2019 (20 %) par rapport aux années précédentes (environ 10 % de femmes en 2018, environ 5 % de femmes en 2017)Note de bas de page 89Note de bas de page 130.
Île-du-Prince-Édouard
Dans l'ensemble, le taux de syphilis infectieuse est demeuré stable et faible à l'Île-du-Prince-Édouard au cours des 10 dernières annéesNote de bas de page 131. En 2017, quatre cas de syphilis infectieuse ont été signalés à l'Île-du-Prince-Édouard, ce qui correspond à un taux de 2,7 pour 100 000, bien en deçà de la moyenne canadienneNote de bas de page 131. En 2017, les cas de syphilis infectieuse étaient répartis également entre les hommes et les femmes (50 % respectivement) Note de bas de page 6. Avant 2014, la plupart des personnes diagnostiquées avec la syphilis l'avaient acquise dans d'autres provinces ou pays; cependant, la transmission locale est maintenant plus couranteNote de bas de page 132. En 2018, le taux de syphilis infectieuse à l’Île-du-Prince-Édouard était de 2,6 pour 100 000 selon les données préliminaires.
3.2.6 Territoires du Nord: Territoires du Nord-Ouest, Nunavut et Yukon
La Figure 30 présente le taux de cas déclarés de syphilis infectieuse pour 100 000 personnes au Yukon et dans les Territoires du Nord-Ouest de 1979 à 2018 et au Nunavut depuis sa création en 1999, à 2018. Malgré quelques pics de cas dans les années 2000 dans les Territoires du Nord-Ouest et en au Yukon, les taux ont été largement faibles et stables. En revanche, après de faibles taux pendant plusieurs années, le Nunavut a connu une augmentation du nombre de cas depuis 2011.
En 2017, aucun cas de syphilis infectieuse n'a été signalé au Yukon selon les données du SCSMDO. À titre de comparaison, cinq cas ont été signalés dans les Territoires du Nord-Ouest, ce qui correspond à un taux de 11,1 pour 100 000 personnes, et 88 cas ont été signalés au Nunavut, soit un taux de 234,3 pour 100 000. De 2017 à 2018, des hausses substantielles des taux ont été signalées dans les trois territoires (Figure 17 et Figure 18).
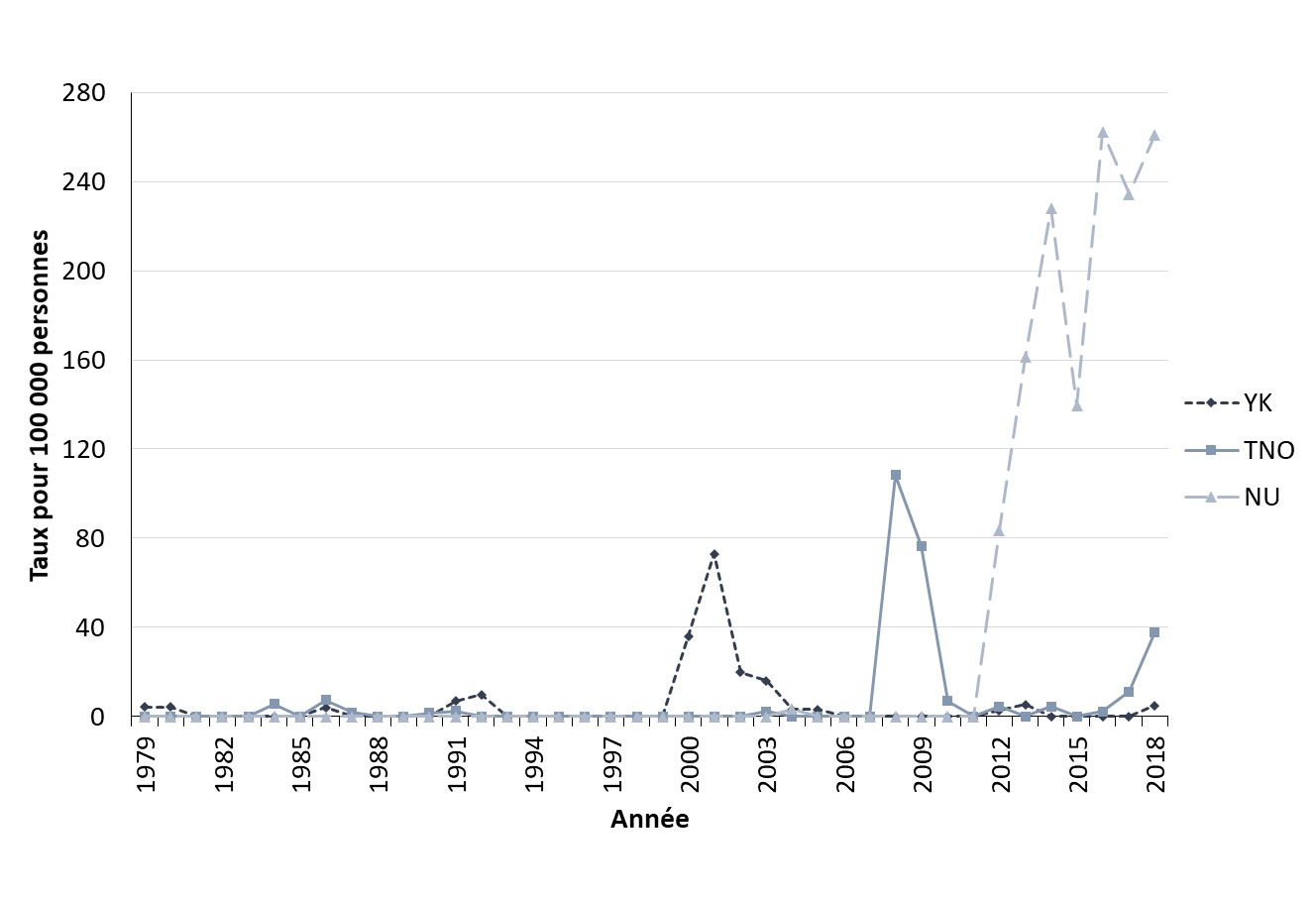
Figure 30 - Équivalent textuel
Ce graphique montre le taux de cas déclarés de syphilis infectieuse pour 100 000 personnes au Yukon, dans les Territoires du Nord-Ouest et au Nunavut entre 1979 et 2018. L'axe horizontal montre les années civiles de 1979 à 2018. L'axe vertical montre le taux de syphilis infectieuse pour 100 000 personnes par année civile pour le Yukon, les Territoires du Nord-Ouest et le Nunavut respectivement.
| Année | Taux pour 100 000 personnes | ||
|---|---|---|---|
| Yukon | Territoires du Nord-Ouest | Nunavut | |
| 1979 | 4,4 | 0,0 | |
| 1980 | 4,3 | 0,0 | |
| 1981 | 0,0 | 0,0 | |
| 1982 | 0,0 | 0,0 | |
| 1983 | 0,0 | 0,0 | |
| 1984 | 0,0 | 5,7 | |
| 1985 | 0,0 | 0,0 | |
| 1986 | 4,1 | 7,3 | |
| 1987 | 0,0 | 1,8 | |
| 1988 | 0,0 | 0,0 | |
| 1989 | 0,0 | 0,0 | |
| 1990 | 0,0 | 1,7 | |
| 1991 | 6,9 | 2,6 | |
| 1992 | 10,0 | 0,0 | |
| 1993 | 0,0 | 0,0 | |
| 1994 | 0,0 | 0,0 | |
| 1995 | 0,0 | 0,0 | |
| 1996 | 0,0 | 0,0 | |
| 1997 | 0,0 | 0,0 | |
| 1998 | 0,0 | 0,0 | |
| 1999 | 0,0 | 0,0 | 0,0 |
| 2000 | 36,1 | 0,0 | 0,0 |
| 2001 | 72,9 | 0,0 | 0,0 |
| 2002 | 19,8 | 0,0 | 0,0 |
| 2003 | 16,2 | 2,3 | 0,0 |
| 2004 | 3,2 | 0,0 | 3,3 |
| 2005 | 3,1 | 0,0 | 0,0 |
| 2006 | 0,0 | 0,0 | 0,0 |
| 2007 | 0,0 | 0,0 | 0,0 |
| 2008 | 0,0 | 108,4 | 0,0 |
| 2009 | 0,0 | 76,5 | 0,0 |
| 2010 | 0,0 | 6,9 | 0,0 |
| 2011 | 0,0 | 0,0 | 0,0 |
| 2012 | 2,8 | 4,6 | 83,6 |
| 2013 | 5,5 | 0,0 | 161,3 |
| 2014 | 0,0 | 0,0 | 228,0 |
| 2015 | 0,0 | 2,3 | 139,8 |
| 2016 | 0,0 | 0,0 | 262,3 |
| 2017 | 0,0 | 11,1 | 234,3 |
| 2018 | 4,9 | 37,9 | 261,1 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Entre 2009 et 2018, le Yukon a signalé très peu de cas de syphilis infectieuse chez les hommes et les femmes (Figure 31). Dans les Territoires du Nord-Ouest, les taux chez les hommes et chez les femmes étaient élevés en 2008 et 2009, puis ont diminué au cours des années suivantes. Entre 2016 et 2017, les taux chez les hommes ont recommencé à augmenter. Au Nunavut, après l'éclosion de 2012, une augmentation considérable des taux de syphilis chez les hommes et les femmes a été observée, les taux chez les femmes excédant les taux chez les hommes depuis 2013 (Figure 31).
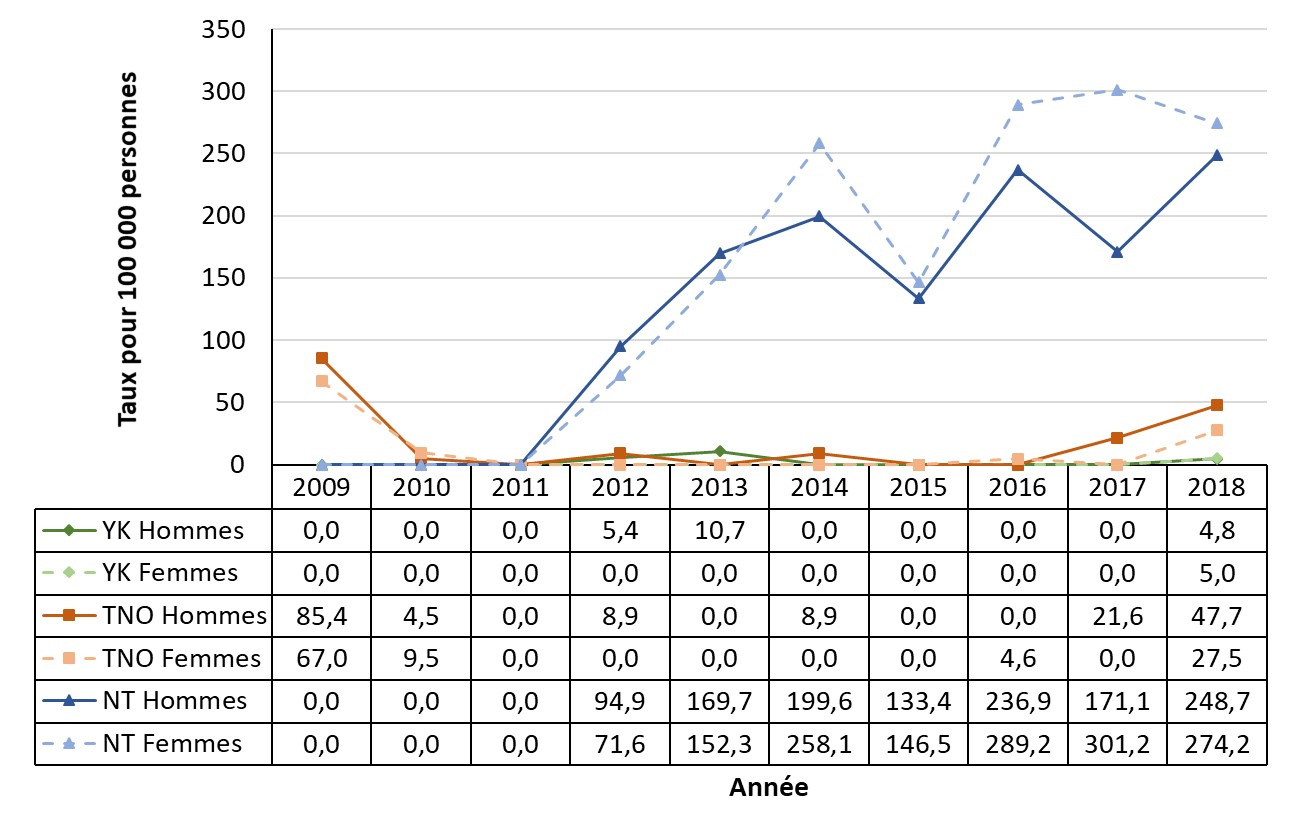
Figure 31 - Équivalent textuel
Ce graphique montre le taux de cas déclarés de syphilis infectieuse pour 100 000 personnes au Yukon, dans les Territoires du Nord-Ouest et au Nunavut selon le sexe entre 2009 et 2018. L'axe horizontal montre les années civiles de 2009 à 2018. L'axe vertical montre le taux de syphilis infectieuse pour 100 000 personnes par année civile pour les hommes et les femmes du Yukon, des Territoires du Nord-Ouest et du Nunavut respectivement.
| Année | Taux pour 100 000 personnes | |||||
|---|---|---|---|---|---|---|
| YN Hommes | YN Femmes | TNO Hommes | TNO Femmes | NT Hommes | NT Femmes | |
| 2009 | 0,0 | 0,0 | 85,4 | 67,0 | 0,0 | 0,0 |
| 2010 | 0,0 | 0,0 | 4,5 | 9,5 | 0,0 | 0,0 |
| 2011 | 0,0 | 0,0 | 0,0 | 0,0 | 0,0 | 0,0 |
| 2012 | 5,4 | 0,0 | 8,9 | 0,0 | 94,9 | 71,6 |
| 2013 | 10,7 | 0,0 | 0,0 | 0,0 | 169,7 | 152,3 |
| 2014 | 0,0 | 0,0 | 0,0 | 0,0 | 199,6 | 258,1 |
| 2015 | 0,0 | 0,0 | 4,4 | 0,0 | 133,4 | 146,5 |
| 2016 | 0,0 | 0,0 | 0,0 | 0,0 | 236,9 | 289,2 |
| 2017 | 0,0 | 0,0 | 21,6 | 0,0 | 171,1 | 301,2 |
| 2018 | 4,8 | 5,0 | 47,7 | 27,5 | 248,7 | 274,2 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Yukon
Au Yukon, les taux ont augmenté en 2000, diminué en 2004 et sont restés faibles et stables depuis. Moins de cinq cas ont été signalés entre 2010 et 2014 et aucun cas de syphilis infectieuse n'a été signalé en 2017 (Figure 31). Il n'y a eu aucune éclosion récente sur le territoireNote de bas de page 133. Cependant, quelques cas ont été signalés en 2018.
Territoires du Nord-Ouest
En 2008, les taux de syphilis dans les Territoires du Nord-Ouest ont grimpé en raison d'une éclosion qui a principalement touché les petites collectivités du territoire et une population mobile de passage dans le centre urbain de YellowknifeNote de bas de page 134. L'éclosion a été résolue en 2010Note de bas de page 134. Depuis, le nombre de cas signalés est demeuré faible, jusqu'à la récente résurgence de cas à la fin de 2017 qui s'est poursuivie en 2018Note de bas de page 135Note de bas de page 136. En 2017, cinq cas ont été signalés, correspondant à un taux de 11,1 pour 100 000 personnes. Il est à noter qu’en raison des faibles nombres, une augmentation de quelques cas peut avoir un impact important sur les taux mesurés. Une éclosion de syphilis a été déclarée dans les Territoires du Nord-Ouest le 22 août 2019, à la suite d'une éclosion de 28 cas de syphilis, dont un cas de syphilis congénitale, le premier depuis 2009. Environ 70 % de ces cas ont été déclarés à YellowknifeNote de bas de page 135Note de bas de page 137.
Nunavut
Le premier cas de syphilis infectieuse signalé au Nunavut depuis la création du territoire en 1999 est survenu en 2004 (un cas). Les taux étaient bas jusqu'en 2012 Note de bas de page 6. En 2012, les taux de syphilis au Nunavut ont augmenté considérablement après une éclosion cette année-là et sont demeurés élevés depuis. Lors de l'éclosion de 2012, une proportion légèrement plus élevée de cas chez les femmes (55 % des cas) par rapport aux hommes (45 %) a été rapportéeNote de bas de page 138. Cependant, dans le groupe d'âge des 15 à 19 ans, la plupart des cas ont été rapportés chez des femmesNote de bas de page 139. Les facteurs de risque observés lors de l'éclosion de 2012 comprenaient le fait de ne pas utiliser de préservatif (96 % des cas), le rapport de consommation d'alcool ou de substances (74 % des cas; la fréquence ou l'intensité de la consommation n'était pas précisée); et avoir eu une autre ITS au cours de l'année précédente (71 % des cas)Note de bas de page 139.
L'éclosion de 2012 a débuté dans la région de Qikiqtaaluk (région la plus au nord de Baffin) et a ensuite été rapportée dans d'autres régions, touchant au total cinq communautés. En effet, entre 2007 et 2014, 98 % de tous les cas de syphilis ont été signalés dans la région de Qikiqtaaluk.
L’éclosion du Nunavut se poursuit. Il y a eu 51 cas de syphilis infectieuse signalés en 2015 (139,8 pour 100 000), 97 en 2016 (262,3 pour 100 000) et 88 en 2017 (234,3 pour 100 000). Depuis 2014, un plus grand nombre de cas ont été signalés chez des femmes que chez des hommesNote de bas de page 54. En 2017, 63 % des cas signalés par le territoire au SCSMDO étaient des femmes alors que les données préliminaires de 2018 montraient une proportion de cas féminins de 51 %. En 2017, le taux le plus élevé a été observé chez les personnes âgées de 15 à 19 ans (788,4 pour 100 000), suivi par le taux chez les 20 à 24 ans (680,5 pour 100 000) et chez les 25 à 29 ans (447,8 pour 100 000).
4. Déterminants et facteurs de risque de la syphilis au Canada
4.1 Cadre conceptuel proposé des déterminants de la syphilis infectieuse
Il est bien connu que de multiples facteurs influencent et ont un impact important sur la santé. Les déterminants de la santé comprennent des facteurs personnels, sociaux, économiques et environnementaux, tels que le sexe, la culture, la race, l'éducation, l'emploi, l'environnement physique, les comportements sains et l'accès aux services de santéNote de bas de page 140Note de bas de page 141. Plusieurs chercheurs ont élaboré des cadres conceptuels des déterminants liés aux comportements qui exposent les individus ou les populations à un risque élevé d’infections transmissibles sexuellement ou relativement aux déterminants propres aux maladies infectieusesNote de bas de page 142-145. La Figure 32 ci-dessous est une adaptation des cadres proposés. Elle présente un résumé des catégories de déterminants sous-jacents et de déterminants immédiats agissant sur la dynamique de transmission de la syphilis, sur l’infection et sur les issues de santé.
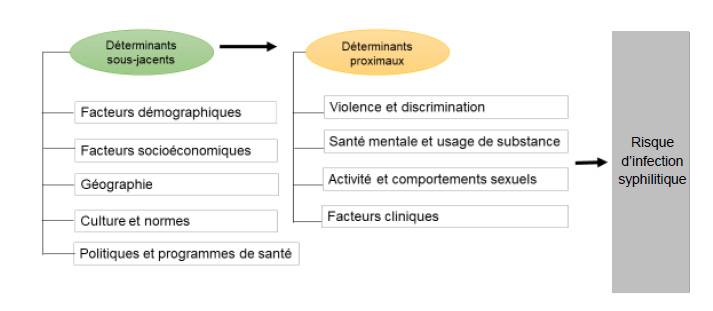
Figure 32 - Équivalent textuel
Les déterminants sous-jacents, tels que: les facteurs démographiques, les facteurs socioéconomiques, la géographie, la culture et les normes et les politiques et programmes de santé peuvent influencer les déterminants proximaux, tels que: la violence et la discrimination, la santé mentale et l’usage de substances, l'activité et les comportements sexuels et les facteurs cliniques qui influencent par inadvertance le risque d’infection syphilitique.
Adapté des cadres proposés par Boerma et Weir (2005)Note de bas de page 144, Aral (2002)Note de bas de page 143, Galea et coll. (2003)Note de bas de page 142, le Gouvernement du Canada (2019)Note de bas de page 141, l’Agence de la santé publique du Canada (2016) Note de bas de page 146 et le Centre de contrôle des maladies de la Colombie-Britannique (2016)Note de bas de page 145 d’après une revue de littérature canadienne.
Dans ce cadre conceptuel, les facteurs « sous-jacents » sont ceux qui tendent à agir au-delà du niveau individuel. Ils façonnent les contextes dans lesquels les individus vivent et se comportentNote de bas de page 144. Les déterminants sous-jacents influent sur l’exposition des individus à des déterminants immédiats de l’infection et de la transmission de la syphilis. Par conséquent, les déterminants immédiats ont tendance à agir au niveau individuel et sont indissociables du comportement et de la biologieNote de bas de page 144. Cette section présente un résumé des déterminants sous-jacents et immédiats de l’infection par la syphilis qui ont été documentés dans les écrits canadiens principalement et à l’étranger. Les lacunes reliées aux connaissances et à la recherche sont mises en évidence.
Les rôles sexospécifiques, les idéologies et les normes sont considérés comme des déterminants sociaux importants de la vulnérabilité aux ITS.
4.2 Déterminants sous-jacents de la syphilis au Canada
4.2.1 Facteurs démographiques
Sexe et identité de genre
Des rapports de surveillance du gouvernement fédéral et des études menées un peu partout au pays portant sur les tendances de la syphilis infectieuse au Canada entre 2003 et 2017 font état de taux considérablement plus élevés chez les hommes que chez les femmes (plus de 90 % des cas sont masculins) Note de bas de page 147)Note de bas de page 55Note de bas de page 58Note de bas de page 148Note de bas de page 149. Au Canada, comme c’est le cas aux É.-U., la plupart des cas de syphilis sont généralement recensés chez les gbHARSAHNote de bas de page 150.
Comme mentionné dans la Section 3, dans les années 1990 et 2000, le taux de syphilis infectieuse a augmenté plus rapidement chez les hommes que chez les femmesNote de bas de page 55Note de bas de page 149. Cependant, ces dernières années, le taux de syphilis infectieuse chez les femmes a augmenté considérablement, réduisant ainsi le ratio hommes-femmes. Ce phénomène est particulièrement marqué dans les provinces de l’Alberta, de la Saskatchewan et du Manitoba ainsi que dans certaines collectivités du nord du CanadaNote de bas de page 53Note de bas de page 94Note de bas de page 97Note de bas de page 151. À mesure que l’éclosion se déplace vers les populations hétérosexuelles, le taux semble augmenter à la fois chez les hétérosexuels, femmes et hommes, dans certaines régionsNote de bas de page 151.
La proportion de cas rapportés de syphilis infectieuse chez les femmes est en hausse au Canada
Infographie 1 - Équivalent textuel
En 2014, les femmes représentaient 1 cas de syphilis infectieuse sur 10. En 2018, les femmes représentaient 2 cas de syphilis infectieuse sur 10.
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire.
Le sexe biologique est un déterminant particulièrement pertinent de la détermination du stade de la maladie en raison du fait que les lésions au stade primaire sont moins visibles chez les femmes que chez les hommes. Il est ainsi plus difficile pour une femme de savoir qu’elle doit consulter pour obtenir un dépistage et un diagnostic précoceNote de bas de page 2Note de bas de page 58. Toutefois, bien que des différences par rapport au risque d’infection en lien avec le sexe biologique aient été observées au Canada, les écrits indiquent que ces risques seraient surtout attribuables aux comportements reliés au genre, plutôt qu’au sexe biologique proprement dit.
Les rôles, idéologies et normes associés au genre sont considérés comme des déterminants sociaux importants de la vulnérabilité aux ITSNote de bas de page 152-154. À titre d’exemple, chez les femmes, surtout quand il s’agit de jeunes adultes, l’internalisation de certaines idéologies de la féminité comme la passivité, l’acquiescement et l’altruisme est associée à des difficultés de communication des besoins et d’établissement de limites au chapitre des relations sexuellesNote de bas de page 155. Cela peut interférer avec l'autonomie en matière de sexualité et la pratique d’activités sexuelles protégées et ainsi compromettre la santéNote de bas de page 155.
Des recherches menées auprès de femmes hétérosexuelles ont aussi relevé que le risque d’infection par une ITS peut être déterminé par le comportement du partenaire (nombre de partenaires de leur partenaire, etc.) plutôt que par le comportement des femmes elles-mêmesNote de bas de page 156. Dans le cadre d’une étude réalisée au Québec, il a été établi qu’entre 2010 et 2011 (n=51), 51 % des femmes rapportaient avoir eu des contacts sexuels récents avec un partenaire étant à haut risque de contracter la syphilis soit en raison de leur historique d’utilisation de substance, être gbHARSAH, participer au travail du sexe, avoir des partenaires sexuels multiples ou avoir eu des relations sexuelles ayant eu lieu à l’extérieur du CanadaNote de bas de page 122. La violence sexuelle peut aussi mener à un risque plus élevé d’ITS chez les femmesNote de bas de page 157.
Par ailleurs, le dépistage d’ITS et les soins de santé obtenus par les femmes se distinguent de ceux obtenus par les hommes sur le plan de l’expérience vécue. Des recherches ont notamment relevé des cas où les médecins sont moins susceptibles de recommander le dépistage de la syphilis chez les femmes que chez les hommes lorsqu’ils soupçonnent une ITSNote de bas de page 158. Cela dit, des recherches plus récentes sur les iniquités du dépistage des ITS au Canada font actuellement défaut.
Les pressions sociales incitant les hommes à performer conformément à des normes et à un idéal masculin constituent une source de stress considérableNote de bas de page 159. Ces normes du genre masculin comprennent entre autres la pression exercée par les pairs visant les relations sexuelles avec de multiples partenairesNote de bas de page 160. Chez les jeunes de la population gbHARSAH, les relations sans préservatif sont devenues la norme dans certaines circonstances, comme la recherche de plus d’intimité et de spontanéitéNote de bas de page 161. Les relations sans préservatif sont également fréquentes parmi les partenaires hétérosexuels. Une étude pancanadienne chez des adultes de 16 ans et plus (n=2 452), la plupart se disant hétérosexuels, révèle que 63 % des répondants n’utilisent pas un préservatif systématiquementNote de bas de page 162. Chez 15 % des répondants qui ont avoué ne jamais utiliser de préservatif, les quatre raisons les plus souvent rapportées sont la confiance envers le ou la partenaire (25 % des non-utilisateurs), l’aversion du préservatif (17 %), l’indifférence quant au risque de grossesse (11 %) et la difficulté d’accès ou le coût trop élevé des préservatifs (9 %)Note de bas de page 162.
En somme, les facteurs liés à la sexualité, au genre, au statut du partenaire ainsi qu’aux dynamiques de pouvoirs qui y sont associés influencent les comportements à risqueNote de bas de page 76. Bien qu’ils ne soient pas fréquemment documentés dans les écrits canadiens, ces facteurs contribuent probablement aux différences observées dans les états liés à la syphilis chez les hommes et chez les femmes.
Âge
De récentes données canadiennes de recherche et de surveillance portent à croire que le fait d’être jeune est associé à un risque élevé d’incidence de la syphilis. Dans l’ensemble, les données du SCSMDO indiquent que l’incidence de la syphilis a augmenté dans la plupart des groupes d’âge. D’après des données préliminaires provenant des provinces et des territoires, en 2018, les augmentations les plus marquées de cas de syphilis ont été observées dans le groupe des 20-39 ans chez les hommes (48 %) tandis que chez les femmes, plus de la moitié des cas (61 %) ont été observés chez les 15-29 ans. Ces proportions varient légèrement d’une province, d’un territoire et d’une sous-population à l’autreNote de bas de page 58Note de bas de page 122Note de bas de page 163.
Il convient également de noter que chez les personnes de moins de 15 ans, la syphilis peut avoir pour cause la transmission verticale de la mère à l’enfant. Toutefois, la syphilis acquise après la naissance peut aussi être un signe d’agression sexuelle, ce qui a des répercussions sur les exigences de déclaration et les recommandations de suivi Note de bas de page 164. De plus, l’âge des premières relations sexuelles (soit avant l’âge de 15 ans) a été associé à un risque élevé d’ITS. D’un autre côté, un niveau élevé de support (provenant de la famille, de l’école et de la communauté) peut retarder l’âge de la première relation sexuelle Note de bas de page 165. La Section 3.1.3 résume les tendances de la syphilis au Canada par groupe d’âgeNote de bas de page 166.
Origines ethniques et culturelles
Selon des études canadiennes publiées, certains groupes raciaux et ethnoculturels seraient plus vulnérables à la syphilis au Canada. La plupart des recherches qui ont exploré le lien entre l’identité raciale ou ethnoculturelle et l’infection par la syphilis portent spécifiquement sur les populations masculines. Dans ces recherches, la plupart des cas ont été signalés chez des hommes caucasiensNote de bas de page 57Note de bas de page 148Note de bas de page 167Note de bas de page 168.
Certaines études n’ont observé aucune différence quant au risque d’incidence de la syphilis entre les groupes raciaux ou ethniques. Ce fut le cas dans deux larges études sur la population gbHARSAH au CanadaNote de bas de page 163Note de bas de page 169. D’autres études affirment que, bien que les minorités raciales et ethniques présentent des proportions plus faibles de cas dans l’ensemble, l’incidence de la syphilis s’est parfois révélée proportionnellement plus élevée chez ces minorités que chez les personnes caucasiennes. Toutefois, les résultats varient selon l’emplacement géographique, le sexe et les sous-groupes. Par exemple, Québec a relevé qu’au Nunavik, région du nord du Québec composée à 83 % d’Inuits, des taux extrêmement élevés de syphilis infectieuse par rapport à d’autres régionsNote de bas de page 122Note de bas de page 170. Une autre étude portant sur l’infection par la syphilis chez 362 femmes de la région sanitaire de Winnipeg entre 2003 et 2015 indique que 67 % des cas rapportés s’identifiant comme Autochtones; il s’agit d’un taux excessivement élevé si l’on considère la taille de la communauté autochtone dans cette ville (12 % de la population)Note de bas de page 58Note de bas de page 170. Ces constats reflètent ceux dégagés lors d’éclosions précédentes à la fin des années 1980 et au début des années 2000 en Alberta alors que plus de la moitié des femmes infectées rapportaient appartenir aux communautés des Premières Nations, des Métis ou des InuitsNote de bas de page 171Note de bas de page 172. Les Inuits étaient également surreprésentés lors des éclosions survenues au Manitoba à la fin des années 1980Note de bas de page 173.
La revue de la littérature au Canada a décrit à quel point les populations autochtones du Canada doivent composer avec des situations syndémiques liées à la discrimination et stigmatisation, à la violence, à la méfiance à l’égard du système de santé, aux problèmes de santé concomitants et la consommation problématique de substances, lesquels sont liés aux conséquences de la colonisation et de la dépossession structurelleNote de bas de page 174. En outre, le manque d'information et de sensibilisation sur la santé sexuelle, les tabous liés au sexe et les traumatismes intergénérationnels non résolus qui sont liés à la violence, à l'alcool et à la consommation de substances exposent les communautés autochtones à un risque élevé de contracter une ITSS. Ces facteurs soulignent la nécessité d’envisager une approche tenant compte de la syndémie conçue et menée par des Autochtones pour atténuer le risque d’infection par la syphilis dans les communautés des Premières Nations, des Inuits et des MétisNote de bas de page 174Note de bas de page 175.
Immigration
La syphilis peut être contractée à l’étranger en raison d’une exposition dans des régions à forte incidence. Une étude canadienne publiée en 1998 (n=890) démontre qu’environ 20 % du total des cas de syphilis diagnostiqués entre 1990 et 1994 ont été détectés à l’occasion des tests de dépistage du processus d’immigration, ces tests étant une composante de l’évaluation médicale appliquée aux personnes immigrant au CanadaNote de bas de page 176. Entre 2000 et 2004, période pendant laquelle le Canada a reçu un peu plus de 2 millions de demandes d’immigration, le taux moyen d’infection par la syphilis (infectieuse ou non infectieuse) était de 110 cas pour 100 000 candidats à l’immigration au CanadaNote de bas de page 12. Certains de ces cas ont été identifiés (et traités) avant leur arrivée au pays. Chez les réfugiés, qui n’ont fait l’objet d’un contrôle qu’à leur arrivée au Canada, le taux moyen était de 286 cas pour 100 000 demandeursNote de bas de page 12. Dans l’ensemble, les taux de syphilis chez les immigrants au cours des dernières années ont été peu étudiés. Une étude a observé que, dans un échantillon de 442 hommes vivant avec le VIH et provenant de la population gbHARSAH résidant à Toronto entre 2010 et 2012, ceux nés au Canada ou aux É.-U. avaient une probabilité moindre d’être infectés par la syphilis (rapport de cotes ajusté [RCA] = 0,41, intervalle de confiance [IC] à 95 %: 0,20-0,84) que ceux nés ailleursNote de bas de page 73. Vu le nombre réduit d’études et de rapports publiés à ce sujet, il est difficile d’estimer la proportion de cas diagnostiqués récemment au Canada qui serait attribuable à une infection contractée à l’étranger ou au risque élevé d’infection vécu par les immigrants une fois arrivés au pays.
4.2.2 Facteurs socio-économiques
Le statut socio-économique figure parmi les déterminants sociaux les plus importants de la santé sexuelleNote de bas de page 177 Le revenu, le statut d’emploi, la stabilité du logement et le niveau d’éducation façonnent l’accès aux ressources nécessaires pour adopter des comportements favorables à la santé comme les pratiques sexuelles sans risque ainsi que l’accès aux services de santé et leur utilisationNote de bas de page 177.
Les facteurs socio-économiques influent sur les facteurs de risque des ITS
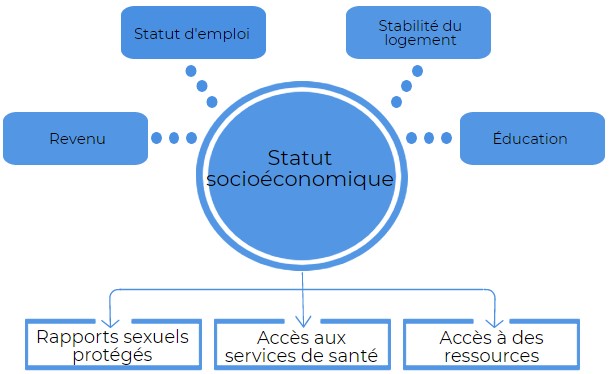
Infographie 2 - Équivalent textuel
Les facteurs qui influencent le statut socio-économique comprennent: le revenu, le statut d’emploi, la stabilité du logement et l’éducation. Le statut socioéconomique influence à son tour les rapports sexuels protégés, l’accès aux services de santé et l’accès à des ressources.
Ce qui demeure inconnu et peu étudié dans les études canadiennes est la compréhension des différences potentielles entre les déterminants socio-économiques de la syphilis entre les genres. Des recherches supplémentaires dans ce domaine seront précieuses, car ces facteurs peuvent avoir une incidence sur l'efficacité des activités de surveillance et de prévention.
Revenu
Une étude écologique réalisée chez des hommes en Colombie-Britannique entre 2005 et 2016 a démontré une corrélation entre la proportion importante de foyers à faibles revenus et l’augmentation des taux de syphilis infectieuseNote de bas de page 178. Les constats de cette dernière étude correspondent à certains résultats rapportés par une large étude écologique réalisée aux É.-U. (n=4 472)Note de bas de page 179. Cependant, peu d’études au Canada ont exploré le lien au niveau individuel et celles qui l’ont fait présentent des constats mitigés. Par exemple, une étude pancanadienne de 7 872 participants de la population gbHARSAH ainsi qu’une autre étude ciblant 2 280 gbHARSAH vivant avec le VIH en Ontario n’ont relevé aucun lien entre le revenu et le diagnostic de la syphilisNote de bas de page 163Note de bas de page 167. En revanche, une étude menée à Toronto qui a porté sur 442 hommes de la population gbHARSAH ne vivant pas avec le VIH a observé que ceux dont le revenu familial était inférieur à 20 000 $ étaient plus susceptibles d’avoir la syphilis comparativement à ceux dont le revenu était supérieur (RCA = 6,41, IC à 95 %: 1,84-22,40)Note de bas de page 73.
Scolarité
Des résultats mitigés ont également été publiés au sujet du lien entre le niveau de scolarité et l’incidence de la syphilis au Canada. L’étude portant sur la population gbHARSAH de Toronto mentionnée ci-dessus n'a pas trouvé de lien entre le niveau d'éducation et le fait d'avoir reçu un diagnostic récent de syphilis (n=7 872)Note de bas de page 163. D’un autre côté, une étude récente portant sur la population gbHARSAH vivant avec le VIH a cependant relevé que la formation universitaire était associée à un plus grand risque d’avoir un premier diagnostic de syphilis par rapport à ceux ayant une formation secondaire ou de moindres niveauxNote de bas de page 167.
Stabilité de logement
Plusieurs juridictions au Canada ont fait remarquer que l’instabilité en matière de logement et l’itinérance peuvent contribuer aux éclosions actuelles de syphilisNote de bas de page 114Note de bas de page 180. Une étude comparant les cas de syphilis dans une population hétérosexuelle de Winnipeg au Manitoba en 2017-2018 par rapport à ceux diagnostiqués en 2011-2012 dans cette même ville a relevé que la prévalence des cas ne signalant aucune adresse fixe était plus élevée dans les années plus récentes (15 % en 2017-2018 par rapport à 2 % en 2011-2012)Note de bas de page 151. Ces résultats correspondent à ceux observés aux É.-U. où la vulnérabilité sociale engendrée par l’itinérance ou les conditions de logement précaires ont été associées à un risque élevé de syphilis maternelleNote de bas de page 181.
4.2.3 Environnements physiques
La Section 3 du rapport traite de la répartition des cas et des taux de syphilis infectieuse par province et territoire au Canada. Comme il a été mentionné, on a observé une variabilité considérable des taux à l’échelle du Canada. Les territoires et les provinces des Prairies sont les plus touchés et les taux les plus faibles sont observés dans les provinces de l’Atlantique. Au-delà de la distribution provinciale et territoriale de l’infection par la syphilis, des rapports ont également exploré l’hétérogénéité géographique dans la répartition des cas dans ces entités administratives. Bien que les taux d’incidence les plus élevés aient été observés surtout en milieu urbain partout au pays, certaines régions rurales présentent également un taux élevé. Par exemple, dans son rapport des cas de syphilis infectieuse des régions de la Colombie-Britannique en 2018, le Centre de contrôle des maladies de la Colombie-Britannique décrit comment les taux varient entre 2 cas pour 100 000 habitants dans la région intérieure plus rurale ou dans les régions du Nord de la province à 70,9 pour 100 000 habitants à VancouverNote de bas de page 91. En Alberta, les taux varient entre 10,1 pour 100 000 habitants dans la région sanitaire du Sud de la province et jusqu’à 70 pour 100 000 habitants dans la région d’EdmontonNote de bas de page 182. Les taux sont aussi élevés dans le Nord plus rural de l’Alberta (43,5 pour 100 000 habitants)Note de bas de page 182. Au Québec, en 2017, bien que des cas aient été recensés dans toutes les régions, les taux les plus élevés ont été observés dans le nord de la province, au Nunavik (236,3 pour 100 000 habitants)Note de bas de page 122.

Au Canada, il y a actuellement très peu d’analyses plus détaillées du lien entre le fait d’habiter en zone rurale ou urbaine et le risque de syphilis. Une étude transversale pancanadienne sur la population gbHARSAH (n=7 872) n’a relevé aucun lien entre la zone de résidence (urbaine, suburbaine ou rurale) et les probabilités d’un diagnostic récent de syphilis après un ajustement tenant compte d’autres facteurs sociodémographiquesNote de bas de page 163. Aucune étude récente n’a exploré les différences potentielles de risque en fonction de la zone de résidence chez les femmes. Il n’y a pas non plus d’études récentes sur le rôle de la mobilité à l’intérieur des provinces et d’une province à l’autre. Au début des années 2000, une étude portant sur 102 cas de syphilis rapportés à Ottawa a relevé que les déplacements entre de grandes villes du Québec et de l’Ontario étaient fréquents dans la population gbHARSAH, ce qui aurait contribué à l’émergence en parallèle des cas dans les deux provincesNote de bas de page 183. Les premières données portent à croire que la mobilité interprovinciale a contribué à la dynamique de transmission du pathogène dans le nord du Manitoba et de l’Ontario en 2018-2019Note de bas de page 184. Enfin, dans une moindre mesure, la mobilité entre les provinces ainsi qu’entre les villes et les zones plus rurales, ainsi qu’entre les communautés autochtones vivant sur réserve et hors réserve, constitue également un défi additionnel pour le contrôle de la syphilis au CanadaNote de bas de page 116Note de bas de page 185.
Incarcération
Le lien entre l’expérience personnelle de l’incarcération ou celle du partenaire et le risque de syphilis a été peu étudié au Canada. Une étude menée aux États-Unis a révélé que, parmi les femmes dont le bébé avait reçu un diagnostic de syphilis congénitale, les expériences personnelles d'incarcération ou le fait d'avoir un partenaire ayant été incarcéré peuvent les exposer à un risque élevé de syphilisNote de bas de page 181. Certaines juridictions au Canada ont noté une corrélation possible entre l’incarcération des patients index et de leurs partenaires et un risque accru de syphilisNote de bas de page 185. Une étude comparant les cas de syphilis diagnostiqués à Winnipeg (Manitoba) en 2017-2018 à ceux diagnostiqués en 2011-2012 dans la population hétérosexuelle révèle que la prévalence des cas ayant déclaré des antécédents d’incarcération a été plus élevée au cours des dernières années que par le passé (36 % en 2017-2018 c. 14 % en 2011-2012)Note de bas de page 151.
4.2.4 Normes sociales et sexualité
Avec la venue de la contraception hormonale dans les années 1960 durant la révolution sexuelle, les changements de comportements sexuels au niveau de la population quant à la culture et aux normes, et ce, partout dans le monde ont influencé le risque de contracter une ITSNote de bas de page 186. Bien que les constats dégagés soient partagés quant aux liens entre la contraception hormonale orale, le nombre déclaré de partenaires et l’utilisation du préservatif, les études ont relevé que les femmes qui ont un partenaire régulier sont plus susceptibles de recourir à la contraception hormonale sans préservatif en raison du faible risque de grossesse non désirée ainsi que la perception d’un faible risque de contracter une ITS Note de bas de page 187.
Parmi les changements à long terme les plus importants observés dans le monde depuis 2000 figure l’usage d’applications et de sites de rencontre en ligneNote de bas de page 83. En 2017, le rapport de l’Enquête européenne en ligne sur la sexualité entre hommes (The European Men-Who-Have-Sex-With-Men Internet Survey [EMIS]) a révélé que 54 % des 6 059 répondants de la population gbHARSAH canadienne avaient utilisé une application sur un téléphone mobile pour repérer un partenaire et 74 % avaient trouvé leur partenaire non régulier actuel en ligneNote de bas de page 188. Il convient toutefois de noter que ces taux sont probablement surestimés du fait que l’échantillonnage des répondants à l’enquête était basé sur des sites Web et des applications. À titre de référence, un sondage téléphonique mené en 2013 au Canada révèle que 50 % des 1 830 membres de la population gbHARSAH interrogés ont utilisé des sites Internet pour rencontrer un partenaire au cours des six mois précédentsNote de bas de page 189. Néanmoins, on a observé que la fréquence d’utilisation des applications et des sites de rencontre en ligne varie selon l’âge, le sexe et l’origine ethnique de la populationNote de bas de page 190.
La hausse de l’utilisation des applications et des sites de rencontre en ligne marque un changement dans les cultures sociales visant le sexe et la sexualité dans la société canadienne. Parmi les populations gbHARSAH en particulier, ces changements mettent en évidence un changement dans les normes entre les cohortes d’âge. Par exemple, une étude qualitative portant sur 31 membres de la population gbHARSAH de Toronto a relevé que, comparativement à des pairs ayant vécu les décennies 1980 et 1990 et qui ont associé le sexe anal à un risque plus élevé, voire à la mort, les cohortes plus jeunes affichent des attentes sociales différentes. En effet, les cohortes plus jeunes ont décrit les attentes sociales relatives aux relations sans préservatif et un plus grand intérêt pour le plaisir dans les relations sexuelles que pour la réduction du risque d’infection par une ITSNote de bas de page 191 L’usage des applications et plateformes en ligne par les gbHARSAH a été associée à un plus grand nombre de partenaires déclarés et à une probabilité plus élevée de port non systématique du préservatifNote de bas de page 192Note de bas de page 193.
Chez les femmes, les données indiquent une corrélation entre les applications et sites de rencontre en ligne et le nombre élevé de partenaires sexuelsNote de bas de page 194. Une étude portant sur 362 cas de syphilis recensés dans la région sanitaire de Winnipeg révèle une proportion plus élevée statistiquement significative de cas chez les femmes (n=52) déclarant avoir rencontré des partenaires en ligne ou par l’intermédiaire d’un site Web en 2014-2015 (18 %) par rapport à 2003-2005 (0 %)Note de bas de page 58.
Bien que ces plateformes soient associées à certains comportements qui exposent un risque plus élevé de la syphilis, elles permettent également de promouvoir socialement la prévention des ITSS, ce pour quoi elles ont été utilisées par des acteurs de la santé publique au Canada et à l’étrangerNote de bas de page 189.
Enfin, de nombreuses études indiquent que certaines conceptions sociales ou culturelles de la syphilis contribuent aussi à son émergence dans de plusieurs contextes au Canada. Deux études qualitatives ayant un petit échantillon ont entre autres documenté à quel point, pour de nombreux membres de la population gbHARSAH, la syphilis est jugée plus traitable et gérable que le VIH, ce qui la rend moins préoccupante dans la prise de décisions en matière de santé sexuelleNote de bas de page 62Note de bas de page 191.
4.2.5 Systèmes, politiques et lignes directrices
En plus des changements de culture et de normes, des éléments de la politique et des systèmes de santé semblent également influer sur le risque d’ITSS dans la population.
Lignes directrices sur le dépistage
La mise en œuvre et la modification des lignes directrices sur le dépistage des ITSS peuvent influer sur l’adoption de pratiques de dépistage. Par exemple, en 2012, les lignes directrices sur le dépistage du cancer du col de l’utérus ont été modifiées pour recommander de diminuer la fréquence des tests de Papanicolaou (Pap) au Canada. Le dépistage annuel est passé à un dépistage tous les trois ans chez les personnes devenues actives sexuellement ou ayant atteint l’âge de 21 ansNote de bas de page 195. Il a été observé que depuis, le dépistage de la chlamydia et de la gonorrhée a diminuéNote de bas de page 196-198. Les taux de dépistage étaient particulièrement plus bas dans la population féminine de 15 à 19 ans par suite des changements apportés aux lignes directrices à cause desquels les professionnels ont moins souvent l’occasion de prescrire un dépistageNote de bas de page 198. Dans un hôpital de Toronto, en Ontario, 200 femmes de 19 à 25 ans étaient moins susceptibles d’obtenir un dépistage de la syphilis après la publication des lignes directrices mises à jour, bien que le nombre de cas soit peu élevéNote de bas de page 196. Malgré le nombre limité d’études explorant les effets des changements dans les lignes directrices, les chercheurs ont recommandé que les cliniciens fassent preuve de vigilance pour identifier les personnes à risque élevé et prescrivent un test de dépistage des ITSS lorsque les patients se présentent dans un contexte cliniqueNote de bas de page 198Note de bas de page 199.
D’autres facteurs influencent directement le dépistage des ITS. Par exemple, les barrières au dépistage dans le contexte du VIH s’observent au niveau individuel (perception de risque d’ITS faible, peur, difficulté d’accès aux services), au niveau des professionnels de la santé (manque de temps et d’employés, manque de connaissances) et au niveau institutionnel et politique (coûts associés au dépistage, impact sur d’autres services médicaux). Outre les lignes directrices en matière de dépistage, il convient de promouvoir des interventions visant à accroître la disponibilité des tests de dépistage des ITS et à introduire le dépistage dans de nouveaux contextes (par exemple, en rendant le dépistage du VIH disponible en tant que service de routine au niveau des prestataires de soins et des établissements), ainsi qu'à améliorer la sensibilisation et la connaissance des ITSNote de bas de page 200-202.
Éducation sexuelle
Au Canada, l’éducation sexuelle relève des autorités provinciales et est perçue comme un déterminant clé de la sensibilisation de la population au sujet des facteurs de risque d’infection par une ITSS et des moyens de réduire ces risquesNote de bas de page 203Note de bas de page 204. En effet, d’après une étude menée chez 3 536 étudiants de niveau secondaire en 2002-2003, l’école est la principale source d’information au sujet de la sexualité humaine et de la santé sexuelle pour 51 % des garçons et 41 % des fillesNote de bas de page 205. Une autre enquête portant sur 2 310 adolescents et leurs mères effectuée en 2005 indique que l’école figure parmi les sources d’information les plus valables sur la santé sexuelleNote de bas de page 206. Néanmoins, des études révèlent aussi des limites dans les formations actuelles sur la sexualité, notamment sur l’information transmise aux adolescents sur les facteurs de risque de contraction et de transmission des ITS au Canada et suggèrent que ces lacunes dans la formation contribuent à la prévalence en hausse chez les jeunes adultes au paysNote de bas de page 206. Des études récentes sur les répercussions des réformes de l’éducation sexuelle au Canada sur le risque de contracter une ITS, particulièrement la syphilis, seront nécessaires, et demeurent un aspect d’intérêt qui pourrait orienter la planification de nouvelles politiques. Le Conseil d’information et d’éducation sexuelle du Canada (CIÉSCAN) mène une série d'activités de projet pour accroître la capacité du secteur de l'éducation à offrir des programmes efficaces en matière d’éducation à la santé sexuelle, y compris la révision et la diffusion des Lignes directrices canadiennes pour l'éducation en matière de santé sexuelleNote de bas de page 204.
4.3 Déterminants immédiats de la syphilis au Canada
4.3.1 Violence, discrimination et stigmatisation
Bien que la documentation existante soit limitée, les recherches indiquent qu’une expérience individuelle de violence et de discrimination aurait une incidence sur le risque d’infection par la syphilis. Dans une étude nationale sur 7 872 gbHARSAH au Canada, 13 % des répondants ont déclaré avoir vécu de la violence lors d’une relation intime définie comme une menace, de la violence psychologique ou une agression physique de la part d’un partenaire, d’un ami de cœur ou d’un partenaire sexuelNote de bas de page 163. Les personnes victimes de violence lors d’une relation intime présentaient au moins deux fois plus de probabilités de déclarer un diagnostic récent de syphilis, après ajustement des caractéristiques sociodémographiques au niveau individuel et de l’état de la séropositivité au VIH (RCA = 2,3, IC à 95 %: 1,7-3,1) par rapport aux personnes non-victimes de violence. Ce constat est cohérent avec ceux d’autres études menées hors du Canada chez des femmes victimes de violence de la part d’un partenaire et chez qui le risque de contracter une ITS est plus élevéNote de bas de page 207Note de bas de page 208. L’expérience de violence par un partenaire lors des relations intimes fait obstacle à la capacité d’une personne de négocier des relations sexuelles protégées, exposant ainsi les individus à un risque plus élevé d’infection par une ITS.
L’étude pancanadienne sur la population gbHARSAH décrite ci-dessus a aussi demandé aux participants s’ils avaient été victimes de discrimination homophobe dans le système de santé (en clinique, au laboratoire et à l’hôpital) au cours des 12 derniers mois. Des 7 872 répondants au sondage, 3 % ont déclaré avoir été victimes de discrimination dans le système de santé. Ces personnes présentaient quatre fois plus de probabilités de déclarer un diagnostic récent de syphilis (RCA = 4,1, IC à 95 %: 2,4-7,0)Note de bas de page 163. La discrimination exercée dans les établissements de santé peut agir sur la probabilité de se soumettre régulièrement au dépistage des ITS. Par ailleurs, les chercheurs ont observé que les salles d’urgence sont particulièrement appropriées pour effectuer un dépistage et assurer la prestation d’autres programmes visant les ITS et la violence dans les relations intimes, compte tenu de leur importance chez les individus ayant un accès limité aux services de santé ou qui n’utilisent qu’occasionnellement ces servicesNote de bas de page 208. L’amélioration des compétences culturelles des professionnels de la santé pour minimiser la discrimination et les biais affectant les minorités sexuelles et d’autres groupes a été identifiée comme une intervention potentielle visant à réduire les risques de contracter et de transmettre des ITSNote de bas de page 163Note de bas de page 174.
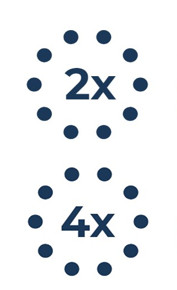
Ceux qui ont subi de la violence par un partenaire intime avaient plus de deux fois le risque de signaler un diagnostic récent de syphilis (Ferlatte, 2018).
Ceux qui ont subi une discrimination en matière de soins de santé avaient plus de quatre fois le risque de signaler un diagnostic récent de syphilis (Ferlatte, 2018).
Les expériences de discrimination et de stigmatisation dans l’accès aux soins de santé sont communes dans les populations autochtones au Canada, et tel que l’a reconnu le rapport de la Commission Vérité et Réconciliation, constituent la conséquence directe des politiques coloniales historiques, incluant le système des pensionnatsNote de bas de page 174Note de bas de page 209. Ces éléments représentent des barrières structurelles importantes à la promotion de services tels que le dépistage des ITSNote de bas de page 210. Les interventions de réduction de méfaits qui ne stigmatisent pas la consommation de substance, et qui intègrent des composantes de santé mentale, spirituelle et émotionnelle ont été reconnues comme étant des stratégies qui permettent de lutter contre ces obstaclesNote de bas de page 210.
4.3.2 Santé mentale et consommation de substances
Santé mentale
Comme dans le cas des expériences de violence et de discrimination, les problèmes de santé psychique comme l’anxiété et la dépression ont été associés à une faible estime de soi et à une autoefficacité moindre dans la négociation de pratiques sexuelles sûresNote de bas de page 159. Toutefois, dans l’ensemble, au Canada, il reste peu d’études explorant le lien entre les problèmes de santé psychique et le risque de syphilis. Par contre, la prévalence élevée de la symptomatologie affective chez les populations qui sont généralement plus à risque d’incidence de la syphilis a été décrite. Par exemple, dans une étude sur 7 872 gbHARSAH menée au Canada en 2014-2015, il a été demandé aux participants s'ils avaient eu des problèmes de santé mentale au cours des 12 derniers moisNote de bas de page 163. Parmi eux, 19 % ont déclaré avoir des idéations ou des idées suicidaires et 30 % ont rapporté des symptômes dépressifs ou anxieux.
En outre, quelques études se sont intéressées au lien entre la consommation de substances psychoactives et le risque de syphilis, étant donné que les problèmes de santé mentale sont parfois corrélés à des problèmes de consommation de substances. L'alcool ou d’autres drogues sont parfois utilisés pour soulager des symptômes psychiques et leur consommation entraîne parfois des problèmes de dépendance et de toxicomanieNote de bas de page 211.
Alcool
En ce qui a trait au risque de contraction de la syphilis en particulier, une étude menée en Alberta chez 194 personnes vivant avec le VIH qui ont fréquenté une clinique de santé sexuelle entre 2006 et 2016 a relevé que ceux ayant des antécédents de consommation problématique d’alcool (plus de 14 verres par semaine ou consommation massive) étaient plus susceptibles d’avoir la syphilis que ceux n’ayant pas rapporté ces comportementsNote de bas de page 72. Ces résultats concordent avec ceux d’une étude menée en 2014-2015 dans la région sanitaire de Winnipeg qui a observé que 21 % (n=35) des cas de syphilis infectieuse ont rapporté une consommation d’alcool (sans précisions quant à la fréquence ni à la quantité)Note de bas de page 58. Dans cette étude, les femmes ayant contracté la syphilis étaient plus susceptibles de déclarer consommer de l’alcool que les hommes (53 % c. 18 %, valeur p< 0,001))Note de bas de page 58. La consommation problématique d’alcool demeure préoccupante dans plusieurs populations. Une étude sur 7 872 gbHARSAH au Canada en 2014-2015 a révélé qu’au moins 7 % des participants ont déclaré avoir consommé de l’alcool de façon excessive au cours de la dernière annéeNote de bas de page 163.
Consommation de drogues injectables ou non injectables
Une étude portant sur 442 gbHARSAH séronégatifs de Toronto révèle que la consommation de drogues par injection était plus fréquente chez les personnes ayant contracté la syphilis que chez celles non atteintes (21 % c. 2 %)Note de bas de page 73. De plus, une étude menée aux É.-U. avec des cas rapportés de syphilis primaires et secondaires, la proportion de femmes utilisant des drogues injectables est passée de 4,0 % à 10,5 % entre 2013 et 2017 et de 2,8 % à 6,3 % chez les hommes ayant des relations sexuelles avec des femmesNote de bas de page 212. Chez les gbHARSAH, l’utilisation de drogues injectables est restée stable. Cela dit, des études indiquent que la consommation de drogues non injectables serait un facteur de risque plus courant que la consommation de drogues injectables. Par exemple, parmi 164 cas de syphilis infectieuse relevés à Winnipeg en 2014-2015, 2 % ont déclaré consommer des drogues injectables et 18 % des drogues non injectablesNote de bas de page 58. Bien que cette étude ne comporte pas d’informations sur le type de drogue ou la fréquence de la consommation, elle souligne que la prévalence de la consommation de drogues non injectables a augmenté au fil du temps parmi les cas de syphilis infectieux chez les femmes (4 % ont déclaré consommer en 2003-2005, 13 % en 2006-2013 et 29 % en 2014-2015)Note de bas de page 58. Aux É.-U., Kidd et coll. ont aussi observé que bien que la consommation d'héroïne ait augmenté de 0,8 % à 1,7 % entre 2013 et 2017, la prévalence de la consommation de méthamphétamine est la plus élevée parmi les drogues incluses dans l'étude (7,9 % en 2013 à 9,6 % en 2017)Note de bas de page 212. Une augmentation de l’utilisation de méthamphétamine a été observée chez les femmes et les hommes ayant des relations sexuelles avec des femmes (de 6,2 % à 16,6 % et de 5,0 % à 13,3 %, respectivement), et non chez les gbHARSAH, suggérant qu’une proportion substantielle de cas de syphilis chez les hétérosexuels sont déclarés chez les personnes utilisant ces substances.
Dans une étude sur 7 872 gbHARSAH au Canada menée en 2014-2015, 16 % des répondants ont déclaré avoir consommé des substances psychoactives (cocaïne, méthamphétamine cristalline, ecstasy, gamma-hydroxybutyrate [GHB], kétamine ou crack) et la consommation de telles substances était associée de manière indépendante à un diagnostic récent de syphilis après un ajustement des caractéristiques démographiques et socio-économiques (RCA = 2,4, IC à 95 %: 1,8-3,2)Note de bas de page 163. Des substances peuvent être consommées à des fins récréatives pour atténuer les inhibitions et augmenter le plaisirNote de bas de page 213. Dans le contexte de relations sexuelles, particulièrement chez les membres de la population gbHARSAH, le terme chemsex (ou Party and Play, « PnP ») réfère à la consommation planifiée de certaines substances psychoactives en vue de faire durer (en heures et en jours) ou d’intensifier (en nombre de partenaires et en types de pratiques) les relations sexuellesNote de bas de page 84. Plus récemment, la consommation accrue de méthamphétamine en cristaux et de Viagra® a été identifiée comme un facteur de risque pouvant contribuer aux éclosions d’ITSS, particulièrement dans la population gbHARSAHNote de bas de page 193. En 2017, le rapport d’EMIS (n=6 059) a révélé que 6 % des répondants de la population gbHARSAH canadienne ont déclaré s’adonner au chemsex dans les quatre semaines précédant l’enquêteNote de bas de page 188. L’échantillon montréalais de l’étude transversale Engage de 2017-2018 indique que près d’un répondant sur dix (9 % des 1 179 des participants de la population gbHARSAH) a consommé une substance psychoactive (GHB, méthamphétamine, kétamine, cocaïne ou ecstasy) avec au moins un de ses cinq derniers partenaires sexuels lors d’épisodes de chemsexNote de bas de page 214. La cocaïne était la substance la plus consommée (25 % des répondants en ayant prisé ou inhalé dans les six mois précédents et 12 % en ayant consommé dans le cadre de pratiques liées au chemsex).
Bien que le chemsex ait été principalement décrit comme un phénomène propre à la population gbHARSAH, la consommation de substances à des fins récréatives a été observée de façon plus générale dans l’ensemble des sous-groupes de la population. Dans l’ensemble, au Canada, la consommation autodéclarée de méthamphétamine à vie semble augmenter chez les personnes de 25 ans et plus (soit de 2,5 % en 2015 à 4 % en 2017)Note de bas de page 215. En général, la consommation de substances psychoactives est associée à une plus grande probabilité d’avoir des relations sexuelles non protégées et d’être plus à risque de contracter une ITSNote de bas de page 216.
Par le passé, la consommation de drogues telles que la cocaïne sous forme de crack a été établie comme un déterminant d’éclosions de syphilis survenues en 1990 aux É.-U. et au CanadaNote de bas de page 217Note de bas de page 218. La consommation de cocaïne sous forme de crack est souvent associée au travail du sexe pratiqué pour obtenir une source de revenus pour maintenir la consommation de substancesNote de bas de page 218. Les chercheurs qui ont étudié les éclosions antérieures de syphilis en Colombie-Britannique ont observé à quel point la densité des réseaux de partenariats sexuels simultanés était liée à la consommation de crack, au travail du sexe et au recours limité au préservatif. Ces facteurs étaient également associés à une augmentation du taux et du risque de transmission de la syphilis dans les populations gbHARSAH et hétérosexuelle à la fin des années 1990Note de bas de page 218. Dans ces contextes, la capacité d’aviser les partenaires était entravée par le refus ou l’incapacité des cas enregistrés de divulguer l’identité de leurs partenaires en raison de la consommation continue de substances psychoactives ou parce qu’il s’agissait de clients du travail du sexeNote de bas de page 218.
Les premières données de 2018-2019 indiquent que la consommation de substances psychoactives est un facteur contribuant au risque de syphilis dans certaines régions du CanadaNote de bas de page 219Note de bas de page 220. Une étude comparant les cas de syphilis chez des personnes hétérosexuelles recensés à Winnipeg (Manitoba) en 2017-2018 à ceux diagnostiqués en 2011-2012 dans cette même ville a observé une plus forte prévalence de la consommation de méthamphétamine en cristaux parmi les cas récents (30 % en 2017-2018 par rapport à 3 % en 2011-2012)Note de bas de page 151. Le point de rencontre entre la santé mentale, la consommation de substances illicites et le risque de contraction de la syphilis mériterait de faire l’objet d’études et de surveillance épidémiologique au Canada.

Infographie 5 - Équivalent textuel
Plusieurs substances ont été associées à un risque accru de syphilis, notamment l'alcool, le crack de cocaïne, l’utilisation de drogues injectables et la méthamphétamine cristalline. La consommation problématique d'alcool en lien avec les relations sexuelles a été associée à un risque accru de syphilis. Dans le passé, les éclosions de syphilis au Canada étaient liées à la conjonction de facteurs tels que la consommation de crack et le travail du sexe. Cependant, les données scientifiques suggèrent que ces facteurs pourraient ne pas jouer un rôle important dans les éclosions actuelles. La consommation de drogues injectables est associée au risque de syphilis au Canada depuis une dizaine d’années. La consommation de stimulants tels que la méthamphétamine en cristalline semble être un facteur de risque croissant dans les populations gbHARSAH et hétérosexuelles dans plusieurs juridictions au Canada.
4.3.3 Activité et comportements sexuels
Utilisation du préservatif et nombre de partenaires
Le risque de transmission de la syphilis tend à être plus élevé chez les individus qui ont un plus grand nombre de partenaires ou qui n’utilisent pas systématiquement de protection comme le préservatif étant donné que ces deux facteurs de risque augmentent la probabilité d’exposition à la syphilis et à l’infection. En effet, des enquêtes sur les éclosions de syphilis au Canada ont observé de manière systématique un lien entre les relations sexuelles sans préservatif, la multiplicité des partenaires et l’infection par la syphilis dans plusieurs provincesNote de bas de page 58Note de bas de page 73Note de bas de page 148Note de bas de page 163Note de bas de page 221. Bien que ces facteurs de risque s’appliquent tant aux hommes qu’aux femmes, la population gbHARSAH semble être particulièrement susceptible de contracter la syphilis en raison notamment de la forte prévalence des partenariats sexuels multiples et du risque occasionné par la non-utilisation de préservatifsNote de bas de page 73Note de bas de page 163Note de bas de page 221Note de bas de page 222. Bien que de nombreuses raisons soient à l’origine de la non-utilisation de préservatifs, dont une perception de faible risque d’ITS, l’EMIS de 2017 a observé que 22 % des répondants de la population gbHARSAH canadienne n’utilisaient pas systématiquement de préservatif en raison de problèmes de disponibilités et d’accèsNote de bas de page 188. Les écarts au niveau de la population en ce qui concerne l’accès aux préservatifs, demeurent un problème de santé publique au Canada.
Activités sexuelles dans des lieux publics
Certaines études ont observé une corrélation entre les lieux où se déroulent des activités sexuelles et un risque élevé d’infection par la syphilis, en raison surtout du lien avec l’utilisation non systématique du préservatif et d’un plus grand nombre de partenairesNote de bas de page 188. Ainsi, des études canadiennes ont relevé un lien entre la fréquentation de lieux destinés aux activités sexuelles ou aux rencontres tels que les bains publics et les saunas et le risque de contracter la syphilis, surtout dans la population gbHARSAHNote de bas de page 58. À la suite d’une enquête menée à Toronto entre 2006 et 2010 sur le réseau spatial associé à une éclosion de syphilis, des chercheurs ont relevé que certains bains publics contribuaient à la transmission de la syphilis dans le réseau gbHARSAH de la ville, même si seulement 6 % des personnes ayant répondu à l’enquête ont indiqué avoir rencontré des partenaires sexuels dans ces bains publicsNote de bas de page 221. La fréquentation de bains publics a également été signalée par 6 des 17 répondants à une analyse de réseaux sociaux pour une éclosion de syphilis à Ottawa en 2009-2010Note de bas de page 148. Bien que les lieux publics tels que les saunas, les clubs et les bars ne soient pas couramment utilisés pour des relations sexuelles par la population gbHARSAH comparativement aux habitations privées, les activités sexuelles de groupe ou avec des partenaires multiples sont plus courantes dans les lieux publics, tout comme la consommation de substances psychoactives telles que le nitrite inhalé (poppers) et les médicaments contre les troubles de l’érectionNote de bas de page 58Note de bas de page 188. Pour ces raisons et compte tenu de leur accessibilité, les lieux tels que les bains publics et les saunas sont particulièrement importants pour la prévention ciblée des ITSS. L’enquête EMIS de 2017 a indiqué que 46 % des répondants gbHARSAH canadiens ont indiqué qu’ils avaient obtenu des préservatifs dans des endroits ciblés, dont des bars et des saunas, au cours de l’année précédenteNote de bas de page 188. Ces endroits pourraient également servir au dépistage ciblé des ITSNote de bas de page 223.
Travail du sexe
Enfin, bien que l’achat et la vente d’activités de travail du sexe aient été associés au risque de contraction de la syphilis lors d’éclosions antérieures au Canada, le travail du sexe ne semble pas être un élément moteur de l’émergence de la syphilis ces dernières annéesNote de bas de page 218. Les quelques études qui se sont penchées sur les antécédents de travail du sexe chez les personnes infectées depuis 2008 ont observé que la majorité des femmes et des hommes infectés ne recouraient pas au travail du sexeNote de bas de page 58. Cependant, bien que des publications récentes explorent le lien potentiel entre le travail du sexe et l’infection par la syphilis, le risque est toujours présent, surtout en présence de facteurs concomitants tels que la consommation de substances psychoactives. Ainsi, la région sanitaire de Middlesex-London en Ontario a récemment déclaré une éclosion de syphilis et souligné que les hausses de cas adviennent principalement chez les personnes ayant des relations sexuelles avec des personnes du sexe opposé ou chez des personnes liées au travail du sexeNote de bas de page 118. D’une autre perspective, le trafic d’humains à des fins d’exploitation sexuelle dont les victimes sont souvent les femmes et les jeunes filles, est un contexte où les abus sexuels et la violence sont courantsNote de bas de page 224Note de bas de page 225. Ces déterminants sont bien connus pour augmenter le risque d’ITS et de VIHNote de bas de page 71Note de bas de page 76Note de bas de page 224Note de bas de page 225.
4.3.4 Facteurs cliniques
Co-infection par le VIH
Par le passé, l’incidence de la syphilis a été corrélée à l’incidence d’autres ITSS, en particulier le VIH, depuis son émergence dans les années 1980Note de bas de page 222. La co-infection des ITSS comme le VIH est un déterminant important de l’incidence de la syphilis pour les raisons mentionnées précédemment à la Section 2. Autrement dit, l’infection par le VIH peut nuire à l’élimination du pathogène de la syphilis et mener à une progression plus rapide des stades de la maladie ou à des complications de traitementNote de bas de page 2Note de bas de page 75Note de bas de page 148Note de bas de page 221.
Co-infection du VIH et de la syphilis

Infographie 6 - Équivalent textuel
Le VIH influence la syphilis en empêchant la guérison de la syphilis, en intensifiant la progression des stades et en provoquant des complications de traitement. À son tour, la syphilis influence également le VIH en augmentant le risque d’acquisition du VIH.
Dans les provinces et les territoires du Canada, des études ont démontré une corrélation entre l’incidence de la syphilis et la co-infection par le VIHNote de bas de page 78Note de bas de page 226. Une étude portant sur une éclosion de 72 cas de syphilis recensés à Ottawa en 2009-2010 a établi que 26 % des cas de syphilis infectieuse sont advenus chez des individus vivant avec le VIHNote de bas de page 148. Une étude transversale portant sur les cas de syphilis recensés entre 2006 et 2010 chez des hommes de Toronto indique que 47 % d’entre eux étaient porteurs du VIHNote de bas de page 221. Environ 48 % des 119 cas de syphilis oculaire recensés à Montréal (Québec) entre 2000 et 2015 étaient des personnes vivant avec le VIHNote de bas de page 227. Ces dernières années, la co-infection par le VIH et la syphilis a semblé plus prévalente dans les populations gbHARSAH du Canada comparativement à d’autres sous-groupesNote de bas de page 57Note de bas de page 73Note de bas de page 163Note de bas de page 167Note de bas de page 169. Des études canadiennes récentes portent à croire que les hommes de la population gbHARSAH qui ont moins de 30 ans et qui déclarent rencontrer un nombre élevé de partenaires, avoir des relations anales non protégées, consommer des drogues injectables ou consommer de l’alcool de façon problématique sont particulièrement à risque d’être co-infectés par le VIH et la syphilisNote de bas de page 72Note de bas de page 73Note de bas de page 167. En Colombie-Britannique, tous les individus ayant déclaré avoir reçu plus de trois diagnostics de syphilis entre 2005 et 2014 (n=30) appartenaient à la population gbHARSAH et la majorité (96 %) vivait avec le VIHNote de bas de page 78. L’infection par le VIH et les facteurs de risque associés semblent constituer un facteur de risque d’infection syphilitique et de réinfection syphilitique au Canada.
Il convient de noter que l’association entre le VIH et la syphilis ne s’applique pas à toutes les populations. Une étude transversale de 2009-2010 qui a porté spécifiquement sur les co-infections d’ITS chez 126 femmes afro-caribéennes vivant avec le VIH et 291 femmes séronégatives recrutées au centre-ville de Toronto a montré que la prévalence de la syphilis ne différait pas significativement selon le statut du VIH (0,8 % c. 0,3 %)Note de bas de page 73. De même, dans une étude menée à Winnipeg, tous les cas d’infection par la syphilis recensés dans la population féminine en 2014-2015 (n=17) ont été relevés chez des individus séronégatifsNote de bas de page 58. Les quelques études de petite envergure dont on dispose sur les cas de syphilis dans la population féminine portent à croire que les femmes ayant contracté la syphilis présentent un plus grand risque de co-infection par une ITS telle que la chlamydia que les hommes ayant contracté la syphilisNote de bas de page 58. Néanmoins, des liens entre l’infection par le VIH, la syphilis ainsi que la gonorrhée et la chlamydia ont été documentés tant chez les hommes que chez les femmes au CanadaNote de bas de page 72.
Enfin, aucune association notable n’a été relevée dans les études canadiennes qui ont évalué les répercussions du traitement antirétroviral du VIH ou de la suppression de la charge virale sur le risque de syphilis chez les personnes vivant avec le VIHNote de bas de page 72Note de bas de page 167.
Prophylaxie préexposition pour le VIH
Des préoccupations ont été soulevées à l’effet que la prophylaxie préexposition (PPrE) pourrait amener les individus à s’engager dans des pratiques sexuelles non protégées, ceux-ci jugeant le risque de contraction du VIH moindre. Cependant, très peu d’études canadiennes ont examiné la relation entre l’utilisation de la PPrE au VIH et le risque d’incidence de la syphilis. En outre, la mesure de telles associations est rendue difficile en raison des divers biais possibles. Par exemple, dans la mesure où la PPrE exige un dépistage régulier des ITS, les personnes traitées sont plus susceptibles que leurs pairs de subir un dépistage d’autres ITS. Une étude de 192 gbHARSAH de Montréal fait état d’un lien significatif entre la prescription de PPrE et le nombre cas d’ITS déclarés au total (chlamydia, gonorrhée et syphilis) dans la population gbHARSAH dans l’année suivant la prescription comparativement à l’année précédenteNote de bas de page 228. Cependant, après un ajustement de la fréquence des visites effectuées dans les 12 mois qui ont précédé ou suivi la prescription de PPrE, le lien entre le recours à ces traitements et l’infection par une ITS s’est avéré non significatif (rapport des taux d’incidence ajustés selon la covariable (RTINC) = 1,4, IC à 95 %: 0,98-1,96). De même, ce lien ne s’est pas maintenu lorsque les chercheurs ont examiné précisément le risque de contracter la syphilis (RTINC = 1,5, IC à 95 %: 0,6-3,4)Note de bas de page 228.
De même, une étude longitudinale australienne suivant 2 981 gbHARSAH ayant reçu de la PPrE quotidienne a révélé que l'incidence des ITS augmentait lorsque l’on a comparé les niveaux avant la prophylaxie et ceux après la prophylaxie. L’augmentation était plus grande pour la chlamydia (ratio du taux d’incidence ajusté = 1,12, IC 95 %: 1,02-1,23). Cependant, après un ajustement pour la fréquence des tests entre les périodes, aucun changement significatif de l'incidence de la syphilis n'a été observé dans le groupe de participantsNote de bas de page 229. Même si ces études n’ont pas réussi à démontrer une association, il devrait être mentionné que d’autres ont réussi à démontrer un lien entre la PPrE et les relations sexuelles non protégées ainsi qu’avec un risque accru d’ITSNote de bas de page 230Note de bas de page 231. Dans des communautés où la PPrE est couramment utilisée, l’utilisation du préservatif décline même chez les gbHARSAH n’ayant pas recours à la PPrENote de bas de page 231Note de bas de page 232. De même, une incidence plus élevée d'ITS et un délai plus court pour la première ITS symptomatique ont été observés dans une étude longitudinale américaine chez les gbHARSAH lorsqu’ils prenaient de la PPrE (n=365) par rapport au gbHARSAH n'utilisant pas la prophylaxie (n=730)Note de bas de page 233. Le ratio du taux d’incidence ajusté pour la syphilis précoce était de 2,9 (IC à 95 %: 1,5-5,6) lorsque l’on compare les utilisateurs de PPrE aux non-utilisateurs. Le délai avant la première ITS symptomatique était de 120 jours (IC à 95 %: 77-171) chez les utilisateurs de PPrE contre 185 jours (IC à 95 %: 163-256) chez les non-utilisateurs.
Autre co-infection par des ITSS
Au-delà du VIH, le lien entre la syphilis et la chlamydia et le risque de gonorrhée a également été exploré au Canada. Une étude portant sur 133 264 personnes ayant reçu un diagnostic de chlamydia ou de gonorrhée entre 2006 et 2017 en Colombie-Britannique a révélé que celles ayant reçu un diagnostic de syphilis par la suite étaient plus susceptibles d’être de sexe masculin, d’être porteuses du VIH ou d’avoir des antécédents de lymphogranulomatose vénérienneNote de bas de page 234. Un échantillon de cas de syphilis infectieuse recueilli chez des femmes de Winnipeg entre 2003 et 2015 montre que 24 % présentaient également une co-infection à la chlamydia, tandis que peu présentaient une infection au VIH (7 %) ou à la gonorrhée (4 %)Note de bas de page 58. Des études récentes suggèrent que la syphilis, la chlamydia et la co-infection par la gonorrhée seraient en hausse dans certaines populations du Canada. Par exemple, une étude comparant les cas identifiés de syphilis dans la population hétérosexuelle de Winnipeg (Manitoba) en 2017-2018 à ceux diagnostiqués en 2011-2012 a indiqué que la chlamydia était plus prévalente parmi les cas plus récents (23 % de co-infection en 2017-2018 c. 10 % en 2011-2012), tout comme la gonorrhée (21 % c. 3 %)Note de bas de page 151.
Enfin, une étude menée auprès de 4 139 gbHARSAH de Montréal (Canada) entre 2005 et 2018, n’a relevé aucun lien entre l’infection par le virus de l’hépatite C et une plus grande probabilité d’infection par la syphilis actuelle ou au cours de la vieNote de bas de page 235. Néanmoins, cette forme de co-infection a peu été étudiée.
Messages clés
- Les expériences impliquant de la violence et de la discrimination augmentent la probabilité d'un diagnostic récent de syphilis.
- Les problèmes de santé mentale, tels que l'anxiété et la dépression, ont été associés à une baisse de l'estime de soi et de l'efficacité personnelle dans la négociation de pratiques sexuelles à moindre risque.
- La consommation de méthamphétamine cristalline a été notée comme un facteur potentiel contribuant à l'augmentation des taux de syphilis, en particulier chez les gbHARSAH.
- L'utilisation irrégulière du préservatif et les partenaires sexuels multiples ont été systématiquement associés aux éclosions de syphilis au Canada.
5. Syphilis congénitale: tendances, déterminants et réponse
5.1 Tendances de la syphilis congénitale au Canada au cours des 25 dernières années
Selon les données du SCSMDO, le nombre de cas confirmés de syphilis congénitale déclarés était faible entre 1993 et 2004 au Canada et variait entre un à quatre cas par an, ce qui correspond à un taux de 0,3 à 1,2 cas pour 100 000 naissances vivantes (Figure 33). Depuis 2004, le nombre de cas signalés a chaque année a fluctué. Le plus grand nombre de cas a été signalé en 2009 (dix cas). Le nombre de cas de syphilis congénitale a diminué entre 2013 et 2014, mais n'a cessé d'augmenter depuis. Sept cas confirmés de syphilis congénitale ont été rapportés en 2017 (1,9 cas pour 100 000 naissances vivantes). En 2018, le nombre de cas a plus que doublé, pour atteindre 17 cas confirmés (4,6 pour 100 000 naissances vivantes). Le nombre de cas en 2019 devrait dépasser 50 cas. De plus amples détails sur les tendances récentes relatives à la syphilis congénitale sont présentés dans la Section 5.2 ci-dessous.
L'OMS définit les femmes en âge de procréer comme étant âgées de 15 à 49 ans. Cependant, le SCSMDO utilisant des groupes d’âge différents, le calcul de taux pour ce groupe d’âge n’est pas possible. En conséquence, la tranche d’âge des 15-39 ans dans le CSSMDO est utilisée pour définir le fait pour une femme d’être en âge de procréer, bien que cela sous-estime le nombre réel de femmes en âge de procréer. Au fil du temps, le taux de syphilis congénitale était corrélé de manière générale au taux de syphilis infectieuse chez les femmes en âge de procréer, lequel était relativement faible dans les années 1990 et a augmenté de façon constante jusqu'à atteindre un pic en 2018 avec 19,0 cas pour 100 000 femmes, plus du triple du taux de 6,2 cas pour 100 000 femmes rapportés en 2017 (Figure 33, Annexe G). Le taux global de syphilis chez les femmes a atteint 7,0 cas pour 100 000 femmes en 2018, contre seulement 2,4 cas pour 100 000 femmes en 2017. Ces données mettent en évidence le risque accru de transmission verticale de la syphilis au sein de la population.
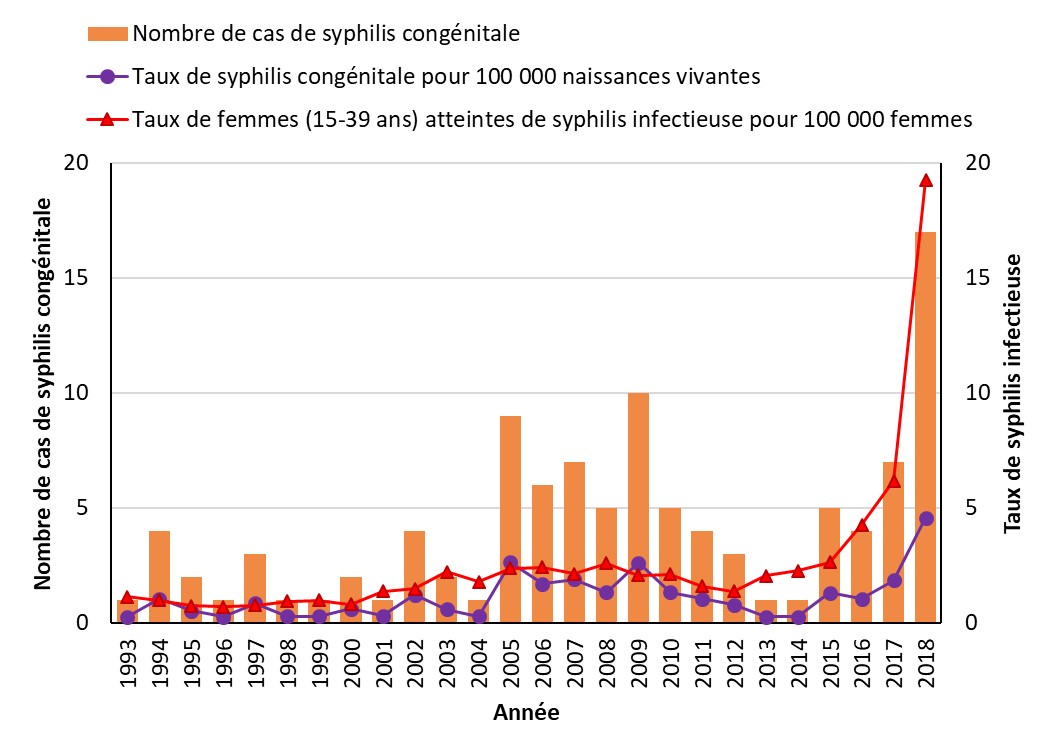
Figure 33 - Équivalent textuel
Ce graphique montre le nombre et les taux de syphilis congénitale chez les femmes en âge de procréer au Canada de 1993 à 2018. L'axe horizontal montre les années civiles de 1993 à 2018. L'axe vertical montre le nombre de cas, les taux de syphilis congénitale par 100 000 naissances vivantes et le taux de syphilis infectieuse chez les femmes pour 100 000 personnes par année civile.
| Année | Nombre de cas de syphilis congénitale | Taux de syphilis congénitale pour 100 000 naissances vivantes | Taux de femmes (15-39 ans) atteintes de syphilis infectieuse pour 100 000 femmes |
|---|---|---|---|
| 1993 | 1 | 0,3 | 1,1 |
| 1994 | 4 | 1,0 | 1,0 |
| 1995 | 2 | 0,5 | 0,7 |
| 1996 | 1 | 0,3 | 0,7 |
| 1997 | 3 | 0,9 | 0,8 |
| 1998 | 1 | 0,3 | 0,9 |
| 1999 | 1 | 0,3 | 1,0 |
| 2000 | 2 | 0,6 | 0,8 |
| 2001 | 1 | 0,3 | 1,4 |
| 2002 | 4 | 1,2 | 1,5 |
| 2003 | 2 | 0,6 | 2,2 |
| 2004 | 1 | 0,3 | 1,8 |
| 2005 | 9 | 2,6 | 2,4 |
| 2006 | 6 | 1,7 | 2,4 |
| 2007 | 7 | 1,9 | 2,1 |
| 2008 | 5 | 1,3 | 2,6 |
| 2009 | 10 | 2,6 | 2,1 |
| 2010 | 5 | 1,3 | 2,1 |
| 2011 | 4 | 1,1 | 1,6 |
| 2012 | 3 | 0,8 | 1,4 |
| 2013 | 1 | 0,3 | 2,1 |
| 2014 | 1 | 0,3 | 2,3 |
| 2015 | 5 | 1,3 | 2,6 |
| 2016 | 4 | 1,0 | 4,3 |
| 2017 | 7 | 1,9 | 6,2 |
| 2018 | 17 | 4,6 | 19,3 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
5.2 Situation dans les provinces et les territoires
Au fil du temps, l'incidence de la syphilis congénitale au Canada a varié d'une province et d'un territoire à l'autre. Entre 2016 et 2019, sept provinces et un territoire ont publié des rapports contenant des informations relatives aux cas de syphilis congénitale. Parmi celles-ci, deux provinces — le Manitoba et le Québec — ont décrit l'information sur les facteurs de risque maternels. Aucune information sur la syphilis congénitale n'était accessible au public pour la Saskatchewan, la Nouvelle-Écosse, l'Île-du-Prince-Édouard, le Yukon et le Nunavut. Il est à noter que les données de surveillance nationale ne présentent que des cas confirmés. Plusieurs cas probables ont été signalés dans diverses juridictions (l’Alberta, la Saskatchewan, le Manitoba et Québec ont tous des définitions de cas probables pour la syphilis congénitale précoce). La révision des définitions de cas nationales de syphilis débutera en 2020.
5.2.1 Région du Pacifique: Colombie-Britannique
De 2008 à 2017, cinq cas de syphilis congénitale ont été rapportés au SCSMDO par la Colombie-Britannique. Dans le rapport STI de 2016 du BCCDC, il est indiqué que le nombre de tests syphilis prénatale réalisé chaque année a augmenté de manière constante et que plus de 51 377 tests prénataux de syphilis ont été réalisés en 2016, entraînant l'identification de huit cas de syphilis maternelle, qui n’ont pas entraîné de syphilis congénitaleNote de bas de page 92. En 2019, deux cas de syphilis congénitale ont été rapportés en Colombie-Britannique, faisant de ces cas les premiers signalés depuis 2013Note de bas de page 236.
5.2.2 Région des Prairies: Alberta, Saskatchewan et Manitoba
En Alberta, un cas confirmé de syphilis congénitale a été signalé au SCSMDO entre 2015 et 2016. En 2017, quatre cas confirmés de syphilis congénitale précoce et trois cas probables de syphilis congénitale ont été signalés dans la provinceNote de bas de page 94. En 2018, le nombre de cas confirmés et probables en Alberta avait doublé (huit cas confirmés — dont un mort-né — et six cas probables). Selon des données préliminaires, en 2019, un total de 40 cas de syphilis congénitale comprenant des cas confirmés, probables et mort-nés ont été rapportés dans la province, parmi lesquels plus de 30 cas ont été identifiés dans la région d’EdmontonNote de bas de page 237. Certains des facteurs de risque associés à ces cas comprenaient l'itinérance, le logement précaire et la consommation de substancesNote de bas de page 238. La plupart des femmes n'avaient pas reçu de soins prénataux ou ne les avaient pas reçus suffisamment tôt pour empêcher la transmission verticale de l'infection.
De 2008 à 2017, la Saskatchewan a signalé un cas de syphilis congénitale au SCSMDO. Selon les communiqués de presse de la Saskatchewan de 2019, des cas récents de syphilis ont été signalés chez des femmes enceintes; cependant, les cas ont reçu un traitement médical, ce qui a empêché la transmission verticale de l'infection, et aucun cas congénital de syphilis n'a été signalé au cours des cinq premiers mois de 2019Note de bas de page 239.
En 2015, le gouvernement du Manitoba a signalé un cas de syphilis congénitale, le premier cas dans la province depuis plus de 30 ansNote de bas de page 53Note de bas de page 240. En 2017, un autre cas a été identifiéNote de bas de page 241. En date du 25 février 2019, le gouvernement du Manitoba a informé les fournisseurs de soins de santé qu’au moins dix nourrissons ont été traités de la syphilis congénitale au cours des six mois précédents (entre septembre 2018 et février 2019), et que la consommation de substances et le manque de soins prénataux étaient des facteurs de risque associés aux cas identifiésNote de bas de page 109. Jusqu'à présent, en 2019, le nombre de cas de syphilis congénitale déclarés par le Manitoba est parmi les plus élevés de toutes les provinces et tous les territoires au Canada.
5.2.3 Région du Centre: Ontario et Québec
De 2008 à 2017, l'Ontario a déclaré dix cas confirmés de syphilis congénitale au SCSMDO. Un cas a été signalé en 2018, suivi de deux cas supplémentaires identifiés entre janvier et août 2019Note de bas de page 112Note de bas de page 242Note de bas de page 243. Bien que le Bureau de santé publique de l'Ontario du Nord-Ouest (situé à la frontière du Manitoba) ait connu une épidémie de syphilis infectieuse en 2019, aucun cas de syphilis congénitale n’a été signalé dans cette région entre janvier et mars 2019Note de bas de page 184Note de bas de page 244
De 2008 à 2017, cinq cas confirmés de syphilis congénitale ont été signalés au SCSMDO par le Québec. Les plus récentes données provinciales indiquent que trois cas de syphilis congénitale ont été déclarés en 2016, suivis d'un cas en 2017, d’un cas en 2018 et de deux cas en 2019Note de bas de page 121Note de bas de page 122. Le manque de soins prénataux ou le retard des soins et des traitements prénataux sont des facteurs décrits dans la plupart des cas diagnostiqués entre 2016 et 2018.
5.2.4 Région de l'Atlantique: Nouveau-Brunswick, Nouvelle-Écosse, Île-du-Prince-Édouard et Terre-Neuve-et-Labrador
Aucun cas de syphilis congénitale n’a été rapporté au SCSMDO en Nouvelle-Écosse, à l’Île-du-Prince-Édouard et à Terre-Neuve-et-Labrador entre 2008 et 2017. Au cours de la même période, le Nouveau-Brunswick a signalé deux cas de syphilis congénitale au SCSMDO incluant un cas survenu en 2017Note de bas de page 124. En 2018, un cas de syphilis congénitale a été identifié par la Région sanitaire de l’est de Terre-Neuve-et-LabradorNote de bas de page 245.
5.2.5 Région du Nord: Yukon, Territoires du Nord-Ouest et Nunavut
De 2008 à 2017, le Yukon et le Nunavut n'ont signalé aucun cas de syphilis congénitale, tandis que les Territoires du Nord-Ouest avaient signalé deux cas au SCSMDO au cours de cette période. En 2019, les services de santé et les services sociaux des Territoires du Nord-Ouest ont signalé un autre cas de syphilis congénitale — la même année à laquelle le territoire a déclaré une éclosion de syphilis panterritorialeNote de bas de page 135Note de bas de page 137.
5.3 Facteurs liés aux tendances canadiennes
Très peu de publications au Canada ont rapporté des informations sur les déterminants et les facteurs de risque associés à la syphilis maternelle ou congénitale, ou sur les caractéristiques des femmes qui ont recours ou non aux soins prénataux. Les publications actuelles qui proviennent principalement de la Colombie-Britannique, de l’Alberta, du Manitoba, de l’Ontario et du Québec offrent quelques indications sur les déterminants potentiels de la syphilis congénitale au Canada, mais les éléments scientifiques disponibles demeurent limités et pourraient ne pas être représentatifs de l'ensemble du pays. En conséquence, la section suivante qui résume ce qui a été publié dans la littérature grise et dans les articles scientifiques révisés par les pairs entre 2009 et 2019 doit être interprétée avec prudence. La Figure 34 résume les facteurs de risque documentés de la syphilis maternelle et congénitale au Canada.
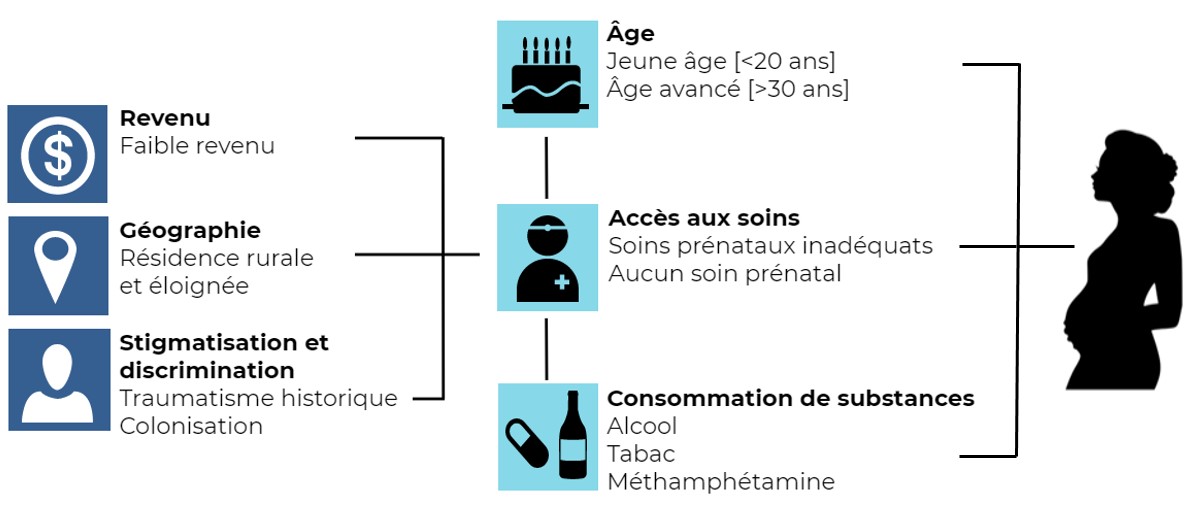
Figure 34 - Équivalent textuel
Le revenu revenu (faible revenu), la géographie (résidence rurale et éloignée) et la stigmatisation et la discrimination (traumatisme historique et colonisation) affectent tous l’accès aux soins (soins prénataux inadéquats ou aucun soin prénatal). En plus de l’accès aux soins, l’âge (jeune âge [<20 ans] ou âge avancé[>30 ans]) et la consommation de substances (alcool, tabac, méthamphétamine) sont les facteurs de risque les plus fréquemment rapportés de syphilis maternelle et de syphilis congénitale.
Remarque: Les études existantes de 2009 à 2019 ont été menées en Colombie-Britannique, en Alberta, au Manitoba, en Ontario et au Québec.
5.3.1 Accès aux soins
Les LDCITS de l’ASPC recommandent un dépistage universel pendant la grossesse. Le dépistage initial de la syphilis doit être effectué au premier trimestre ou lors de la première visite prénatale. Dans les régions qui connaissent une résurgence de la syphilis ou chez les femmes à risque accru de syphilis, il faut envisager de répéter le dépistage au troisième trimestre (28 et 32 semaines) et de nouveau lors de l’accouchementNote de bas de page 11. Enfin, toute personne qui accouche d'un enfant mort-né après 20 semaines de gestation doit subir un dépistage de la syphilis. Il est important de noter que les lignes directrices de dépistage provinciales et territoriales peuvent varier d’une juridiction à l’autre, et ont préséance sur les recommandations des LDCITS.
L'accès à des soins prénataux appropriés, y compris le dépistage de la syphilis et un traitement rapide et efficace, a été identifié comme l’une des interventions clés pour prévenir la syphilis maternelle et congénitaleNote de bas de page 246. En effet, le manque d’accès aux soins est l’un des facteurs de risque les plus fréquemment rapportés quant à l’incidence de la syphilis congénitale. La survenue de cas congénitaux pourrait indiquer des occasions manquées de prévention.
Une étude de la Colombie-Britannique sur le recours au dépistage prénatal de la syphilis et sur la détection de cas dans une cohorte de femmes âgées de 16 à 45 ans (n=233 203) a révélé qu'entre 2007 et 2011, le recours au dépistage prénatal de la syphilis était élevé dans la province (plus de 90 % des femmes enceintes ont été testées au moins une fois, ce qui était conforme aux directives provinciales) et s’est amélioré chaque annéeNote de bas de page 236Note de bas de page 247. En 2011, 96 % (n=44 614) des femmes qui ont reçu des tests prénataux ont été testées pour la syphilis, une augmentation statistiquement significative par rapport à 2007 (91 % testé, n=42 154, valeur p<0,001)Note de bas de page 247. Cependant, 41 % (n=19) des cas de syphilis maternelle détectés entre 2010 et 2016 en Colombie-Britannique (n=46) ont été diagnostiqués au cours du deuxième ou du troisième trimestre ou à l'accouchementNote de bas de page 248, soulignant l'importance potentielle de la répétition du dépistage pendant la grossesse ou à l'accouchement.
En 2009, l'Alberta a mis en œuvre des directives de dépistage de la syphilis qui recommandaient un dépistage universel et répété tout au long de la grossesse (au premier trimestre, à la mi-gestation et à l'accouchement). Dans une étude portant sur toutes les grossesses résultant en un enfant vivant ou mort-né entre 2010 et 2011 en Alberta, 1,5 % des femmes enceintes n’ont reçu aucun dépistage de la syphilis et 98,5 % avaient reçu au moins un test de dépistage prénatal — parmi lesquelles 1,5 % de ces cas n’ont reçu ce dépistage qu'au moment de l'accouchementNote de bas de page 246. Seules 20,7 % (n=20 624) de toutes les femmes enceintes avaient reçu des tests de dépistage prénataux de la syphilis aux trois moments recommandésNote de bas de page 246. Comparativement aux femmes qui avaient subi un dépistage de la syphilis aux trois moments recommandés, les femmes sous-testées étaient plus susceptibles de ne pas avoir reçu de soins prénataux, ou d'avoir reçu des soins prénataux uniquement par une sage-femme ou par une combinaison de sages-femmes et de médecins (par rapport aux soins dispensés par un médecin uniquement). Les auteurs suggèrent que l'association observée entre les soins prénataux par une sage-femme et la probabilité plus faible de répétition du dépistage peut être due à un faible risque d’infection syphilitique perçu par les sages-femmes ou leurs patientes, ou en raison de la réticence potentielle de la clientèle à subir le dépistage, parmi plusieurs autres procédures médicalesNote de bas de page 246.
Au Québec, pour un des trois cas confirmés en 2016, la mère n'avait pas reçu de soins prénataux. Dans un autre de ces cas, la mère a été testée négative pour la syphilis au début de sa grossesse et n'a pas été testée une deuxième fois, car elle n'avait pas présenté de symptômes liés à la syphilis ni signalé de nouveaux partenaires. Dans ce dernier cas, la mère et l'enfant ont reçu un résultat positif pour la syphilis un mois après l'accouchement. Dans le troisième cas, la mère a été testée positive au début de sa grossesse, mais n'a subi un traitement que deux semaines avant l'accouchementNote de bas de page 122. En 2017, la mère du cas n'a reçu aucun soin prénatal. En 2018, la mère d’un des cas n'a reçu aucun soin prénatal avant la 31e semaine de grossesse, et n’a subi un dépistage de la syphilis qu'au cours de la 35e semaine de grossesse. Pour les cas étant advenus en 2019, une des mères n’avait pas reçu de soins prénataux et le diagnostic a été posé au moment de l’accouchement, tandis que la deuxième mère a reçu un résultat négatif pour la syphilis tôt dans sa grossesse, mais ne s’est pas présentée aux visites prénatales subséquentesNote de bas de page 121.
Il existe des inégalités dans l'accès aux soins prénataux selon l'origine ethnique. En Alberta en 2010 et 2011, les femmes des Premières Nations étaient plus susceptibles de ne pas avoir reçu les trois tests de dépistage prénatal recommandés pour la syphilis par rapport aux femmes qui n'ont pas déclaré être membres des Premières Nations (RCA=1,78, IC à 95 %: 1,62-1,96, n=99 609)Note de bas de page 246. Sur les 17 cas confirmés et trois cas probables de syphilis congénitale nés dans la zone de santé d'Edmonton en Alberta entre 2002 et 2010, 65 % (n=13) sont nés de mères s’identifiant comme Premières Nations, Métisses ou InuitesNote de bas de page 249. Les éclosions de syphilis à Winnipeg, une ville particulièrement touchée, ont vu un nombre disproportionné de cas chez les femmes autochtonesNote de bas de page 210. La colonisation a contribué aux inégalités en matière de santé auxquelles les peuples autochtones sont confrontés aujourd'hui par le biais de la discrimination systémique dans la société, dans le système de justice pénale, dans les soins de santé et en matière d’emploiNote de bas de page 250. Comme mentionné à la Section 4.2 en raison des suites de la colonisation et de la dépossession structurelle, les peuples autochtones du Canada sont souvent confrontés à la stigmatisation, à la discrimination, à la violence, à la méfiance à l'égard des systèmes de soins de santé et à des problèmes de santé concomitants comme le VIH et la consommation de substances, ce qui les rend plus à risque d’ITSSNote de bas de page 174. La dynamique inégale du pouvoir créée par la colonisation et renforcée par le colonialisme en cours est un important facteur de stigmatisation. Le comportement interpersonnel discriminatoire des professionnels de la santé, ainsi que la formation eurocentrique des professionnels de la santé, ont entraîné une diminution de la recherche ou l'évitement des services de santé ainsi qu’à une moindre qualité de services reçus par les peuples autochtonesNote de bas de page 251. Les impacts sexospécifiques de la colonisation ainsi que les systèmes patriarcaux et les possibilités d'éducation inéquitables ont conduit à la marginalisation des femmes autochtones et à leur risque accru aux infections sexuellement transmissiblesNote de bas de page 210. En conséquence, des facteurs associés à un risque élevé d'infection à la syphilis tels que l'utilisation de méthamphétamines et les rapports sexuels de survie ont été observés chez les femmes autochtonesNote de bas de page 210.
Des études indiquent également que des retards dans le traitement de la syphilis maternelle après le diagnostic peuvent contribuer au risque de syphilis congénitale. Une étude sur la gestion des sérologies prénatales positives menée de 2009 à 2010 dans une clinique d'ITS à Calgary en Alberta (n=48 dossiers médicaux révisés) a noté que bien que le temps moyen nécessaire pour contacter et informer les patients de leur diagnostic était assez court (un ou deux jours), le délai moyen de réception de la première dose de traitement a été plus long (neuf à 20 jours en moyenne), soulignant la nécessité d'améliorer le suivi et l'accompagnement des patients atteintsNote de bas de page 252. Une autre étude basée en Alberta, dans la zone sanitaire d'Edmonton, a noté que des 17 cas confirmés et trois cas probables de syphilis congénitale nés entre 2002 et 2010, 30 % des cas (n=6) sont nés de mères qui ont reçu le traitement pour la syphilis avant l'accouchement, mais pour qui le traitement a été jugé inadéquat et 70 % (n=14) ont reçu un traitement postnatal uniquementNote de bas de page 249.
5.3.2 Âge
Trois études récentes en Alberta et en Colombie-Britannique suggèrent que les groupes en âge de procréer les plus jeunes et les plus âgés inclus dans leurs études pourraient être les plus à risque de syphilis maternelle, et donc de transmission verticale. Dans une étude menée en Colombie-Britannique (n=233 203), les taux de diagnostic maternel les plus élevés ont été observés dans les groupes d'âge le plus jeune (16-20 ans) et le plus âgé (41-45 ans); cependant, ces différences n'étaient pas statistiquement significativesNote de bas de page 247. De même, l'Alberta a connu une augmentation statistiquement significative de la proportion de spécimens positifs pour la syphilis recueillis par le dépistage prénatal chez les femmes de 30 ans et plus entre 2002 et 2016Note de bas de page 253. En Alberta, les femmes enceintes les plus jeunes (<20 ans) et les plus âgées (≥40 ans) en 2010-2011 étaient moins susceptibles d'avoir subi un dépistage de la syphilis aux trois périodes recommandées par la province (au premier et au troisième trimestre ainsi qu’à l'accouchement) (n=99 609)Note de bas de page 246.
5.3.3 Revenu
Bien que peu d'études aient exploré la relation entre le faible revenu et la probabilité de recours au dépistage prénatal de la syphilis ainsi que le risque de syphilis congénitale, des données provenant de l'Alberta suggèrent qu'un revenu plus faible pourrait être associé à une probabilité moindre de subir un dépistage prénatal répété (au premier et au troisième trimestre ainsi qu’à l'accouchement), et ce, lorsqu'un dépistage universel répété est recommandé (n=264 737)Note de bas de page 246. Cela est en accord avec les résultats d'une étude menée en Ontario selon laquelle un revenu plus faible, en particulier dans les régions à faible revenu, a été associé à une probabilité plus faible de recours au dépistage prénatal pour les tests de dépistage assurés par l'ÉtatNote de bas de page 254.
5.3.4 Géographie
Les informations sur le risque de syphilis maternelle et congénitale chez les individus vivant dans les zones urbaines par rapport aux zones rurales sont limitées. Des données provenant de l'Alberta suggèrent que le fait de vivre dans des régions rurales peut être associé à une probabilité moindre de subir un dépistage prénatal répété lorsqu'un dépistage répété universel est recommandé. La probabilité de ne pas avoir passé les trois tests était environ quatre fois plus élevée dans les régions rurales et éloignées que dans les régions métropolitaines (n=99 609, RCA : 3,61, IC à 95 %: 3,10-4,20)Note de bas de page 246. Cela concorde avec des observations en Ontario (n= 264 737) selon lesquelles résider dans des régions plus rurales ou éloignées est associée à une probabilité plus faible de recours au dépistage prénatal pour les tests de dépistage assurés par l'ÉtatNote de bas de page 254.
5.3.5 Origine ethnique
Des disparités ethniques ont également été observées en Colombie-Britannique. Dans une étude des cas de syphilis maternelle en Colombie-Britannique entre 2010 et 2016, près de la moitié de tous les cas de syphilis maternelle (46 %) ne se sont pas identifiés comme étant caucasiens. De tous les cas de syphilis maternelle identifiés au cours de cette dernière période (n=45), 20 % étaient identifiés comme asiatiques, 13 % comme autochtones, 11 % comme sud asiatiques et 2 % identifiés comme noirs; tandis que 24 % se sont identifiés comme étant caucasiensNote de bas de page 248. Ces données étaient manquantes dans 30 % des cas. Cette surreprésentation des femmes des minorités ethniques parmi les cas de syphilis maternelle diverge de ce qui a été traditionnellement observé pour les cas chez les hommes au Canada. En effet, chez ces derniers, une majorité des cas de syphilis infectieuse (40 % à 70 %) aurait été observée parmi les hommes qui s'identifient comme caucasiens Note de bas de page 92Note de bas de page 167. Cependant, les données sur l’origine ethnique sont rarement collectées par la plupart des juridictions en ce qui a trait aux ITSS. Comme décrit dans la section sur l'accès aux soins ci-dessus, en raison des séquelles de la colonisation et de la privation structurelle, les peuples autochtones ont un accès limité à des soins de qualité. Cela pourrait expliquer pourquoi les femmes autochtones semblent touchées de manière disproportionnée par la syphilis maternelle ou la syphilis congénitale chez leurs nourrissonsNote de bas de page 210Note de bas de page 251.
5.3.6 Statut d'immigration
Les données liées au statut d'immigration et au risque de syphilis congénitale sont rares. Une étude basée en Colombie-Britannique entre 2010 et 2016 suggère que jusqu'à un tiers (29 %, n=13) des cas de syphilis maternelle étaient soit nés à l'extérieur du Canada ou avait un partenaire provenant d’un pays en développementNote de bas de page 92. Ceci est en accord avec les données préliminaires du Québec, qui suggèrent que le contact sexuel avec un partenaire qui pourrait avoir des relations sexuelles à l'étranger peut être un facteur de risque contribuant au risque de syphilis chez les femmes dans la provinceNote de bas de page 122.
5.3.7 Partenariats sexuels
Pour les femmes enceintes, la présence de partenaire semble être un corrélat important du suivi du dépistage. Une étude menée en Alberta en 2010-2011 a révélé que les femmes qui n'étaient pas mariées étaient plus susceptibles d'être sous-dépistées pour la syphilis, tel que défini par la recommandation de la province de dépistage universel au cours des premiers et troisièmes trimestres de même qu’à l'accouchement (n=99 609, RCA =1,09, IC à 95 %: 1,04-1,13)Note de bas de page 246.
Bien qu'un nombre plus élevé de partenaires sexuels et de rapports sexuels occasionnels soient des facteurs de risque connus pour le risque de syphilis en général, très peu d'études décrivent le rôle potentiel de ces facteurs dans la détermination du risque de syphilis maternelle ou congénitale. Parmi les cas de syphilis maternelle identifiés en Colombie-Britannique entre 2010 et 2016 (n=45), 13 % (n=6) ont déclaré avoir eu deux partenaires ou plus au cours de l'année précédente et parmi lesquels les deux tiers (n=4) ont déclaré avoir eu des relations sexuelles occasionnelles avec plus de quatre partenaires au cours de l'année précédenteNote de bas de page 248. Ainsi, bien que ces comportements puissent être associés à un risque élevé, ils ne sont pas très répandus parmi les cas signalés.
Enfin, en ce qui concerne les pratiques sexuelles et les partenariats, il est important de considérer dans quelle mesure le risque des femmes enceintes peut être attribué aux comportements et aux expositions de leurs partenaires. Par exemple, au Québec, on a estimé qu'entre 2010 et 2011 (n=51), le facteur de risque le plus courant signalé par les cas de syphilis féminine (51 % des cas) était d'avoir eu des relations sexuelles avec un partenaire à risque. Le niveau de risque du partenaire a été déterminé selon qu'il s'agissait d'un homme ayant eu des relations sexuelles avec d'autres hommes, ayant déclaré avoir consommé des substances, avoir été un travailleur du sexe, avoir eu plusieurs autres partenaires ou avoir eu des relations sexuelles à l'étrangerNote de bas de page 122.
5.3.8 Travail du sexe
Peu d'études disponibles ont fait état du travail du sexe comme facteur de risque potentiel de syphilis maternelle ou congénitale. En Colombie-Britannique entre 2010 et 2016, seulement 2 % (n=1) des cas de syphilis maternelle ont déclaré avoir fait du commerce du sexeNote de bas de page 248. Aucune information n'a été fournie concernant le type d'activités de travail du sexe ou la fréquence du travail du sexe. Bien que la pratique du travail du sexe ait été un facteur de risque connu au cours des éclosions antérieures au Canada, les données existantes ne suggèrent pas qu'il joue un rôle aussi important dans le contexte épidémiologique actuelNote de bas de page 218.
5.3.9 Consommation de substances
Les rapports préliminaires du Manitoba suggèrent que la consommation de substances peut être un facteur contributif aux cas de syphilis congénitale observés dans la province en 2019Note de bas de page 109Note de bas de page 255. En effet, parmi les 16 cas confirmés et les 12 cas probables de syphilis congénitale signalés au Manitoba de janvier 2015 à juillet 2019, la consommation de substances, y compris la méthamphétamine cristalline, a été rapportée par 50 % des mèresNote de bas de page 256. Étant donné que les questions sur la consommation de substances ne sont pas toujours posées, il est probable que la consommation de substances chez les femmes enceintes atteintes de syphilis soit sous-estimée. En Alberta, l'itinérance, le logement précaire et des antécédents de consommation de substances étaient associés à la plupart des 40 cas de syphilis congénitale signalés dans la province en 2019Note de bas de page 238. La consommation de substances peut être un déterminant important de la syphilis congénitale en partie en raison de sa corrélation avec une diminution des tests de dépistage prénataux. En Alberta, les femmes qui ont déclaré fumer ou consommer de l'alcool pendant la grossesse étaient plus susceptibles de ne déclarer aucun test de syphilis prénatal ou de déclarer un dépistage tardifNote de bas de page 246. L'hésitation à recevoir des soins prénataux pourrait être encore plus grande pour les personnes qui utilisent des drogues illicites. Les personnes qui consomment des substances sont souvent confrontées à la stigmatisation dans les établissements de santé en raison d'un manque de formation en réduction des méfaits de la part des professionnels de la santé. Cette stigmatisation a entraîné une diminution du recours aux soins de santé et une mauvaise qualité des services de santé et des services sociaux pour les personnes qui consomment des droguesNote de bas de page 251.
La prévalence de la consommation de substances en tant que facteur de risque semble toutefois varier selon les juridictions. Par exemple, en Colombie-Britannique, seulement 9 % (n=4) des cas de syphilis maternelle identifiés entre 2010 et 2016 ont déclaré une consommation de substancesNote de bas de page 248.
5.4 Comparaison entre les tendances récentes au Canada et celles d’autres pays
5.4.1 Australie
En Australie, le taux de syphilis congénitale a fluctué au cours de la dernière décennie. Contrairement au Canada, la définition de cas de la syphilis congénitale en Australie comprend autant les cas de syphilis acquise congénitalement chez les nourrissons et les enfants (qu’ils soient précoces ou tardifs) que les mortinaissances syphilitiques. Dans l'ensemble, 44 cas de syphilis congénitale ont été signalés entre 2008 et 2017, dont la majorité (60 %, n=26) sont nés de mères identifiées comme autochtones (notamment Autochtones et population insulaire du détroit de Torres). En 2017 en particulier, 71 % des cas (5/7 cas) sont nés de mères identifiées comme Autochtones, ce qui correspond à un taux de 26,9 cas pour 100 000 naissances vivantes dans cette population. Parmi les mères non autochtones, trois cas congénitaux ont été confirmés, ce qui correspond à un taux de 1 cas pour 100 000 naissances vivantes. De 2008 à 2017, les taux de syphilis congénitale parmi la population non autochtone australienne étaient légèrement inférieurs au taux moyen canadien de syphilis congénitale (1,86 cas pour 100 000 naissances vivantes en 2017)Note de bas de page 85. Les deux pays sont similaires dans leur observation des inégalités quant au risque de syphilis maternelle et congénitale risque selon l'ascendance autochtone Note de bas de page 85Note de bas de page 246Note de bas de page 257. Les Autochtones et les Insulaires du détroit de Torres sont touchés de manière disproportionnée par les ITS comparativement aux populations non autochtones en raison d'un manque d'accès au dépistage et au traitement et d’une exposition plus fréquente à des environnements et situations dans lesquels il existe un risque accru d'exposition aux ITSNote de bas de page 85.
En 2017, le taux de syphilis infectieuse chez les femmes de tous âges a atteint 5,5 cas pour 100 000 femmes en Australie. Les taux récents (2015-2017) de syphilis infectieuse chez les femmes sont donc légèrement plus élevés en Australie qu'au Canada, où un taux de 2,4 cas pour 100 000 femmes a été observé en 2017. Toutefois, les taux australiens comprennent à la fois les cas probables et les cas confirmés de syphilis infectieuse contrairement au Canada pour lequel seuls des cas confirmés sont signalésNote de bas de page 85.
5.4.2 Union européenne
Dans l'ensemble, les taux de syphilis congénitale parmi les pays de l'UE et de l'Espace économique européen ont diminué depuis 2005 et sont globalement comparables aux taux au CanadaNote de bas de page 258. En 2017, 36 cas de syphilis congénitale ont été signalés dans l'UE et dans l'Espace économique européen sur un total de 23 États membres, ce qui correspond à un taux brut de 1,1 cas pour 100 000 naissances vivantes. Il convient de noter que ces valeurs pourraient être une sous-estimation, car des informations manquaient dans huit pays. Il convient également de noter que les définitions de cas varient d'un pays européen à l'autre. Bien que la majorité des pays aient rapporté des données sur la syphilis conformément aux définitions de cas de l'UE lors de la dernière collecte de données, cinq pays ont eu recours à des définitions de cas nationales et cinq autres n'ont pas indiqué les définitions utilisées. Tout comme les définitions de cas canadiennes, les définitions de cas de syphilis congénitale de l'UE n'incluent pas les mortinaissances, les avortements ou les décès fœtaux et n'incluent que les cas de moins de deux ansNote de bas de page 258. En 2017, des cas confirmés ont été signalés en Bulgarie (n=14), en Roumanie (n=6), au Portugal (n=4), en Allemagne (n=3), en Hongrie (n=3), en Espagne (n=2), en République tchèque (n=1), en Irlande (n=1), en Lituanie (n=1) et en Pologne (n=1). Ces chiffres correspondent à des taux de syphilis congénitale qui varient de 0,3 cas pour 100 000 naissances vivantes (Pologne) à 21,5 cas pour 100 000 naissances vivantes (Bulgarie)Note de bas de page 258.
Dans l'ensemble, les taux de syphilis infectieuse chez les femmes de tous âges ont également diminué dans l'UE et dans l'Espace économique européen depuis 2005Note de bas de page 258. En 2015, le taux chez les femmes était de 1,3 cas pour 100 000 femmes, avant d'augmenter légèrement à 1,4 cas pour 100 000 femmes en 2017Note de bas de page 259. À ce titre, les taux de syphilis infectieuse féminine de l'UE et de l'Espace économique européen de 2017 étaient inférieurs à la moyenne canadienne cette année-là (2,4 cas pour 100 000 femmes).
En Europe, les facteurs de risque associés à la syphilis maternelle comprenaient: (1) les comportements sexuels à haut risque et/ou la consommation de drogues, (2) un historique d'incarcération, (3) un faible revenu et le jeune âge (4), l'ethnicité est-européenne et (5) des facteurs liés à la capacité du système de santé à identifier et traiter l'infection à syphilis pendant la grossesseNote de bas de page 258.
5.4.3 Royaume-Uni
Au R.-U., le nombre de cas de syphilis congénitale a augmenté depuis 2011. Entre 2010 et 2017, 21 cas de syphilis congénitale ont été signalés en Angleterre, dont six cas en 2016-2017. Parmi ces cas, 57 % (12/21 cas) n'avaient pas subi de dépistage prénatal de la syphilis. Parmi celles qui ont reçu un dépistage (43 % de tous les cas, 9/21 cas), 77 % (7/9 cas) avaient reçu un résultat de test négatif au cours de leur premier trimestre, ce qui suggère que ces mères ont contracté l'infection plus tard dans leur grossesse.
Entre 2010 et 2015, le nombre de cas déclarés correspondait à un taux annuel variant entre 0,1 et 1,5 cas pour 100 000 naissances vivantes, ce qui est légèrement inférieur à la moyenne canadienneNote de bas de page 260. En 2017, le taux de syphilis infectieuse parmi toutes les femmes en Angleterre était de 1,5 pour 100 000 femmes — inférieur à la moyenne canadienne cette année-là (2,4 pour 100 000 femmes)Note de bas de page 261. Les comparaisons entre les taux canadiens et britanniques doivent être interprétées avec prudence, car les définitions de cas de la syphilis utilisées au R.-U. n’étaient pas disponibles au moment de la rédaction du présent rapport.
5.4.4 États-Unis
La définition de cas du CDC pour la syphilis congénitale utilisée à des fins de déclaration comprend les cas de syphilis acquise congénitale chez les nourrissons et les enfants, ainsi que les mortinaissances syphilitiques. De plus, les nourrissons nés d'une mère non traitée ou traitée de manière inadéquate sont également considérés comme étant des cas probables de syphilis congénitale, quels que soient leurs signes ou symptômes. Aux É.-U., les taux de syphilis congénitale signalés ont augmenté depuis 2012Note de bas de page 262. Après avoir observé un taux de 16,2 cas pour 100 000 naissances vivantes en 2016, une augmentation de 44 % a été observée entre 2016 et 2017. En 2017, 918 cas de syphilis congénitale ont été confirmés, correspondant à un taux de 23,3 pour 100 000 naissances vivantes (comparativement au taux canadien de 1,9 pour 100 000 naissances vivantes). Parmi les cas diagnostiqués en 2017, il y a eu 64 mortinaissances syphilitiques et 13 décès infantilesNote de bas de page 262. En 2018, le nombre de cas de syphilis congénitale signalés a atteint 1 306 (33,1 pour 100 000 naissances vivantes), soit une augmentation de 40 % par rapport à 2017Note de bas de page 263. En 2018, 78 des cas étaient des mortinaissances syphilitiques et 16 ont entraîné la mort de nourrissons. Comme au Canada, les tendances de syphilis congénitale aux É.-U. ont été largement corrélées à l'augmentation de cas de syphilis de stade primaire et secondaire chez les femmes, lesquels ont atteint un taux de 3,0 cas pour 100 000 femmes aux É.-U. en 2018.
Les taux de syphilis congénitale varient considérablement selon l'origine ethnique. En 2018, les taux les plus élevés de syphilis congénitale ont été observés parmi les cas dont les mères étaient identifiées comme noires (86,6 cas pour 100 000 naissances vivantes), suivies de celles identifiées comme autochtones (79,2 cas pour 100 000 naissances vivantes – le taux a doublé comparativement à 2017 avec 35,5 cas pour 100 000), hispaniques (44,7 cas pour 100 000 naissances vivantes), caucasiennes (13,5 cas pour 100 000 naissances vivantes) et parmi les Asiatiques/personnes originaires des Îles du Pacifique (9,2 cas pour 100 000 naissances vivantes – double du taux de 2017 avec 4,3 cas pour 100 000)Note de bas de page 262.
En 2018, comme les années précédentes, la répartition géographique des taux a varié à travers le pays. Les taux de mortalité sont les plus élevés dans l'Ouest (48,5 cas pour 100 000 naissances vivantes), suivis du Sud (44,7 cas pour 100 000 naissances vivantes), du Midwest (12,4 cas pour 100 000 naissances vivantes) et du Nord-Est (8,5 cas pour 100 000 naissances vivantes)Note de bas de page 263.
Des rapports antérieurs du CDC ont indiqué que les soins prénataux tardifs ou limités sont associés à l'incidence de la syphilis congénitaleNote de bas de page 262. Tout comme les lignes directrices canadiennes, le CDC recommande le dépistage universel des femmes enceintes au premier trimestre et à l'accouchement si la femme n'a pas été dépistée auparavant ou si elle a accouché d'un enfant mort-néNote de bas de page 264. Le dépistage au troisième trimestre (entre 28 et 32 semaines) et à l'accouchement est également recommandé pour les femmes à risque élevé de contracter la syphilis ou celles vivant dans des régions qui connaissent une augmentation significative du nombre de casNote de bas de page 264. Même parmi celles qui reçoivent des soins prénataux, la syphilis est souvent détectée ou traitée trop tard dans la grossesse pour empêcher la transmission verticale. Le non-respect des recommandations de dépistage prénatal de la syphilis par les professionnels de la santé, ainsi qu’une acquisition de l’infection post-test de dépistage peuvent contribuer à la transmission verticale de l’infectionNote de bas de page 262. Aux É.-U., le programme Medicaid de chaque État a pour mandat de couvrir les soins prénataux pour les femmes à faible revenu (c'est-à-dire celles qui déclarent un revenu inférieur à 133 % du niveau de pauvreté fédéral)Note de bas de page 265. Cependant, il a été estimé que jusqu'à 25 % des femmes en âge de procréer étaient non assurées, au moins à un moment donné dans l'année, et que ni les assurances maladie privées ni Medicaid ne couvraient 10 % des personnes enceintes, au début de la décennie 2010Note de bas de page 266. Bien que la Loi sur les soins abordables ait entraîné une réduction de la proportion estimée de femmes non assurées de tous âges, en 2017, environ 11 % de toutes les femmes aux É.-U. n'étaient toujours pas assuréesNote de bas de page 267. La proportion de femmes non assurées de tous âges était la plus élevée parmi les personnes ne détenant pas la citoyenneté américaine (32 % non assurées), les femmes hispaniques (22 % non assurées), les femmes noires (12 % non assurées) de même que les femmes dont le revenu était 200 % inférieur au seuil de pauvreté fédéral en 2017 (c.-à-d. déclarer un revenu annuel individuel de 24 100 $) (20 % non assurées)Note de bas de page 267. Selon le CDC, le fait pour les femmes d’être non assurées ou sous-assurées, ainsi que la consommation de substances augmentent le risque de recevoir des soins prénataux inadéquats ou de recevoir aucuns soins prénatauxNote de bas de page 268.
5.5 Lutte contre la syphilis congénitale au Canada : Pistes de solution
Bien que la recherche sur les interventions efficaces pour réduire l'incidence de la syphilis congénitale soit limitée, certains pays ont mis en œuvre diverses interventions afin de contrôler le nombre croissant de cas.
5.5.1 Utilisation de directives de dépistage adéquates
Les lignes directrices canadiennes recommandent un dépistage universel de la syphilis au cours du premier trimestre de la grossesse et un dépistage supplémentaire (entre 28 et 32 semaines) et à l'accouchement pour les individus à risque élevéNote de bas de page 3. Les lignes directrices notent également qu'il faudrait envisager de répéter le dépistage de toutes les personnes enceintes, quel que soit leur profil de risque, dans les zones connaissant des éclosions de syphilis dans leurs populations hétérosexuelles ou lorsque des cas de syphilis congénitale ont été signalés chez des personnes enceintes sans facteurs de risque personnel de syphilisNote de bas de page 3.
Compte tenu des changements épidémiologiques observés dans la distribution des cas de syphilis au Canada, en particulier pour les populations hétérosexuelles, et vu l'émergence de cas de syphilis congénitale, plusieurs juridictions au Canada ont recommandé la répétition du dépistage au troisième trimestre et/ou à l'accouchement pour toutes les femmes enceintes, en plus du dépistage universel au cours du premier trimestre. Par exemple, en 2019, la Colombie-Britannique a élaboré des lignes directrices provisoires qui ont ajouté une recommandation de dépistage universel à l'accouchementNote de bas de page 269. En 2019, le Manitoba a émis une recommandation pour le dépistage universel au troisième trimestre (réalisation d'un dépistage supplémentaire à l'accouchement pour les personnes à risque plus élevé)Note de bas de page 109. En Ontario, en 2019, la Northwester Health Unit a recommandé un dépistage universel pour toutes les personnes enceintes de la région, au cours du troisième trimestre et à l'accouchementNote de bas de page 184. Cela est conforme aux recommandations du nord du Québec, du Nunavut et de l'Alberta. Après avoir connu des taux élevés de syphilis, la région du nord du Nunavik au Québec a recommandé le dépistage universel lors de la première visite de grossesse, à 28 semaines et à 36 semaines de grossesse (ou au moment de l'accouchement si elle n'est pas effectuée à 36 semaines) depuis 2017Note de bas de page 270Le dépistage universel au cours du premier et du troisième trimestre et à l'accouchement est recommandé depuis 2013 au Nunavut et comme mesure provisoire lors d'une éclosion entre 2009 et 2011 en AlbertaNote de bas de page 246Note de bas de page 271Note de bas de page 272. Depuis lors, l'Alberta a recommandé le dépistage au cours du premier trimestre et à l'accouchement, des tests supplémentaires étant suggérés pour les personnes présentant des risques continus.
Aux É.-U., des tests répétitifs universels pendant la grossesse sont recommandés pour les femmes qui vivent dans des zones à forte prévalenceNote de bas de page 273. Historiquement, les directives du CDC ont suggéré que le dépistage universel à l'accouchement soit envisagé dans les zones où l'incidence de la syphilis infectieuse chez les femmes en âge de procréer est de quatre à cinq cas pour 100 000 habitantsNote de bas de page 274. Il appartient aux États de définir des seuils de prévalence élevée au-delà desquels le dépistage universel au troisième trimestre devrait être envisagéNote de bas de page 274. En 2018, 12 États exigeaient un dépistage universel au cours du troisième trimestre et trois exigeaient un dépistage universel à l'accouchement pour toutes les femmes enceintesNote de bas de page 275. Parmi les États qui recommandaient un dépistage au troisième trimestre pour toutes les femmes enceintes, les taux d'incidence chez les femmes en âge de procréer variaient de 0,7 (Connecticut) à 7,8 (Louisiane) pour 100 000 habitants en 2017Note de bas de page 276.
Sept pays européens recommandent actuellement le dépistage universel au cours du premier et du troisième trimestre de la grossesse (République tchèque, Estonie, Lettonie, Lituanie, Roumanie, Slovaquie et Espagne)Note de bas de page 277.
5.5.2 Évaluation des directives de dépistage
Dans l'ensemble, peu d'évaluations de l'acceptabilité et de la faisabilité des modifications des lignes directrices universelles, ainsi que de leur efficacité pour augmenter le recours au dépistage pendant la grossesse, ont été réalisées. Une étude canadienne basée en Alberta a exploré les effets de la recommandation d'un dépistage universel au cours du premier et du troisième trimestre et à l'accouchementNote de bas de page 246. Sur les 99 609 grossesses survenues en Alberta en 2010-2011, 99 % ont eu au moins un dépistage prénatal de la syphilis, mais seulement 21 % ont subi les trois tests recommandés (premier trimestre, mi-gestation et à l'accouchement)Note de bas de page 246. Une proportion plus faible de femmes enceintes (2 %, n=1 494) n’a été dépistée qu'à l'accouchement et la même proportion n'a reçu aucun dépistage. Les femmes qui étaient plus à risque de ne pas subir les trois dépistages recommandés étaient celles enregistrées comme membres des Premières nations ou Inuits (RCA: 1,78, IC à 95 %: 1,62-1,96), celles vivant dans une région rurale éloignée (RCA: 3,61, 95 % IC: 3,10-4,20), et celles qui reçoivent des soins prénataux uniquement d'une sage-femme (RCA: 13,70, IC 95 %: 9,20-20,39). Ainsi, malgré une augmentation de la fréquence de dépistage recommandée — qui a été documentée dans d'autres études subséquentes, les barrières sociales et structurelles semblaient persister dans la province, limitant l'efficacité des interventions liées aux seuls changements de directivesNote de bas de page 253. Il est donc essentiel d'assurer la conformité aux lignes directrices de dépistage recommandées et de sensibiliser davantage les fournisseurs de soins de santé pour réduire les cas de syphilis congénitale au Canada. L'évaluation fréquente des directives de dépistage est nécessaire pour s'assurer qu'elles correspondent à la situation épidémiologique.
5.5.3 Augmenter l'accès aux soins
Comme mentionné à la Section 5.3, le manque d'accès aux soins a été décrit comme un obstacle majeur pour les femmes à risque de transmettre la syphilis verticalement et a contribué à l'augmentation des cas de syphilis congénitale au Canada. Les tests facilitent l'accès aux soins et offrent des possibilités de promotion de la santé, de prévention des maladies et d’arrimage au traitementNote de bas de page 278. Considérant que la syphilis congénitale est évitable, un suivi vigilant des patients sous traitement pour réduire le nombre croissant de cas.
Certains chercheurs et experts en santé publique ont exprimé la nécessité d'envisager des approches innovantes pour promouvoir le dépistage prénatal de la syphilis. Les stratégies potentielles proposées ont inclus le dépistage des femmes enceintes si elles se présentent aux urgences tout au long de leur grossesse, ou l'encouragement du dépistage de la syphilis pour les personnes qui se présentent en milieu clinique pour d'autres problèmes, tels que les symptômes d'une maladie inflammatoire pelvienneNote de bas de page 279.
De plus, garantir l'accès aux soins à des populations telles que les femmes autochtones avec un accès sous-optimal à des soins de qualité est primordial. Pour y parvenir, il est nécessaire de travailler sur les facteurs en amont qui exposent les femmes à un risque élevé de syphilis et en conséquence à un risque élevé de transmission verticale afin de lutter contre la syphilis congénitale. Ceci nécessite des actions directes sur les barrières structurelles. Pour les cas nés de mères autochtones, l'éducation par les pairs, la prestation de services de réduction des méfaits et les interventions de prévention menées et développées par des organisations autochtones sont cruciales pour faire face au nombre croissant de cas congénitaux dans ces communautésNote de bas de page 280. La stigmatisation, le racisme et la discrimination auxquels les femmes autochtones ont été historiquement et actuellement confrontées contribuent à leur méfiance à l'égard des prestataires de soins de santé et en conséquence à leur accès réduit aux soins de santé. En avril 2019, l'ASPC, Santé Canada et l’Autorité sanitaire des Premières Nations de Colombie-Britannique ont signé la Déclaration d'engagement conjointe pour promouvoir la sécurité culturelle et l'humilité dans les services de santé et de mieux-êtreNote de bas de page 251. Le but de cette déclaration est d'identifier les opportunités pour réduire les barrières systémiques et les préjudices auxquels les peuples autochtones sont confrontés, de sensibiliser à la discrimination systémique existante et d’adresser les iniquités de santé subies par les peuples autochtonesNote de bas de page 251. Ces actions sont essentielles pour surmonter les obstacles structurels auxquels les femmes autochtones sont confrontées lors de l'accès aux soins de santé. Tel que mentionné dans le plan d’action quinquennal du gouvernement du Canada sur les ITSS, le dépistage des ITSS facilite l'accès aux soins et offre des possibilités de promotion de la santé et de préventionNote de bas de page 278. Atteindre les individus en fournissant des environnements de dépistage avec soutien et sans stigmatisation facilite le dialogue sur la santé sexuelle, la santé mentale et la consommation de substances et permettra à son tour d'améliorer les issues de santé grâce à un engagement soutenu pour des services de santé et des services sociaux culturellement adaptésNote de bas de page 278. Soutenir les femmes en éliminant la stigmatisation associée au sexe et à la consommation de substances, en les engageant dans leurs propres soins et en renforçant la confiance est essentiel pour accroître l'accès aux soins de santé et en conséquence réduire le nombre de cas de syphilis congénitaleNote de bas de page 210Note de bas de page 280.
5.5.4 Identifier et traiter les opportunités manquées de diagnostic et de traitement
Dans le cas où la syphilis congénitale se produit, l'identification des facteurs en amont ayant conduit à la transmission verticale de la maladie est importante pour contribuer à prévenir de nouveaux cas. Des commissions d'examen ont été mises en place aux É.-U. pour identifier les occasions manquées de prévention des cas de syphilis congénitale. Dans un contexte canadien, ces commissions d'examen mettraient en relation des représentants d’autorités de santé publique locale et provincial et des représentants de divers programmes spécialisés clés tels que les programmes de réduction de méfaits afin de les aider à identifier les opportunités de prévention de la syphilis congénitale et à résoudre ces situations. En effet, selon un comité d'examen de tous les cas de syphilis congénitale signalés de janvier 2016 à juillet 2017 en Louisiane (n=79), 59 % (n=47) des cas congénitaux ont été jugés évitables ou quelque peu évitables si les patients avaient reçu un traitement prénatal adéquatNote de bas de page 281. Parmi ces cas, le non-respect des recommandations de dépistage, le manque de traitement de suivi et le retard d’initiation du traitement ont été répertoriés comme facteurs associés. En effet, l'appel à l'action du CDC concernant les éclosions de syphilis décrit le traitement en temps opportun des femmes atteintes de syphilis et la confirmation des tests de dépistage de la syphilis à l'accouchement comme des actions clés pour le contrôle de la syphilis congénitaleNote de bas de page 282. La révision des cas de syphilis congénitale par le biais de commissions d'examen et l'identification des opportunités manquées de soins et de prévention est également en cours en Nouvelle-Zélande et figure dans leur plan d'action national sur la syphilisNote de bas de page 283. En examinant les cas, il serait possible d'identifier les lacunes dans l'accès aux soins et d'améliorer la qualité des soins.
Messages clés
- De 1993 à 2017, le nombre de cas confirmés de syphilis congénitale signalés était relativement faible, allant d’un à dix cas par an.
- En 2018, le nombre de cas a atteint 17 cas confirmés (taux de 4,56 pour 100 000 naissances vivantes), et le nombre de cas en 2019 devrait dépasser 50 cas.
- Au fil du temps, le taux de syphilis congénitale était généralement associé au taux de syphilis infectieuse chez les femmes en âge de procréer (15-39 ans), qui était relativement faible dans les années 1990 et a augmenté régulièrement par la suite.
- D'autres pays ont connu une augmentation similaire du nombre de cas de syphilis congénitale.
- L'accès à des soins prénataux appropriés, y compris au dépistage de la syphilis et à un traitement rapide et efficace, a été identifié comme une intervention clé pour prévenir la syphilis maternelle et congénitale.
- Il est essentiel de garantir le respect des directives de dépistage, d'identifier les lacunes dans l'accès aux soins et de lutter contre les facteurs en amont qui conduisent à la syphilis congénitale pour réduire le nombre croissant de cas.
6. Interventions et politiques de prévention et de contrôle de la syphilis
Messages clés
- Les préservatifs sont efficaces pour réduire le risque de transmission de la syphilis.
- Les initiatives d’éducation sexuelle en milieu scolaire peuvent être efficaces pour promouvoir les stratégies de réduction des risques lors des relations sexuelles telles que l’utilisation du préservatif
- Les programmes et les interventions qui s’attaquent aux déterminants sociaux sous-jacents de l’infection par la syphilis (comme l’élimination des barrières structurelles s’opposant aux besoins fondamentaux, la prise en charge des co-infections, l’adoption d’approches adaptées à la culture et la prise en compte des expériences de vie traumatisantes comme déterminants de la santé) peuvent aider à endiguer les éclosions au Canada.
- Bien qu’il soit possible de mener des campagnes éducatives dans les médias sociaux au sujet du dépistage, l’évaluation de leur efficacité semble limitée.
- Le dépistage dans les services d’urgence est une option pour la détection de la syphilis dans les populations vulnérables qui n’ont pas accès aux soins de première ligne de routine ou qui les évitent.
- On a également constaté que les services de dépistage en ligne ont un effet incitatif chez les populations plus difficiles à joindre par les professionnels de santé.
- La notification des partenaires par l’intermédiaire d’un professionnel de la santé peut être plus efficace que la notification des partenaires effectuée par le patient pour garantir que les partenaires se soumettent à un dépistage et reçoivent un traitement approprié. Cependant, la notification initiée par le patient peut être un outil communautaire utile pour garantir une capacité de pointe en cas d'éclosion.
Compte tenu des variations observées dans l’épidémiologie de la syphilis infectieuse et de la syphilis congénitale au Canada dans les dernières années et de l’incidence des déterminants sociaux de la syphilis, des questions pressantes demeurent au sujet des meilleures stratégies visant la prévention des éclosions de syphilis au pays ou les moyens d’y répondre et pour remédier aux inégalités sociales de son incidence.
Le Cadre d’action pancanadien sur les ITSS définit quatre piliers d’action pour lutter contre les ITSS dont la syphilis. Il s’agit de la prévention, du dépistage, de l’amorce des soins et des traitements ainsi que des soins et du soutien continu. Dans cette partie, nous passons en revue les écrits publiés au Canada et à l’étranger et décrivons les stratégies de lutte à la syphilis en fonction de ces piliers d’intervention. Nous commençons par l’amélioration de la prévention de la syphilis primaire, la promotion de l’accès et du recours aux services de dépistage de la syphilis en temps opportun ainsi que la prise en charge et la surveillance efficaces des cas.
6.1 Prévention primaire
6.1.1 Pratiques sexuelles plus sécuritaires
Le préservatif est efficace pour réduire le risque de transmission de la syphilisNote de bas de page 64. Par exemple, l’étude entreprise par Ferlatte et coll. sur un échantillon pancanadien de 7 872 hommes de la population gbHARSAH a observé que les probabilités de poser un diagnostic de syphilis étaient presque deux fois plus élevées chez les non-utilisateurs de préservatif pendant les relations anales comparativement aux utilisateurs, après un ajustement des facteurs sociodémographiques (RCA = 1,9, IC à 95 %: 1,3 - 2,6)Note de bas de page 163. Des taux semblables ont été observés dans d’autres contextes d’étude où le diagnostic de syphilis a été associé à l’utilisation peu fréquente de préservatifsNote de bas de page 148Note de bas de page 221. Les préservatifs féminins peuvent également prévenir la transmission de la syphilisNote de bas de page 64. Les études entreprises à l’extérieur du Canada ont également évalué l’utilisation des programmes ciblés de distribution de préservatifs. Bien que ces programmes soient faisables, seulement quelques études ont étudié l’efficacité des programmes à démontrer l’augmentation de l’utilisation des préservatifs et diminuer le risque de transmission de la syphilisNote de bas de page 284.
Cette partie donne un aperçu des approches de promotion de l’utilisation de préservatifs pour prévenir la syphilis, dont des initiatives éducatives et des ressources éducatives destinées aux pourvoyeurs de services.
Initiatives axées sur l’éducation
Même si seulement quelques études au Canada ont étudié l’efficacité des interventions qui favorisent les pratiques sexuelles protégées pour réduire l’incidence de la syphilis, des études menées à l’étranger portent à croire que certaines initiatives axées sur l’éducation sont efficaces pour promouvoir des stratégies de réduction des risquesNote de bas de page 285. Une recension des écrits a analysé 62 études non canadiennes portant sur des interventions de groupe à caractère pédagogique visant la réduction des risques. Ces interventions duraient en moyenne 15 heures, se déroulaient dans des écoles ou des établissements communautaires et étaient assurées par un adulte forméNote de bas de page 286. Elles ont été associées à une plus faible probabilité de relations sexuelles non protégées (RC = 0,70, IC de 95 %, 0,60 - 0,82) et à une plus grande probabilité d’utilisation d’un préservatif (RC = 1,49, IC de 95 %: 1,20-1,74) chez des adolescentsNote de bas de page 286. Ces interventions étaient également associées à la diminution de la probabilité d’incidence des ITS (RC = 0,65, IC à 95 %: 0,47-0,90). Malheureusement, l’estimation des probabilités se rapportant spécifiquement à la réduction des risques liés à la syphilis n’est pas offerte dans cette dernière étude. Pour les jeunes, les programmes d’éducation qui s’intéressent à la fois à la grossesse et à la prévention des ITSS ainsi qu’à la distribution de préservatifs semblent efficaces pour réduire l’auto-rapport de relations sexuelles sans préservatifNote de bas de page 285Note de bas de page 287.
Le Conseil d'information et d'éducation sexuelle du Canada a récemment publié des lignes directrices pour aider à élaborer des programmes d'éducation en santé sexuelle ciblant différents problèmes de santé sexuelleNote de bas de page 204. Les lignes directrices utilisent des modèles théoriques établis pour jeter les bases des programmes d'éducationNote de bas de page 204. Dans un exemple ciblant l'augmentation de l'utilisation du préservatif, le modèle d'information-motivation-compétences comportementales (IMC) a été utilisé pour cibler trois domaines clés afin d'encourager le changement de comportement: information, motivation et compétences comportementalesNote de bas de page 204. La composante information comprend des aspects tels que: une meilleure connaissance des ITS, l'efficacité de l'utilisation du préservatif dans la prévention des ITS et de la grossesse, où accéder aux contraceptifs et comment les utiliser et discuter de l'utilisation de la contraception avec leur partenaire, entre autresNote de bas de page 204. L'aspect de la motivation implique une discussion sur: les avantages individuels spécifiques à l'utilisation des préservatifs, la vulnérabilité aux ITS, la responsabilité personnelle, les scripts sexuels et les normes de genre, les attitudes et les normes d'utilisation ou de non-utilisation de la contraceptionNote de bas de page 204. Enfin, la partie des compétences comportementales aiderait à pratiquer et à appliquer les connaissances au sujet de: comment accéder aux préservatifs et autres outils, comment négocier l'utilisation des préservatifs avec le partenaire, comment utiliser les préservatifs, comment s'engager dans d'autres formes de relations sexuelles si les préservatifs ne sont pas disponibles, ainsi que la scénarisation de l'utilisation unilatérale d'un préservatif, entre autresNote de bas de page 204. Un tel programme d'éducation viserait à accroître la compréhension de l'utilisation efficace du préservatif ainsi qu'à accroître l'auto-efficacité de l'utilisation du préservatifNote de bas de page 204.
Des organisations internationales, telles que le CDC aux É.-U., ainsi que l'Institut national pour l'excellence des soins de santé ont également formulé des recommandations pour aider à promouvoir l'utilisation du préservatif. Les deux institutions recommandent de fournir des programmes ou des programmes de distribution de préservatifs aux niveaux structurels pour aider à changer l'environnement et promouvoir l'utilisation des préservatifs Note de bas de page 204Note de bas de page 288. Ces interventions peuvent inclure une variété de projets différents, y compris la distribution de préservatifs gratuits, l'utilisation de campagnes sur les réseaux sociaux, ainsi que le changement de politiquesNote de bas de page 288.
Au-delà de l’utilisation du préservatif, des chercheurs ont également exploré l’importance de promouvoir des relations sexuelles saines comme moyen d’améliorer l’adoption de pratiques sexuelles sûres. Sachant que la socialisation selon le genre influence des facteurs tels que l’âge du premier contact sexuel, le nombre de partenaires et le degré de confort à l’égard de la négociation de pratiques sexuelles protégées telles l’utilisation de préservatifs, les personnes de genre féminin peuvent être plus à risque de subir de la violence conjugale et de faire face à de la résistance quand elles négocientNote de bas de page 60. Les interventions à caractère pédagogique ciblant l’appropriation du pouvoir d’agir ainsi que celles qui préconisent l’indépendance financière entre les partenaires sont des stratégies à mettre en place en amont pour promouvoir les relations sexuelles protégées et prévenir l’incidence des ITS bactériennes au CanadaNote de bas de page 60. Le programme Good Touch/Bad Touch du Nunavik dans le Nord du Québec, constitue un exemple qui aborde des enjeux de sécurité et d’abusNote de bas de page 289. Toutefois, ces interventions doivent faire l’objet d’études rigoureuses en tant que méthodes efficaces de réduction des risques d’infection par la syphilis.
Enfin, des chercheurs ont discuté de l’efficacité potentielle des initiatives axées sur l’éducation dans les médias pour promouvoir les pratiques sexuelles plus sûres et prévenir la syphilis. À l’issue de l’analyse d’interventions mises en place au cours de l’éclosion de syphilis à Vancouver à la fin des années 1990, laquelle avant donné lieu à une campagne dans les médias de masse et à des messages communiqués dans la rue, les chercheurs ont conclu que la simple transmission de messages éducatifs est insuffisante pour changer les comportements qui exposent certains individus à un plus grand risque de contracter la syphilisNote de bas de page 218. Les campagnes de marketing social pourraient également avoir un effet limité sur l’utilisation du préservatif à long termeNote de bas de page 290. Des équipes de recherche ont observé que les produits et services destinés à contribuer au changement des comportements visé par les campagnes doivent être pertinents, qu’il s’agisse de la prolongation des heures d’ouverture des cliniques, du dépistage gratuit ou offert à peu de frais, de la commodité des sites de dépistage ou de l’aide financière pour les déplacementsNote de bas de page 291.
Ressources pour les fournisseurs de soins de santé
Les professionnels de la santé jouent un rôle clé dans la sensibilisation des patients sexuellement actifs au sujet des risques propres à divers comportements sexuelsNote de bas de page 3. C’est la raison pour laquelle les lignes directrices de l’ASPC sur les ITS proposent plusieurs ressources pour les professionnels de la santé dont des scénarios d’entrevue motivationnelle sur l’utilisation des préservatifs et des questions guidant l’évaluation des risques de contracter une ITS que les professionnels peuvent poser quand ils offrent des conseils sur les pratiques sexuelles protégéesNote de bas de page 292. Compte tenu des contraintes de temps, des inquiétudes sur la vie privée des patients, et des difficultés à formuler des questions relatives aux relations sexuelles et à la santé sexuelle, des études ont exploré l’utilisation d’outils d’aide à la consultation par ordinateur pour les praticiens de soins primaires, et diverses institutions ont proposé des ressources pour guider les discussions sur la santé sexuelle avec des adolescents ou des adultesNote de bas de page 293Note de bas de page 294.
Fuzzel et coll.(2016) ont interviewé des adolescents hétérosexuels et des adolescents appartenant à des groupes minoritaires (lesbiennes, gais, bisexuels, pansexuels, etc.) dans le but de mieux comprendre leurs expériences de communication avec les médecins canadiens au sujet de la sexualitéNote de bas de page 295. Les deux groupes ont indiqué que la sexualité n’est pas un sujet suffisamment approfondi lors de discussions. Les participants ont fait un certain nombre de suggestions pour combler cette lacune dans les services, comme la création d’un environnement accueillant pour les minorités sexuelles et l’utilisation de divers outils pour aider les adolescents à se renseigner sur la sexualité (médias sociaux, sites Web, etc.). Ils ont également fait remarquer que des ressources éducatives concernant les minorités sexuelles pourraient aider les cliniciens à mieux comprendre les enjeux et les défis auxquels fait face cette population.
En réponse aux facteurs structurels observés faisant obstacle aux soins de santé et aux préjugés institutionnels auxquels sont confrontées les minorités sexuelles, l’Association canadienne de santé publique (ACSP) a élaboré des ateliers de formation et de sensibilisation sur la stigmatisation dans les services de santé sexuelle à l’intention des professionnels de la santé. Ces ateliers ont été évalués dans le cadre d’ateliers pilotes en présence de professionnels de la santé dans 14 villes canadiennes et ont été menés tout au long des années 2015 et 2016. Ils portent sur diverses formes de stigmatisation et sont conçus pour rendre les participants à l’aise de discuter des questions de sexualité et d’ITSSNote de bas de page 296. L’ASPC a élaboré un guide à l’intention des fournisseurs de soins qui porte sur les moyens de discuter de santé sexuelle, de consommation de substances psychoactives et d’ITSS. Ce guide gratuit est offert en ligne en version française ou anglaiseNote de bas de page 297. L’ASPC a aussi développé des ressources pour promouvoir une pratique des soins de santé inclusive pour la promotion des ITSS dans les minorités ethnoculturelles, lesquelles sont également disponibles en ligneNote de bas de page 298.
Dans le dernier rapport de l’administratrice en chef de la santé publique sur l’état de santé publique au Canada 2019 intitulé « Lutte contre la stigmatisation: vers un système de santé plus inclusif », un cadre d’action pour bâtir un système de santé inclusif a été développéNote de bas de page 251. Ce cadre d’action offre une orientation pour pouvoir élaborer des approches exhaustives à plusieurs niveaux qui respectent les disparités relatives aux expériences de stigmatisation, tout en offrant le potentiel d'avoir des effets durables sur l'ensemble des stigmates. Par exemple, cela inclut des approches reliées à la sécurité culturelle qui se distance d'un accent sur les différences culturelles et se rapproche à une vision du système de santé comme un lieu propice au changement. Les interventions de sécurité culturelle au niveau institutionnel comprennent la mise en place de partenariats avec les collectivités, la création d'espaces physiques sécuritaires et accueillants qui tiennent compte des populations desservies (p. ex., affichage dans les langues autochtones, espaces sacrés dans les hôpitaux), la prise d'engagements institutionnels envers la sécurité culturelle, et l'embauche et l'appui de fournisseurs de soins de santé autochtones. Les organismes de santé peuvent également modifier leurs politiques internes pour favoriser la sécurité culturelle, par exemple en assouplissant la programmation des rendez-vous afin d'accroître la réactivité, tout en établissant des relations de confianceNote de bas de page 251.
6.1.2 Prophylaxie préexposition
La syphilis peut être traitée par la pénicilline, le traitement de choix, ou par d’autres antibiotiques tels que la doxycycline (dans les cas d’allergie à la pénicilline)Note de bas de page 299. La PPrE peut être administrée aux individus jugés comme ayant un haut risque de contracter des ITS et consiste en une dose journalière d’antibiotiques afin de réduire le risque de contracter une infection. À l’heure actuelle, aucune étude canadienne n’a évalué l’efficacité de la PPrE sur la contraction de la syphilis. Au moment où ce rapport est rédigé, une recherche exploratoire visant à évaluer l’acceptabilité, la faisabilité, l’efficacité et la résistance antimicrobienne potentielle liée à une telle stratégie est en cours en Colombie-BritanniqueNote de bas de page 300. Auparavant, une étude menée en 2018 sur 424 hommes de la population gbHARSAH de Toronto et de Vancouver (Canada) révèle que 44 % des participants ont indiqué être disposés à utiliser la prophylaxie préexposition à la syphilis (60 % étaient prêts à recourir à la prophylaxie post-exposition si elle était disponible)Note de bas de page 301. Les personnes les plus susceptibles d'indiquer un intérêt à la PPrE pour la syphilis étaient celles qui avaient déjà utilisé ou utilisaient actuellement la PPrE contre le VIH, et celles qui ont déclaré être « très préoccupées » par l'acquisition d'une ITSNote de bas de page 301. De plus, l’étude pilote « Dual Daily HIV and Syphilis PPrE (DuDHS) Study » au Canada est en cours actuellement et examine l’usage journalier de la PPrE contre le VIH (Truvada ®) et PPrE avec doxycycline chez les gbHARSAH n’ayant pas le VIH. 50 participants vont prendre part à cette étude et seront randomisés soit pour la PPrE à doxycycline ou initiation retardée après six mois alors que tous les participants recevront pendant an de la PPrE pour le VIH. L’acceptabilité, l’adhérence, et la tolérance aux doses quotidiennes de PPrE pour le VIH et de PPrE à la doxycycline ainsi que l’incidence des ITS et des comportements sexuels des participants seront examinésNote de bas de page 302.
Un essai pilote randomisé avec groupe témoin mené aux É.-U. a étudié l’association entre l’utilisation préexposition de la doxycycline et l’incidence de contracter la syphilis parmi un échantillon d’hommes de la population gbHARSAH porteurs du VIH qui avaient eu la syphilis deux fois ou plus depuis qu’ils avaient reçu un diagnostic de séropositivité au VIH. Les auteurs ont constaté que la PPrE par la doxycycline est associée à une probabilité moins élevée d’infection par une ITS (gonorrhée, chlamydia et/ou syphilis) après 48 semaines de suivi (RC = 0,27, IC à 95 %: 0,09 - 0,83). Toutefois, ce lien n’est pas significatif lorsqu’on considère l’infection par la syphilis seulement, et ce, probablement en raison du faible échantillon de cas (n=30) (RC = 0,24, IC à 95 %: 0,04, 1,33, valeur p=0,10)Note de bas de page 303. Une étude qualitative réalisée aux É.-U. sur une population gbHARSAH adulte qui avait reçu un diagnostic de syphilis précoce au moins deux fois au cours des cinq années précédentes a observé que la PPrE est considérée comme une intervention acceptable. Toutefois, les répondants ont soulevé certaines préoccupations au sujet des effets secondaires potentiels, comme le développement d’une résistance aux antibiotiques (sujet exploré plus en détail à la partie 6.3.8 ci-dessous) et de la difficulté de suivre les protocoles de traitement quotidiensNote de bas de page 304.
Il reste à voir si la PPrE pour la prévention de la syphilis représente une stratégie réalisable et efficace pour la prévention des éclosions au Canada. Si l’on prend l’exemple de la PPrE au VIH au Canada, les responsables de la santé publique pourraient avoir de la difficulté à promouvoir l’adoption d’une telle approche pour la syphilis. Selon le rapport de l’EMIS, environ 8 % des 6 059 répondants canadiens ont rapporté avoir recours à une PPrE au VIH, même si 25 % ont déclaré avoir eu des relations sexuelles sans préservatif au cours des douze derniers mois avec des partenaires occasionnels dont le statut de séropositivité au VIH était inconnu, entre autres facteurs de risqueNote de bas de page 188. Les auteurs soulignent que la compréhension générale de la PPrE au VIH accuse des lacunes et recommandent la mise en place d’initiatives de sensibilisation dans les collectivités pour améliorer les connaissances dans les groupes plus à risqueNote de bas de page 188. Une stratégie semblable pourrait s’avérer nécessaire pour la PPrE à la syphilis si jamais on en fait la promotion au Canada.
6.1.3 Prise en compte des déterminants sociaux de la santé
Outre les facteurs de risque cliniques, plusieurs études canadiennes ont décrit les déterminants sociaux sous-jacents de l’infection par la syphilis (voir la Section 4). Cependant, très peu d’études canadiennes ont évalué la façon dont la modification potentielle de l’exposition aux facteurs sociaux ou économiques contribue à réduire l’incidence de la syphilis.
Barrières structurelles
Une recension narrative canadienne a résumé les cadres conceptuels reliés aux actions possibles pour réduire les inégalités en matière de santé du point de vue des AutochtonesNote de bas de page 174. Les composantes des interventions efficaces résumées dans la recension incluent l’importance de tenir compte des obstacles structurels tels que l’accès à la nourriture et à l’eau, le logement, la prise en charge des co-infections et les ITSS, la protection des renseignements confidentiels sur les patients et la mise en œuvre d’approches adaptées sur le plan culturel, sans négliger les traumatismes vécus par les bénéficiaires en tant que déterminants non seulement de la santé, mais aussi de l’utilisation des services de santéNote de bas de page 174. Ces éléments trouvent écho dans des travaux menés par des Autochtones, par exemple le document-cadre de 2018 sur la cascade de soins des ITSS Ikajurniq de Femmes Inuites du CanadaNote de bas de page 305. Ces documents-cadres et ces résumés montrent comment des stratégies de lutte des syndémies d’ITS peuvent être mises en place dans les services de soins aux patients, les cliniques et les collectivités.
Interventions liées aux services de santé
Sur le plan des soins aux patients, les pratiques prometteuses comprennent les questions posées aux patients au sujet des obstacles auxquels ils font face dans la société et l’assurance que les patients sont dirigés vers des ressources locales, des programmes de prestations sociales et des services de soutienNote de bas de page 174. Sur le plan des cliniques, le recours à des intervenants pivots qui orientent les patients dans le système de santé ou à des pairs éducateurs a été identifié comme un moyen d’augmenter l’accessibilité aux services de santéNote de bas de page 174Note de bas de page 305. Des études ont aussi exploré l’adoption d’une approche intégrée en matière de santé sexuelle pour la prestation des servicesNote de bas de page 306. Des modèles déployés au R.-U., par exemple, ont exploré la prestation de services liés à la contraception et aux soins génésiques, au traitement des infections, au bien-être sexuel, à l’éducation et à la notification aux partenaires dans une seule et même cliniqueNote de bas de page 306. Ce type d’approche intégrée dans la pratique générale tend à être apprécié des patients qui recourent des soins de santé sexuelleNote de bas de page 307.
De plus, dans la mesure où les expériences défavorables de l'enfance et les expériences de violence interpersonnelle ou sexuelle peuvent influer sur la probabilité de demander des soins médicaux, de nombreux chercheurs ont promu l'importance des soins tenant compte des traumatismesNote de bas de page 308. Le rapport final concernant l’Enquête nationale sur les femmes et les filles autochtones disparues et assassinées a souligné l’importance de développer un continuum de soins basé sur une approche informée par les traumatismes qui tient en compte une compréhension des traumatismes dans tous les aspects de la prestation des servicesNote de bas de page 309. Plusieurs documents ont été développés au Canada pour aider les fournisseurs de soins de santé à créer des environnements sécuritaires (résumé notamment par le Centre canadien de lutte contre l'alcoolisme et les toxicomanies), y compris des listes de contrôle pour soutenir le changement organisationnelNote de bas de page 310Note de bas de page 311.
Actions au niveau communautaire
Dans les collectivités, la collaboration avec les groupes et leaders locaux peut contribuer à réduire la stigmatisation liée aux ITS et à pallier ou atténuer les inégalités en matière de santéNote de bas de page 174Note de bas de page 305Note de bas de page 312. Un exemple de cette approche entreprise à l’extérieur du Canada a été relevé dans une étude menée au R.-U. portant sur la modernisation d’une clinique de santé visant à promouvoir les services de santé sexuelle pour la population gbHARSAH. La clinique a collaboré avec des organismes de bienfaisance et des services de soutien en matière de drogues et d’alcool pour faire connaître ses nouveaux services cliniquesNote de bas de page 313. Au Canada, des exemples de partenariats incluent ceux entre les communautés de Premières Nations, les ministères de la santé provinciaux et des agences fédérales telles que Services Autochtones Canada, Santé Canada et l’ASPC. Il reste à voir comment des exemples précis de telles approches peuvent véritablement réduire l’incidence de la syphilis ou endiguer les éclosions au Canada.
6.1.4 Vaccination
À l’heure actuelle, il n’existe aucun vaccin contre la syphilis. Des chercheurs ont observé qu’un vaccin efficace contre la syphilis contribuerait grandement aux efforts de prévention sachant que le diagnostic clinique de la maladie et le traitement efficace des infections posent un défi (en raison des difficultés d’accès au suivi de santé et aux ruptures de stock potentielles de pénicilline)Note de bas de page 314. Les premières données canadiennes donnent à penser qu’un vaccin serait acceptable pour les populations plus à risque. Par exemple, une étude récente portant sur 293 patients de cliniques de santé sexuelle de la Colombie-Britannique révèle que 87 % des répondants souhaiteraient recevoir un vaccin contre les ITSNote de bas de page 315.
Des experts ont fait remarquer que les programmes de vaccination ciblant des populations clés comme la population gbHARSAH peuvent être particulièrement efficaces pour réduire l’incidence de la syphilisNote de bas de page 316. Les défis de la mise au point de vaccins incluront la nécessité d’assurer l’innocuité et l’efficacité du vaccin chez les personnes enceintes et chez celles recevant une PPrE au VIH ou celles vivant avec le VIH et de veiller à l’efficacité du vaccinNote de bas de page 316. En 2019, les Instituts nationaux de santé des É.-U. ont accordé des fonds à des chercheurs de l’Université du Connecticut pour la formulation et l’essai d’antigènes candidats au développement éventuel d’un vaccin contre la syphilisNote de bas de page 317.
La vaccination des personnes présentant un risque plus élevé par la vaccination demeure une stratégie importante de prévention des ITSS pour d’autres infections sexuellement transmissibles, comme les infections par les virus de l’hépatite A (VHA) et B ou le virus du papillome humain (VPH), lesquelles peuvent coexister chez les personnes sexuellement activesNote de bas de page 318.
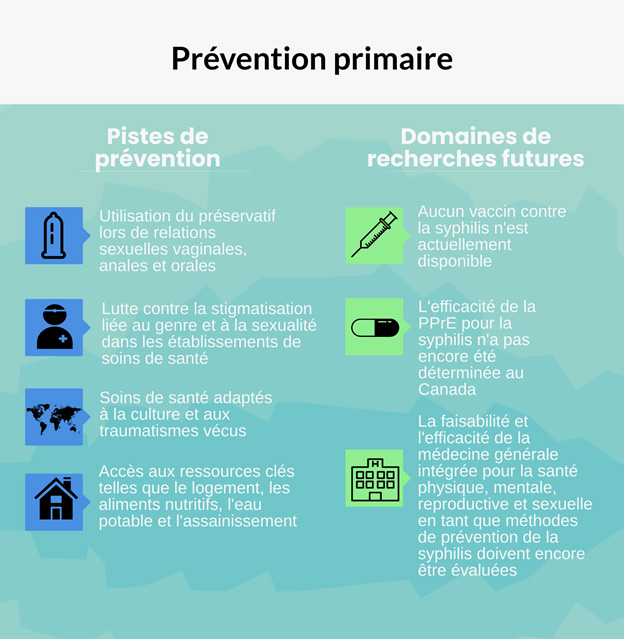
Infographie 7 - Équivalent textuel
Pistes de prévention :
- Utilisation du préservatif lors de relations sexuelles vaginales, anales et orales
- Lutte contre la stigmatisation liée au genre et à la sexualité dans les établissements de soins de santé
- Soins de santé adaptés à la culture et aux traumatismes vécus
- Accès aux ressources clés telles que le logement, les aliments nutritifs, l’eau potable et l’assainissement.
Domaines de recherches futures :
- Aucun vaccin contre la syphilis n’est actuellement disponible
- L’efficacité de la PPrE pour la syphilis n’a pas encore été déterminée au Canada
- La faisabilité et l’efficacité de la médecine générale intégrée pour la santé physique, mentale, reproductive et sexuelle en tant que méthodes de prévention de la syphilis doivent encore être évaluées
6.2 Méthodes pour accroître l’accès et le recours au dépistage
Comme le décrit la Section 1, le dépistage périodique de la syphilis est recommandé chez les personnes présentant un risque élevé d’infection et les femmes enceintes. Le dépistage de la syphilis est actuellement obligatoire pour toutes les personnes âgées de 15 ans ou plus qui subissent un examen médical aux fins d’immigrationNote de bas de page 14. Le risque d’infection devrait être établi en consultant les lignes directrices locales et en se reportant aux plus récents rapports de surveillance qui décrivent les facteurs de risque.
Le dépistage constitue une stratégie importante pour détecter les infections plus tôt et identifier les personnes qui ont besoin de traitementNote de bas de page 319. Toutefois, il s’accompagne de certains risques et coûts qui doivent être soupesés lorsqu’on envisage de modifier les lignes directrices ou les politiques de dépistage. Les préjudices possibles du dépistage de la syphilis comprennent la possibilité d’obtenir des résultats inexacts, le stress causé au patient et les effets des traitements par des antimicrobiensNote de bas de page 320. Cependant, les estimés existants suggèrent que l’algorithme de dépistage inverse qui est utilisé par la plupart des juridictions canadiennes a une sensibilité, une spécificité et une validité supérieures à 99 %Note de bas de page 321.
Certains écrits ont exploré les interventions destinées soit à promouvoir le recours au dépistage dans certains groupes prioritaires, à augmenter la fréquence du dépistage ou à réduire le délai entre le dépistage et la transmission des résultats. Les principales constatations sont résumées ci-dessous.
6.2.1 Campagnes axées sur l’éducation dans les médias sociaux
Les initiatives axées sur l’éducation et les campagnes de marketing sociales ont été identifiées comme des domaines d’intervention potentiels pour accroître les connaissances de la population et le recours aux tests de dépistage de la syphilis. Toutefois, les écrits canadiens qui étudient l’efficacité des initiatives axées sur l’éducation pour améliorer l’adoption du dépistage sont peu nombreux. Les études disponibles indiquent que les initiatives éducationnelles auraient peu d’incidence sur l’augmentation des connaissances du public ou la promotion du recours aux tests pour le dépistage de la syphilis, en particulier à long terme.
Une étude menée à Winnipeg a évalué l’efficacité d’une intervention fondée sur un message diffusé dans les médias sociaux et les sites de rencontre (Gay ad Network, Facebook, Grindr et Squirt) qui faisait la promotion du dépistage de la syphilis dans la population gbHARSAHNote de bas de page 322. Les chercheurs ont comparé le nombre de tests de dépistage de la syphilis demandés avant et après la campagne et ont évalué le nombre de « clics » générés par les messages. L’intervention échelonnée sur un mois a généré 2 166 clics (0,3 % des quelques 808 200 diffusions du message) et n’a entraîné aucun changement statistiquement significatif dans le nombre de tests demandés dans la ville. Malheureusement, aucune donnée n’est disponible sur les effets de l’intervention dans la population gbHARSAH en particulier. Même si ce type d’intervention semble acceptable et réalisable, son efficacité semble limitée. Dans un autre exemple, une campagne de sensibilisation à la syphilis a été mise en œuvre à Vancouver, au Canada, en 2017 (« Syphistory »), laquelle comprenait la pose d’affiches dans les espaces fréquentés par la population gbHARSAH (espaces physiques et en ligne) ainsi qu’un site WebNote de bas de page 323. Sur un échantillon de patients des cliniques d’ITS de Vancouver dont on a mesuré les connaissances de la syphilis avant (n=137) et après (n=266) la campagne, aucune différence statistiquement significative dans les scores moyens des connaissances n’a été observée avant ou après la campagneNote de bas de page 323.
Les résultats négatifs de ces études correspondent à ceux des études menées à l’extérieur du Canada. Par exemple, une étude menée en Australie qui ciblait 761 gbHARSAH a observé que les campagnes ne sont pas associées à une réduction du délai entre l’acquisition de la maladie et son traitementNote de bas de page 324. Une autre étude menée en Floride portant sur des campagnes médiatiques comprenant des affiches, des cartes, des publicités, des messages diffusés à la radio et à la télévision publique à l’intention de la population gbHARSAH n’a relevé aucun changement significatif dans les connaissances des 851 participants au sujet de la syphilis, la visite des cliniques et le dépistage ou le traitement de la syphilis au cours des 6 mois durant lesquels l’étude a eu lieuNote de bas de page 325. Il a été noté que l’intégration d’une phase d’évaluation dans la planification des campagnes de marketing sociales est cruciale, car elle pourrait permettre aux unités de santé publique d’ajuster et d’adapter leurs messages et leurs stratégies de disséminationNote de bas de page 290.
6.2.2 Intégration de la syphilis dans les tests de dépistage de routine des ITS
Dépistage de la syphilis parallèlement au dépistage systématique des ITS
Le dépistage de la syphilis peut être obtenu de façon opportune par les individus qui se présentent d’eux-mêmes dans un centre de santé pour recevoir des services de routine de dépistage des ITS ou pour d’autres problèmes de santéNote de bas de page 326. Bien que de nombreuses provinces et territoires canadiens aient adopté une approche de dépistage intégrée des ITSS, par exemple la stratégie « Test One, Test All » de la Saskatchewan aussi mise en œuvre au Manitoba qui préconise un dépistage global des ITSS, peu d’études ont évalué l’efficacité des stratégies de dépistage intégrées au CanadaNote de bas de page 106Note de bas de page 327.
À l’extérieur du Canada, des interventions ont été explorées en vue d’adapter les lignes directrices, accroître le recours au dépistage et réduire les taux d’ITS. Par exemple, en Australie, en 2002, les lignes directrices sur le dépistage dans la population gbHARSAH ont été mises à jour (puis révisées au cours des années subséquentes) pour ainsi recommander que tous les hommes ayant eu des rapports sexuels avec un autre homme au cours de l’année précédente aient un dépistage de multiples ITS (dont la syphilis) chaque année. Une étude de la population gbHARSAH fréquentant une clinique de santé sexuelle de Sydney indique que 61 % des patients de cette population ont été dépistés pour l’ensemble des ITS à la suite de la mise en œuvre des lignes directrices comparativement à 46 % avant leur mise en œuvre (valeur p<0,05) (n=559)Note de bas de page 328. La version de 2014 des lignes directrices australiennes recommandait que tous les membres de la population gbHARSAH qui avaient eu des relations sexuelles non protégées, avaient eu plus de dix partenaires dans les six mois précédents, avaient participé à des relations sexuelles en groupe, avaient consommé des drogues récréatives durant les relations sexuelles ou qui étaient porteurs du VIH aient un dépistage de toutes les ITS désignées (y compris la syphilis) jusqu’à quatre fois par annéeNote de bas de page 329.
Dépistage de la syphilis pendant le suivi clinique de routine du VIH (chez les personnes vivant avec le VIH)
Au Canada, les premières évaluations réalisées ont exploré les effets de l’intégration du dépistage systématique de la syphilis dans les programmes de dépistage ou de surveillance du VIH. Une étude portant sur 3 893 hommes de l’Ontario vivant avec le VIH a observé que l’intégration de tests sérologiques de dépistage de la syphilis dans les tests de charge virale du VIH s’est traduite par une légère augmentation — non significative sur le plan statistique — des nouveaux cas de syphilis infectieuse détectés (2,5 cas pour 100 personnes-années de suivi dans le groupe de traitement par rapport à 1,5 cas dans le groupe témoin soumis à un dépistage de la syphilis amorcé par le fournisseur de soins)Note de bas de page 326. À l’extérieur du Canada, une étude australienne a comparé les résultats du dépistage 18 mois avant et après qu’un centre de santé sexuelle de Melbourne ait mis en œuvre une politique d’inclusion du dépistage de la syphilis dans chaque épreuve sanguine destinée aux patients de la population gbHARSAH vivant avec le VIHNote de bas de page 330. Les auteurs ont observé une hausse du nombre médian de tests de dépistage de la syphilis et de la proportion d’infections syphilitiques asymptomatiques diagnostiquéesNote de bas de page 330. Une étude menée aux É.-U. (n=245) a relevé un taux de détection plus élevé de la syphilis (16 %) après que le dépistage ait été inclus dans le suivi systématique en clinique du VIH par rapport au taux de détection préalable à cette intervention (7 %)Note de bas de page 331. Une étude australienne a aussi relevé que l’augmentation du dépistage chez les hommes de la population gbHARSAH porteurs du VIH, au cours du suivi systématique du VIH, du dépistage systématique de la syphilis avec option de renonciation a été associée à une baisse du nombre de cas détectés au stade secondaireNote de bas de page 319.
Fréquence du dépistage de la syphilis chez les groupes à risque élevé
Peu d’études ont exploré la fréquence à laquelle le dépistage de la syphilis devrait se produire chez les populations les plus exposées au risque d’infection. Une étude américaine a évalué diverses fréquences de dépistage (trimestrielles, semestrielles et ponctuelles en fonction des symptômes) et leur lien avec la détection précoce de la syphilis dans un échantillon de femmes transgenres et d’hommes de la population gbHARSAH recourant à une prophylaxie préexposition du VIH (n=557) Note de bas de page 259Note de bas de page 332. Ils ont conclu que 20 % des cas de syphilis détectés n’auraient pas été décelés sans les tests trimestriels. Par ailleurs, une étude de modélisation mathématique basée à Winnipeg a relevé que le dépistage spécifique effectué tous les trois mois chez les gbHARSAH ayant eu de multiples partenaires (compte tenu des données dont ils disposaient, les auteurs ont estimé qu’environ 20 % de tous les gbHARSAH avaient eu dix partenaires ou plus au cours des six mois précédents) permettrait d’éviter 59 % de nouveaux cas et de réduire la prévalence de la syphilis de 95 %Note de bas de page 333. Le dépistage trimestriel amélioré de la population gbHARSAH ayant reçu un diagnostic antérieur de syphilis réduirait le nombre de nouveaux cas de 52 % et la prévalence de 89 %Note de bas de page 333. La régie régionale de la santé du Manitoba préconise actuellement le dépistage trimestriel des ITSS dans la population gbHARSAHNote de bas de page 327. À Winnipeg, cependant, 80 % des cas de syphilis infectieuse diagnostiqués entre 2011 et 2015 ont été recensés dans la population gbHARSAH (171 des 213 cas) et le nombre de gbHARSAH était environ 7 100 dans cette ville (3 % des 237 760 hommes en 2011 selon les estimations de la municipalité)Note de bas de page 333. Toutefois, la proportion des cas de syphilis chez le sexe féminin a augmenté dramatiquement au Manitoba depuis cette étude (Section 3.2). Il est possible que cette stratégie ciblée de dépistage à fréquence élevée soit moins pertinente dans des contextes démographiques différents ou quand la plupart des personnes atteintes sont hétérosexuelles.
Toutefois, bien que les tests trimestriels sont à privilégier dans certaines circonstances épidémiologiques, ils peuvent être difficiles à réaliser. Depuis 2005-2006, l’Australie a recommandé le dépistage trimestriel de la syphilis chez les hommes vivant avec le VIH — avec option de renonciation — dans le cadre du suivi systématique de ces cas. La modification des lignes directrices en matière de dépistage a été associée à une augmentation du nombre de tests de syphilis, mais l’objectif des tests trimestriels n’a été atteint que par 41 % des individusNote de bas de page 334.
6.2.3 Activités de proximité pour le dépistage
Il a été déterminé que les interventions de dépistage ciblées de proximité offertes dans des endroits spécifiques constituent une stratégie potentielle pour accroître le recours au dépistage parmi les populations les plus vulnérables. Celles-ci ont lieu dans des endroits fréquentés afin d’avoir des rapports sexuels, comme les saunas et les lieux de travail du sexe, lors d’événements liés à l’activité sexuelle, comme des conférences sur le mode de vie des adultes, ou dans des établissements cliniques comme les services d’urgence.
Espaces publics (bars, hôtels, centres d’accueil)
À ce jour, l’efficacité des interventions de dépistage adaptées au milieu pour promouvoir le recours au dépistage et la recherche de cas a été très peu étudiée au Canada. Une étude descriptive de l’éclosion de syphilis à Vancouver menée à la fin des années 1990 a révélé qu’au cours des 30 mois entre juillet 1997 et décembre 1999, les travailleurs des services de démarchage ont effectué des tests de syphilis dans les bars, les hôtels et les espaces publics fréquentés par les travailleurs du sexe. Cependant, malgré ces efforts concertés de dépistage dans des espaces publics, peu de nouveaux cas ont été diagnostiqués. Le nombre de tests effectués et de cas diagnostiqués n’a pas été fourni. Les chercheurs ont postulé que le faible diagnostic est peut-être dû à la faible prévalence générale de la maladie, même dans le contexte de l’éclosion, et que les personnes les plus vulnérables n’ont peut-être pas fréquenté les lieux identifiésNote de bas de page 218.
Saunas et lieux de travail du sexe
Des études ont également documenté des interventions dans des endroits utilisés pour des relations sexuelles. Au R.-U., à la suite d’une augmentation de l’incidence de la syphilis à Walsall, Angleterre, une enquête sur le comportement à risque et le dépistage de la syphilis a été effectuée dans un sauna local fréquenté par la population gbHARSAH. Cette enquête a permis d’identifier quatre des 51 cas (8 %) diagnostiqués dans le comté entre 2003 et 2004; par ailleurs, 73 % des 142 répondants ont indiqué qu’ils utiliseraient des services de dépistage s’ils étaient fournis dans un lieu public comme un saunaNote de bas de page 335. À Brisbane, en Australie, un sondage (n=1 653) a été mené à l’occasion de deux opérations de proximité réalisées dans un sauna privé pour hommes et dans une clinique santé grand publicNote de bas de page 336. L’intervention ayant eu lieu au sauna a généré une plus forte proportion de dépistage dans la population gbHARSAH et a permis de trouver cinq des 16 cas de syphilis (31 %) diagnostiqués durant ces interventions et au cours de l’étude, malgré un nombre moindre de visites par rapport à la clinique grand publicNote de bas de page 336. Les chercheurs ont conclu que les opérations ciblées dans les saunas fréquentés par des hommes sont une stratégie efficace de promotion du dépistage de la syphilis et d’identification des cas.
Événements
Bien que de nombreux kiosques et événements aient souvent été mis en place au Canada, particulièrement à l’occasion de la Journée pancanadienne du dépistage du VIH le 27 juin ou du festival de la Fierté qui a lieu au pays, peu d’études canadiennes ont évalué l’efficacité des initiatives ayant lieu pendant ce type d’événements pour accroître le recours au dépistageNote de bas de page 337Note de bas de page 338. À l’extérieur du Canada, une étude menée au R.-U. a évalué les répercussions d’une intervention de proximité visant le dépistage des ITS faisant intervenir un autobus des services nationaux de santé posté à deux événements et salons sur la sexualité et le mode de vie s’adressant aux adultes (Erotica 2013 et Sexpo 2015 de Londres)Note de bas de page 339. Au total, trois cas de syphilis ont été identifiés parmi les 381 personnes qui se sont prêtées au dépistage (les événements ont accueilli plus de 20 000 visiteurs). Bien que la proportion de visiteurs qui ont sollicité les services de dépistage de l’autobus était faible, les auteurs ont observé que ceux qui l’ont fait ne s’étaient jamais prêtés au dépistage auparavant (notamment, 31 % n’avaient jamais subi de dépistage du VIH) et qu’une population ayant peu accès au système de santé s’est peut-être prêtée au dépistage grâce à cette interventionNote de bas de page 339. À Sydney, en Australie, un chapiteau proposant le dépistage de la syphilis et des ITS à l’occasion du Mardi gras des personnes gaies et lesbiennes a aussi fait l’objet d’une évaluation. Les services offerts sous ce chapiteau étaient limités aux membres de la population gbHARSAH qui avaient eu des relations sexuelles avec un autre homme au cours de la dernière année. On estime que très peu de visiteurs ont eu recours aux services du chapiteau (environ 0,23 % à 0,26 %) dont le coût de fonctionnement était par ailleurs relativement élevéNote de bas de page 340. Aussi, contrairement à ce que révèle l’étude précédente, seuls 18 % des participants ne s’étaient jamais prêtés au dépistage des ITS auparavantNote de bas de page 340. Seul un cas de syphilis infectieuse a été identifié par cette initiative.
Salles d’urgence
Les services d’urgence ont été identifiés comme de potentiels sites pertinents pour le dépistage ciblé de la syphilis pour deux principales raisons. D’abord, pour les populations qui n’ont pas accès aux services de santé de première ligne de routine ou qui les fréquentent peu, les services d’urgence représentent des milieux cliniques accessiblesNote de bas de page 341. De plus, l’identification des cas dans un établissement hospitalier facilite le suivi par un traitementNote de bas de page 342. Hors du Canada, une étude menée aux É.-U. a évalué la faisabilité et l’efficacité du dépistage dans les points de service (des salles d’urgence) pour des hommes de 18 à 34 ans au cours d’une éclosion de syphilis survenue chez des hommes de Detroit vivant avec le VIH et appartenant à la population gbHARSAHNote de bas de page 342. Parmi les 871 personnes soumises au dépistage, six (0,7 %) cas de syphilis active ont été recensésNote de bas de page 342. Les auteurs concluent qu’il est faisable de mettre en place le dépistage de la syphilis dans les salles d’urgence pour détecter de nouveaux cas. Actuellement au Canada, la Saskatchewan et certaines zones en Alberta étudient divers moyens de promouvoir le dépistage dans les services d'urgence.
Établissements correctionnels
Peu d’études canadiennes ont exploré les possibilités de dépistage de la syphilis dans les établissements correctionnels provinciaux ou fédéraux du Canada. Une étude portant sur le dépistage des ITSS menée entre 2012 et 2015 dans trois établissements correctionnels provinciaux de l’Alberta a relevé que la prévalence de la syphilis atteignait généralement 3,2 % chez les gens fréquentant ces établissements (n=5 135)Note de bas de page 343. La prévalence était considérablement plus élevée dans les établissements pour adultes (détention provisoire ou combinaison de détention à long terme et de détention provisoire; prévalence de 3 % à 4,1 %) par rapport aux établissements pour les jeunes (prévalence de 0,4 %) et plus élevée dans les établissements pour femmes que dans les établissements pour hommes (prévalence de 5,4 % par rapport à 2,4 %, respectivement)Note de bas de page 343. Les auteurs suggèrent d’envisager la mise en place du dépistage systématique de la syphilis et des autres ITSS avec option de renonciation par les patients dans les établissements correctionnelsNote de bas de page 343. La province de l’Alberta a suivi cette recommandation et a mis en place un programme du dépistage systématique pour les ITSS avec option de renonciation dans les établissements carcéraux provinciaux en 2019.
Visites en porte à porte
Bien que l'approche ne soit pas réalisable dans toutes les régions ou juridictions, un projet pilote de visites systématiques à domicile a été mis en œuvre dans la région du Nunavik au nord du Québec, afin de promouvoir le dépistage des ITSS pour tous sans distinction de milieux ou de ménagesNote de bas de page 185. Les résidents de la communauté ont exprimé leur appréciation des visites à domicile, étant donné leur hésitation à visiter la clinique de santé locale en raison de craintes liées à la vie privée d'intimité et de stigmatisationNote de bas de page 185. Bien que la plupart des nouveaux cas d'ITS identifiés étaient de chlamydia et de gonorrhée, au moins 5 cas de syphilis ont été identifiésNote de bas de page 185.
6.2.4 Systèmes de rappel par l’envoi de courts messages
Une des stratégies explorées pour promouvoir le recours au dépistage de la syphilis dans les groupes à risque élevé est l’utilisation de messages textes de rappel (c.-à-d. Short Message Service (SMS))Note de bas de page 326. Jusqu’à maintenant, les études canadiennes n’ont pas encore exploré ce domaine d’intervention. Les études provenant d’autres pays indiquent que, bien que cette stratégie soit réalisable, les preuves quant à son acceptabilité sont mitigées. Par exemple, une étude menée aux É.-U. s’est penchée sur l’acceptabilité des rappels trimestriels de dépistage des ITS transmis par message texte (au moyen du logiciel 2SMS) offerts aux membres de la population gbHARSAH (n=4 087) qui avaient reçu un diagnostic de syphilis, de gonorrhée ou de chlamydia Note de bas de page 344Note de bas de page 345. Le contenu du message était le suivant [traduction]: « Il est temps pour votre test de suivi à Harborview » (Harborview étant le plus grand hôpital du comté). Parmi ceux à qui on a offert de transmettre le rappel par message texte, seulement 13 % ont accepté (80 % ont refusé et 7 % ont reçu d’autres formes de rappel par message texte). Parmi ceux qui ont refusé, 37 % n’utilisaient aucun autre type de rappel (aucun rappel d’un fournisseur de soins de santé, aucun dépistage durant les examens physiques systématiques, aucune application ni notification de calendrier sur un téléphone intelligent, etc.)Note de bas de page 345. Une étude qualitative menée aux É.-U. chez 19 hommes adultes de la population gbHARSAH ayant reçu un diagnostic de syphilis précoce au moins deux fois au cours des cinq années précédentes a relevé que bien que la plupart des répondants considéraient favorablement les rappels automatisés transmis par message texte ou courriel, ils ont exprimé certaines préoccupations. Premièrement, les participants craignaient que le contenu du message puisse être vu par quelqu’un d’autre (un partenaire, un parent) sur leur téléphone. Deuxièmement, les participants ont exprimé des préoccupations au sujet de la redondance étant donné qu’ils avaient déjà mis en place des mécanismes de rappel systématiqueNote de bas de page 304.
Les études sur l’efficacité de ces interventions pour augmenter la probabilité du dépistage répété ont des résultats mitigés. Une étude menée aux É.-U. n’a relevé aucune différence statistiquement significative dans le dépistage répété des ITS dans les groupes d’intervention et les groupes témoin (tous composés de patients présentant un risque élevé) à la suite de la mise en œuvre des rappels transmis par message texte (groupe d’intervention n=274, groupe contrôle n=266)Note de bas de page 346. À l’opposé, une étude réalisée en Australie qui a porté sur les rappels transmis par message texte pour promouvoir le dépistage répété des ITS dans la population gbHARSAH spécifiquement a relevé que les destinataires de ces messages étaient quatre fois plus susceptibles de se prêter de nouveau au dépistage par rapport au groupe de comparaisonNote de bas de page 347. Il reste à établir si ce type d’intervention aurait un effet sur le dépistage répété au Canada.
Des systèmes automatisés de rappel ont été conçus pour cibler les professionnels de la santé lorsqu’ils reçoivent des patients. Par exemple, des chercheurs en Australie se sont intéressés à l’utilisation de systèmes d’alerte informatisés qui rappellent aux professionnels de la santé la fréquence recommandée du dépistage de la syphilis dans la population gbHARSAH à risque élevé. Ils ont observé que ces systèmes généraient une hausse du dépistage dans cette population (n=6 789 consultations avant l’intervention, n=8 036 consultations après l’intervention)Note de bas de page 348. De telles interventions n’ont pas encore fait l’objet d’études au Canada.
6.2.5 Tests et tri express
Afin de promouvoir l’accessibilité du dépistage de la syphilis et des ITS, sa faisabilité et son acceptabilité, les chercheurs et les milieux de la santé ont exploré des façons de simplifier le dépistage dans certains groupes. Diverses stratégies entrent dans la catégorie des tests « express ». Ces interventions sont généralement mises en œuvre dans des contextes de soins de première ligne et visent à réduire le temps d’attente pour le dépistage d’un sous-groupe de patients défini. Les stratégies comprennent le dépistage sans rendez-vous dans les groupes à risque élevé et la possibilité pour les groupes à faible risque de passer directement au prélèvement d’échantillons sans subir d’examens physiquesNote de bas de page 313Note de bas de page 349. Ces stratégies ont été mises en œuvre en Alberta et dans la région du Nunavik, au nord du QuébecNote de bas de page 185Note de bas de page 349.
Une étude menée à Edmonton a évalué les effets du dépistage express chez 4 789 patients à faible risque sur la durée totale des visites et sur le nombre d’ITS diagnostiquéesNote de bas de page 349. Les patients ne présentant pas de symptômes, n’ayant pas été en contact avec une personne ayant contracté une ITS, n’ayant pas eu de relations sexuelles anales réceptives depuis leur dernier dépistage, n’ayant pas été victime d’agression sexuelle au cours des deux dernières semaines et n’ayant pas été impliqué dans la vente ou l’achat d’activités sexuelles au cours des six mois précédents étaient jugés à faible risque. On a offert à ces patients de renoncer à un examen physique complet et de passer directement au prélèvement d’échantillons pour le dépistage des ITSSNote de bas de page 349. Ce changement de la politique clinique a été mis en œuvre afin de réduire le temps d’attente et le nombre de patients qui se voyaient refuser l’accès à la clinique. Les auteurs ont observé que la durée des visites avec un membre du personnel infirmier autorisé avait chuté par une médiane de 13 minutes par patiente à faible risque et de 9 minutes par patient de sexe masculin à faible risqueNote de bas de page 349. Bien que le nombre absolu de visites associées au diagnostic de la syphilis était plus élevé après l’intervention (67 après l’intervention et 22 avant celle-ci), la proportion des visites ayant mené au diagnostic de la syphilis était moins élevée après l’intervention (0,1 % après l’intervention par rapport à 0,2 % avant celle-ci) (p = 0,03)Note de bas de page 349. Les auteurs ont aussi relevé une proportion accrue de patients présentant un risque élevé à avoir reçu un diagnostic d’ITS par suite du changement de politique. Malgré que cette augmentation du nombre de visites post-intervention peut être attribuable à la hausse des taux d’ITS au cours de la période de l’étude, les auteurs font également valoir que cela peut être attribuable à une capacité de test globale plus élevée, rendue possible par le temps économisé grâce aux tests expressNote de bas de page 349.
6.2.6 Services de dépistage en ligne
Parmi les stratégies permettant d’orienter des individus vers le dépistage, l’on peut citer les interventions sur le Web au cours desquelles les patients répondent à des questions en ligne sur leurs antécédents sexuels et reçoivent ensuite un formulaire de demande de test de dépistage à utiliser dans un laboratoire local. En 2014, le BCCDC a mis en ligne le site Web GetCheckedOnline lequel pose des questions aux utilisateurs sur leurs antécédents sexuels, génère une requête pour le dépistage et les dirige vers des centres de prélèvement de VancouverNote de bas de page 271. Ce site Web établit aussi un lien vers un système en ligne de prise de rendez-vous pour effectuer les prélèvementsNote de bas de page 350. Les résultats sont communiqués en ligne dans le compte GetCheckedOnline. Entre septembre 2014 et décembre 2015, 868 utilisateurs ont créé des comptes sur cette plateforme. De ce nombre, 43 % étaient des membres de la population gbHARSAH et 13 % ont été dépistés pour des ITS pour la première fois. Un total de 37 % des participants ont soumis des échantillons dont 3 % se sont avérés positifs pour une ITSNote de bas de page 271. Les chercheurs ayant évalué cette intervention ont conclu que GetCheckedOnline est un moyen acceptable et faisable qui présente la capacité de promouvoir le dépistage dans les populations dans lesquelles le dépistage est habituellement insuffisantNote de bas de page 271. Selon ces résultats, GetCheckedOnline a été étendu à certaines communautés de l’île de Vancouver et de la région de l’Intérieur en mars 2016Note de bas de page 351. Une étude réalisée ultérieurement et qui a établi une comparaison entre les 1 093 utilisateurs du site Web et 18 404 patients d’une clinique d’ITS de la Colombie-Britannique entre 2014 et 2017 indique que les utilisateurs de GetCheckedOnline étaient plus souvent des femmes ou des hommes ayant des relations sexuelles avec des femmes (comparativement à des gbHARSAH), d’avoir eu des antécédents d’ITS et ayant un partenaire vivant avec le VIHNote de bas de page 352. Les clients de GetCheckedOnline ont également démontré un taux plus élevé de tests répétés, ce qui laisse supposer que l’interface facilite les tests répétés si ces derniers sont nécessairesNote de bas de page 352.
Les résultats obtenus en Colombie-Britannique concordent avec ceux d’études menées à l’extérieur du Canada, dont une menée au R.-U. (n=2 072) qui fait également état de taux plus élevés de tests de dépistage des ITS chez les groupes recevant des services de dépistage en ligneNote de bas de page 353.
Malgré ces points forts, une évaluation qualitative de 39 répondants préalable à la mise en œuvre de GetCheckedOnline en Colombie-Britannique a soulevé certaines préoccupations concernant les tests sur Internet, lesquelles seraient susceptibles de freiner la participation aux services de dépistage en ligne. Il s’agit notamment de la réticence à partager des données personnelles en ligne, de la méfiance à l’égard des mécanismes de protection des données et de la crainte que le counseling offert avant ou après les tests soit inadéquatNote de bas de page 354. Les stratégies visant à répondre à ces préoccupations comprennent de meilleures assurances quant à la confidentialité et à la sécurité des données et la disponibilité de ressources suffisantes et de référence vers des services de counseling et de soutienNote de bas de page 354.
6.2.7 Dépistage misant sur un incitatif
Une des stratégies proposées pour promouvoir le recours au dépistage consiste à offrir un incitatif financier (remise en espèces, versement conditionnel en espèces, bons). Bien que des données indiquent que les cliniques de santé sexuelle ayant eu recours à des incitatifs, tel que des cartes cadeaux ou en fournissant un dîner, aient servi à promouvoir le dépistage et le traitement des ITS au Canada — notamment en Saskatchewan et en Alberta —, l’efficacité des stratégies misant sur des incitatifs n’a pas été beaucoup documentéeNote de bas de page 327. À Edmonton, en Alberta, une intervention a été mise en œuvre pour offrir une carte-cadeau de 10 $ en échange d'un dépistage des ITS (et de la syphilis) et une seconde carte-cadeau du même montant pour s’informer des résultats et se faire traiter. Cette intervention a ciblé les personnes vivant dans des logements subventionnés, les personnes vivant dans la rue ou fréquentant des organismes communautairesNote de bas de page 355. Des 342 personnes s’étant prêtées au dépistage, 34 avaient testé positifs pour la syphilis (taux de séropositivité de 11 %). La plupart des participants (60 %) ont déclaré avoir consommé des substances, 19 % ont déclaré avoir utilisé des drogues injectables et 6 % ont déclaré avoir eu des relations sexuelles transactionnellesNote de bas de page 355. Les auteurs concluent que les tests incitatifs sont efficaces pour accroître le dépistage des ITS chez les populations peut-être moins susceptibles d’avoir régulièrement accès aux soins de santé de première ligneNote de bas de page 355.
À l’extérieur du Canada, une étude qualitative des É.-U. de 19 hommes adultes de la population gbHARSAH ayant reçu un diagnostic de syphilis précoce au moins deux fois au cours des 5 années précédentes a demandé aux participants s’ils apprécieraient d’être payés pour subir un dépistage de la syphilis et, dans le cas échéant, quel serait le montant du paiementNote de bas de page 304. La plupart des participants se sont dits en faveur d’un incitatif financier et les montants souhaités variaient de 0 $ à 100 $. Au moins un des 19 participants s’est montré intéressé par le remboursement des frais de déplacement à la clinique et des heures de travail manquéesNote de bas de page 304. Ces observations doivent être interprétées avec prudence en raison de la taille réduite de l’échantillon et du contexte particulier des services de santé ayant fait l’objet de cette étude.
6.2.8 Tests au point de service
Les tests réalisés au point de service sont des tests diagnostiques médicaux qui peuvent être administrés hors du contexte clinique. Il a été proposé que ce type de tests puisse être administré dans le cadre d’une stratégie visant à accroître l’accessibilité du dépistage de la syphilis dans les populations plus hésitantes ou qui n’accèdent pas aux tests offerts de manière traditionnelle.
Dépistage rapide au point de service
Le dépistage rapide au point de service consiste à effectuer le prélèvement d’échantillons et l’administration des tests ainsi qu’à obtenir les résultats en une seule séance et avec un seul professionnel de la santé. Il se poursuit par un suivi si nécessaire (pour communiquer les résultats des tests de confirmation et offrir un counseling).
Il existe deux grandes catégories de tests de dépistage au point de service pour la syphilis: 1) les bandelettes immunochromatographiques qui sont utilisées avec du sang complet ou du sérum et réagissent en présence d’anticorps et 2) les épreuves d’agglutination des particules dans lesquelles des particules de gélatine recouvertes d’antigènes tréponémiques s’agglomèrent lorsqu’elles entrent en contact avec du sang complet ou du sérum où circulent des anticorps contre TreponemaNote de bas de page 356. Ces épreuves ne permettent pas d’établir si l’infection est récente ou ancienne et exigent d’être confirmées par une épreuve quantitative non tréponémiqueNote de bas de page 356. En raison de ces contraintes, les chercheurs ont indiqué que les tests rapides de dépistage au point de service apporterait le plus d’avantages dans des régions affichant des taux de syphilis faibles, mais en hausse ou présentant de taux faibles de dépistage ou de testsNote de bas de page 356Note de bas de page 357.
Bien qu’il existe plus d’une douzaine de tests de dépistage rapide de la syphilis au point de service qui détectent les anticorps tréponémiques, aucun de ces tests n’a encore été approuvé au CanadaNote de bas de page 342. Quoique ces tests ne soient pas utilisés de façon routinière au Canada, ils ont été utilisés dans des projets de recherche. Ainsi, une étude menée à Edmonton a évalué l’acceptabilité et le rendement in situ des tests de dépistage rapide de la syphilis au point de service (soit l’épreuve SD Bioline 3.0) dans des populations clés (gbHARSAH, personnes participant à l’achat ou la vente d’activités de travail du sexe, personnes utilisatrices de drogues injectables, Autochtones, etc.) en milieu clinique ou communautaire (n=1 183)Note de bas de page 358. L’acceptabilité du test était élevée, 82 % des personnes approchées acceptant de s’y prêter. Les tests effectués à des endroits fréquentés par la population gbHARSAH (saunas, etc.) présentaient le taux d’acceptation le plus élevé (91 % des individus ayant subi un test), suivis par les établissements de réadaptation pour la consommation de drogues (89 %), des centres de détention (80 %), des établissements de santé (74 %) et des organismes communautaires (70 %). L’acceptation élevée peut être attribuable à l’échantillon dans la mesure ou les tests étant offerts à des personnes qui avaient déjà fait l’objet d’un dépistage. Néanmoins, ces constats concordent avec les données qualitatives de l’extérieur du Canada qui indiquent un niveau élevé d’acceptabilité des tests réalisés au point de serviceNote de bas de page 304Note de bas de page 359. Une étude financée par les Instituts de recherche en santé du Canada débutera sous peu dans des communautés arctiques du Nunavut et du Nunavik afin d’évaluer l’acceptabilité, la performance et l’utilité d’un test au point de service pour la syphilisNote de bas de page 360.
Une autre étude internationale multisites comportant notamment un site à Montréal, Québec, a évalué la faisabilité et les effets des tests de dépistage rapide multiplex de la syphilis au point de service pouvant aussi servir au dépistage du VIH, du virus de l’hépatite C (VHC) et du virus de l’hépatite B (VHB) (test rapide Miriad de détection des anticorps de TP/VHB/VIH/VHC) dans un échantillon de personnes à risque (n=375 à Mumbai, n=119 à Montréal)Note de bas de page 357. Les chercheurs ont observé que 92 % des répondants étaient favorables au dépistage, que 97 % préféraient le test multiplex aux tests habituels et que 99 % la recommanderaient à d’autres personnesNote de bas de page 357.
Bien que les preuves démontrent que les tests aux points de service semblent très acceptables, les approbations réglementaires, les directives cliniques et les politiques associées de dépistage et d'évaluation de la qualité seront nécessaires pour assurer à quel moment et à quel endroit un test de dépistage aux points de services peut avoir un impact significatif sur l’arrêt de la transmission des infectionsNote de bas de page 361.
Analyse d’échantillons de sang séché
Bien que ce ne soit pas un type d’épreuve rapide au point de service, le dépistage de la syphilis par l’analyse d’échantillons de gouttes de sang séché (dried blood spot [DBS]) a été proposé comme solution de rechange aux tests standardsNote de bas de page 362. Les échantillons de DBS ne nécessitent pas de réfrigération, sont très stables et peuvent être prélevés par des personnes qui ne sont pas des professionnels de la santé, ce qui les rend particulièrement utiles dans les populations de régions reculées qui hésitent à se prêter au dépistage en raison d’obstacles et d’une stigmatisation systémiqueNote de bas de page 362Note de bas de page 363. Les échantillons peuvent en outre être transportés vers un laboratoire par des moyens technologiques modernes tels qu’un droneNote de bas de page 364.
Des interventions ayant recours au dépistage par DBS sont actuellement en cours au Canada, notamment en Alberta, Saskatchewan, Ontario et à l’Île-du-Prince-ÉdouardNote de bas de page 363Note de bas de page 365. Les données préliminaires issues de la mise en œuvre du dépistage par DBS dans une communauté ontarienne des Premières Nations indiquent une faisabilité et une acceptabilité élevées de cette méthodeNote de bas de page 363. Toutefois, des préoccupations subsistent quant à la communication des résultats aux participants et au temps requis pour réaliser le dépistage adéquatementNote de bas de page 363. Ces premiers résultats pour le Canada concordent avec ceux d’autres pays qui indiquent aussi un fort taux d’acceptabilité dans les groupes à risque tels que la population gbHARSAH et les personnes vivant avec le VIH ou le VHBNote de bas de page 366.
6.3. Prise en charge des cas
6.3.1 Divulgation de l’identité des partenaires
Le consentement à divulguer l’identité des partenaires dépend de la volonté et de la capacité d’une personne de révéler des informations sur ces partenaires sexuels. Les antécédents de discrimination et les préjugés anticipés peuvent engendrer une crainte chez les individus. En effet, une étude de Lukac et coll. réalisée en 2017 (n=491) a constaté que les individus gbHARSAH vivant avec le VIH était moins susceptibles que les individus gbHARSAH séronégatifs de divulguer l’identité de leurs partenaires sexuels à l’infirmière de la santé publique (70 % contre 80 %)Note de bas de page 367. D’autres obstacles à la divulgation de l’identité des partenaires documentés au Canada comprennent les problèmes de santé mentale ou de toxicomanie qui empêchent de mener des entrevues, ainsi que l’impossibilité de citer des partenaires anonymes ou non identifiablesNote de bas de page 218.
Questions sur l’identité des partenaires du réseau social
Diverses stratégies ont été documentées dans les écrits qui encouragent la divulgation de l’identité des partenaires. Au Canada, certaines unités de santé publique ont adapté les façons de s’informer au sujet des partenaires sexuels, notamment en posant des questions plus générales comme « quelles personnes fréquentez-vous ? », plutôt qu’en invitant à divulguer l’identité des partenairesNote de bas de page 368. Il reste à établir si ce type de questions posées au cours des entretiens sont plus efficaces que les méthodes habituelles utilisées pour identifier les partenaires.
Recours à des enquêteurs spécialisés en maladies transmissibles
Une recension des écrits réalisée par le BCCDC révèle que plusieurs études ont observé que le recours à des intervenants spécialisés dans les maladies transmissibles (personnel non médical spécialisé dans les activités de suivi des maladies transmissibles) qui seraient postés dans les lieux d’éclosion et dans des unités de santé est associé à une plus grande capacité à obtenir de l’information sur les partenaires comparativement au recours aux fournisseurs habituels de soins de santé ou aux agents de santé publiqueNote de bas de page 369. Ce type d’intervenants ont été le plus souvent mis à profit à l’extérieur du Canada, particulièrement aux É.-U.Note de bas de page 370. Ces intervenants sont spécialisés dans la recherche de patients ayant reçu un diagnostic d’ITS et de leurs partenaires et dans la prestation de services de soutien destinés à ces personnesNote de bas de page 369Note de bas de page 370.
Entrevues ciblées pour l’obtention d’information sur les partenaires
La recension des écrits du BCCDC fait également remarquer que la recherche préconise de cibler les entrevues qui visent à obtenir de l’information sur l’identité des partenaires et à effectuer la notification, dans les groupes à risque élevé lorsque les ressources sont limitéesNote de bas de page 369. Ces groupes comprennent des partenaires plus vulnérables à des problèmes de santé, dont les ITS, ceux qui ont eux-mêmes plus d’un partenaire et qui sont susceptibles de contribuer à transmettre la maladie dans la communauté ainsi que ceux qui sont hésitants ou moins susceptibles de se prêter au dépistage ou au traitement des ITSNote de bas de page 369. L’efficacité des entrevues ciblées qui visent à obtenir des informations relatives à l’identité des partenaires et à effectuer la notification des partenaires reste à évaluer au Canada.
6.3.2 La notification des partenaires
La notification des partenaires est une mesure de prévention secondaire par laquelle les partenaires sexuels des cas confirmés de syphilis sont identifiés afin qu’on puisse leur offrir de se prêter au dépistage et au traitement et ainsi réduire le risque d’infection chez le patient initial et pour d’autres personnesNote de bas de page 292. Les lignes directrices de l’ASPC sur les ITS recommandent que tous les contacts sexuels ou périnataux des cas de syphilis primaire soient notifiés à l’intérieur de la période de traçabilité (la période précédant l'apparition des symptômes ou la date de prélèvement des échantillons si asymptomatique) de trois mois. De plus, la période de traçabilité est de six mois pour la syphilis secondaire, un an pour la syphilis latente précoce. Tous les partenaires à long terme et les enfants des cas latents tardifs ou tertiaires devraient être notifiésNote de bas de page 292. Diverses approches destinées à aviser avec succès les partenaires figurent ci-dessous.
Information transmise par le patient ou par un professionnel de la santé
Le partenaire peut être mis au courant directement par le patient qui reçoit le diagnostic de syphilis ou par un professionnel de la santé. Bien que cela soit plus coûteux et nécessite plus de ressources, des études canadiennes suggèrent que la notification des partenaires par les professionnels de la santé serait plus efficace pour assurer que les partenaires se soumettent aux dépistages et aux traitements appropriésNote de bas de page 371Note de bas de page 372. Par exemple, dans une étude canadienne menée en Colombie-Britannique de 2010 à 2013 auprès de gbHARSAH sur les issues de la notification des partenaires (n=350), les chercheurs ont observé qu’une plus grande proportion de partenaires se sont soumis au dépistage de la syphilis lorsqu’ils ont été avisés par un professionnel de la santé (54 %) que lorsqu’ils ont été avisés par le patient (21 %)Note de bas de page 57. Ces constats concordent avec ceux observés à l’extérieur du CanadaNote de bas de page 373. De plus, dans des circonstances ou la protection de l’anonymat est essentielle, par exemple lorsque le cas index a potentiellement subi une agression sexuelle ou est inquiet des conséquences émotionnelles et physiques potentielles de la notification à un partenaire, la notification au partenaire effectuée par un professionnel demeure une méthode importanteNote de bas de page 371Note de bas de page 372.
Cependant, la notification des partenaires effectuée par le patient demeure une approche utile. Plusieurs patients préfèrent l’option de communiquer directement à leurs partenaires sexuels une exposition potentielle à une ITSNote de bas de page 372. De plus, le nombre croissant de cas de syphilis dans plusieurs juridictions du Canada continue d’exercer une pression sur le personnel soignant en première ligne, surtout le personnel infirmier de la santé publique pour le suivi de la notification des partenaires. Assurer la disponibilité appropriée des ressources humaines et financières pour identifier et contacter adéquatement les partenaires pose déjà un défi dans plusieurs juridictionsNote de bas de page 369. Une étude récente de la Colombie-Britannique a relevé que des 648 cas confirmés de syphilis infectieuse parmi la population gbHARSAH de la province entre 2006 et 2016, 42 % des personnes ayant reçu un premier diagnostic et 62 % ayant reçu un second diagnostic ont choisi d’aviser eux-mêmes leurs partenaires (plutôt que de les aviser par l’intermédiaire du fournisseur de soins)Note de bas de page 374. Chez ceux ayant reçu un premier diagnostic de syphilis (73 % des cas dans la population gbHARSAH), la notification des partenaires initiée par les patients a mené à une différence de 19 points de pourcentage de plus de partenaires avisés (89 %) par rapport à la notification effectuée par les fournisseurs de soins (70 % des partenaires notifiés)Note de bas de page 374. La notification des partenaires effectuée par le patient demeure une stratégie utile, en particulier en situation d’éclosion.
Notification d’agrégats
Comme cela a été fait précédemment au Canada, par exemple pour le VIH en Saskatchewan et pour la syphilis en Colombie-Britannique, la recherche de contacts et la notification de partenaires ayant la syphilis améliorées utilisant une approche basée sur des agrégats peuvent être utilesNote de bas de page 375Note de bas de page 376. Dans cette approche, les patients index sont invités à identifier d'autres personnes dans leurs réseaux sociaux ou dans leur communauté qui, selon eux, pourraient bénéficier de conseils et de tests (par exemple, « Qui pensez-vous devrait être testé pour la syphilis » (des exemples de questionnaires et de formulaires sont disponibles auprès du CDC))Note de bas de page 375-377. Bien que cette approche puisse entraîner une proportion plus faible de cas positifs par rapport à une approche basée uniquement sur le contact des partenaires sexuels, il demeure qu’il s’agit d’une approche potentiellement utile dans les régions à taux élevé de syphilis infectieuse, et peut en outre fournir des informations utiles pour l'analyse des réseaux sociauxNote de bas de page 378.
Notification par Internet
Compte tenu de l’utilisation répandue des applications et des sites Web de rencontres au Canada et à l’étranger, des stratégies ont été explorées pour trouver et aviser les contacts des cas au moyen des canaux Web. Bien que ces approches puissent être perçues comme plus impersonnelles, elles sont particulièrement pertinentes lorsque les partenaires se rencontrent et communiquent en ligne et que les informations du contact traditionnellement utilisées pour la recherche des contacts sont plus difficiles à obtenirNote de bas de page 371.
Une récente revue de littérature canadienne a résumé deux grands types d’approches destinées à aviser en ligne les partenaires (celles s’appliquant aux sites de réseautage social et celles visant à contacter les cas par courriel) ainsi que les défis pouvant survenir lorsque de telles stratégies sont mises en placeNote de bas de page 379. La revue a démontré que la plupart des stratégies de notification des partenaires utilisant des sites de réseautage social requièrent que les unités de santé publique disposent d’un profil sur le site en question et communiquent avec les profils fournis par les cas indexNote de bas de page 379. Hors du Canada, des études publiées indiquent que le fait d’aviser les partenaires au moyen des sites de réseautage social est très faisable et acceptable, en particulier lorsqu’il s’agit de populations telles que les gbHARSAHNote de bas de page 380-387. Cette méthode a également été associée à une augmentation du nombre de partenaires avisés et dépistésNote de bas de page 380Note de bas de page 384. Étant donné la rareté des données probantes canadiennes, il reste à déterminer si de telles interventions seraient efficaces dans le contexte canadien. Les provinces de l’Alberta, la Saskatchewan et Terre-Neuve-et-Labrador sont actuellement en train d’explorer des moyens novateurs de notification des partenaires à travers les réseaux sociaux et les applications de rencontre.
Une autre stratégie de notification par Internet est l’utilisation de sites Web qui facilite la notification anonyme des contacts par courriel. Au Canada, le site CheckHimOut de la Colombie-Britannique permet d’aviser des partenaires de façon anonyme par courriel ou message texte et de les renseigner au sujet de cliniques de santé sexuelle locales qui effectuent des tests de dépistageNote de bas de page 388. Un autre site web similaire est le site InSpot.org qui permet à des individus de notifier des partenaires à Ottawa, Toronto ou en Colombie-Britannique du fait qu’ils pourraient avoir été exposés à une ITS. Hors du Canada, on trouve les plateformes Let Them Know en Australie et Suggest a test aux Pays-BasNote de bas de page 389Note de bas de page 390. Il existe peu d’études ayant évalué ce type de programmes. Les études réalisées portent à croire que la transmission de l’information aux partenaires sur un site Web est grandement acceptable, surtout chez ceux qui ont des relations occasionnellesNote de bas de page 391. Cependant, malgré les campagnes de publicité visant à promouvoir l’utilisation de tels sites, la participation a tendance à être faibleNote de bas de page 392Note de bas de page 393. Les approches axées sur les sites Web font face à un défi supplémentaire lorsque les utilisateurs potentiels ne connaissent pas l’adresse électronique de leurs partenairesNote de bas de page 379.
6.3.3 Traitement
Un traitement précoce et efficace de la syphilis demeure une stratégie importante pour la gestion des éclosions et la prévention secondaire. Le traitement réduit la durée de la période de contagiosité ainsi que l’efficacité de la transmissionNote de bas de page 144. Les lignes directrices canadiennes actuelles sur les ITS recommandent que les adultes (en dehors des personnes enceintes) au stade infectieux de la syphilis soient traitées au moyen d’une dose unitaire intramusculaire de 2,4 millions d’unités de pénicilline G benzathineNote de bas de page 3. Le traitement suggéré pour les stades non infectieux, les femmes enceintes et des nourrissons atteints de syphilis congénitale varie légèrementNote de bas de page 3. À l’heure actuelle, les lignes directrices canadiennes sur les ITS recommandent que tous les contacts sexuels et périnataux soient localisés, testés et traités si la sérologie est réactiveNote de bas de page 3. Ces lignes directrices recommandent également, lorsqu’un suivi ne peut être assuré, d’administrer un traitement prophylactique post-exposition pour la syphilis infectieuseNote de bas de page 3. En général, il est recommandé aux cliniciens de consulter les lignes directrices provinciales et territoriales pour orienter leurs pratiques de prescription.
Diminution des délais de traitement
Peu d’études canadiennes ont évalué les stratégies pouvant permettre de réduire les délais entre le diagnostic et le traitement de la syphilis. Parmi les stratégies mises en place hors du Canada, il y a celles qui transmettent le résultat du dépistage par message texteNote de bas de page 394. Une étude menée aux É.-U. (n=4 081) s’est servi de messages texte pour transmettre les résultats du dépistage des ITS et a observé que plus de la moitié des participants (57 %) ayant reçu de tels messages se sont fait traiter dans un délai d’un à quatre jours, comparativement à 41 % dans le groupe témoinNote de bas de page 394. Les chercheurs ont aussi noté que, dans le contexte de cette étude, plus de 50 % des patients ont reçu un traitement présomptif le jour du dépistage et ont donc été exclus de l’analyse. En revanche, une étude menée au R.-.U sur une intervention de dépistage en ligne et de transmission de messages par message texte (n=2 072) n’a révélé aucune différence statistiquement significative dans le délai d’obtention d’un traitement entre les groupes traités et les groupes témoinsNote de bas de page 353. Toutefois, cette étude ne renseigne pas sur les délais de traitement par type d’ITS. Les résultats de ces deux études sont difficiles à comparer étant donné les différences dans l’opérationnalisation de la mesure des résultats. La première étude présente les différences dans la proportion des cas traités entre un et quatre jours après avoir reçu les résultats (par rapport à huit jours ou plus ou jamais)Note de bas de page 394 et la deuxième étude présente les différences dans le délai moyen d’obtention d’un traitementNote de bas de page 353. Compte tenu de l’hétérogénéité des mesures mises en œuvre de ces études et du nombre limité de données accessibles, il est difficile d’établir si de tels interventions basées sur des moyens de communication réduiraient le délai d’obtention d’un traitement au Canada. D’autres études sont nécessaires.
Prophylaxie post-exposition
À l’heure actuelle, aucune étude canadienne n’a évalué l’efficacité de la prophylaxie post-exposition (PPE) antibactérienne sur l’infection par la syphilis, mais celle-ci constitue une stratégie potentielle pour réduire l’incidence de la syphilis dans les populations à risque élevéNote de bas de page 395. Un essai contrôlé randomisé mené en France a évalué l’efficacité de la PPE de la doxycycline dans la réduction du risque d’un premier épisode de syphilis chez 232 hommes non porteurs du VIH qui ont des relations homosexuelles sans préservatif qui prenaient actuellement une PPrE pour la prévention du VIHNote de bas de page 396. L’étude a démontré un risque d’acquisition de la syphilis statistiquement plus faible parmi ceux prenant de la PPE que ceux qui n’en prenaient pas (hazard ratio [HR] = 0,27, IC 95 %: 0,07-0,98)Note de bas de page 396.
Bien qu’une étude récente menée en 2018 sur 424 gbHARSAH de Toronto et de Vancouver a révélé que 60 % des participants seraient prêts à utiliser la PPE de la syphilis si elle était disponible, il reste à voir si ce type d’intervention représente une stratégie réalisable et efficace pour le contrôle et la prévention des éclosions au CanadaNote de bas de page 301. Si l’on prend l’exemple de la PPE pour le VIH, les difficultés découlant de la promotion d’une telle stratégie de traitement au Canada pourraient inclure la sensibilisation générale au sujet de cette PPE et les obstacles à l’accès. Par exemple, selon l’EMIS, 26 % de l’échantillon canadien de 6 059 gbHARSAH n’était pas au courant de l’existence d’une PPE pour le VIH et près de la moitié (47 %) n’était pas sûre d’y avoir accèsNote de bas de page 188. Le rapport suggère que des services visibles et accessibles ainsi que des initiatives d’éducation dans les communautés figurent parmi les stratégies favorisant la sensibilisation au sujet de PPE et de son utilisation. Des stratégies similaires pourraient s’avérer nécessaires pour la PPE de la syphilis, si jamais cette intervention est mise de l’avantNote de bas de page 188.
Résistance aux antimicrobiens
Des études ont commencé à documenter l’émergence de la résistance aux antimicrobiens du pathogène et à prédire si la résistance deviendra un problème planétaireNote de bas de page 397. Par exemple, des souches de T. pallidum résistant aux antibiotiques macrolides (antibiothérapie alternative à la pénicilline) ont été observées aux É.-U., au Canada, en Europe et en ChineNote de bas de page 48Note de bas de page 398Note de bas de page 399. Ces souches ont été associées à une mutation spécifique du pathogène (mutation des gènes d’ARNr 23S de T. pallidum)Note de bas de page 398. Des mutations spécifiques et des souches de T. pallidum connues pour avoir une résistance aux antimicrobiens peuvent être identifiées par analyse génomique. Les experts recommandent que tous les patients ayant contracté la syphilis et traités par des antibiotiques macrolides soient suivis de près, tant par des moyens cliniques que sérologiques, pour suivre l’occurrence de résistancesNote de bas de page 398. Avec l’échec du traitement des co-infections par le VIH et d’autres problèmes cliniques, le risque de résistance aux antimicrobiens figure parmi les raisons pour lesquelles certains scientifiques font valoir depuis longtemps la nécessité de mettre au point un vaccin contre la syphilisNote de bas de page 314.
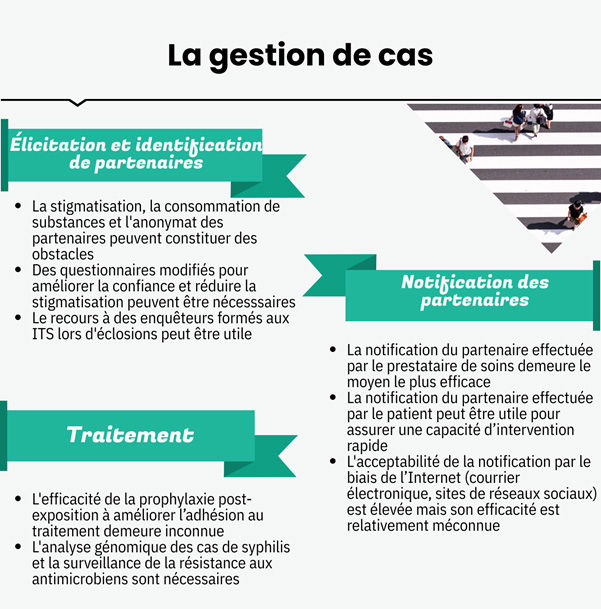
Infographie 8 - Équivalent textuel
Élicitation et identification de partenaires :
- La stigmatisation, la consommation de substances et l’anonymat des partenaires peuvent constituer des obstacles
- Des questionnaires modifiés pour améliorer la confiance et réduire la stigmatisation peuvent être nécessaires
- Le recours à des enquêteurs formés aux ITS lors d’éclosions peut être utiles.
Notification des partenaires :
- La notification du partenaire effectuée par le prestataire de soins demeure le moyen le plus efficace
- La notification du partenaire effectuée par le patient peut être utile pour assurer une capacité d’intervention rapide
- L’acceptabilité de la notification par le biais de l’Internet (courrier électronique, sites de réseaux sociaux) est élevée mais son efficacité est relativement méconnue.
Traitement :
- L’efficacité de la prophylaxie post-exposition à amélior l’adhésion au traitement demeure inconnue
- L’analyse génomique des cas de syphilis et la surveillance de la résistance aux antimicrobiens sont nécessaires.
6.4 Surveillance
La syphilis est une maladie à déclaration obligatoire au Canada et, par conséquent, la surveillance passive des cas déclarés est effectuée au moyen du SCSMDO. En plus de la surveillance passive standard de la syphilis, d’autres stratégies de surveillance ont été utilisées au Canada pour suivre les tendances et guider la gestion des éclosions.
6.4.1 Surveillance rehaussée
Activités de surveillance fédérales améliorées
Au niveau fédéral, en collaboration avec des partenaires provinciaux et territoriaux, des organismes communautaires et des chercheurs universitaires, l’ASPC a élaboré et mise en œuvre le système de surveillance rehaussée TracksNote de bas de page 400-403. Ce système consiste en la réalisation d’enquêtes périodiques transversales dans des sites sentinelles spécifiques à travers le Canada portant sur certaines populations (gbHARSAH, personnes qui s’injectent des drogues, personnes nées dans des pays où le VIH est endémique, jeunes vivant dans la rue et communautés autochtones)Note de bas de page 401-405. Compte tenu des méthodes d'échantillonnage non aléatoire, les résultats de la surveillance par Tracks ne peuvent pas être généralisés à l'ensemble de la population canadienne. Un système de surveillance rehaussée offre d’importantes possibilités pour l’identification les facteurs de risque et les déterminants de l’incidence de la syphilis et ses conséquences. L’ASPC a mis en place un Comité de coordination des investigations des éclosions de syphilis (CCIES) en juillet 2019 afin d’appuyer la coordination de la réponse canadienne face à l'augmentation du nombre de cas de syphilis et des éclosions déclarées par les juridictions. Toutes les provinces et tous les territoires ont recueilli et partagé avec l'ASPC des données préliminaires de surveillance rehaussée de la syphilis pour 2018 et 2019 sur le statut gbHARSAH, le statut de grossesse et la consommation de substances en plus de l'âge et du sexe. L'ASPC a publié une infographie, à l'aide des données préliminaires déclarées, portant sur les cas de syphilis infectieuse au Canada de 2009 à 2018Note de bas de page 54. Les membres du CCIES discuteront de la possibilité de continuer à collecter de manière continue des données de surveillance rehaussée de la syphilis.
Activités de surveillance rehaussée provinciales et territoriales
Au Canada, des activités provinciales de surveillance rehaussée de la syphilis ont été mises en œuvre dans certaines provinces, chacune ayant une portée et un calendrier d’application variables, en fonction des contextes locaux. Par exemple, au Nouveau-Brunswick, à la suite d’une résurgence des cas de syphilis, un questionnaire standardisé d’enquête pour la surveillance rehaussée a été mis en œuvre en 2011 et 2012 afin de recueillir des renseignements sur les cas, leurs partenaires sexuels et leurs facteurs de risque en réponse à l’éclosion. En 2016, le Nouveau-Brunswick a mis en place un système de surveillance rehaussé routinier. Ce formulaire a ensuite été utilisé par le personnel de la santé publique de la province lors du suivi de chaque nouveau cas de syphilis infectieuse. Les données recueillies ont fourni les renseignements nécessaires à l’analyse du réseau social des cas et des partenaires. Le Manitoba a également élaboré des protocoles de surveillance rehaussée, lesquels ont été mis en œuvre en 2004, de concert avec la campagne provinciale Stop syphilisNote de bas de page 406. La stratégie de la province comprenait des stratégies actives de recherche de cas et la délégation des services de dépistage et de traitement de la syphilis aux infirmières de santé publiqueNote de bas de page 406.
À la suite de l’augmentation de l’incidence de la syphilis infectieuse dans la province, une surveillance rehaussée de la syphilis a également été mise en place au Québec. La province a recueilli, rassemblé et analysé des données additionnelles sur les cas infectieux survenus en 2004 et 2005Note de bas de page 407. L’exercice s’est répété pour les cas de syphilis infectieuse chez les femmes survenus entre 2009 et 2012Note de bas de page 408.
Par ailleurs, en 2010 à Toronto, un outil de suivi en ligne a été mis à l’essai chez 27 hommes ayant une syphilis infectieuseNote de bas de page 409. Les répondants ont été invités à remplir un questionnaire autoadministré sur le nombre de partenaires sexuels et sur les lieux fréquentés pour rencontrer des partenaires.
Enfin, le système de surveillance sentinelle de la Colombie-Britannique met à profit des bases de données médicales administratives de certaines cliniques de santé sexuelle pour évaluer les déterminants sociaux et démographiques de l’incidence de la syphilis dans la provinceNote de bas de page 169. Les dernières données rapportées par la Colombie-Britannique ont été publiées en 2015 (données de 2000 à 2013)Note de bas de page 169. En 2016, le BCCDC a élaboré d’autres procédures de collecte des données pour évaluer les déterminants de la charge virale au moment du diagnostic de la syphilis et de la co-infection par le VIHNote de bas de page 367.
6.4.2 Analyse des réseaux sociaux
Une fois obtenues les données sur les cas, leurs partenaires sexuels et les lieux fréquentés, l’analyse des réseaux sexuels pourrait aider les professionnels de la santé publique à prévenir et dépister la syphilis. L'analyse des réseaux sociaux permet de mettre en lumière le mode de transmission de la syphilis, le rôle des lieux de rencontre et de rassemblement, ainsi que le rôle que les personnes ayant contracté l'infection et leurs contacts sexuels peuvent jouer dans les éclosions.
À la fin des années 1990, l’analyse des réseaux sociaux a permis de déterminer un lien entre le travail du sexe chez les femmes, la consommation de crack de cocaïne et la transmission accrue de la syphilis en Colombie-Britannique à la fin des années 1990Note de bas de page 218. Plus récemment, des analyses de réseaux sociaux ont été menées dans plusieurs contextes au Canada. Par exemple, l’analyse du réseau social de 52 patients d’une clinique de traitement des ITS de l’Alberta a permis d’identifier un réseau de 94 gbHARSAHNote de bas de page 410. Dans ce réseau, 18 hommes ayant une syphilis infectieuse avaient des liens avec 76 partenaires sexuels connus par l’intermédiaire de 21 lieux de rencontreNote de bas de page 410. Un peu plus des trois quarts des participants (77 %) ont dit avoir rencontré un partenaire dans un lieu de socialisation et les partenaires sexuels étaient souvent rencontrés en ligneNote de bas de page 410. Les auteurs ont suggéré que dorénavant les efforts de prévention de la syphilis primaire ou secondaire devraient cibler le Web. À Toronto, par suite de la mise en œuvre d’un outil de suivi en ligne pour les patients chez qui on a diagnostiqué une syphilis infectieuse, une analyse de réseaux sociaux a été effectuée (n=27)Note de bas de page 409. L’étude a permis de recenser six lieux de rencontre liés aux cas (trois sites Web, deux saunas et un bar)Note de bas de page 409. La plupart des participants repéraient leurs partenaires sexuels en ligne (88 %) et dans les bains publics (60 %). Cette information a permis aux responsables de la santé publique de cibler où les futurs messages de santé publique et les efforts de recherche de cas pourraient être concentrés. Au Nouveau-Brunswick, une analyse de réseaux sociaux (n=56) a indiqué que les gbHARSAH de 18 à 55 ans présentent le risque le plus élevé de contracter la syphilis dans la province et qu’ils rencontrent souvent leurs partenaires en ligne, dans des bars ou dans des saunasNote de bas de page 411. Ces constats ont incité la province à cibler le contenu médiatique diffusé sur ces sites web et dans ces lieux de rencontreNote de bas de page 411. En Ontario, à la demande du ministre de la Santé, le Programme canadien d’épidémiologie de terrain de l’ASPC a contribué à la réalisation d’une analyse de réseaux sociaux rehaussée des cas de syphilis diagnostiqués en 2009 et 2010Note de bas de page 148. L’information sur les cas, leurs partenaires et les lieux de socialisation a été transposée en un diagramme qui relie bon nombre des individus et des dyades et qui identifie les lieux de rencontre où des messages ciblés sur la santé sexuelle pourraient être diffusés.
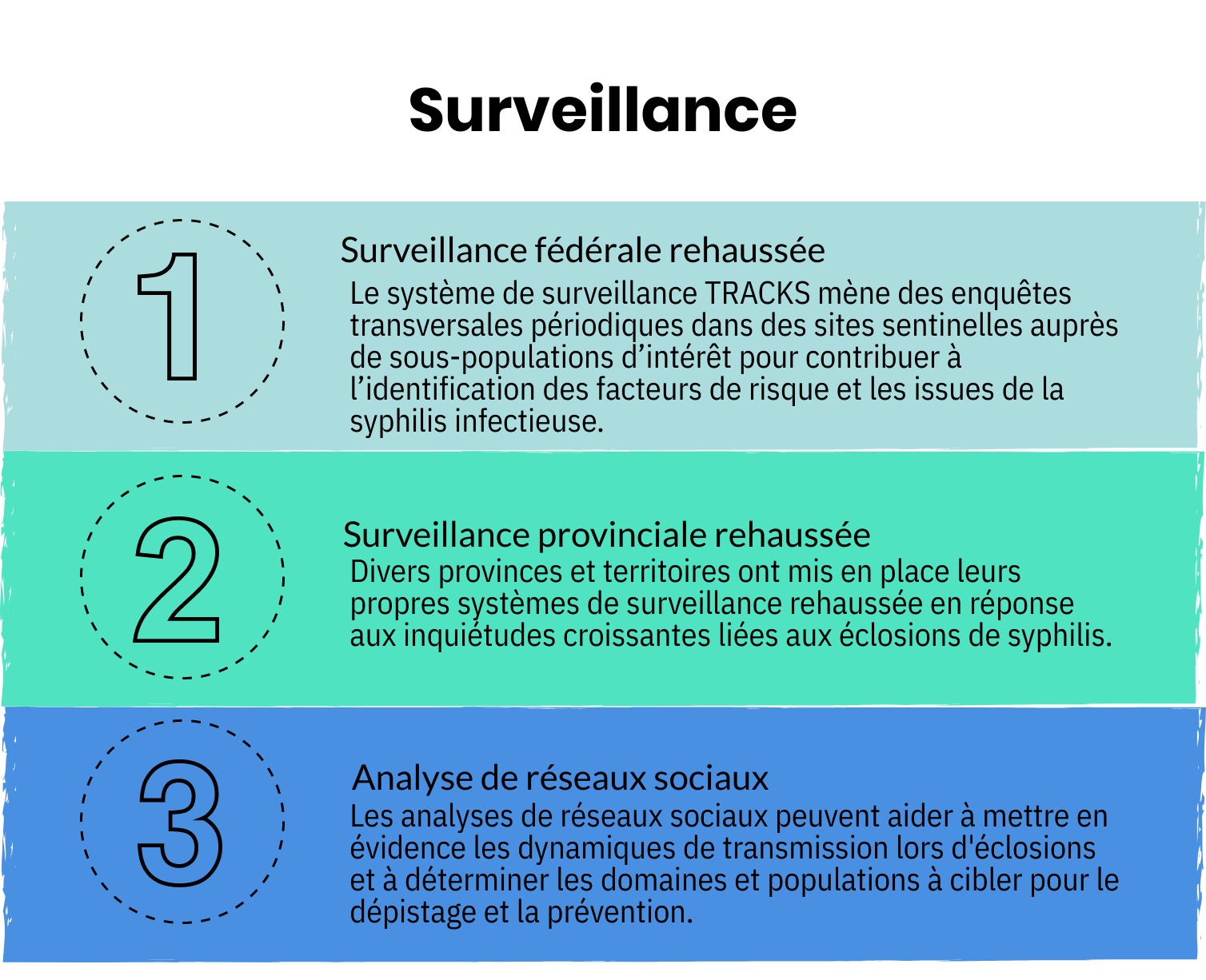
Infographie 9 - Équivalent textuel
- Surveillance fédérale rehaussée : Le système de surveillance TRACKS mène des enquêtes transversales périodiques dans des sites sentinelles auprès de sous-populations d'intérêt pour contribuer à l’identification des facteurs de risque et les issues de la syphilis infectieuse.
- Surveillance provinciale rehaussée : Diverses provinces ont mis en place leurs propres systèmes de surveillance rehaussée en réponse aux inquiétudes croissantes liées aux éclosions de syphilis.
- Analyse des réseaux sociaux : Les analyses des réseaux sociaux peuvent aider à mettre en évidence les dynamiques de transmission lors d’éclosions et à déterminer les régions et les populations à cibler pour le dépistage et la prévention.
6.5 Lacunes en matière de recherche et de données
Cette section présente plusieurs lacunes relevées dans la recherche canadienne sur la syphilis et des avenues potentielles pour des recherches futures. Premièrement, certains ont fait remarquer que les connaissances au sujet de la « cascade de soins » de la syphilis au Canada, y compris la couverture d’assurance du dépistage, l'accès aux traitements et le type de traitements recommandé sont incompletsNote de bas de page 3Note de bas de page 363. Bien que des actions aient été tentées pour estimer les résultats de la cascade de soins propres au VIH et au VHC au Canada; du dépistage, à l’initiation du traitement et au suivi, peu ont porté sur la syphilis. Deuxièmement, des chercheurs ont aussi relevé que très peu d’analyses génomiques de T. pallidum ont été réalisées, ce qui limite notre compréhension de l’épidémiologie des facteurs épigénétiques contribuant aux éclosions de la syphilis et du risque que la résistance aux antimicrobiens présenteNote de bas de page 48Note de bas de page 397. Troisièmement, un aspect de la recherche sur la syphilis à explorer est la modélisation mathématique, laquelle permet aux unités de santé publique de tester des hypothèses et de guider les stratégies de dépistage ciblées parmi d’autres interventionsNote de bas de page 412. De même, les analyses de réseaux sociaux des éclosions actuelles pourraient aussi orienter les domaines d’interventionNote de bas de page 218.
Des recherches efficaces requièrent des données. Des provinces comme la Colombie-Britannique ont élaboré un modèle de gouvernance des données qui permet leur mise en relation, offrant ainsi des possibilités de recherche et d’analyse des déterminants des éclosions de syphilis dans la province. La mise en relation des statistiques de l’état civil, des données sur les cas d’ITSS, des données de laboratoire, des données de surveillance rehaussées sur les cas et leurs partenaires ainsi que d’autres sources de données cliniques (comme les ordonnances) constitue une ressource pour la planification des politiques dans la provinceNote de bas de page 327.
Enfin, une des plus grandes lacunes en matière de syphilis et d’ITSS en général réside dans le manque d’évaluation des interventions, des programmes et des politiques mis en place. Une méthodologie d’évaluation rigoureuse fondée sur les données précédant et suivant les périodes d’interventions dans des groupes d’intervention et de contrôle est nécessaire pour élargir notre compréhension scientifique de l’efficacité des interventions pour la prévention et le contrôle de la syphilisNote de bas de page 291. D’autres méthodes d’évaluation pourraient également être mises à profit, au besoin.

Infographie 10 - Équivalent textuel
- Connaissance générale de la population sur la syphilis, le niveaux d’adhésion au dépistage et à l’initiation et à l’observance du traitement de la syphilis («cascade de soins de la syphilis») sont peu étudiés au Canada
- Les analyses génomiques des cas de syphilis sont restreintes – limitant la compréhension des facteurs épigénétiques des éclosions de syphilis et du risque de résistance aux antimicrobiens
- La modélisation mathématique et l’analyse des réseaux sociaux peuvent potentiellement aider à tester des hypothèses et à guider le dépistage ciblé
- Peu d’évaluation des interventions et des programmes pour lutter contre la syphilis ont été effectuées
6.6 Politiques et planification stratégiques
6.6.1 Réponse du Canada
En juin 2018, les ministres fédéraux, provinciaux et territoriaux de la Santé ont publié conjointement le Cadre d’action pancanadien sur les ITSS. Le Cadre présente une vision commune, des objectifs stratégiques et des principes directeurs qui favorisent une action cohérente visant à lutter contre les ITSS, dont la syphilis, au Canada. Le Cadre propose la vision d’un Canada où les ITSS sont rares et les personnes qui en sont atteintes reçoivent les soins et le soutien dont elles ont besoin. Il décrit comment le Canada contribuera à atteindre les cibles mondiales établies par l’OMS pour l’année 2030 en ce qui concerne le VIH, les hépatites virales et les ITS (plus précisément la syphilis, la gonorrhée et le VPH). Le Canada a approuvé ces cibles mondiales. Les cibles mondiales de l’OMS pour la syphilis en 2030 sont les suivantes:
- L’incidence des infections par T. pallidum aura diminué de 90 % à l’échelle mondiale,
- Il y aura 50 cas ou moins de syphilis congénitale pour 100 000 naissances vivantes dans 80 % des pays.
Dans la foulée du dépôt de son Cadre d’action pancanadien sur les ITSS, le gouvernement du Canada a mis en place un plan d’action quinquennal pour ces infections en juillet 2019 intitulé Accélérer notre intervention: plan d’action quinquennal du gouvernement du Canada sur les infections transmissibles sexuellement et par le sangNote de bas de page 278. Ce plan d’action vise à lutter contre les inégalités en santé et à créer des environnements plus favorables pour les Canadiens touchés par les ITSS, tel que les éclosions de syphilis qui se produisent actuellement au pays. Afin de réduire l’incidence des ITSS comme la syphilis et de soutenir la contribution du Canada à l’atteinte des cibles mondiales de lutte aux ITSS décrites ci-dessus, le plan d’action vise à accélérer les efforts du Canada pour prévenir, diagnostiquer et traiter les ITSS et éliminer les obstacles aux soins en identifiant sept domaines prioritaires:
- emprunter la voie de la vérité et de la réconciliation avec les Premières Nations, les Inuit et les Métis,
- s’attaquer à la stigmatisation et à la discrimination,
- favoriser l’innovation dans les collectivités et accorder la priorité à la prévention,
- rejoindre les personnes non diagnostiquées et accroître l’accès au dépistage des ITSS,
- assurer la prestation de services de prévention, de traitements et de soins aux populations qui reçoivent des services de santé ou qui ont droit à des prestations de soins de santé du gouvernement fédéral,
- mettre à profit les connaissances actuelles et orienter la recherche future et
- mesurer l’incidence en assurant un suivi et en déclarant les tendances et les résultats.
De plus, comme mentionné dans la Section 6.4, un CCIES a été mis en place en juillet 2019, en réponse à la hausse des taux de syphilis constatée à travers le pays. Ce comité comprend des représentants de la plupart des provinces et territoires, en particulier celles qui rapportent des éclosions actuellement, ainsi que des représentants de diverses agences fédérales (notamment ASPC, Services autochtones Canada, Immigration, réfugiés et citoyenneté Canada, ministère de la Défense). Le comité est coordonné par l’ASPC et vise à partager des données sur les éclosions actuelles de syphilis et à mettre en commun les meilleures pratiques et des leçons apprises.
6.6.2 Planification dans les autres pays de l’OCDE
À l’extérieur du Canada, plusieurs pays ont élaboré des stratégies nationales d’éradication de la syphilis.
En Australie, la Quatrième stratégie nationale sur les ITS vise à réduire la transmission, la morbidité et la mortalité associées à toutes les ITS dans le paysNote de bas de page 257. Compte tenu des éclosions dans les communautés aborigènes et insulaires du détroit de Torres, la stratégie nationale vise à éliminer les impacts négatifs de la stigmatisation, de la discrimination et des questions relatives aux droits de l'homme sur la santé des personnes, ainsi qu'à minimiser les impacts personnels et sociaux des ITS. Il vise également à réduire la prévalence de la chlamydia, de la gonorrhée et de la syphilis infectieuse et à éliminer la syphilis congénitale d'ici 2022. Leurs domaines prioritaires incluent l'éducation préventive, le dépistage et le traitement, l'accès équitable aux soins en mettant l'accent sur des modèles innovants et émergents de prestation de services tels que les tests et soutien par les pairs, les tests communautaires et les tests en ligne. Cela comprend également l'augmentation du personnel de santé, la lutte contre la stigmatisation, la qualité des données et la mise en œuvre d’une surveillance renforcée.
En Angleterre, une augmentation substantielle des diagnostics de syphilis infectieuse entre 2008 et 2018 a démontré la nécessité de renforcer les mesures de santé publique pour réduire la transmissionNote de bas de page 261. La réponse de l’Angleterre en matière de contrôle et de prévention de la syphilis optimise quatre piliers de prévention; augmenter la fréquence des tests de dépistage des gbHARSAH à risque élevé et le re-dépistage des cas après le traitement, augmenter la qualité de la notification des partenaires, maintenir une couverture de dépistage anténatale élevée et une vigilance à l'égard de la syphilis tout au long des soins prénataux et maintenir une promotion de la santé ciblée.
Suivi par les préoccupations soulevées par l'augmentation de la syphilis dans l'UE, l'ECDC a publié un rapport technique, qui comprenait des options de réponseNote de bas de page 259. Les interventions proposées consistent à améliorer le dépistage des populations clés lors des tests de routine ou de la surveillance clinique, à étendre la portée des tests sur les sites, à notifier les partenaires de manière appropriée et efficace, à dispenser une éducation préventive à la population générale et à former les prestataires de soins de santé. Afin de maintenir de faibles taux de syphilis congénitale dans l'UE, les mesures de prévention comprennent un dépistage prénatal universel précoce, dépister de nouveau les femmes à risque de contracter la syphilis pendant la grossesse, dépister toutes les femmes à l'accouchement si elles n'avaient pas été testées auparavant, la collecte de données de surveillance afin d’identifier les lacunes dans la prévention et l'harmonisation des définitions de cas congénitaux dans l'UE.
L'Irlande a répondu aux éclosions d'ITS et de VIH parmi les gbHARSAH en identifiant les interventions de prévention efficaces à partir des meilleures données disponibles et des ressources nécessaires pour les mettre en œuvre dans un cadre irlandaisNote de bas de page 284. Selon leur examen des données probantes, les interventions ayant les preuves les plus solides pour les soutenir comprennent des interventions visant à accroître l'utilisation du préservatif, des interventions de groupe dirigées par des pairs, la sensibilisation des pairs au sein de la population gbHARSAH et, dans le cas du VIH, la couverture universelle du traitement et du traitement antirétroviral comme prévention.
La Nouvelle-Zélande a identifié des actions prioritaires dans quatre domaines d'action clés, dans le but de couvrir l'ensemble de la prévention et des soins de la syphilisNote de bas de page 283. La première action prioritaire est la prévention et la promotion de la santé en promouvant une culture de la sexualité sécuritaire, ce qui comprend l'amélioration des connaissances et de la sensibilisation à la syphilis, la promotion de l'utilisation du préservatif et des tests réguliers d'ITS. La deuxième priorité d'action, le dépistage et la prise en charge est nécessaire pour garantir la disponibilité et l'accès au dépistage de la syphilis, accroître la sensibilisation et la compréhension des professionnels de la santé à l'égard de la syphilis, améliorer la recherche des contacts et garantir la disponibilité de spécialistes de la santé sexuelle. La troisième priorité est la prévention de la syphilis congénitale par des tests prénataux et un traitement approprié de la syphilis pendant la grossesse. Enfin, une surveillance et un suivi de haute qualité visent à améliorer la compréhension des facteurs de risque, la planification et l'évaluation des activités de prévention et de contrôle.
En raison d’une épidémie grandissante de syphilis survenue dans les années 1990, les É.-U. ont publié The National Plan to Eliminate Syphilis from the United StatesNote de bas de page 413. Le plan des É.-U. a soutenu des activités dans divers domaines, dont des programmes de prévention durable des ITSS, des engagements envers la conclusion de partenariats multisectoriels, un plan de communication complet sur la santé, une approche systématique à l’égard de l’assurance de qualité et de l’évaluation du dépistage, les traitements et les systèmes de surveillance ainsi que la formation, la planification et l’établissement de priorités de rechercheNote de bas de page 413. Le CDC a récemment publié un appel à l'action détaillant ce qui peut être fait dans des populations spécifiques pour réduire la transmission de la syphilisNote de bas de page 282. Ces populations spécifiques comprennent les femmes enceintes, les gbHARSAH, les prestataires de soins de santé, les décideurs, les scientifiques biomédicaux et plus encore. Cet appel à l'action met en évidence la nécessité de créer de nouveaux outils pour détecter et traiter la syphilis, augmenter les tests, contrôler la propagation de la syphilis et améliorer les dossiers médicaux électroniques afin d'améliorer les issues de santé chez les patients.
7. Conclusion
Ce rapport sur la syphilis fournit un aperçu complet des dernières tendances épidémiologiques de la syphilis infectieuse et congénitale au Canada, des facteurs de risque associés et des interventions qui peuvent être mises en œuvre afin de réduire le fardeau de la maladie à travers le pays. Le rapport met en évidence la complexité de la maladie, en matière d'histoire naturelle, de dépistage et de diagnostic, d'épidémiologie et de prévention.
La syphilis est une infection complexe à plusieurs stades, sexuellement et verticalement transmissible. Certains symptômes ne sont pas spécifiques, ce qui rend l'infection difficile à détecter. Le dépistage représente également un défi; la grande variété de tests actuellement utilisés pour diagnostiquer et stadifier la syphilis peut rendre l'interprétation des résultats des tests complexe et peut nécessiter les conseils d’un clinicien expérimenté. Si la syphilis est non traitée, l'infection peut avoir de graves conséquences chez les bébés, les jeunes et les adultes.
L'épidémiologie de la syphilis a considérablement changé au cours des dernières décennies au Canada, comme ce fut le cas dans de nombreux pays à revenu élevé. Après de faibles taux dans les années 1990, les taux ont commencé à augmenter, principalement dans une seule population durant les années 2000: les gbHARSAH. Mais au cours des trois dernières années, les taux ont considérablement augmenté dans d'autres populations telles que les femmes et les hommes hétérosexuels malgré le fait que les gbHARSAH restent la population la plus touchée. Les facteurs de risque de syphilis infectieuse varient d'une population à l'autre, ce qui rend difficile l'application d'une intervention universelle. Les déterminants de la santé, tels que les facteurs socio-économiques, l'environnement physique, les comportements sexuels, la discrimination et la stigmatisation subies par les individus, la politique et les programmes de santé sont des exemples de déterminants sociaux plus larges qui façonnent le risque d'acquisition de la syphilis par un individu.
La syphilis est une maladie évitable et traitable. L'utilisation de préservatifs ainsi que les initiatives basées sur l'éducation et les ressources éducatives sur la sexualité saine pour les patients et les prestataires de services peuvent être des mesures de prévention primaire efficaces. Les interventions destinées à rendre l'accès au dépistage plus confortable, plus pratique et plus adapté aux besoins de populations particulières, telles que les gbHARSAH, peuvent contribuer à garantir un accès plus rapide aux soins et un meilleur lien avec le traitement. Il est recommandé que les femmes enceintes se soumettent à un dépistage au premier trimestre, entre la 28e et 32e semaine de grossesse (3e trimestre) et à l'accouchement, en particulier dans les zones à risque élevé de transmission. Parmi les populations les plus difficiles à atteindre, plusieurs initiatives telles que le dépistage de la syphilis dans les services d'urgence ainsi que les services de dépistage en ligne se sont avérées promouvoir le dépistage. Le dépistage au point de service a été proposé comme stratégie pour accroître l'accessibilité du dépistage dans les populations qui peuvent être plus réticentes ou incapables d'accéder au dépistage traditionnel. Dans tous les cas, l'élimination des obstacles structurels et l'adoption d'approches culturellement adaptées sont d'une importance capitale. La collaboration entre les cliniciens, les professionnels de la santé publique, les organismes communautaires et les chercheurs est nécessaire pour prévenir et contrôler avec succès la syphilis au Canada.
Références
- Note de bas de page 1
-
Tampa M, Sarbu I, Matei C, Benea V, Georgescu SR. Brief history of syphilis. J Med Life. 2014;7(1):4-10.
- Note de bas de page 2
-
Singh AE, Romanowski B. Syphilis: Review with Emphasis on Clinical, Epidemiologic, and Some Biologic Features. Clin Microbiol Rev. 1999;12(2):187-209.
- Note de bas de page 3
-
Agence de la santé publique du Canada. Section 5-10 : Lignes directrices canadiennes sur les infections transmissibles sexuellement - Prise en charge et traitement d'infections spécifiques - Syphilis.
- Note de bas de page 4
-
Harter C, Benirschke K. Fetal syphilis in the first trimester. Am J Obstet Gynecol. 1976;124(7):705-711.
- Note de bas de page 5
-
Wijesooriya NS, Rochat RW, Kamb ML, et al. Global burden of maternal and congenital syphilis in 2008 and 2012: a health systems modelling study. Lancet Glob Health. 2016;4(8):e525-33.
- Note de bas de page 6
-
Agence de la santé publique du Canada. Définitions de cas: maladies à déclaration obligatoire à l'échelle nationale. https://maladies.canada.ca/declaration-obligatoire/liste-maladies. Updated 2020.
- Note de bas de page 7
-
Gjestland T. The Oslo study of untreated syphilis; an epidemiologic investigation of the natural course of the syphilitic infection based upon a re-study of the Boeck-Bruusgaard material. Acta Derm Venereol Suppl (Stockh). 1955;35(Suppl 34):3-368.
- Note de bas de page 8
-
Fast D, Small W, Wood E, Kerr T. The perspectives of injection drug users regarding safer injecting education delivered through a supervised injecting facility. Harm Reduct J. 2008;5:32.
- Note de bas de page 9
-
Tsimis ME, Sheffield JS. Update on syphilis and pregnancy. Birth Defects Res. 2017;109(5):347-352.
- Note de bas de page 10
-
Société canadienne de pédiatrie. La syphilis congénitale n'est plus seulement d'intérêt historique. https://www.cps.ca/fr/documents/position/syphilis-congenitale. Updated 20182019.
- Note de bas de page 11
-
Agence de la santé publique du Canada. Section 6-4 : Lignes directrices canadiennes sur les infections transmissibles sexuellement - Populations spécifiques - Femmes enceintes. https://www.canada.ca/fr/sante-publique/services/maladies-infectieuses/sante-sexuelle-infections-transmissibles-sexuellement/lignes-directrices-canadiennes/infections-transmissibles-sexuellement/lignes-directrices-canadiennes-infections-transmissibles-sexuellement-41.html.
- Note de bas de page 12
-
MacPherson DW, Gushulak BD. Syphilis in immigrants and the Canadian immigration medical examination. J Immigr Minor Health. 2008;10(1):1-6.
- Note de bas de page 13
-
Government of Canada. Who must submit to an immigration medical examination. https://www.canada.ca/en/immigration-refugees-citizenship/corporate/publications-manuals/operational-bulletins-manuals/standard-requirements/medical-requirements/exam/who-must-submit-immigration-medical-examination.html. Updated 2019.
- Note de bas de page 14
-
Immigration, Refugees and Citizenship Canada. Syphilis Screening and Management. 2015. https://www.canada.ca/content/dam/ircc/migration/ircc/english/department/partner/pp/pdf/imei_syphilis.pdf.
- Note de bas de page 15
-
Ratnam S. The laboratory diagnosis of syphilis. Can J Infect Dis Med Microbiol. 2005;16(1):45-51.
- Note de bas de page 16
-
Larsen S, Pope V, Johnson R, Kennedy E. A manual of tests for syphilis, American Public Health Association. 9th ed. American Public Health Association; 1998:361.
- Note de bas de page 17
-
Park IU, Fakile YF, Chow JM, et al. Performance of Treponemal Tests for the Diagnosis of Syphilis. Clin Infect Dis. 2019;68(6):913-918.
- Note de bas de page 18
-
Riviere GR, Wagoner MA, Baker-Zander SA, et al. Identification of spirochetes related to Treponema pallidum in necrotizing ulcerative gingivitis and chronic periodontitis. N Engl J Med. 1991;325(8):539-543.
- Note de bas de page 19
-
Tsang RS, Radons SM, Morshed M. Laboratory diagnosis of syphilis: A survey to examine the range of tests used in Canada. Can J Infect Dis Med Microbiol. 2011;22(3):83-87.
- Note de bas de page 20
-
Singh AE, Wong T, De P. Characteristics of primary and late latent syphilis cases which were initially non-reactive with the rapid plasma reagin as the screening test. Int J STD AIDS. 2008;19(7):464-468.
- Note de bas de page 21
-
Park IU, Chow JM, Bolan G, Stanley M, Shieh J, Schapiro JM. Screening for syphilis with the treponemal immunoassay: analysis of discordant serology results and implications for clinical management. J Infect Dis. 2011;204(9):1297-1304.
- Note de bas de page 22
-
Mishra S, Boily MC, Ng V, et al. The laboratory impact of changing syphilis screening from the rapid-plasma reagin to a treponemal enzyme immunoassay: a case-study from the Greater Toronto Area. Sex Transm Dis. 2011;38(3):190-196.
- Note de bas de page 23
-
Gratrix J, Plitt S, Lee BE, et al. Impact of reverse sequence syphilis screening on new diagnoses of late latent syphilis in Edmonton, Canada. Sex Transm Dis. 2012;39(7):528-530.
- Note de bas de page 24
-
Walter EK, Smith JL, Israel CW, Gager WE. A new modification of the Krajian silver stain for Treponema pallidum. Br J Vener Dis. 1969;45(1):6-9.
- Note de bas de page 25
-
Hoang MP, High WA, Molberg KH. Secondary syphilis: a histologic and immunohistochemical evaluation. J Cutan Pathol. 2004;31(9):595-599.
- Note de bas de page 26
-
Fernandez-Flores A. Immunostaining for Treponema pallidum: caution in its evaluation. Am J Dermatopathol. 2010;32(5):523-525.
- Note de bas de page 27
-
Chen CY, Ballard RC. The molecular diagnosis of sexually transmitted genital ulcer disease. Methods Mol Biol. 2012;903:103-112.
- Note de bas de page 28
-
Centurion-Lara A, Castro C, Shaffer JM, Van Voorhis WC, Marra CM, Lukehart SA. Detection of Treponema pallidum by a sensitive reverse transcriptase PCR. J Clin Microbiol. 1997;35(6):1348-1352.
- Note de bas de page 29
-
Golden M, O'Donnell M, Lukehart S, et al. Treponema pallidum Nucleic Acid Amplification Testing To Augment Syphilis Screening among Men Who Have Sex with Men. J Clin Microbiol. 2019;57(8):19. Print 2019 Aug.
- Note de bas de page 30
-
Heymans R, van der Helm JJ, de Vries HJ, Fennema HS, Coutinho RA, Bruisten SM. Clinical value of Treponema pallidum real-time PCR for diagnosis of syphilis. J Clin Microbiol. 2010;48(2):497-502.
- Note de bas de page 31
-
Gayet-Ageron A, Sednaoui P, Lautenschlager S, et al. Use of Treponema pallidum PCR in testing of ulcers for diagnosis of primary syphilis. Emerg Infect Dis. 2015;21(1):127-129.
- Note de bas de page 32
-
Gayet-Ageron A, Lautenschlager S, Ninet B, Perneger TV, Combescure C. Sensitivity, specificity and likelihood ratios of PCR in the diagnosis of syphilis: a systematic review and meta-analysis. Sex Transm Infect. 2013;89(3):251-256.
- Note de bas de page 33
-
Dubourg G, Edouard S, Prudent E, Fournier PE, Raoult D. Incidental Syphilis Diagnosed by Real-Time PCR Screening of Urine Samples. J Clin Microbiol. 2015;53(11):3707-3708.
- Note de bas de page 34
-
Godornes C, Ciccarese G, Drago F, Giacani L. Treponema pallidum subsp. pallidum DNA and RNA in Semen of a Syphilis Patient Without Genital or Anal Lesions. Sex Transm Dis. 2019;46(6):e62-e64.
- Note de bas de page 35
-
Yang CJ, Chang SY, Wu BR, et al. Unexpectedly high prevalence of Treponema pallidum infection in the oral cavity of human immunodeficiency virus-infected patients with early syphilis who had engaged in unprotected sex practices. Clin Microbiol Infect. 2015;21(8):787.e1-787.e7877.
- Note de bas de page 36
-
Futami S, Takimoto T, Nakagami F, et al. A lung abscess caused by secondary syphilis - the utility of polymerase chain reaction techniques in transbronchial biopsy: a case report. BMC Infect Dis. 2019;19(1):598.
- Note de bas de page 37
-
Smith JR, Tsang RS, Kadkhoda K. Tonsillar Syphilis: an Unusual Site of Infection Detected by Treponema pallidum PCR. J Clin Microbiol. 2015;53(9):3089-3091.
- Note de bas de page 38
-
Anid G, Isaac M, Penner CR, Van Caeseele P, Tsang RS, Kadkhoda K. A non-healing syphilid: Another face of the great imitator. IDCases. 2017;8:14-16.
- Note de bas de page 39
-
Grillova L, Jolley K, Šmajs D, Picardeau M. A public database for the new MLST scheme for Treponema pallidum subsp. pallidum: surveillance and epidemiology of the causative agent of syphilis. PeerJ. 2019;6:e6182.
- Note de bas de page 40
-
Lukehart SA, Godornes C, Molini BJ, et al. Macrolide resistance in Treponema pallidum in the United States and Ireland. N Engl J Med. 2004;351(2):154-158.
- Note de bas de page 41
-
Matejkova P, Flasarova M, Zakoucka H, et al. Macrolide treatment failure in a case of secondary syphilis: a novel A2059G mutation in the 23S rRNA gene of Treponema pallidum subsp. pallidum. J Med Microbiol. 2009;58(Pt 6):832-836.
- Note de bas de page 42
-
Drain PK, Hyle EP, Noubary F, et al. Diagnostic point-of-care tests in resource-limited settings. Lancet Infect Dis. 2014;14(3):239-249.
- Note de bas de page 43
-
World Health Organization. Point-Of-Care Diagnostic Tests (POCTs) for Sexually Transmitted Infections (STIs). https://www.who.int/reproductivehealth/topics/rtis/pocts/en/. Updated 2019.
- Note de bas de page 44
-
Marks M, Mabey DC. The introduction of syphilis point of care tests in resource limited settings. Expert Rev Mol Diagn. 2017;17(4):321-325.
- Note de bas de page 45
-
Gouvernement du Canada. Instruments médicaux- Programmes d'accès spécial. https://www.canada.ca/fr/sante-canada/services/medicaments-produits-sante/acces-special/instruments-medicaux.html. Updated 2020.
- Note de bas de page 46
-
Mahoney JF, Arnold RC, Harris A. Penicillin Treatment of Early Syphilis-A Preliminary Report. Am J Public Health Nations Health. 1943;33(12):1387-1391.
- Note de bas de page 47
-
Peter G, Dudley MN. Clinical pharmacology of benzathine penicillin G. Pediatr Infect Dis. 1985;4(5):586-591.
- Note de bas de page 48
-
Shuel M., Hayden K., Kadkhoda K., Tsang R.S.W. Molecular typing and macrolide resistance of syphilis cases in Manitoba, Canada, from 2012 to 2016. Sex Transm Dis. 2018;45(4):233-236.
- Note de bas de page 49
-
Clement ME, Okeke NL, Hicks CB. Treatment of syphilis: a systematic review. JAMA. 2014;312(18):1905-1917.
- Note de bas de page 50
-
Donders GG, Desmyter J, Hooft P, Dewet GH. Apparent failure of one injection of benzathine penicillin G for syphilis during pregnancy in human immunodeficiency virus-seronegative African women. Sex Transm Dis. 1997;24(2):94-101.
- Note de bas de page 51
-
Agence de la santé publique du Canada. Rapport sur les infections transmissibles sexuellement au Canada, 2017. 2019.
- Note de bas de page 52
-
Health Canada. Proceedings of National STD Consensus Meeting and National Goals for the Prevention and Control of Sexually Transmitted Diseases in Canada. CCDR. 1997;23(S6). http://publications.gc.ca/collections/collection_2016/aspc-phac/HP3-1-23-S6-eng.pdf.
- Note de bas de page 53
-
Manitoba Health, Seniors and Active Living. Update of Infectious Syphilis in Manitoba - Dec 2015. 2015. https://www.gov.mb.ca/health/publichealth/factsheets/syph_update.pdf.
- Note de bas de page 54
-
Agence de la santé publique du Canada. Cas de syphilis infectieuse signalés au Canada de 2009 à 2018. 2019;45(11).
- Note de bas de page 55
-
Choudhri Y, Miller J, Sandhu J, Leon A, Aho J. Infectious and congenital syphilis in Canada, 2010-2015. Can Commun Dis Rep. 2018;44(2):43-48.
- Note de bas de page 56
-
Ogilvie GS, Taylor DL, Moniruzzaman A, et al. A population-based study of infectious syphilis rediagnosis in British Columbia, 1995-2005. Clin Infect Dis. 2009;48(11):1554-1558.
- Note de bas de page 57
-
Deonarine A., Ogilvie G., Montgomery C., et al. Trends in Syphilis Partner Notification among Gay, Bisexual, and Other Men who Have Sex with Men in British Columbia, 2010 to 2013. Sex Transm Dis. 2016;43(8):489-493.
- Note de bas de page 58
-
Shaw S.Y., Ross C., Nowicki D.L., et al. Infectious syphilis in women: what's old is new again? Int J STD AIDS. 2017;28(1):77-87.
- Note de bas de page 59
-
Landry T, Smyczek P, Cooper R, et al. Retrospective review of tertiary and neurosyphilis cases in Alberta, 1973-2017. BMJ Open. 2019;9(6):e025995.
- Note de bas de page 60
-
Wong T, Singh A, Mann J, Hansen L, McMahon S. Gender Differences in Bacterial STIs in Canada. BMC Womens Health. 2004;4(Suppl 1):S26.
- Note de bas de page 61
-
Kwong JC, Crowcroft NS, Campitelli MA, et al. Ontario Burden of Infectious Diseases Study (ONBOIDS). 2010.
- Note de bas de page 62
-
Yu D, Hatala AR, Reimer J, Lorway R. 'I'm more aware of my HIV risk than anything else': syndemics of syphilis and HIV among gay men in Winnipeg. Cult Health Sex. 2018;20(9):1036-1048.
- Note de bas de page 63
-
Rzepa T, Zaba R, Silny W. Management of the stressful stigma attached to sexually transmitted disease (preliminary report). Ginekol Pol. 2011;82(9):675-679.
- Note de bas de page 64
-
Stoltey JE, Cohen SE. Syphilis transmission: a review of the current evidence. Sex Health. 2015;12(2):103-109.
- Note de bas de page 65
-
Garnett GP, Aral SO, Hoyle DV, Cates W,Jr, Anderson RM. The natural history of syphilis. Implications for the transmission dynamics and control of infection. Sex Transm Dis. 1997;24(4):185-200.
- Note de bas de page 66
-
Gomez GB, Kamb ML, Newman LM, Mark J, Broutet N, Hawkes SJ. Untreated maternal syphilis and adverse outcomes of pregnancy: a systematic review and meta-analysis. Bull World Health Organ. 2013;91(3):217-226.
- Note de bas de page 67
-
De Santis M, De Luca C, Mappa I, et al. Syphilis Infection during pregnancy: fetal risks and clinical management. Infect Dis Obstet Gynecol. 2012;2012:430585.
- Note de bas de page 68
-
Qin J, Yang T, Xiao S, Tan H, Feng T, Fu H. Reported estimates of adverse pregnancy outcomes among women with and without syphilis: a systematic review and meta-analysis. PLoS One. 2014;9(7):e102203.
- Note de bas de page 69
-
Lumbiganon P, Piaggio G, Villar J, et al. The epidemiology of syphilis in pregnancy. Int J STD AIDS. 2002;13(7):486-494.
- Note de bas de page 70
-
Jiang H, Lukac C, Ogilvie G, Gilbert M, Grennan T, Wong J. O13.5 Core groups of individuals with chlamydia and/or gonorrhoea reinfections have increased odds of diagnosis with infectious syphilis: a population-based retrospective cohort study in British Columbia, Canada, 2006-2015. Sex Transm Infect. 2017;93(Suppl 2):A30-A31.
- Note de bas de page 71
-
Singer M, Clair S. Syndemics and public health: reconceptualizing disease in bio-social context. Med Anthropol Q. 2003;17(4):423-441.
- Note de bas de page 72
-
Lang R, Read R, Krentz HB, et al. Increasing incidence of syphilis among patients engaged in HIV care in Alberta, Canada: a retrospective clinic-based cohort study. BMC Infect Dis. 2018;18(1):125.
- Note de bas de page 73
-
Remis RS, Liu J, Loutfy MR, et al. Prevalence of Sexually Transmitted Viral and Bacterial Infections in HIV-Positive and HIV-Negative Men Who Have Sex with Men in Toronto. PLoS One. 2016;11(7).
- Note de bas de page 74
-
Solomon MM, Mayer KH, Glidden DV, et al. Syphilis predicts HIV incidence among men and transgender women who have sex with men in a preexposure prophylaxis trial. Clin Infect Dis. 2014;59(7):1020-1026.
- Note de bas de page 75
-
Karp G, Schlaeffer F, Jotkowitz A, Riesenberg K. Syphilis and HIV co-infection. Eur J Intern Med. 2009;20(1):9-13.
- Note de bas de page 76
-
Singer MC, Erickson PI, Badiane L, et al. Syndemics, sex and the city: understanding sexually transmitted diseases in social and cultural context. Soc Sci Med. 2006;63(8):2010-2021.
- Note de bas de page 77
-
Zetola NM, Klausner JD. Syphilis and HIV infection: an update. Clin Infect Dis. 2007;44(9):1222-1228.
- Note de bas de page 78
-
Konrad S, Mak DB, Grennan T, et al. Characteristics of Gay, Bisexual and Other Men Who Have Sex With Men With Multiple Diagnoses of Infectious Syphilis in British Columbia, Canada, 2005-2014. Sex Transm Dis. 2019;46(7):423-428.
- Note de bas de page 79
-
Gross G, Tyring SK, eds. Sexually Transmitted Infections and Sexually Transmitted Diseases. Springer, Berlin, Heidelberg; 2011.
- Note de bas de page 80
-
Organisation mondiale de la Santé. Stratégie mondiale du secteur de la santé contre les infections sexuellement transmissibles 2016-2021: Vers l'élimination des IST. 2016.
- Note de bas de page 81
-
Simms I, Goh BT, French P, et al. A brief recent history of the epidemiology of congenital syphilis in the United Kingdom. Int J STD AIDS. 2018;29(11):1110-1119.
- Note de bas de page 82
-
Centers for Disease Control and Prevention. Figure 40. Primary and Secondary Syphilis - Rates of Reported Cases by Sex and Male-to-Female Rate Ratios, United States, 1990-2017. https://www.cdc.gov/std/stats17/figures/40.htm. Updated 2018. Accessed September 10, 2019.
- Note de bas de page 83
-
Nguyen TQ, Kohn RP, Ng RC, Philip SS, Cohen SE. Historical and Current Trends in the Epidemiology of Early Syphilis in San Francisco, 1955 to 2016. Sex Transm Dis. 2018;45(9S Suppl 1):S55-S62.
- Note de bas de page 84
-
Hegazi A, Lee MJ, Whittaker W, et al. Chemsex and the city: sexualised substance use in gay bisexual and other men who have sex with men attending sexual health clinics. Int J STD AIDS. 2017;28(4):362-366.
- Note de bas de page 85
-
Kirby Institute. HIV, viral hepatitis and sexually transmissible infections in Australia: annual surveillance report 2018. 2018. https://kirby.unsw.edu.au/sites/default/files/kirby/report/KI_Annual-Surveillance-Report-2018.pdf.
- Note de bas de page 86
-
European Centre for Disease Prevention and Control. Syphilis - Annual epidemiological report for 2017. 2019. https://ecdc.europa.eu/en/publications-data/syphilis-annual-epidemiological-report-2017#no-link.
- Note de bas de page 87
-
Centers for Disease Control and Prevention. Table 27. Primary and Secondary Syphilis - Reported Cases and Rates of Reported Cases by State/Area and Region in Alphabetical Order, United States and Outlying Areas, 2013-2017. https://www.cdc.gov/std/stats17/tables/27.htm. Updated 2018. Accessed September 10, 2019.
- Note de bas de page 88
-
Government of Canada. Canadian Notifiable Disease Surveillance System. https://diseases.canada.ca/notifiable/charts-list. Updated 2018-2019.
- Note de bas de page 89
-
Nova Scotia Health Authority. Public Health warns of syphilis outbreak in Nova Scotia. 2020. http://www.nshealth.ca/news/public-health-warns-syphilis-outbreak-nova-scotia.
- Note de bas de page 90
-
British Columbia Centre for Disease Control. BC experiencing highest rates of infectious syphilis in the last 30 years. http://www.bccdc.ca/bc-experiencing-highest-rates-of-infectious-syphilis-in-the-last-30-years. Updated 2019.
- Note de bas de page 91
-
British Columbia Centre for Disease Control. Reportable Diseases Data Dashboard. http://www.bccdc.ca/health-professionals/data-reports/reportable-diseases-data-dashboard?Disease=Syphilis. Updated 2019.
- Note de bas de page 92
-
British Columbia Centre for Disease Control. STI in British Columbia: Annual Surveillance Report 2016. 2018. http://www.bccdc.ca/resource-gallery/Documents/Statistics%20and%20Research/Statistics%20and%20Reports/STI/STI_Annual_Report_2016.pdf.
- Note de bas de page 93
-
British Columbia Centre for Disease Control. British Columbia Annual Summary of Reportable Diseases 2017. 2019:70. http://www.bccdc.ca/resource-gallery/Documents/Statistics%20and%20Research/Statistics%20and%20Reports/Epid/Annual%20Reports/Syphilis.pdf.
- Note de bas de page 94
-
Alberta Health. Alberta Sexually Transmitted Infections and HIV 2018. 2019. https://open.alberta.ca/dataset/c6850032-20d3-4845-a465-568ed7e61b7c/resource/bc62d5d8-9b20-4e26-820e-65d43cabf3c5/download/alberta-sexually-transmitted-infections-and-hiv-2018.pdf.
- Note de bas de page 95
-
Alberta Health. Alberta STI 2016 Summary Report. 2017. https://open.alberta.ca/dataset/3a5f31be-a941-4bdf-9f95-7f5741d72fcf/resource/0444424f-71d1-4370-9328-9cb54485ab87/download/sti-alberta-2016-summary.pdf.
- Note de bas de page 96
-
Alberta Health. Personal Communication with the Public Health Agency of Canada. 2020.
- Note de bas de page 97
-
Government of Saskatchewan. Sexually Transmitted and Blood Borne Infections in Saskatchewan in 2017. https://www.saskatchewan.ca/residents/health/accessing-health-care-services/sexually-transmitted-infections-services.
- Note de bas de page 98
-
Baxter D. Sask. HIV diagnoses up 18%, syphilis up 172% in 2019. Global News. February 4, 2020 2020. Available from: https://globalnews.ca/news/6491890/sask-hiv-diagnoses-up-18-syphilis-up-172-in-2019/.
- Note de bas de page 99
-
International Society for Infectious Diseases. PRO/EDR> Syphilis - Canada (08): (SK,ON) incr. incidence, indigenous, women, meth use. 2019.
- Note de bas de page 100
-
Saskatoon Health Region. Sexually Transmitted Infection - Syphilis. http://www.communityview.ca/pdfs/2017_shr_series4_sti_syphilis.pdf.
- Note de bas de page 101
-
The Canadian Press. Saskatchewan experiencing HIV, syphilis outbreaks, health authority says. The Star. June 14 2019 2019. Available from: https://www.thestar.com/news/canada/2019/06/14/saskatchewan-experiencing-hiv-syphilis-outbreaks-health-authority-says.html.
- Note de bas de page 102
-
Canadian Broadcasting Company News. Sask. reserves see outbreak of syphilis with 'unprecedented' 295% spike in cases. CBC News. July 19 2019 2019. Available from: https://www.cbc.ca/news/canada/saskatchewan/syphilis-outbreak-sask-reserves-1.5218482.
- Note de bas de page 103
-
First Nations and Inuit Health Branch-Saskatchewan and Northern Inter-Tribal Health Authority. Sexually Transmitted Infections (STI) Saskatchewan Fist Nations Communities. 2019. http://s3.documentcloud.org/documents/6207405/Sexually-transmitted-infections-in-Sask.pdf.
- Note de bas de page 104
-
Radio-Canada. Épidémie de syphilis déclarée dans les réserves autochtones en Saskatchewan. CBC. 2019. https://ici.radio-canada.ca/nouvelle/1229130/augmentation-cas-syphilis-saskatchewan-reserves-autocthones-epidemie.
- Note de bas de page 105
-
Manitoba Health, Seniors and Active Living. Sexually Transmitted Infections in Manitoba 2014. 2016. https://www.gov.mb.ca/health/publichealth/surveillance/docs/stim2014.pdf.
- Note de bas de page 106
-
Manitoba Health, Seniors and Active Living. Sexually Transmitted and Bloodborne Infections (STBBI) in Manitoba. 2018. https://www.gov.mb.ca/health/publichealth/cdc/docs/stbbi_poster.pdf.
- Note de bas de page 107
-
Winnipeg Regional Health Authority. Syphilis Letter. 2018. http://www.wrha.mb.ca/professionals/familyphysicians/files/Syphilisletter.pdf.
- Note de bas de page 108
-
Dunham J. Winnipeg grappling with unprecedented spike in syphilis cases. CTV News. August 15 2018 2018. Available from: https://www.ctvnews.ca/health/winnipeg-grappling-with-unprecedented-spike-in-syphilis-cases-1.4053719.
- Note de bas de page 109
-
Manitoba Health, Seniors and Active Living. RE: Congenital Syphilis in Manitoba. 2019. http://www.manitoba.ca/health/publichealth/cdc/docs/hcp/2019/022519.pdf.
- Note de bas de page 110
-
Froese I. Winnipeg's syphilis outbreak getting worse, health authority says. CBC News. May 15 2019 2019. Available from: https://www.cbc.ca/news/canada/manitoba/winnipeg-syphilis-outbreak-rising-wrha-worsening-1.5137687.
- Note de bas de page 111
-
Manitoba Healthcare Providers Network. Northern Health Region. http://www.mhpnetwork.ca/mb-ho-northern.html. Accessed September 12, 2019.
- Note de bas de page 112
-
Public Health Ontario. Monthly Infectious Diseases Surveillance Report (February 2019). 2019. https://www.publichealthontario.ca/-/media/documents/surveillance-reports/infectious/surveillance-report-infectious-diseases-jan-dec-2018.pdf?la=en.
- Note de bas de page 113
-
Public Health Ontario. Reportable Disease Trends in Ontario: Archive of 2015 Summaries. 2017. https://www.publichealthontario.ca/-/media/documents/rdto-summaries-2015.pdf?la=en.
- Note de bas de page 114
-
Northwestern Health Unit. Syphilis Epidemiologic Summary. 2019. https://www.nwhu.on.ca/Audiences/Documents/Syphilis%20Epi%20Summary%20-%20July%2030%202019.pdf.
- Note de bas de page 115
-
Northwestern Health Unit. Medical Alert: Syphilis. 2018. https://www.nwhu.on.ca/Audiences/Documents/Health%20Alert%20-%20Syphilis.pdf.
- Note de bas de page 116
-
Canadian Broadcasting Company News. Syphilis outbreak reported in northwestern Ontario. CBC News. July 15 2019 2019. Available from: https://www.cbc.ca/news/canada/thunder-bay/northwestern-ontario-syphilis-outbreak-1.5210288.
- Note de bas de page 117
-
Northwestern Health Unit. Increase in Syphilis cases in the Region. 2019. https://www.nwhu.on.ca/MediaPressCentre/Media%20Releases/media%20release%20-%20Syphilis%20-%20July%202019.pdf.
- Note de bas de page 118
-
Middlesex-London Health Unit. Health Unit Declares Community-Wide Syphilis Outbreak. 2019. https://www.healthunit.com/news/community-wide-syphilis-outbreak.
- Note de bas de page 119
-
Peterborough Public Health. Alert: Syphilis Outbreak Declared. 2020. https://www.peterboroughpublichealth.ca/wp-content/uploads/2020/01/2020-01-03_Syphilis-Outbreak-Declared.pdf.
- Note de bas de page 120
-
Payne E. Ottawa syphilis cases take 400 percent jump in five years. Ottawa Citizen. August 29, 2019 2019. Available from: https://ottawacitizen.com/news/local-news/ottawa-syphilis-cases-take-400-per-cent-jump-in-five-years.
- Note de bas de page 121
-
Institut national de santé publique du Québec. Portrait des infections transmissibles sexuellement et par le sang (ITSS) au Québec: Année 2018 et Projections 2019. INSPQ. 2019. https://www.inspq.qc.ca/sites/default/files/publications/2612_infections_transmissibles_sexuellement_sang.pdf.
- Note de bas de page 122
-
Institut national de santé publique du Québec. Portrait des infections transmissibles sexuellement et par le sang (ITSS) au Québec: Année 2017 et Projections 2018. 2018. https://www.inspq.qc.ca/sites/default/files/publications/2471_infections_transmissibles_sexuellement_sang_2017.pdf.
- Note de bas de page 123
-
Government of New Brunswick. Syphilis Outbreak Investigation Report. 2014. https://www.voixfemmesnb-voiceswomennb.ca/content/dam/gnb/Departments/h-s/pdf/en/CDC/HealthProfessionals/SyphillisReport.pdf.
- Note de bas de page 124
-
Government of New Brunswick. New Brunswick Communicable Disease 2017 Annual Surveillance Report. 2018. https://www2.gnb.ca/content/dam/gnb/Departments/h-s/pdf/en/CDC/HealthProfessionals/Annual_Report_CDC_Branch_2017.pdf.
- Note de bas de page 125
-
Government of New Brunswick. New Brunswick Report on Sexually Transmitted and Blood Borne Infections, 2016. https://www2.gnb.ca/content/dam/gnb/Departments/h-s/pdf/en/CDC/STBBI-Report-2016.pdf.
- Note de bas de page 126
-
Government of Newfoundland and Labrador. Syphilis Clinical Management 2015. 2015. https://www.health.gov.nl.ca/health/publichealth/cdc/Syphilis_Clinical_Mgnt.pdf.
- Note de bas de page 127
-
Eastern Health. Health Status Report Chapter 15: Sexual Health. 2017. http://www.easternhealth.ca/OurCommunity.aspx?d=1&id=2217&p=379.
- Note de bas de page 128
-
Nova Scotia Department of Health and Wellness. Notifiable Diseases in Nova Scotia 2017 Surveillance Report. https://novascotia.ca/dhw/populationhealth/documents/Annual-Notifiable-Disease-Surveillance-Report-2017.pdf.
- Note de bas de page 129
-
Nova Scotia Health and Wellness. Notifiable Diseases in Nova Scotia 2014 Surveillance Report. https://novascotia.ca/dhw/populationhealth/documents/Annual-Notifiable-Disease-Surveillance-Report-2014.pdf.
- Note de bas de page 130
-
Nova Scotia Health Authority. Public Health Alert - SA-004115 Subject: Increase in Syphilis Cases in Nova Scotia. 2020. https://www.nshealth.ca/news/public-health-warns-syphilis-outbreak-nova-scotia.
- Note de bas de page 131
-
Prince Edward Island Health and Wellness. Sexually Transmitted and Bloodborne Infection Rates in PEI. https://www.princeedwardisland.ca/en/information/health-and-wellness/sexually-transmitted-and-bloodborne-infection-rates-pei. Updated 2019. Accessed September 12, 2019.
- Note de bas de page 132
-
Prince Edward Island Health and Wellness. Promote, Prevent, Protect - PEI Chief Public Health Officer's Report 2016 Health for all Islanders. https://www.princeedwardisland.ca/sites/default/files/publications/cphorpt16_linkd.pdf.
- Note de bas de page 133
-
Yukon Health and Social Services. Yukon Health Status Report 2015: Focus on Substance Use. http://www.yukoncmoh.ca/files/health_status_report_2015.pdf.
- Note de bas de page 134
-
Northwest Territories Health and Social Services. Northwest Territories Health Status Report. 2011. https://www.assembly.gov.nt.ca/sites/default/files/11-08-22td60-166.pdf.
- Note de bas de page 135
-
Northwest Territories Health and Social Services. Syphilis. https://www.hss.gov.nt.ca/en/services/syphilis. Accessed September 12, 2019.
- Note de bas de page 136
-
Northwest Territories Health and Social Services. STI Rates Increasing. https://www.hss.gov.nt.ca/en/newsroom/sti-rates-increasing. Updated 2019. Accessed September 12, 2019.
- Note de bas de page 137
-
Strong W. N.W.T. health officials using dating apps to combat syphilis outbreak. CBC News. 22 August 2019 2019. Available from: https://www.cbc.ca/news/canada/north/syphilis-outbreak-nwt-1.5255813.
- Note de bas de page 138
-
Government of Nunavut. Sexually Transmitted Infection Rates in Nunavut, 2008-2015. https://www.gov.nu.ca/sites/default/files/170714_sti_report_nu_2015_update.pdf.
- Note de bas de page 139
-
Government of Nunavut. Syphilis Outbreak in Nunavut: 2013 Summary. https://gov.nu.ca/sites/default/files/files/Syphilis%20Outbreak%20Summary%202013(1).pdf.
- Note de bas de page 140
-
Agence de la santé publique du Canada. Approche de l'administrateur en chef de la santé publique du Canada en matière d'équité en santé et domaines d'intérêt. 2018.
- Note de bas de page 141
-
Gouvernement du Canada. Déterminants sociaux de la santé et inégalités en santé. https://www.canada.ca/en/public-health/services/health-promotion/population-health/what-determines-health.html. Updated 2019.
- Note de bas de page 142
-
Galea S, Ahern J, Vlahov D. Contextual determinants of drug use risk behavior: a theoretic framework. J Urban Health. 2003;80(4 Suppl 3):iii50-8.
- Note de bas de page 143
-
Aral SO. Determinants of STD epidemics: implications for phase appropriate intervention strategies. Sex Transm Infect. 2002;78 Suppl 1:i3-13.
- Note de bas de page 144
-
Boerma JT, Weir SS. Integrating demographic and epidemiological approaches to research on HIV/AIDS: the proximate-determinants framework. J Infect Dis. 2005;191 Suppl 1:S61-7.
- Note de bas de page 145
-
British Columbia Centre for Disease Control. BC Syphilis Action Plan. 2016. http://www.bccdc.ca/resource-gallery/Documents/Statistics%20and%20Research/Statistics%20and%20Reports/STI/Syphilis%20Action%20Plan.pdf. Accessed March 4, 2020.
- Note de bas de page 146
-
Agence de la santé publique du Canada. Le Cadre d'action pancanadien sur les infections transmissibles sexuellement et par le sang : infographique. 2018. https://www.canada.ca/fr/sante-canada/services/publications/maladies-et-affections/le-cadre-daction-pancanadien-sur-les-infections-transmissibles-sexuellement-et-par-le-sang-infographique.html.
- Note de bas de page 147
-
Agence de la santé publique du Canada. Les infections transmissibles sexuellement au Canada, Mise à jour 2016. 2019.
- Note de bas de page 148
-
D'Angelo-Scott H., Cutler J., Friedman D., Hendriks A., Jolly A.M. Social network investigation of a syphilis outbreak in ottawa, Ontario. Can J Infect Dis Med Microbiol. 2015;26(5):268-272.
- Note de bas de page 149
-
Totten S, MacLean R, Payne E. Infectious syphilis in Canada: 2003-2012. Can Commun Dis Rep. 2015;41(2):30-34.
- Note de bas de page 150
-
de Voux A, Kidd S, Grey JA, et al. State-Specific Rates of Primary and Secondary Syphilis Among Men Who Have Sex with Men - United States, 2015. MMWR. 2017(66(13)):349-354.
- Note de bas de page 151
-
Shaw S., Lapple A., Reimer J., et al. The evolution of an infectious syphilis epidemic in a Canadian urban setting. Sex Transm Infect. 2019;95:A330. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emexb&NEWS=N&AN=629059743.
- Note de bas de page 152
-
Gupta GR. Gender, sexuality, and HIV/AIDS: the what, the why, and the how. Can HIV AIDS Policy Law Rev. 2000;5(4):86-93.
- Note de bas de page 153
-
Gahagan J, Ricci C. HIV/AIDS Prevention for Women in Canada: A Meta-Ethnographic Synthesis. 2011. https://www.catie.ca/sites/default/files/HIV%20AIDS%20prevention%20for%20women%20in%20canada.pdf.
- Note de bas de page 154
-
Gahagan J. Gender Matters in HIV Prevention. Prevention in Focus. 2012. https://www.catie.ca/en/pif/spring-2012/gender-matters-hiv-prevention.
- Note de bas de page 155
-
Curtin N, Ward LM, Merriwether A, Caruthers A. Femininity Ideology and Sexual Health in Young Women: A focus on Sexual Knowledge, Embodiment, and Agency. Int J Sex Health. 2011;23(1):48-62.
- Note de bas de page 156
-
Dworkin SL, Exner T, Melendez R, Hoffman S, Ehrhardt AA. Revisiting "Success": Posttrial analysis of a gender-specific HIV/STD prevention intervention. AIDS Behav. 2006;10(1):41-51.
- Note de bas de page 157
-
Spiwak R, Afifi TO, Halli S, Garcia-Moreno C, Sareen J. The relationship between physical intimate partner violence and sexually transmitted infection among women in India and the United States. J Interpers Violence. 2013;28(13):2770-2791.
- Note de bas de page 158
-
Garfinkel M, Blumstein H. Gender differences in testing for syphilis in emergency department patients diagnosed with sexually transmitted diseases. J Emerg Med. 1999;17(6):937-940.
- Note de bas de page 159
-
Safren SA, Reisner SL, Herrick A, Mimiaga MJ, Stall R. Mental Health and HIV Risk in Men Who Have Sex with Men. J Acquir Immune Defic Syndr. 2010;55(Suppl 2):S74-7.
- Note de bas de page 160
-
Kerrigan D, Andrinopoulos K, Chung SE, Glass B, Ellen J. Gender ideologies, socioeconomic opportunities, and HIV/STI-related vulnerability among female, African-American adolescents. J Urban Health. 2008;85(5):717-726.
- Note de bas de page 161
-
Goedel WC, Safren SA, Mayer KH, Duncan DT. Community-level norms and condomless anal intercourse among gay, bisexual, and other men who have sex with men who use geosocial-networking smartphone applications in the Deep South. J HIV AIDS Soc Serv. 2017;16(4):382-389.
- Note de bas de page 162
-
Les associés de recherche EKOS Inc. Sensibilisation, connaissances et attitudes des Canadiens à l'égard des infections transmissibles sexuellement et par le sang: Rapport sur les résultats 2018. 2018.
- Note de bas de page 163
-
Ferlatte O, Salway T, Samji H, et al. An Application of Syndemic Theory to Identify Drivers of the Syphilis Epidemic Among Gay, Bisexual, and Other Men Who Have Sex With Men. Sex Transm Dis. 2018;45(3):163-168.
- Note de bas de page 164
-
Centers for Disease Control and Prevention. 2015 Sexually Transmitted Diseases Treatment Guidelines, Sexual Assault and Abuse and STDs. https://www.cdc.gov/std/tg2015/sexual-assault.htm. Updated 2015-2019.
- Note de bas de page 165
-
Agence de la santé publique du Canada. Lignes directrices canadiennes sur les infections transmissibles sexuellement:
Déclaration supplémentaire concernant la prise en charge et le suivi d'abus sexuel à l'égard d'enfants impubères et prépubères. 2014. - Note de bas de page 166
-
Agence de la santé publique du Canada. Comportements de santé des jeunes d'âge scolaire au Canada : un accent sur les relations. 2016. http://publications.gc.ca/collections/collection_2016/aspc-phac/HP35-65-2016-fra.pdf.
- Note de bas de page 167
-
Burchell AN, Allen VG, Gardner SL, et al. High incidence of diagnosis with syphilis co-infection among men who have sex with men in an HIV cohort in Ontario, Canada. BMC Infect Dis. 2015;15:356.
- Note de bas de page 168
-
Lang R., Read R., Krentz H., Gill J. Incident syphilis infections in an HIV population: Presentation and care. Open Forum Infect Dis. 2017;4:S667.
- Note de bas de page 169
-
Ling D.I., Janjua N.Z., Wong S., et al. Sexually transmitted infection trends among gay or bisexual men from a clinic-based sentinel surveillance system in British Columbia, Canada. Sex Transm Dis. 2015;42(3):153-159.
- Note de bas de page 170
-
Statistics Canada. Census Profile, 2016 Census. https://www12.statcan.gc.ca/census-recensement/2016/dp-pd/prof/details/page_Download-Telecharger.cfm?Lang=E&Tab=1&Geo1=HR&Code1=2417&Geo2=PR&Code2=24&SearchText=Region%20du%20Nunavik&SearchType=Begins&SearchPR=01&B1=All&TABID=1&type=0. Updated 20192019.
- Note de bas de page 171
-
Gratix J, Honish L, Mashinter L, et al. Case series descriptive analysis of a primary syphilis outbreak in Edmonton, Alberta, July 2004-April 2006. Can Commun Dis Rep. 2007;33(6):61-67.
- Note de bas de page 172
-
Romanowski B, Sutherland R, Love EJ, Mooney D. Epidemiology of an outbreak of infectious syphilis in Alberta. Int J STD AIDS. 1991;2(6):424-427.
- Note de bas de page 173
-
Lee CB, Brunham RC, Sherman E, Harding GK. Epidemiology of an outbreak of infectious syphilis in Manitoba. Am J Epidemiol. 1987;125(2):277-283.
- Note de bas de page 174
-
Andermann A. Outbreaks in the age of syndemics: New insights for improving Indigenous health. Can Commun Dis Rep. 2017;43(6):125-132.
- Note de bas de page 175
-
Pauktuutit Inuit Women of Canada. tavva: National Inuit Sexual Health Strategy. 2017. https://www.pauktuutit.ca/wp-content/uploads/Tavva_SexualHealth_English.pdf.
- Note de bas de page 176
-
Reynolds DL, Evangelista F, Ward BM, Notenboom RH, Young ER, D'Cunha CO. Syphilis in an urban community. Can J Public Health. 1998;89(4):248-252.
- Note de bas de page 177
-
Hogben M, Leichliter JS. Social determinants and sexually transmitted disease disparities. Sex Transm Dis. 2008;35(12 Suppl):S13-8.
- Note de bas de page 178
-
Salway T, Gesink D, Lukac C, et al. Spatial-Temporal Epidemiology of the Syphilis Epidemic in Relation to Neighborhood-Level Structural Factors in British Columbia, 2005-2016. Sex Transm Dis. 2019;46(9):571-578.
- Note de bas de page 179
-
Smock L, Caten E, Hsu K, DeMaria A. Economic Disparities and Syphilis Incidence in Massachusetts, 2001-2013. Public Health Rep. 2017;132(3):309-315.
- Note de bas de page 180
-
Johnson L. Worst since 1948: Edmonton the epicentre of syphilis outbreak declared in Alberta. Edmonton Journal. July 16 2019 2019. Available from: https://edmontonjournal.com/news/local-news/infectious-syphilis-outbreak-declared-in-alberta.
- Note de bas de page 181
-
DiOrio D, Kroeger K, Ross A. Social Vulnerability in Congenital Syphilis Case Mothers: Qualitative Assessment of Cases in Indiana, 2014 to 2016. Sex Transm Dis. 2018;45(7):447-451.
- Note de bas de page 182
-
Alberta Health. Interactive Health Data Application. http://www.ahw.gov.ab.ca/IHDA_Retrieval/selectSubCategoryParameters.do. Updated 20192019.
- Note de bas de page 183
-
Leber A, MacPherson P, Lee BC. Epidemiology of infectious syphilis in Ottawa. Recurring themes revisited. Can J Public Health. 2008;99(5):401-405.
- Note de bas de page 184
-
Northwestern Health Unit. Medical Alert - Syphilis Update. 2019. https://www.nwhu.on.ca/Audiences/Documents/Medical%20Alert%20-%20Syphilis%20Update%2003.12.19.pdf.
- Note de bas de page 185
-
Morin V, Michaud S, Zoungrana H. Department of Public Health Update on Syphilis. Régie régionale de la Nunavik. 2019.
- Note de bas de page 186
-
Dhont M. History of oral contraception. Eur J Contracept Reprod Health Care. 2010;15 Suppl 2:S12-8.
- Note de bas de page 187
-
Raine T, Minnis AM, Padian NS. Determinants of contraceptive method among young women at risk for unintended pregnancy and sexually transmitted infections. Contraception. 2003;68(1):19-25.
- Note de bas de page 188
-
European Centre for Disease Prevention and Control. EMIS-2017 - The European Men-Who-Have-Sex-With-Men Internet Survey. 2019. https://www.ecdc.europa.eu/en/publications-data/emis-2017-european-men-who-have-sex-men-internet-survey.
- Note de bas de page 189
-
Brennan DJ, Lachowsky NJ, Georgievski G, et al. Online Outreach Services Among Men Who Use the Internet to Seek Sex With Other Men (MISM) in Ontario, Canada: An Online Survey. J Med Internet Res. 2015;17(12):e277.
- Note de bas de page 190
-
Badal HJ, Stryker JE, DeLuca N, Purcell DW. Swipe Right: Dating Website and App Use Among Men Who Have Sex With Men. AIDS Behav. 2018;22(4):1265-1272.
- Note de bas de page 191
-
Gesink D., Connell J., Kimura L. What do guys know about syphilis anyways? Sex Transm Infect. 2019;95:A317. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emexb&NEWS=N&AN=629060501.
- Note de bas de page 192
-
Goedel WC, Duncan DT. Geosocial-Networking App Usage Patterns of Gay, Bisexual, and Other Men Who Have Sex With Men: Survey Among Users of Grindr, A Mobile Dating App. JMIR Public Health Surveill. 2015;1(1):e4.
- Note de bas de page 193
-
Hirshfield S, Remien RH, Humberstone M, Walavalkar I, Chiasson MA. Substance use and high-risk sex among men who have sex with men: a national online study in the USA. AIDS Care. 2004;16(8):1036-1047.
- Note de bas de page 194
-
Watchirs Smith L, Guy R, Degenhardt L, et al. Meeting Sexual Partners Through Internet Sites and Smartphone Apps in Australia: National Representative Study. J Med Internet Res. 2018;20(12):e10683.
- Note de bas de page 195
-
Dickinson J, Tsakonas E, Conner Gorber S, et al. Recommendations on screening for cervical cancer. CMAJ. 2013;185(1):35-45.
- Note de bas de page 196
-
Bogler T., Farber A., Stall N., et al. Missed connections: Unintended consequences of updated cervical cancer screening guidelines on screening rates for sexually transmitted infections. Can Fam Phys. 2015;61(10):e459-e466. http://www.cfp.ca/content/61/10/e459.full.pdf+html; http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emed16&NEWS=N&AN=606480168.
- Note de bas de page 197
-
ICES. Guideline changes to frequency of Pap tests has led to less screening and diagnosis of chlamydia. https://www.ices.on.ca/Newsroom/News-Releases/2017/Guideline-changes-to-frequency-of-Pap-tests-has-led-to-less-screening-and-diagnosis-of-chlamydia. Updated 2017-2019.
- Note de bas de page 198
-
Naimer MS, Kwong JC, Bhatia D, et al. The Effect of Changes in Cervical Cancer Screening Guidelines on Chlamydia Testing. Ann Fam Med. 2017;15(4):329-334.
- Note de bas de page 199
-
Allen U.D., MacDonald N.E., Bridger N.A., et al. Sexually transmitted infections in adolescents: Maximizing opportunities for optimal care. Paediatr Child Health. 2014;19(8):429-433. http://www.cps.ca/pdfreactor/pdf.php?lang=en&paper=sexually-transmitted-infections; http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emed15&NEWS=N&AN=600240885.
- Note de bas de page 200
-
Bolsewicz K, Vallely A, Debattista J, Whittaker A, Fitzgerald L. Factors impacting HIV testing: a review--perspectives from Australia, Canada, and the UK. AIDS Care. 2015;27(5):570-580.
- Note de bas de page 201
-
Brookfield S, Dean J, Forrest C, Jones J, Fitzgerald L. Barriers to Accessing Sexual Health Services for Transgender and Male Sex Workers: A Systematic Qualitative Meta-summary. AIDS Behav. 2020;24(3):682-696.
- Note de bas de page 202
-
Deblonde J, De Koker P, Hamers FF, Fontaine J, Luchters S, Temmerman M. Barriers to HIV testing in Europe: a systematic review. Eur J Public Health. 2010;20(4):422-432.
- Note de bas de page 203
-
Kumar MM, Lim R, Langford C, Seabrook JA, Speechley KN, Lynch T. Sexual knowledge of Canadian adolescents after completion of high school sexual education requirements. Paediatr Child Health. 2013;18(2):74-80.
- Note de bas de page 204
-
Conseil d'information et d'éducation sexuelle du Canada. Lignes directrices canadiennes pour l'éducation en matière de santé sexuelle
. CIÉSCAN. 2019. http://sieccan.org/fr/education-a-la-sante-sexuelle/. - Note de bas de page 205
-
Council of Ministers of Education, Canada. Canadian Youth, Sexual Health and HIV/AIDS Study: Factors influencing knowledge, attitudes and behaviours. 2003. http://www.cmec.ca/Publications/Lists/Publications/Attachments/180/CYSHHAS_2002_EN.pdf.
- Note de bas de page 206
-
Frappier JY, Kaufman M, Baltzer F, et al. Sex and sexual health: A survey of Canadian youth and mothers. Paediatr Child Health. 2008;13(1):25-30.
- Note de bas de page 207
-
Díaz-Olavarrieta C, Wilson KS, García SG, et al. The co-occurrence of intimate partner violence and syphilis among pregnant women in Bolivia. J Womens Health (Larchmt). 2009;18(12):2077-2086.
- Note de bas de page 208
-
Seth P, Raiford JL, Robinson LS, Wingood GM, Diclemente RJ. Intimate partner violence and other partner-related factors: correlates of sexually transmissible infections and risky sexual behaviours among young adult African American women. Sex Health. 2010;7(1):25-30.
- Note de bas de page 209
-
Truth and Reconciliation Commission of Canada. Truth and Reconciliation Commission of Canada: Calls to Action. 2015. http://trc.ca/assets/pdf/Calls_to_Action_English2.pdf.
- Note de bas de page 210
-
Centre de collaboration nationale des maladies infectieuses. Explorer les déterminants de la syphilis chez les femmes autochtones à Winnipeg : Laverne Gervais. 2019.
- Note de bas de page 211
-
Robinson J, Sareen J, Cox BJ, Bolton JM. Role of self-medication in the development of comorbid anxiety and substance use disorders: a longitudinal investigation. Arch Gen Psychiatry. 2011;68(8):800-807.
- Note de bas de page 212
-
Kidd SE, Grey JA, Torrone EA, Weinstock HS. Increased Methamphetamine, Injection Drug, and Heroin Use Among Women and Heterosexual Men with Primary and Secondary Syphilis - United States, 2013-2017. MMWR Morb Mortal Wkly Rep. 2019;68(6):144-148.
- Note de bas de page 213
-
McCall H, Adams N, Mason D, Willis J. What is chemsex and why does it matter? BMJ. 2015;351:h5790.
- Note de bas de page 214
-
Lambert G, Cox J, Messier-Peet M, Apelian H, Moodie EEM, Engage research team. Engage Montréal, Portrait of the sexual health of men who have sex with men in Greater Montréal, Cycle 2017-2018, Highlights. 2019. https://www.engage-men.ca/wp-content/uploads/2019/04/Engage_Highlights_ENG_Mars-2019.pdf.
- Note de bas de page 215
-
Centre canadien sur les dépendances et l'usage de substances. Sommaire canadien sur la drogue: Méthamphétamine. 2020. https://www.ccsa.ca/sites/default/files/2020-03/CCSA-Canadian-Drug-Summary-Methamphetamine-2020-fr.pdf.
- Note de bas de page 216
-
Woods-Jaeger BA, Jaeger JA, Donenberg GR, Wilson HW. The Relationship between Substance Use and Sexual Health among African American Female Adolescents with a History of Seeking Mental Health Services. Womens Health Issues. 2013;23(6):e365-71.
- Note de bas de page 217
-
Schumacher CM, Ellen J, Rompalo AM. Changes in demographics and risk behaviors of persons with early syphilis depending on epidemic phase. Sex Transm Dis. 2008;35(2):190-196.
- Note de bas de page 218
-
Patrick DM, Rekart ML, Jolly A, et al. Heterosexual outbreak of infectious syphilis: epidemiological and ethnographic analysis and implications for control. Sex Transm Infect. 2002;78 Suppl 1:i164-9.
- Note de bas de page 219
-
Singh AE, Romanowski B. The return of syphilis in Canada: A failed plan to eliminate this infection. JAMMI. 2019;4(4). https://jammi.utpjournals.press/doi/pdf/10.3138/jammi.2019-08-22.
- Note de bas de page 220
-
Vescera Z. Sask. syphilis outbreak continues as doctors struggle to find patients. Saskatoon StarPhoenix. December 19 2019 2019. Available from: https://thestarphoenix.com/news/local-news/sask-syphilis-outbreak-continues-as-doctors-struggle-to-find-patients.
- Note de bas de page 221
-
Gesink D., Wang S., Norwood T., Sullivan A., Al-Bargash D., Shahin R. Spatial epidemiology of the syphilis epidemic in Toronto, Canada. Sex Transm Dis. 2014;41(11):637-648. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emed15&NEWS=N&AN=604585040.
- Note de bas de page 222
-
Solomon MM, Mayer KH. Evolution of the syphilis epidemic among men who have sex with men. Sex Health. 2015;12(2):96-102.
- Note de bas de page 223
-
Ko NY, Lee HC, Hung CC, et al. Effects of structural intervention on increasing condom availability and reducing risky sexual behaviours in gay bathhouse attendees. AIDS Care. 2009;21(12):1499-1507.
- Note de bas de page 224
-
Government of Canada. National Action Plan to Combat Human Trafficking. 2012. https://www.publicsafety.gc.ca/cnt/rsrcs/pblctns/ntnl-ctn-pln-cmbt/index-en.aspx#toc-01.1.
- Note de bas de page 225
-
Organisation mondiale de la Santé, United Nations Population Fund, United Nations Population Fund, et al. Mettre en œuvre des programmes complets de VIH/IST auprès des travailleuses du sexe: approches pratiques tirées d'interventions collaboratives. 2015.
- Note de bas de page 226
-
Hamze H., Ryan V., Cumming E., et al. HIV seropositivity and early syphilis stage associated with ocular syphilis diagnosis: A case-control study in British Columbia, Canada, 2010-2018. Clin Infect Dis. 2019. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emexb&NEWS=N&AN=629103572.
- Note de bas de page 227
-
Vadboncoeur J., Labbe A.-C., Fortin C., et al. Ocular syphilis: case series (2000-2015) from 2 tertiary care centres in Montreal, Canada. Can J Ophthalmol. 2019. http://www.sciencedirect.com/science/journal/00084182; http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emexb&NEWS=N&AN=2002483311.
- Note de bas de page 228
-
Nguyen VK, Greenwald ZR, Trottier H, et al. Incidence of sexually transmitted infections before and after preexposure prophylaxis for HIV. AIDS. 2018;32(4):523-530.
- Note de bas de page 229
-
Traeger MW, Cornelisse VJ, Asselin J, et al. Association of HIV Preexposure Prophylaxis With Incidence of Sexually Transmitted Infections Among Individuals at High Risk of HIV Infection. JAMA. 2019;321(14):1380-1390.
- Note de bas de page 230
-
Traeger MW, Schroeder SE, Wright EJ, et al. Effects of Pre-exposure Prophylaxis for the Prevention of Human Immunodeficiency Virus Infection on Sexual Risk Behavior in Men Who Have Sex With Men: A Systematic Review and Meta-analysis. Clin Infect Dis. 2018;67(5):676-686.
- Note de bas de page 231
-
Quaife M, MacGregor L, Ong JJ, et al. Risk compensation and STI incidence in PrEP programmes. Lancet HIV. 2020;7(4):e222-e223.
- Note de bas de page 232
-
Holt M, Lea T, Mao L, et al. Community-level changes in condom use and uptake of HIV pre-exposure prophylaxis by gay and bisexual men in Melbourne and Sydney, Australia: results of repeated behavioural surveillance in 2013-17. Lancet HIV. 2018;5(8):e448-e456.
- Note de bas de page 233
-
Montaño MA, Dombrowski JC, Dasgupta S, et al. Differences in sexually transmitted infection risk comparing preexposure prophylaxis users and propensity score matched historical controls in a clinic setting. AIDS. 2019;33(11):1773-1780.
- Note de bas de page 234
-
Consolacion T., Mercado J., Mazo O., et al. Characteristics of chlamydia/gonorrhea infections associated with a subsequent syphilis diagnosis in British Columbia, Canada. Sex Transm Infect. 2019;95:A322. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emexb&NEWS=N&AN=629060881.
- Note de bas de page 235
-
Delaunay C.L., Cox J., Klein M., Lambert G., Maheu-Giroux M. Trends in hepatitis C virus (HCV) seroprevalence and associated risk factors among men who have sex with men (MSM) in Montreal from 2005 to 2018: Results from three cross-sectional surveys. Canadian Liver J. 2019;2(2):29-30. https://canlivj.utpjournals.press/toc/canlivj/2/2; http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emexb&NEWS=N&AN=628673030.
- Note de bas de page 236
-
British Columbia Centre for Disease Control. Interim guidline on syphilis screening in pregnancy. 2019. http://www.perinatalservicesbc.ca/Documents/Guidelines-Standards/Maternal/Guideline-syphilis-screening-in-pregnancy.pdf.
- Note de bas de page 237
-
Alberta Health Services. Public Health Alert: Outbreak: Syphilis. 2019. https://www.albertahealthservices.ca/assets/info/hp/phys/if-hp-phys-moh-ez-syphilis-outbreak.pdf.
- Note de bas de page 238
-
Nolt S. Personal Communication with the Public Health Agency of Canada. 2020.
- Note de bas de page 239
-
Saskatoon StarPhoenix. Health authority declares HIV, syphilis outbreaks in west-central Saskatchewan. 2019. https://thestarphoenix.com/news/local-news/health-authority-declares-hiv-syphilis-outbreaks-in-west-central-saskatchewan/.
- Note de bas de page 240
-
National Collaborating Centre for Infectious Diseases. Congenital syphilis webcast. 2019.
- Note de bas de page 241
-
Pursaga J. Syphilis outbreak in Manitoba puts women and babies at risk. Winnipeg Sun. 25 February 2019 2019. Available from: https://winnipegsun.com/news/news-news/syphilis-outbreak-in-manitoba-puts-women-and-babies-at-risk.
- Note de bas de page 242
-
Public Health Ontario. Monthy Infectious Diseases Surveillance Report: Diseases of Public Health Significance cases for January to August 2019. 2019. https://www.publichealthontario.ca/-/media/documents/surveillance-reports/infectious/surveillance-report-infectious-diseases-2019.pdf?la=en.
- Note de bas de page 243
-
Public Health Ontario. Surveillance Report: Monthly Infectious Diseases Surveillance Report (February 2018). 2018. https://www.publichealthontario.ca/-/media/documents/surveillance-reports/infectious/surveillance-report-infectious-diseases-jan-dec-2017.pdf?la=en.
- Note de bas de page 244
-
Northwestern Health Unit. About Us. https://www.nwhu.on.ca/AboutUs/Pages/AboutUs.aspx.
- Note de bas de page 245
-
Eastern Health. Public Advisory: Eastern Health Reports Increase in Syphilis Cases. 2019. http://www.easternhealth.ca/newsReleaseArchive.aspx.
- Note de bas de page 246
-
Plitt SS, Osman M, Sahni V, Lee BE, Charlton C, Simmonds K. Examination of a prenatal syphilis screening program, Alberta, Canada: 2010-2011. Can J Public Health. 2016;107(3):e285-e290.
- Note de bas de page 247
-
Kuo M, Money DM, Alvarez M, et al. Test uptake and case detection of syphilis, HIV, and hepatitis C among women undergoing prenatal screening in British Columbia, 2007 to 2011. J Obstet Gynaecol Can. 2014;36(6):482-490.
- Note de bas de page 248
-
Wong J, Arkell C, Durigon M, et al. Maternal syphilis in british columbia, Canada: 2010 to 2016. Sex Transm Infect. 2017;93.
- Note de bas de page 249
-
Verghese VP, Hendson L, Singh A, Guenette T, Gratrix J, Robinson JL. Early Childhood Neurodevelopmental Outcomes in Infants Exposed to Infectious Syphilis In Utero. Pediatr Infect Dis J. 2018;37(6):576-579.
- Note de bas de page 250
-
Agence de la santé publique du Canada. Les principales inégalités en santé au Canada: un portrait national. 2018.
- Note de bas de page 251
-
Agence de la santé publique du Canada. Lutte contre la stigmatisation : vers un système de santé plus inclusif. 2019.
- Note de bas de page 252
-
Chu A, Read R, Scarrott R. An audit of management of prenatal syphilis serology in the STI Clinic, Calgary, AB, Canada. Sex Transm Infec. 2011;87.
- Note de bas de page 253
-
Adeleye AO, Plitt SS, Douglas L, Charlton CL. Overview of a Provincial Prenatal Communicable Disease Screening Program: 2002-2016. J Obstet Gynaecol Can. 2019.
- Note de bas de page 254
-
Hayeems RZ, Campitelli M, Ma X, Huang T, Walker M, Guttmann A. Rates of prenatal screening across health care regions in Ontario, Canada: a retrospective cohort study. CMAJ Open. 2015;3(2):E236-43.
- Note de bas de page 255
-
Manitoba Health, Seniors and Active Living. RE: Congenital HIV and Congenital Syphilis in Manitoba!. 2019. https://www.gov.mb.ca/health/publichealth/cdc/docs/hcp/2019/060319.pdf.
- Note de bas de page 256
-
Manitoba Health, Seniors and Active Living. Re: Updates to Syphilis Protocol. 2019. https://www.gov.mb.ca/health/publichealth/cdc/protocol/syphilis.pdf.
- Note de bas de page 257
-
Australian Government Department of Health. Fourth National Sexually Transmissible Infections Strategy 2018-2022. 2018.
- Note de bas de page 258
-
European Centre for Disease Prevention and Control. Annual Epidemiological Report for 2017: Congenital syphilis. 2019. https://ecdc.europa.eu/sites/portal/files/documents/AER_for_2017-congenital-syphilis.pdf.
- Note de bas de page 259
-
European Centre for Disease Prevention and Control. Syphilis and congenital syphilis in Europe: A review of epidemiological trends (2007-2018) and options for response. 2019. https://ecdc.europa.eu/sites/portal/files/documents/Syphilis-and-congenital-syphilis-in-Europe.pdf.
- Note de bas de page 260
-
Simms I, Tookey PA, Goh BT, et al. The incidence of congenital syphilis in the United Kingdom: February 2010 to January 2015. BJOG. 2017;124(1):72-77.
- Note de bas de page 261
-
Public Health England. Addressing the increase in syphilis in England: PHE Action Plan. 2019. https://assets.publishing.service.gov.uk/government/uploads/system/uploads/attachment_data/file/806076/Addressing_the_increase_in_syphilis_in_England_Action_Plan_June_2019.pdf.
- Note de bas de page 262
-
Centers for Disease Control and Prevention. Syphilis. https://www.cdc.gov/std/stats17/Syphilis.htm. Updated 20182019.
- Note de bas de page 263
-
Centers for Disease Control and Prevention. Sexually Transmitted Disease Surveillance 2018. 2019. https://www.cdc.gov/std/stats18/toc.htm.
- Note de bas de page 264
-
Centers for Disease Control and Prevention. Recommended Clinician Timeline for Screening Syphilis, HIV, HBV, HCV, Chlamydia, and Gonorrhea. https://www.cdc.gov/nchhstp/pregnancy/screening/clinician-timeline.html. Updated 20192019.
- Note de bas de page 265
-
Medicaid and CHIP Payment and Access Commission. Access in Brief: Pregnant Women and Medicaid. 2018. https://www.macpac.gov/wp-content/uploads/2018/11/Pregnant-Women-and-Medicaid.pdf.
- Note de bas de page 266
-
Kozhimannil KB, Abraham JM, Virnig BA. National trends in health insurance coverage of pregnant and reproductive-age women, 2000 to 2009. Womens Health Issues. 2012;22(2):e135-41.
- Note de bas de page 267
-
Kaiser Family Foundation. Women's Health Insurance Coverage. https://www.kff.org/womens-health-policy/fact-sheet/womens-health-insurance-coverage-fact-sheet/. Updated 20182019.
- Note de bas de page 268
-
Centers for Disease Control and Prevention. Syphilis Challenges. https://www.cdc.gov/nchhstp/pregnancy/challenges/syphilis.html. Updated 2019.
- Note de bas de page 269
-
Fraser Health. Interim guidance on perinatal syphilis screening - June 2019. https://www.fraserhealth.ca/employees/medical-health-ojfficer-updates/interim-guidance-on-perinatal-syphilis-screening--june-2019#.XZTMwlVKipq. Updated 2019.
- Note de bas de page 270
-
Nunavik Department of Public Health. Call for Vigilance: Syphilis. 2017;5(1). https://nrbhss.ca/sites/default/files/Info-Mado%20de%20la%20DSP%20Nunavik%20-%20vol.%205%2C%20no%201%20-%20Call%20for%20vigilance%20Syphillis.pdf.
- Note de bas de page 271
-
Gilbert M, Salway T, Haag D, et al. Use of GetCheckedOnline, a Comprehensive Web-based Testing Service for Sexually Transmitted and Blood-Borne Infections. J Med Internet Res. 2017;19(3):e81.
- Note de bas de page 272
-
Government of Nunavut. Nunavut Communicable Disease and Surveillance Manual. 2016. https://www.gov.nu.ca/sites/default/files/nu_communicable_diseases_manual_-_complete_2018-_april19.pdf.
- Note de bas de page 273
-
U.S. Preventive Services Task Force. Draft Recommendation Statement: Syphilis Infection in Pregnant Women: Screening. https://www.uspreventiveservicestaskforce.org/Page/Document/draft-recommendation-statement/syphilis-infection-in-pregnancy-screening1. Updated 2018-2019.
- Note de bas de page 274
-
Centers for Disease Control and Prevention. Personal Communication between Division of STD Prevention (Centers for Disease Control and Prevention) and PHAC. CDC. 2019.
- Note de bas de page 275
-
Warren HP, Cramer R, Kidd S, Leichliter JS. State Requirements for Prenatal Syphilis Screening in the United States, 2016. Matern Child Health J. 2018;22(9):1227-1232.
- Note de bas de page 276
-
Centers for Disease Control and Prevention. Table 28. Primary and Secondary Syphilis Among Women - Reported Cases and Rates of Reported Cases by State/Area and Region in Alphabetical Order, United States and Outlying Areas, 2013-2017. CDC. 2018. https://www.cdc.gov/std/stats17/tables/28.htm;.
- Note de bas de page 277
-
European Centre for Disease Prevention and Control. Antenatal screening for HIV, hepatitis B, syphilis and rubella susceptibility in the EU/EEA. ECDC. 2016. https://www.ecdc.europa.eu/sites/default/files/media/en/publications/Publications/antenatal-screening-HIV-hepatitis-B-syphilis-rubella-EU.pdf.
- Note de bas de page 278
-
Agence de la santé publique du Canada. Accélérer notre intervention : plan d'action quinquennal du gouvernement du Canada sur les infections transmissibles sexuellement et par le sang. 2019.
- Note de bas de page 279
-
Lee S., Poliquin V., Pymar H. CLINICAL ENCOUNTERS FOR PELVIC INFLAMMATORY DISEASE: MISSED OPPORTUNITIES TO SCREEN FOR SYPHILIS AND HIV? J Obstet Gynaecol Can. 2019;41(5):723. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emexb&NEWS=N&AN=2001738982.
- Note de bas de page 280
-
Centre de collaboration nationale des maladies infectieuses. Explorer les déterminants de la syphilis chez les femmes autochtones à Winnipeg : Marcia Anderson. 2019.
- Note de bas de page 281
-
Rahman MM, Hoover A, Johnson C, Peterman TA. Preventing Congenital Syphilis-Opportunities Identified by Congenital Syphilis Case Review Boards. Sex Transm Dis. 2019;46(2):139-142.
- Note de bas de page 282
-
Centers for Disease Control and Prevention. CDC Call to Action: Let's Work Together to Stem the Tide of Rising Syphilis in the United States. 2017. https://www.cdc.gov/std/syphilis/SyphilisCalltoActionApril2017.pdf.
- Note de bas de page 283
-
Ministry of Health. National Syphilis Action Plan: An action plan to stop the syphilis epidemic in New Zealand. 2019. https://www.health.govt.nz/system/files/documents/publications/national_syphilis_action_plan_final.pdf.
- Note de bas de page 284
-
Health Protection Surveillance Centre. Action Plan: Response to the National Increase in HIV and STIs in MSM. 2017. https://www.hpsc.ie/a-z/specificpopulations/menwhohavesexwithmenmsm/guidance/MSM%20outbreak%20response%20action%20plan_June_2017.pdf.
- Note de bas de page 285
-
United Nations Educational, Scientific and Cultural Organization. International technical guidance on sexuality education: an evidence-informed approach. UNESCO. 2018. https://unesdoc.unesco.org/ark:/48223/pf0000260770.
- Note de bas de page 286
-
Chin HB, Sipe TA, Elder R, et al. The effectiveness of group-based comprehensive risk-reduction and abstinence education interventions to prevent or reduce the risk of adolescent pregnancy, human immunodeficiency virus, and sexually transmitted infections: two systematic reviews for the Guide to Community Preventive Services. Am J Prev Med. 2012;42(3):272-294.
- Note de bas de page 287
-
Sex Information and Education Council of Canada. Sexual Health Education in the Schools: Questions and Answers 3rd Edition. 2010. http://sieccan.org/wp-content/uploads/2018/05/SIECCAN_Q-A-Sexual-health-education-in-the-schools.pdf.
- Note de bas de page 288
-
Centers for Disease Control and Prevention. Condom Distribution as a Structural-Level Intervention. CDC. 2015. https://www.cdc.gov/hiv/pdf/programresources/guidance/condoms/cdc-hiv-condom-distribution.pdf.
- Note de bas de page 289
-
Nunavik Regional Board of Health and Social Services. Good Touch/Bad Touch Program. https://nrbhss.ca/en/departments/public-health/prevention-and-health-promotion/good-touch-bad-touch-program. Updated 2019.
- Note de bas de page 290
-
Mercure S, Savard N. Effectiveness of interventions for syphilis prevention and control in MSM: A summary of published research findings. NCCID. 2014. https://nccid.ca/publications/effectiveness-of-interventions-for-syphilis-prevention-and-control-in-msm/.
- Note de bas de page 291
-
Friedman AL, Kachur RE, Noar SM, McFarlane M. Health Communication and Social Marketing Campaigns for Sexually Transmitted Disease Prevention and Control: What Is the Evidence of their Effectiveness? Sex Transm Dis. 2016;43(2 Suppl 1):S83-101.
- Note de bas de page 292
-
Agence de la santé publique du Canada. Section 2 : Lignes directrices canadiennes sur les infections transmissibles sexuellement - Soins primaires et infections transmissibles sexuellement. 2013. https://www.canada.ca/fr/sante-publique/services/maladies-infectieuses/sante-sexuelle-infections-transmissibles-sexuellement/lignes-directrices-canadiennes/infections-transmissibles-sexuellement/lignes-directrices-canadiennes-infections-transmissibles-sexuellement-17.html.
- Note de bas de page 293
-
Macdowall W, Parker R, Nanchahal K, et al. 'Talking of Sex': developing and piloting a sexual health communication tool for use in primary care. Patient Educ Couns. 2010;81(3):332-337.
- Note de bas de page 294
-
National Coalition for Sexual Health. Sexual Health and Your Patients: Pocket Cards. https://nationalcoalitionforsexualhealth.org/tools/for-healthcare-providers/sexual-health-your-patients-pocket-cards.
- Note de bas de page 295
-
Fuzzell L, Fedesco HN, Alexander SC, Fortenberry JD, Shields CG. "I just think that doctors need to ask more questions": Sexual minority and majority adolescents' experiences talking about sexuality with healthcare providers. Patient Educ Couns. 2016;99(9):1467-1472.
- Note de bas de page 296
-
MacLean R. Resources to address stigma related to sexuality, substance use and sexually transmitted and blood-borne infections. Can Commun Dis Rep. 2018;44(2):62-67.
- Note de bas de page 297
-
Association canadienne de santé publique. Comment discuter de santé sexuelle, de consommation de substances et d'ITSS. 2017. https://www.cpha.ca/sites/default/files/uploads/resources/stbbi/discussionguide_f.pdf.
- Note de bas de page 298
-
Agence de la santé publique du Canada. Questions et réponses : Pratiques d'inclusion dans la prévention des infections transmissibles sexuellement et par le sang chez les minorités ethnoculturelles. 2015.
- Note de bas de page 299
-
Dai T, Qu R, Liu J, Zhou P, Wang Q. Efficacy of Doxycycline in the Treatment of Syphilis. Antimicrob Agents Chemother. 2016;61(1):10.1128/AAC.01092-16. Print 2017 Jan.
- Note de bas de page 300
-
Grennan JT. Tenofovir/Emtricitabine With Doxycycline for Combination HIV and Syphilis Pre-exposure Prophylaxis in HIV-negative MSM (DuDHS). BCCID. 2019.
- Note de bas de page 301
-
Fusca L., Hull M., Ross P., et al. High interest in syphilis pre-and post-exposure prophylaxis among gay, bisexual and other msm in vancouver and toronto. Sex Transm Infect. 2019;95:A200. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emexb&NEWS=N&AN=629060786.
- Note de bas de page 302
-
Connell J. The DuDHS Trial: PrEP for syphilis and HIV. 2018. https://smartsexresource.com/health-providers/blog/201806/dudhs-trial-prep-syphilis-and-hiv.
- Note de bas de page 303
-
Bolan RK, Beymer MR, Weiss RE, Flynn RP, Leibowitz AA, Klausner JD. Doxycycline Prophylaxis to Reduce Incident Syphilis among HIV-Infected Men who have Sex with Men who Continue to Engage in High Risk Sex: A Randomized, Controlled Pilot Study. Sex Transm Dis. 2015;42(2):98-103.
- Note de bas de page 304
-
Stahlman S, Plant A, Javanbakht M, et al. Acceptable Interventions to Reduce Syphilis Transmission Among High-Risk Men Who Have Sex With Men in Los Angeles. Am J Public Health. 2015;105(3):e88-94.
- Note de bas de page 305
-
Ashton S., Enuaraq S. Ikajurniq: an inuit cascade of care framework for sexually transmitted and blood borne infections. Sex Transm Infect. 2019;95:A261-A262. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emexb&NEWS=N&AN=629060907.
- Note de bas de page 306
-
Dawson SG, Callander N, Roche C, Kingsland T, Desmond N. Integrated sexual healthcare: the development and review of one model of service delivery. Int J STD AIDS. 2000;11(7):428-434.
- Note de bas de page 307
-
Gray D, Mercer CH, Graham A, French RS, Salisbury C. Under one roof? A population-based survey of patient use and preference for sexual health services. Primary Health Care Research & Development. 2009;10(3):223-235. Accessed 2019/10/02.
- Note de bas de page 308
-
Center for Substance Abuse Treatment (US). Chapter 1. Trauma-Informed Care: A Sociocultural Perspective. In: Trauma-Informed Care in Behavioral Health Services. Rockville (MD); 2014. NBK207201 [bookaccession].
- Note de bas de page 309
-
Enquête nationale sur les femmes et les filles autochtones disparues et assassinées. Réclamer notre pouvoir et notre place : le rapport final de l'Enquête nationale sur les femmes et les filles autochtones disparues et assassinées, volume 1b.
- Note de bas de page 310
-
Urquhart C, Jasiura F, TIP Project Team, TIP Advisory Committee. Trauma-Informed Practice Guide. BC Ministry of Health, Mental Health and Substance Use Branch. 2013. http://bccewh.bc.ca/wp-content/uploads/2012/05/2013_TIP-Guide.pdf.
- Note de bas de page 311
-
Canadian Centre on Substance Use and Addiction. Trauma-informed Care (The Essentials of...Series). 2014. https://www.ccsa.ca/trauma-informed-care-essentials-series.
- Note de bas de page 312
-
National Collaborating Centre for Infectious Diseases. Forward Thinking on Syphilis: An Information Exchange on Innovative Approaches to Syphilis, Focused on MSM. 2014. https://nccid.ca/publications/forward-thinking-on-syphilis/.
- Note de bas de page 313
-
Haidari, G., Youssef, E., Tooke, B., Boyt, T., Smith, G., Bannister, A., Haughton, D., & Richardson, D. Modernising services: a new strategy to increase uptake of sexual health services in high-risk men who have sex with men. HIV Medicine. 2014;15:30. https://www.researchgate.net/publication/293364144_Modernising_services_a_new_strategy_to_increase_uptake_of_sexual_health_services_in_high-risk_men_who_have_sex_with_men.
- Note de bas de page 314
-
Lithgow KV, Cameron CE. Vaccine development for syphilis. Expert Rev Vaccines. 2017;16(1):37-44.
- Note de bas de page 315
-
Plotnikoff K., Ogilvie G., Smith L., et al. Interested? Why or why not? STI clinic client perceptions of bacterial STI vaccines in British Columbia, Canada. Sex Transm Infect. 2019;95:A73. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emexb&NEWS=N&AN=628984618.
- Note de bas de page 316
-
Cameron CE, PhD. Syphilis Vaccine Development: Requirements, Challenges, and Opportunities. Sex Transm Dis. 2018;45:S17. https://search.proquest.com/docview/2125723572?accountid=27430.
- Note de bas de page 317
-
Salazar JC.Global sequence and surface antigenic diversity of treponema palladium outer membrane proteins. National Institues of Health. https://projectreporter.nih.gov/project_info_description.cfm?aid=9729229&icde=47542247.
- Note de bas de page 318
-
Workowski KA, Berman SM. Centers for Disease Control and Prevention Sexually Transmitted Disease Treatment Guidelines. Clin Infect Dis. 2011;53 Suppl 3:S59-63.
- Note de bas de page 319
-
Chow EPF, Callander D, Fairley CK, et al. Increased Syphilis Testing of Men Who Have Sex With Men: Greater Detection of Asymptomatic Early Syphilis and Relative Reduction in Secondary Syphilis. Clin Infect Dis. 2017;65(3):389-395.
- Note de bas de page 320
-
US Preventive Services Task Force, Curry SJ, Krist AH, et al. Screening for Syphilis Infection in Pregnant Women: US Preventive Services Task Force Reaffirmation Recommendation Statement. JAMA. 2018;320(9):911-917.
- Note de bas de page 321
-
Morshed MG, Singh AE. Recent trends in the serologic diagnosis of syphilis. Clin Vaccine Immunol. 2015;22(2):137-147.
- Note de bas de page 322
-
Ross C, Shaw S, Marshall S, et al. Impact of a social media campaign targeting men who have sex with men during an outbreak of syphilis in Winnipeg, Canada. Can Commun Dis Rep. 2016;42(2):45-49. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=prem1&NEWS=N&AN=29770003.
- Note de bas de page 323
-
Ryan V., Cumming E., Haag D., et al. An evaluation of the provincial 'syphistory' campaign in British Columbia, Canada. Sex Transm Infect. 2019;95:A325-A326. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emexb&NEWS=N&AN=629061117.
- Note de bas de page 324
-
Chow EP, Dutt K, Fehler G, et al. Duration of syphilis symptoms at presentations in men who have sex with men in Australia: are current public health campaigns effective? Epidemiol Infect. 2016;144(1):113-122.
- Note de bas de page 325
-
Darrow WW, Biersteker S. Short-term impact evaluation of a social marketing campaign to prevent syphilis among men who have sex with men. Am J Public Health. 2008;98(2):337-343.
- Note de bas de page 326
-
Burchell AN, Lisk R, Yeung A, et al. Community-Directed Bacterial Sexually Transmitted Infection Testing Interventions Among Men Who Have Sex With Men: Protocol for an E-Delphi Study in Toronto, Canada. JMIR Res Protoc. 2019;8(7):e13801. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=prem&NEWS=N&AN=31274111.
- Note de bas de page 327
-
Neufeld J. Plains Speak on STBBIs, 2019: An emergent challenge for the prairies. NCCID. 2019. https://nccid.ca/wp-content/uploads/sites/2/2019/06/Final_Plains-Speak-on-STBBIs-2019-Meeting-Proceedings.pdf.
- Note de bas de page 328
-
Ryder N, Bourne C, Rohrsheim R. Clinical audit: adherence to sexually transmitted infection screening guidelines for men who have sex with men. Int J STD AIDS. 2005;16(6):446-449.
- Note de bas de page 329
-
STIs in Gay Men Action Group. Australian Sexually Transmitted Infection & HIV Testing Guidelines 2014. 2014. https://stipu.nsw.gov.au/wp-content/uploads/STIGMA_Testing_Guidelines_Final_v5-2.pdf.
- Note de bas de page 330
-
Bissessor M, Fairley CK, Leslie D, Howley K, Chen MY. Frequent screening for syphilis as part of HIV monitoring increases the detection of early asymptomatic syphilis among HIV-positive homosexual men. J Acquir Immune Defic Syndr. 2010;55(2):211-216.
- Note de bas de page 331
-
Cheeks MA, Fransua M, Stringer HG,Jr, Silva S, Relf M. A Quality Improvement Project to Increase Early Detection of Syphilis Infection or Re-infection in HIV-infected Men Who Have Sex With Men. J Assoc Nurses AIDS Care. 2016;27(2):143-152.
- Note de bas de page 332
-
Cohen S, Vittinghoff E, Philip SS, et al. Quarterly STI Screening Optimizes STI Detection Among PrEP Users in the Demo Project. CROI. http://www.croiconference.org/sessions/quarterly-sti-screening-optimizes-sti-detection-among-prep-users-demo-project-0.
- Note de bas de page 333
-
Tuite A.R., Shaw S., Reimer J.N., Ross C.P., Fisman D.N., Mishra S. Can enhanced screening of men with a history of prior syphilis infection stem the epidemic in men who have sex with men? A mathematical modelling study. Sex Transm Infect. 2018;94(2):105-110. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emexb&NEWS=N&AN=621051867.
- Note de bas de page 334
-
Callander D, Baker D, Chen M, Guy R. Including syphilis testing as part of standard HIV management checks and improved syphilis screening in primary care. Sex Transm Dis. 2013;40(4):338-340.
- Note de bas de page 335
-
Arumainayagam J, Pallan MJ, Buckley E, et al. Syphilis outbreak in Walsall, UK: lessons for control and prevention. Int J STD AIDS. 2007;18(1):55-57.
- Note de bas de page 336
-
Debattista J, Dwyer J, Anderson R, Rowling D, Patten J, Mortlock M. Screening for syphilis among men who have sex with men in various clinical settings. Sex Transm Infect. 2004;80(6):505-508.
- Note de bas de page 337
-
AIDS Committee of Toronto (ACT). Give HIV the Finger During Pride! https://www.actoronto.org/events-news/calendar-of-events/event-details?eventID=249. Updated 2016-2019.
- Note de bas de page 338
-
Nine Circles Community Health Centre. Nine Circles at Pride 2019. https://ninecircles.ca/news-events/nine-circles-at-pride-2019/. Updated 2019.
- Note de bas de page 339
-
Lampejo T, Turner R, Roberts C, et al. Novel outreach settings to enhance sexually transmitted infection/HIV awareness, diagnosis and treatment in hard-to-reach populations. Int J STD AIDS. 2018;29(3):266-272.
- Note de bas de page 340
-
Read PJ, Knight V, Bourne C, et al. Community event-based outreach screening for syphilis and other sexually transmissible infections among gay men in Sydney, Australia. Sex Health. 2013;10(4):357-362.
- Note de bas de page 341
-
Institut canadien d'information sur la santé. À la recherche de l'équité en santé: définition des facteurs de stratification servant à mesurer l'inégalité Regard sur l'âge, le sexe, le genre, le revenu, la scolarité et l'emplacement géographique. ICIS. 2018. https://www.cihi.ca/sites/default/files/document/defining-stratifiers-measuring-health-inequalities-2018-fr-web.pdf.
- Note de bas de page 342
-
Manteuffel J, Markowitz N, Ham DC, et al. 388 Implementation of an Emergency Department Syphilis and HIV Point-of-Care Screening Process During an Outbreak of Syphilis in Detroit, MI in Collaboration With the Infectious Disease Department and the Centers for Disease Control and Prevention. Ann Emerg Med. 2016;68(4):S148.
- Note de bas de page 343
-
Gratrix J, Smyczek P, Bertholet L, et al. A cross-sectional evaluation of opt-in testing for sexually transmitted and blood-borne infections in three Canadian provincial correctional facilities: a missed opportunity for public health? Int J Prison Health. 2019;15(3):273-281. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=prem&NEWS=N&AN=31329036.
- Note de bas de page 344
-
2SMS LLC. 2sms.com. http://www.2sms.com/. Updated 20192019.
- Note de bas de page 345
-
Ronen K, Golden MR, Dombrowski JC, Kerani RP, Bell TR, Katz DA. Uptake and Impact of Short Message Service Reminders via STI Partner Services on HIV/STI Testing Frequency among Men Who Have Sex with Men. Sex Transm Dis. 2019.
- Note de bas de page 346
-
Burton J, Brook G, McSorley J, Murphy S. The utility of short message service (SMS) texts to remind patients at higher risk of STIs and HIV to reattend for testing: a controlled before and after study. Sex Transm Infect. 2014;90(1):11-13.
- Note de bas de page 347
-
Bourne C, Knight V, Guy R, Wand H, Lu H, McNulty A. Short message service reminder intervention doubles sexually transmitted infection/HIV re-testing rates among men who have sex with men. Sex Transm Infect. 2011;87(3):229-231.
- Note de bas de page 348
-
Bissessor M, Fairley CK, Leslie D, Chen MY. Use of a computer alert increases detection of early, asymptomatic syphilis among higher-risk men who have sex with men. Clin Infect Dis. 2011;53(1):57-58.
- Note de bas de page 349
-
Gratrix J, Bergman J, Brandley J, Parker P, Smyczek P, Singh AE. Impact of Introducing Triage Criteria for Express Testing at a Canadian Sexually Transmitted Infection Clinic. Sex Transm Dis. 2015;42(11):660-3. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=med11&NEWS=N&AN=26457490.
- Note de bas de page 350
-
Get Checked Online. Giving Samples. https://getcheckedonline.com/Pages/GivingSamples.aspx. Updated 2016-2019.
- Note de bas de page 351
-
British Columbia Centre for Disease Control. GetCheckedOnline in British Columbia: Expansion Outcomes (March 2016-August 2017). BCCDC. http://www.bccdc.ca/resource-gallery/Documents/Educational%20Materials/STI/Expansion_Fact%20Sheet_PROV_v3.pdf.
- Note de bas de page 352
-
Gilbert M, Salway T, Haag D, et al. A cohort study comparing rate of repeat testing for sexually transmitted and blood-borne infections between clients of an internet-based testing programme and of sexually transmitted infection clinics in Vancouver, Canada. Sex Transm Infect. 2019;95(7):540-546. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=prem&NEWS=N&AN=31467134.
- Note de bas de page 353
-
Wilson E, Free C, Morris TP, et al. Internet-accessed sexually transmitted infection (e-STI) testing and results service: A randomised, single-blind, controlled trial. PLoS Med. 2017;14(12):e1002479.
- Note de bas de page 354
-
Hottes T.S., Farrell J., Bondyra M., Haag D., Shoveller J., Gilbert M. Internet-based HIV and sexually transmitted infection testing in British Columbia, Canada: opinions and expectations of prospective clients. J Med Internet Res. 2012;14(2):e41. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emed13&NEWS=N&AN=365014756.
- Note de bas de page 355
-
Niruban J., Meyer G., Parker P., Gratrix J., Smyczek P. Incentive testing and treatment for STBBI in hard to reach populations in Edmonton, Alberta, Canada. Sex Transm Infect. 2019;95:A171. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emexb&NEWS=N&AN=629060044.
- Note de bas de page 356
-
Singh AE, Chernesky MA, Morshed M, Wong T. Canadian Public Health Laboratory Network laboratory guidelines for the use of point-of-care tests for the diagnosis of syphilis in Canada. Can j infect dis med microbiol. 2015;26 Suppl A:29A-32A. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=prem1&NEWS=N&AN=25798163.
- Note de bas de page 357
-
Pai N.P., Dhurat R., Potter M., et al. Will a quadruple multiplexed point-of-care screening strategy for HIV-related co-infections be feasible and impact detection of new co-infections in at-risk populations? Results from cross-sectional studies. BMJ Open. 2014;4(12):e005040. http://bmjopen.bmj.com/content/4/12/e005040.full.pdf+html; http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emed15&NEWS=N&AN=601130197.
- Note de bas de page 358
-
Bergman J, Gratrix J, Plitt S, et al. Feasibility and Field Performance of a Simultaneous Syphilis and HIV Point-of-Care Test Based Screening Strategy in at Risk Populations in Edmonton, Canada. AIDS Res Treat. 2013;2013:819593. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=prem1&NEWS=N&AN=24527210.
- Note de bas de page 359
-
Gliddon HD, Peeling RW, Kamb ML, Toskin I, Wi TE, Taylor MM. A systematic review and meta-analysis of studies evaluating the performance and operational characteristics of dual point-of-care tests for HIV and syphilis. Sex Transm Infect. 2017;93(S4):S3-S15.
- Note de bas de page 360
-
Yansouni CP, Goldfarb DM, Maheu-Giroux M, et al. Stopping Syphilis Transmission in Arctic communities through Rapid Diagnostic Testing (STAR study). CIHR. http://webapps.cihr-irsc.gc.ca/decisions/p/project_details.html?applId=388947&lang=en.
- Note de bas de page 361
-
Pai NP, Steben M. Commentary on POCT for HIV/STBBI : an analysis of contextual factors impeding implementation in Canada. NCCID. 2018. https://nccid.ca/publications/poct-for-hiv-stbbi-an-analysis-of-contextual-factors-impeding-implementation-in-canada/.
- Note de bas de page 362
-
Smit PW, van der Vlis T, Mabey D, et al. The development and validation of dried blood spots for external quality assurance of syphilis serology. BMC Infect Dis. 2013;13:102.
- Note de bas de page 363
-
CATIE, National Collaborating Centre for Infectious Diseases, REACH 2.0. Webinar Series 2017-2018 Reaching the Undiagnosed: Innovative Approaches for HIV, HCV, and other Sexually Transmitted Infection (STIs) Testing. https://www.catie.ca/sites/default/files/reaching-dbs-02212018.pdf.
- Note de bas de page 364
-
Kim J. Hepatitis C & HIV Testing from Dried Blood Spots: Simplifying Testing to Broaden Community Based Testing. 2019;2019.
- Note de bas de page 365
-
Spencer B. Health PEI offers first blood spot testing clinic for HIV and hepatitis C. CBC News. February 19, 2019 2019. Available from: https://www.cbc.ca/news/canada/prince-edward-island/pei-dry-blood-spot-testing-1.5024372.
- Note de bas de page 366
-
van Loo IHM, Dukers-Muijrers NHTM, Heuts R, van der Sande MAB, Hoebe CJPA. Screening for HIV, hepatitis B and syphilis on dried blood spots: A promising method to better reach hidden high-risk populations with self-collected sampling. PLoS One. 2017;12(10):e0186722.
- Note de bas de page 367
-
Lukac C.D., Consolacion T., Brownrigg B., et al. Enhanced surveillance of infectious syphilis and the cascade-of-care among HIV-positive and HIV-negative men who have sex with men in British Columbia, Canada. Sex Transm Infect. 2017;93:A145. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emexb&NEWS=N&AN=624997938.
- Note de bas de page 368
-
Indigenous Services Canada. Personal Communication with the Public Health Agency of Canada's Center for Communicable Diseases and Infection Control. 2020.
- Note de bas de page 369
-
Campbell A. Public Health Partner Notification (PN): Review of Current Practices, Options, and Considerations, for Evaluating PN Approaches. 2018. http://www.bccdc.ca/resource-gallery/Documents/Guidelines%20and%20Forms/Guidelines%20and%20Manuals/STI/PH%20PN%20REPORT%202018.pdf.
- Note de bas de page 370
-
MacDonald PD, Nelson AL, Hightow-Weidman L, Leone PA. Disease intervention specialists as a resource in a public health emergency. Biosecur Bioterror. 2007;5(3):239-248.
- Note de bas de page 371
-
Taylor D. Outcomes Related to STI Partner Notification. NCCID. 2013. https://nccid.ca/wp-content/uploads/sites/2/2015/03/NCCID_PartnerNotify_Taylor_04.pdf.
- Note de bas de page 372
-
National Collaborating Centre for Infectious Diseases. Partner Notification for Sexually-transmitted Infections: Policy Options. NCCID. 2014. https://nccid.ca/publications/partner-noti%ef%ac%81cation-for-sexually-transmitted-infections-policy-options/?hilite=%27syphilis%27.
- Note de bas de page 373
-
Brewer DD. Case-finding effectiveness of partner notification and cluster investigation for sexually transmitted diseases/HIV. Sex Transm Dis. 2005;32(2):78-83.
- Note de bas de page 374
-
Lukac C., Consolacion T., Ryan V., et al. Evaluation of the provincial infectious syphilis partner notification program in British Columbia, Canada. Sex Transm Infect. 2019;95:A318. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emexb&NEWS=N&AN=629060565.
- Note de bas de page 375
-
Saskatoon Health Region. Investigation of an HIV Cluster Among Injection Drug Users (IDUs) in Saskatoon, Saskatchewan. 2006.
- Note de bas de page 376
-
Ogilvie G, Knowles L, Wong E, et al. Incorporating a social networking approach to enhance contact tracing in a heterosexual outbreak of syphilis. Sex Transm Infect. 2005;81(2):124-127.
- Note de bas de page 377
-
Centers for Disease Control and Prevention. Cluster Interview Template Instructions. 2013. https://www.cdc.gov/std/Program/forms/CIT/CITInstructions.pdf.
- Note de bas de page 378
-
Centers for Disease Control and Prevention. Recommendations for Partner Services Programs for HIV Infection, Syphilis, Gonorrhea, and Chlamydial Infection. CDC. 2008. https://www.cdc.gov/mmwr/preview/mmwrhtml/rr5709a1.htm.
- Note de bas de page 379
-
Public Health Ontario. Case and Contact Management for STIs: Internet-Based Contact Tracing. PHO. 2019. https://www.publichealthontario.ca/-/media/documents/eb-internet-contact-tracing.pdf?la=en.
- Note de bas de page 380
-
Ehlman DC, Jackson M, Saenz G, et al. Evaluation of an innovative internet-based partner notification program for early syphilis case management, Washington, DC, January 2007-June 2008. Sex Transm Dis. 2010;37(8):478-485.
- Note de bas de page 381
-
Pennise M, Inscho R, Herpin K, et al. Using smartphone apps in STD interviews to find sexual partners. Public Health Rep. 2015;130(3):245-252.
- Note de bas de page 382
-
Hunter P, Oyervides O, Grande KM, et al. Facebook-augmented partner notification in a cluster of syphilis cases in Milwaukee. Public Health Rep. 2014;129 Suppl 1:43-49.
- Note de bas de page 383
-
McFarlane M, Kachur R, Klausner JD, Roland E, Cohen M. Internet-based health promotion and disease control in the 8 cities: successes, barriers, and future plans. Sex Transm Dis. 2005;32(10 Suppl):S60-4.
- Note de bas de page 384
-
Hightow-Weidman L, Beagle S, Pike E, et al. "No one's at home and they won't pick up the phone": using the Internet and text messaging to enhance partner services in North Carolina. Sex Transm Dis. 2014;41(2):143-148.
- Note de bas de page 385
-
Udeagu CC, Bocour A, Shah S, Ramos Y, Gutierrez R, Shepard CW. Bringing HIV partner services into the age of social media and mobile connectivity. Sex Transm Dis. 2014;41(10):631-636.
- Note de bas de page 386
-
Klausner JD, Wolf W, Fischer-Ponce L, Zolt I, Katz MH. Tracing a syphilis outbreak through cyberspace. JAMA. 2000;284(4):447-449.
- Note de bas de page 387
-
Bolding G, Davis M, Sherr L, Hart G, Elford J. Use of gay Internet sites and views about online health promotion among men who have sex with men. AIDS Care. 2004;16(8):993-1001.
- Note de bas de page 388
-
Health Initiative for Men. What's Your Number? Tell Your Partners. http://checkhimout.ca/testing/tell-your-partners/ 2019.
- Note de bas de page 389
-
Guy RJ, Micallef JM, Mooney-Somers J, et al. Evaluation of Chlamydia Partner Notification Practices and Use of the "Let Them Know" Website by Family Planning Clinicians in Australia: Cross-Sectional Study. J Med Internet Res. 2016;18(6):e173.
- Note de bas de page 390
-
Gotz HM, van Rooijen MS, Vriens P, et al. Initial evaluation of use of an online partner notification tool for STI, called 'suggest a test': a cross sectional pilot study. Sex Transm Infect. 2014;90(3):195-200.
- Note de bas de page 391
-
Bilardi JE, Fairley CK, Hopkins CA, et al. Experiences and outcomes of partner notification among men and women recently diagnosed with Chlamydia and their views on innovative resources aimed at improving notification rates. Sex Transm Dis. 2010;37(4):253-258.
- Note de bas de page 392
-
Hochberg CH, Berringer K, Schneider JA. Next-Generation Methods for HIV Partner Services: A Systematic Review. Sex Transm Dis. 2015;42(9):533-539.
- Note de bas de page 393
-
Rietmeijer CA, Westergaard B, Mickiewicz TA, et al. Evaluation of an online partner notification program. Sex Transm Dis. 2011;38(5):359-364.
- Note de bas de page 394
-
Bilello LA, Livingood WC, Lukens-Bull K, Smotherman C, Choe U. Texting Test Results Reduces the Time to Treatment for Sexually Transmitted Infections. J Public Health Manag Pract. 2019;25(2):165-170.
- Note de bas de page 395
-
Grennan T, Gilbert M, Hull M. A new avenue to explore in STI prevention. BCMJ. 2017;59(9):480. https://www.bcmj.org/bccdc/new-avenue-explore-sti-prevention.
- Note de bas de page 396
-
Molina JM, Charreau I, Chidiac C, et al. Post-exposure prophylaxis with doxycycline to prevent sexually transmitted infections in men who have sex with men: an open-label randomised substudy of the ANRS IPERGAY trial. Lancet Infect Dis. 2018;18(3):308-317.
- Note de bas de page 397
-
Beale MA, Marks M, Sahi SK, et al. Genomic epidemiology of syphilis reveals independent emergence of macrolide resistance across multiple circulating lineages. Nat Commun. 2019;10(1):3255.
- Note de bas de page 398
-
Stamm LV. Global challenge of antibiotic-resistant Treponema pallidum. Antimicrob Agents Chemother. 2010;54(2):583-589.
- Note de bas de page 399
-
Martin IE, Tsang RS, Sutherland K, et al. Molecular characterization of syphilis in patients in Canada: azithromycin resistance and detection of Treponema pallidum DNA in whole-blood samples versus ulcerative swabs. J Clin Microbiol. 2009;47(6):1668-1673.
- Note de bas de page 400
-
Agence de la santé et des services sociaux de Montréal. Surveillance de seconde génération du VIH auprès des communautés montréalaises originaires d'Afrique subsaharienne et des Caraïbes anglophones. 2014. https://www.inspq.qc.ca/sites/default/files/documents/itss/surveillance_2e_generation_vih_ssg-afcar.pdf.
- Note de bas de page 401
-
Government of Canada. I-Track: Enhanced surveillance of HIV, hepatitis C, and associated risk behaviours among people who inject drugs in Canada - Phase 3 (2010-2012) Report. https://www.canada.ca/en/public-health/services/diseases/hiv-aids/surveillance-hiv-aids/itrack-enhanced-surveillance-hiv-hepatitis-associated-risk-behaviours-people-who-inject-drugs-canada-phase-3.html.
- Note de bas de page 402
-
Public Health Agency of Canada. Summary of key findings from Y-Track Phase 6 (2009-2012). 2017. https://www.canada.ca/content/dam/phac-aspc/documents/services/publications/diseases-conditions/y-track-2002-2009/y-track-2009-2012-eng.pdf.
- Note de bas de page 403
-
Public Health Agency of Canada. M-Track: Enhanced Surveillance of HIV, Sexually Transmitted and Blood-borne Infections, and Associated Risk Behaviours among Men Who Have Sex with Men in Canada. Phase 1 Report. 2011. http://publications.gc.ca/collections/collection_2012/aspc-phac/HP40-64-1-2011-eng.pdf.
- Note de bas de page 404
-
Public Health Agency of Canada. Summary of Key Findings from the A-Track Pilot Survey (2011-2012). PHAC. 2014. http://publications.gc.ca/collections/collection_2014/aspc-phac/HP40-118-2014-eng.pdf.
- Note de bas de page 405
-
Public Health Agency of Canada. HIV/AIDS Epi Update - Chapter 13: HIV/AIDS in Canada among people from countries where HIV is endemic. PHAC. 2012. https://www.catie.ca/sites/default/files/HIV-Aids_EpiUpdates_Chapter13_EN.pdf.
- Note de bas de page 406
-
Winnipeg Regional Health Authority. Outbreak of Infectious Syphilis in the Winnipeg Health Region Final Report Summary- March 2004. WRHA. 2004. http://www.wrha.mb.ca/healthinfo/preventill/files/Syphilis_080604.pdf.
- Note de bas de page 407
-
Institut national de santé publique du Québec. Analyse des cas déclarés d'infection génitale à chlamydia trachomatis, d'infection gonococcique et de syphilis au Québec par année civile 2001-2006. INSPQ. 2007. https://www.inspq.qc.ca/sites/default/files/publications/710-itss.pdf.
- Note de bas de page 408
-
Institut national de santé publique du Québec. Vigie rehaussée de la syphilis. https://www.inspq.qc.ca/espace-itss/vigie-rehaussee-de-la-syphilis. Updated 2012-2019.
- Note de bas de page 409
-
Kinniburgh B., Rank C., Jolly A.M., et al. Social network analysis of a syphilis outbreak in Toronto, Ontario. Am J Epidemiol. 2011;173:S106. http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emed12&NEWS=N&AN=70699232.
- Note de bas de page 410
-
Fur R., Henderson E.A., Read R.R., Godley J., Roy C., Bush K. The use of social network analysis to quantify the importance of sex partner meeting venues in an infectious syphilis outbreak in Alberta, Canada. Sex Transm Infect. 2011;87:A164-A165. http://sti.bmj.com/content/87/Suppl_1/A164.full.pdf+html?sid=733cb530-c23f-4fe9-be0c-0e567d109fb2; http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emed12&NEWS=N&AN=70728630.
- Note de bas de page 411
-
Frosst G., Tremblay F.W., Allard D. Infectious syphilis in New Brunswick: Using data for action in a small Canadian province. Sex Transm Infect. 2011;87:A354. http://sti.bmj.com/content/87/Suppl_1/A354.2.full.pdf+html?sid=919978c1-bada-42ec-b29a-79a1d9b832a5; http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=reference&D=emed12&NEWS=N&AN=70729087.
- Note de bas de page 412
-
National Collaborating Centre for Infectious Diseases. Behind the Curtain of Mathematical Modelling: Inside a collaborative modelling project on public health strategies for syphilis management. 2018.
- Note de bas de page 413
-
Centers for Disease Control and Prevention. The National Plan to Eliminate Syphilis from the United States. 1999. https://www.cdc.gov/stopsyphilis/plan.pdf.
Annexe A: Algorithme clinique pour la stadification et le traitement de la syphilis
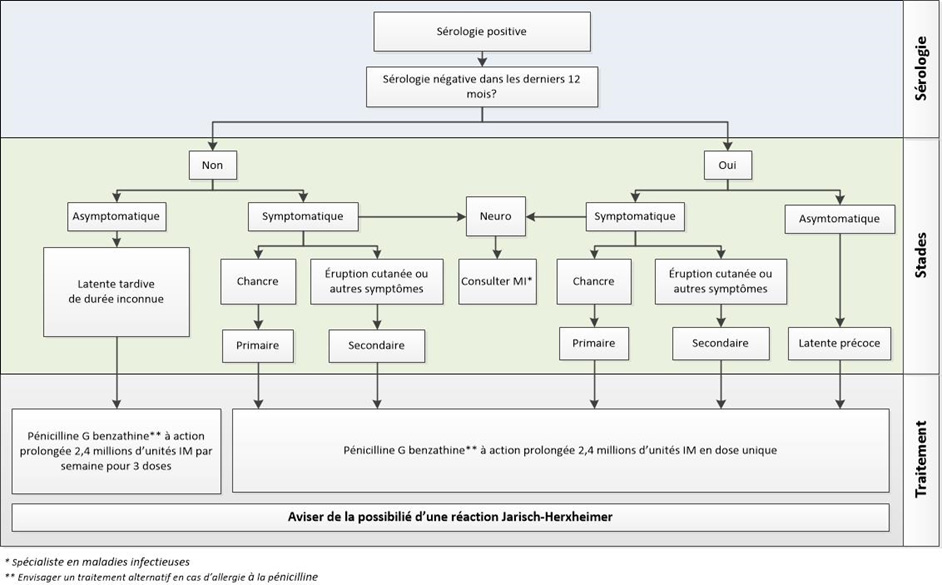
Algorithme clinique pour la stadification et le traitement de la syphilis - Équivalent textuel
Cet arbre de décision montre le cheminement diagnostique entre la sérologie de la syphilis, la stadification de la syphilis et le traitement ultérieur.
La première ligne commence par la sérologie :
- Sérologie positive, passer au statut sérologique des 12 derniers mois
- Sérologie négative au cours des 12 derniers mois? Passer à la présence de symptômes
La deuxième ligne consiste à déterminer le stade de la syphilis en fonction de la présentation des symptômes :
- Si la sérologie positive OU la sérologie négative au cours des 12 derniers mois est NON
- Asymptomatique
- Latente tardive de durée inconnue (procéder au traitement)
- Symptomatique
- Neuro
- consulter MINote de bas de page *.
- Éruption cutanée ou autres symptômes
- Secondaire (procéder au traitement)
- Chancre
- Primaire (procéder au traitement)
- Neuro
- Asymptomatique
- Si la sérologie positive OU la sérologie négative au cours des 12 derniers mois est OUI
- Asymptomatique
- Latente précoce (procéder au traitement)
- Symptomatique
- Neuro
- consulter MINote de bas de page *.
- Éruption cutanée ou autres symptômes
- Secondaire (procéder au traitement)
- Chancre
- Primaire (procéder au traitement)
- Neuro
- Asymptomatique
La dernière ligne montre les options de traitement en fonction du stade de la syphilis :
- Si le stade de la syphilis est déterminé comme étant primaire, secondaire ou latent précoce
- Pénicilline benzathine GNote de bas de page ** à action prolongée 2,4 millions d'unités IM en dose unique
- Si le stade de la syphilis est déterminé comme étant latent tardivement et de durée inconnue
- Pénicilline benzathine GNote de bas de page ** à action prolongée 2,4 millions d'unités IM par semaine pour 3 doses
- Aviser de la possibilité d’une réaction Jarisch-Herxheimer
- Note de bas de page *
-
Spécialiste en maladies infectieuses
- Note de bas de page **
-
Envisager un traitement alternatif en cas d'allergie à la pénicilline
Ce diagramme de stadification a été gracieusement partagé par Dr Troy Grennan, Chef de clinique, Programme de médecine ITS/VIH (Division des maladies infectieuses), University of British Columbia, BC Centre for Disease Control, Colombie-Britannique et par Dr. Todd F. Hatchette, Chef de service, Division de la microbiologie médicale, Département de pathologie et de médecine de laboratoire, Capital District Health Authority, Nouvelle-Écosse.
Annexe B: Définitions de cas de syphilis utilisées au Canada
B.I Définitions de cas au niveau fédéral
Cas confirmé — Syphilis congénitale précoce (durant les deux premières années de vie)
Confirmation en laboratoire de l’infection:
- Identification de T. pallidum par
microscopie à fond noir, immunofluorescence ou par un examen équivalent
d’échantillons de sécrétions nasales, de lésions cutanées, du placenta, du
cordon ombilical ou de prélèvements réalisés lors de l’autopsie d’un
nouveau-né (âgé de quatre semaines ou moins));
OU - sérologie positive (non tréponémique et
tréponémique) à partir de sang veineux (et non de sang du cordon) chez un
nourrisson/enfant ayant des signes cliniques, biologiques ou
radiographiques de syphilis congénitale, dont la mère n’a pas reçu de
traitement adéquat documenté;
OU - détection de l'ADN de T. pallidum dans un échantillon clinique approprié.
Cas confirmé — Syphilis primaire
Confirmation en laboratoire de l’infection:
- Identification de T. pallidum par
microscopie sur fond noir, immunofluorescence, par test d’acides
nucléiques (TAN) ou par un examen équivalent d’un prélèvement provenant
d’un chancre ou d’un ganglion lymphatique régional;
OU - présence d’au moins une lésion typique
(chancre) et sérologie tréponémique positive, indépendamment du résultat
du test non tréponémique, chez des personnes n’ayant pas d’antécédents de
syphilis;
OU - présence d’au moins une lésion typique (chancre) et une augmentation par un facteur de quatre ou plus du titre par rapport aux résultats du dernier test non tréponémique connu chez une personne ayant déjà été traitée pour la syphilis.
Cas confirmé — Syphilis secondaire
Confirmation en laboratoire de l’infection:
- Identification de T. pallidum par
microscopie sur fond noir, immunofluorescence, par TAN ou par un examen
équivalent des lésions cutanéo-muqueuses ou des condylomes plats et
sérologie positive (non tréponémique et tréponémique);
OU - présence de signes et symptômes typiques de la syphilis secondaire (lésions cutanéo-muqueuses, alopécie, chute des cils et du tiers latéral des sourcils, iritis, adénopathie généralisée, fièvre, malaise ou splénomégalie) ET soit une sérologie positive (non tréponémique et tréponémique) OU une augmentation par un facteur de 4 ou plus du titre par rapport au dernier test non tréponémique réalisé.
Cas confirmé — Syphilis latente précoce (< un an après l’infection)
Confirmation en laboratoire de l’infection:
- Un patient asymptomatique qui a une sérologie positive (non tréponémique et tréponémique) et qui a satisfait à un des critères suivants au cours des 12 mois précédents:
- sérologie non réactive
- symptômes évocateurs d’une syphilis primaire ou secondaire
- exposition à un partenaire sexuel atteint de syphilis primaire, secondaire ou latente précoce.
Cas confirmé — Syphilis latente tardive (> un an après l’infection ou de durée inconnue)
Confirmation en laboratoire de l’infection:
- Un patient asymptomatique ayant des sérologies tréponémiques systématiquement positives (indépendamment du résultat de la sérologie non tréponémique) qui ne satisfait pas aux critères de la syphilis latente précoce et qui n’a pas déjà été traité pour la syphilis dans le passé.
Cas confirmé — Neurosyphilis
Infectieux (< un an après l’infection):
Confirmation en laboratoire de l’infection:
- Correspond aux critères pour la syphilis primaire, secondaire ou latente précoce ET à un des critères suivants:
- VDRL positif dans un LCR non sanglant
- manifestations cliniques de neurosyphilis ET pléiocytose OU protéinorachie sur le LCR en l’absence d’autres causes connues.
Non infectieux (> un an après l’infection):
Confirmation en laboratoire de l’infection:
- Sérologie tréponémique positive (indépendamment du résultat de la sérologie non tréponémique) ET l’un des critères suivants:
- VDRL positif dans un LCR non sanglant
- manifestations cliniques de neurosyphilis ET pléiocytose OU protéinorachie sur le LCR en l’absence d’autres causes connues.
Cas confirmé — Syphilis tertiaire autre que neurosyphilis
Confirmation en laboratoire de l’infection:
- Sérologie tréponémique positive
(indépendamment du résultat de la sérologie non tréponémique) associée aux
anomalies tardives cardiovasculaires, osseuses, cutanées et autres qui
sont caractéristiques de la maladie, en l’absence d’autres causes connues
de ces anomalies (T. pallidum est rarement retrouvé dans ces lésions, mais
la découverte de celui-ci confirme le diagnostic);
ET - aucune manifestation clinique ou aucun résultat de laboratoire indiquant une neurosyphilis.
Source : Agence de la santé publique du Canada. Définitions nosologiques des maladies transmissibles faisant l'objet d'une surveillance nationale. Relevé des maladies transmissibles au Canada RMTC 2009, 35S2: 1 – 123.
B.II Définitions de cas provinciales et territoriales pour la syphilis congénitale
Les différences entre les définitions de cas de syphilis congénitale nationales, provinciales et territoriales sont décrites ci-dessous. À l'heure actuelle, sept juridictions utilisent la définition nationale de cas de syphilis congénitale précoce ou ont des définitions similaires (Alberta, Nouveau-Brunswick, Nouvelle-Écosse, Île-du-Prince-Édouard, Terre-Neuve-et-Labrador. Territoires du Nord-Ouest et Nunavut). Cinq juridictions utilisent une définition de cas différente de la définition nationale de cas de syphilis congénitale précoce (Colombie-Britannique, Saskatchewan, Manitoba, Ontario et Québec). La Colombie-Britannique, la Saskatchewan et le Manitoba ont la possibilité supplémentaire de diagnostiquer selon le titre du test non tréponémique. Cependant, les provinces n'utilisent pas ces tests de la même manière. En Colombie-Britannique, un titre quatre fois plus élevé chez le nouveau-né que chez la mère en combinaison avec un test tréponémique de confirmation et des preuves cliniques sont suffisants pour confirmer un cas. De plus, la Saskatchewan et l'Ontario ne tiennent pas compte de l'état maternel dans leur définition de cas confirmée. Au Québec, la définition de cas est très similaire à la définition nationale, mais le Québec exige toujours deux tests sérologiques avec au moins un test tréponémique. Au moment de la rédaction du présent rapport, les définitions de cas pour le Yukon n'étaient pas disponibles publiquement ou par demande.
Enfin, des définitions de cas supplémentaires pour la syphilis congénitale précoce sont utilisées dans cinq provinces (Colombie-Britannique, Alberta, Saskatchewan, Manitoba et Québec). Ces définitions de cas supplémentaires comprennent une définition de la syphilis maternelle, de cas probable de syphilis congénitale précoce, de cas clinique confirmé de syphilis congénitale précoce, de mortinaissance syphilitique, de cas probable de mortinaissance syphilitique et de syphilis congénitale tardive.
| Province/ Territoire |
Comparaison avec la définition de cas nationale de syphilis congénitale précoce | Définitions de cas additionnelles |
|---|---|---|
| CBNote i | Diffère | Syphilis maternelle Syphilis congénitale tardive |
| ABNote ii | √ | Syphilis congénitale précoce probable Mortinaissance syphilitique (confirmé, probable) |
| SKNote iii | Diffère | Syphilis congénitale précoce (confirmé en laboratoire, confirmé cliniquement, probable) Mortinaissance syphilitique (confirmé, probable) |
| MBNote iv | Diffère | Syphilis précoce probable (confirmé en laboratoire, confirmé cliniquement, probable) Mortinaissance syphilitique (confirmé, probable) |
| ONNote v | Diffère | |
| QCNote vi | Diffère | Syphilis congénitale précoce probable |
| NB | √ | |
| NÉ | √ | |
| IPÉ | √ | |
| TTNL | √ | |
| YN | ND | |
| TNO | √ | |
| NT | √ | |
Remarque: Un crochet (√) indique une comparaison identique avec la définition de cas nationale. « ND » indique que l’information n’est pas disponible publiquement ou lorsque demandé au moment auquel le rapport a été écrit.
|
||
B.III Définitions de cas provinciales et territoriales de syphilis
Les différences entre les définitions de cas de syphilis nationales, provinciales et territoriales sont décrites ci-dessous. Présentement, quatre juridictions utilisent les définitions de cas nationales pour tous les stades de la syphilis (Saskatchewan, Nouveau-Brunswick, Île-du-Prince-Édouard et les Territoires du Nord-Ouest), deux juridictions ont des définitions de cas similaires à la définition de cas nationale pour tous les stades de la syphilis (Nouvelle-Écosse et Nunavut), et six juridictions ont au moins une définition de cas qui diffère de la définition de cas nationale (Colombie-Britannique, Alberta, Manitoba, Ontario, Québec et Terre-Neuve-et-Labrador). Au moment de la rédaction du présent rapport, les renseignements sur les définitions de cas utilisées au Yukon ainsi que les définitions de cas pour la syphilis latente tardive, la neurosyphilis et la syphilis tertiaire utilisées en Colombie-Britannique n'étaient pas disponibles publiquement ou par demande. La Saskatchewan a des définitions de cas suspects pour la syphilis primaire, secondaire et latente précoce et la Colombie-Britannique a des définitions de cas supplémentaires pour la syphilis oculaire et pour un cas sans stade de la syphilis spécifié. Le Québec est la seule province qui a une définition de cas différente pour chaque stade de la syphilis, mais cela est principalement dû au fait que leurs définitions reflètent leur algorithme de test, car elles précisent que deux tests sérologiques sont requis, dont au moins un est tréponémique.
Les définitions de cas de stade avec la plus grande variabilité entre les provinces et les territoires sont la syphilis secondaire et la neurosyphilis. Trois provinces ont des différences dans leurs définitions confirmées de la syphilis secondaire. Contrairement à la définition de cas fédérale, la Colombie-Britannique et le Québec n'exigent pas de tests sérologiques en plus des tests directs (par microscopie ou détection d'anticorps fluorescents ou TAN). En Alberta, la détection de l'ADN de la syphilis par PCR (amplification en chaîne par polymérase) suffit à elle seule pour confirmer la syphilis secondaire. Dans le cas de la neurosyphilis, toutes les provinces sauf le Québec et Terre-Neuve-et-Labrador distinguent la neurosyphilis infectieuse de la neurosyphilis non infectieuse. Dans les provinces qui distinguent ces deux formes de neurosyphilis, seuls l'Alberta et le Manitoba présentent de légères différences par rapport à la définition de cas fédérale.
Au-delà de ces dernières différences, des différences mineures peuvent également être observées en ce qui concerne les définitions de la syphilis latente précoce et de la syphilis latente tardive utilisées dans les différentes juridictions.
Dans le cas de la syphilis latente précoce, la définition de cas fédérale nécessite une sérologie tréponémique ou non tréponémique chez les patients asymptomatiques. Les définitions de la Colombie-Britannique et du Québec diffèrent légèrement, car la Colombie-Britannique exige les deux tests ou une multiplication par quatre du titre, tandis que le Québec exige deux tests dont au moins un test tréponémique. De plus, dans la définition de cas de la Colombie-Britannique, outre les critères de (1) sérologie non réactive ou (2) de la présence de symptômes ou (3) des antécédents d'exposition à la syphilis au cours des 12 mois précédents, une personne considérée être « à risque » ou un individu présentant un titre supérieur à 1:16 peut également répondre aux critères de la syphilis latente précoce. Au Québec, une personne répondant à l'un de ces trois premiers critères ou ayant déjà eu un épisode de syphilis et ayant été traitée peut correspondre à la définition de cas de syphilis latente précoce.
Deux provinces ont des différences dans leurs définitions de la syphilis latente tardive. La définition de cas fédérale exige une sérologie tréponémique persistante, alors que l'Ontario et le Québec ne nécessitent qu'une sérologie positive. L'Ontario exige une sérologie tréponémique ou non tréponémique, tandis que le Québec exige deux tests dont au moins un tréponémique. Pour l'Ontario, le critère de la définition nationale exigeant qu’un individu ne soit pas traité auparavant est remplacée par un critère où l’individu ne doit pas être traité adéquatement pour la syphilis ou a une augmentation du titre sérologique. Pour le Québec, la province précise que la personne ne doit pas avoir été à risque de contracter la syphilis au cours des 12 derniers mois.
| Province ou Territoire |
Classification nationale des cas | ||||||
|---|---|---|---|---|---|---|---|
| Primaire | Secondaire | Latente précoce | Latente tardive | Neurosyphilis | Tertiaire | ||
| Infectieux | Non infectieux | ||||||
| CB | √ | DiffèreNote i | DiffèreNote i | ND | ND | ND | ND |
| AB | √ | DiffèreNote ii | √ | √ | DiffèreNote ii | √ | √ |
| SK | √ + suspectNote iii |
√ + suspectNote iii |
√ + suspectNote iii |
√ | √ | √ | √ |
| MB | √ | √ | √ | √ | DiffèreNote iv | √ | √ |
| ON | √ | √ | √ | DiffèreNote v | √ | √ | √ |
| QC | DiffèreNote vi | DiffèreNote vi | DiffèreNote vi | DiffèreNote vi | DiffèreNote vi | DiffèreNote vi | DiffèreNote vi |
| NÉ | √ | √ | √ | √ | √ | √ | √ |
| NB | √ | √ | √ | √ | √ | √ | √ |
| IPÉ | √ | √ | √ | √ | √ | √ | √ |
| TTNL | √ | √ | √ | √ | DiffèreNote vii | DiffèreNote vii | √ |
| YN | ND | ND | ND | ND | ND | ND | ND |
| TNO | √ | √ | √ | √ | √ | √ | √ |
| NT | √ | √ | √ | √ | √ | √ | √ |
Remarque: Un crochet (√) indique une comparaison identique avec la définition de cas nationale. « ND » indique que l’information n’est pas disponible publiquement ou lorsque demandé au moment auquel le rapport a été écrit. « Suspect » indique la présence d'une définition de cas pour les cas suspects. « Diffère » indique un cas dans lequel la définition de cas PT diffère de la définition de cas nationale.
|
|||||||
B.IV Déclarations provinciales au SCSMDO de 2008 à 2017
| Provinces | 2008 | 2009 | 2010 | 2011 | 2012 | 2013 | 2014 | 2015 | 2016 | 2017 |
|---|---|---|---|---|---|---|---|---|---|---|
| CBNote i | √ | √ | √ | √ | √ | √ | √ | √ | √ | √ |
| AB | √ | √ | √ | √ | √Note ii | √Note ii | √Note ii | √Note ii | √Note ii | √Note ii |
| SK | √ | √ | √ | √ | √Note iii | √ | √ | √ | √ | √ |
| MB | √ | √ | √ | √ | √ | √ | √ | √ | √ | √ |
| ONNote iv | √ | √ | √ | √ | √ | √ | √ | √ | √ | √ |
| QC | √ | √ | √ | √ | √ | √ | √ | √ | √ | √ |
| NBNote v | √ | √ | √ | √ | √ | √ | √ | √ | √ | √ |
| NÉ | √ | √ | √ | √ | √ | √ | √ | √ | √ | √ |
| IPÉ | √Note vi | √Note vi | √Note vi | √Note vi | √Note vi | |||||
| TNLNote vii | √ | √ | √ | √ | √ | √ | √ | √Note viii | √ | √ |
| YN | √Note ix | √Note x | ||||||||
| TNO | √ | √ | √Note xi | √Note xii | √Note xi | √Note xi | ||||
| NT | √ | √ | √ | √ | √ | √ | ||||
Remarque: Une coche (√) indique que le PT a déclaré des données sur la syphilis pour cette année
|
||||||||||
| Provinces | 2008 | 2009 | 2010 | 2011 | 2012 | 2013 | 2014 | 2015 | 2016 | 2017 |
|---|---|---|---|---|---|---|---|---|---|---|
| CB | ||||||||||
| AB | √ | √ | √ | √ | ||||||
| SK | √Note i | √Note ii | √Note ii | √Note ii | √ | √Note ii | √Note i | |||
| MB | √ | √Note iii | √Note iii | √Note iii | √Note iii | √ | √Note iii | |||
| ON | ||||||||||
| QC | √ | √ | √ | √ | √ | √ | √ | √ | √ | √ |
| NBNote iv | √ | √ | √ | √ | √ | √ | √ | √ | √ | |
| NÉ | √Note v | √Note v | √ | √ | √Note v | √Note v | √ | √ | √Note v | √ |
| IPÉ | ||||||||||
| TTNL | √Note vi | Note vii | √ | √Note vii | √Note vii | √Note vii | √ | √ | √ | √ |
| YN | √Note viii | √Note viii | √Note viii | √ | √Note viii | √Note viii | √Note viii | √Note viii | ||
| TNO | √ | √ | √Note ix | √Note ix | √Note ix | √Note ix | √Note ix | |||
| NT | √Note x | √Note x | √Note x | √Note x | √ | |||||
Remarque: Une coche (P) indique que le PT a déclaré des données sur la syphilis pour cette année
|
||||||||||
Annexe C: Données et méthodologie
C.I Données de surveillance de la syphilis
Sources des données
Numérateurs
Les autorités sanitaires provinciales et territoriales fournissent à l'ASPC des données non nominatives sur les cas confirmés en laboratoire par le biais du SCSMDO. Les données du 1er janvier 1979 au 31 décembre 2017 étaient disponibles dans toutes les provinces et tous les territoires selon leur historique de déclaration (Tableau 2) et ont été extraites du SCSMDO en avril et mai 2019. La syphilis est à déclaration obligatoire depuis 1924, tandis que la syphilis congénitale l’est devenue en 1993. Les cas déclarés respectent généralement les définitions de cas nationales (Annexe B). Les variables soumises avec le diagnostic comprennent le stade de la syphilis, le sexe, l'âge au moment du diagnostic, l'année du diagnostic et la province / le territoire du diagnostic. Le SCSMDO a commencé à collecter des informations sur ces variables à différents moments; le stade de la syphilis et la province / territoire ont commencé à être déclarés depuis 1971, tandis que l'âge et le sexe sont déclarés depuis 1991. Des données préliminaires de surveillance de la syphilis stratifiées par âge et par sexe ont été obtenues directement des provinces et territoires pour les années 2018-2019. Toutes les données reçues sont validées en collaboration avec les provinces et territoires.
Dénominateurs
Les estimations populationnelles du Canada entre 1979 et 2018 ont été extraites des données du recensement de Statistique Canada de 2018. Les données comprennent la population canadienne totale, ainsi que la population provinciale stratifiée selon l'âge (0-100 +) et le sexe (hommes, femmes, les deux). Selon l'extraction des données de Statistique Canada, les estimations sont ajustées pour la sous-couverture et les estimations postcensitaires sont basées sur le recensement de 2016. Les estimations de la population des Territoires du Nord-Ouest et du Nunavut n'étaient pas fournies séparément avant juillet 1991. Pour calculer les taux de syphilis congénitale, les naissances vivantes selon le lieu de résidence de la mère ont été extraites de Statistique Canada entre 1993 et 2017 (Statistique Canada. Tableau 13-10-0414-01 Naissances vivantes, selon le lieu de résidence de la mère).
Le total pour «Canada, lieu de résidence de la mère» a été utilisé et le total pour «Lieu de résidence de la mère à l'extérieur du Canada» a été exclu. Pour les données relatives aux naissances vivantes chez les femmes en âge de procréer, des données ont été extraites de Statistique Canada entre 1993 et 2017 du tableau «Naissances vivantes, selon l'âge de la mère» (Statistique Canada. Tableau 13-10-0416-01 Naissances vivantes, selon l'âge de la mère).
| Province/Territoire | Historique de déclaration |
|---|---|
| Colombie-Britannique | A commencé à déclarer les cas de syphilis en 1939. N’a rapporté que les cas infectieux entre 1998 et 2016 |
| Alberta | A commencé à déclarer les cas de syphilis en 1931. Ne rapporte que les cas infectieux depuis 2006 |
| Manitoba | A commencé à déclarer les cas de syphilis en 1938 |
| Saskatchewan | A commencé à
déclarer les cas de syphilis en 1931 N’a rapporté que les cas infectieux de 2005 à 2011 et en 2016 |
| Ontario | A déclaré des cas de syphilis en 1924 et à chaque année à partir de 1927. Ne rapporte que les cas infectieux depuis 2005 |
| Québec | A commencé à déclarer les cas de syphilis en 1944 |
| Nouveau-Brunswick | A commencé à déclarer les cas de syphilis en 1931 |
| Nouvelle Écosse | A commencé à déclarer les cas de syphilis en 1925 |
| Île du Prince Edward | A commencé à déclarer les cas de syphilis en 1931 |
| Terre-Neuve et Labrador | A rejoint la
confédération en 1949 A commencé à déclarer les cas de syphilis en 1949 |
| Nunavut | A été établi
comme territoire en 1999 Données préliminaires rapportées en 2015 |
| Territoires du Nord-Ouest | A commencé à déclarer les cas de syphilis en 1959 |
| Yukon | A commencé à déclarer les cas de syphilis en 1956 |
Remarque: Ces informations ont été obtenues du site: https://diseases.canada.ca/notifiable/charts?c=pd
Analyse des données
L'analyse des données a été effectuée à l'aide de Microsoft Excel et RStudio version 3.6.0. Tous les stades de la syphilis sont à déclaration obligatoire, mais les stades infectieux (primaire, secondaire et latence précoce) constituent la majorité du contenu présenté dans ce rapport. Les taux annuels nationaux de cas déclarés de syphilis infectieuse ont été calculés en utilisant le nombre de cas du CNDSS comme numérateurs et les estimations annuelles de population de juillet 2018 de Statistique Canada en dénominateurs. Le groupe d'âge, le sexe et les taux d'incidence propres à la province ou au territoire ont également été calculés. Pour toutes les années, les taux d'incidence ont été donnés pour 100 000 habitants. Pour la syphilis congénitale, des taux ont été signalés pour 100 000 naissances vivantes. Les taux, les pourcentages et la variation des taux ont été calculés à l'aide de chiffres non arrondis. Aucune procédure statistique n'a été utilisée pour les analyses comparatives.
Les rapports précédents peuvent présenter des taux différents pour certaines années en raison de retards dans la déclaration, de la mise à jour des données des provinces et des territoires ou de l'amélioration du nettoyage et de la validation des données.
Les taux de syphilis infectieuse par groupe d'âge et par sexe au fil du temps peuvent être consultés sur le site web Maladies à déclaration obligatoire en direct: https://maladies.canada.ca/declaration-obligatoire/liste-graphiques
Source de données et analyses pour les pays de l’OCDE
Les données pour comparer les valeurs des taux des pays de l'OCDE proviennent des rapports les plus récents des institutions suivantes: CDC (É.-U.), The Kirby Institute (Australie), European Center for Disease Prevention and Control (Europe) et Santé publique en Angleterre. Des tableaux ont été générés à partir des données déclarées pour chaque pays entre les années 2008 et 2017.
Analyse de l’environnement de la réponse internationale à la syphilis
Les réponses internationales à la syphilis ont été analysées à partir des organisations suivantes: Santé publique d’Irlande, Santé publique d’Angleterre, CDC, Département de santé du gouvernement australien, et ECDC du 12 août 2019 au 30 août 2019. Des recherches ont été effectuées dans leurs sites Web de santé publique respectifs avec les mots clés suivants: «syphilis» ET «intervention» OU «response» OU «evaluation» OU «campaign». À partir des ressources sélectionnées, les éléments de données suivants ont été extraits: emplacement / cadre, résultat à modifier, intervention, méthode d'évaluation et résultats
C.II Revue de littérature
Stratégie de recherche
Un bibliothécaire de référence de l'ASPC a utilisé les bases de données Medline, Embase, ProQuest Public Health et Scopus pour rechercher des articles sur le thème de la syphilis au Canada publiés entre janvier 2009 et décembre 2018. La recherche s'est terminée le 18 décembre 2018. Pour s'assurer que les références étaient à jour aux fins du présent rapport, une autre recherche a été effectuée en septembre 2019
En utilisant l'opérateur booléen «OR», les termes employés pour saisir les articles relatifs à la syphilis ont été: syphilis, neurosyphilis, Treponema pallidum et Great Pox. Les termes utilisés pour identifier les publications canadiennes étaient: Canada, Canadian, Canadien, Ottawa, British Columbia, Colombie-Britannique, Vancouver, Alberta, Edmonton, Calgary, Saskatchewan, Regina, Saskatoon, Manitoba, Winnipeg, Ontario, Toronto, Quebec, Quebecois, Montreal, New Brunswick, Nouveau-Brunswick, Fredericton, Nova Scotia, Nouvelle-Écosse, Halifax, Prince Edward Island, Île-du-Prince-Édouard, Charlottetown, Newfoundland, Terre-Neuve, Yukon, Whitehorse, Northwest Territories, Territoires du Nord-Ouest, Nunavut, Yellowknife et Iqaluit. Ces deux ensembles de termes ont été combinés à l'aide de l'opérateur booléen « AND ». D'autres publications ont été identifiées en utilisant une approche basée sur la boule de neige, basée sur les listes de référence des publications pertinentes.
Critères d’inclusion et d’exclusion
Des travaux ont été inclus dans la revue de la littérature s'ils couvraient le sujet de l'épidémiologie de la syphilis au Canada, les facteurs de risque associés à l'augmentation des taux de syphilis au Canada ou les efforts de santé publique pour réduire les taux de syphilis au Canada. Les études étaient incluses si elles utilisaient des données de 2009 à 2019. Les articles scientifiques évalués par des pairs, les rapports gouvernementaux, les résumés de conférences et d'articles et les affiches scientifiques étaient tous inclus. Aucune restriction linguistique n'a été appliquée.
Les articles étaient exclus s’ils ne traitaient pas des sujets susmentionnés de la syphilis ou si elles étaient basées à l'extérieur du Canada. De plus, les études de cas cliniques, les notes de recherche et les articles sur les techniques d'échantillonnage, la caractérisation moléculaire et les évaluations économiques des interventions de santé publique ont été exclus. Lorsque plusieurs publications du même auteur ont exploré un sujet similaire (par exemple, des publications répétées), seul le travail le plus récent a été inclus. Enfin, les publications qui n'étaient pas disponibles en ligne ou via la Bibliothèque de la santé de l'ASPC ont été exclues de l'examen.
Sélection d’études et extraction de données
Pour sélectionner les œuvres pertinentes et non redondantes, un chercheur a examiné les titres de la publication, puis a ensuite examiné les résumés des résumés retenus, suivis des œuvres en texte intégral retenues. Un deuxième chercheur a examiné de manière indépendante un échantillon des travaux en texte intégral identifiés pour valider l'approche de sélection initiale. En cas de divergence d'opinions entre les deux examinateurs, un consensus a été atteint entre les deux premiers examinateurs et un troisième chercheur.
À partir de la sélection finale des travaux, deux chercheurs ont extrait les éléments de données suivants pour la synthèse narrative: titre, auteur, année, cadre, conception, objectifs, années de collecte des données, population étudiée, taille de l'échantillon, stade de la syphilis, mesure de la syphilis, co-infection mesure, facteurs de risque, type d'analyse, résultats primaires, défis identifiés lors de l'intervention, résultats secondaires et limites de l'étude.
Des recherches supplémentaires ont été menées de manière ciblée dans les preuves scientifiques internationales lorsque les études canadiennes étaient limitées sur des thèmes spécifiques.
C.III Données d’éclosions
Analyse nationale des éclosions
Toutes les ressources, publiées après le 1er janvier 2005, limitées au Canada et comprenant les mots-clés «syphilis» et «outbreak» ont été recueillies de février 2019 à septembre 2019 et incluses dans l'analyse environnementale de l'éclosion. Les ressources accessibles au public comprenaient des sources médiatiques (Canadian Broadcasting Corporation News, Canadian Television Network, Maclean's, Global News, The Western Star, etc.), des sites Web provinciaux et municipaux (Ontario Public Health, gouvernement des Territoires du Nord-Ouest, Vancouver Coastal Health, etc.), des alertes de la Société internationale pour les maladies infectieuses (Pro-MED), des articles évalués par les pairs (PubMed, Google Scholar) et des articles et podcasts du Centre de collaboration nationale des maladies infectieuses (CCNMI). Des articles provenant de ressources internes, notamment des diapositives PowerPoint du Forum d'échange de connaissances du CCNMI sur la syphilis, ont également été incorporés s'ils correspondaient aux critères d'inclusion. Dans l'ensemble, plus de 100 ressources ont été trouvées qui répondaient aux critères énoncés.
À partir des ressources sélectionnées, les éléments de données suivants ont été extraits: emplacement, date de l'épidémie, nombre de cas, proportion de cas infectieux, profil des cas, description détaillée de l'épidémie, évolution de l'épidémie, ratio femmes/hommes, principaux facteurs de risque, principaux interventions et informations complémentaires utiles.
Les périodes d'épidémie ont été estimées sur la base des éléments suivants:
- Le début d'une période d’éclosion a été déterminé par des sources qui ont indiqué qu'une éclosion a été déclarée à un certain moment ou par les premières sources disponibles qui indiquent qu'une éclosion de syphilis se produit dans cette région.
- La fin d'une période d’éclosion a été déterminée par des sources qui ont indiqué qu'une éclosion de syphilis a été déclarée terminée à un certain moment ou par les dernières sources disponibles qui indiquent qu'une éclosion de syphilis se produit.
Dans certains cas, plusieurs éclosions de syphilis ont été constatées dans une région au cours de la période postérieure à 2005. Cela a été déterminé si une source a été trouvée indiquant que de multiples éclosions s'étaient produites après 2005 ou si une source a été trouvée faisant référence à une éclosion plus ancienne au passé.
L'analyse environnementale a été utilisée pour compléter la revue de la littérature scientifique, compte tenu des retards de publication afin de permettre la présentation d'une image plus à jour, par juridiction.
Annexe D: Taux de syphilis infectieuse pour 100 000 personnes par sexe dans les pays de l'OCDE, 2008-2017
| Année | Canada | États-Unis | Angleterre | Australie | Union européenne | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Homme | Femme | Ratio | Homme | Femme | Ratio | Homme | Femme | Ratio | Homme | Femme | Ratio | Homme | Femmes | Ratio | |
| 2008 | 7,3 | 1,1 | 6,4 | 7,5 | 1,5 | 5,2 | NA | NA | NA | 11,2 | 1,4 | 8,0 | - | - | 3,0 |
| 2009 | 8,6 | 0,9 | 9,2 | 7,8 | 1,4 | 5,4 | 9,8 | 1,3 | 7,5 | 11,0 | 1,0 | 11,0 | - | - | 3,2 |
| 2010 | 9,2 | 0,9 | 10,3 | 7,9 | 1,1 | 7,0 | 9,1 | 1,1 | 8,3 | 9,0 | 1,1 | 8,2 | - | - | 3,8 |
| 2011 | 9,6 | 0,7 | 14,7 | 8,1 | 1,0 | 8,5 | 10,1 | 1,1 | 9,2 | 9,9 | 1,5 | 6,6 | - | - | 3,9 |
| 2012 | 11,3 | 0,6 | 18,4 | 9,2 | 0,9 | 10,1 | 10,4 | 1,0 | 10,4 | 12,3 | 1,4 | 8,8 | - | - | 4,6 |
| 2013 | 11,9 | 0,8 | 14,5 | 10,2 | 0,9 | 11,3 | 11,4 | 1,2 | 9,5 | 14,2 | 1,3 | 10,9 | - | - | 5,1 |
| 2014 | 12,7 | 0,9 | 13,8 | 11,6 | 1,1 | 10,5 | 15,5 | 1,1 | 14,1 | 16,6 | 1,5 | 11,1 | - | - | 6,1 |
| 2015 | 17,0 | 1,0 | 16,3 | 13,6 | 1,4 | 9,7 | 18,4 | 1,2 | 15,3 | 21,2 | 2,5 | 8,5 | - | - | 7,9 |
| 2016 | 19,8 | 1,7 | 11,6 | 15,5 | 1,9 | 8,2 | 20,6 | 1,2 | 17,2 | 25,1 | 3,6 | 7,0 | - | - | 7,9 |
| 2017 | 20,0 | 2,4 | 8,2 | 16,9 | 2,3 | 7,3 | 24,4 | 1,5 | 16,3 | 31,1 | 5,5 | 5,7 | 12,0 | 1,4 | 8,5 |
| Note: Les données pour l'Angleterre étaient disponibles à partir de 2009 | |||||||||||||||
Les données ont été extraites en ligne de l'Atlas de surveillance des maladies infectieuses (https://atlas.ecdc.europa.eu/public/index.aspx). Pour calculer le ratio hommes-femmes, les cas de syphilis déclarés de 2008 à 2017 ont été extraits. Les taux avant 2017 n'étaient pas disponibles, le ratio a donc été calculé en comparant le nombre total de cas confirmés hommes / femmes et la proportion de cas hommes / femmes (distribution par sexe) pour l'Union européenne.
Sources de données aux États-Unis
Centres de contrôle et de prévention des maladies, Surveillance des maladies sexuellement transmissibles 2017, Tableau 28. Syphilis primaire et secondaire chez les femmes - cas déclarés et taux de cas signalés par État / zone et région par ordre alphabétique, É.-U. et régions périphériques, 2013-2017
Centres de contrôle et de prévention des maladies, Surveillance des maladies sexuellement transmissibles 2017, Tableau 29. Syphilis primaire et secondaire chez les hommes - cas déclarés et taux de cas signalés par État / zone et région par ordre alphabétique, É.-U. et régions périphériques, 2013-2017
CDC Wonder, Sélection de maladies sexuellement transmissibles par âge, race / appartenance ethnique et sexe, demande 1996-2014, syphilis primaire et secondaire, hommes et femmes, tous âges, toutes races / ethnies, 2008 – 2013
Source de données Australie
VIH, hépatite virale et infections sexuellement transmissibles en Australie, rapport annuel de surveillance 2018. Chapitre 4, Section 4.3 — Syphilis. Données extraites de la Figure 4.3.1 Taux de notification de la syphilis infectieuse pour 100000 habitants, 2008-2017, par sexe.
Source de données Angleterre
Santé publique Angleterre, Statistiques officielles ITS: tableaux de données annuels. Tableau 1 (b): Taux de nouveaux diagnostics d'ITS en Angleterre par sexe, 2008-2017 Taux pour 100 000, Syphilis: primaire, secondaire et latente précoce — total
Source de données de l'Union européenne
ECDC, Atlas de surveillance des maladies infectieuses. Critères: Syphilis, cas confirmés, cas signalés, Exportation: cas signalés, répartition par sexe, 2008-2017
ECDC, Syphilis - Rapport épidémiologique annuel pour 2017, sexe, Figure 2. Syphilis, rapport hommes / femmes dans 27 pays de l'UE et de l’Espace économique européen, 2017
Annexe E: Proportion de cas par stade de syphilis et selon le sexe au Canada, 1991-2017
| Année | Primaire | Secondaire | Symptomatique précoce | Latence précoce | Syphilis infectieuse — stade non spécifié | Latence tardive | Tertiaire |
|---|---|---|---|---|---|---|---|
| 1991 | 15,0 % | 11,2 % | 9,3 % | 7,4 % | 0,0 % | 56,2 % | 0,9 % |
| 1992 | 8,9 % | 8,2 % | 5,4 % | 9,9 % | 0,0 % | 65,4 % | 2,2 % |
| 1993 | 4,4 % | 6,8 % | 2,6 % | 9,4 % | 0,0 % | 73,1 % | 3,7 % |
| 1994 | 8,1 % | 8,4 % | 6,6 % | 7,6 % | 0,0 % | 65,9 % | 3,4 % |
| 1995 | 10,0 % | 8,4 % | 4,0 % | 6,5 % | 0,0 % | 67,3 % | 3,7 % |
| 1996 | 7,8 % | 7,1 % | 1,8 % | 9,2 % | 0,0 % | 69,9 % | 4,3 % |
| 1997 | 12,8 % | 6,2 % | 0,4 % | 7,8 % | 0,0 % | 68,7 % | 4,1 % |
| 1998 | 7,9 % | 3,3 % | 1,7 % | 3,7 % | 29,5 % | 52,7 % | 1,2 % |
| 1999 | 5,1 % | 4,3 % | 0,4 % | 5,9 % | 27,5 % | 53,7 % | 3,1 % |
| 2000 | 6,8 % | 5,4 % | 1,1 % | 6,8 % | 21,2 % | 54,7 % | 4,0 % |
| 2001 | 10,4 % | 5,5 % | 2,0 % | 5,8 % | 29,7 % | 45,0 % | 1,7 % |
| 2002 | 14,1 % | 23,1 % | 0,3 % | 8,2 % | 19,0 % | 32,8 % | 2,4 % |
| 2003 | 20,1 % | 24,0 % | 1,5 % | 11,9 % | 17,0 % | 23,7 % | 1,8 % |
| 2004 | 21,5 % | 27,5 % | 1,3 % | 10,6 % | 17,6 % | 19,1 % | 2,4 % |
| 2005 | 15,4 % | 14,9 % | 0,3 % | 6,7 % | 52,0 % | 8,7 % | 2,0 % |
| 2006 | 15,6 % | 17,8 % | 0,6 % | 10,9 % | 48,1 % | 5,1 % | 1,8 % |
| 2007 | 13,0 % | 15,1 % | 0,8 % | 10,4 % | 54,6 % | 4,7 % | 1,3 % |
| 2008 | 17,2 % | 14,6 % | 0,7 % | 9,8 % | 47,1 % | 8,6 % | 2,0 % |
| 2009 | 17,0 % | 12,2 % | 1,0 % | 10,2 % | 52,9 % | 4,9 % | 1,7 % |
| 2010 | 14,7 % | 15,3 % | 2,4 % | 10,8 % | 48,8 % | 6,3 % | 1,7 % |
| 2011 | 16,0 % | 13,4 % | 2,7 % | 11,1 % | 48,2 % | 7,3 % | 1,2 % |
| 2012 | 12,1 % | 12,6 % | 0,7 % | 11,5 % | 56,7 % | 5,9 % | 0,5 % |
| 2013 | 30,6 % | 11,7 % | 1,2 % | 13,4 % | 36,3 % | 6,1 % | 0,8 % |
| 2014 | 12,3 % | 10,2 % | 0,8 % | 10,6 % | 58,4 % | 6,6 % | 1,1 % |
| 2015 | 10,1 % | 9,1 % | 0,7 % | 11,3 % | 62,2 % | 5,4 % | 1,1 % |
| 2016 | 9,8 % | 9,5 % | 0,3 % | 13,0 % | 59,8 % | 6,5 % | 1,1 % |
| 2017 | 10,2 % | 8,5 % | 0,4 % | 12,0 % | 61,0 % | 6,8 % | 1,2 % |
| Année | Primaire | Secondaire | Symptomatique précoce | Latence précoce | Syphilis infectieuse — stade non spécifié | Latence tardive | Tertiaire |
|---|---|---|---|---|---|---|---|
| 1991 | 9,6 % | 10,5 % | 5,8 % | 9,6 % | 0,0 % | 63,7 % | 0,9 % |
| 1992 | 5,8 % | 10,0 % | 7,2 % | 8,4 % | 0,0 % | 67,1 % | 1,4 % |
| 1993 | 4,1 % | 5,4 % | 3,2 % | 8,9 % | 0,0 % | 77,3 % | 1,1 % |
| 1994 | 4,8 % | 2,9 % | 6,5 % | 8,7 % | 0,0 % | 73,9 % | 3,2 % |
| 1995 | 4,9 % | 5,3 % | 4,2 % | 4,5 % | 0,0 % | 79,2 % | 1,9 % |
| 1996 | 5,0 % | 5,0 % | 2,1 % | 7,1 % | 0,0 % | 79,4 % | 1,3 % |
| 1997 | 5,3 % | 7,6 % | 0,4 % | 8,9 % | 0,0 % | 74,7 % | 3,1 % |
| 1998 | 2,0 % | 2,0 % | 1,0 % | 6,0 % | 22,5 % | 65,5 % | 1,0 % |
| 1999 | 1,9 % | 2,4 % | 0,0 % | 5,8 % | 27,9 % | 60,1 % | 1,9 % |
| 2000 | 3,3 % | 2,9 % | 0,5 % | 5,3 % | 17,2 % | 70,8 % | 0,0 % |
| 2001 | 7,0 % | 0,8 % | 0,4 % | 3,3 % | 30,2 % | 57,0 % | 1,2 % |
| 2002 | 2,3 % | 1,1 % | 0,4 % | 5,4 % | 27,6 % | 62,1 % | 1,1 % |
| 2003 | 6,5 % | 5,8 % | 0,7 % | 7,2 % | 30,5 % | 48,3 % | 1,0 % |
| 2004 | 7,0 % | 5,9 % | 0,7 % | 4,5 % | 27,3 % | 51,4 % | 3,1 % |
| 2005 | 13,4 % | 6,9 % | 0,0 % | 5,7 % | 42,5 % | 27,5 % | 4,0 % |
| 2006 | 12,4 % | 8,6 % | 0,9 % | 10,7 % | 44,2 % | 22,3 % | 0,9 % |
| 2007 | 11,5 % | 6,9 % | 0,5 % | 20,6 % | 34,4 % | 21,6 % | 4,6 % |
| 2008 | 20,9 % | 10,3 % | 2,3 % | 19,8 % | 19,0 % | 25,5 % | 2,3 % |
| 2009 | 21,6 % | 13,1 % | 1,4 % | 23,9 % | 13,6 % | 24,9 % | 1,4 % |
| 2010 | 10,2 % | 7,2 % | 1,7 % | 25,1 % | 20,4 % | 34,0 % | 1,3 % |
| 2011 | 12,1 % | 8,3 % | 3,4 % | 13,6 % | 17,5 % | 44,7 % | 0,5 % |
| 2012 | 7,8 % | 4,1 % | 0,9 % | 11,9 % | 24,2 % | 49,3 % | 1,8 % |
| 2013 | 11,2 % | 7,9 % | 0,4 % | 12,0 % | 28,5 % | 36,4 % | 3,7 % |
| 2014 | 16,0 % | 6,0 % | 0,4 % | 16,8 % | 26,4 % | 33,2 % | 1,2 % |
| 2015 | 17,4 % | 10,2 % | 1,5 % | 14,0 % | 27,2 % | 27,9 % | 1,9 % |
| 2016 | 18,3 % | 9,5 % | 0,0 % | 12,8 % | 31,6 % | 26,9 % | 0,9 % |
| 2017 | 14,8 % | 7,4 % | 0,2 % | 17,1 % | 35,8 % | 23,7 % | 1,0 % |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire.
Annexe F: Taux de syphilis infectieuse pour 100 000 personnes selon le groupe d'âge et le sexe au Canada, 2009-2018
| Année | Groupe d'âge | ||||||
|---|---|---|---|---|---|---|---|
| <15 | 15 à 19 | 20 à 24 | 25 à 29 | 30 à 39 | 40 à 59 | 60+ | |
| 2009 | 0,0 | 3,4 | 12,7 | 17,0 | 16,4 | 12,3 | 1,7 |
| 2010 | 0,0 | 3,9 | 12,9 | 15,4 | 15,9 | 14,2 | 2,6 |
| 2011 | 0,0 | 4,5 | 16,1 | 19,8 | 17,3 | 13,6 | 2,1 |
| 2012 | 0,0 | 6,3 | 21,6 | 22,2 | 20,5 | 15,0 | 2,9 |
| 2013 | 0,0 | 4,0 | 20,9 | 25,7 | 21,8 | 16,0 | 3,4 |
| 2014 | 0,0 | 4,1 | 19,9 | 25,5 | 25,0 | 18,1 | 2,9 |
| 2015 | 0,0 | 5,3 | 23,9 | 36,5 | 34,2 | 24,0 | 4,4 |
| 2016 | 0,0 | 5,9 | 27,4 | 40,8 | 39,9 | 28,7 | 5,2 |
| 2017 | 0,0 | 5,6 | 30,7 | 44,2 | 44,2 | 26,0 | 5,1 |
| 2018 | 0,1 | 11,0 | 40,0 | 65,1 | 60,6 | 30,0 | 10,9 |
Ce tableau présente les taux de syphilis chez les hommes par groupe d'âge de 2009 à 2018 au Canada. Il s'agit des données présentées dans la figure 13.
| Année | Groupe d'âge | ||||||
|---|---|---|---|---|---|---|---|
| <15 | 15 à 19 | 20 à 24 | 25 à 29 | 30 à 39 | 40 à 59 | 60+ | |
| 2009 | 0,0 | 0,9 | 3,3 | 2,9 | 1,6 | 0,7 | 0,1 |
| 2010 | 0,0 | 1,5 | 3,3 | 2,6 | 1,5 | 0,6 | 0,1 |
| 2011 | 0,0 | 1,7 | 2,0 | 1,9 | 1,2 | 0,4 | 0,0 |
| 2012 | 0,0 | 1,5 | 2,2 | 1,1 | 1,0 | 0,5 | 0,0 |
| 2013 | 0,0 | 2,0 | 3,1 | 2,1 | 1,5 | 0,4 | 0,1 |
| 2014 | 0,0 | 2,0 | 3,6 | 2,4 | 1,7 | 0,6 | 0,0 |
| 2015 | 0,0 | 1,7 | 3,4 | 3,9 | 2,0 | 0,6 | 0,0 |
| 2016 | 0,1 | 3,5 | 6,3 | 5,7 | 2,9 | 1,1 | 0,1 |
| 2017 | 0,1 | 5,6 | 8,2 | 8,1 | 4,5 | 1,5 | 0,1 |
| 2018 | 0,3 | 16,9 | 26,4 | 24,7 | 14,2 | 2,7 | 0,2 |
Ce tableau présente les taux de syphilis chez les femmes par groupe d'âge de 2009 à 2018 au Canada. Il s'agit des données présentées dans la figure 14.
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
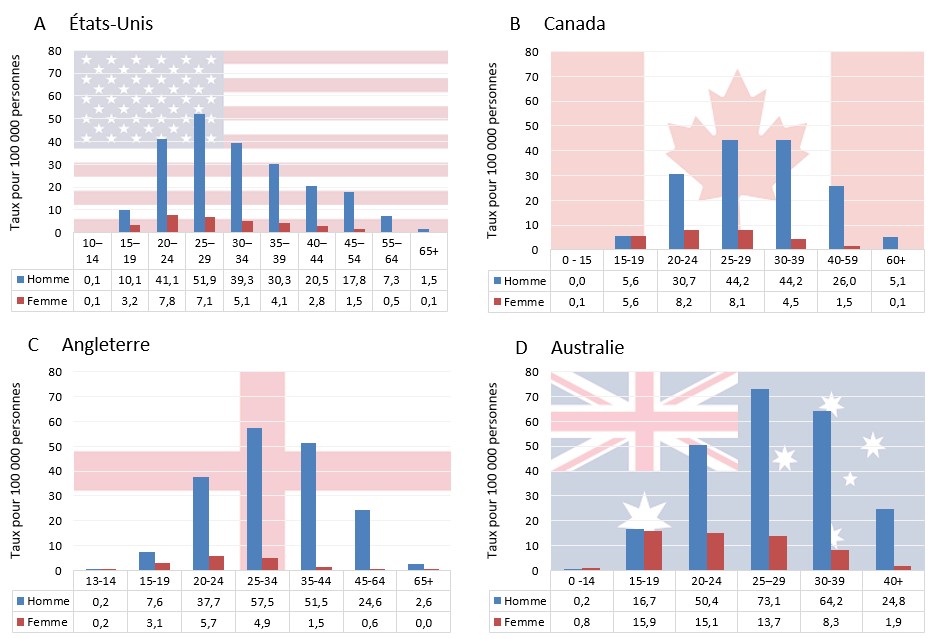
Figure - Équivalent textuel
Ce graphique compare le taux de syphilis infectieuse par groupe d'âge et par sexe dans quatre pays de l'OCDE : les États-Unis, le Canada, l'Angleterre et l'Australie en 2017. L'axe horizontal montre les groupes d'âge signalés par chaque pays pour les hommes et les femmes. L'axe vertical indique le taux de syphilis infectieuse pour 100 000 habitants déclaré en 2017.
Note : Chaque pays ci-dessus a sa propre norme pour la déclaration du groupe d'âge.
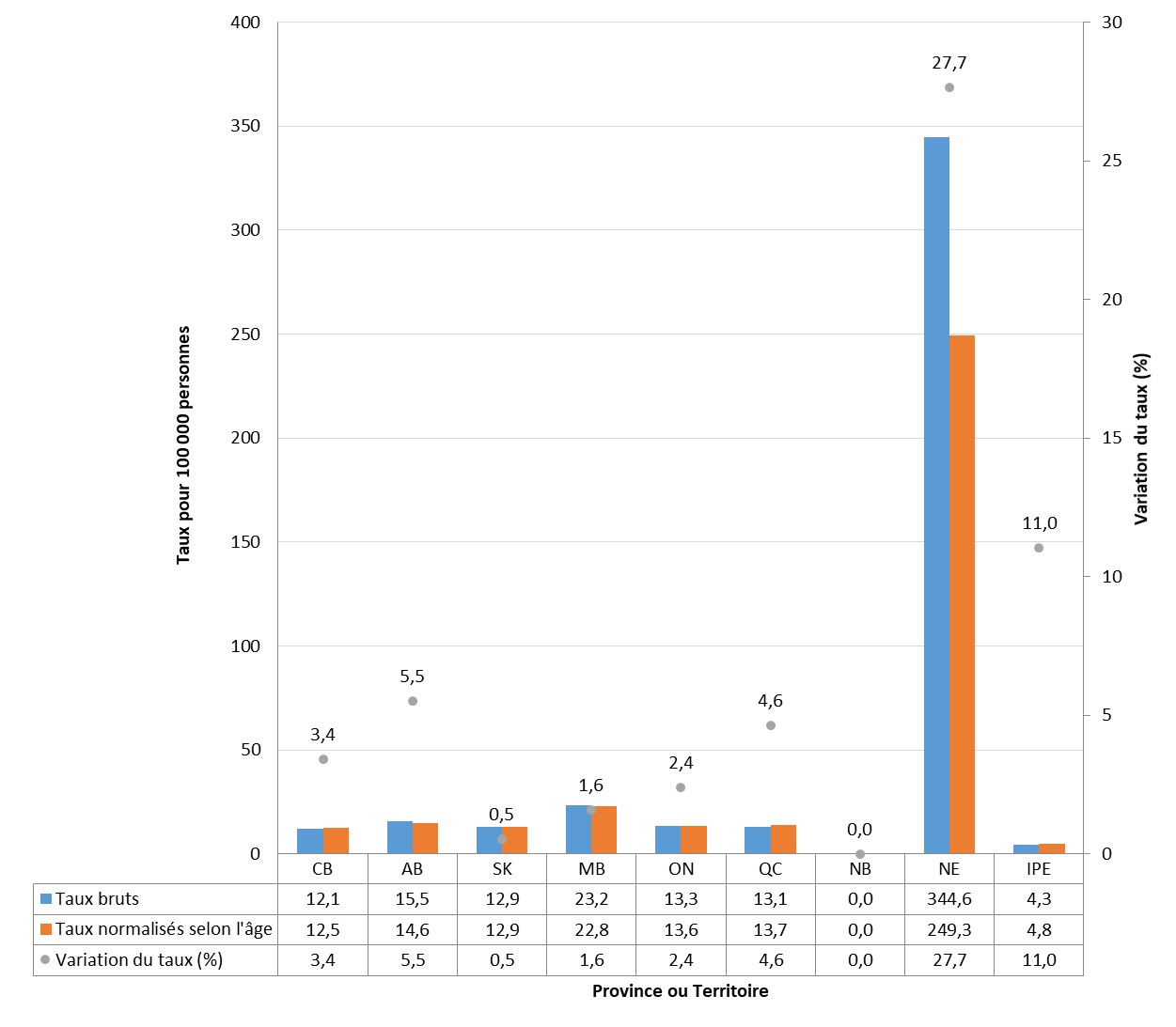
Figure - Équivalent textuel
Ce graphique présente les taux bruts et les taux standardisés par âge pour 100 000 habitants pour la syphilis infectieuse par province et territoire, pour les personnes âgées de 15 ans et plus en 2017. L'axe horizontal montre chaque province et territoire (les provinces de l'Atlantique combinées). L'axe vertical gauche montre le taux de syphilis infectieuse pour 100 000 habitants, tandis que l'axe vertical droit montre la différence en pourcentage entre les taux bruts et les taux standardisés selon l'âge.
Note: Les taux bruts présentés diffèrent de ceux présentés de la Figure 17 en raison du fait que les moins de 15 ans ont été exclus de la procédure de normalisation selon l'âge en raison du faible nombre de cas.
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire.
Annexe G: Taux de cas déclarés de syphilis infectieuse par province/ territoire et par sexe au Canada, SCSMDO, 2009-2018
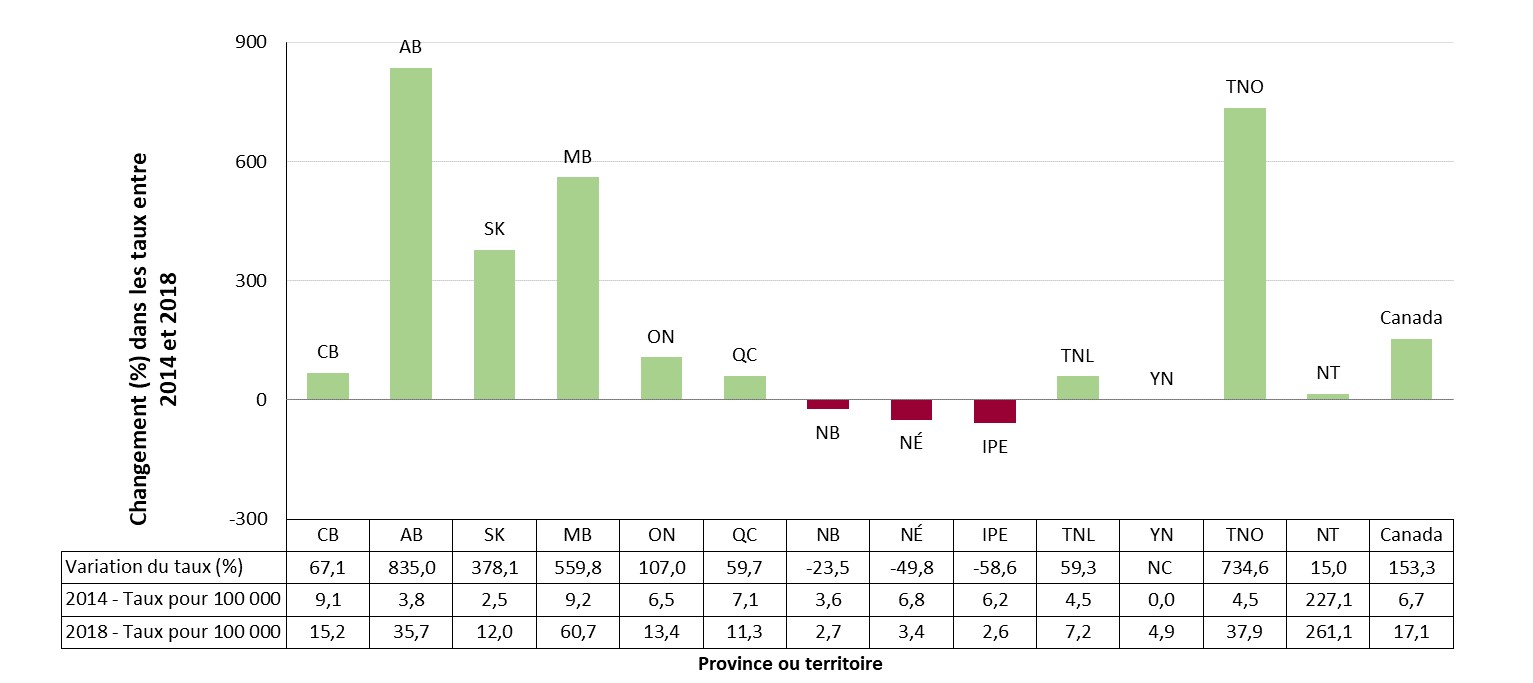
Figure - Équivalent textuel
Ce graphique montre l'évolution en pourcentage des taux de syphilis infectieuse par province et territoire, entre 2014 et 2018 au Canada. L'axe horizontal montre le taux pour 100 000 habitants pour les années civiles 2014 et 2018, ainsi que le pourcentage de changement du taux de syphilis infectieuse entre les années 2014 et 2018. L'axe vertical montre l'ensemble des provinces et territoires du Canada ainsi que la variation totale du taux canadien et les taux pour 2014 et 2018.
| Année | Province/Territoire | Taux au Canada | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| CB | AB | SK | MB | ON | QC | NB | NE | IPÉ | TNL | YK | NT | TNO | ||
| 2009 | 2,9 | 7,6 | 2,0 | 0,4 | 5,5 | 4,8 | 1,2 | 2,6 | 0,0 | 0,6 | 0,0 | 0,0 | 76,5 | 4,7 |
| 2010 | 2,1 | 4,6 | 3,4 | 1,4 | 5,9 | 6,9 | 4,5 | 1,9 | 0,0 | 0,8 | 0,0 | 0,0 | 6,9 | 5,0 |
| 2011 | 2,8 | 2,5 | 2,2 | 1,3 | 5,8 | 7,8 | 6,6 | 3,8 | 0,0 | 1,0 | 0,0 | 0,0 | 0,0 | 5,1 |
| 2012 | 5,8 | 3,3 | 0,6 | 2,0 | 6,2 | 8,3 | 2,8 | 6,7 | 0,0 | 1,7 | 2,8 | 83,6 | 4,6 | 5,9 |
| 2013 | 9,8 | 3,1 | 1,5 | 4,7 | 5,5 | 7,7 | 4,5 | 8,8 | 3,5 | 1,5 | 5,5 | 161,3 | 0,0 | 6,3 |
| 2014 | 9,2 | 3,8 | 2,5 | 9,2 | 6,5 | 7,1 | 3,6 | 6,8 | 6,2 | 4,5 | 0,0 | 228,0 | 4,6 | 6,7 |
| 2015 | 12,7 | 8,9 | 2,1 | 15,9 | 8,0 | 9,0 | 4,1 | 4,6 | 6,2 | 6,4 | 0,0 | 139,8 | 0,0 | 8,9 |
| 2016 | 12,2 | 9,7 | 7,5 | 17,7 | 10,4 | 11,7 | 1,7 | 1,8 | 1,4 | 4,3 | 0,0 | 262,3 | 2,2 | 10,7 |
| 2017 | 10,4 | 12,6 | 10,4 | 18,8 | 11,2 | 11,0 | 2,5 | 2,7 | 2,7 | 7,4 | 0,0 | 234,3 | 11,1 | 11,1 |
| 2018 | 15,2 | 35,7 | 12,0 | 60,7 | 13,4 | 11,3 | 2,7 | 3,4 | 2,6 | 7,2 | 4,9 | 261,1 | 37,9 | 17,1 |
| Année | Province / Territoire | Taux au Canada | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| CB | AB | SK | MB | ON | QC | NB | NE | IPÉ | TNL | YK | NT | TNO | ||
| 2009 | 5,4 | 10,1 | 2,9 | 0,8 | 10,8 | 9,2 | 2,2 | 5,0 | 0,0 | 1,2 | 0,0 | 0,0 | 85,4 | 8,6 |
| 2010 | 4,1 | 6,2 | 4,9 | 1,5 | 11,3 | 13,1 | 8,6 | 3,7 | 0,0 | 1,6 | 0,0 | 0,0 | 4,5 | 9,2 |
| 2011 | 5,5 | 3,4 | 1,5 | 2,1 | 11,4 | 15,2 | 12,3 | 7,8 | 0,0 | 1,5 | 0,0 | 0,0 | 0,0 | 9,6 |
| 2012 | 11,4 | 5,6 | 0,2 | 3,5 | 12,3 | 15,9 | 4,5 | 13,4 | 0,0 | 3,1 | 5,4 | 94,9 | 8,9 | 11,3 |
| 2013 | 19,5 | 5,0 | 2,2 | 8,4 | 10,6 | 14,8 | 8,8 | 17,4 | 4,3 | 2,7 | 10,7 | 169,7 | 0,0 | 11,9 |
| 2014 | 17,7 | 7,0 | 5,0 | 16,0 | 12,6 | 13,4 | 6,9 | 13,3 | 11,4 | 9,2 | 0,0 | 199,6 | 0,0 | 12,7 |
| 2015 | 25,3 | 16,7 | 3,5 | 24,1 | 15,5 | 17,4 | 7,2 | 8,3 | 9,9 | 12,6 | 0,0 | 133,4 | 4,4 | 17,0 |
| 2016 | 24,0 | 16,8 | 13,8 | 24,1 | 19,9 | 22,5 | 3,4 | 3,7 | 2,8 | 8,0 | 0,0 | 236,9 | 0,0 | 19,8 |
| 2017 | 20,1 | 19,3 | 19,1 | 23,4 | 21,5 | 20,5 | 4,5 | 5,4 | 2,7 | 13,0 | 0,0 | 171,1 | 21,6 | 20,0 |
| 2018 | 29,0 | 42,9 | 17,7 | 65,4 | 25,5 | 20,2 | 5,2 | 6,4 | 3,9 | 12,3 | 4,8 | 248,7 | 47,7 | 27,1 |
| Année | Province / Territoire | Taux au Canada | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| CB | AB | SK | MB | ON | QC | NB | NE | IPÉ | TNL | YK | NT | TNO | ||
| 2009 | 0,3 | 5,0 | 1,2 | 0,0 | 0,3 | 0,4 | 0,3 | 0,2 | 0,0 | 0,0 | 0,0 | 0,0 | 67,0 | 0,9 |
| 2010 | 0,1 | 3,0 | 1,9 | 1,3 | 0,7 | 0,7 | 0,5 | 0,2 | 0,0 | 0,0 | 0,0 | 0,0 | 9,5 | 0,9 |
| 2011 | 0,3 | 1,6 | 2,8 | 0,5 | 0,4 | 0,6 | 1,0 | 0,0 | 0,0 | 0,4 | 0,0 | 0,0 | 0,0 | 0,7 |
| 2012 | 0,3 | 1,0 | 0,9 | 0,5 | 0,4 | 0,7 | 1,0 | 0,2 | 0,0 | 0,4 | 0,0 | 71,6 | 0,0 | 0,6 |
| 2013 | 0,3 | 1,2 | 0,9 | 0,9 | 0,6 | 0,7 | 0,3 | 0,6 | 2,7 | 0,4 | 0,0 | 152,3 | 0,0 | 0,8 |
| 2014 | 0,8 | 0,6 | 0,0 | 2,5 | 0,5 | 0,8 | 0,3 | 0,6 | 1,4 | 0,0 | 0,0 | 258,1 | 0,0 | 0,9 |
| 2015 | 0,4 | 0,9 | 0,7 | 7,7 | 0,6 | 0,6 | 1,0 | 1,0 | 2,7 | 0,4 | 0,0 | 146,5 | 0,0 | 1,0 |
| 2016 | 0,5 | 2,5 | 1,1 | 11,2 | 1,0 | 1,0 | 0,0 | 0,0 | 0,0 | 0,7 | 0,0 | 289,2 | 0,0 | 1,7 |
| 2017 | 0,6 | 5,8 | 1,6 | 14,2 | 1,0 | 1,6 | 0,5 | 0,2 | 2,6 | 1,9 | 0,0 | 301,2 | 0,0 | 2,4 |
| 2018 | 1,2 | 28,3 | 6,2 | 55,9 | 1,3 | 2,2 | 0,3 | 0,6 | 1,3 | 2,3 | 5,0 | 274,2 | 27,5 | 7,0 |
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
Annexe H: Nombre de cas et taux de syphilis congénitale, taux de syphilis infectieuse chez les femmes de 15 à 39 ans et taux de syphilis infectieuse chez les femmes en général, 1993-2018
Source: Agence de la santé publique du Canada (2019). Système canadien de surveillance des maladies à déclaration obligatoire. Les données préliminaires ont été reçues directement des provinces et des territoires pour 2018.
| Année | Nombre de cas de syphilis congénitale | Taux de syphilis congénitale pour 100 000 naissances vivantes | Taux chez les femmes de 15-39 ans atteintes de syphilis infectieuse pour 100 000 femmes | Taux globaux chez les femmes pour 100,00 femmes |
|---|---|---|---|---|
| 1993 | 1 | 0,3 | 1,1 | 0,6 |
| 1994 | 4 | 1,0 | 1,0 | 0,5 |
| 1995 | 2 | 0,5 | 0,7 | 0,3 |
| 1996 | 1 | 0,3 | 0,7 | 0,3 |
| 1997 | 3 | 0,9 | 0,8 | 0,3 |
| 1998 | 1 | 0,3 | 0,9 | 0,4 |
| 1999 | 1 | 0,3 | 1,0 | 0,5 |
| 2000 | 2 | 0,6 | 0,8 | 0,4 |
| 2001 | 1 | 0,3 | 1,4 | 0,6 |
| 2002 | 4 | 1,2 | 1,5 | 0,6 |
| 2003 | 2 | 0,6 | 2,2 | 0,9 |
| 2004 | 1 | 0,3 | 1,8 | 0,8 |
| 2005 | 9 | 2,6 | 2,4 | 1,0 |
| 2006 | 6 | 1,7 | 2,4 | 1,1 |
| 2007 | 7 | 1,9 | 2,1 | 1,0 |
| 2008 | 5 | 1,3 | 2,6 | 1,1 |
| 2009 | 10 | 2,6 | 2,1 | 0,9 |
| 2010 | 5 | 1,3 | 2,1 | 0,9 |
| 2011 | 4 | 1,1 | 1,6 | 0,7 |
| 2012 | 3 | 0,8 | 1,4 | 0,6 |
| 2013 | 1 | 0,3 | 2,1 | 0,8 |
| 2014 | 1 | 0,3 | 2,3 | 0,9 |
| 2015 | 5 | 1,3 | 2,6 | 1,0 |
| 2016 | 4 | 1,0 | 4,3 | 1,7 |
| 2017 | 7 | 1,9 | 6,2 | 2,4 |
| 2018 | 17 | 4,6 | 19,3 | 7,0 |