Cadre sur les soins palliatifs au Canada

Télécharger le format de rechange
(Format PDF, 3,6 Mo, 62 pages)
Organisation : Santé Canada
Date publiée : 2018-12-04
Table des matières
- Remerciements
- Allocution de la ministre Ginette Petitpas Taylor, C.P., députée
- Résumé
- PARTIE I - Contexte
- PARTIE II - Cadre sur les soins palliatifs au Canada
- Vision
- Principes directeurs
- Objectifs et priorités
- Formation et éducation aux soins palliatifs pour les fournisseurs de soins de santé et les proches aidants
- Mesures visant à soutenir les fournisseurs de soins palliatifs et les proches aidants
- Recherche et collecte de données sur les soins palliatifs
- Mesures visant à favoriser un accès équitable aux soins palliatifs dans l'ensemble du Canada
- Notre Succès - Transformation des politiques et des programmes en matière de soins palliatifs
- Cadre sur les soins palliatifs au Canada - Schéma
- PARTIE III - Mise en œuvre et étapes suivantes
- Bibliographie
- Annexes
- Annexe A - Principaux contributeurs au Cadre
- Annexe B - Aperçu des soins palliatifs au Canada
- Annexe C - Pratiques exemplaires
- Annexe D - Aperçu des organisations non gouvernementales à l'échelle nationale en matière de soins palliatifs
- Annexe E - Loi relative au cadre sur les soins palliatifs au Canada
- Annexe F - Glossaire
- Annexe G - Références
Remerciements
L'élaboration du Cadre sur les soins palliatifs au Canada aurait été impossible sans la participation et la détermination des lignes directrices des personnes, organisations et groupes principaux, y compris les provinces et les territoires ainsi que d'autres ministères du gouvernement fédéral. L'Unité des soins de fin de vie de Santé Canada tient à souligner la contribution des nombreux intervenants, y compris les personnes atteintes d'une maladie limitant la qualité de vie et les membres de leurs familles, les fournisseurs de soins de santé, les proches aidants, les chercheurs, ainsi que d'autres personnes vivant au Canada. Leurs commentaires et leurs histoires très personnelles qu'ils nous ont partagés en ligne, en format papier ou en personne, ont aidé à façonner le Cadre. Les contributeurs et les intervenants ont partagé diverses opinions et amené des éclaircissements où les enjeux étaient flous. Nous sommes très reconnaissants pour ces points de vue. Le présent document reflète ces commentaires et opinions.
Finalement, le présent Cadre n'aurait pas vu le jour sans l'étroite collaboration entre les contributeurs et l'Unité des soins de fin de vie. Le Cadre sur les soins palliatifs au Canada s'appuie sur des valeurs et des points de vue communs. L'annexe A présente la liste des principaux groupes et des individus ayant contribué à l'élaboration du présent document.
Allocution de la ministre Ginette Petitpas Taylor, C.P., députée
De nombreux Canadiens ont de la difficulté à discuter de la mort, mourir et des soins de fin de vie avec leurs êtres chers et les fournisseurs de soins de santé. Nous avons tendance à éviter de parler de ces problématiques parce que ce sont des sujets qui font peur et qui sont douloureux. Toutefois, ces sujets sont importants au bien-être des personnes mourantes et de leurs familles. En encourageant les Canadiens à procéder à d'honnêtes conversations à propos de la mort et de la planification de fin de vie peuvent réduire le stress, l'anxiété et permettre de s'assurer que les Canadiens puissent avoir la mort qu'ils désirent.
Au fil du temps, notre expérience de la mort et de mourir a évolué aux côtés de la modification des causes de décès, des soins et du soutien, et des coutumes sociales. La prestation des soins palliatifs a également évolué en tant que pratique. Elle cherche maintenant à réduire la souffrance et à améliorer la qualité de vie et la mort pour les Canadiens et leurs familles. Cependant, nous savons que nous avons encore beaucoup à faire pour améliorer les soins centrés sur la personne et l'accès équitable, de sorte que chaque Canadien bénéficie de la meilleure qualité de vie possible jusqu'à la fin de la vie.
Au cours de l'été de 2018, les représentants de Santé Canada ont entendu plusieurs histoires de dévouement et d'engagement provenant de personnes qui vivent avec une maladie limitant la qualité de vie, de proches aidants, de bénévoles, et de fournisseurs de soins de santé. Cependant, il y avait aussi des histoires qui démontraient des lacunes importantes dans la connaissance, la compréhension et l'accès aux soins palliatifs à travers le Canada.
De ces conversations, un message clair est ressorti : les souhaits et les besoins des Canadiens en fin de vie doivent être au centre de nos approches en matière de soins. Il est essentiel que leurs valeurs culturelles et leurs préférences personnelles soient exprimées, comprises et respectées lors de la discussion des plans de soins et des options de traitement. Ce message a inspiré et influencé le Cadre sur les soins palliatifs au Canada.
Ensemble, nous pouvons accomplir beaucoup en démontrant de la compassion, en apprenant les uns des autres et en travaillant en collaboration. Nous devons tous déployer des efforts concertés pour continuer à faire progresser les soins palliatifs pour les Canadiens. J'invite donc tous ceux qui ont un rôle à jouer à se joindre à la mise en œuvre des conclusions de ce Cadre.
L'honorable Ginette Petitpas Taylor, C.P., députée
Ministre de la Santé
Résumé
À la fin de 2017, la Loi visant l'élaboration d'un cadre sur les soins palliatifs au Canada a été adoptée par le Parlement avec le soutien de tous les partis politiques. Au cours du printemps et de l'été de 2018, Santé Canada a consulté les gouvernements provinciaux et territoriaux, d'autres ministères fédéraux et les intervenants nationaux, ainsi que les personnes vivant avec une maladie limitant la qualité de vie, les proches aidants et les Canadiens. Les résultats de ces consultations, ainsi que les exigences de la Loi, ont fourni les fondements pour le Cadre sur les soins palliatifs au Canada.
Dans la Partie I, le Cadre fourni un aperçu des soins palliatifs, en plus d'élaborer la définition utilisée par l'Organisation mondiale de la santé dans le contexte Canadien. Le Cadre décrit comment les soins palliatifs sont fournis au Canada, et le rôle et les responsabilités des nombreux individus et organisations impliquées. Il énonce le but du Cadre, soit celui de fournir une structure et inciter des actions collectives afin de combler les lacunes en ce qui concerne l'accès et la qualité des soins palliatifs dans l'ensemble du Canada. Il fournit également une brève description du processus de consultation.
La Partie II, le cœur du Cadre, énonce la vision collective pour les soins palliatifs au Canada, c'est-à-dire, que tous les Canadiens vivant avec une maladie limitant la qualité de vie puissent bien vivre jusqu'à la fin de la vie. La clé maîtresse de cette vision est un ensemble de Principes directeurs développés en collaboration avec les participants du processus consultatif. Ces principes reflètent le contexte Canadien et sont considérés comme étant fondamentaux à la provision de soins palliatifs de haute qualité au Canada.
Reconnaissant l'état dynamique des soins palliatifs au Canada, et ses multiples joueurs, cette section fournit un schéma afin d'aider à façonner la planification, la prise de décision et le changement organisationnel à l'intérieur du contexte actuel. Il identifie les efforts actuels et les pratiques exemplaires, et il énonce les objectifs et un éventail de priorités pour des actions à court, moyen et à long termes afin d'améliorer les quatre domaines prioritaires :
- la formation et l'éducation aux soins palliatifs pour les fournisseurs de soins de santé et les proches aidants;
- les mesures visant à soutenir les fournisseurs de soins palliatifs;
- la recherche et la collecte de données sur les soins palliatifs;
- les mesures visant à favoriser l'accès équitable aux soins palliatifs dans l'ensemble du Canada, tout en portant une attention spéciale aux populations mal desservies.
Dans cette section, le Cadre énonce également comment nous pourrons reconnaître notre succès au fur et à mesure que nous progressons.
Finalement, la Partie III présente l'information concernant la mise en œuvre et les prochaines étapes, tout en proposant un point central afin de faire progresser l'état des soins palliatifs. Elle conclut avec la reconnaissance que l'avancement du Cadre nécessitera une action collective de toute les parties impliquées et à tous les niveaux, ainsi qu'une flexibilité afin de progresser et répondre aux nouvelles idées et aux futurs besoins émergents.
PARTIE I - Contexte
Que sont les soins palliatifs?
La mort et mourir au Canada
- Des 270 000 Canadiens qui meurent chaque année, 90 % meurent d'une maladie chronique comme le cancer, les maladies du cœur, la défaillance d'un organe, la démence ou la fragilité.
- D'ici 2026, le nombre de décès devrait augmenter pour atteindre 330 000, puis 425 000 en 2036.
- Malgré le souhait des Canadiens de mourir à la maison, 60 % meurent dans des hôpitaux.
Statistique Canada
Le terme « les soins palliatifs » est apparu au Canada au milieu des années 1970, d'abord sous forme de spécialité médicale offerte principalement aux patients hospitalisés présentant un cancer. Toutefois, depuis lors, la portée des soins palliatifs s'est élargie pour inclure toutes les personnes vivant avec une maladie limitant la qualité de vie. En raison du vieillissement de la population, la demande pour les soins palliatifs, prodigués par un éventail de professionnels, s'est accrue. Les soins palliatifs sont une approche qui vise à réduire la souffrance et à améliorer la qualité de vie des personnes atteintes d'une maladie limitant la qualité de vie en offrant :
- Une prise en charge de la douleur et des symptômes;
- Un soutien sur les plans psychologique, social, émotionnel, spirituel et pratique;
- Un soutien aux proches aidants pendant la maladie et après le décès de la personne dont ils prennent soin.
Les soins palliatifs sont des soins axés sur la personne et la familleNote de bas de page 1. Ils font référence à une approche aux soins qui place la personne recevant les soins, et leur famille, au centre de la prise de décision. Ils placent leurs valeurs et leurs souhaits au premier plan des considérations au niveau des traitements. Dans le cas des soins centrés sur la personne et la famille, l'opinion des personnes atteintes d'ume maladie limitant la qualité de vie et leurs familles sont sollicitées et respectées.
Les soins palliatifs peuvent être prodigués avec d'autres plans de traitement et dans une variété de milieux par une variété de fournisseurs de soins de santé, y compris, sans toutefois s'y limiter, les médecins, les infirmières et les infirmiers, les infirmières et les infirmiers praticiens, les pharmaciens, les travailleurs sociaux, les ergothérapeutes, les orthophonistes et les accompagnateurs spirituels.
Aux fins du présent Cadre, Santé Canada a adopté la définition des soins palliatifs de l'Organisation mondiale de la santé (OMS).Note de bas de page 2 Reconnaissant que la définition de l'OMS est destinée à un public universel, le gouvernement du Canada, en consultation avec un large éventail d'intervenants, a développé un ensemble de Principes directeurs. Ces principes sont définis dans la Partie II du Cadre. Ils permettent d'adapter la définition des soins palliatifs au contexte Canadien.
Définition des soins palliatifs par l'Organisation mondiale de la SantéNote de bas de page 3
Les soins palliatifs sont une approche qui cherche à améliorer la qualité de vie des personnes et de leur famille, face aux conséquences d'une maladie limitant la qualité de vie, par la prévention et le soulagement de la souffrance, identifiée précocement et évaluée avec précision, ainsi que par le traitement de la douleur et d'autres problèmes physiques, psychosociaux et spirituels qui lui sont liés. Les soins palliatifs :
- procurent le soulagement de la douleur et des autres symptômes pénibles;
- soutiennent la vie et considèrent que la mort est un processus normal;
- n'entendent ni accélérer ni repousser la mort;
- intègrent les aspects psychologiques et spirituels des soins;
- offre un système de soutien pour aider les personnes à vivre aussi activement que possible jusqu'à la mort;
- offre un système de soutien pour aider les familles à faire face à la maladie de la personne ainsi qu'à leur propre deuil;
- utilisent une approche d'équipe pour répondre aux besoins des personnes et de leurs familles en y incluant si nécessaire une assistance au deuil;
- peuvent améliorer la qualité de vie et influencer positivement l'évolution de la maladie;
- sont applicables tôt dans le cours de la maladie, en association avec d'autres traitements pouvant prolonger la vie, comme la chimiothérapie et la radiothérapie, et incluent les investigations qui sont requises afin de mieux comprendre les complications cliniques gênantes et de manière à pouvoir les prendre en charge.
Soins Palliatifs au Canada
Moteurs du changement
Malgré l'amélioration de la prestation des soins au fil des années, un certain nombre de rapportsNote de bas de page 4 ont déterminé des lacunes continues dans l'accessibilité et la qualité des soins palliatifs au Canada. Par exemple, un rapport de l'Institut canadien d'information sur la santé (ICIS) en 2018 indique que :
- Même si 75 % des Canadiens préféreraient mourir à la maison, seulement environ 15 % ont accès à des services de soins palliatifs à domicile.
- Les récipiendaires de services de soins palliatifs à domicile sont 2,5 fois plus susceptibles de mourir à la maison, et sont moins susceptibles de recevoir des soins à l'urgence, ou dans une unité de soins intensifs.
- Les adultes de 45 à 74 ans sont plus susceptibles de recevoir des soins palliatifs que les autres groupes d'âge.
- Même si environ 89 % des personnes atteintes d'une maladie limitant la qualité de vie comme une maladie neurologique évolutive, la défaillance d'un organe ou la fragilité pourraient tirer profit des soins palliatifs, les personnes atteintes d'un cancer en phase terminale sont 3 fois plus susceptibles d'en recevoir.
D'autres changements et pressions de la société entraînent la nécessité d'un Cadre, notamment les suivants :
Évolution de la démographie et augmentation de l'impact / pression sur les proches aidants : En raison de la tendance vers des familles de taille plus petite et des membres de la famille vivant dans des endroits de plus en plus éloignés, la prestation des soins incombe à moins de membres de la famille, à du personnel rémunéré et à la communauté. La famille et les amis fournissent la majorité des soins aux personnes qui vieillissent ou qui sont malades. La prestation de tels soins peut entraîner des pressions physiques, émotionnelles et financières. Un proche aidant sur trois déclare ressentir de la détresse et de l'épuisement.Note de bas de page 5
Modification des attentes pour des soins centrés sur la personne : Un nombre croissant de personnes souhaitent jouer un rôle plus actif dans la prise de décisions relatives à leurs soins, y compris les options de traitement et les milieux de soins.
Lacunes au niveau de la formation professionnelle : Peu de fournisseurs de soins de santé au Canada se spécialisent ou pratiquent principalement dans le domaine des soins palliatifs. Les médecins et les infirmières et infirmiers canadiens déclarent différents niveaux de formation et d'aisance dans la prestation de soins palliatifs.Note de bas de page 6 Afin de renforcer davantage les capacités, les attentes envers tous les fournisseurs de soins de santé sont de plus en plus grandes pour que ces derniers sachent comment prodiguer des services de soins palliatifs de base. Cette situation entraîne des pressions accrues visant l'élaboration d'un programme et de méthodes de formation et d'éducation à l'intention des personnes dont la pratique principale n'est pas les soins palliatifs.
Augmentation des discussions publiques concernant les soins de fin de vie et les décisions : Le 17 juin 2016, le gouvernement du Canada a adopté des dispositions législatives pour permettre de fournir l'aide médicale à mourir aux Canadiens admissibles.Note de bas de page 7 Les discussions publiques à ce sujet étaient principalement axées sur l'importance, pour les Canadiens, d'avoir accès à un éventail d'options thérapeutiques en fin de vie, y compris les soins palliatifs. La Loi sur l'Aide médicale à mourir (AMM) impose un engagement à collaborer avec les provinces, les territoires et la société civile pour favoriser l'accès aux soins palliatifs et de fin de vie. De plus, elle engage le Parlement à examiner l'état des soins palliatifs au Canada cinq ans après l'entrée en vigueur de la Loi sur l'AMM.
Pour traiter de ces modifications, les gouvernements de tous les ordres, les fournisseurs de soins de santé, les intervenants, les proches aidants et les communautés doivent collaborer. La section suivante décrit qui est responsable des soins palliatifs au Canada.
Bienfaits des soins palliatifs
Les patients atteints d'une maladie chronique évolutive, comme le cancer, l'insuffisance cardiaque congestive, la maladie pulmonaire obstructive chronique et le VIH / sida, peuvent présenter de graves symptômes physiques, psychosociaux et spirituels avant leur décès. Tout porte à croire que les soins palliatifs permettent de réduire une grande partie de cette souffrance chez les patients, ainsi que la détresse psychosociale et spirituelle ou existentielle au sein des familles.
Journal de la médicine palliative : Rapport spécial
Qui est responsable des soins palliatifs?
De nombreux intervenants sont impliqués dans le développement, la planification et la prestation de soins palliatifs au Canada. Il s'agit de bailleurs de fonds des services par le gouvernement et les fondations, de planificateurs et de coordonnateurs des services dans les départements provinciaux, territoriaux et quelques fois par les départements régionaux et locaux; de chercheurs et d'agents de collecte de données qui examinent toutes les questions complexes liées aux soins palliatifs et comment recueillir l'information afin d'éclairer les décisions en matière de politiques et de programmes. Sur un plan plus personnel, les fournisseurs de soins de santé, qu'ils soient spécialistes ou non, fournissent une variété de traitements, y compris la gestion de la douleur et des symptômes; pendant que les conseillers, les bénévoles et les membres de la communauté fournissent, entre autres, des soins de relève, du soutien spirituel et de deuil. Au centre de tous ces intervenants sont les personnes recevant des soins, leurs familles et leurs proches aidants. Ils ont également un rôle et une responsabilité dans la prestation de soins palliatifs au Canada.
Avec autant d'intervenants responsables, ainsi que les provinces et les territoires travaillant à partir de leurs propres stratégies et politiques en matière de soins palliatifs, il existe des différences dans la façon dont les personnes reçoivent des soins palliatifs dans l'ensemble du Canada.
Au moyen de consultations auprès des ministères fédéraux, provinciaux, territoriaux et d'organisations d'intervenants, nous avons été en mesure d'observer quels programmes de soins palliatifs sont actuellement offerts dans l'ensemble du Canada (voir annexe B : Aperçu des soins palliatifs au Canada).
Gouvernement du Canada
Au fil des ans, le gouvernement fédéral a adopté des mesures visant à améliorer l'accès aux soins palliatifs et la qualité de ces derniers.Note de bas de page 8 Les initiatives fédérales suivantes soutenaient les mesures adoptées par les provinces, les territoires et les organisations non gouvernementales pour améliorer les soins palliatifs au Canada :
Élaboration de politiques
- Recommandations de comités spéciaux du Sénat examinant les soins de fin de vie (1995 et 2000);
- Nomination de la sénatrice Sharon CarstairsNote de bas de page 9 au poste de ministre ayant la responsabilité spéciale des soins palliatifs et de fin de vie (2001-2003);
- Stratégie canadienne sur les soins palliatifs et de fin de vie (2002-2007) : stratégie coordonnée par Santé Canada regroupant cinq groupes de travail comprenant des experts de l'ensemble du pays;
- Prestations de compassion et prestations pour proches aidants de l'assurance-emploi, qui permettent aux Canadiens de s'absenter du travail pour être auprès d'un membre de la famille gravement malade (mise à jour 2017);
- Nomination d'un ministre des Aînés, qui partage avec la ministre de la Santé la responsabilité de s'assurer que les investissements du gouvernement dans les soins palliatifs et les soins à domiciles ont les répercussions prévues (2018);
- Révision des lignes directrices sur les soins palliatifs et accroissement des compétences des fournisseurs de soins de santé en matière de soins palliatifs dans les établissements correctionnels par Services correctionnels Canada (2018).
Soutien financier
- Élaboration d'un cadre visant à intégrer une stratégie palliative en matière de soins aux soins prodigués dans les différents milieux par différents fournisseurs (l'initiative « Aller de l'avant » de l'Association canadienne des soins palliatifs [ACSP]) et d'un processus consensuel pour la détermination des priorités canadiennes en matière de soins palliatifs (Palliative Care Matters);Note de bas de page 10
- Soutien à la mise au point de ressources et de processus pour former les fournisseurs de soins de santé dans le domaine des soins palliatifs (Pallium Canada);
- Soutenir les organisations pancanadiennes, telles que l'ICIS, la Fondation canadienne pour l'amélioration des services de santé (FCASS) et le Partenariat canadien contre le cancer (PCCC), qui travaillent à la détermination des lacunes et des possibilités en matière d'amélioration de l'accès aux soins palliatifs dans un éventail de milieux ainsi que de mesure des résultats.
Recherche
- 2004-2009 : Financement de recherche de 16,5 millions de dollars par l'intermédiaire des Instituts de recherche en santé du Canada (IRSC) afin d'accroître le volume et les types de recherche en soins palliatifs;
- 2012-2017 : Financement de recherche de 494 millions de dollars par les IRSC afin de soutenir la recherche sur le vieillissement, dont une partie entraîne des répercussions directes sur les soins palliatifs, par exemple 14,8 millions de dollars en recherche liée aux soins palliatifs chez les patients atteints d'un cancer. D'autres investissements soutiennent également les soins palliatifs de façon indirecte; par exemple, la subvention d'équipe pour les questions liées aux dernières années de vie est une subvention de quatre ans de 2,8 millions de dollars visant à renforcer les capacités de recherche et à fournir des données probantes de grande qualité pour informer les professionnels de la santé et des services sociaux ainsi que les responsables des politiques.
Gouvernements provinciaux et territoriaux
Comme le décrit la carte ci-dessous, la plupart des gouvernements provinciaux et territoriaux possèdent des stratégies ou des politiques visant à améliorer les soins palliatifs. Les actions visant à améliorer les soins palliatifs peuvent prendre forme et s'appuyer sur les pratiques exemplaires en vigueur dans l'ensemble du pays afin d'aider à identifier des opportunités et à combler les lacunes. L'annexe B contient une description plus détaillée des programmes de soins palliatifs provinciaux et territoriaux et l'annexe C mentionne plusieurs pratiques exemplaires.
Carte des programmes et des politiques de soins palliatifs provinciaux et territoriaux
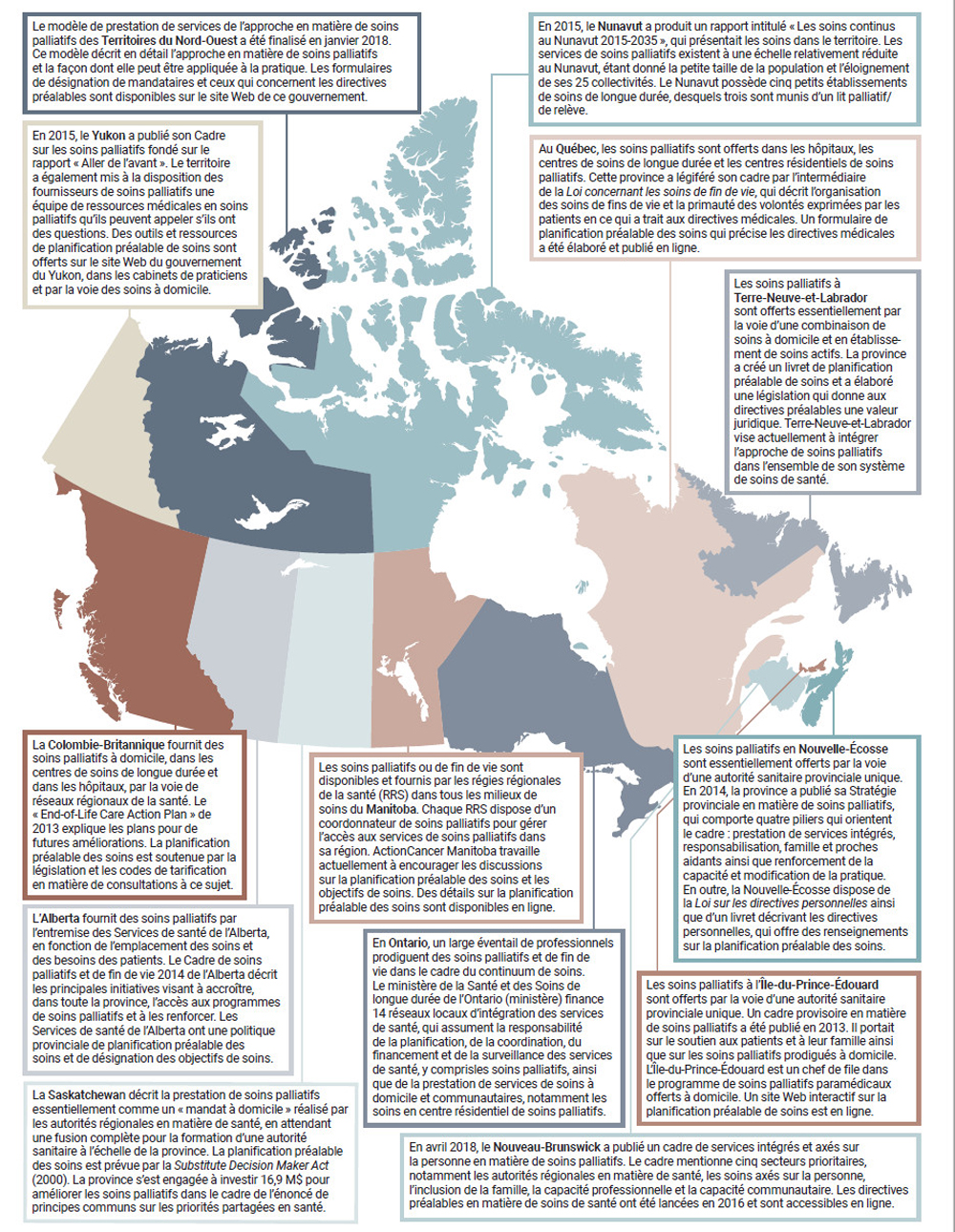
Équivalent textuel
L'image est une carte du Canada, chaque province et territoire étant mis en évidence par une couleur différente. Ci-dessous se trouve une brève description des soins palliatifs dans chaque province et territoire. Les descriptions sont les suivantes :
En 2015, le Yukon a publié son Cadre sur les soins palliatifs fondé sur le rapport « Aller de l'avant ». Le territoire a également mis à la disposition des fournisseurs de soins palliatifs une équipe de ressources médicales en soins palliatifs qu'ils peuvent appeler s'ils ont des questions. Des outils et ressources de planification préalable de soins sont offerts sur le site Web du gouvernement du Yukon, dans les cabinets de praticiens et par la voie des soins à domicile.
Le modèle de prestation de services de l'approche en matière de soins palliatifs des Territoires du Nord-Ouest a été finalisé en janvier 2018. Ce modèle décrit en détail l'approche en matière de soins palliatifs et la façon dont elle peut être appliquée à la pratique. Les formulaires de désignation de mandataires et ceux qui concernent les directives préalables sont disponibles sur le site Web de ce gouvernement.
En 2015, le Nunavut a produit un rapport intitulé « Les soins continus au Nunavut 2015-2035 », qui présentait les soins dans le territoire. Les services de soins palliatifs existent à une échelle relativement réduite au Nunavut, étant donné la petite taille de la population et l'éloignement de ses 25 collectivités. Le Nunavut possède cinq petits établissements de soins de longue durée, desquels trois sont munis d'un lit palliatif / de relève.
La Colombie-Britannique fournit des soins palliatifs à domicile, dans les centres de soins de longue durée et dans les hôpitaux, par la voie de réseaux régionaux de la santé. Le « End-of-Life Care Action Plan » de 2013 explique les plans pour de futures améliorations. La planification préalable des soins est soutenue par la législation et les codes de tarification en matière de consultations à ce sujet.
L'Alberta fournit des soins palliatifs par l'entremise des Services de santé de l'Alberta, en fonction de l'emplacement des soins et des besoins des patients. Le Cadre de soins palliatifs et de fin de vie 2014 de l'Alberta décrit les principales initiatives visant à accroître, dans toute la province, l'accès aux programmes de soins palliatifs et à les renforcer. Les Services de santé de l'Alberta ont une politique provinciale de planification préalable des soins et de désignation des objectifs de soins.
La Saskatchewan décrit la prestation de soins palliatifs essentiellement comme un « mandat à domicile » réalisé par les autorités régionales en matière de santé, en attendant une fusion complète pour la formation d'une autorité sanitaire à l'échelle de la province. La planification préalable des soins est prévue par la Substitute Decision Maker Act (2000). La province s'est engagée à investir 16,9 M$ pour améliorer les soins palliatifs dans le cadre de l'énoncé de principes communs sur les priorités partagées en santé.
Les soins palliatifs ou de fin de vie sont disponibles et fournis par les régies régionales de la santé (RRS) dans tous les milieux de soins du Manitoba. Chaque RRS dispose d'un coordonnateur de soins palliatifs pour gérer l'accès aux services de soins palliatifs dans sa région. ActionCancer Manitoba travaille actuellement à encourager les discussions sur la planification préalable des soins et les objectifs de soins. Des détails sur la planification préalable des soins sont disponibles en ligne.
En Ontario, un large éventail de professionnels prodigue des soins palliatifs et de fin de vie dans le cadre du continuum de soins. Le ministère de la Santé et des Soins de longue durée de l'Ontario (ministère) finance 14 réseaux locaux d'intégration des services de santé, qui assument la responsabilité de la planification, de la coordination, du financement et de la surveillance des services de santé, y compris les soins palliatifs, ainsi que de la prestation de services de soins à domicile et communautaires, notamment les soins en centre résidentiel de soins palliatifs.
Au Québec, les soins palliatifs sont offerts dans les hôpitaux, les centres de soins de longue durée et les centres résidentiels de soins palliatifs. Cette province a légiféré son cadre par l'intermédiaire de la Loi concernant les soins de fin de vie, qui décrit l'organisation des soins de fins de vie et la primauté des volontés exprimées par les patients en ce qui a trait aux directives médicales. Un formulaire de planification préalable des soins qui précise les directives médicales a été élaboré et publié en ligne.
En avril 2018, le Nouveau-Brunswick a publié un cadre de services intégrés et axés sur la personne en matière de soins palliatifs. Le cadre mentionne cinq secteurs prioritaires, notamment les autorités régionales en matière de santé, les soins axés sur la personne, l'inclusion de la famille, la capacité professionnelle et la capacité communautaire. Les directives préalables en matière de soins de santé ont été lancées en 2016 et sont accessibles en ligne.
Les soins palliatifs à l'Île-du-Prince-Édouard sont offerts par la voie d'une autorité sanitaire provinciale unique. Un cadre provisoire en matière de soins palliatifs a été publié en 2013. Il portait sur le soutien aux patients et à leur famille ainsi que sur les soins palliatifs prodigués à domicile. L'Île-du-Prince-Édouard est un chef de file dans le programme de soins palliatifs paramédicaux offerts à domicile. Un site Web interactif sur la planification préalable de soins est en ligne.
Les soins palliatifs en Nouvelle-Écosse sont essentiellement offerts par la voie d'une autorité sanitaire provinciale unique. En 2014, la province a publié sa Stratégie provinciale en matière de soins palliatifs, qui comporte quatre piliers qui orientent le cadre : prestation de services intégrés, responsabilisation, famille et proches aidants ainsi que renforcement de la capacité et modification de la pratique. En outre, la Nouvelle-Écosse dispose de la Loi sur les directives personnelles ainsi que d'un livret décrivant les directives personnelles, qui offre des renseignements sur la planification préalable des soins.
Les soins palliatifs à Terre-Neuve et Labrador sont offerts essentiellement par la voie d'une combinaison de soins à domicile et en établissement de soins actifs. La province a créé un livret de planification préalable de soins et a élaboré une législation qui donne aux directives préalables une valeur juridique. Terre-Neuve-et-Labrador vise actuellement à intégrer l'approche de soins palliatifs dans l'ensemble de son système de soins de santé.
Intervenants en soins palliatifs
Les personnes, les familles et les proches aidants sont les principaux intervenants dans toute discussion sur les soins palliatifs. Cependant, le Canada a également un certain nombre de solides organisations nationales et régionalesNote de bas de page 11 pourvues de mandats et de missions dans le but d'améliorer l'accès aux soins palliatifs. Elles sont des chefs de file dans ce domaine au Canada et reconnues à l'échelle internationale pour leur travail (voir l'annexe D pour une vue d'ensemble). Certaines des pratiques exemplaires de ces organisations sont mises en évidence dans l'ensemble du Cadre et beaucoup d'autres sont énumérées à l'annexe C.
Grâce aux contributions financières indiquées ci-dessus, les intervenants améliorent l'accès aux soins palliatifs de différentes façons, notamment les suivantes : en faisant la promotion des communautés bienveillantesNote de bas de page 12 (ACSP, Pallium Canada), en mettant au point des ressources et en formant les fournisseurs de soins de santé dans le domaine des compétences en soins palliatifs (Société canadienne des médecins de soins palliatifs [SCMSP], Pallium Canada), en faisant la promotion de la planification avancée des soinsNote de bas de page 13 (ACSP), en mettant au point des plates-formes numériques de transmission des connaissances et des ressources (Portail canadien en soins palliatifs, Carers Canada), en soutenant des études indépendantes sur les soins palliatifs et en faisant leur promotion (IRSC, Canadian Frailty Network [CFN]), en rassemblant les experts et en défendant les personnes atteintes d'une maladie limitant la qualité de vie, leurs familles et leurs proches aidants (Palliative Care Matters), La Coalition pour des soins de fin de vie de qualité du Canada [CSFVQC], le Partenariat canadien contre le cancer (PCCC). Bon nombre de ces organisations ont travaillé en étroite collaboration avec tous les ordres de gouvernement afin de fournir des commentaires et des orientations sur les activités et les programmes en matière de soins palliatifs ainsi que sur les consultations et la mise au point du Cadre.
Rôles et responsabilités des joueurs clés
Individus, familles et proches aidants
- Faire la promotion de leur bien-être et s'occuper de leurs proches (c.-à-d. les membres de leurs familles et leurs amis)
- Exprimer leurs points de vue / besoins / préférences pour orienter leurs propres plans de soins
- Participer activement à la vie de leur communauté et de la société au sens large au moyen d'un engagement communautaire (c.-à-d. communautés bienveillantes)Note de bas de page 14
- Être des acteurs du changement dans leurs collectivités et soutenir la vision, les principes et les résultats fixés dans le Cadre
Secteur à but non lucratif et bénévole
- Représenter efficacement le désir des personnes atteintes d'une maladie limitant la qualité de vie et leurs familles
- Créer des liens entre le gouvernement et la population
- Offrir un lieu de collaboration et d'échange de savoirs et de connaissances
- Aider les collectivités locales à mettre au point des politiques et des programmes qui conviennent à leurs besoins
- Jouer un rôle dans le rassemblement de groupes qui ont des intérêts communs et dans le renforcement de la capacité du système
- Soutenir la vision, les principes et les résultats du Cadre
Système de soins de santé / organisations
- Agir comme premier point de contact pour les personnes requérant des soins palliatifs
- Classer les soins de fin de vie et les plans de traitement en ordre de priorité selon les besoins et les préférences des personnes touchées et de leurs familles
- Adapter les plans de soins de façon à ce que les personnes et les proches aidants aient accès aux soins à l'endroit et au moment où ils en ont besoin
- Créer des liens entre les personnes atteintes d'une maladie limitant la qualité de vie et leurs familles et les ressources communautaires
- Le cas échéant, élaborer une politique clinique et en faire la promotion, mettre en place des pratiques exemplaires et créer des normes et des critères de mesure
- Le cas échéant, faciliter la prestation des services et le soutien (directement ou indirectement)
Communautés / organisations bienveillantes
- Être à l'écoute des besoins des personnes qu'elles desservent et défendre les personnes atteintes d'une maladie limitant la qualité de vie
- Soutenir la vision, les principes et les résultats du Cadre
Gouvernements
- Locaux
- Favoriser les soins à l'échelle locale et la propagation des communautés et des organisations bienveillantes
- Soutenir la vision, les principes et les résultats du Cadre
- Provinciaux / territoriaux
- Fournir des services de soins de santé et du soutien, directs ou indirects ainsi que déterminer les possibilités et les défis et y répondre au besoin
- Convoquer les groupes et faciliter un dialogue continu
- Encourager et soutenir les communautés dans leur réponse aux besoins locaux
- Établir les normes et légiférer pour atteindre les objectifs
- Le cas échéant, offrir du financement et de l'encadrement aux organisations du système de santé responsables de la prestation de services de soins palliatifs
- Le cas échéant, financer et gérer des programmes d'avantages particuliers (p. ex. programmes d'accès aux médicaments pour les soins palliatifs, etc.)
- Appuyer la création et l'échange de renseignements et de connaissances
- Fournir les ressources et le soutien nécessaire à l'augmentation de la capacité de prestation de soins palliatifs
- Favoriser l'essor d'une culture à la grandeur de la province ou du territoire qui promeut la vision, les principes et les résultats du Cadre
- Fédéral
- Transférer du financement aux provinces et territoires au moyen du Transfert canadien en matière de santé
- Gérer un transfert supplémentaire de 6 milliards de dollars aux provinces et aux territoires pour des investissements ciblés pour les soins à domicile, les soins communautaires et les soins palliatifs sur 10 ans (2017-2027)
- Soutenir et fournir des programmes et services (p. ex. les prestations de compassion et les prestations pour proches aidants de l'assurance-emploi, etc.)
- Fournir des services de soins de santé aux populations sous mandat fédéral, comme les Premières Nations, les Inuits et les Métis, les anciens combattants et les détenus sous responsabilité fédérale
- Soutenir les organisations pancanadiennes dont le mandat vise à améliorer la prestation de services dans des domaines ciblés (p. ex. PCCC, Inforoute Santé du Canada, etc.) et les partenaires (p. ex. IRSC, Agence canadienne des médicaments et des technologies de la santé [ACMTS], etc.)
- Élaborer et mettre en œuvre des politiques et établir des normes afin d'atteindre des objectifs, dans le cadre du rôle fédéral
- Assurer la cohésion de la collecte des données afin d'améliorer les données probantes ainsi que les décisions en matière de politiques et de programmes
- Soutenir la recherche par l'intermédiaire des IRSC, le transfert des connaissances par l'intermédiaire de la FCASS, la collecte des données et des renseignements par l'intermédiaire de l'ICIS
Le Cadre peut être utilisé par les organisations intéressées aux soins palliatifs afin de mettre au point de futurs politiques et programmes en matière de soins palliatifs.
Quel est le but du Cadre?
Selon l'Indice de la qualité de la mortNote de bas de page 15 de 2015, publié par l'Unité de renseignements de l'Economist, le Canada a glissé du 9ième au 11ième rang sur 80 pays selon la disponibilité, l'abordabilité et la qualité des soins palliatifs. Tandis que la disponibilité des soins palliatifs s'est améliorée depuis la première parution du rapport, vers 1970, de nombreux rapports ont identifié des lacunes récurrentes au niveau de l'accès et de la qualité des soins palliatifs au Canada. Il existe une différence et une variabilité considérables au niveau des soins palliatifs livrés dans l'ensemble du Canada. Cette situation est causée par la présence de 14 différents systèmes désignés à la fourniture de soins (13 juridictions provinciales et territoriales, en plus du gouvernement fédéral qui a la responsabilité des populations mandatées).
Reconnaissant l'état dynamique des soins palliatifs au Canada, le but du Cadre est de fournir un outil à tous les intervenants responsables des soins palliatifs, afin d'aider à façonner la prise de décision, le changement organisationnel et la planification à l'intérieur du contexte actuel. Avec le développement d'un Cadre commun, le gouvernement du Canada vise à soutenir la prise de décision en ce qui concerne les politiques et les programmes afin de s'assurer que les Canadiens ont la possibilité d'accéder à des soins palliatifs de haute qualité.
À propos des Cadres politiques...
Les Cadres politiques sont des outils polyvalents. Ils peuvent guider la prise de décisions, la définition des orientations futures, l'établissement de liens importants et l'harmonisation des politiques et des pratiques, à l'intérieur comme à l'extérieur de l'organisation. En bref, les Cadres politiques sont des avant-projets de ce que l'on cherche à bâtir, ou des feuilles de route traçant une voie à suivre.
Une Loi visant l'élaboration d'un cadre sur les soins palliatifs au Canada
En décembre 2017, le Parlement a adopté la Loi visant l'élaboration d'un cadre sur les soins palliatifs au CanadaNote de bas de page 16 (voir l'annexe E).
La Loi exige que la ministre de la Santé effectue des consultations avec les provinces et les territoires ainsi que les fournisseurs de soins palliatifs, afin d'orienter l'élaboration d'un cadre. Le gouvernement du Canada a reconnu la complexité des soins palliatifs, et conformément à la stratégie axée sur la personne, le processus de consultation a été élargi afin d'inclure les personnes atteintes d'une maladie limitant la qualité de vie, les familles et les proches aidants, les populations mal desservies, les organisations non gouvernementales, les fournisseurs de soins de santé et les chercheurs afin de favoriser le façonnement du Cadre.
Élaboration du Cadre
En mai 2018, Santé Canada a lancé un vaste processus de consultation à volets multiples, conçu pour atteindre les Canadiens, les fournisseurs de soins de santé, les proches aidants, les personnes atteintes d'une maladie limitant la qualité de vie et les experts en la matière. Le processus utilisait différentes plates-formes et différents réseaux pour atteindre les personnes dans l'ensemble du pays :
- Une plate-forme de discussion en ligne comprenant des discussions modérées couvrait la définition des soins palliatifs, les soins axés sur la personne et la famille, la planification préalable des soins, les problèmes d'accès pour les personnes qui font face à des obstacles particuliers, le soutien aux proches aidants, à la perte et au deuil ainsi que l'engagement communautaire.
- Un groupe de référence fédéral-provincial-territorial a transmis des renseignements sur les politiques et les programmes existants et prévus en matière de soins palliatifs dans l'ensemble du pays.
- Un Groupe de travail interministériel regroupant des ministères et des agences fédérales présentant un intérêt particulier pour les soins palliatifs, y compris les ministères de la Citoyenneté, de l'Immigration et des Réfugiés, Services correctionnels Canada, Services aux Autochtones Canada, Emploi et Développement social Canada, l'Agence de la santé publique du Canada et Anciens Combattants, a transmis des renseignements sur leurs programmes et leurs services.
- Vingt-quatre discussions bilatérales et groupes de consultation ont eu lieu avec les intervenants clés représentant des populations précises qui font face à des obstacles en matière d'accès aux soins palliatifs (comme les bébés périnatals, les nourrissons, les enfants, les adolescents, les jeunes adultes, les itinérants, les membres de la communauté lesbienne, gaie, bisexuelle, de bispiritualité (LGBTQ2), etc.), d'autres ministères du gouvernement (surtout ceux pourvus de mandats de prestations de services), des partenaires du portefeuille de la santé, tels que l'IRSC et des organisations pancanadiennes, telles que le FCASS et le PCCC.
- Deux tables rondes avec des personnes atteintes d'une maladie limitant la qualité de vie ainsi que les familles d'enfants ayant reçu des soins palliatifs ont eu lieu en septembre 2018.
- Une réunion en personne avec des intervenants, y compris des personnes atteintes d'une maladie limitant la qualité de vie, des proches aidants, des fournisseurs de soins palliatifs et des experts ainsi que des représentants de plusieurs provinces et territoires a eu lieu afin de discuter des résultats de la consultation et de formuler des commentaires sur les éléments du Cadre en septembre 2018.
Ces consultations ont été essentielles à la mise au point du Cadre sur les soins palliatifs au Canada.
Peuples autochtones du Canada
Les représentants des peuples autochtones du Canada ont été clairs sur l'importance des soins palliatifs adaptés à leur culture pour leurs communautés. Santé Canada et les organisations autochtones nationales ont entamé et poursuivront une discussion sur l'engagement dirigé par les autochtones en vue de l'élaboration d'un cadre fondé sur les distinctions sur les soins palliatifs pour les peuples autochtones, reflétant les spécificités et priorités uniques des Premières Nations, des Inuits et la Nation Métis.
PARTIE II - Cadre sur les soins palliatifs au Canada
Le Cadre reflète une vision commune des soins palliatifs afin de s'assurer que les Canadiens profitent de la meilleure qualité de vie possible jusqu'à la fin de la vie.
Vision
Tous les Canadiens sont affectés par les problématiques touchant les soins de fin de vie, soit eux-mêmes ou quelqu'un qu'ils connaissent. Notre vision est que tous les Canadiens atteints d'une maladie limitant la qualité de vie puissent atteindre le plus haut niveau de qualité de vie jusqu'à la fin de la vie.
Le Cadre comprend trois objectifs principaux :
- Clarifier ce que nous, en tant que Canadiens, essayons d'accomplir, comment nous y parviendrons et quels devraient être les différents rôles et responsabilités des participants;
- Harmoniser les activités au sein des différents ordres gouvernementaux et entre eux, harmoniser les travaux entre les gouvernements et les autres intervenants, et assurer l'harmonisation et l'uniformité des politiques;
- Influencer et guider les efforts des pouvoirs publics, des fournisseurs de soins de santé et des organisations non gouvernementales en vue d'améliorer les soins palliatifs pour les Canadiens, ainsi que fournir une orientation générale pour guider la planification et la prise de décisions collectives.
Le Cadre contient les sections suivantes :
- Principes directeurs
- Objectifs et priorités relatives à :
- La formation et l'éducation aux soins palliatifs des fournisseurs de soins de santé et des proches aidants
- les mesures visant à soutenir les fournisseurs de soins palliatifs et les proches aidants
- la recherche et la collecte de données sur les soins palliatifs
- les mesures visant à faciliter l'accès équitable aux soins palliatifs dans l'ensemble du Canada
- Notre Succès
- Schéma du Cadre
Une belle mort est une partie importante d'une belle vie.
Amy Albright
Université de l'Alabama
Société des bénéfices psychologiques
Principes directeurs
Dans le souci d'apporter plus de clarification et de cohérences dans nos conversations à propos des soins palliatifs au Canada, le Cadre énonce dix Principes directeurs. Ces principes ont été élaborés en consultation avec des personnes vivant avec une maladie limitant la qualité de vie, des proches aidants, les provinces et les territoires et d'autres intervenants, et sont considérés comme essentiels à la prestation des soins palliatifs de haute qualité au Canada. Ils devraient être considérés et reflétés dans la conception et la prestation des programmes et des politiques de soins palliatifs.
Les soins palliatifs sont des soins axés sur la personne et la famille
Les soins palliatifs respectent les besoins, les préférences et les valeurs du bénéficiaire, de sa famille et des proches aidants, et y sont adaptés. Une bonne communication les favorise. Les personnes et leur famille ont des préférences personnelles et sont plus ou moins à l'aise de discuter du processus de fin de vie, de la mort et de sa planification.
La mort, mourir, la perte et le deuil font partie de la vie
Une transformation culturelle de la façon dont nous parlons de la mort et du mourant est nécessaire pour favoriser l'acceptation et la compréhension des soins palliatifs et des répercussions positives qu'ils peuvent entraîner sur la vie des gens. L'intégration des soins palliatifs à un stade précoce d'une maladie limitant la qualité de vie favorise cette transformation culturelle étant donné qu'elle soutient les discussions significatives entre les personnes atteintes, leurs familles et leurs proches aidants à propos des soins conformes à leurs valeurs et préférences.
Les proches aidants sont à la fois des prestataires et des récipiendaires de soins
Étant donné leur rôle unique dans le soutien des personnes et des familles, les proches aidants ont le respect de l'équipe de soins de santé en ce qui concerne leur connaissance des préférences et des besoins de la personne atteinte d'une maladie limitant la qualité de vie en matière de soins. Les soins palliatifs comprennent la santé et le bien-être des proches aidants ainsi que du soutien pour le chagrin ou le deuil.
Les soins palliatifs sont intégrés et holistiques
Les soins palliatifs sont intégrés à d'autres formes de soins (comme la prise en charge d'une maladie chronique) tout au long de la trajectoire des soins et d'un fournisseur à l'autre. Les services sont prodigués dans un grand éventail de milieux (p. ex. à domicile, dans les établissements de soins de longue durée et les centres d'hébergement, dans les hôpitaux, dans les refuges pour sans-abri, dans les centres communautaires et en prison). Ils sont holistiques, puisqu'ils visent à combler l'ensemble de l'éventail des besoins d'une personne et de sa famille (p. ex. physiques, psychosociaux, spirituels et pratiques) à tous les stades d'une maladie chronique évolutive. Ils nécessitent des systèmes de données partagées ou normalisées afin de coordonner les soins pendant les transitions d'un milieu ou d'un fournisseur à un autre.
L'accès aux soins palliatifs est équitable
Les Canadiens atteints d'une maladie limitant la qualité de vie ont un accès équitable aux soins palliatifs, quels que soient le milieu de soins ou les caractéristiques de la personne, notamment, sans toutefois s'y limiter :
- Maladie(s)
- Âge
- Statut autochtone du Canada
- Religion ou spiritualité
- Langue
- Statut légal, en ce qui concerne la citoyenneté ou l'incarcération
- Sexe, orientation sexuelle ou identité de genre
- État matrimonial ou situation familiale
- Race, culture, origine ethnique ou pays d'origine
- Situation économique ou d'hébergement
- Emplacement géographique
- Niveau de capacités physique, mentale et cognitive
Une stratégie palliative en matière de soins nécessite de l'adaptabilité, de la flexibilité et de l'humilité de la part des fournisseurs de soins de santé et du système de soins de santé, afin d'obtenir une compréhension commune des besoins de chaque personne.
Les soins palliatifs reconnaissent la diversité du Canada et de ses habitants et y accordent de la valeur
Le Canada est un pays diversifié. Notre population comprend une myriade d'origines ethniques, de langues, de cultures et de modes de vie. Même si la diversité est une caractéristique naturelle de chaque société, l'inclusion est un choix. Tout comme nous, Canadiens, nous nous targuons de valoriser notre diversité et d'être inclusifs, les soins palliatifs reconnaissent la diversité du Canada et encouragent l'adoption de l'inclusion, en accordant une attention particulière au fait de s'assurer que les populations mal desservies sont prises en considération étant donné que nous aspirons à un accès universel aux soins palliatifs.
Les services de soins palliatifs sont valorisés, compris et reçoivent les ressources adéquates
Les soins palliatifs aident à déterminer les besoins physiques, psychosociaux, émotionnels et spirituels d'une personne ainsi qu'à les combler, en particulier lorsqu'ils sont associés à une planification préalable des soins. Ils permettent également d'éviter des mesures dispendieuses et inefficaces qui ne contribuent pas à améliorer la qualité de vie d'une personne. L'utilisation appropriée de la technologie, des modèles d'engagement communautaire et de l'éducation du public fait partie intégrante de la prestation des soins palliatifs.
Les soins palliatifs sont de grande qualité et fondés sur des données probantes
Les décisions en matière de programmes et de politiques sur les soins palliatifs s'appuient sur des données probantes pertinentes. Par conséquent, la recherche et la collecte de données doivent être adéquatement soutenues pour établir et valider une base de données probantes nécessaire aux décisions en matière de politiques et à la planification des programmes.
Les soins palliatifs améliorent la qualité de vie
Les soins palliatifs réduisent la souffrance et améliorent la qualité de vie des personnes atteintes d'une maladie limitant la qualité de vie et de leurs familles. Les soins palliatifs conviennent aux personnes de tous âges, peu importe leur maladie limitant la qualité de vie ou le stade de cette dernière. Ils comprennent du soutien pour la famille et les autres proches aidants, y compris au cours de leur processus de chagrin et de deuil. Une stratégie palliative en matière de soins peut être offerte par une grande variété de fournisseurs de soins de santé et de bénévoles dans n'importe quel milieu.
Les soins palliatifs sont une responsabilité partagée
Au Canada, la prestation des soins palliatifs est une responsabilité partagée par l'ensemble des Canadiens. Le présent Cadre encourage toutes les personnes, en leurs qualités respectives, à collaborer pour atteindre les objectifs établis dans le présent Cadre sur les soins palliatifs au Canada.
Objectifs et priorités
Les priorités et les objectifs suivants ont été conçus en consultation avec les personnes vivant avec une maladie limitant la qualité de vie, leurs familles, les proches aidants, les provinces et les territoires, les autres ministères du gouvernement fédéral, et les intervenants. Ils ont été conçus afin d'orienter les mesures à court (1-2 ans), moyen (2-5 ans) et à long termes (5-10 ans) pour atteindre une vision commune des soins palliatifs.
Étant donné la nature complexe et intersectorielle des soins palliatifs, aucune partie ne peut assumer la responsabilité de l'ensemble de ces priorités. Leur responsabilité doit être assumée par toutes les personnes qui participent aux soins palliatifs, y compris les personnes atteintes d'une maladie limitant la qualité de vie, les proches aidants, tous les ordres de gouvernement, les collectivités, les organisations sans but lucratif, les fournisseurs de soins de la santé, le secteur bénévole et tous les Canadiens.
Différentes organisations / institutions peuvent choisir de mettre en œuvre une ou plusieurs des priorités suivantes, et le faire conformément à leur processus afin d'établir des priorités. Le délai sur lequel s'étendent ces priorités varie en fonction de la personne ou de l'organisation / institution qui les met en œuvre.
Dans le Cadre, des actions sont proposées dans les quatre domaines prioritaires suivants :
- Formation et éducation aux soins palliatifs pour les fournisseurs de soins de santé et les proches aidants;
- Mesures visant à soutenir les fournisseurs de soins palliatifs et les proches aidants;
- Recherche et collecte de données sur les soins palliatifs;
- Mesures visant à fournir un accès équitable aux soins palliatifs dans l'ensemble du Canada.
Formation et éducation aux soins palliatifs pour les fournisseurs de soins de santé et les proches aidants
Un effectif robuste et qualifié est essentiel à la prestation durable future des soins palliatifs. Il existe de nombreuses possibilités pour améliorer la formation des fournisseurs des soins de santé, des proches aidants et des bénévoles, ainsi que certaines pratiques prometteuses qui peuvent être élargies pour combler ce besoin. Les priorités suivantes se réfèrent aux programmes de formation et d'éducation aux soins palliatifs à l'intention des professionnels de la santé et les prestataires de soins informels (proches aidants, bénévoles).
- Objectif à court terme : détermination des besoins en matière de formation et d'éducation des fournisseurs de soins de santé et des proches aidants
- Objectif à moyen terme : accès des fournisseurs de soins palliatifs à des programmes de formation et d'éducation ainsi qu'aux outils nécessaires pour favoriser l'atteinte des objectifs des personnes et de leurs proches aidants
- Objectifs à long terme : capacité accrue de l'ensemble des fournisseurs de soins de santé qui sont en mesure d'offrir des soins de qualité, et un soutien adéquat aux proches aidants en vue de s'acquitter de leur rôle
Priorités :
- Placer les personnes ainsi que leurs familles et leurs proches aidants au centre de la formation en soins palliatifs, s'assurer du respect de leur diversité culturelle dans l'élaboration de nouveaux outils et de nouvelles ressources, y compris la prise en compte des besoins propres à l'âge
- Travailler avec les peuples autochtones pour élaborer et diffuser des lignes directrices sur les compétences culturelles obligatoires
- Travailler avec des organismes qui desservent des populations mal desservies afin d'élaborer et de diffuser la formation sur les compétences en vue de fournir des soins appropriés à ces populations
- Faire la promotion des programmes d'éducation existants ou créer de nouveaux programmes d'éducation agréés et normalisés à l'échelle nationale pour toutes les disciplines de la santé
- Élaborer des compétences fondamentales à l'échelle nationale pour les spécialistes en soins palliatifs et tous les autres fournisseurs de soins de santé, y compris les fournisseurs non réglementés, comme les préposés aux services de soutien à la personne, etc., dans le but de doter les futurs fournisseurs de soins de santé des compétences et des aptitudes fondamentales pour la prestation des services de soins palliatifs adaptés aux besoins de la population desservie
- Appuyer la création de cours obligatoires en soins palliatifs dans le programme de formation de premier cycle des professionnels de la santé
- Explorer les modèles de pratiques exemplaires qui intègrent de la formation et de l'éducation en soins palliatifs pour les équipes interdisciplinaires et d'autres proches aidants (p. ex. le personnel de soutien, les bénévoles, etc.), y compris les aptitudes à communiquer et la formation en plaidoirie comme compétences fondamentales
- S'assurer que l'ensemble de la formation et de l'éducation tient compte du continuum de soins dans tous les milieux
- Investir dans la mise au point d'outils et de ressources pour s'assurer de l'accès et de la durabilité des programmes de formation
- Mettre au point une campagne de sensibilisation à l'intention de tous les domaines de la santé afin d'améliorer la sensibilisation et la compréhension des bienfaits de l'intégration précoce des soins palliatifs dans les plans de traitement
Le simple fait de connaître les options est souvent l'obstacle le plus important à la réception d'aide... La sensibilisation au soutien pour le deuil est (également) très importante.
- Soignant faisant partie de la famille
Encadrés sur les meilleures pratiques : ils seront ajoutés en marge de chaque page pertinente des quatre Objectifs et priorités.
Pratiques exemplaires en matière de formation et d'éducation aux soins palliatifs pour les fournisseurs de soins de santé et les proches aidants
Les essentiels de l'approche palliative (LEAP) Les cours LEAP de Pallium Canada, outils en matière de soutien et de décisions cliniques ainsi que des trousses à outils fournissant aux apprenants les compétences de base essentielles de la stratégie des soins palliatifs.Ressources du curriculum de sciences infirmières de l'Association canadien des écoles de sciences infirmières - Ressources d'enseignement et d'apprentissage sur les soins palliatifs et de fin de vie à l'intention des éducateurs en sciences infirmières.
Cadre sur les compétences en soins palliatifs de la Nouvelle-Écosse
Compétences communes et propres à une discipline pour les professionnels de la santé et les bénévoles qui prennent soin de personnes atteintes d'une maladie limitant la qualité de vie et leurs familles dans tous les milieux de soins.
Mesures visant à soutenir les fournisseurs de soins palliatifs et les proches aidants
Même si de nombreux soutiens novateurs sont présents dans l'ensemble du Canada, on ignore souvent leur existence et comment en profiter. L'accroissement de la sensibilisation du public à ces ressources et aux bienfaits des soins palliatifs en général serait avantageux pour les fournisseurs de soins palliatifs, ainsi que pour leurs patients, clients et d'autres éléments du système de soins de santé. Une meilleure compréhension des programmes existants aide à déterminer les lacunes et à stimuler l'innovation pour les combler.
- Objectif à court terme : la nécessité d'un soutien pour les fournisseurs de soins palliatifs et les proches aidants est identifiée, en tenant compte des souhaits et des besoins des personnes atteintes d'une maladie limitant la qualité de vie
- Objectifs à moyen terme : les proches aidants et les fournisseurs de soins palliatifs connaissent et ont accès au soutien qu'Ils ont besoin afin d'atteindre les objectifs de la personne et de ses proches aidants; sensibilisation accrue aux soins palliatifs, et adoption de la planification préalable des soins et des directives préalables des soins
- Objectifs à long terme : les Canadiens et les proches aidants comprennent et planifient leurs soins palliatifs et élaborent des plans préalables de soins
Priorités :
- Inclure une évaluation du proche aidant pour comprendre les besoins uniques et la capacité de chaque proche aidant
- Explorer les modèles efficaces de processus uniformes qui garantissent la participation des membres de la famille à la planification des soins et aux décisions pertinentes en matière de soins
- Faire la promotion de l'utilisation de la technologie pour améliorer la communication entre les fournisseurs de soins palliatifs spécialisés et les fournisseurs de soins communautaires, y compris les proches aidants
- Déterminer la façon d'établir un accès équitable aux services et au soutien en matière de deuil
- Renforcer davantage les capacités en soins communautaires (p. ex. en favorisant le mouvement de communautés bienveillantes) afin d'alléger la pression sur les systèmes de soins de santé et les proches aidants
- S'assurer que le soutien et les services sont adaptés à la culture et offerts dans les deux langues officielles
- Élaborer des campagnes locales de sensibilisation du public afin d'informer les proches aidants du soutien et des services auxquels ils ont accès
Pratiques exemplaires en matière de mesures visant à soutenir les fournisseurs de soins palliatifs et les proches aidants
Portail canadien en soins palliatifs
Site Web fournissant des renseignements, une fonction interactive « Consulter un professionnel », et des vidéos sur « Vivre ma culture », « La voix des Autochtones » et les tâches de proche aidant.
MyGrief.ca et DeuilDesEnfants.ca
Ressources gratuites en ligne en matière de perte et de deuil. Mises au point par une équipe d'experts en deuil à l'échelle nationale et internationale en collaboration avec des personnes ayant connu une perte significative.
Boussole du proche aidant
Conseils et outils pour aider les proches aidants à assumer leurs responsabilités, y compris la communication et la prise de décision, la navigation dans le système de soins de santé ainsi que les questions financières et juridiques.
Recherche et collecte de données sur les soins palliatifs
La recherche et la collecte de données soutenues sont essentielles à l'amélioration continue et à long terme des soins palliatifs. Des données probantes sont nécessaires pour combler les lacunes en matière de connaissances, surmonter les obstacles actuels et entraîner des pratiques novatrices efficaces. Finalement, l'amélioration de la collecte de données et de la recherche augmentera la qualité de vie de l'ensemble des Canadiens atteints d'une maladie limitant la qualité de vie ainsi que de leurs familles et proches aidants, en fournissant les données et la preuve pour stimuler les améliorations et le soutien des nouveaux modèles et des nouvelles stratégies en matière de soins.
Lorsque l'état des soins palliatifs financés publiquement est compris, les planificateurs des systèmes de santé peuvent identifier les lacunes au niveau des services et développer des stratégies pour améliorer les soins.
Access to Palliative Care in Canada CIHI, 2018
- Objectif à court terme : la détermination des lacunes existantes en matière de recherche et de collecte de données
- Objectifs à moyen terme : la réalisation, la mise en pratique et la promotion de recherches ainsi que la planification et la communication d'activités de collecte de données, conformément aux objectifs des politiques
- Objectif à long terme : la mise en œuvre de recherches, d'activités de collecte de données et de pratiques exemplaires pour orienter et soutenir les décisions stratégiques et gouvernementales en matière de soins palliatifs
Priorités en matière de recherche :
- Développer une base de données probantes sur les aspects non médicaux des soins palliatifs pour faire la promotion de services complets de soins palliatifs, qui comprennent du soutien psychosocial et spirituel
- Faire la promotion des réseaux de recherche nouveaux et existants ainsi que d'autres processus collaboratifs, qui valorisent la recherche quantitative et qualitative
- Développer des modèles économiques et des méthodologies permettant d'intégrer davantage les soins palliatifs dans les milieux de soins à domicile et de longue durée
- Faire la promotion de modèles de soins dans lesquels les professionnels de soins de santé primaires (p. ex. omnipraticiens ou infirmières et infirmiers praticiens) prodiguent la plupart des soins et du soutien permanents, en ne consultant les spécialistes en soins palliatifs qu'au besoin
- Mettre à profit le travail existant (c.-à-d. Cadre pancanadien pour la recherche sur les soins palliatifs et de fin de vie et ses trois grands volets : Transformation des modèles de soins, soins centrés sur le patient et la famille, et assurance de l'équité)
- Disséminer de nouvelles données probantes
- S'assurer de la mise en œuvre des pratiques exemplaires dans l'ensemble des systèmes de soins de santé
- Bâtir en s'appuyant sur l'expertise actuelle et explorer des mécanismes pour continuer à renforcer la capacité dans tous les aspects de la recherche sur les soins palliatifs au moyen d'une stratégie multidisciplinaire qui crée de nouvelles connaissances, comble les lacunes et améliore les pratiques en matière de soins
Priorités en matière de données :
- Développer et faire la promotion de l'utilisation de résultats normalisés signalés par la personne et la famille et de mesures de l'expérience ainsi que d'outils de dépistage et d'évaluation dans l'ensemble des milieux
- Développer des indicateurs précis en matière de soins palliatifs, y compris des approches fondées sur la distinction
- Collaborer avec les concepteurs de sondages à l'échelle nationale et internationale pour ajouter des questions sur les soins palliatifs, y compris des renseignements sur les soins communautaires et les communautés bienveillantes (p. ex. le recensement, l'Enquête sur la santé dans les collectivités canadiennes, l'Enquête sociale générale, etc.)
- Utiliser les grandes sources de données existantes à plus d'une fin et établir des liens entre les bases de données afin d'améliorer l'efficience de la collecte et de l'analyse des données
- Améliorer la collecte des données sur l'adoption et l'uniformité des plans préalables des soins, axée sur l'endroit et le mode d'utilisation ainsi que sur les utilisateurs les plus fréquents
Pratiques exemplaires en matière de mesures visant à améliorer la recherche et la collecte de données sur les soins palliatifs
Institut canadien d'information sur la santé
Le rapport Accès aux soins palliatifs au Canada de 2018 de l'ICIS constitue la base de ce que nous savons de la prestation des soins palliatifs, dans tous les milieux, au cours de la dernière année de la vie.
Cadre pancanadien pour la recherche sur les soins palliatifs et de fin de vie (Alliance canadienne pour la recherche sur le cancer, 2017)
Ce Cadre vise à renforcer la capacité afin de satisfaire aux besoins non comblés et d'élargir la portée de la recherche sur les soins palliatifs pour le futur.
Amélioration des soins de fin de vie et de la planification préalable des soins
Le Canadian Frailty Network soutient un programme de recherche sur la planification et la prise de décision en matière de soins de fin de vie afin d'améliorer les soins des adultes plus âgés atteints de fragilité, de leurs familles et de leurs proches aidants.
Mesures visant à favoriser un accès équitable aux soins palliatifs dans l'ensemble du Canada
L'un des défis constant à l'accès à des soins palliatifs de qualité provient du manque de fournisseurs spécialisés de soins palliatifs au Canada. Cependant, tous ceux qui reçoivent des soins palliatifs ne nécessitent pas nécessairement de soins hautement spécialisés. En fait, la majorité d'entre eux peuvent recevoir des soins palliatifs de haute qualité par l'intermédiaire de leurs proches aidants, des médecins de famille, des infirmières et infirmiers, des infirmières et infirmiers praticiens, des travailleurs sociaux, des préposés aux services de soutien, des bénévoles et des membres de la communauté.
Le diagramme suivant est un modèle conceptuel du niveau de soins nécessaires à une personne atteinte d'une maladie limitant la qualité de vie, conformément à la participation du fournisseur de soins de santé. La base du triangle représente la majorité des personnes recevant des soins palliatifs, qui nécessitent des soins spécialisés minimes, et dont les symptômes peuvent être gérés efficacement, à la maison ou dans différents endroits dans la communauté, par leurs équipes de soins de santé primaires, leurs proches aidants et le soutien communautaire. Ceux à la base du triangle peuvent bénéficier d'une « stratégie palliative en matière de soins », qui intègre des éléments fondamentaux des soins palliatifs dans les soins prodigués par des non-spécialistes. En raison de l'augmentation de la complexité des besoins, les fournisseurs de soins de santé se spécialisent davantage, mais le nombre de personnes nécessitant ce degré de soins est moindre. Cette minorité de personnes au sommet du triangle nécessite les compétences de spécialistes en soins palliatifs, qui sont souvent prodigués à l'hôpital ou dans des centres de soins palliatifs.
Besoins de la personne vs participation relative de la main-d'œuvre
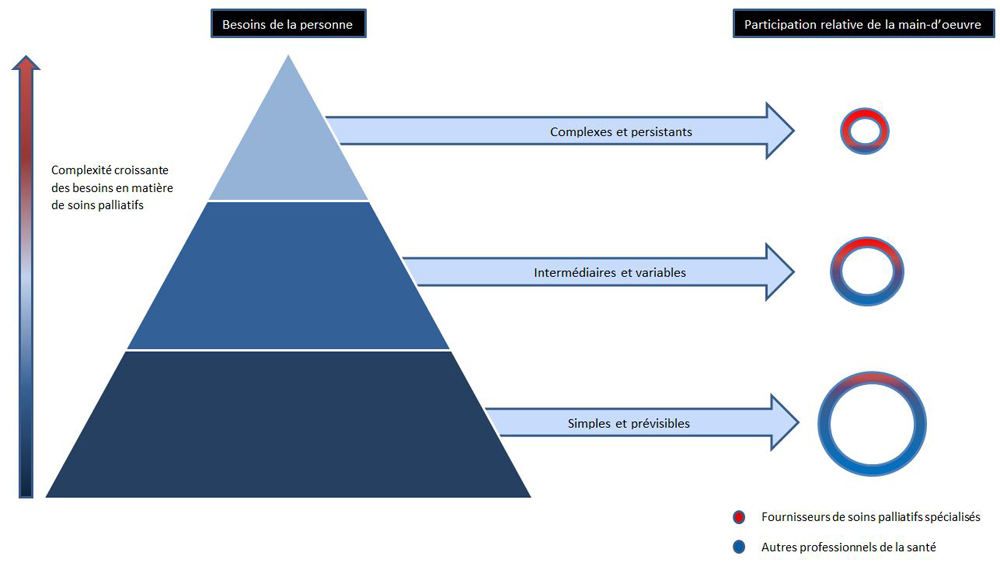
Figure créée par Palliative Care Australia, pour les Lignes directrices relatives à l'élaboration de services de soins palliatifs, janvier 2018. Elle a été aimablement transmise à Santé Canada pour le Cadre sur les soins palliatifs au Canada.
Équivalent textuel
Un diagramme montre six ensembles de figures côte à côte.
Premièrement, à gauche complètement, se trouve une flèche verticale pointant vers le haut divisée, de bas en haut, en trois tiers égaux. Deuxièmement, à la droite de la flèche, se trouve un triangle pointant vers le haut divisé, de bas en haut, en trois tiers égaux. Troisièmement, à la droite du triangle, se trouve un ensemble de trois flèches horizontales superposées pointant vers la droite, chacune partant du milieu de chacun des tiers du triangle. Quatrièmement, à la droite des trois flèches, se trouve un ensemble de trois cercles superposés de taille différente dont le centre de chaque cercle est blanc. Le plus gros cercle est en bas, le moyen cercle est au centre et et le plus petit cercle est au sommet. Cinquièmement, au-dessus du triangle se trouve un rectangle et au-dessus des cercles se trouve un autre rectangle. Sixièmement, à la base de se diagramme se trouve deux cercles miniatures superposés. Le petit cercle rouge indique l'utilisation prépondérante des spécialistes en soins palliatifs. Le petit cercle bleu indique l'utilisation prépondérante des autres professionnels de la santé.
À gauche complètement, la flèche est libellée à sa droite par les mots suivants : « Complexité croissante des besoins en soins palliatifs ». La flèche est divisée en trois couleurs, soit rouge au tiers supérieur, bleu royale au tiers central et bleu foncée au tiers inférieur. Le triangle, à la droite de la flèche, est divisé en trois couleurs, soit bleu pâle au tiers supérieur, bleu royale au tiers central et bleu foncée au tiers inférieur. Les trois flèches, à la droite du triangle, sont bleu pâles. Au centre de la première flèche du haut se trouve le libellé « Complexes et persistants ». Au centre de la flèche du centre se trouve le libellé « Intermédiaire et variables ». Au centre de la flèche du bas se trouve le libellé « Simples et prévisibles ».Chacun des trois cercles à droite des flèches sont divisés en deux couleurs, soit rouge à la moitié supérieure, bleu royale à la moitié inférieure selon l'importance des fournisseurs de soins palliatifs spécialisés ou des autres professionnels de la santé. Le cercle supérieur contiendra plus de rouge tandis que le cercle central contiendra une moitié égale de rouge et de bleu, tandis que le cercle inférieur contiendra plus de bleu. Finalement le rectangle au-dessus du triangle est noir. Il est libellé « Besoins de la personne » et le rectangle au-dessus des cercles est libellé « Participation relative de la main-d'œuvre ».
Des soins simples et prévisibles nécessitent environ 25% des fournisseurs de soins palliatifs spécialisés et 75% des autres professionnels de la santé. Les soins intermédiaires et variables nécessitent une répartition égale de fournisseurs de soins palliatifs spécialisés et d'autres professionnels de la santé. Les soins complexes et persistants nécessitent 75% des fournisseurs de soins palliatifs spécialisés et 25% des autres professionnels de la santé.
Ce modèleNote de bas de page 17 nécessite que les fournisseurs non spécialistes de soins de santé soient dotés de compétences de base en soins palliatifs et de la capacité d'avoir accès à des spécialistes pour des conseils, des consultations et l'aiguillage des patients, si nécessaire. Ceci s'aligne avec les autres modèles de soins qui sont déjà fournis au Canada où les fournisseurs de soins primaires et les spécialistes travaillent ensemble dans divers domaines, tels que les soins prodigués aux personnes atteintes de troubles cardiaques ou du cancer.
La consolidation de ces compétences chez les fournisseurs non spécialistes de soins de santé permettrait à l'ensemble des Canadiens d'avoir accès aux soins palliatifs dans le cadre de soins primaires. Cette stratégie permet également une participation plus active de la collectivité, des familles et des proches aidants. La combinaison de ce modèle avec des mouvements, comme les communautés bienveillantes, constituerait une étape importante vers une couverture complète et l'accès à du soutien pour améliorer la qualité de vie jusqu'à la fin de la vie. De plus, elle permet une utilisation plus efficace des ressources de santé et permet à la personne atteinte d'une maladie limitant la qualité de vie de demeurer dans le milieu de son choix aussi longtemps que possible (p. ex. des soins à domicile ou des soins communautaires).
Les obstacles à l'accès sont complexes et sont observés dans tous les milieux, que ce soit dans les milieux urbains denses ou les régions rurales et éloignées du Canada. De nombreux Canadiens ont de la difficulté à avoir accès à des soins palliatifs de grande qualité en raison du problème de capacité du système, d'un manque de compréhension des bienfaits des soins palliatifs au sein des professionnels de la santé et du public ainsi que de la diversité géographique et démographique (p. ex. l'âge, le sexe, la culture, etc.).
- Objectif à court terme : les pratiques exemplaires et les obstacles en matière d'accès uniforme aux soins palliatifs sont identifiés
- Objectifs à moyen terme : les mécanismes pour favoriser un accès uniforme sont proposés et les obstacles sont surmontés; et les mesures harmonisées avec le Cadre sont prises à différents échelons (p. ex. les gouvernements, les intervenants, les proches aidants et les collectivités) afin d'améliorer les soins palliatifs et de favoriser l'atteinte des objectifs des personnes atteintes d'une maladie limitant la qualité de vie
- Objectifs à long terme : l'ensemble des personnes atteintes d'une maladie limitant la qualité de vie, et leurs proches aidants, bénéficient d'une approche en matière de soins palliatifs où tous les joueurs coopèrent pour favoriser l'atteinte des objectifs des personnes tout au long du continuum de soins
Priorités :
- Explorer des modèles de « navigateurs patients (et proches aidants) » pour favoriser l'adoption d'un point de contact unique pour les personnes, leurs familles et les proches aidants ayant accès au système de soins de santé. Cet aspect revêt une importance particulière pour les personnes présentant des déficiences cognitives (p. ex. l'Alzheimer) étant donné que leur maladie les empêche graduellement de naviguer de façon autonome dans le système de soins de santé
- Favoriser l'accès des consultations téléphoniques et électroniques (en tout temps) avec des équipes interdisciplinaires de soins palliatifs pour les personnes, les familles et les proches aidants afin de réduire les visites à l'hôpital et de soutenir les personnes préférant demeurer à la maison le plus longtemps possible
- Cartographier à l'échelle nationale et locale les services et le soutien en matière de soins palliatifs afin de mettre en lumière ceux qui sont accessibles, mais inconnus, et de déterminer les lacunes existantes
- Effectuer des campagnes de sensibilisation pour faire la promotion des services existants déterminés ci-dessus et, de façon plus générale, des bienfaits de l'intégration précoce des soins palliatifs afin d'améliorer la qualité de vie des personnes atteintes d'une maladie limitant la qualité de vie ainsi que celle de leurs familles et des proches aidants
- Lancer des discussions sur la fin de vie et la mort dans des milieux non médicaux (p. ex. les écoles, les lieux de travail, etc.) afin d'accroître le degré d'aisance avec le sujet et d'intégrer le concept dans la vie quotidienne
- Accroître le nombre de fournisseurs de services cliniques et non cliniques compétents pour assister les personnes ainsi que leurs familles et les proches aidants à tenir des discussions adaptées à la culture sur les soins de fin de vie, y compris l'élaboration de plans préalables des soins
- Déterminer des stratégies d'intégration des soins palliatifs dans les systèmes de soins de santé et les autorités régionales en matière de santé, en vue d'être mises en œuvre dans les milieux de soins et les collectivités, en adoptant toujours un point de vue adapté à la culture et à l'âge
- Établir des partenariats et des liens entre les fournisseurs de soins de santé, les bénévoles et les organisations communautaires pour former des équipes interprofessionnelles offrant des soins palliatifs fondés sur les distinctionsNote de bas de page 18
- Reconnaître et assurer l'inclusion continue des opinions des conseillers laïcs et spirituels dans les équipes interprofessionnelles de soins de santé afin d'accroître l'accès aux aspects non médicaux des soins palliatifs
- Investir dans des initiatives communautaires afin d'augmenter et de diffuser des modèles novateurs conçus pour améliorer l'accès aux services de soins palliatifs au moment et à l'endroit où ils sont requis, surtout pour les populations mal desserviesNote de bas de page 19
- Favoriser l'adoption des communautés bienveillantes dans l'ensemble du Canada
- Développer des services en matière d'anticipation du deuil et d'ajustement à la perte avant le décès afin de compléter l'offre de services existants en matière de deuil
Toutes les priorités indiquées ci-dessus auront des répercussions positives sur les populations mal desservies,Note de bas de page 20 toutefois, les suivantes visent plus précisément à combler leurs besoins uniques :
- Fournir des efforts concertés axés sur l'accroissement et l'amélioration des capacités de consultation en milieu éloigné
- Augmenter et diffuser des modèles conçus pour accroître la capacité communautaire dans les régions rurales et éloignées s'étant avérés efficaces (p. ex. modèle Kelley pour renforcer la capacité des soins palliatifs, consulter l'annexe C pour les pratiques exemplaires)
- Explorer des stratégies communautaires axées sur des maladies précises ou la fragilité, comme les Collectivités soucieuses des personnes atteintes de démence, les Collectivités soucieuses de l'âge et les Schlegel Villages de l'Ontario (villages de soins de santé holistiques)
- Accroître le soutien apporté aux modèles de soins non médicaux, comme les activités récréatives thérapeutiques reconnues pour améliorer la communication chez les enfants non verbaux pour exprimer leurs valeurs et leurs souhaits, ce qui, en fin de compte, améliore leur qualité de vie
- Élaborer des politiques, des programmes et des services en matière de soins palliatifs qui sont inclusifs et adaptés à tous les âges, au sexe et au genre ainsi qu'à la diversité culturelle
Pratiques exemplaires en matière de mesures visant à améliorer l'accès équitable aux soins palliatifs
Palliative Education and Care for the Homeless (PEACH) (Éducation et soins palliatifs pour les sans-abris)
Le programme PEACH vise à combler les besoins des itinérants et des patients logés de façon vulnérable atteints d'une maladie limitant la qualité de vie au moyen d'une unité mobile « révolutionnaire » offrant des soins attentifs dans les rues et les refuges ainsi qu'auprès des services communautaires.
Micro subventions du British Columbia Centre for Palliative Care (BCCPC) (Centre de soins palliatifs de la Colombie-Britannique)
Chaque année, le BCCPC accorde de petites subventions à 25 centres de soins palliatifs et à d'autres organismes à but non lucratif partout en Colombie-Britannique pour faciliter l'accès à des soins palliatifs compatissants à proximité du domicile et permettre aux personnes concernées d'avoir leur mot à dire à l'égard de leurs propres traitements au moyen d'une planification préalable des soins.
Programme de soins palliatifs paramédicaux à domicile
Les autorités en matière de santé, les organismes de lutte contre le cancer et les services médicaux d'urgence en Nouvelle-Écosse et à l'Île-du-Prince-Édouard ont collaboré avec le PCCC et Pallium Canada pour former les ambulanciers paramédicaux à offrir leur soutien aux patients recevant des soins palliatifs à domicile. Une analyse intérimaire a révélé que les ambulanciers paramédicaux sont en mesure de maintenir à domicile les patients recevant des soins palliatifs 55 % du temps, tandis qu'auparavant la plupart de ces patients auraient été transférés à l'hôpital. Un programme semblable a été mis en œuvre en Alberta.
Avec l'adoption des actions qui ont été mentionnées dans la section sur les domaines Prioritaires, et un effort concerté à tous les niveaux, nous observerons des améliorations de l'accès aux soins palliatifs dans l'ensemble du Canada. Le tableau suivant décrit quelques-unes des modifications au niveau des politiques et des programmes que nous pouvons apporter en utilisant ce document.
Notre Succès - Transformation des politiques et des programmes en matière de soins palliatifs
| Moins de... | Plus de... |
|---|---|
| Les plans de traitement des soins palliatifs sont principalement axés sur la maîtrise des symptômes physiques comme la douleur. | Les soins palliatifs sont holistiques, c'est-à-dire qu'ils tiennent compte des préoccupations physiques, psychosociales, spirituelles et pratiques de la personne et de sa famille. Lorsque cela est possible, on mobilise une équipe interprofessionnelle pour soutenir l'ensemble des préoccupations, au besoin. |
| Les plans de traitement des soins palliatifs sont déterminés par le(s) fournisseur(s) de soins de santé. | Les soins palliatifs sont déterminés en partenariat avec la personne atteinte d'une maladie limitant la qualité de vie et sa famille, et ils respectent les valeurs, la culture et les préférences de cette personne. |
| Les soins palliatifs sont offerts presque exclusivement dans les dernières semaines de vie. | Les soins palliatifs de niveau approprié sont offerts dès le diagnostic d'une maladie limitant la qualité de vie. |
| Les soins palliatifs ne sont abordés qu'après avoir épuisé toutes les autres interventions médicales. | Les soins palliatifs sont prodigués en association avec d'autres interventions médicales. Les plans de traitement sont conçus pour améliorer la qualité de vie jusqu'à la fin de la vie. |
| Les soins palliatifs ne sont prodigués que par des spécialistes. | Tous les fournisseurs de soins de santé (réglementés ou non) possèdent les compétences de base pour offrir une stratégie palliative en matière de soins, en comptant sur le soutien de spécialistes au besoin. |
| Les soins palliatifs sont prodigués principalement dans des hôpitaux. | Les soins palliatifs sont offerts à domicile ou dans d'autres milieux au choix. |
| L'accès aux soins palliatifs n'est pas uniforme au pays, en fonction de l'emplacement et de la population. | Les innovations et la technologie sont utilisées pour s'assurer que le soutien et les services en matière de soins palliatifs sont accessibles à ceux qui en ont besoin, sans égard à l'endroit où ils vivent ou à leurs caractéristiques personnelles. |
| Les proches aidants sont en périphérie de l'équipe de professionnels de la santé, mais ne participent pas nécessairement aux prises de décision ou à la planification des soins. | Les proches aidants sont au centre du processus de planification des traitements. Ils sont respectés et consultés en tant que membres avertis de l'équipe de soins et ils reçoivent une formation appropriée et des soins de relève. |
| Il n'existe pas de normes nationales sur la collecte ou l'utilisation des données, et il existe peu de résultats axés sur la personne et de mesures de l'expérience. Le soutien à la recherche propre aux soins palliatifs est insuffisant. | Les données sont normalisées ou associables entre les milieux et les fournisseurs de soins, et elles comprennent des mesures des résultats et des expériences des personnes atteintes d'une maladie limitant la qualité de vie et de leurs familles. Il existe suffisamment de ressources financières et de ressources en matière d'infrastructure pour soutenir les systèmes de données et la recherche qui fournissent une base de données probantes pour apporter des améliorations aux soins palliatifs. |
Le Schéma suivant est un résumé de la Vision, de la Définition, des Principes directeurs et des Objectifs à Court, Moyen et Long Termes identifiés lors de la consultation sur les soins palliatifs. Ce schéma est un outil qui peut être utilisé pour trouver une compréhension et une focalisation communes pour les décideurs et les planificateurs dans le contexte des soins palliatifs au Canada.
Cadre sur les soins palliatifs au Canada - Schéma
Principes directeurs
- Les soins palliatifs sont axés sur la personne et la famille
- La mort, mourir, le chagrin et le deuil font partie de la vie
- Les proches aidants sont à la fois des fournisseurs et des récipiendaires de soins
- Les soins palliatifs sont intégrés et holistiques
- L'accès aux soins palliatifs est équitable
- Les soins palliatifs reconnaissent la diversité du Canada et de ses habitants et y accordent de la valeur
- Les services de soins palliatifs sont valorisés, compris et reçoivent les ressources adéquates
- Les soins palliatifs sont de grande qualité et fondés sur des données probantes
- Les soins palliatifs améliorent la qualité de vie
- Les soins palliatifs sont une responsabilité partagée
Vision : Tous les Canadiens atteints d'une maladie limitant la qualité de vie vivent bien jusqu'à la fin de leurs jours
- Objectifs à long terme - 5 à 10 ans
- Les Canadiens et les proches aidants comprennent et planifient les soins palliatifs, et ils élaborent des plans préalables des soins
- Tous les fournisseurs de soins ont accru leurs capacités et ils sont en mesure d'offrir des soins de qualité, et les proches aidants reçoivent un soutien adéquat en vue de s'acquitter de leur rôle
- Tous les Canadiens et les proches aidants ont un accès cohérent à une stratégie palliative intégrée en matière de soins
- Mise en œuvre de recherches, d'activités de collecte de données et de pratiques exemplaires pour orienter et soutenir les décisions stratégiques et gouvernementales en matière de soins palliatifs
- Les gouvernements, les intervenants, les proches aidants et les collectivités coopèrent afin de favoriser l'atteinte des objectifs des Canadiens tout au long du continuum de soins
- Objectifs à moyen terme - 2 à 5 ans
- On observe un accroissement de la sensibilisation aux soins palliatifs, ainsi que de la compréhension et de l’adoption de la planification et des directives préalables des soins.
- Les fournisseurs de soins palliatifs ont accès à des programmes de formation et d'éducation, ainsi qu'aux outils nécessaires pour favoriser l'atteinte des objectifs individuels et de leurs proches aidants
- Les proches aidants et les fournisseurs de soins connaissent les formes de soutien permettant de favoriser l'atteinte des objectifs individuels et de leurs proches aidants, et y ont accès
- Des mécanismes ont été mis en place pour assurer un accès uniforme, et éliminer les obstacles rencontrés
- Des recherches sont réalisées, appliquées et promues, et des activités de collecte de données sont planifiées et communiquées, conformément aux objectifs des politiques
- Des actions harmonisées avec le Cadre sont prises à différents échelons (gouvernements, intervenants, proches aidants et collectivités) afin d'améliorer les soins palliatifs et de favoriser l'atteinte des objectifs individuels des personnes atteintes d'une maladie limitant la qualité de vie
- Objectifs à court terme - 1 à 2 ans
- L'éventail des souhaits et des besoins des personnes atteintes d'une maladie limitant la qualité de vie sont déterminés
- Les besoins des fournisseurs de soins de santé et des proches aidants en matière de formation et d'éducation sont déterminés
- Les mesures de soutien dont les fournisseurs de soins palliatifs et les proches aidants ont besoin sont déterminées
- Les pratiques exemplaires et des obstacles en matière d'accès uniforme aux soins palliatifs sont déterminés
- Les lacunes existantes en matière de recherche et de collecte de données sont déterminées
- Un cadre commun est développé pour guider les actions entreprises et améliorer l'accès aux soins palliatifs au Canada
Définition des soins palliatifs : Une stratégie en matière de soins qui améliore la qualité de vie des personnes de tous âges qui font face à des problèmes liés à une maladie limitant la qualité de vie, ainsi que celle de leurs familles. Elle permet de prévenir et de soulager la souffrance grâce à un dépistage précoce, à une évaluation juste et à un traitement adéquat de la douleur et des autres problèmes, qu'ils soient physiques, psychosociaux ou spirituels.
PARTIE III - Mise en œuvre et étapes suivantes
Les objectifs et les priorités élaborés dans le Cadre ont été identifiés grâce à des consultations avec des personnes vivant avec une maladie limitant la qualité de vie, des proches aidants, des intervenants ainsi que les provinces et les territoires. Ils contiennent des actions pour toutes les parties impliquées.
Afin d'aller de l'avant, le gouvernement fédéral collaborera avec les parties intéressées à l'élaboration d'un plan visant à mettre en œuvre les éléments du Cadre qui relèvent de la responsabilité fédérale. Bien que le calendrier du processus d'élaboration du Cadre n'ait pas permis un processus d'engagement approfondi avec les peuples autochtones autour des soins palliatifs, les travaux en cours comprendront des discussions entre Santé Canada et les Organisations Autochtones Nationales sur des processus d'engagement dirigés par les autochtones vers l'élaboration d'un cadre de soins palliatifs fondé sur les distinctions pour les peuples autochtones. Ce cadre respecterait les priorités particulières propres aux Premières Nations, aux Inuits et à la Nation Métis. Le plan de mise en œuvre comprendra également la création d'un bureau des soins palliatifs, qui est exposé plus en détail ci-dessous.
Le Bureau des soins palliatifs
La Loi relative au cadre sur les soins palliatifs au Canada exige que la ministre de la Santé évalue le bien-fondé du rétablissement d'un Secrétariat sur les soins palliatifs et de fin de vie au sein de Santé Canada. De 2001 à 2003, le gouvernement du Canada a nommé une ministre responsable des soins palliatifs (l'honorable Sharon Carstairs). Une Stratégie sur les soins palliatifs et de fin de vie a été mise en œuvre de 2002 à 2007. Afin de soutenir cette ministre et de coordonner les efforts consacrés à la Stratégie, Santé Canada a mis sur pied un Secrétariat provisoire. Même si le Secrétariat a pris fin en 2007, les initiatives fédérales sur les soins palliatifs se sont poursuivies.
Étant donné la nature intergouvernementale et intersectorielle des problèmes décelés au cours de l'élaboration du Cadre, un point focal unique est nécessaire afin d'aider à faire le lien et à faciliter les activités à divers niveaux intéressés à améliorer l'accès aux soins palliatifs au Canada. Par conséquent, Santé Canada établira le Bureau des soins palliatifs (BSP) pour fournir une coordination de haut niveau des activités à venir. Le BSP utilisera les ressources internes au moyen des fonds existants au sein de Santé Canada.
Afin de soutenir la mise en œuvre du Cadre, le nouveau BSP pourrait :
- coordonner la mise en œuvre du Cadre;
- établir des liens entre les gouvernements, les intervenants et les activités reliées aux soins palliatifs dans l'ensemble du Canada;
- agir comme centre du savoir duquel les pratiques exemplaires peuvent être compilées et diffusées;
- aligner les activités et les messages pour appuyer la sensibilisation du public dans l'ensemble du Canada;
- travailler avec les intervenants pour favoriser l'uniformité des normes en matière de soins palliatifs.
Santé Canada continuera de collaborer avec les principaux intervenants pour définir clairement les rôles et les responsabilités, et tiendra compte des modèles et réseaux existants pour le format et la fonction afin d'éviter la duplication et de tirer parti des ressources. La création du BSP coïncidera avec l'élaboration d'un plan de mise en œuvre du Cadre.
Conclusion
Ce Cadre décrit la vision, les priorités et les objectifs exprimés par les participants des consultations pour améliorer les soins palliatifs au Canada. Les priorités sont complexes et nécessitent la collaboration de toutes les parties concernées; que ce soit les personnes atteintes d'une maladie limitant la qualité de vie et leurs proches aidants, le monde universitaire, les organisations de prestation de soins de santé, les groupes de professionnels de la santé, les organisations communautaires et tous les ordres de gouvernement et au-delà, nous avons tous un rôle à jouer.
Au cours des consultations de Santé Canada, les participants n'ont pas seulement partagé leur vécu et leur sagesse. Ils ont partagé leurs idées novatrices et leur leadership. Le Cadre qui en résulte est un outil qui peut être utilisé par tout ordre de gouvernement, organisation de soins de santé ou organisation universitaire pour prendre des décisions, orienter un changement organisationnel, guider la formation et l'éducation en matière de soins de santé et effectuer la planification de la main-d'œuvre. Le Cadre peut être utilisé par les personnes atteintes d'une maladie limitant la qualité de vie et leurs familles pour faciliter les discussions sur la fin de vie avec leurs équipes de soins primaires, apprendre des pratiques exemplaires et explorer le soutien existant là où elles vivent.
Les systèmes de soins de santé ne sont pas statiques. Ils évoluent en fonction des pressions et des besoins des citoyens. Ce Cadre continuera également d'évoluer avec le temps et sera revu par ceux y ayant contribué, afin de s'assurer qu'il représente l'état actuel des soins palliatifs au Canada. Les rôles continueront d'être précisés; et les définitions évolueront en fonction de l'augmentation de la collecte de données et de la recherche. Il s'agit d'un document vivant, conçu pour être le point de départ d'un dialogue continu et ouvert au fur et à mesure que nous relevons ensemble de nouveaux défis et des transformations culturelles.
Bibliographie
- Aged Care Guide. (s.d.). Care Plan. Accès : https://www.agedcareguide.com.au/terms/care-plan
- Association canadienne de soins palliatifs. (2014). Terminologie, Aller de l'avant : des soins qui intègrent l'approche palliative. Accès : http://www.integrationdessoinspalliatifs.ca/media/53069/TWF-lexicon-FR-final.pdf
- Association canadienne de soins palliatifs. (Mars 2002). Modèle de guide des soins palliatifs : fondé sur les principes et les normes de pratique nationaux. Ottawa, Ont. Accès : http://acsp.net/media/265878/modele_de_guide_des_soins_palliatifs_2002_-_mise_a_jour_url_-_aout_2005.pdf
- Association internationale pour l'étude de la douleur. (2018). Pain. Accès : http://www.iasp-pain.org/terminology?navItemNumber=576#Pain
- Association médicale canadienne. (2014-2015). Soins palliatifs - Appel à l'action nationale de l'Association médicale canadienne : Exemples de modèles novateurs de prestation de soins, de possibilités de formation et de médecins chefs de file en soins palliatifs. Accès : https://www.cma.ca/Assets/assets-library/document/fr/advocacy/palliative-care-report-online-f.pdf
- Australian Commission on Safety and Quality in Health Care. (2017). National Safety and Quality Health Service Standards. 2e éd. Sydney : ACSQHC.
- Farlex Partner Medical Dictionary. (2012). End-of-Life. Accès : https://medical-dictionary.thefreedictionary.com/end-of-life
- Farlex Partner Medical Dictionary. (2012). Provider. Accès : https://medical-dictionary.thefreedictionary.com/provider
- Journal of Palliative Medicine. (September 2018). Special Report: PAL-LIFE White Paper for Global Palliative Care Advocacy. Accès : DOI: 10.1089/jpm.2018.0248}
- Organisation mondiale de la Santé (OMS). (s.d.). Soins palliatifs (cancer). Accès : http://www.who.int/cancer/palliative/fr/
- Palliative Care Australia. (2005). Standards for Providing Quality Palliative Care for all Australians. PCA, Organisation mondiale de la Santé. Definition of Palliative Care. Accès : www.who.int/cancer/palliative/definition/en
- Palliative Care Australia. (2008). Palliative and End of Life Care - Glossary of Terms. 1re éd. Canberra : PCA. Accès : http://files.mccn.edu/courses/nurs/nurs490r/MaurerBaack/PowerpointFiles/Mod.%206%20End%20of%20Life%20Care/Palliative%20and%20end%20of%20life%20care%20glossary%20of%20terms.pdf)
- Palliative Care Australia. (2018). National Palliative Care Standards. 5e éd. Australie. Accès : http://palliativecare.org.au/wp-content/uploads/dlm_uploads/2018/02/PalliativeCare-National-Standards-2018_web-3.pdf
- Palliative Care Australia. (2018). What is Palliative Care? Accès : http://palliativecare.org.au/what-is-palliative-care
- Quality Compliance Systems. (2011). The Care Planning Cycle. Accès : https://www.qcs.co.uk/care-planningcycle/
- Société canadienne des médecins de soins palliatifs. (2017). Palliative Care Lexicon. Accès : http://www.cspcp.ca/wp-content/uploads/2014/10/Palliative-Care-Lexicon-Nov-2016.pdf http://acsp.net/media/34611/PPSP_Lexique_des_expressions_et_termes_courrant.pdf
- Webster's New World College Dictionary. (2010). Canadian, 4e éd. Houghton Mifflin Harcourt. Accès : https://www.collinsdictionary.com/dictionary/english/canadian
- Witt Sherman, Deborah, et Bookbinder, Marilyn. (2019). Palliative Care: Responsive to the Need for Health Care Reform in the United States. In Palliative Care Nursing: Quality Care to the End of Life, (5e éd.), de Marianne Matzo et de Deborah Witt Sherman (éd.), New York, N.Y. : Springer Publishing Company. Accès : https://books.google.ca/books?id=eGRgDwAAQBAJ&pg=PA285&dq=Palliative+Care+Nursing:+Quality+Care+to+the+End+of+Life,+(5th+Ed.),+by+Marianne+Matzo+and+Deborah+Witt+Sherman+(eds.),+New+York,+NY:+Springer+Publishing+Company.&hl=en&sa=X&ved=0ahUKEwiy64K-yNneAhUJWq0KHdt2ByEQ6AEIKDAA#v=onepage&q=Palliative%20Care%20Nursing%3A%20Quality%20Care%20to%20the%20End%20of%20Life%2C%20(5th%20Ed.)%2C%20by%20Marianne%20Matzo%20and%20Deborah%20Witt%20Sherman%20(eds.)%2C%20New%20York%2C%20NY%3A%20Springer%20Publishing%20Company.&f=false)
Annexes
Annexe A - Principaux contributeurs au Cadre
Autres ordres de gouvernement
- Terre-Neuve-et-Labrador
Annette Bridgeman - Nouvelle-Écosse
Denise MacDonald Billard - Nouveau-Brunswick
Roberte Vaultier - Île-du-Prince-Édouard
Corrine Rowswell et Mireille Lecours - Québec
Marie-Josée Dufour - Ontario
Joshua Lovell - Manitoba
Brooke Ballance - Saskatchewan
Linda Restau - Alberta
Jamie Tycholiz - Colombie-Britannique
Alix Adams - Nunavut
Linnea Ingebrigtson - Territoires du Nord-Ouest
Victorine Lafferty - Yukon
Katharina McArthur
Organisations autochtones nationales
- Assemblée des Premières Nations
- Inuit Tapiriit Kanatami et le Comité National Inuit sur la santé
- Ralliement national des Métis
Autres ministères du gouvernement fédéral
- Service correctionnel du Canada
Judith Laroche - Emploi et Développement social Canada
Wesley Grant - Services aux Autochtones Canada
Shubie Chetty - Anciens Combattants Canada
Donna Davis
Membres du groupe de travail sur la pré consultation
- BC Centre for Palliative Care
Doris Barwich et Carolyn Taylor - Association canadienne de soins palliatifs
Sharon Baxter - Association médicale canadienne
Cécile Bensimon - Partenariat canadien contre le cancer
Cynthia Morton, Esther Green et Deb Dudgeon - Société canadienne des médecins de soins palliatifs
David Henderson, Leonie Herx et Kim Taylor - Portail canadien en soins palliatifs
Shelly Cory et Harvey Max Chochinov - Palliative Care Matters
Carleen Brenneis et Konrad Fassbender - Pallium Canada
Jeffrey B. Moat et José Pereira
L'Unité des soins de fin de vie
Helen McElroy, Sharon Harper, Venetia Lawless, Julie Lachance, Craig Macnaughton, Kathie Paddock, Beck Dysart et Carl Jacob
Annexe B - Aperçu des soins palliatifs au Canada
Il n'y a pas de programme ni de stratégie nationale en matière de soins palliatifs au Canada, mais plutôt de nombreuses entités ayant des responsabilités distinctes en ce qui concerne les soins palliatifs. Au cours de nos consultations, nous avons pu créer le portrait suivant des politiques et programmes actuels en matière de soins palliatifs destinés à servir les Canadiens - ils sont indépendants du Cadre sur les soins palliatifs au Canada.
Gouvernement fédéral et les soins palliatifs
Le gouvernement fédéral assume les responsabilités suivantes :
- établir et administrer des normes nationales pour le système de santé par l'intermédiaire de la Loi canadienne sur la santé;
- fournir un soutien financier pour les services de soins de santé provinciaux et territoriaux;
- soutenir la prestation des services de soins de santé à des groupes particuliers, notamment :
- les membres des Premières Nations vivant dans des réserves;
- les Inuits;
- les membres actifs des Forces canadiennes;
- les anciens combattants admissibles;
- les détenus dans les pénitenciers fédéraux;
- certains groupes de demandeurs du statut de réfugié.
- fournir d'autres fonctions liées à la santé, telles que :
- La recherche et les données en matière de soins de santé.
Différents ministères et agences assument un certain degré de responsabilité en matière de soutien, de programmes ou de services de soins palliatifs. Voici un aperçu de ces ministères, agences et instituts :
Instituts de recherche en santé du Canada (IRSC)
Les IRSC constituent la principale agence fédérale responsable du financement de la recherche médicale et de la recherche en santé au Canada. Les IRSC ont été créés en l'an 2000 en tant qu'agence indépendante qui relève du Parlement par l'intermédiaire du ministre de la Santé. Les IRSC font partie du portefeuille de la Santé. Regroupant 13 instituts, les IRSC dirigent et soutiennent les chercheurs et les stagiaires en santé dans l'ensemble du Canada afin de créer de nouvelles connaissances scientifiques et de favoriser leur application en vue d'améliorer la santé, d'offrir des produits et des services de santé plus efficaces et de renforcer le système de soins de santé au Canada.
Agence du revenu du Canada (ARC)
L'ARC administre le Nouveau crédit canadien pour aidant naturel pour soutenir un époux, un conjoint de fait ou une personne à charge atteinte d'une déficience physique ou mentale. Le Nouveau crédit canadien pour aidant naturel a été créé en 2017, en combinant trois crédits antérieurs : le Crédit d'impôt aux aidants naturels, le Crédit d'impôt pour aidants familiaux et le Crédit d'impôt pour personnes déficientes à charge de 18 ans et plus.
Service correctionnel du Canada (SCC)
Le SCC assume la responsabilité de la santé et du bien-être des détenus dans 43 établissements correctionnels répartis dans cinq régions. Cinquante-sept centres de santé offrent des services de pharmacie, d'hôpital et de santé mentale aux détenus. Le SCC possède des lignes directrices sur les soins palliatifs (actuellement mises à jour) pour combler la nécessité d'une réponse plus opportune aux besoins palliatifs des détenus, et pour refléter la nouvelle réalité du droit des patients détenus à accéder à l'aide médicale à mourir. Les établissements correctionnels ne sont pas toujours en mesure de prodiguer tous les types de soutien aux soins palliatifs nécessaires. Par conséquent, le Bureau de l'enquêteur correctionnel recommande que le SCC collabore avec la commission des libérations conditionnelles pour s'assurer que les détenus en soins palliatifs ou en phase terminale demande l'application de l'article 121 « libération conditionnelle par exception » pour leur permettre de passer autant de temps que possible dans la collectivité entourés de leurs familles et de leurs amis, à condition qu'ils ne présentent pas de risque pour la société. Le SCC a récemment mis en œuvre des systèmes de diffusion des renseignements pour favoriser ce processus. Les défis que comporte cette nouvelle stratégie comprennent la capacité limitée au sein des centres de soins palliatifs communautaires, là où ils existent.
Le SCC recherche également des façons d'accroître les compétences en soins palliatifs des employés offrant des services de soins de santé aux patients détenus.
Emploi et Développement social Canada (EDSC)
Les prestations de compassion et les prestations pour proches aidants de l'assurance-emploi fournissent un soutien au revenu et à la sécurité de l'emploi d'une durée allant jusqu'à 26 semaines aux personnes qui prennent soin d'un membre de la famille atteint d'une maladie grave et présentant un risque important de décès. Les prestations peuvent être partagées entre les membres de la famille, au même moment ou séparément.
Les prestations pour proches aidants d'adultes de l'assurance-emploi fournissent jusqu'à 15 semaines de prestations aux personnes qui sont temporairement absentes de leur travail pour prodiguer des soins ou du soutien à un membre de la famille adulte gravement malade ou blessé, de 18 ans et plus. Les critères d'admissibilité incluent les membres de la famille immédiate et élargie et les individus que l'adulte gravement malade ou blessé considère comme faisant partie de la famille. Les prestations pour proches aidants d'enfants de l'assurance-emploi fournissent jusqu'à 35 semaines de prestations à tout membre de la famille admissible à l'assurance-emploi qui prodigue des soins ou du soutien à un enfant gravement malade de moins de 18 ans. Afin d'être admissible à recevoir ces prestations pour proches aidants de l'assurance-emploi, une personne doit avoir accumulé 600 heures de travail assurables dans les 52 semaines avant le début de leur réclamation, ou depuis le début de leur dernière réclamation, selon celui qui est le plus court, ou avoir gagné le revenu minimal d'emploi autonome et choisi de payer les cotisations à l'assurance-emploi.
Santé Canada (SC)
La Loi canadienne sur la santé garantit que tous les résidents canadiens admissibles ont un accès raisonnable aux services médicalement nécessaires fournis par les médecins et les hôpitaux sans payer de leur poche. La responsabilité des services de soins de santé est partagée entre les gouvernements provinciaux et territoriaux et le gouvernement fédéral. SC transfère de l'argent aux provinces et aux territoires dans le cadre du Transfert canadien en matière de santé afin de soutenir la prestation de services de soins de santé dans l'ensemble du Canada.
Plus récemment, le gouvernement du Canada a joué un rôle actif de leadership, en engageant une discussion sur le renforcement des soins de santé auprès des provinces et territoires. En plus des fonds versés dans le cadre du Transfert canadien en matière de santé, le Budget de 2017 a confirmé un investissement ciblé historique de 11 milliards de dollars sur dix ans versé directement aux provinces et territoires pour combler les lacunes propres à notre système de soins de santé comme décrit dans L’énoncé de principes communs sur les priorités partagées en santé. Six milliards de dollars sont consacrés à l'accessibilité aux soins palliatifs et aux soins à domicile. Au moment de la rédaction de ce Cadre, huit provinces et territoires ont publié les détails de leurs ententes bilatérales avec le gouvernement fédéral sur les priorités partagées en santé. Les ententes sont publiquement accessibles à l'adresse suivante : https://www.canada.ca/fr/sante-canada/organisation/transparence/ententes-en-matiere-de-sante/priorites-partagees-matiere-sante.html
Immigration, Réfugiés et Citoyenneté Canada (IRCC)
Le Programme fédéral de santé intérimaire (PFSI) offre la couverture de certaines prestations en matière de soins de santé au Canada par l'intermédiaire d'un fournisseur de services tiers pour les réfugiés rétablis, les demandeurs d'asile et certains autres groupes jusqu'à ce qu'ils soient admissibles à la couverture provinciale / territoriale des soins de santé ou qu'ils quittent le Canada. Ni IRCC ni le PFSI ne fournissent de services de soins de santé directs, y compris la prestation directe de soutien et de services de soins palliatifs.
Services aux Autochtones du Canada (SAC)
Les SAC financent le Programme de soins à domicile et en milieu communautaire des Premières Nations et des Inuits (PSDMCPNI) afin d'offrir un continuum de services de soins à domicile et de soins communautaires qui permettent aux Premières Nations et aux Inuits de tous âges de recevoir les soins dont ils ont besoin à leur domicile dans leurs communautés respectives. Les services sont actuellement offerts dans 98 % des communautés des Premières Nations et dans toutes les communautés des Inuits. Toutefois, il demeure des lacunes. Dans le budget 2017, le gouvernement du Canada a annoncé des investissements supplémentaires de 184,6 millions de dollars sur cinq ans en soins à domicile et soins palliatifs afin d'améliorer le programme de soins à domicile et d'offrir dans les communautés un accès aux services de soins palliatifs aux clients désirant recevoir des soins dans leur communauté.
Agence de la santé publique du Canada (ASPC)
En juin 2017, la Loi sur la stratégie nationale pour la maladie d'Alzheimer et les autres démences est entrée en vigueur. La Loi stipule que la ministre de la Santé doit élaborer une stratégie nationale en matière de démence, en collaboration avec les provinces et territoires, tenir une conférence nationale sur la démence et mettre sur pied un comité consultatif ministériel. À compter de juin 2019, la ministre doit présenter un rapport annuel au Parlement sur l'efficacité de la stratégie. La conférence nationale sur la démence a eu lieu en mai 2018, et le comité consultatif ministériel (CCM) sur la démence a été mis sur pied. Les membres du CCM comprennent des personnes atteintes de démence, des groupes de chercheurs et de revendication, des professionnels de la santé et des proches aidants.
Le budget 2018 a alloué 20 millions de dollars sur 5 ans et 4 millions de dollars par an pour des projets communautaires visant à améliorer le bien-être des personnes atteintes de démence et aux proches aidants, qui sont principalement des femmes.
L'ASPC collabore avec les provinces et les territoires par l'intermédiaire du Système national de surveillance des maladies chroniques (SNSMC) afin de recueillir des données sur les Canadiens atteints de démence ou ayant récemment reçu un diagnostic de démence. Les données ont été publiées afin de brosser un portrait plus complet de la démence au Canada.
Le Centre d'innovation canadien sur la santé du cerveau et le vieillissement a été créé au moyen d'un financement fédéral de 42 millions de dollars sur cinq ans (2015-2020). Ce Centre permet la mise au point de produits et de services pour soutenir la santé du cerveau et le vieillissement, axés sur la démence.
Anciens Combattants Canada (ACC)
ACC gère trois programmes clés pour soutenir les besoins en matière de soins de santé des anciens combattants admissibles : le Programme des avantages pour soins de santé, le Programme pour l'autonomie des anciens combattants et le Programme de soins de longue durée. Ces programmes peuvent être utilisés ensemble, afin d'offrir un continuum de soins qui comblent les besoins. Même si ACC ne dispose pas d'un programme particulier sur les soins palliatifs, les prestations, les services et les soins offerts aux anciens combattants admissibles nécessitant des soins palliatifs peuvent être financés en vertu des programmes précédemment mentionnés. Par exemple, les prestations pour soins de santé comprennent les prestations pour traitement (p. ex. couverture des médicaments, de l'équipement particulier et des services de soins infirmiers) et des prestations supplémentaires (p. ex. déplacements liés à la santé et frais d'une escorte médicale). Le Programme pour l'autonomie des anciens combattants est un programme de soins à domicile visant à permettre aux anciens combattants de demeurer autonomes chez eux, en finançant des services, tels que : les services de santé et de soutien par les professionnels de la santé (comme les soins infirmiers), les services de soins personnels pour aider les vétérans à réaliser leurs activités quotidiennes et les services d'entretien ménager. Le Programme de soins de longue durée finance les coûts des soins ou y contribue pour les anciens combattants admissibles qui reçoivent des soins dans des établissements de soins de santé.
Prestation provinciale et territoriale de soins palliatifs
Les provinces et les territoires assument la responsabilité de l'élaboration de politiques et de programmes en matière de santé fondés sur les caractéristiques, les ressources et les besoins des populations qui leur sont propres. En août 2017, les gouvernements fédéral, provinciaux et territoriaux ont convenu de L’énoncé de principes communs sur les priorités partagées en santé,Note de bas de page 21 y compris les services de soins palliatifs . Cette Déclaration définit les domaines d'action convenus dans les priorités communes en matière de santé, soit : les soins de santé à domicile et en milieu communautaire, la santé mentale et la toxicomanie, le tout étant financé par le gouvernement fédéral à raison de 11 milliards de dollars sur 10 ans. De ce montant, 6 milliards de dollars aideront les provinces et les territoires à élargir l’accès aux soins à domicile et en milieu communautaire, y compris les services de soins palliatifs. De plus, les gouvernements fédéral, provinciaux et territoriaux ont convenu de mesurer les progrès et d’informer les Canadiens des résultats. Sur la base de ces priorités communes,Note de bas de page 22 des accords de financement bilatéraux précisant les modalités de mise en œuvre du financement fédéral pour les soins à domicile et en milieu communautaire, la santé mentale et la toxicomanie sont en cours de négociation. L'ICIS sera responsable de la mesure du rendement. Voici un aperçu de certaines stratégies nouvelles et novatrices qu'adoptent les provinces et les territoires pour la prestation de programmes et de services de soins palliatifs :
Colombie-Britannique
En Colombie-Britannique (C.-B.), les soins palliatifs sont prodigués par des fournisseurs de soins de santé d'un éventail de disciplines dans le cadre des soins courants qu'ils prodiguent aux personnes atteintes d'une maladie limitant la qualité de vie. Les soins palliatifs spécialisés sont prodigués par des professionnels de la santé dotés de connaissances et de compétences poussées en soins palliatifs. Les professionnels offrant des soins palliatifs spécialisés peuvent offrir des consultations de soutien, assumer les soins des personnes nécessitant des soins palliatifs complexes ou partager les soins avec les fournisseurs généralistes au besoin. Les soins à domicile, communautaires, hospitaliers et en centre de soins palliatifs sont prodigués par cinq autorités régionales en matière de santé et complétés par les services provinciaux. Le BC Centre for Palliative Care est une plate-forme provinciale qui soutient l'éducation, l'innovation et les pratiques optimales en matière de soins palliatifs. Les organisations de centres de soins palliatifs sont des partenaires importants du continuum des services de soins palliatifs, de concert avec les organisations communautaires, qui offrent un éventail de services de deuil, de relève et de soutien connexe. Certaines organisations offrent des soins dans des centres résidentiels de soins palliatifs. La C.-B. continue de mettre l'accent sur l'identification précoce des personnes pouvant tirer profit d'une stratégie palliative en matière de soins et sur l'amélioration de l'accès aux soins interdisciplinaires au sein du continuum de services de santé en milieux urbain, rural et éloigné, y compris les communautés des Premières Nations. Il existe des outils et des ressources pour soutenir la planification préalable des soins et les conversations sur les objectifs de soins, et d'autres initiatives visant à améliorer ces conversations importantes sont en cours d'élaboration.
Alberta
Le Cadre provincial 2014 sur les soins palliatifs et de fin de vie de l'Alberta (Palliative and End-of-Life Care (PEOLC)) comprend un certain nombre d'initiatives. Celles mises en œuvre à ce jour comprennent les suivantes :
- Un site Web qui offre un point d'accès centralisé aux personnes, aux familles et aux fournisseurs de soins de santé. Il comprend des renseignements sur les programmes et les services, les ressources et le soutien en matière de soins palliatifs et de fin de vie.
- Le Programme PEOLC Assess, Treat, and Refer des services médicaux d'urgence offre des soins et des traitements à domicile pour les urgences en soins palliatifs prodigués par les praticiens des services médicaux d'urgence.
- La politique Advance Care Planning and Goals of Care Designation fournit un processus de délibération, de documentation et de communication pour les personnes désirant indiquer leurs préférences en matière de décisions sur les soins de santé à la fin de leur vie.
- Le programme 24/7 Palliative Physician On-Call offre du soutien spécialisé aux médecins de soins primaires pour les adultes et les enfants recevant des soins palliatifs et de fin de vie.
- Les normes Continuing Care Health Service d'Alberta Health ont été modifiées (2016) afin d'inclure cinq normes pour les soins palliatifs.
- L'Alberta offre un programme de couverture des médicaments palliatifs pour offrir des prestations de santé supplémentaires qui ne sont pas couvertes par le Régime d'assurance des soins de santé de l'Alberta.
Saskatchewan
La création de la Saskatchewan Health Authority a donné naissance à une transformation dans la prestation des services de soins de santé en Saskatchewan, qui comprennent les soins palliatifs. Dans cette province, les soins palliatifs désignent des services interdisciplinaires qui offrent des soins actifs et compatissants aux personnes en phase terminale à domicile, à l'hôpital ou dans d'autres établissements de soins. Actuellement, on compte quatre médecins en soins palliatifs à temps plein dans la province. Toutefois, de nombreux omnipraticiens de la province offrent des services de soins palliatifs, en consultation avec les médecins et les experts en soins palliatifs.
En 2016, une consultation provinciale auprès des experts en soins palliatifs et d'autres intervenants ont entraîné la mise en œuvre de la formation Les essentiels de l'approche palliative (LEAP) de Pallium Canada en 2017-2018, à l'aide d'un financement fédéral axé sur les soins communautaires et à domicile. En 2018-2019, 2,42 millions de dollars ont été alloués à des améliorations continues et un accès accru aux services de soins palliatifs dans l'ensemble de la province. Avec le financement fédéral obtenu grâce à l'accord bilatéral, la capacité du système de santé à offrir des services de soins palliatifs s'améliorera, comme la gestion de la douleur et des symptômes, et entraînera un meilleur soutien aux personnes souhaitant mourir à la maison, ou dans un autre établissement de leur choix, plutôt que dans un établissement de soins de courte durée.
Manitoba
Au Manitoba, les soins palliatifs et de fin de vie sont accessibles dans n'importe quel milieu de soins, y compris le domicile, l'unité de soins palliatifs (p. ex. un hôpital ou un établissement de soins de courte durée) ou un centre de soins palliatifs, un foyer de soins personnels ou tout autre établissement de soins de santé. Le programme de soins palliatifs de l'Office régional de la santé de Winnipeg offre un accès à des soins 24 heures par jour, sept jours par semaine, aux personnes inscrites au programme, ainsi que des services de consultation aux personnes et aux professionnels de la santé de l'ensemble du Manitoba. Chaque Office régional de la santé dispose d'un coordonnateur de soins palliatifs qui gère l'accès aux services de soins palliatifs de sa région. Les services de soins palliatifs directs dans la communauté sont offerts par l'intermédiaire de soins à domicile dans tous les Offices régionaux de la santé.
Des lits sont offerts dans deux centres de soins palliatifs (c.-à-d. Grace Hospice et Jocelyn House) pour les personnes ne nécessitant pas de traitements spécialisés dans un établissement de soins de courte durée. Pour les personnes nécessitant des traitements spécialisés dans un établissement de soins de santé en fin de vie, des lits de soins palliatifs sont offerts au sein de chaque Office régional de la santé.
Les personnes en fin de vie ont accès à des livrets d'information et à des renseignements en matière de planification préalable des soins et d'objectifs de soins. L'Initiative Changing Focus: Living with Advanced Cancer d'Action CancerCare Manitoba offre un exemplaire d'un plan de soins normalisés, des renseignements écrits sur la gestion des symptômes de soins palliatifs et des détails sur les ressources et le soutien locaux pour les prestataires de soins primaires et les patients, afin de les aider à effectuer la transition vers une stratégie principalement palliative en matière de soins.
Le Manitoba offre un Programme d'accès aux médicaments pour les soins palliatifs, qui permet aux personnes inscrites au programme de recevoir gratuitement leurs médicaments d'ordonnance. Un poste de spécialiste du programme provincial de soins palliatifs est en place depuis 2016 afin d'améliorer la coordination provinciale et la prestation de programmes d'éducation en soins palliatifs aux fournisseurs de soins de santé et aux bénévoles dans l'ensemble de la province.
Ontario
En Ontario, un large éventail de fournisseurs prodigue des soins palliatifs et de fin de vie dans le cadre du continuum de soins. Le ministère de la Santé et des Soins de longue durée de l'Ontario finance quatorze réseaux locaux d'intégration des services de santé, qui assument la responsabilité de la planification, de la coordination, du financement et de la surveillance des services de santé, y compris les soins palliatifs. De plus, les réseaux locaux d'intégration des services de santé assument la responsabilité de la prestation des services de soins à domicile et communautaires, y compris les soins prodigués dans les centres résidentiels de soins palliatifs. En 2016, le ministère a annoncé le lancement du Réseau ontarien des soins palliatifs, qui agit comme principal conseillé auprès du gouvernement en matière de soins palliatifs. Ce réseau constitue un partenaire clé de l'initiative de renforcement de l'accès à des soins palliatifs communautaires et a récemment aidé le ministère à accroître la capacité des centres résidentiels de soins palliatifs de plus de 200 lits dans l'ensemble de la province. Au moment de la rédaction, des négociations en vue d'une entente bilatérale avec le gouvernement fédéral étaient toujours en cours.
Québec
Le Québec a adopté une Loi concernant les soins de fin de vie en 2014. Elle propose une vision globale et intégrée des soins et des droits des personnes en fin de vie. La Loi comporte deux volets : 1) les droits, ainsi que l'organisation et l'encadrement des soins de fin de vie, qui comprennent les soins palliatifs et les soins de fin de vie et 2) la connaissance de la primauté des décisions exprimées clairement et librement par une personne, par la mise en œuvre du régime des directives médicales anticipées.
La province dispose d'un éventail de services de soins palliatifs prodigués dans quatre centres de prestation de services présentant des particularités locales et régionales : les hôpitaux, les centres d'hébergement de soins de longue durée, les centres de soins palliatifs et les services de soins à domicile possédant des particularités locales et régionales. Ces services sont ancrés dans le régime d'assurance maladie et comprennent des programmes plus particuliers, par exemple le soutien aux proches aidants, les soins palliatifs pédiatriques, les groupes de soutien en ligne pour les fournisseurs de soins de santé et les proches aidants ainsi que les services pour les personnes endeuillées. En plus de ces services, le Québec a un Plan pour le développement des soins palliatifs et de fin de vie 2015-2020 comprenant cinquante mesures regroupées en neuf priorités importantes. Elles orientent la gestion des services et aident à accroître les services de soins palliatifs.
Dans le cadre de l'Énoncé de principes communs sur les priorités partagées en santé, le Québec a conclu une entente asymétrique avec le gouvernement fédéral. Bien que les soins palliatifs ne soient pas spécifiquement mentionnés, le Québec vise, avec un financement fédéral, à augmenter le nombre de personnes bénéficiant de services de soutien à domicile et à améliorer les services pour mieux répondre à leurs besoins.
Nouveau-Brunswick
En avril 2018, le gouvernement provincial a publié un document intitulé « Les soins palliatifs au Nouveau-Brunswick : Soins axés sur la personne et Cadre de services intégrés ». Ce dernier est axé sur les personnes et un système de soins intégrés. Il comprend cinq secteurs prioritaires, à savoir : les soins axés sur la personne, les réseaux de soutien familial, la capacité professionnelle, la capacité communautaire et le leadership.
Au Nouveau-Brunswick, les soins palliatifs sont prodigués par l'intermédiaire des autorités régionales en matière de santé, du Programme extra-mural / ambulancier du Nouveau-Brunswick et des centres de soins palliatifs. En 2016, la Loi sur les directives préalables en matière de soins de santé est entrée en vigueur. Conformément à l'entente bilatérale avec le gouvernement fédéral, le Nouveau-Brunswick a indiqué, dans ses plans stratégiques de mise en œuvre des soins palliatifs, qu'il investirait 11,5 millions de dollars au cours des cinq prochaines années. Les améliorations aux soins palliatifs seront axées sur la prestation de programmes d'éducation aux fournisseurs de soins de santé, l'élaboration et la mise en œuvre d'outils d'évaluation et de surveillance normalisés, la création de centres de soins palliatifs au moyen du soutien communautaire, la conception d'autres stratégies en matière de services dans les collectivités rurales et la mise en place d'un modèle intégré de soins palliatifs pour les médecins.
Île-du-Prince-Édouard
À l'Île-du-Prince-Édouard (Î.-P.-É.), les soins palliatifs sont prodigués par l'autorité provinciale en matière de santé de l'Î.-P.-É. dans divers milieux, y compris à domicile. L'Î.-P.-É. a participé au PCCC pendant de nombreuses années. En 2015, elle a mis en œuvre un programme intitulé « Programme de soins palliatifs paramédicaux à domicile ». La planification préalable des soins est accessible en ligne par l'intermédiaire du livret interactif de planification préalable des soins de Santé Î.-P.-É. et d'une foire aux questions. L'Î.-P.-É. s'est engagée à investir 12,4 millions de dollars afin de mettre en œuvre le système de données interRAI et de renforcer les soins palliatifs au moyen d'initiatives dans le cadre de l'entente bilatérale avec le gouvernement fédéral. Ces initiatives comprennent les suivantes : l'intégration rapide des personnes admissibles à retourner ou demeurer à la maison ou à des soins palliatifs en personne afin de garantir que les besoins soient comblés au cours de la transition entre les milieux de soins et en tant qu'expansion du programme de vérification paramédicale.
Nouvelle-Écosse
La Nouvelle-Écosse a publié sa Stratégie provinciale en matière de soins palliatifs en 2014. Elle comporte quatre piliers : la prestation de services intégrés, la responsabilisation, la famille et les proches aidants ainsi que le renforcement de la capacité et la modification de la pratique. Cette Stratégie a donné naissance au Cadre sur la compétence en matière de soins palliatifs en 2017. Elle précise les compétences attendues des professionnels de la santé et des bénévoles de la province en matière de soins palliatifs. La Nouvelle-Écosse a également été partenaire du PCCC afin de mettre au point un système d'ambulanciers paramédicaux prodiguant des soins palliatifs à domicile. La Nouvelle-Écosse dispose de la Loi sur les directives personnelles ainsi que d'un livret décrivant le processus de planification préalable des soins. La Nouvelle-Écosse devrait ouvrir ses deux premiers centres de soins palliatifs en 2019. Selon son entente bilatérale avec le gouvernement fédéral, la Nouvelle-Écosse formera et appuiera davantage de cliniciens en soins palliatifs, coordonnera les bénévoles et améliorera la communication et le partage d'information sur les ressources en soins palliatifs.
Terre-Neuve-et-Labrador
À Terre-Neuve et au Labrador, les soins palliatifs sont prodigués conformément à une philosophie priorisant les soins à domicile. Cette stratégie offre du soutien et des services aux personnes à domicile, surmontant ainsi les obstacles à la prestation fluide des services. La province possède une Loi sur les directives préalables en matière de soins de santé et elle encourage les cliniciens à participer à la planification préalable des soins avec leurs clients. Terre-Neuve-et-Labrador, grâce à son accord bilatéral avec le gouvernement fédéral, s'est engagée à investir 43,3 millions de dollars dans les soins à domicile et communautaires. Ils comprennent une attention particulière aux soins palliatifs et de fin de vie. La province travaille à l'amélioration des soins palliatifs et de fin de vie au moyen de l'accroissement des possibilités en matière d'éducation pour le personnel. Elle explore également l'introduction d'un modèle de centre de soins palliatifs.
Nunavut
En 2015, le Nunavut a produit un rapport intitulé Les soins continus au Nunavut 2015-2035. Les services de soins palliatifs existent à une échelle relativement réduite au Nunavut, étant donné la taille de la population et l'éloignement de ses 25 collectivités. Les services de soins palliatifs prodigués à domicile se limitent aux collectivités disposant de personnel ayant reçu une formation sur les soins palliatifs. Le Nunavut possède cinq petits établissements de soins de longue durée, desquels trois sont munis d'un lit palliatif / de relève.
Le Nunavut élargit sa formation en matière de soins palliatifs pour permettre la prestation de soins palliatifs dans davantage de collectivités, ce qui aide les Nunavummiuts à demeurer plus longtemps à domicile.
Territoires du Nord-Ouest
Les Territoires du Nord-Ouest (TNO) possèdent un modèle intégré de prestation des services, qui est décrit en détail dans leur modèle de Livraison des services touchant l'approche de soins palliatifs et dans son Plan d'action des services de soins continus 2017, qui comprennent des mesures de soins palliatifs comme priorité dans les domaines suivants : la stratégie uniforme en matière de soins, les ressources physiques (médicaments et équipement), la main-d'œuvre qualifiée et appuyée, et les soins palliatifs adaptés à la culture. Le territoire travaille actuellement à la mise en œuvre du système interRAI dans les soins communautaires et à domiciles afin d'évaluer les résultats et d'en effectuer le suivi. En 2006, les TNO ont adopté la Loi sur les directives personnelles, qui confère force de Loi à la planification préalable des soins. Le ministère de la Santé et des Services sociaux collabore avec les autorités en matière de santé et de services sociaux afin de mettre au point les formulaires et les processus territoriaux normalisés pour soutenir la planification préalable des soins et la documentation des objectifs en matière de soins. Les TNO se sont engagés à investir 3,6 millions de dollars pour mettre en œuvre le système de données interRAI et le projet pilote de rémunération des proches aidants de la famille et de la collectivité dans le cadre de son accord bilatéral avec le gouvernment fédéral.
Yukon
Les services de soins palliatifs au Yukon ont une large portée et de multiples facettes étant donné la variété de services prodigués à domicile, ainsi que dans les hôpitaux et les établissements de soins continus. Ils sont dispensés par diverses communautés et organisations, notamment les Premières nations, les directions de la santé et des services sociaux, etc. Le Cadre du Yukon, qui s'appuie sur l'initiative Aller de l'avant,Note de bas de page 23 énumère quatre principes fondamentaux : le continuum de services intégrés, le soutien aux fournisseurs de soins, la prestation de services conformes aux pratiques exemplaires et l'évaluation.
Le Programme de soins palliatifs du Yukon collabore avec différents partenaires afin de renforcer la capacité chez les fournisseurs de soins, et de soutenir l'intégration précoce d'une stratégie en matière de soins palliatifs dans tous les milieux de soins, ce qui améliore l'accès aux services appropriés pour l'ensemble des Yukonnais, qu'ils vivent en milieu urbain ou rural. Le Yukon planifie des améliorations futures, notamment l'ajout d'un centre communautaire de soins palliatifs.
L'Instrument d'évaluation des résidents (RAI) pour les soins à domicile et le RAI-MDS (ensemble de données minimal; soins continus) sont tous deux utilisés au sein du territoire pour effectuer le suivi de la prestation de services. Des efforts sont en cours pour mettre en place un système permettant de recueillir les « résultats signalés par la personne »Note de bas de page 24 et de faire la promotion des outils de planification préalable des soins au sein du territoire. Un code de frais peut être utilisé pour inscrire le temps que le médecin consacre aux conseils professionnels au cours d'une visite de soins palliatifs, par exemple, pour la rédaction d'un plan préalable de soins.
Annexe C - Pratiques exemplaires
Voici quelques-uns des nombreux exemples de pratiques exemplaires en matière de prestation de soins palliatifs dans l'ensemble du Canada. Nous sommes sensibles au fait que nous n'avons pas eu connaissance de nombreux autres et nous reconnaissons ces organisations novatrices (indiquées ci-dessous ou autres) qui contribuent à améliorer les soins palliatifs offerts aux Canadiens.
Besoins en matière de formation et d'éducation sur les soins palliatifs des fournisseurs de soins de santé et des proches aidants
- Cadre sur les compétences en soins palliatifs de la Nouvelle-Écosse - décrit les compétences communes et propres à une discipline pour les professionnels de la santé et les bénévoles qui prennent soin de personnes atteintes d'une maladie limitant la qualité de vie et leurs familles. Il décrit également les compétences pour ceux qui se spécialisent en soins palliatifs ou dont la pratique est axée sur ces derniers. Les compétences sont rédigées de façon à mettre l'accent sur la nature interprofessionnelle des soins palliatifs et elles s'appliquent à tous les milieux de soins. (https://library.nshealth.ca/ld.php?content_id=34202519)
- Certification infirmière et infirmier en soins palliatifs - les infirmières et les infirmiers en soins palliatifs sont des infirmières et infirmiers autorisés détenant un baccalauréat en soins infirmiers. La Certification infirmière et infirmier en soins palliatifs est accessible par l'intermédiaire de l'Association des infirmières et infirmiers du Canada. (https://www.cna-aiic.ca/-/media/nurseone/files/fr/soins_palliatifs_plan_directeur_et_competences_f.pdf?la=fr&hash=C72EDA2B5BCE9EA0B4E5959CDD4C5CB650E5F762)
- Compétences en travail social pour l'éducation en soins palliatifs - un ensemble de compétences essentielles en travail social pour orienter l'éducation sur la pratique auprès de personnes en fin de vie. (http://www.acsp.net/projets-et-la-défense-des-droits/projets/compétences-en-travail-social-pour-l'éducation-en-soins-palliatifs.aspx)
- Cours L'essentiel des approches en soins palliatifs (LEAP) mis au point par Pallium Canada. Ces cours fournissent aux apprenants les compétences de base essentielles en matière de soins palliatifs. Les modules sont les suivants : Les fondements du LEAP, Mini, En contexte de soins de longue durée, En contexte paramédical, En contexte oncologique, Rénal et Formation des animateurs, et d’autres en développement. (https://pallium.ca/fr/allez-chercher-les-bons-outils/cours/)
- End-of-Life Care During the Last Days and Hours Best Practice Guideline (Lignes directrices des pratiques exemplaires visant les soins en fin de vie au cours des derniers jours et des dernières heures) de l'Association des infirmières et infirmiers autorisés de l'Ontario - recommandations fondées sur des données probantes à l'intention des infirmières et infirmiers autorisés et des infirmières et infirmiers auxiliaires autorisés sur les pratiques exemplaires de soins infirmiers pour les soins de fin de vie au cours des derniers jours et des dernières heures de vie. (https://rnao.ca/bpg/guidelines/endoflife-care-during-last-days-and-hours)
- Formation communautaire en planification préalable des soins au Canada (ACSP / Parlons-en) - matériels de formation pour la planification préalable des soins, relatif au consentement aux soins de santé, pouvant être utilisés à des fins d’éducation du publique. (http://www.advancecareplanning.ca/resource/advance-care-planning-in-relation-to-health-care-consent-training-materials/)
- Formation nationale pour les bénévoles par l'intermédiaire de l'Association canadienne des soins palliatifs - comprend des webinaires, des normes nationales, un programme de formation en ligne et d'autres ressources. (http://www.chpca.net/bénévoles.aspx)
- Guide de conversation sur les maladies graves - Guide de référence à l'intention des cliniciens en vue de discussions efficaces sur les soins pour traiter des maladies graves chez des patients en milieu ambulatoire non émergent. (https://www.talkaboutwhatmatters.org/documents/Providers/PSJH-Serious-Illness-Conversation-Guide.pdf ou http://www.bccancer.bc.ca/new-patients-site/Documents/SeriousIllnessConversationGuideCard.pdf)
- Modules d'apprentissage en ligne sur la planification préalable des soins à l'intention des professionnels de la santé en Alberta - modules qui aident les fournisseurs à comprendre leur rôle dans le soutien de la planification préalable des soins et de la façon dont cette dernière est liée à la sécurité et à la satisfaction des patients. (https://www.albertahealthservices.ca/info/Page9099.aspx0)
- Organisation de normes en santé / Health Standards Organization (HSO) - et son organisation affiliée, Agrément Canada, ont identifié et publié des pratiques exemplaires dans la Bibliothèque de pratiques exemplaires pendant plus de 15 ans. Une pratique exemplaire est une pratique réalisée par une organisation de soins de santé et / ou des services sociaux, qui a démontré un changement positif, qui est axée sur les personnes, qui est sécuritaire et efficace. La Bibliothèque de pratiques exemplaires constitue une ressource de partage des connaissances en matière de pratiques novatrices ayant été identifiées au moyen d'un processus d'évaluation rigoureux, puis partagées avec le public, les décideurs politiques et les organismes désireux d'améliorer la qualité des services de santé pour tous.
- Programme Comprehensive Advanced Palliative Care Education (CAPCE), y compris les Fundamentals of Hospice Palliative Care - pour les infirmières et autres cliniciens en soins avancés. Le programme incorpore les normes en matière de pratiques exemplaires, s'harmonise avec le Modèle de guide des soins palliatifs, et est enseigné dans la plupart des régions de l'Ontario. (http://www.palliativecareswo.ca/apps/learning_initiatives_CAPCE.html)
- Programme des sciences infirmières - Association canadienne des écoles des sciences infirmières - une ressource d'enseignement et d'apprentissage des soins palliatifs et de fin de vie. (https://www.casn.ca/fr/2014/12/1471/)
Mesures visant à soutenir les fournisseurs de soins palliatifs et les proches aidants
- Caregivers Alberta (Aidants Alberta) offre divers programmes de soutien aux aidants, tels que l'apprentissage en ligne pour les proches aidants à domicile. (https://www.caregiversalberta.ca/)
- Coalition pour des soins de fin de vie de qualité du Canada (CSFVQ) - comprend plus de trente organisations en matière de soins de santé préoccupées par les soins de fin de vie. Leur site Web possède une liste de ressources pour aider ceux qui cherchent des renseignements sur les soins de fin de vie. (http://www.qelccc.ca/projects-and-resources/educational-inventory-of-resources.aspx)
- Doula de mort / doula de fin de vie offre un soutien émotionnel, éducatif et pratique qui permet au client de prendre des décisions éclairées à propos de ses soins de fin de vie et de soutenir les proches aidants. (https://endoflifedoulaassociation.org/)
- Gouvernement du Canada - Des prestations d'assurance-emploi pour proches aidants permettent d'aider les familles à prendre soin d'un enfant (jusqu'à 35 semaines) ou d'un adulte (jusqu'à 15 semaines) gravement malade. Si l'état de santé du membre de la famille s'aggrave, les proches aidants peuvent combiner les Prestations pour proches aidants à la Prestation pour soins de compassion existante, qui offre une durée maximale de 26 semaines de soutien. (https://www.canada.ca/fr/emploi-developpement-social/campagne/ameliorations-ae/soins-adultes.html)
- Hôpital Mount Sinai offre des services en matière de deuil par l'intermédiaire de son Wellness Centre (Centre de bien-être) et des lignes directrices à l'intention des praticiens de soins primaires dans le domaine des soins palliatifs et de la démence. (https://www.mountsinai.on.ca/)
- Hospice Wellington (Guelph, Ontario) (Centre de soins palliatifs Wellington) programme complet de services communautaires comprenant un éventail de programmes communautaires, y compris des programmes de soutien en matière de perte et de deuil, de bien-être intégré, de visite de bénévole, de soutien pour enfants et jeunes et un programme de thérapie artistique, qui est gratuit pour les personnes du comté de Wellington touchées par une perte ou un deuil. (www.hospicewellington.org)
- MyGrief.ca et DeuilDesEnfants.ca - ressources gratuites en ligne en matière de perte et de deuil à l'intention des Canadiens. Mises au point par une équipe d'experts en deuil à l'échelle nationale et internationale en collaboration avec des personnes ayant connu une perte significative. (www.mygrief.ca; www.deuildesenfants.ca)
- Portail canadien en soins palliatifs - soutien gratuit en ligne et renseignements personnalisés sur les soins palliatifs et de fin de vie offerts aux patients, aux membres de la famille, aux fournisseurs de soins de santé, aux chercheurs et aux éducateurs. Comprend des vidéos pratiques et d'autres ressources, notamment « Consulter un professionnel » et « Vivre ma culture », ainsi qu'un répertoire des services à travers le Canada. (http://www.virtualhospice.ca/fr_CA/Main+Site+Navigation/Home.aspx)
- Programme de soins palliatifs de l'Île-du-Prince-Édouard offre du soutien pour les soins de relève à domicile, du soutien émotionnel et spirituel et des services en matière de deuil aux proches aidants. Les services de santé intégrés mobiles donnent accès aux ressources à l'intention des proches aidants. (https://www.princeedwardisland.ca/fr/information/sante-i-p-e/programme-soins-palliatifs)
- Programme Leçons de vie® - Fondation GlaxoSmithKline en partenariat avec l'Association canadienne de soins palliatifs. La campagne Leçons de vie® visait à éduquer et à informer le public en matière de soins palliatifs et de fin de vie. Elle a permis de créer et de diffuser des ressources à l'intention des proches aidants et des patients. Les documents sont archivés à l'adresse suivante : (http://www.soignantfindevie.com/leçons-de-vie.aspx)
- Projet AIDS Bereavement and Resiliency Project of Ontario (ABRPO) (Projet le deuil du sida et la résilience de l’Ontario [PDSRO]) collabore avec des organisations afin de renforcer la résilience en milieu de travail, dans les agences et dans les collectivités en ce qui concerne la transition et les pertes multiples liées au sida. L'ABRPO (PDSRO) aide à l'évaluation et à l'amélioration des stratégies individuelles et des stratégies des agences en matière de perte et de transition. Les programmes comprennent des interventions, de l'éducation, des présentations, des ateliers, des retraites et des initiatives de recherche dotés de connaissances fondées sur des données probantes et d'expertise en matière de deuil.
- Réseau Pregnancy and Infant Loss Network (Réseau PAIL) (Réseau de perte de grossesse et de nourrisson) - soins et soutien en matière de deuil dans l'ensemble de l'Ontario offerts aux familles ayant subi une perte périnatale. (https://pailnetwork.sunnybrook.ca/)
- The Caregiver Compass (Le compas des aidants naturels) - une ressource en ligne gratuite et facile d'accès qui fournit des conseils et des outils pour aider les proches soignants à gérer leurs responsabilités en matière de soins, à naviguer le système de santé et à traiter les questions financières et juridiques. Elle peut également être imprimée sous forme de livret.
- Victoria Hospice (Victoria, C.-B.) (Centre de soins palliatifs de Victoria) offre un programme de services psychosociaux et en matière de deuil comprenant un soutien téléphonique, des conseils professionnels en personne, différents groupes de soutien en matière de deuil, des groupes ouverts et des groupes de journaux, des renseignements et de l'éducation ainsi que des références au besoin. (www.victoriahospice.org/)
Mesures visant à améliorer la recherche et la collecte de données sur les soins palliatifs
- Alliance canadienne pour la recherche sur le cancer (ACRC) a déterminé les priorités en matière de financement de la recherche, y compris la transformation des modèles de soins, les soins centrés sur le patient et la famille et l'assurance de l'équité. Les éléments essentiels de l'ACRC comprennent la création et le maintien de la capacité, la normalisation des données et l'échange et la mise en pratique des connaissances.(http://www.ccra-acrc.ca/index.php/fr/publications-fr/strategie-publications-connexes)
- Canadian Frailty Network (CFN) (Réseau canadien sur la fragilité) soutient un programme de recherche sur les soins de fin de vie, la planification préalable des soins et la prise de décision. (https://www.cfn-nce.ca/)
- Études de suivi - à l'aide des statistiques de l'état civil permettant d'identifier les personnes décédées, les chercheurs ont communiqué avec le plus proche parent pour lui poser des questions sur son expérience en tant que membre de la famille en matière de soins palliatifs, par exemple, en Nouvelle-Écosse. (https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3750367/)
- InterRAI est un système d'évaluation de données exhaustif qui peut établir des liens entre les données de patients dans les différents milieux de soins de santé. Le système d'évaluation des soins palliatifs InterRAI a été mis au point dans le but d'offrir une évaluation exhaustive des forces, des préférences et des besoins des adultes en matière de soins palliatifs. (http://www.interrai.org/)
- National Gold Standards Framework Centre in End of Life Care (Centre national de référence des normes d’or en matière de soins de fin de vie du Royaume-Uni) est un centre national de formation et de coordination disposant de nombreuses ressources en matière de mesures et de définitions. (http://www.goldstandardsframework.org.uk/)
- Nouveau rapport de l'Institut canadien d'information sur la santé intitulé Accès aux soins palliatifs au Canada met en lumière plusieurs pratiques et programmes novateurs en matière de soins palliatifs, et fournit les données les plus complètes sur l'accès aux soins palliatifs dans tous les milieux, à ce jour. (https://www.cihi.ca/fr/acceder-aux-donnees-et-aux-rapports/acces-aux-soins-palliatifs-au-canada)
- Partenariat canadien contre le cancer collabore avec 9 provinces et territoires sur les mesures des expériences et des résultats signalés par les patients et l'intégration précoce des soins palliatifs. (https://www.partnershipagainstcancer.ca/fr/)
- Programme relatif aux soins palliatifs et aux soins de fin de vie de l'Alberta possède un tableau de bord indicateur des mesures de soins palliatifs afin d'appuyer l'amélioration de la qualité. (https://www.albertahealthservices.ca/info/Page14778.aspx)
- Réseau ontarien des soins palliatifs a un entrepôt de données. Il peut de produire un certain nombre de statistiques clés sur les endroits où les personnes meurent, ainsi que sur la façon dont on leur fournit des soins palliatifs et le moment auquel ils leur sont prodigués (y compris à domicile). (https://www.ontariopalliativecarenetwork.ca/fr)
Mesures visant à favoriser un accès équitable aux soins palliatifs au Canada
- British Columbia Centre for Palliative Care (BCCPC) (Centre des soins palliatifs de la Colombie-Britannique) accorde des micro-subventions à 25 hospices et autres organisations à but non lucratif de la Colombie-Britannique pour améliorer l'accès aux soins palliatifs de compassion plus près de chez eux et afin de donner aux personnes les moyens de faire entendre leur voix grâce à un examen préalable des soins. (https://www.bc-cpc.ca/cpc/)
- Centre de ressources arc-en-ciel / visite de l'Association d'aide aux mères de famille - formation et éducation pour améliorer l'accessibilité et la qualité des services de soins de santé pour les membres de la communauté LGBTQ2 en Ontario. (https://www.rainbowhealthontario.ca/rainbow-health-ontario-training-and-education/)
- Communautés bienveillantes - stratégie communautaire en matière de prestation de soins, de fin de vie, de mort et de deuil. (https://pallium.ca/fr/collaborez-avec-nous/creation-dune-communaute-bienveillante/)
- Diane Morrison Hospice (Centre de soins palliatifs Diane Morrison) situé à La Mission d'Ottawa, offre des soins infirmiers palliatifs en tout temps aux itinérants et aux personnes de la rue dans les derniers jours de leurs vies. (https://ottawamission.com/hospice/)
- Modèle Kelley sur le renforcement des capacités communautaires - un modèle de renforcement des capacités communautaires fondé sur la recherche mis au point par Dre Mary Lou Kelley qui a été utilisé pour orienter l'élaboration de programmes de soins palliatifs dans les régions rurales, les établissements de soins de longue durée et les communautés des Premières Nations. Plus récemment, il a été utilisé dans des projets de communautés bienveillantes. Le modèle à quatre phases décrit les conditions préalables nécessaires pour le changement communautaire, les catalyseurs du changement et les processus clés pour le renforcement des capacités en matière de soins palliatifs. (http://www.palliativealliance.ca/applying-the-kelley-model-for-community-capacity-development)
- Palliative Education and Care for the Homeless (PEACH) (Éducation palliative et prise en charge des sans-abri) agit comme unité mobile à Toronto qui offre des soins attentifs dans la rue et les refuges ainsi qu'auprès des services communautaires. (http://www.icha-toronto.ca/programs/peach)
- Portail canadien en soins palliatifs, Télésanté, Tele-connect (p. ex., le Portail canadien en soins palliatifs, le service Consulter un professionnel ou consulter un consultant en soins palliatifs au moyen de Skype)
- Programmes d'ambulanciers prodiguant des soins palliatifs à domicile - des ambulanciers formés offrent des services à domicile de gestion de la douleur et des symptômes aux patients de soins palliatifs après les heures de bureau. Des programmes ont déjà été mis en œuvre en Nouvelle-Écosse, à l'Île-du-Prince-Édouard, en Alberta et ils sont envisagés (en partenariat avec la FCASS et le PCCC) dans d'autres provinces et territoires. Par exemple : ( https://www.fcass-cfhi.ca/sf-docs/default-source/newsevents/ceo-forum-2017/presentations/ceo-forum2017-nova-scotia-pei-alberta-health-services-paramedics-providing-care-at-home-program-alix-carter-cheryl-cameron-f.pdf?sfvrsn=5a98d744_2)
- Programme Health Tapestry (Tapisserie santé) (Université McMaster) - les bénévoles sont formés pour parler aux personnes dans des milieux de soins à domicile (clients) des facteurs qui sont importants pour leur santé et leur vie. Au cours de ces visites, les bénévoles utilisent une application informatique spécialisée pour recueillir des renseignements et les envoyer numériquement à l'équipe de soins de santé du client. À l'aide de ces renseignements, l'équipe de soins de santé détermine un plan pour aider à traiter tout problème ou objectif en matière de santé auprès du client. Ce modèle réduit efficacement le nombre de visites à l'hôpital et améliore la compréhension des préférences et des valeurs du client à propos de ses souhaits en matière de soins de santé et de fin de vie. (http://healthtapestry.ca/)
- Projet de télémédecine palliative de l'Ontario Telemedicine Network (OTN) - effectuer le suivi de la douleur, des symptômes et du fardeau des proches aidants et améliorer l'accès au soutien des consultants au moyen de Skype (des iPad). (www.otn.ca/fr/)
- Villages Schlegel offrent une ambiance de village aux personnes atteintes de démence et pourrait être un modèle pour les soins palliatifs et l'aide reçue dans un milieu domiciliaire. (http://schlegelvillages.com/)
Annexe D - Aperçu des organisations non gouvernementales à l'échelle nationale en matière de soins palliatifs
Parmi les nombreuses organisations fournissant des services ou des ressources pertinents aux objectifs du Cadre sur les soins palliatifs au Canada, les principaux intervenants suivants ont notamment joué un rôle direct dans l'élaboration de documents et de cadres fondamentaux et dans la conduite d'initiatives sur les soins palliatifs. Bon nombre d'entre elles ont fait partie d'un Groupe de travail de pré-consultation qui a aidé à planifier et à faciliter le processus de consultation à propos du Cadre. Toutes ces organisations ont participé au processus de consultation.
Agrément Canada / Organisation sur les normes en santé (AC / HSO) En 2004-2005, Santé Canada a collaboré avec AC / HSO afin de créer des normes en matière de soins palliatifs dans les centres de soins palliatifs, y compris pour les bénévoles, fondées sur les normes nationales en matière de pratique. AC / HSO renouvelle actuellement les normes pour inclure davantage de milieux de soins (non institutionnels) (c.-à-d. à domicile et dans les établissements résidentiels).
Association canadienne de soins palliatifs (ACSP) De 2011 à 2015, l'ACSP a mené l'initiative Aller de l'avant, où elle a élaboré un cadre faisant la promotion de l'intégration d'une stratégie palliative en matière de soins dans les différents milieux de soins. L'ACSP mène différentes activités annuelles et en cours afin d'accroître la sensibilisation et l'information du public sur les soins palliatifs et la planification préalable des soins.
Association des infirmières et infirmiers du Canada (AIIC) L'AIIC a mis de l'avant l'idée que les infirmières et les infirmiers jouent un rôle fondamental dans la stratégie palliative en matière de soins et que leur pratique conformément au cadre sur les soins palliatifs et les soins de santé primaires est fondée sur le Code de déontologie des infirmières et des infirmiers de l'AIIC.
Association médicale canadienne (AMC) L'AMC a mené des tables rondes nationales (2014) sur la planification préalable des soins, les soins palliatifs et l'aide médicale à mourir, a publié le rapport Soins palliatifs : Appel à l'action national de l'Association médicale canadienne - Exemples de modèles novateurs de prestation de soins, de possibilités de formation et de médecins chefs de file en soins palliatifs (2015), a mis à jour ses politiques pour faire la promotion d'une plus grande adoption de la planification préalable des soins (2015) et des soins palliatifs (2016); et, en partenariat avec d'autres organisations en 2015, a réalisé le Sondage national sur la médecine palliative qui a confirmé les différences importantes en matière d'accessibilité des services de soins palliatifs et du type et de la formation des médecins prodiguant de tels services.
Canadian Frailty Network (CFN) (Réseau canadien sur la fragilité [RCF]) Le RCF a soutenu des initiatives ayant les objectifs suivants : intégrer l'évaluation de la qualité de vie et le système de soutien à la pratique des soins palliatifs à domicile; améliorer les soins palliatifs dans les établissements de soins de longue durée; évaluer les répercussions de la mise en œuvre d'un service de consultation de garde en tout temps au Nunavik; utiliser des outils de soutien à la pratique pour faciliter les transitions entre les établissements de soins de courte durée et les autres milieux; convertir les connaissances sur les pratiques exemplaires en outils propres aux prestataires de soins communautaires; et effectuer des consultations de soins palliatifs à domicile à l'aide de vidéoconférences en ligne.
Coalition pour des soins de fin de vie de qualité (CSFVQ) La CSFVQ est un groupe de 38 organisations membres / nationales représentant des groupes de maladies, des organisations professionnelles et des domaines de soins. La CSFVQ a participé à un certain nombre d'activités et de rapports qui défendent et soutiennent l'intégration d'une stratégie palliative en matière de soins.
Fondation canadienne pour l'amélioration des services de santé (FCASS) Dans son Appel de propositions pour l'innovation en soins palliatifs et de fin de vie lancé en février 2017, la FCASS a déterminé 26 innovations réussies émergentes ou démontrées, notamment : le Programme de soins paramédicaux à domicile; l'intégration des soins palliatifs dans les établissements de soins de longue durée; l'outil pour la détermination précoce des personnes pouvant tirer profit des soins palliatifs; l'amélioration de deux plates-formes en ligne par l'intermédiaire du Portail canadien en soins palliatifs; la publication d'un numéro spécial du Journal de la médecine palliative sur l'initiative l'Importance des soins palliatifs; et l'amélioration des services de soutien de première ligne pour les patients atteints d'un cancer.
Institut canadien d'information sur la santé (ICIS) Les analyses de données de l'ICIS en matière de soins palliatifs comprennent : son rapport de 2018 sur l'Accès aux soins palliatifs au Canada qui, même si on compte toujours un certain nombre d'importantes lacunes en matière de données, constitue le portrait le plus complet de l'accès aux services de soins palliatifs dans les différents milieux à ce jour : deux études sur l'utilisation des soins de santé en fin de vie dans les provinces de l'Ouest (2007) et de l'Atlantique (2011), respectivement, un rapport intitulé Soins hospitaliers en fin de vie pour les patients atteints d'un cancer (à l'exclusion du Québec; 2013) et un partenariat avec le PCCC pour son rapport sur le rendement du système de 2017 intitulé Soins palliatifs et de fin de vie (soins de fin de vie pour les patients atteints de cancer dans les hôpitaux de soins de courte durée).
L'importance des soins palliatifs Les initiatives L'importance des soins palliatifs comprenaient une enquête d'opinion publique, l'examen des données probantes et une conférence sur l'établissement d'un consensus tenue en novembre 2016, dans le cadre de laquelle un comité profane regroupant 12 Canadiens a formulé un énoncé et 20 recommandations. Le Conference Board du Canada a produit un rapport sur la façon de transformer l'énoncé consensuel et les recommandations en mesures.
Pallium Canada Pallium élabore et met en œuvre des ressources, des outils et un programme (L'essentiel des approches en soins palliatifs - LEAP) éducatifs normalisés en matière de soins palliatifs dans l'ensemble du Canada. Pallium a formé plus de 575 animateurs LEAP pour livrer des cours à plus de 12 000 fournisseurs de soins de santé (p. ex. médecins, infirmières, infirmiers, travailleurs sociaux, pharmaciens, aides-soignants, ambulanciers paramédicaux et proches aidants).
Partenariat canadien contre le cancer (PCCC) Le PCCC a soutenu plusieurs initiatives en matière de soins palliatifs depuis 2007, y compris l'élaboration de ressources en ligne, la formation, les pratiques exemplaires en matière de planification préalable des soins et d'objectifs des soins, la mesure des résultats signalés par les patients, l'intégration précoce des soins palliatifs et le renforcement de la capacité chez davantage de fournisseurs de soins de santé, y compris les ambulanciers paramédicaux.
De plus, le PCCC maintient le réseau national de soins palliatifs et de fin de vie d'environ 40 représentants des organisations nationales en matière de soins de santé, des gouvernements provinciaux et territoriaux et des organismes de lutte contre le cancer ainsi que des patients et des proches aidants. Le réseau national de soins palliatifs et de fin de vie compte quatre groupes de travail sur la planification préalable des soins / l'objectif des soins, l'éducation et la capacité, l'intégration et la mesure.
Portail canadien en soins palliatifs (PCSP) Le PCSP présente des renseignements fondés sur des données probantes et des ressources sur les soins palliatifs et de fin de vie dans une variété de médias électroniques comme les textes, les vidéos (y compris des compétences pratiques en prestation de soins) et les médias sociaux, appuyés par une équipe clinique interdisciplinaire virtuelle pancanadienne. Ses caractéristiques novatrices primées comprennent des vidéos éducatifs et des textes sur le deuil (y compris des modules sur le deuil des enfants), les contextes culturels (y compris les peuples autochtones et d'autres cultures) ainsi qu'une consultation clinique interactive (« Consulter un professionnel »).
Société canadienne des médecins de soins palliatifs (SCMSP) La SCMSP a participé aux initiatives visant à doter les étudiants de premier cycle en médecine de compétences nationales en soins palliatifs et à intégrer ces compétences dans les programmes; a mis au point des attestations pour ceux qui se spécialisent en médecine palliative; a tenu la Conférence annuelle sur l'apprentissage avancé en médecine palliative; a participé au Sondage national sur la médecine palliative de 2015; et a publié le rapport : Améliorer les soins palliatifs au Canada : Appel à l'action des décideurs des paliers fédéral, provincial, territorial, régional et local en 2016 et Les soins palliatifs : Un service essentiel et bénéfique pour l'économie, la santé et la société en 2017.
Société canadienne du cancer (SCC) Son rapport de 2016, Droit aux soins : Des soins palliatifs pour tous les Canadiens met en lumière les lacunes importantes dans les soins et les obstacles à l'accès à tous les Canadiens à des soins palliatifs de qualité au moment où ils en ont besoin. La SCC fournit du financement de recherche à des initiatives comme celle ayant permis de déterminer que l'intégration des soins palliatifs de façon plus précoce améliore la qualité de vie des patients.
Annexe E - Loi relative au cadre sur les soins palliatifs au Canada
Loi relative au cadre sur les soins palliatifs au Canada
Annexe F - Glossaire
Tout comme pour n'importe quel domaine de soins de santé, les soins palliatifs comportent une terminologie vaste et diversifiée. Le présent glossaire est conçu pour aider les lecteurs du Cadre sur les soins palliatifs au Canada à comprendre son contenu, son langage et sa terminologie. Il a été conçu et adapté à l'aide d'un éventail de différentes sources indiquées à la fin de ce document. Note de bas de page 25
- Accès
-
Les personnes atteintes d'une maladie limitant la qualité de vie, leurs familles et leurs proches aidants peuvent devoir faire face à des obstacles dans l'accès à un certain nombre de différents types de soutien, tels que :
- L'aiguillage vers les services de soins palliatifs par leur professionnel de la santé;
- La technologie et le soutien leur permettant de recevoir des soins palliatifs dans le milieu de leur choix;
- Le soutien financier comme les prestations fédérales pour proches aidants, les prestations de compassion de l'assurance-emploi, les prestations d'invalidité du Régime de pensions du Canada ou différents régimes provinciaux et territoriaux d'assurance-médicaments, les régimes de soins de relève, etc.
- Autorités ou programmes régionaux en matière de santé
-
Organisations de planification de la santé assumant la responsabilité de l'établissement de politiques, l'allocation de ressources pour soutenir les soins et l'approbation de plans organisationnels pour la prestation de services.
- Canadien
-
Aux fins du présent Cadre, un Canadien désigne une personne qui vit au Canada.
- Centre de soins palliatifs
-
Établissement communautaire visant à offrir des soins palliatifs intégrés aux personnes atteintes d'une maladie limitant la qualité de vie ainsi que du soutien à leurs familles et amis. Le centre de soins palliatifs peut admettre les personnes en tant que patients, offrir des services ambulatoires ou fournir des visites ou d'autres services de soutien.
- Communautés bienveillantes
-
Le mouvement des communautés bienveillantes demande aux membres des communautés et aux organisations de participer activement au soutien des soins de fin de vie et du deuil. Les communautés bienveillantes considèrent les soins palliatifs et de fin de vie comme étant une responsabilité communautaire. Par conséquent, elles s'efforcent d'établir des partenariats ainsi que des liens entre les personnes des services communautaires et locaux.
- Deuil
-
L’état d’avoir connu une période de deuil après une perte, comme un décès. Il peut s’agir d’une période de temps précise, comme un délai établi dans les prestations de l’employeur de congé pour décès ou de rituels dans différentes cultures ou religions.
- Équipe interdisciplinaire
-
Les prestataires de soins, présentant des formations et des compétences différentes, qui collaborent pour former une équipe et pour prodiguer des soins qui traitent autant de besoins en matière de santé et d'autres besoins d'une personne que possible. Les professionnels de l'équipe peuvent agir sous une organisation parapluie ou peuvent provenir de différentes organisations regroupées en une équipe unique. La composition de l'équipe peut évoluer en fonction de l'évolution de la maladie de la personne, afin de refléter les variations des besoins cliniques et psychosociaux de la personne. L'équipe interdisciplinaire comprend généralement au moins un représentant des professionnels suivants : médecins, infirmières ou infirmiers praticiennes, infirmières ou infirmiers, travailleurs sociaux, psychologues, conseillers spirituels, pharmaciens, travailleurs de soutien personnel et bénévoles. D'autres disciplines peuvent être représentées dans l'équipe au besoin, si les ressources le permettent.
- Famille
-
Les personnes qui sont les plus proches de celle recevant des soins sur le plan de la connaissance, des soins et de l'affection. La personne désigne sa « famille » et les personnes qui participeront à ses soins ou seront présentes à son chevet. La famille peut comprendre les personnes suivantes :
- La famille biologique;
- La famille par alliance (par mariage / contrat ou adoption);
- La famille par choix et les amis (y compris les animaux de compagnie).
- Fin de vie
-
Expression désignant la période finale (p. ex. heures, jours, semaines, mois) de la vie d'une personne, au cours de laquelle on observe une évidence médicale de l'imminence du décès ou on ne peut prévenir l'état moribond. Les soins palliatifs sont prodigués avant et pendant ce stade et ils se poursuivent au-delà, afin de soutenir le deuil de la famille et des proches aidants.
- Fondés sur les distinctions
-
Le gouvernement du Canada reconnaît les Premières Nations, les Métis et les Inuits comme étant des peuples autochtones du Canada, comprenant des communautés distinctes détentrices de droits et possédant leur propre histoire, y compris auprès de la Couronne. Le travail menant à la formation de relations renouvelées fondées sur la reconnaissance des droits, le respect, la coopération et le partenariat doit refléter les intérêts, les priorités et les circonstances uniques de chaque peuple. L'élaboration d'une politique sur les soins de santé doit être fondée sur ces distinctions.
- Fournisseur de soins - fournisseur de soins de santé
-
Une personne qui fournit un service de soins de santé. Ce terme est plus général que le terme « professionnel de la santé », et peut aussi inclure les personnes qui fournissent des services de soins de santé qui ne sont peut-être pas réglementés dans certaines provinces et certains territoires au Canada, mais le sont dans d’autres (p. ex., les travailleurs de soutien personnel, aussi connu sous le nom d’aide-soignant ou un certain nombre d’autres titres dans tout le Canada). Bien que les fournisseurs de soins de santé soient habituellement rémunérés pour fournir des services de soins de santé, une définition exhaustive pourrait également comprendre les bénévoles.
- Gestion de la douleur et des symptômes
-
La douleur et d'autres symptômes entraînant un inconfort (p. ex. essoufflements, fatigue, variations de l'humeur ou des capacités fonctionnelles, détresse psychosociale ou spirituelle) peuvent être causés par des maladies sous-jacentes et par les traitements de ces maladies. La stratégie palliative intégrée en matière de soins est axée sur la gestion de la douleur et des autres symptômes comme façon de réduire l'inconfort et d'améliorer la qualité de vie.
Ils sont appropriés à tout âge et à n'importe quel stade d'une maladie limitant la qualité de vie et peuvent être prodigués en association avec un traitement curatif.
- Maladie chronique
-
Maladie qui peut évoluer lentement, présenter une longue durée (p. ex. mois ou années), être incurable et évolutive ou limitant la qualité de vie. L'arthrite, une maladie cardiovasculaire, la néphropathie chronique, la maladie pulmonaire chronique, l'insuffisance cardiaque congestive, le diabète, la démence, le VIH / sida, la sclérose en plaques, la sclérose latérale amyotrophique et certaines formes de cancer sont des exemples de maladies chroniques limitant la qualité de vie. La maladie et son traitement peuvent entraîner des symptômes comme la fatigue, la douleur et des problèmes de sommeil; ils peuvent également limiter les activités d'une personne, entraîner une détresse psychologique et avoir des répercussions négatives sur sa qualité de vie. Une maladie chronique ne peut être guérie, mais ses symptômes peuvent être pris en charge.
- Maladie limitant la qualité de vie
-
Décrit les maladies dans le cadre desquelles le décès est la conséquence directe prévue de la maladie en question. L'expression personne atteinte d'une maladie limitant la qualité de vie comprend également le concept que les personnes vivent activement avec de telles maladies, souvent pendant de longues périodes de temps, et qu'elles ne sont pas mourantes de façon imminente. Par conséquent, elle affecte la santé et la qualité de vie et peut entraîner le décès dans un avenir prévisible.
- Milieu de soins
-
L'emplacement où sont prodigués les soins, comme le domicile de la personne, les établissements de soins primaires (p. ex. cabinet du médecin, poste de soins infirmiers, clinique communautaire), un établissement de soins de courte durée, de soins chroniques ou de soins de longue durée, un centre ou une unité de soins palliatifs, un établissement correctionnel ou une prison ou, dans le cas des itinérants, la rue, etc.
- Objectifs des soins
-
L'objectif général ou la centration des soins. Les objectifs cliniques et autres d'un épisode de soins d'une personne qui sont déterminés dans le contexte d'un processus de prise de décision partagée. Ils devraient comprendre le traitement de la maladie ou la prise en charge des symptômes. Dans certains cas, ils comprennent les limites des interventions souhaitées par les personnes, comme l'ordonnance de « ne pas réanimer ». Consulter « Plan préalable en matière de soins ».
- Plan de soins
-
Le plan écrit décrivant l’approche globale pour répondre aux besoins et objectifs évalués en matière de santé d’une personne, classés par ordre de priorité selon l’importance par la personne et la famille, ainsi que la personne qui fournira le service et le moment où elle le fera. Il est élaboré par les fournisseurs de service de la personne en consultation avec cette dernière.
- Plan préalable des soins
-
Le plan préalable des soins est un résumé verbal ou écrit des souhaits ou instructions d'un adulte apte à propos du type de soins qu'il souhaite ou ne souhaite pas recevoir dans le cas où il ne pourrait plus parler en son nom. Il permet d'établir les préférences d'une personne en matière de soins de santé et de soins personnels et les lieux de soins préférés, conformément aux lois applicables.
- Planification préalable des soins
-
La planification préalable des soins est le processus de réflexion et de communication qu'utilise une personne pour laisser savoir aux autres leurs préférences en matière de soins de santé et de soins personnels futurs.
- Populations mal desservies
-
Elles comprennent les personnes présentant des besoins uniques qui peuvent compliquer l'accès aux soins palliatifs par rapport au Canadien moyen. Cette définition englobe les fœtus, les nourrissons, les enfants, les adolescents et les jeunes adultes, les Autochtones, les personnes âgées, les minorités raciales ou ethniques, les communautés LGBTQ2, les immigrants et les réfugiés, les personnes atteintes d'une maladie autre que le cancer, ceux vivant dans des communautés rurales ou éloignées, les populations défavorisées socialement et économiquement, ou les personnes atteintes d'une déficience mentale ou cognitive. Les obstacles à l'accès peuvent être le résultat d'un manque des éléments suivants :
- la compréhension des objectifs en matière de soins palliatifs ou la façon d'y accéder;
- la connaissance ou l'accès aux systèmes canadiens de soins de santé;
- la capacité de parler les deux langues officielles du Canada (anglais ou français);
- des services adaptés à l’âge ou au stade de développement;
- l'assurance en raison d'un logement instable;
- les profils de maladies prévisibles;
- la proximité aux services.
- Proche aidant
-
Un proche aidant est une personne qui prodigue des soins personnels, du soutien et de l'assistance à une autre personne de tout âge qui en a besoin. Il n'a généralement pas reçu de formation officielle. Même s'il doit respecter un certain nombre de normes éthiques, il n'est pas responsable des normes professionnelles de conduite ou de pratique. Une personne n'est pas considérée comme étant un proche aidant si elle est rémunérée pour ses services, s'il s'agit d'un bénévole d'une organisation ou si elle prodigue des soins dans le cadre d'un programme de formation ou d'éducation (consulter « prestataires de soins »). Les proches aidants sont souvent des membres de la famille et des amis. Toutefois, une personne n'est pas un proche aidant simplement parce qu'il s'agit d'un époux, d'un conjoint de fait, d'un parent, d'un enfant, d'un autre parent ou du tuteur d'une personne ou parce qu'il vit avec une personne nécessitant des soins.
- Professionnels de la santé
-
Tous les membres des soins palliatifs et de l'équipe interprofessionnelle des prestataires de soins, y compris les médecins (soins primaires et spécialistes), les infirmières et infirmiers praticiennes, les infirmières et les infirmiers, les travailleurs sociaux, les psychologues, les aumôniers, les pharmaciens, les physiothérapeutes et les ergothérapeutes; on les appelle également des fournisseurs de soins de santé, ou des proches aidants officiels.
- Relève
-
Une pause, du temps ou du soulagement pour les proches aidants (consulter « Proche aidant »).
- Soins à domicile
-
Ils comprennent un éventail de services pour les personnes de tous âges, prodigués à domicile, qui englobent la promotion de la santé et l'enseignement, l'intervention curative, les soins de fin de vie, la réadaptation, le soutien et le maintien, l'adaptation et l'intégration sociale ainsi que le soutien pour les proches aidants de la famille. Ils sont généralement prodigués à l'aide du soutien des professionnels de la santé des systèmes publics ou privés (consulter « soins communautaires »).
- Soins axés sur la personne / soins axés sur la personne et la famille
-
Une stratégie en matière de planification, de prestation et d'évaluation des soins de santé fondée sur les partenariats mutuellement avantageux entre les cliniciens et les personnes recevant les soins. Les soins axés sur la personne respectent les besoins, les préférences et les valeurs du récipiendaire, et y sont adaptés. Les dimensions clés des soins axés sur la personne comprennent les suivantes :
- le respect;
- le soutien affectif;
- le confort physique;
- l'information et la communication;
- la continuité et la transition;
- la coordination des soins;
- la participation de la famille et des soignants;
- l'accès aux soins.
- Soins communautaires
-
Soins prodigués dans la communauté plutôt qu'à l'hôpital. Ils peuvent comprendre les soins à domicile et les soins dans un établissement de soins de longue durée ou un foyer de groupe.
- Soins palliatifs p/r à Stratégie palliative en matière de soins
-
Les participants à la consultation ont fait part de leurs points de vue à propos de ces expressions, en mettant l'accent sur l'importance de la clarté. Aux fins du présent Cadre, les soins palliatifs constituent un type de soins pouvant être offerts tout au long du continuum de toute maladie limitant la qualité de vie, y compris le deuil de la famille, des amis et des proches aidants. Ils comprennent des services, tels que la gestion de la douleur et des symptômes répondant aux préoccupations psychologiques et spirituelles, ils soutiennent la famille et les proches aidants et ils améliorent la qualité de vie (pour plus de détails, consulter la section Définition du présent Cadre). Ils sont prodigués par des fournisseurs de soins de santé primaires, des spécialistes des maladies et des spécialistes en soins palliatifs.
La stratégie palliative en matière de soins est une philosophie et un ensemble de principes qui s'appliquent à toutes les personnes atteintes d'une maladie limitant la qualité de vie et qui en meurent. La stratégie palliative intègre les philosophies et les principes des soins palliatifs dans les soins primaires, les soins de longue durée et tous les services de santé généraux.
L'expression « stratégie de santé publique en matière de soins palliatifs » est la mise en pratique des sciences de la santé publique (p. ex. l'épidémiologie, la recherche en santé et l'analyse des politiques) pour déterminer et prodiguer des services de soins palliatifs. Son ensemble de principes directeurs est légèrement plus vaste que celui de l'approche palliative en matière de soins, comme le décrit le livre blanc du BC Centre for Palliative Care sur le sujet : http://bc-cpc.ca/cpc/documents/pdf/Table%20of%20Contents.pdf
Modèle de nœud papillon d'une stratégie en matière de soins palliatifs : intégration précoce des soins palliatifs dans le plan de traitement (P. Hawley, B.C. Cancer)
Équivalent textuel
Le diagramme montre deux triangles imbriqués l'un dans l'autre, comme un nœud papillon, un triangle bleu à gauche et un triangle violet à droite, avec les pointes dirigées vers le centre de la base de l'autre triangle, pour former un losange rose dans le centre où les deux triangles se croisent. Il y a une flèche au-dessus qui pointe vers la droite. Le triangle à gauche est libellé « Prise en charge de la maladie ». Il est divisé en trois sections, libellées « Guérison », « Contrôle », et la section au centre qui forme le losange est libellée « Gestion des symptômes et des soins de soutien ». Le triangle sur le côté droit est libellé « Soins palliatifs » et est divisé en trois sections libellées « Survie », « Centre de soins palliatifs », et la section au centre est toujours libellée « Gestion des symptômes et soins de soutien ».
- Soins palliatifs spécialisés
-
Ils sont prodigués par une équipe spécialement formée de médecins, d'infirmières et infirmiers praticiennes, d'infirmières et d'infirmiers, de travailleurs sociaux et d'autres professionnels de santé qui collaborent avec l'équipe de soins primaires d'une personne pour offrir un soutien supplémentaire aux personnes atteintes d'une maladie grave.
Il convient à tout âge et à tout stade d'une maladie limitant la qualité de vie et peut être administré avec un traitement à visée curative.
Les fournisseurs de soins palliatifs spécialisés possèdent des qualifications reconnues ou un agrément en soins palliatifs. Ils ont reçu une formation avancée et leur pratique se fait principalement dans le domaine des soins palliatifs. Les prestataires de soins palliatifs spécialisés prodiguent des soins directs aux patients nécessitant des soins palliatifs complexes dans les centres de soins palliatifs, les hôpitaux et les milieux de soins à domicile et ils offrent des services de consultation pour soutenir, conseiller et éduquer les cliniciens non spécialisés qui prodiguent des soins palliatifs.
- Spiritualité
-
Une conception existentielle qui comprend toutes les façons qui permettent à une personne de trouver un sens et d'organiser sa perception personnelle autour d'un ensemble personnel de croyances, de valeurs et de liens. La spiritualité est parfois perçue comme une transcendance ou une inspiration. La participation à une communauté de foi et de pratique ne fait pas nécessairement partie de la spiritualité d'une personne.
- Stratégie palliative intégrée en matière de soins / soins palliatifs communautaires intégrés
-
Stratégie qui vise à combler l'ensemble de l'éventail des besoins (p. ex. physiques, psychosociaux, spirituels et pratiques) d'une personne et de sa famille à tous les stades d'une maladie chronique évolutive. Elle renforce l'autonomie d'une personne et son droit de participer activement à ses propres soins et elle s'efforce d'offrir aux personnes et à leurs familles un plus grand sens de maîtrise. Elle ne considère pas uniquement les soins palliatifs comme un service discret offert aux personnes mourantes, mais plutôt comme une stratégie de soins qui améliore leur qualité de vie tout au long de l'évolution de leur maladie. Elle fournit des soins palliatifs au moment opportun au cours de la maladie d'une personne et est particulièrement axée sur une communication ouverte et sensible à propos du pronostic et de la maladie de la personne, de la planification préalable des soins ainsi que du soutien physique, psychosocial et spirituel. Lorsque la maladie évolue, elle permet d'examiner régulièrement les objectifs d'une personne, son plan de soins et ses références, au besoin, aux services experts de soins palliatifs.
Annexe G - Références
- Note de bas de page 1
-
Aux fins du présent Cadre, la définition de famille n'inclut pas seulement la famille biologique, mais également la « famille par choix » tout individu qu'une personne choisit d'être dans son cercle de proches soignants (consulter l'annexe F - Glossaire).
- Note de bas de page 2
-
Il convient de noter que l'OMS procède présentement à la révision de sa définition suite à des consultations avec des intervenants clés. Lorsqu'elle sera disponible, Santé Canada examinera son applicabilité et se réserve le droit de remplacer la version actuelle avec la version mise à jour.
- Note de bas de page 3
-
L'OMS possède également une définition des soins palliatifs spécifiques aux soins palliatifs pédiatriques.
http://www.palliativegeneve.ch/les-soins-palliatifs-en-pediatrie/#un - Note de bas de page 4
-
L'importance des soins palliatifs, 2017. http://www.soinspalliatifscanada.ca/
Aller de l'avant, 2015. http://www.integrationdessoinspalliatifs.ca/ressources/le-cadre.aspx Droit aux soins : Des soins palliatifs pour tous les Canadiens. Société canadienne du cancer, 2016. https://www.cancer.ca/~/media/cancer.ca/CW/get%20involved/take%20action/Palliative-care-report-2016-FR.pdf?la=fr - Note de bas de page 5
-
ICIS, Accès aux soins palliatifs au Canada, 2018. https://www.cihi.ca/fr/acceder-aux-donnees-et-aux-rapports/acces-aux-soins-palliatifs-au-canada
- Note de bas de page 6
-
Association canadienne des soins palliatifs, Aller de l'avant (2014). Enquêtes sur les professionnels de la santé. http://www.integrationdessoinspalliatifs.ca/ressources/professionnels-de-la-santé.aspx
- Note de bas de page 7
-
Distinction entre les soins palliatifs et l'aide médicale à mourir (AMM) : L'AMM est une intervention médicale qui met intentionnellement fin à la vie d'une personne à la demande de cette dernière, tandis que les soins palliatifs ne visent ni à accélérer ni à retarder le décès, et ils devraient être accessibles dans le cadre du continuum de soins d'une maladie limitant la qualité de vie.
- Note de bas de page 8
-
Pour davantage de renseignements sur le programme et le soutien fédéral en matière de soins palliatifs, consulter l'annexe B.
- Note de bas de page 9
-
La sénatrice Carstairs dirigeait les Comités sénatoriaux et produisait ses propres rapports de suivi en 2005, 2010 et 2015.
- Note de bas de page 10
-
Aller de l'avant, 2015. http://www.integrationdessoinspalliatifs.ca/ressources/le-cadre.aspx
Palliative Care Matters, 2017. http://www.soinspalliatifscanada.ca/ - Note de bas de page 11
-
L'annexe D renferme une description détaillée de ces organisations.
- Note de bas de page 12
-
Voir l'annexe F Glossaire pour la définition des communautés bienveillantes.
- Note de bas de page 13
-
La planification des soins est un processus visant à préciser et documenter les souhaits en matière de soins avant d'en avoir besoin. Pour plus de renseignements (consulter l'annexe F Glossaire).
- Note de bas de page 14
-
Une communauté bienveillante est un groupe de personnes qui fournit de la compassion, des soins et un soutien pratique aux patients gravement malades ou fragiles, et à leurs familles, tout au long de la maladie et du processus de de deuil (consulter l'annexe F Glossaire).
- Note de bas de page 15
-
L'Indice de la qualité de décès 2015 : Un classement des soins palliatifs dans le monde. L'Economist Intelligence Unit (EIU) évalue 80 pays pour mesurer la qualité des soins palliatifs sur la base de 20 indicateurs répartis dans 5 catégories : l'environnement des soins palliatifs et des soins de santé, les ressources humaines, l'abordabilité des soins, la qualité des soins et le niveau d'engagement communautaire. Pour construire l'Indice, l'EIU a utilisé les données officielles et les recherches existantes pour chaque pays et a interrogé des experts en soins palliatifs du monde entier.
- Note de bas de page 16
-
En mai 2016, la députée Marilyn Gladu a présenté un projet de loi d'initiative parlementaire, le projet de loi C-277, Loi visant l'élaboration d'un cadre sur les soins palliatifs au Canada (Cadre). Il a été très bien accueilli par les parlementaires et les intervenants concernés. Le projet de loi a reçu la sanction royale et est devenu loi le 12 décembre 2017.
- Note de bas de page 17
-
Il existe d'autres excellents exemples, y compris le modèle de la Société canadienne des médecins de soins palliatifs compris dans leur rapport de novembre 2016 : Améliorer les soins palliatifs au Canada. http://www.cspcp.ca/tag/how-to-improve-palliative-care
- Note de bas de page 18
-
Une « approche fondée sur les distinctions » garantit la reconnaissance, l'affirmation et la mise en œuvre des droits, des intérêts et de la situation particuliers des Premières Nations, des Inuits et des Métis. Une « approche de soins fondée sur les distinctions » est une approche dans laquelle les stratégies et les politiques développées pour soutenir ces soins reflètent ces distinctions. Voir annexe F Glossaire.
- Note de bas de page 19
-
Pendant la consultation, une attention particulière a été portée aux problèmes d'accès des populations mal desservies. Ces populations désignent tout groupe (géographique, culturel, racial, socio-économique, âge, etc.) qui fait face à des obstacles uniques en matière d'accès aux soins palliatifs. Consulter l'annexe F - Glossaire pour la définition des « populations mal desservies ».
- Note de bas de page 20
-
Consulter l'annexe F Glossaire pour la définition.
- Note de bas de page 21
-
L'énoncé de principes communs sur les priorités partagées en santé. https://www.canada.ca/fr/sante-canada/organisation/transparence/ententes-en-matiere-de-sante/principes-priorites-partagees-sante.html
- Note de bas de page 22
-
Priorités partagées en matière de santé. https://www.canada.ca/fr/sante-canada/organisation/transparence/ententes-en-matiere-de-sante/priorites-partagees-matiere-sante.html
- Note de bas de page 23
-
Dans l'initiative « Aller de l'avant », l'ACSP a également inclus un certain nombre de documents de référence, y compris une synthèse des recommandations des rapports nationaux, en matière d'amélioration des soins palliatifs : http://www.integrationdessoinspalliatifs.ca/ressources/documents-de-travail/examen-des-rapports-du-parlement-et-du-sénat.aspx
- Note de bas de page 24
-
Les « résultats signalés par la personne » constituent des mesures de l'état de santé d'une personne qui proviennent directement de la personne, sans interprétation de la réponse de la personne par un clinicien ou toute autre personne.
- Note de bas de page 25
-
Association canadienne des soins palliatifs. (2014). Terminologie liée à l’approche des soins palliatifs intégrés. http://www.hpcintegration.ca/media/53069/TWF-lexicon-FR-final.pdf
Détails de la page
- Date de modification :