CompasRx, 9e édition
Rapport annuel sur les dépenses des régimes publics d’assurance-médicaments, 2021-2022

ISSN 2369-0526
No de cat. H79-6F-PDF
Décembre 2023
PDF - 2,2 Mo
Table des matières
- Résumé
- Principales constatations
- Introduction
- Méthodes
- Limites
- Analyses
- 1. Tendances relatives aux dépenses en médicaments d’ordonnance, de 2016-2017 à 2021-2022
- 2. Inducteurs de coûts des médicaments, 2020-2021 à 2021-2022
- 3. Inducteurs de coûts d’exécution d’ordonnance, 2020-2021 à 2021-2022
- Références
- Annexe A : Examens et approbations des médicaments
- Annexe B : Répartition des patients prenant part à l’initiative sur les médicaments biosimilaires par administration, 2021-2022
- Annexe C : Initiatives de transition vers les biosimilaires mises en œuvre par les payeurs publics canadiens
- Annexe D : Les 50 médicaments les plus vendus (molécule, concentration ou forme la plus utilisée) selon le coût du médicament, régimes publics d’assurance médicaments du SNIUMP, 2021-2022 (en millions de dollars)
- Annexe E : Les 50 principaux médicaments brevetés selon le coût du médicament, régimes publics d’assurance médicaments du SNIUMP, 2021-2022 (en millions de dollars)
- Annexe F : Les 50 principaux médicaments génériques de sources diverses selon le coût du médicament, régimes publics d’assurance médicaments du SNIUMP, 2021-2022 (en millions de dollars)
- Annexe G : Les 50 principaux médicaments non brevetés de source unique selon le coût du médicament, régimes publics d’assurance médicaments du SNIUMP, 2021-2022 (en milliers de dollars)
- Annexe H : Les 50 principaux fabricants selon le coût du médicament, régimes publics d’assurance‑médicaments du SNIUMP, 2021‑2022 (en millions de dollars)
À propos de CompasRx
CompasRx est une publication annuelle du Conseil d’examen du prix des médicaments brevetés (CEPMB) qui explore les tendances dans les dépenses liées aux médicaments d’ordonnance dans les régimes publics d’assurance‑médicaments du Canada. Ce rapport met l’accent sur les pressions qui contribuent à la variation annuelle des coûts des médicaments et des coûts d’exécution d’ordonnance, y compris la transition entre des médicaments à prix plus bas et ceux à prix plus élevé, les changements dans la population des bénéficiaires, les prix des médicaments et le volume de médicaments utilisés, ainsi que d’autres facteurs clés.
À propos du CEPMB
Créé par le Parlement en 1987, le Conseil d’examen du prix des médicaments brevetés (CEPMB) est un organisme indépendant qui détient des pouvoirs quasi judiciaires. Le CEPMB est investi d’un double mandat en matière de réglementation et de rapports : veiller à ce que les prix auxquels les titulaires de brevets vendent leurs médicaments brevetés au Canada ne soient pas excessifs, et rendre compte des tendances relatives aux prix de vente de tous les médicaments, ainsi que des dépenses en recherche et développement (RD) des titulaires de brevet.
Initiative du SNIUMP
Le Système national d’information sur l’utilisation des médicaments prescrits (SNIUMP) est une initiative de recherche mise sur pied par les ministres fédéral, provinciaux et territoriaux de la Santé en septembre 2001. Il s’agit d’un partenariat entre le CEPMB et l’Institut canadien d’information sur la santé (ICIS).
En vertu de l’article 90 de la Loi sur les brevets, le CEPMB a pour mandat d’effectuer des analyses qui fournissent aux décideurs des renseignements essentiels sur les tendances en matière de prix, d’utilisation et de coûts, afin que le système de soins de santé du Canada dispose de renseignements plus complets et exacts sur l’utilisation des médicaments et sur les sources des pressions sur les coûts.
Les priorités et méthodes de recherche propres au SNIUMP sont établies avec l’aide du Comité consultatif du SNIUMP et tiennent compte des priorités des instances participantes, lesquelles sont énoncées dans le Programme de recherche du SNIUMP. Le Comité consultatif est constitué de représentants des régimes publics d’assurance‑médicaments de la Colombie‑Britannique, de l’Alberta, de la Saskatchewan, du Manitoba, de l’Ontario, du Nouveau‑Brunswick, de la Nouvelle‑Écosse, de l’Île du Prince‑Édouard, de Terre‑Neuve‑et‑Labrador et du Yukon, du Programme des services de santé non assurés (SSNA, ainsi que de Santé Canada. Il comprend également des observateurs de l’ICIS, de l’Agence canadienne des médicaments et des technologies de la santé (ACMTS), du ministère de la Santé et des Services sociaux du Québec (MSSS) et de l’Alliance pancanadienne pharmaceutique (APP).
Remerciements
Le présent rapport a été rédigé par le Conseil d’examen du prix des médicaments brevetés (CEPMB) dans le cadre de l’initiative du Système national d’information sur l’utilisation des médicaments prescrits (SNIUMP).
Le CEPMB tient à remercier les membres du Comité consultatif du SNIUMP pour leur supervision spécialisée et leur orientation dans le cadre de la rédaction du présent rapport. Veuillez noter que les énoncés et les constatations du présent rapport ne reflètent pas nécessairement ceux des membres ou de leurs organisations.
Nous remercions Yvonne Zhang d’avoir dirigé ce projet, ainsi que Tanya Potashnik, Kevin Pothier et Brian O’Shea d’avoir supervisé l’élaboration du rapport. Le CEPMB tient également à souligner la contribution de Lokanadha Cheruvu, analyste, et Shirin Paynter, membre de l’équipe éditoriale.
Avis de non-responsabilité
Le SNIUMP est une initiative de recherche qui fonctionne indépendamment des activités réglementaires du conseil d’administration du CEPMB. Les priorités de recherche, les données, les déclarations et les opinions énoncées dans les rapports du SNIUMP ne représentent pas la position du CEPMB au sujet des questions réglementaires. Les rapports du SNIUMP ne contiennent pas d’information confidentielle ou protégée en vertu des articles 87 et 88 de la Loi sur les brevets, et la mention d’un médicament dans un rapport du SNIUMP ne revient pas à reconnaître ou à nier que le médicament fait l’objet d’une demande de brevet en vertu des articles 80, 81 ou 82 de la Loi sur les brevets, ou encore que son prix est ou n’est pas excessif au sens de l’article 85 de la Loi sur les brevets.
Bien qu’ils soient en partie fondés sur des données obtenues de l’Institut canadien d’information sur la santé (ICIS), les énoncés, les résultats, les conclusions, les points de vue et les opinions présentés dans ce rapport sont exclusivement ceux du CEPMB et ne peuvent pas être attribués à l’ICIS.
Renseignements connexes
Conseil d’examen du prix des médicaments brevetés
Centre Standard Life
Casier L40
333, avenue Laurier Ouest, bureau 1400
Ottawa (Ontario) K1P 1C1
Tél. : 1-877-861-2350
ATS : 613-288-9654
Courriel : PMPRB.Information-Renseignements.CEPMB@pmprb-cepmb.gc.ca
Citation suggérée
Conseil d’examen du prix des médicaments brevetés (2023). CompasRx, 9e édition : Rapport annuel sur les dépenses des régimes publics d’assurance‑médicaments, 2021‑2022. Ottawa : CEPMB.
Résumé
Les dépenses liées aux médicaments d’ordonnance des régimes publics d’assurance‑médicaments du SNIUMP ont connu une augmentation considérable de 6,8 % en 2021‑2022, ce qui représente un rythme plus rapide que la variation annuelle de 3 % de l’indice des prix à la consommation (IPC) dans le domaine de la santé et des soins personnelsNote de bas de page I, des changements étant observés dans les taux de variation de ses deux principales composantes : les coûts des médicaments (qui ont augmenté de 8,4 %) et les coûts d’exécution d’ordonnance (qui ont augmenté de 0,1 %). La hausse générale des dépenses liées aux médicaments d’ordonnance est principalement attribuable à une augmentation marquée de l’utilisation de médicaments plus récents et plus onéreux.
Le rapport CompasRx du CEPMB suit et analyse les pressions sur les coûts qui ont une incidence sur les dépenses en médicaments d’ordonnance des régimes publics d’assurance‑médicaments au Canada. Cette neuvième édition de CompasRx donne un aperçu des facteurs à l’origine de la croissance des coûts des médicaments et des coûts d’exécution d’ordonnance en 2021‑2022, ainsi qu’un examen rétrospectif des tendances récentes dans les coûts et l’utilisation des régimes publics d’assurance‑médicaments.
La base de données du Système national d’information sur l’utilisation des médicaments prescrits (SNIUMP), créée par l’Institut canadien d’information sur la santé (ICIS), constitue la principale source de données du rapport en ce qui concerne les administrations suivantes : Colombie‑Britannique, Alberta, Saskatchewan, Manitoba, Ontario, Nouveau‑Brunswick, Nouvelle‑Écosse, Île‑du‑Prince‑Édouard, Terre‑Neuve‑et‑Labrador, Yukon et Programme des services de santé non assurés.
Les constatations faites dans le rapport éclaireront les discussions sur les politiques et aideront les décideurs à prévoir l’évolution des pressions qui s’exercent sur les coûts et à y réagir.
Principales constatations
Les principales constatations couvrent les trois domaines d’analyse de CompasRx (voir la section « Analyses »), à savoir les tendances relatives aux dépenses en médicaments d’ordonnance, les inducteurs de coûts des médicaments, et les inducteurs de coûts d’exécution d’ordonnance.
Dépenses en médicaments d’ordonnance
Les dépenses en médicaments d’ordonnance des régimes publics d’assurance‑médicaments du SNIUMP ont augmenté de 6,8 % en 2021‑2022, après une hausse de 4,2 % en 2020‑2021.
- Entre 2016‑2017 et 2021‑2022, les dépenses totales en médicaments d’ordonnance des régimes publics d’assurance‑médicaments du Canada ont augmenté de 3,1 milliards de dollars, atteignant un taux de croissance annuel composé de 4,9 %.
- Les coûts des médicaments, qui représentent 83 % des dépenses en médicaments d’ordonnance, ont connu une hausse de 8,4 % de 2020‑2021 à 2021‑2022, tandis que les coûts d’exécution d’ordonnance, qui représentent les 17 % restants des dépenses, ont augmenté de 0,1 %.
- Les régimes publics d’assurance‑médicaments du SNIUMP ont payé en moyenne 88 % du total des coûts d’ordonnance de 13,2 milliards de dollars pour 290 millions d’ordonnances délivrées à près de 6,2 millions de bénéficiaires actifs en 2021‑2022.
- La population bénéficiaire globale des régimes publics du SNIUMP a augmenté de 3,6 % entre 2020‑2021 et 2021‑2022. En 2020‑2021, première année de la pandémie de COVID‑19, environ 214 000 Canadiens de plus ont fait exécuter une ordonnance remboursée dans le cadre des régimes publics d’assurance‑médicaments.
Coûts des médicaments
La croissance des coûts des médicaments pour les régimes publics du SNIUMP en 2021‑2022 est principalement attribuable à une augmentation soutenue de l’utilisation de médicaments plus onéreux et à des mesures d’économie limitées.
- L’utilisation accrue de médicaments plus onéreux demeure l’inducteur ayant eu l’effet le plus marqué en 2021‑2022, entraînant une poussée à la hausse de 8,1 % sur les coûts, tandis que la diminution du recours aux antiviraux à action directe (AAD) a été négligeable.
- Le segment du marché des médicaments brevetés, qui représentait 52,3 % des coûts des médicaments des régimes publics en 2021‑2022, a connu une croissance modeste de 0,5 %, avec une hausse considérable de 10,0 % des coûts des médicaments dont les coûts de traitement annuels dépassaient 10 000 dollars.
- En 2021‑2022, 7,5 % des bénéficiaires des régimes publics d’assurance‑médicaments ont compté pour plus de 60 % des coûts totaux des médicaments. Les médicaments onéreux, utilisés par 3 % des bénéficiaires, représentaient 36,8 % des coûts.
- À l’inverse des tendances observées en 2020‑2021, une remontée du nombre de bénéficiaires actifs a donné lieu à un effet de poussée démographique de 2,5 % en 2021‑2022, tandis que la réduction du nombre de demandes de remboursement par patient a donné lieu à un effet de traction à la baisse du volume de 0,2 %.
- En 2021‑2022, la variation des prix a eu un faible effet de traction à la baisse (0,3 %), tandis que l’effet de substitution a pris plus de force, se traduisant par une baisse des coûts des médicaments de 1,7 %.
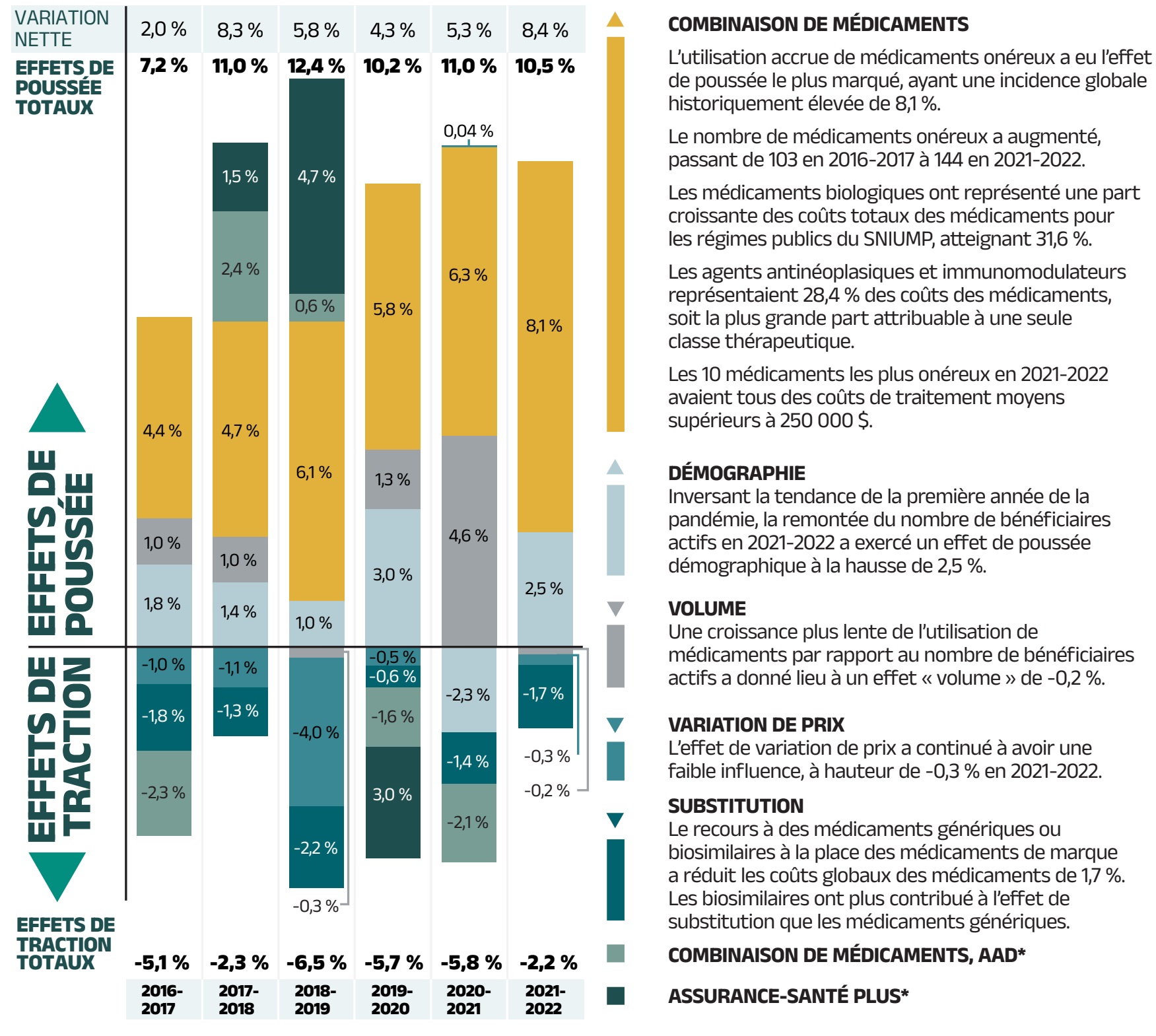
Figure - Version texte
| 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|---|
| Assurance-santé Plus | - |
1,5 % |
4,7 % |
-3,0 % |
- |
- |
| Combinaison de médicaments, antiviraux à action directe (AAD) | -2,3 % |
2,4 % |
0,6 % |
-1,6 % |
- |
- |
| Combinaison de médicaments | 4,4 % |
4,7 % |
6,1 % |
5,8 % |
6,3 % |
8,1 % |
| Volume | 1,0 % |
1,0 % |
-0,3 % |
1,3 % |
4,6 % |
-0,2 % |
| Démographie | 1,8 % |
1,4 % |
1,0 % |
3,0 % |
-2,3 % |
2,5 % |
| Variation de prix | -1,0 % |
-1,1 % |
-4,0 % |
-0,5 % |
-2,1 % |
-1,7 % |
| Substitution | -1,8 % |
-1,3 % |
-2,2 % |
-0,6 % |
-1,4 % |
0,3 % |
| Effets de poussée totaux | 7,2 % |
11,0 % |
12,4 % |
10,2 % |
11,0 % |
10,5 % |
| Effets de traction totaux | -5,1 % |
-2,3 % |
-6,5 % |
-5,7 % |
-5,8 % |
-2,2 % |
| Variation nette | 2,0 % |
8,3 % |
5,8 % |
4,3 % |
5,3 % |
8,4 % |
| Combinaison de médicaments | Les agents antinéoplasiques et immunomodulateurs représentaient 28,4 % des coûts des médicaments, soit la plus grande part attribuable à une seule classe thérapeutique. |
| Démographie | Inversant la tendance de la première année de la pandémie, la remontée du nombre de bénéficiaires actifs en 2021‑2022 a exercé un effet de poussée démographique de 2,5 %. |
| Volume | Une croissance plus lente de l’utilisation de médicaments par rapport au nombre de bénéficiaires actifs a entraîné un effet « volume » de -0,2 %. |
| Variation de prix | Une croissance plus lente de l’utilisation de médicaments par rapport au nombre de bénéficiaires actifs a entraîné un effet « volume » de -0,2 %. |
| Substitution | Le recours à des médicaments génériques ou biosimilaires à la place des médicaments de marque a réduit les coûts globaux des médicaments de 1,7 %. Les biosimilaires ont plus contribué à l’effet de substitution que les médicaments génériques. |
Remarque : La présente analyse est fondée sur des renseignements accessibles au public sur les prix. Elle ne tient pas compte des rabais confidentiels sur les prix des médicaments négociés par l’Alliance pancanadienne pharmaceutique (APP) au nom des régimes publics.
Les données du Programme des SSNA ne sont pas incluses en 2020‑2021 et 2021‑2022.
Les valeurs peuvent ne pas correspondre aux totaux parce qu’elles ont été arrondies et qu’elles sont soumises à un effet croisé.
* Effet non rapporté depuis 2020-2021 (voir la section Méthodes).
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Coûts d’exécution d’ordonnance
Les coûts d’exécution d’ordonnance des régimes publics du SNIUMP ont augmenté à un rythme beaucoup plus lent que les coûts des médicaments en 2021‑2022, avec légère remontée (0,1 %) par rapport à la croissance négative de 2020‑2021.
- La croissance des coûts d’exécution d’ordonnance a été de 0,1 % (ou 1,7 million de dollars) en 2021‑2022, une légère remontée par rapport au taux de variation de -0,2 % en 2020‑2021, bien que les résultats varient d’un régime à l’autre.
- À l’inverse de la tendance observée en 2020‑2021, l’augmentation du nombre de bénéficiaires actifs est le facteur qui a le plus contribué à la croissance des coûts d’exécution d’ordonnance en 2021‑2022, faisant grimper les coûts de 3,2 %.
- En revanche, l’augmentation de la taille des ordonnances découlant de la levée des politiques temporaires relatives à la fréquence d’exécution des ordonnances au cours de la pandémie de COVID‑19 a considérablement réduit les coûts de 2,3 % en 2021‑2022.
- La baisse du volume de médicaments délivrés aux patients et l’augmentation des frais d’exécution moyens par ordonnance ont respectivement modifié les coûts de -1,0 % et 0,4 %.
Introduction
Les dépenses des régimes publics d’assurance‑médicaments canadiens représentent une part importante du budget global consacré aux soins de santé. L’Institut canadien d’information sur la santé (ICIS) a déclaré que le coût total des médicaments d’ordonnance au Canada était de 36,8 milliards de dollars en 2021, la part la plus importante étant financée par les régimes publics d’assurance‑médicaments (44 %Note de bas de page II) et le reste étant payé par les régimes privés ou par les ménages et les particuliersRéférence 1.
La présente édition du rapport est axée sur l’exercice 2021‑2022, et contient un examen rétrospectif des tendances récentes. Les résultats de l’analyse aideront les intervenants à prévoir l’évolution des pressions exercées sur les coûts qui touchent les régimes publics d’assurance‑médicaments du Canada et à y réagir.
L’analyse porte sur les régimes publics d’assurance‑médicaments participant à l’initiative du Système national d’information sur l’utilisation des médicaments prescrits (SNIUMP), qui englobe tous les régimes publics provinciaux (à l’exception du Québec), du Yukon et du Programme des services de santé non assurés (SSNA). Ces régimes représentent environ le tiers des dépenses annuelles totales consacrées aux médicaments d’ordonnance au Canada.
Chacun des régimes publics d’assurance‑médicaments rembourse les bénéficiaires admissibles conformément à sa propre structure et met en œuvre des politiques relatives au remboursement des prix des médicaments et des frais d’exécution d’ordonnance. Des résumés de la structure et des politiques des régimes sont disponibles sur le site Web du CEPMB.
Santé Canada, le CEPMB et l’Agence canadienne des médicaments et des technologies de la santé (ACMTS) voient à l’approbation des médicaments, à l’examen des prix et à l’évaluation des technologies de la santé, respectivement. Les détails des approbations et des examens de 2021‑2022 figurent à l’annexe A du présent rapport.
Méthodes
La base de données du Système national d’information sur l’utilisation des médicaments prescrits (SNIUMP), créée par l’Institut canadien d’information sur la santé (ICIS), constitue la principale source de données du présent rapport. Cette base de données renferme des renseignements nationaux sur les régimes publics d’assurance‑médicaments, notamment des données sur les demandes de remboursement recueillies auprès des régimes participant à l’initiative du SNIUMP. Les données sont présentées en fonction de l’exercice.
Les résultats sont présentés pour les régimes publics d’assurance‑médicaments suivants : Colombie‑Britannique, Alberta, Saskatchewan, Manitoba, Ontario, Nouveau‑Brunswick, Nouvelle‑Écosse, Île‑du‑Prince‑Édouard, Terre‑Neuve‑et‑Labrador, Yukon et Programme des services de santé non assurés (SSNA).
L’analyse porte exclusivement sur les données relatives aux bénéficiaires qui ont atteint le montant de leur franchise et qui ont reçu un remboursement d’un régime public. Les résultats déclarés pour la Saskatchewan et le Manitoba comprennent les dépenses en médicaments d’ordonnance acceptées pour les personnes admissibles à la couverture, mais qui n’ont pas soumis de demande et, par conséquent, n’ont pas de franchise précise.
En Colombie‑Britannique, les bénéficiaires actifs qui ont reçu un remboursement d’un régime public en 2021‑2022 uniquement en raison de l’utilisation des tests de dépistage rapide de la COVID‑19 dans le cadre de la couverture exceptionnelle du Régime Z (Assurance)Note de bas de page III, ainsi que leurs demandes de prestations connexes, ont été exclus de l’analyse. L’inclusion de ces bénéficiaires, qui ne peuvent généralement pas prétendre à un remboursement d’un régime public pour leur utilisation régulière de médicaments, pourrait fausser les données. Les prochaines éditions du rapport CompasRx évalueront la dynamique du Régime Z et adapteront les critères d’inclusion en conséquence.
La fréquence d’exécution des ordonnances des sous-régimes de soins de longue durée (SLD) n’est parfois pas typique en raison des besoins en soins plus particuliers de leurs patients. Les ordonnances des sous-régimes de SLD n’ont été séparées de l’analyse des coûts d’exécution d’ordonnance en Ontario en raison de l’influence notable de leur taille.
Les données du Programme des SSNA n’étant pas disponibles, elles n’ont pas été incluses dans les résultats pour 2020‑2021 et 2021‑2022. Il convient de souligner que l’incidence des données des SSNA sur les tendances globales de croissance des régimes publics d’assurance‑médicaments du SNIUMP serait minime (environ 0,1 %).
De 2015‑2016 à 2020‑2021, les antiviraux à action directe (AAD) pour l’hépatite C ont été présentés séparément afin de mettre en évidence leur incidence continue sur les dépenses. Toutefois, compte tenu de leur incidence décroissante sur les dépenses des régimes publics, l’effet des AAD n’est plus présenté séparément de l’effet global « combinaison de médicaments » à compter de la présente édition. Pour les données historiques, veuillez consulter les éditions précédentes de CompasRx.
Le programme Assurance‑santé Plus de l’Ontario était auparavant traité comme un facteur distinct, connu en tant qu’effet « Assurance‑santé Plus » dans l’analyse des inducteurs de coûts, représentant l’incidence globale des changements apportés à la structure du régime de 2017‑2018 à 2019‑2020. Comme les dépenses du programme se sont stabilisées, depuis l’édition 2020‑2021, CompasRx ne rend plus compte de l’effet « Assurance‑santé Plus » séparément. Pour les données historiques, veuillez consulter les éditions précédentes.
Pour mieux comprendre l’utilisation des médicaments et les sources des pressions sur les coûts, une liste des 50 médicaments les plus vendus (molécules, concentrations et formes les plus utilisées) selon le coût du médicament dans les régimes publics d’assurance‑médicaments du SNIUMP est fournie à l’annexe D.
L’analyse des inducteurs de coûts des médicaments et des coûts d’exécution d’ordonnance suit la démarche méthodologique décrite dans le rapport du CEPMB intitulé Les facteurs de coût associés aux dépenses en médicaments prescrits – Un rapport méthodologiqueRéférence 2. Les coûts des médicaments comprennent toute marge bénéficiaire connexe. Les analyses de la taille moyenne des ordonnances, ainsi que de l’établissement du prix des médicaments, se limitent aux formulations solides administrées par voie orale, de façon à éviter les incohérences au niveau de la déclaration des données qui peuvent exister sur le plan du nombre de jours d’approvisionnement et du nombre d’unités des autres formulations. Les niveaux de classification anatomique, thérapeutique et chimique (ATC) présentés ici reposent sur les données du SNIUMP de l’ICIS et le système de classification ATC maintenu par le Centre collaborateur de l’Organisation mondiale de la Santé pour la méthodologie sur l’établissement des statistiques concernant les produits médicamenteux. Les vaccins et les services pharmaceutiques ne sont pas représentés dans le rapport.
L’approche méthodologique utilisée dans CompasRx est revue annuellement et mise à jour au besoin pour tenir compte des changements dans le paysage pharmaceutique et l’accès aux données. Par conséquent, la portée du rapport et des données analysées peut varier légèrement d’une année à l’autre. Les nouveaux changements apportés à la méthodologie sont décrits en détail dans les sections « Méthodes » et « Limites » de chaque édition.
Un glossaire des termes utilisés dans les études du SNIUMP est accessible sur le site Web du CEPMB.Limites
Les niveaux de dépenses et d’utilisation des médicaments varient considérablement selon la province ou le territoire, et les comparaisons entre régimes sont limitées par les différences entre la structure et les politiques des différents régimes publics d’assurance‑médicaments, ainsi que par les profils démographiques et sanitaires des populations bénéficiaires.
Ainsi, les régimes publics d’assurance‑médicaments de la Colombie‑Britannique, de la Saskatchewan et du Manitoba offrent une couverture universelle fondée sur le revenu, alors que les régimes publics des autres provinces offrent des programmes particuliers aux aînés, aux bénéficiaires de l’aide au revenu et à divers groupes de patients. Les SSNA fournissent une couverture universelle à toute leur population. Le Yukon est une petite administration, et tout changement apporté à la structure du régime influencerait considérablement ses taux de croissance.
La base de données du SNIUMP comprend les données disponibles relatives à certains sous-régimes propres à des administrations particulières, comme l’Alberta, la Nouvelle‑Écosse et l’Île‑du‑Prince‑Édouard. Ces facteurs limitent encore davantage la comparabilité des résultats d’un régime à l’autre. Un résumé complet des sous-régimes compris dans la base de données du SNIUMP, ainsi que leurs critères d’admissibilité, est publié sur le site Web du CEPMB.
Les demandes de remboursement de médicaments présentées par des bénéficiaires de l’Ontario qui sont également couverts par les SSNA sont principalement remboursées par le Programme de médicaments de l’Ontario, le reste des coûts des médicaments étant couvert par les SSNA. Par conséquent, les demandes de remboursement déclarées en ce qui concerne les SSNA comprennent celles qui sont coordonnées avec le Programme de médicaments de l’Ontario.
Les totaux relatifs aux régimes publics d’assurance‑médicaments du SNIUMP sont très asymétriques dans le cas de l’Ontario du fait de la taille de sa population.
Les médicaments onéreux sont associés à un coût annuel moyen de traitement supérieur à 10 000 $. Si les médicaments atteignent un tel seuil une année donnée, ils sont comptés pour toutes les autres années. Par conséquent, le nombre et la composition des médicaments onéreux une année donnée peuvent varier en fonction du moment de l’analyse.
Les médicaments oncologiques et autres médicaments à coût élevé couverts par les régimes publics peuvent être sous-estimés, car certains sont remboursés dans le cadre de programmes spécialisés, notamment Action Cancer, et ne sont pas pris en compte dans les données.
Les coûts déclarés des médicaments correspondent aux montants que les régimes publics ont accepté de rembourser, ce qui peut ne pas refléter les montants payés par le régime ou le programme et ne reflète pas les ristournes et les remises déduites de la facture ni les réductions de prix découlant des ententes confidentielles portant sur l’inscription de produits.
Les données sur les dépenses en médicaments d’ordonnance pour les régimes publics d’assurance‑médicaments qui sont présentées dans ce rapport ne représentent qu’un segment du marché canadien des produits pharmaceutiques et c’est pourquoi il ne faut pas extrapoler les constatations du rapport à l’ensemble du marché.
La présente édition du rapport CompasRx présente des données allant jusqu’à l’exercice 2021‑2022 inclusivement. Les changements apportés aux régimes et les autres faits nouveaux survenus depuis lors seront pris en compte dans les prochaines éditions.
Analyses
Les éléments qui composent les dépenses en médicaments d’ordonnance peuvent être examinés sous deux angles : le partage des coûts et les produits pharmaceutiques.
Du point de vue du partage des coûts, les dépenses déclarées dans cette étude représentent le montant total que les régimes publics d’assurance‑médicaments du SNIUMP acceptent de rembourser. Ces dépenses tiennent compte à la fois des portions des coûts d’ordonnance payés par les régimes et ceux payés par les bénéficiaires, comme les quotes-parts et les franchises.
Du point de vue de l’établissement des prix des produits pharmaceutiques, le coût d’un régime d’assurance‑médicaments d’ordonnance dans cette section se mesure par le total de deux composantes : le coût des médicaments d’ordonnance (y compris les marges bénéficiaires) et le coût de délivrance des médicaments d’ordonnance, représenté ici par cette formule :
Dépenses en médicaments d’ordonnance = Coûts des médicaments + Coûts d’exécution d’ordonnance
Les sections qui suivent décrivent en détail chaque composante de cette formule, par l’analyse des tendances des données et l’ajout de contexte supplémentaire sous forme d’aperçu.
1. Tendances relatives aux dépenses en médicaments d’ordonnance, de 2016-2017 à 2021-2022
Les dépenses des régimes publics au titre des médicaments d’ordonnance ont augmenté de 6,8 % en 2021‑2022, le deuxième taux de variation le plus élevé depuis 2016‑2017. Les médicaments brevetés onéreux représentaient toujours le facteur le plus important de l’augmentation des coûts des médicaments pour les régimes publics, compensée en partie par les économies réalisées grâce à la substitution par un médicament générique ou un produit biosimilaire.
Aperçu : Structures des régimes d’assurance médicaments
Les niveaux de dépenses et d’utilisation déclarés dans la présente étude dépendent de la structure et des politiques propres au régime de chaque administration, ainsi que des profils démographiques et sanitaires des bénéficiaires. Cela influe sur la comparabilité des résultats entre les régimes.
Des documents de référence complémentaires contenant des renseignements sur la structure de chaque régime public d’assurance‑médicaments et les politiques régissant les marges bénéficiaires et les frais d’exécution d’ordonnance, ainsi qu’un glossaire des termes sont disponibles sur le site Web du CEPMB.
Il n’y a eu aucun changement notable dans la structure des régimes publics en 2021‑2022.
Dépenses en médicaments d’ordonnance
Dépenses en médicaments d’ordonnance = Coûts des médicaments (83 %) + Coûts d’exécution d’ordonnance (17 %)
Entre 2016‑2017 et 2021‑2022, les dépenses annuelles au titre des médicaments d’ordonnance pour les régimes publics d’assurance‑médicaments ont enregistré un taux de croissance annuel composé de 4,9 %, passant de 10,7 milliards à 13,2 milliards de dollars, dont 0,8 milliard au cours de la dernière année (figure 1.1).
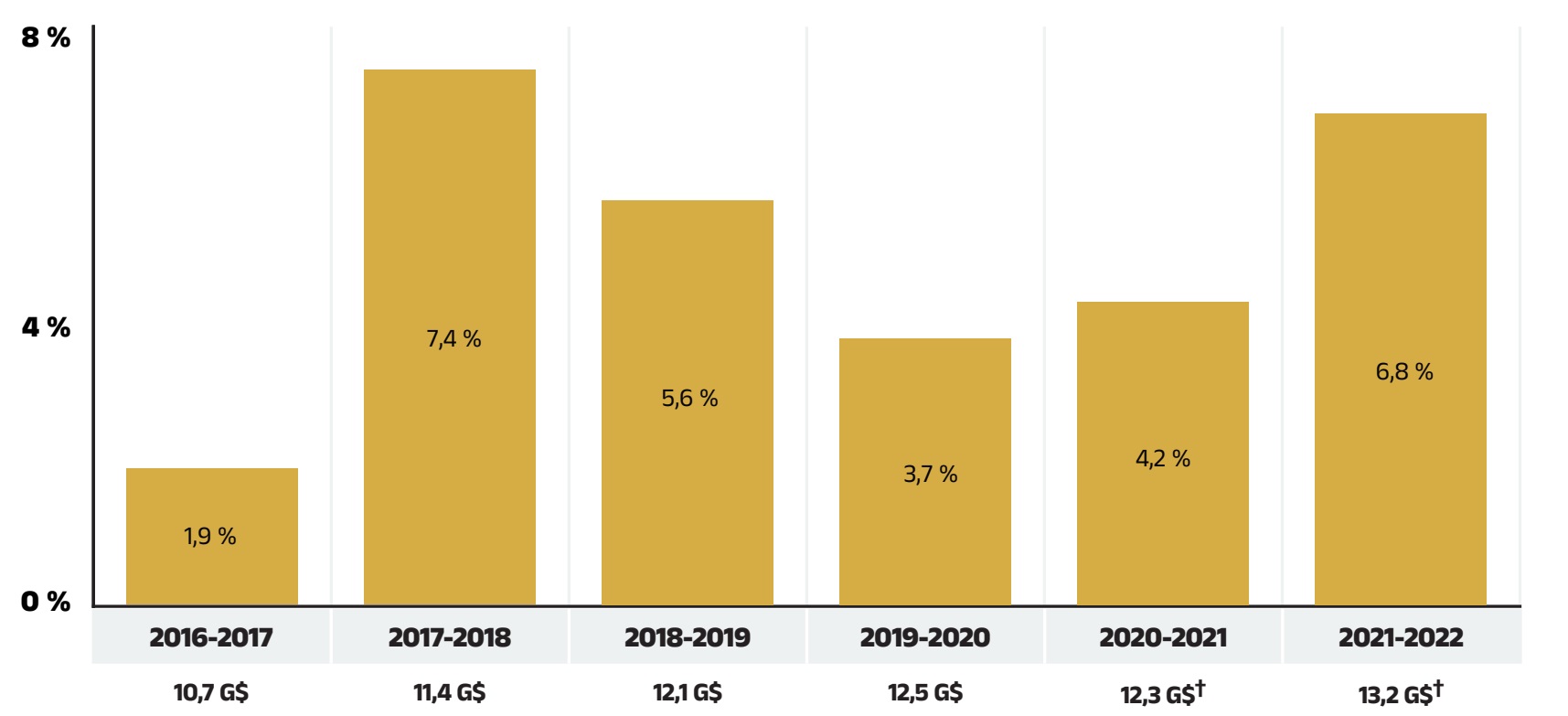
Figure 1.1 - Version texte
| 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|---|
| Taux de variation | 1,9 % |
7,4 % |
5,6 % |
3,7 % |
4,2 % |
6,8 % |
| Dépenses en médicaments d’ordonnance (en milliards de dollars) | 10,7 G$ |
11,4 G$ |
12,1 G$ |
12,5 G$ |
12,3 G$ |
13,2 G$ |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public.
* Colombie‑Britannique, Alberta, Saskatchewan, Manitoba, Ontario, Nouveau‑Brunswick, Nouvelle‑Écosse, Île‑du‑Prince‑Édouard, Terre‑Neuve‑et‑Labrador, Yukon et Programme des services de santé non assurés.
†Les dépenses totales en médicaments d’ordonnance pour 2020‑2021, les taux de variation annuels et le TCAC ont été calculés sans les données du Programme des SSNA. L’incidence des données des SSNA sur le taux de variation serait minime (environ 0,1 %).
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
La croissance globale des dépenses en 2021‑2022 découle d’une croissance de 8,4 % des coûts des médicaments (avec les marges bénéficiaires connexes) et d’une hausse de 0,1 % des coûts d’exécution d’ordonnance. En raison de la disparité de leurs taux de croissance, la composante du coût des médicaments a continué à représenter une part bien plus importante des dépenses globales (83 %), tandis que la part des coûts d’exécution d’ordonnance a chuté pour s’établir à un nouveau creux (17 %) [figure 1.2].
Ces dépenses comprennent à la fois la portion des coûts d’ordonnance payée par les régimes et les portions payées par les bénéficiaires, comme les quotes-parts et les franchises.
Part des dépenses en médicaments d’ordonnance payées par les bénéficiaires
Dépenses en médicaments d’ordonnance = Dépenses payées par le régime (88 %) + Dépenses payées par les bénéficiaires (12 %)
En 2021‑2022, conformément aux tendances historiques, les régimes publics ont payé en moyenne 88 % (figure 1.2) des dépenses totales en médicaments d’ordonnance remboursables, tandis que le reste a été payé par les bénéficiaires soit de leur poche, soit par un assureur privé tiers. La part des bénéficiaires variait d’une administration à l’autre, entre 9 % (Nouveau‑Brunswick) et 34 % (Île‑du‑Prince‑Édouard).
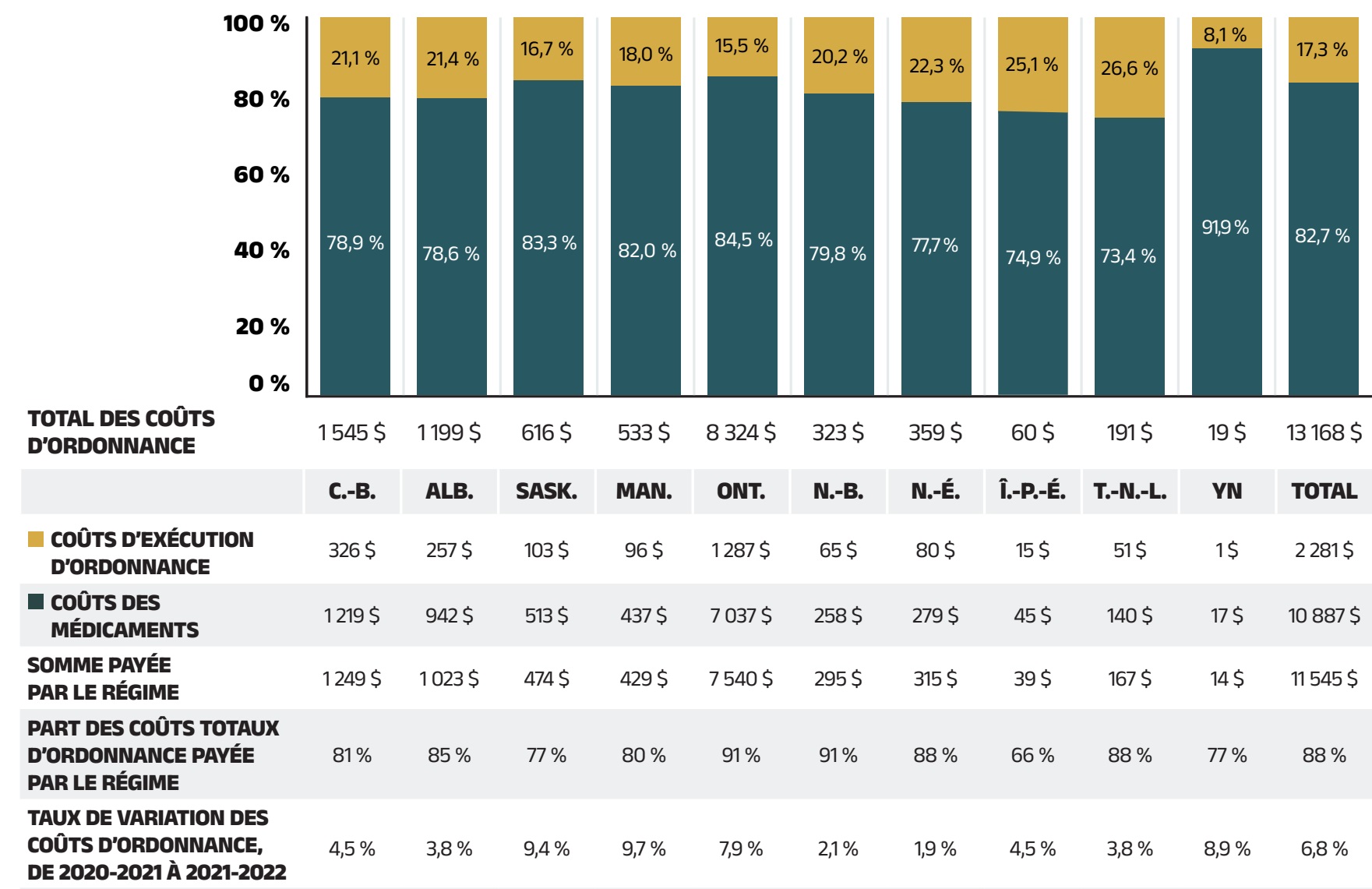
Figure 1.2 - Version texte
| Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Yukon | Total | |
|---|---|---|---|---|---|---|---|---|---|---|---|
| Coût total des ordonnances (en millions de dollars) | 1,545 $ |
1,199 $ |
616 $ |
533 $ |
8,324 $ |
323 $ |
359 $ |
60 $ |
191 $ |
19 $ |
13,168 $ |
Part des coûts d’exécution d’ordonnance |
21,1 % |
21,4 % |
16,7 % |
18,0 % |
15,5 % |
20,2 % |
22,3 % |
25,1 % |
26,6 % |
8,1 % |
17,3 % |
| Part des coûts des médicaments | 78,9 % |
78,6 % |
83,3 % |
82,0 % |
84,5 % |
79,8 % |
77,7 % |
74,9 % |
73,4 % |
91,9 % |
82,7 % |
| Coûts d’exécution d’ordonnance (millions de dollars) | 326 $ |
257 $ |
103 $ |
96 $ |
1287 $ |
65 $ |
80 $ |
15 $ |
51 $ |
1 $ |
2,281 $ |
| Coûts des médicaments (millions de dollars) | 1,219 $ |
942 $ |
513 $ |
437 $ |
7,037 $ |
258 $ |
279 $ |
45 $ |
140 $ |
17 $ |
10,887 $ |
| Montant versé par le régime (millions de dollars) | 1,249 $ |
1,023 $
|
474 $ |
429 $ |
7,540 $ |
295 $ |
315 $ |
39 $ |
167 $ |
14 $ |
11,545 $ |
| Partie payée par le régime du coût total des ordonnances | 81 % |
85 % |
77 % |
80 % |
91 % |
91 % |
88 % |
66 % |
88 % |
77 % |
88 % |
| Taux de variation des coûts d’ordonnance, 2020-2021 à 2021-2022 | 4,5 % |
3,8 % |
9,4 % |
9,7 % |
7,9 % |
2,1 % |
1,9 % |
4,5 % |
3,8 % |
8,9 % |
6,8 % |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public. Les montants des marges bénéficiaires sont saisis dans les coûts des médicaments. Les valeurs peuvent ne pas correspondre aux totaux parce qu’elles ont été arrondies.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
La croissance annuelle des dépenses en médicaments d’ordonnance est fonction de la hausse du nombre de bénéficiaires actifs et du coût de leurs médicaments. La pandémie de COVID‑19 a provoqué de fortes variations de la population globale des bénéficiaires des régimes publics du SNIUMP au cours des deux dernières années. En 2020‑2021, une baisse sans précédent de 366 000 bénéficiaires actifs a été enregistrée, mais une remontée de 214 000 bénéficiaires actifs a été observée en 2021‑2022, ce qui a ramené le nombre total à plus de 6 millions. Au cours de cette période, 6,2 millions de bénéficiaires actifs ont fait exécuter 290 millions d’ordonnances que les régimes publics d’assurance‑médicaments du SNIUMP ont accepté de soumettre à la franchise ou de payer (en tout ou en partie). En 2021‑2022, les aînés représentaient toujours la plus grande proportion (64 %) du total des bénéficiaires actifs, quoique leur part ait grandement varié d’une administration à l’autre en raison des différences dans la structure du régime, l’admissibilité et les caractéristiques démographiques de la population bénéficiaire (figure 1.3).

Figure 1.3 - Version texte
| Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Yukon | Total | |
|---|---|---|---|---|---|---|---|---|---|---|---|
| Aînés | 46,9 % |
89,7 % |
45,1 % |
42,6 % |
64,0 % |
67,2 % |
76,5 % |
61,7 % |
58,4 % |
76,0 % |
63,6 % |
| Non-aînés | 53,1 % |
10,3 % |
54,9 % |
57,4 % |
36,0 % |
32,8 % |
23,5 % |
38,3 % |
41,6 % |
24,0 % |
36,4 % |
| Bénéficiaires (en milliers) | 776,1 |
649,5 |
267,5 |
131,7 |
3,898,3 |
123,6 |
177,8 |
48,9 |
97,2 |
6,5 |
6 177,0 |
| Variation en pourcentage de la population des bénéficiaires de 2020-2021 à 2021-2022 | 0,2 % |
4,4 % |
6,4 % |
0,2 % |
4,5 % |
-0,7 % |
0,7 % |
3,2 % |
-0,6 % |
7,0 % |
3,6 % |
| Part de la population bénéficiaire | 14,8 % |
14,5 % |
22,6 % |
9,4 % |
26,1 % |
15,5 % |
17,7 % |
29,3 % |
18,6 % |
14,9 % |
20,7 % |
| Nombre total d’ordonnances (en millions) | 46,8 |
18,1 |
9,1 |
11,1 |
186,2 |
6,2 |
6,7 |
1,3 |
4,2 |
0,2 |
289,8 |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public. Les données des sous-régimes pour les administrations ne sont pas toutes déclarées au SNIUMP, ce qui peut influer sur la répartition des parts des aînés et des non-aînés.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé; Statistique Canada, Tableau 17-10-0009-01 (anciennement CANSIM 051-0005).
Composante « coûts des médicaments » des dépenses en médicaments d’ordonnance
Dépenses en médicaments d’ordonnance = Coûts des médicaments (83 %) + Coûts d’exécution d’ordonnance (17 %)
Les coûts des médicaments, y compris les marges bénéficiaires moyennes indiquées d’environ 5 %Reference IV, représentent la part la plus importante des dépenses en médicaments d’ordonnance et ont la plus grande influence sur les tendances générales. Après une hausse de 5,3 % en 2020‑2021, les coûts des médicaments ont à nouveau connu une augmentation importante en 2021‑2022. Le taux de variation moyen au cours des trois dernières années a été de 5,9 % dans l’ensemble des régimes publics.
La figure 1.4 rend compte du taux de variation annuel des coûts des médicaments de chaque régime public d’assurance‑médicaments du SNIUMP entre 2019‑2020 et 2021‑2022. Les coûts des médicaments ont augmenté dans tous les régimes en 2021‑2022, bien que les taux de variation soient différents d’une administration à l’autre, allant de 3,1 % au Nouveau‑Brunswick à 11,2 % au Manitoba.
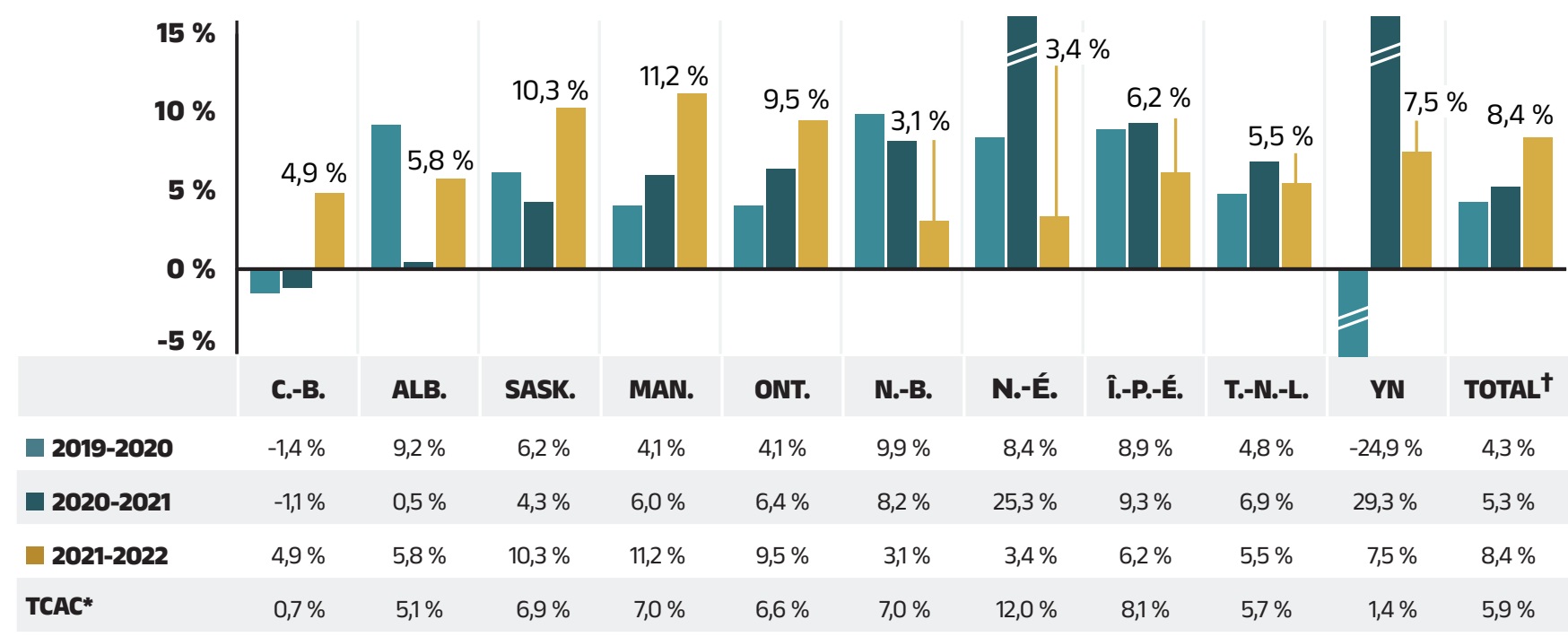
Figure 1.4 - Version texte
| Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Yukon | Total | |
|---|---|---|---|---|---|---|---|---|---|---|---|
| 2019-2020 | -1,4 % |
9,2 % |
6,2 % |
4,1 % |
4,1 % |
9,9 % |
8,4 % |
8,9 % |
4,8 % |
-24,9 % |
4,3 % |
| 2020-2021 | -1,1 % |
0,5 % |
4,3 % |
6,0 % |
6,4 % |
8,2 % |
25,3 % |
9,3 % |
6,9 % |
29,3 % |
5,3 % |
| 2021-2022 | 4,9 % |
5,8 % |
10,3 % |
11,2 % |
9,5 % |
3,1 % |
3,4 % |
6,2 % |
5,5 % |
7,5 % |
8,4 % |
| Taux de croissance annuel composé | 0,7 % |
5,1 % |
6,9 % |
7,0 % |
6,6 % |
7,0 % |
12,0 % |
8,1 % |
5,7 % |
1,4 % |
5,9 % |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public.
* Taux de croissance annuel composé.
† En 2020‑2021, les dépenses totales en médicaments d’ordonnance et le TCAC ont été calculés sans les données du Programme des SSNA. L’incidence des données des SSNA sur le taux de variation serait minime (environ 0,1 %).
‡ En Nouvelle‑Écosse, les données du régime d’assurance‑médicaments des services communautaires (régime F) ne sont soumises à la base de données du SNIUMP de l’ICIS que depuis 2020‑2021. Cet ajout a entraîné une forte augmentation ponctuelle de la population de bénéficiaires et de la consommation de médicaments en 2020‑2021.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
La figure 1.5 présente en détail le taux de variation annuel des coûts des médicaments de 2020‑2021 à 2021‑2022 selon le segment de marché (tableau) et indique la part de marché correspondante de chacun (diagramme circulaire) en 2021‑2022. Les résultats représentent un instantané du changement dans la répartition des ventes dans l’ensemble des segments de marché au cours de la dernière année. Comme le statut commercial d’un médicament peut changer, les médicaments contribuant à un segment donné peuvent différer d’une année à l’autre.
Les médicaments brevetés représentent le plus important segment du marché, soit 52,3 % des coûts des médicaments des régimes publics en 2021‑2022. Depuis 2020‑2021, certains des médicaments brevetés les plus vendus au Canada sont passés du segment de marché des médicaments brevetés aux segments des médicaments non brevetés de sources diverses ou de source unique. Par exemple, le médicament antidiabétique sémaglutide (Ozempic) représentait 255 millions de dollars (2,3 %) des coûts des médicaments annuels dans les régimes publics en 2021‑2022, mais ses ventes n’ont plus été déclarées au Conseil d’examen du prix des médicaments brevetés (CEPMB)Reference V. Malgré cette baisse, le segment des médicaments brevetés a tout de même connu une croissance modérée de 0,5 %, principalement attribuable à l’utilisation de médicaments onéreux – c’est-à-dire des médicaments dont le coût annuel moyen par bénéficiaire est supérieur à 10 000 $, qui ont fait l’objet d’une croissance marquée s’élevant à 10,0 %. L’incidence des antiviraux à action directe (AAD) pour l’hépatite C sur la croissance des dépenses s’est réduite à moins de 0,1 % et n’est donc plus présentée séparément.
Contrairement à la baisse observée l’année précédente, le marché des médicaments non brevetés de source unique a enregistré une augmentation importante de 57,9 % en 2021‑2022, car le statut du brevet d’une poignée de médicaments couramment utilisés a été modifié. Outre l’influence du sémaglutide (Ozempic), deux médicaments pour les maladies obstructives des voies respiratoires, à savoir le formotérol et le budésonide (Symbicort) et le bromure de tiotropium (Spiriva), sont passés du marché des médicaments brevetés non biologiques au marché des médicaments non brevetés de source unique au cours de l’année 2020‑2021, pour devenir les principaux médicaments du segment en 2021‑2022 avec plus de 155 millions de dollars de ventes combinées (voir l’annexe G).
Les coûts liés aux médicaments non brevetés de sources diverses, qui comprennent les médicaments génériques et les médicaments de marque qui y sont associés, de même que les produits biosimilaires et leurs médicaments biologiques de référence, ont augmenté de 8,9 % en 2020‑2021 et représentent désormais 30,4 % des coûts totaux des médicaments. Ce segment peut être divisé en deux sous‑segments distincts. D’une part, les médicaments génériques de sources diverses ont représenté 17,5 % (1 901 millions de dollars) des coûts totaux des médicaments en 2021‑2022 et les coûts qui sont associés à ce segment ont augmenté de 9,7 %. D’autre part, les autres médicaments, principalement les médicaments biologiques dont le brevet est arrivé à échéance et les biosimilaires, ont connu une croissance relativement plus lente s’établissant à 7,8 % et représentent désormais 12,9 % (1 404 millions de dollars) des coûts totaux des médicaments. Les médicaments non brevetés de sources diverses forment un groupe important à surveiller dans les prochaines années, les biosimilaires devant exercer un effet à la baisse sur les coûts des régimes publics.
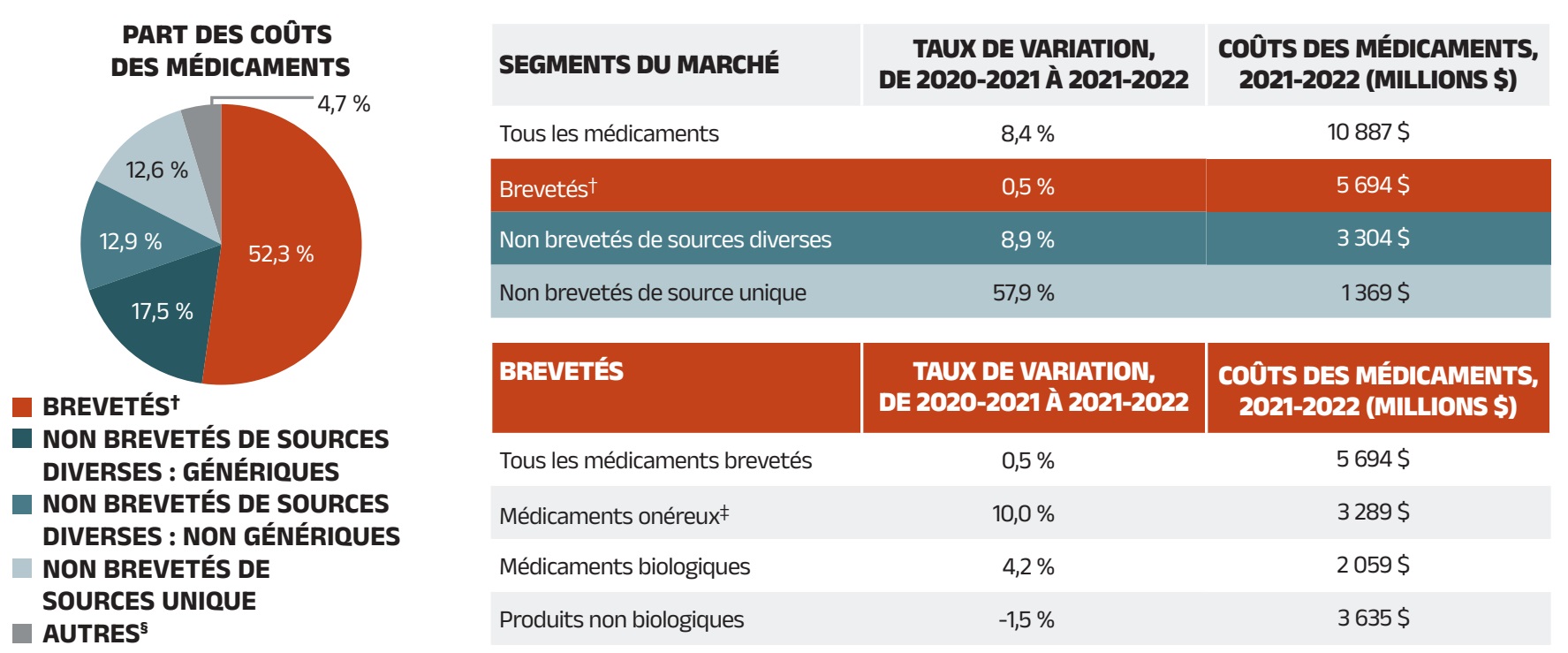
Figure 1.5 - Version texte
Diagramme circulaire : Part des coûts des médicaments
| Brevetés | 52,3 % |
|---|---|
| Non brevetés de sources diverses : génériques | 17,5 % |
| Non brevetés de sources diverses : non génériques | 12,9 % |
| Non brevetés de source unique | 12,6 % |
| Autres | 4,7 % |
Tableau : Segments du marché
| Segment du marché | Taux de variation, de 2021/22 à 2021/22 | Coûts des médicaments, 2021/22 |
|---|---|---|
Tous les médicaments |
8,4 % |
10 887 M$ |
Brevetés |
0,5 % |
5 694 M$ |
Non brevetés de sources diverses |
8,9 % |
3 304 M$ |
Non brevetés de source unique |
57,9 % |
1 369 M$ |
Tableau : Médicaments brevetés
| Segment du marché breveté | Taux de variation, de 2021/22 à 2021/22 | Coûts des médicaments, 2021/22 |
|---|---|---|
| Tous les médicaments brevetés | 0,5 % |
5 694 M$ |
| Médicaments onéreux | 10,0 % |
3 289 M$ |
| Médicaments biologiques | 4,2 % |
2 059 M$ |
| Produits non biologiques | -1,5 % |
3 635 M$ |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public.
Un glossaire des termes concernant chacun des segments de marché se trouve sur le site Web du CEPMB.
* Colombie‑Britannique, Alberta, Saskatchewan, Manitoba, Ontario, Nouveau‑Brunswick, Nouvelle‑Écosse, Île‑du‑Prince‑Édouard, Terre‑Neuve‑et‑Labrador et Yukon.
† Le segment de marché des médicaments brevetés comprend tous les médicaments protégés par un brevet à un certain moment durant la période d’étude, et ce, même si la date d’expiration du brevet survenait au cours de cette période. Par conséquent, le taux de croissance ne reflète pas la perte de l’exclusivité des brevets des médicaments au cours de l’exercice.
‡ Les médicaments onéreux ont un coût annuel moyen de traitement supérieur à 10 000 $ et comprennent à la fois les médicaments biologiques et non biologiques.
§ Ce segment de marché englobe les instruments médicaux, les préparations magistrales et les autres produits qui sont remboursés par les régimes publics d’assurance‑médicaments, mais qui n’ont pas de numéro d’identification du médicament (DIN) attribué par Santé Canada.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Composante « coûts d’exécution d’ordonnance » des dépenses en médicaments d’ordonnance
Dépenses en médicaments d’ordonnance = Coûts des médicaments (83 %) + Coûts d’exécution d’ordonnance (17 %)
Les coûts d’exécution d’ordonnance représentent une part importante des dépenses en médicaments d’ordonnance. Globalement, les coûts d’exécution d’ordonnance dans les régimes publics du SNIUMP ont légèrement augmenté de 0,1 % en 2021‑2022 - une légère remontée par rapport à la croissance négative de 2020‑2021 - pour un taux de croissance annuel composé de 0,2 % au cours des trois dernières années. La figure 1.6 rend compte du taux de variation annuel des coûts d’exécution d’ordonnance de chaque régime d’assurance‑médicaments du SNIUMP de 2019‑2020 à 2021‑2022. Les variations d’une administration à l’autre peuvent être attribuables aux changements apportés aux politiques sur les frais d’exécution d’ordonnance et à la structure des régimes, ainsi qu’à la variation du nombre d’ordonnances et de leur taille, entre autres facteurs.
Aperçu : Frais d’exécution d’ordonnance et politiques
Les modifications temporaires apportées aux politiques relatives à la fréquence d’exécution des ordonnances lors de la pandémie de COVID‑19 ont été levées en 2020‑2021. L’incidence de ces changements est prise en compte à la section 3, « Inducteurs des coûts d’exécution d’ordonnance ».
De nombreux régimes publics ont augmenté les frais d’exécution en 2021‑2022; notamment, le Yukon a fait passer les frais d’exécution maximaux de 8,75 $ à 11 $.
Un résumé des politiques sur les frais d’exécution de chacun des régimes publics d’assurance‑médicaments est disponible sur le site Web du CEPMB.
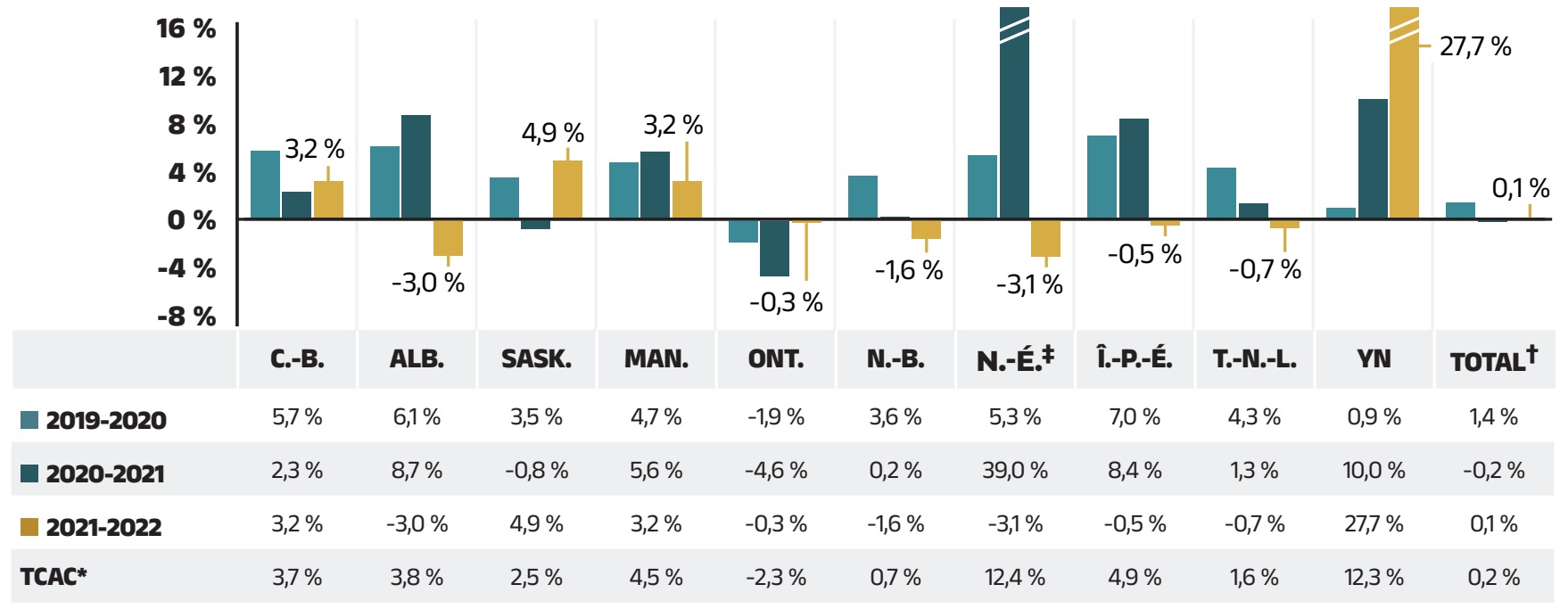
Figure 1.6 - Version texte
| Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Yukon | Total | |
|---|---|---|---|---|---|---|---|---|---|---|---|
2019-2020 |
5,7 % |
6,1 % |
3,5 % |
4,7 % |
-1,9 % |
3,6 % |
5,3 % |
7,0 % |
4,3 % |
0,9 % |
1,4 % |
2020-2021 |
2,3 % |
8,7 % |
-0,8 % |
5,6 % |
-4,6 % |
0,2 % |
39,0 % |
8,4 % |
1,3 % |
10,0 % |
-0,2 % |
2021-2022 |
3,2 % |
-3,0 |
4,9 % |
3,2 % |
-0,3 % |
-1,6 % |
-3,1 % |
-0,5 % |
-0,7 % |
27,7 % |
0,1 % |
| Taux de croissance annuel composé | 3,7 % |
3,8 % |
2,5 % |
4,5 % |
-2,3 % |
0,7 % |
12,4 % |
4,9 % |
1,6 % |
12,3 % |
0,2 % |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public.
* Taux de croissance annuel composé.
† En 2020‑2021, les dépenses totales en médicaments d’ordonnance et le TCAC ont été calculés sans les données du Programme des SSNA. L’incidence des données des SSNA sur le taux de variation serait minime (environ 0,1 %).
‡ En Nouvelle‑Écosse, les données du régime d’assurance‑médicaments des services communautaires (régime F) ne sont soumises à la base de données du SNIUMP de l’ICIS que depuis 2020‑2021. Cet ajout a entraîné une forte augmentation ponctuelle de la population de bénéficiaires et de la consommation de médicaments en 2020‑2021.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Contrairement aux coûts des médicaments, les coûts d’exécution d’ordonnance ont affiché un taux de croissance lent ou négatif au cours des trois dernières années. Leur part des dépenses totales en médicaments d’ordonnance a continué de diminuer régulièrement, passant de 19,7 % en 2019‑2020 à 17,3 % en 2021-2022.
La figure 1.7 illustre la tendance relative aux coûts d’exécution d’ordonnance exprimés en proportion des dépenses totales en médicaments d’ordonnance de chaque régime d’assurance‑médicaments du SNIUMP de 2019‑2020 à 2021‑2022.

Figure 1.7 - Version texte
| Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Yukon | Total | |
|---|---|---|---|---|---|---|---|---|---|---|---|
2019-2020 |
20,8 % |
21,6 % |
18,1 % |
19,2 % |
18,3 % |
22,2 % |
21,6 % |
26,5 % |
28,9 % |
8,0 % |
19,7 % |
2020-2021 |
21,4 % |
22,9 % |
17,4 % |
19,2 % |
16,7 % |
20,9 % |
23,4 % |
26,3 % |
27,8 % |
6,9 % |
18,5 % |
2021-2022 |
21,1 % |
21,4 % |
16,7 % |
18,0 % |
15,5 % |
20,2 % |
22,3 % |
25,1 % |
26,6 % |
8,1 % |
17,3 % |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public.
* Le Yukon permet une marge bénéficiaire pouvant atteindre 30 %; par conséquent, les coûts d’exécution d’ordonnance représentent une part moins importante de ses dépenses totales.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
2. Inducteurs de coûts des médicaments, 2020‑2021 à 2021‑2022
La hausse des coûts des médicaments dans les régimes publics du SNIUMP en 2021‑2022 est principalement attribuable à une augmentation soutenue de l’utilisation de médicaments plus onéreux. La pression soutenue exercée par l’effet « combinaison de médicaments » a atteint un niveau historique, tandis que les effets « prix » et « substitution » ont permis de réaliser des économies régulières, mais limitées. À l’inverse, à partir de 2020‑2021, l’effet « démographie » a fait augmenter les dépenses de 2,5 %, en raison de l’augmentation du nombre de bénéficiaires actifs. Cette évolution a été partiellement compensée par un effet « volume » de -0,2 %, traduisant un ralentissement de la croissance de l’utilisation de médicaments par rapport à l’augmentation du nombre de bénéficiaires. Cette dynamique s’est traduite par une augmentation globale de 8,4 %.
Dans la présente section, une analyse détaillée des inducteurs de coûts est utilisée pour déterminer dans quelle mesure les coûts des médicaments des régimes publics auraient varié entre 2020‑2021 et 2021‑2022 si un seul facteur (p. ex. le prix des médicaments) avait été pris en compte alors que tous les autres seraient demeurés les mêmesReference VI.
Les variations dans les coûts des médicaments sont attribuables à un certain nombre d’effets de « poussée » et de « traction ». L’effet net de ces forces opposées produit le taux global de variation.
Effet « variation de prix » : Variations dans les prix des médicaments de marque et des médicaments génériques, déterminées au niveau de la molécule, de la concentration et de la forme.
Effet « substitution » : Passage des médicaments de marque aux médicaments génériques et à l’utilisation de médicaments biosimilaires.
Effet « démographie » : Variations dans le nombre de bénéficiaires actifs et variations dans la répartition selon l’âge ou le sexe.
Effet « volume » : Variations dans le nombre d’ordonnances délivrées aux patients, le nombre moyen d’unités d’un médicament délivrées par ordonnance ou l’utilisation de diverses concentrations ou formes d’un médicament.
Effet « combinaison de médicaments » : Changements dans l’utilisation des médicaments peu onéreux au profit des médicaments plus onéreux, y compris ceux qui arrivent sur le marché, qui s’y trouvaient déjà et qui sont restés sur le marché pendant la période étudiée.
La figure 2.1 donne un aperçu des pressions exercées sur les taux de variation des coûts des médicaments de 2016‑2017 à 2021‑2022.
En général, les variations de la population de patients et du volume de médicaments prescrits entraînent une augmentation légère à modérée du coût des médicaments. Au cours des années précédant la pandémie de COVID‑19, cette augmentation se situait entre 1 % et 3 % pour l’effet « démographie » et est demeurée stable à 1 % pour l’effet « volume ». Toutefois, la pandémie a considérablement modifié ces dynamiques au cours des deux dernières années. Contrairement à l’effet de traction à la baisse de la démographie de 2,3 % au cours de la première année de la pandémie, la remontée du nombre de bénéficiaires actifs en 2021‑2022 a donné lieu à un effet de poussée de la démographie de 2,5 %. En outre, un modeste effet de traction à la baisse du volume de 0,2 % a été observé en raison d’une légère réduction du nombre de demandes de remboursement par patient, ce qui indique une inversion de ces effets par rapport à 2020‑2021.
La poussée à la hausse la plus marquée des coûts peut être attribuée à l’utilisation de médicaments plus onéreux, qui a maintenu une moyenne de 6,1 % entre 2018‑2019 et 2020‑2021. En 2021‑2022, l’effet « combinaison de médicaments » a exercé une pression à la hausse historiquement élevée de 8,1 % sur les coûts des médicaments dans les régimes publics du SNIUMP, tandis que l’utilisation des AAD pour l’hépatite C représentait une portion négligeable (moins de 0,1 %) de cet effet.
Faisant contrepoids aux pressions à la hausse sur le coût, la substitution par des médicaments génériques et biosimilaires et les réductions de prix exercent généralement une pression à la baisse sur le coût. L’ampleur de ces effets peut varier d’année en année selon l’arrivée de médicaments génériques et biosimilaires sur le marché et l’adoption de politiques ou d’initiatives pertinentes. En 2021‑2022, l’influence de l’effet « variation de prix » est restée relativement stable à -0,3 %. L’effet « substitution » est devenu plus marqué, entraînant une baisse des coûts des médicaments de 1,7 %. Au cours des trois dernières années, le taux combiné de ces deux effets a varié entre -1 % et -2 %.
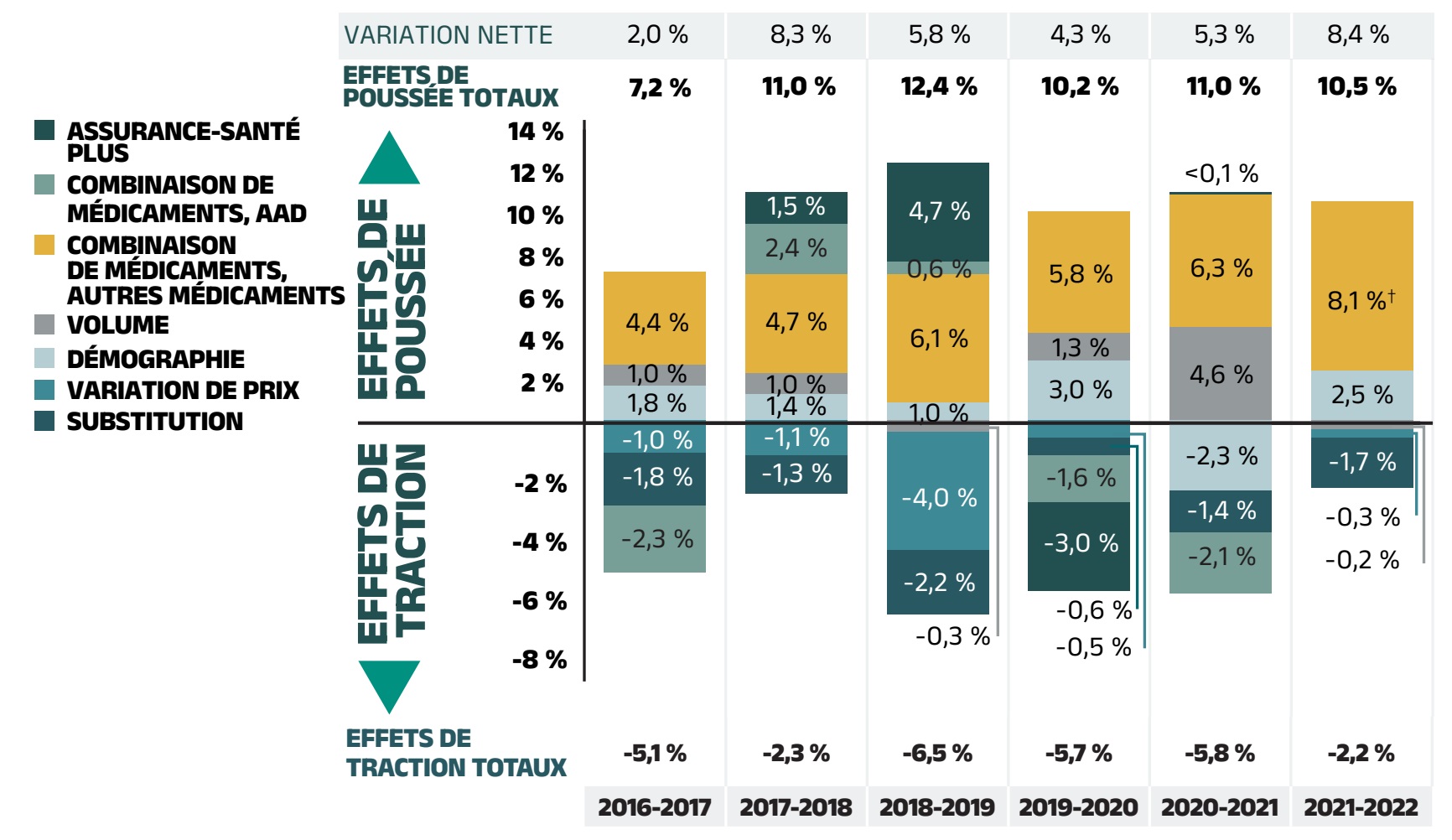
Figure 2.1 - Version texte
| 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|---|
| Assurance-santé Plus | – |
1,5 % |
4,7 % |
-3,0 % |
8,4 % |
-- |
| Combinaison de médicaments, antiviraux à action directe (AAD) | -2,3 % |
2,4 % |
0,6 % |
-1,6 % |
-2,1 % |
-- |
| Combinaison de médicaments, autres médicaments | 4,4 % |
4,7 % |
6,1 % |
5,8 % |
6,3 % |
8,1 % |
| Volume | 1,2 % |
1,0 % |
1,0 % |
1,3 % |
4,3 % |
-- |
| Démographie | 1,8 % |
1,4 % |
1,0 % |
3,0 % |
-2,0 % |
2,5 % |
| Variation de prix | -1,0 % |
-1,1 % |
-4,0 % |
-0,5 % |
<0,1 % |
-0,2 % |
| Substitution | -1,8 % |
-1,3 % |
-2,2 % |
-0,6 % |
-1,4 % |
-0,3 % |
| Effets de poussée totaux | 7,2 % |
11,0 % |
12,4 % |
10,2 % |
10,7 % |
10,5 % |
| Effets de traction totaux | -5,1 % |
-2,3 % |
-6,5 % |
-5,7 % |
-5,4 % |
-2,2 % |
| Variation nette | 2,0 % |
8,3 % |
5,8 % |
4,3 % |
5,3 % |
8,4 % |
Remarque : La présente analyse est fondée sur des renseignements accessibles au public sur les prix. Elle ne tient pas compte des rabais confidentiels négociés sur les prix des médicaments par l’APP au nom des régimes publics.
Les valeurs peuvent ne pas correspondre aux totaux parce qu’elles ont été arrondies et qu’elles sont soumises à un effet croisé.
* Colombie‑Britannique, Alberta, Saskatchewan, Manitoba, Ontario, Nouveau‑Brunswick, Nouvelle‑Écosse, Île‑du‑Prince‑Édouard, Terre‑Neuve‑et‑Labrador, Yukon et Programme des services de santé non assurés. Les résultats pour 2020‑2021 n’incluent pas le Programme des SSNA.
† L’effet « combinaison de médicaments, AAD » pour 2021‑2022 est mineur (-0,1 %) et intégré à l’effet « combinaison de médicaments, autres médicaments ».
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
L’augmentation globale de 8,4 % des coûts des médicaments en 2021‑2022 représente une croissance absolue de 842 millions de dollars, les taux de croissance variables parmi les régimes publics d’assurance‑médicaments allant d’environ 3 % à 11 % (figure 2.2). Ces variations étaient principalement attribuables à des différences dans l’ampleur des facteurs opposés. Parmi les autres administrations affichant des taux de croissance globaux plus élevés, mentionnons le Manitoba (11,2 %), la Saskatchewan (10,3 %) et l’Ontario (9,5 %).
L’utilisation accrue de médicaments plus onéreux a eu l’effet de poussée le plus marqué, avec une incidence globale de 8,1 % (809 millions de dollars) et des valeurs allant de 3,5 % à 11,0 % dans les différentes administrations. Le recours aux AAD pour le traitement de l’hépatite C a eu un effet négligeable, inférieur à - 0,1 % et a été intégré à l’effet « combinaison de médicaments ». Les différences entre les régimes publics d’assurance‑médicaments en ce qui a trait à l’effet « combinaison de médicaments » peuvent être liées à la structure du régime, aux décisions relatives à l’inscription sur la liste des médicaments et au profil sanitaire de la population, entre autres facteurs.
L’effet « démographie » a fait grimper les coûts des médicaments des régimes publics du SNIUMP de 2,5 % (247 millions de dollars) en 2021‑2022, revenant ainsi à sa contribution à la croissance de 1 % à 3 % qui prévalait avant la pandémie. Cette augmentation de la population de bénéficiaires actifs peut être due à la remontée du nombre de bénéficiaires actifs présentant des demandes de remboursement dans les régimes publics après la vague initiale de la pandémie de COVID‑19, à la croissance de la population globale d’une administration, à l’augmentation du nombre de Canadiens admissibles à une couverture pour les aînés (65+), et/ou à des changements dans la structure des régimes qui ont élargi la couverture à de nouvelles populations ou à de nouveaux groupes de patients.
Malgré l’augmentation du nombre de bénéficiaires actifs, l’effet « volume » a eu une incidence relativement modérée sur la croissance en 2021‑2022. Le nombre moyen d’ordonnances délivrées par patient a légèrement diminué, ce qui a entraîné une légère baisse de 0,2 %, soit 20 millions de dollars, des coûts globaux des médicaments. L’ampleur de cet effet a considérablement varié d’un régime public à l’autre, l’incidence du nombre d’ordonnances délivrées par patient allant d’un important facteur de poussée en Colombie‑Britannique (4,2 %) à un facteur de traction en Nouvelle‑Écosse (-2,2 %).
L’effet « variation de prix » (-0,3 % ou -26 millions de dollars) a continué d’avoir la plus faible contribution et a été relativement uniforme d’une administration à l’autre. L’effet « substitution » des génériques et des biosimilaires sur les économies de coûts (-1,7 % ou -171 millions de dollars) a été plus important que l’effet « variation de prix ». L’effet « substitution » a été plus prononcé au Nouveau‑Brunswick (-4,1 %), en Alberta (-3,9 %) et en Colombie‑Britannique (-3,7 %), en raison de l’introduction d’initiatives de transition vers les biosimilaires.
Les principaux effets pour 2021‑2022 – variation des prix, substitution et combinaison de médicaments – sont examinés plus en détail dans la suite de cette section.
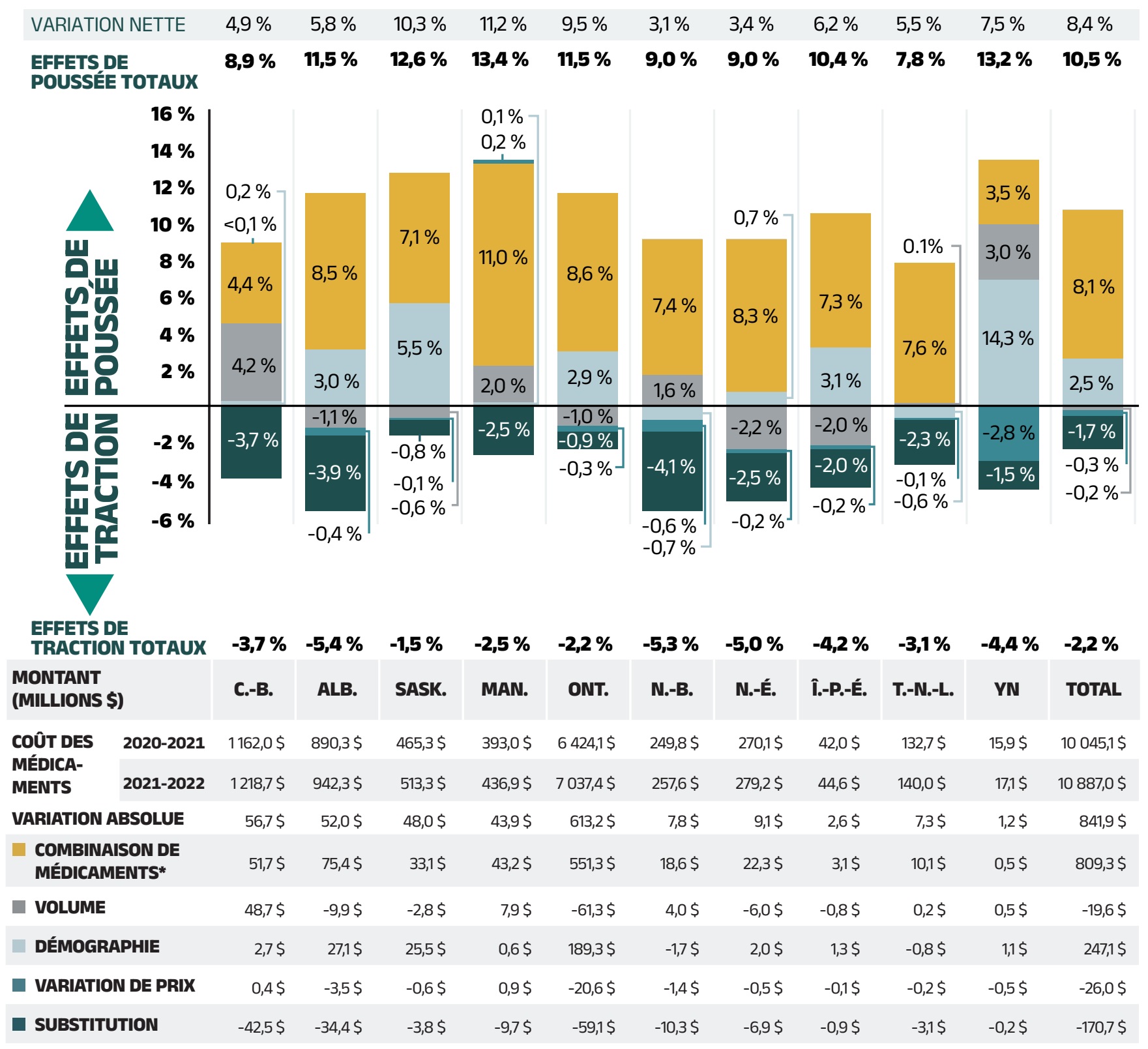
Figure 2.2 - Version texte
| Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Yukon | Total | |
|---|---|---|---|---|---|---|---|---|---|---|---|
| Démographie | 0,2 % |
-3,0 % |
5,5 % |
0,4 % |
2,9 % |
0,7 % |
0,7 % |
3,3 % |
-0,6 % |
14,3 % |
2,5 % |
| Volume | 4,2 % |
-1,1 % |
0,6 % |
2,0 % |
-1,0 % |
1,6 % |
2,2 % |
2,2 % |
5,3 % |
18,0 % |
4,3 % |
| Combinaison de médicaments, autres médicaments | 4,8 % |
3,2 % |
7,8 % |
8,1 % |
6,8 % |
10,5 % |
4,6 % |
4,8 % |
3,9 % |
0,6 % |
6,3 % |
| Variation de prix | -0,1 % |
-1,1 % |
0,1 % |
0,2 % |
0,3 % |
0,1 % |
-0,8 % |
-0,1 % |
0,4 % |
-0,8 % |
0,0 % |
| Substitution | -3,7 % |
-3,9 % |
-0,8 % |
-2,5 % |
-0,9 % |
-1,3 % |
-1,4 % |
-0,8 % |
-0,8 % |
-2,0 % |
-1,4 % |
| Combinaison de médicaments, antiviraux à action directe (AAD) | -5,1 % |
-1,5 % |
-2,4 % |
-1,3 % |
-1,8 % |
-0,9 % |
0,7 % |
0,0 % |
0,4 % |
-5,7 % |
-2,1 % |
| Effets de poussée totaux | 8,9 % |
11,5 % |
12,6 % |
13,4 % |
11,5 % |
9,0 % |
9,0 % |
10,4 % |
7,8 % |
13,2 % |
10,5 % |
| Effets de traction totaux | -3,7 % |
-5,4 % |
-1,5 % |
-2,5 % |
-2,2 % |
-5,3 % |
-5,0 % |
-4,2 % |
-3,1 % |
-4,4 % |
-2,2 % |
| Variation nette | 4,9 % |
5,8 % |
10,3 % |
11,2 % |
9,5 % |
3,1 % |
3,4 % |
6,2 % |
5,5 % |
7,5 % |
8,4 % |
| Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Yukon | Total | |
|---|---|---|---|---|---|---|---|---|---|---|---|
| Coût des médicaments 2019-2020 | 1,162,0 $ |
890,3 $ |
465,3 $ |
393,0 $ |
6,424,1 $ |
249,8 $ |
270,1 $ |
42,0 $ |
132,7 $ |
15,9 $ |
10,045,1 $ |
| Coût des médicaments 2020-2021 | 1,218,7 $ |
942,3 $ |
513,3 $ |
436,9 $ |
7,037,4 $ |
257,6 $ |
279,2 $ |
44,6 $ |
140,0 $ |
17,1 $ |
10,887,0 $ |
| Variation absolue | 56,7 $ |
52,0 $ |
48,0 $ |
43,9 $ |
613,2 $ |
7,8 $ |
9,1 $ |
2,6 $ |
7,3 $ |
1,2 $ |
841,9 $ |
| Combinaison de médicaments, antiviraux à action directe (AAD) | -60,20 $ |
-13,00 $ |
-10,90 $ |
-4,70 $ |
-106,90 $ |
-2,10 $ |
1,40 $ |
0,00 $ |
0,50 $ |
-0,70 $ |
-196,60 $ |
| Combinaison de médicaments, autres médicaments | 51,7 $ |
75,4 $ |
33,1 $ |
43,2 $ |
551,3 $ |
18,6 $ |
22,3 $ |
3,1 $ |
10,1 $ |
0,5 $ |
809,3 $ |
| Volume | 48,7 $ |
-9,9 $ |
-2,8 $ |
7,9 $ |
-61,3 $ |
4,0 $ |
-6,0 $ |
-0,8 $ |
0,2 $ |
0,5 $ |
-19,6 $ |
| Démographie | -51,20 $ |
-35,00 $ |
-9,60 $ |
-6,70 $ |
-152,20 $ |
23,10 $ |
45,40 $ |
1,30 $ |
-3,40 $ |
1,80 $ |
-186,60 $ |
| Variation de prix | -1,50 $ |
-9,80 $ |
0,40 $ |
0,90 $ |
15,40 $ |
0,10 $ |
-1,80 $ |
0,00 $ |
0,50 $ |
-0,10 $ |
4,00 $ |
| Substitution | -40,10 $ |
-34,10 $ |
-3,50 $ |
-5,10 $ |
-38,90 $ |
-3,00 $ |
-3,10 $ |
-0,30 $ |
-1,00 $ |
-0,20 $ |
-129,20 $ |
Remarque : La présente analyse est fondée sur des renseignements accessibles au public sur les prix. Elle ne tient pas compte des rabais confidentiels négociés sur les prix des médicaments par l’APP au nom des régimes publics. Les valeurs peuvent ne pas correspondre aux totaux parce qu’elles ont été arrondies et qu’elles sont soumises à un effet croisé.
* L’effet « combinaison de médicaments, AAD » pour 2021‑2022 est mineur et intégré à l’effet « combinaison de médicaments ».
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Effet « variation de prix »
Cet effet rend compte des variations dans les prix des médicaments de marque et des médicaments génériques. L’incidence de ce facteur a faibli depuis l’importante baisse apportée au prix des médicaments génériques en avril 2018, dans la foulée de l’initiative pancanadienne sur les prix des médicaments génériques. En 2021‑2022, les variations dans les prix des médicaments ont joué un rôle mineur dans la croissance des coûts des médicaments, en abaissant les niveaux de coûts globaux de 0,3 % (26 millions de dollars).
Selon une analyse par segment de marché, on relève peu de changements à l’égard de la réduction des coûts unitaires moyens remboursés dans la catégorie des produits non brevetés de sources diverses. Le coût unitaire moyen des médicaments brevetés est demeuré stable, tandis que le coût des médicaments non brevetés de source unique a augmenté à un rythme régulier.
La figure 2.3 présente les tendances relatives aux coûts unitaires moyens de 2016‑2017 à 2021‑2022 par segment de marché pour : (a) les médicaments brevetés, (b) les médicaments génériques de sources diverses, (c) les médicaments non brevetés de source unique, ainsi que leurs parts de marché correspondantes en 2021‑2022. Les valeurs du coût unitaire moyen sont exprimées sous la forme d’un indice, où la valeur de 1 est accordée à l’année de base (2016‑2017) et où les valeurs des années subséquentes sont établies en fonction de cette valeur. Les résultats sont une moyenne, pondérée en fonction des coûts, des variations des coûts unitaires remboursés pour chaque médicament. L’analyse n’a tenu compte que des formulations solides à administrer par voie orale afin d’assurer la cohérence des données sur les coûts unitaires.
De 2016‑2017 à 2021‑2022, les prix des médicaments brevetés sont demeurés stables, augmentant d’une moyenne modeste de 2 %, tandis que les prix des médicaments non brevetés de source unique ont augmenté de 14 % en moyenne. Malgré la hausse importante des prix, l’impact de ce segment a été limité en raison de sa petite taille : la part de marché des médicaments non brevetés de source unique n’est que de 12,6 %, tandis que les médicaments brevetés représentent 52,3 % du marché. La catégorie des médicaments génériques de sources diverses a évolué de façon semblable dans tous les régimes publics d’assurance‑médicaments du SNIUMP, en fonction des différentes ententes qui ont touché le prix des médicaments génériques. À la suite des plus récentes initiatives portant sur les prix, les coûts unitaires moyens ont diminué en moyenne de 5 % de 2016‑2017 à 2017‑2018, puis ont connu une baisse plus marquée de 19 % en 2018‑2019. Depuis, ils sont restés stables sans autre diminution de 2019‑2020 à 2021‑2022. Ainsi, le coût unitaire moyen des médicaments génériques de sources diverses dans l’ensemble des administrations en 2021‑2022 représentait environ les trois quarts de la moyenne de 2016‑2017.
Aperçu : Initiatives de l’APP
Par l’entremise de l’Alliance pancanadienne pharmaceutique (APP), les provinces, les territoires et le gouvernement fédéral travaillent de concert à donner une plus grande valeur aux médicaments génériques et aux médicaments de marque au profit des régimes canadiens d’assurance‑médicaments financés par les fonds publics.
Médicaments génériques
Entre le 1er avril 2015 et le 1er avril 2016, les prix de 18 médicaments génériques d’usage courant ont été réduits à 18 % du prix des produits de marque de référence. En outre, une période de transition d’un an a été instaurée le 1er avril 2017, au cours de laquelle les prix de six des molécules ont été réduits davantage, passant à 15 % du prix de la marque de référence.
Le 1er avril 2018, une entente quinquennale conjointe entre l’APP et l’Association canadienne du médicament générique (ACMG) a réduit de 25 % à 40 % le prix de 67 des médicaments génériques les plus prescrits au Canada, ce qui a donné lieu à des réductions globales pouvant atteindre 90 % du prix des équivalents de marque.
Depuis le 1er avril 2022, la Politique sur les produits historiques élaborée par l’APP et l’ACMG répond aux préoccupations concernant les évaluations des produits génériques dont le produit de référence de marque a été annulé après la mise en marché.
Médicaments de marque
Au 30 juin 2023, 625 négociations conjointes ou ententes d’inscription de produits pour les médicaments de marque avaient été menées à bien par l’APP, et 35 autres négociations étaient en cours. L’incidence des prix négociés de façon confidentielle n’est pas présentée pas dans cette analyse.
Pour plus de détails, voir l’aperçu des politiques sur l’établissement des prix des médicaments génériques et des initiatives de l’APP sur le site Web du CEPMB.
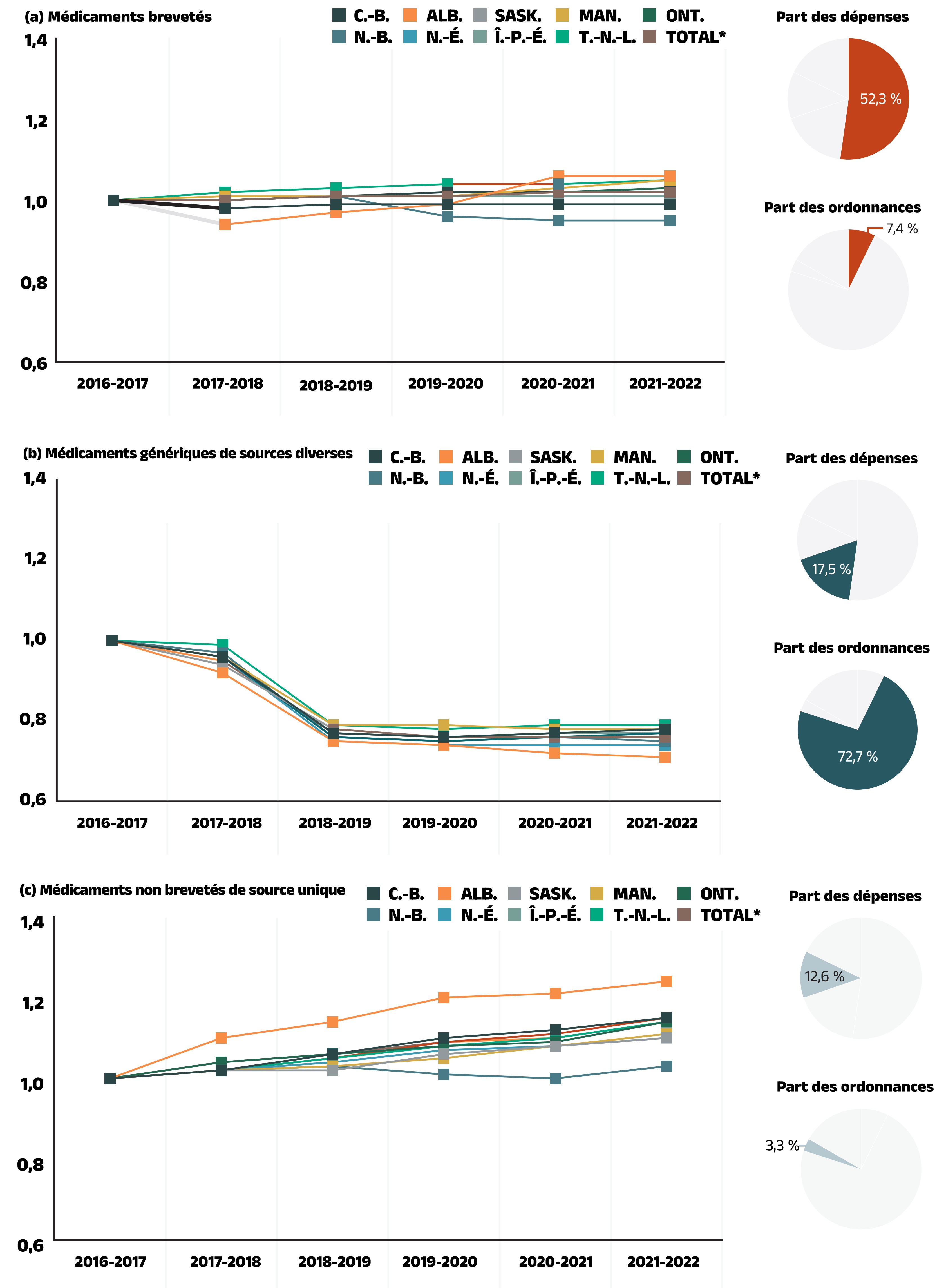
Figure 2.3 - Version texte
(a) Médicaments brevetés
Part des dépenses : 52.3%
Part des ordonnances : 7.4%
| 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|---|
| Colombie-Britannique | 1,00 |
0,98 |
0,99 |
0,99 |
0,99 |
0,99 |
| Alberta | 1,00 |
0,94 |
0,97 |
0,99 |
1,06 |
1,06 |
| Saskatchewan | 1,00 |
1,00 |
1,01 |
1,01 |
1,02 |
1,02 |
| Manitoba | 1,00 |
1,01 |
1,01 |
1,01 |
1,03 |
1,05 |
| Ontario | 1,00 |
1,00 |
1,01 |
1,02 |
1,02 |
1,03 |
| Nouveau-Brunswick | 1,00 |
1,00 |
1,01 |
0,96 |
0,95 |
0,95 |
| Nouvelle-Écosse | 1,00 |
1,00 |
1,01 |
1,01 |
1,02 |
1,02 |
| Île-du-Prince-Édouard | 1,00 |
1,00 |
1,01 |
1,01 |
1,01 |
1,01 |
| Terre-Neuve-et-Labrador | 1,00 |
1,02 |
1,03 |
1,04 |
1,04 |
1,05 |
| Total pour les régimes présentés | 1,00 |
1,00 |
1,01 |
1,01 |
1,02 |
1,02 |
(b) Médicaments génériques de sources diverses
Part des dépenses : 17.5 %
Part des ordonnances : 72,7 %
| 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|---|
| Colombie-Britannique | 1,00 |
0,96 |
0,77 |
0,76 |
0,77 |
0,78 |
| Alberta | 1,00 |
0,92 |
0,75 |
0,74 |
0,72 |
0,71 |
| Saskatchewan | 1,00 |
0,94 |
0,78 |
0,76 |
0,76 |
0,76 |
| Manitoba | 1,00 |
0,96 |
0,79 |
0,79 |
0,78 |
0,78 |
| Ontario | 1,00 |
0,96 |
0,76 |
0,75 |
0,76 |
0,77 |
| Nouveau-Brunswick | 1,00 |
0,97 |
0,76 |
0,75 |
0,76 |
0,75 |
| Nouvelle-Écosse | 1,00 |
0,96 |
0,75 |
0,74 |
0,74 |
0,74 |
| Île-du-Prince-Édouard | 1,00 |
0,96 |
0,77 |
0,76 |
0,77 |
0,77 |
| Terre-Neuve-et-Labrador | 1,00 |
0,99 |
0,79 |
0,78 |
0,79 |
0,79 |
| Total pour les régimes présentés | 1,00 |
0,95 |
0,77 |
0,76 |
0,76 |
0,76 |
(c) Médicaments non brevetés de source unique
Part des dépenses : 12,6 %
Part des ordonnances : 3,3 %
| 2015-2016 | 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | |
|---|---|---|---|---|---|---|
| Colombie-Britannique | 1,00 |
1,02 |
1,06 |
1,10 |
1,12 |
1,15 |
| Alberta | 1,00 |
1,10 |
1,14 |
1,20 |
1,21 |
1,24 |
| Saskatchewan | 1,00 |
1,02 |
1,02 |
1,06 |
1,08 |
1,10 |
| Manitoba | 1,00 |
1,02 |
1,03 |
1,05 |
1,08 |
1,11 |
| Ontario | 1,00 |
1,04 |
1,06 |
1,08 |
1,09 |
1,14 |
| Nouveau-Brunswick | 1,00 |
1,02 |
1,03 |
1,01 |
1,00 |
1,03 |
| Nouvelle-Écosse | 1,00 |
1,02 |
1,04 |
1,07 |
1,08 |
1,10 |
| Île-du-Prince-Édouard | 1,00 |
1,02 |
1,05 |
1,08 |
1,10 |
1,14 |
| Terre-Neuve-et-Labrador | 1,00 |
1,02 |
1,05 |
1,09 |
1,11 |
1,15 |
| Total pour les régimes présentés | 1,00 |
1,04 |
1,06 |
1,09 |
1,10 |
1,14 |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public.
Le Yukon n’est pas déclaré en raison des limites des données. Les résultats nationaux pour 2020‑2021 n’incluent pas le Programme des SSNA.
Les résultats sont une moyenne, pondérée en fonction des coûts, des variations des coûts unitaires remboursés pour chaque médicament. L’analyse se limite aux données relatives aux formulations solides à administrer par voie orale. La part restante des ordonnances et des dépenses englobe les instruments médicaux, les préparations magistrales et autres produits qui sont remboursés par les régimes publics d’assurance‑médicaments, mais qui n’ont pas de numéro d’identification du médicament (DIN) attribué par Santé Canada.
* Résultats totaux pour les régimes publics d’assurance‑médicaments présentés dans cette figure.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Effet « substitution »
Le passage de médicaments de marque à des médicaments génériques ou biosimilaires a réduit les coûts globaux des médicaments de 1,7 % en 2021‑2022, ce qui a engendré des économies de 171 millions de dollars pour les régimes publics d’assurance‑médicaments du SNIUMP. Les trois médicaments génériques ayant le plus contribué à l’effet « substitution », soit deux immunosuppresseurs (lénalidomide et pirfénidone) et un médicament agissant sur la structure osseuse et sur la minéralisation (acide risédronique), n’ont permis de réaliser que des économies de -0,4 %. Les biosimilaires ont contribué beaucoup plus à l’effet « substitution » que les génériques et ont été à l’origine de plus de la moitié des économies réalisées grâce à la substitution en 2021‑2022. Ce sont les biosimilaires de trois immunosuppresseurs qui ont le plus réduit les coûts : -0,4 % pour l’adalimumab (Amgevita/Hadlima/Hulio/Hyrimoz/Idacio), -0,3 % pour l’infliximab (Avsola/Inflectra/Renflexis) et -0,1 % pour l’étanercept (Brenzys/Erelzi).
La part des ordonnances correspondant aux médicaments non brevetés de sources diverses dans les régimes publics est passée à 87,8 % en 2021‑2022, ce qui représente une hausse importante par rapport à 83,6 % en 2016‑2017. En revanche, leur part des coûts totaux des médicaments a peu changé au cours de la même période, passant de 29,6 % à 30,4 %. La tendance sur six ans reflète la mise en œuvre des politiques sur l’établissement des prix des médicaments génériques, de même que l’introduction des génériques de plusieurs médicaments d’usage courant ayant perdu la protection de leur brevet au cours des dernières années. À eux seuls, les médicaments génériques de sources diverses représentaient 72,7 % des ordonnances (Figure 2.3 [b]) et 17,5 % (tel qu’illustré sur la figure 1.5) des coûts liés aux médicaments en 2021‑2022.
Les médicaments brevetés représentaient une part décroissante des ordonnances en 2021‑2022, étant passés de 10,8 % en 2016‑2017 à 7,4 %. Leur part du coût total des médicaments dans les régimes publics a également affiché une baisse pour s’établir à 52,3 % en raison des changements apportés au statut du brevet de quelques médicaments parmi les plus vendus, qui sont passés au segment de marché des produits non brevetés de source unique. Malgré la perte de brevet de quelques médicaments importants, ce segment du marché s’est maintenu de façon stable autour de 50 % en raison de l’utilisation accrue de médicaments onéreux, comme les médicaments biologiques et les médicaments oncologiques oraux, et de l’introduction de nouveaux médicaments dont l’utilisation est élevée, tels que les antidiabétiques.
La figure 2.4 présente les tendances relatives aux parts de marché de 2016‑2017 à 2021‑2022 par segment de marché : médicaments brevetés, médicaments non brevetés de sources diverses et médicaments non brevetés de source unique.
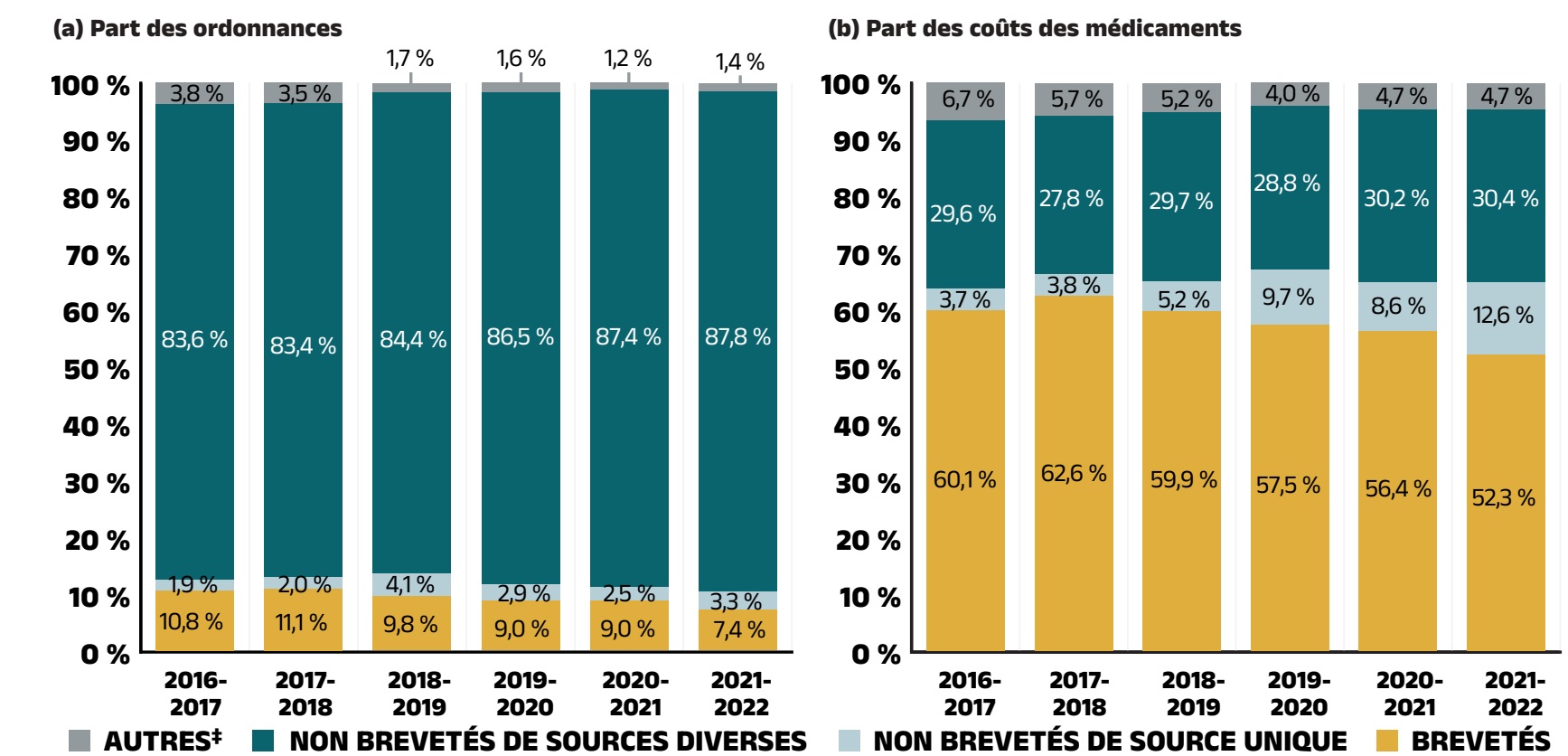
Figure 2.4 - Version texte
(a) Part des ordonnances
| Segment du marché | 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|---|
| Brevetés | 10,8 % |
11,1 % |
9,8 % |
9,0 % |
9,0 % |
7,4 % |
| Non brevetés de source unique | 1,9 % |
2,0 % |
4,1 % |
2,9 % |
2,5 % |
3,3 % |
| Non brevetés de sources diverses | 83,6 % |
83,4 % |
84,4 % |
86,5 % |
87,4 % |
87,8 % |
| Autres | 3,8 % |
3,5 % |
1,7 % |
1,6 % |
1,2 % |
1,4 % |
(b) Part des coûts des médicaments
| Segment du marché | 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 |
|---|---|---|---|---|---|---|
| Brevetés | 60,1 % |
62,6 % |
59,9 % |
57,5 % |
56,4 % |
52,3 % |
| Non brevetés de source unique | 3,7 % |
3,8 % |
5,2 % |
9,7 % |
8,6 % |
12,6 % |
| Non brevetés de sources diverses | 29,6 % |
27,8 % |
29,7 % |
28,8 % |
30,2 % |
30,4 % |
| Autres | 6,7 % |
5,7 % |
5,2 % |
4,0 % |
4,7 % |
4,7 % |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public.
* Colombie‑Britannique, Alberta, Saskatchewan, Manitoba, Ontario, Nouveau‑Brunswick, Nouvelle‑Écosse, Île‑du‑Prince‑Édouard, Terre‑Neuve‑et‑Labrador, Yukon et Programme des services de santé non assurés. Les résultats pour 2020‑2021 n’incluent pas le Programme des SSNA.
†† Ce segment de marché englobe les instruments médicaux, les préparations magistrales et les autres produits qui sont remboursés par les régimes publics d’assurance‑médicaments, mais qui n’ont pas de numéro d’identification du médicament (DIN) attribué par Santé Canada.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Aperçu : Médicaments biosimilaires
En avril 2016, l’APP a publié un document intitulé « Principes fondamentaux pour les produits biologiques ultérieurs » pour orienter les négociations et éclairer les attentes relatives aux médicaments biologiques et biosimilaires. Par la suite, en septembre 2018, la création du document « Directives et négociations de l’APP relatives aux produits biologiques » a permis de mieux orienter et définir le processus de négociation et de prise en considération des médicaments biologiques et biosimilaires aux fins de remboursement par les régimes publics d’assurance‑médicaments du Canada.
De plus, l’APP s’est récemment associée à Action Cancer Ontario pour mener une initiative conjointe sur l’utilisation des médicaments biosimilaires en oncologie, à savoir l’Initiative pancanadienne sur l’utilisation des médicaments biosimilaires en oncologie (IPUMBO), laquelle tient compte des facteurs uniques à prendre en considération à cet égard. Depuis juin 2019, les médicaments biosimilaires ne font plus l’objet de l’évaluation de l’Agence canadienne des médicaments et des technologies de la santé (ACMTS) et sont plutôt présentés directement auprès des administrations et de l’APP. L’APP a ensuite fait équipe avec l’ACMTS pour réaliser un important exercice de consultation et de mobilisation des intervenants à propos de la mise en œuvre et de l’utilisation accrue des médicaments biosimilaires au Canada. Un rapport final (en anglais seulement) sur la consultation a été publié en février 2020.
De nombreux payeurs canadiens, notamment les régimes publics en Colombie‑Britannique, en Alberta, en Saskatchewan, en Ontario, au Québec, au Nouveau‑Brunswick et en Nouvelle‑Écosse, ont récemment mené ou annoncé un grand nombre d’initiatives pour favoriser l’adoption des biosimilaires et la substitution de médicaments par des biosimilaires. Pour de plus amples renseignements, voir l’annexe C : Initiatives de transition vers les biosimilaires par les payeurs publics canadiens.
Un médicament biosimilaire, ou biosimilaire, est un médicament biologique très similaire, mais moins cher que son médicament biologique d’origine. Bien que les biosimilaires ne soient pas identiques à leurs produits biologiques d’origine, aucune différence n’est attendue en termes d’efficacité et d’innocuité entre un biosimilaire et le médicament biologique d’origine.Reference VII Le marché des biosimilaires est relativement complexe. Comparativement aux marchés traditionnels des médicaments génériques, les économies découlant des médicaments biosimilaires ont été limitées par une adoption initiale plus lente.
Le tableau 2.1 donne un aperçu des médicaments biosimilaires récemment approuvés au Canada. Inflectra, qui a été approuvé au Canada en 2014 et a ensuite été commercialisé officiellement en 2016, a été l’un des premiers médicaments biosimilaires disponibles sur le marché canadien et offre l’un des rabais le plus élevé sur le prix courant. Inflectra et Renflexis, qui ont été approuvés en 2017, sont tous deux autorisés pour la plupart des mêmes indications relatives aux maladies inflammatoires auto‑immunes que Remicade, le produit d’origine. Cependant, malgré le fait que leur prix courant était près de la moitié du prix de Remicade, leur implantation initiale sur le marché a été lente. Au cours des trois dernières années, les régimes publics d’assurance‑médicaments de la Colombie‑Britannique, de l’Alberta et du Nouveau‑Brunswick ont entrepris des initiatives afin d’encourager la substitution des produits biologiques par leurs produits biosimilaires. L’utilisation des biosimilaires visés par les initiatives de substitution a considérablement augmenté : d’ici 2021‑2022, l’utilisation combinée d’Inflectra, de Renflexis et d’Avsola représentera 52,0 % des ordonnances d’infliximab.
Les produits Brenzys et Erelzi, biosimilaires d’Enbrel (étanercept), un autre médicament inhibiteur du facteur de nécrose tumorale (anti-TNFα), ont été approuvés aux fins de mise en marché au Canada en 2016 et en 2017, respectivement. À un prix correspondant à environ deux tiers du prix courant de leur médicament biologique d’origine, ciblés par les initiatives de transition vers les biosimilaires, ces produits ont compté pour 62,6 % des ordonnances d’étanercept en 2021‑2022.
Truxima, Riximyo et Ruxience ont récemment fait leur entrée sur le marché des produits biosimilaires approuvés en 2019 et en 2020 pour l’anticorps monoclonal rituximab (Rituxan), à la suite du lancement d’initiatives de transition vers les biosimilaires. Deux ans après leur introduction dans les régimes publics du SNIUMP, ces biosimilaires représentaient 74,9 % des ordonnances de rituximab.
Plusieurs biosimilaires (Amgevita, Hadlima, Hulio, Hyrimoz et Idacio) d’un autre médicament anti-TNF-α clé, l’adalimumab (Humira), sont devenus disponibles dans les régimes publics du SNIUMP dès 2021. Ces biosimilaires, dont le prix correspond à 60 % du prix courant du produit biologique de référence, étaient également visés par des initiatives de transition vers les biosimilaires. Ainsi, en 2021‑2022, ils avaient atteint un taux d’adoption considérable, avec 27,6 % des ordonnances d’adalimumab.
Les biosimilaires indiqués dans le traitement d’une affection aiguë ont souvent un taux d’adoption considérablement plus élevé que ceux utilisés pour des indications chroniques. Grastofil et Nivestym, ainsi que les produits récemment approuvés Lapelga, Fulphila et Ziextenzo, sont des biosimilaires de filgrastim (Neupogen) et de pegfilgrastim (Neulasta), des stimulateurs de globules blancs. Leurs taux d’adoption sont les plus élevés des régimes publics : ils atteignaient respectivement 94,5 % et presque 100 % en 2021‑2022, et ce, même si Neulasta n’était offert dans les régimes publics du SNIUMP que depuis deux ans (tableau 2.1). Leur rabais par rapport au prix courant des produits biologiques d’origine variait de 25 % à 45 %.
Les biosimilaires utilisés dans le traitement du diabète comprennent Basaglar, un biosimilaire de l’insuline glargine (Lantus), Admelog, un biosimilaire de l’insuline lispro (Humalog), et Trurapi, un biosimilaire de l’insuline asparte (NovoRapid). Ces biosimilaires se sont imposés relativement progressivement dans les régimes publics du SNIUMP. Basaglar a représenté 38,4 % des ordonnances, tandis qu’Admelog et Trurapi ont respectivement représenté 4,8 % et 0,9 % des ordonnances. Leur rabais de 25 % à 26,5 % par rapport au prix courant des médicaments biologiques d’origine les place au bas de la liste des produits biosimilaires pour ce qui est des rabais sur les prix.
Au cours de l’année écoulée, plusieurs biosimilaires sont devenus disponibles dans les régimes publics du SNIUMP, notamment des anticoagulants, des médicaments pour la santé des os et des médicaments anticancéreux. Teva-Teriparatide (biosimilaire du tériparatide [Forteo]) et Inclunox/HP, Noromby/HP et Redesca/HP (biosimilaires de l’énoxaparine [Lovenox]), ont conquis 59,1 % et 17,2 % de leur marché respectif dans les régimes publics. Mvasi, un biosimilaire du médicament oncologiqueReference VIII bevacizumab (Avastin), n’a conquis qu’une part de 1,2 % du marché du bevacizumab en 2021‑2022. Les rabais offerts par ces biosimilaires par rapport au prix courant des médicaments biologiques d’origine variaient de 15 % à 25,7 %.
Tableau 2.1 Médicaments biosimilaires récemment approuvés au Canada, régimes publics d’assurance‑médicaments du SNIUMP*, 2021‑2022
| Produit biologique de référence | Produit biosimilaire | ||||||
|---|---|---|---|---|---|---|---|
| Ingrédient médicinal (nom commercial) | Coût du médicament en millions de dollars (part) | Nom commercial | Autorisation de mise en marché | Premier remboursement | Réduction de prix† par rapport au médicament de référence | Part des ordonnances pour l’ingrédient médicinal | Part des ordonnances |
Infliximab (Remicade) |
221,5 $ (2,0 %) |
Inflectra |
15 janv. 2014 |
T1 2016 |
46,8 % |
39,3 % |
52,0 % |
Renflexis |
1er déc. 2017 |
T3 2018 |
50,1 % |
12,5 % |
|||
Avsola |
12 mars 2020 |
T4 2020 |
50,1 % |
0,1 % |
|||
Étanercept (Enbrel) |
66,7 $ (0,6 %) |
Brenzys |
31 août 2016 |
T3 2017 |
33,7 % |
31,3 % |
62,6 % |
Erelzi |
6 avril 2017 |
T4 2017 |
37,2 % |
31,3 % |
|||
Rituximab (Rituxan) |
10,2 $ (0,1 %) |
Riximyo |
28 avril 2020 |
T3 2020 |
37,0 % |
25,4 % |
74,9 % |
Ruxience |
4 mai 2020 |
T3 2020 |
35,0 % |
42,1 % |
|||
Truxima |
4 avril 2019 |
T1 2020 |
30,0 % |
7,5 % |
|||
Adalimumab (Humira) |
302,4 $ (2,8 %) |
Hadlima / Hadlima Pushtouch |
8 mai 2018 |
T1 2021 |
40,0 % |
6,9 % |
27,6 % |
Amgevita |
4 nov. 2020 |
T2 2021 |
40,0 % |
7,2 % |
|||
Hulio |
24 nov. 2020 |
T2 2021 |
40,0 % |
4,5 % |
|||
Hyrimoz |
4 nov. 2020 |
T2 2021 |
40,0 % |
5,5 % |
|||
Idacio |
30 oct. 2020 |
T2 2021 |
40,0 % |
3,5 % |
|||
Insuline glargine (Lantus) |
63,6 $ (0,6 %) |
Basaglar |
1er sept. 2015 |
T3 2017 |
25,0 % |
37,8 % |
37,8 % |
Insuline lispro (Humalog) |
38,9 $ (0,4 %) |
Admelog |
16 nov. 2017 |
T4 2020 |
25,0 % |
4,8 % |
4,8 % |
Insuline asparte (Novorapid) |
43,6 $ (0,4 %) |
Trurapi |
15 oct. 2020 |
T3 2021 |
26,5 % |
0,9 % |
0,9 % |
Filgrastim (Neupogen) |
2,7 $ (< 0,1 %) |
Grastofil |
7 déc. 2015 |
T4 2016 |
25,0 % |
94,1 % |
94,5 % |
Nivestym |
16 avril 2020 |
T3 2020 |
25,0 % |
0,4 % |
|||
Pegfilgrastim (Neulasta) |
< 0,1 $ (< 0,1 %) |
Lapelga |
5 avril 2018 |
T2 2019 |
25,0 %‡ |
98,4 % |
99,9 % |
Fulphila |
24 déc. 2018 |
T1 2020 |
36,1% |
0,9 % |
|||
Ziextenzo |
21 avril 2020 |
T3 2020 |
43,1 % |
0,6 % |
|||
Nyvepria |
28 oct. 2020 |
T2 2021 |
45,1 % |
0,1 % |
|||
Bévacizumab (Avastin) |
0,5 $ (<0,1 %) |
Mvasi |
30 avril 2018 |
T2 2020 |
25,7 %‡ |
1,2 % |
1,2 % |
Tériparatide (Forteo) |
0,2 $ (<0,1 %) |
Teva-Teriparatide |
6 août 2019 |
T3 2020 |
15,0 % |
59,1 % |
59,1 % |
Énoxaparine (Lovenox) |
7 $ (0,1 %) |
Inclunox / Inclunox HP |
5 nov. 2020 |
T2 2021 |
25,0 % |
8,1 % |
17,2 % |
Noromby / Noromby HP |
14 oct. 2020 |
T2 2021 |
20,0 % |
0,3 % |
|||
Redesca / Redesca HP |
7 déc. 2020 |
T2 2021 |
19,7 % |
8,8 % |
|||
Remarque : La présente analyse est fondée sur des renseignements accessibles au public sur les prix. Elle ne tient pas compte des rabais confidentiels négociés sur les prix des médicaments par l’APP au nom des régimes publics.
* Colombie‑Britannique, Alberta, Saskatchewan, Manitoba, Ontario, Nouveau‑Brunswick, Nouvelle‑Écosse, Île‑du‑Prince‑Édouard, Terre‑Neuve‑et‑Labrador et Yukon.
† Selon le prix courant figurant sur la liste des médicaments du Programme de médicaments de l’Ontario au moment de l’inscription du médicament biosimilaire. Ce prix peut changer au fil du temps; par exemple, le prix courant de Brenzys a récemment été réduit pour égaler celui d’Erelzi. Les rabais sur les prix ne reflètent pas les rabais confidentiels découlant des négociations.
‡ D’après la valeur indiquée dans le Dossier sommaire de biosimilaire pour le pegfilgrastim (Lapelga) de l’ACMTS et dans le Dossier sommaire de biosimilaire pour le bévacizumab (Mvasi) de l’ACMTS, respectivement (en anglais seulement). Les rabais sur les prix ne reflètent pas les rabais confidentiels découlant des négociations.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Pour examiner l’accessibilité des biosimilaires et leur incidence sur l’atténuation des pressions sur les coûts dans les régimes publics d’assurance‑médicaments, la figure 2.5 montre la disponibilité des biosimilaires et leur part des coûts des médicaments dans le marché des produits biologiques des régimes publics d’assurance‑médicaments du SNIUMP depuis leur introduction en 2015‑2016. Le coût total des médicaments biologiques a considérablement augmenté, passant de 1 978 millions de dollars en 2015‑2016 à 3 432 millions de dollars en 2021‑2022. Le nombre de molécules biologiques distinctes avec des biosimilaires disponibles remboursés par les régimes publics d’assurance‑médicaments est également passé de 1 en 2015‑2016 à 12 en 2021‑2022, ce qui reflète l’élargissement des options thérapeutiques et la disponibilité croissante des biosimilaires sur le marché.
La part des coûts des médicaments attribuée aux médicaments biologiques avec des biosimilaires disponibles a fluctué entre 17,9 % en 2015‑2016 et 37,6 % en 2020‑2021, avant de diminuer légèrement pour atteindre 32,9 % en 2021‑2022, montrant l’influence des récentes initiatives stratégiques en matière de biosimilaires.
La part des biosimilaires dans les coûts globaux des médicaments biologiques n’a cessé d’augmenter, passant de moins de 0,1 % en 2015‑2016 à 11,1 % en 2021‑2022. Malgré une croissance considérable des coûts des médicaments (386 millions de dollars ou 12,6 %) sur l’ensemble du marché des produits biologiques entre 2020‑2021 et 2021‑2022, l’introduction de nouveaux biosimilaires et les initiatives en cours pour améliorer l’adoption des biosimilaires ont contribué à stabiliser les dépenses pour les médicaments biologiques avec les biosimilaires disponibles.
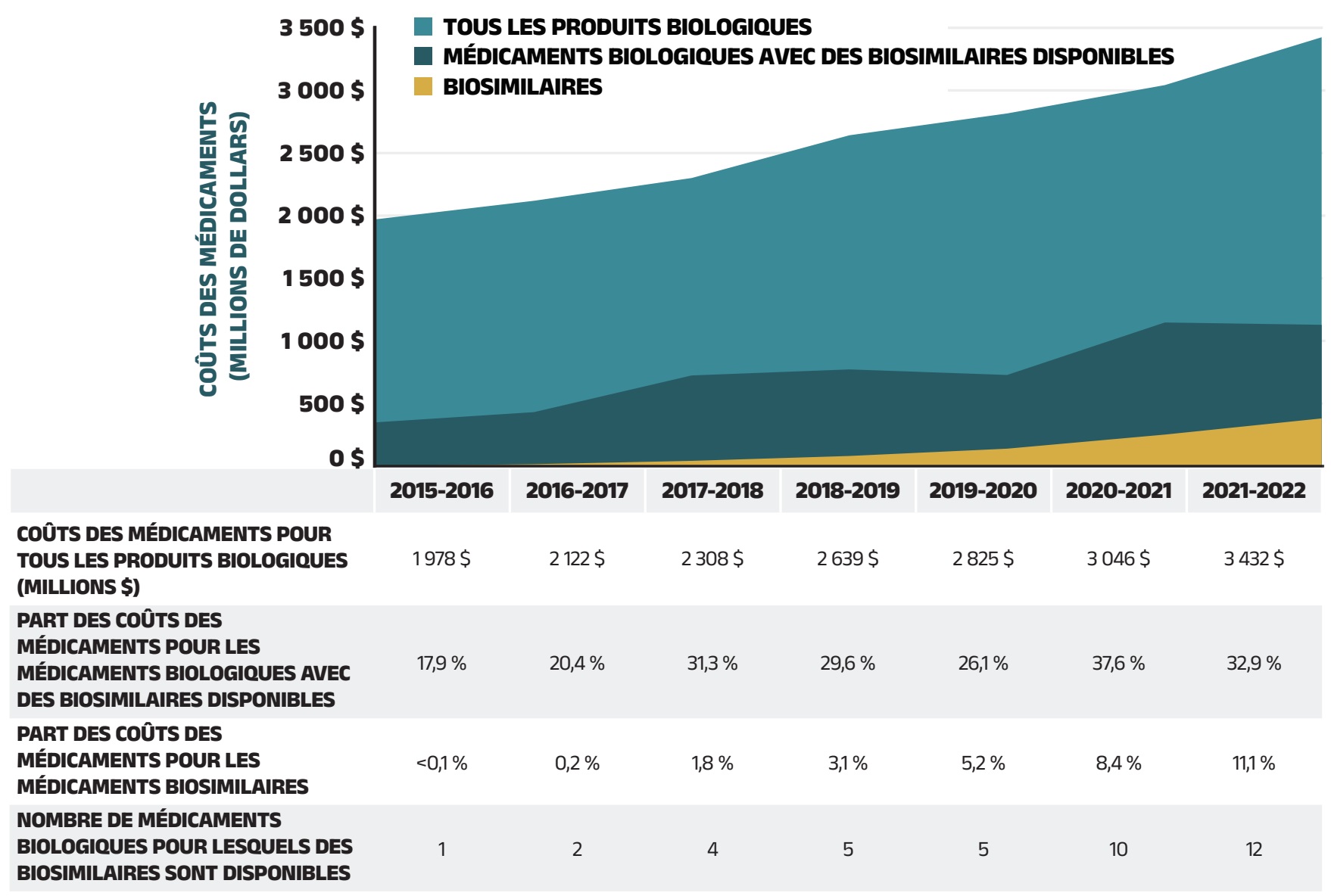
Figure 2.5 - Version texte
| 2015-2016 | 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|---|---|
Coûts des médicaments pour tous les produits biologiques (millions $) |
1 978 M$ |
2 122 M$ |
2 308 M$ |
2 639 M$ |
2 825 M$ |
3 046 M$ |
3 432 M$ |
Part des coûts des médicaments pour les médicaments biologiques avec des biosimilaires disponibles |
17,9 % |
20,4 % |
31,3 % |
29,6 % |
26,1 % |
37,6 % |
32,9 % |
Part des coûts des médicaments pour les médicaments biosimilaires |
<0,1 % |
0,2 % |
1,8 % |
3,1 % |
5,2 % |
8,4 % |
11,1 % |
Nombre de médicaments biologiques pour lesquels des biosimilaires sont disponibles |
1 |
2 |
4 |
5 |
5 |
10 |
12 |
* Colombie‑Britannique, Alberta, Saskatchewan, Manitoba, Ontario, Nouveau‑Brunswick, Nouvelle‑Écosse, Île‑du‑Prince‑Édouard, Terre‑Neuve‑et‑Labrador et Yukon.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Pour en savoir plus sur la répartition du marché des biosimilaires et des médicaments biologiques de référence dans chacun des régimes publics d’assurance‑médicaments du SNIUMP, voir l’annexe B. Les prochaines éditions de CompasRx continueront à suivre l’incidence des initiatives stratégiques en matière de biosimilaires.
Effet « combinaison de médicaments »
Les changements dans l’utilisation des médicaments peu onéreux au profit des médicaments plus onéreux ont fait augmenter les coûts globaux des régimes d’assurance‑médicaments du SNIUMP de 8,1 %, soit 809 millions de dollars, en 2021‑2022 (incluant l’incidence négligeable de l’utilisation des AAD pour le traitement de l’hépatite C).
Pleins feux sur les nouveaux médicaments antidiabétiques
Dans les régimes publics d’assurance‑médicaments du Canada, la classe des médicaments des voies digestives et du métabolisme, qui comprend principalement des médicaments pour traiter le diabète, représente la deuxième plus grande part des coûts (figure 2.11) depuis 2018‑2019, passant de 12,4 % à 15,4 % en 2021‑2022. Cela est dû en grande partie à l’introduction de nouveaux médicaments antidiabétiques. Les trois sous‑classes de médicaments de nouvelle génération/non insuliniques ont été les principaux inducteurs : les agonistes du récepteur du GLP-1 (glucagon-like peptide-1), les inhibiteurs de la dipeptidylpeptidase-4 (DPP-4) et les inhibiteurs du cotransporteur sodium-glucose de type 2 (SGLT2).
Les dépenses pour ces nouveaux antidiabétiques dans les régimes publics du SNIUMP ont augmenté considérablement, passant de 193 millions de dollars en 2016‑2017 à 701 millions de dollars en 2021‑2022, à un taux de croissance annuel composé de 30 %. Cette augmentation a été nettement supérieure à la croissance du marché global des médicaments et à celle de la classe des médicaments utilisés dans le traitement du diabète, ce qui s’est traduit par une augmentation de la part de marché des nouveaux médicaments antidiabétiques. De 2016‑2017 à 2021‑2022, cette part est passée de 2,4 % à 6,4 % sur l’ensemble du marché des médicaments, et de 30,2 % à 55,3 % dans la classe des antidiabétiques.
Un médicament particulier de cette catégorie est le sémaglutide (Ozempic), un agoniste des récepteurs du GLP-1 utilisé dans le traitement du diabète de type 2. Depuis son introduction sur le marché canadien en 2018, Ozempic a attiré l’attention des régimes publics. En 2019‑2020, moins de deux ans après avoir reçu l’autorisation de mise sur le marché de Santé Canada, Ozempic s’est classé troisième dans la liste des principaux contributeurs à l’effet « combinaison de médicaments » au sein des régimes publics du SNIUMP. L’utilisation du médicament n’a cessé d’augmenter considérablement - il a figuré en tête de la liste des médicaments à grande incidence pendant les deux années consécutives suivantes. En 2021‑2022, le sémaglutide (Ozempic) a contribué à lui seul à hauteur de 1,2 % (figure 2.6) à la croissance de 8,4 % du coût des médicaments des régimes publics d’assurance‑médicaments et a occupé une part de marché de 2,3 %.
Le nombre de bénéficiaires actifs utilisant le sémaglutide (Ozempic) a augmenté de près de six chiffres sur une période de deux ans. Nous sommes passés de 40 576 bénéficiaires actifs en 2019‑2020, à 139 397 en 2021‑2022, soit une augmentation correspondante de 221 millions de dollars des coûts globaux des médicaments.
Puisque la prévalence du diabète devrait augmenter dans les années à venir et que la concurrence des génériques pour les médicaments de nouvelle génération/non insuliniques ne se fera pas avant quelques années, l’incidence sur les coûts de ces médicaments devrait se poursuivre et fera l’objet d’un suivi dans le cadre de la présente publication. Pour plus de détails et de tendances, veuillez consulter le Rapport sur la situation du marché : Médicaments antidiabétiques, 2012‑2021 disponible sur le site Web du CEPMB.
Il est important de souligner que les payeurs ont peut-être déjà réalisé des économies grâce à des prix et des rabais confidentiels, qui ne sont pas pris en compte dans les données disponibles.La figure 2.6 fait état des dix médicaments qui ont le plus contribué à l’effet « combinaison de médicaments » en 2020‑2021, représentant ensemble une poussée à la hausse de 4,1 % sur les coûts globaux des médicaments Deux médicaments ont fait leur première apparition sur cette liste en 2021‑2022 : elexacaftor/tezacaftor/ivacaftor (Trikafta) et sacubitril/valsartan (Entresto). Ces médicaments ne sont autorisés par Santé Canada que depuis un à six ans.
Deux antidiabétiques, la sémaglutide (Ozempic) et l’empagliflozine (Jardiance), se sont classés respectivement premiers et quatrièmes sur la liste des médicaments à grande incidence, avec une contribution de 1,5 % à la croissance des coûts des médicaments. Cinq des autres principaux contributeurs étaient des médicaments onéreux dont les coûts de traitement annuels moyens allaient de 11 128 à 89 054 dollars, dont un pour le traitement de la mucoviscidose, un produit oncologique oral, deux immunosuppresseurs et un antiviral. Les trois autres médicaments étaient soit des médicaments très utilisés, soit des médicaments dont les coûts de traitement annuels étaient relativement faibles.
Quatre médicaments qui figuraient sur la liste des 10 principaux contributeurs du rapport 2020‑2021 ont été exclus en 2021‑2022. L’osimertinib (Tagrisso), le benralizumab (Fasenra), l’insuline dégludec (Tresiba) et le pegfilgratim biosimilaire ont continué à avoir une incidence assez importante sur l’effet « combinaison de médicaments » et sont restés parmi les 30 premiers contributeurs en 2020‑2021.
La part du total des coûts des médicaments pour chacun des principaux médicaments contribuant à l’effet est présentée dans le tableau accompagnant la figure 2.6. Il convient de noter que cette valeur diffère de la contribution à l’effet « combinaison de médicaments », qui mesure la croissance (augmentation ou diminution des coûts au fil du temps) plutôt que les coûts eux-mêmes.
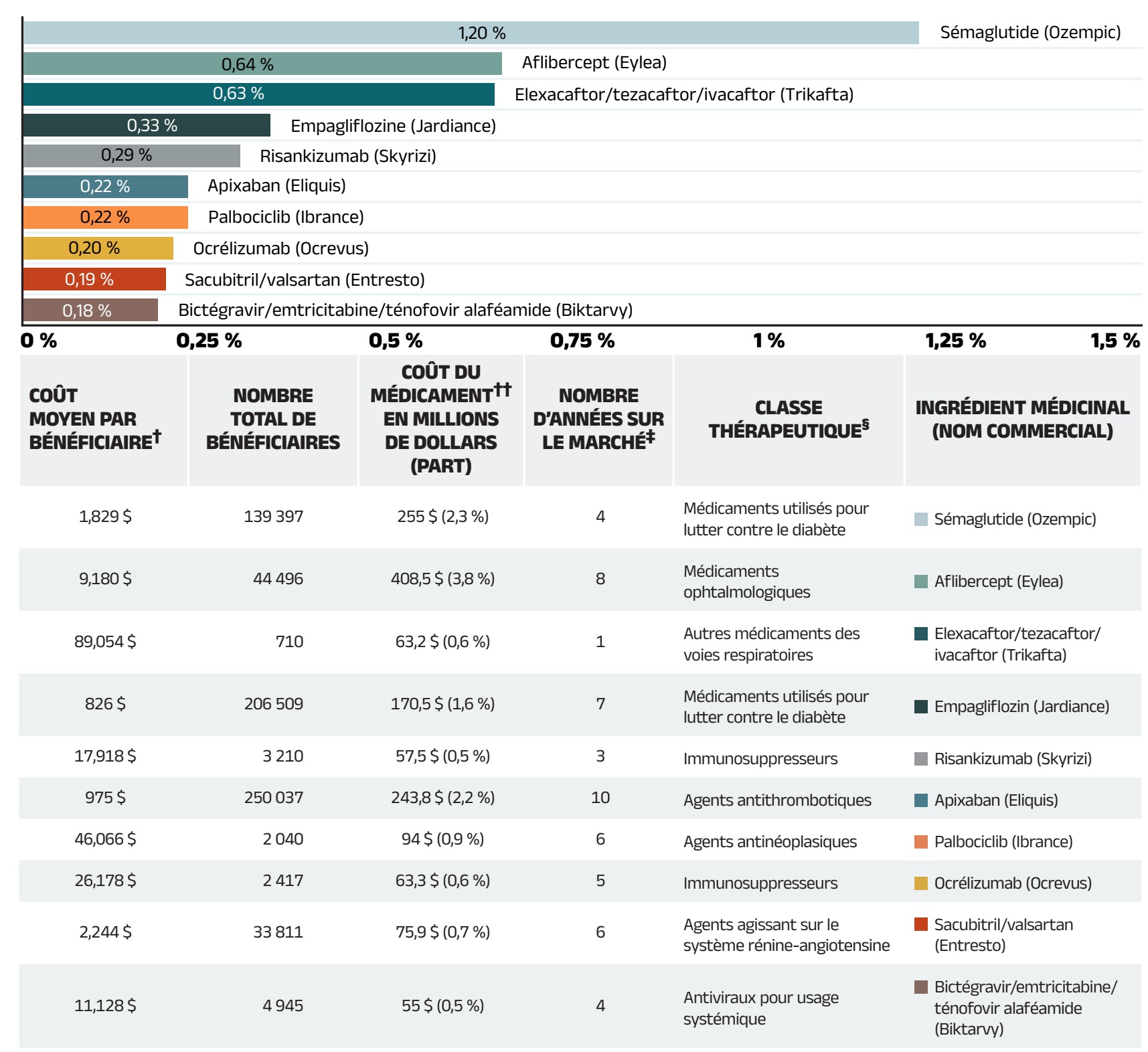
Figure 2.6 - Version texte
| Coût moyen du médicament par bénéficiaire | Nombre total de bénéficiaires | Coût des médicaments en millions de dollars (part) | Nombre d’années de commercialisation | Classe thérapeutique | Ingrédients médicinaux (nom commercial) | Contribution à l’effet « combinaison de médicaments » |
|---|---|---|---|---|---|---|
1 829 $ |
139 397 |
255 $ (2,3 %) |
4 |
Médicaments utilisés pour lutter contre le diabète |
Sémaglutide (Ozempic) |
1,20 % |
9 180 $ |
44 496 |
408,5 $ (3,8 %) |
8 |
Médicaments ophtalmologiques |
Aflibercept (Eylea) |
0,64 % |
89 054 $ |
710 |
63,2 $ (0,6 %) |
1 |
Autres médicaments des voies respiratoires |
Elexacaftor/tezacaftor/ivacaftor (Trikafta) |
0,63 % |
826 $ |
206 509 |
170,5 $ (1,6 %) |
7 |
Médicaments utilisés pour lutter contre le diabète |
Empagliflozine (Jardiance) |
0,33 % |
17 918 $ |
3 210 |
57,5 $ (0,5 %) |
3 |
Immunosuppresseurs |
Risankizumab (Skyrizi) |
0,29 % |
975 $ |
250 037 |
243,8 $ (2,2 %) |
10 |
Agents antithrombotiques |
Apixaban (Eliquis) |
0,22 % |
46 066 $ |
2 040 |
94 $ (0,9 %) |
6 |
Agents antinéoplasiques |
Palbociclib (Ibrance) |
0,22 % |
26 178 $ |
2 417 |
63,3 $ (0,6 %) |
5 |
Immunosuppresseurs |
Ocrélizumab (Ocrevus) |
0,20 % |
2 244 $ |
33 811 |
75,9 $ (0,7 %) |
6 |
Agents agissant sur le système rénine-angiotensine |
Sacubitril/valsartan (Entresto) |
0,19 % |
11 128 $ |
4 945 |
55 $ (0,5 %) |
4 |
Antiviraux pour usage systémique |
Bictégravir/emtricitabine/ténofovir alaféamide (Biktarvy) |
0,18 % |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public.
* Colombie‑Britannique, Alberta, Saskatchewan, Manitoba, Ontario, Nouveau‑Brunswick, Nouvelle‑Écosse, Île‑du‑Prince‑Édouard, Terre‑Neuve‑et‑Labrador et Yukon.
† Le coût moyen par bénéficiaire peut ne pas représenter le coût d’une année complète de traitement.
†† Tous les principaux médicaments contribuant à l’effet « poussée » sont associés aux ententes d’inscription de produits (EIP) issues des négociations de l’APP pour une ou plusieurs indications; toutefois, les coûts déclarés des médicaments ne reflètent pas les réductions de prix découlant d’EIP confidentielles.
‡ Nombre d’années depuis que Santé Canada a accordé l’autorisation de commercialiser le médicament, en date de 2021‑2022.
§ La classe thérapeutique est basée sur le niveau 2 du système de classification ATC. Les résultats ne tiennent pas compte des administrations ayant des programmes particuliers pour les médicaments ophtalmologiques.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Au cours des dernières années, les régimes publics du SNIUMP ont remboursé un nombre croissant de médicaments onéreux, qui visent souvent un nombre relativement restreint de patients. Le nombre de médicaments ayant un coût annuel moyen par bénéficiaire de plus de 10 000 $ a augmenté considérablement, passant de 103 en 2016‑2017 à 144 en 2021‑2022. Ces médicaments, qui représentaient 27,9 % des coûts globaux des médicaments du SNIUMP en 2016‑2017, comptaient pour 36,8 % des coûts en 2021‑2022, tout en ne représentant qu’un très faible pourcentage des bénéficiaires actifs (3,0 %).
Bien que la part des coûts des médicaments associée à tous les médicaments onéreux ait augmenté de façon soutenue au cours des dernières années, l’augmentation la plus marquée s’est produite dans la catégorie des médicaments dont les coûts sont les plus élevés (50 000 $ et plus). La figure 2.7 présente les tendances en matière d’utilisation de médicaments onéreux entre 2016‑2017 et 2021‑2022 selon le coût annuel moyen des médicaments par bénéficiaire actif déterminé au niveau des ingrédients médicinaux : 10 000 $ à 20 000 $, 20 000 $ à 50 000 $ et 50 000 $ et plus.
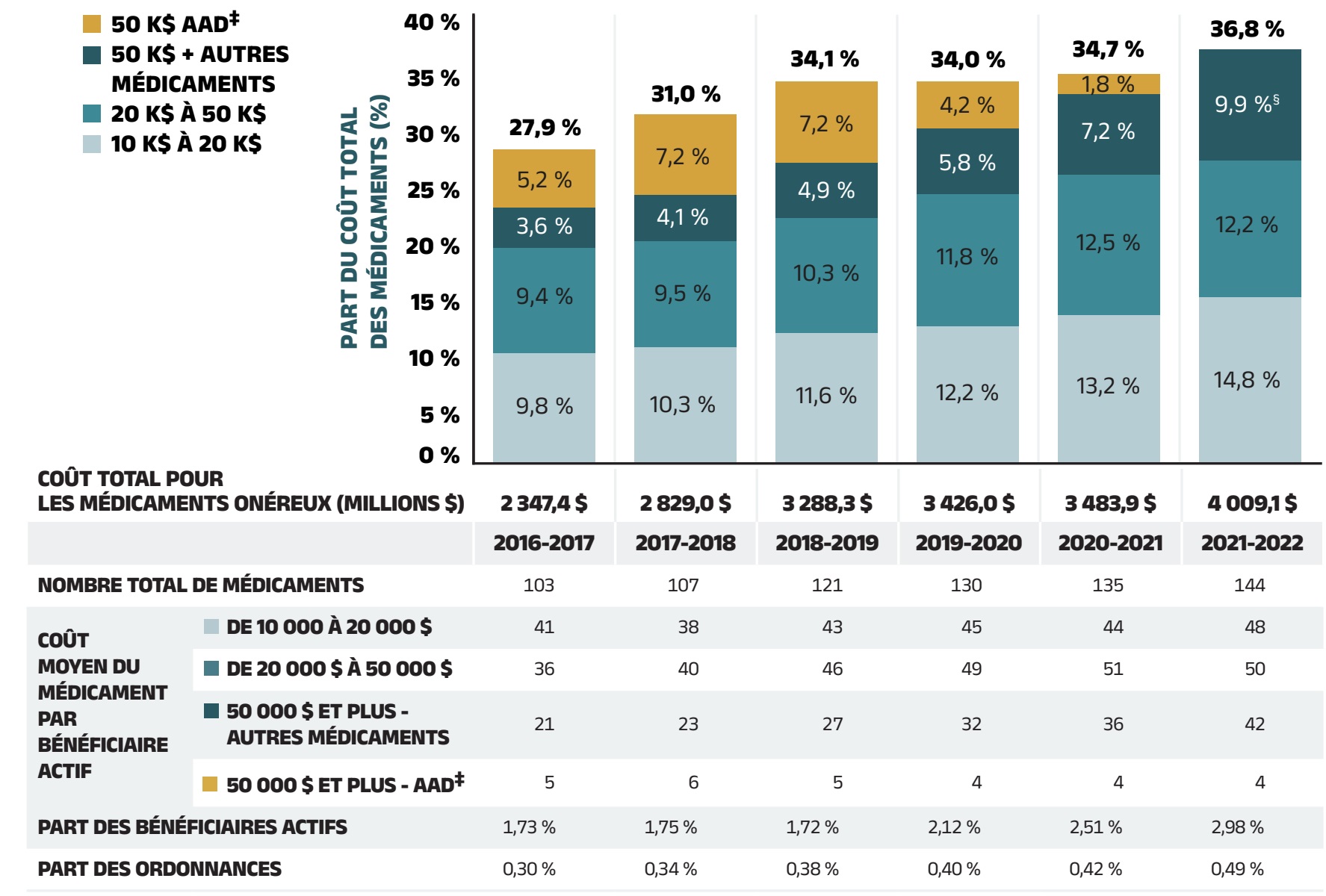
Figure 2.7 - Version texte
| 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|---|
| Nombre total de médicaments | 103 |
107 |
121 |
130 |
135 |
144 |
| Coûts totaux pour tous les médicaments onéreux en millions de dollars | 2 347,4 $ |
2 829,0 $ |
3 288,3 $ |
3 426,0 $ |
3 483,9 $ |
4 009,1 $ |
| Coût moyen par bénéficiaire actif de 10 000 $ à 20 000 $ : part du coût total des médicaments | 9,8 % |
10,3 % |
11,6 % |
12,2 % |
13,2 % |
14,8 % |
| Coût moyen par bénéficiaire actif de 10 000 $ à 20 000 $ : nombre de médicaments | 41 |
38 |
43 |
45 |
44 |
48 |
| Coût moyen par bénéficiaire actif de 20 000 $ à 50 000 $ : part du coût total des médicaments | 9,4 % |
9,5 % |
10,3 % |
11,8 % |
12,5 % |
12,2 % |
| Coût moyen par bénéficiaire actif de 20 000 $ à 50 000 $ : nombre de médicaments | 36 |
40 |
46 |
49 |
51 |
50 |
| Coût moyen par bénéficiaire actif de plus de 50 000 $ : part du coût total des autres médicaments | 3,6 % |
4,1 % |
4,9 % |
5,8 % |
7,2 % |
9,9 % |
| Coût moyen par bénéficiaire actif de plus de 50 000 $ : nombre de médicaments pour ce qui est des autres médicaments | 21 |
23 |
27 |
32 |
36 |
42 |
| Coût moyen par bénéficiaire actif de plus de 50 000 $ : part du coût total des antiviraux à action directe | 5,2 % |
7,2 % |
7,2 % |
4,2 % |
1,8 % |
- |
| Coût moyen par bénéficiaire actif de plus de 50 000 $ : nombre de médicaments pour ce qui est des antiviraux à action directe | 5 |
6 |
5 |
4 |
4 |
4 |
| Médicaments onéreux : part du coût total des médicaments | 27,9 % |
31,0 % |
34,1 % |
34,0 % |
34,7 % |
36,8 % |
| Médicaments onéreux : part des bénéficiaires actifs | 1,73 % |
1,75 % |
1,72 % |
2,12 % |
2,51 % |
2,98 % |
| Médicaments coûteux : part des ordonnances totales | 0,30 % |
0,34 % |
0,38 % |
0,40 % |
0,42 % |
0,49 % |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public. Ces résultats sont peut-être sous-estimés, puisque certains médicaments onéreux sont remboursés par l’entremise de programmes particuliers des régimes publics d’assurance‑médicaments, qui ne sont pas pris en compte dans les données du SNIUMP. La méthodologie de l’analyse a été révisée pour le rapport de 2018‑2019. Par conséquent, les résultats historiques pourraient ne pas correspondre à ceux des éditions précédentes.
* Coûts annuels moyens des médicaments par bénéficiaire actif dépassant 10 000 $.
† Colombie‑Britannique, Alberta, Saskatchewan, Manitoba, Ontario, Nouveau‑Brunswick, Nouvelle‑Écosse, Île‑du‑Prince‑Édouard, Terre‑Neuve‑et‑Labrador, Yukon et Programme des services de santé non assurés. Les résultats pour 2020‑2021 n’incluent pas le Programme des SSNA.
‡ Antiviraux à action directe (AAD) utilisés dans le traitement de l’hépatite C.
§ Les résultats de 2021‑2022 incluent la part des coûts des AAD de plus de 50 000 dollars (1,5 %).
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
La figure 2.8 présente une ventilation plus détaillée de la part des médicaments onéreux selon la province et le territoire en 2021‑2022. Les médicaments onéreux représentent une plus grande part des coûts des programmes fondés sur le revenu et les primes; par exemple, ils représentent environ la moitié des coûts totaux des médicaments des régimes publics du Manitoba (60,2 %) et de la Saskatchewan (44,7 %). Avec de tels types de programmes, les bénéficiaires doivent assumer une partie des coûts de leurs ordonnances, soit en fonction d’un pourcentage du revenu ou sous la forme de primes. Ainsi, les dépenses des régimes dépendent davantage des bénéficiaires ayant des coûts globaux élevés, y compris ceux qui reçoivent des médicaments onéreux.
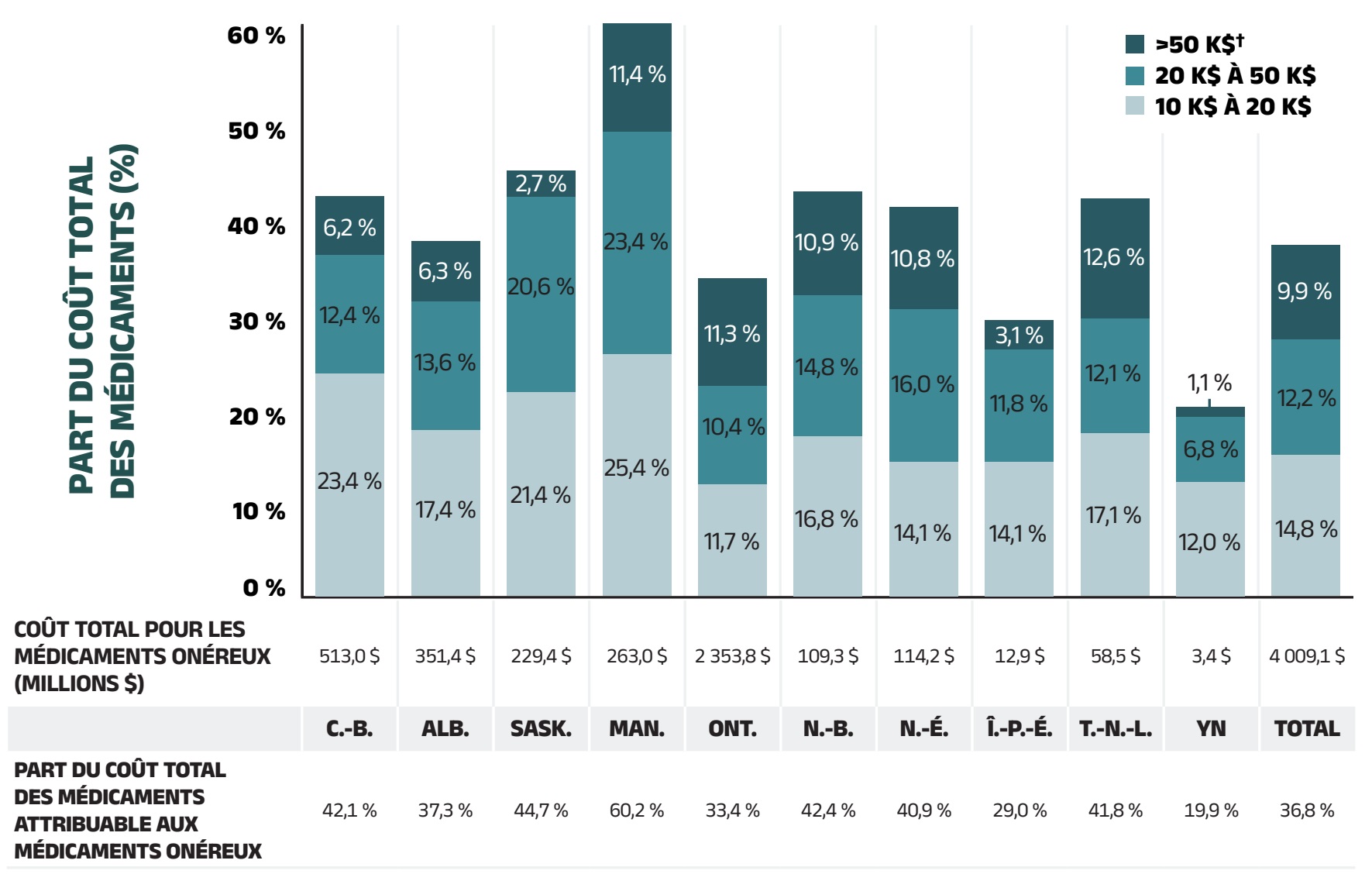
Figure 2.8 - Version texte
| Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Yukon | Total | |
|---|---|---|---|---|---|---|---|---|---|---|---|
| Coûts totaux pour tous les médicaments onéreux en millions de dollars | 513,0 $ |
351,40 $ |
229,40 $ |
263,00 $ |
2,353,80 $ |
109,30 $ |
114,20 $ |
12,90 $ |
58,50 $ |
3,40 $ |
4,009,10 $ |
| Coût moyen par bénéficiaire de 10 000 $ à 20 000 $ : part du coût total des médicaments | 23,4 % |
17,4 % |
21,4 % |
25,4 % |
11,7 % |
16,8 % |
14,1 % |
14,1 % |
17,1 % |
12,0 % |
14,8 % |
| Coût moyen par bénéficiaire de 20 000 $ à 50 000 $ : part du coût total des médicaments | 12,4 % |
13,6 % |
20,6 % |
23,4 % |
10,4 % |
14,8 % |
16,0 % |
11,8 % |
12,1 % |
6,8 % |
12,2 % |
| Coût moyen par bénéficiaire de plus de 50 000 $ : part du coût total des autres médicaments | 6,2 % |
6,3 % |
2,7 % |
11,4 % |
11,3 % |
10,9 % |
10,8 % |
3,1 % |
12,6 % |
1,1 % |
9,9 % |
| Part du coût total des médicaments attribuable aux médicaments onéreux | 42,1 % |
37,3 % |
44,7 % |
60,2 % |
33,4 % |
42,4 % |
40,9 % |
29,0 % |
41,8 % |
19,9 % |
36,8 % |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public. Ces résultats sont peut-être sous-estimés, puisque certains médicaments onéreux sont remboursés par l’entremise de programmes particuliers des régimes publics d’assurance‑médicaments, qui ne sont pas pris en compte dans les données du SNIUMP.
* Coûts annuels moyens des médicaments par bénéficiaire actif dépassant 10 000 $.
† Les résultats de 2021‑2022 incluent la part des coûts des antiviraux à action directe (AAD) de plus de 50 000 dollars, allant de 0,3 % (Manitoba) à 3,4 % (Colombie‑Britannique).
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
En 2021‑2022, les régimes publics du SNIUMP ont payé la majorité des coûts des médicaments pour le nombre relativement restreint de bénéficiaires à coûts élevés qui représentaient plus de 60 % des coûts totaux des médicaments. Comme le montre la figure 1.2, les régimes publics du SNIUMP ont payé en moyenne 87 % du total des coûts d’ordonnance en 2021‑2022, tandis que les 13 % restants ont été payés par les bénéficiaires soit de leur poche, soit par un assureur privé. Pour comprendre dans quelle mesure les portions des coûts d’ordonnance payées par le régime et par les bénéficiaires sont associées aux coûts totaux annuels des médicaments des bénéficiaires, la figure 2.9 présente une ventilation de la part payée par le régime des dépenses des régimes d’assurance‑médicaments du SNIUMP selon le coût annuel moyen des médicaments des bénéficiaires en 2021‑2022. Les bénéficiaires sont regroupés en cinq niveaux de coût : moins de 5 000 $, de 5 000 $ à 10 000 $, de 10 000 $ à 20 000 $, de 20 000 $ à 50 000 $ et plus de 50 000 $.
La figure montre que les régimes ont payé une plus grande portion des coûts d’ordonnance pour les bénéficiaires à coûts élevés. En 2021‑2022, les 7,5 % des bénéficiaires qui avaient des coûts de médicaments annuels supérieurs à 5 000 $ représentaient 61 % des coûts globaux des médicaments pour les régimes publics. Quant aux bénéficiaires dans la catégorie des coûts les plus élevés, c’est-à-dire des coûts annuels de plus de 50 000 $, la part payée par le régime était comprise entre 97 % et près de 100 %.
Il y avait des différences considérables entre les administrations dans les parts payées par les régimes en raison des variations dans la structure du régime, l’admissibilité et d’autres facteurs.
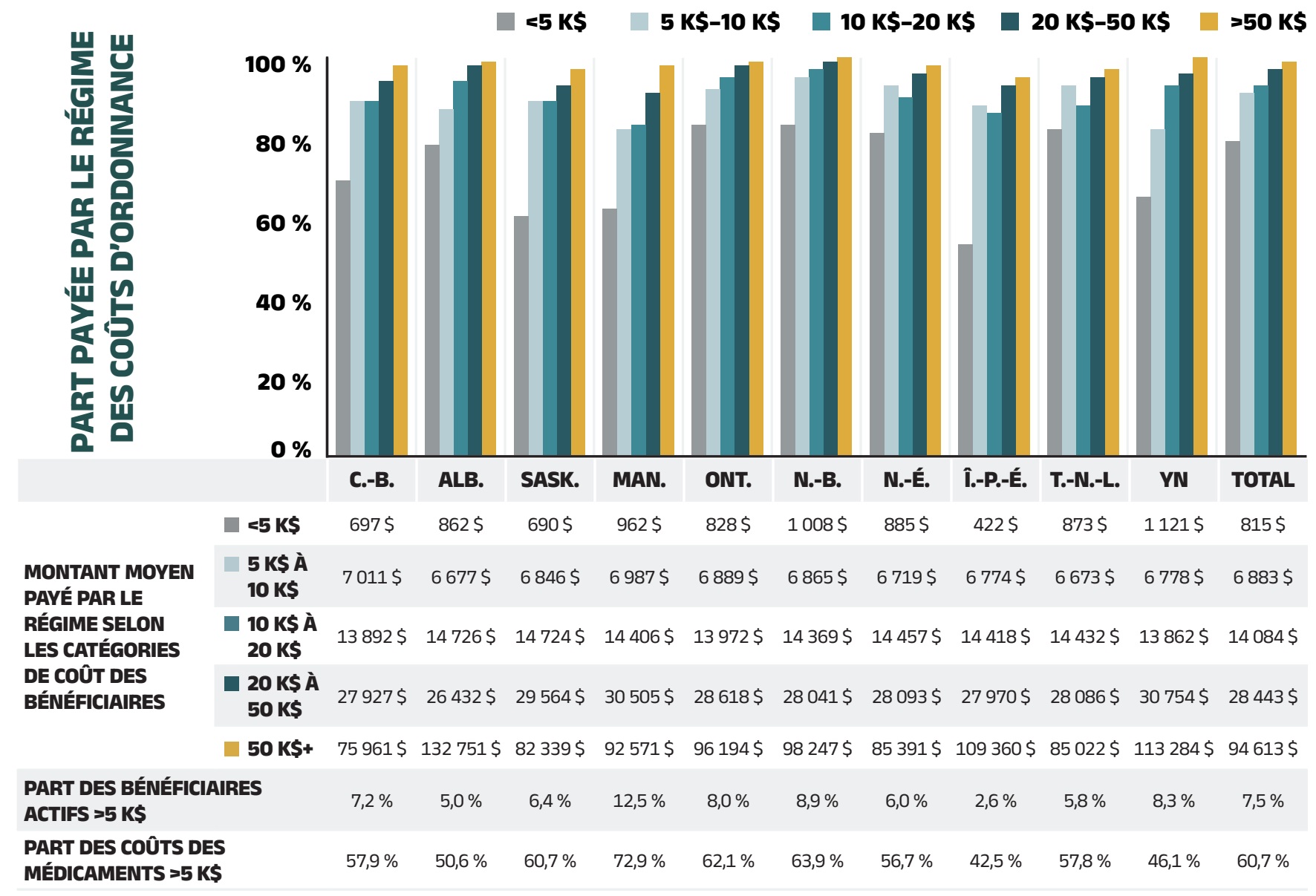
Figure 2.9 - Version texte
| Coût annuel moyen des médicaments des bénéficiaires | Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Yukon | Total | |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
Part payée par le régime des coûts d’ordonnance |
Moins de 5 000 $ |
69 % |
78 % |
60 % |
62 % |
83 % |
83 % |
81 % |
53 % |
82 % |
65 % |
79 % |
de 5 000 $ à 10 000 $ |
89 % |
87 % |
89 % |
82 % |
92 % |
95 % |
93 % |
88 % |
93 % |
82 % |
91 % |
|
de 10 000 $ à 20 000 $ |
89 % |
94 % |
89 % |
83 % |
95 % |
97 % |
90 % |
86 % |
88 % |
93 % |
93 % |
|
de 20 000 $ à 50 000 $ |
94 % |
98 % |
93 % |
91 % |
98 % |
99 % |
96 % |
93 % |
95 % |
96 % |
97 % |
|
Plus de 50 000 $ |
98 % |
99 % |
97 % |
98 % |
99 % |
100 % |
98 % |
95 % |
97 % |
100 % |
99 % |
| Coût annuel moyen des médicaments des bénéficiaires | Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Yukon | Total | |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
Montant moyen versé par le régime |
Moins de 5 000 $ |
$697 |
$862 |
$690 |
$962 |
$828 |
$1 008 |
$885 |
$422 |
$873 |
$1 121 |
$815 |
de 5 000 $ à 10 000 $ |
$7 011 |
$6 677 |
$6 846 |
$6 987 |
$6 889 |
$6 865 |
$6 719 |
$6 774 |
$6 673 |
$6 778 |
$6 883 |
|
de 10 000 $ à 20 000 $ |
$13 892 |
$14 726 |
$14 724 |
$14 406 |
$13 972 |
$14 369 |
$14 457 |
$14 418 |
$14 432 |
$13 862 |
$14 084 |
|
de 20 000 $ à 50 000 $ |
$27 927 |
$26 432 |
$29 564 |
$30 505 |
$28 618 |
$28 041 |
$28 093 |
$27 970 |
$28 086 |
$30 754 |
$28 443 |
|
Plus de 50 000 $ |
$75 961 |
$132 751 |
$82 339 |
$92 571 |
$96 194 |
$98 247 |
$85 391 |
$109 360 |
$85 022 |
$113 284 |
$94 613 |
|
| Part des bénéficiaires actifs | Plus de 5 000 $ |
7,2 % |
5,0 % |
6,4 % |
12,5 % |
8,0 % |
8,9 % |
6,0 % |
2,6 % |
5,8 % |
8,3 % |
7,5 % |
| Part des coûts des médicaments plus de 5,000 $ | 57,9 % |
50,6 % |
60,7 % |
72,9 % |
62,1 % |
63,9 % |
56,7 % |
42,5 % |
57,8 % |
46,1 % |
60,7 % |
* Les bénéficiaires ont été classés par catégories en fonction du montant payé par année par un programme de médicaments.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Le tableau 2.2 présente les 10 médicaments les plus onéreux remboursés par les régimes publics du SNIUMP en 2021‑2022 selon le coût annuel moyen des médicaments par bénéficiaire actif. Les dix médicaments étaient indiqués dans le traitement de maladies rares et avaient des coûts de traitement supérieurs à 250 000 $. Il est à noter que même si le tableau 2.2 présente les résultats globaux de l’ensemble des régimes publics d’assurance‑médicaments du SNIUMP, il existe d’importantes variations au niveau de chaque régime.
Tableau 2.2 Dix principaux médicaments ayant le coût annuel moyen par bénéficiaire actif le plus élevé, régimes publics d’assurance‑médicaments du SNIUMP*, 2021‑2022
| Ingrédient médicinal (nom commercial) | Classe thérapeutique, ATC niveau 2 | Coût moyen du médicament par bénéficiaire† | Nombre d’années sur le marché‡ |
|---|---|---|---|
Onasemnogène abéparvovec (Zolgensma) |
Autres médicaments pour les troubles du système musculosquelettique |
3 085 122 $ |
1 |
Cerliponase alfa (Brineura) |
Autres médicaments des voies digestives et du métabolisme |
837 647 $ |
3 |
Élosulfase alfa (Vimizim) |
Autres médicaments des voies digestives et du métabolisme |
604 506 $ |
8 |
Alglucosidase alfa (Myozyme) |
Autres médicaments des voies digestives et du métabolisme |
533 878 $ |
16 |
Éculizumab (Soliris) |
Immunosuppresseurs |
458 310 $ |
13 |
Patisiran (Onpattro) |
Autres médicaments agissant sur le système nerveux |
350 827 $ |
3 |
Nusinersen (Spinraza) |
Autres médicaments pour les troubles du système musculosquelettique |
348 908 $ |
5 |
Inotersen (Tegsedi) |
Autres médicaments agissant sur le système nerveux |
275 851 $ |
3 |
Vélaglucérase alfa (Vpriv) |
Autres médicaments des voies digestives et du métabolisme |
267 262 $ |
12 |
Migalastat (Galafold) |
Autres médicaments des voies digestives et du métabolisme |
250 269 $ |
5 |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public. Cette liste de médicaments ne comprend pas les médicaments onéreux remboursés dans le cadre de programmes particuliers, lesquels ne sont pas consignés dans les données du SNIUMP.
* Colombie‑Britannique, Alberta, Saskatchewan, Manitoba, Ontario, Nouveau‑Brunswick, Nouvelle‑Écosse, Île‑du‑Prince‑Édouard, Terre‑Neuve‑et‑Labrador et Yukon.
† Représente le coût total des médicaments divisé par le nombre total de bénéficiaires et peut donc inclure les bénéficiaires dont les coûts de traitement sont incomplets.
‡ Nombre d’années depuis que Santé Canada a accordé l’autorisation de commercialiser le médicament, en date de 2021‑2022.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Au cours des dernières années, les médicaments biologiques ont représenté une part croissante des coûts totaux des médicaments pour les régimes publics du SNIUMP. En 2021‑2022, la part de marché des médicaments biologiques a augmenté de 12,6 % pour atteindre 31,6 % (3,4 milliards de dollars) des coûts totaux des médicaments. Les quatre principaux médicaments biologiques — aflibercept (Eylea), adalimumab (Humira et biosimilaires), infliximab (Remicade et biosimilaires) et sémaglutide (Ozempic) — représentaient 12,7 % des coûts totaux des médicaments du SNIUMP. Alors que les dix principaux médicaments biologiques représentaient près de 20 % des coûts globaux des médicaments du SNIUMP en 2021‑2022, ils représentaient moins de 10 % des bénéficiaires actifs.
La figure 2.10 rend compte des tendances relatives à la part des médicaments biologiques dans les coûts totaux des médicaments pour les régimes publics d’assurance‑médicaments du SNIUMP, ainsi que de la croissance des coûts des médicaments pour ce segment de marché. Elle présente également la liste actuelle des dix principaux médicaments biologiques.
La Saskatchewan et le Manitoba affichaient les coûts les plus élevés des médicaments biologiques par rapport aux coûts totaux des médicaments en 2021‑2022 (43,3 % et 41 %, respectivement), alors que le Manitoba et l’Ontario présentaient les taux de croissance les plus élevés (17,9 % et 16,7 %, respectivement). Les variations entre les régimes peuvent être attribuables, entre autres, aux différences sur les plans de la structure des régimes, de l’admissibilité à un remboursement, des profils sanitaires de la population et de la taille des régimes.
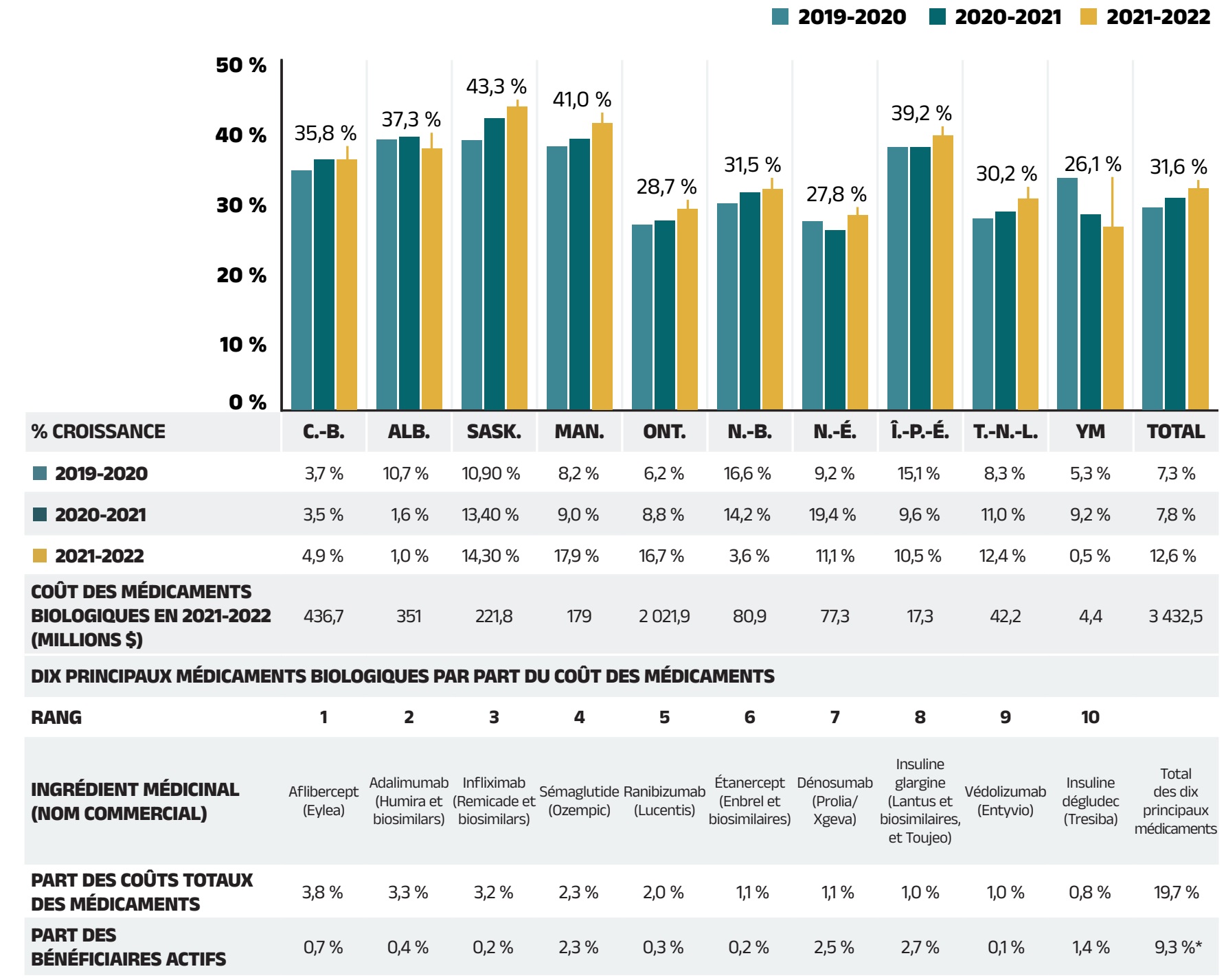
Figure 2.10 - Version texte
| Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Yukon | Total | |
|---|---|---|---|---|---|---|---|---|---|---|---|
|
Part du coût total des médicaments attribuable aux médicaments biologiques par année | |||||||||||
| 2019-2020 | 34.2% |
38.6% |
38.5% |
37.6% |
26.4% |
29.5% |
26.9% |
37.5% |
27.3% |
33.1% |
28.9% |
| 2020-2021 | 35.8% |
39.0% |
41.7% |
38.7% |
27.0% |
31.0% |
25.6% |
37.5% |
28.3% |
27.9% |
30.3% |
| 2021-2022 | 35.8% |
37.3% |
43.3% |
41.0% |
28.7% |
31.5% |
27.8% |
39.2% |
30.2% |
26.1% |
31.6% |
|
Croissance d’une année à l’autre |
|||||||||||
| 2019-2020 | 3.7% |
10.7% |
10.9% |
8.2% |
6.2% |
16.6% |
9.2% |
15.1% |
8.3% |
5.3% |
7.3% |
| 2020-2021 | 3.5% |
1.6% |
13.4% |
9.0% |
8.8% |
14.2% |
19.4% |
9.6% |
11.0% |
9.2% |
7.8% |
| 2021-2022 | 4.9% |
1.0% |
14.3% |
17.9% |
16.7% |
3.6% |
11.1% |
10.5% |
12.4% |
0.5% |
12.6% |
| Coût des médicaments biologiques en 2021-2022, en millions de dollars | 436,7 |
351,0 |
221,8 |
179,0 |
2 021,9 |
80,9 |
77,3 |
17,3 |
42,2 |
4,4 |
3 432,5 |
Dix principaux médicaments biologiques par part du coût des médicaments
| Rang | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 | Total des dix principaux |
|---|---|---|---|---|---|---|---|---|---|---|---|
| Nom commercial | Aflibercept (Eylea) |
Adalimumab (Humira et biosimilaires) |
Infliximab (Remicade et biosimilaires) |
Semaglutide (Ozempic) |
Ranibizumab (Lucentis) |
Etanercept (Enbrel et biosimilaires) |
Denosumab (Prolia) |
Insulin glargine (Lantus et biosimilaires) |
Vedolizumab (Entyvio) |
Insulin degludec (Tresiba) |
|
Part des coûts totaux des médicaments |
3,8 % |
3,3 % |
3,2 % |
2,3 % |
2,0 % |
1,1 % |
1,1 % |
1,0 % |
1,0 % |
0,8 % |
19,7 % |
Part des bénéficiaires actifs |
0,7 % |
0,4 % |
0,2 % |
2,3 % |
0,3 % |
0,2 % |
2,5 % |
2,7 % |
0,1 % |
1,4 % |
9,3 % |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public.
* Pour une année donnée, chaque bénéficiaire actif ayant utilisé l’un des principaux médicaments biologiques n’a été compté qu’une seule fois; par conséquent, la part du nombre total de bénéficiaires actifs peut être inférieure à la somme de la part de chaque médicament biologique dans le nombre de bénéficiaires actifs.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Une analyse par domaine thérapeutique donne à penser que plus des deux tiers des coûts totaux des médicaments en 2021‑2022 étaient concentrés dans cinq classes. Les agents antinéoplasiques et immunomodulateurs arrivaient en tête de liste des classes thérapeutiques, comme en 2016‑2017; toutefois, ils représentaient une part nettement plus élevée des coûts totaux (passant de 21,8 % en 2016‑2017 à 28,4 % en 2021-2021). Cette situation témoigne de la place croissante qu’occupent les médicaments oncologiques oraux et de l’utilisation accrue des immunomodulateurs. Les médicaments des voies digestives et du métabolisme représentaient la deuxième part des coûts en importance (15,4 %), en raison notamment des nouveaux médicaments antidiabétiques. Les médicaments agissant sur le système nerveux, qui comprennent des médicaments relativement peu coûteux utilisés par un grand nombre de bénéficiaires actifs, représentaient une part moins élevée des coûts (11,0 %) en 2021‑2022, principalement en raison d’augmentations importantes dans d’autres domaines thérapeutiques. La part des coûts des anti-infectieux pour usage systémique a été largement influencée par les changements dans l’utilisation des AAD pour le traitement de l’hépatite C entre 2016‑2017 et 2021‑2022.
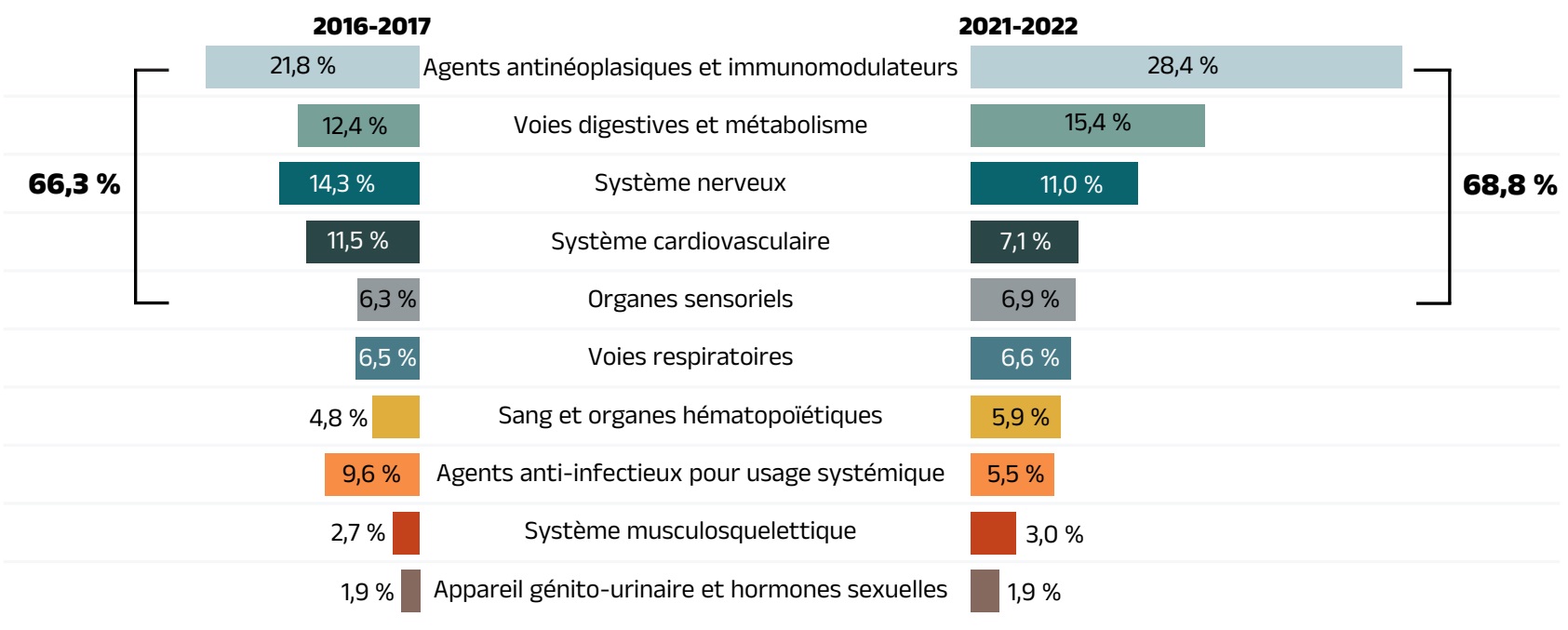
Figure 2.11 - Version texte
| Dix principales classes thérapeutiques | 2016‑2017 | 2021‑2022 |
|---|---|---|
Agents antinéoplasiques et immunomodulateurs |
21,8 % |
28,4 % |
Voies digestives et métabolisme |
12,4 % |
15,4 % |
Système nerveux |
14,3 % |
11,0 % |
Système cardiovasculaire |
11,5 % |
7,1 % |
Organes sensoriels |
6,3 % |
6,9 % |
Voies respiratoires |
6,5 % |
6,6 % |
Sang et organes hématopoïétiques |
4,8 % |
5,9 % |
Agents anti‑infectieux pour usage systémique |
9,6 % |
5,5 % |
Système musculosquelettique |
2,7 % |
3,0 % |
Appareil génito‑urinaire et hormones sexuelles |
1,9 % |
1,9 % |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public.
* Système de classification anatomique, thérapeutique et chimique (ATC) tenu à jour par l’Organisation mondiale de la Santé.
† Colombie‑Britannique, Alberta, Saskatchewan, Manitoba, Ontario, Nouveau‑Brunswick, Nouvelle‑Écosse, Île‑du‑Prince‑Édouard, Terre‑Neuve‑et‑Labrador, Yukon et Programme des services de santé non assurés. Les résultats pour 2021‑2022 n’incluent pas le Programme des SSNA.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
3. Inducteurs de coûts d’exécution d’ordonnance, 2020‑2021 à 2021‑2022
Le taux de variation légèrement positif en ce qui concerne les frais d’exécution d’ordonnance en 2021‑2022 était nettement plus bas que la croissance des coûts des médicaments, poursuivant la tendance de croissance plus lente observée au cours des dernières années. Les pressions à la hausse sur les coûts attribuables à une remontée du nombre de bénéficiaires actifs et à une légère augmentation des frais d’exécution moyens par ordonnance au cours de la période 2021‑2022 ont été largement compensées par une diminution de la quantité de médicaments délivrés par patient et par une forte traction à la baisse due à l’augmentation de la taille des ordonnances, en partie en raison de la levée des politiques temporaires relatives à la pandémie de COVID‑19 concernant la fréquence de délivrance des médicaments. Cette tendance est en fait l’inverse de celle observée en 2020‑2021.
À l’instar des coûts des médicaments, les variations des frais d’exécution d’ordonnance sont attribuables à un certain nombre d’effets de poussée et de traction. L’effet net de ces forces opposées produit le taux global de variation.
Effet « démographie » : Variations dans le nombre de bénéficiaires actifs et variations dans la répartition selon l’âge ou le sexe.
Effet « volume des médicaments » : Variations dans le nombre d’unités délivrées aux patients.
Effet « frais » : Variations dans les frais d’exécution moyens par ordonnance.
Effet « taille des ordonnances » : Variations dans le nombre d’unités délivrées par ordonnance.
Dans la présente section, une analyse détaillée des inducteurs de coûts est utilisée pour déterminer dans quelle mesure les coûts d’exécution d’ordonnance des régimes publics auraient varié entre 2020‑2021 et 2021‑2022 si un seul facteur (p. ex. les frais d’exécution d’ordonnance moyens) avait été pris en compte alors que tous les autres seraient demeurés les mêmesReference IX.
Les ordonnances de soins de longue durée (SLD) en Ontario sont exclues de l’analyse des coûts d’exécution d’ordonnance depuis 2017‑2018, car les modes d’exécution et le modèle de financement peuvent différer de ceux employés pour la population générale de bénéficiaires. Les ordonnances de SLD contribuent généralement à raison de moins de 0,1 % à la croissance des coûts d’exécution d’ordonnance et ne sont donc pas incluses dans les statistiques des facteurs de coût. Il y a toutefois eu une exception au cours des périodes 2019‑2020 et 2020‑2021, lorsque les ordonnances de SLD ont été incluses comme facteur distinct. Cela a été fait pour tenir compte des répercussions globales de l’introduction d’un modèle de financement par capitation dans le sous-programme des SLD en janvier 2020.
Les coûts d’exécution d’ordonnance dans les régimes publics du SNIUMP ont légèrement augmenté de 0,1 % ou de 1,7 million de dollars en 2021‑2022, ce qui maintient le total à 2,3 milliards de dollars et signale un retour à la tendance de croissance positive observée avant la pandémie de COVID‑19.
La figure 3.1 donne un aperçu des pressions qui ont entraîné des variations dans les coûts d’exécution d’ordonnance de 2016‑2017 à 2021‑2022. L’effet de poussée démographique, contrairement à la force de traction à la baisse induite par la pandémie de COVID‑19 en 2020‑2021, a été à l’origine de la plus forte contribution annuelle à la croissance des dépenses en 2021‑2022, entraînant une hausse des coûts de 3,2 %. En revanche, l’effet « taille des ordonnances » s’est inversé, passant d’une poussée à la hausse de 3,4 % en 2020‑2021 à une baisse de 2,3 % en 2021‑2022, à la suite de la levée des politiques temporaires relatives à la fréquence d’exécution des ordonnances introduites dans de nombreuses provinces pendant la pandémie de COVID‑19. Les variations dans les frais d’exécution moyens par ordonnance ont augmenté les coûts d’exécution d’ordonnance de 0,4 % en 2021‑2022, tandis que la diminution de la quantité de médicaments délivrés par patient a fait baisser les coûts d’exécution d’ordonnance de 1,0 %.
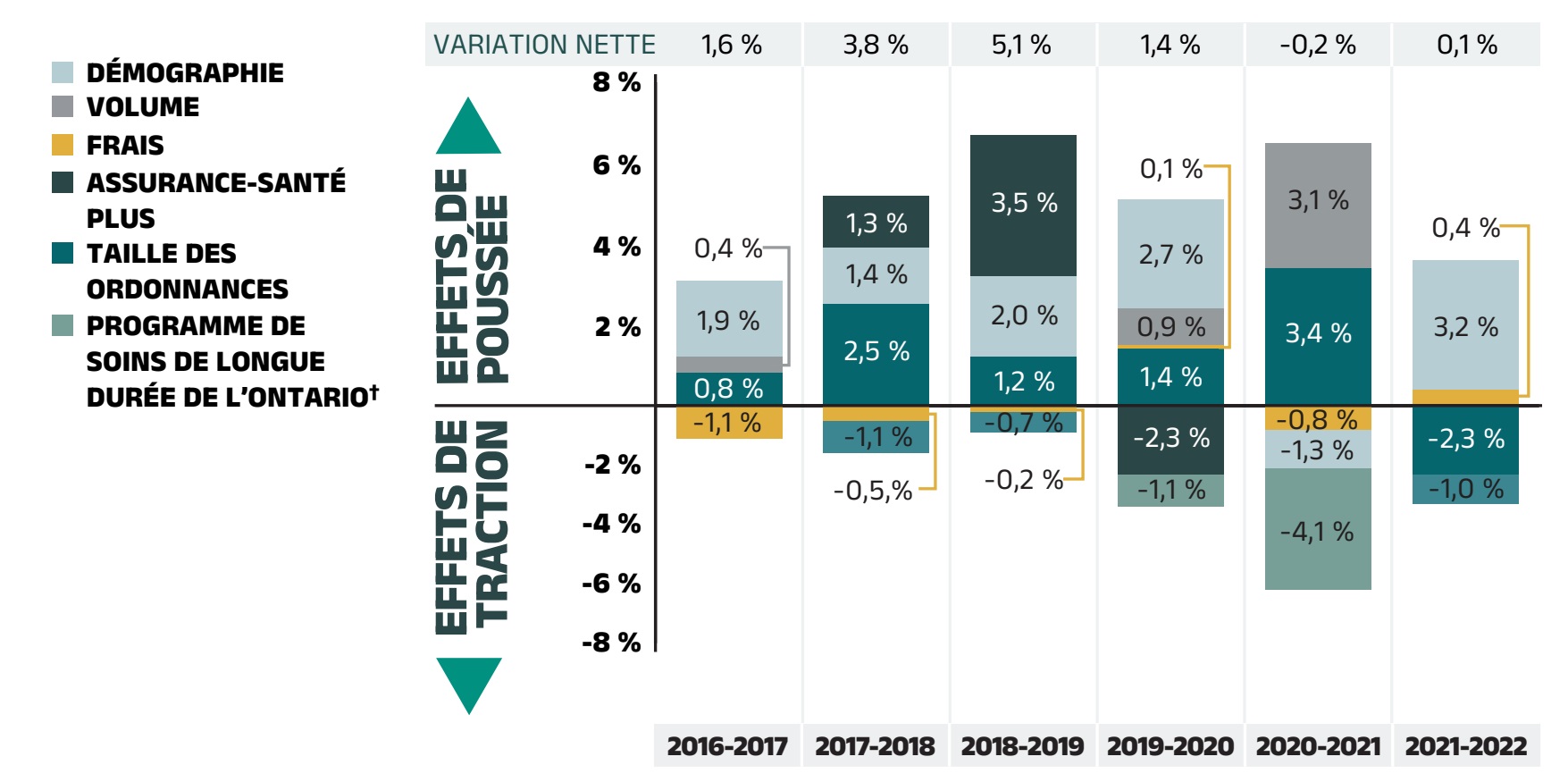
Figure 3.1 - Version texte
| 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | |
|---|---|---|---|---|---|---|
| Démographie | 1,9 % |
1,4 % |
2,0 % |
2,7 % |
-1,3 % |
3,2 % |
| Volume | 0,4 % |
-1,1 % |
-0,7 % |
0,9 % |
3,1 % |
-1,0 % |
| Frais | -1,1 % |
-0,5 % |
-0,2 % |
0,1 % |
-0,8 % |
0,4 % |
| Taille des ordonnances | 0,8 % |
2,5 % |
1,2 % |
1,4 % |
3,4 % |
-2,3 % |
| Assurance-santé Plus | – |
1,3 % |
3,5 % |
-2,3 % |
– |
– |
| Soins de longue durée de l’Ontario | – |
<0,1 % |
<0,1 % |
-1,1 % |
-4,1 % |
<0,1 % |
| Variation nette | 1,6 % |
3,8 % |
5,1 % |
1,4 % |
-0,2 % |
0,1 % |
Remarque : Les valeurs peuvent ne pas correspondre aux totaux parce qu’elles ont été arrondies et qu’elles sont soumises à un effet croisé.
* Colombie‑Britannique, Alberta, Saskatchewan, Manitoba, Ontario, Nouveau‑Brunswick, Nouvelle‑Écosse, Île‑du‑Prince‑Édouard, Terre‑Neuve‑et‑Labrador, Yukon et Programme des services de santé non assurés. Les résultats pour 2020‑2021 n’incluent pas le Programme des SSNA.
† Les ordonnances de soins de longue durée (SLD) en Ontario sont exclues de l’analyse des coûts d’exécution d’ordonnance depuis 2017‑2018, car les modes d’exécution et le modèle de financement peuvent différer de ceux employés pour la population générale de bénéficiaires. En règle générale, les ordonnances de SLD contribuent pour moins de 0,1 % à la croissance globale des coûts d’exécution d’ordonnance dans l’ensemble des régimes publics du SNIUMP. Il y a toutefois eu une exception au cours des périodes 2019‑2020 et 2020‑2021, lorsque les ordonnances de SLD ont été incluses comme facteur distinct. Cela a été fait pour tenir compte des répercussions globales de l’introduction d’un modèle de financement par capitation dans le sous-programme des SLD en janvier 2020.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Le taux global de variation des coûts d’exécution d’ordonnance différait considérablement d’un régime à l’autre, passant d’un sommet de 27,7 % au Yukon à un minimum de -3,1 % en Ontario (figure 3.2). La forte croissance au Yukon est due à l’augmentation significative des frais d’exécution moyens par ordonnance entre 2020‑2021 et 2021‑2022. En Nouvelle‑Écosse, la baisse des coûts d’exécution d’ordonnance est due à l’effet négatif important « taille de l’ordonnance » et à l’effet « volume ». Dans d’autres administrations, la croissance globale des coûts d’exécution d’ordonnance était plus modérée.
Les ordonnances de soins de longue durée (SLD) ont été séparées des résultats de l’Ontario dans la présente analyse des inducteurs de coûts. La mise en œuvre d’un modèle de financement par capitation des SLD a eu une incidence importante en 2019‑2020 et 2020-21. Cependant, le programme s’est maintenant stabilisé et sa contribution au taux de variation des coûts d’exécution d’ordonnance en Ontario est négligeable. Par conséquent, les ordonnances de SLD ne sont pas représentées pour 2021‑2022 dans la figure 3.2.
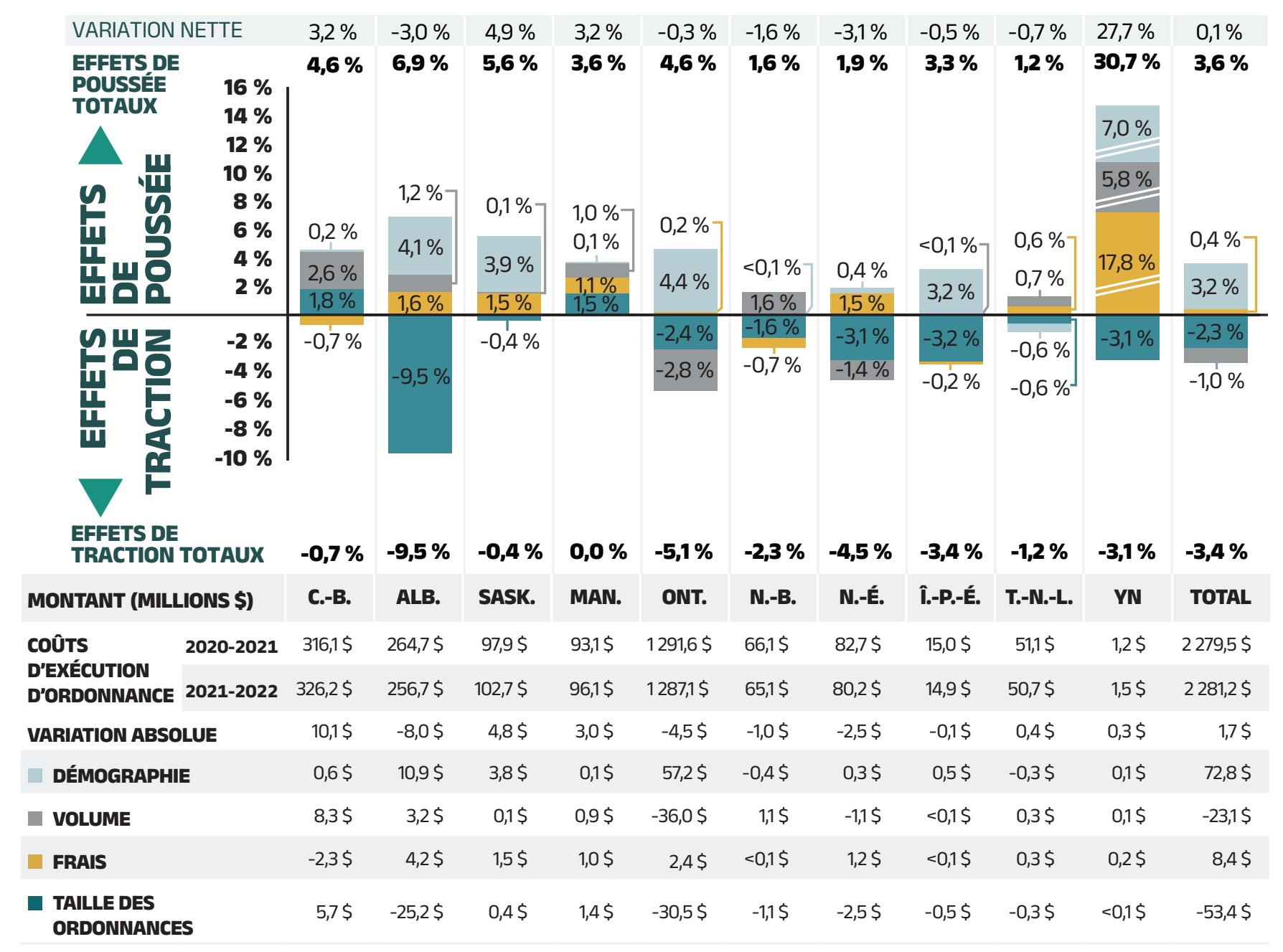
Figure 3.2 - Version texte
| Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Yukon | Total | |
|---|---|---|---|---|---|---|---|---|---|---|---|
| Démographie | 0,2 % |
-2,6 % |
-2,2 % |
-0,7 % |
-1,4 % |
10,1 % |
23,0 % |
3,3 % |
-3,0 % |
15,7 % |
-0,8 % |
| Volume | 2,6 % |
2,7 % |
1,2 % |
1,6 % |
2,6 % |
-7,1 % |
6,9 % |
2,2 % |
4,3 % |
-3,5 % |
2,6 % |
| Frais | 1,8 % |
-1,0 % |
0,4 % |
4,1 % |
-1,3 % |
0,2 % |
1,7 % |
1,1 % |
-1,9 % |
-11,5 % |
-0,8 % |
| Taille des ordonnances | -0,7 % |
10,3 % |
0,6 % |
-0,1 % |
3,2 % |
-2,2 % |
6,7 % |
2,6 % |
1,1 % |
17,3 % |
3,4 % |
| Effets de poussée totaux | 4,6 % |
6,9 % |
5,6 % |
3,6 % |
4,6 % |
1,6 % |
1,9 % |
3,3 % |
1,2 % |
30,7 % |
3,6 % |
| Effets de traction totaux | -0,7 % |
-9,5 % |
-0,4 % |
0,0 % |
-5,1 % |
-2,3 % |
-4,5 % |
-3,4 % |
-1,2 % |
-3,1 % |
-3,4 % |
| Variation nette | 3,2 % |
-3,0 % |
4,9 % |
3,2 % |
-0,3 % |
-1,6 % |
-3,1 % |
-0,5 % |
-0,7 % |
27,7 % |
0,1 % |
| Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Yukon | Services de santé non assurés | Total | |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Coûts d’exécution d’ordonnance 2020-2021 | 316,1 $ |
264,7 $ |
97,9 $ |
93,1 $ |
1 291,6 $ |
66,1 $ |
82,7 $ |
15,0 $ |
51,1 $ |
1,2 $ |
2 279,5 $ |
316,1 $ |
| Coûts d’exécution d’ordonnance 2021-2022 | 326,2 $ |
256,7 $ |
102,7 $ |
96,1 $ |
1 287,1 $ |
65,1 $ |
80,2 $ |
14,9 $ |
50,7 $ |
1,5 $ |
2 281,2 $ |
326,2 $ |
| Variation absolue | 10,1 $ |
-8,0 $ |
4,8 $ |
3,0 $ |
-4,5 $ |
-1,0 $ |
-2,5 $ |
-0,1 $ |
-0,4 $ |
0,3 $ |
1,7 $ |
10,1 $ |
| Démographie | 0,6 $ |
10,9 $ |
3,8 $ |
0,1 $ |
57,2 $ |
-0,4 $ |
0,3 $ |
0,5 $ |
-0,3 $ |
0,1 $ |
72,8 $ |
0,6 $ |
| Volume | 8,3 $ |
3,2 $ |
0,1 $ |
0,9 $ |
-36,0 $ |
1,1 $ |
-1,1 $ |
<0,1 $ |
0,3 $ |
0,1 $ |
-23,1 $ |
8,3 $ |
| Frais | -2,3 $ |
4,2 $ |
1,5 $ |
1,0 $ |
2,4 $ |
<0,1 |
1,2 $ |
<0,1 $ |
0,3 $ |
0,2 $ |
8,4 $ |
-2,3 $ |
| Taille des ordonnances | 5,7 $ |
-25,2 $ |
-0,4 $ |
1,4 $ |
-30,5 $ |
-1,1 |
-2,5 $ |
-0,5 $ |
-0,3 $ |
<0,1 $ |
-53,4 $ |
5,7 $ |
Remarque : Les valeurs peuvent ne pas correspondre aux totaux parce qu’elles ont été arrondies et qu’elles sont soumises à un effet croisé.
*Les ordonnances de soins de longue durée (SLD) en Ontario sont exclues des coûts d’exécution d’ordonnance, car les modes d’exécution et le modèle de financement peuvent différer de ceux employés pour la population générale de bénéficiaires. Le sous-programme de SLD a contribué pour moins de 0,1 % à la variation totale des coûts d’exécution d’ordonnance pour l’ensemble des régimes publics du SNIUMP.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
La contribution des frais d’exécution par ordonnance est directement liée à la politique de remboursement des régimes publics d’assurance‑médicaments.
En 2021‑2022, la plupart des régimes d’assurance‑médicaments du SNIUMP ont enregistré des augmentations des frais d’exécution moyens par ordonnance allant de 0,2 % à 17,8 %. La Colombie‑Britannique, le Nouveau‑Brunswick et l’Île‑du‑Prince‑Édouard ont enregistré des baisses modérées. Au cours des cinq dernières années, le Yukon et la Nouvelle‑Écosse ont connu une croissance relativement élevée des frais, les taux de croissance annuels composés se situant respectivement à 3,4 % et à 1,4 %.
Le tableau 3.1 rend compte des frais d’exécution moyens par ordonnance de 2016‑2017 à 2021‑2022, ainsi que du taux de croissance entre 2020‑2021 et 2021‑2022 et du taux de croissance annuel composé pour toute la période. Les résultats constituent une moyenne de toutes les ordonnances et englobent divers frais d’exécution d’ordonnance. Un aperçu des politiques relatives aux frais d’exécution d’ordonnance des régimes publics d’assurance‑médicaments du SNIUMP est disponible sur le site Web du CEPMB.
Tableau 3.1 Frais d’exécution moyens par ordonnance, régimes publics d’assurance‑médicaments du SNIUMP, de 2016‑2017 à 2021‑2022
| Administration | 2016‑2017 | 2017‑2018 | 2018‑2019 | 2019‑2020 | 2020‑2021 | 2021‑2022 | Taux de croissance, 2020‑2021 à 2021‑2022 | TCAC*, 2016‑2017 à 2021‑2022 |
|---|---|---|---|---|---|---|---|---|
Colombie‑Britannique |
7,26 $ |
7,18 $ |
7,13 $ |
7,10 $ |
7,03 $ |
6,97 $ |
-0,7 % |
-0,8 % |
Alberta |
14,33 $ |
14,45 $ |
14,18 $ |
14,11 $ |
13,96 $ |
14,18 $ |
1,6 % |
-0,2 % |
Saskatchewan |
10,97 $ |
10,92 $ |
10,92 $ |
11,04 $ |
11,09 $ |
11,25 $ |
1,5 % |
0,5 % |
Manitoba |
9,48 $ |
8,82 $ |
8,19 $ |
8,24 $ |
8,58 $ |
8,68 $ |
1,1 % |
-1,7 % |
Ontario† |
7,59 $ |
7,55 $ |
7,58 $ |
7,58 $ |
7,52 $ |
7,53 $ |
0,2 % |
-0,1 % |
Nouveau‑Brunswick |
10,54 $ |
10,48 $ |
10,43 $ |
10,48 $ |
10,50 $ |
10,50 $ |
-0,0 % |
-0,1 % |
Nouvelle‑Écosse |
11,25 $ |
11,32 $ |
11,48 $ |
11,67 $ |
11,87 $ |
12,05 $ |
1,5 % |
1,4 % |
Île‑du‑Prince‑Édouard |
11,03 $ |
11,23 $ |
11,38 $ |
11,42 $ |
11,54 $ |
11,52 $ |
-0,2 % |
0,9 % |
Terre‑Neuve‑et‑Labrador |
12,39 $ |
12,38 $ |
12,41 $ |
12,37 $ |
12,14 $ |
12,20 $ |
0,6 % |
-0,3 % |
Yukon |
5,80 $ |
5,81 $ |
5,76 $ |
7,16 $ |
5,83 $ |
6,87 $ |
17,8 % |
3,4 % |
SSNA |
8,92 $ |
8,97 $ |
9,02 $ |
9,17 $ |
- |
- |
- |
- |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public.
* Taux de croissance annuel composé.
† Les ordonnances des sous-régimes de soins de longue durée (SLD) de l’Ontario ont été exclues de l’analyse, car les modes d’exécution et le modèle de financement peuvent différer de ceux employés pour la population générale de bénéficiaires
L’ajout du programme Assurance‑santé Plus de l’Ontario, mis en œuvre au dernier trimestre 2017‑2018, n’est plus dissocié de l’analyse depuis 2020‑2021 puisque le remaniement du régime s’est stabilisé.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Divers régimes ont mis en œuvre des politiques précises sur la fréquence d’exécution et la rémunération. Les frais d’exécution moyens par ordonnance sont également liés à la taille des ordonnances : les régimes dont les frais d’exécution d’ordonnance moyens sont peu élevés remboursent généralement les ordonnances dont le nombre de jours d’approvisionnement est inférieur et vice versa. Le Manitoba, l’Ontario et la Colombie‑Britannique, dont les frais d’exécution d’ordonnance étaient parmi les plus bas en 2021‑2022, ont généralement remboursé des ordonnances dont la taille moyenne était relativement faible. L’augmentation du nombre moyen de jours d’approvisionnement par ordonnance peut exercer une pression à la baisse sur les coûts d’exécution, étant donné qu’il faut moins d’ordonnances pour délivrer le même volume de médicaments, tandis que la diminution du nombre moyen de jours d’approvisionnement a l’effet inverse.
Les résultats concernant le nombre moyen de jours d’approvisionnement par ordonnance indiquent que la taille des ordonnances est restée stable ou a augmenté dans la plupart des régimes publics d’assurance‑médicaments entre 2020‑2021 et 2021‑2022, en partie en raison de la levée des politiques temporaires relatives à la pandémie de COVID‑19 sur les limites de jours d’approvisionnement pour les médicaments d’ordonnance dans de nombreuses provinces. L’Alberta et l’Île‑du‑Prince‑Édouard ont enregistré les plus fortes hausses proportionnelles de la taille moyenne des ordonnances, soit 11,6 % et 4,7 %, respectivement.
La figure 3.3 illustre la tendance relative au nombre moyen de jours d’approvisionnement par ordonnance de 2016‑2017 à 2021‑2022. Les résultats représentent la valeur moyenne de toutes les ordonnances pour les formulations solides à administrer par voie orale et couvrent les médicaments de marque et les médicaments génériques utilisés pour les soins aigus et de maintien.
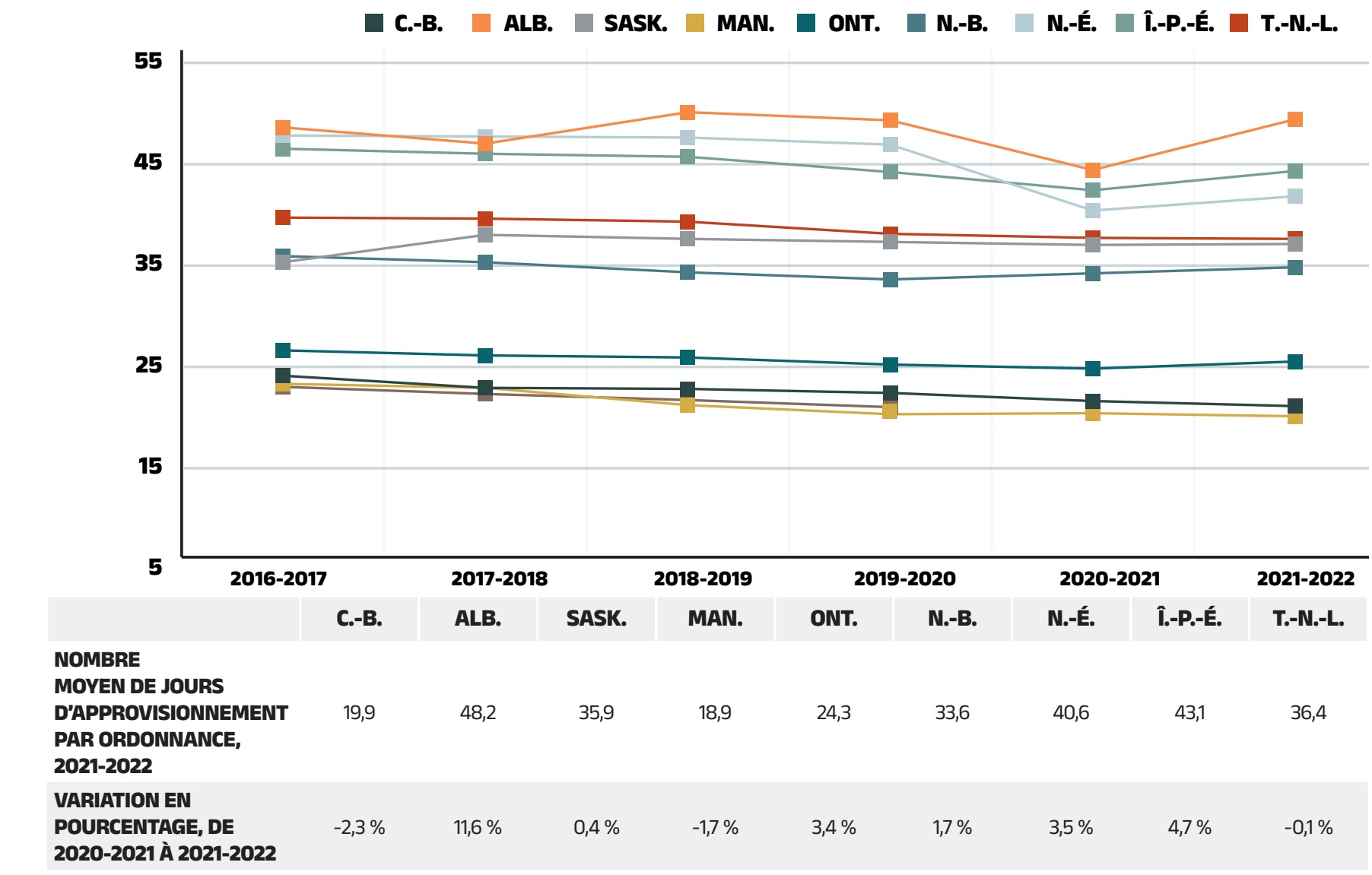
Figure 3.3 - Version texte
| 2016-2017 | 2017-2018 | 2018-2019 | 2019-2020 | 2020-2021 | 2021-2022 | Variation en pourcentage, 2020-2021 à 2021-2022 | |
|---|---|---|---|---|---|---|---|
| Colombie-Britannique | 22,9 |
21,7 |
21,6 |
21,2 |
20,4 |
19,9 |
-2,3 % |
| Alberta | 47,4 |
45,8 |
48,9 |
48,1 |
43,2 |
48,2 |
11,6 % |
| Saskatchewan | 34,1 |
36,8 |
36,4 |
36,1 |
35,8 |
35,9 |
0,4 % |
| Manitoba | 22,1 |
21,7 |
20,0 |
19,1 |
19,2 |
18,9 |
-1,7 % |
| Ontario | 25,4 |
24,9 |
24,7 |
24,0 |
23,6 |
24,3 |
3,4 % |
| Nouveau-Brunswick | 34,7 |
34,1 |
33,1 |
32,4 |
33,0 |
33,6 |
1,7 % |
| Nouvelle-Écosse | 46,6 |
46,5 |
46,4 |
45,7 |
39,2 |
40,6 |
3,5 % |
| Île-du-Prince-Édouard | 45,3 |
44,8 |
44,5 |
43,0 |
41,2 |
43,1 |
4,7 % |
| Terre-Neuve-et-Labrador | 38,5 |
38,4 |
38,1 |
36,9 |
36,5 |
36,4 |
-0,1 % |
Remarque : La présente analyse ne comprend que les données relatives aux bénéficiaires qui ont acquitté leur franchise et qui ont reçu un remboursement d’un régime public.
L’analyse se limite aux données relatives aux formulations solides à administrer par voie orale. Le Yukon n’est pas déclaré en raison des limites des données.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Bien que le nombre moyen de jours d’approvisionnement et les frais d’exécution par ordonnance soient des mesures utiles à des fins de comparaison, la liste des médicaments couverts par chaque régime tient également compte des coûts d’exécution d’ordonnance moyens. En comparant les coûts d’exécution d’ordonnance d’un même ensemble de médicaments, on peut mieux comprendre les différences entre les régimes.
La figure 3.4 compare les coûts d’exécution d’ordonnance entre les administrations pour les médicaments génériques dont le prix a été réduit à 10 % (auparavant à 18 %) du prix de référence des médicaments de marque dans le cadre de l’entente de 2018 entre l’APP et l’ACMG. Les coûts d’exécution d’ordonnance pour un million de comprimés de chaque médicament sont présentés pour deux exercices : 2016‑2017 et 2021‑2022. Ces médicaments représentaient collectivement 19,5 % et 21,2 % des coûts d’exécution d’ordonnance totaux des régimes publics d’assurance‑médicaments du SNIUMP en 2016‑2017 et en 2021‑2022, respectivement.
Les coûts d’exécution d’ordonnance des médicaments en question sont demeurés stables ou ont augmenté entre 2016‑2017 et 2021‑2022 dans la plupart des provinces, bien que l’ampleur des changements ait varié considérablement. Les taux d’augmentation les plus élevés ont été observés en Colombie‑Britannique et à l’Île‑du‑Prince‑Édouard, tandis que l’Alberta et le Nouveau‑Brunswick ont enregistré des baisses modérées. Dans quatre régimes publics du SNIUMP (Colombie‑Britannique, Saskatchewan, Manitoba et Terre‑Neuve‑et‑Labrador), les coûts d’exécution d’ordonnance pour un million de comprimés ont dépassé 200 000 $ en 2021‑2022.
Même si des médicaments identiques ont été étudiés pour tous les régimes, le profil sanitaire des populations bénéficiaires et le type de traitement pour lequel les médicaments ont été prescrits (soins actifs ou de maintien) ont influé sur le nombre moyen de jours d’approvisionnement et, par conséquent, sur les coûts globaux d’exécution d’ordonnance pour chaque administration.
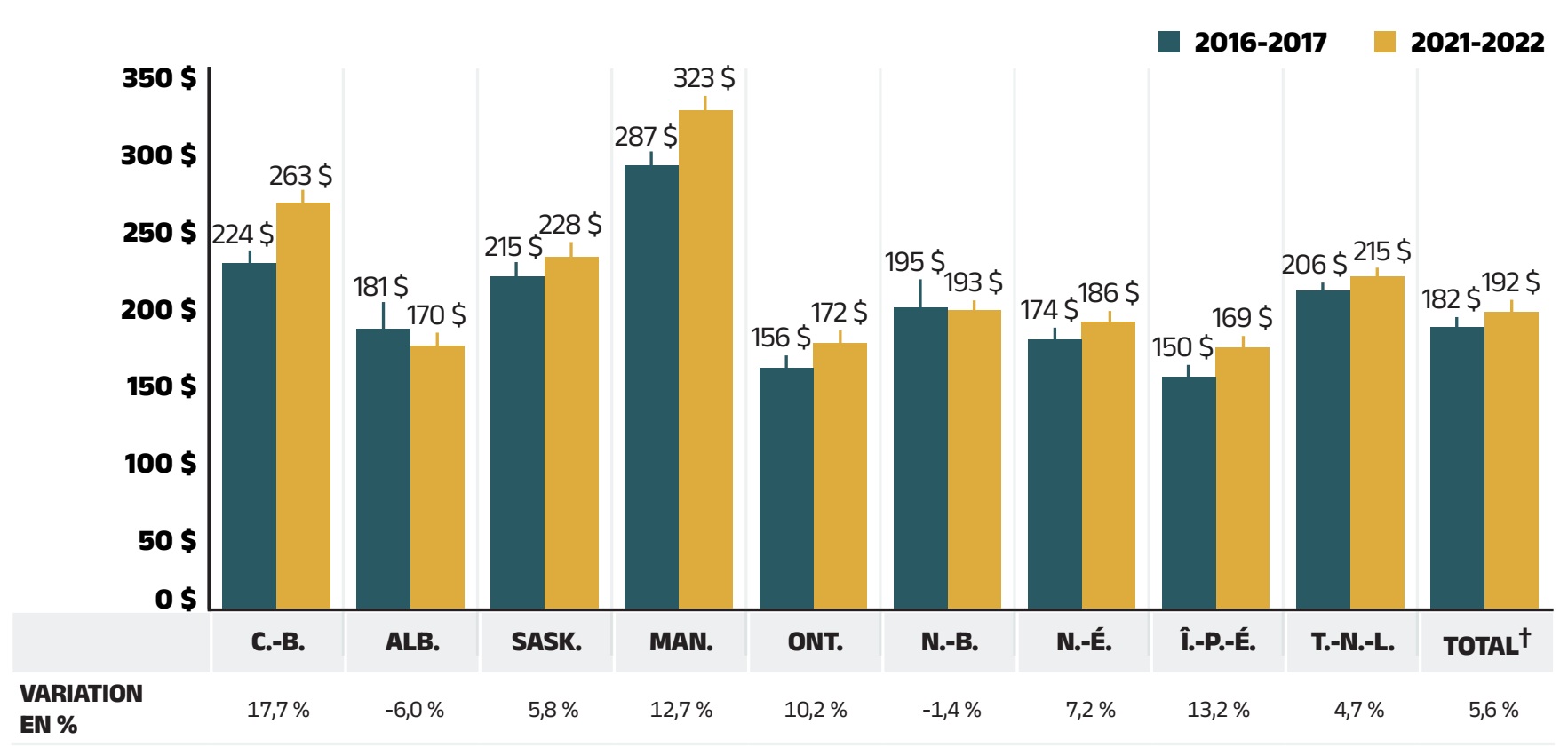
Figure 3.4 - Version texte
| Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Total | |
|---|---|---|---|---|---|---|---|---|---|---|
2016-2017 |
224 $ |
181 $ |
215 $ |
287 $ |
156 $ |
195 $ |
174 $ |
150 $ |
206 $ |
182 $ |
2021-2022 |
263 $ |
170 $ |
228 $ |
323 $ |
172 $ |
193 $ |
186 $ |
169 $ |
215 $ |
192 $ |
Variation en pourcentage |
17,7 % |
-6,0 % |
5,8 % |
12,7 % |
10,2 % |
-1,4 % |
7,2 % |
13,2 % |
4,7 % |
5,6 % |
Remarque : Les établissements de soins de longue durée ont été exclus de l’analyse puisque la fréquence d’exécution des ordonnances n’y est parfois pas typique en raison des besoins en soins plus particuliers de leurs patients. Les sous-régimes suivants n’ont pas été inclus dans l’analyse : Colombie‑Britannique : Résidents permanents d’établissements de soins autorisés; Manitoba : Foyers de soins personnels/maisons de soins infirmiers; Nouveau‑Brunswick : Particuliers dans des établissements résidentiels agréés, résidents d’une maison de soins infirmiers; Ontario : Soins de longue durée, soins à domicile et foyers de soins spéciaux. Le Yukon n’est pas déclaré en raison des limites des données.
* Assujettis à l’entente entre l’APP et l’ACMG qui a réduit les prix de ces médicaments à 10 % du prix du médicament de marque équivalent : atorvastatine, ramipril, venlafaxine, amlodipine, oméprazole, rabéprazole, rosuvastatine, pantoprazole, citalopram, simvastatine, clopidogrel, gabapentine, metformine, olanzapine, olanzapine ODT, donépézil, ézétimibe, quétiapine, ranitidine et zopiclone.
† Résultats totaux pour les régimes d’assurance‑médicaments présentés dans cette figure.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Annexe A : Examens et approbations des médicaments
Au Canada, Santé Canada, le Conseil d’examen du prix des médicaments brevetés (CEPMB) et l’Agence canadienne des médicaments et des technologies de la santé (ACMTS) voient à l’approbation des médicaments, à l’examen des prix et à l’évaluation des technologies de la santé, respectivement. La présente annexe donne un aperçu des tendances récentes en matière d’examen et d’approbation des médicamentsReference X.
Santé Canada
Santé Canada accorde l’autorisation de commercialiser un médicament au Canada lorsque celui-ci a satisfait aux exigences réglementaires portant sur l’innocuité, l’efficacité et la qualité. Le ministère délivre alors un avis de conformité (AC). En 2021, Santé Canada a délivré un AC pour 43 nouvelles substances actives : 19 médicaments biologiques et 24 médicaments à petites molécules.
Figure A1 - Version texte
| Médicaments d’ordonnance | Médicaments biologiques | Total | |
|---|---|---|---|
| 2016 | 25 |
11 |
36 |
| 2017 | 21 |
15 |
36 |
| 2018 | 25 |
15 |
40 |
| 2019 | 24 |
10 |
34 |
| 2020 | 25 |
11 |
36 |
| 2021 | 24 |
19 |
43 |
Remarque : Les termes « médicaments d’ordonnance » et « médicaments biologiques » sont utilisés pour définir les types de produits au moment de soumettre un avis de conformité (AC) à Santé Canada.
La méthodologie de cette analyse a été révisée afin de recenser les nouveaux médicaments en fonction de leurs ingrédients médicinaux. Par conséquent, les résultats historiques pourraient ne pas correspondre à ceux des éditions précédentes.
Source des données : Base de données des avis de conformité, Santé Canada.
Conseil d’examen du prix des médicaments brevetés
Le CEPMB examine les prix départ usine des médicaments brevetés vendus au Canada et veille à ce qu’ils ne soient pas excessifs. Dans le cadre du processus actuel d’examen des prix, le Groupe consultatif sur les médicaments pour usage humain (GCMUH) du CEPMB évalue tout nouveau médicament et lui attribue un niveau d’amélioration thérapeutique recommandé.
Le CEPMB a effectué des examens scientifiques pour 153 des 225 médicaments approuvés par Santé Canada entre 2016 et 2021. Au cours de cette période de six ans, seulement 7 % ont été classés dans les catégories « Amélioration importante » ou « Découverte ». Plus des trois quarts des médicaments à l’étude ont affiché une légère amélioration ou aucune amélioration par rapport aux traitements existants, tandis que 16 % ont été classés dans la catégorie « Amélioration modeste » (figure A2).
Figure A2 - Version texte
| Découverte | Amélioration importante | Amélioration modeste | Amélioration minime ou nulle | Autre† | Total | |
|---|---|---|---|---|---|---|
2016 |
1 |
0 |
7 |
25 |
3 |
36 |
2017 |
3 |
1 |
8 |
22 |
2 |
36 |
2018 |
1 |
0 |
4 |
31 |
4 |
40 |
2019 |
1 |
1 |
3 |
14 |
15 |
34 |
2020 |
2 |
1 |
2 |
17 |
14 |
36 |
2021 |
0 |
0 |
0 |
9 |
34 |
43 |
*L’année de déclaration renvoie à l’année au cours de laquelle l’avis de conformité a été délivré (figure A1), et non à l’année au cours de laquelle le CEPMB a examiné les prix.
† Nouveaux médicaments qui n’ont pas été déclarés au CEPMB à temps pour le Rapport annuel de 2021.
Source des données : Base de données des avis de conformité, Santé Canada; Conseil d’examen du prix des médicaments brevetés (CEPMB).
Association canadienne des médicaments et des technologies de la santé (ACMTS)
En date d’octobre 2020, le processus d’examen du remboursement des produits de l’ACMTS a été modifié afin qu’il ne compte plus qu’une seule voie, au lieu des différentes voies auparavant offertes (p. ex. le Programme pancanadien d’examen des médicaments oncologiques et le Programme commun d’évaluation des médicaments). L’ACMTS fournit des recommandations et des conseils en matière de remboursement aux régimes d’assurance‑médicaments publics du Canada (sauf celui du Québec) en s’appuyant sur une évaluation des éléments de preuve cliniques, économiques et relatifs aux patients concernant les médicaments commercialisés au Canada. Les administrations prennent ces recommandations en délibéré lorsqu’elles déterminent les médicaments à inscrire à leur liste des médicaments et dans les négociations de prix.
La figure A3 résume les recommandations de l’ACMTS pour les exercices 2016‑2017 à 2021‑2022.Reference XI Le nombre total de recommandations relatives à l’examen des remboursements, qui comprenaient auparavant le Programme commun d’évaluation des médicaments et le Programme pancanadien d’évaluation des médicaments oncologiques, a varié d’une année à l’autre, atteignant un sommet de 75 en 2021‑2022. En 2021‑2022, 75 recommandations ont été formulées : 62 médicaments ont fait l’objet de la recommandation « rembourser avec critères et conditions cliniques » et 13 ont fait l’objet de la recommandation « ne pas rembourser ».

Figure A3 - Version texte
| Rembourser | Rembourser avec critères ou conditions cliniques | Ne pas rembourser | Total | |
|---|---|---|---|---|
2016-2017 |
1 |
61 |
10 |
72 |
2017-2018 |
2 |
47 |
5 |
54 |
2018-2019 |
0 |
43 |
15 |
58 |
2019-2020 |
1 |
47 |
14 |
62 |
2020-2021 |
2 |
48 |
8 |
58 |
2021-2022 |
0 |
62 |
13 |
75 |
Remarque : Les médicaments peuvent faire l’objet de plusieurs recommandations s’ils sont examinés pour plus d’une indication. L’ACMTS utilise actuellement trois catégories de recommandations possibles pour orienter les décisions de remboursement des administrations participantes. Aux fins de la présente analyse, « Rembourser avec critères et conditions cliniques » comprend des recommandations formulées avant mai 2016 pour « Inscrire sur la liste avec critères et conditions cliniques », « Inscrire sur la liste de manière similaire à d’autres médicaments de la catégorie » et « Ne pas inscrire sur la liste au prix soumis ». « Rembourser » équivaut à la catégorie « Inscrire sur la liste » précédente, et « Ne pas rembourser » correspond à « Ne pas inscrire sur la liste ».
Source des données : Rapports d’examen en vue du remboursement de l’ACMTS.
Annexe B : Répartition des patients prenant part à l’initiative sur les médicaments biosimilaires par administration, 2021‑2022
De nombreux payeurs publics canadiens ont récemment annoncé ou entrepris des initiatives visant à accroître l’adoption des produits biosimilaires (voir l’annexe C). En 2019, la Colombie‑Britannique est devenue la première province canadienne à avoir amorcé une transition vers les biosimilaires pour les patients couverts par le Régime d’assurance‑médicaments. À la fin de l’exercice 2021‑2022, la Colombie‑Britannique avait lancé trois phases de sa politique de substitution non médicale. Depuis janvier 2021, l’Alberta a aussi mis en place une politique de substitution, suivie du Nouveau‑Brunswick en avril 2021. Ces initiatives exigent que les patients ayant recours aux médicaments biologiques de référence Remicade (infliximab), Enbrel (étanercept), Lantus (insuline glargine, 100 UI/ml), Rituxan (rituximab), Humira (adalimumab), Humalog (insuline lispro) et Lovenox (énoxaparine) pour certaines indications utilisent plutôt un produit biosimilaire.
Pour suivre le taux d’adoption des médicaments biosimilaires et étudier les effets des politiques de substitution dans les régimes publics d’assurance‑médicaments, les figures B1 à B4 présentent la répartition des patients couverts par les régimes publics pour les médicaments biologiques susmentionnés visés par les initiatives de substitution dans chaque administration du SNIUMP pour laquelle des données sont disponibles. Les prochaines éditions du présent rapport continueront de surveiller l’effet de ces initiatives au fur et à mesure qu’elles sont mises en œuvre.
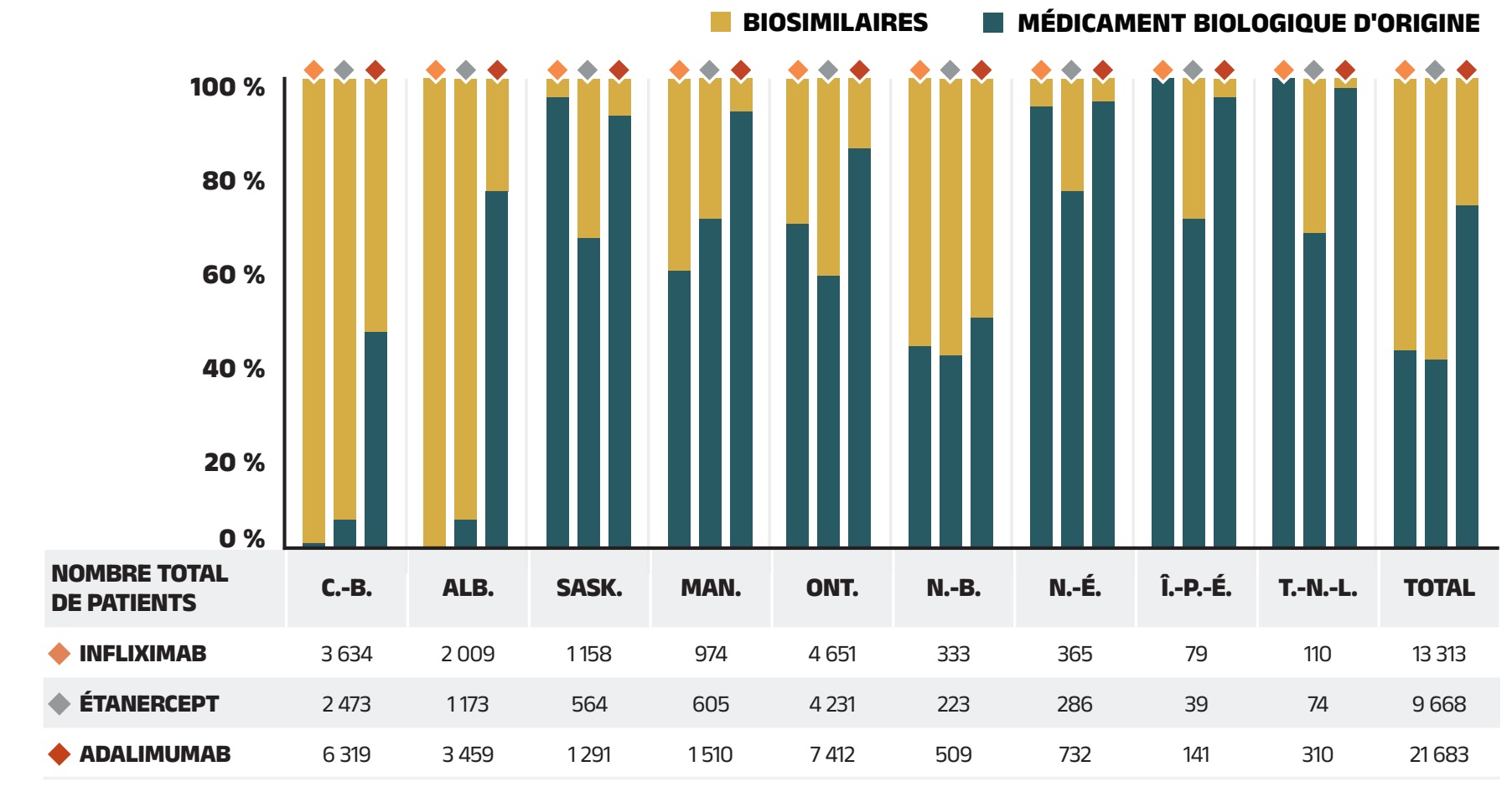
Figure B1 - Version texte
| Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Total | |
|---|---|---|---|---|---|---|---|---|---|---|
Infliximab |
||||||||||
| Infliximab (médicament biologique d’origine ) | 1 % |
0 % |
96 % |
59 % |
69 % |
43 % |
94 % |
100 % |
0 % |
42 % |
| Infliximab (biosimilaires) | 99 % |
100 % |
4 % |
41 % |
31 % |
57 % |
6 % |
0 % |
100 % |
58 % |
| Nombre total de patients qui prennent de l’infliximab | 3 634 |
2 009 |
1 158 |
974 |
4 651 |
333 |
365 |
79 |
110 |
13 313 |
Étanercept |
||||||||||
| Étanercept (médicament biologique d’origine ) | 6 % |
6 % |
66 % |
70 % |
58 % |
41 % |
76 % |
70 % |
67 % |
40 % |
| Etanercept (biosimilaires) | 94 % |
94 % |
34 % |
30 % |
42 % |
59 % |
24 % |
30 % |
33 % |
60 % |
| Nombre total de patients qui prennent de l’étanercept | 2 473 |
1 173 |
564 |
605 |
4 231 |
223 |
286 |
39 |
74 |
9 668 |
Adalimumab |
||||||||||
| Adalimumab (médicament biologique d’origine ) | 46 % |
76 % |
92 % |
93 % |
85 % |
49 % |
95 % |
96 % |
98 % |
73 % |
| Adalimumab (biosimilaires) | 54 % |
24 % |
8 % |
7 % |
15 % |
51 % |
5 % |
4 % |
2 % |
27 % |
| Nombre total de patients qui prennent de l’adalimumab | 6 319 |
3 459 |
1 291 |
1 510 |
7 412 |
509 |
732 |
141 |
310 |
21 683 |
Remarque : Les résultats ne font pas de distinction entre les différentes indications.
Les résultats pour le Yukon ne sont pas déclarés en raison des limites des données.
Les chiffres étant arrondis, les sommes peuvent ne pas totaliser 100 %.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
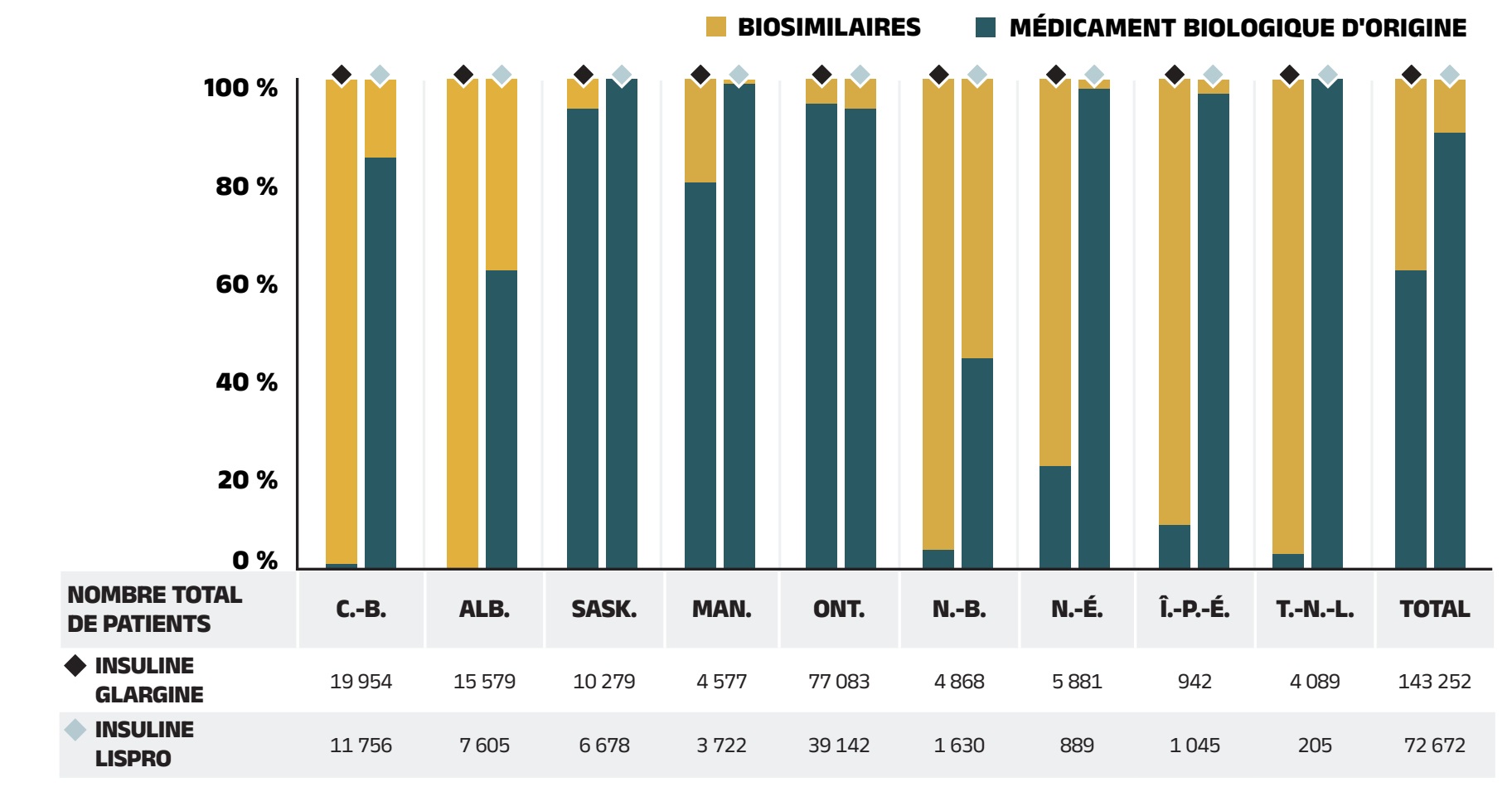
Figure B2 - Version texte
| Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Total | |
|---|---|---|---|---|---|---|---|---|---|---|
Insuline glargine |
||||||||||
| Insuline glargine (médicament biologique d’origine ) | 99 % |
100 % |
39 % |
79 % |
95 % |
4 % |
21 % |
9 % |
3 % |
61 % |
| Insuline glargine (biosimilaires) | 1 % |
- |
94 % |
21 % |
5 % |
79 % |
91 % |
97 % |
39 % |
|
| Nombre total de patients qui prennent de l’insuline glargine | 19 954 |
15 579 |
10 279 |
4 577 |
77 083 |
4 868 |
5 881 |
942 |
4 089 |
143 252 |
Insuline lispro |
||||||||||
| Insulin lispro (médicament biologique d’origine ) | 84 % |
61 % |
100 % |
99 % |
94 % |
43 % |
98 % |
97 % |
100 % |
89 % |
| Insulin lispro (biosimilaires) | 16 % |
39 % |
- |
1 % |
6 % |
57 % |
2 % |
3 % |
- |
11 % |
| Nombre total de patients qui prennent de l’insuline lispro | 11 756 |
7 605 |
6 678 |
3 722 |
39 142 |
1 630 |
889 |
1 045 |
205 |
72 672 |
Remarque : Les résultats pour le Yukon ne sont pas déclarés en raison des limites des données.
Les chiffres étant arrondis, les sommes peuvent ne pas totaliser 100 %.
* Aux fins de comparaison, la présente analyse porte seulement sur les patients qui prennent de l’insuline glargine à 100 UI/ml. Les patients qui prennent de l’insuline glargine à 300 UI/ml ou une combinaison d’insuline glargine à 100 UI/ml et à 300 UI/ml sont exclus.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
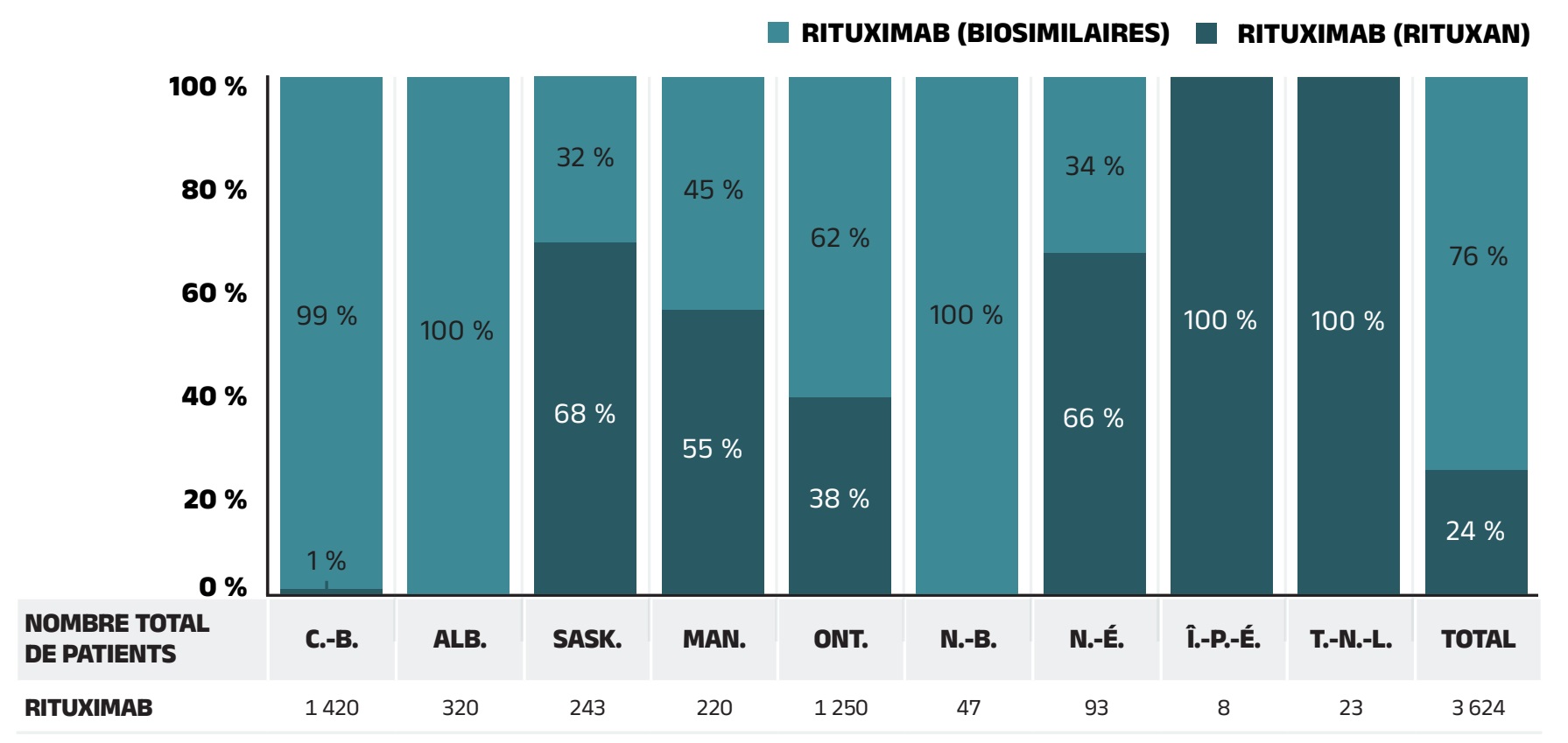
Figure B3 - Version texte
| Colombie-Britannique | Alberta | Saskatchewan | Manitoba | Ontario | Nouveau-Brunswick | Nouvelle-Écosse | Île-du-Prince-Édouard | Terre-Neuve-et-Labrador | Total | |
|---|---|---|---|---|---|---|---|---|---|---|
Rituximab (Rituxan) |
1 % |
0 % |
68 % |
55 % |
38 % |
0 % |
66 % |
100 % |
100 % |
24 % |
Rituximab (biosimilaires) |
99 % |
100 % |
32 % |
45 % |
62 % |
100 % |
34 % |
0 % |
0 % |
76 % |
Nombre total de patients qui prennent du rituximab |
1 420 |
320 |
243 |
220 |
1 250 |
47 |
93 |
8 |
23 |
3 624 |
Remarque : Les résultats ne font pas de distinction entre les différentes indications.
Les résultats pour le Yukon ne sont pas déclarés en raison des limites des données.
Les chiffres étant arrondis, les sommes peuvent ne pas totaliser 100 %.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
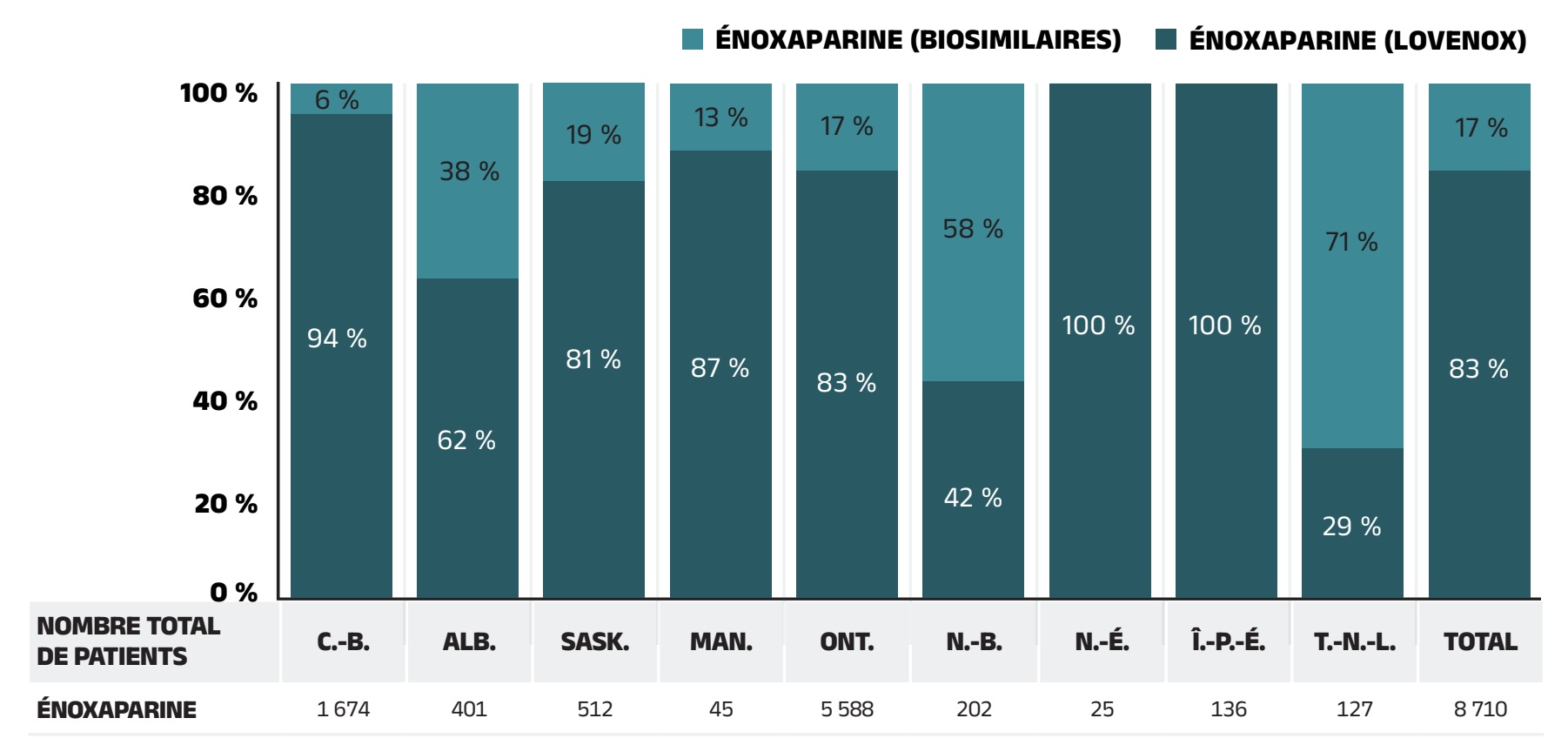
Figure B4 - Version texte
| British Columbia | Alberta | Saskatchewan | Manitoba | Ontario | New Brunswick | Nova Scotia | Prince Edward Island | Newfoundland and Labrador | Total | |
|---|---|---|---|---|---|---|---|---|---|---|
Énoxaparine (Lovenox) |
94 % |
62 % |
81 % |
87 % |
83 % |
42 % |
100 % |
100 % |
29 % |
83 % |
Énoxaparine (biosimilaires) |
6 % |
38 % |
19 % |
13 % |
17 % |
58 % |
0 % |
0 % |
71 % |
17 % |
Nombre total de patients qui prennent de l’énoxaparine |
1 674 |
401 |
512 |
45 |
5 588 |
202 |
25 |
136 |
127 |
8 710 |
Remarque : Les résultats pour le Yukon ne sont pas déclarés en raison des limites des données.
Les chiffres étant arrondis, les sommes peuvent ne pas totaliser 100 %.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Annexe C : Initiatives de transition vers les biosimilaires mises en œuvre par les payeurs publics canadiens
Compte tenu du coût élevé des produits biologiques au Canada, les biosimilaires offrent la possibilité de réaliser d’importantes économies. Récemment, les payeurs publics canadiens ont annoncé ou entrepris un certain nombre d’initiatives visant à accroître l’adoption de biosimilaires, lesquelles sont décrites dans le tableau ci-dessous.
| Initiative | |
|---|---|
Colombie‑Britannique* |
En mai 2019, la Colombie‑Britannique est devenue la première province canadienne à avoir amorcé une transition vers les biosimilaires pour les patients couverts par le Régime d’assurance‑médicaments. Dans le cadre des phases 1 et 2 des initiatives stratégiques, les patients qui prennent Enbrel, Remicade et Lantus pour des indications particulières doivent obligatoirement passer aux versions biosimilaires de ces médicaments. La politique de substitution a été étendue aux phases 3 et 4 en 2020 et 2021 de manière à inclure Rituxan et Humira. |
Alberta* |
En janvier 2021, l’Alberta a annoncé que tous les patients prenant Enbrel, Remicade, Lantus, Neupogen, Neulasta, Rituxan et Copaxone pour des indications allant de la polyarthrite rhumatoïde au diabète et à la sclérose en plaques devaient passer aux versions biosimilaires de ces médicaments. Cette politique a depuis été élargie pour inclure Humira, Lovenox et Humalog. |
Saskatchewan |
Depuis octobre 2022, la Saskatchewan a commencé à mettre en œuvre une politique de transition obligatoire vers les biosimilaires. Cette politique concerne des médicaments tels que Humira, Lovenox, Enbrel, Neupogen, Copaxone, Remicade, Rituxan, NovoRapid et Lantus. La liste sera complétée au fur et à mesure que de nouveaux biosimilaires de produits biologiques de référence seront disponibles. |
Nouveau‑Brunswick* |
En 2021, le ministère de la Santé du Nouveau-Brunswick a mis en place une initiative sur les biosimilaires. Celle-ci consiste en la substitution pour les patients prenants des médicaments comme Humira, Enbrel, Remicade, Lantus, Humalog, Rituxan, Copaxone et Lovenox par des médicaments biosimilaires. Cette politique comprend maintenant NovoRapid. |
Ontario |
L’Ontario a annoncé une politique de transition vers les biosimilaires à compter du 31 mars 2023. Cette politique concerne les produits biologiques suivants : Copaxone, Enbrel, Humira, Lantus, NovoRapid, Remicade et Rituxan. Cette liste sera complétée au fur et à mesure que de nouveaux biosimilaires de médicaments biologiques de référence seront disponibles. |
Québec |
En juillet 2021, le gouvernement du Québec a annoncé une politique de substitution pour des raisons non médicales selon laquelle les patients couverts par le régime public d’assurance‑médicaments du Québec qui reçoivent un traitement par des médicaments biologiques sont tenus de passer à des versions biosimilaires lorsque celles-ci sont disponibles et de façon continue. |
Nouvelle‑Écosse |
Depuis février 2022, la Nouvelle‑Écosse a mis en place une politique d’adoption pour des raisons non médicales de produits biosimilaires. Les médicaments qui doivent être remplacés par des biosimilaires sont les suivants : Humira, Enbrel, Remicade, Lantus, Humalog, NovoRapid et Rituxan. La politique s’appliquera aux autres médicaments figurant sur la liste des médicaments assurés à mesure que les nouveaux médicaments biosimilaires seront approuvés. |
Territoires du Nord-Ouest |
En décembre 2021, le gouvernement des Territoires du Nord-Ouest a lancé l’Initiative sur les biosimilaires. Les personnes qui utilisent des produits biologiques d’origine doivent passer à un biosimilaire pour pouvoir conserver leur couverture par le régime public. |
Man., Î.-P.-É., T.-N.-L., Yn, SSNA |
Des stratégies de transition vers les biosimilaires sont en cours de planification. |
* Initiatives de transition vers les biosimilaires en cours ou mises en œuvre durant la période couverte par le présent rapport.
Remarque : Les politiques de substitution par des biosimilaires sont mises en œuvre par les administrations individuelles et les payeurs. Les listes de médicaments biologiques substitués par leur version biosimilaire s'allongent de façon continue. Par conséquent, l'information présentée dans l'annexe C de la présente édition peut ne pas représenter les dernières annonces ou l'état actuel des initiatives du genre.
Annexe D : Les 50 médicaments les plus vendus (molécule, concentration ou forme la plus utilisée) selon le coût du médicament, régimes publics d’assurance‑médicaments du SNIUMP, 2021‑2022 (en millions de dollars)
| Rang | Ingrédient médicinal (concentration) | Médicament de marque ou biologique seulement | Total | C.-B. | ALB. | SASK. | MAN. | ONT. | N.-B. | N.-É. | Î.-P.-É. | T.-N.-L. | YN |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
1 |
Aflibercept (2 mg/0,05 ml) |
Oui |
408,45 $ |
- |
11,16 $ |
6,47 $ |
- |
379,29 $ |
8,67 $ |
- |
1,56 $ |
0,66 $ |
0,64 $ |
2 |
Infliximab (100 mg) |
348,97 $ |
56,21 $ |
34,29 $ |
48,63 $ |
37,44 $ |
149,73 $ |
7,33 $ |
9,76 $ |
2,19 $ |
2,94 $ |
0,45 $ |
|
3 |
Adalimumab (50 mg/ml) |
287,76 $ |
10,53 $ |
54,79 $ |
30,88 $ |
36,42 $ |
125,12 $ |
6,95 $ |
13,97 $ |
2,42 $ |
5,83 $ |
0,83 $ |
|
4 |
Ranibizumab (10 mg/ml) |
Oui |
222,41 $ |
- |
4,81 $ |
0,88 $ |
- |
203,63 $ |
9,08 $ |
- |
0,84 $ |
3,17 $ |
- |
5 |
Apixaban (5 mg) |
Oui |
218,34 $ |
19,93 $ |
20,57 $ |
7,50 $ |
3,27 $ |
162,40 $ |
1,92 $ |
1,90 $ |
0,28 $ |
0,30 $ |
0,26 $ |
6 |
Systèmes de surveillance de la glycémie – systèmes en continu et flash |
203,07 $ |
7,03 $ |
0,01 $ |
0,67 $ |
0,36 $ |
194,90 $ |
- |
- |
- |
- |
0,11 $ |
|
7 |
Ibrutinib (140 mg) |
Oui |
148,31 $ |
- |
- |
- $ |
5,45 $ |
127,36 $ |
3,45 $ |
7,38 $ |
0,36 $ |
4,14 $ |
0,16 $ |
8 |
Sofosbuvir / velpatasvir (400/100 mg) |
Oui |
143,14 $ |
43,24 $ |
10,22 $ |
4,27 $ |
1,42 $ |
76,89 $ |
1,56 $ |
2,16 $ |
- |
3,25 $ |
0,12 $ |
9 |
Bandelettes |
136,67 $ |
19,58 $ |
12,14 $ |
8,17 $ |
5,95 $ |
77,12 $ |
- |
8,28 $ |
1,17 $ |
4,23 $ |
0,03 $ |
|
10 |
Sitagliptine/metformine (50/1 000 mg) |
Oui |
132,75 $ |
0,00 $ |
9,45 $ |
1,26 $ |
0,22 $ |
120,40 $ |
1,17 $ |
0,23 $ |
0,01 $ |
0,01 $ |
- |
11 |
Sémaglutide (1 mg/actionnement) |
Oui |
132,26 $ |
9,63 $ |
18,07 $ |
2,27 $ |
0,96 $ |
97,67 $ |
1,22 $ |
1,58 $ |
0,69 $ |
0,08 $ |
0,08 $ |
12 |
Étanercept (50 mg/ml) |
122,83 $ |
24,36 $ |
11,19 $ |
8,55 $ |
10,76 $ |
58,96 $ |
2,78 $ |
4,46 $ |
0,57 $ |
1,04 $ |
0,17 $ |
|
13 |
Sémaglutide (1,34 mg/ml) |
Oui |
122,70 $ |
6,44 $ |
10,39 $ |
2,57 $ |
1,82 $ |
96,59 $ |
1,54 $ |
2,22 $ |
0,78 $ |
0,18 $ |
0,17 $ |
14 |
Glécaprévir / pibrentasvir (100/40 mg) |
Oui |
115,93 $ |
24,21 $ |
5,10 $ |
6,88 $ |
6,64 $ |
68,07 $ |
1,28 $ |
2,06 $ |
- |
1,64 $ |
0,05 $ |
15 |
Dénosumab (60 mg/ml) |
Oui |
111,68 $ |
1,63 $ |
4,16 $ |
1,92 $ |
0,39 $ |
102,95 $ |
0,21 $ |
0,30 $ |
0,06 $ |
0,03 $ |
0,02 $ |
16 |
Védolizumab (300 mg) |
Oui |
107,54 $ |
44,51 $ |
14,48 $ |
15,63 $ |
9,46 $ |
15,90 $ |
3,48 $ |
2,66 $ |
0,34 $ |
1,06 $ |
0,03 $ |
17 |
Rivaroxaban (20 mg) |
Oui |
101,21 $ |
10,95 $ |
13,62 $ |
5,59 $ |
2,56 $ |
62,83 $ |
2,41 $ |
2,29 $ |
0,34 $ |
0,60 $ |
<0,01 $ |
18 |
Insuline glargine (100 U/ml) |
95,21 $ |
14,05 $ |
7,84 $ |
8,19 $ |
3,35 $ |
51,70 $ |
3,01 $ |
4,02 $ |
0,50 $ |
2,37 $ |
0,18 $ |
|
19 |
Palipéridone (100 mg/ml) |
Oui |
94,04 $ |
20,32 $ |
1,45 $ |
4,75 $ |
2,99 $ |
57,86 $ |
3,61 $ |
2,26 $ |
0,22 $ |
0,56 $ |
0,04 $ |
20 |
Empagliflozine (10 mg) |
Oui |
87,21 $ |
4,52 $ |
7,90 $ |
1,82 $ |
1,20 $ |
69,51 $ |
0,77 $ |
1,13 $ |
0,17 $ |
0,16 $ |
0,02 $ |
21 |
Lénalidomide (10 mg) |
86,94 $ |
- |
- |
- |
6,26 $ |
72,49 $ |
2,86 $ |
3,14 $ |
0,23 $ |
1,86 $ |
0,09 $ |
|
22 |
Budésonide/formotérol (200/6 mcg/actionnement) |
Oui |
85,52 $ |
8,01 $ |
11,77 $ |
2,83 $ |
2,39 $ |
55,86 $ |
1,30 $ |
2,49 $ |
0,19 $ |
0,61 $ |
0,08 $ |
23 |
Empagliflozine (25 mg) |
Oui |
83,34 $ |
10,09 $ |
9,06 $ |
3,03 $ |
1,57 $ |
56,63 $ |
1,54 $ |
1,12 $ |
0,18 $ |
0,09 $ |
0,04 $ |
24 |
Sitagliptine (100 mg) |
Oui |
80,96 $ |
0,01 $ |
6,91 $ |
2,21 $ |
1,26 $ |
67,78 $ |
2,04 $ |
0,64 $ |
0,04 $ |
0,07 $ |
<0,01 $ |
25 |
Osimertinib (80 mg) |
Oui |
76,80 $ |
- |
- |
- |
3,70 $ |
68,35 $ |
1,55 $ |
1,97 $ |
0,17 $ |
1,05 $ |
- |
26 |
Adalimumab (40 mg/0,8 ml) |
76,19 $ |
76,19 $ |
- |
- |
- |
- |
- |
- |
- |
- |
- |
|
27 |
Ustékinumab (90 mg/ml) |
Oui |
71,99 $ |
8,74 $ |
11,81 $ |
18,13 $ |
4,01 $ |
22,35 $ |
3,17 $ |
2,66 $ |
0,32 $ |
0,79 $ |
- |
28 |
Golimumab (100 mg/ml) |
Oui |
70,92 $ |
13,17 $ |
12,18 $ |
9,55 $ |
5,01 $ |
21,01 $ |
4,50 $ |
2,99 $ |
0,37 $ |
2,04 $ |
0,10 $ |
29 |
Lénalidomide (5 mg) |
65,45 $ |
- |
- |
- |
1,33 $ |
61,70 $ |
0,86 $ |
1,30 $ |
0,07 $ |
0,17 $ |
0,01 $ |
|
30 |
Ocrélizumab (30 mg/ml) |
Oui |
63,27 $ |
2,34 $ |
19,65 $ |
10,81 $ |
8,74 $ |
17,31 $ |
1,58 $ |
1,71 $ |
- |
0,74 $ |
0,39 $ |
31 |
Elexacaftor / tezacaftor / ivacaftor (100/50/75 mg) |
Oui |
63,23 $ |
8,42 $ |
12,73 $ |
4,62 $ |
4,78 $ |
28,85 $ |
1,43 $ |
- |
- |
2,32 $ |
0,08 $ |
32 |
Linagliptine (5 mg) |
Oui |
59,72 $ |
6,60 $ |
4,04 $ |
1,00 $ |
0,69 $ |
46,60 $ |
0,71 $ |
0,05 $ |
0,02 $ |
0,01 $ |
- |
33 |
Pantoprazole (40 mg) |
59,58 $ |
4,00 $ |
9,25 $ |
2,45 $ |
0,78 $ |
38,07 $ |
2,80 $ |
1,13 $ |
0,51 $ |
0,54 $ |
0,05 $ |
|
34 |
Insuline dégludec (200 U/ml) |
Oui |
58,14 $ |
0,00 $ |
8,95 $ |
2,98 $ |
1,67 $ |
35,08 $ |
2,43 $ |
4,12 $ |
1,52 $ |
1,39 $ |
<0,01 $ |
35 |
Rizankizumab (90 mg/ml) |
Oui |
57,52 $ |
6,49 $ |
9,95 $ |
2,65 $ |
4,88 $ |
26,74 $ |
2,19 $ |
1,50 $ |
0,21 $ |
2,91 $ |
- |
36 |
Bictégravir / emtricitabine / ténofovir alaféamide (50/200/25 mg) |
Oui |
55,03 $ |
- |
- |
5,48 $ |
2,65 $ |
44,35 $ |
2,11 $ |
- |
- |
0,43 $ |
- |
37 |
Tofacitinib (5 mg) |
Oui |
54,05 $ |
13,33 $ |
4,24 $ |
2,23 $ |
2,63 $ |
27,59 $ |
0,91 $ |
2,27 $ |
0,17 $ |
0,53 $ |
0,15 $ |
38 |
Éculizumab (10 mg/ml) |
Oui |
53,27 $ |
- |
6,95 $ |
0,19 $ |
2,21 $ |
42,89 $ |
0,55 $ |
- |
0,47 $ |
- |
- |
39 |
Pegfilgrastim (6 mg/0,6 ml) |
50,14 $ |
- |
2,01 $ |
- |
- |
46,18 $ |
0,77 $ |
0,81 $ |
0,03 $ |
0,34 $ |
- |
|
40 |
Toxine botulinique (100 U) |
Oui |
48,70 $ |
6,65 $ |
9,15 $ |
1,37 $ |
1,36 $ |
28,44 $ |
0,36 $ |
1,32 $ |
- |
- |
0,05 $ |
41 |
Abacavir / dolutégravir / lamivudine (600/50/300 mg) |
Oui |
46,38 $ |
- |
- |
1,51 $ |
2,99 $ |
40,38 $ |
1,08 $ |
- |
- |
0,26 $ |
0,17 $ |
42 |
Omalizumab (150 mg) |
Oui |
45,47 $ |
0,90 $ |
8,60 $ |
2,81 $ |
2,24 $ |
28,80 $ |
0,46 $ |
1,23 $ |
0,02 $ |
0,39 $ |
0,02 $ |
43 |
Sécukinumab (150 mg/ml) |
Oui |
44,09 $ |
19,39 $ |
6,82 $ |
4,38 $ |
5,79 $ |
3,69 $ |
0,88 $ |
1,16 $ |
0,08 $ |
1,77 $ |
0,13 $ |
44 |
Nintédanib (150 mg) |
Oui |
43,97 $ |
5,64 $ |
6,39 $ |
1,02 $ |
2,61 $ |
24,35 $ |
1,45 $ |
1,49 $ |
0,43 $ |
0,51 $ |
0,06 $ |
45 |
Enzalutamide (40 mg) |
Oui |
42,51 $ |
- |
- |
- |
3,58 $ |
33,38 $ |
1,55 $ |
2,35 $ |
0,46 $ |
1,14 $ |
0,04 $ |
46 |
Furoate de fluticasone / bromure d’uméclidinium / vilantérol (100/62,5/25 mcg/actionnement) |
Oui |
42,35 $ |
4,29 $ |
5,29 $ |
2,82 $ |
1,12 $ |
24,97 $ |
1,14 $ |
1,68 $ |
0,44 $ |
0,58 $ |
0,02 $ |
47 |
Palbociclib (125 mg) |
Oui |
40,40 $ |
- |
- |
- |
2,59 $ |
32,39 $ |
2,19 $ |
1,76 $ |
0,33 $ |
1,15 $ |
- |
48 |
Aripiprazole (400 mg) |
Oui |
40,35 $ |
11,04 $ |
0,51 $ |
2,06 $ |
0,69 $ |
23,61 $ |
1,28 $ |
0,89 $ |
0,09 $ |
0,17 $ |
0,02 $ |
49 |
Insuline asparte (100 U/ml) |
38,78 $ |
3,80 $ |
3,63 $ |
0,80 $ |
1,22 $ |
23,55 $ |
0,91 $ |
1,89 $ |
0,56 $ |
2,39 $ |
0,03 $ |
|
50 |
Matières grasses/glucides/protéines/minéraux/vitamines, comb. |
38,28 $ |
0,05 $ |
- |
- |
0,02 $ |
38,20 $ |
- |
<0,01 $ |
- |
- |
0,01 $ |
|
|
Part des médicaments de marque ou biologiques dans les 50 principaux médicaments |
68,3 % |
59,0 % |
67,9 % |
57,0 % |
50,4 % |
72,3 % |
73,1 % |
55,0 % |
57,5 % |
61,6 % |
60,1 % |
|
|
Total pour les 50 principaux |
5 083,77 $ |
526,27 $ |
421,53 $ |
251,82 $ |
209,46 $ |
3 380,48 $ |
105,03 $ |
108,33 $ |
19,41 $ |
56,53 $ |
4,91 $ |
|
|
Part des 50 principaux médicaments parmi l’ensemble des médicaments |
47 % |
43 % |
45 % |
49 % |
48 % |
48 % |
41 % |
39 % |
44 % |
40 % |
29 % |
|
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Annexe E : Les 50 principaux médicaments brevetés selon le coût du médicament, régimes publics d’assurance‑médicaments du SNIUMP, 2021‑2022 (en millions de dollars)
| Rang | Ingrédient médicinal (nom commercial) | Fabricant | Total | C.-B. | ALB. | SASK. | MAN. | ONT. | N.-B. | N.-É. | Î.-P.-É. | T.-N.-L. | YN |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
1 |
Aflibercept (Eylea) |
Bayer Inc. |
408,45 $ |
- |
11,16 $ |
6,47 $ |
- |
379,29 $ |
8,67 $ |
- |
1,56 $ |
0,66 $ |
0,64 $ |
2 |
Adalimumab (Humira) |
Abbvie Corporation |
302,36 $ |
42,62 $ |
50,73 $ |
30,30 $ |
35,75 $ |
116,25 $ |
3,89 $ |
13,86 $ |
2,41 $ |
5,77 $ |
0,79 $ |
3 |
Apixaban (Eliquis) |
Bristol-Myers Squibb Canada |
243,78 $ |
28,86 $ |
29,49 $ |
10,53 $ |
5,06 $ |
162,86 $ |
3,07 $ |
2,69 $ |
0,45 $ |
0,43 $ |
0,34 $ |
4 |
Lénalidomide (Revlimid) |
Celgene Inc. |
188,11 $ |
- |
- |
- |
9,35 $ |
163,95 $ |
4,51 $ |
6,31 $ |
0,48 $ |
3,33 $ |
0,19 $ |
5 |
Empagliflozine (Jardiance) |
Boehringer Ingelheim |
170,55 $ |
14,61 $ |
16,97 $ |
4,85 $ |
2,77 $ |
126,13 $ |
2,31 $ |
2,24 $ |
0,35 $ |
0,26 $ |
0,06 $ |
6 |
Ibrutinib (Imbruvica) |
Janssen Inc. |
148,31 $ |
- |
- |
- |
5,45 $ |
127,36 $ |
3,45 $ |
7,38 $ |
0,36 $ |
4,14 $ |
0,16 $ |
7 |
Rivaroxaban (Xarelto) |
Bayer Inc. |
146,21 $ |
15,08 $ |
18,29 $ |
7,84 $ |
3,96 $ |
93,13 $ |
3,46 $ |
3,07 $ |
0,48 $ |
0,88 $ |
0,01 $ |
8 |
Sofosbuvir / velpatasvir (Epclusa) |
Gilead Sciences Canada Inc. |
143,14 $ |
43,24 $ |
10,22 $ |
4,27 $ |
1,42 $ |
76,89 $ |
1,56 $ |
2,16 $ |
- |
3,25 $ |
0,12 $ |
9 |
Glécaprévir / pibrentasvir (Maviret) |
Abbvie Corporation |
115,93 $ |
24,21 $ |
5,10 $ |
6,88 $ |
6,64 $ |
68,07 $ |
1,28 $ |
2,06 $ |
- |
1,64 $ |
0,05 $ |
10 |
Sitagliptine / Chlorhydrate de metformine (Janumet) |
Merck Canada Inc. |
112,92 $ |
<0,01 $ |
7,98 $ |
1,09 $ |
0,12 $ |
102,48 $ |
1,00 $ |
0,22 $ |
0,01 $ |
0,01 $ |
- |
11 |
Dénosumab (Prolia) |
Amgen Canada Inc. |
111,68 $ |
1,63 $ |
4,16 $ |
1,92 $ |
0,39 $ |
102,95 $ |
0,21 $ |
0,30 $ |
0,06 $ |
0,03 $ |
0,02 $ |
12 |
Sitagliptine (Januvia) |
Merck Canada Inc. |
108,44 $ |
0,01 $ |
9,57 $ |
2,45 $ |
1,57 $ |
91,21 $ |
2,70 $ |
0,78 $ |
0,06 $ |
0,09 $ |
<0,01 $ |
13 |
Védolizumab (Entyvio) |
Takeda Canada Inc. |
107,79 $ |
44,51 $ |
14,48 $ |
15,74 $ |
9,56 $ |
15,91 $ |
3,50 $ |
2,66 $ |
0,34 $ |
1,06 $ |
0,03 $ |
14 |
Palipéridone (Invega Sustenna) |
Janssen Inc. |
94,04 $ |
20,32 $ |
1,45 $ |
4,75 $ |
2,99 $ |
57,86 $ |
3,61 $ |
2,26 $ |
0,22 $ |
0,56 $ |
0,04 $ |
15 |
Palbociclib (Ibrance) |
Pfizer Canada ULC |
93,98 $ |
- |
- |
- |
5,05 $ |
78,95 $ |
3,47 $ |
3,78 $ |
0,52 $ |
2,20 $ |
- |
16 |
Golimumab (Simponi) |
Janssen Inc. |
85,44 $ |
17,59 $ |
15,47 $ |
10,26 $ |
5,91 $ |
25,01 $ |
5,10 $ |
3,29 $ |
0,46 $ |
2,24 $ |
0,11 $ |
17 |
Osimertinib (Tagrisso) |
AstraZeneca Canada Inc. |
80,81 $ |
- |
- |
- |
4,18 $ |
71,19 $ |
1,62 $ |
2,35 $ |
0,42 $ |
1,05 $ |
- |
18 |
Sacubitril/Valsartan (Entresto) |
Novartis Pharmaceuticals Canada Inc. |
75,86 $ |
9,20 $ |
6,65 $ |
2,14 $ |
0,97 $ |
52,84 $ |
1,78 $ |
1,90 $ |
0,10 $ |
0,22 $ |
0,06 $ |
19 |
Ustékinumab (Stelara) |
Janssen Inc. |
72,68 $ |
8,74 $ |
11,81 $ |
18,83 $ |
4,01 $ |
22,35 $ |
3,17 $ |
2,66 $ |
0,32 $ |
0,79 $ |
- |
20 |
Tofacitinib (Xeljanz) |
Pfizer Canada ULC |
72,62 $ |
14,75 $ |
6,29 $ |
3,61 $ |
3,62 $ |
40,09 $ |
0,97 $ |
2,41 $ |
0,18 $ |
0,53 $ |
0,17 $ |
21 |
Insuline glargine (Lantus) |
Sanofi-Aventis Canada Inc. |
63,61 $ |
0,33 $ |
- |
7,86 $ |
2,93 $ |
50,45 $ |
0,62 $ |
1,23 $ |
0,06 $ |
0,11 $ |
0,03 $ |
22 |
Ocrélizumab (Ocrevus) |
Hoffmann-La Roche Ltée |
63,27 $ |
2,34 $ |
19,65 $ |
10,81 $ |
8,74 $ |
17,31 $ |
1,58 $ |
1,71 $ |
- |
0,74 $ |
0,39 $ |
23 |
Elexacaftor / tezacaftor / ivacaftor (Trikafta) |
Vertex Pharmaceuticals |
63,23 $ |
8,42 $ |
12,73 $ |
4,62 $ |
4,78 $ |
28,85 $ |
1,43 $ |
- |
- |
2,32 $ |
0,08 $ |
24 |
Étanercept (Enbrel) |
Immunex Corporation |
63,02 $ |
1,76 $ |
0,31 $ |
6,34 $ |
8,75 $ |
39,83 $ |
1,21 $ |
3,49 $ |
0,46 $ |
0,78 $ |
0,10 $ |
25 |
Linagliptine (Trajenta) |
Boehringer Ingelheim |
59,72 $ |
6,60 $ |
4,04 $ |
1,00 $ |
0,69 $ |
46,60 $ |
0,71 $ |
0,05 $ |
0,02 $ |
0,01 $ |
- |
26 |
Risankizumab (Skyrizi) |
Abbvie Corporation |
57,52 $ |
6,49 $ |
9,95 $ |
2,65 $ |
4,88 $ |
26,74 $ |
2,19 $ |
1,50 $ |
0,21 $ |
2,91 $ |
- |
27 |
Nintédanib (Ofev) |
Boehringer Ingelheim |
57,01 $ |
7,16 $ |
8,11 $ |
1,46 $ |
3,26 $ |
31,79 $ |
1,68 $ |
2,07 $ |
0,77 $ |
0,64 $ |
0,06 $ |
28 |
Canagliflozine (Invokana) |
Janssen Inc. |
55,53 $ |
- |
5,70 $ |
1,53 $ |
0,83 $ |
47,05 $ |
0,36 $ |
0,03 $ |
0,01 $ |
0,02 $ |
<0,01 $ |
29 |
Bictégravir / emtricitabine / ténofovir alaféamide (Biktarvy) |
Gilead Sciences Canada Inc. |
55,08 $ |
- |
- |
5,48 $ |
2,65 $ |
44,35 $ |
2,11 $ |
- |
- |
0,43 $ |
0,05 $ |
30 |
Aripiprazole (Abilify Maintena) |
Otsuka Pharmaceutical Co Ltd |
54,20 $ |
15,83 $ |
0,82 $ |
2,75 $ |
0,82 $ |
30,72 $ |
1,62 $ |
1,28 $ |
0,11 $ |
0,22 $ |
0,02 $ |
31 |
Furoate de fluticasone /vilantérol (Breo Ellipta) |
GlaxoSmithKline Inc. |
53,53 $ |
5,39 $ |
6,02 $ |
1,92 $ |
1,87 $ |
35,22 $ |
1,28 $ |
0,98 $ |
0,30 $ |
0,50 $ |
0,05 $ |
32 |
Éculizumab (Soliris) |
Alexion Pharma GmbH |
53,27 $ |
- |
6,95 $ |
0,19 $ |
2,21 $ |
42,89 $ |
0,55 $ |
- |
0,47 $ |
- |
- |
33 |
Sitagliptine / Chlorhydrate de metformine (Janumet XR) |
Merck Canada Inc. |
50,03 $ |
- |
2,97 $ |
0,27 $ |
0,11 $ |
46,31 $ |
0,32 $ |
0,04 $ |
<0,01 $ |
<0,01 $ |
- |
34 |
Ruxolitinib (Jakavi) |
Novartis Pharmaceuticals Canada Inc. |
47,31 $ |
- |
- |
- |
3,24 $ |
39,83 $ |
1,94 $ |
1,76 $ |
- |
0,55 $ |
- |
35 |
Omalizumab (Xolair) |
Novartis Pharmaceuticals Canada Inc. |
46,55 $ |
1,86 $ |
8,60 $ |
2,81 $ |
2,24 $ |
28,92 $ |
0,46 $ |
1,23 $ |
0,02 $ |
0,39 $ |
0,02 $ |
36 |
Abacavir / dolutégravir / lamivudine (Triumeq) |
ViiV Healthcare ULC |
46,38 $ |
- |
- |
1,51 $ |
2,99 $ |
40,38 $ |
1,08 $ |
- |
- |
0,26 $ |
0,18 $ |
37 |
Dapagliflozine (Forxiga) |
AstraZeneca Canada Inc. |
44,41 $ |
0,06 $ |
5,71 $ |
1,22 $ |
1,30 $ |
35,53 $ |
0,53 $ |
0,05 $ |
0,01 $ |
<0,01 $ |
<0,01 $ |
38 |
Fumarate de diméthyle (Tecfidera) |
Biogen Canada Inc. |
44,31 $ |
9,64 $ |
8,94 $ |
5,80 $ |
3,41 $ |
12,41 $ |
1,49 $ |
1,42 $ |
0,12 $ |
1,01 $ |
0,09 $ |
39 |
Sécukinumab (Cosentyx) |
Novartis Pharmaceuticals Canada Inc. |
44,09 $ |
19,39 $ |
6,82 $ |
4,38 $ |
5,79 $ |
3,69 $ |
0,88 $ |
1,16 $ |
0,08 $ |
1,77 $ |
0,13 $ |
40 |
OnabotulinumtoxinA (Botox) |
Allergan Inc. |
43,38 $ |
6,06 $ |
8,86 $ |
1,36 $ |
1,23 $ |
24,26 $ |
0,35 $ |
1,23 $ |
- |
- |
0,05 $ |
41 |
Dimésylate de lisdexamfétamine (Vyvanse) |
Takeda Canada Inc. |
43,16 $ |
3,53 $ |
3,04 $ |
2,96 $ |
2,46 $ |
29,78 $ |
0,52 $ |
0,58 $ |
0,09 $ |
0,14 $ |
0,07 $ |
42 |
Abatacept (Orencia) |
Bristol-Myers Squibb Canada |
42,89 $ |
13,36 $ |
7,14 $ |
2,74 $ |
1,96 $ |
14,55 $ |
0,86 $ |
1,42 $ |
0,30 $ |
0,52 $ |
0,05 $ |
43 |
Tocilizumab (Actemra) |
Hoffmann-La Roche Ltée |
42,57 $ |
8,58 $ |
6,83 $ |
3,08 $ |
2,43 $ |
19,72 $ |
0,54 $ |
0,89 $ |
0,04 $ |
0,35 $ |
0,09 $ |
44 |
Enzalutamide (Xtandi) |
Astellas Pharma Canada Inc. |
42,51 $ |
- |
- |
- |
3,58 $ |
33,38 $ |
1,55 $ |
2,35 $ |
0,46 $ |
1,14 $ |
0,04 $ |
45 |
Furoate de fluticasone / uméclidinium / vilantérol (Trelegy Ellipta) |
GlaxoSmithKline Inc. |
42,35 $ |
4,29 $ |
5,29 $ |
2,82 $ |
1,12 $ |
24,97 $ |
1,14 $ |
1,68 $ |
0,44 $ |
0,58 $ |
0,02 $ |
46 |
Mirabégron (Myrbetriq) |
Astellas Pharma Canada Inc. |
41,69 $ |
0,02 $ |
3,94 $ |
0,96 $ |
1,13 $ |
33,98 $ |
0,68 $ |
0,75 $ |
0,07 $ |
0,13 $ |
0,01 $ |
47 |
Ixékizumab (Taltz) |
Eli Lilly Canada Inc. |
37,73 $ |
9,75 $ |
3,58 $ |
3,35 $ |
4,34 $ |
13,59 $ |
1,18 $ |
1,16 $ |
0,07 $ |
0,67 $ |
0,04 $ |
48 |
Benralizumab (Fasenra) |
AstraZeneca Canada Inc. |
37,07 $ |
4,70 $ |
5,69 $ |
1,25 $ |
0,90 $ |
21,87 $ |
1,21 $ |
0,96 $ |
0,14 $ |
0,31 $ |
0,03 $ |
49 |
Évolocumab (Repatha) |
Amgen Canada Inc. |
34,99 $ |
4,70 $ |
1,15 $ |
0,34 $ |
0,22 $ |
28,27 $ |
0,12 $ |
0,17 $ |
- |
0,01 $ |
0,01 $ |
50 |
Bimatoprost (Lumigan) |
Allergan Inc. |
32,43 $ |
2,41 $ |
1,82 $ |
1,02 $ |
0,65 $ |
24,36 $ |
0,64 $ |
0,85 $ |
0,28 $ |
0,39 $ |
0,01 $ |
|
|
Total |
4 345,93 $ |
428,03 $ |
374,48 $ |
214,41 $ |
190,31 $ |
2 892,37 $ |
90,17 $ |
92,44 $ |
13,29 $ |
46,03 $ |
4,39 $ |
|
|
Part de tous les médicaments brevetés |
76 % |
75 % |
79 % |
81 % |
73 % |
77 % |
75 % |
77 % |
80 % |
74 % |
71 % |
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Annexe F : Les 50 principaux médicaments génériques de sources diverses selon le coût du médicament, régimes publics d’assurance‑médicaments du SNIUMP, 2021‑2022 (en millions de dollars)
| Rang | Ingrédient médicinal | Total | C.-B. | ALB. | SASK. | MAN. | ONT. | N.-B. | N.-É. | Î.-P.-É. | T.-N.-L. | YN |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
1 |
Atorvastatine |
63,66 $ |
7,46 $ |
7,85 $ |
2,23 $ |
1,41 $ |
40,09 $ |
1,33 $ |
1,88 $ |
0,42 $ |
0,87 $ |
0,13 $ |
2 |
Rosuvastatine |
59,68 $ |
4,75 $ |
7,28 $ |
2,32 $ |
0,78 $ |
39,38 $ |
1,45 $ |
2,12 $ |
0,45 $ |
1,12 $ |
0,04 $ |
3 |
Pantoprazole |
57,79 $ |
3,82 $ |
9,13 $ |
2,51 $ |
0,78 $ |
36,50 $ |
2,79 $ |
1,16 $ |
0,52 $ |
0,54 $ |
0,05 $ |
4 |
Amlodipine |
46,23 $ |
5,32 $ |
5,66 $ |
1,72 $ |
1,00 $ |
29,30 $ |
0,94 $ |
1,41 $ |
0,36 $ |
0,45 $ |
0,07 $ |
5 |
Prégabaline |
38,57 $ |
0,11 $ |
2,27 $ |
1,83 $ |
0,72 $ |
31,52 $ |
0,90 $ |
0,80 $ |
0,18 $ |
0,17 $ |
0,06 $ |
6 |
Duloxétine |
38,54 $ |
0,95 $ |
4,62 $ |
1,90 $ |
1,12 $ |
29,13 $ |
0,39 $ |
0,33 $ |
0,02 $ |
0,02 $ |
0,06 $ |
7 |
Associations de buprénorphine |
32,75 $ |
7,45 $ |
3,17 $ |
1,35 $ |
0,33 $ |
18,44 $ |
0,47 $ |
0,81 $ |
0,15 $ |
0,53 $ |
0,06 $ |
8 |
Candésartan |
31,43 $ |
2,62 $ |
1,62 $ |
0,05 $ |
1,45 $ |
23,06 $ |
0,96 $ |
1,32 $ |
0,01 $ |
0,35 $ |
0,01 $ |
9 |
Escitalopram |
25,41 $ |
4,57 $ |
2,34 $ |
0,64 $ |
0,35 $ |
16,48 $ |
0,29 $ |
0,45 $ |
0,08 $ |
0,19 $ |
0,02 $ |
10 |
Clozapine |
23,68 $ |
8,99 $ |
0,81 $ |
0,51 $ |
0,69 $ |
11,63 $ |
0,36 $ |
0,42 $ |
0,07 $ |
0,16 $ |
0,05 $ |
11 |
Périndopril et diurétiques |
23,42 $ |
- |
- |
- |
0,51 $ |
22,10 $ |
0,32 $ |
0,41 $ |
0,01 $ |
0,05 $ |
0,03 $ |
12 |
Quétiapine |
23,13 $ |
3,55 $ |
- |
- |
1,41 $ |
15,12 $ |
0,89 $ |
1,46 $ |
0,11 $ |
0,60 $ |
- |
13 |
Gabapentine |
23,11 $ |
5,30 $ |
3,00 $ |
1,08 $ |
1,17 $ |
10,61 $ |
0,92 $ |
0,73 $ |
0,17 $ |
0,10 $ |
0,03 $ |
14 |
Sertraline |
22,28 $ |
4,09 $ |
1,13 $ |
0,85 $ |
0,80 $ |
11,62 $ |
0,75 $ |
1,15 $ |
0,37 $ |
1,50 $ |
0,01 $ |
15 |
Nabilone |
21,73 $ |
4,41 $ |
3,70 $ |
0,96 $ |
0,41 $ |
10,59 $ |
0,51 $ |
0,55 $ |
0,16 $ |
0,40 $ |
0,04 $ |
16 |
Ramipril |
21,71 $ |
4,27 $ |
0,41 $ |
0,33 $ |
0,90 $ |
14,99 $ |
0,40 $ |
0,31 $ |
0,03 $ |
0,05 $ |
0,02 $ |
17 |
Périndopril |
21,31 $ |
0,50 $ |
1,62 $ |
1,41 $ |
1,00 $ |
13,56 $ |
0,92 $ |
1,28 $ |
0,28 $ |
0,72 $ |
0,02 $ |
18 |
Olanzapine |
19,77 $ |
2,68 $ |
1,10 $ |
0,14 $ |
0,10 $ |
15,57 $ |
0,12 $ |
0,05 $ |
<0,01 $ |
0,01 $ |
0,01 $ |
19 |
Aripiprazole |
19,65 $ |
3,07 $ |
0,77 $ |
1,13 $ |
0,83 $ |
11,58 $ |
0,78 $ |
0,70 $ |
0,18 $ |
0,60 $ |
0,01 $ |
20 |
Lansoprazole |
18,95 $ |
0,30 $ |
1,57 $ |
0,27 $ |
0,08 $ |
16,03 $ |
0,21 $ |
0,36 $ |
0,04 $ |
0,09 $ |
<0,01 $ |
21 |
Hydromorphone |
17,63 $ |
4,35 $ |
1,21 $ |
1,04 $ |
0,51 $ |
9,06 $ |
0,53 $ |
0,61 $ |
0,13 $ |
0,17 $ |
0,02 $ |
22 |
Acide valproïque |
17,13 $ |
4,53 $ |
1,38 $ |
0,58 $ |
0,37 $ |
8,83 $ |
0,63 $ |
0,51 $ |
0,13 $ |
0,15 $ |
0,02 $ |
23 |
Lévodopa et inhibiteur de la décarboxylase |
17,08 $ |
1,71 $ |
2,12 $ |
0,67 $ |
0,47 $ |
11,03 $ |
0,28 $ |
0,45 $ |
0,09 $ |
0,23 $ |
0,02 $ |
24 |
Fluoxétine |
16,77 $ |
3,32 $ |
0,44 $ |
1,02 $ |
0,43 $ |
9,03 $ |
0,18 $ |
1,50 $ |
0,06 $ |
0,78 $ |
0,01 $ |
25 |
Tamsulosine |
16,12 $ |
2,03 $ |
1,95 $ |
0,81 $ |
0,49 $ |
9,39 $ |
0,38 $ |
0,43 $ |
0,17 $ |
0,38 $ |
0,08 $ |
26 |
Salmétérol et fluticasone |
16,07 $ |
1,67 $ |
0,84 $ |
1,25 $ |
0,66 $ |
9,88 $ |
0,67 $ |
0,67 $ |
0,05 $ |
0,36 $ |
0,01 $ |
27 |
Métoprolol |
15,77 $ |
2,19 $ |
1,99 $ |
0,99 $ |
0,50 $ |
8,49 $ |
0,42 $ |
0,65 $ |
0,16 $ |
0,34 $ |
0,04 $ |
28 |
Metformine |
15,68 $ |
1,98 $ |
0,58 $ |
0,67 $ |
0,82 $ |
9,74 $ |
0,86 $ |
0,69 $ |
0,11 $ |
0,23 $ |
0,01 $ |
29 |
Diltiazem |
15,63 $ |
2,07 $ |
1,42 $ |
0,58 $ |
0,37 $ |
9,72 $ |
0,43 $ |
0,56 $ |
0,09 $ |
0,37 $ |
0,01 $ |
30 |
Méthotrexate |
15,28 $ |
1,94 $ |
0,68 $ |
- |
0,45 $ |
11,04 $ |
0,45 $ |
0,28 $ |
0,09 $ |
0,34 $ |
<0,01 $ |
31 |
Salbutamol |
15,19 $ |
2,09 $ |
0,95 $ |
1,03 $ |
0,32 $ |
10,36 $ |
0,19 $ |
0,19 $ |
0,01 $ |
0,06 $ |
0,01 $ |
32 |
Rabéprazole |
15,01 $ |
1,41 $ |
2,40 $ |
1,25 $ |
0,77 $ |
6,58 $ |
0,58 $ |
1,05 $ |
0,20 $ |
0,76 $ |
0,02 $ |
33 |
Rispéridone |
14,65 $ |
2,31 $ |
0,73 $ |
0,62 $ |
0,23 $ |
8,06 $ |
0,81 $ |
0,81 $ |
0,13 $ |
0,92 $ |
0,03 $ |
34 |
Acide mycophénolique |
14,59 $ |
0,61 $ |
1,64 $ |
0,77 $ |
0,19 $ |
10,00 $ |
0,53 $ |
0,53 $ |
0,05 $ |
0,26 $ |
0,01 $ |
35 |
Clopidogrel |
13,79 $ |
1,52 $ |
1,37 $ |
0,89 $ |
0,61 $ |
7,50 $ |
0,62 $ |
0,67 $ |
0,13 $ |
0,48 $ |
0,02 $ |
36 |
Mirtazapine |
13,47 $ |
1,60 $ |
2,42 $ |
0,47 $ |
0,43 $ |
7,82 $ |
0,16 $ |
0,39 $ |
0,09 $ |
0,09 $ |
0,01 $ |
37 |
Fentanyl |
13,14 $ |
2,04 $ |
0,93 $ |
0,33 $ |
0,12 $ |
8,97 $ |
0,26 $ |
0,29 $ |
0,03 $ |
0,17 $ |
<0,01 $ |
38 |
Associations de timolol |
13,03 $ |
1,76 $ |
1,01 $ |
0,40 $ |
1,08 $ |
6,36 $ |
0,67 $ |
1,04 $ |
0,16 $ |
0,47 $ |
0,06 $ |
39 |
Adrénaline |
12,96 $ |
1,25 $ |
0,65 $ |
0,64 $ |
0,51 $ |
7,90 $ |
0,61 $ |
0,76 $ |
0,15 $ |
0,47 $ |
0,03 $ |
40 |
Oméprazole |
12,87 $ |
0,21 $ |
- |
- |
0,92 $ |
11,06 $ |
0,28 $ |
0,30 $ |
0,03 $ |
0,07 $ |
- |
41 |
Lévétiracétam |
12,54 $ |
1,98 $ |
1,21 $ |
0,73 $ |
0,57 $ |
6,93 $ |
0,30 $ |
0,45 $ |
0,09 $ |
0,26 $ |
0,02 $ |
42 |
Gliclazide |
12,25 $ |
0,63 $ |
0,30 $ |
0,98 $ |
0,46 $ |
6,98 $ |
0,99 $ |
1,03 $ |
0,11 $ |
0,77 $ |
<0,01 $ |
43 |
Oxycodone et paracétamol |
12,10 $ |
0,58 $ |
1,11 $ |
1,19 $ |
0,78 $ |
7,05 $ |
0,39 $ |
0,49 $ |
0,11 $ |
0,39 $ |
0,02 $ |
44 |
Ondansétron |
11,33 $ |
1,34 $ |
0,42 $ |
0,87 $ |
0,73 $ |
6,37 $ |
0,64 $ |
0,48 $ |
0,11 $ |
0,36 $ |
0,01 $ |
45 |
Ézétimibe |
11,33 $ |
0,08 $ |
1,54 $ |
0,80 $ |
0,28 $ |
7,34 $ |
0,53 $ |
0,47 $ |
0,05 $ |
0,23 $ |
0,01 $ |
46 |
Ténofovir disoproxil |
11,05 $ |
2,30 $ |
1,96 $ |
0,63 $ |
0,37 $ |
4,70 $ |
0,33 $ |
0,41 $ |
0,09 $ |
0,24 $ |
0,03 $ |
47 |
Acide risédronique |
11,03 $ |
0,15 $ |
0,61 $ |
0,48 $ |
0,62 $ |
8,02 $ |
0,29 $ |
0,45 $ |
0,05 $ |
0,34 $ |
0,01 $ |
48 |
Irbesartan |
10,35 $ |
0,34 $ |
1,87 $ |
0,52 $ |
0,85 $ |
6,00 $ |
0,20 $ |
0,28 $ |
0,05 $ |
0,22 $ |
0,02 $ |
49 |
Venlafaxine |
9,33 $ |
2,83 $ |
0,57 $ |
1,91 $ |
2,72 $ |
- |
0,64 $ |
- |
0,04 $ |
0,60 $ |
0,02 $ |
50 |
Méthadone |
9,04 $ |
0,13 $ |
1,76 $ |
0,62 $ |
0,34 $ |
5,17 $ |
0,36 $ |
0,39 $ |
0,07 $ |
0,17 $ |
0,03 $ |
|
Total |
1 045,01 $ |
125,15 $ |
94,12 $ |
43,99 $ |
33,78 $ |
656,68 $ |
29,88 $ |
34,51 $ |
6,43 $ |
19,20 $ |
1,27 $ |
|
Part de tous les médicaments génériques de sources diverses |
55 % |
55 % |
54 % |
54 % |
51 % |
58 % |
58 % |
56 % |
56 % |
53 % |
52 % |
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Annexe G : Les 50 principaux médicaments non brevetés de source unique selon le coût du médicament, régimes publics d’assurance‑médicaments du SNIUMP, 20212022 (en milliers de dollars)
| Rang | Ingrédient médicinal (nom commercial) | Fabricant | Total | C.-B. | ALB. | SASK. | MAN. | ONT. | N.-B. | N.-É. | Î.-P.-É. | T.-N.-L. | YN |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
1 |
Sémaglutide (Ozempic) |
Novo Nordisk Canada Inc. |
254 956 $ |
16 076 $ |
28 455 $ |
4 843 $ |
2 786 $ |
194 258 $ |
2 757 $ |
3 794 $ |
1 468 $ |
267 $ |
251 $ |
2 |
Ranibizumab (Lucentis) |
Novartis Pharmaceuticals Canada Inc. |
222 406 $ |
- |
4 807 $ |
882 $ |
- |
203 630 $ |
9 078 $ |
- |
840 $ |
3 170 $ |
- |
3 |
Budésonide/fumarate de formotérol dihydraté (Symbicort) |
AstraZeneca Canada Inc. |
88 431 $ |
8 149 $ |
11 948 $ |
2 893 $ |
2 494 $ |
58 198 $ |
1 336 $ |
2 517 $ |
194 $ |
621 $ |
82 $ |
4 |
Insuline dégludec (Tresiba) |
Novo Nordisk Canada Inc. |
85 688 $ |
3 $ |
13 098 $ |
4 448 $ |
2 272 $ |
51 950 $ |
3 387 $ |
5 775 $ |
2 235 $ |
2 513 $ |
7 $ |
5 |
Tiotropium (Spiriva) |
Boehringer Ingelheim |
66 165 $ |
5 989 $ |
9 288 $ |
2 655 $ |
1 335 $ |
42 988 $ |
1 339 $ |
1 798 $ |
203 $ |
423 $ |
146 $ |
6 |
Mépolizumab (Nucala) |
GlaxoSmithKline Inc. |
41 286 $ |
7 363 $ |
6 550 $ |
1 946 $ |
2 209 $ |
20 347 $ |
1 500 $ |
1 023 $ |
94 $ |
243 $ |
12 $ |
7 |
Tériflunomide (Aubagio) |
Sanofi Genzyme, division de Sanofi-Aventis Canada Inc. |
34 958 $ |
7 116 $ |
3 053 $ |
2 886 $ |
1 202 $ |
15 760 $ |
1 906 $ |
1 983 $ |
368 $ |
638 $ |
47 $ |
8 |
Goséréline (Zoladex LA) |
TerSera Therapeutics, LLC |
28 446 $ |
- |
- |
6 $ |
15 $ |
25 377 $ |
782 $ |
1 504 $ |
221 $ |
450 $ |
90 $ |
9 |
Daltéparine sodique (Fragmin) |
Pfizer Canada ULC |
21 474 $ |
4 005 $ |
633 $ |
325 $ |
1 516 $ |
13 291 $ |
412 $ |
1 241 $ |
15 $ |
- |
36 $ |
10 |
Furoate de mométasone/fumarate de formotérol dihydraté (Zenhale) |
Organon Canada Inc. |
20 354 $ |
1 153 $ |
- |
282 $ |
250 $ |
17 793 $ |
649 $ |
162 $ |
39 $ |
25 $ |
2 $ |
11 |
Ciclésonide (Omnaris) |
Covis Pharma S.à.r.l. |
16 228 $ |
- |
- |
118 $ |
- |
16 107 $ |
- |
- |
- |
- |
3 $ |
12 |
Darbépoétine alfa (Aranesp sans HSA) |
Amgen Canada Inc. |
15 918 $ |
- |
8 141 $ |
849 $ |
29 $ |
4 616 $ |
1 242 $ |
- |
- |
1 028 $ |
12 $ |
13 |
Insuline détémir (Levemir Penfill) |
Novo Nordisk Canada Inc. |
15 335 $ |
2 189 $ |
2 353 $ |
517 $ |
114 $ |
9 390 $ |
151 $ |
504 $ |
16 $ |
88 $ |
13 $ |
14 |
Tafamidis méglumine (Vyndaqel) |
Pfizer Canada ULC |
13 071 $ |
- |
4 685 $ |
161 $ |
1 300 $ |
6 643 $ |
209 $ |
- |
- |
74 $ |
- |
15 |
Tinzaparine sodique (Innohep) |
Leo Pharma Inc. |
12 526 $ |
497 $ |
5 884 $ |
1 297 $ |
- |
4 842 $ |
- |
5 $ |
- |
- |
- |
16 |
Insuline lispro/Insuline lispro protamine en suspension (mélange Humalog) |
Eli Lilly Canada Inc. |
11 993 $ |
819 $ |
487 $ |
2 $ |
414 $ |
10 069 $ |
97 $ |
- |
72 $ |
28 $ |
5 $ |
17 |
Acide fusidique (Fucidin) |
Leo Pharma Inc. |
10 436 $ |
613 $ |
523 $ |
243 $ |
198 $ |
8 354 $ |
121 $ |
222 $ |
22 $ |
140 $ |
1 $ |
18 |
Tréprostinil (Remodulin) |
United Therapeutics Corporation |
9 279 $ |
1 956 $ |
- |
68 $ |
480 $ |
5 882 $ |
894 $ |
- |
- |
- |
- |
19 |
Ciclésonide (Alvesco) |
Covis Pharma S.à.r.l. |
8 976 $ |
1 132 $ |
1 193 $ |
284 $ |
141 $ |
5 108 $ |
402 $ |
366 $ |
210 $ |
134 $ |
5 $ |
20 |
Édaravone (Radicava) |
Mitsubishi Tanabe Pharma Corporation |
8 121 $ |
1 301 $ |
1 867 $ |
- |
- |
4 047 $ |
372 $ |
535 $ |
- |
- |
- |
21 |
Tacrolimus (Protopic) |
Leo Pharma Inc. |
8 085 $ |
146 $ |
151 $ |
98 $ |
105 $ |
7 531 $ |
27 $ |
20 $ |
4 $ |
3 |
- |
22 |
Lévonorgestrel (Mirena) |
Bayer Inc. |
8 006 $ |
1 784 $ |
239 $ |
487 $ |
310 $ |
4 791 $ |
122 $ |
127 $ |
13 $ |
134 $ |
- |
23 |
Dornase alfa (Pulmozyme) |
Hoffmann-La Roche Ltée |
6 473 $ |
2 210 $ |
- |
797 $ |
308 $ |
2 562 $ |
285 $ |
- |
- |
283 $ |
28 $ |
24 |
Insuline asparte/Insuline asparte protamine (Novomix) |
Novo Nordisk Canada Inc. |
5 080 $ |
233 $ |
- |
- |
- |
4 846 $ |
- |
- |
- |
- |
1 $ |
25 |
Sirolimus (Rapamune) |
Pfizer Canada ULC |
4 570 $ |
158 $ |
- |
583 $ |
278 $ |
3 322 $ |
180 $ |
4 $ |
- |
7 $ |
38 $ |
26 |
Chlorhydrate de terbinafine (Lamisil) |
Novartis Pharmaceuticals Canada Inc. |
4 456 $ |
- |
323 $ |
118 $ |
5 $ |
3 822 $ |
53 $ |
77 $ |
- |
55 $ |
3 $ |
27 |
Œstrogènes conjugués (Premarin vaginal) |
Pfizer Canada ULC |
4 390 $ |
731 $ |
753 $ |
291 $ |
99 $ |
2 133 $ |
132 $ |
113 $ |
31 $ |
98 $ |
9 $ |
28 |
Phénylbutyrate de glycérol (Ravicti) |
Horizon Therapeutics Ireland DAC |
4 150 $ |
491 $ |
112 $ |
413 $ |
- |
2 829 $ |
158 $ |
146 $ |
- |
- |
- |
29 |
Pegvisomant (Somavert) |
Pfizer Canada ULC |
4 131 $ |
1 122 $ |
- |
- |
176 $ |
2 833 $ |
- |
- |
- |
- |
- |
30 |
Aprépitant (Emend Tri-Pack) |
Merck Canada Inc. |
3 722 $ |
607 $ |
477 $ |
- |
334 $ |
2 151 $ |
89 $ |
30 $ |
22 $ |
- |
11 $ |
31 |
Atovaquone (Mepron) |
GlaxoSmithKline Inc. |
3 703 $ |
64 $ |
869 $ |
63 $ |
93 $ |
2 565 $ |
25 $ |
- |
- |
14 $ |
8 $ |
32 |
Inotersen (Tegsedi) |
Moderna Therapeutics, Inc. |
3 326 $ |
- |
464 $ |
- |
689 $ |
2 173 $ |
- |
- |
- |
- |
- |
33 |
Dégarélix (Firmagon) |
Ferring Inc. |
3 319 $ |
- |
- |
- |
- |
3 009 $ |
104 $ |
168 $ |
6 $ |
26 $ |
6 $ |
34 |
Idursulfase (Elaprase) |
Takeda Canada Inc. |
3 230 $ |
- |
- |
- |
- |
3 230 $ |
- |
- |
- |
- |
- |
35 |
Défériprone (Ferriprox) |
Chiesi Canada Corp. |
3 218 $ |
841 $ |
213 $ |
- |
- |
1 995 $ |
99 $ |
70 $ |
- |
- |
- |
36 |
Polysulfate de pentosan sodique (Elmiron) |
Janssen Inc. |
3 198 $ |
1 343 $ |
315 $ |
110 $ |
148 $ |
378 $ |
260 $ |
514 $ |
24 $ |
107 $ |
- |
37 |
Décanoate de flupentixol (Fluanxol Depot) |
Lundbeck Canada Inc. |
3 091 $ |
385 $ |
81 $ |
195 $ |
125 $ |
2 030 $ |
63 $ |
157 $ |
1 $ |
51 $ |
3 $ |
38 |
Pentoxifylline (Pentoxifylline SR) |
AA Pharma Inc. |
2 974 $ |
360 $ |
325 $ |
92 $ |
37 $ |
1 999 $ |
37 $ |
34 $ |
14 $ |
75 $ |
2 $ |
39 |
Levodopa/Carbidopa/Entacapone (Stalevo) |
Sandoz Canada Inc. |
2 967 $ |
25 $ |
271 $ |
127 $ |
- |
2 425 $ |
21 $ |
83 $ |
12 $ |
2 $ |
- |
40 |
Pimécrolimus (Elidel) |
Bausch Health, Canada Inc. |
2 824 $ |
13 $ |
- |
28 $ |
10 $ |
2 774 $ |
- |
- |
- |
- |
- |
41 |
Méthylprednisolone (Solu-Medrol) |
Pfizer Canada ULC |
2 604 $ |
26 $ |
168 $ |
97 $ |
9 $ |
2 037 $ |
44 $ |
80 $ |
84 $ |
56 $ |
3 $ |
42 |
Vitamine A/Vitamine B12/Vitamine D (Multivitamines) |
Sandoz Canada Inc. |
2 273 $ |
- |
- |
- |
- |
2 273 $ |
- |
- |
- |
- |
- |
43 |
Dexaméthasone/Tobramycine (Tobradex) |
Novartis Pharmaceuticals Canada Inc. |
2 219 $ |
272 $ |
296 $ |
167 $ |
18 $ |
1 295 $ |
41 $ |
67 $ |
5 $ |
55 $ |
2 $ |
44 |
Décanoate de zuclopenthixol (Clopixol Depot) |
Lundbeck Canada Inc. |
2 217 $ |
652 $ |
50 $ |
253 $ |
53 $ |
985 $ |
79 $ |
81 $ |
<0 1 $ |
62 $ |
1 $ |
45 |
Alfacalcidol (One Alpha) |
Cheplapharm Arzneimittel GmbH |
2 109 $ |
578 $ |
75 $ |
156 $ |
7 $ |
1 116 $ |
54 $ |
96 $ |
0 5 $ |
26 $ |
1 $ |
46 |
Icatibant (Firazyr) |
Takeda Canada Inc. |
2 082 $ |
244 $ |
125 $ |
331 $ |
523 $ |
786 $ |
- |
29 $ |
- |
44 $ |
- |
47 |
Chlorhydrate d’amantadine (pdp-Amantadine Hydrochloride) |
PendoPharm, une division de Pharmascience Inc. |
1 942 $ |
301 $ |
190 $ |
302 $ |
56 $ |
933 $ |
52 $ |
60 $ |
13 $ |
32 $ |
4 $ |
48 |
Chlorhydrate de diphénoxylate/Sulfate d’atropine (Lomotil) |
Pfizer Canada ULC |
1 877 $ |
122 $ |
342 $ |
94 $ |
18 $ |
1 129 $ |
42 $ |
54 $ |
7 $ |
67 $ |
2 $ |
49 |
Acétate de mégestrol (Megestrol) |
AA Pharma Inc. |
1 767 $ |
144 $ |
19 $ |
5 $ |
288 $ |
1 027 $ |
147 $ |
97 $ |
4 $ |
35 $ |
- |
50 |
Fluorouracil (Efudex) |
Bausch Health, Canada Inc. |
1 710 $ |
142 $ |
232 $ |
54 $ |
20 $ |
1 169 $ |
29 $ |
41 $ |
12 $ |
8 $ |
2 $ |
Total |
1 091 760 $ |
71 354 $ |
109 056 $ |
29 565 $ |
20 465 $ |
790 797 $ |
28 776 $ |
23 578 $ |
6 249 $ |
11 083 $ |
837 $ |
||
Part de tous les médicaments non brevetés de source unique |
80 % |
84 % |
81 % |
76 % |
75 % |
81 % |
63 % |
65 % |
94 % |
86 % |
18 % |
||
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Annexe H : Les 50 principaux fabricants selon le coût du médicament, régimes publics d’assurance‑médicaments du SNIUMP, 2021‑2022 (en millions de dollars)
| Rang | Entreprise | Total | C.-B. | ALB. | SASK. | MAN. | ONT. | N.-B. | N.-É. | Î.-P.-É. | T.-N.-L. | YN |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
1 |
Janssen Inc. |
854,85 $ |
71,84 $ |
36,58 $ |
99,50 $ |
54,55 $ |
524,10 $ |
23,00 $ |
28,85 $ |
3,75 $ |
11,86 $ |
0,82 $ |
2 |
Novartis Pharmaceuticals Canada Inc. |
592,89 $ |
37,32 $ |
39,81 $ |
13,54 $ |
19,14 $ |
444,14 $ |
18,91 $ |
10,56 $ |
1,22 $ |
7,93 $ |
0,32 $ |
3 |
Bayer Inc. |
591,73 $ |
18,88 $ |
30,72 $ |
16,70 $ |
6,81 $ |
495,62 $ |
13,04 $ |
4,12 $ |
2,18 $ |
2,98 $ |
0,67 $ |
4 |
AbbVie Corporation |
543,19 $ |
77,10 $ |
79,16 $ |
40,46 $ |
51,64 $ |
252,61 $ |
8,50 $ |
18,65 $ |
2,75 $ |
11,35 $ |
0,98 $ |
5 |
Apotex Inc. |
439,65 $ |
44,32 $ |
28,44 $ |
13,38 $ |
12,50 $ |
310,52 $ |
11,58 $ |
10,11 $ |
1,89 $ |
6,39 $ |
0,53 $ |
6 |
Boehringer Ingelheim |
438,15 $ |
46,49 $ |
46,64 $ |
13,11 $ |
9,97 $ |
301,30 $ |
7,71 $ |
8,61 $ |
1,68 $ |
2,31 $ |
0,32 $ |
7 |
Novo Nordisk Canada Inc. |
434,96 $ |
25,57 $ |
54,39 $ |
11,73 $ |
7,42 $ |
301,68 $ |
8,16 $ |
14,50 $ |
4,58 $ |
6,54 $ |
0,40 $ |
8 |
AstraZeneca Canada Inc. |
336,40 $ |
19,29 $ |
32,13 $ |
7,81 $ |
12,44 $ |
248,43 $ |
5,39 $ |
7,29 $ |
0,87 $ |
2,57 $ |
0,18 $ |
9 |
Merck Canada Inc. |
291,57 $ |
1,77 $ |
21,31 $ |
4,31 $ |
2,74 $ |
255,27 $ |
4,48 $ |
1,44 $ |
0,10 $ |
0,13 $ |
0,04 $ |
10 |
Bristol-Myers Squibb Canada |
289,20 $ |
42,32 $ |
36,73 $ |
13,30 $ |
7,05 $ |
179,63 $ |
3,94 $ |
4,13 $ |
0,76 $ |
0,96 $ |
0,39 $ |
11 |
Pfizer Canada ULC |
279,85 $ |
29,50 $ |
17,37 $ |
7,16 $ |
16,20 $ |
186,75 $ |
7,41 $ |
9,96 $ |
1,07 $ |
4,13 $ |
0,30 $ |
12 |
Sandoz Canada Inc. |
279,30 $ |
53,79 $ |
33,58 $ |
12,44 $ |
7,49 $ |
150,50 $ |
6,95 $ |
8,37 $ |
1,30 $ |
4,46 $ |
0,42 $ |
13 |
Gilead Sciences Canada Inc. |
260,70 $ |
46,52 $ |
11,52 $ |
13,04 $ |
6,78 $ |
170,36 $ |
5,31 $ |
2,44 $ |
- |
4,32 $ |
0,40 $ |
14 |
Teva Canada Limitée |
256,01 $ |
35,01 $ |
21,33 $ |
12,70 $ |
12,09 $ |
149,46 $ |
8,39 $ |
9,12 $ |
1,43 $ |
6,06 $ |
0,41 $ |
15 |
Sanis Health Inc. |
253,24 $ |
20,71 $ |
22,86 $ |
9,05 $ |
6,87 $ |
173,43 $ |
7,44 $ |
7,45 $ |
1,22 $ |
3,74 $ |
0,46 $ |
16 |
GlaxoSmithKline Inc. |
253,16 $ |
33,49 $ |
29,85 $ |
11,81 $ |
9,78 $ |
148,90 $ |
7,65 $ |
7,09 $ |
1,26 $ |
3,08 $ |
0,24 $ |
17 |
Pharmascience Inc. |
248,82 $ |
33,22 $ |
22,81 $ |
12,77 $ |
8,69 $ |
149,14 $ |
5,62 $ |
8,58 $ |
1,52 $ |
6,28 $ |
0,20 $ |
18 |
Celgene Inc. |
214,44 $ |
0,01 $ |
- |
- |
10,37 $ |
186,00 $ |
5,05 $ |
7,34 $ |
0,74 $ |
4,75 $ |
0,19 $ |
19 |
Takeda Canada Inc. |
210,69 $ |
53,00 $ |
26,98 $ |
22,80 $ |
17,94 $ |
78,00 $ |
4,60 $ |
3,78 $ |
1,24 $ |
2,23 $ |
0,12 $ |
20 |
Amgen Canada Inc. |
191,06 $ |
19,08 $ |
14,93 $ |
3,42 $ |
1,19 $ |
146,99 $ |
3,25 $ |
0,76 $ |
0,06 $ |
1,29 $ |
0,08 $ |
21 |
Mylan Pharmaceuticals ULC |
177,72 $ |
18,06 $ |
28,31 $ |
7,51 $ |
8,13 $ |
94,96 $ |
5,35 $ |
9,74 $ |
2,62 $ |
3,02 $ |
0,02 $ |
22 |
Hoffmann-La Roche Ltée |
172,91 $ |
16,04 $ |
31,01 $ |
17,84 $ |
17,05 $ |
78,24 $ |
3,63 $ |
4,91 $ |
0,44 $ |
3,06 $ |
0,70 $ |
23 |
Eli Lilly Canada Inc. |
135,79 $ |
35,82 $ |
15,87 $ |
10,06 $ |
8,66 $ |
48,77 $ |
5,00 $ |
5,62 $ |
1,16 $ |
4,53 $ |
0,31 $ |
24 |
Sanofi-Aventis Canada Inc. |
123,99 $ |
3,33 $ |
3,52 $ |
10,89 $ |
4,98 $ |
95,60 $ |
2,03 $ |
2,55 $ |
0,23 $ |
0,82 $ |
0,03 $ |
25 |
Astellas Pharma Canada Inc. |
123,45 $ |
0,04 $ |
3,95 $ |
3,12 $ |
7,97 $ |
99,61 $ |
3,34 $ |
3,52 $ |
0,53 $ |
1,28 $ |
0,08 $ |
26 |
Celltrion Healthcare Co., Ltd. |
100,69 $ |
38,68 $ |
29,11 $ |
1,16 $ |
7,82 $ |
21,90 $ |
1,64 $ |
0,21 $ |
0,02 $ |
0,09 $ |
0,06 $ |
27 |
Mylan Pharmaceuticals ULC |
96,84 $ |
14,18 $ |
10,81 $ |
4,80 $ |
5,67 $ |
50,47 $ |
4,04 $ |
3,44 $ |
0,81 $ |
2,48 $ |
0,15 $ |
28 |
Biogen Canada Inc. |
94,47 $ |
17,86 $ |
18,76 $ |
6,78 $ |
9,65 $ |
33,93 $ |
3,08 $ |
2,45 $ |
0,21 $ |
1,45 $ |
0,30 $ |
29 |
Allergan Inc. |
86,09 $ |
9,98 $ |
1,21 $ |
2,91 $ |
2,17 $ |
65,24 $ |
1,27 $ |
2,41 $ |
0,35 $ |
0,56 $ |
<0,01 $ |
30 |
Vertex Pharmaceuticals |
77,95 $ |
8,42 $ |
15,95 $ |
5,73 $ |
5,05 $ |
37,36 $ |
1,98 $ |
0,54 $ |
- |
2,52 $ |
0,41 $ |
31 |
Samsung Bioepis Co., Ltd |
72,84 $ |
38,35 $ |
9,77 $ |
1,83 $ |
2,19 $ |
15,21 $ |
4,71 $ |
0,46 $ |
0,11 $ |
0,18 $ |
0,03 $ |
32 |
Purdue Pharma |
69,77 $ |
5,89 $ |
7,19 $ |
4,62 $ |
3,11 $ |
43,61 $ |
2,22 $ |
2,45 $ |
0,15 $ |
0,48 $ |
0,05 $ |
33 |
Otsuka Pharmaceutical Co., Ltd |
66,83 $ |
17,10 $ |
1,92 $ |
2,90 $ |
1,17 $ |
40,41 $ |
1,68 $ |
1,30 $ |
0,11 $ |
0,22 $ |
0,02 $ |
34 |
Immunex Corporation |
66,71 $ |
2,07 $ |
0,42 $ |
6,63 $ |
8,95 $ |
42,14 $ |
1,22 $ |
3,88 $ |
0,46 $ |
0,82 $ |
0,11 $ |
35 |
AA Pharma Inc. |
66,71 $ |
15,13 $ |
6,38 $ |
4,10 $ |
2,71 $ |
30,73 $ |
2,27 $ |
2,86 $ |
0,47 $ |
1,97 $ |
0,08 $ |
36 |
ViiV Healthcare ULC |
64,96 $ |
- |
- |
2,44 $ |
4,00 $ |
56,44 $ |
1,51 $ |
- |
- |
0,40 $ |
0,18 $ |
37 |
Alexion Pharma GmbH |
57,58 $ |
- |
9,52 $ |
0,19 $ |
2,21 $ |
44,53 $ |
0,55 $ |
0,09 $ |
0,47 $ |
- |
- |
38 |
Sanofi Genzyme, division de Sanofi-Aventis Canada Inc. |
55,19 $ |
8,06 $ |
3,35 $ |
3,52 $ |
3,24 $ |
31,67 $ |
2,00 $ |
2,26 $ |
0,41 $ |
0,64 $ |
0,05 $ |
39 |
BGP Pharma ULC |
53,85 $ |
13,89 $ |
6,42 $ |
1,93 $ |
1,38 $ |
26,17 $ |
1,42 $ |
1,85 $ |
0,26 $ |
0,48 $ |
0,06 $ |
40 |
Auro Pharma Inc. |
49,90 $ |
8,74 $ |
5,19 $ |
2,21 $ |
1,43 $ |
29,26 $ |
0,77 $ |
1,47 $ |
0,21 $ |
0,52 $ |
0,09 $ |
41 |
Taro Pharmaceuticals Inc. |
48,30 $ |
4,70 $ |
3,49 $ |
2,07 $ |
1,98 $ |
32,23 $ |
1,06 $ |
1,66 $ |
0,30 $ |
0,78 $ |
0,04 $ |
42 |
Bausch Health, Canada Inc. |
47,63 $ |
3,51 $ |
5,25 $ |
1,63 $ |
0,96 $ |
33,19 $ |
1,22 $ |
1,03 $ |
0,17 $ |
0,67 $ |
0,02 $ |
43 |
Leo Pharma Inc. |
44,00 $ |
2,52 $ |
7,87 $ |
2,46 $ |
0,49 $ |
29,37 $ |
0,42 $ |
0,37 $ |
0,06 $ |
0,42 $ |
0,02 $ |
44 |
UCB Canada Inc. |
41,80 $ |
10,54 $ |
4,15 $ |
2,71 $ |
1,22 $ |
19,99 $ |
0,60 $ |
1,79 $ |
0,26 $ |
0,41 $ |
0,13 $ |
45 |
JAMP Pharma Corporation |
40,18 $ |
5,02 $ |
5,25 $ |
2,06 $ |
1,22 $ |
23,53 $ |
1,19 $ |
0,98 $ |
0,22 $ |
0,69 $ |
0,03 $ |
46 |
Organon Canada Inc. |
36,26 $ |
3,21 $ |
2,84 $ |
0,92 $ |
0,46 $ |
26,24 $ |
1,32 $ |
0,64 $ |
0,13 $ |
0,46 $ |
0,03 $ |
47 |
Marcan Pharmaceuticals Inc. |
32,91 $ |
3,57 $ |
3,21 $ |
1,82 $ |
1,01 $ |
20,06 $ |
0,64 $ |
1,54 $ |
0,17 $ |
0,82 $ |
0,07 $ |
48 |
Ipsen Biopharmaceuticals Canada Inc. |
29,24 $ |
0,13 $ |
1,08 $ |
0,12 $ |
2,77 $ |
21,12 $ |
1,27 $ |
1,90 $ |
- |
0,79 $ |
0,06 $ |
49 |
TerSera Therapeutics, LLC |
28,45 $ |
- |
- |
0,01 $ |
0,02 $ |
25,38 $ |
0,78 $ |
1,50 $ |
0,22 $ |
0,45 $ |
0,09 $ |
50 |
Sun Pharma Canada Inc. |
28,38 $ |
4,14 $ |
3,03 $ |
1,13 $ |
0,59 $ |
17,47 $ |
0,70 $ |
0,72 $ |
0,12 $ |
0,44 $ |
0,05 $ |
|
Total |
9 451,25 $ |
1 018,19 $ |
851,95 $ |
455,11 $ |
399,94 $ |
6 087,67 $ |
225,33 $ |
237,27 $ |
40,27 $ |
124,79 $ |
10,71 $ |
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.