Rapport du groupe de travail canadien sur la douleur : octobre 2020
(Version PDF, 2.15 Mo, 89 pages)
Ce que nous avons entendu : Travailler ensemble pour mieux comprendre, prévenir et gérer la douleur chronique
Table des matières
- Message des auteurs
- Aperçu
- Résumé
- Introduction et approche
- Réflexion sur les inégalités, les désavantages et les traumatismes
- Résultats des consultations
- Accès au traitement de la douleur en temps opportun et axé sur le patient
- Sensibilisation, éducation et formation spécialisée sur la douleur
- Sensibilisation, éducation et formation spécialisée sur la douleur : Lacunes et difficultés
- Sensibilisation, éducation et formation spécialisée sur la douleur : Pratiques exemplaires et prometteuses
- Éléments d'une meilleure approche de la sensibilisation, de l'éducation et de la formation spécialisée en ce qui a trait à la douleur
- Recherche sur la douleur et infrastructure connexe
- Suivi de la santé de la population et de la qualité du système de santé
- Suivi de la santé de la population et de la qualité du système de santé : Lacunes et difficultés
- Suivi de la santé de la population et de la qualité du système de santé : Pratiques exemplaires et prometteuses
- Éléments d'une meilleure approche de l'évaluation des problèmes de douleur et de la qualité du système de santé
- Suivi de la santé de la population et de la qualité du système de santé : Une nouvelle étude sur le coût de la douleur chronique au Canada
- Peuples autochtones
- Réflexion sur les répercussions de la pandémie de COVID-19
- Conclusions et prochaines étapes
- Annexe A : Résultats démographiques du questionnaire
- Annexe B : Expériences des participants
- Références
Message des auteurs
C'est avec un sentiment d'urgence que nous publions ce deuxième rapport sur les éléments d'une approche améliorée pour mieux comprendre, prévenir et gérer la douleur chronique au Canada. Le rapport reflète les données probantes, les idées, les histoires et les pratiques que nous avons entendues au cours d'une vaste consultation nationale. Notre processus de mobilisation s'est déroulé dans le contexte de deux crises de santé publique : la pandémie de COVID-19 et un nombre record de décès par surdose d'opioïdes. Ces deux crises - et les mesures mises en place pour y répondre - ont des répercussions énormes sur les personnes qui vivent avec de la douleur au Canada. Les efforts déployés pour lutter contre la pandémie et la crise des surdoses doivent tenir compte des personnes qui souffrent de la douleur.
Nous avons eu le privilège d'entendre des gens de partout au Canada dans le cadre d'une série d'activités de mobilisation visant à relever les pratiques exemplaires et les éléments d'une approche améliorée au traitement de la douleur, ainsi qu'à l'éducation, à la recherche et aux données sur la douleur au pays.
Ce rapport représente les voix de près de deux mille personnes qui ont fait part de leurs réflexions et de leurs idées dans le cadre d'une vaste série de consultations en personne, en ligne et écrites. Nous remercions sincèrement tous ceux qui ont pris le temps de faire part de leurs histoires, expérience, expertise et idées pendant notre processus de consultation. Nous sommes reconnaissants à tant de gens pour leur contribution continue au mouvement pour contrer la douleur chronique au Canada - personnes vivant de la douleur chronique, peuples et organisations autochtones, anciens combattants, chercheurs, professionnels de la santé, organisations non gouvernementales et autres.
Les témoignages percutants des personnes souffrant de douleur chronique - qui nous ont si courageusement raconté leurs expériences personnelles et leurs réflexions - favoriseront le changement que nous travaillons ensemble à susciter pour améliorer la compréhension, la prévention et la gestion de la douleur chronique au Canada.
Le groupe de travail fédéral, provincial et territorial sur la douleur chronique, le groupe de travail interministériel du gouvernement fédéral sur la douleur et différentes organisations professionnelles et organisations d'intervenants à l'échelle du Canada ont contribué à nos activités de mobilisation. Nous leur en sommes reconnaissants, et nous les remercions de leur collaboration et de leur engagement continus pour faire avancer ce travail important.
Nous exprimons nos plus vifs remerciements aux membres du Comité consultatif externe pour leurs contributions essentielles et la vaste expertise qu'ils ont offerte pour éclairer le présent rapport. Enfin, nous voulons remercier tout particulièrement le secrétariat du Groupe de travail canadien sur la douleur qui soutient nos efforts et qui a travaillé sans relâche à la production de ce rapport.
Ce processus de mobilisation n'a pas seulement mis de l'avant des pratiques exemplaires, prometteuses et émergentes, mais il a également contribué à mobiliser un réseau de personnes qui souffrent de douleur au Canada et de personnes qui s'en soucient. Nous savons que la prochaine phase de notre mandat - continuer à mettre les idées en pratique - dépendra de l'engagement soutenu de nombreuses personnes et organisations. Nous sommes impatients de mettre à profit ce que nous avons appris pendant ce processus de consultation pour faire avancer notre travail - ensemble - afin d'aider à mieux comprendre, prévenir et gérer la douleur chronique au profit de tous ceux qui habitent au Canada.
Nous vous remercions sincèrement.
Le Groupe de travail canadien sur la douleur
Fiona Campbell, coprésidente
Maria Hudspith, coprésidente
Manon Choinière
Hani El-Gabalawy
Jacques Laliberté
Michael Sangster
Jaris Swidrovich
Linda Wilhelm
Aperçu
On estime qu'environ 7,63 millions de personnes âgées de 15 ans ou plus, soit un Canadien sur quatre, vivent avec une douleur chronique - un problème de santé qui, bien que souvent invisible, est maintenant considérée comme une maladie à part entière. Celle-ci est souvent associée à d'autres maladies chroniques et peut affecter les gens tout au long de leur vie. La douleur chronique a des répercussions importantes sur la santé physique et mentale, la vie familiale et communautaire, ainsi que sur la société et l'économie; son coût direct et indirect totalisait de 38,3 à 40,4 milliards de dollars en 2019.
Le traitement optimal de la douleur chronique comprend des thérapies physiques, psychologiques et pharmacologiques. Les récentes augmentations considérables des décès par surdose liés aux opioïdes en Amérique du Nord ont suscité une prise de conscience accrue des risques associés à la consommation d'opioïdes à court et à long terme contre la douleur chronique. Cependant, les efforts déployés pour répondre à la crise des surdoses ont mené à des conséquences imprévues difficiles pour les personnes souffrant de douleur chronique. On reconnaît maintenant l'importance d'aborder la prévention et la gestion de la douleur de manière plus générale, non seulement dans le contexte de la prise de mesures sur la consommation de substances, mais aussi comme une priorité parallèle de santé publique.
À la suite de la publication du rapport La douleur chronique au Canada : jeter les bases d'un programme d'action en juin 2019, le Groupe de travail canadien sur la douleur a entrepris une vaste série de consultations en personne et en ligne avec des personnes vivant avec de la douleur et des personnes qui s'en soucient à l'échelle du Canada. Ces consultations avaient pour objet de relever les pratiques exemplaires et d'obtenir des suggestions pour l'élaboration de stratégies efficaces pour mieux comprendre, prévenir et gérer la douleur chronique.
Ce rapport reflète les idées soulevées pendant nos activités de mobilisation dans cinq thèmes interreliés :
- Accès au traitement de la douleur en temps opportun et axé sur le patient - Les participants nous ont dit que l'accès aux soins est rendu plus difficile par une pénurie de professionnels de la santé, des longues listes d'attente et des obstacles financiers, particulièrement pour les personnes à faible revenu ou celles qui n'ont pas d'assurance privée. Les modèles axés sur les patients font partie des pratiques les plus efficaces pour surmonter ces défis, comme ils offrent la souplesse nécessaire pour répondre aux besoins et aux objectifs de chacun (modèles de prestation de soins échelonnés et modèles en étoile, cliniques d'accès rapide, cliniques mobiles et ouvertes en soirée, solutions de soins virtuelles et de télémédecine, ressources d'autogestion, etc.).
- Sensibilisation, éducation et formation spécialisée pour la douleur - Les personnes vivant avec de la douleur, les cliniciens en santé et les communautés doivent avoir les moyens, les connaissances et le soutien nécessaires pour gérer la douleur chronique. Il faut d'abord considérer la douleur chronique comme une maladie légitime, améliorer la sensibilisation du public et réduire la stigmatisation, et augmenter le contenu et la qualité de l'enseignement offert aux professionnels de la santé.
- Recherche sur la douleur et infrastructure connexe - Nous avons entendu qu'il était nécessaire d'améliorer notre compréhension de la douleur chronique en finançant et en renforçant la recherche sur la douleur. Pour cela, il faut élargir la recherche sur la douleur au Canada en établissant une conception intégrée et commune de la douleur et des normes minimales de collecte de données, renforcer les programmes de recherche plus axés sur la collaboration et soutenir la découverte et l'innovation en sciences fondamentales. Il faut aussi multiplier les activités de recherche axée sur le patient portant sur les approches de lutte contre la douleur propres aux différentes populations, y compris les Autochtones et les personnes qui vivent avec de la douleur et d'autres comorbidités.
- Suivi de la santé de la population et de la qualité du système de santé - Les participants nous ont dit qu'il serait possible de corriger les lacunes actuelles dans le suivi de la douleur et de la qualité du système de santé en élaborant des normes pour la collecte de données, en élargissant les enquêtes et les données administratives et en coordonnant mieux les actions entre les juridictions.
- Autochtones - Nous avons pris connaissance des expériences négatives vécues par de nombreux Autochtones souffrant de douleur chronique qui doivent s'orienter dans un système de santé qui est souvent empreint de préjugés et de racisme, et qui privilégie les approches classiques à la santé et au bien-être. Les futures approches doivent reconnaître les connaissances, la médecine et les pratiques de guérison traditionnelles autochtones, et tenir compte des traumatismes et de la violence.
Réflexion sur les inégalités, les désavantages et les traumatismes
À l'instar de nombreuses maladies chroniques, la douleur chronique n'est pas répartie également entre les Canadiens. Les facteurs biologiques, psychologiques, sociaux, culturels et autres influent sur la prévalence et la gravité de la douleur, et les obstacles aux soins sont plus élevés dans les populations touchées par les inégalités sociales et la discrimination. Pendant nos consultations, offrir des soins qui tiennent compte des traumatismes et de la violence est ressorti comme une pratique exemplaire essentielle, car de tels soins favorisent la compassion et prennent en considération les expériences, les préférences, et possiblement l'historique de traumatismes du patient pour créer un milieu de confiance et de sécurité.
Réflexion sur les répercussions de la pandémie de COVID-19
Pour de nombreuses personnes souffrant de douleurs préexistantes, la pandémie de COVID-19 a entraîné du stress, des maladies mentales, des handicaps, une consommation accrue de médicaments et d'autres substances, ainsi que des perturbations dans la continuité des soins. L'accès aux services pour traiter la douleur et préserver les capacités de l'individu a été fortement réduit, et il est probable qu'on observera une augmentation des cas de douleur au fil du temps. La réponse du système à la pandémie, notamment la mobilisation rapide des soins virtuels, l'évaluation et la prise en charge centralisées et multidisciplinaires, les plateformes de soins échelonnés et l'amélioration des outils et des ressources d'autogestion contribueront à améliorer la capacité et le traitement de la douleur. On pourrait tirer parti du contexte actuel pour mener des travaux épidémiologiques sur les complications post-virales de la COVID-19 et la douleur qui y est associée, et pour souligner l'importance de prendre des mesures pour soulager la douleur, en particulier en période de risque accru. Ces considérations s'alignent sur les pratiques exemplaires discutées pendant nos consultations, et nous avons bon espoir que les mesures à venir soutiendront les personnes qui vivent avec de la douleur et le système de santé dans son ensemble.
Résumé
On estime que 7,63 millions de personnes, ou un Canadien sur quatre de 15 ans et plus, vivent avec une douleur chroniqueNote de bas de page 1, un problème de santé qui est maintenant considéré comme une maladie à part entière. Il arrive souvent que les professionnels de la santé minimisent et comprennent mal la douleur ressentie par les patients, notamment parce qu'elle est invisible. Cette douleur est aussi souvent associée à d'autres maladies chroniques et peut affecter les gens tout au long de leur vie. La douleur chronique a des répercussions importantes sur la santé physique et mentale, la vie familiale et communautaire, la société et l'économie. Le coût total direct et indirect de la douleur chronique se situait entre 38,3 et 40,4 milliards de dollars en 2019.
La douleur chronique doit être comprise dans un cadre biopsychosocial, et son traitement doit comprendre des thérapies physiques, psychologiques et pharmacologiques. Lorsqu'ils sont prescrits et consommés selon les directives d'un professionnel de la santé, les opioïdes peuvent jouer un rôle important dans la gestion de la douleur pour de nombreuses personnes. Cependant, les augmentations récentes et considérables des décès par surdose liés aux opioïdes en Amérique du Nord ont suscité une prise de conscience accrue des risques associés à la consommation d'opioïdes à court et à long terme. Un approvisionnement illégal toxique en opioïdes est actuellement le facteur principal des décès liés à une surdose de drogues. Toutefois, au cours des deux dernières décennies, la disponibilité et l'utilisation accrues d'opioïdes sur ordonnance pour la douleur aiguë et chronique ont également contribué à cette crise de santé publique complexe. La relation entre la douleur, les opioïdes et les méfaits liés aux opioïdes au Canada est complexe, et des mesures doivent être prises pour atténuer les méfaits liés aux opioïdes qui ont des conséquences néfastes non souhaitées pour certaines personnes vivant avec de la douleur. Trouver des solutions pour lutter contre la douleur mal gérée, et les traumatismes et les complications qui l'accompagnent souvent, peut être un moyen clé de réduire la première exposition aux opioïdes, ou la dépendance à ceux-ci, et de prévenir les méfaits associés à la consommation plus générale de substances.
Dans ce contexte, le Groupe de travail canadien sur la douleur a été créé en mars 2019 pour aider le gouvernement du Canada à mieux comprendre les besoins des Canadiens qui vivent avec une douleur chronique et à y répondre. La première publication du Groupe de travail - La douleur chronique au Canada : jeter les bases d'un programme d'action, parue en juin 2019, met en évidence les lacunes en matière d'accès à des soins multiples appropriés et en temps opportun; de surveillance de la douleur chronique; de contrôle de la qualité du système de santé, d'éducation, de formation et de sensibilisation des personnes et des professionnels de la santé; de recherche et d'infrastructures connexes. Depuis la publication de ce rapport, le Groupe de travail canadien sur la douleur a entrepris une vaste série de consultations en personne et en ligne avec des intervenants à l'échelle du Canada pour prêter l'oreille aux personnes vivant avec de la douleur et aux personnes qui s'en soucient. Ces consultations avaient pour objet de relever les pratiques exemplaires et d'obtenir des suggestions pour l'élaboration de stratégies efficaces pour mieux comprendre, prévenir et gérer la douleur. Le présent rapport vise à refléter les idées et les perspectives soulevées pendant nos activités de mobilisation, et explore de nouveaux thèmes se rapportant aux inégalités sociale et à la pandémie de la COVID-19.
Réflexion sur les inégalités, les désavantages et les traumatismes
À l'instar de la plupart des maladies chroniques, la douleur chronique n'est pas répartie également entre les Canadiens. Les facteurs biologiques, psychologiques, sociaux, culturels et autres non seulement influent sur la façon dont nous ressentons la douleur, mais ont aussi un effet sur qui développera une douleur chronique au départ. La prévalence et la gravité de la maladie ainsi que les obstacles aux soins, sont plus élevés dans les populations touchées par les inégalités sociales et la discrimination, y compris celles qui consomment des drogues, qui vivent dans la pauvreté, les peuples autochtones, certaines communautés ethniques et les femmes. Il est également plus probable que les membres de ces groupes aient subi différentes formes de traumatismes.
Les soins tenant compte des traumatismes et de la violence appliquent des principes clés, où les praticiens tiennent compte de l'expérience du patient, de ses préférences et de ses éventuels antécédents de traumatismes, y compris les événements indésirables survenus durant l'enfance. Grâce à cette approche, les praticiens créent un environnement de confiance et de sécurité, y compris :
- Comprendre les traumatismes et la violence de même que leurs conséquences sur la vie et les comportements des personnes, et sur la façon dont elles ressentent la douleur
- Créer des environnements sécuritaires sur le plan émotionnel, physique et culturel
- Créer des possibilités de choix, de collaboration et de relation
- Offrir des approches fondées sur les points forts des patients et le renforcement de leurs capacités pour les aider à faire face aux difficultés et à être résilients
Les soins tenant compte des traumatismes et de la violence ne cherchent pas à traiter les traumatismes, mais plutôt à reconnaître non seulement qu'ils peuvent être présents, mais qu'ils peuvent également avoir une incidence sur la santé et le bien-être, et qu'il faut adapter les soins pour soutenir les patients.
Accès au traitement de la douleur en temps opportun et axé sur le patient
Les participants ont relevé de nombreux facteurs qui non seulement contribuent au manque de disponibilité des soins de la douleur dans les communautés et des soins primaires partout au Canada, mais rendent plus difficile, pour de nombreuses personnes, l'accès à des services spécialisés de traitement de la douleur là où ils existent. Ces facteurs comprennent une pénurie de médecins de famille, ainsi que le manque de connaissances des professionnels de soins primaires sur la douleur et les différents traitements ou services dont pourraient bénéficier les personnes vivant avec de la douleur. Les longues listes d'attente pour les programmes spécialisés de la douleur chronique retardent encore davantage l'évaluation des personnes vivant avec de la douleur chronique et le début de traitements efficaces tôt dans le parcours. De plus, la structure du système de santé privilégie les soins de courte durée par rapport au traitement des maladies chroniques; par conséquent, il est souvent plus facile de prescrire des traitements pharmacologiques aux patients, y compris des opioïdes, même si les données probantes indiquent qu'il ne s'agit pas forcément des interventions les plus adaptées dans leur cas.
Il est largement admis que de nombreuses personnes qui vivent avec de la douleur et leur famille, particulièrement les personnes à faible revenu ou n'ayant pas d'assurance privée, font face à d'importantes difficultés financières pour accéder aux services de gestion de la douleur, notamment en raison des frais importants à assumer et de la perte de revenus due aux heures d'absence pour assister à des rendez-vous de traitement spécialisé ou de thérapie. Pour relever ces défis, des approches novatrices visant à améliorer l'accès au traitement de la douleur sont adoptées, dont beaucoup pourraient être adaptées et mises en œuvre dans d'autres juridictions au Canada. Certaines des approches les plus efficaces sont des modèles axés sur les patients, qui offrent un maximum de souplesse pour répondre aux besoins et aux objectifs de chacun. Des modèles de prestation de soins échelonnés et des modèles en étoile fournissent des ressources à volume élevé, mais à faible intensité dans les communautés, avec une progression vers des services plus spécialisés qui tiennent compte des besoins individuels, des préférences, des objectifs et de l'ouverture au traitement. Les cliniques d'accès rapide accélèrent la prestation des options de traitement non chirurgicales (thérapie manuelle, utilisation d'instruments médicaux, etc.), alors que les cliniques mobiles et ouvertes en soirée permettent aux patients d'accéder à des soins de la douleur plus près de leur domicile et en dehors des heures normales d'ouverture. Les cliniques de soins virtuelles et les consultations de télémédecine permettent aux programmes de douleur chronique de traiter plus de patients, y compris des personnes qui vivent dans des communautés éloignées et rurales en plus de réduire les obstacles liés aux horaires.
Les équipes interprofessionnelles spécialisées dans la douleur fournissent des soins holistiques axés sur le patient et accroissent l'échange des connaissances entre les professionnels de la santé et les patients; par ailleurs, les réseaux de soins communautaires réunissent aussi les cliniciens pour offrir des soins complets et partager les expertises. D'autres cliniques font le pont entre les soins de la douleur aiguë et chronique, contribuant ainsi à améliorer les transitions entre les soins à domicile, les soins communautaires et les soins en établissement. Pour réussir, ces types d'initiatives doivent absolument avoir des voies d'aiguillage claires pour que les patients et les professionnels de la santé puissent s'orienter dans les services en personne et virtuels, et pour qu'on puisse accroître la sensibilisation aux ressources disponibles et aider les patients à y accéder.
Il faudrait fournir gratuitement plus d'outils d'autogestion et de ressources dans différentes langues aux patients. Les modèles de rémunération des médecins et des autres professionnels devraient être modifiés pour reconnaître la douleur chronique comme une maladie distincte, qui demande que l'on consacre plus de temps à chaque patient. Les soins devraient être offerts par le professionnel le plus pertinent, et des fonds supplémentaires devraient être accordés pour améliorer le système de soins de santé et pour les patients qui doivent prendre en charge des dépenses non assurées pour des soins.
Les participants nous ont dit que la coordination et la direction pancanadiennes entre les juridictions permettraient une approche nationale unifiée de la douleur. Ils veulent que les personnes qui vivent avec de la douleur participent à l'élaboration de mesures pour améliorer la disponibilité des ressources pour la douleur au Canada, et pour garantir que les soins sont adaptés à la culture et accessibles. Ils veulent plus de soins multimodaux précoces pour la douleur assurés par le gouvernement, ainsi qu'une meilleure communication entre les professionnels de la santé afin d'accroître la coordination dans la prestation de soins.
Sensibilisation, éducation et formation spécialisée sur la douleur
Tout au long de nos consultations, un consensus s'est dégagé sur le fait que les personnes souffrant de douleur chronique, les professionnels de la santé et l'ensemble de la communauté doivent avoir plus de moyens, de connaissances et de soutien pour gérer la douleur chronique. On nous a dit qu'on voulait non seulement que les professionnels de la santé, les assureurs et les employeurs comprennent mieux la douleur, mais qu'il serait important que le public soit plus sensibilisé à la douleur comme maladie légitime pour aider à réduire la stigmatisation vécue par de nombreuses personnes qui vivent avec de la douleur.
Le manque de sensibilisation du public à la douleur chronique au Canada fait souvent en sorte que les personnes qui vivent avec de la douleur se sentent stigmatisées et découragées, particulièrement celles qui prennent des opioïdes pour gérer leur douleur et celles que la douleur empêche de travailler. De nombreux participants sont en faveur de l'inclusion de cours sur le bien-être et les stratégies de prévention de la douleur dans les programmes des écoles primaires et secondaires. Les campagnes de sensibilisation publique nationales du gouvernement fédéral, semblables à celles qui ont été menées pour d'autres enjeux de santé publique, sont perçues comme étant une façon efficace d'éduquer et d'accroître la sensibilisation par rapport à la douleur comme maladie chronique et maladie à part entière.
Les participants ont demandé à ce qu'il y ait plus de contenu sur la douleur dans la formation pour les professionnels de la santé, et qu'il soit de meilleure qualité ; cet enseignement pourrait être offert dans le cadre de la formation préalable à l'obtention du permis d'exercice et des occasions de perfectionnement professionnel continu. On a mentionné que les réseaux de soins primaires étaient une façon d'améliorer l'uniformité des soins, la diffusion des connaissances et le réseautage, et que les programmes de formation interdisciplinaires favorisent la collaboration et le transfert des connaissances entre les différentes disciplines et professions.
Les personnes vivant avec de la douleur chronique veulent que l'on en fasse davantage pour améliorer l'autoéducation sur la gestion de la douleur, et souhaitent avoir plus de possibilités de parler de leurs expériences et d'aider d'autres personnes souffrant également de douleur. De nombreuses personnes ne savent pas où chercher de l'aide et sont souvent laissées à elles-mêmes pour s'orienter dans des services de soins de santé publics et privés complexes.
Recherche sur la douleur et infrastructure connexe
Il y a une base solide au Canada pour des mesures nationales concernant la recherche sur la douleur chronique sur laquelle on peut s'appuyer; toutefois, plusieurs participants ont fait remarquer que le financement pour la recherche sur la douleur au Canada est disproportionnellement plus faible que celui pour d'autres maladies chroniques, comme le cancer et les maladies cardiaques, même si la douleur chronique est plus répandue et présente des coûts sociaux et économiques potentiellement plus élevés. Des initiatives et des réseaux émergents se concentrent sur la recherche en douleur, mais une meilleure coordination est nécessaire. Trop peu d'études portent sur des personnes souffrant de multiples affections et ayant des besoins complexes, et la durée du financement est souvent trop courte pour permettre des recherches sur la longue période souvent nécessaire à la gestion de la douleur. Des recherches supplémentaires sont nécessaires pour mieux comprendre les mécanismes de la douleur, permettre la mise au point de nouveaux traitements, tester l'efficacité des traitements et, ultimement, adapter les traitements à la personne en tenant compte de ses propres facteurs biologiques, psychologiques et sociaux.
Mobiliser les personnes vivant avec de la douleur à tous les aspects du processus de recherche aide à définir les questions auxquelles il faut répondre et enrichit la valeur de l'équipe de recherche. La recherche sur la douleur est souvent distincte des soins cliniques, mais nos consultations ont montré les avantages de faire participer activement les chercheurs à la prestation de soins, afin d'améliorer les connaissances sur les interventions efficaces et la diffusion des connaissances entre les juridictions. Des projets de démonstration, des investissements consacrés au transfert des connaissances et des initiatives de mobilisation des connaissances sont nécessaires pour obtenir des améliorations concrètes. Des investissements contenant du financement réservé et de la coordination à l'échelle des organismes et des organisations sont nécessaires pour renforcer les capacités de recherche sur la douleur à l'échelle nationale.
Les propositions visant à améliorer et à élargir la recherche sur la douleur au Canada comprennent l'établissement d'une conception intégrée et commune de la douleur et de normes minimales de collecte de données, le renforcement de la recherche et de la collaboration interdisciplinaires sur la douleur de même que le soutien à la découverte et à l'innovation dans le secteur des sciences fondamentales. D'autres études doivent être menées pour mieux comprendre les approches particulières pour lutter contre la douleur chez différentes populations, y compris les Autochtones et les personnes qui vivent avec de la douleur et d'autres comorbidités. Des investissements supplémentaires sont également nécessaires pour favoriser la transposition de la recherche en pratique clinique. Les participants ont demandé du financement fédéral et provincial consacré à la création d'un programme national de recherche sur la douleur, et l'affectation d'un champion de la recherche sur la douleur pour favoriser l'échange d'information et la collaboration entre les disciplines et les juridictions.
Suivi de la santé de la population et de la qualité du système de santé
En raison des limites de données exhaustives sur la douleur, il est difficile de connaître toutes les répercussions de la douleur chronique au Canada, ou de savoir ce qui est nécessaire pour répondre à la demande de soins et de traitements. Par ailleurs, les données qui existent sont réparties dans les systèmes publics, privés et universitaires. Les participants ont convenu qu'une compréhension insuffisante du coût physique, psychologique et économique, tant direct qu'indirect, rend difficile la sensibilisation à la nécessité d'allouer des ressources suffisantes pour lutter contre la douleur chronique.
Les participants ont souligné que les normes du système international de classification des maladies s'adaptent pour reconnaître la douleur chronique comme une maladie, et bien que la mise en œuvre puisse prendre plusieurs années, cela est très prometteur pour améliorer la façon dont nous envisageons, documentons, étudions et surveillons la douleur. Les chercheurs exploitent aussi les sources de données existantes pour élaborer des algorithmes permettant d'estimer la prévalence de la douleur chronique. De même, il y a des groupes de surveillance dans certaines cliniques et les régions qui ont investi dans une meilleure collecte de données. Les dossiers médicaux électroniques (DME) sont largement considérés comme un moyen de regrouper les dossiers médicaux et d'aider à débloquer des données qui sont déjà dans le système. Il existe toutefois encore des lacunes concernant l'utilisation des dossiers médicaux électroniques, notamment les variations dans les DME utilisés dans les provinces et les territoires et entre eux, l'absence d'une classification de maladie propre à la douleur chronique dans les codes de facturation actuels, et l'incapacité de certaines cliniques privées d'avoir accès aux DME. Les programmes de surveillance des ordonnances permettent une plus grande surveillance des ordonnances d'opioïdes et d'autres médicaments contre la douleur, et offrent la possibilité de faire participer les pharmaciens au processus de contrôle et de surveillance. Ils présentent également des possibilités d'améliorer l'éducation des praticiens et des patients et d'évaluer les résultats obtenus par les patients au fil du temps. Actuellement, il est fréquent que ces programmes visent uniquement à surveiller les pratiques d'ordonnance afin de relever les irrégularités, ce qui mène parfois à plus de stigmatisation et de difficultés pour les personnes souffrant de douleur chronique.
Nos consultations ont révélé que le besoin d'avoir de l'information plus exhaustive sur la prévalence de la douleur au Canada, les personnes affectées et les interventions les plus efficaces pour les différents types de douleurs et de populations est largement reconnu. Ce type de données permettrait d'orienter les investissements stratégiques dans le système de santé. Il conviendrait de faire avancer l'élaboration de normes nationales de collecte de données et la coordination des mesures entre les juridictions pour faire en sorte que des indicateurs de la douleur complets et cohérents soient déclarés au niveau national. Davantage de données sont nécessaires pour suivre la manière dont les patients accèdent aux services et les effets de ces services, et permettre aux professionnels de la santé de définir et d'appliquer à grande échelle les pratiques qui donnent de bons résultats. Des fonds réservés sont nécessaires aux niveaux fédéral et provincial pour accroître les données et la capacité de surveillance.
Peuples autochtones
On nous a parlé des expériences négatives vécues par de nombreux Autochtones dans un système de santé qui est souvent entaché par des préjugés et de la discrimination raciale. Les systèmes privilégient généralement les approches classiques à la santé et au bien-être, et ne reconnaissent pas les connaissances, la médecine et les pratiques de guérison traditionnelles autochtones. La stigmatisation qui en découle n'est qu'un autre obstacle qui les empêche de demander des soins de santé. Les soins complets chez les peuples autochtones comprennent l'accès à la famille, aux traditions, aux cérémonies et aux rituels de la communauté, qui sont tous essentiels à la guérison. Pourtant, de nombreux Autochtones, particulièrement ceux qui vivent dans des communautés rurales ou éloignées, doivent subir des coûts élevés, de longs trajets, du stress émotionnel et l'éloignement de leur système de soutien communautaire ou familial lorsqu'ils doivent se déplacer pour obtenir des services. Cet isolement culturel, aggravé par des barrières linguistiques à l'accès à des services adaptés à la culture, crée d'autres difficultés et complique davantage les soins.
Selon les participants, une meilleure approche pour contrer la douleur doit comprendre des interventions qui abordent avec succès les défis parallèles liés à la douleur chronique : traumatismes et violence, problèmes de santé mentale et consommation de substances. Ces interventions doivent être choisies, prévues et coordonnées avec les Autochtones et leurs communautés en tant que partenaires actifs. Nous avons entendu que la recherche sur la prévalence, les effets et l'évolution de la douleur chronique chez les peuples autochtones devrait être adaptée à la culture, et comporter des méthodes de collecte de données communautaires qui sont culturellement appropriées et respectueuses des pratiques de guérison traditionnelles. Des centres et des programmes de soutien qui reflètent l'identité et les traditions de guérison des Premières Nations, des Inuits et des Métis sont nécessaires. La formation sur la sécurisation culturelle autochtone à l'intention des professionnels de la santé devrait être élargie et intégrée à l'apprentissage à faire avant l'obtention du permis et à l'apprentissage continu, et devrait faire partie du changement culturel au sein du système de santé.
Les ressources qui fournissent de l'information, des services et des voies d'aiguillage devraient inclure des approches et des activités de guérison traditionnelles dans chaque communauté. Les communautés des Premières Nations, des Inuits et des Métis ont besoin de ressources pour appuyer l'échange, le transfert et l'application des connaissances. Les participants nous ont dit qu'il fallait accroître l'utilisation de la médecine autochtone traditionnelle et l'accès à celle-ci, et qu'il était nécessaire d'avoir une gamme plus complète d'options de gestion de la douleur dans le cadre du Programme des services de santé non assurés.
Réflexion sur les répercussions de la pandémie de COVID-19
Pour de nombreuses personnes souffrant de douleurs préexistantes, la pandémie de COVID-19 a entraîné du stress, des problèmes de santé mentale, des handicaps, une consommation accrue de médicaments et d'autres substances, ainsi que des perturbations dans la continuité des soins. Les personnes qui vivent avec de la douleur indiquent également qu'elles subissent des effets socioéconomiques négatifs, comme des facteurs de stress financier et des contraintes émotionnelles (perte de salaire ou d'emploi, incertitude des soins, etc.), qui peuvent aggraver la douleur. L'accès à des soins chiropratiques, à la massothérapie, à la physiothérapie, aux programmes de réadaptation, aux services psychologiques ainsi qu'à d'autres services permettant de gérer la douleur et de préserver les capacités de fonctionnement a été considérablement réduit, et les opérations chirurgicales et les interventions non urgentes visant à traiter la douleur et les affections connexes de longue durée sont reportées. On pourrait observer une augmentation des cas de douleur au fil du temps, parce que les gens qui viennent de commencer à souffrir ne sont pas pris en charge et leur douleur est aggravée par les facteurs de risque courants de la COVID-19, et parce que la douleur chronique peut se manifester à la suite de la contraction de la COVID-19.
La réponse du système à la pandémie, notamment la mobilisation rapide des soins virtuels, l'évaluation et la prise en charge centralisées et multidisciplinaires, les plateformes de soins échelonnés et l'amélioration des outils et des ressources d'autogestion pourraient contribuer à améliorer la capacité du système de santé et sont très prometteuses pour améliorer le traitement de la douleur. Il s'agit également d'une occasion de tirer parti du contexte particulier de l'après-pandémie pour mener des travaux épidémiologiques sur les complications post-virales et la douleur qui y est associée, et pour souligner l'importance de prendre des mesures pour soulager la douleur, en particulier en période de risque accru. Ces considérations s'alignent sur les pratiques exemplaires discutées pendant nos consultations, et nous avons bon espoir que les mesures à venir soutiendront les personnes qui vivent avec de la douleur et le système de santé dans son ensemble.
Introduction et approche
Le Groupe de travail canadien sur la douleur a été créé en mars 2019 pour aider le gouvernement du Canada à mieux comprendre les besoins des Canadiens qui vivent avec une douleur chronique et à y répondre. Jusqu'en décembre 2021, le Groupe de travail est mandaté pour fournir des conseils et des informations pour guider les décideurs gouvernementaux vers une meilleure approche en matière de prévention et de gestion de la douleur chronique au pays. Les huit membres du Groupe de travail comprennent des personnes personnellement touchées par la douleur chronique, des Autochtones, des chercheurs, des éducateurs et des professionnels de la santé ayant une expérience et une expertise dans la prévention et la gestion de la douleur chronique dans les principales professions (c'est-à-dire la médecine, la pharmacologie, la psychologie et la physiothérapie). Le Groupe de travail est également appuyé par un groupe consultatif externe qui lui fournit des données scientifiques à jour, de l'information et des conseils. Les membres représentent un vaste éventail de connaissances, d'expérience, d'expertises et de points de vue sur le problème de la douleur chronique.
Lutter contre la douleur et les décès par surdose d'opioïdes - Un rôle du Groupe de travail canadien sur la douleur
Lorsqu'ils sont prescrits et consommés selon les directives d'un professionnel de la santé, les opioïdes peuvent jouer un rôle important dans la gestion de la douleur pour de nombreuses personnes. Néanmoins, de nouvelles études ont démontré une faible efficacité à long terme, et les récentes augmentations considérables des décès par surdose liés aux opioïdes en Amérique du Nord ont suscité une prise de conscience accrue des risques associés à la consommation d'opioïdes à court et à long terme. Cependant, certaines personnes ont besoin d'opioïdes pour gérer la douleur et maintenir leur qualité de vie.
Une offre d'opioïdes toxiques illicites est actuellement le facteur principal des décès par surdose. Toutefois, au cours des deux dernières décennies, la disponibilité et l'utilisation accrues d'opioïdes sur ordonnance pour la douleur aiguë et chronique ont également contribué à cette crise de santé publique complexe. La relation entre la douleur, les opioïdes et les méfaits liés aux opioïdes au Canada doit être clarifiée davantage, mais les données probantes disponibles justifiaient la prise de mesures.
Les efforts déployés pour répondre à la crise des surdoses ont mené à des conséquences imprévues difficiles pour les personnes souffrant de douleur chronique. Certains Canadiens ont été incapables d'avoir accès à des opioïdes, alors que d'autres qui en utilisaient auparavant pour gérer leur douleur n'ont pas pu continuer à les prendre, ou se sont fait considérablement réduire leurs doses, parfois contre leur gré. La stigmatisation, l'anxiété et la peur accrues qui entourent la consommation d'opioïdes pour le traitement de la douleur ont aggravé ces défis et créé des obstacles supplémentaires pour les personnes qui vivent avec de la douleur. Cela a amené certaines personnes à se procurer des drogues illicites pour autogérer leur douleur, les exposant à un risque grave de surdose. Trouver des solutions pour lutter contre la douleur mal gérée, et les traumatismes et les complications qui l'accompagnent souvent, peut être un moyen clé de réduire la première exposition aux opioïdes, ou la dépendance à ceux-ci à plus long terme, de prévenir les méfaits associés à la consommation de substances et d'améliorer une réponse systémique à ces difficultés.
Si la crise des surdoses est à l'origine de la création du Groupe de travail, on reconnaît maintenant l'importance d'aborder la prévention et la gestion de la douleur de manière plus générale, non seulement dans le contexte de la prise de mesures sur la consommation de substances, mais aussi comme une priorité parallèle de santé publique.
Phase I
La phase I du mandat du Groupe de travail consistait à évaluer la manière dont la douleur chronique est actuellement traitée au Canada. En juin 2019, le Groupe de travail a déposé son premier rapport à Santé Canada sur l'état de la douleur chronique, intitulé La douleur chronique au Canada : jeter les bases d'un programme d'action. Le rapport met en évidence les lacunes en matière d'accès à des soins multiples appropriés et en temps opportun ; de surveillance de la douleur chronique ; de contrôle de la qualité du système de santé, d'éducation, de formation et de sensibilisation des personnes et des professionnels de la santé ; de recherche et d'infrastructures connexes.
Phase II
La phase II du mandat du Groupe de travail consistait à mener des consultations à l'échelle nationale et à examiner les données disponibles afin de déterminer les pratiques exemplaires et de pointe, les domaines potentiels d'amélioration et les éléments d'une approche améliorée de la prévention et de la gestion de la douleur chronique au Canada. Dans le cadre de ce processus de mobilisation, le Groupe de travail a entrepris une vaste série de consultations avec les Canadiens entre juillet 2019 et août 2020, y compris :
- Une série d'ateliers régionaux et de discussions ciblées avec des intervenants tenus à l'échelle du pays entre septembre 2019 et août 2020, auxquels ont pris part plus de 400 participants. Dans ces ateliers, on a examiné divers enjeux se rapportant à la douleur au Canada, y compris les points de vue des Autochtones, le dialogue portant sur la recherche, ainsi que l'intersection de la douleur, de la santé mentale et de la consommation de substances. Des résumés de ces ateliers et discussions ont été préparés par Santé Canada, et ont été utilisés pour élaborer un cadre analytique pour une consultation en ligne, et pour intégrer l'information au présent rapport.
- Une consultation nationale en ligne menée de février à juin 2020 sur la plateforme de mobilisation en ligne de Santé Canada, Parlons Santé et Let's Talk Health. La plateforme a donné au public et aux intervenants de la lutte contre la douleur l'occasion de faire part de leurs observations par un questionnaire et un outil conçu pour exposer leurs expériences personnelles de la douleur chronique. Nous avons reçu un total de 1 408 questionnaires remplis (1 115 en anglais, 293 en français) et 103 exposés (89 en anglais, et 14 en français) soulignant l'expérience personnelle de personnes vivant avec de la douleur, de leur famille, de professionnels de la santé, et d'autres intervenants du système de santé.
- Treize présentations plus longues reçues d'organismes d'intervenants.
Les services de l'agence Hill+Knowlton Stratégies ont été retenus par Santé Canada pour analyser les données recueillies pendant les activités de mobilisation et produire les rapports. Les données des consultations ont été analysées de manière quantitative et qualitative, et codées selon une structure de codage subdivisée par thèmes. Les codes ont été élaborés en fonction d'un examen et d'une analyse des rapports de synthèse des ateliers, ainsi que d'un sous-ensemble de questionnaires remplis, pour relever les principaux thèmes et idées. Cette approche garantissait que les catégories de codage étaient empiriques (c.-à-d. fondées sur des données consultatives semblables), et non préconçues (c.-à-d. fondées sur un éventail hypothétique de réponses attendues). Tout au long du processus, des échantillons de données ont été examinés par au moins deux analystes pour garantir une approche cohérente. H+K a créé une première version du rapport, et l'a ensuite améliorée et élargie en s'appuyant sur la participation du Groupe de travail et de son groupe consultatif externe, y compris un atelier virtuel de deux jours en septembre 2020. Le Groupe de travail a également consulté des représentants gouvernementaux fédéraux, provinciaux et territoriaux, et des intervenants clés, a étudié des rapports et de la documentation scientifique, et a mené une série d'examens rapides et d'analyses économiques.
Le présent rapport résume les constatations de ce processus de consultation sur les approches visant à mieux comprendre, prévenir et gérer la douleur chronique au Canada. Les activités entreprises pour guider ce rapport marquent la fin de la phase II du mandat du Groupe de travail. Dans le cadre de la phase III, qui commencera à l'automne 2020, le Groupe de travail continuera à accroître la sensibilisation à la douleur chronique et à établir des relations et des réseaux pour le changement dans tout le pays. Ce travail comprend la collaboration avec les principaux intervenants clés, notamment le milieu de la douleur chronique, les gouvernements fédéral, provinciaux et territoriaux, les professionnels de la santé, les chercheurs et les peuples autochtones, afin de diffuser des informations relatives aux pratiques exemplaires en matière de prévention et de gestion de la douleur chronique, y compris pour les populations touchées de façon disproportionnée par la douleur chronique. Le rapport final du Groupe de travail est attendu en décembre 2021 et portera sur les stratégies visant à améliorer les approches de traitement de la douleur chronique au Canada.
Une note sur notre approche aux pratiques exemplaires
Tout au long de nos activités de mobilisation et de ce rapport de synthèse, nous avons défini et abordé les pratiques exemplaires comme suit :
« Les pratiques exemplaires, prometteuses et émergentes désignent généralement les programmes, les interventions, les stratégies et les politiques qui ont été évalués comme étant efficaces, ou qui ont le potentiel de l'être, et qui sont susceptibles d'être adaptés et utilisés dans différents contextes et différentes juridictions. »
Dans le rapport, nous incluons plusieurs exemples de ces pratiques exemplaires, qui ont été recensées par des participants aux consultations. Nous espérons qu'elles aideront à illustrer les principes et les idées que nous avons entendus de la part des intervenants, mais nous ne dressons pas une liste exhaustive de toutes les activités menées au Canada. Les pratiques énumérées dans ce rapport sont représentatives des exemples évoqués par les participants dans notre processus, et ne font qu'indiquer une partie du travail en cours dans tout le pays. De même, comme les répondants ne constituaient pas un échantillon représentatif à l'échelle nationale (l'information démographique de notre consultation en ligne se trouve à l'annexe A), les commentaires formulés lors des consultations ne peuvent pas être interprétés comme reflétant le point de vue de tous les participants, ou comme représentant tout le spectre des opinions sur la douleur chronique au Canada.
Réflexion sur les inégalités, les désavantages et les traumatismes
À l'instar de la plupart des maladies chroniques, la douleur chronique n'est pas répartie également entre les Canadiens. Un large éventail de facteurs biologiques, psychologiques, sociaux, culturels et autres influent non seulement sur la façon dont nous ressentons la douleur, mais ont également un effet sur qui d'entre nous développera une douleur chronique. Souvent, la prévalence et la gravité de la maladie sont plus élevées dans les populations touchées par les inégalités sociales et la discrimination, y compris celles qui vivent dans la pauvreté, les peuples autochtones, certaines communautés ethniques et les femmes. Il est important de réfléchir à cette inégalité en lien avec la douleur et à l'importance d'adopter une approche tenant compte des traumatismes et de la violence pour situer ce rapport dans un contexte sociétal plus large.
Race/origine ethnique
Les recherches ont démontré que les personnes marginalisées, notamment celles issues des communautés de personnes autochtones, noires et de couleur (PANDC), sont plus vulnérables aux maladies chroniques, y compris celles qui entraînent de la douleur (Craig et coll., 2020; Turk et coll., 2002; Williams et coll., 2017). Par exemple, les Afro-Américains connaissent une plus grande prévalence de nombreuses douleurs chroniques (p. ex., migraines, douleurs de la mâchoire, douleurs postopératoires, douleurs myofasciales, angine de poitrine, douleurs articulaires, douleurs quotidiennes non spécifiques, arthrite) que leurs homologues blancs (Campbell et coll., 2012; Green et coll., 2003; Klonoff, 2009).
Dans ce contexte, il est encore plus préoccupant de constater qu'il existe des disparités dans le traitement de la douleur pour les PANDC par rapport aux personnes blanches. De nombreuses publications montrent que les PANDC reçoivent moins d'ordonnances d'analgésiques ou des ordonnances à des doses plus faibles, sont moins susceptibles d'être soumises à un dépistage de la douleur et se voient accorder une priorité moindre lorsqu'elles présentent des blessures aiguës (p. ex., des fractures) ou des problèmes de douleur plus ambigus (p. ex., une douleur au dos) (Allan et coll., 2015; Burgess et coll., 2013; Craig et coll., 2020; Hewes et coll., 2018; Lord et coll., 2019; Mossey et coll., 2011; Owens et coll., 2020; Todd, Deaton, D'Admo et Goe, 2000). Ces disparités sont dues à de multiples facteurs, notamment aux préjugés inconscients des praticiens, car les croyances stéréotypées sur la race sont liées à l'attribution de cotes moins élevées de l'intensité de la douleur des patients par les professionnels de la santé et à des recommandations de traitement moins précises (Hoffman et coll., 2016; Mossey et coll., 2011).
Au Canada et aux États-Unis, les populations autochtones connaissent une incidence plus élevée d'incapacité liée à la douleur que la population non autochtone, tant chez les enfants que chez les adultes, et les symptômes liés à la douleur chronique sont parmi les principales raisons de recourir aux soins de santé (Craig et coll., 2020; Jimenez et coll., 2011; Latimer et coll., 2018; Meana et coll., 2004). D'après les données recueillies auprès de patients et de cliniciens, les populations autochtones font l'objet d'une discrimination systémique, qui peut influencer la gestion de la douleur. Les Autochtones qui demandent un traitement contre la douleur voient souvent leur douleur écartée en raison des hypothèses des cliniciens concernant la crédibilité, le comportement de recherche de médicaments et d'autres convictions discriminatoires (Allan et coll., 2015; Browne et coll., 2016; McConkey, 2017; Wylie et coll., 2019). Par conséquent, les Autochtones peuvent ne pas demander à se faire soigner par peur qu'on minimise ce qu'ils ressentent ou de subir une marginalisation ou un préjudice supplémentaire du fait même de demander des soins (Craig et coll., 2020; Denison et coll., 2014; Latimer, Rudderham et coll., 2018).
Sexe et genre
Les études épidémiologiques, cliniques et empiriques révèlent invariablement que les femmes sont plus à risque que les hommes d'avoir un diagnostic de la douleur chronique tout au long de leur vie (Quintner, 2020; Reitsma et coll., 2011; Schopflocher et coll., 2011; Stanford et coll., 2008). On a décelé de nombreuses différences biopsychosociales entre les hommes et les femmes, qui peuvent contribuer à cette différence, y compris l'intensité de la douleur et la sensibilité à la douleur, la réaction aux analgésiques, les répercussions de certaines stratégies de gestion de la douleur, les croyances concernant la douleur, certaines ressources de soins de santé, les hormones sexuelles, la fonction opioïde endogène, les facteurs génétiques, la gestion de la douleur et les rôles associés au genre (Bartley et coll., 2013; Mogil et coll., 2020; Racine et coll., 2014). Un autre facteur possible consiste dans le fait que les femmes sont plus susceptibles que les hommes d'être victimes de violence, y compris de violence domestique, et de subir des blessures en raison de cette violence. Par exemple, les chances d'être atteint d'une maladie chronique, y compris de douleurs chroniques (p. ex., le syndrome du côlon irritable, des maux de tête fréquents, des limitations d'activité, une mauvaise santé physique ou mentale), sont nettement plus élevées pour les victimes de viol que pour les non-victimes aux États-Unis (Bureau de l'ombudsman fédéral des victimes d'actes criminels, 2020).
Les affections qui sont plus fréquentes chez les femmes et dont la douleur est le principal ou le seul symptôme ne s'inscrivent souvent pas facilement dans le modèle biomédical des soins de santé (p. ex., la fibromyalgie, l'encéphalomyélite myalgique, ou syndrome de fatigue chronique) (Grace et coll., 2001; Katz et coll., 2008; Samulowitz et coll., 2018). Ces diagnostics sont souvent traités avec scepticisme, et les femmes semblent être traitées comme si la maladie n'existait pas réellement (Barker, 2011; Katz et coll., 2008; Samulowitz et coll., 2018). Certaines recherches empiriques laissent entendre que les femmes sont moins susceptibles de recevoir des diagnostics ou des interventions liées à la douleur que les hommes lorsqu'elles présentent des symptômes cliniques similaires (Chapman et coll., 2013; Chen et coll., 2008). Toutefois, il semble que l'influence du genre du patient sur les décisions de traitement favorise parfois les femmes, parfois les hommes (Bartley et coll., 2013; Leresche et coll., 2011). En outre, le genre du médecin et du patient peut interagir et influer sur le traitement de la douleur.
« De nombreux groupes marginalisés, en particulier les personnes de couleur, les Autochtones et les femmes, voient leur douleur carrément écartée par le public et les professionnels de la santé. Les personnes de couleur et les Autochtones sont souvent considérés comme des "demandeurs de médicaments" et les femmes comme des personnes "faisant des drames". Ces obstacles empêchent non seulement les gens de recevoir des soins appropriés, mais aussi de demander de l'aide en premier lieu, en raison d'expériences négatives et de la honte. »
Répondant au questionnaire
Orientation sexuelle et diversité des genres
D'après les résultats de recherche récents, les disparités relatives à la douleur entre les genres s'appliquent également aux personnes de divers genres et à la communauté LGBTQ2S, qui affichent une plus grande prévalence d'incapacité et de marginalisation que les personnes hétérosexuelles (Craig et coll., 2020; Fredriksen-Goldsen et coll., 2017; National LGBT Health Education Center, 2018). Des données probantes préliminaires indiquent que les personnes transgenres plus âgées ou souffrant d'une incapacité sont plus susceptibles de souffrir de douleur chronique que leurs homologues cisgenres (Craig et coll., 2020; Dragon et coll., 2017). Les femmes transgenres peuvent présenter le même poids disproportionné de douleur chronique que celui des femmes cisgenres, comme l'a montré une étude récente qui révèle que les femmes transgenres et cisgenres présentent des taux de douleur chronique plus élevés et des réponses similaires aux stimulus douloureux par rapport aux hommes cisgenres (Strath et coll., 2020).
Populations incarcérées
Il existe peu de recherches sur la douleur chronique dans la population carcérale; cependant, il semble que les maladies chroniques soient plus fréquentes que dans la population générale (Bureau de l'enquêteur correctionnel, 2019). La douleur chronique a été examinée dans un rapport sur le vieillissement de la population dans les prisons canadiennes et s'est avérée être l'une des maladies chroniques les plus fréquemment signalées (Bureau de l'enquêteur correctionnel, 2019). La population carcérale est touchée de manière disproportionnée par un certain nombre de facteurs susceptibles d'accroître la prévalence de la douleur chronique et de constituer davantage un défi pour les cliniciens, y compris les expériences de traumatisme et de marginalisation et une forte prévalence de maladies mentales, de troubles liés à la consommation de substances et de traumatismes crâniens (Service correctionnel Canada [SCC], 2019). Bien que la prévalence de la douleur chronique dans les populations incarcérées ne soit pas claire, on a décelé des obstacles à la gestion de la douleur dans les prisons. Une enquête menée par l'enquêteur correctionnel du Canada a révélé que les détenus nouvellement admis pouvaient se voir refuser des médicaments pendant 30 jours ou plus lorsqu'ils attendaient d'être vus par un médecin, ce qui est bien plus long que les recommandations cliniques habituelles de 72 heures (White, 2015). Les restrictions concernant les médicaments sur ordonnance obligent souvent les détenus à prendre des médicaments en vente libre, comme l'acétaminophène ou l'ibuprofène, ou les incitent à prendre des drogues illicites pour se soigner eux-mêmes (White, 2015; Bureau de l'enquêteur correctionnel, 2019). De plus, l'environnement carcéral limite les possibilités d'intervention multidisciplinaire, ce qui a une incidence supplémentaire sur le traitement de la douleur chronique et sur l'attention accordée au rôle du traumatisme (SCC, 2019). Dans son examen sur le vieillissement de la population carcérale, le Bureau de l'enquêteur correctionnel du Canada (2019) apporte plusieurs suggestions pour promouvoir le bien-être, qui peuvent également être généralisées à l'ensemble de la population carcérale, notamment :
« Examiner les obstacles à la prescription de narcotiques pour la gestion de la douleur et poursuivre son projet pilote sur la gestion de la douleur dans lequel une équipe pluridisciplinaire utilise un éventail de stratégies pour répondre aux besoins des personnes souffrant de douleur chronique. »
« Revoir les médicaments des détenus dans le but de "déprescrire" les médicaments jugés inutiles ou inappropriés ou d'introduire de nouveaux médicaments susceptibles d'améliorer les résultats. »
Le Service correctionnel du Canada a travaillé à l'élaboration de directives pour la gestion de la douleur chronique non cancéreuse, en formulant des recommandations et des stratégies pour aider les praticiens qui participent à l'évaluation et à la gestion de la douleur chez les détenus et en mettant l'accent sur les approches interdisciplinaires axées sur le patient, qui intègrent des interventions pharmacologiques, physiques, psychosociales et culturellement appropriées (SCC, 2019).
Anciens combattants
Si les études antérieures estimaient qu'environ un Canadien sur cinq déclare vivre avec une douleur chronique (Schopflocher et coll., 2011; Reitsma et coll., 2011; Steingrímsdóttir et coll., 2017), ce chiffre est doublé (41 %) chez les vétérans. Les résultats ont été encore plus préoccupants pour les vétéranes qui souffrent de douleur chronique à un taux de 50 %. Le problème se complique davantage du fait que 63 % des vétérans souffrant de douleur chronique ont également reçu un diagnostic de problème de santé mentale (Direction de la recherche d'Anciens Combattants Canada, 2018). Le trouble de stress post-traumatique (TSPT) et la douleur chronique sont souvent des affections concomitantes observées chez les vétérans. Ceux souffrant à la fois de douleur et de TSPT ressentent plus vivement la douleur, l'incapacité, la dépression, les troubles du sommeil, ont davantage recours aux soins de santé, ont un moins bon fonctionnement et se sentent moins efficaces face à la douleur que les vétérans ne souffrant pas de TSPT (Benedict et coll., 2020).
C'est en gardant ces défis à l'esprit que le Centre d'excellence sur la douleur chronique pour les vétérans canadiens a été créé pour mener des recherches et contribuer à améliorer le bien-être des vétérans qui souffrent de douleur chronique et de leur famille. Au cœur de toutes les activités du Centre d'excellence se trouve le principe de la participation des vétérans. À ce titre, la consultation et la participation des vétérans, y compris un conseil consultatif pour les vétérans, ont commencé avant la création du Centre d'excellence et restent une priorité durable. Selon de récentes consultations du Centre d'excellence menées parallèlement aux travaux du groupe de travail, les vétérans vivent un isolement important, en particulier après avoir quitté le service, ce qui rend difficile l'accès aux traitements dans le monde civil. Lorsqu'un Canadien s'engage dans les Forces armées canadiennes, l'armée devient responsable de ses soins de santé. Une fois leur service militaire terminé, ces Canadiens retournent, en tant que vétérans, aux soins de leurs systèmes de santé provinciaux et territoriaux respectifs. Cette transition peut souvent créer des retards, et les vétérans qui voyaient auparavant des professionnels médicaux spécialisés dans l'armée n'ont plus accès à ces praticiens. Ils attendent parfois des années avant de recevoir des soins pour des affections préexistantes.
Au printemps 2020, le Centre d'excellence a mené une série d'entretiens qualitatifs individuels avec des vétérans afin de mieux comprendre leurs expériences et de mieux hiérarchiser les recherches. Ces entretiens, qui guideront une enquête quantitative beaucoup plus vaste, ont permis de dégager quatre principales priorités.
- Prévention de la douleur chronique, notamment une meilleure gestion de la douleur aiguë ou des blessures et des soins postopératoires;
- Coordination des soins pour les douleurs chroniques, notamment l'accès aux services, la transition de l'armée vers la vie civile et la recherche d'un professionnel de soins primaires;
- Connaissances et compétences en matière de gestion de la douleur, y compris le manque de connaissances de l'armée en matière de soins de santé civils et la nécessité d'une prise en charge plus globale et d'une participation des patients;
- Options pour la gestion de la douleur chronique, y compris l'aide au tri dans le large éventail des options de traitement et la prise en compte des facteurs contributifs.
Au nom du Centre d'excellence sur la douleur chronique pour les vétérans canadiens, Healthcare Human Factors (HHF) a mené une série de laboratoires contextuels au printemps 2020 avec des vétérans vivant avec de la douleur chronique afin de connaître leurs expériences et de les comprendre. Parmi les thèmes communs, citons la perte d'identité et l'invisibilité de l'incapacité qui accompagnent la douleur chronique, le manque de soutien à travers les longs cycles d'attente pour l'accès aux soins, les difficultés liées à la gestion de la douleur chronique comme un acte d'équilibre complexe et souvent difficile à exprimer, et la douleur qui crée souvent une barrière entre les vétérans et leurs proches. Bien que le mandat du Centre d'excellence soit axé sur les vétérans, ses enseignements fondés sur la recherche et l'accent qu'il prévoit de mettre sur l'examen des facteurs propres au genre, pourraient en fin de compte aider les vétérans comme les civils en améliorant la compréhension et le traitement de la douleur chronique pour tous les Canadiens.
Troubles liés à la santé mentale et à la consommation de substances
Les personnes qui vivent avec de la douleur chronique sont plus à risque d'un certain nombre d'affections concomitantes, y compris des problèmes de santé mentale tels que la dépression et l'anxiété, une diminution des fonctions cognitives, une santé réduite (p. ex., fatigue, incapacité) et des troubles du fonctionnement social. En outre, une partie importante des personnes qui déclarent consommer des drogues ou suivre un traitement par agonistes opioïdes pour un trouble lié à l'utilisation d'opioïdes (p. ex., la méthadone; la buprénorphine) déclarent également éprouver de la douleur chronique (Alford et coll., 2016; Dunn et coll., 2015; Heimer et coll., 2015; Peles et coll., 2005; Voon et coll., 2015).
Malheureusement, les consommateurs de drogues sont souvent victimes de discrimination lorsqu'ils tentent d'accéder au système de santé, et les personnes souffrant de douleur chronique et ayant des antécédents de consommation de drogues ont moins de chances de bénéficier d'une gestion adéquate de la douleur (Baldacchino et coll., 2010; Breitbart et coll., 1997; Dassieu et coll., 2019). La stigmatisation associée à la douleur chronique, le manque d'options accessibles de traitement et de gestion de la douleur de même que la réticence des professionnels de la santé à offrir des interventions spécifiques, comme les opioïdes, peuvent compliquer davantage les efforts de traitement, ce qui peut entraîner une douleur chronique non traitée, une détérioration de la santé mentale et un risque accru de consommation problématique de substances.
Un examen rapide a été réalisé pour le Groupe de travail par le Réseau sur la sécurité et l'efficacité des médicaments (RIEM) afin de déterminer les pratiques exemplaires pour la gestion de la douleur chronique dans le contexte de troubles concomitants de santé mentale ou de consommation de substances. L'examen portait sur les guides de pratiques cliniques et les publications destinées à synthétiser diverses études. L'examen a révélé qu'il existait un nombre limité de lignes directrices de haute qualité comportant des recommandations précises et cohérentes pour la gestion de la douleur chronique dans le contexte d'un trouble de santé mentale ou de consommation de substances concomitant. Il y avait plus de recommandations disponibles relativement aux troubles de santé mentale concomitants par rapport aux troubles d'utilisation de substances. Malgré cela, ces conseils étaient généralement de haut niveau (p. ex., « assurer une prise en charge médicale ») et ne prévoyaient pas d'interventions particulières (p. ex., offrir un essai des inhibiteurs sélectifs du recaptage de la sérotonine).
Les guides de pratiques cliniques qui font des recommandations pour les troubles liés à la consommation de substances se concentrent de façon disproportionnée sur les patients souffrant de troubles liés à la consommation d'opioïdes, par rapport aux troubles liés à la consommation d'autres substances, et comprennent des recommandations pour la pharmacothérapie - en particulier le traitement par agonistes opioïdes (p. ex., la buprénorphine ou la naloxone) - et le traitement simultané de la douleur et des problèmes de santé mentale. Par ailleurs, les conseils disponibles pour le traitement de la douleur en cas de problèmes de santé mentale concomitants recommandent un traitement psychologique continu ou un soutien infirmier. Pour les deux types d'affections concomitantes, les recommandations ont souvent porté sur des approches de la prestation de soins, telles que l'adaptation des services en fonction des besoins, la mise en œuvre de mesures de surveillance de l'observance, et l'utilisation d'opioïdes plus faibles et de formulations à libération immédiate pour le traitement de la douleur. L'examen a également révélé qu'au lieu de fournir des données probantes de stratégies efficaces à mettre en œuvre avec les patients, une grande partie des guides disponibles en matière de pratiques exemplaires se concentraient sur l'évitement des interventions qui sont contre-indiquées chez les personnes souffrant de douleur chronique et de troubles concomitants de santé mentale ou de consommation de substances (p. ex., éviter certaines drogues pour les personnes ayant des antécédents de psychose, désintoxication basée sur l'abstinence en général). Étant donné l'absence de guides en matière de pratiques exemplaires pour le traitement des personnes souffrant de douleur et de troubles de santé mentale ou de consommation de substances concomitants, les priorités des recherches à venir devraient s'assurer que les études n'excluent pas cette population complexe.
Traumatisme et violence
La douleur chronique, les problèmes de santé mentale, les troubles liés à la consommation de substances et autres maladies chroniques sont souvent interreliés et mettent en commun des relations multidirectionnelles, ainsi que des facteurs de risque communs. Des données probantes indiquent que les expériences négatives durant l'enfance, les événements traumatiques passés et le trouble de stress post-traumatique (TSPT) sont liés au développement et à l'expérience (p. ex, l'intensité et la gravité) de la douleur chronique (Kascakova et coll., 2020; Nicol et coll., 2016). Des études ont montré que 80 % des enfants et des jeunes souffrant de douleur chronique ont eu au moins une expérience négative durant l'enfance. En présence de plusieurs expériences négatives durant l'enfance, un traumatisme plus complexe et une susceptibilité aux effets négatifs du traumatisme peuvent se développer (Nelson, Simon et Logan, 2018). De plus, les personnes qui subissent, sont témoins ou entendent parler d'un traumatisme ou d'événements passés mettant leur vie en danger peuvent développer un TSPT (Greenberg, 2020; Anciens Combattants Canada, 2019). Le TSPT est associé à des réactions cognitives (pensées, croyances), émotionnelles et biologiques, y compris une dysrégulation du système nerveux et des modifications du système endocrinien (p. ex., augmentation du taux de cortisol et inflammation) (Greenberg, 2020; Purkey, Patel et Philips, 2018) que la recherche relie à la douleur chronique. Les personnes souffrant de TSPT peuvent se dissocier ou avoir des réactions physiques aux facteurs de stress et aux déclencheurs - des choses qui leur rappellent leur événement traumatique passé (Greenberg, 2020; Driscoll, Adams et Satchell, 2020).
De nombreuses personnes vivant avec de la douleur chronique ont vécu des traumatismes dans le cadre de soins médicaux. Elles peuvent avoir subi des investigations et des procédures invasives ou avoir vécu des interactions négatives avec des professionnels de la santé. De telles expériences peuvent être dommageables en soi, mais lorsqu'elles s'ajoutent à des traumatismes antérieurs, elles peuvent entraîner des problèmes plus importants, tels que des changements dans la perception de soi, la vision du monde et la dysrégulation du système nerveux, qui peuvent tous contribuer à accroître la douleur et les difficultés d'adaptation.
Utilisation d'approches tenant compte des traumatismes et de la violence dans la gestion de la douleur chronique
Les traumatismes et les événements indésirables peuvent avoir des répercussions négatives sur l'expérience d'une personne avec le système de soins de santé (p. ex., le sentiment d'un manque de contrôle ou d'intimité, le malaise face à des procédures intrusives, le sentiment d'être dépassé), ce qui pourrait amener les personnes à éviter les soins, à sembler désintéressées ou à ne pas suivre les conseils des professionnels de la santé (Driscoll, Adams et Satchell, 2020). On a également laissé entendre que les personnes souffrant de douleur chronique et ayant subi un traumatisme ou des événements indésirables peuvent être considérées par les cliniciens comme des patients difficiles (Driscoll, Adams et Satchell, 2020). Par conséquent, l'adoption d'une approche sensible utilisant des soins tenant compte des traumatismes et de la violence permettrait d'améliorer l'expérience et l'évolution des patients. Il peut être utile de dépister les expériences traumatisantes passées ou les événements indésirables durant l'enfance pendant les soins cliniques de la même manière que les autres déficiences ou facteurs de risque (Driscoll, Adams et Satchell, 2020).
Les soins tenant compte des traumatismes appliquent généralement quatre principes clés (voir figure 1) selon lesquels les professionnels de la santé tiennent compte de l'expérience du patient, de ses préférences et de ses antécédents de traumatismes, de violence ou d'événements indésirables survenus durant l'enfance, afin de créer un environnement de confiance et de sécurité. Les soins et les comportements sont adaptés de manière à ce que les approches soient sensibles aux besoins des patients (Association canadienne de santé publique, 2019; Gouvernement de la Nouvelle-Écosse, la Régie de la santé de la Nouvelle-Écosse et IWK Health Centre, 2015; Agence de la santé publique du Canada, 2018). Les soins tenant compte des traumatismes et de la violence ne cherchent pas à traiter les traumatismes, mais plutôt à reconnaître qu'ils peuvent être présents et à adapter les soins pour soutenir les patients lorsque les réactions possibles aux traumatismes ou aux événements peuvent provoquer une réapparition des symptômes (Association canadienne de santé publique, 2019; Gouvernement de la Nouvelle-Écosse, la Régie de la santé de la Nouvelle-Écosse et IWK Health Centre, 2015; Agence de la santé publique du Canada, 2018). La pratique de soins tenant compte des traumatismes et de la violence intègre également la reconnaissance des questions culturelles, historiques et liées au genre et aux expériences de traumatisme et de violence, ainsi que la sensibilité à celles-ci (Purkey, Patel et Philips, 2018).
Figure 1 - Quatre principes des soins tenant compte des traumatismes et de la violence
Comprendre les traumatismes et la violence et leurs conséquences sur la vie et les comportements des personnes
Créer des environnements sécuritaires sur le plan émotionnel, physique, et culturel
Créer des possibilités de choix, de collaboration et de relation
Offrir une approche fondée sur les points forts et le renforcement des capacités pour aider les patients à faire face aux difficultés et à être résilients
(Association canadienne de santé publique, 2019; Gouvernement de la Nouvelle-Écosse, la Régie de la santé de la Nouvelle-Écosse et IWK Health Centre, 2015; Agence de la santé publique du Canada, 2018)
Résultats des consultations
Accès au traitement de la douleur en temps opportun et axé sur le patient
La première phase de nos travaux consistait à examiner l'état du traitement et de la gestion de la douleur chronique au Canada, observant que de nombreux Canadiens n'ont pas accès à une gamme de services adéquats. Lorsque des services existent, l'absence d'un parcours de soins clair signifie que les patients doivent souvent déterminer eux-mêmes qui ils doivent voir et dans quel ordre. Ils doivent également naviguer entre plusieurs systèmes de remboursement des services, notamment le système public, l'assurance privée et les dépenses personnelles. Tout cela se combine pour que de nombreuses personnes vivant avec de la douleur, en particulier celles qui ont de faibles revenus ou qui n'ont pas d'assurance privée, se retrouvent avec un traitement inadéquat.
Notre examen a permis de constater le peu de données probantes sur l'efficacité d'interventions et de thérapies particulières pour traiter divers types de douleur chronique, ainsi que la qualité des données disponibles. Cela dit, nous avons déterminé les avantages évidents de programmes intégrant des traitements pharmacologiques, psychologiques, physiques/rééducatifs/manuels, procéduraux et d'autogestion dans un contexte de soins axés sur le bien-être, de soins communautaires ou de soins spécialisés et interprofessionnels.
Lors des consultations de la phase II, nous avons examiné ces lacunes et ces difficultés plus en détail, et nous avons cerné les pratiques exemplaires existantes qui pourraient être étendues et mises en commun entre les provinces et les territoires afin d'améliorer le diagnostic, l'évaluation et la gestion de la douleur chronique au Canada. Nous avons également demandé aux participants leur avis sur les stratégies les plus appropriées pour continuer à progresser, notamment sur la manière de répondre aux besoins des populations touchées de manière disproportionnée par la douleur chronique.
Lacunes et difficultés
La pénurie de praticiens de soins primaires interrompt la continuité et réduit la qualité des soins de la douleur
Pour la plupart des Canadiens, le premier point de contact au sein du système de santé pour l'évaluation de la douleur est un médecin de famille ou un autre praticien de soins primaires, dont beaucoup n'ont souvent pas les connaissances, les compétences et le jugement nécessaires pour traiter la douleur chronique. Pour de nombreuses personnes, les soins primaires peuvent être le seul service de santé disponible dans leur communauté. Pour d'autres, la pénurie de soins primaires les oblige à trouver d'autres moyens de gérer leur douleur. Les participants aux consultations ont noté que de nombreuses personnes attendent des années avant d'avoir accès à un médecin de famille, et que celles qui n'en ont pas n'ont que peu ou pas de possibilités d'être dirigées vers des spécialistes de la douleur. Si une personne a pu avoir accès à un spécialiste de la douleur ou à un autre traitement prescrit contre la douleur, l'absence d'un médecin de premier recours réduit les possibilités de revenir aux soins de santé communautaire et de s'assurer de l'optimisation des soins et de l'évolution du patient. Les personnes qui n'ont pas de médecin de premier recours utilisent de manière disproportionnée les cliniques sans rendez-vous pour accéder aux soins. Pour les personnes souffrant de douleur chronique, cela peut signifier d'être vues par plusieurs cliniciens sur une longue période, ce qui oblige les patients à expliquer à plusieurs reprises leur diagnostic et ses répercussions à différents professionnels de la santé. Ces personnes rencontrent d'importants obstacles pour obtenir des soins et manquent de soutien pour mettre en œuvre et suivre un programme de traitement à long terme.
Manque de reconnaissance des répercussions de l'expérience de la douleur
L'un des principaux sujets de discussion tout au long de nos consultations a été la différence de perception des répercussions de la douleur parmi les professionnels de la santé et les personnes vivant avec de la douleur. La première étape du traitement de la douleur consiste à reconnaître que l'expérience de la douleur d'une personne est réelle. Sans cette reconnaissance, nous avons entendu dire que les personnes vivant avec de la douleur peuvent passer des mois ou des années sans diagnostic, ce qui retarde le début des soins. Il arrive souvent que les professionnels de la santé minimisent et comprennent mal la douleur ressentie par les patients, notamment parce qu'elle est invisible. Cela peut ainsi créer des désaccords et des conflits dans la relation de soins et entraver la qualité des soins. Nous avons également entendu qu'il peut être difficile d'accéder à des soins adéquats pour la douleur ou d'établir un plan de soins parce que les préoccupations et les expériences des patients sont parfois ignorées dans le cadre des soins primaires. Les expériences des personnes vivant avec de la douleur ne sont pas toujours reconnues et validées dans les milieux de soins en raison de préjugés inconscients et de croyances stigmatisantes concernant la douleur, d'un manque de compréhension de la douleur par les cliniciens et de lacunes dans la formation liée à la douleur.
« Je me considère chanceux, mais comme beaucoup d'entre vous, j'ai vu beaucoup de médecins spécialistes différents, 8 physiothérapeutes, 1 massothérapeute, 2 chiropraticiens, 2 ostéopathes, des professeurs de yoga, des conseillers et des podo-orthésistes. Dans ce parcours de soins de santé, je partage la frustration que beaucoup d'entre vous ressentent probablement à l'égard des professionnels de la santé qui pensent pouvoir "guérir" ou qui croient que la douleur n'est pas aussi grave que nous le prétendons. L'une des difficultés de mon parcours était de garder l'espoir que ma douleur pouvait s'améliorer malgré les nombreux échecs que j'ai dû endurer. »
Présentation de l'expérience personnelle
Des attentes divergentes entre les patients et les cliniciens
Nous avons appris, au cours de nos activités de mobilisation, que les patients et les cliniciens ont des attentes divergentes par rapport aux résultats des soins de la douleur, au potentiel d'amélioration, à la durée du traitement et au rôle du clinicien et du patient. Des attentes divergentes entre les cliniciens et les patients peuvent nuire à l'évolution des patients et à l'optimisation de leur plan de soins. Les attentes divergentes peuvent résulter d'une mauvaise communication entre les cliniciens et les patients, notamment d'un manque de compréhension de la part des deux parties concernant la maladie et sa gravité, ainsi que les options disponibles en matière de traitement de la douleur. Ces attentes peuvent également découler de l'incapacité de nombreux patients à accéder aux thérapies comprises dans leur plan de traitement en raison de leur indisponibilité ou de leur inaccessibilité - en particulier les thérapies multimodales. En conséquence, les patients peuvent ne pas être en mesure de suivre le traitement recommandé.
Le système de soins de santé n'adopte pas le modèle biopsychosocial qui fait partie intégrante de la gestion des maladies chroniques
La structure du système de santé canadien privilégie les soins de courte durée basés sur des modèles médicaux par rapport aux soins complexes de longue durée basés sur une approche biopsychosociale. Le modèle biopsychosocial de traitement de la douleur exige une approche interprofessionnelle, qui tient compte des facteurs biologiques, psychologiques et socioenvironnementaux interreliés qui peuvent influer sur l'expérience de la douleur. Bien que l'importance de l'application de ces modèles et de la prestation de soins interprofessionnels soit souvent reconnue dans les discussions politiques plus larges, il existe encore d'énormes lacunes dans le progrès des approches biopsychosociales sur le plan clinique et dans les politiques plus larges qui régissent les divers systèmes de santé. Pour illustrer ces points, de nombreux participants ont fait remarquer que la structure tarifaire actuelle des soins primaires incite souvent à traiter des symptômes individuels plutôt qu'à élaborer des plans de traitement complets et multidisciplinaires. Cette situation est particulièrement préoccupante pour la population vieillissante du Canada, qui présente souvent de multiples maladies chroniques et nécessite de nombreux services et des soins coordonnés pour gérer cet éventail de besoins. En faisant référence aux difficultés plus larges liées à la crise des décès par surdose liés à la consommation de drogues, les participants ont également fait remarquer le manque d'accès aux options de soins non pharmacologiques de la douleur comme étant un problème majeur. Ils ont souligné que le traitement par les opioïdes peut parfois être prescrit alors que d'autres traitements de première ligne présentant un potentiel de dépendance moindre auraient pu être envisagés, simplement parce que ces autres possibilités n'étaient pas respectées, reconnues ou accessibles.
« Je peux travailler, mais mes médicaments sur ordonnance rendent mon esprit embrouillé, et cela, combiné à la douleur, rend ma concentration difficile. Je dois prendre en moyenne deux jours de congé de maladie par mois. J'ai beaucoup de chance d'avoir un employeur compréhensif, mais mon ancien employeur n'était pas aussi bon. Je dois constamment me dire que je ne suis pas paresseux, mais que je suis véritablement malade. »
Présentation de l'expérience personnelle
Les longs délais d'attente, l'accès limité aux spécialistes et les disparités géographiques peuvent retarder l'intervention
Les longs délais d'attente pour consulter des spécialistes de la douleur peuvent retarder le diagnostic de la douleur chronique et le début des traitements. De tels retards peuvent entraîner une augmentation des incapacités, des déficiences fonctionnelles, ainsi que le désespoir et les problèmes de santé mentale qui accompagnent souvent la douleur chronique. Les participants aux consultations ont souligné que, bien que les médecins de premier recours dirigent souvent la gestion de la douleur chronique, la plupart d'entre eux n'ont pas les connaissances, les compétences ou le jugement nécessaires pour intervenir efficacement sur la douleur ou pour élaborer des plans multimodaux de gestion de la douleur. En conséquence, les patients sont souvent traités avec des options pharmacologiques, même si celles-ci ne sont pas forcément les plus adaptées. En mentionnant des difficultés plus larges, les participants ont également indiqué une réticence des professionnels de la santé à offrir des traitements particuliers, y compris des opioïdes, en raison de la peur et de la stigmatisation qui les entourent. Ils ont également indiqué que les cliniciens peuvent prescrire des options pharmacologiques qui ne sont pas officiellement approuvées (c'est-à-dire pour une indication autre que celle pour laquelle le médicament a été approuvé), ce qui influe sur la couverture de certains médicaments dans différentes régions et dans le cadre de différentes polices d'assurance.
Les communautés rurales et éloignées du Canada, y compris les réserves autochtones, se heurtent à des obstacles uniques et supplémentaires en matière d'accès. Outre la pénurie de spécialistes dans les différentes régions, ces communautés peuvent ne pas avoir accès aux services de soins de la douleur. Dans les cas où des solutions de rechange aux modèles de demandes de consultations traditionnelles et aux rendez-vous en personne sont proposées aux personnes vivant avec de la douleur au moyen d'options virtuelles, l'accès aux soins peut encore représenter un obstacle. Les participants ont reconnu que les solutions virtuelles peuvent être difficiles pour les habitants des communautés rurales ou isolées qui disposent d'un service Internet limité ou inexistant, et pour les personnes qui n'ont pas les moyens d'acheter un ordinateur, un téléphone intelligent ou d'avoir accès à l'Internet haute vitesse.
Dans l'ensemble, les participants ont également déclaré que la lourde charge de travail de nombreux professionnels de soins primaires et spécialistes se traduit par une capacité limitée de suivi tout au long de la trajectoire de gestion de la douleur de leurs patients, et que peu d'entre eux ont le temps ou les ressources nécessaires pour prendre part à des initiatives de partage des connaissances, des possibilités de mentorat ou des occasions de plaider en faveur d'une amélioration du traitement de la douleur. Le cloisonnement des communications entre les professionnels de soins primaires et les spécialistes peut également nuire à l'évaluation et au traitement de la douleur chronique, et constituer un obstacle à la coordination des soins. Cela comprend une nomenclature et des modes de prescription incohérents, ainsi que l'absence d'objectifs et de pratiques normalisés, ce qui peut entraîner un manque de collaboration et de consensus sur les meilleures lignes directrices en matière de soins.
Les obstacles financiers rendent difficile l'obtention d'options de traitement et de thérapies efficaces
Tout au long des activités de consultation, les gens ont souligné que l'inaccessibilité financière constituait un obstacle important aux services de traitement de la douleur, en particulier pour les personnes vivant dans la pauvreté et ayant de faibles revenus, et pour celles qui n'ont pas de régime de santé privé et dans les régions où l'assurance maladie publique présente des lacunes. Les répondants aux consultations en ligne et les participants aux ateliers régionaux s'accordaient à dire que la suppression de ces obstacles financiers est la mesure qui contribuerait le mieux à améliorer l'accès aux soins de la douleur. De nombreuses thérapies faisant partie intégrante de la gestion efficace de la douleur - y compris les thérapies physiques et manuelles et les services psychologiques - ne sont pas couvertes par l'assurance maladie publique, et la couverture par les régimes privés est limitée. Ces traitements sont souvent considérés comme complémentaires aux traitements pharmacologiques, une opinion qui est renforcée par l'absence de couverture par l'assurance maladie publique, malgré de nombreuses directives indiquant que les interventions physiques, psychologiques et autres interventions non pharmacologiques sont des traitements de première ligne pour la douleur. D'autres traitements essentiels pour traiter certains cas, comme la dentisterie ou l'optométrie liées à la douleur, ne sont généralement pas compris dans les régimes publics d'assurance maladie. Outre les difficultés posées par la couverture publique insuffisante des services, les personnes vivant avec de la douleur qui pourraient obtenir une assurance privée par leur milieu de travail pourraient ne pas pouvoir le faire parce que leur douleur limite leur capacité à conserver un emploi à temps plein. Les participants ont également discuté d'autres frais à prendre en charge liés à la gestion de la douleur, tels que les frais de déplacement pour accéder aux soins et la perte de revenus occasionnée par les rendez-vous médicaux et autres traitements, ainsi que les coûts des traitements multimodaux et du soutien social.
« Que se passera-t-il lorsque je perdrai ma couverture d'assurance parce que je serai trop vieux pour être couvert par le régime de mes parents? Je pourrais obtenir un emploi offrant une couverture d'assurance, mais je ne pourrai pas garder un emploi avec plus d'un demi-mois de jours de "maladie". C'est une boucle sans fin. »
Répondant au questionnaire
Pratiques exemplaires et prometteuses
Tout au long de nos activités de mobilisation, nous avons décelé un certain nombre d'approches novatrices et fructueuses pour améliorer l'accès aux soins de la douleur dans tout le pays, approches qui pourraient servir de modèles durables pour l'avenir. Les pratiques les plus souvent et les plus systématiquement relevées dans les différentes activités de mobilisation sont les suivantes :
- Des modèles de soins axés sur le patient, y compris des cadres de soins échelonnés, qui adaptent les services en fonction des besoins des personnes vivant avec de la douleur;
- Les soins communautaires, les réseaux stratégiques et les communautés de pratique, qui renforcent les capacités dans le cadre des soins primaires;
- Des modèles novateurs axés sur l'accès rapide aux soins de la douleur et l'intervention précoce;
- Des équipes interprofessionnelles intégrant différentes approches cliniques et spécialités;
- Les cliniques qui soutiennent les transitions entre les différents niveaux et emplacements de soins;
- Des voies d'aiguillage communes, centralisées et claires intégrant les services et améliorant la recherche de soins.
Les pratiques individuelles exposées ici ne sont pas exhaustives, mais plutôt des exemples représentatifs et illustratifs des principes entendus durant les consultations.
Les modèles innovants de soins axés sur le patient sont optimaux lorsqu'il s'agit de faire correspondre le type et l'intensité des soins aux besoins et aux objectifs individuels
Les participants aux consultations ont vu une grande valeur dans les approches de soins et les modèles qui placent le patient au centre de l'évaluation et de la prise de décisions cliniques. Une approche pour la prestation de soins de santé qui obtient un large soutien est le modèle de soins échelonnés. Dans l'approche de soins échelonnés, la première partie de la trajectoire de soins d'un patient consisterait à mettre en œuvre les interventions les plus pertinentes et les plus efficaces, tout en utilisant le moins de ressources possible. Les patients recevraient alors des soins supplémentaires et potentiellement plus intensifs en fonction de leurs propres besoins et de leur réponse aux interventions antérieures. Un exemple d'application réussie de cette approche est la clinique de la douleur de l'Hôpital d'Ottawa, qui a considérablement réduit sa liste d'attente après avoir mis en œuvre un tel modèle (voir figure 2). Certaines pratiques utilisant le modèle de soins échelonnés font appel à des algorithmes de triage et à des critères de demandes de consultations auprès de spécialistes de la douleur afin de s'assurer que les patients qui ont le plus besoin d'un rendez-vous urgent soient vus en premier. Les algorithmes en ligne avertissent également les professionnels de la santé lorsqu'ils doivent contacter les patients pour un suivi en fonction des symptômes qu'ils ont eux-mêmes déclarés. L'utilisation d'algorithmes et de modèles échelonnés ou triés a permis aux professionnels de la santé, notamment les infirmières, les physiothérapeutes et les psychologues, d'avoir plus de latitude dans la gestion des patients, étant donné que les médecins n'ajustent les plans de soins qu'en cas de besoin. Les participants ont immanquablement constaté des améliorations significatives des résultats en matière de douleur dans le cadre de ces modèles.
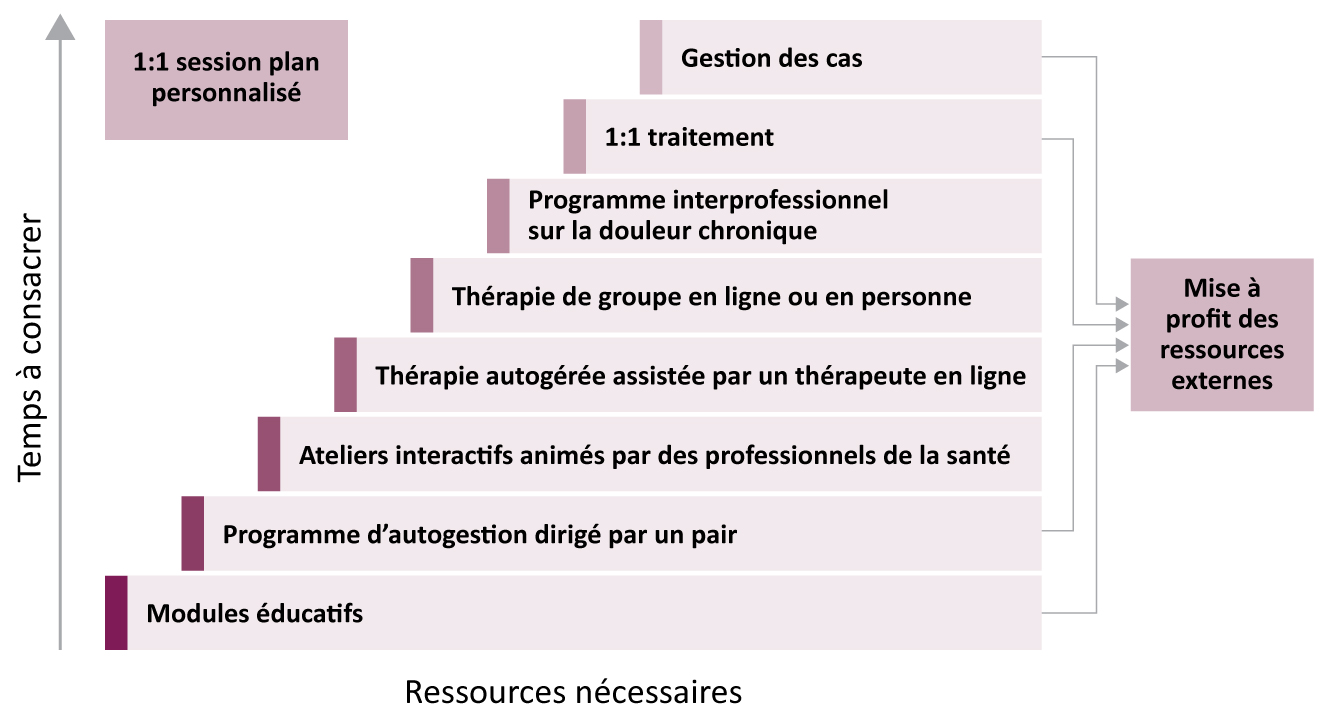
Figure 2 - Cadre de soins à huit niveaux de la clinique de la douleur de l'Hôpital d'Ottawa pour la gestion interprofessionnelle de la douleur chronique (Bell et coll., 2020) : Équivalent textuel
Un modèle d'options de soins contre la douleur à plusieurs niveaux comprenant des interventions ascendantes pour lesquelles les ressources et le temps nécessaires augmentent à chaque niveau. Les interventions s'empilent dans l'ordre :
- Modules éducatifs
- Programme d'autogestion dirigé par un pair
- Ateliers interactifs animés par des professionnels de la santé
- Thérapie autogérée assistée par un thérapeute en ligne
- Thérapie de groupe en ligne ou en personne
- Programme interprofessionnel sur la douleur chronique
- 1:1 traitement
- Gestion des cas
Une séance individuelle permet d'élaborer un plan personnel décrivant les thérapies qui seront fournies et les ressources externes d'autres cliniques sont mises à profit et intégrées selon les besoins.
Une autre approche réussie, mentionnée par de nombreux participants, est le modèle en étoile, qui met en relation les professionnels de soins primaires avec des spécialistes et d'autres services pour recevoir des conseils sur des cas impliquant des douleurs complexes. Dans ces modèles, le plus haut niveau d'expertise et de capacité à fournir une gamme de services se trouve dans des « centres » spécialisés, souvent situés dans des cliniques de la douleur ou des milieux de soins de troisième ligne, qui disposent d'une plus grande infrastructure et d'un meilleur accès aux ressources. Ces centres sont également reliés à des établissements communautaires plus petits représentant les « rayons », qui assurent la prestation de soins aux personnes de toute une région. À mesure que l'expertise se développe dans les établissements communautaires, ceux-ci peuvent commencer à servir de centres pour les collectivités avoisinantes. Ces plateformes utilisent généralement la technologie en ligne pour mettre en relation des professionnels de la santé qui, autrement, n'auraient pas pu établir de lien.
« Il a été très utile d'avoir des praticiens de la santé qui comprennent comment je me sens physiquement et émotionnellement. Il est également utile de parler avec d'autres personnes qui ont vécu quelque chose de similaire. Parler avec un thérapeute a également été très utile. »
Répondant au questionnaire
Les réseaux de soins communautaires renforcent les options et les capacités de soins primaires et relient les expertises
Dans toutes les activités de consultation, les participants ont accordé une valeur considérable aux réseaux de soins communautaires, qui réunissent les médecins locaux et d'autres professionnels de la santé pour offrir des soins intégrés aux communautés qu'ils servent. Ces programmes, projets et services aident à renforcer la capacité en soins primaires en facilitant l'échange d'information et de pratiques exemplaires avec des spécialistes de la douleur au moyen de plateformes électroniques, de visites virtuelles et de services de consultation téléphoniques. Parmi les exemples de réseaux à succès mentionnés par les participants, on peut citer :
- Collaboration for Change (seulement disponible en anglais), en Alberta, qui fait appel à des cliniques spécialisées de la province pour aider à renforcer la capacité de traitement de la douleur dans plus de 40 réseaux de soins primaires de la province.
- Le service de cybersanté de la Saskatchewan que les cliniciens peuvent utiliser pour offrir des visites virtuelles à domicile afin de régler les problèmes de gestion de la douleur et un service provincial de consultation téléphonique (Leveraging Immediate Non-urgent Knowledge (seulement disponible en anglais)), qui offrent aux fournisseurs de soins primaires et à leurs patients un accès rapide à des spécialistes pour discuter de problèmes de santé moins graves.
- Pain Collaborative Care Network (seulement disponible en anglais) en Nouvelle-Écosse, qui est un partenariat entre les médecins de famille et les spécialistes de la douleur chronique et des troubles liés à la consommation de substances visant à améliorer la communication entre les spécialistes et les médecins de famille afin d'assurer la prestation de soins optimaux aux patients en attente d'évaluation dans l'unité de gestion de la douleur.
- Project ECHO - Extension for Community Healthcare Outcomes (seulement disponible en anglais) et BASE eConsult (seulement disponible en anglais), en Ontario, qui appuient la capacité des fournisseurs de soins primaires de répondre aux besoins des patients en contexte communautaire en leur offrant l'accès à des spécialistes de la douleur et d'autres services pour recevoir des conseils sur les cas de douleur complexes.
Les modèles axés sur l'accès rapide et l'intervention précoce permettent de réduire les temps d'attente et d'améliorer les soins
Les participants ont signalé le succès des cliniques virtuelles et des consultations en télémédecine, dont beaucoup ont réduit le temps d'attente pour les personnes qui ont besoin de soins d'un spécialiste de la douleur. De tels modèles peuvent permettre aux spécialistes de voir plus de patients et aider à réduire les obstacles liés au transport et à la prise de rendez-vous qui peuvent empêcher les personnes vivant avec de la douleur de demander des soins. Les cliniques d'accès rapide, comme celles qui s'intéressent à l'arthrose de la hanche et du genou et aux douleurs lombaires, ont été citées comme des exemples de réussite, en partie parce qu'elles offrent aux patients une gamme d'options d'éducation, de traitements alternatifs et non chirurgicaux, et de plans d'autogestion au début de la trajectoire de soins, lorsque la douleur est plus facile à gérer (p. ex., Programme ISAEC (seulement disponible en anglais) (Inter-professional Spine Assessment and Education Clinics) de l'Ontario).
Les cliniques communautaires financées par l'État qui se consacrent aux services de soins de la douleur sont perçues comme un moyen de réduire le fardeau imposé aux patients qui, autrement, devraient s'absenter du travail pour se rendre à des rendez-vous avec des spécialistes. Les cliniques mobiles et ouvertes en soirée, qui permettent aux médecins et aux infirmières d'atteindre les patients le soir et à l'extérieur des centres urbains, sont un exemple de programme mentionné par les participants. Certains des services mobiles externes de santé visant les personnes sans domicile fixe offrent également du soutien pour les soins primaires et les troubles liés à la consommation de substances en collaboration avec des spécialistes de la douleur. Les participants ont également mentionné des programmes qui réunissent des conseillers professionnels et des patients, lesquels programmes sont adaptés à l'horaire et aux besoins de ces derniers, éliminant ainsi le besoin de se déplacer, de s'absenter du travail ou de l'école, et d'interrompre les routines normales (p. ex., le Institut des Familles Solides à l'IWK Health Centre à Halifax, en Nouvelle-Écosse). D'autres modèles mis en évidence par les participants rassemblent des professeurs d'université, des étudiants et des mentors professionnels de diverses disciplines afin d'offrir des services de santé gratuits aux membres de la collectivité (p. ex., la Winnipeg Interprofessional Student-Run Health Clinic (seulement disponible en anglais)).
L'état des patients s'améliore lorsque plusieurs soignants et des spécialistes de différentes professions s'y attardent
Les participants à la consultation ont vu de nombreux avantages à ce que des équipes interprofessionnelles travaillent à la prévention, à l'évaluation et à la gestion de la douleur chronique. Ces équipes font appel à un éventail de professionnels de la santé qui pourraient offrir une aide en ce qui concerne les différents aspects du traitement de la douleur, y compris ses composantes pharmacologiques, physiques et psychologiques. Ils fournissent des soins holistiques centrés sur le patient et accroissent le transfert des connaissances entre les cliniciens et les personnes vivant avec de la douleur. Les participants ont aussi signalé le rôle que divers praticiens peuvent jouer dans l'éducation des patients sur la façon de s'autogérer et de jouer un rôle actif dans leurs soins et ceux des membres de leur famille à la maison. Les soignants et les professionnels en dehors du domaine de la santé peuvent également jouer un rôle dans le soutien des personnes qui vivent avec de la douleur grâce à des services sociaux et d'emploi, à l'éducation, aux besoins culturels et spirituels, et grâce à des réseaux de soutien familiaux et communautaires. Cela peut aider à répondre aux besoins complexes des individus de manière plus holistique.
« Les équipes composées de travailleurs de la santé de différents domaines d'expertise sont mieux en mesure de répondre aux besoins uniques de chaque patient et de fournir des thérapies complémentaires et coordonnées pour obtenir les meilleurs résultats. »
Répondant au questionnaire
Il existe différents modèles d'équipes interprofessionnelles de traitement de la douleur, tous centrés sur une approche multimodale des soins, qui intègre le modèle biopsychosocial de la douleur. De telles équipes sont mieux en mesure de répondre aux besoins des patients en raison du partage des dossiers médicaux et de la facilité de communication entre les différents praticiens. Les cliniques ont souvent de multiples spécialités, des gestionnaires de cas et différents modèles de remboursement, ce qui reflète les besoins complexes en matière de soins des personnes qui vivent avec de la douleur. Il est moins évident de savoir quels types d'équipes et de professions travaillent le mieux ensemble pour différents types de douleur, de contextes et de populations de patients. Il faudrait consacrer plus d'efforts pour établir des liens entre ces équipes partout au Canada et pour les surveiller, afin de mieux comprendre quels types de modèles fonctionnent le mieux pour qui, quand et dans quelles circonstances.
Les cliniques mettent en place des services de traitement de la douleur qui améliorent les transitions entre les soins à domicile, les soins communautaires et les soins en établissement
Il peut y avoir des lacunes dans le traitement de la douleur lorsque les patients quittent les établissements de soins, comme les hôpitaux et autres établissements, pour retourner à la maison et en milieu communautaire. Les cliniques transitionnelles de traitement de la douleur peuvent servir de pont entre les soins à court terme de la douleur à l'hôpital et les soins à domicile en fournissant des soins interprofessionnels et des plans de soins personnalisés de la douleur aux patients avant et après l'opération, en particulier pour les opérations lourdes qui peuvent entraîner une douleur importante. Elles aident également les patients souffrant de douleurs chroniques préexistantes, notamment ceux qui ont déjà besoin d'opioïdes pour les traiter. De tels services peuvent également être fournis au moyen de suivis et de rendez-vous en télémédecine, ce qui réduit les obstacles posés par les déplacements et les horaires de travail des patients. Ils peuvent aider à réduire l'incidence de la douleur chronique post-chirurgicale, à améliorer l'état fonctionnel des patients et la qualité de leur rétablissement après la chirurgie, et à réduire la dépendance des patients aux opioïdes au moyen d'analgésiques multimodaux et de stratégies multidisciplinaires de gestion de la douleur. Certains services utilisent des outils de dépistage pour déterminer les patients qui présentent un risque plus élevé de développer une douleur chronique à la suite d'une intervention chirurgicale et offrent une gamme de services multidisciplinaires pour réduire le risque (p. ex., le Transitional Pain Service du Toronto General Hospital ainsi que des modèles de services semblables en Alberta, en Colombie-Britannique et au Québec). Les participants ont aussi souligné l'importance des soins prolongés de gestion de la douleur pour les enfants, les adolescents et leur famille qui ont récemment reçu leur congé de l'hôpital ou qui viennent de subir des procédures douloureuses, comme la chirurgie, en citant l'exemple du Transitional Pain Service au SickKids (seulement disponible en anglais) à Toronto, qui facilite la transition de l'après-opération aux soins communautaires.
Des voies d'aiguillage centralisées et claires accroissent la sensibilisation et l'accès aux ressources
Les participants ont parlé de la valeur de la création de voies d'évaluation et de demandes de consultation claires pour les personnes qui vivent avec de la douleur chronique et leurs partenaires de soins. La centralisation et la coordination des demandes de consultation par une source unique permettent de regrouper toute l'information en un seul endroit. Ces parcours sont plus faciles à suivre parce qu'ils offrent un guichet unique pour l'évaluation, qui peut engager plusieurs professionnels, accroître la sensibilisation des patients et des cliniciens aux ressources disponibles et aider les patients à accéder à ces ressources. Le Toronto Academic Pain Medicine Institute (TAPMI) (seulement disponible en anglais) a été cité comme exemple d'endroit où toutes les demandes de consultation d'adultes souffrant de douleur sont d'abord envoyées et qui coordonne ensuite ces demandes et le triage avec les professionnels appropriés partout en Ontario. Les participants ont déterminé la valeur de la prestation de programmes de demandes de consultation centralisés, tant en personne qu'en ligne, afin de maximiser leur utilité et leur disponibilité.
Éléments d'une meilleure approche de l'accès à la prise en charge de la douleur
Permettre au système de santé de fournir des soins centrés sur le patient, qui tiennent compte de la nature multidimensionnelle de la douleur
On s'entend généralement pour dire qu'il est essentiel de comprendre les besoins uniques des personnes qui vivent avec de la douleur pour améliorer l'accès aux services de traitement de celle-ci. En tenant compte des caractéristiques personnelles et uniques des patients - leurs antécédents et origines variés, leurs besoins médicaux, leur exposition à des situations difficiles et à des traumatismes de même que et leurs mécanismes d'adaptation individuels et leur degré respectif de résilience - les professionnels de la santé peuvent mieux soutenir les personnes qui vivent avec de la douleur grâce à une approche biopsychosociale.
Les participants ont réclamé avec insistance l'inclusion des personnes qui vivent avec de la douleur chronique dans l'élaboration de politiques, de processus et de normes, afin d'aider à diffuser les pratiques exemplaires partout au Canada. Cela peut se faire en incluant les personnes qui vivent avec de la douleur dans la recherche et la conception d'études, dans des initiatives visant à renforcer la capacité des soins primaires, et en favorisant les liens et le réseautage entre les patients pour encourager le soutien par les pairs, la collaboration et la planification des prochaines étapes des trajectoires de soins des patients. Nous avons aussi entendu des appels en faveur de mesures plus novatrices et inclusives pour veiller à ce que les soins soient adaptés à la culture et accessibles, y compris la mise à disposition de la médecine traditionnelle autochtone dans le système de santé, la couverture des soins et des dépenses connexes, et l'amélioration de l'accès à une programmation communautaire axée sur les besoins uniques des différents groupes culturels et socioéconomiques.
Les personnes qui vivent avec de la douleur nous ont dit qu'elles reconnaissaient leur rôle dans la gestion de leur douleur, mais qu'elles ne savaient pas toujours où trouver les outils et les ressources pour appuyer leur trajectoire de soins. Dans l'ensemble, les participants ont appuyé des mesures supplémentaires visant à sensibiliser davantage les patients et les cliniciens aux ressources d'autogestion disponibles et à améliorer l'accès à ces ressources, y compris des travailleurs de soutien spécialisés pour aider les patients à s'y retrouver dans le système de santé.
Les participants ont souligné à quel point il est important d'écouter d'autres personnes qui ont vécu ou qui vivent actuellement des difficultés semblables et d'être appuyés par celles-ci. Les groupes de soutien communautaires et dirigés par les pairs pour les personnes qui vivent avec de la douleur chronique étaient considérés comme un moyen d'accroître la sensibilisation et l'accès. Pain BC (seulement disponible en anglais) et l'Association québécoise de la douleur chronique (AQDC) ont été cités comme exemples d'organismes provinciaux offrant des groupes de soutien, des possibilités de réseautage pour les patients et des ressources pour les personnes ayant vécu ou vivant avec de la douleur. De nombreux participants ont insisté sur le fait que les ressources d'autogestion devraient être offertes gratuitement et dans plusieurs langues.
« Le fait de devenir coach en gestion de la douleur et conseiller principal en soutien par les pairs me remplit d'espoir et de courage. J'espère que mon expérience, et que mes connaissances et mes expériences précieuses dans la gestion de ma propre douleur et de ma santé mentale seront utiles. »
Répondant au questionnaire
Améliorer la coordination et la mise en œuvre de modèles novateurs à l'appui de la prestation de soins multidisciplinaires à plusieurs niveaux
Nous avons entendu dire qu'une meilleure coordination, de meilleurs liens et un meilleur transfert de l'information entre les divers endroits où les gens reçoivent des soins contre la douleur améliorent l'accès aux soins et les résultats obtenus. La collecte, l'évaluation et la communication de données sur les pratiques exemplaires aident à créer des guides de pratique clinique et des services de soins normalisés. Les participants ont aussi réclamé des soins multimodaux élargis et précoces de la douleur, offerts par une gamme de professions et d'expertise dans les cliniques communautaires et les équipes de soins primaires. Cela devrait être organisé à l'aide d'un modèle de soins échelonnés ou à niveaux, avec des voies de demandes de consultation claires, en particulier pour les cas comportant des besoins multiples ou complexes, et devrait comprendre des guides (comme une personne ou un algorithme) et des centres d'accueil et de triage centralisés. Il faudrait consacrer plus d'efforts pour établir des liens entre ces équipes partout au Canada et les surveiller, afin de mieux comprendre quels types de modèles fonctionnent le mieux pour qui, quand et dans quelles circonstances.
Plusieurs participants ont signalé la nécessité de renforcer la capacité des fournisseurs de soins primaires à prévenir et à gérer la douleur, car ils sont en première ligne de la prestation de soins pour la plupart des patients alors qu'à long terme, la plupart des gens sont aiguillés vers leur fournisseur de soins primaires pour le reste de leur traitement après une évaluation et des soins par un spécialiste de la douleur. Les fournisseurs de soins primaires devraient recevoir une formation et une éducation améliorées pour déceler la douleur avant qu'elle ne devienne chronique et pouvoir aiguiller les patients vers des interventions comme la thérapie physique ou manuelle et le counseling pendant qu'ils attendent de voir des spécialistes de la douleur. De plus, on pourrait utiliser des questionnaires et des algorithmes pour élaborer de nouveaux protocoles aidant à déterminer les facteurs de risque de douleur dans les milieux de soins primaires. La gestion et les soins appropriés de la douleur doivent être fournis le plus tôt possible, avec des mesures visant la douleur aiguë avant qu'elle ne devienne chronique et avant l'apparition d'autres comorbidités possibles associées à la douleur, comme la dépression et la consommation potentiellement problématique de substances.
Supprimer les obstacles financiers aux soins grâce à des structures de financement améliorées et innovantes
Les efforts futurs visant à améliorer l'accès aux services de traitement de la douleur devraient viser à renforcer simultanément la capacité des ressources humaines à prévenir, diagnostiquer et traiter la douleur chronique, tout en renforçant la capacité du système à gérer les cas complexes mettant en cause à la fois des douleurs, des troubles de santé mentale et des troubles liés à la consommation de substances. Plusieurs participants ont demandé un financement accru pour les services actuellement non assurés à l'intention des personnes qui vivent avec de la douleur, comme la physiothérapie, la massothérapie, les soins dentaires et le counseling. Dans certains cas, les services de traitement de la douleur peuvent être partiellement ou entièrement assurés pour les Canadiens dans certaines juridictions et dans certaines conditions dans le cadre des régimes publics, mais des normes améliorées pour les services assurés par le secteur public sont nécessaires pour réduire les disparités.
Au cours de nos consultations, nous avons formulé de nombreuses recommandations visant à modifier les modèles actuels de rémunération des cliniciens au Canada afin de reconnaître la douleur chronique comme une maladie distincte et d'éliminer la désincitation à voir des patients ayant des besoins complexes qui nécessitent souvent des rendez-vous plus longs. Les participants ont signalé qu'il existe des codes d'honoraires de soins complexes pour de nombreuses autres maladies chroniques et que cela pourrait servir de base à la création de nouveaux modèles. Le changement pourrait inclure des codes de facturation propres à la douleur et la mise en œuvre de modèles de rémunération pour les cliniciens qui tiennent compte des soins interprofessionnels.
« L'argent est un obstacle énorme. Presque tous les traitements de la douleur autres que les médicaments prescrits par un médecin coûtent cher et ne sont pas abordables pour la plupart. Dépenser 100 $ pour un massage d'une heure, ce n'est pas abordable. »
Répondant au questionnaire
Assurer la coordination et le leadership pancanadiens au moyen d'une stratégie nationale sur la douleur ou d'autres mécanismes de soutien
Reconnaissant que la douleur chronique touche de nombreux contextes de service et de nombreuses professions et qu'elle a des répercussions sur notre économie et notre société au-delà du système de santé, les participants ont insisté sur la nécessité de reconnaître la douleur comme une condition chronique légitime et une priorité en matière de santé publique et ont demandé un leadership renforcé aux niveaux descendant (p. ex., reconnaissance du gouvernement et des autorités de la santé et investissement dédié) et ascendant (p. ex., champions parmi les professionnels de la santé, mobilisation et leadership de personnes ayant une expérience vécue). Ils ont reconnu les efforts déployés par plusieurs provinces pour élaborer des stratégies provinciales sur la douleur et recherchent un leadership national pour offrir une approche nationale unifiée de la douleur et pour corriger les incohérences géographiques dans les soins. Ils ont également demandé la mise en place de mécanismes plus importants de rapport et de reddition de compte, tels qu'un bulletin national d'évaluation des mesures prises par les secteurs de compétence et un mécanisme d'agrément fondé sur les normes établies par l'Organisation des normes en santé - Agrément Canada et d'autres organismes semblables.
Les participants ont fait remarquer que le groupe de travail a aidé à créer des liens entre les provinces et les territoires, mais ils aimeraient voir un mécanisme officiel pour diriger cette coordination de façon plus substantielle et durable. Le financement axé sur la question de la douleur est considéré comme essentiel pour permettre la mise en œuvre de toute stratégie proposée.
« Une stratégie provinciale devrait faire en sorte que les professionnels de la santé s'entendent sur la notion de douleur et disposent des outils et du soutien nécessaires pour la traiter correctement et ce, que vous soyez un nourrisson, une personne atteinte de fibromyalgie ayant subi une chirurgie ou une personne de 50 ans atteinte d'un cancer en phase terminale, les professionnels de la santé s'entendent sur la notion de douleur et disposent des outils et du soutien nécessaires pour la traiter correctement. »
Répondant au questionnaire
Examen rapide : prévenir le passage de la douleur aiguë à une douleur chronique
La douleur aiguë découle habituellement d'une cause déterminable (p. ex., blessure, opération) et survient pendant une courte période. Elle sert de facteur de protection et répond généralement bien aux analgésiques, aux anti-inflammatoires et autres modalités. Lorsque la douleur aiguë persiste au-delà de trois mois, elle s'est transformée en douleur chronique. Le Réseau sur l'innocuité et l'efficacité des médicaments (RIEM) a procédé à un examen rapide de la documentation sommaire et des guides de pratique clinique pour déterminer les pratiques exemplaires permettant de réduire le risque de transformation de la douleur aiguë en douleur chronique après une blessure ou une intervention chirurgicale de même que les facteurs qui augmentent ou réduisent le risque de transformation en douleur chronique.
Les recommandations et les interventions potentiellement généralisables visant à réduire le risque de transformation de la douleur aiguë en douleur chronique englobent diverses options de traitement. Les interventions physiques/actives (p. ex., exercice, thérapie manuelle) et les soins multimodaux (p. ex., thérapie manuelle, exercices et éducation) ont été recommandés pour les douleurs aiguës au cou chez les patients souffrant de coup de fouet cervical. La fourniture de matériel éducatif, de soutien psychologique et d'intervention psychologique péri-opératoire active (p. ex., thérapie cognitivo-comportementale ou thérapie de relaxation) a été recommandée pour les patients victimes d'une commotion cérébrale et les adultes en général. Les recommandations de traitement pharmacologique incluaient une analgésie multimodale, y compris des options comme la kétamine ou la lidocaïne par voie intraveineuse et l'anesthésie locale ou régionale selon l'état ou l'intervention. Il a été recommandé que les patients qui prennent déjà des opioïdes et qui subissent une intervention chirurgicale soient aiguillés vers un spécialiste de la douleur péri-opératoire afin d'adapter un plan de gestion des opioïdes et de la douleur à la fois pour le séjour à l'hôpital et pour la transition à la maison. Les recommandations comprennent aussi des méthodes plus générales de prestation des soins, comme le dépistage des facteurs de risque de la transformation de la douleur aiguë en douleur chronique et la surveillance de symptômes précis dans certaines conditions (p. ex., en cas de commotion cérébrale), aiguillage vers des équipes interdisciplinaires ou des services spécialisés pour certaines maladies si le rétablissement est lent ou si des symptômes supplémentaires (p. ex., dépression) se manifestent. Les données probantes disponibles indiquent qu'il faudrait adopter des approches multidisciplinaires pour réduire le risque de transformation en douleur chronique, mais les approches supplémentaires qui peuvent être généralisées dans différentes conditions sont limitées. Par conséquent, un modèle de soins centré sur le patient avec un traitement personnalisé et adapté à son état (p. ex., type de chirurgie ou de traumatisme) est nécessaire, et la recherche devra déterminer des stratégies de traitements efficaces selon les états particuliers du patient et les facteurs de risque particuliers.
La première étape de la prévention consiste à comprendre les risques qu'une douleur aiguë se transforme en douleur chronique. On a constaté dans plusieurs études que le catastrophisme face à la douleur et le catastrophisme des parents d'adolescents étaient associés au développement d'une douleur chronique, à une faible récupération ou à une non-récupération, surtout après une intervention chirurgicale (Burns et coll., 2015; Khatib et coll., 2015; Samoborec et coll., 2018; Theunissen et coll., 2012). Plusieurs autres facteurs psychologiques ont également été déterminés, notamment les faibles attentes vis-à-vis le rétablissement, le trouble de stress post-traumatique, les symptômes de dépression ou d'anxiété, les attentes et les croyances causales, la réaction au stress aigu, les émotions liées à la douleur, l'efficacité à composer avec à la douleur, l'humeur et l'état de santé mentale (Khatib et coll., 2015; Pinheiro et coll., 2016; Rabbits et coll., 2017; Samoborec et coll., 2018). Plusieurs revues de la littérature ont révélé des liens solides entre d'une part la gravité et la durée des expériences de douleur antérieures, la douleur aiguë après une blessure ou la douleur périopératoire et d'autre part le développement de douleur chronique ou un mauvais rétablissement à la suite d'une blessure (Rabbits et coll., 2017; Samoborec et coll., 2018; Verwoerd et coll., 2019; Wang et coll., 2016). Un contrôle adéquat de la douleur aiguë par des interventions pharmacologiques, physiques, psychologiques ou multimodales est impératif pour réduire le risque de transformation en douleur chronique.
Les effets des facteurs de risque psychologiques et de la douleur aiguë peuvent être modifiés au moyen d'interventions. Par exemple, on peut envisager une thérapie d'acceptation et d'engagement ou des interventions fondées sur la pleine conscience afin d'améliorer l'évolution en réduisant le catastrophisme face à la douleur (Trompetter et coll., 2015; Dorado et coll., 2018). Cependant, de nombreux facteurs de risque biologiques et sociaux sont moins propices à l'intervention, y compris le sexe féminin, l'âge (plus jeune ou plus âgé, selon la condition), l'indice de masse corporel, les facteurs liés à l'emploi et à l'incapacité, l'absence pour cause de maladie, les comportements qui favorisent la santé, et le faible niveau de scolarité (Ding et coll., 2018; Samoborec et coll., 2018; Verwoerd et coll., 2019; Wang et coll., 2016). La sensibilisation aux facteurs biologiques et sociaux qui influent sur la transformation de la douleur peut faciliter la détermination des patients qui peuvent bénéficier d'un suivi plus fréquent et d'une intervention précoce.
L'intégration d'une approche biopsychosociale à la gestion de la douleur, qui tient compte de l'interaction complexe des facteurs de risque qui peuvent influer sur la transformation en douleur chronique, pourrait aider à réduire le risque de douleur chronique. Toutefois, il existe des lacunes considérables dans les données probantes disponibles, et celles-ci abordent souvent la prévention de la douleur de façons différentes, pas toujours comparables. Les recherches futures devraient porter sur la détermination des interventions qui fonctionnent le mieux pour qui, dans quelles conditions et pour quel type de douleur ou de maladie afin d'établir une approche plus adaptée au patient.
Sensibilisation, éducation et formation spécialisée sur la douleur
Dans notre premier rapport, nous avons souligné le besoin de formation préalable à l'autorisation d'exercer, de perfectionnement professionnel continu et d'une meilleure intégration d'un apprentissage suffisant sur la douleur dans les programmes d'études afin de fournir aux professionnels de la santé les connaissances et les compétences dont ils ont besoin pour prévenir, évaluer et traiter la douleur. Nous avons noté que l'utilisation de ressources d'apprentissage et de résultats communs entre les disciplines réduirait les disparités et améliorerait l'assurance de la qualité des programmes de formation. Nous avons demandé des expériences d'apprentissage collaboratif supplémentaires en reconnaissance du fait que la gestion efficace de la douleur est souvent complexe et exige un éventail de modalités et d'approches de traitement qui dépassent l'expertise de n'importe quelle profession.
Nous avons également insisté sur l'importance d'accroître la sensibilisation du public afin d'aider les Canadiens à mieux prévenir et gérer la douleur et de changer les attitudes qui contribuent à la stigmatisation et à la discrimination dont sont victimes les personnes qui vivent avec de la douleur chronique. Nous avons recommandé que les activités soient coordonnées, qu'elles tiennent compte des traumatismes et de la violence, ainsi que de différents besoins sociaux et culturels. De plus, elles devraient cibler des populations et des milieux multiples et tirer parti des leçons issues des efforts existants. Nos consultations confirment et renforcent ces constatations, avec un consensus général selon lequel les personnes qui vivent avec de la douleur, les professionnels de la santé et l'ensemble de la collectivité doivent être mieux outillés, informés et soutenus pour comprendre, prévenir et gérer la douleur.
Lacunes et difficultés
Les Canadiens ne comprennent pas bien la douleur et ne sont pas conscients de ses répercussions de même que des options de prévention et de prise en charge
Nos consultations ont confirmé que le niveau de sensibilisation du public canadien à la douleur et sa compréhension de celle-ci sont insuffisants pour répondre aux besoins des personnes qui vivent avec de la douleur et de leur famille et pour s'attaquer aux préjugés auxquels elles font souvent face. De nombreuses personnes qui vivent avec de la douleur sont stigmatisées - en particulier celles qui ont des problèmes de douleur qui ne produisent pas de symptômes externes observables par les autres (la douleur elle-même étant invisible), celles qui ne peuvent pas travailler en raison de leur douleur et celles qui ont besoin d'opioïdes pour gérer leur douleur. Cette discrimination est due en partie à un manque général de sensibilisation et de compréhension de la douleur chronique en tant que maladie légitime, par opposition à la douleur aiguë qui est un symptôme. Cela peut entraîner des sentiments de désespoir et d'impuissance, réduire la sociabilité et dissuader les gens de chercher à se faire traiter. Beaucoup de gens qui demandent un traitement nous ont dit qu'ils ne se sentent pas appuyés par leur médecin et qu'ils se sentent plutôt souvent rejetés, ignorés et découragés. Le manque de sensibilisation du public canadien à la douleur nuit également aux efforts visant à réduire certaines des causes sous-jacentes de la douleur chronique, comme certains comportements liés au mode de vie.
« J'ai l'impression que personne ne me croit quand je parle de la douleur que je ressens tous les jours. Je n'ai pas l'impression que mon médecin et mes spécialistes s'en soucient vraiment. Ils me font passer d'un rendez-vous à l'autre. Je suis très frustré que les médecins ne prennent pas le temps d'écouter mes préoccupations et ma douleur. J'ai l'impression qu'ils ne me croient pas et qu'ils ne veulent pas passer de temps avec moi. »
Répondant au questionnaire
Il y a peu d'enseignement sur les différentes facettes de la douleur et les approches axées sur les patients
Les participants nous ont dit que les professionnels de la santé doivent être mieux informés en ce qui a trait aux mécanismes, aux manifestations et au traitement de la douleur, y compris les aspects non médicaux de la gestion de la douleur. La douleur chronique doit être comprise dans un cadre biopsychosocial comme une maladie chronique complexe.
La sensibilisation à la douleur qui existe consiste souvent à acquérir les compétences techniques nécessaires pour diagnostiquer et traiter les problèmes liés à la douleur. Bien qu'il soit important de s'assurer que les cliniciens possèdent de telles compétences, les participants ont insisté sur l'importance de compléter cette formation par l'enseignement des modèles de soins centrés sur le patient. Par exemple, les participants ont souligné la valeur de l'acquisition de connaissances sur les pratiques de soins de soutien, ce qui comprend les soins adaptés à la violence et aux traumatismes, les approches antiracistes et les pratiques culturellement appropriées. On nous a aussi mentionné que la façon dont l'enseignement sur la douleur est présenté au Canada ne met souvent pas l'accent sur la valeur et la contribution unique des cliniciens pour aider les gens à relever des défis complexes et n'incite pas les étudiants à embrasser une carrière dans ce domaine, ce qui contribue au manque de professionnels dans ce secteur.
« Je crois que le plus grand obstacle et défi est la stigmatisation associée aux personnes qui vivent avec de la douleur chronique. Beaucoup de gens dans la collectivité ne savent pas bien en quoi consiste la douleur chronique et comment elle touche ceux qui en sont atteints. Un autre défi lié à la gestion de la douleur, non seulement dans notre communauté, mais dans toutes les communautés, c'est qu'on s'y fait une fausse idée des opioïdes et des personnes qui vivent avec de la douleur chronique. La majorité des personnes qui vivent avec de la douleur chronique ne sont pas des toxicomanes à la recherche d'opioïdes. »
Répondant au questionnaire
Il y a peu d'information sur les options de traitement disponibles pour la douleur et celles-ci sont souvent mal comprises
Les participants étaient d'avis que de nombreux professionnels de la santé, et en particulier les fournisseurs de soins primaires, ignorent souvent l'éventail complet des options de traitement, des ressources et des outils disponibles pour l'autogestion. Cela a amené de nombreux professionnels à se sentir mal préparés à évaluer la douleur chronique, à éduquer adéquatement les patients ou à utiliser des méthodes de traitement autres que la médication. Même lorsque les professionnels reconnaissent leurs limites, ils signalent qu'il peut être difficile de se tenir au courant de l'information à jour et des ressources disponibles dans un ensemble souvent fragmenté. De façon plus générale, les professionnels de la santé ont aussi signalé la difficulté de trouver du temps dans leur horaire pour suivre une formation supplémentaire sur la douleur.
Mobilisation inefficace des connaissances et dédoublement des initiatives éducatives
Les établissements d'un bout à l'autre du pays ont intégré plus de données scientifiques sur la douleur dans les programmes d'études et ont établi des soutiens cliniques, des outils et des programmes d'éducation permanente pour combler les lacunes actuelles en matière d'éducation, de sensibilisation à la douleur et de compréhension et de prise en charge de celles-ci. Toutefois, les participants ont noté qu'il y avait beaucoup de dédoublement et une mobilisation inadéquate des connaissances pour encourager l'adoption et la diffusion de la science dans le domaine de la douleur, la sensibilisation aux mécanismes de la douleur et les options de prise en charge. Il faut plus de coordination pour éviter le double emploi, étendre la portée et obtenir des résultats.
Pratiques exemplaires et prometteuses
Les intervenants ont donné de nombreux exemples d'initiatives qui, selon eux, aident à relever les défis liés à la sensibilisation à la douleur, à l'éducation et à la formation. Les principales caractéristiques de ces pratiques sont les suivantes :
- Initiatives de sensibilisation et d'éducation du public;
- Réseaux provinciaux et nationaux pour relier les soins spécialisés et les soins primaires;
- Leadership et infrastructure institutionnels;
- Élaboration d'initiatives communes et interfacultaires de formation et de perfectionnement des compétences;
- Activités visant à accroître la sensibilisation et la compréhension des cliniciens à l'égard de l'expérience des patients;
- Outils et ressources pour la prise de décision clinique;
- Ressources et outils propres à l'utilisation des opioïdes;
- Programmes d'autogestion en ligne et en personne;
- Réseaux, organisations et outils de soutien par les pairs.
Les pratiques individuelles exposées ici ne sont pas exhaustives, mais plutôt des exemples représentatifs et illustratifs des principes entendus durant les consultations.
Les initiatives de sensibilisation à la douleur et d'éducation du public contribuent à améliorer les connaissances et à réduire la stigmatisation
Les campagnes d'information peuvent éduquer le public et accroître la sensibilisation et la compréhension de la valeur et du rôle de la douleur aiguë et de la manière dont celle-ci diffère de l'expérience de la douleur en tant que maladie chronique. Les participants étaient d'avis que les campagnes nationales de mobilisation du savoir à grande échelle ont le potentiel d'atteindre de grands groupes, en particulier au moyen des plateformes de médias sociaux. Elles contribuent également à mettre la recherche en pratique, à accroître la sensibilisation et à réduire la stigmatisation en déboulonnant les mythes et en offrant une formation fondée sur des données probantes. De plus, des activités efficaces de mobilisation des connaissances peuvent amplifier et diffuser des informations au public qui sont faciles à trouver, à comprendre et à communiquer. Ces stratégies peuvent également être mises à profit pour expliquer les répercussions sociales, économiques et sociétales importantes de même que les coûts qu'imposent la douleur aux personnes, aux familles et aux fournisseurs de soins et ce, de façon facile à comprendre par le grand public. À ce titre, les participants ont insisté sur le fait que toute campagne de sensibilisation du public doit veiller à ce que tous les documents et renseignements produits soient respectueux des différentes populations, de même que des différents contextes et situations socioculturels et qu'ils y soient adaptés à ceux-ci.
La Semaine nationale de sensibilisation à la douleur, une initiative annuelle existante, a été citée comme une occasion de mieux exploiter et faire connaître les réseaux et les organisations de lutte contre la douleur, qui ont une grande présence de défense sur les médias sociaux et des bases solides en matière d'éducation sur la douleur (p. ex., Solutions pour la douleur chez les enfants, la Société canadienne de la douleur, Pain BC (seulement disponible en anglais), et l'Association québécoise de la douleur chronique). Ces réseaux et organisations peuvent aider à informer sur ce qu'est l'expérience de vivre avec de la douleur chronique de même qu'à diffuser des outils et des ressources conçus pour traduire les connaissances cliniques sous des formes plus faciles à comprendre pour le public (p. ex., Outils pour les patients et les cliniciens élaborés par l'Agence canadienne des médicaments et des technologies de la santé).
Les réseaux provinciaux et nationaux aident à relier les soins spécialisés et les soins primaires
Les participants ont insisté sur l'importance des réseaux de soins primaires et des mesures visant à unifier les connaissances spécialisées entre les autorités de la santé et les contextes de soins primaires. De tels liens aident à assurer la normalisation, la diffusion des connaissances, le réseautage et la collaboration et, en fin de compte, à renforcer la capacité en matière de soins. Les participants ont donné des exemples de projets utilisant de telles approches grâce à des plateformes électroniques pour mettre les cliniciens de soins primaires et les patients en contact avec des professionnels, des services et des ressources spécialisés en soins de santé et fournir des conseils de soins spécialisés aux patients qui ont besoin d'aide pour comprendre les services disponibles (p. ex., Technology-Enabled Collaborative Care for Youth (seulement disponible en anglais)). Les participants à la consultation ont aussi reconnu l'importance des plateformes et des outils électroniques pour créer des communautés de pratique et des forums permettant le transfert des connaissances entre les juridictions, la communication des pratiques et la facilitation des liens entre les spécialistes et les fournisseurs de soins primaires (p. ex., Atlantic Mentorship Network for Pain and Addiction, Project ECHO - Extension for Community Healthcare Outcomes (seulement disponible en anglais) et Mentoring Program for Mental Health, Addiction, and Chronic Pain (seulement disponible en anglais) de l'Ontario et de la Colombie-Britannique). Les participants ont suggéré de désigner des champions qui peuvent aider à passer de la propriété des soins à la compréhension de ceux-ci en tant qu'un effort d'équipe impliquant l'ensemble des professions nécessaires et des sites de soins.
Un leadership institutionnalisé renforce les capacités, partage les pratiques et améliore la qualité grâce à un changement organisationnel plus vaste
Un changement organisationnel plus vaste et le renforcement des pratiques intégrées peuvent entraîner des améliorations de la qualité plus importantes au sein des organisations et des institutions. Par exemple, reconnaissant que les programmes d'agrément aident à normaliser les soins pour la douleur, les participants ont signalé que la douleur avait été établie comme une priorité au niveau institutionnel dans les hôpitaux pédiatriques, comme l'Alberta Children's Hospital ou SickKids à Toronto, lorsqu'ils ont décidé de demander la désignation internationale ChildKind (seulement disponible en anglais). Cette désignation atteste l'engagement d'un établissement à soulager la douleur des enfants, établit des communautés de pratique et fournit des ressources et des outils sur les pratiques exemplaires et prometteuses. Non seulement cette initiative a-t-elle donné lieu à une formation poussée des professionnels de la santé qui travaillent dans les hôpitaux pédiatriques, mais elle a aussi aidé les provinces à mettre en place des services fondés sur les leçons tirées du processus de certification et à élargir l'accès au dépôt de ressources. Les participants ont demandé des initiatives d'agrément plus détaillées menées par l'Organisation des normes de la santé - Agrément Canada, ou un ajustement de la désignation ChildKind, adaptée aux adultes, qui pourraient être utilisés partout au pays.
Des initiatives de formation communes et interfacultaires de même que l'acquisition de compétences permettent de prodiguer des soins interprofessionnels
Les participants ont mentionné un éventail de programmes visant à appuyer les programmes de formation dans toutes les disciplines et professions dans les établissements d'enseignement du Canada. Que ce soit dans le cadre d'études de premier cycle, d'études supérieures ou de formation médicale continue, ces programmes mettent l'accent sur l'enseignement de la pratique clinique fondée sur des données probantes dans une perspective interprofessionnelle en engageant des professeurs et des étudiants de tous les domaines de la médecine, des soins infirmiers, de l'ergothérapie, de la pharmacologie, de la physiothérapie, de la psychologie et des disciplines connexes dans le même milieu de formation. Ce travail consiste à bâtir une communauté axée sur l'application des connaissances au sein des facultés et à éliminer le cloisonnement traditionnel de l'éducation (p. ex., Interfaculty Pain Curriculum University of Toronto's (seulement disponible en anglais), University of Saskatchewan Centre for Integrative Medicine (seulement disponible en anglais), Université de Calgary et Calgary Chronic Pain Centre, Université de Regina, Université McGill, et Université de Sherbrooke).
Les participants à la consultation ont insisté sur l'importance d'avoir un programme d'études unifié sur la douleur et un cadre de compétences commun pour les étudiants en médecine de premier et de deuxième cycle qui soit coordonné entre les universités et les établissements d'enseignement. Un exemple prometteur était celui de l'Association des facultés de médecine du Canada (AFMC) qui, en partenariat avec les 17 facultés de médecine du Canada, qui est à créer un programme d'études national, bilingue, complet et axé sur les compétences pour les étudiants en médecine de premier cycle en gestion de la douleur et des troubles liés à la consommation de substances. La formation fondée sur des données probantes vise à combler les lacunes dans les programmes de formation de premier cycle partout au Canada, y compris le diagnostic, le traitement et la prise en charge de la douleur. L'AFMC créera aussi un répertoire de questions et d'examens cliniques structurés oraux et pratiques, qui pourraient être inclus dans les examens d'autorisation d'exercer des médecins au Canada. Des initiatives semblables pour d'autres professions ont également été citées en exemple, y compris des projets visant à renforcer la capacité des futurs infirmiers, pharmaciens et travailleurs sociaux (p. ex., Empowering The Next Generation of Health Care and Social Service Professionals with Knowledge, Skills, Tools and Supports to Address Substance Use Issues in Canada (seulement disponible en anglais)). Les participants ont également noté que les compétences interprofessionnelles en formation sur la douleur, le Pain Curriculum Outline, et les compétences pour les professionnels sur une base individuelle répertoriées par l'International Association for the Study of Pain (seulement disponible en anglais)(IASP) sont des cadres importants qui pourraient être mis à profit au Canada.
Initiatives visant à accroître la sensibilisation et la compréhension des cliniciens à l'égard de l'expérience des patients
Pour les personnes qui vivent avec de la douleur chronique, la reconnaissance et la validation de leur expérience peuvent avoir un effet positif sur l'interaction avec les professionnels de la santé et, en fin de compte, sur leur trajectoire de soins et l'évolution de leur état. Cette forme de soutien renforce la relation patient-clinicien et peut rétablir la confiance à l'égard du système de santé. Les participants ont cité des programmes où les étudiants et les professionnels des sciences de la santé complètent leur formation clinique par des activités conçues pour amener les personnes vivant avec de la douleur chronique dans le milieu d'apprentissage afin de raconter leurs expériences. Les participants étaient également d'avis que les étudiants devraient recevoir des directives sur la façon d'assumer le rôle d'« aidant » (plutôt que de « solutionneur ») dans le soin des patients.
« J'aimerais qu'il existe une clinique de traitement de la douleur qui se composerait d'une équipe de professionnels de la santé, y compris des conseillers et des physiothérapeutes, qui travailleraient collectivement à aider un patient pour essayer d'intégrer tous les différents problèmes auxquels il fait face afin de créer un plan de traitement. À l'heure actuelle, plusieurs spécialistes différents me donnent différents diagnostics. Il n'y a donc pas de plan de traitement clair qui offrirait une solution holistique.
…Je rêve qu'un spécialiste de la douleur m'aide à m'y retrouver et à élaborer un plan de traitement, car il est épuisant de me défendre constamment alors que je souffre déjà. »
Répondant au questionnaire
Les outils et ressources de prise de décision clinique améliorent les capacités et la confiance
On recense au Canada un large éventail de programmes qui visent à soutenir la prise de décisions en matière de soins liés à la douleur. Certains programmes sont disponibles dans des endroits spécifiques, tandis que d'autres ont une portée régionale ou nationale. Ils comprennent des documents de référence, des lignes directrices, des modules de formation et des possibilités de mentorat. Les participants à nos consultations ont désigné comme pratiques efficaces les outils cliniques normalisés, les politiques et les procédures fondées sur des données probantes, ainsi que les mesures visant à promouvoir des normes de formation à l'échelle du système. Ces mesures contribuent à normaliser les soins, à favoriser une compréhension et une prise de conscience communes de la douleur, et à définir des points de référence concernant la formation et l'éducation sur la douleur dans les différents établissements. Dans l'ensemble, ce travail contribue à créer une approche unifiée de la prévention, de l'évaluation, du diagnostic et de la gestion de la douleur. Par exemple, les normes de qualité des soins de santé qui concernent la douleur, élaborées par Qualité des services de santé Ontario, ont été relevées comme des outils cliniques qui définissent un niveau standard d'évaluation et de soins pour les professionnels.
Les participants ont également parlé de plusieurs autres outils visant à normaliser les soins de la douleur des façons suivantes :
- Offrir des possibilités de formation continue axées sur l'établissement de bases dans la gestion de la douleur chronique, y compris des cours en ligne, des ateliers et des plateformes d'apprentissage virtuelles (p. ex., le cours de base en ligne sur la douleur Pain Foundations de Pain BC (seulement disponible en anglais));
- Améliorer les connaissances et la capacité à traiter les besoins particuliers de certaines populations, telles que les enfants (p. ex., le programme en ligne sur la douleur chez les enfants Online Pædiatric Pain Curriculum de SickKids (seulement disponible en anglais));
- Renforcer les capacités dans les établissements de soins primaires afin que les cliniciens connaissent les ressources et les outils à leur disposition comme options de traitement pharmacologique, physique et psychologique de la douleur (p. ex., le Centre for Effective Practice (seulement disponible en anglais), Primary Health Care Opioid Response (seulement disponible en anglais), Canadian Chiropractic Guideline Initiative (seulement disponible en anglais), RxFiles Academic Detailing (seulement disponible en anglais));
- Adapter les processus et les approches institutionnelles (p. ex., le triage, l'examen des dossiers des patients) pour reconnaître les besoins uniques des patients souffrant de douleur;
- Améliorer les connaissances sur l'utilité des tests de diagnostic et des traitements, afin de réduire les procédures non nécessaires et d'obtenir de meilleurs résultats pour les patients (p. ex., Choisir avec soin).
À l'échelle provinciale, des travaux ont été menés pour mieux soutenir les systèmes de santé dans le traitement de la douleur. Au Québec, par exemple, le matériel élaboré par le ministère de la Santé et des Services sociaux (MSSS) aide les médecins à faire face aux longues listes d'attente en classant par ordre de priorité les patients à voir en premier. Les lignes directrices en ligne sur les soins de la douleur aident les cliniciens à prendre des décisions fondées sur les données probantes. De nombreux pharmaciens du Québec sont maintenant formés à reconnaître et à traiter la douleur, ce qui leur permet d'accompagner les soins aux personnes vivant avec de la douleur. Des modules d'apprentissage et des formations en ligne facilement accessibles soutiennent la formation continue d'autres professionnels de la santé sur la prévention et la gestion de la douleur. En Alberta, des organisations de professionnels de la santé, telles que la Pain Society of Alberta (seulement disponible en anglais) et l'Alberta College of Family Physicians (seulement disponible en anglais), fournissent des lignes directrices en matière de prescription, des ressources pour la gestion des opioïdes et des outils en médecine générale; le mentorat est géré par l'Alberta Collaborative Mentorship Network for Chronic Pain and Addiction (seulement disponible en anglais).
Pratiques cliniques pour la gestion de la douleur - réflexion sur l'état des revues de la littérature et des lignes directrices
Les soins multidisciplinaires de la douleur sont considérés comme la méthode optimale pour le traitement de la douleur chronique (Pain Clinic Guidelines Task Group, International Association for the Study of Pain [IASP]). De nombreuses études ont jusqu'à présent examiné de multiples et options de soins, qui vont de l'intervention pharmacologique à l'autogestion en passant par les interventions psychologiques, l'exercice et la réadaptation, les procédures anesthésiques et les dispositifs médicaux, et les thérapies manuelles ou administrées par le praticien. La disponibilité et la qualité des données probantes sur l'efficacité de toute thérapie individuelle pour traiter la douleur chronique sont limitées et la plupart des études se limitent à certains types de douleur et comparent rarement les interventions individuelles les unes aux autres et/ou aux interventions utilisées en combinaison. Il existe de nombreuses études internationales sur les traitements cliniques des syndromes de douleur. Aux États-Unis, la Pain Management Best Practices Inter-Agency Task Force (seulement disponible en anglais) a réalisé une étude approfondie des interventions de gestion de la douleur, et l'Agency of Healthcare Research and Quality compte plusieurs publications sur la gestion de la douleur (seulement disponible en anglais) et les médicaments opioïdes (seulement disponible en anglais). Au Royaume-Uni, le National Institute for Health and Care Excellence (NICE) est en train de créer des lignes directrices pour la douleur chronique (seulement disponible en anglais), pour lesquelles on a procédé à des examens approfondis de diverses interventions. Au Canada, l'Agence canadienne des médicaments et des technologies de la santé (ACMTS) dispose d'un vaste ensemble de données probantes sur la gestion de la douleur, qui comprend des réponses rapides, des analyses et des revues de la plupart des options de traitement clinique. Ce vaste répertoire de documents de synthèse fournis par les établissements d'enseignement, les autorités de santé, les organismes professionnels et les organisations non gouvernementales est long et difficile à parcourir. Par conséquent, il est difficile d'accéder à des lignes directrices fondées sur des données empiriques pour les pratiques cliniques qui sont soutenues et non soutenues. La majorité de ces travaux ne définit pas de traitement universellement efficace pour tous les types de douleur ou qui tiennent en compte les facteurs liés au patient. Les soins varieront donc en fonction de la personne, et les options doivent faire l'objet de discussions et être pesées soigneusement dans le cadre d'un processus décisionnel auquel doivent participer les personnes vivant avec de la douleur et leurs professionnels de la santé.
Les ressources concernant la prescription d'opioïdes améliorent l'enseignement et la formation
Les participants ont fait ressortir de nombreux exemples de projets visant à créer et à offrir un enseignement et une formation sur l'utilisation des opioïdes pour la gestion de la douleur, ainsi que des outils d'orientation clinique pour la douleur et les affections concomitantes (p. ex., les troubles liés à la consommation de substances). De manière générale, des approches innovantes ont été adoptées pour la formation des médecins, des infirmières praticiennes et des pharmaciens qui participent à la gestion de la douleur chronique et prescrivent des opioïdes. Nombre d'entre eux utilisent des plateformes en ligne et des modules d'autoapprentissage, qui ont contribué au renforcement des capacités dans ce domaine et encouragé l'adoption de lignes directrices cliniques (p. ex., l'Opioids Clinical Primer (seulement disponible en anglais) et le Safer Opioid Prescribing (seulement disponible en anglais) de l'Université McMaster, l'Opioid Stewardship Program (seulement disponible en anglais) de la Saskatchewan Health Authority et le module d'apprentissage en ligne Surmonter les obstacles à la prescription sécuritaire d'opioïdes de l'École de médecine du Nord de l'Ontario).
« Self-Management BC » est un cours formidable dispensé par l'Université de Victoria et soutenu par le ministre de la Santé. En Ontario, mon médecin m'a envoyé dans un programme de réadaptation qui m'a beaucoup aidé à apprendre comment gérer ma douleur. Lorsque j'ai déménagé en Colombie-Britannique, j'ai appris l'existence de ce programme gratuit. Six semaines, deux heures et demie une fois par semaine, un livre gratuit et vous apprenez comment gérer votre douleur par vous-même, comment travailler avec les médecins, comment faire valoir vos droits, certaines mesures que vous pouvez prendre pour diminuer votre douleur, comment communiquer avec les autres, etc. Les membres de la famille peuvent également y assister afin de mieux comprendre un de leur proche. Ce programme a eu d'énormes effets positifs pour moi, car il m'a montré comment gérer moi-même ma douleur. De plus, il n'est pas nécessaire d'être recommandé par un médecin pour participer au programme. En outre, des animateurs bénévoles ont été invités à des webinaires qui nous aident et aident ceux que nous aimerions aider. »
Répondant au questionnaire
Les programmes d'autogestion en ligne et en personne permettent aux gens de prendre en charge la gestion de leur douleur
Les personnes vivant avec de la douleur chronique ont souligné l'importance de l'autoéducation sur la gestion de la douleur et souhaitent avoir plus d'occasions de parler de leurs expériences et d'aider d'autres personnes vivant également avec de la douleur. De nombreux participants ont estimé que les programmes d'autogestion en ligne qui peuvent être proposés directement aux patients à leur domicile sont des initiatives efficaces qui contribuent à combler le manque d'accès à l'autogestion et à renforcer la capacité des professionnels de la santé à soutenir les personnes souffrant de douleur chronique. Ces ressources peuvent être fournies pendant que les personnes sont en attente de soins spécialisés et, dans le contexte actuel de la pandémie mondiale de COVID-19, elles sont de plus en plus importantes. Les participants ont donné plusieurs exemples de programmes d'autogestion, qui emploient :
- Des centres virtuels pour mettre les gens en relation avec des services d'orientation et de soutien en utilisant des répertoires de services, des ressources éducatives et de soutien, et des programmes en ligne (p. ex., Bridge the gApp (seulement disponible en anglais));
- Des programmes d'autogestion en ligne qui soutiennent la gestion des maladies chroniques en général et proposent des stratégies d'éducation et d'autogestion en ce qui concerne la douleur (p. ex., les plateformes Programme en ligne d'autogestion des maladies chroniques de l'Ontario, Living Well (seulement disponible en anglais) et Pain U Online de la Toronto Academic Pain Medicine Institute [TAPMI] (seulement disponible en anglais), le Chronic Pain Self-Management Program (seulement disponible en anglais) de la Nouvelle-Écosse et MyCarePath de la Colombie-Britannique).
- Des ateliers de groupe en personne permettant aux participants d'acquérir des compétences et des stratégies d'adaptation et d'autogestion de la douleur chronique et d'autres affections chroniques; ces derniers sont souvent codirigés par des guides formés qui ont été personnellement touchés par des affections chroniques (p. ex., les ateliers Better Choices, Better Health - Chronic Pain de l'Alberta et le programme Improving Health : My Way (seulement disponible en anglais) de Terre-Neuve-et-Labrador).
Les réseaux, organisations et outils de soutien par les pairs sont essentiels
Les personnes souffrant de douleur chronique recherchent souvent les conseils et le mentorat de personnes ayant vécu des expériences similaires. Les programmes et les réseaux de soutien par les pairs mettent des personnes en relation avec d'autres qui sont affectées par des maladies semblables pour qu'elles puissent parler de leurs expériences, offrir leur soutien et la reconnaissance, développer des compétences de vie, trouver des ressources d'autogestion et transmettre des messages cohérents pour établir des objectifs dans le cadre d'un système de soutien solide. Les programmes de soutien par les pairs et de mentorat aident également les patients et leur famille à naviguer dans le système de soins de santé. Les participants à la consultation ont noté l'importance des lignes téléphoniques et des groupes de soutien en ligne et en personne dirigés par des pairs. Grâce à ces initiatives, les personnes peuvent établir un lien avec les membres des groupes de soutien; elles peuvent ainsi échanger avec eux sur leurs expériences et leur compréhension mutuelles et recevoir de l'aide par rapport à la navigation dans le système et à l'autogestion de la douleur (p. ex., les groupes de soutien par les pairs et la ligne provinciale de soutien de l'Association québécoise de la douleur chronique, les groupes de soutien et de bien-être de Pain BC (seulement disponible en anglais), Coaching for Health, Making Sense of Pain/Making Sense of Pain for Indigenous Peoples et la Pain Support Line, ou Help_AB (seulement disponible en anglais) en ligne, par téléphone et en personne).
Les participants ont mentionné que le soutien par les pairs et le mentorat entre cliniciens sont également des activités importantes. Ils ont cité des exemples de soutien par les pairs et de soutien social qui tiennent compte des traumatismes et de la violence et des exemples de coordination du jumelage mentor-mentoré entre différentes juridictions (p. ex., le programme de soutien par les pairs de SickKids, le Programme de mentorat de la Division science de la douleur de l'Association canadienne de physiothérapie).
Éléments d'une meilleure approche de la sensibilisation, de l'éducation et de la formation spécialisée en ce qui a trait à la douleur
Sensibiliser en investissant dans l'éducation publique
Les participants ont noté qu'une campagne à grande échelle et unifiée de sensibilisation et d'éducation du public contribuerait énormément à transmettre une compréhension de base de la douleur, à réduire la stigmatisation (notamment en ce qui concerne les prescriptions de médicaments opioïdes et autres produits pharmaceutiques pour gérer la douleur) et à promouvoir l'éducation sur les mécanismes de la douleur ainsi que sur les ressources disponibles pour la gestion de la douleur. Une campagne nationale de sensibilisation à la douleur devrait également diffuser des renseignements sur les croisements entre la douleur, les troubles de santé mentale et la consommation de substances, étant donné la forte prévalence de la comorbidité parmi ces troubles. La campagne « Bell cause pour la cause », qui a connu un grand succès, a été décrite comme un exemple prometteur duquel s'inspirer pour une campagne de sensibilisation à la douleur. Pour ce faire, on pourrait solliciter la contribution des communautés, des réseaux et des parties prenantes qui ne sont pas nécessairement concernés par la douleur, mais qui ont un intérêt direct et une présence établie dans les médias sociaux et la sensibilisation du public (p. ex., les assureurs, les grands employeurs, et autres parties prenantes du secteur). Le rôle du gouvernement fédéral dans la sensibilisation à la douleur et sa gestion a également été souligné par plusieurs participants qui ont aussi évoqué les campagnes fédérales précédentes ayant eu un effet positif quant au changement d'attitude à l'égard d'autres questions de santé publique (p. ex., l'utilisation des ceintures de sécurité, la prévention des commotions cérébrales, le sevrage du tabac). Le soutien d'une campagne axée sur la douleur par les gouvernements fédéral et/ou provinciaux et territoriaux pourrait contribuer à étendre la portée d'une telle campagne.
Dans l'optique d'atteindre le public le plus large possible et de produire un maximum d'effets, il a été suggéré qu'une campagne devrait couvrir les industries, les systèmes et les professions de la santé ainsi que des sous-populations, et devrait obtenir le soutien d'organisations préexistantes qui ont une grande présence sur les médias sociaux où ils défendent les intérêts et les principes dans le domaine de l'éducation sur la douleur (p. ex., Solutions pour la douleur chez les enfants, la Société canadienne de la douleur (seulement disponible en anglais), Pain BC (seulement disponible en anglais) et l'Association québécoise de la douleur chronique). Plusieurs participants ont estimé que l'explication de la neuroscience de la douleur au public pourrait se faire au moyen d'une campagne de sensibilisation nationale à grande échelle, et que celle-ci est grandement susceptible d'accroître de manière significative la compréhension et la prise de conscience. Ce travail pourrait également contribuer à faire connaître les ressources et les outils destinés aux personnes touchées personnellement par la douleur. Le public devrait également recevoir des renseignements sur les stratégies de base permettant d'éviter que la douleur aiguë ne devienne chronique. Une façon d'y parvenir serait d'inclure de l'éducation sur les concepts de base de la douleur, la neuroscience et les stratégies de prévention et d'autogestion dans les programmes de santé des écoles primaires et secondaires et dans la formation sur la sécurité au travail.
De nombreux participants à la consultation ont déclaré être favorables à ce qu'une plus grande attention soit portée au bien-être, à la forme physique, à la nutrition et à la santé mentale chez les personnes qui vivent avec de la douleur. En présentant aux enfants et aux jeunes des concepts de base sur la douleur et en introduisant le sujet dans les programmes d'enseignement de la maternelle à la 12e année, on leur fournirait des connaissances fondamentales et on les sensibiliserait, ce qui pourrait non seulement contribuer à modifier la reconnaissance et la compréhension de la douleur par la société à plus grande échelle, mais aussi jouer un rôle dans la prévention de celle-ci. Les participants ont également recommandé de sensibiliser les enfants et les adolescents à l'école aux avantages d'un mode de vie actif et d'informer le public sur les stratégies de prévention de base de la douleur, car ces moyens pourraient contribuer à atténuer la nécessité de recourir à des interventions pharmacologiques.
L'éducation et la sensibilisation du public doivent être adaptées à la culture, tenir compte des traumatismes et de la violence, être traduites en plusieurs langues et respecter les normes d'accessibilité (p. ex., aller au-delà de la forme écrite et inclure des vidéos, des infographies et autres médias). Les participants ont également souligné que le système de santé et les cliniciens doivent avoir la capacité, les ressources et l'infrastructure nécessaires pour garantir l'accès aux outils, aux mesures de soutien et aux services diffusés et mis de l'avant dans le cadre de la campagne pour ceux qui nécessitent des soins et du soutien.
« Il existe souvent des traitements contre la douleur, mais il faut beaucoup d'efforts, de connaissances et de détermination de la part de la personne pour « dénicher » des options de traitement et orienter ses propres soins de santé. Il y a beaucoup de gens qui n'ont pas les capacités ou les aptitudes pour accéder aux diriger leurs propres processus et traitements. Pour ce faire, il est nécessaire de disposer de plus de ressources d'information facilement accessibles auprès des professionnels de la santé, des cliniques, des bibliothèques, des centres communautaires et en ligne ».
Répondant au questionnaire
Créer des messages publics objectifs sur les avantages et les inconvénients des opioïdes
Le public devrait recevoir des messages objectifs sur les avantages et les inconvénients potentiels des opioïdes, car certains participants ont fait remarquer que les mesures visant à promouvoir la prescription appropriée d'opioïdes au Canada ont eu des conséquences imprévues sur les personnes souffrant de douleur chronique, telles qu'une stigmatisation accrue et des obstacles supplémentaires pour recevoir des soins (y compris les médicaments opioïdes sur ordonnance). Des messages publics objectifs soutiendraient la prescription d'opioïdes centrée sur le patient grâce à une prise de décision mutuelle entre le patient et le clinicien, laquelle est fondée sur les besoins uniques de chaque personne. L'intégration des expériences et de la collaboration des personnes souffrant de douleur dans l'élaboration des messages publics pourrait être une stratégie permettant d'obtenir le ton souhaité pour des messages objectifs.
« J'ai aimé les techniques non médicinales que j'ai apprises dans le cadre de mon programme local de gestion de la douleur à l'hôpital. Nous avons appris des exercices de respiration, la méditation, les examens corporels, le rire, la gratitude, et nous avions la possibilité de suivre une thérapie en piscine et un programme de physiothérapie particulier pour remettre les muscles du tronc au travail. »
Répondant au questionnaire
Investir dans l'autogestion accessible afin de responsabiliser les personnes souffrant de douleur et de réduire les lacunes dans les services
Les participants ont fait ressortir qu'il reste encore beaucoup à faire pour améliorer les ressources d'autogestion dans tout le pays et les rendre plus accessibles. Il s'agit notamment de veiller à ce que les documents et les ressources soient offerts dans un éventail de langues. Il convient de faire davantage pour informer les gens sur les définitions de la douleur aiguë et chronique, sur tous les facteurs biopsychosociaux et culturels qui influent sur la douleur, ainsi que sur les ressources et les mesures de soutien auxquelles les patients ont accès. Des renseignements clairs et facilement accessibles sur les mesures de soutien et les ressources disponibles, ainsi que la navigation dans les parcours de soins, amélioreraient l'expérience des personnes souffrant de douleur et de ceux qui les soignent.
Plusieurs participants ont recommandé la création d'une ou de plusieurs applications pour téléphone intelligent afin d'aider les personnes souffrant de douleur à trouver les services. De plus, les participants ont suggéré une « carte » des renseignements disponibles et un répertoire des ressources, ainsi que des boîtes à outils et des applications de suivi de la douleur qui pourraient faciliter une meilleure communication entre le patient et le clinicien. Il a été noté que l'un des objectifs de l'amélioration de la disponibilité des outils et ressources d'autogestion de même que de leur accès devrait être de faire passer l'accent - pour les patients et les cliniciens - de la réduction ou de l'élimination de la douleur à l'amélioration du fonctionnement et de la qualité de vie de chaque patient.
Les participants ont également insisté sur le fait qu'il ne suffit pas de fournir une simple liste de ressources. Les ressources d'autogestion, les applications et autres outils doivent également s'accompagner de mesures de soutien pratiques pour aider à gérer les nombreuses dimensions de la douleur. Des mesures de soutien telles que les groupes de pairs, l'encadrement et les conseils axés sur le développement des compétences sont tous des moyens actifs et pratiques souvent cités comme des besoins des personnes vivant avec de la douleur.
Renforcer la capacité de tous les professionnels de la santé par une meilleure formation sur la douleur avant et après l'obtention du permis d'exercice
On s'entend généralement pour dire que tous les professionnels de la santé qui font partie du portrait de la douleur (p. ex., la médecine familiale, la chirurgie, la pharmacie, la psychologie, la physiothérapie, l'ergothérapie, la chiropratique, le travail social, la médecine dentaire) devraient recevoir une formation sur la douleur en tant que maladie et sur la manière d'appliquer les connaissances dans ce domaine dans la pratique clinique. Cette formation devrait être intégrée dans les différents secteurs de l'éducation dans le domaine de la santé plutôt que de constituer un simple domaine de spécialisation et devrait faire partie à la fois de la formation professionnelle préalable à l'obtention du permis d'exercice et de la formation professionnelle continue. En outre, l'éducation et la formation sur la douleur devraient s'étendre à tous ceux qui sont susceptibles d'être le premier point de contact ou la première porte d'entrée dans les différents établissements de soins de santé (p. ex., les premières personnes à interagir avec les patients comme les infirmières de triage, les réceptionnistes, les professionnels des cabinets médicaux, les assistants médicaux ou les aides à domicile), car leurs interactions avec les patients peuvent influencer positivement ou négativement l'expérience de la douleur et la confiance de ces derniers à l'égard de l'équipe de soins de santé.
Les participants ont expliqué comment les initiatives de formation communes favorisent la connaissance de la douleur et encouragent les approches de collaboration interprofessionnelle en matière de prévention et de prise en charge. Il est essentiel d'exposer les étudiants et les professionnels à différents types d'options thérapeutiques pour traiter la douleur afin d'améliorer l'éducation et la formation dans ce domaine. La sensibilisation aux différents rôles que chaque profession peut jouer peut faciliter les approches multidisciplinaires de la douleur, garantir que les étudiants comprennent les différentes facettes des soins de la douleur et démontrer les possibilités offertes dans ce domaine. Il a également été suggéré de mettre davantage l'accent sur la connaissance de la douleur dans les examens des professionnels de la santé, l'octroi de leurs permis d'exercice et la réglementation les concernant y compris les normes nationales qui comprennent une approche holistique de la douleur de même que des principes liés aux traumatismes et à la violence.
Tous les participants ont déclaré que les cliniciens, ainsi que les personnes qui vivent avec de la douleur et celles qui les soignent, doivent mieux comprendre l'éventail des options de traitement pharmacologique, physique, psychologique et d'autogestion, ainsi que leur efficacité et leurs risques, afin que les patients et leurs soignants puissent choisir comment gérer leur douleur en toute autonomie. Pour établir une compréhension, une évaluation et une gestion de qualité de la douleur, l'éducation et la formation doivent être comparables et normalisées entre les institutions et les juridictions afin de réduire les incompréhensions et la stigmatisation en plus de créer une compréhension et un langage communs à toutes les disciplines et professions. Les participants ont suggéré la création de lignes directrices normalisées concernant la pratique clinique pour toutes les cliniques de traitement de la douleur qui reçoivent un financement des ministères de la Santé. Ces lignes directrices devraient également inclure des approches en matière de collecte, d'analyse et d'évaluation des données afin de permettre la détermination et la diffusion des pratiques exemplaires. Cela est particulièrement important pour les services spécialisés en douleur, car les titres et la certification ne sont pas normalisés. En outre, le leadership institutionnel et l'accent mis sur le changement de culture ont la capacité d'améliorer les soins et l'évolution des patients au fil du temps.
Sensibiliser les cliniciens à l'importance des facteurs sociaux, culturels et spirituels via différents modes de connaissance
Les participants ont souligné l'importance de respecter et de comprendre les systèmes de connaissance fondés sur la culture et les différents modes de connaissance. Le respect du rôle des facteurs sociaux, culturels et spirituels sur l'expérience de la douleur et l'aide pour la gérer permettraient de dispenser des soins mieux adaptés aux personnes de cultures, d'origines et d'expériences différentes (p. ex., les néo-Canadiens, les réfugiés et les immigrants qui peuvent avoir une compréhension et une approche différentes de la douleur). Par exemple, dans certaines langues autochtones, il n'y a pas de mot pour désigner la douleur. Cela peut limiter la capacité d'une personne à exprimer ce qu'elle vit, rendre plus complexe l'interprétation des symptômes et des affections par les professionnels des soins, et cela doit être pris en compte. Les participants ont également souligné l'importance des systèmes et pratiques autochtones, d'autres pratiques et systèmes de connaissances traditionnels (p. ex., la médecine traditionnelle chinoise, les remèdes ayurvédiques), et des approches qui intègrent la spiritualité, la cérémonie, les exercices de concentration et de respiration, l'encadrement et autres approches en dehors du modèle biomédical traditionnel.
Nous avons entendu des appels en faveur d'approches holistiques pour la formation aux soins de la douleur, qui permettraient aux cliniciens de mieux connaître et comprendre l'expérience du patient, en plus d'améliorer leurs compétences techniques en matière de douleur. Cela pourrait inclure une formation sur l'établissement de relations, la pratique collaborative, le respect de la culture, les modes de connaissance autochtones et autres, le soutien des besoins des patients et les entrevues motivationnelles (une forme de counseling qui aide les personnes à utiliser leur propre désir et leur propre motivation pour amener un changement de comportement)Note de bas de page 2. Cette forme de soutien renforce la relation patient-clinicien et peut rétablir la confiance à l'égard des professionnels de la santé. De plus, la formation dans le domaine de la douleur doit tenir compte la violence et des traumatismes tout en prenant en considération les événements négatifs du passé, les traumatismes et les racines systémiques de marginalisation, telles que le colonialisme, le racisme et les préjugés. Les cliniciens doivent être capables de reconnaître et de comprendre comment ces facteurs touchent tout l'être d'une personne et comment la création d'environnements sécuritaires est essentielle pour gérer la douleur.
Favoriser le soutien par les pairs et le mentorat afin de réduire l'isolement et améliorer les résultats pour les patients et les cliniciens
Les participants ont insisté sur la nécessité de mettre en place plus de programmes et de réseaux de soutien par les pairs afin d'établir un lien entre les personnes, de partager des expériences, de fournir des ressources de soutien et d'autogestion, et de mettre en commun des approches cohérentes pour la définition d'objectifs. Les programmes de soutien par les pairs et de mentorat sont également essentiels pour aider les patients et leur famille au long de leur parcours au sein du système de soins de santé.
Les participants ont convenu que les professionnels de la santé ont besoin de programmes de mentorat supplémentaires, de formation continue en pharmacothérapie, de communautés de pratique et de plateformes de même que de groupes en ligne pour communiquer des renseignements, apprendre les uns des autres et se soutenir mutuellement. Les participants ont également estimé que l'inclusion de possibilités de mentorat et d'applications concrètes dans la formation sur la douleur aiderait les programmes d'éducation sur la douleur à avoir un effet en situation réelle. Des programmes sont nécessaires pour soutenir les cliniciens dans le transfert de connaissances et l'apprentissage interdisciplinaire et pour encourager le développement des compétences par l'éducation et le mentorat. L'utilisation de modèles qui établissent un lien entre les gens, tirent parti des réussites et mettent en commun les pratiques exemplaires a le potentiel de répondre à ce besoin.
« … tous les organismes de réglementation de la santé et les groupes de défense des intérêts devraient propager un énoncé de position normalisé sur la douleur, sa prévention et sa gestion, tant auprès du public que des fournisseurs de soins de santé. »
Répondant au questionnaire
Recherche sur la douleur et infrastructure connexe
Dans notre premier rapport, nous mettions en évidence la nécessité d'avoir davantage de recherche pour mieux comprendre les principaux aspects de la douleur et traduire les découvertes en sciences fondamentales et les connaissances mécanistiques en stratégies sécuritaires et efficaces de prévention et de gestion de la douleur. Nous avons constaté que les activités de recherche sur la douleur du Canada constituent un élément clé de l'écosystème mondial de recherche sur la douleur et, compte tenu de l'ampleur et de la portée du programme de recherche sur la douleur, il est important de déterminer les priorités de recherche dans lesquelles les Canadiens peuvent continuer à exceller et à tirer parti des points forts de leurs programmes existants.
Entre 2007-2008 et 2018-2019, les Instituts de recherche en santé du Canada (IRSC) ont investi 177,3 millions de dollars dans un total de 834 subventions et bourses de recherche liées à la douleur, dans les quatre thèmes de recherche financés par les IRSC. Ces thèmes et leurs montants de financement étaient : biomédical (63,4 millions de dollars, 127 subventions, 108 bourses), clinique (44,5 millions de dollars, 141 subventions, 187 bourses), systèmes et services de santé (21,4 millions de dollars, 45 subventions, 46 bourses) et santé publique et des populations (10 millions de dollars, 36 subventions, 49 bourses). En outre, 95 autres projets (38 millions de dollars) ont été considérés comme multithématiques. La majorité des fonds ont été attribués dans le cadre du programme de subventions Projet des IRSC (114 millions de dollars), dont 42 millions de dollars étaient octroyés dans le cadre de concours de priorités stratégiques ciblées.
Bien que nous ayons constaté que des investissements importants dans la recherche sont concentrés dans les sciences fondamentales ou les essais cliniques, il est aussi primordial d'examiner l'efficacité des interventions de prévention et de traitement de la douleur offertes par les professionnels de la santé dans le secteur des soins primaires et paramédicaux au Canada. Il existe également des lacunes dans la recherche portant sur la meilleure façon d'adapter et de personnaliser les traitements à chaque patient. Plus récemment, le Canada est devenu un chef de file en matière d'engagement des patients dans la recherche, ce qui place les personnes vivant avec de la douleur et leurs expériences au centre de la recherche, de la politique ainsi que de la conception et de la mise en œuvre des programmes.
Sur la base de ces observations, nous avons demandé aux participants à cette phase de nos consultations d'offrir leur point de vue sur l'état de la recherche sur la douleur et des infrastructures connexes au Canada et sur la manière dont nous pouvons renforcer et faire progresser les activités canadiennes de recherche sur la douleur.
Lacunes et difficultés
Compte tenu de l'importance relativement élevée des coûts économiques et sociétaux de la douleur, la recherche dans ce domaine est largement sous-financée par rapport à d'autres domaines
Les participants ont mentionné l'insuffisance des fonds consacrés à la recherche sur la douleur, au soutien des ressources humaines et aux mesures d'incitation pour les chercheurs comme un défi majeur. Beaucoup ont fait remarquer qu'il n'existe pas de mécanisme de financement précis pour les programmes de recherche sur la douleur, et que le financement est généralement réparti entre les programmes et les disciplines (p. ex., le cancer, les neurosciences, l'arthrite). Ils ont fait remarquer le peu de financement offert pour la douleur et ont souligné qu'il est proportionnellement plus faible que celui pour d'autres maladies chroniques et affections dans l'ensemble, comme le cancer et les maladies cardiaques, même si la douleur est tout aussi sinon plus répandue. Le financement de la recherche sur la douleur couvre généralement des programmes et/ou des projets à court terme (p. ex., 12 mois), alors que les organismes subventionnaires doivent envisager des projets à plus long terme (p. ex. de 3 à 5 ans) pour établir une infrastructure fiable et rentable qui favorise de véritables innovations et de réelles découvertes.
Il a été noté que les subventions pour la douleur sont actuellement réparties entre divers comités ou groupes d'organismes de financement, et que les compétences et la disponibilité des personnes sont souvent insuffisantes pour siéger à tous ces comités. Par conséquent, de nombreuses demandes de subventions sont examinées par des personnes qui ne travaillent pas dans le domaine de la douleur. Les participants ont également indiqué que les possibilités de financement pour la mobilisation des connaissances sont rares et que ce financement est souvent intégré dans les subventions, étant ainsi éclipsé par d'autres aspects. En fin de compte, les participants ont souligné la nécessité de mieux comprendre le processus de soumission des projets de recherche, la composition des comités d'examen par les pairs, les taux de réussite des soumissions liées à la douleur dans les différents programmes, et à quels instituts elles ont été soumises.
Il est nécessaire d'améliorer la capacité, la collaboration et la coordination au plan national dans le domaine de la recherche sur la douleur
Bien que certaines provinces aient mis ou mettent en place des réseaux de recherche particuliers (p. ex., la Colombie-Britannique, le Québec, l'Alberta), les répondants ont exprimé le besoin d'améliorer les capacités nationales sous la forme d'une présence nationale unifiée entre les organisations ou d'un champion dédié à la recherche sur la douleur. Un tel champion devrait avoir la capacité de soutenir la diffusion de l'information et la collaboration entre les disciplines et les juridictions au Canada. Bien que la Stratégie de recherche axée sur le patient du Réseau de douleur chronique (RDC) financé par les IRSC existe à l'échelle nationale (2,5 millions de dollars par an pendant 6 ans, de 2016 à 2022, avec l'obligation d'obtenir 2,5 millions de dollars supplémentaires par an par des sources partenaires), les participants ont estimé que son avenir n'est pas clair et que ce réseau relativement fermé de chercheurs ne dispose pas de ressources suffisantes pour coordonner des réseaux émergents et des chercheurs individuels dans tout le pays. Il est également nécessaire d'évaluer les réseaux de recherche financés par le gouvernement fédéral, comme le RDC et les programmes provinciaux, comme le Réseau québécois de recherche sur la douleur, afin de mieux comprendre les lacunes et les succès, et de déterminer comment des programmes de financement de la recherche différents ou supplémentaires pourraient combler les lacunes à l'avenir. Des évaluations similaires devraient être entamées par les organismes de financement et les réseaux de recherche sur la douleur, afin de mieux coordonner la répartition des fonds entre les domaines prioritaires et de garantir que des fonds suffisants sont consacrés à l'innovation menée par les chercheurs.
Les participants ont également noté les inconvénients potentiels pour l'innovation lorsque le financement de la recherche sur la douleur est limité à une seule institution de financement. Ces limites peuvent constituer des obstacles à la nature pluridisciplinaire de la recherche sur la douleur et imposer des restrictions et des défis supplémentaires à la recherche entreprise à l'initiative des chercheurs. Par ailleurs, l'inconvénient de la diffusion de la recherche sur la douleur dans un certain nombre d'institutions est qu'en étant partout, elle n'est donc précisément nulle part. Les institutions de financement doivent équilibrer les avantages et les inconvénients de l'un ou l'autre modèle de financement, et les participants ont encouragé une meilleure coordination du financement pour faciliter la recherche collaborative et innovante sur la douleur dans toutes les disciplines. Enfin, bien qu'il existe de nombreuses lacunes dans la disponibilité des données sur la douleur, la nécessité d'améliorer la collecte de données biopsychosociales a été soulignée, avec des suggestions visant à faciliter la collaboration entre les gouvernements (organismes de financement nationaux et provinciaux), les chercheurs et les personnes vivant avec de la douleur afin de garantir l'applicabilité des données dans la pratique.
Il manque une approche commune et intégrée pour mesurer la douleur
La méthodologie actuelle pour mesurer objectivement, ainsi que pour saisir la nature dynamique de la douleur (p. ex., durée, intensité variable) est limitée sur le terrain. Les participants ont indiqué qu'il n'existe pas de mesure objective et convenue de la douleur, ce qui peut expliquer la déconnexion entre l'expérience de la douleur du patient et la gravité de la douleur perçue par les professionnels de la santé. D'autres ont cité l'absence d'indicateurs normalisés de la douleur chronique, de définitions ou de cadres de connaissances interdisciplinaires, ou d'approches développementales (p. ex., la douleur tout au long de la vie) comme une lacune dans la compréhension de la douleur en tant que maladie ou affection en soi, plutôt que comme symptôme d'un autre problème. Les outils d'évaluation dont disposent actuellement les cliniciens pour évaluer la douleur se limitent à un point fixe dans le temps et à une échelle d'intensité de 0 à 10, alors que l'expérience de la douleur s'étend au-delà de ces types de cadres et que ces mesures ne tiennent pas compte du niveau de fonctionnement et d'autres aspects importants qui comptent pour les personnes vivant avec de la douleur. Ils peuvent également avoir des répercussions négatives sur la relation et la communication entre le patient et le clinicien, et contribuer à la stigmatisation et au manque de compréhension.
Il existe peu de recherche en situations réelles qui explorent la nature multidimensionnelle et complexe de la douleur
Les participants ont soulevé la nécessité d'améliorer les connaissances sur la nature multidimensionnelle et complexe de la douleur auprès du grand le public, des cliniciens et des décideurs politiques. Alors que la douleur chronique peut avoir un lien évident avec des questions complexes relevant des sciences biologiques, psychologiques, sociales et cliniques, trop peu d'études examinent la nature multidimensionnelle de la douleur ainsi que les besoins des patients présentant des affections multiples et des besoins plus complexes. Bien que la douleur touche de nombreuses disciplines, les chercheurs sont souvent tenus de respecter des critères d'exclusion stricts, qui éliminent la possibilité d'étudier plusieurs conditions afin de créer un échantillon « propre ». Un exemple cité est l'exclusion des études sur la douleur des personnes qui consomment des drogues, ce qui rend difficile l'étude de l'intersection des deux questions.
Les participants ont également relevé des obstacles à la réalisation de recherches complexes et multidimensionnelles sur différents sites au Canada en raison du manque d'infrastructures pour permettre les études de cette nature, des obstacles à l'élaboration de modèles de recherche de grande envergure, tels que les essais sur plusieurs sites, et de la collaboration limitée entre les centres de recherche. Comme exemple d'un tel obstacle, on pourrait mentionner les processus distincts des comités d'éthique de la recherche (CER) établis par de nombreuses universités et institutions, qui peuvent appliquer ou interpréter de différentes manières des critères et des normes variables. Cela peut créer des obstacles aux études multisites en obligeant ces chercheurs à s'adresser à plusieurs comités, dont chacun utilise des normes différentes pour une même étude. Bien que le processus des CER dépasse le cadre de la recherche sur la douleur, les participants ont fait remarquer que le processus actuel empêche les chercheurs de mener des essais cliniques de manière rapide et efficace dans plusieurs sites.
La recherche et les soins cliniques peuvent être déconnectés
Si les participants ont souligné les progrès récents de la recherche sur la douleur au Canada, ils ont également mis en évidence les obstacles au transfert efficace des connaissances (p. ex., l'application de la recherche et son 'infrastructure). Nous avons entendu parler d'une déconnexion et d'une séparation entre les résultats de la recherche et l'amélioration de la qualité au plan clinique. Il est difficile de trouver des ressources pour financer la transposition de recherches fructueuses en pratique clinique, et cela nécessite souvent des compétences et une expérience différente, qui vont « au-delà du cadre du laboratoire ». Certains participants ont évoqué un manque d'expertise pour faire le lien entre les résultats de la recherche en sciences fondamentales ainsi que ceux ayant trait à la conception et le mode d'opération des essais cliniques. Les chercheurs ont noté les limites ayant trait à la poursuite de la découverte innovante et précoce et préconisent de consacrer plus de temps aux activités de découverte - c'est-à-dire que les chercheurs indépendants ont rarement du temps pour la « découverte de façon ouverte ».
Il existe des lacunes dans la prévision de la réaction des patients aux différents plans de soins et dans la compréhension des différences entre les populations
On ne comprend pas assez bien les facteurs qui permettent de prédire qui obtiendra ou non de bons résultats avec certains traitements et thérapies. Il n'y a pas non plus suffisamment de recherches sur l'efficacité des thérapies qui vont au-delà des interventions pharmacologiques. Il faut approfondir la recherche pour comprendre l'efficacité potentielle de chaque modalité de traitement et quelle combinaison de traitements pourrait être appliquée à différentes personnes.
Nos consultations ont également mis en évidence une lacune dans la recherche sur les besoins uniques des différentes populations (p. ex., les peuples autochtones, les communautés ethniques et culturelles, les personnes âgées, les nourrissons et les enfants, les personnes souffrant à la fois de douleur et d'autres comorbidités) afin d'acquérir des connaissances sur les thérapies et les interventions les plus appropriées nécessaires pour différents types de douleur, et dans la définition des modèles et des parcours de soins efficaces. Les participants ont suggéré que les chercheurs sur la douleur devraient s'efforcer de mieux intégrer et comprendre les contextes sociaux plus larges de la douleur et des inégalités qui y sont liées.
Pratiques exemplaires et prometteuses
Les parties prenantes ont fourni de nombreux exemples d'initiatives dans tout le pays qui, selon elles, contribuent à relever les défis liés à la recherche et aux infrastructures de recherche, notamment :
- les approches de recherche axées sur le patient;
- les programmes consacrés à la mobilisation des connaissances;
- les méthodes communes de mesure et d'évaluation de la douleur;
- les réseaux et la collaboration;
- l'infrastructure qui soutient les essais complexes;
- les programmes entre les organismes à grande échelle qui visent à comprendre, gérer et traiter la douleur.
« Faire participer les personnes souffrant de douleur chronique et leur demander ce qui serait bénéfique - le meilleur et le pire, selon elles, en ce qui concerne leurs soins et leurs soignants. Établir les pratiques exemplaires à partir de ce que disent les personnes satisfaites des soins à propos de ce qui fonctionne le mieux et préparer une formation basée là-dessus. »
Répondant au questionnaire
La recherche axée sur le patient renforce les capacités des patients et permet une création de connaissances plus significative.
Plusieurs participants à l'atelier ont mis en lumière des initiatives réussies dans tout le Canada, qui font participer les personnes vivant avec de la douleur à tous les aspects du processus de recherche, de la conceptualisation au transfert des connaissances. Un tel engagement enrichit la valeur de l'équipe de recherche et aide à définir les questions auxquelles il faut répondre, ce qui est bénéfique pour les patients, les cliniciens et les chercheurs. La co-conception de la recherche avec les patients garantit également la faisabilité, l'adaptabilité et l'applicabilité de celle-ci.
Les participants ont relevé un certain nombre d'exemples où les patients, ainsi que les chercheurs, les décideurs politiques, les centres de santé universitaires et autres parties prenantes participent à la détermination des priorités de recherche. Cela accélère l'application des résultats de la recherche dans les soins aux patients et les politiques de santé. En outre, les participants ont parlé de l'importance de former les patients et les citoyens à diverses méthodes de recherche pour faciliter le processus de co-conception, renforcer les capacités de la communauté et garantir que les données sont intégrées et appliquées de manière utile dans la communauté. Le programme Stratégie de recherche axée sur le patient des IRSC, le Centre d'excellence sur le partenariat avec les patients et le public (CEPPP) et l'initiative Patient and Community Engagement Research (PaCer) (seulement disponible en anglais) sont autant d'exemples qui mettent en œuvre ces approches de renforcement des capacités, de formation et de recherche axées sur le patient.
L'application des résultats de la recherche à la pratique nécessite des initiatives de mobilisation et des investissements ciblés
L'importance d'appliquer les constatations de la recherche pour améliorer les soins cliniques et la condition des patients a été un thème récurrent tout au long de nos consultations. En tant que chefs de file mondiaux dans le domaine de la science de la douleur, les chercheurs canadiens sont bien placés pour élaborer une stratégie de diffusion de la recherche mieux coordonnée avec les parties prenantes concernées. Les participants nous ont dit que le fait d'avoir des chercheurs comme partenaires actifs dans la prestation des soins a contribué à améliorer les connaissances sur les interventions qui fonctionnent, pour qui, quand et dans quelles circonstances. Les groupes communautaires, les cliniciens, les gouvernements et les administrateurs collaborent avec les chercheurs, de nombreuses disciplines de recherche se réunissant pour former des réseaux et soutenir la création et la mobilisation des connaissances.
Certaines des pratiques mentionnées par les participants intègrent les chercheurs dans les cliniques de la douleur pour permettre des études pragmatiques en situation réelle et une meilleure intégration de la recherche à la pratique. Dans de tels modèles, les chercheurs sont intégrés dans des cliniques de la douleur pour aider à suivre les l'évolution des patients à partir du début du programme, tout au long du processus de soins, et à assurer un suivi aux points clés après le programme. Le fait d'avoir des chercheurs intégrés sur place à la clinique permet une recherche rapide et réactive basée sur les questions et les besoins dans le monde réel. L'intégration peut également permettre une recherche sur mesure portant précisément sur des communautés ou des groupes de population particuliers, ce qui permet de mieux comprendre les besoins en matière de soins des différentes populations et de mieux adapter et cibler les soins en fonction de ces besoins et de ces expériences. Parmi les exemples cités par les participants, soulignons les cliniques intégrées à des institutions universitaires telles que la Michael G. DeGroote Pain Clinic (seulement disponible en anglais) de l'Université McMaster, le Stollery Children's Hospital relié à l'Université de l'Alberta et le Centre for Pediatric Pain Research (seulement disponible en anglais) du IWK Health Centre et affilié à l'Université Dalhousie. Les participants ont également mentionné l'initiative Aboriginal Children's Hurt and Healing (seulement disponible en anglais), qui travaille avec les collectivités autochtones, les centres de santé et les cliniciens pour combler le manque de compréhension de la douleur chez les enfants autochtones, et avec les universités et les cliniciens pour améliorer leurs connaissances afin qu'ils puissent fournir des soins plus adéquats et plus sécuritaires sur le plan culturel.
Enfin, des programmes tels que Solutions pour la douleur chez l'enfant (SKIP), un nouveau réseau de mobilisation des connaissances établi à l'Université Dalhousie et codirigé par Santé des enfants Canada comble le fossé entre les pratiques de traitement actuelles et les solutions fondées sur des données probantes disponibles pour lutter contre la douleur des enfants dans les établissements de santé canadiens.
Les chercheurs élaborent des méthodes communes de mesure et d'évaluation de la douleur
Les participants se sont exprimés sur plusieurs initiatives visant à créer des normes minimales de collecte de données et de résultats pour les populations adultes et pédiatriques. Ce travail permet une meilleure comparabilité et coordination des différentes études de recherche. Les éléments communs de ce travail explorent les indicateurs dans une série de domaines, qui examinent à la fois la douleur et la capacité fonctionnelle. Ils comprennent l'exploration de l'intensité de la douleur, du fonctionnement sur le plan physique, le bien-être émotionnel, des évaluations générales de l'amélioration, de la satisfaction du traitement, des événements indésirables et du devenir du patient. Les participants ont mentionné l'Initiative on Methods, Measurement, and Pain Assessment in Clinical Trials (IMMPACT (seulement disponible en anglais)), les travaux du Réseau de douleur chronique (seulement disponible en anglais) (RDC) visant à mettre sur pied des registres canadiens de patients pédiatriques et adultes souffrant de douleur dans différentes cliniques de la douleur au Canada, et les travaux du Centre d'excellence sur la douleur chronique des vétérans canadiens, qui visent tous à établir des mesures de base de suivi des patients. Ils ont également mentionné la Task Force on Research Standards for Chronic Low-Back Pain (seulement disponible en anglais) des National Institutes of Health des États-Unis, qui a réussi à mettre au point un ensemble de données minimales multidimensionnelles uniformes et un ensemble standard de questions de collecte de données pour accroître l'uniformité entre les chercheurs. Les participants ont fait remarquer que si ces travaux sont très prometteurs, ils ne sont pas appliqués de manière uniforme dans les milieux cliniques et les études et qu'il faut poursuivre les travaux dans ce domaine.
Les réseaux travaillent à améliorer la coordination des activités et des initiatives de recherche entre les juridictions
Tout au long du processus de consultation, nous avons appris comment les réseaux de recherche provinciaux (p. ex., le Réseau québécois de recherche sur la douleur, l'Alberta Pain Research Network, le British Columbia Pain Research Network (seulement disponible en anglais)) peuvent faciliter les partenariats et améliorer l'applicabilité et l'impact des résultats de recherche dans leurs régions respectives. Ces initiatives visent à représenter un large éventail d'intervenants, de secteurs et de systèmes provinciaux de la recherche en intégrant une communauté interdisciplinaire de scientifiques, de cliniciens, d'universitaires et de partenaires communautaires afin d'élaborer des priorités et des partenariats stratégiques. Les priorités et les domaines d'intérêt commun des réseaux visent à comprendre les mécanismes de base de la douleur aux plans cellulaire et moléculaire de la douleur, à améliorer l'évaluation et le traitement de la douleur, à multiplier les efforts de prévention et à assurer une application efficace et efficiente des connaissances dans de multiples secteurs.
Certains participants ont également fait remarquer que les réseaux, les initiatives et les programmes à l'échelle nationale peuvent créer des liens et des occasions de recherche, faciliter la collaboration et la diffusion des connaissances, et unir les efforts de recherche sur la douleur dans tout le pays. En outre, les organisations nationales peuvent rassembler les parties prenantes et renforcer les capacités en matière de recherche sur la douleur, d'éducation, de formation, d'échange et de développement des connaissances (p. ex., la Société canadienne de la douleur (seulement disponible en anglais) ou l'initiative Pain in Child Health » (seulement disponible en anglais)). Les participants ont abordé certains aspects du Réseau canadien de douleur chronique (RDC) qui, selon eux, illustrent le potentiel des réseaux nationaux, notamment la façon dont le RDC a permis de rassembler des personnes ayant diverses formes d'expertise (p. ex., conception d'essais cliniques, sciences fondamentales, application et mobilisation des connaissances) pour collaborer plus efficacement, de relier des cliniques pour permettre des approches communes en recherche et de renforcer des aspects fondamentaux de la recherche et les infrastructures connexes (p. ex., mesures et indicateurs communs, registres de patients, processus communs de hiérarchisation des priorités). Les participants ont également exprimé leur enthousiasme à l'égard du nouveau Centre d'excellence sur la douleur chronique des vétérans canadiens. L'initiative a impliqué la création d'une organisation nationale qui travaille en partenariat avec les vétérans et leur famille pour orienter la recherche et les connaissances sur des stratégies de soins fondées sur des données probantes. Le Centre s'attache à établir un programme de recherche clair et concis, à concevoir des modalités de gestion de la douleur et à aider les vétérans à accéder à des soins dans leur collectivité, le tout étant facilité par un réseau national de centres interprofessionnels de gestion de la douleur.
Les participants estimaient qu'une prochaine étape importante pour les réseaux au Canada serait d'exploiter davantage à leurs réalisations afin d'avoir un portrait plus précis de ce qu'ils ont accompli. En outre, il conviendrait d'évaluer les lacunes afin de constater ce qui manque et ce qui ne fonctionne pas, afin de pouvoir cibler ce qui peut être amélioré. Les participants estimaient également que d'autres activités de coordination étaient nécessaires pour étendre et mieux relier les réseaux provinciaux et nationaux afin de permettre une approche unifiée au Canada.
Des initiatives sont prises pour mieux coordonner la recherche et permettre des études multisites et plus complexes
Les participants ont relevé quelques exemples d'initiatives visant à permettre la conception d'études plus complexes. Un exemple en est le processus facilité des comités d'éthique de la recherche (CER) résultant d'un processus national simplifié de CER pédiatrique multi-instituts (Institut du développement et de la santé des enfants et des adolescents des IRSC et Institut de génétique des IRSC). Il a été souligné que ce processus de CER récemment financé, intitulé Promouvoir la recherche sur la santé des enfants par une approche collaborative à l'égard d'un examen de l'éthique simplifié, ou Initiative de CER pédiatrique, pourrait être reproduit et étendu à d'autres domaines de recherche et à différentes populations touchées par la douleur. En outre, le Clinical Trials Ontario (seulement disponible en anglais) (CTO) soutient le mouvement en faveur d'un examen éthique provincial unique pour les recherches multisites en Ontario. L'approche rationalisée de CTO offre un moyen efficace de procéder à des examens éthiques de la recherche et de rendre les projets de recherche plus efficients et rentables. Ce processus permet de demander une seule évaluation éthique pour une étude multisites plutôt que de s'adresser séparément à chaque comité local d'éthique de la recherche. Les participants estimaient que de tels modèles pourraient s'appliquer à l'échelle nationale pour permettre des études multisites dans les différentes juridictions du Canada.
Des initiatives à grande échelle, qui regroupent différents organismes et organisations de recherche, mettent en place un éventail d'approches pour s'attaquer à des problèmes complexes
Les participants ont fait remarquer le potentiel des initiatives à grande échelle, qui nécessitent de dédier du financement en provenance de multiples organismes et organisations, et de coordonner ce financement pour renforcer les capacités de recherche à l'échelle nationale. L'exemple le plus fréquemment mentionné par les participants est l'initiative Helping to End Addiction Long-Term (seulement disponible en anglais) mise en œuvre par les National Institutes of Health des États-Unis (ou Initiative NIH HEAL). L'initiative finance des centaines de projets partout aux États-Unis, chacun d'entre eux étant axé sur divers aspects de la compréhension, de la gestion et du traitement de la douleur ainsi que sur l'amélioration du traitement de la consommation problématique d'opioïdes ou des troubles liés à la consommation de ce type de substance. C'est la combinaison de ces différents types de recherche, de financements ciblés et de coordination à l'échelle nationale qui a accéléré et encouragé la recherche sur la douleur.
Éléments d'une meilleure approche de la recherche sur la douleur
Établir une capacité nationale pour faire progresser la recherche sur la douleur par le financement et la coordination
Un aspect central recensé par les participants pour améliorer les approches face à la douleur au Canada est la nécessité d'un financement adéquat et dédié à la recherche sur la douleur et d'investissements dans un programme national de recherche sur la douleur. Depuis longtemps, la douleur est intégrée à de nombreux endroits et traverse les mandats de nombreux organismes de financement - cela peut être positif et crée toute une série d'occasions pour les différents chercheurs et équipes. Toutefois, en l'absence de capacités nationales de recherche et d'infrastructures mieux coordonnées, le financement reste à la fois inadéquat et difficile d'accès pour beaucoup. Certains chercheurs ont suggéré la formation d'un comité d'examen par les pairs aux IRSC pour examiner les demandes de subventions interdisciplinaires axées sur la recherche sur la douleur. Cependant, il a également été noté que si la recherche sur la douleur disposait d'un groupe consacré, il se pourrait que les chercheurs dans le domaine se retrouvent avec moins d'occasions de financement pour lesquelles ils seraient admissibles. Il est important de trouver un équilibre entre soutenir les projets initiés par les chercheurs eux-mêmes et le financement stratégique propre à la douleur. Les participants encouragent une exploration plus approfondie des mécanismes de financement actuels, des comités d'examen par les pairs et des processus de soumission ainsi que la création d'une cartographie de la recherche sur la douleur au Canada afin de mieux évaluer de quelle façon elle se compare à d'autres domaines sur le plan des concours et des subventions. Des données sur les taux de réussite des demandes de subventions liées à la douleur auprès des instituts des IRSC et des autres organismes de financement devraient être colligées et diffusées afin de mieux comprendre les lacunes, les bons coups de même que les biais potentiels dans le financement de la recherche liée à la douleur. Les participants ont également souligné l'importance de mettre en relation les organismes de financement avec les personnes vivant avec de la douleur et les décideurs à l'échelle fédérale et à l'échelle provinciale ainsi que dans diverses industries afin de mieux comprendre les priorités de recherche.
Les participants ont proposé un modèle de financement mixte ou une approche concertée pour faire en sorte que la recherche sur la douleur continue à concurrencer les autres priorités dans les concours ouverts, mais qu'elle soit également soutenue dans les domaines prioritaires stratégiques grâce à une coordination et un financement ciblé adéquat. Plusieurs participants ont souligné la nécessité d'augmenter les subventions à long terme, ce qui reconnaîtrait que la recherche fondamentale, son application clinique et la prestation des soins et d'interventions communautaires complexes aux personnes vivant avec de la douleur chronique constituent un processus à long terme par nature. Les participants ont également ciblé le besoin d'occasions de financement novatrices qui soutiennent l'élaboration de projets de recherche en sciences fondamentales plus importants impliquant diverses institutions et réseaux ainsi que des processus de financement simplifiés pour les initiatives de recherche communes. Les infrastructures de recherche doivent également être renforcées afin de fournir les outils et les ressources nécessaires pour mieux intégrer la recherche dans les initiatives et réseaux existants. Les participants ont également souligné l'importance de soutenir les étudiants et de leur consacrer des bourses de recherche dans le domaine de la douleur, avec des incitations à soutenir le perfectionnement professionnel du personnel de recherche intéressé ce domaine.
Les répondants ont suggéré qu'un moyen de répondre à cet éventail de besoins serait de mieux gérer le financement dédié à la douleur au sein des organismes existants et de consacrer des mécanismes de financement propres à la recherche transversale et interdisciplinaire, en s'inspirant de l'initiative américaine HEAL. Les participants estimaient qu'il pourrait y avoir une meilleure mobilisation et une meilleure coordination entre tous les organismes de financement fédéraux au Canada - les IRSC et le Conseil de recherches en sciences humaines (CRSH) et le Conseil de recherches en sciences naturelles et en génie (CRSNG) - pour soutenir la recherche sur la douleur. Une meilleure coordination et la création d'occasions entre ces organismes pourraient permettre une meilleure représentation des points de vue globaux allant du biomédical au socioculturel dans l'étude des solutions à la douleur. Récemment, le Comité de coordination de la recherche au Canada, qui vise à améliorer la coordination entre tous les organismes de financement ainsi que la Fondation canadienne pour l'innovation, a annoncé la création du Fonds Nouvelles frontières en recherche. L'initiative finance la recherche internationale et interdisciplinaire qui présente des risques élevés et qui nécessite des résultats rapides. De tels programmes facilitent la découverte en encourageant les chercheurs canadiens à travailler avec des partenaires de toutes les disciplines et ayant des intérêts de recherche diversifiés. Ces programmes peuvent également mieux intégrer les efforts visant à cerner le modèle biopsychosocial de la douleur et les déterminants et contextes sociaux plus larges de la douleur et des inégalités qui y sont liées. La recherche future sur la douleur doit adopter une approche solide axée sur le développement pour comprendre en profondeur les variables biopsychosociales qui influent sur la douleur et pour mieux identifier les différents facteurs de risque de la douleur chronique et la façon dont ils peuvent se manifester tout au long de la vie.
Les participants ont souligné que la création du Groupe de travail canadien sur la douleur avait démontré l'importance d'une présence nationale et d'une meilleure coordination et collaboration entre les juridictions et les initiatives existantes, afin de parvenir à une meilleure harmonisation des priorités de recherche pour un programme national sur la douleur. Les participants estimaient qu'un réseau, un mécanisme ou un organisme national de recherche sur la douleur pourrait harmoniser le processus de création d'une approche unifiée entre les provinces et les territoires, encourager la collaboration avec l'industrie et les intervenants pertinents, favoriser la communication entre les réseaux existants, et aider à mettre en place de nouveaux réseaux dans les provinces ou territoires qui présentent actuellement des lacunes. Ils ont également plaidé pour le financement de la recherche au sein du gouvernement fédéral, qui s'étend au-delà du portefeuille de la santé, mais touche aussi aux relations plus larges avec les autres ministères.
Soutenir la découverte et l'innovation en sciences fondamentales
Les chercheurs ont plaidé en faveur de programmes et de subventions à plus long terme, qui laissent plus de temps pour la découverte et les activités en sciences fondamentales et soutiennent les projets innovants effectués en collaboration. Les participants ont également discuté des partenariats public-privé comme stratégie possible pour améliorer le financement de la recherche sur la douleur, faisant remarquer que cela se produit actuellement dans d'autres pays pour élaborer des programmes d'incubateurs et d'accélérateurs. Les chercheurs ont souligné le rôle potentiel que peut jouer l'industrie privée pour faire avancer la recherche sur la douleur, catalyser les découvertes en sciences fondamentales et améliorer l'accès à des options de traitement novatrices. Toutefois, ils ont également admis que la participation de l'industrie constitue une arme à double tranchant, étant donné qu'elle a un intérêt direct et un parti pris pour certaines interventions et options de traitement pour la douleur.
Renforcer les capacités et les infrastructures pour évaluer les solutions de soins novatrices et faciliter leur application dans le contexte réel des pratiques cliniques
Les participants ont appelé à l'intégration des capacités de recherche dans les cliniques et la prestation de soins pour permettre une meilleure création de connaissances et une meilleure exploration des soins dans le contexte réel des pratiques cliniques. Cette approche pourrait être adoptée en mettant en relation les chercheurs et les cliniciens et en investissant dans des postes de cliniciens-chercheurs de même que dans des infrastructures de mobilisation des connaissances pour soutenir l'application des résultats de la recherche dans le contexte réel des pratiques cliniques. D'autres recherches sont également nécessaires pour examiner l'efficacité des interventions de prévention et de traitement de la douleur offerts par les cliniciens en soins primaires et les autres professionnels de la santé au Canada, ainsi que l'efficacité de la combinaison de modalités de traitement qui pourrait être appliquée à différents types de douleur chronique et aux situations particulières des patients. Ces recherches doivent aussi s'intégrer dans un contexte socioculturel plus large de la douleur et des inégalités qui y sont liées afin de permettre une meilleure gestion personnalisée de la douleur et d'adapter le traitement au contexte spécifique de l'individu. Les participants ont également évoqué l'importance de financer des recherches en contexte réel des pratiques cliniques destinées à évaluer l'efficacité de différents modèles de solutions de soins (par ex., modèles de solutions de soins virtuels, de programmation et soins de faible intensité, pratique clinique et soins au quotidien). Ils ont souligné la nécessité d'investir dans la programmation et les interventions d'une manière qui soutient la science de la mise en œuvre de même que le perfectionnement et la mise à l'échelle des innovations en fonction de leurs habilités à fournir des informations sur l'évolution des patients et des soins.
Les participants ont également discuté de la nécessité d'investir dans des activités de mobilisation et d'application des connaissances ciblées, conçues et menées par ceux qui possèdent l'expertise nécessaire, afin d'étendre la portée et l'intelligibilité des résultats de la recherche sur la douleur et d'alimenter la recherche et les soins cliniques futurs. Le concept d'application inversée, qui consiste à reprendre en laboratoire ce que les utilisateurs finaux (p. ex., les personnes vivant avec de la douleur) disent aux chercheurs sur leur expérience de la douleur et les interventions pour produire des idées de projets de recherche ancrés dans la pratique clinique, a été brièvement exploré tout au long des discussions. De nombreux participants ont souligné que ce concept a permis d'améliorer la pratique et la condition clinique des patients.
Les participants ont également discuté d'idées pour permettre l'application des résultats de la recherche en sciences fondamentales dans les pratiques cliniques. Les exemples fournis comprennent l'utilisation efficace de partenaires communautaires, d'investisseurs tiers et d'autres réseaux de soutien. Le principe de la réduction de la charge administrative et de l'amélioration de la diffusion des résultats de la recherche a été suggéré de manière plus générale, et les stratégies novatrices visant à améliorer les infrastructures de recherche ont été abordées. Par exemple, l'Université de Calgary intègre un soutien à l'application des résultats de recherche au sein de son institution afin de faciliter et encourager la traduction des découvertes scientifiques en sciences fondamentales dans des essais cliniques. Il a été suggéré qu'un modèle similaire pourrait fonctionner pour la recherche sur la douleur.
Établir une compréhension intégrée et commune de la douleur et des normes minimales de collecte de données
Le renforcement des capacités de recherche et la provision de données dans le domaine de la douleur faciliterait la diffusion des pratiques exemplaires dans tout le pays. Les participants ont souligné l'importance d'une large collecte de données communes afin de pallier à la variabilité des données sur la douleur entre les centres géographiques et les juridictions. Un participant a cité le principe de Sharma, qui veut que « ce qui est mesuré est amélioré », comme principe de collecte de données dans le domaine de la douleur.
Les participants ont souligné qu'une compréhension pluridisciplinaire et commune de la douleur permettrait de mener des recherches futures et d'améliorer la comparabilité des différents projets de recherche. Ils ont évoqué la nécessité de se doter de normes minimales de collecte de données et d'indicateurs d'évolution clinique pour les populations adultes et pédiatriques, en s'appuyant sur les bases établies par des projets tels que les mesures de base proposées par le Groupe IMMPACT, les registres canadiens de patients pédiatriques et adultes souffrant de douleur du RDC, et autres normes. La mise au point et l'application réussies d'un ensemble minimal de données multidimensionnelles et uniformes et d'un ensemble standard de questions pour la collecte de données sont nécessaires pour accroître la cohérence entre les chercheurs. Les travaux visant à permettre une collecte de données uniforme, harmonisée avec les acteurs internationaux, devraient être intensifiés et appliqués de manière plus cohérente dans tout le pays. La création d'un groupe de travail national peut faciliter l'intégration de normes minimales de collecte de données et devrait être envisagée. L'adoption de normes minimales de collecte de données permet de progresser dans la compréhension, la gestion et la prévention de la douleur chronique. La douleur, tout comme d'autres informations telles que le sexe et le genre devraient également être intégrées dans les enquêtes existantes, les études par cohorte et les données sur la santé de la population.
Suivi de la santé de la population et de la qualité du système de santé
Toute initiative visant à améliorer les soins et la gestion de la douleur au Canada doit être fondée sur une solide compréhension de la situation existante et sur la mesure de l'efficacité des actions proposées. Dans notre premier rapport, nous avons souligné la nécessité de disposer de données plus complètes et normalisées sur la prévalence, l'évolution, les répercussions et les améliorations de la condition clinique des personnes qui vivent avec la douleur chronique au Canada. Il est également nécessaire d'évaluer les répercussions des interventions destinées à améliorer le rendement du système de santé et la condition clinique des patients. La surveillance de la santé publique s'exerce par la collecte et l'analyse continues et systématiques de données sanitaires visant l'évaluation des programmes et des pratiques et l'application de ces données dans les efforts de prévention et de gestion à l'échelle clinique et dans les politiques de soins. L'évaluation et la surveillance sont essentielles à l'amélioration continue du système. Ces données aident à créer des profils de santé aux échelles fédérale, provinciale, territoriale et régionale, permettent de cibler les populations à risque, de suivre les changements au fil du temps et de mettre en place des politiques, des programmes et des investissements fondés sur les données probantes.
Pour permettre l'amélioration de la qualité et réduire la grande variabilité qui existe actuellement entre les juridictions, le Canada a besoin de cadres adéquats d'approches communes de surveillance de la santé publique et de suivi du rendement des systèmes de santé. Cela comprend l'élaboration d'indicateurs communs, d'ensembles de données minimaux, d'une collecte de données normalisée et de méthodes de production de rapports. Les participants à chacune de nos activités de consultation ont été invités à donner leur avis sur l'état actuel de ces travaux et ont fait des suggestions sur les moyens de renforcer encore le système.
Lacunes et difficultés
Plus de travaux d'enquête sont nécessaires pour rendre compte des indicateurs de douleur pertinents
Nous avons entendu que les efforts pour mesurer la prévalence de la douleur au Canada sont dispersés dans tout le pays et que la fragmentation des données et des systèmes de même que le manque d'indicateurs de douleur normalisés posent des défis pour évaluer l'étendue des problèmes de douleur non gérée au sein de chaque province et territoire et entre eux. Il existe actuellement des enquêtes nationales dont certains modules touchent à la douleur, comme l'Enquête sur la santé dans les collectivités canadiennes (ESCC) et l'Enquête régionale sur la santé des Premières Nations. Toutefois, ces modules doivent être encore élargis afin de saisir une définition plus complète de la douleur chronique et l'impact de la douleur sur la vie des gens au Canada, et pour obtenir plus de données sur des syndromes de douleur en particulier.
Les participants ont mentionné une série de lacunes dans les données, qui rendent difficile la détermination du nombre de personnes souffrant de douleur chronique à l'échelle nationale, la manière dont ces chiffres évoluent dans le temps, les facteurs associés à la douleur et les répercussions qui en résultent sur le plan longitudinal. La collecte de certains types de données dans les collectivités rurales et éloignées est limitée en raison de l'infrastructure électronique restreinte. En outre, si les couplages d'enregistrements entre les données administratives sur la santé (p. ex., les Cohortes santé et environnement du recensement canadien) peuvent combler certaines lacunes dans les données sur certaines populations et certaines conditions, de nombreuses populations touchées de manière disproportionnée par la douleur (p. ex., les sans-abri, les Autochtones vivant dans des réserves ou des régions éloignées) ne sont souvent pas prises en compte dans les données d'enquêtes nationales sur la santé. Il est essentiel d'obtenir des informations plus complètes sur la douleur dans les enquêtes nationales afin de fournir des ressources aux personnes qui vivent avec de la douleur, de comprendre quelles sont les interventions les plus efficaces pour différents types de douleur et différentes populations, et d'orienter les investissements stratégiques des gouvernements, des assureurs et des autres acteurs du système de santé.
Absence de normes claires de diagnostic et de codage de la douleur dans les systèmes de données administratives
Bien qu'il existe certaines données d'enquêtes nationales sur la prévalence de la douleur et les dépenses liées à celle-ci, le Canada ne dispose pas d'un système de surveillance solide ni d'une infrastructure aux échelles fédérale et provinciale/territoriale pour évaluer les problèmes de douleur chronique. L'un des plus grands obstacles est l'absence d'une définition adéquate de la douleur chronique et de codes de diagnostic précis dans les données administratives, qui puissent être utilisés pour son identification. Plusieurs participants ont fait remarquer qu'il est souvent difficile d'évaluer les problèmes de douleur dans la communauté en raison des difficultés d'enregistrement des événements liés à la douleur dues à l'absence de codes de diagnostic propres à la douleur ou à la faible utilisation des codes qui existent en raison d'un manque de mise en œuvre ou de formation. Ces limitations peuvent souvent amener les professionnels de la santé à sous-diagnostiquer ou à mal diagnostiquer la douleur chronique.
Si les pratiques de codage de la douleur chronique sont inexactes ou non normalisées, cela crée des limites et un manque de fiabilité des estimations des problèmes de douleur chronique lors de la collecte et du codage des données. La douleur chronique peut accompagner d'autres problèmes de santé, c'est pourquoi elle n'est souvent pas diagnostiquée et traitée comme un problème de santé unique, mais plutôt comme un trouble qui se manifeste en raison d'autres causes ou comorbidités. En conséquence, la douleur chronique est codée sous de nombreuses formes différentes, sans norme de codage unique. Actuellement, l'extraction de données basée sur le diagnostic primaire sous-estime la prévalence de la douleur et donc les ressources nécessaires pour la traiter. Les normes internationales relatives au diagnostic des maladies ont récemment été modifiées, reconnaissant la douleur comme un problème de santé distinct. La mise en œuvre et l'adoption de la 11e révision de la Classification internationale des maladies (CIM-11), ainsi que la formation qui y est associée, aideront à relever ces défis. Toutefois, l'adoption de ces normes par les pays, ou par l'ensemble des provinces et territoires du Canada, est compliquée, et il faudra des années pour les mettre en œuvre de manière uniforme. Afin d'accélérer l'adoption de ces normes dans tout le Canada, il est nécessaire de continuer à investir et à financer l'évaluation des problèmes de douleur dans les différentes juridictions.
Il est difficile de mettre au point des indicateurs pertinents à l'échelle provinciale et à l'échelle nationale sans saisir de manière adéquate les personnes qui se présentent au système de santé. Sans un effort coordonné pour mettre en œuvre un système de classification plus à jour et des efforts de surveillance et de contrôle, la douleur chronique continuera d'accuser un retard par rapport aux systèmes de surveillance des autres maladies chroniques au Canada. L'absence de données complètes et d'infrastructures de surveillance empêche les gouvernements fédéral et provinciaux de surveiller les coûts des soins de santé et les coûts sociétaux associés à la douleur chronique, ainsi que les politiques et programmes nécessaires pour relever ces défis. En raison de l'état actuel des infrastructures de surveillance, les gouvernements, les chercheurs et les professionnels de la santé ne disposent pas de suffisamment d'informations sur les problèmes de douleur chronique (p, ex., les mécanismes, les manifestations, la gestion), les défis et les besoins uniques des personnes vivant avec de la douleur, et la capacité de chaque système de soins de santé à répondre à ces besoins.
Manque de reconnaissance et de coordination de la douleur dans la surveillance de la qualité des soins
Les participants ont souligné l'importance d'un meilleur leadership fédéral pour encourager des changements dans la capacité de surveillance et le contrôle de la qualité. La douleur chronique n'a pas fait l'objet d'une attention suffisante malgré la reconnaissance internationale de la douleur chronique comme une maladie à part entière ainsi que de ses répercussions et coûts sociaux, économiques et sociétaux. La priorité accordée à la douleur chronique en tant que problème de santé et le leadership des acteurs fédéraux et industriels concernés (p. ex., les lieux de travail, les assureurs) pourraient permettre d'améliorer la surveillance et la qualité des soins. La désignation de la douleur chronique comme une priorité par Santé Canada et l'Agence de la santé publique du Canada pourrait donner l'occasion d'inclure des mesures associées dans l'ESCC, l'Enquête canadienne sur les mesures de la santé, les Cohortes santé et environnement du recensement canadien, ou dans d'autres instances de collecte d'enquêtes nationales par l'intermédiaire de Statistique Canada, et pourrait susciter des efforts plus ciblés pour coder la douleur dans les données administratives gérées par l'Institut canadien d'information sur la santé (ICIS).
Étant donné la nature fragmentée des données disponibles quant à l'évaluation et le contrôle de la qualité, les parties prenantes ont souligné la nécessité d'une meilleure coordination entre les juridictions. Les mesures visant à élaborer des mesures provinciales de la douleur chronique devraient être coordonnées et étendues de manière à ce que des indicateurs complets et cohérents de la douleur soient employés à l'échelle nationale, comme pour toute autre maladie chronique courante. Le coût économique de la douleur chronique, tant direct qu'indirect, n'est pas suffisamment documenté, ce qui rend difficile la sensibilisation à la nécessité d'attribuer des ressources et des fonds suffisants pour y faire face. Plusieurs participants nous ont dit que l'absence de données et de systèmes de surveillance adéquats signifie que la douleur doit concurrencer des maladies plus visibles qui sont perçues comme des priorités plus immédiates. Dans l'ensemble, l'amélioration des données et des efforts de suivi afin de fournir des estimations de prévalence plus fiables permettront de mieux comprendre le fardeau humain et économique de la douleur chronique sur le système de santé et la société.
Pratiques exemplaires et prometteuses
Les participants à la consultation ont fourni de nombreux exemples d'initiatives dans tout le pays qui, selon eux, contribuent à relever les défis liés à la surveillance de la santé de la population et de la qualité du système de santé, notamment :
- Des normes de classification des maladies;
- L'élaboration d'indicateurs de douleur et de cadres de référence;
- Des registres électroniques et des pratiques communes de codage;
- Le suivi des impacts cliniques des prescriptions;
- L'utilisation d'algorithmes et d'approches novatrices en matière de surveillance.
Les normes de classification des maladies s'adaptent pour reconnaître la douleur comme une maladie en soi
De nombreux participants se sont montrés optimistes par rapport aux récents changements apportés par l'Organisation mondiale de la Santé pour reconnaître la douleur chronique comme une classification de maladie particulière dans la CIM-11 et faisaient remarquer que cela facilitera la collecte de plus de données sur la douleur chronique au Canada. Ils soulignaient que ces codes de diagnostic communs et centralisés seraient importants pour les médecins et tous les professionnels de la santé. Toutefois, il faudra plusieurs années et des ressources pour réaliser pleinement la mise en œuvre de la norme internationale de codification diagnostique de la douleur chronique. Dans l'intervalle, les participants ont souligné la nécessité d'améliorer et de mettre en œuvre les ressources de codage actuellement disponibles en établissant des ensembles de données minimaux, en normalisant les indicateurs de douleur chronique et en formant les cliniciens à l'utilisation de ces outils.
Des efforts sont en cours pour élaborer des indicateurs de douleur et des cadres d'évaluation
Les participants ont souligné qu'il existe des initiatives d'évaluation e dans des cliniques individuelles et des régions qui ont investi dans une meilleure collecte de données, mais il n'est pas toujours évident de savoir quelle est la meilleure façon de comparer les différents environnements et contextes cliniques (p. ex., la portée, la taille et les services des réseaux de soins primaires varient). Néanmoins, les réseaux de recherche sur la douleur au Canada sont en train de monter des registres des personnes vivant avec de la douleur chronique et d'élaborer des normes afin de recueillir des informations clés (ensembles de données minimaux) sur tous les patients qui se font soigner dans les cliniques participant à ces réseaux (p. ex., données démographiques, diagnostic de douleur et incapacités associées, traitements et résultats).
Plusieurs exemples de normes et de plateformes électroniques destinées à améliorer la communication entre les praticiens et à permettre d'éventuels efforts d'évaluation ont été recensés par les participants à la consultation, notamment :
- Les efforts déployés par les provinces pour former les cliniciens quant aux les ressources de codage, pour établir des indicateurs et mesures de la douleur chronique et pour intégrer la capacité de surveillance de la santé dans les stratégies provinciales de santé (p. ex., le groupe de travail sur les indicateurs et mesures de la Alberta Pain Strategy, le guide de mesure et les normes de qualité de Qualité des services de santé Ontario)
- L'élaboration de registres de la douleur chronique rassemblant des informations et des détails sur les indicateurs de douleur chronique dans les cliniques du Canada réunis en des ensembles de données minimales. P. ex., le Réseau de douleur chronique du Canada et le Réseau canadien des centres pédiatriques de douleur chronique mettent actuellement au point un registre de patients adultes et un registre pédiatrique de douleur chronique dont les données seront recueillies auprès de patients suivis dans des 23 cliniques tertiaires à travers le Canada (11 cliniques pédiatriques et 12 pour adultes). Le Centre d'excellence sur la douleur chronique des vétérans canadiens intègre également cet ensemble de données minimal dans le registre des vétérans qu'il est en train de mettre en place au sein de son réseau de cliniques affiliées pour suivre les soins et leurs impacts afin d'améliorer la gestion de la douleur des vétérans.
Les dossiers médicaux électroniques de même des pratiques de codage commun et l'emploi de mesures uniformes permettent une meilleure surveillance
L'utilisation et la coordination des dossiers médicaux électroniques (DME) étaient largement considérées comme un moyen d'uniformiser les dossiers médicaux et de faciliter l'accès des cliniciens aux dossiers de santé des patients tout en améliorant la communication en général. Cependant, il a été souligné que les initiatives de DME sont fragmentées et varient d'une province à l'autre de même que d'un établissement à l'autre, et que les cliniciens des cliniques privées n'utilisent pas les mêmes DME que ceux des cliniques publiques.
Voici quelques exemples d'initiatives recensées par les participants :
- Des systèmes pan provinciaux qui permettent d'établir des profils pharmaceutiques complets pour toutes les personnes qui font remplir une ordonnance dans une communauté (p. ex., le Drug Information System (seulement disponible en anglais) de la Nouvelle-Écosse ou le Pharmacy Network (seulement disponible en anglais) de Terre-Neuve);
- Des portails en ligne provinciaux contenant des images et des données diagnostiques, des résultats de laboratoire, des informations sur la santé, des dossiers médicaux numérisés, des profils de médicaments et des informations sur l'accès des patients aux services de santé (p. ex., eDOCSNL (seulement disponible en anglais), Visualiseur clinique de ConnexionOntario);
- Des systèmes qui permettent le transfert d'informations concernant les patients entre les systèmes de DME et les membres des équipes de soins qui peuvent être basés dans différents environnements de soins afin de favoriser l'intégration du système de santé, la continuité des soins et l'évaluation, ainsi que la recherche en contexte réel des pratiques cliniques (p. ex., Community Information Integration (seulement disponible en anglais), Central Patient Attachment Registry (seulement disponible en anglais)).
Les programmes de surveillance des ordonnances offrent la possibilité d'explorer les options de traitement et d'examiner leurs impacts pour les patients
Les programmes de surveillance des ordonnances (PSO) sont considérés comme un moyen de permettre une plus grande surveillance de la prescription des opioïdes et autres médicaments contre la douleur. Ils intègrent également les pharmaciens communautaires dans l'équipe de soins de santé dans le cadre du processus de contrôle et de surveillance, en mettant à profit leurs compétences, leurs connaissances et leurs capacités. Les participants ont fait observer que les efforts déployés dans plusieurs juridictions pour surveiller les ordonnances offrent la possibilité d'une meilleure communication pour faire de l'éducation sur la douleur et les traitements possibles, ainsi que pour suivre l'évolution clinique des patients au fil du temps (p. ex., l'intensité de la douleur, les effets secondaires, la capacité de fonctionnement). Bien que tous les PSO ne puissent pas être utilisés à ces fins, les participants ont néanmoins discuté de la possibilité d'utiliser ces programmes pour effectuer un suivi à plus grande échelle afin de mieux comprendre l'efficacité des diverses interventions pour des populations particulières ainsi que les facteurs de risque et de protection.
Les chercheurs exploitent les sources de données existantes pour élaborer des algorithmes permettant d'estimer la prévalence de la douleur chronique
Les participants ont relevé des exemples de recherches menées au Canada pour mettre au point des algorithmes fiables et valables d'estimation de la prévalence de la douleur chronique. Si les chercheurs s'appuient souvent sur les enquêtes nationales, comme l'ESCC, pour créer les algorithmes, certains ont créé et établi des algorithmes pour recenser les cas de douleur chronique à l'aide de bases de données administratives sur la santé et de critères de diagnostic communs, en les validant par rapport aux cas connus de patients souffrant de douleur chronique. Certains de ces travaux seront examinés plus loin dans cette section, lorsque nous aborderons le coût de la douleur au Canada.
Les participants ont fourni une liste non exhaustive de possibles sources de données et outils qui pourraient être exploités comme méthodes peu coûteuses d'obtenir des estimations fiables de la prévalence et du coût économique de la douleur chronique :
- Des algorithmes utilisés pour d'autres maladies chroniques qui ont été validés par les autorités canadiennes (p. ex., le Réseau de recherche sur les données de santé du Canada);
- Des registres nationaux des patients souffrant de douleur au Canada (p. ex., les sites du Réseau de recherche clinique du RDC (seulement disponible en anglais));
- Des enquêtes basées sur la population comportant des cycles qui contiennent des informations particulières sur la douleur et l'invalidité (p. ex., l'Enquête sur la santé dans les collectivités canadiennes de Statistique Canada);
- Des réseaux nationaux reliant les acteurs de la recherche pour fournir des informations fondées sur des données probantes (p. ex., l'Alliance pour des données probantes de la SRAP (seulement disponible en anglais));
- Des dossiers de santé et des données administratives (p. ex., la Base de données sur les congés des patients, le Système national d'information sur l'utilisation des médicaments prescrits, le Système national d'information sur les soins ambulatoires et la Base de données sur la morbidité hospitalière);
- Des études de cohortes longitudinales à grande échelle (p. ex., l'Étude longitudinale canadienne sur le vieillissement);
- Des bases de données enregistrant les ordonnances (p. ex., le service et la plateforme PrescripTIon de l'Inforoute Santé du Canada);
- Les systèmes de soins primaires existants (p. ex., le Réseau canadien de surveillance sentinelle en soins primaires (seulement disponible en anglais)).
Éléments d'une meilleure approche de l'évaluation des problèmes de douleur et de la qualité du système de santé
Parvenir à un consensus sur des indicateurs de la douleur pertinents et complets aux niveaux provincial et national
Il est généralement admis que le Canada a besoin de cadres généraux de stratégies communes de surveillance de la santé publique et de suivi du rendement du système de santé afin de réduire la variabilité dans le traitement de la douleur chronique au Canada. Ces cadres comprendraient des indicateurs communs, des ensembles de données minimaux, des normes nationales pour la collecte de données et les méthodes de rapport de même que de meilleures lignes directrices concernant les indicateurs les plus importants relatifs à la douleur chronique. Les gouvernements doivent aussi envisager d'appuyer l'adoption accélérée des codes de la CIM-11 récemment élaborés et de reconnaître officiellement la douleur comme une maladie à part entière afin de permettre une classification administrative plus unifiée de la douleur chronique à des fins de suivi. Les mesures visant à élaborer des mesures provinciales pour la douleur chronique doivent être coordonnées entre les juridictions compétentes et appliquées à grande échelle de manière à ce que des indicateurs complets et cohérents de la douleur soient employés au niveau national, comme pour toute autre maladie chronique. Un bulletin national pourrait être mis en place pour évaluer les mesures prises dans les différentes régions.
Permettre une meilleure connaissance de l'expérience clinique et des impacts pour les patients
Sur le plan pratique, il faut plus de recherche clinique pour examiner les impacts des traitements pour les patients et suivre la manière dont ceux-ci accèdent aux services et quels sont les effets de ces services. Il peut s'agir du nombre et la durée des visites chez les professionnels de la santé, de l'évolution des niveaux de douleur et des évaluations de la qualité de vie effectuées par les patients avant et après le traitement. Ces données pourraient aider à cerner les problèmes actuels liés aux pratiques de codage de la douleur chronique et à comprendre qui sont les personnes qui vivent avec de la douleur chronique et où elles se trouvent, comment leur traitement progresse et à quels cliniciens elles sont liées. Ces données permettraient également aux professionnels de la santé de définir et d'appliquer à grande échelle les pratiques qui donnent de bons résultats et de communiquer ces résultats à d'autres praticiens.
Les systèmes et bases de données existants doivent être exploités pour améliorer la surveillance et la collecte de données, notamment par une collecte de données administratives normalisées plus complète sur la douleur et par des investissements dans des enquêtes nationales continues, soit par la création de sondages spécifiques sur la douleur, soit par la mise à disposition de ressources permettant de mieux intégrer la douleur dans les enquêtes démographiques continues telles que l'ESCC. Les participants ont souligné l'importance de veiller à ce que les modules relatifs à la douleur dans l'ESCC (p. ex., l'Indice de l'état de santé) comprennent des indicateurs plus complets concernant la douleur chronique et ce, sur une base régulière et continue. En outre, il convient de réfléchir à l'importance d'inclure ou de relier des modules similaires pour évaluer la situation des communautés autochtones, des immigrants ou des résidents temporaires dans le cadre d'enquêtes régulières, comme le CanChec. Il faudrait disposer de données de qualité et d'un système plus solide à long terme pour fournir des estimations de la prévalence nationale et pour évaluer l'effet des interventions destinées à améliorer les systèmes de santé.
Les participants ont également souligné le potentiel d'outils et de processus cliniques communs, tels que les formulaires d'admission et d'évaluation centralisés, pour mieux suivre l'évolution des patients dans le temps. L'amélioration des indicateurs et des algorithmes de douleur chronique peut faciliter le dépistage des patients souffrant de douleur chronique au niveau du système et améliorer la qualité des soins. Les participants ont aussi souligné l'importance de colliger des informations sur les déterminants socioéconomiques pertinents de la santé et d'autres facteurs de risque et indicateurs connus de la douleur chronique (p.ex., les données démographiques, l'origine ethnique, le mode de vie et les comportements, les traumatismes) de même que des données permettant de mieux comprendre les conditions qui coexistent avec la douleur (p. ex., la maladie mentale, la consommation de substances). Les efforts déployés dans plusieurs juridictions pour surveiller les ordonnances offrent la possibilité d'améliorer la communication pour faire de l'éducation sur la douleur et de son traitement, ainsi que de suivre l'évolution de la condition clinique des patients au fil du temps.
Renforcer le leadership fédéral et la coordination des systèmes de surveillance de la douleur
Les données d'évaluation et de surveillance guident la stratégie, l'élaboration des programmes et le financement des interventions appropriées en matière de soins de santé par l'amélioration de la compréhension par le gouvernement de l'efficacité des investissements, le calcul des coûts économiques de la douleur et la surveillance continue des problèmes de douleur chronique. Les participants ont noté que l'amélioration des données et des efforts de surveillance permettrait d'obtenir des estimations de prévalence plus fiables et de mieux comprendre le coût économique de la douleur chronique pour le système de santé et la société. Ils ont souligné l'importance d'un meilleur leadership fédéral pour susciter des changements dans la capacité et la qualité de la surveillance en matière de douleur chronique. Des améliorations dans ces domaines faciliteraient un meilleur transfert de connaissances et la communication de données sous une forme facile à comprendre et à interpréter par les Canadiens. Des fonds dédiés sont nécessaires aux échelles fédérale et provinciale pour accroître la capacité de surveillance. Cependant, les participants ont aussi souligné l'importance d'attribuer des ressources pour assurer la mise en place d'un mécanisme de coordination, auquel participeraient les chercheurs et les gestionnaires de données, et permettre la communication de l'expertise et un meilleur suivi de la douleur.
Une nouvelle étude sur le coût de la douleur chronique au Canada
Le fardeau économique associé à la douleur est important. En plus des ressources de soins de santé utilisées dans le traitement de la douleur, l'invalidité associée et les répercussions sur la qualité de vie entraînent des coûts économiques supplémentaires en termes de productivité. Au total, le fardeau économique imputable à la douleur chronique a été estimé à 60 milliards de dollars canadiens par an (Wilson et coll., 2015). Cette section présente les résultats d'une récente étude canadienne réalisée par l'unité Politique, recherche, économie et analyse de Santé Canada (Milliken et coll, à paraître). L'étude visait à estimer les coûts économiques associés à la douleur chronique au Canada, y compris les coûts des soins de santé (directs) et la valeur de la production perdue (coûts indirects), d'un point de vue sociétal.
Il existe peu d'études portant sur l'évaluation du coût de la douleur chronique - le tableau A présente un résumé des estimations tirées de certaines d'entre elles. Les coûts annuels des soins de santé varient de 1 340 à 4 790 dollars par personne vivant avec de la douleur, et les pertes de production par habitant de 1 790 à 21 150 dollars. Deux études canadiennes qui ont examiné des populations de patients particulières ont estimé que les coûts annuels par personne se situaient entre 10 880 et 21 490 dollars (CAD 2019) (Lalonde et coll., 2014; Guerriere et coll., 2010). Outre le fait qu'elles ne sont pas représentatives de la population canadienne générale souffrant de douleur chronique, ces deux études comprennent les coûts globaux engagés par les personnes souffrant de douleur chronique, ce qui peut comprendre les coûts associés aux affections concomitantes, plutôt que les coûts supplémentaires imputables à la douleur. Elles comptabilisent également de nombreux coûts de soins de santé et de temps engagés à titre privé par les patients et leur famille.
| Étude | Population étudiée | Coûts annuels des soins de santé par personne souffrant de douleur (CAD 2019) | Coûts annuels de production perdue, par personne en âge de travailler souffrant de douleur chronique (CAD 2019) |
|---|---|---|---|
| Deloitte Access Economics (2019) | Australie | 2 060Note de table A * (3 480) | 21 150 |
| Gaskin et Richard (2012) | États-Unis | 4 790 | 6 590 - 7 430 |
| Hogan et coll. (2016) | Ontario | 1 850 | S.O. |
| Azevedo et coll. (2016) | Portugal | 1 340 | 1 790 |
| Lalonde et coll. (2014) | Un groupe de 483 patients souffrant de douleur chronique recrutés dans les pharmacies du Québec | 10 880 | 8 040 |
| Guerriere et coll. (2010) | Un groupe de 370 patients suivis dans des établissements multidisciplinaires de traitement de la douleur au Canada | 21 490 | S.O. |
Notes de tableau A
|
|||
Les coûts directs des soins de santé de la présente étude, y compris les soins hospitaliers et médicaux de même que les médicaments sous ordonnance, sont estimés à l'aide d'une méthode d'attribution semblable à celle qui est utilisée dans l'étude australienne (Deloitte Access Economics, 2019). En l'absence de codification systématique de la douleur chronique dans la Classification internationale des maladies (CIM-10), utilisée jusqu'à présent dans le calcul des dépenses du système de santé, la présente approche repose sur l'hypothèse que la douleur chronique est attribuable à différentes causes (p. ex., maladies musculo-squelettiques, troubles neurologiques, blessures).Note de bas de page 3 Ainsi, le coût total de la douleur chronique pour le système de soins de santé représente une partie des coûts totaux attribuables à ces causes (également décrites comme « origines de la douleur »). Cette étude fournit une série d'estimations de coûts basées sur trois études canadiennes explorant la prévalence et la distribution de divers types de douleur chronique (tableau B). Les données sur les dépenses ont été obtenues à partir d'estimations antérieures (Agence de la santé publique du Canada, 2017; Institut canadien d'information sur la santé, 2020), tandis que les données sur la prévalence ont été obtenues à partir de l'Enquête sur la santé dans les collectivités canadiennes de 2019 pour la population des ménages âgés de 12 ans ou plusNote de bas de page 4 (Statistique Canada, 2020).
| Origines de la douleur (chapitre correspondant de la CIM-10) | Pourcentage de douleur chronique en fonction de l'origine, selon les études suivantes | ||
|---|---|---|---|
| Université Queen's (2012) - Mann et coll. (2016)Note de tableau B * | Schopflocher et coll. (2011) | Registre Québec Douleur (2008-2014)Note de tableau B * | |
| Lésions traumatiques | 4,8 | 15,0 | 3,0 |
| Maladies du système ostéo-articulaire, des muscles et du tissu conjonctif | 50,6 | 60,1 | 65,6 |
| Tumeurs | 2,0 | 0,0 | 0,7 |
| Maladies de l'appareil digestif | 0,0 | 0,6 | 0,7 |
| Maladies du système nerveux | 16,9 | 8,8 | 19,1 |
| Maladies de l'appareil circulatoire | 0,0 | 0,6 | 0,3 |
| Certaines maladies infectieuses et parasitaires | 2,3 | 0,0 | 1,4 |
| Maladies de l'appareil génito-urinaire | 0,0 | 0,6 | 0,7 |
| Maladies endocriniennes, nutritionnelles et métaboliques | 6,4 | 0,00 | 0,5 |
| Autres | 17,1 | 14,2 | 7,8 |
| Total | 100,0 | 100,0 | 100,0 |
Notes de tableau B
|
|||
Pour estimer la perte de production économique due à la douleur, on a tenu compte de la réduction de l'emploi et de l'absentéisme. Une analyse de régression a permis d'examiner l'effet de la douleur chronique sur la situation professionnelle et l'absentéisme, à l'aide des données de l'ESCC respectivement de 2019 et 2010. Des variables de confusion, telles que l'âge, le sexe, la scolarité, les différents états de santé et les comportements malsains, ont été prises en compte dans l'analyse. Les gains annuels et journaliers moyens de l'année 2019 ont été utilisés pour estimer respectivement les coûts du chômage et de l'absentéisme.
Le coût économique total associé à la douleur chronique au Canada s'élevait de 38,3 à 40,4 milliards de dollars canadiens en 2019
En 2019, on estimait que 7,63 millions de personnes (IC 95 % : 6,72-8,54), soit un Canadien sur quatre âgé de 15 ans ou plus, vivait avec de la douleur chroniqueNote de bas de page 5. Il s'agit d'une augmentation de 16,8 % par rapport aux 6,35 millions de personnes en 2015Note de bas de page 6. En 2019, plus de 28 % (IC 95 % : 24,0 %-32,9 %) des Canadiens vivant avec de la douleur chronique étaient des personnes âgées de 65 ans ou plus. Les femmes représentent environ 55 % (IC 95 % : 48,9 %-60,8 %) des Canadiens âgés de 15 ans ou plus et vivant avec de la douleur chronique. La douleur chronique empêchait 13,8 % (IC 95 % : 9,9 %-18,9 %) des Canadiens âgés de 15 ans ou plus de réaliser la plupart des activités de la vie quotidienne; elle empêchait 21,8 % (IC 95 % : 16,6 %-28,0 %) des personnes de réaliser certaines activités; et elle empêchait 33,2 % (IC 95 % : 26,9 %-40,1 %) des personnes de réaliser un petit nombre d'activités.Note de bas de page 7
On estime qu'en 2019, le coût annuel des soins de santé dû à la douleur chronique se situait entre 15,09 et 17,23 milliards de dollars, soit de 1 980 à 2 260 dollars par personne vivant avec de la douleur chronique (voir tableau C). Si le coût de la douleur se limite aux personnes dont l'activité est restreinte en raison de la douleur chronique, le coût estimé varie entre 10,38 et 11,85 milliards de dollars (soit 68,8 % du total des coûts directs de la douleur chronique)Note de bas de page 8. Les coûts du système de santé liés à la douleur chronique comprennent les dépenses de soins hospitaliers et ambulatoires assumées par le gouvernement, qui représentent la majeure partie (de 61 % à 70 %) des coûts totaux du système de santé. Les services des médecins (employés en dehors des hôpitaux) représentaient de 14 à 25 % du coût total du système de santé, tandis que les coûts des médicaments sur ordonnance publics et privés (achats dans les pharmacies de détail) représentaient de 14 à 19 % du coût total du système de santé.
En 2019, les coûts indirects représentaient en grande partie la participation réduite à la population active canadienne des personnes vivant avec de la douleur chronique. La douleur chronique qui empêche les activités quotidiennes était associée à une réduction de 13 % de l'emploiNote de bas de page 9 Ces pertes annuelles ont été évaluées à 22,5 milliards de dollars en 2019. En outre, les pertes de production annuelles dues à l'absentéisme sont estimées à 650 millions de dollars en 2019 (Tableau C).
| Élément de coût | Coût (en milliards de dollars, CAD 2019) basé sur une répartition des origines de la douleur selon les études suivantes : | |||||
|---|---|---|---|---|---|---|
| Université Queen's (2012) - Mann et coll. (2016)Note de tableau C * | Schopflocher et coll. (2011) | Registre Québec Douleur (2008-2014)Note de tableau C * | ||||
| en milliards de dollars (ICNote de tableau C ** à 95 %) |
% | en milliards de dollars (IC à 95 %) |
% | $ en milliards de dollars (IC à 95 %) |
% | |
| Soins hospitaliers et ambulatoires | 10,8 (9,5 - 12,1) |
64,6 | 10,5 (9,2 - 11,7) |
60,8 | 10,5 (9,3 - 11,8) |
69,8 |
| Soins médicaux | 2,8 (2,5 - 3,1) |
16,7 | 4,3 (3,8 - 4,8) |
24,9 | 2,1 (1,8 - 2,3) |
13,7 |
| Médicaments sous ordonnance | 3,1 (2,7 - 3,5) |
18,6 | 2,5 (2,2 - 2,8) |
14,3 | 2,5 (2,2 - 2,8) |
16,5 |
| Total des coûts directs | 16,7 (14,7 - 18,7) |
100 | 17,2 (15,2 - 19,3) |
100 | 15,1 (13,3 - 16,9) |
100 |
| Pertes de productivité dues au chômage | 22,5 (2,9 - 42) |
|||||
| Absentéisme | 0,65 (0,15 - 1,15) |
|||||
| Total des coûts indirects | 23,15 | |||||
Notes de tableau C
|
||||||
Les estimations des coûts directs (Tableau C) sont comparables à celles d'autres études, malgré des différences dans les méthodes d'analyse et les sources de donnéesNote de bas de page 10. En 2019, les coûts directs de la douleur chronique au Canada se situaient entre 15,09 et 17,23 milliards de dollars, ce qui représentait environ de 10 à 11,4 % du total combiné des dépenses de santé pour les médicaments d'ordonnance, les services médicaux et les soins hospitaliers.
Comme d'autres analyses sur le coût de la douleur chronique, cette étude révèle que les pertes de production sont supérieures aux dépenses de santé (Azevedo et coll., 2016; Breivik et coll., 2013; Deloitte Access Economics, 2019; Gaskin et Richard, 2012). Toute comparaison doit être faite avec prudence étant donné les différences de méthodes, d'éléments de coût et de groupes de population.
Cette étude présente les premières estimations nationales complètes du coût de la douleur chronique au Canada. Néanmoins, il n'a pas été possible de saisir tous les éléments de coûts directs et indirects potentiels, y compris ceux associés aux services fournis dans la communauté et ceux qui ne sont pas couverts par les régimes d'assurance maladie provinciaux et territoriaux, les services d'autres professionnels de la santé (p. ex., chiropraticiens, physiothérapeutes, psychologues, ergothérapeutes, massothérapeutes), les soins formels et informels, et les coûts des heures de travail réduites et du présentéismeNote de bas de page 11. En raison des limites des données, il n'a pas été possible d'inclure le coût de la douleur chronique chez les enfants et les jeunes. Il est important de poursuivre les recherches dans ce domaine étant donné les conséquences sanitaires et économiques au cours de la vie en matière de réduction du niveau de scolarité et d'emploi dans ce groupe de population. En outre, une analyse plus approfondie du coût de la douleur chronique dans les groupes de population les plus touchés pourrait fournir des indications supplémentaires sur les stratégies de prévention et de meilleure gestion de la douleur chronique.
Des détails supplémentaires sur cette étude, y compris les hypothèses, les sources de données, la méthodologie détaillée, les résultats et les conclusions, sont disponibles dans un rapport technique séparé (Milliken et coll., à paraître). Les prochaines étapes de la recherche comprennent l'estimation des coûts projetés dans le futur de la douleur chronique, ainsi que l'évaluation des effets sanitaires et économiques potentiels des interventions visant à réduire la douleur chronique.
Peuples autochtones
Les populations des Premières Nations, des Inuits et des Métis sont touchées de manière disproportionnée par la douleur chronique, conceptualisent la douleur différemment des autres groupes et considèrent souvent que la douleur physique est secondaire à la douleur émotionnelle. Les peuples autochtones doivent relever les mêmes défis que ceux décrits jusqu'à présent dans le rapport et doivent également faire face à plusieurs problèmes particuliers qui nuisent à leur capacité à obtenir des soins contre la douleur en temps opportun. Cela peut inclure l'accès à des soins culturellement adéquats et tenant compte des traumatismes et de la violence, le colonialisme historique et actuel, et le racisme actuel au sein du système de soins de santé et de la société en général.
Les peuples autochtones ont contribué au processus participatif du Groupe de travail canadien sur la douleur au moyen du questionnaire en ligne, de présentations écrites, d'ateliers régionaux, d'un cercle de discussion et d'un atelier de suivi visant à améliorer la compréhension, la prévention, le diagnostic et la gestion de la douleur chez les Premières Nations et les Métis vivant au Manitoba et en Saskatchewan. Le groupe de travail a travaillé avec les aînés et les gardiens du savoir ainsi qu'avec des représentants de l'Association des femmes autochtones du Canada, de l'Assemblée des Premières Nations, de la Thunderbird Partnership Foundation et de Services aux Autochtones Canada pour planifier le cercle de discussion et l'atelier et veiller à ce que les commentaires soient recueillis avec compassion, qu'ils soient fondés sur des considérations sociales et culturelles et qu'ils soient inclusifs.
Lacunes et difficultés
La stigmatisation et le racisme sont des obstacles à la recherche et à l'obtention de soins de santé, et engendrent la peur au moment d'avoir recours aux services
De nombreux Autochtones ayant vécu cette expérience ont exprimé leur crainte lorsqu'ils naviguent dans le système de santé, notamment leur inquiétude et leur réticence à révéler leur douleur parce qu'ils seraient stéréotypés ou étiquetés par les professionnels de la santé comme des toxicomanes ou des malades imaginaires. Ils nous ont dit que cette peur est présente chaque fois qu'ils se rendent dans un établissement de santé en raison d'un passé de violence intergénérationnelle, de racisme et de traumatisme, ce qui a un effet sur la façon dont ils cherchent et reçoivent des traitements contre la douleur. Les professionnels de la santé ont également exprimé leurs préoccupations concernant la stigmatisation des praticiens autochtones qui tentent d'intégrer les médecines traditionnelles dans leur pratique. Les personnes ont parlé de la stigmatisation interne vécue au sein de leur propre communauté ou famille (p. ex., les perceptions négatives concernant l'utilisation de l'huile de CDB et des produits du cannabis pour soulager la douleur). Les femmes autochtones ont exprimé les expériences de misogynie qu'elles ont vécues avec d'autres lorsqu'elles ont reçu des soins pour la santé des femmes et les douleurs associées.
Prédominance des approches classiques de la santé et du bien-être
La prédominance des approches classiques de la santé et du bien-être dans le système de santé actuel et la réticence générale des cliniciens et des administrateurs à reconnaître l'efficacité, la valeur et l'importance des connaissances, de la médecine et de la guérison autochtones traditionnelles dans le traitement de la douleur créent un obstacle systémique à la recherche de soins. Les participants ont exprimé leurs expériences au sujet des longs délais d'attente, du racisme systémique dans le service des urgences et de la fragmentation des soins reçus des professionnels de la santé. Ils sentaient un manque de communication entre les cliniciens, ce qui retardait le traitement et conduisait à la répétition d'interventions précédemment utilisées sans succès. Ils ont parlé d'une « relation dégradée » entre les Premières Nations et les Métis, d'une part, et leurs professionnels de la santé, d'autre part, en raison d'expériences négatives telles que le refus de médicaments. D'autres ont souligné une idéation suicidaire liée à un trouble de la consommation de substances et un manque de croyance des autres dans leur propre douleur. Le recul continu des langues autochtones et le manque d'information dans ces langues nuisent aussi aux soins. En outre, dans certaines langues autochtones, il n'y a pas d'équivalent du mot « douleur », ce qui rend l'expression et la compréhension difficiles.
Les avantages et les risques des options de gestion pharmacologique de la douleur peuvent compliquer les soins
Les participants ont souligné les nombreux avantages des options pharmacologiques de gestion de la douleur, tels que l'efficacité de la gestion de la douleur et la facilité d'accès (p. ex., les opioïdes sont souvent moins chers et plus faciles d'accès que les services physiques ou psychologiques, et ils ont noté qu'au besoin, les opioïdes peuvent être obtenus illicitement dans la rue). Cependant, ils ont également déclaré que les options pharmacologiques sont souvent trop coûteuses pour être payées de leur poche, qu'elles produisent des effets secondaires, provoquent des réactions allergiques, cessent d'être efficaces avec le temps et font que certains se sentent incapables de fonctionner après leur utilisation. Les pharmacies des régions nordiques, rurales ou éloignées ne stockent pas les mêmes médicaments que celles des régions du sud ou des centres urbains, ce qui entraîne souvent des pénuries de médicaments et des difficultés d'accès. Les participants ont exprimé leur crainte de développer un trouble lié à la consommation de substances et d'être accusés de souffrir de toxicomanie lorsqu'ils cherchent des options pharmacologiques pour gérer la douleur. De nombreux participants ont fait remarquer que le programme des services de santé non assurés (SSNA) couvre les opioïdes comme solution de gestion de la douleur, mais ne couvre pas les importantes formes de soins non pharmacologiques. Ils ont déclaré que de nombreux médecins prescrivent des opioïdes aux patients autochtones en raison du manque d'options non opiacées et non pharmacologiques pour le traitement de la douleur dans le cadre du SSNA.
Les données sont insuffisantes et le suivi de la prévalence, des effets et des résultats de la douleur chez les populations autochtones est inadéquat
Il n'existe pas suffisamment de données sur la prévalence, les effets et les résultats de la douleur chronique chez les peuples autochtones. Les études visant à obtenir des statistiques actuelles sur la santé de la population se heurtent souvent à plusieurs problèmes de recrutement et de participation des communautés autochtones, rurales et éloignées. Les participants ont déclaré que les méthodes actuelles de collecte de données peuvent souvent décourager la participation en raison d'un langage et de questions culturellement inappropriés, et de méthodes quantitatives, qui ne tiennent pas compte des témoignages sur l'expérience de la douleur, ou ne les saisissent pas.
Des connaissances supplémentaires, un engagement et une compréhension plus approfondie des composantes culturelles et non biomédicales sont nécessaires afin de saisir des données significatives. Le suivi des codes de facturation liés à la douleur ne permet de recueillir que les informations des populations autochtones qui demandent et reçoivent des soins en milieu clinique pour des douleurs physiques.
« Étant issu des Premières Nations, ainsi que du milieu de la santé, je suis conscient du racisme systémique qui existe au sein du système de soins de santé envers les peuples autochtones du Canada. …Nous avons des médecins qui prescrivent trop de médicaments, et d'autres pas assez; il y a l'idée que tous les Autochtones souffrent de problèmes de dépendance, de santé mentale, etc. Tous ces éléments ont une incidence sur la douleur de l'individu et, aussi, sur son état de santé ».
Répondant au questionnaire
La navigation dans les services de santé et la géographie est un défi pour de nombreuses personnes
Les participants ont estimé qu'il était difficile et déroutant de naviguer dans le programme des SSNA pour les clients des Premières Nations et des Inuits, plusieurs participants ayant souligné le manque de financement dans le cadre du programme pour les médicaments traditionnels autochtones et les analgésiques non opiacés pour la gestion de la douleur. Cependant, en plus des médicaments opioïdes, le programme des SSNA couvre toutes les classes de médicaments non opioïdes (bien que certains produits recherchés par les patients puissent ne pas être couverts). Ainsi, ce point de contradiction démontre un décalage entre le patient qui reçoit les soins, les professionnels qui les donnent et font connaître le programme, et le programme lui-même, ce qui souligne le besoin d'une meilleure compréhension du programme par les patients et les cliniciens. Cette idée a été exprimée lors de consultations où les participants ont aussi appelé à une meilleure compréhension, par les praticiens de la santé et les patients, des services et de la couverture compris et de la manière de naviguer dans le programme.
Comme d'autres personnes vivant dans les régions nordiques, rurales et éloignées du Canada, de nombreux Autochtones sont confrontés à des inégalités d'accès aux services de santé pour le diagnostic, la prévention, le traitement et la gestion de la douleur. L'accès limité aux médecins, et plus encore aux spécialistes, fait que les soins cliniques sont souvent offerts par des postes de soins infirmiers. De plus, bien que le programme des SSNA couvre les coûts du transport médical (p. ex., les voyages, les repas, l'hébergement), les participants ont souligné que de nombreux Autochtones doivent supporter des coûts élevés, de longs voyages, un stress émotionnel et le départ de leur communauté et/ou de leur système de soutien familial lorsqu'ils se rendent dans le sud pour recevoir des services de traitement de la douleur. Cet isolement culturel, aggravé par les barrières linguistiques, crée des difficultés supplémentaires, ce qui complique encore les traitements. Un examen commun du programme des SSNA, en collaboration avec des organisations représentatives des Premières Nations, des Inuits et des Métis et des personnes vivant avec de la douleur, pourrait permettre de cerner des domaines précis de couverture qui doivent être révisés ou inclus, élargissant ainsi la portée de la couverture pour répondre aux besoins particuliers des peuples autochtones (p. ex., l'accès aux guérisseurs traditionnels et aux aînés).
« Je travaille dans une clinique de santé dans une réserve. …Une partie du défi réside dans le fait que les soins de santé non publics sont coûteux. Les séances de massothérapie coûtent 100 dollars par heure. Le régime de services médicaux de ma province paie 23 dollars par traitement, quelle que soit la durée du traitement. J'ai donc un système où je fournis certains traitements pour les personnes souffrant de douleur chronique à ce tarif parce qu'elles ne peuvent pas se permettre de payer plus. Mais je ne peux pas me permettre de fournir le service à tous ceux qui pourraient en avoir besoin ».
Répondant au questionnaire
Les peuples autochtones subissent souvent une gamme de problèmes de santé complexes qui se chevauchent, notamment les maladies mentales, les traumatismes, la violence, les troubles liés à la consommation de substances et la douleur
Les participants ont souligné que les peuples autochtones connaissent des taux disproportionnés de maladie mentale, de troubles liés à la consommation de substances et de douleur chronique et ont souvent des antécédents de traumatisme et de violence (mentale, physique, sexuelle et spirituelle), ce qui peut entraîner une douleur émotionnelle et contribuer à son tour à l'expérience globale de la douleur. Les participants ont également exprimé leur inquiétude à propos de la douleur émotionnelle résultant du retrait des enfants et des jeunes autochtones de leur foyer et à l'histoire du système des pensionnats. Certains participants ont également fait référence à leur expérience au sein du système de placement familial, parlant du sentiment de « n'appartenir à aucun des deux mondes » (c'est-à-dire autochtone et non autochtone), de la sensation de douleur au sein du système, et du fait de se tourner vers les substances et une communauté de personnes qui en consomment comme moyen de se sentir solidaire.
Les options de traitement de la douleur sont souvent inaccessibles en raison du manque de ressources financières et de la pauvreté
Les participants ont évoqué des exemples de la façon dont la pauvreté et les faibles revenus sont des obstacles importants à la prise en charge de la douleur. P. ex., ils ont parlé de l'impossibilité d'acheter du ruban de kinésiologie, alors ils achètent et utilisent du ruban pour bâtons de hockey à la place. On a aussi mentionné qu'une alimentation saine et nutritive est importante pour la santé et le bien-être, mais qu'elle est coûteuse dans les communautés autochtones et les zones rurales ou éloignées. Ils soulignent que la « malbouffe » est plus abordable et plus facile à obtenir. Certains ont mentionné avoir reçu et apprécié les consultations nutritionnelles, mais n'ont pas pu donner suite aux recommandations en raison du coût excessif des aliments sains dans les communautés rurales, isolées et nordiques.
Des personnes ont fait part de leur désir d'avoir accès à des soins multidisciplinaires et non pharmacologiques, notamment la guérison traditionnelle, l'acupuncture, la massothérapie, les soins chiropratiques, le reiki, l'huile de CBD, la kinésiologie et la réflexologie, et d'obtenir un financement pour ces soins. De nombreux participants ont évoqué l'incapacité de nombreux Autochtones à se permettre des soins physiques, psychologiques et autres formes de soins, ainsi que l'impossibilité de se payer certaines options pharmacologiques de gestion de la douleur.
Pratiques exemplaires et prometteuses
Les intervenants ont fourni de nombreux exemples d'initiatives dans tout le pays qui, selon eux, contribuent à relever les défis décrits ci-dessus, notamment :
- Mettre en place une éducation et une formation à la sécurité culturelle;
- Permettre à la famille et à la communauté d'apporter son soutien;
- Associer la médecine classique à la médecine traditionnelle.
Les pratiques individuelles fournies dans cette discussion ne sont pas exhaustives, mais plutôt représentatives des exemples et des principes entendus lors des consultations.
L'éducation et la formation à la sécurité culturelle renforcent les compétences et modifient la culture des soins
Les participants ont souligné que de nombreuses provinces offrent aux professionnels de la santé une formation propre à la culture autochtone et que ces programmes améliorent l'accessibilité et la pertinence des soins pour les peuples autochtones (p. ex., Manitoba Indigenous Cultural Safety Training (seulement disponible en anglais)). Les universités intègrent également les études autochtones et la responsabilité sociale dans les programmes de formation de premier et de deuxième cycles, et les participants ont souligné l'utilité de cet enseignement précoce pour diffuser une meilleure compréhension et sensibilisation culturelle (p. ex., la formation (seulement disponible en anglais) à l'Université de la Saskatchewan). Il y a également plus de professeurs et d'instructeurs autochtones, et une augmentation du nombre d'aînés dans les salles de classe et sur les campus. De même, il faut mettre en place de nouveaux programmes pour soutenir et augmenter le nombre d'étudiants autochtones inscrits dans des programmes professionnels de santé et pour garantir que les modes de connaissance autochtones soient préservés et transmis par l'enseignement et la formation offerts aux étudiants (p. ex., le programme d'éducation Ongomiizwin de l'Université du Manitoba (seulement disponible en anglais)). Les participants ont estimé qu'on devrait généraliser ces pratiques et mettre en place un programme d'études obligatoire dans chaque région pour assurer un apprentissage continu et un changement culturel.
L'Initiative Aboriginal Children's Hurt & Healing (seulement disponible en anglais) (Initiative ACHH) travaille avec les communautés et les cliniciens pour combler les lacunes dans notre compréhension de la douleur des enfants autochtones. Des outils sont conçus pour une communication et un traitement culturellement adaptés, et l'outil ACHH APP - Pain Communication permet aux enfants et aux jeunes d'exprimer leur douleur par des histoires et des descriptions, tout en restant stoïques dans l'expression de leur douleur.
La famille et la communauté jouent un rôle important dans le traitement en fournissant un soutien et des ressources
La famille et la communauté sont des systèmes de soutien puissants et sont au cœur de la guérison. Elles s'occupent les unes des autres et fournissent traitements, réconfort et soutien aux populations autochtones souffrant de douleur chronique. Par conséquent, l'accès aux soins au sein des communautés, où les gens se sentent soutenus et ont accès aux médecines familiales et traditionnelles, constitue une pratique exemplaire clé. Les participants ont évoqué plusieurs programmes visant à créer des quartiers ou des réseaux de soins au sein des communautés afin de garantir que les soins sont mieux coordonnés et accessibles. Parmi les exemples de programmes de ce type mentionnés par les participants, citons les Northern Medical Services (seulement disponible en anglais) du département de médecine familiale de l'Université de Saskatchewan, qui permettent aux patients d'accéder à des options de traitement au sein de leur communauté chaque fois que cela est possible. Au Manitoba, les participants ont mentionné Home Clinics and My Health Teams (seulement disponible en anglais), un programme conçu pour fournir aux patients un point d'attache pour les soins, et une équipe ou un réseau de praticiens qui travaillent ensemble pour planifier et fournir des services de soins primaires à la fois virtuellement et en personne dans les communautés. En outre, le Norway House Cree National Centre of Excellence (seulement disponible en anglais), l'un des plus grands projets d'infrastructure sanitaire jamais annoncés par Services aux Autochtones Canada, sera géré par la communauté et comprendra une installation médicale complète de pointe axée sur un éventail de besoins sanitaires, sociaux et de bien-être (social, physique, mental et spirituel). Les participants ont noté que le Centre est considéré comme un modèle exemplaire pour le renforcement des appuis, des ressources et des capacités dans les communautés.
Au-delà des services propres à la douleur, les participants ont évoqué certains succès dans le domaine de la santé mentale, qui ont permis de renforcer la capacité des communautés à fournir des soins. Les personnes qui ont accès au programme des SSNA reçoivent un soutien pour accéder aux services de guérison traditionnels pour les problèmes de santé mentale grâce à des projets communautaires mis en œuvre par des partenaires des Premières Nations et des Inuits. Une telle approche communautaire respecte les contextes culturels uniques et est conforme aux conseils donnés par le Conseil des aînés de l'Assemblée des Premières Nations. Ces ressources sont fournies sous forme de contributions, de sorte que les organisations communautaires ont la possibilité de choisir les prestataires de soins appropriés, de rémunérer les prestataires d'une manière qui soit culturellement appropriée dans leur région et de définir les types d'activités que les guérisseurs traditionnels peuvent entreprendre. L'augmentation de ces contributions et partenariats pour permettre la prestation de services par des partenaires communautaires locaux pourrait servir de modèle pour améliorer le traitement de la douleur pour les populations autochtones.
L'association de la médecine classique à la médecine autochtone traditionnelle améliore les stratégies de traitement de la douleur
Un thème commun aux participants concernait la médecine traditionnelle autochtone et la médecine classique. Les participants ont souligné que les peuples autochtones ont longtemps géré la douleur avec la médecine traditionnelle, avant l'adoption d'approches classiques. Ils ont discuté du fait que de nombreuses pratiques traditionnelles autochtones ne sont pas écrites, mais transmises de génération en génération par la tradition orale. Par exemple, de nombreuses cérémonies ont pour but d'aider les personnes à guérir du traumatisme de la violence mentale, sexuelle ou émotionnelle. Malgré l'utilité de ce savoir traditionnel, certains participants reconnaissent les limites des traditions; un exemple de ceci est que lorsqu'un aîné ou un gardien du savoir meurt, son savoir peut mourir avec lui.
Les participants ont noté plusieurs pratiques prometteuses visant à intégrer des pratiques de guérison traditionnelles et culturellement sûres dans la médecine classique et les systèmes de santé, qui pourraient servir de bons modèles à développer et à généraliser :
- Les espaces et salles de guérison traditionnels, qui sont intégrés dans les centres de soins de santé, les hôpitaux et d'autres établissements pour offrir aux patients autochtones et à leurs familles des espaces où ils peuvent accéder aux pratiques et aux cérémonies de guérison traditionnelles ou les pratiquer (p. ex., la salle All Nations Healing Room (seulement disponible en anglais) de la Giigewigamig (seulement disponible en anglais) Traditional Wellness Clinic (seulement disponible en anglais);
- Les cliniques multidisciplinaires qui incorporent les cérémonies de guérison et les médicaments autochtones, les défenseurs des droits des patients, les guides et les traducteurs, ou leur donnent accès aux cliniques (p. ex., la clinique Pan Am (seulement disponible en anglais) et d'autres qui fournissent des soins axés sur le patient aux populations défavorisées (p. ex., la clinique Mount Carmel (seulement disponible en anglais));
- L'intégration d'approches et de principes respectueux de la culture dans l'organisation et la prestation de tous les services et la culture des soins, comme les ressources de services de santé (seulement disponible en anglais) fournis par l'Autorité sanitaire de Saskatoon.
Éléments d'une meilleure approche de la prise en charge de la douleur pour les Autochtones
Améliorer l'accès à des soins contre la douleur équitables et adaptés à la culture et intégrer la médecine traditionnelle autochtone dans le système de santé
Certains ont fait remarquer qu'en plus des professionnels de la santé, ce ne sont pas tous les Autochtones qui connaissent les remèdes traditionnels. Les participants ont suggéré d'associer la médecine traditionnelle autochtone avec la médecine classique et d'accroître l'utilisation de la médecine autochtone traditionnelle dans la pratique clinique. Cela serait différent pour chaque établissement de santé, étant donné que les peuples autochtones ne constituent pas un groupe homogène. Pour ce faire, il faudrait aider les communautés locales des Premières Nations, des Inuits et des Métis à traduire les connaissances et à faciliter leur mise en œuvre. De même, les aînés et les gardiens du savoir locaux seraient essentiels à l'élaboration et à la mise en œuvre.
En fondant l'éducation sur des approches de décolonisation et d'antioppression qui tiennent compte des traumatismes et de la violence et qui respectent les divers besoins sociaux et culturels, les professionnels de la santé pourraient valoriser la diversité et améliorer leur compréhension des différences culturelles et leurs réactions à celles-ci, et ainsi accroître la satisfaction des patients et améliorer les résultats en matière de santé. Les participants ont demandé que les professionnels de la santé reçoivent une formation de sensibilisation culturelle visant à faire connaître et accepter les approches holistiques à l'échelle du système et à améliorer les interactions avec les populations autochtones qui cherchent à se faire soigner. Ils souhaitent que ces programmes soient élargis et que des programmes obligatoires soient mis en place dans chaque administration afin de garantir un apprentissage continu et un changement de culture tant avant qu'après que les professionnels de la santé obtiennent leur permis d'exercer et d'aller au-delà de la formation en classe afin que l'apprentissage puisse être appliqué dans des situations pratiques.
Les soins complets chez les peuples autochtones comprennent l'accès aux traditions, aux cérémonies et aux rituels de la famille, de la communauté et de la nation, qui sont tous essentiels à la guérison (p. ex., la guérison sur le terrain, le soutien des aînés et les remèdes traditionnels). La mise en place de centres et de programmes de soutien qui reflètent l'identité et les traditions de guérison des Premières Nations, des Inuits et des Métis contribuerait à faire en sorte que les connaissances autochtones et les approches de guérison traditionnelles soient au cœur des soins contre la douleur chronique et soient fournies avec compassion et dans le respect de la culture. Les hôpitaux pourraient comprendre des salles de cérémonie, ainsi que des guides du processus de sortie de l'hôpital et des services de défense des droits pour élaborer des plans de transition vers d'autres programmes et services communautaires. Les participants estiment qu'une communication accrue entre les professionnels de la santé, couplée à l'embauche de personnes de la communauté qui connaissent la langue et les habitants, améliorerait les interactions au sein du système de santé. Les participants ont également demandé l'intégration des méthodes de guérison et de remèdes autochtones dans le Programme des services de santé non assurés (SSNA) et le maintien en poste de cliniciens qui ne font pas l'objet de rotations ou de « cycles » rapides, ce qui permettrait d'améliorer la continuité des soins, les relations entre les patients et les cliniciens et, de manière générale, la qualité des soins pour les Autochtones du Canada.
Fournir des informations sur les services ainsi que des voies d'aiguillage claires et un processus de navigation dans les services de santé
Les participants ont souligné que les ressources qui fournissent des informations, des services et des pistes d'orientation liées à la douleur chronique devraient inclure des informations sur les approches et les activités de guérison traditionnelles disponibles dans les différentes communautés. Ils ont suggéré la création d'un répertoire d'informations par région pour mieux faire connaître les services offerts dans les régions et pour aider les gens à s'orienter vers les soins classiques et non classiques. Les participants ont mentionné que les ressources pourraient être répertoriées de manière à assurer la sécurité et l'acceptation, en suggérant de suivre des modèles similaires établis par l'OUTSaskatoon Q List (seulement disponible en anglais), une liste de référence d'entreprises, d'organisations, de professionnels et de professionnels de la santé qui s'engagent à être bien informés, accueillants et à soutenir les lesbiennes, les gais, les bisexuels, les transgenres, les bispirituels, les intersexuels et les allosexuels. Les personnes ont également demandé l'accès à des outils et des ressources accessibles et abordables (p. ex., l'hydrothérapie, les ateliers éducatifs, les appareils d'assistance) dans la communauté. Les professionnels de la santé et les particuliers devraient également avoir une meilleure compréhension des services et de la couverture compris dans le programme des SSNA. Les guides du Programme des SSNA constituent une initiative existante qui pourrait être répandue pour répondre à ce besoin. Ces guides font partie de l'Assemblée des Premières Nations et fournissent des services pour aider les clients à améliorer et à comprendre le Programme des SSNA et à y naviguer.
« Nous devons faire preuve d'ouverture d'esprit dans le traitement de la douleur - la douleur est ce que la personne qui la ressent affirme qu'elle est. Chaque évaluation de la douleur et chaque histoire est individualisée; il s'agit d'un parcours personnel. Afin de traiter le patient de manière adéquate, nous devons comprendre son expérience, prévenir les problèmes associés à sa douleur et, si possible, trouver un plan de gestion efficace qui lui permettra de fonctionner au mieux de ses capacités. »
Répondant au questionnaire
Élaborer des approches concomitantes en matière de santé mentale, de troubles liés à la consommation de substances, de traumatisme et de douleur
Les participants ont souligné qu'une meilleure approche pour contrer la douleur doit comprendre des interventions qui intègrent et abordent avec succès les défis parallèles liés à la douleur chronique, aux traumatismes et à la violence, aux problèmes de santé mentale et à la consommation de substances. De telles interventions doivent être choisies, prévues et coordonnées avec les communautés autochtones en tant que partenaires actifs. Les programmes communautaires qui offrent des services gratuits sans rendez-vous et des substitutions aux traitements pharmacologiques, tels que la Student Wellness Initiative Toward Community Heath (seulement disponible en anglais) et la Winnipeg Interprofessional Student-Run Health Clinic (seulement disponible en anglais), ont été décrits comme des modèles efficaces pour améliorer l'accès et la prestation.
Améliorer les activités de recherche et de surveillance ainsi que les infrastructures connexes
Les participants ont relevé la nécessité de disposer de données standardisées et de meilleure qualité qui englobent largement les divers déterminants sociaux de la santé, les mécanismes de la douleur chronique et les options de gestion de la douleur au-delà des interventions pharmaceutiques. Afin de recueillir des données plus pertinentes, il est nécessaire d'avoir plus de connaissances, un plus grand engagement et une meilleure compréhension des composantes culturelles et non biomédicales. Les participants ont noté qu'en raison de la diversité des formes de la manifestation et du vécu de la douleur, les limitations fonctionnelles globales, les symptômes émotionnels, les sensations physiques et les changements de comportement devraient être évalués et documentés.
Les aînés et les communautés autochtones doivent participer activement à la définition des priorités, des questions et des protocoles de recherche, et être rémunérés de manière appropriée. Les informations recueillies doivent être communiquées aux communautés de manière à leur être utiles ou bénéfiques. Les tableaux de bord des données communautaires, par exemple, permettent de s'assurer que les communautés reçoivent les données qui les concernent en temps utile et contribuent à instaurer la confiance et à faciliter l'application des connaissances.
Les participants ont parlé du besoin de mener des recherches qui incluent les femmes et de se concentrer sur la douleur qu'elles vivent. Les recherches portant sur les Autochtones manquent souvent d'analyses comparatives fondées sur le sexe et le genre, qui reconnaissent l'effet du colonialisme sur la compréhension autochtone des relations entre les sexes. Les participants ont souligné que les études de recherche axées sur l'évaluation de la douleur adaptée à la culture, l'intégration des approches traditionnelles de traitement de la douleur, les programmes de sensibilisation et les modèles de prestation de services de réduction des méfaits sont des éléments importants qui permettent d'établir de meilleures approches de gestion de la douleur.
Les participants ont souligné l'importance du financement et de l'innovation pour faciliter la mise en place d'outils de travail novateurs pour la collecte de données, tout en veillant à ce que la vie privée et la sécurité des données soient prises en compte. Des codes de facturation et des indicateurs de qualité exhaustifs, qui englobent tout l'éventail des services susceptibles d'être nécessaires pour répondre à la douleur vécue par les Autochtones, y compris les besoins spirituels, émotionnels et physiques, aideraient à mieux comprendre quelles sont les interventions les plus efficaces selon les différentes situations et personnes. Les participants ont également signalé que la surveillance et les indicateurs futurs doivent être adaptés à la culture et être significatifs pour les communautés. Des groupes tels que le Health Information Research Governance Committee (seulement disponible en anglais), un programme établi par le First Nations Health and Social Secretariat of Manitoba qui a été conçu pour établir des relations de recherche respectueuses, sont nécessaires pour s'assurer que les recherches et évaluations à venir reflètent les priorités et les valeurs autochtones. Le financement de conférences propres aux Autochtones (p. ex., l'Annual Indigenous Health Research Symposium (seulement disponible en anglais)) et d'autres programmes de mentorat et de formation en recherche pour les chercheurs des Premières Nations, des Inuits et des Métis permettraient de soutenir les travaux intersectoriels ayant une incidence sur la santé des Autochtones.
Fournir des services visant à surmonter les obstacles géographiques et financiers à l'accès aux soins de santé pour les personnes qui vivent dans les régions nordiques, rurales et éloignées du Canada
Les participants ont souligné que l'amélioration des approches de la douleur doit inclure l'élaboration de solutions adaptées à l'individu et tenir compte de sa charge physique, émotionnelle et financière. Ces solutions devraient viser à réduire au minimum la nécessité pour les personnes de se faire soigner loin de chez elles et, si nécessaire, à alléger les difficultés liées aux déplacements. Les participants ont demandé des investissements dans les services de soins à domicile et des investissements continus dans les infrastructures de santé pour soutenir les options de soins dans les communautés locales. Par exemple, la mise à disposition de ressources pour le logement afin de faciliter la relocalisation des professionnels de la santé dans les régions nordiques, rurales et éloignées pourrait permettre de disposer de professionnels de la santé plus permanents ou de suppléants à plus long terme pour les soins spécialisés. Autre exemple, la mobilisation de services, comme la clinique mobile de mammographie fournie par Cancer Care Manitoba et la Saskatchewan Cancer Agency. La télémédecine, la vidéo/téléconférence et les plateformes en ligne pourraient également être des outils précieux pour améliorer l'accès. Toutefois, il faut tenir compte des problèmes liés à la connectivité et à l'accès à l'information et à l'équipement technologique dans les zones rurales et éloignées et les traiter avant de déployer la mise en œuvre à grande échelle. Le changement global du système de santé devrait miser sur les déterminants sociaux de la santé, tels que l'éducation, le logement et les aliments nutritifs abordables, qui favoriseront la santé et le bien-être en général.
Réflexion sur les répercussions de la pandémie de COVID-19
Comme le montrent nos travaux sur l'état actuel de la douleur chronique au Canada ainsi que les consultations réalisées au cours des derniers mois, la douleur chronique représente un problème de santé publique de longue date et très répandu qui entraîne des coûts importants pour le système de santé canadien. Le système de santé est souvent mal équipé pour gérer efficacement la douleur, soutenir les approches biopsychosociales et fournir un accès équitable et rapide aux soins. Les personnes qui vivent avec de la douleur manquent souvent d'informations et de stratégies de prise en charge, sont stigmatisées et se heurtent à d'autres obstacles, et signalent des difficultés à naviguer dans les parcours de soins. Par ailleurs, les professionnels de la santé sont insuffisamment formés pour évaluer, diagnostiquer et traiter la douleur et manquent de connaissances et de ressources pour soutenir des approches multimodales efficaces en matière de traitement de la douleur. Ces difficultés ont été exacerbées par la pandémie de COVID-19 et les restrictions de santé publique qui y sont liées. Le Groupe de travail ne pouvait pas terminer le rapport sans résumer certains des défis auxquels font face les personnes vivant avec de la douleur en cette période difficile et sans précédent.
« L'isolement n'est pas nouveau pour moi. Je suis une experte. Cependant, lorsque j'entends parler des difficultés que pose l'isolement, cela me rappelle l'invisibilité que j'ai endurée pendant la majeure partie des 25 dernières années. »
Répondant au questionnaire
Les vastes répercussions de la pandémie de COVID-19 remettent en question nos systèmes sanitaires et sociaux, et touchent des communautés et des personnes de partout dans le monde. Les effets de la pandémie n'ont pas été répartis de manière égale, et certains groupes sont de plus en plus vulnérables. Les personnes âgées, les personnes immunodéprimées et celles qui souffrent de troubles médicaux sous-jacents sont toutes plus susceptibles d'être infectées par la COVID-19 et de présenter des symptômes plus graves et des effets négatifs à plus long terme.Note de bas de page 12 Les personnes souffrant de douleur chronique sont parmi celles qui sont le plus exposées et elles ont été fortement touchées par la pandémie en raison des soins qu'elles reçoivent, de leur situation financière, de leur stress général et de leur état de santé mentale (Hovey, Linkiewich et Brachaniec, 2020).
De nombreuses personnes vivant avec de la douleur chronique ont des problèmes de santé sous-jacents, ce qui pourrait les exposer à un risque accru face à la COVID-19. Ce risque accru peut être dû à la maladie elle-même ou aux traitements que les personnes utilisent. Par exemple, l'usage des opioïdes dans le traitement de la douleur chronique et les injections de stéroïdes contre la douleur sont immunosuppresseurs, tout comme des médicaments contre certaines maladies, comme l'arthrite. Les populations où la prévalence de la douleur est plus élevée sont plus susceptibles de connaître une plus grande incidence des complications et des infections liées à la COVID-19, une plus grande perturbation de leurs soins et des conséquences considérables dues à l'altération des soins, par exemple une aggravation de la douleur et une augmentation des limitations fonctionnelles (Eccleston et coll., 2020).
De nombreuses personnes qui souffrent de douleur ont recours à la thérapie physique (p. ex., la thérapie manuelle, la massothérapie), aux programmes de réadaptation (p. ex., la piscine locale, le centre de loisirs, les cours d'expression corporelle) et au soutien psychologique (des thérapeutes aux groupes de soutien par les pairs) pour gérer la douleur et préserver leurs capacités. La plupart de ces services ont été annulés ou sont devenus virtuels, ce qui ne les rend pas forcément accessibles à tous les patients. Un éventail de chirurgies et de procédures non urgentes visant à traiter la douleur et les affections connexes de longue durée ont été annulées. Ces enjeux ne feront que s'aggraver à mesure que les systèmes seront mis à rude épreuve lorsqu'ils devront réintégrer les chirurgies et les procédures annulées ou reportées dans des programmes déjà bien remplis. La pandémie de COVID-19 et le manque d'accès à ces types de services qui en découle ont entraîné des difficultés complexes pour de nombreuses personnes souffrant de douleurs préexistantes, notamment :
- Augmentation du stress et des problèmes de santé mentale - selon une enquête canadienne, 43 % des personnes vivant avec de la douleur chronique au Canada ont déclaré souffrir d'une détresse psychologique de modérée à grave (Pagé et coll., 2020). Dans une enquête menée auprès de cliniques de la douleur au Canada, 71 % des répondants ont indiqué que le niveau de douleur des patients pourrait avoir augmenté en raison du stress accru lié à la pandémie (Lynch, Williamson et Banfield, 2020).
- Incapacités accrues - des données ont montré que plus des deux tiers des patients signalent une augmentation du niveau de douleur pendant la pandémie de COVID-19 (Pagé et coll., 2020, Lynch, Williamson, et Banfield, 2020).
- Consommation accrue de médicaments - les restrictions et l'accès limité aux soins durant la pandémie de COVID-19 ont entraîné une augmentation du recours aux interventions pharmaceutiques pour gérer la douleur, alors que 53 % des cliniques de la douleur multidisciplinaire pour adultes au Canada ont signalé une augmentation de la consommation de médicaments par les patients. Dans 47 % des cas, il s'agit d'opioïdes et de cannabinoïdes prescrits (Lynch, Williamson et Banfield, 2020).
- Perturbation accrue de la continuité des soins - 65 % des cliniques canadiennes de la douleur déclarent fournir des procédures de traitement de la douleur limitées, et 35 % déclarent n'effectuer aucune procédure (Lynch, Williamson et Banfield, 2020). Cette situation est très préoccupante, car les patients qui constatent des changements dans les traitements pharmacologiques et non pharmacologiques de la douleur sont plus susceptibles de voir leur douleur s'aggraver (Pagé et coll., 2020).
« Je ne peux pas avoir de rendez-vous avec les médecins, car la COVID-19 me garde à l'intérieur et les consultations téléphoniques nécessitent toutes des tests et un suivi, et rien de tout cela ne peut arriver. »
Répondant au questionnaire
Les personnes qui vivent avec de la douleur indiquent également qu'ils subissent des effets socioéconomiques négatifs, comme des facteurs de stress financier et des contraintes émotionnelles (p. ex., perte de salaire et de la sécurité d'emploi, incertitude des soins), qui peuvent aggraver la douleur (Hovey, Linkiewich et Brachaniec, 2020).
La pandémie de COVID-19 pourrait avoir des effets à long terme sur les personnes vivant avec de la douleur chronique et sur le système de santé canadien. On pourrait observer une augmentation des cas de douleur chronique au fil du temps, parce que les gens qui viennent de commencer à souffrir ne sont pas pris en charge et leur douleur est aggravée par les facteurs de risque qui se manifestent à cause de la pandémie de COVID-19 (p. ex., augmentation du stress, de la peur, de l'inactivité, des troubles liés à la consommation de substances, des troubles mentaux) et la réticence à se faire soigner par crainte de contracter la COVID-19. Il se peut également que la santé des personnes vivant avec de la douleur et d'autres maladies chroniques se détériore en raison du manque d'accès aux soins. Enfin, il est de plus en plus évident que la douleur chronique pourrait accompagner certaines infections virales telles que la COVID-19 (Liu et coll, 2020; Eccleston et coll, 2020; Clauw et coll, 2020).
« En tant que mère d'un enfant atteint d'une maladie chronique grave, cette période de COVID a fait des ravages dans notre famille. Mon enfant a eu quatre crises aiguës, la dernière ayant eu lieu la semaine dernière. Nous n'avions aucun moyen de joindre son spécialiste, car sa clinique était fermée, et son état s'aggravait de jour en jour. »
Répondant au questionnaire
Des réponses concrètes du système de santé à la pandémie COVID-19 pourraient contribuer à améliorer la capacité du système de santé et les soins de traitement de la douleur après la pandémie. Bon nombre de ces pratiques exemplaires ont également été relevées par les intervenants de la lutte contre la douleur dans tout le pays et sont décrites tout au long de notre rapport. Des éléments tels que la mobilisation rapide des soins virtuels, l'évaluation et l'admission centralisées et multidisciplinaires, les plateformes de soins échelonnés et les outils et ressources d'autogestion améliorés joueront tous un rôle dans l'amélioration de l'accès aux soins et des résultats pour les patients au fil du temps. En fonction de ce que nous avons entendu lors de nos consultations, les mesures possibles qui pourraient améliorer les soins aux personnes vivant avec de la douleur et le système de santé dans son ensemble sont les suivantes :
- Faire de la douleur une priorité - de nombreuses politiques, initiatives et services liés à la douleur ont été retardés et il est nécessaire de renforcer l'importance d'agir, en particulier en période de risque accru.
- Soutenir les travaux épidémiologiques sur la prévalence de la douleur et la douleur post-virale - il est possible de tirer parti de l'environnement unique postpandémique pour mener des travaux épidémiologiques sur les complications postvirales et la douleur qui y est associée. Les effets de la pandémie de COVID-19 et du manque d'accès qui en découle devraient être étudiés afin de déterminer les conséquences sur l'augmentation des complications de santé et des limitations fonctionnelles.
- Établir des modèles de soins virtuels par étapes pour les soins primaires et spécialisés de la douleur - lors de la mise en œuvre de modèles de soins virtuels pour les soins primaires et la santé mentale, envisager de doter et d'harmoniser ces systèmes afin de répondre également aux besoins de soins virtuels de la douleur et de créer des soins et des aides psychologiques adaptés aux personnes qui vivent avec de la douleur.
- Accroître l'accès aux outils et ressources d'autogestion - fournir les informations et le soutien nécessaires pour permettre aux personnes de se gérer elles-mêmes lorsque cela est possible, de créer de nouvelles routines et d'améliorer la gestion du stress.
- Mettre en œuvre un système d'évaluation, d'admission et de prestation de soins centralisés et interdisciplinaires - la combinaison de modèles à saisie unique et de soins interdisciplinaires en équipe comportant des spécialistes de la gestion de la douleur pourrait permettre de réduire le nombre de chirurgies en attente dans tout le pays, en plus d'améliorer le traitement de la douleur, l'allocation des ressources limitées et, ultimement, les résultats obtenus par les patients.
Conclusions et prochaines étapes
Notre travail continu vient renforcer le fait que la douleur chronique est un problème de santé publique considérable qui a des répercussions sur les gens, les familles, le système de santé et la société. Les personnes qui vivent avec de la douleur chronique ont un accès limité aux services dont elles ont besoin, sont souvent stigmatisées et souffrent indûment de leur état. Ces défis recoupent d'autres défis de santé liés aux déterminants sociaux de la santé (p. ex., la pauvreté, l'accès au logement, l'instabilité de l'emploi, la race et l'ethnie, les expériences négatives durant l'enfance, les traumatismes, l'oppression) et d'autres états chroniques, tels que les maladies mentales et les troubles liés à la consommation de substances. La pandémie de COVID-19 n'a fait qu'exacerber ces défis. Les Canadiens qui vivent avec de la douleur ne doivent pas être oubliés pendant que le système de santé s'efforce de se réajuster et de se rétablir de cette épreuve mondiale.
Il y a de nombreuses approches et réalisations canadiennes qui peuvent servir de base à des changements indispensables. Le travail accompli dans la phase I a mis en évidence un grand nombre de ces initiatives en matière d'accès, d'éducation, de recherche et de surveillance. Nos travaux de consultation de la phase II ont mis en évidence d'autres possibilités d'exploiter et d'améliorer les pratiques existantes au Canada. En fin de compte, un leadership et des ressources sont nécessaires pour amplifier, diffuser et accélérer les activités actuelles, coordonner les réponses, combler les lacunes et les inégalités actuelles et réduire la variabilité entre les régions. Les pratiques exemplaires internationales révèlent que ce type de leadership et d'investissement national produira des résultats considérables, tant sur le plan humain qu'économique.
Le Groupe de travail canadien sur la douleur tient à remercier tous ceux qui ont participé à ce vaste processus de consultation sur les pratiques exemplaires, les lacunes et les composantes d'une approche améliorée du traitement de la douleur chronique au Canada. Les domaines prioritaires de changement ont été renforcés, mais il reste encore beaucoup à faire. En se fondant sur ses deux premiers rapports, le Groupe de travail continuera à mener des consultations supplémentaires avec les intervenants de partout au Canada et à travailler à la diffusion des pratiques exemplaires pour favoriser le changement. La prochaine et dernière phase de notre travail consistera à collaborer avec les principaux intervenants, notamment le milieu de la douleur chronique, les gouvernements fédéral, provinciaux et territoriaux, les professionnels de la santé, les chercheurs et les peuples autochtones, et d'autres intervenants, afin de diffuser des informations relatives aux pratiques exemplaires en matière de prévention et de gestion de la douleur chronique, y compris pour les populations touchées de façon disproportionnée par la douleur chronique (p. ex., les femmes, les Canadiens âgés, les Autochtones, les enfants et les vétérans). Le rapport final du Groupe de travail est attendu en décembre 2021 et portera sur les stratégies visant à améliorer les approches de traitement de la douleur au Canada. Nous continuerons à sensibiliser à la douleur chronique et à établir des relations et des réseaux pour le changement dans tout le pays. Nous croyons qu'ensemble, en suscitant une volonté de changement, nous pouvons améliorer la santé et le bien-être des Canadiens.
Annexe A : Résultats démographiques du questionnaire
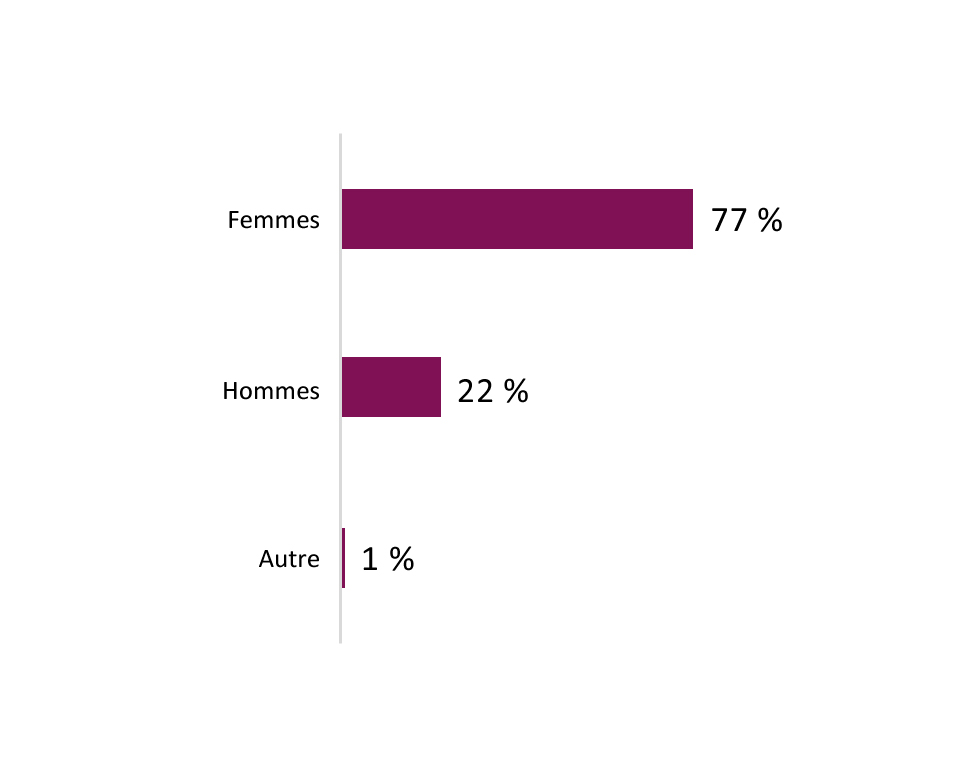
Q 1 : Quel est votre genre? : Équivalent textuel
Ce graphique montre le pourcentage de participants à la consultation qui s'identifient comme étant de genre féminin, masculin ou autre.
- Femmes : 77 %
- Hommes : 22 %
- Autre : 1 %
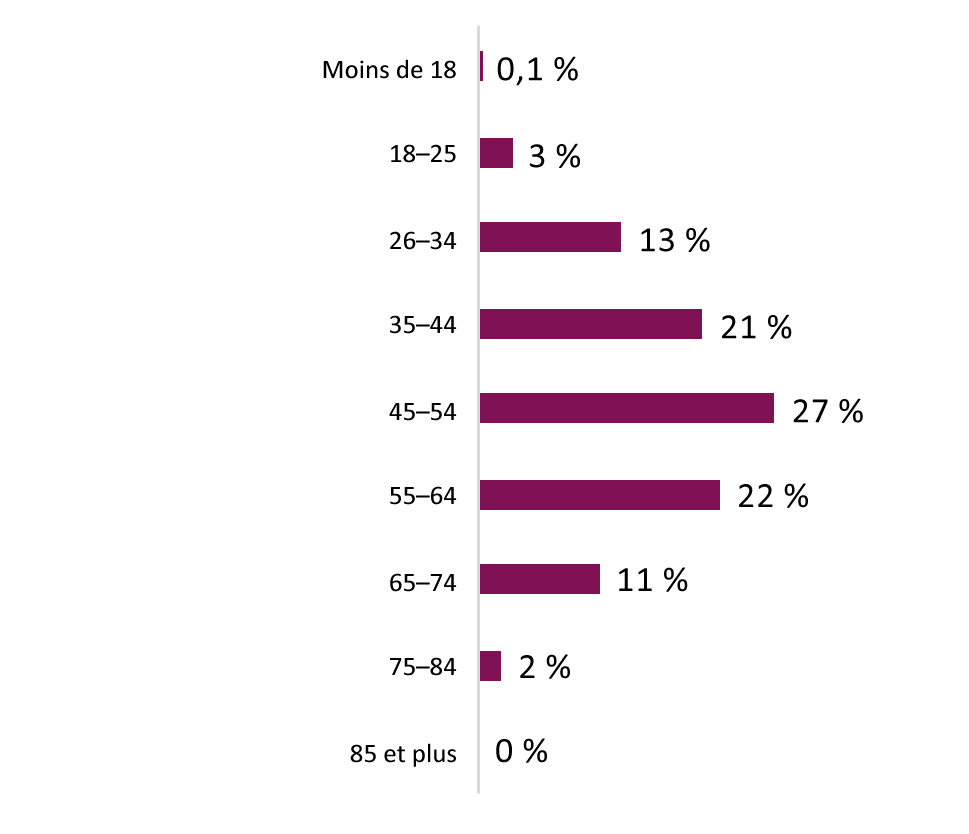
Q 2 : Quel âge avez-vous? : Équivalent textuel
Ce graphique montre le pourcentage de participants à la consultation par groupe d'âge.
- Moins de 18 : 0,1 %
- 18-25 : 3 %
- 26-34 : 1 3%
- 35-44 : 21 %
- 45-54 : 27 %
- 55-64 : 22 %
- 65-74 : 11 %
- 75-84 : 2 %
- 85 et plus : 0 %

Q 3 : Dans quelle province ou quel territoire vivez-vous? : Équivalent textuel
Ce graphique montre le pourcentage de participants à la consultation par province ou territoire de résidence.
- Colombie-Britannique : 17 %
- Alberta : 14 %
- Saskathewan/Manitoba : 5 %
- Ontario : 30 %
- Québec : 24 %
- NB/PEI/NS/NFL : 8 %
- Territoires : 1 %
- À l'exterieur du Canada : 0 %

Q 4 : Veuillez choisir la région qui décrit le mieux l'endroit où vous habitez? : Équivalent textuel
Ce graphique montre le pourcentage de participants à la consultation qui résident en zone rurale et dans de petites, moyennes ou grandes agglomérations
- Zone rurale (moins de 1 000 habitants) : 6 %
- Petit communauté (de 1 000 à 29 999 habitants) 21 %
- Communaute moyenne (de 30 000 à 99 999 habitants) : 18 %
- Grand centre urbain (100 000 habitants ou plus) : 54 %
- Autre : 1 %
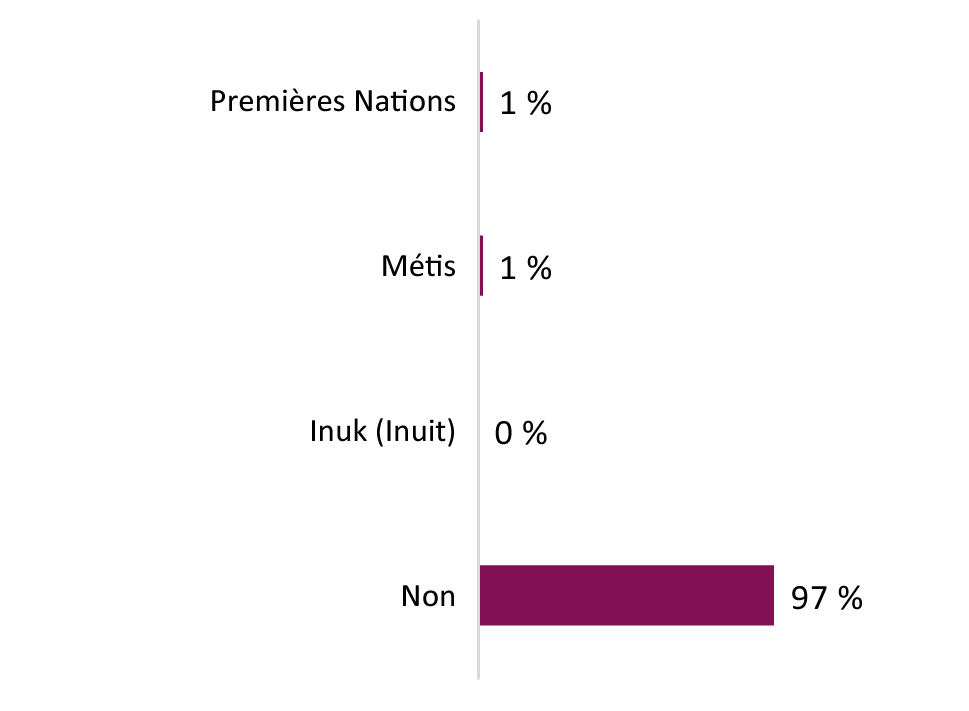
Q 5 : Êtes-vous membre des Premières Nations, Métis ou Inuk (Inuit)? [Veuillez sélectionner toutes les réponses qui s'appliquent.] : Équivalent textuel
Ce graphique montre le pourcentage de participants à la consultation qui s'auto-identifient comme membres des Premières Nations, des Métis ou des Inuits.
- Premières Nations : 1 %
- Métis : 1 %
- Inuk (Inuit) : 0 %
- Non : 97 %
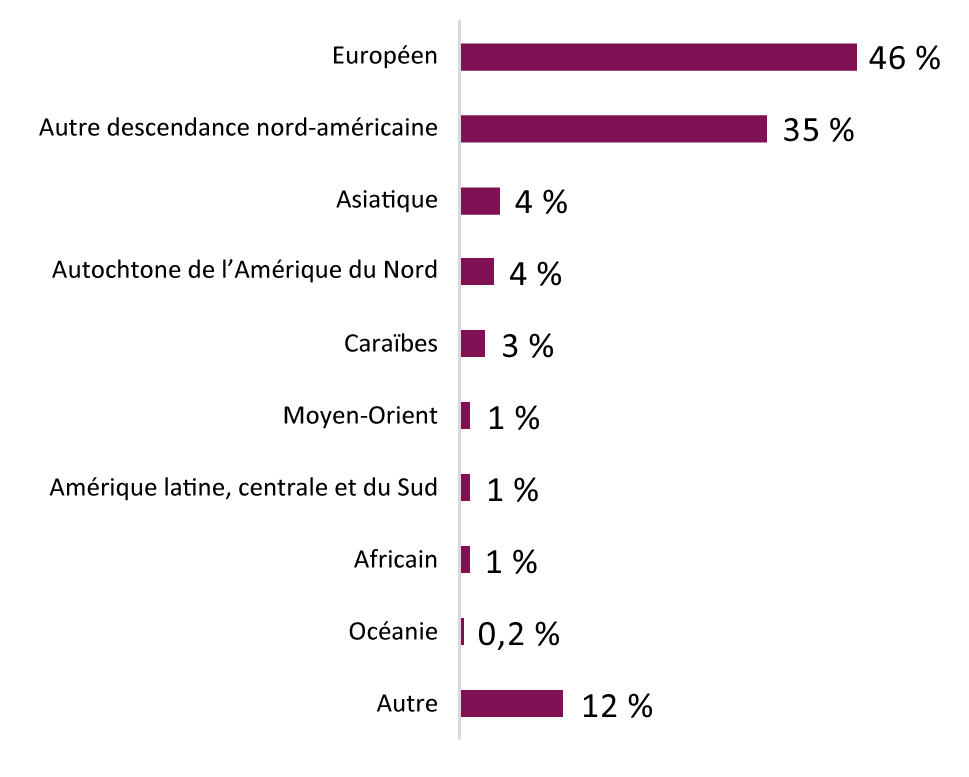
Q 6 : À quel groupe ethnique ou culturel appartenez-vous? [Veuillez sélectionner toutes les réponses qui s'appliquent.] : Équivalent textuel
Ce graphique montre le pourcentage de participants à la consultation qui s'auto-identifient comme faisant partie de divers groupes ethniques ou culturels.
- Européen : 46 %
- Autre descendance nord-américaine : 35 %
- Asiatique : 4 %
- Autochtone de l'Amérique du Nord : 4 %
- Caraïbes : 3 %
- Moyen-Orient : 1 %
- Amérique latine, centrale et du Sud : 1 %
- Africain : 1 %
- Océanie : 0,2 %
- Autre : 12 %
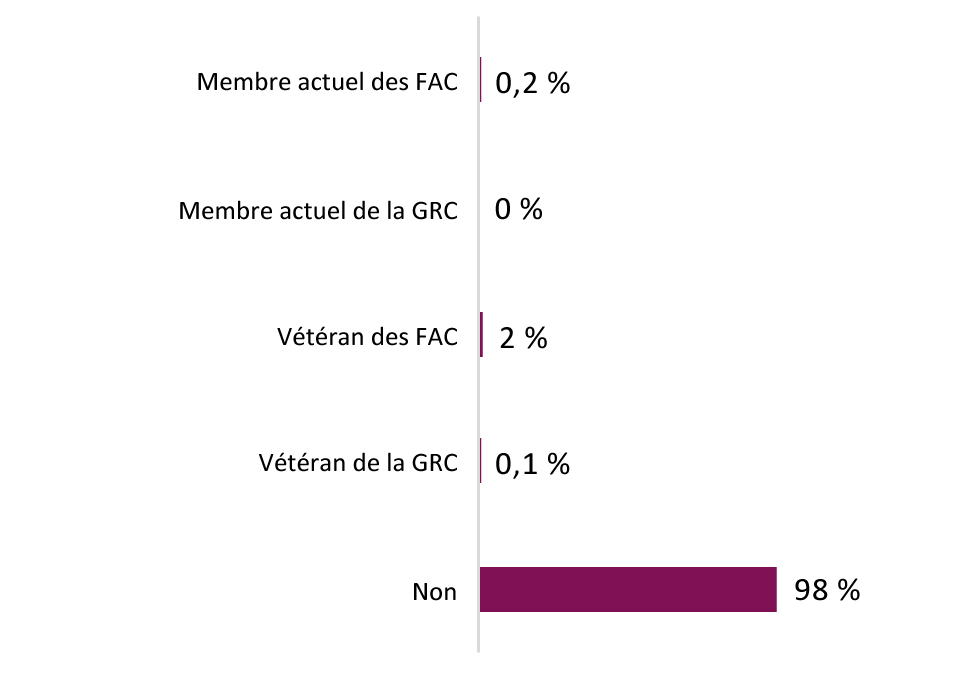
Q 7 : Êtes-vous membre ou vétéran des Forces armées canadiennes (FAC) ou de la Gendarmerie royale du Canada (GRC)? : Équivalent textuel
Ce graphique montre le pourcentage de participants à la consultation qui sont d'anciens membres des Forces armées canadiennes ou de la Gendarmerie royale du Canada.
- Membre actuel des FAC : 0,2 %
- Membre actuel de la GRC : 0 %
- Vétéran des FAC : 2 %
- Vétéran de la GRC : 0 %
- Non : 98 %
Q 8 : Parmi les catégories suivantes, laquelle décrit le mieux le revenu total de votre ménage, c'est-à-dire le revenu total de tous les membres de votre foyer, avant impôts?
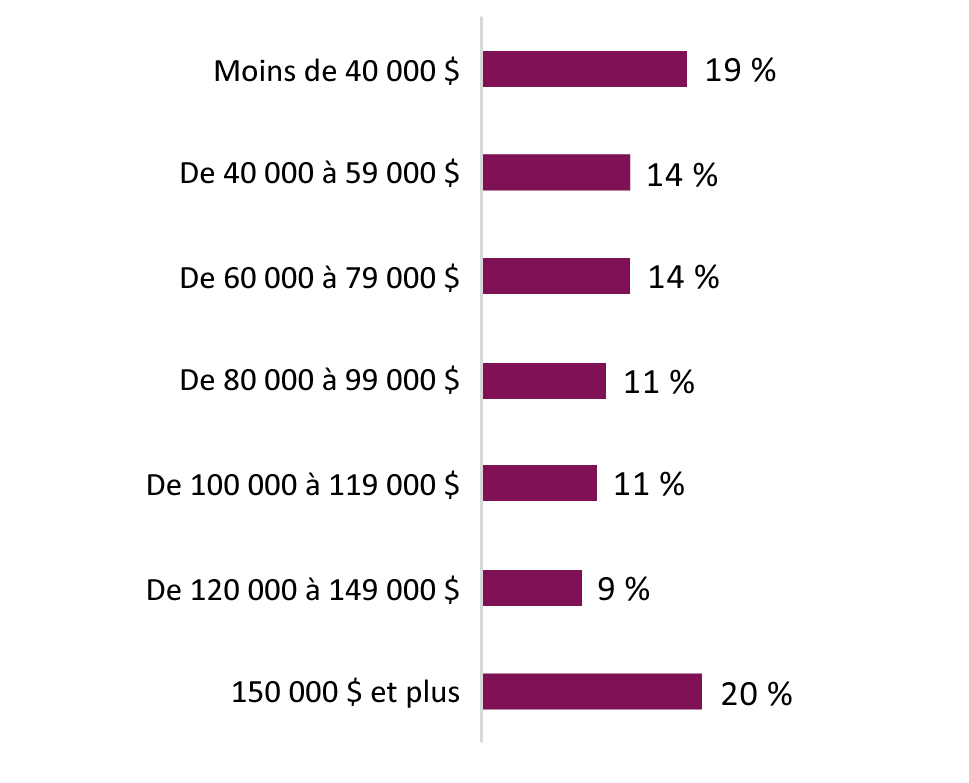
Q 8 : Parmi les catégories suivantes, laquelle décrit le mieux le revenu total de votre ménage, c'est-à-dire le revenu total de tous les membres de votre foyer, avant impôts? : Équivalent textuel
Ce graphique montre le pourcentage de participants par catégorie de revenu annuel total déclaré.
- Moins de 40 000 $ : 19 %
- De 40 000 à 59 000 $ : 14 %
- De 60 000 à 79 000 $ : 14 %
- De 80 000 à 99 000 $ : 11 %
- De 100 000 à 119 000 $ : 11 %
- De 120 000 à 149 000 $ : 9 %
- 150 000 $ et plus : 20 %
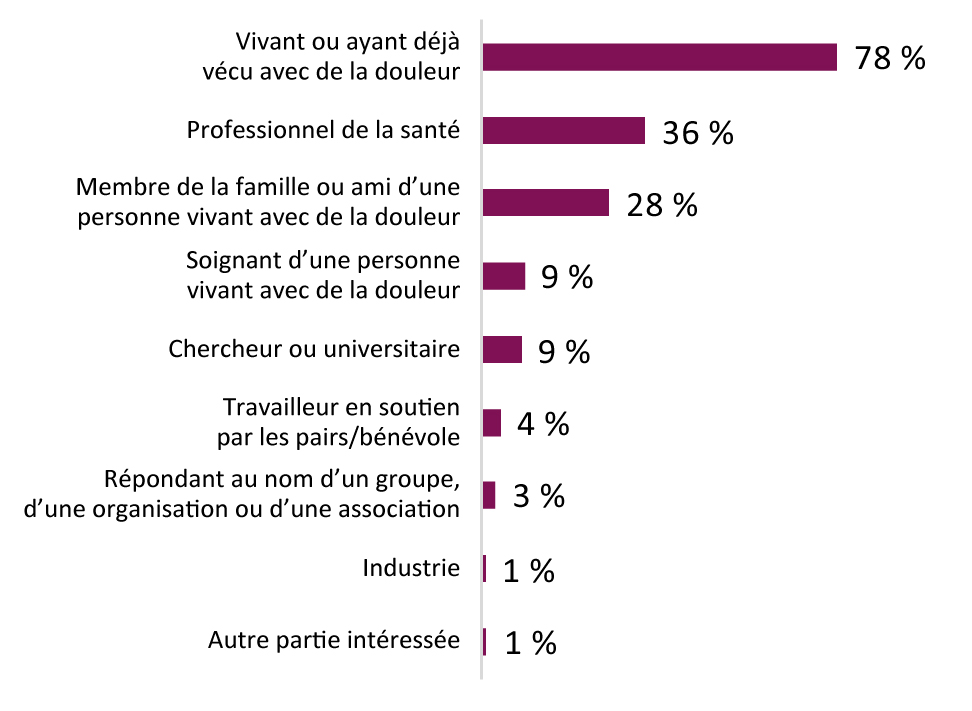
Q 9 : Veuillez choisir le groupe qui vous décrit le mieux, ou qui décrit le mieux votre expérience de la douleur. [Veuillez sélectionner toutes les réponses qui s'appliquent.] : Équivalent textuel
Ce graphique montre le pourcentage de participants qui s'identifient à différentes catégories d'intervenants.
- Vivant ou ayant déjà vécu avec de la douleur : 78 %
- Professionnel de la santé : 36 %
- Membre de la famille ou ami d'une personne vivant avec de la douleur : 28 %
- Soignant d'une personne vivant avec de la douleur : 9 %
- Chercheur ou universitaire : 9 %
- Travailleur en soutien pas les pairs/bénévole : 4 %
- Répondant au nom d'un groupe, d'une organisation ou d'une association : 3 %
- Industrie : 1 %
- Autre partie intéressée : 1 %
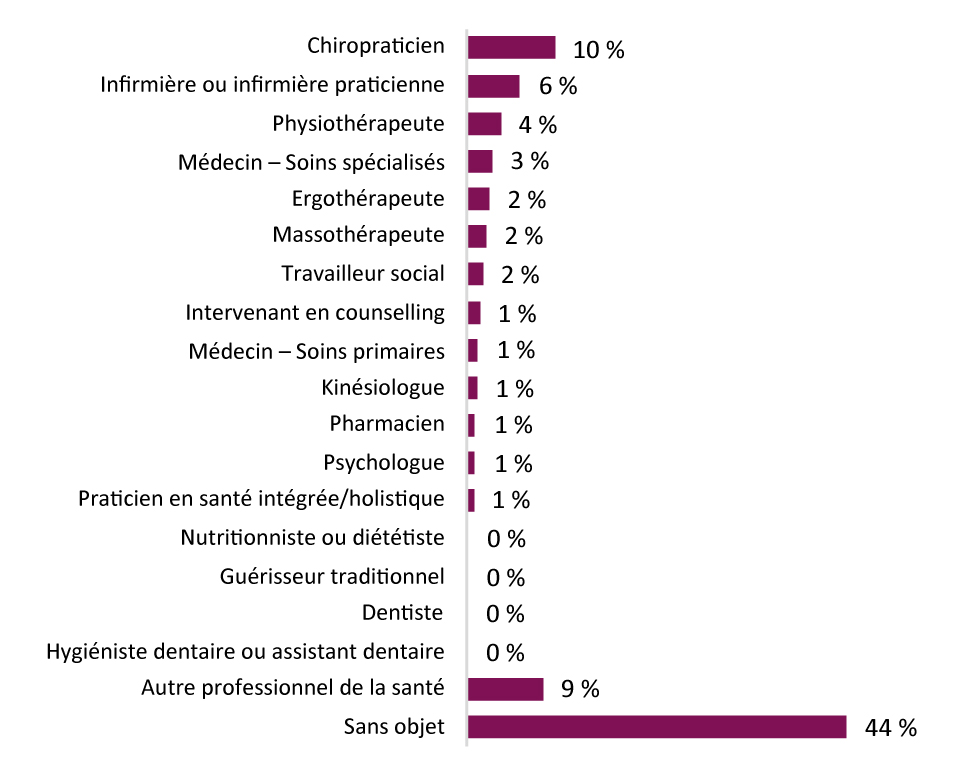
Q 10 : Si vous êtes un professionnel de la santé, veuillez sélectionner la profession qui vous décrit le mieux. [Veuillez sélectionner toutes les réponses qui s'appliquent.] : Équivalent textuel
Ce graphique montre le pourcentage de participants qui s'auto-identifient comme occupant différents métiers du domaine des soins de santé.
- Chiropracticien : 10 %
- Infirmière ou infermière praticienne : 6 %
- Physiothérapeute : 4 %
- Médecin – soins spécialisés : 3 %
- Ergothérapeute : 2 %
- Massothérapeute : 2 %
- Travailleur social : 2 %
- Intervenant en counselling : 1 %
- Médecin – soins primaires : 1 %
- Kinésiologie : 1 %
- Pharmacien : 1 %
- Psychologue : 1 %
- Praticien en sante intégrée/holistique : 1 %
- Nutritionniste ou diététiste : 0 %
- Guérisseur traditionnel : 0 %
- Dentiste : 0 %
- Hygiéniste dentaire ou assistant dentaire : 0%
- Autre professionnel de la sante : 9 %
- Sans objet : 44 %
Q 11 : Veuillez sélectionner le groupe ou le type d'organisation auquel vous appartenez. [Veuillez sélectionner toutes les réponses qui s'appliquent.]
Q 11 : Veuillez sélectionner le groupe ou le type d'organisation auquel vous appartenez. [Veuillez sélectionner toutes les réponses qui s'appliquent.] : Équivalent textuel
Ce graphique montre le pourcentage de participants qui font partie de divers organismes et/ou de groupes.
- Association ou organization de soins de santé : 34 %
- Institution universitaire : 16 %
- Organisation non gouvermentale ou à but non lucratif : 10 %
- Gourvernement fédéral, provincial, territorial ou municipal : 8 %
- Organisme de defénse ou groupe de pression : 7 %
- Organisme de recherche : 4 %
- Organisation de l'industrie : 2 %
- Gouvernment ou groupe autochtone : 1 %
- Compagnie d'assurance : 1 %
- Autre : 19 %
Annexe B : Expériences des participants
Des millions de personnes vivent avec de la douleur chronique au Canada. Dans le cadre de ses efforts pour mieux comprendre, prévenir et gérer la douleur, le Groupe de travail canadien sur la douleur a demandé aux gens de fournir les renseignements suivants :
- Comment la douleur a affecté leur vie;
- La douleur qu'ils ont éprouvée ou qu'ils éprouvent;
- Les défis qu'ils ont relevés;
- Ce qui les a le plus aidés.
Après avoir examiné les contributions, un certain nombre de constatations importantes sont ressorties. Elles sont présentées ci-dessous, avec des extraits de contributions isolées à l'appui.
L'autonomie sociale et l'éducation sont des outils importants pour ceux qui vivent avec de la douleur
Pour de nombreuses personnes vivant avec de la douleur, l'autonomie sociale est souvent le seul moyen de recevoir les soins et les traitements qui leur conviennent. Plusieurs contributions mentionnent des cas où la défense des droits n'intervient qu'après des années de procès infructueux et d'expérimentation, souvent infructueuse, des options de traitement. Malheureusement, il y a encore beaucoup de personnes qui vivent avec de la douleur et qui ne sont pas capables de faire valoir leurs droits.
« Si vous pensez que la douleur n'affecte que les personnes âgées, vous vous trompez sur toute la ligne. Je crois que ma douleur chronique m'a donné de la résilience et m'a permis de bien défendre mes intérêts. J'ai déjà entendu une excellente analogie qui explique la douleur : la douleur est comme un détecteur de fumée qui se déclenche constamment; parfois l'alarme est tellement forte qu'on ne peut que se concentrer sur celle-ci, et d'autres fois, elle est assez silencieuse pour qu'on l'oublie. »
« Comme vous devez vous en douter, je gère beaucoup d'aspects de ma douleur en tout temps, tous les jours, et je dois continuer à le faire pour conserver mon niveau actuel de gestion de la douleur. J'ai vécu suffisamment de « situations d'urgence dues à la douleur » pour comprendre que je ne peux pas me relâcher et que si on me privait de mon soutien, si je ne pouvais plus me le permettre, je retournerais vivre dans ce brouillard de douleur qui me donne l'impression que je suis un zombie, et cela n'est pas une vie. »
« J'ai perdu toute foi en notre système de santé. Les neurologues étaient méprisants. Quand le neurologue a eu épuisé tous les médicaments de son livre bleu des produits pharmaceutiques, il m'a dit qu'il ne pouvait plus rien faire pour moi. Je suis allée à une clinique de traitement de la douleur. Oui, il y avait d'autres médicaments. Mon médecin de famille m'a envoyé une lettre pour me dire qu'il avait pris trop de patients et qu'il me laissait tomber. J'ai besoin de quelqu'un pour faire valoir mes droits. »
Obstacles à l'accès aux médicaments opioïdes sur ordonnance
Les médicaments opioïdes sur ordonnance sont parfois une option de traitement nécessaire pour les personnes vivant avec de la douleur et peuvent procurer un soulagement durable de la douleur. Cependant, à la lumière de la sensibilisation accrue à la crise des surdoses, les médicaments opioïdes sur ordonnance sont souvent stigmatisés, et les professionnels de la santé et le public ont le sentiment que les personnes qui prennent des médicaments opioïdes cherchent à se droguer.
« Je souffre de douleurs chroniques, et je n'ai jamais rien pris de plus fort que des médicaments anti-inflammatoires. Je souffrais d'une douleur aiguë majeure, et personne ne comprenait. Si l'urgent logue avait pris le temps d'examiner mes antécédents médicaux, il aurait découvert que je ne prends rien pour traiter la douleur, que j'essaie de la gérer de manière prudente. J'ai été victime de préjugés. Cela fait cinq ans que j'ai quitté mon travail et je n'ai toujours pas vu de spécialiste de la douleur! »
« Deux médecins ont refusé de me prendre en charge parce que je prenais des opioïdes. J'ai trouvé une infirmière praticienne pour me prendre en charge, mais elle était réticente à ce que j'utilise un timbre de fentanyl et voulait que je n'utilise que le MS Contin. Il m'arrive maintenant d'avoir des difficultés, parce que le MS Contin me fait parfois enfler des pieds et des jambes et ne fait pas toujours disparaître la douleur. Le timbre de fentanyl permettait de soulager une grande partie de la douleur sans cet effet secondaire. Je suis une adulte. Je suis une ancienne infirmière et je suis saine d'esprit. Je comprends les avantages et les risques du traitement aux opioïdes et, à ce titre, je devrais pouvoir obtenir le médicament qui a bien fonctionné pour moi. La Loi sur le consentement aux soins de santé m'accorde une autonomie, mais on me refuse le privilège de décider de mon traitement ».
« De nombreuses personnes vivant avec de la douleur chronique ont besoin d'une certaine quantité d'analgésiques opioïdes pendant un certain temps pour jouir d'une certaine qualité de vie. Certains peuvent en avoir besoin à vie. Il est honteux de retirer cette thérapie à des personnes contre leur gré. Les médecins ne devraient pas être autorisés à refuser des patients parce qu'ils utilisent des opioïdes qui leur ont été prescrits par d'autres médecins ».
« Il y a une très grande stigmatisation de la douleur concernant les analgésiques; on pourrait même dire que même si une personne dit qu'elle a mal, de nos jours, les médecins la regardent automatiquement différemment, presque comme si elle cherchait à se procurer des narcotiques ou si on cherchait juste à obtenir une ordonnance et à se tirer du bureau. »
Perte de dignité et d'autonomie
De nombreuses personnes vivant avec de la douleur ont détaillé les conséquences physiques, psychologiques et émotionnelles de leur douleur. La douleur affecte tous les aspects de leur vie, de leur capacité à conserver un emploi à leur capacité à entretenir des relations et un réseau social. La douleur est généralisée et peut définir l'existence d'une personne.
« La douleur a affecté tous les aspects de ma vie au cours des quatre années où je l'ai endurée; elle m'a donc affecté mentalement, physiquement, émotionnellement, socialement et financièrement. Sur le plan mental, il m'est devenu pratiquement impossible de me concentrer, car la douleur monopolise en permanence la majeure partie de mon attention et rend la réflexion extrêmement difficile. Physiquement, cela m'a enlevé la possibilité d'avoir la dignité d'occuper un emploi et cela a changé ma vie en ce qui concerne ma capacité à faire des choses, car il y a un prix à payer pour toute activité exercée. »
« Mon état émotionnel a grandement souffert, car j'ai toujours été très indépendante et j'ai commencé à travailler à l'âge de 10 ans. Le fait d'apprendre à compter sur quelqu'un d'autre pour obtenir un soutien financier et physique a été humiliant et déchirant. Je n'ai plus le sentiment d'être un membre actif de la société ».
« Je souhaite quelque chose de plus intégratif et une équipe médicale formée aux approches de la science de la douleur et de la médecine narrative qui soit capable de comprendre les problèmes sous-jacents comme un tout. »
« J'étais une personne incroyablement active, utile et respectée, mais je suis devenue une personne confinée chez elle, ignorée et jugée toxicomane. Tout cela a commencé il y a huit ans. Ma propre estime est presque inexistante. »
« L'impact émotionnel de la douleur est différent pour chaque personne. Pour moi, c'était dévastateur quand la douleur était vraiment forte. Cela m'a enlevé ma qualité de vie, mon dynamisme et certaines de mes passions. Jusqu'à ce jour, je vis dans la peur de ressentir cette douleur. Je ne veux plus jamais ressentir ce genre de douleur, alors même à ce jour, j'hésite à faire certaines choses. »
Résilience et adaptation
Même lorsqu'ils sont confrontés à des douleurs chroniques, les gens trouvent des moyens de continuer à mener leur vie quotidienne et contribuent à la société. Les personnes qui vivent avec de la douleur trouvent différentes façons de composer avec leur état et de le gérer. Pour certains, il s'agit d'approches sociales ou spirituelles, d'autres ont trouvé une combinaison d'approches, ce qui a aidé. Avec leur expérience personnelle de la douleur chronique, certaines personnes qui vivent avec de la douleur sont devenues des militants et des accompagnateurs dans l'espoir d'aider les autres.
« Il n'y a pas de traitement unique qui convient à tout le monde. Le plus grand défi est de continuer. En autres, travailler ou aller à l'école, ou les deux et s'occuper des tâches ménagères et quotidiennes. Ce qui aide, c'est l'entêtement absolu, mais ce n'est pas toujours un trait de caractère positif. »
« Le fait de progresser lentement dans cette nouvelle façon d'être et d'apprendre le pouvoir que la méditation classique exerce sur le lien entre le corps et l'esprit et la façon dont tout cela est lié à la douleur chronique m'a mis sur la voie du maintien progressif de la douleur. »
« J'ai de bons amis. Je bois de l'alcool. Oh, pas tout le temps. Il y a des jours où je ne bois pas du tout. Un psychologue a expliqué la différence entre le système nerveux sympathique et le système nerveux parasympathique et la manière dont l'alcool détend le corps. Je ne regarde que des émissions de télévision heureuses, sans sang ni armes à feu ou quoi que ce soit d'autre qui puisse me déprimer. Bon, j'écoute les nouvelles. Le rire est le meilleur remède. »
« Ce qui m'a permis de continuer, c'est ma famille, mon employeur, mes amis et Dieu. Mon superviseur m'a soutenu pendant les bons et les mauvais jours. Il m'a donné la marge de manœuvre dont j'avais besoin pour en arriver là où je suis aujourd'hui. Cela est inestimable. »
Couverture et coûts déboursés
Pour de nombreuses personnes vivant avec de la douleur au Canada, la couverture des traitements et des médicaments demeure une préoccupation. Certains estiment que les régimes de soins de santé financés par les provinces pourraient couvrir beaucoup mieux les interventions de style thérapie manuelle ou administrées par les praticiens, comme la physiothérapie ou la thérapie manuelle. Même parmi ceux qui bénéficient d'une couverture d'assurance privée ou d'une assurance provenant de leur employeur, on constate une certaine frustration face à l'absence de couverture pour des interventions, comme celles liées au cannabis médical ou les thérapies de remplacement.
« Je crois aussi que je pourrais retrouver un emploi rémunéré si je pouvais me payer ma marijuana médicale et bénéficier d'une véritable réadaptation visant à améliorer ma fonction physique et réduire ma douleur. »
« Je souffre de migraine chronique. Elle dure 28 jours par mois, dans le pire des cas. Sans médicaments, dans le meilleur des cas, elle dure 15 jours. Avec des médicaments à 800 $ par mois, elle dure trois jours au mieux et cinq jours dans le pire des cas. Que se passera-t-il lorsque je perdrai ma couverture d'assurance parce que je serai trop vieux pour être couvert par le régime de mes parents? Je pourrais obtenir un emploi offrant une couverture d'assurance, mais je ne pourrai pas garder un emploi avec plus d'un demi-mois de jours de "maladie". C'est une boucle sans fin. »
« Au fil des ans, j'ai dû me battre sur de nombreux fronts avec mon assurance invalidité de longue durée et mon fournisseur de prestations d'assurance-maladie complémentaire pour obtenir la couverture qui me revient. »
« Tous les Canadiens devraient avoir un accès équitable aux services chiropratiques. Les régimes d'assurance-maladie gouvernementaux devraient couvrir entièrement les frais des patients qui ont besoin de soins chiropratiques. Il est scientifiquement prouvé que les soins chiropratiques sont une forme de soins de santé naturelle et sécuritaire. »
« Les options comme la massothérapie, l'hydrothérapie, l'électrothérapie et l'acupuncture ne sont pas couvertes et je n'ai pas d'assurance ou d'argent, contrairement à la plupart des gens. »
« Les médicaments traditionnels, les opioïdes et la physiothérapie ne me conviennent pas, mais c'est tout ce qui est réellement couvert par mon régime. Le THC et le CDB coûteraient beaucoup moins cher que les médicaments sur ordonnance! »
Compréhension et empathie de la part des professionnels de la santé
De nombreuses personnes qui vivent avec de la douleur dénoncent des obstacles à l'accès aux soins fondés sur la stigmatisation ou le manque de compréhension de la part des professionnels de la santé. Plusieurs des participants ont souligné les difficultés à trouver un professionnel de la santé disposé à les prendre en charge, ou les difficultés avec un professionnel qui est peu enclin à prescrire des médicaments opioïdes. Selon certaines personnes vivant avec de la douleur chronique, le niveau d'éducation et de sensibilisation des professionnels de la santé aux options de traitement et à la douleur chronique laisse à désirer.
« Toutes mes affections m'ont causé des douleurs invalidantes tout au long de ma vie et il a été difficile d'être pris au sérieux par mes pairs et même par les médecins… »
« J'ai même peur de parler au médecin de ce que je vis; j'ai l'impression que les médecins ont des préjugés concernant la douleur, alors qu'ils devraient plutôt penser à aider à traiter les gens et la douleur qu'ils ressentent et essayer de faire comprendre aux patients le danger potentiel que représente la consommation de substances contrôlées ou de narcotiques et, en fait, le danger que représente la consommation de tous les types de médicaments. »
« En tant que professionnel de la santé, je sais pertinemment que la douleur chronique est stigmatisée. Les étiquettes et les suppositions abondent. Je me suis forcé à sourire et j'ai dit que j'allais bien même lorsque je faisais de la thermothérapie qui me donnait des ampoules sur le dos. Les deux fois où j'ai eu le courage de demander ce que je pouvais faire pour gérer la douleur, on m'a suggéré de prendre de l'acétaminophène et de l'ibuprofène, et ce fut la fin de la conversation. »
« Mon médecin m'a laissé tomber parce qu'elle ne voulait pas traiter mes symptômes, alors j'ai été contrainte de faire 50 km en voiture pour trouver un médecin qui voulait me soigner; tout le monde m'avait fait passer un examen préalable par téléphone et ne voulait pas m'accepter comme patiente. »
« J'espère que le secteur de la santé pourra faire passer l'éducation et le soutien de la douleur à un niveau supérieur, car beaucoup souffrent et n'ont pas la chance d'avoir le soutien que j'ai eu. »
Sensibilisation et compréhension du public
Il est évident que le public n'est pas assez sensibilisé à la douleur chronique et ne la comprend pas. Pour certaines personnes qui vivent avec de la douleur chronique, cela a eu un impact sur leur vie, leurs relations et leur capacité à vivre en société.
« On perd des amis et même des êtres chers en raison d'une diminution de ses capacités et de la stigmatisation liée au fait d'être "malade" dans notre société, qui prône la positivité. » Souvent, les commentaires que fait une personne souffrant de douleurs chroniques sur ses difficultés quotidiennes sont accueillis avec une certaine incrédulité ou sont minimisés. »
« Même si les femmes handicapées tombent de plus en plus souvent enceintes, elles continuent de subir une forte stigmatisation liée à la sexualité et à la maternité. »
« J'avais honte et peur de sortir de chez moi, d'être le sujet de conversation, de susciter des commentaires comme "bien sûr, elle a mal au dos…quelle belle façon d'éviter de travailler", "pourquoi se stationne-t-elle dans le stationnement réservé aux handicapés? Elle n'a aucun problème", etc. »
Répercussions de la pandémie COVID-19
La pandémie COVID-19 a eu un effet sur la vie de tous les Canadiens. Pour les personnes qui vivent avec de la douleur chronique, la pandémie peut avoir un effet plus important sur les soins qu'elles reçoivent, leur situation financière et leur santé mentale en général.
« Je ne peux pas avoir de rendez-vous avec les médecins, car la COVID-19 me garde à l'intérieur et les consultations téléphoniques nécessitent toutes des tests et un suivi, et rien de tout cela ne peut arriver. »
« En tant que mère d'un enfant atteint d'une maladie chronique grave, cette période de COVID a fait des ravages dans notre famille. Mon enfant a eu quatre crises aiguës, la dernière ayant eu lieu la semaine dernière. Nous n'avions aucun moyen de joindre son spécialiste, car sa clinique était fermée, et son état s'aggravait de jour en jour. »
« Ma vie a changé. La pandémie de COVID-19 me stresse et ne fait qu'aggraver la douleur. »
« L'isolement n'est pas nouveau pour moi. Je suis une experte. Cependant, lorsque j'entends parler des difficultés que pose l'isolement, cela me rappelle l'invisibilité que j'ai endurée pendant la majeure partie des 25 dernières années. »
Références
Alford, D. P., German, J. S., Samet, J. H., Cheng, D. M., Lloyd-Travaglini, C. A. et Saitz, R. (2016). Primary Care Patients with Drug Use Report Chronic Pain and Self-Medicate with Alcohol and Other Drugs. Journal of General Internal Medicine, 31(5), 486-491.
Allan, B. et Smylie, J. (2015). First Peoples, Second Class Treatment: The Role of Racism in the Health and Well-being of Indigenous Peoples in Canada. Wellesley Institute. Document de discussion.
Azevedo, L. F., Costa-Pereira, A., Mendonça, L., Dias, C. C. et Castro-Lopes, J. M. (2016). The economic impact of chronic pain: A nationwide population-based cost-of-illness study in Portugal. The European Journal of Health Economics, 17(1), 87-98.
Baldacchino, A., Gilchrist, G., Fleming, R. et Bannister, J. (2010). Guilty until proven innocent: a qualitative study of the management of chronic non-cancer pain among patients with a history of substance abuse. Addictive behaviors, 35(3), 270-272.
Bartley, E. J. et Fillingim, R. B. (2013). Sex differences in pain: a brief review of clinical and experimental findings. British journal of anaesthesia, 111(1), 52-58.
Bell L., Cornish P., Gauthier R., Kargus C., Rash J., Robbins R., Ward S. et Poulin P. (2020). Implementation of the Ottawa Hospital Pain Clinic stepped care program: A preliminary report. Canadian Journal of Pain, 4(1), 168-178. DOI: 10.1080/24740527.2020.1768059
Benedict, T. M., Keenan, P. G., Nitz, A. J. et Moeller-Bertram, T. (2020). Post-traumatic stress disorder symptoms contribute to worse pain and health outcomes in veterans with PTSD compared to those without: a systematic review with meta-analysis. Military medicine.
Breitbart, W., Rosenfeld, B., Passik, S., Kaim, M., Funesti-Esch, J. et Stein, K. (1997). A comparison of pain report and adequacy of analgesic therapy in ambulatory AIDS patients with and without a history of substance abuse. Pain, 72(1-2), 235-243.
Breivik, H., Eisenberg, E. et O'Brien, T. (2013). The individual and societal burden of chronic pain in Europe: The case for strategic prioritisation and action to improve knowledge and availability of appropriate care. BMC Public Health, 13(1), 1229.
Browne, A. J., Varcoe, C., Lavoie, J., Smye, V., Wong, S. T., Krause, M., et Fridkin, A. (2016). Enhancing health care equity with Indigenous populations: evidence-based strategies from an ethnographic study. BMC Health Services Research, 16(1), 544.
Burgess, D. J., Gravely, A. A., Nelson, D. B., Van Ryn, M., Bair, M. J., Kerns, R. D. et Partin, M. R. (2013). A national study of racial differences in pain screening rates in the VA health care system. The Clinical journal of pain, 29(2), 118-123.
Burns L. C., Ritvo, S.E., Ferguson, M. K., Clarke, H., Seltzer, Ze et Katz J. (2015). Pain catastrophizing as a risk factor for chronic pain after total knee arthroplasty: a systematic review. Journal of pain research, 8:21.
Campbell, C. M. et Edwards, R. R. (2012). Ethnic differences in pain and pain management. Pain management, 2(3), 219-230.
Institut canadien d'information sur la santé. (2020). Total number of unique patient count and total estimate hospital cost per specific ICD-10-CA chapters of interest, by patient type, submitted to Discharge Abstract Database and/or National Ambulatory Care Reporting System during the study period of fiscal year 2018-2019. Rapport. Demande de données agrégées de Santé Canada, juin 2020.
Institut canadien d'information sur la santé. (2019). Integrating Trauma and Violence Informed Care Into Organizational Practice. https://www.publichealthontario.ca/-/media/event-presentations/grand-rounds-april-9-2019.pdf?la=en
Chapman, E. N., Kaatz, A. et Carnes, M. (2013). Physicians and implicit bias: how doctors may unwittingly perpetuate health care disparities. Journal of general internal medicine, 28(11), 1504-1510.
Chen, E. H., Shofer, F. S., Dean, A. J., Hollander, J. E., Baxt, W. G., Robey, J. L. et Mills, A. M. (2008). Gender disparity in analgesic treatment of emergency department patients with acute abdominal pain. Academic Emergency Medicine, 15(5), 414-418.
Clauw, D. J., Häuser, W., Cohen, S. P. et Fitzcharles, M. A. Considering the potential for an increase in chronic pain after the COVID-19 pandemic [publié en ligne avant impression, 26 juin 2020]. Pain. 2020. 10.1097/j.pain.0000000000001950.
Service correctionnel du Canada. (2019). Document d'orientation pour le traitement de la douleur chronique non cancéreuse.
Craig, K. D., Holmes, C., Hudspith, M., Moor, G., Moosa-Mitha, M., Varcoe, C. et Wallace, B. (2020). Pain in persons who are marginalized by social conditions. Pain, 161(2), 261.
Dassieu, L., Kaboré, J. L., Choinière, M., Arruda, N. et Roy, É. (2019). Chronic pain management among people who use drugs: A health policy challenge in the context of the opioid crisis. International Journal of Drug Policy, 71, 150-156.
Deloitte Access Economics. (2019). The cost of pain in Australia: Painaustralia. Canberra : Deloitte.
Denison, J., Varcoe, C. et Browne, A. J. (2014). Aboriginal women's experiences of accessing health care when state apprehension of children is being threatened. Journal of advanced nursing, 70(5), 1105-1116.
Ding Y-Y, Yao P, Wu L, et al. (2017). Body mass index and persistent pain after breast cancer surgery: findings from the women's healthy eating and living study and a meta-analysis. Oncotarget, 8(26):43332.
Dorado, K., Schreiber, K. L., Koulouris, A., Edwards, R. R., Napadow, V. et Lazaridou, A. (2018). Interactive effects of pain catastrophizing and mindfulness on pain intensity in women with fibromyalgia. Health psychology open, 5(2), 2055102918807406.
Dragon, C. N., Guerino, P., Ewald, E. et Laffan, A. M. (2017). Transgender Medicare beneficiaries and chronic conditions: exploring fee-for-service claims data. LGBT health, 4(6), 404-411.
Driscoll, M., Adams, L., et Satchell, J. (19 juin 2020). Optimizing Care Using a Trauma-Informed Approach. Practical Pain Management, 20(3), 29-31. https://www.practicalpainmanagement.com/treatments/psychological/optimizing-care-using-trauma-informed-approach
Dworkin, R. H., Turk, D. C., Farrar, J. T., Haythornthwaite, J. A., Jensen, M. P., Katz, N. P. et Witter, J. (2005). Core outcome measures for chronic pain clinical trials: IMMPACT recommendations. Pain, 113(1). https://journals.lww.com/pain/Fulltext/2005/01000/Core_outcome_measures_for_chronic_pain_clinical.5.aspx
Dunn, K. E., Finan, P. H., Tompkins, D. A., Fingerhood, M. et Strain, E. C. (2015). Characterizing pain and associated coping strategies in methadone and buprenorphine-maintained patients. Drug and alcohol dependence, 157, 143-149.
Eccleston C, Blyth FM, Dear BF, et al. (2020). Managing patients with chronic pain during the COVID-19 outbreak: considerations for the rapid introduction of remotely supported (eHealth) pain management services. Pain, 161(5):889-893. doi:10.1097/j.pain.0000000000001885
Fredriksen-Goldsen, K. I., Kim, H. J., Shui, C. et Bryan, A. E. (2017). Chronic health conditions and key health indicators among lesbian, gay, and bisexual older US adults, 2013–2014. American journal of public health, 107(8), 1332-1338.
Gaskin, D. J. et Richard, P. (2012). The economic costs of pain in the united states. The Journal of Pain, 13(8), 715-724.
Gladstone, E. J., Smolina, K., Weymann, D., Rutherford, K. et Morgan, S. G. (2015). Geographic variations in prescription opioid dispensations and deaths among women and men in British Columbia, Canada. Medical Care, 53(11), 954-959.
Gouvernement de la Nouvelle-Écosse, Régie de la santé de la Nouvelle-Écosse et IWK Health Centre. (2015). Trauma-informed approaches to care. https://novascotia.ca/dhw/addictions/documents/TIP_Discussion_Guide_1.pdf
Grace, V. (2001). Critical encounters with the medical paradigm: Encouraging dialogue. Feminism & Psychology, 11(3), 421-428.
Green, C. R., Anderson, K. O., Baker, T. A., Campbell, L. C., Decker, S., Fillingim, R. B. et Todd, K. H. (2003). The unequal burden of pain: confronting racial and ethnic disparities in pain. Pain medicine, 4(3), 277-294.
Greenberg, M. (27 juillet 2020). Trauma, PTSD, and Chronic Low-Grade Inflammation. https://www.psychologytoday.com/us/blog/the-mindful-self-express/202007/trauma-ptsd-and-chronic-low-grade-inflammation
Guerriere, D. N., Choinière, M., Dion, D., Peng, P., Stafford-Coyte, E., Zagorski, B. et Clark, A. J. (2010). The Canadian STOP-PAIN project–Part 2: What is the cost of pain for patients on waitlists of multidisciplinary pain treatment facilities? Canadian Journal of Anesthesia/Journal canadien d'anesthésie, 57(6), 549-558.
Heimer, R., Zhan, W. et Grau, L. E. (2015). Prevalence and experience of chronic pain in suburban drug injectors. Drug and alcohol dependence, 151, 92-100.
Hewes, H. A., Dai, M., Mann, N. C., Baca, T. et Taillac, P. (2018). Prehospital pain management: disparity by age and race. Prehospital Emergency Care, 22(2), 189-197.
Hoffman, K. M., Trawalter, S., Axt, J. R. et Oliver, M. N. (2016). Racial bias in pain assessment and treatment recommendations, and false beliefs about biological differences between blacks and whites. Proceedings of the National Academy of Sciences, 113(16), 4296-4301.
Hogan, M., Taddio, A., Katz, J., Shah, V. et Krahn, M. (2016). Incremental health care costs for chronic pain in Ontario, Canada: A population-based matched cohort study of adolescents and adults using administrative data.Pain, 157(8), 1626-1633.
Hovey, Richard B. Dr., Linkiewich, Delane Ms. et Brachaniec, Mary Ms. (2020). Chronic pain, vulnerability and human spirit while living under the umbrella of COVID-19, Patient Experience Journal, 7(2), article 8.
Jimenez, N., Garroutte, E., Kundu, A., Morales, L. et Buchwald, D. (2011). A review of the experience, epidemiology, and management of pain among American Indian, Alaska Native, and Aboriginal Canadian peoples. The Journal of Pain, 12(5), 511-522.
Kascakova, N., Furstova, J., Hasto, J., Madarasova Geckova, A. et Tavel, P. (2020). The Unholy Trinity: Childhood Trauma, Adulthood Anxiety, and Long-Term Pain. Int. J. Environ. Res. Public Health, 17, 414. https://www.mdpi.com/1660-4601/17/2/414#cite
Katz, J. D., Seaman, R. et Diamond, S. (2008). Exposing gender bias in medical taxonomy: Toward embracing a gender difference without disenfranchising women. Women's Health Issues, 18(3), 151-154.
Khatib Y, Madan A, Naylor JM et Harris IA. Do psychological factors predict poor outcome in patients undergoing TKA? A systematic review. (2015). Clinical Orthopaedics and Related Research®, 473(8):2630-2638.
Klonoff, E. A. (2009). Disparities in the provision of medical care: an outcome in search of an explanation. Journal of behavioral medicine, 32(1), 48.
Lalonde, L., Choiniere, M., Martin, E., Berbiche, D., Perreault, S. et Lussier, D. (2014). Costs of moderate to severe chronic pain in primary care patients - a study of the ACCORD program. Journal of Pain Research, 7, 389-403.doi:10.2147/JPR.S55388
Langley, P., Müller-Schwefe, G., Nicolaou, A., Liedgens, H., Pergolizzi, J. et Varrassi, G. (2010). The impact of pain on labor force participation, absenteeism and presenteeism in the European Union. Journal of Medical Economics, 13(4), 662-672.
Latimer, M., Rudderham, S., Lethbridge, L., MacLeod, E., Harman, K., Sylliboy, J. R. et Finley, G. A. (2018). Occurrence of and referral to specialists for pain-related diagnoses in First Nations and non–First Nations children and youth. CMAJ, 190(49), E1434-E1440.
LeResche, L. (2011). Defining gender disparities in pain management. Clinical Orthopaedics and Related Research®, 469(7), 1871-1877.
Liu J, Zhang G, Zhang F et Song C. (2020). The Lessons and Experiences That Can Be Learned From China in Fighting Coronavirus Disease 2019. Front Public Health, 8:227. Publié le 27 mai 2020. doi:10.3389/fpubh.2020.00227
Lord, B. et Khalsa, S. (2019). Influence of patient race on administration of analgesia by student paramedics. BMC emergency medicine, 19(1), 32.
Lynch, M., Williamson, O. et Banfield, J. (2020) COVID-19 Impact and Response by Canadian Pain Clinics: A National Survey of Adult Pain Clinics, Canadian Journal of Pain. 10.1080/24740527.2020.1783218
Mann, E. G., Johnson, A. et VanDenKerkhof, E. G. (2016). Frequency and characteristics of healthcare visits associated with chronic pain: results from a population-based Canadian study. Canadian Journal of Anesthesia/Journal canadien d'anesthésie, 63(4), 411-441.
McConkey, S. (2017). Indigenous access barriers to health care services in London, Ontario. University of Western Ontario Medical Journal, 86(2), 6-9.
Meana, M., Cho, R. et DesMeules, M. (2004). Chronic pain: the extra burden on Canadian women. BMC women's health, 4(1), 1-11.
Milliken, O.V., et al. (à paraître). Cost of chronic pain in Canada. Technical report. Santé Canada
Mogil, J. S. (2020). Qualitative sex differences in pain processing: emerging evidence of a biased literature. Nature Reviews Neuroscience, 1-13.
Mossey, J. M. (2011). Defining racial and ethnic disparities in pain management. Clinical Orthopaedics and Related Research®, 469(7), 1859-1870.
National LGBT Health Education Centre. (2018). Addressing opioid use disorder among LGBTQ populations. Boston, Fenway Institute.
Nelson, S., Simon, L. et Logan, D. (2018) The Incidence of Adverse Childhood Experiences (ACEs) and Their Association With Pain-related and Psychosocial Impairment in Youth With Chronic Pain. The Clinical Journal of Pain, 34(5), p. 402-408. https://www.ingentaconnect.com/content/wk/cjpn/2018/00000034/00000005/art00002
Nicol, A. L. et al. (2016). The Association Between a History of Lifetime Traumatic Events and Pain Severity, Physical Function, and Affective Distress in Patients with Chronic Pain. The Journal of Pain, 17(12), p 1334-1348. https://www.jpain.org/action/showPdf?pii=S1526-5900%2816%2930222-X
Bureau de l'enquêteur correctionnel. (2019). Vieillir et mourir en prison : enquête sur les expériences vécues par les personnes âgées sous garde fédérale. https://www.oci-bec.gc.ca/cnt/rpt/oth-aut/oth-aut20190228-fra.aspx
Bureau de l'ombudsman fédéral des victimes d'actes criminels. (2020). Douleur chronique : l'expérience de victimes d'actes criminels au Canada. Soumission officielle au Groupe de travail canadien sur la douleur.
Owens, A., Holroyd, B. R. et McLane, P. (2020). Patient race, ethnicity, and care in the emergency department: A scoping review. Canadian Journal of Emergency Medicine, 22(2), 245-253.
Pagé MG, Lacasse A, Dassieu L, Hudspith M, Moor G, Sutton K, Thompson J, Dorais M, Janelle-Montcalm A, Sourial N et Choinière M. Pain status and psychological distress among individuals who live with chronic pain during the COVID-19 pandemic: The Chronic pain & COVID-19 Pan-Canadian Study. Article en cours de révision en vue de sa parution dans la revue Lancet, 2020.
Pain Clinic Guidelines Task Force, IASP. Pain Treatment Services. https://www.iasp-pain.org/Education/Content.aspx?ItemNumber=1381 (consulté le 31 août 2020)
Patrick White. (2015). New inmates denied medicine due to drug-plan flaw: prison ombudsman. The Globe and Mail.
Peles, E., Schreiber, S., Gordon, J. et Adelson, M. (2005). Significantly higher methadone dose for methadone maintenance treatment (MMT) patients with chronic pain. Pain, 113(3), 340-346.
Pinheiro MB, Ferreira ML, Refshauge K, et al. (2016). Symptoms of depression as a prognostic factor for low back pain: a systematic review. The Spine Journal, 16(1):105-116.
Agence de la santé publique du Canada. (2018). Approches tenant compte des traumatismes et de la violence – politiques et pratiques. https://www.canada.ca/fr/sante-publique/services/publications/securite-et-risque-pour-sante/approches-traumatismes-violence-politiques-pratiques.html
Agence de la santé publique du Canada. (2017). Fardeau économique de la maladie au Canada, 2010. Ottawa, Gouvernement du Canada.
Purkey, E., Patel, R. et Phillipa, S. (2018). Trauma-informed care. Better care for everyone. Canadian Family Physician, 64(3), p. 170-172. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5851387/
Quintner, J. (2020). Why are women with fibromyalgia so stigmatized? Pain Medicine, Malden, Mass.
Rabbitts J. A., Fisher, E., Rosenbloom, B. N. et Palermo, T. M. (2017). Prevalence and predictors of chronic postsurgical pain in children: a systematic review and meta-analysis. The Journal of Pain, 18(6):605-614.
Racine, M., Dion, D., Dupuis, G., Guerriere, D. N., Zagorski, B., Choinière, M. et Gordon, A. (2014). The Canadian STOP-PAIN project: the burden of chronic pain—does sex really matter? The Clinical Journal of Pain, 30(5), 443-452.
Reitsma, M. L., Tranmer, J. E., Buchanan, D. M. et Vandenkerkhof, E. G. (2011). The prevalence of chronic pain and pain-related interference in the Canadian population from 1994 to 2008. Chronic Dis Inj Can, 31(4), 157-164.
Reitsma, M. I., Tranmer, J. E., Buchanan, D. M. et VanDenKerhof, E. G. (2012). The epidemiology of chronic pain in Canadian men and women between 1994 and 2007: Results from the longitudinal component of the National Population Health Survey. Pain research and management, 17(3):166-172.
Rush et al. (2008). Prevalence of co-occurring substance use and other mental disorders in the Canadian population. Canadian Journal of Psychiatry, 53:800-9.
Samoborec S, Ruseckaite R, Ayton D, Evans S. (2018). Biopsychosocial factors associated with non-recovery after a minor transport-related injury: a systematic review. PloS one, 13(6):e0198352.
Samulowitz, A., Gremyr, I., Eriksson, E. et Hensing, G. (2018). "Brave men" and "emotional women": A theory-guided literature review on gender bias in health care and gendered norms towards patients with chronic pain. Pain Research and Management.
Schopflocher, D., Taenzer, P. et Jovey, R. (2011). The prevalence of chronic pain in Canada. Pain research and management, 16.
Stanford, E. A., Chambers, C. T., Biesanz, J. C. et Chen, E. (2008). The frequency, trajectories and predictors of adolescent recurrent pain: a population-based approach. Pain, 138(1), 11-21.
Statistique Canada. 2020. Enquête sur la santé dans les collectivités canadiennes - Composante annuelle (fichier partagé). Statistique Canada (producteur). Consulté sur le site de Santé Canada, septembre 2020.
Steingrímsdóttir, Ó. A., Landmark, T., Macfarlane, G. J. et Nielsen, C. S. (2017). Defining chronic pain in epidemiological studies: a systematic review and meta-analysis. Pain, 158(11), 2092-2107.
Strath, L. J., Sorge, R. E., Owens, M. A., Gonzalez, C. E., Okunbor, J. I., White, D. M. et Goodin, B. R. (2020). Sex and Gender are Not the Same: Why Identity Is Important for People Living with HIV and Chronic Pain. Journal of Pain Research, 13, 829.
Theunissen, M., Peters, M. L., Bruce, J., Gramke, H.-F. et Marcus, M. A. (2012). Preoperative anxiety and catastrophizing: a systematic review and meta-analysis of the association with chronic postsurgical pain. The Clinical journal of pain, 28(9):819-841.
Todd, K. H., Deaton, C., D'Adamo, A. P. et Goe, L. (2000). Ethnicity and analgesic practice. Annals of emergency medicine, 35(1), 11-16.
Totsch, S. K. et Sorge, R. E. (2017). Immune system involvement in specific pain conditions. Molecular Pain. https://doi.org/10.1177/1744806917724559
Trompetter, H. R., Bohlmeijer, E. T., Fox, J. P. et Schreurs, K. M. (2015). Psychological flexibility and catastrophizing as associated change mechanisms during online Acceptance & Commitment Therapy for chronic pain. Behaviour research and therapy, 74, 50-59.
Turk, D. C. et Okifuji, A. (2002). Psychological factors in chronic pain: Evolution and revolution. Journal of consulting and clinical psychology, 70(3), 678.
Verwoerd, M., Wittink, H., Maissan, F., de Raaij, E. et Smeets, R. J. (2019). Prognostic factors for persistent pain after a first episode of nonspecific idiopathic, non-traumatic neck pain: A systematic review. Musculoskeletal Science and Practice, 42:13-37.
Anciens Combattants Canada. (2019). En savoir plus sur l'ESPT. https://www.veterans.gc.ca/fra/health-support/mental-health-and-wellness/understanding-mental-health/learn-ptsd
Anciens Combattants Canada, Direction de la recherche. (2018). Douleur chronique chez les vétérans. https://www.veterans.gc.ca/pdf/about-vac/research/research-directorate/info-briefs/chronic-pain_f.pdf
Voon, P., Callon, C., Nguyen, P., Dobrer, S., Montaner, J. S., Wood, E., et Kerr, T. (2015). Denial of prescription analgesia among people who inject drugs in a Canadian setting. Drug and Alcohol Review, 34(2), 221-228.
Voon, P., Callon, C., Nguyen, P., Dobrer, S., Montaner, J., Wood, E. et Kerr, T. (2014). Self-management of pain among people who inject drugs in Vancouver. Pain management, 4(1), 27-35.
Wang, L., Guyatt, G. H., Kennedy, S. A., Romerosa, B., Kwon, H. Y., Kaushal, A. et Parascandalo, S. R. (2016). Predictors of persistent pain after breast cancer surgery: a systematic review and meta-analysis of observational studies. CMAJ, 188(14), E352-E361.
Williams, A. C. D. C. et Amris, K. (2017). Treatment of persistent pain from torture: review and commentary. Medicine, conflict and survival, 33(1), 60-81.
Wilson, M. G., Lavis, J. N., et Ellen, M. E. (2015). Supporting chronic pain management across provincial and territorial health systems in Canada: Findings from two stakeholder dialogues. Pain Research & Management, 20(5), 269-279.
Wylie, L. et McConkey, S. (2019). Insiders' insight: discrimination against indigenous peoples through the eyes of health care professionals. Journal of racial and ethnic health disparities, 6(1), 37-45.
Notes de bas de page
- Note de bas de page 1
-
Cette estimation est fondée sur la population totale hors établissement dans les provinces canadiennes, selon l'Enquête sur la santé dans les collectivités canadiennes de 2019.
- Note de bas de page 2
-
Motivational Interviewing (seulement disponible en anglais)
- Note de bas de page 3
-
Même la douleur primaire, selon une nouvelle classification internationale des maladies (CIM-11), se voit attribuer une origine : par exemple, dans cette étude, la fibromyalgie et la migraine chronique sont respectivement classées parmi les maladies de l'appareil locomoteur et du système nerveux, selon la classification actuelle CIM-10.
- Note de bas de page 4
-
L'Enquête sur la santé dans les collectivités canadiennes de 2019 de Statistique Canada contient notamment la question suivante : « Êtes-vous habituellement sans douleur ou malaise? » Cette définition s'est avérée être une mesure valable de la douleur chronique dans la population générale (Reitsma et coll., 2011).
- Note de bas de page 5
-
Cette estimation est basée sur la population totale non institutionnalisée vivant dans les provinces canadiennes, d'après l'ESCC de 2019 (Statistique Canada, 2020).
- Note de bas de page 6
-
Cette estimation de 2019 est comparée à une estimation de l'ESCC de 2015.
- Note de bas de page 7
-
La douleur n'a empêché aucune activité pour 31,2 % des personnes (IC 95 % : 25,2 %-37,9 %).
- Note de bas de page 8
-
Soulignons qu'il n'a pas été possible d'établir si les coûts diffèrent selon le niveau de limitation des activités. L'estimation est fondée sur l'estimation du nombre de Canadiens âgés de 15 ans ou plus, dont la douleur empêche au moins certaines activités de la vie quotidienne.
- Note de bas de page 9
-
Cette estimation est statistiquement significative à un niveau de 1 %.
- Note de bas de page 10
-
Les estimations des coûts directs par personne sont semblables à celles de l'Ontario (1 850 $, CAD 2019) et de l'Australie (2 040 $, CAD 2019), bien que l'étude ontarienne (Hogan et coll., 2016) utilise une méthode différente, ce qui empêche une comparaison directe. Notez que si Deloitte (2019) inclut à la fois les dépenses de santé attribuées (par origine de la douleur) et non attribuées dans son estimation des coûts, à des fins de comparaison, on utilise ici l'estimation de Deloitte pour les dépenses de santé attribuées.
- Note de bas de page 11
-
Le présentéisme, ici, désigne les pertes de productivité, car si les employés sont présents au travail, ils ne sont pas pleinement fonctionnels en raison de la douleur.
- Note de bas de page 12
-
Personnes susceptibles d'être gravement malades si elles contractent la COVID-19